Похожие презентации:
Беременность после ВРТ. Взгляд акушера и неонатолога
1.
Беременность после ВРТ.Взгляд акушера и
неонатолога
Игитова М.Б.,
Казанина А.Б.
2.
Частота применения ВРТ для лечениябесплодия с каждым годом возрастает
Методы ЭКО
- обычная процедура ЭКО, ее разновидности:
- ЭКО с использованием ооцитов донора,
- интрацитоплазматическая инъекция
сперматозоида в ооцит (ИКСИ),
- ИКСИ с использованием сперматозоидов,
полученных из яичка или его придатка
(ТЕЗЕ),
- криоконсервация эмбрионов и половых клеток,
- преимплантационный генетический скрининг.
3.
АктуальностьПо данным рандомизированных исследований,
использование ВРТ является независимым фактором риска
неблагоприятных материнских и перинатальных исходов*
- предлежания и врастания плаценты,
- ПОНРП,
- гестационной гипертензии и преэклампсии,
- преждевременных родов,
- маловесного к сроку гестации плода,
- неонатальной асфиксии,
- высокой перинатальной смертности,
- ВПР плода,
- многоплодия.
Применение ВРТ сопряжено с:
- высокой частотой оперативного родоразрешения,
- риском кровотечений в антенатальном периоде и в третьем периоде
родов,
- повышенным риском гистерэктомии,
- риском ТЭЛА.
*ОСНОВНЫЕ ПРИНЦИПЫ ВЕДЕНИЯ БЕРЕМЕННОСТИ ПОСЛЕ ВСПОМОГАТЕЛЬНЫХ РЕПРОДУКТИВНЫХ
ТЕХНОЛОГИЙ / О. В. Яковлева, Т. Н. Глухова, И. Е. Рогожина // 2020. Т. 15. № 1
4.
Для беременности после ВРТ, по даннымсистематизированных обзоров,
характерны следующие осложнения:
1. Невынашивание беременности
(20-25%);
2. Многоплодная беременность
(особенно в странах, где число
перенесенных эмбрионов не
лимитируется);
3. Плацентарные нарушения;
4. Гипертензивные осложнения
беременности.
ОСНОВНЫЕ ПРИНЦИПЫ ВЕДЕНИЯ БЕРЕМЕННОСТИ ПОСЛЕ ВСПОМОГАТЕЛЬНЫХ РЕПРОДУКТИВНЫХ
ТЕХНОЛОГИЙ / О. В. Яковлева, Т. Н. Глухова, И. Е. Рогожина // 2020. Т. 15. № 1
5.
Гипертензивные расстройствапри беременности после ВРТ
• Ретроспективное когортное исследование*:
сравнение течения спонтанной
беременности (5282 женщин) и
беременностями после ВРТ (2327 женщин):
гестационная гипертензия развивается на
фоне применения ВРТ в 2,58 раз чаще.
*Maternal and Live-birth Outcomes of Pregnancies following Assisted
Reproductive Technology: A Retrospective Cohort Study - Linling Zhu и др.
October 2016.
6.
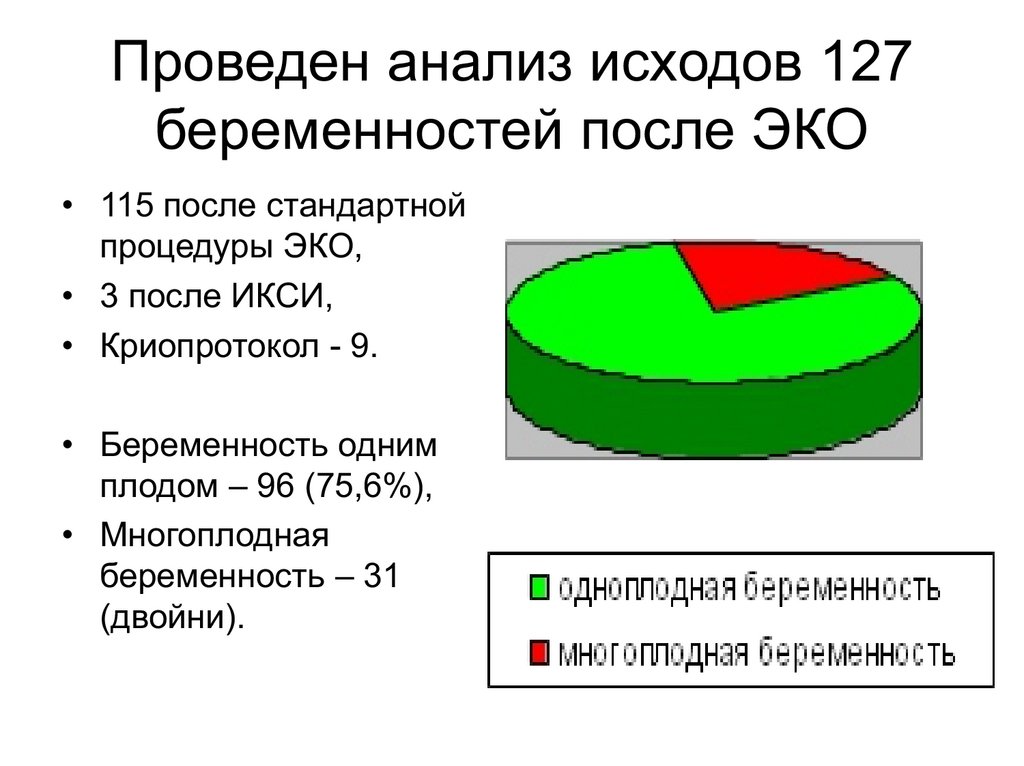
Проведен анализ исходов 127беременностей после ЭКО
• 115 после стандартной
процедуры ЭКО,
• 3 после ИКСИ,
• Криопротокол - 9.
• Беременность одним
плодом – 96 (75,6%),
• Многоплодная
беременность – 31
(двойни).
7.
Одноплодная беременностьпосле ЭКО (96 наблюдений)
• Удельный вес – 75,6%,
• Средний возраст – 34 года,
• Первородящие - 62%,
• Контрольная группа – 96 женщин,
сопоставимых по возрасту и
акушерскому паритету
(уравновешивающие признаки).
8.
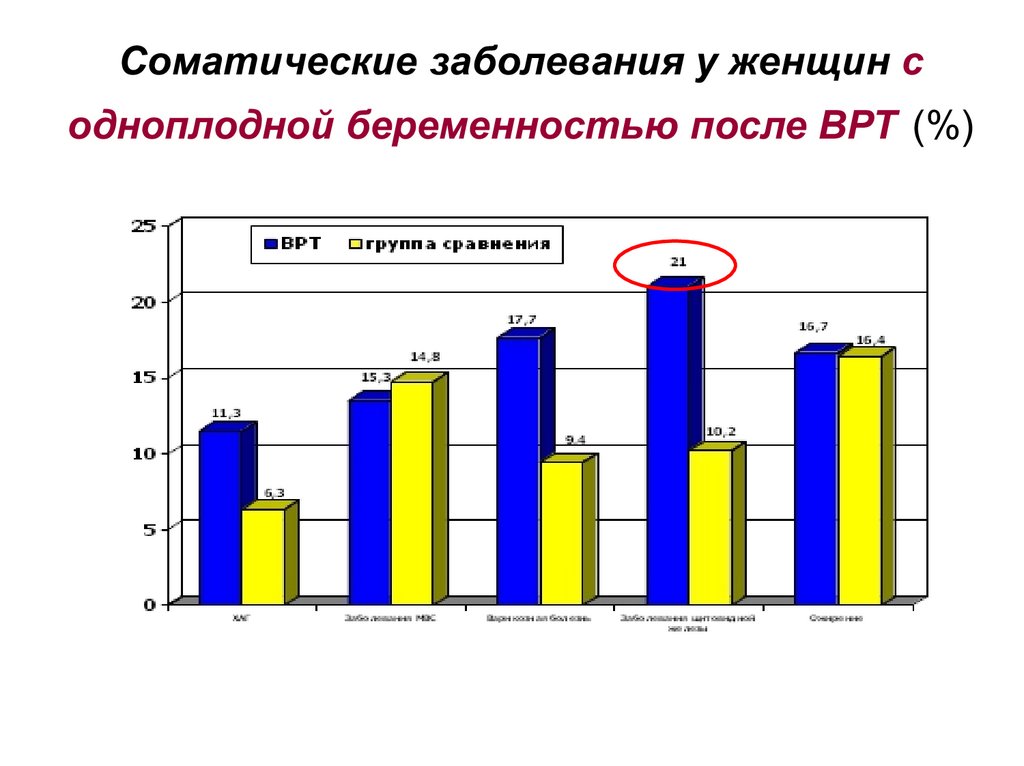
Соматические заболевания у женщин содноплодной беременностью после ВРТ (%)
9.
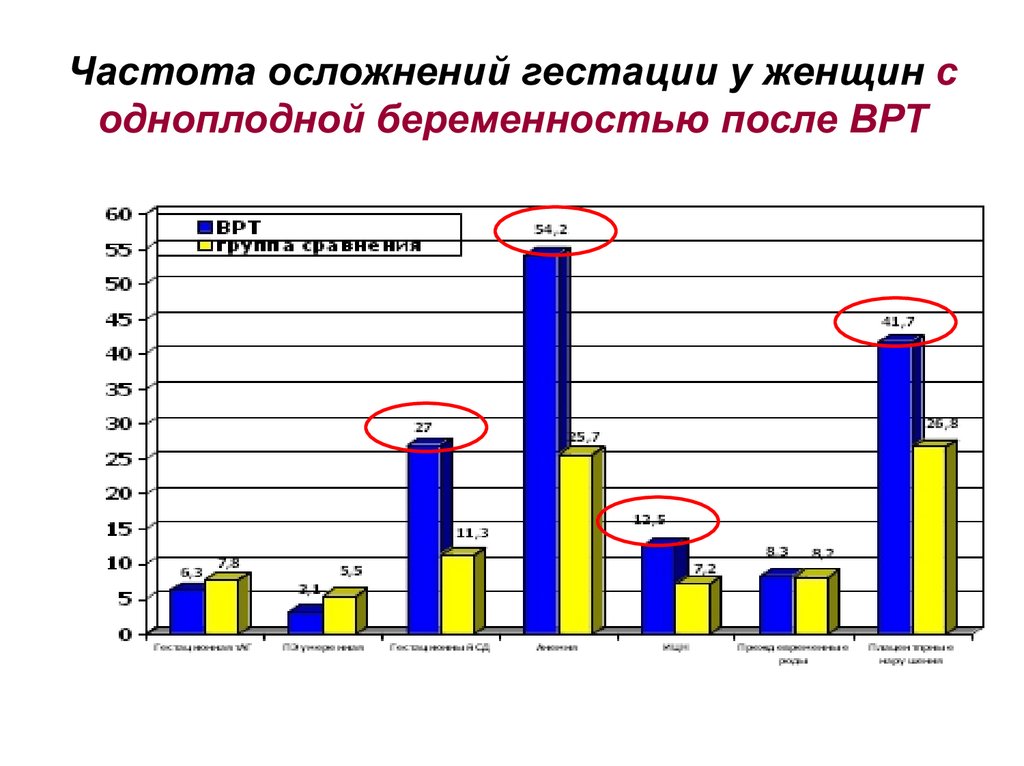
Частота осложнений гестации у женщин содноплодной беременностью после ВРТ
10.
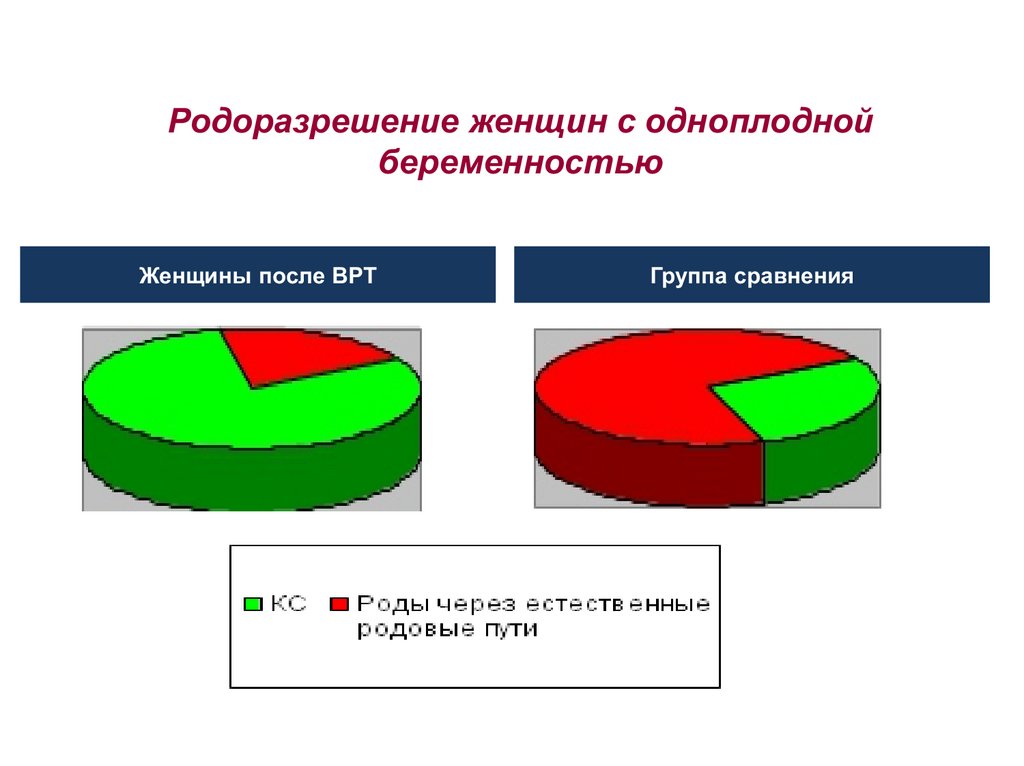
Родоразрешение женщин с одноплоднойбеременностью
Женщины после ВРТ
Группа сравнения
11.
Принципы родоразрешения приодноплодной беременности после
ВРТ*
• ВРТ, по данным систематизированных
обзоров, не является самостоятельным
показанием к кесареву сечению.
• При головном предлежании рекомендуется
консервативное ведение родов.
• Проведенные исследования показали, что
относительный риск родоразрешения путем
кесарева сечения у первородящих старше 35
лет с одноплодной беременностью составил
1,44–2,27.
ОСНОВНЫЕ ПРИНЦИПЫ ВЕДЕНИЯ БЕРЕМЕННОСТИ ПОСЛЕ ВСПОМОГАТЕЛЬНЫХ РЕПРОДУКТИВНЫХ
ТЕХНОЛОГИЙ / О. В. Яковлева, Т. Н. Глухова, И. Е. Рогожина // МЕДИЦИНСКИЙ ВЕСТНИК СЕВЕРНОГО
КАВКАЗА. 2020. Т. 15. № 1
12.
Выводы:-
Выбор метода родоразрешения при одноплодной
беременности после ВРТ зависит от:
- Возраста,
Причины бесплодия (трубно-перитонеальное более
благоприятно),
- Соматического анамнеза,
- Течения беременности и родов.
13.
БЕРЕМЕННОСТЬ ПОСЛЕ ВРТ - РЕЗЕРВснижения частоты КС в случаях:
• Причина бесплодия - мужской фактор,
• Соматический анамнез не отягощен,
• Трубно-перитонеальное бесплодие в
анамнезе,
• Неосложненное течение беременности,
• Возраст моложе 30 лет.
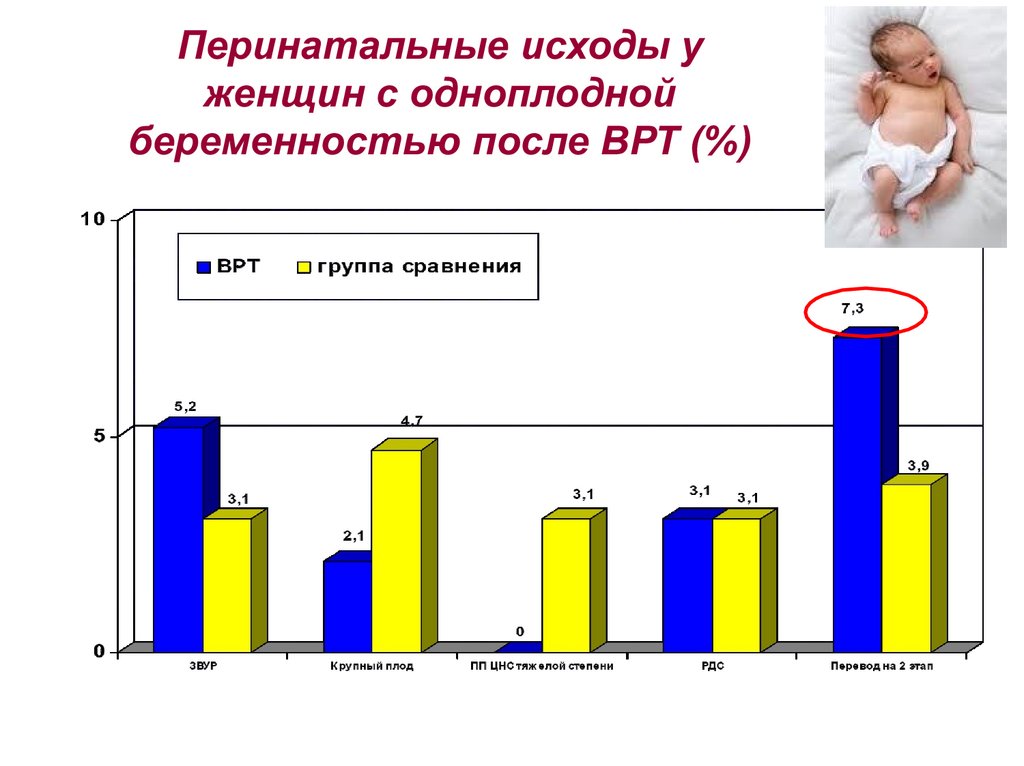
14.
Перинатальные исходы уженщин с одноплодной
беременностью после ВРТ (%)
15.
Особенностиноворожденных после ВРТ
96 новорожденных
Доношенные: 88 детей (92%)
Недоношенные: 8 детей (8%)
Все дети родились
в
удовлетворительном состоянии;
В основном поздние недоношенные
(от 34 недель)
Период острой адаптации протекал
тяжелее
Большая частота встречаемости относительно общей популяции ВПС, в основном
септальные пороки сердца, 15 детей (16%), в группе сравнения 2 случая (2,1%).
Высокий удельный вес в структуре патологий - транзиторная гипогликемия 19
новорожденных (19,8%) вследствии нарушения углеводного обмена при ГСД
Отмечались также дыхательные нарушения (5 детей 5,2%), неонатальная желтуха (4
ребенка 4,2%), патологическая потеря массы тела (3 ребенка 3,2%), маловесные 5
случаев (4 доношенных новорожденных) 5,2 % статистической разницы с группой
сравнения и в популяции не отмечено.
Горлова И.А., Омельченко М.Ю., Соколова Л.А. и др Кардиоваскулярные риски у детей, рожденных с помощью
репродуктивных технологий. Трансляционная медицина. 2020; 7 (6) 29-38.
Wen SW,Maiao Q, Taljaard M/et al (2020) Associations of Assisted Resproductive technology and Twin pregnancy with risk
of congenitial heart defects Jama Pediatrics 174(5): 1-9/
16.
Выводы:• Течение одноплодной беременности не имеет
существенных отличий от спонтанной
беременности (исключение - ГСД).
• Перинатальные исходы – аналогичны, за
исключением высокого удельного веса ВПР,
что требует дальнейшего изучения.
17.
Многоплодная беременностьпосле ВРТ (частота 15% – 35%)
• В последние десятилетия частота многоплодия
значительно увеличилась вследствие
распространенности методов вспомогательных
репродуктивных технологий (ВРТ) и регулирования
количества переносимых эмбрионов в циклах ВРТ.
18.
Многоплодие после ВРТ –ятрогенное осложнение
По данным Всемирного общества вспомогательных
репродуктивных технологий и Американского общества ВРТ
двойни встречаются в 32% случаев, тройни - в 4,7%.
В последние годы ведущие и наиболее успешные клиники ВРТ
отдают предпочтение селективному переносу одного эмбриона.
19.
Литературные данные:• Преэклампсия при индуцированном
многоплодии наблюдалась в 2 раза чаще,
чем при спонтанном,
• задержка роста плода - в 16,7%,
• оперативное родоразрешение проводилось в
98,1% случаев, что в 2,3 раза чаще, чем при
спонтанном многоплодии*.
Руппель Н.И. Беременность, роды и перинатальные исходы при индуцированном многоплодии. Автореферат
диссертации. 2008 г
20.
31 женщина с многоплоднойбеременностью после ЭКО
• Группа сравнения – 40 женщин со
спонтанной двойней (7 случаев –
монохориальная биамниотическая).
21.
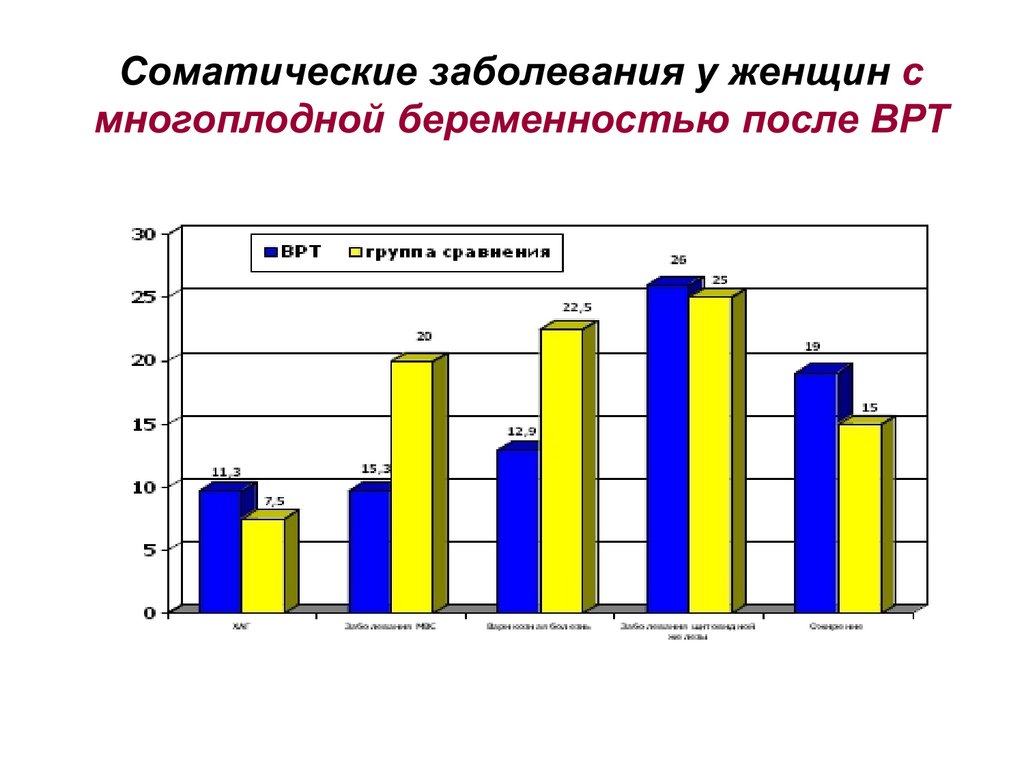
Соматические заболевания у женщин смногоплодной беременностью после ВРТ
22.
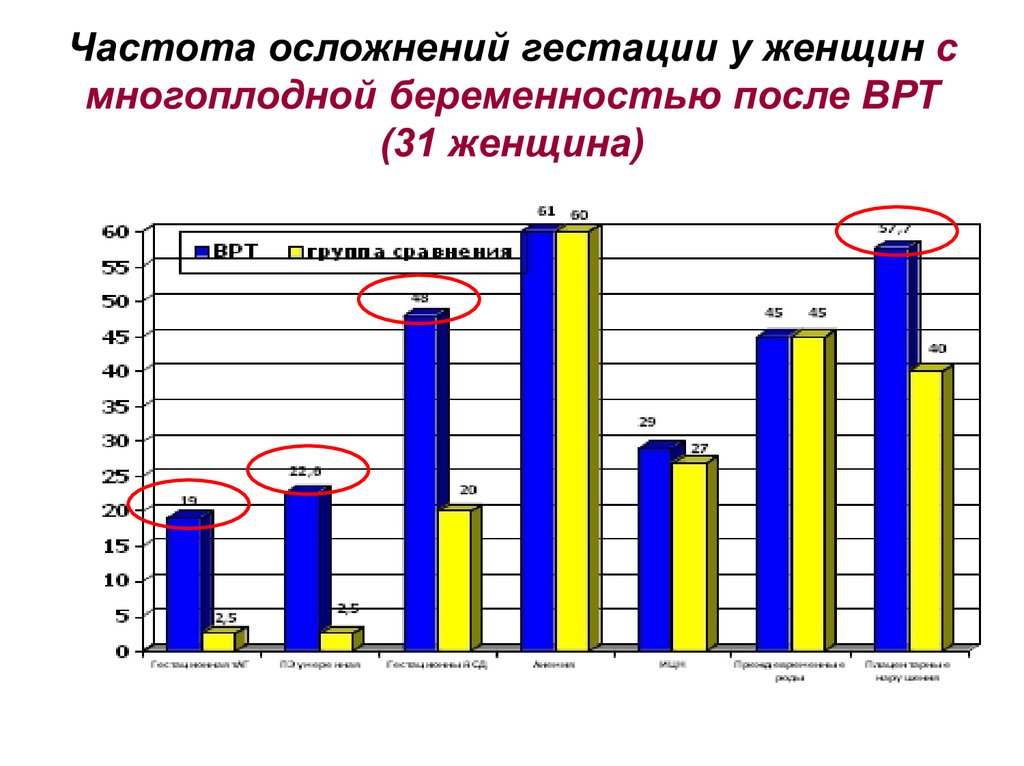
Частота осложнений гестации у женщин смногоплодной беременностью после ВРТ
(31 женщина)
23.
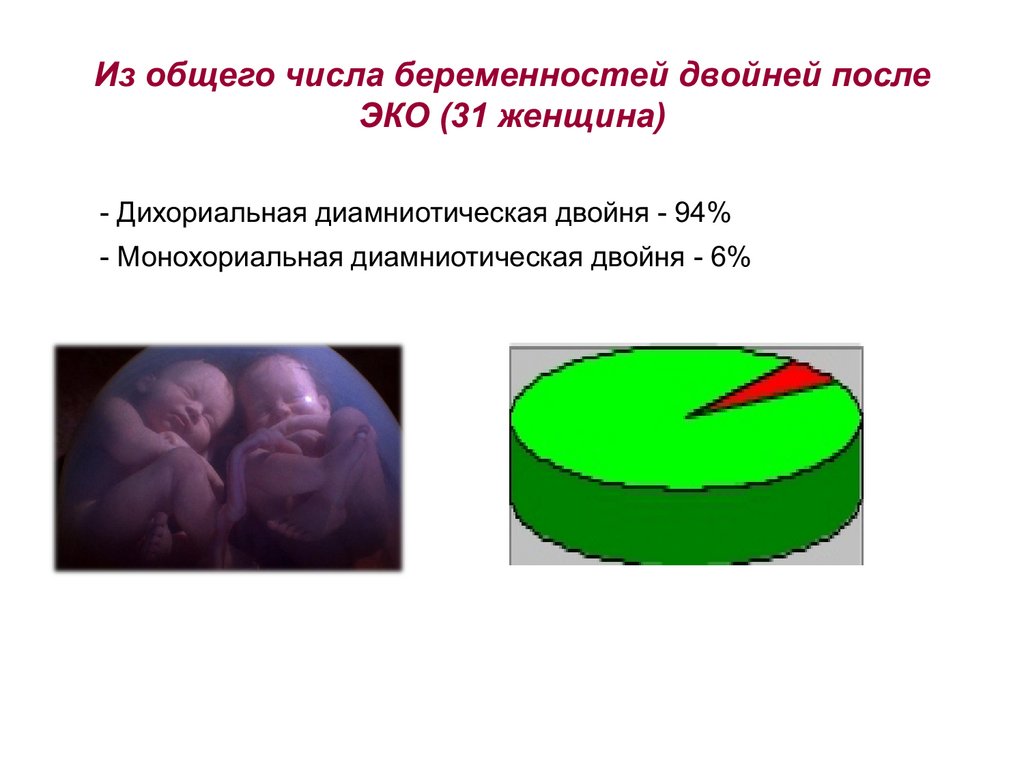
Из общего числа беременностей двойней послеЭКО (31 женщина)
- Дихориальная диамниотическая двойня - 94%
- Монохориальная диамниотическая двойня - 6%
24.
Из общего числа спонтанных многоплодныхбеременностей (40 женщин)
- Дихориальная диамниотическая двойня – 33 (82,5%),
- Монохориальная диамниотическая двойня – 7 (17,5%).
25.
Риски многоплодной беременности• При многоплодной беременности
перинатальные риски значительно выше, чем
при одноплодной. В связи с этим
многоплодную беременность и роды относят
к осложнённой беременности.
• Материнская смертность при многоплодной
беременности в 2,5 раза выше,
• Перинатальные потери - в 9-11 раз
превышают таковые при одноплодной
беременности.
*Клинические рекомендации «Многоплодная беременность», МЗ РФ, 2021
26.
Осложнения для плодов примонохориальной многоплодной
беременности после ЭКО (2 случая)
Фето-фетальный трансфузионный синдром - осложнение,
обусловленное наличием несбалансированных анастомозов плаценты,
приводящих к развитию полигидрамниона у плода-реципиента и
ангидрамниона у плода-донора (2 случая), выполнена коагуляция
анастомозов (в группе сравнения – 1 случай).
Синдром селективной задержки роста плода - осложнение,
характеризующееся задержкой роста одного из плодов
(предполагаемая масса плода ниже 10-го перцентиля) и разницей
предполагаемой массы плодов более 25% (1 случай).
Синдром анемии-полицитемии - осложнение, характеризуется
наличием в плаценте однонаправленных анастомозов малого
диаметра, развитием хронической анемии у плода-донора и
полицитемии у плода-реципиента, при отсутствии значимых различий
величины АИ в их амниотических полостях – 1 случай.
27.
Ведение беременности примногоплодии
• Проводится согласно
клиническим рекомендациям
«Многоплодная беременность»
• Кратность УЗИ у беременных
после ВРТ- согласно
клиническим рекомендациям
«Многоплодная беременность»
• КТГ для оценки состояния
плодов проводится с 28 недель.
28.
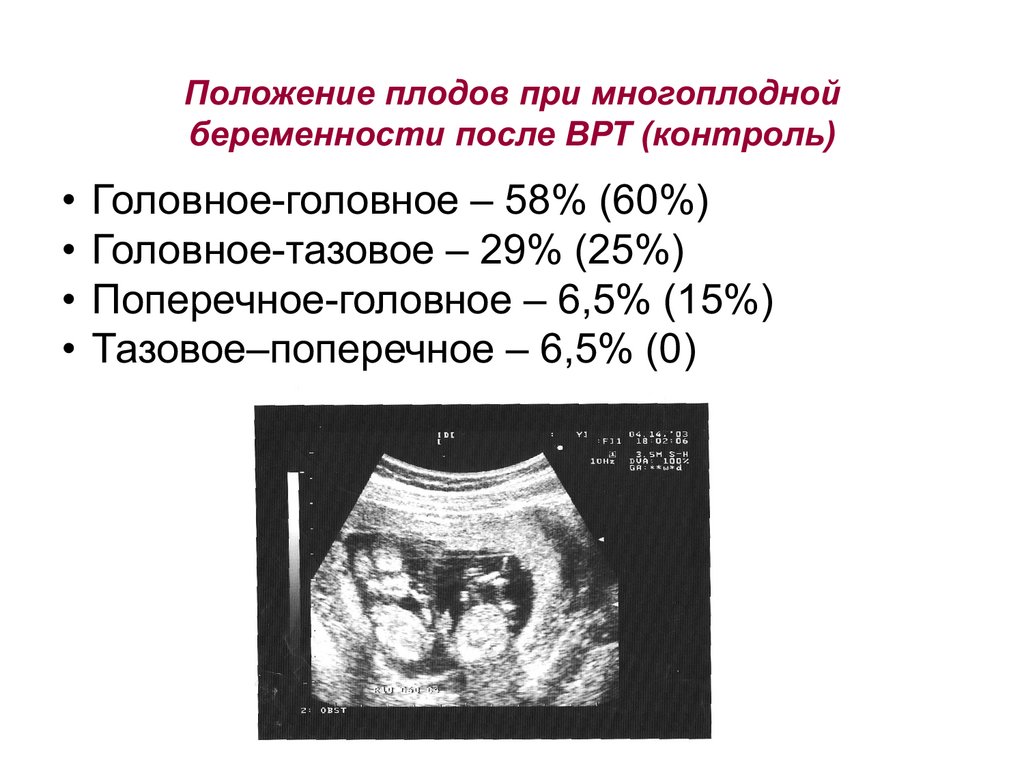
Положение плодов при многоплоднойбеременности после ВРТ (контроль)
• Головное-головное – 58% (60%)
• Головное-тазовое – 29% (25%)
• Поперечное-головное – 6,5% (15%)
• Тазовое–поперечное – 6,5% (0)
29.
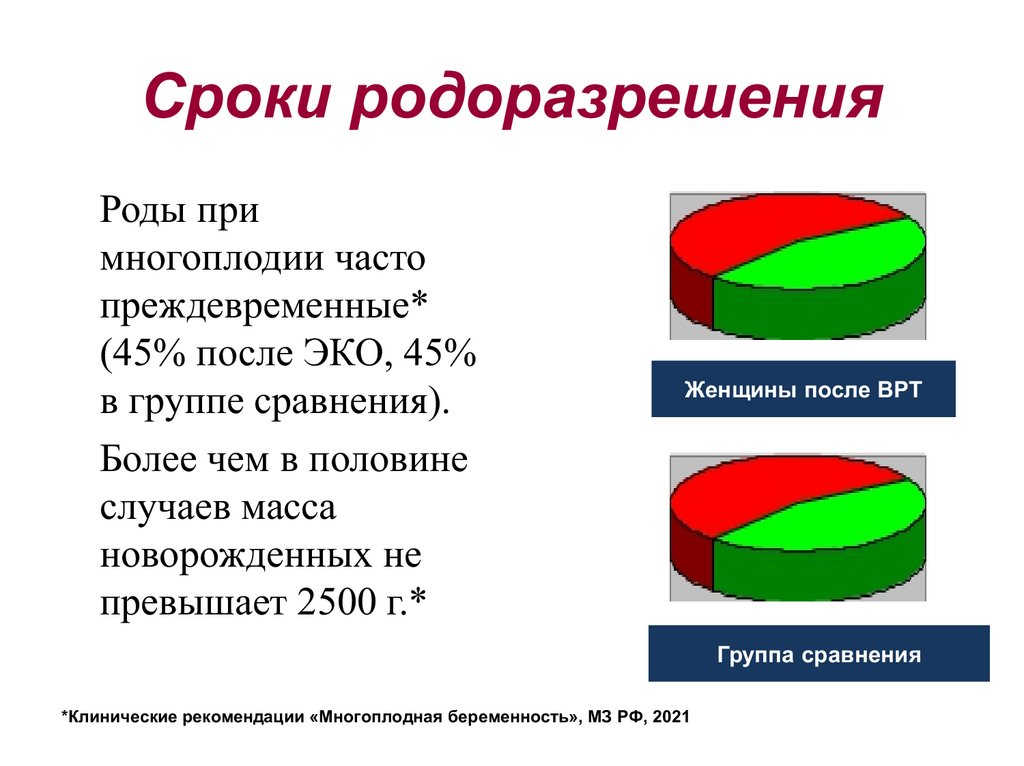
Сроки родоразрешенияРоды при
многоплодии часто
преждевременные*
(45% после ЭКО, 45%
в группе сравнения).
Более чем в половине
случаев масса
новорожденных не
превышает 2500 г.*
Женщины после ВРТ
Группа сравнения
*Клинические рекомендации «Многоплодная беременность», МЗ РФ, 2021
30.
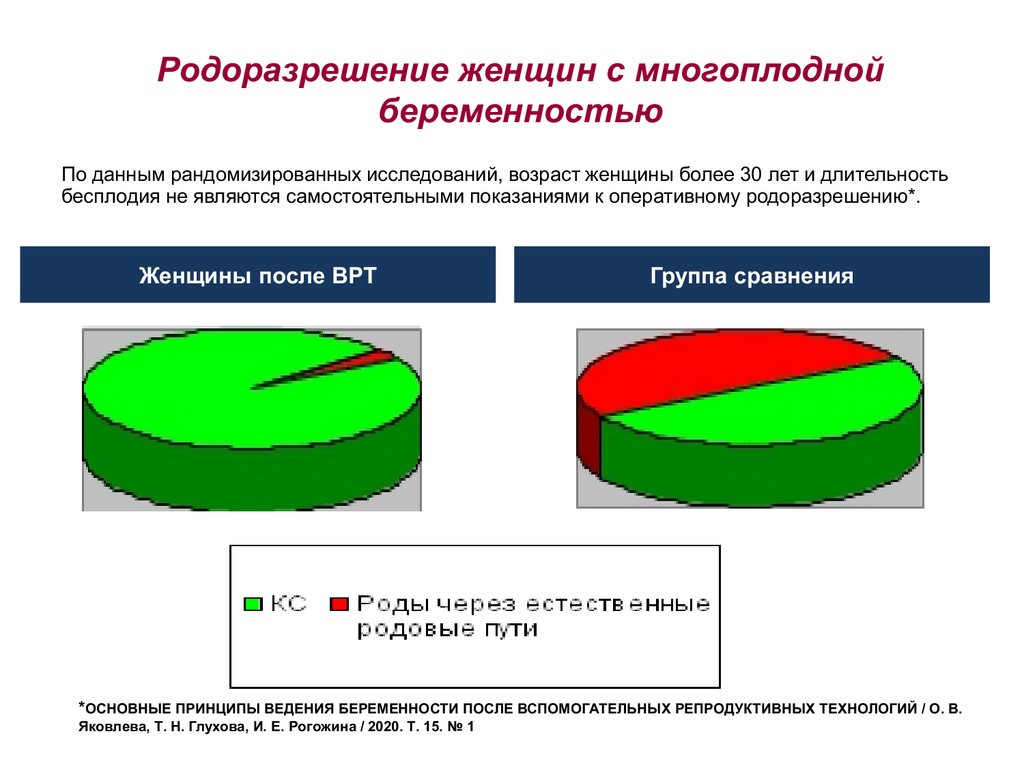
Родоразрешение женщин с многоплоднойбеременностью
По данным рандомизированных исследований, возраст женщины более 30 лет и длительность
бесплодия не являются самостоятельными показаниями к оперативному родоразрешению*.
Женщины после ВРТ
Группа сравнения
*ОСНОВНЫЕ ПРИНЦИПЫ ВЕДЕНИЯ БЕРЕМЕННОСТИ ПОСЛЕ ВСПОМОГАТЕЛЬНЫХ РЕПРОДУКТИВНЫХ ТЕХНОЛОГИЙ / О. В.
Яковлева, Т. Н. Глухова, И. Е. Рогожина / 2020. Т. 15. № 1
31.
Вагинальные роды двойней относятся к родамвысокого риска (статистические данные)*
• При неосложнённом течении беременности
вагинальные роды двойней при головном
предлежании первого плода - не увеличивают риски
перинатальных осложнений.
Показания к операции кесарева сечения при
многоплодии*
- моноамниотические двойни;
- неразделившиеся близнецы при любом сроке беременности;
- неголовное предлежание 1-го плода;
- три и более плода.
- досрочное родоразрешение и ПМП менее 1500 г.
*Клинические рекомендации «Многоплодная беременность», МЗ РФ, 2021
32.
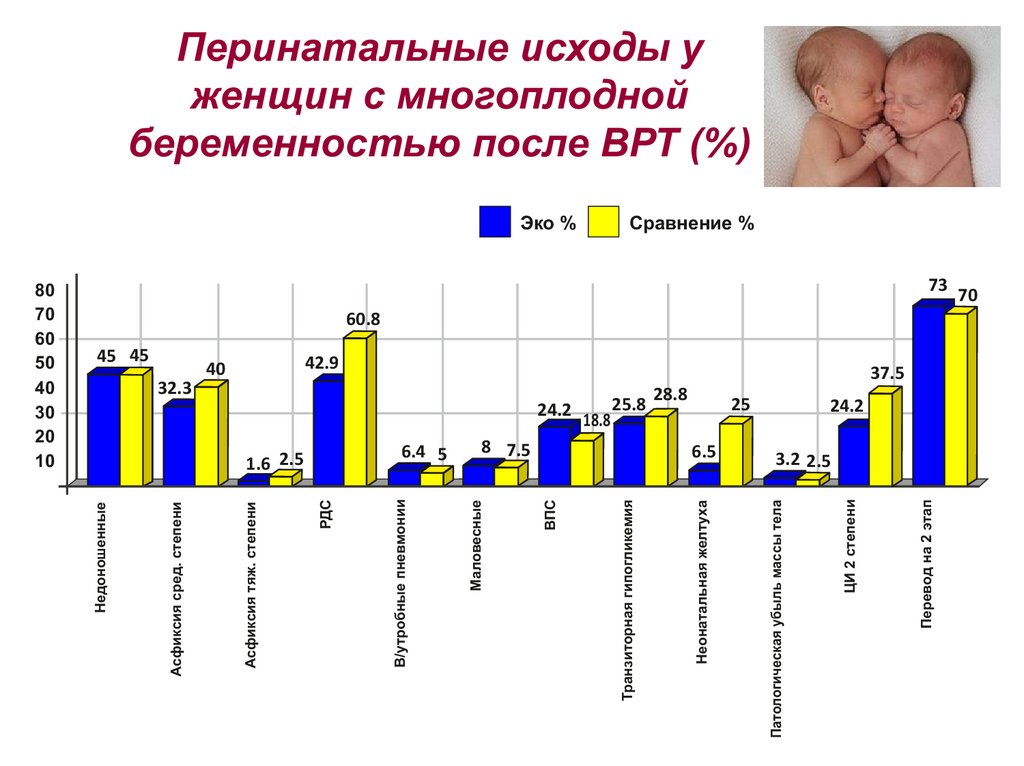
42.98 7.5
28.8
25
6.5
Перевод на 2 этап
18.8
25.8
ЦИ 2 степени
24.2
Патологическая убыль массы тела
32.3
Неонатальная желтуха
Эко %
Транзиторная гипогликемия
ВПС
6.4 5
Маловесные
1.6 2.5
В/утробные пневмонии
40
РДС
45 45
Асфиксия тяж. степени
Асфиксия сред. степени
80
70
60
50
40
30
20
10
Недоношенные
Перинатальные исходы у
женщин с многоплодной
беременностью после ВРТ (%)
Сравнение %
73
60.8
37.5
24.2
3.2 2.5
70
33.
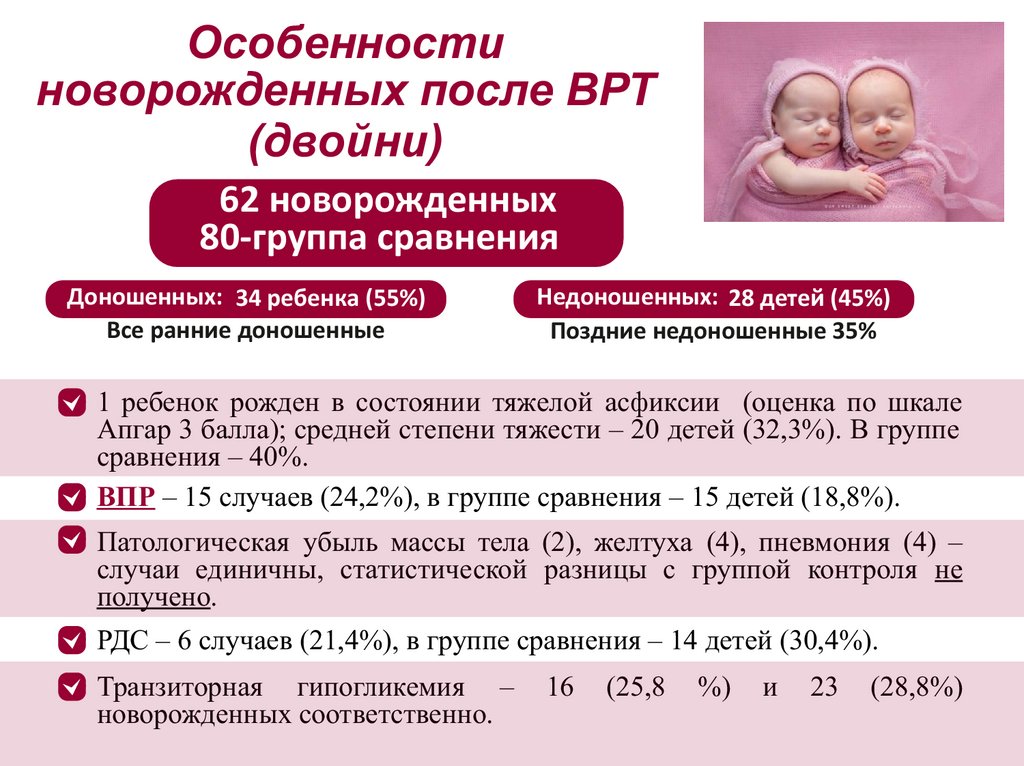
Особенностиноворожденных после ВРТ
(двойни)
62 новорожденных
80-группа сравнения
Доношенных: 34 ребенка (55%)
Все ранние доношенные
Недоношенных: 28 детей (45%)
Поздние недоношенные 35%
• • 1 ребенок рожден в состоянии тяжелой асфиксии (оценка по шкале
Апгар 3 балла); средней степени тяжести – 20 детей (32,3%). В группе
сравнения – 40%.
• • ВПР – 15 случаев (24,2%), в группе сравнения – 15 детей (18,8%).
• • Патологическая убыль массы тела (2), желтуха (4), пневмония (4) –
случаи единичны, статистической разницы с группой контроля не
получено.
• • РДС – 6 случаев (21,4%), в группе сравнения – 14 детей (30,4%).
• • Транзиторная гипогликемия –
новорожденных соответственно.
16
(25,8
%)
и
23
(28,8%)
34.
Выводы. Профилактикамногоплодной беременности
1. Перенос в матку одного
эмбриона на продвинутой стадии
развития.
2. Криоконсервация остальных
эмбрионов.
3. Редукция эмбрионов.
35.
Выводы. Ведение беременной после ВРТ«Д» наблюдение: соблюдение физиологических норм
течения беременности
1. Гормональная поддержка препаратами прогестерона с
ранних сроков.
2. Профилактика преждевременных родов. Во втором
триместре беременности – цервикометрия в динамике.
3. Хирургическая коррекция ИЦН до 24 недель гестации или
введение акушерского пессария.
*Вагинальное введение прогестерона у пациенток с длиной ШМ
≤25 мм уменьшает частоту прерывания беременности до 33
недель на 45%, значительно снижает частоту РДС плода и
неонатальную заболеваемость.
4. Профилактика плацентарных нарушений, преэклампсии.
5. Своевременная диагностика МГВ и ВПР.
6. Своевременное бережное родоразрешение.
36.
Медикаментозная поддержкабеременности, наступившей в результате
ЭКО, осуществляется с самых ранних
сроков.
• Для сохранения беременности после
ЭКО, как правило, применяется более
агрессивная терапия, чем обычно. Но:
преимущества сочетанного
назначения микронизированного
прогестерона и дидрогестерона не
доказаны*.
Клинические рекомендации (протокол лечения) «Вспомогательные репродуктивные технологии и
искусственная инсеминация», МЗ РФ, 2019
37.
•Прогестерон при беременности•Одна беременность – один гестаген!
•- АНАТОМО-ФУНКЦИОНАЛЬНАЯ ПОЛНОЦЕННОСТЬ ЭНДОМЕТРИЯ
•- Влияние на иммунный ответ
•Ингибирует реакцию
Т-лимфоцитов на
отторжение плода
В лимфоцитах присутствуют
•Снижение активности
рецепторы к прогестерону,
их доля возрастает с увеличением
киллерных клеток (NK)
Срока беременности
•Полноценная плацентация,
•увеличение концентрации эндогенного прогестерона
•Полноценная плацентация – залог снижения риска
гестационных и перинатальных осложнений
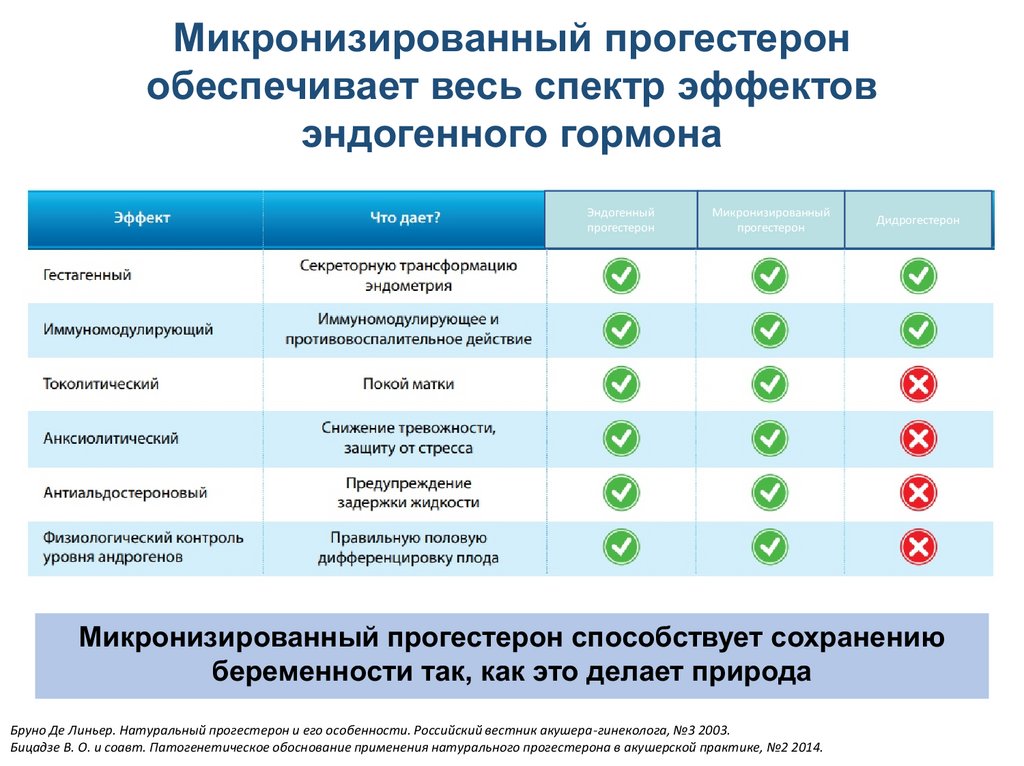
38.
Микронизированный прогестеронобеспечивает весь спектр эффектов
эндогенного гормона
Эндогенный
прогестерон
Микронизированный
прогестерон
Дидрогестерон
Микронизированный прогестерон способствует сохранению
беременности так, как это делает природа
Бруно Де Линьер. Натуральный прогестерон и его особенности. Российский вестник акушера-гинеколога, №3 2003.
Бицадзе В. О. и соавт. Патогенетическое обоснование применения натурального прогестерона в акушерской практике, №2 2014.
39.
Гестагеновая терапия угрозывыкидыша:
вывод Кокрейновского обзора 2021
* Достоверное увеличение
живорождения у женщин с одним и
более выкидышем в
анамнезе.
1. Devall AJ, Papadopoulou A, Podesek M, Haas DM, Price MJ, Coomarasamy A, Gallos ID. Progestogens for preventing miscarriage: a network meta-analysis.
Cochrane Database Syst Rev. 2021 Apr 19;4:CD013792. doi: 10.1002/14651858. CD013792.pub2. PMID: 33872382;
2. Coomarasamy Arri et al. Micronized vaginal progesterone to prevent miscarriage: a critical evaluation of randomized evidence. Am J Obstet Gynecol. 2020
Aug; 223 (2): 167–176. doi: 10.1016/j.ajog.2019.12.006. Epub 2020 Jan 31. PMID: 32008730;
3. Chan DMK, Cheung KW, Ko JKY, Yung SSF, Lai SF, Lam MT, Ng DYT, Lee VCY, Li RHW, Ng EHY. Use of oral progestogen in women with threatened
miscarriage in the rst trimester: a randomized double-blind controlled trial. Hum Reprod. 2020 Dec 17:deaa327. doi: 10.1093/humrep/deaa327. Epub ahead of
40.
Безопасность микронизированного прогестеронадля плода доказана
•В когортном исследовании с участием
близнецов
3-6
лет,
которые
внутриутробно
подвергались
воздействию
микронизированного
прогестерона, не было выявлено
каких-либо негативных последствий
его применения для их здоровья или
развития
•Риск
материнских
и
неонатальных
осложнений
был одинаковым в группе
микронизированного
прогестерона и плацебо.
Средний бал по шкале ASQ в 6
и 18 месяцев не различался
для групп прогестерона и
плацебо.
•McNamara HC et al. PLOS ONE 2015. DOI:10.1371/journal.pone.0122341.
•Klein K et al. Ultrasound in Obstetrics & Gynecology 2011; 38 (Suppl. 1): 1–55
41.
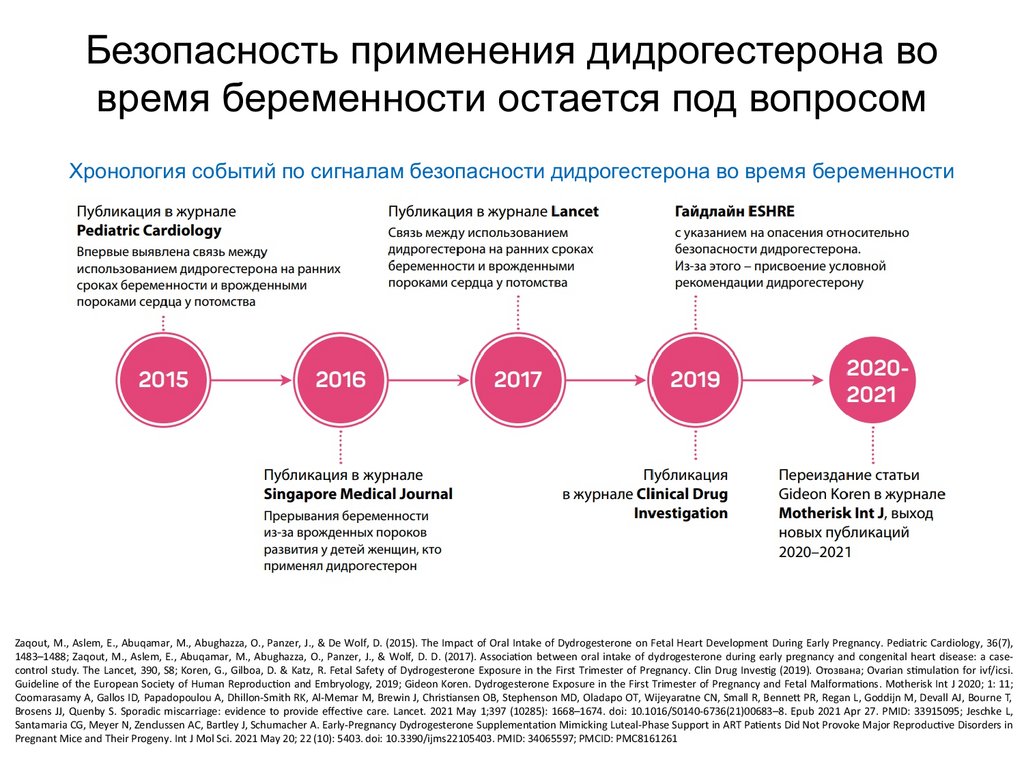
Безопасность применения дидрогестерона вовремя беременности остается под вопросом
Хронология событий по сигналам безопасности дидрогестерона во время беременности
Zaqout, M., Aslem, E., Abuqamar, M., Abughazza, O., Panzer, J., & De Wolf, D. (2015). The Impact of Oral Intake of Dydrogesterone on Fetal Heart Development During Early Pregnancy. Pediatric Cardiology, 36(7),
1483–1488; Zaqout, M., Aslem, E., Abuqamar, M., Abughazza, O., Panzer, J., & Wolf, D. D. (2017). Associa on between oral intake of dydrogesterone during early pregnancy and congenital heart disease: a casecontrol study. The Lancet, 390, S8; Koren, G., Gilboa, D. & Katz, R. Fetal Safety of Dydrogesterone Exposure in the First Trimester of Pregnancy. Clin Drug Inves g (2019). Отозвана; Ovarian s mula on for ivf/icsi.
Guideline of the European Society of Human Reproduc on and Embryology, 2019; Gideon Koren. Dydrogesterone Exposure in the First Trimester of Pregnancy and Fetal Malforma ons. Motherisk Int J 2020; 1: 11;
Coomarasamy A, Gallos ID, Papadopoulou A, Dhillon-Smith RK, Al-Memar M, Brewin J, Chris ansen OB, Stephenson MD, Oladapo OT, Wijeyaratne CN, Small R, Benne PR, Regan L, Goddijn M, Devall AJ, Bourne T,
Brosens JJ, Quenby S. Sporadic miscarriage: evidence to provide e ec ve care. Lancet. 2021 May 1;397 (10285): 1668–1674. doi: 10.1016/S0140-6736(21)00683–8. Epub 2021 Apr 27. PMID: 33915095; Jeschke L,
Santamaria CG, Meyer N, Zenclussen AC, Bartley J, Schumacher A. Early-Pregnancy Dydrogesterone Supplementa on Mimicking Luteal-Phase Support in ART Pa ents Did Not Provoke Major Reproduc ve Disorders in
Pregnant Mice and Their Progeny. Int J Mol Sci. 2021 May 20; 22 (10): 5403. doi: 10.3390/ijms22105403. PMID: 34065597; PMCID: PMC8161261
42.
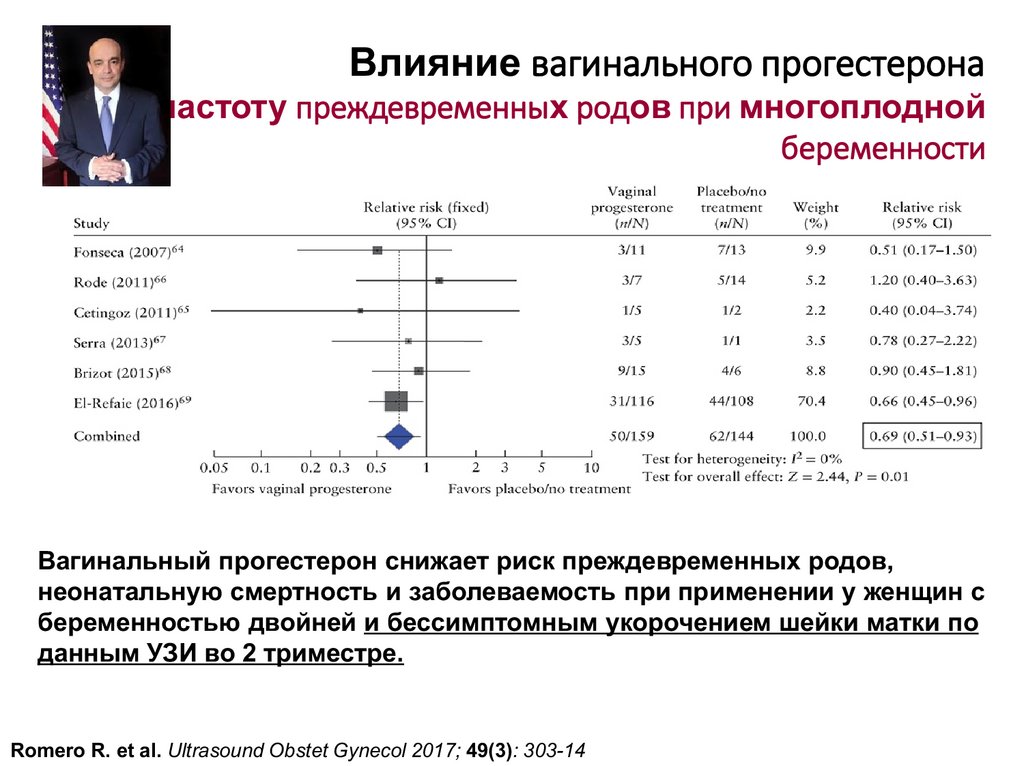
Влияние вагинального прогестеронана частоту преждевременных родов при многоплодной
беременности
Вагинальный прогестерон снижает риск преждевременных родов,
неонатальную смертность и заболеваемость при применении у женщин с
беременностью двойней и бессимптомным укорочением шейки матки по
данным УЗИ во 2 триместре.
Romero R. et al. Ultrasound Obstet Gynecol 2017; 49(3): 303-14
43.
Родоразрешение женщин после ВРТ с одноплоднойбеременностью «запланированное» кесарево сечение.
- Возможность проводить гибкую тактику
родоразрешения, не исключающую возможность родов
через естественные родовые пути, однако при
осложнениях немедленно, без коррекции, проводят
абдоминальное родоразрешение.
Сроки и принципы родоразрешения при многоплодной
беременности после ВРТ*
При наличии дихориальной диамниотической двойни
родоразрешение рекомендуется в 37+0 недель беременности,
метод родоразрешения зависит от предлежания первого плода.
* ОСНОВНЫЕ ПРИНЦИПЫ ВЕДЕНИЯ БЕРЕМЕННОСТИ ПОСЛЕ ВСПОМОГАТЕЛЬНЫХ РЕПРОДУКТИВНЫХ
ТЕХНОЛОГИЙ / О. В. Яковлева, Т. Н. Глухова, И. Е. Рогожина // 2020. Т. 15. № 1



























 Медицина
Медицина