Похожие презентации:
Диагностика миокардитов, эндокардитов, перикардитов, кардимиопатий
1.
Диагностика миокардитов,эндокардитов, перикардитов,
кардимиопатий
2023
2.
Миокардитэто поражение сердечной мышцы преимущественно
воспалительного характера, обусловленное
непосредственным или опосредованным через
иммунные механизмы воздействием инфекции,
паразитарной или протозойной инвазии, химических
или физических факторов, а так же поражения,
возникающие при аллергических и аутоиммунных
заболеваниях.
Кодирование по МКБ 10
Острый миокардит (I40): I40.0 - Инфекционный
миокардит
3.
Этиология1. Инфекционный:
• Вирусы являются наиболее частым
этиологическим фактором
• Бактериальные
• Грибы
• Паразитарные и др
2. Иммуноопосредованный:
• аллергены
• аутоаллергены
3. Токсический
4.
Варианты клинических проявлений упациентов с миокардитом
Клиника, подобная острому коронарному синдрому
Начало или прогрессирование сердечной
недостаточности в отсутствие коронарной
недостаточности
Хроническая сердечная недостаточность в отсутствие
коронарной недостаточности и других известных
причин сердечной недостаточности
Опасные для жизни состояния» в отсутствие
коронарной недостаточности и других известных
причин сердечной недостаточности (аритмии, КШ)
5.
Клинические проявленияОстрая боль в груди, в т.ч. по типу перикардита,
или псевдоишемическая
Впервые появление (от дней до 3-х месяцев) или
ухудшение одышки в покое или нагрузке, и/или
утомляемость, с/без признаков лево и/или
правожелудочковой недостаточности
Подострое/хроническое (>3 месяцев) или
ухудшение тех же симптомов
Сердцебиение и/или аритмия неясного генеза
и/или синкопы и/или предотвращенная внезапная
смерть
Кардиогенный шок без известной причины
6.
боли в грудной клетке, как правило, длительные,не связанные с физической нагрузкой, носят
разнообразный характер (ноющие, колющие,
тупые, редко жгучие), однако не характерны
сжимающие и симптом "галстука".
сердцебиение характерно для миокардита с ранних
этапов развития болезни и описывается
пациентами как постоянно присутствующее
ощущение утомляемости – важный симптом
присутствует у абсолютного большинства
пациентов, описывается как остро возникшие и не
исчезающие несмотря на уменьшение объема
нагрузок
снижение толерантности к физическим нагрузкам –
характерно для миокардита, как правило, отмечается
всеми пациентами, носит индивидуальный характер,
часто становится доминирующей жалобой, т.к.
ухудшает качество жизни.
7.
Т.О. выраженность клинических проявленийварьирует от минимальных симптомов, не
сопровождающихся появлением жалоб, до быстро
развивающихся нарушений сердечного ритма и
внезапной смерти и/или до тяжелой сердечной
недостаточности (СН).
Физикальные данные: рекомендуется обращать
внимание на наличие признаков СН и инфекции,
специфичных для миокардита признаков нет!!!!!!
8.
Инструментальные диагностическиекритерии
• Изменения на ЭКГ/холтеровском
мониторировании:появление новых патологических
изменений: блокады, изменения ST/T (элевация ST,
инверсия Т), (ЖТ), фибрилляция желудочков,
асистолия, (ФП), снижение высоты R, нарушение в/ж
проводимости с расширением QRS, патологический
зубец Q, низкий вольтаж, (ЖЭС), (НЖТ).
• Маркеры цитолиза КМЦ. Повышение уровня
тропонина Т / I
• Функциональные и структурные нарушения при
ЭХОКГ/КАГ/МРТ.
9.
Диагноз миокардита может основываться нарекомендациях NYHA (Нью-Йорская ассоциация сердца)
"Большие" критерии
1. Имеется хронологическая связь перенесенной инфекции
(или аллергической реакции, или токсичесого
воздействия) с появлением следующих кардиальных
симптомов:
- Кардиомегалия
- Сердечная недостаточность
- Кардиогенный шок
- Синдром Морганьи-Адамса-Стокса
2. Патологические изменения ЭКГ, в том числе аритмии и
нарушения проводимости.
3. Повышение активности кардиоспецефических
ферментов.
10.
• "Малые" критерии1. Лабораторное подтверждение перенесенной
инфекции (например, высокие титры
противовирусных антител).
2. Ослабление I тона.
3. Протодиастолический ритм галопа.
• Диагноз миокардита ставится на основании
наличия хронологической связи признаков
перенесенной инфекции (аллергии, токсического
воздействия и т.п.) с двумя "большими"
критериями миокардита или с одним "большим" +
двумя "малыми" критериями.
11.
Инфекционный эндокардит — инфекционновоспалительное заболевание эндокарда клапанныхструктур, пристеночного эндокарда и
внутрисердечных искусственных устройств,
обусловленное инвазией микроорганизмами
(бактериями, грибами), с развитием полипозноязвенного поражения структур сердца, протекающее с
системным воспалением, прогрессирующей сердечной
недостаточностью, тромбогеморрагическими и
иммунокомплексными внесердечными проявлениям.
12.
ИЭ классифицируют• по стороне поражения сердца — выделяют ИЭ
левых и правых отделов сердца ;
• по предшествующему состоянию клапана —
выделяют первичный ИЭ (развивается на
интактных клапанах) и вторичный ИЭ (возникает
на уже поврежденных видоизмененных
различными процессами клапанах);
• по характеру течения (определяется клиническими
проявлениями и зависит от предшествующего
состояния клапана, вида возбудителя и состояния
иммунного ответа организма пациента) — острый
ИЭ и подострый ИЭ
Превалирует изолированное поражение аортального клапана — у 38,7–55,8%,
митрального клапана — у 26–37%. Частота поражения трикуспидального клапана в
общей популяции составляет 2,6–5,3%, а при ИЭ наркоманов возрастает до 59–82,7
13.
Входные ворота инфекции удается установить только у 34–58,6% больных ИЭ .
Выделяют следующие предшествующие факторы:
стоматологические манипуляции — у 7,5–19% пациентов (у
больных с ВПС до 26,1–37,2%), инфекции кожи (абсцессы,
стрептопиодермии) — 2–19,5%, инфекции мочевыводящих
путей — 1,5–12,6%, ятрогенные причины, особенно у
пациентов с ИЭ ПК (внутрисосудистые катетеры,
диагностические и лечебные манипуляции) — 1–10,6%,
заболевания ЖКТ — 1,4–9%
Следует отметить важную роль транзиторной бактериемии,
которая после удаления зубов отмечается у 40% пациентов,
Летальность при ИЭ остается высокой: госпитальная — 15–
30%, годичная — 30–40%.
14.
ИЭ является полиэтиологичным заболеванием. Внастоящее время известны более 130 возбудителей в
качестве причины заболевания: бактерии, грибы,
перечень которых ежегодно расширяется.
Типичными возбудителями ИЭ являются
грамположительные кокки: стафилококки S. aureus,
CoNS (27,1–67,9%), стрептококки, в том числе
зеленящий (11,8–29%), энтерококки (10,0–21,4%),
грамотрицательные (Гр-)
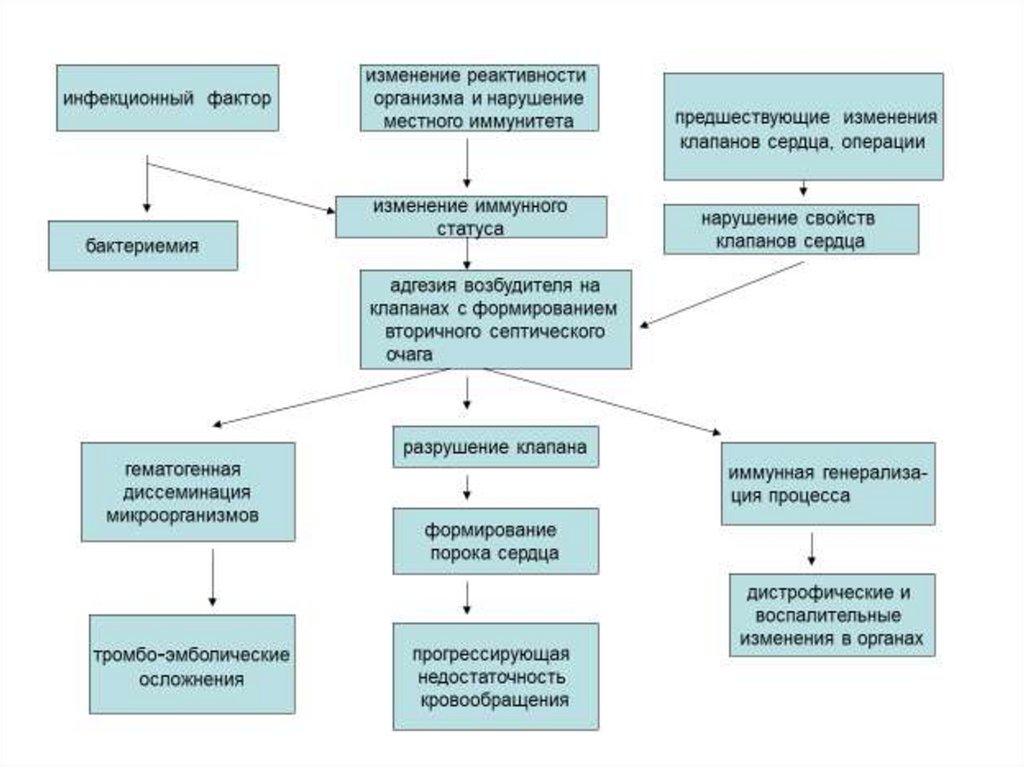
Патогенез
Инфицирование эндокарда происходит путем прямой
колонизации и инвазии из тока крови при
бактериемии, в том числе транзиторной.
15.
Патогенез первичного ИЭ16.
• Клиническая картина ИЭ полиморфна, чтосоздает большие трудности в диагностике
заболевания.
• Пациенты могут оказываться на первичном
приеме у разных специалистов, которые
нередко ставят им разные диагнозы.
• Поэтому длительно лихорадящим
пациентам показана консультация врачакардиолога и врача-инфекциониста.
17.
18.
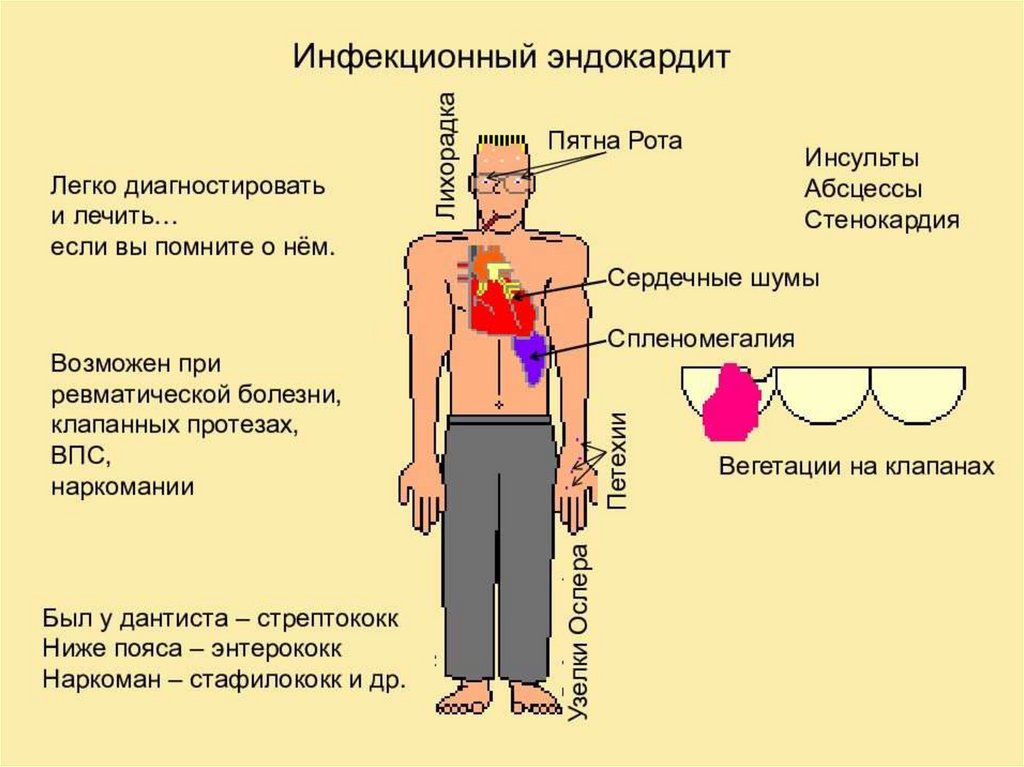
Клинические симптомы ИЭ можно разделить на несколькогрупп:
• Неспецифические общие симптомы, обусловленные системным
воспалением и бактериемией: лихорадка (температура тела >38°
С), ознобы, спленомегалия, уменьшение массы тела.
• Сердечные проявления обусловлены образованием вегетаций и
деструктивными изменениями клапана: новый шум клапанной
регургитации (систолический при митральной локализации,
протодиастолический при аортальной локализации,
систолический при локализации на трикуспидальном клапане), и
сердечная недостаточность — одышка, реже отеки нижних
конечностей.
• Внесердечные проявления обусловлены кардиогенными
эмболиями (инфаркт головного мозга, инфаркт миокарда и др.)
или иммуновоспалительными процессами (узелки Ослера,
гломерулонефрит, васкулит, артрит и др.).
19.
Основным симптомом ИЭ является повышение температурытела до 37,5–39,5°С с ознобами и проливными потами.
Длительное повышение температуры встречается у 90%
больных и сопровождается ознобами, плохим аппетитом,
потерей веса. Шумы в сердце при ИЭ выслушиваются у 85%
больных.
Симптомы сердечной недостаточности в дебюте заболевания
выявляются у 7,5% больных; на фоне прогрессирования
заболевания застойная сердечная недостаточность III–IV ф.к. по
NYHA отмечается у 46,6% больных ИЭ.
Спленомегалия является наиболее частым экстракардиальным
проявлением ИЭ (14,8–53,7%
20.
Около половины пациентов страдают от эмболическихосложнений . ИЭ следует подозревать у любого пациента с
лихорадкой и эмболическими событиями. Эмболии в
головной мозг, легкие или селезенку обнаруживают у 30%
пациентов.
Первым симптомом его может быть загрудинная боль,
завершившаяся развитием острого инфаркта миокарда
эмболического генеза с ЭКГ и ЭхоКГ-признаками.
При эмболизации церебральной артерии могут развиться
ишемический или геморрагический инфаркт головного
мозга, менингоэнцефалит, абсцесс мозга,
21.
Пятна Джейнуэя — безболезненные эритематозныепятна на ладонях и подошвах, возникают в
результате кровоизлияний, инфильтрации и
некротических изменений в капиллярах и
артериолах.
Пятна Лукина — петехиальные высыпания на
конъюктиве, слизистой полости рта, складках век.
Пятна Рота — округлые кровоизлияния в сетчатку
со светлым центром рядом с диском зрительного
нерва.
Узелки Ослера — болезненные эритематозные
узелки на внутренней поверхности подушечек
пальцев рук и ног.
22.
Критерии установления диагноза• Диагноз ИЭ устанавливается на основании
наличия критериев, соответствующих
модифицированным критериям Дюка (2015)
23.
24.
25.
Можно выделить следующие особенноститечения современного ИЭ:
1 часто протекает с высокой лихорадкой, которая
сопровождается ознобами и потами;
2 преимущественно поражается аортальный клапан;
3 наблюдается быстрое, в течение 1.5-3 недель
формирование порока левых отделов сердца;
4 нередко наблюдается поражение миокарда;
5 характерным являются тромбоэмболии в сосуды
головного мозга, селезенки, почек, сердца;
6 достоверно, наиболее часто, развивается
диффузный гломерулонефрит.
26.
Лабораторно-инструментальные методыисследования
• Многократный посев крови.
• Выявление воспалительного характера
патологического процесса.
• Выявление иммунных сдвигов.
• Уточнение характера поражения различных
органов и систем.
• Получение прямых диагностических признаков
бактериального поражения миокарда.
27.
МОДИФИЦИРОВАННЫЕ КРИТЕРИИ ДЮКА 2015 ЕОКБольшие критерии
1. Положительное микробиологическое (культуральное)
исследование крови на стерильность или иммунохимическое
исследование сыворотки на выявление антител:
а) типичные микроорганизмы, входящие в число этиологических
факторов ИЭ, из двух раздельных проб:
- 2 и более положительные пробы из образцов крови, забранных с
интервалом более 12 часов; или
- 3 из трех или большинство из четырех и более раздельных проб
крови (с первым и последним образцами, взятых с интервалом не
менее часа);
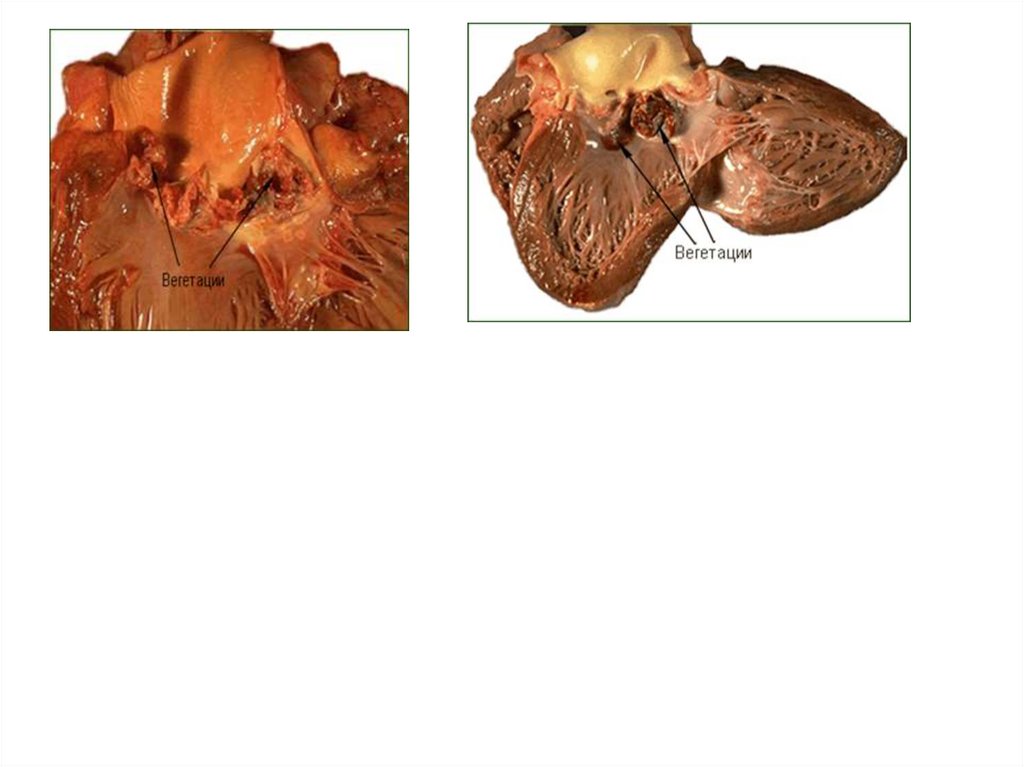
2. Критерии визуализации: по данным эхокардиографии
(вегетации, абсцесс, перфорация клапана
28.
Малые критерии1. Предрасположенность: предшествующие
особенности сердца или использование
внутривенных препаратов/наркотиков.
2. Лихорадка (максимальная температура тела > 38
°C);
3. Сосудистые феномены (включая те, которые
выявляются только визуализацией): артериальные
эмболии, септические отсевы в легкие с развитием
пневмонии, инфекционные (микотические)
аневризмы, внутричерепные кровоизлияния, пятна
Лукина и пятна Джейнуэя.
4. Иммунологические феномены: гломерулонефрит,
узелки Ослера, пятна Рота, ревматоидный фактор.
29.
30.
Перикардит -воспалительное заболевание соединительно - тканнойоболочки сердца (висцерального и париетального листков
перикарда).
Классификация
Острые перикардиты
1. Фибринозный (или сухой)
2. Экссудативный (серозно-фнбрннозный. гнойный, гнилостный,
геморрагический)
• с тампонадой
• без тампонады
Хронические перикардиты
1. Экссудативный (серошо-фнбрннозный. гнойный, гнилостный,
геморрагический)- с тампонадой или без тампонады
2. Адгезивный (слипчивый)
3. Констриктивный (сдавливающий) -«Панцирное сердце»
31.
ЭтиологияИнфекционный перикардит
Перикардит при системных аутоиммунных
заболеваниях (СКВ, РА)
Аутоимунный процесс (ОИМ, ОРЛ)
Перикардит и выпот в перикарде при
заболеваниях соседних органов
Травматический
Идиопатический перикардит
32.
Острый перикардитВ продроме часто отмечаются лихорадка (обычно
ниже 39°С; у пожилых может отсутствовать),
недомогание и миалгия.
Основные симптомы - боль за грудиной или в
области сердца (может иррадиировать в область
трапецевидной мышцы, быть плевритической или
напоминать стенокардию; меняется в зависимости
от положения тела), непродуктивный кашель и
одышка.
Шум трения перикарда может быть преходящим,
характерно наличие III тона при аускультации.
Возможен выпот в перикарде.
33.
Диагностические критерии1. Признаки перикардита.
2. Гемодинамические нарушения, обусловленные
перикардитом.
3. Наличие и признаки основного заболевания
(СКВ, туберкулез, хроническое почечное
заболевание, пневмония и т. д.).
Особенности жалоб, анамнеза, лабораторных и
инструментальных показателей зависят от
этиологии и клинико-морфологической
формы перикардита.
34.
ЭКГСтадия I: конкордантные подъемы сегмента ST
передней или нижней локализации. Смещения
сегмента PR в противоположную сторону от
направления зубцов Р
Ранняя стадия II: Точки J сегмента ST
возвращается к изолинии, сегменты PR смещены.
Поздняя стадия II: зубцы Т прогрессивно
уплощаются и инвертируются
Стадия III: генерализованные инверсии зубца Т
Стадия IV: ЭКГ становится аналогичной
имевшейся до перикардита
35.
Хронический перикардит (длительностьюболее 3 мес)
Симптомы обычно скудные (боль в груди, сердцебиение,
утомляемость) и зависят от выраженности хронического
сдавления сердца и остаточного воспаления перикарда.
Выявление устранимой причины (туберкулез,
токсоплазмоз, микседема, аутоиммунное или системное
заболевание) позволяет проводить успешную
специфическую терапию.
транссудатом (гидроперикард),
экссудатом,
гноем (пиоперикард)
кровью (гемоперикард).
36.
Тампонада сердца - декомпенсированная фаза сдавлениясердца, вызванного накоплением жидкости в
перикарде и повышением внутриперикардиального
давления
могут появиться одышка, дисфагия, охриплость
(возвратный нерв гортани), икота (диафрагмальный
нерв) или тошнота (диафрагма)
сердечные тоны слышатся издалека
возникают дискомфорт в грудной клетке, одышка и
тахипноэ при нагрузке перерастают в ортопноэ,
появляются кашель и дисфагия, иногда эпизоды потери
сознания
37.
Сдавливающий перикардит (констриктивный)редкое, но тяжелое инвалидизирующее
последствие хронического воспаления в
перикарде, приводящее к нарушению
заполнения желудочков сердца и
нарушению их функционирования
наиболее частые причины заболевания туберкулез
38.
Кардиомиопатииопределяются как заболевания миокарда,
ассоциированные с его дисфункцией.
Они подразделяются на гипертрофическую,
дилатационную и рестриктивную
кардиомиопатии и аритмогенную
правожелудочковую кардиомиопатию
39.
Аритмогенная правожелудочковаякардиомиопатия.
прогрессирующее фиброжировое замещение
миокарда правого желудочка вначале с типичным
региональным, а затем с глобальным вовлечением
правого и левого желудочков с относительно
интактной МЖП. Чаще всего это семейное
заболевание.
Клиника: аритмии и внезапная сердечная смерть,
особенно в юности.
40.
По клинической картине выделяют четыре формытечения :
– скрытая форма, при которой ВСС вследствие ФЖ
является первым проявлением заболевания;
– аритмическая форма, характеризующаяся наличием
желудочковых тахиаритмий – желудочковой
экстрасистолии (ЖЭС), желудочковой тахикардии
(ЖТ) – с конфигурацией комплекса QRS по типу
блокады левой ножки пучка Гиса, подтвержденных
документально;
– форма, проявляющаяся клиникой средней степени
тяжести, такой как приступы сердцебиений, болей в
области сердца;
– правожелудочковая сердечная недостаточность с
наличием или отсутствием аритмий
41.
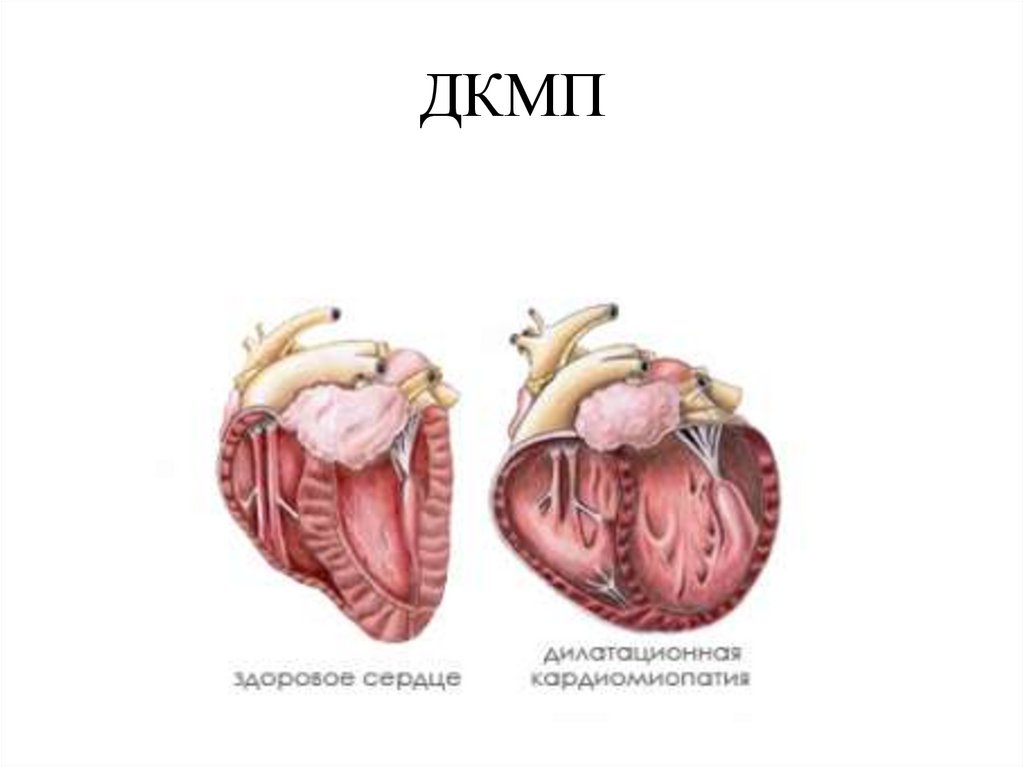
ДКМП42.
Дилатационная кардиомиопатия.характеризуется дилатацией и нарушением
сокращения левого желудочка или обоих
желудочков
Клиника: обычно проявляется сердечной
недостаточностью, которая часто прогрессирует.
Аритмии, тромбоэмболии и внезапная смерть
очень распространены и могут возникнуть на
любой стадии.
43.
Жалобы- одышка – 99%
- общая слабость, быстрая утомляемость - 85,7%;
- учащенное сердцебиение - 83,9%;
- периферические отеки - 81,7%;
- тяжесть в правом подреберье и эпигастрии - 71,0%;
- боль в области сердца - 64,3%; боль носит характер
неинтенсивной и непродолжительной кардиалгии,
которая, по-видимому, связана с
растяжением перикарда в
результате дилатации полостей сердца, и не требует
специальной терапии;
- ангинозная боль - отмечается только в 4,5% случаев,
связана с несоответствием между возросшей
потребностью дилатированного левого желудочка в
кислороде и ограниченным расширительным резервом
венечных артерий сердца.
44.
Основные клинические проявления ДКМП:1.Систолическая ХСН (левожелудочковая или
бивентрикулярная) с признаками застоя в малом
и большом круге кровообращения.
2. Частое возникновение нарушений ритма и
проводимости (желудочковые
аритмии, фибрилляции предсердий, АВблокады, блокады ножек пучка Гиса).
3. Тромбоэмболические осложнения в виде ТЭЛА и
эмболий в большом круге кровообращения.
Развиваются у 20% больных, наиболее часто
возникают на фоне фибрилляции предсердий.
45.
При аускультации выявляют ослабление 1тона на верхушке.
В случае развития легочной
гипертензии определяется акцент и
расщепление 2 тона.
На верхушке зачастую выслушивается
протодиастолический ритм галопа, что
связано с выраженной объемной
перегрузкой желудочков.
46.
Большие диагностическиекритерии ДКМП
• Дилатация сердца.
• Фракция выброса менее 45%
47.
Малые диагностические критерии:1. Необъяснимые суправентрикулярные
(фибрилляция предсердий или
другие устойчивые аритмии) или
желудочковые аритмии в возрасте до 50 лет.
2. Расширение левого желудочка
3. Необъяснимые нарушения проводимости:
атриовентрикулярная блокада 2-3 степени,
полная блокада левой ножки пучка Гиса,
синоатриальная блокада.
4. Необъяснимая внезапная смерть или инсульт в
возрасте до 50 лет.
48.
Изменения на ЭКГ• при ДКМП достаточно неспецифичны.
• по данным холтеровского
мониторирования, различные нарушения
сердечного ритма и проводимости,
отмечаются почти в 100% случаев ДКМП.
• Наиболее часто регистрируются
желудочковые аритмии
49.
ЭхоКГ с допплерографическим анализом• важнейший метод диагностики ДКМП.
• Основными признаками
являются значительная дилатация левого
желудочка при нормальной или
уменьшенной толщине его стенок и
снижение фракции выброса ниже 30-20%
50.
Гипертрофическая кардиомиопатия.• характеризуется лево- или/правожелудочковой
гипертрофией, которая обычно асимметрична и
вовлекает МЖП при нормальном или уменьшенном
объеме ЛЖ, доминируют семейные формы с
аутосомно-доминантным наследованием.
• Причиной заболевания являются мутации в генах.
Морфологические изменения включают
гипертрофию миоцитов и их беспорядочное
расположение, окружающие области увеличенного
количества рыхлой соединительной ткани.
• Клиника: течение асимптомное или одышка,
загрудинная боль (коронарный синдром), синкопе
или предсинкопе и сердцебиение. Типичны аритмии
и ВС.
51.
При физикальном обследовании пациенты с ГКМПне имеют существенных изменений за исключением
аускультативной картины.
При ГКМП выслушивается грубый, «пилящий»,
систолический шум в 3-4 межреберье по левому краю
грудины, без иррадиации на сосуды шеи, усиливающийся
после физической нагрузки и при проведении пробы
Вальсальвы.
В отличие от шума при ГКМП при аортальном стенозе
локализация шума во 2 межреберье справа с проведением
на сосуды шеи.
Стабильное течение заболевания.
Встречается у ¼ больных с ГКМП, гипертрофия ЛЖ у таких
пациентов, как правило, выявляется случайно.
















































 Медицина
Медицина








