Похожие презентации:
Диагностика диффузных болезней соединительной ткани. Диагностика ревматоидного артрита, остеоартроза. Лекция 18
1.
ЛЕКЦИЯ 18ДИАГНОСТИКА ДИФФУЗНЫХ БОЛЕЗНЕЙ
СОЕДИНИТЕЛЬНОЙ ТКАНИ.
ДИАГНОСТИКА РЕВМАТОИДНОГО АРТРИТА,
ОСТЕОАРТРОЗА.
ПРИНЦИПЫ ДИАГНОСТИКИ ОСТЕОПОРОЗА,
ПОДАГРЫ.
ПОСМОТРИТЕ ВИДЕО
2.
СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКАСистемное аутоиммунное заболевание неизвестной этиологии,
характеризующееся гиперпродукцией различных антител к
компонентам ядра и иммунных комплексов, вызывающих
воспалительное повреждение внутренних органов.
В развитии CКВ предполагается: пусковая роль РНК – вирусов;
генетическая предрасположенность. Среди больных преобладают
молодые женщины, частто заболевание развивается или обостряется
после родов или абортов при нарушении у больных метаболизма
эстрогенов с повышением их активности.
Проявлению СКВ способствуют неспецифические факторы - инсоляция,
неспецифическая инфекция, введение сывороток, прием некоторых
лекарственных средств, стресс.
ОСНОВЫ ПАТОГЕНЕЗА СКВ
1. АТ+АГ= ЦИК
2. Фиксация в эндотелии сосудов, органах и тканях
3. Развитие иммунокомплексного воспаления
3.
КЛАССИФИКАЦИЯ СКВ1. По течению:
Острое (быстрое развитие мультиорганных проявлений, включая поражение
почек, высокая иммунологическая активность).
Подострое (периодические невыраженные обострения и развитие поражения
почек в течение 1-го года заболевания).
Хроническое (превалирует один или несколько симптомов).
2. По активности:
Низкая (I). Средняя (II). Высокая (III). Ремиссия (0).
Определяется по специальным шкалам включающих в себя лихорадку,
похудание, утомляемость, поражения кожи, суставов, внутренних органов,
лабораторные показатели .
Кроме того, в диагнозе указывается клинико-морфологические изменения и
синдромы.
Например:
1. СКВ, подострое течение, активность высокая, лихорадка, лимфоаденопатия,
лейкопения, люпус-нефрит, ХПН 2
2. СКВ, хроническое течение, активность умеренная, полиартрит,
антифосфолипидный синдром.
4.
ПОРАЖЕНИЯ КОЖИЭритема по типу
«бабочки» (покраснение
на щеках и в области
спинки носа)
5.
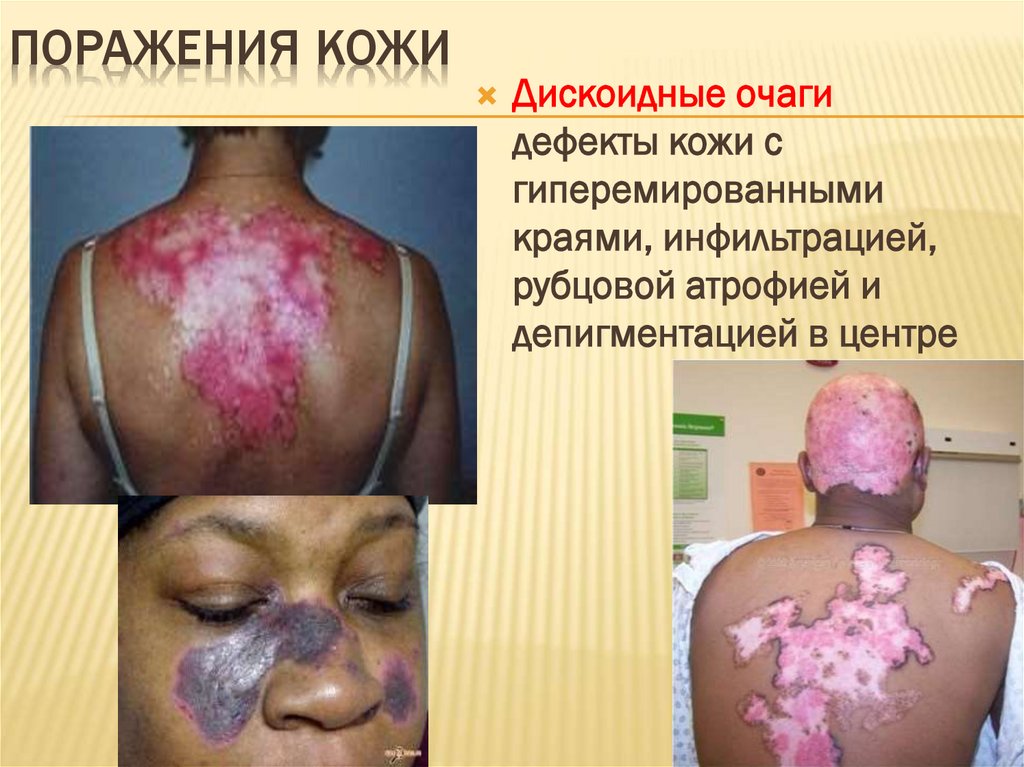
ПОРАЖЕНИЯ КОЖИДискоидные очаги
дефекты кожи с
гиперемированными
краями, инфильтрацией,
рубцовой атрофией и
депигментацией в центре
6.
ПОРАЖЕНИЯ КОЖИФотодерматит— кожные высыпания
в результате необычной реакции на
солнечный свет
7.
Пораженияслизистых
оболочек
СЕТЧАТОЕ
ливедо
8.
Алопеция (выпадение волос)Панникулит
(воспаление волосяного
фолликула)
Васкулит
9.
ПОРАЖЕНИЕ СУСТАВОВ:Волчаночный артрит (артрит
Жакку) - симметричный
неэрозивный полиартрит,
чаще мелких суставов
кистей, лучезапястных
суставов.
Артралгии. Асептический
некроз, чаще головки
бедренной и плечевой
костей.
ПОРАЖЕНИЕ НЕРВНОЙ СИСТЕМЫ
Головная боль, чаще мигренозного характера, резистентная к
анальгетикам. Судорожные припадки. Поражение черепных нервов.
Инсульты. Периферическая нейропатия (чувствительная и
двигательная). Острый психоз. Органический мозговой синдром
(эмоциональная лабильность, депрессия, нарушение памяти,
слабоумие)
10.
ПОРАЖЕНИЯ ЛЕГКИХПлеврит, сухой или выпотной, чаще двусторонний, наблюдают у 2040% больных. Люпус-пневмонит: особенность процесса в виде
малопродуктивного кашля в сочетании с медленно прогрессирующей
одышкой и изменениями легких при рентгенологическом
исследовании; Синдром легочной гипертензии редко при
рецидивирующих ТЭЛА при АФС.
ПОРАЖЕНИЯ СЕРДЦА И СОСУДОВ
Перикардит (обычно сухой) у 20% больных.
Миокардит проявляется нарушениями ритма и проводимости.
Эндокардит поражает чаще митральный, также аортальный,
трикуспидальный клапан. Протекает бессимптомно.
Коронариит – воспаление коронарных артерий с развитием
инфаркта миокарда. Для СКВ характерно раннее ускоренное
развитие атеросклероза.
11.
ПОРАЖЕНИЕ ПОЧЕКВстречается редко. Люпус-нефрит может протекать от невыраженной
протеинурии до быстропрогрессирующего диффузного
гломерулонефрита и нефротического синдрома. Синдром
артериальной гипертензии. Синдром почечной недостаточности.
АНТИФОСФОЛИПИДНЫЙ СИНДРОМ
Клинико-лабораторный симптомокомплекс, включающий артериальные и
венозные тромбозы, различны формы акушерской патологии (привычное
невынашивание беременности), тромбоцитопению и др.
ЛАБОРАТОРНЫЕ ИЗМЕНЕНИЯ
Гемолитическая анемия или лейкопения или
тромбоцитопения.
Наличие LE-клеток или антител к ДНК или
ложноположительная реакция Вассермана.
Наличие АнтиНуклеарногоФактора.
12.
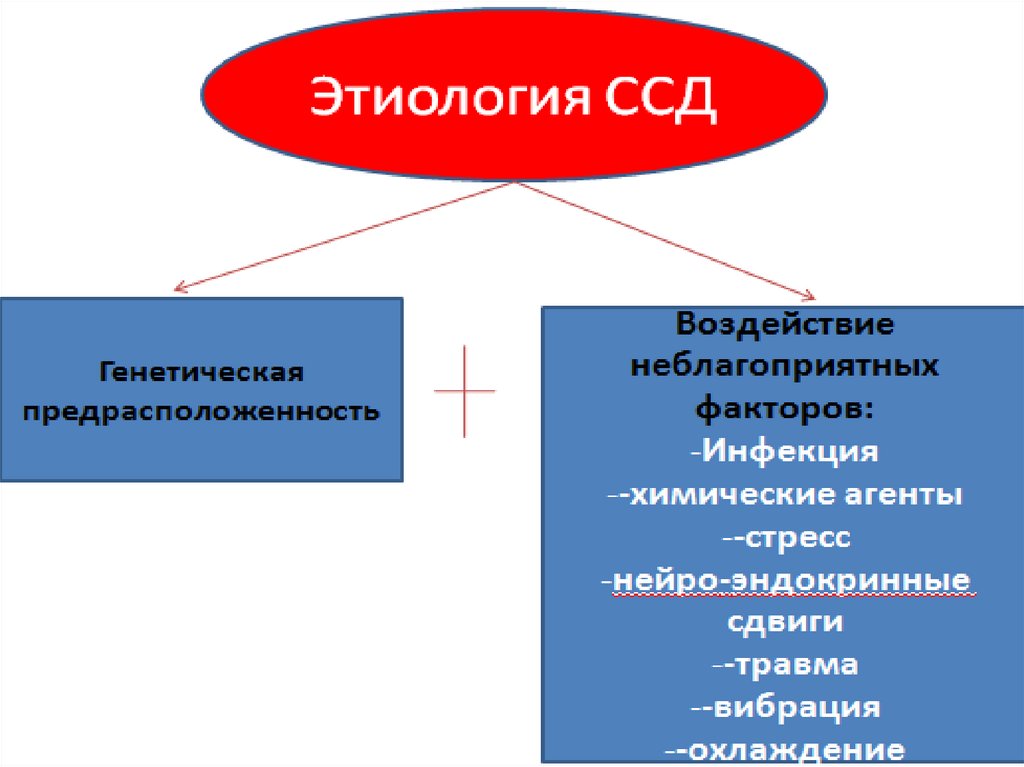
СКЛЕРОДЕРМИЯПрогрессирующее заболевание с изменениями
кожи, опорно-двигательного аппарата, внутренних
органов и вазоспастическими нарушениями по
типу синдрома Рейно. В основе лежит поражение
соединительной ткани (фиброз) и сосудов
(облитерирующий эндартериолит).
13.
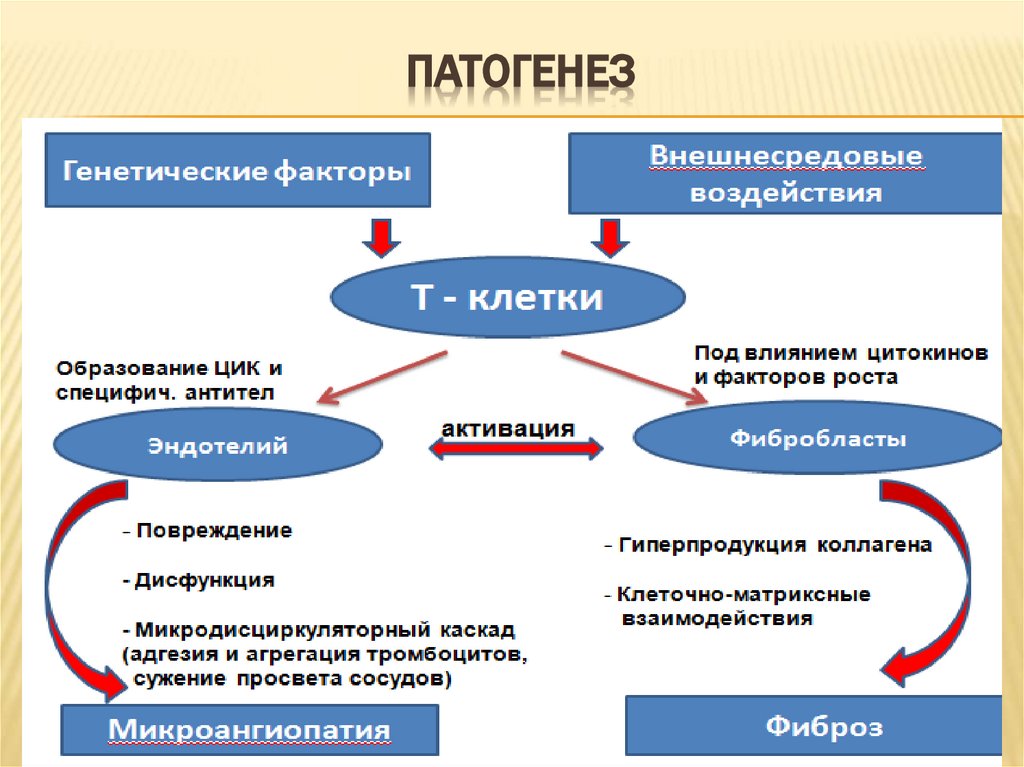
14.
ПАТОГЕНЕЗ15.
МОРФОЛОГИЧЕСКАЯ КАРТИНАВ ранней стадии – клеточная инфильтрация,
более выраженная вокруг мелких сосудов и в
глубоких слоях дермы.
В дальнейшем инфильтрация исчезает,
нарастает дермальный коллаген, утолщение
коллагеновых волокон.
Эпидермис истончается, придатки кожи
атрофичны и окружены фиброзной тканью,
отмечается гиалиноз и фиброз артериол.
16.
КЛАССИФИКАЦИЯВ зависимости от распространённости поражения кожи и основного
симптомокомплекса выделяют:
диффузная форма (dSSc),
лимитированная форма (lSSC),
склеродермия без склеродермы (scleroderma sine scleroderma)
перекрёстные формы (overlap-syndromes) ССД+РА, ССД+ДМ и др.,
ювенильная склеродермия .
В зависимости от клинико-лабораторных показателей определяются и
степени активности процесса.
Степень активности:
I - минимальная,
II - умеренная ,
III - высокая.
17.
ВАРИАНТЫ ТЕЧЕНИЯострое: (недели, месяцы – 10%): быстрое
прогрессирование поражения кожи и внутренних
органов: лёгких – интерстициальная пневмония с
исходом в пневмофиброз, сердца – кардиосклероз,
почек – “истинная склеродермическая почка”.
Летальный исход – через 1 год от ХПН.
подострое: (1 – 2 года – 25%): более постепенное – кожа
– плотный отёк и индурация, рецидивирующий
полиартрит, миозит и миастенический синдром,
поражение внутренних органов, вазомоторные
трофические расстройства.
хроническое: (многие годы – 65%): сосудистые
нарушения по типу синдрома Рейно, затем
присоединяется специфическое поражение кожи и
внутренних органов.
18.
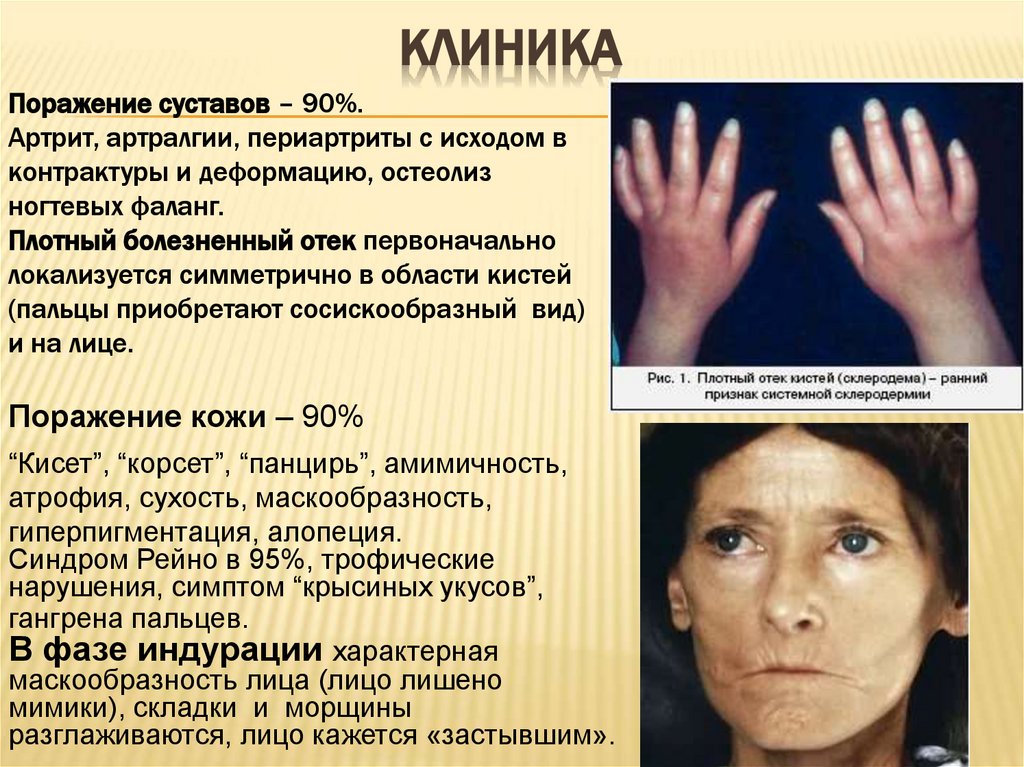
КЛИНИКАПоражение суставов – 90%.
Артрит, артралгии, периартриты с исходом в
контрактуры и деформацию, остеолиз
ногтевых фаланг.
Плотный болезненный отек первоначально
локализуется симметрично в области кистей
(пальцы приобретают сосискообразный вид)
и на лице.
Поражение кожи – 90%
“Кисет”, “корсет”, “панцирь”, амимичность,
атрофия, сухость, маскообразность,
гиперпигментация, алопеция.
Синдром Рейно в 95%, трофические
нарушения, симптом “крысиных укусов”,
гангрена пальцев.
В фазе индурации характерная
маскообразность лица (лицо лишено
мимики), складки и морщины
разглаживаются, лицо кажется «застывшим».
19.
ФАЗА ИНДУРАЦИИМеняется окраска кожи (чередование участков
пигментации и депигментации), отчетливо
проявляется сосудистый рисунок кожи,
появлются множественные телеангиоэктазии,
преимущественно на лице и груди, иногда на
губах, языке, твердом небе.
СТАДИЯ АТРОФИИ
кожа лица как бы натянута, имеет неестественный
блеск, нос заостряется («птичий» клюв), вокруг рта
появляются кисетообразные складки, затрудняется
полное открывание рта; кожа пальцев и кистей рук
резко уплотняется, развиваются сгибательные
контрактуры, склеродактилия, акросклероз, за счет
остеолиза происходит укорочение концевых фаланг;
трофические нарушения в виде облысения,
деформации ногтей, изъязвлений кожи на отдельных
участках.
20.
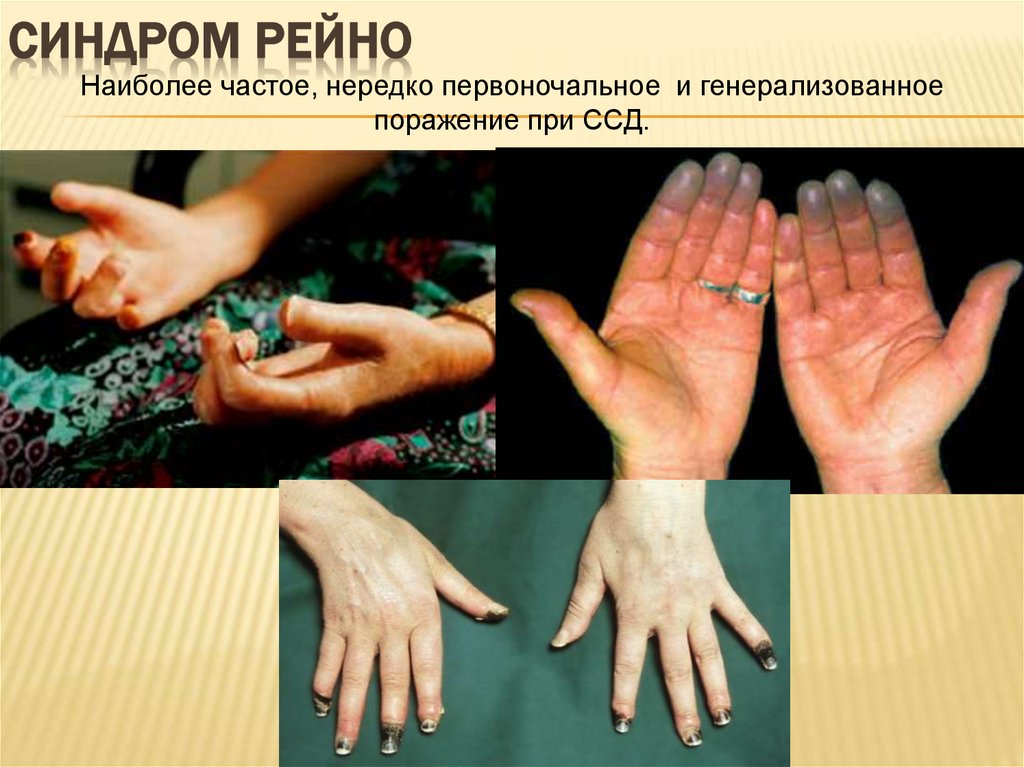
СИНДРОМ РЕЙНОНаиболее частое, нередко первоночальное и генерализованное
поражение при ССД.
21.
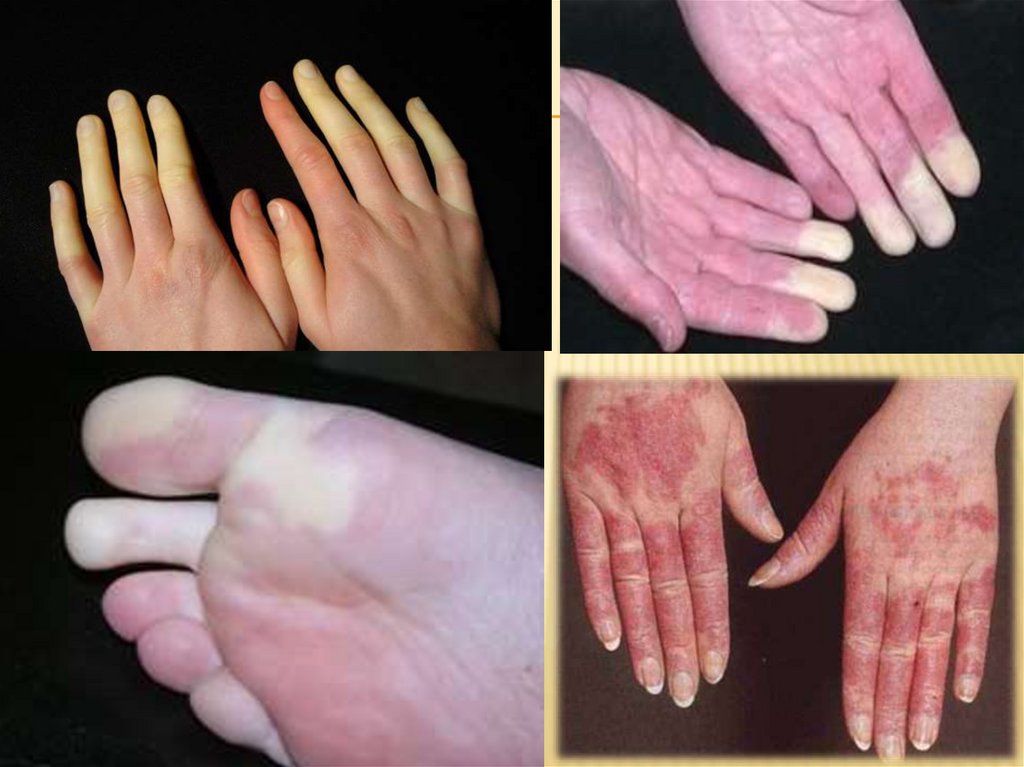
Симметричный пароксизмальный вазоспазм, проявляетсяпостепенным изменением цвета кожи пальцев, стоп
(побледнение, цианоз, покраснение) и сопровождается
ощущением напряжения и болезненности. Чувство онемения
и побеления в области губ, части лица, кончика языка.
СР лежит в основе мигренеобразных головных болей.
Наблюдается и висцеральная локализация вазоспастических
нарушений.
ЖЕЛУДОЧНО-КИШЕЧНЫЙ ТРАКТ – 70%.
Дисфагия, отрыжка, срыгивание, изжога, зияние розетки кардии. Запоры,
нарушение всасывания.
ЛЁГКИЕ – 30 – 80%.
Прогрессирующий пневмосклероз, преимущественно в базальных отделах.
СЕРДЦЕ – 80%.
Фиброз миокарда по типу “инфарктноподобного” вплоть до развития сердечной
недостаточности. Поражение эндокарда с формированием пороков сердца.
22.
ПОЧКИ – 40% (НА АУТОПСИИ 70 – 100%).От преходящей протеинурии до тяжёлой нефропатии,
определяющей прогноз…
Существуют атипичные формы, когда на первый план
выходит поражение внутренних органов – лёгких, сердца без
признаков поражения кожи.
Общие симптомы: лихорадка, похудание, слабость,
утомляемость.
При наличии кальциноза кожи, выделяют CREST–синдром: C
– кальциноз, R – синдром Рейно, E – нарушение моторики
пищевода, S – склеродактилия, T – телеангиэктазия.
Изменения пальцев и трофическая
язва кожи стопы с глубоким
некрозом тканей в центре язвы при
синдроме Рейно.
23.
24.
25.
ОЧАГОВАЯ СКЛЕРОДЕРМИЯ,БЛЯШКОВИДНЫЕ ФОРМЫ
ОЧАГОВАЯ СКЛЕРОДЕРМИЯ,
ЛИНЕЙНЫЕ ФОРМЫ («УДАР
САБЛЕЙ»)
26.
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ АМЕРИКАНСКОЙРЕВМАТОЛОГИЧЕСКОЙ АССОЦИАЦИИ
«Большой» критерий: склеродермическое
поражение кожи туловища (проксимальная
склеродермия)
«Малые» критерии: склеродактилия, рубцы на
подушечках пальцев, симметричный
базальный пневмосклероз.
Диагноз системной склеродермии достоверен
при наличии одного «большого» и двух
«малых» критериев.
27.
ЛАБОРАТОРНЫЕ ДАННЫЕ:Неспецифичны и отражают степень активности процесса:
гипергаммоглобулинемия, анти-ДНК.
Из специфичных: определение уровня оксипролина в моче –
аминокислоты в большом количестве содержащейся в коллагене.
Общий анализ крови: иногдапризнаки гипохромной анемии, лейкопения,
несколько чаще лейкоцитоз, увеличение СОЭ.
Анализ мочи: повышение экскреции оксипролина, протеинурия.
Биохимический анализ крови: увеличение уровня СРБ, РФ, оксипролина
(нарушение метаболизма коллагена).
Иммунологические исследования крови:
антинуклеарные антитела к антигену Scleroderma-70 (коррелирующие
с диффузным вариантом ССД), антитела к центромере
(встречающиеся при лимитированной форме ССД)
у 40-50% больных - РФ, у 30-90% - антинуклеарные антитела, у 2-7% волчаночные клетки, характерны антитела к эндотелию.
28.
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ:Участки кальциноза в подкожной клетчатке,
преимущественно концевых отделов пальцев рук, реже стоп, в области локтевых, коленных и других суставов.
Остеолиз в ногтевых фалангах пальцев кистей, стоп,
дистальных отделах лучевой и локтевой костей, задних
отделов ребер.
Околосуставный остеопороз, сужение суставных щелей,
иногда единичные эрозии на поверхности суставного хряща,
костные анкилозы.
Снижение тонуса и ослабление перистальтики желудочнокишечного тракта, что приводит к расширению пищевода,
двенадцатиперстной и тощей кишок.
Диффузный и кистозный пневмосклероз в базальных
отделах и увеличение размеров сердца.
29.
ЭКГ: диффузные изменения миокарда, иногдаблокада ножек пучка Гиса и
атриовентрикулярная.
Исследование биоптата кожно-мышечного
лоскута: фиброзная трансформация тканей,
патология сосудов
Капилляроскопия ложа ногтя (для
верификации диагноза синдрома Рейно):
неравномерно расширенные капиллярные
петли, их запустение, наличие аваскулярных
полей.
30.
ДЕРМАТОМИОЗИТСИН.: ВАГНЕРА БОЛЕЗНЬ, ВАГНЕРА-УНФЕРРИХТАХЕППА БОЛЕЗНЬ, ПОЛИМИОЗИТ
Заболевание из группы коллагенозов,
характеризующееся системным поражением
поперечно-полосатой и гладкой мускулатуры с
нарушением двигательной функции, а также
поражением кожи в виде эритемы и отека,
преимущественно на открытых участках тела.
31.
Эпидемиология: Заболевание встречается в любомвозрасте. Ежегодно диагностируется 5 новых случаев
на 1 млн. населения. Болеют чаще женщины.
Соотношение женщин и мужчин 3:1. Отмечено два
возрастных пика заболевания: 11 —17 и 35—60 лет.
Предраспологающие (пусковые) факторы :
обострение очаговой инфекции, физические и
психические травмы, переохлаждения, перегревания,
гиперинсоляция, вакцинация, лекарственная аллергия.
Этиология неизвестна. Предполагается роль вирусной
инфекции и генетических факторов.
32.
КЛАССИФИКАЦИЯПо происхождению:
Идиопатический (первичный).
Паранеопластический (вторичный).
По течению:
Острое.
Подострое.
Хроническое.
По периодам:
Продромальный: от нескольких дней до месяца.
Манифестный с кожным, мышечным, общим синдромами.
Дистрофический, или кахектический, терминальный, период
осложнений.
Степени активности: I, II, III.
33.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ:Заболевание начинается остро или подостро.
Основные синдромы: мышечный синдром; артралгии;
лихорадки; поражения кожи, плотные распространенные
отеки
Миастенический синдром:
Поражение скелетных мышц:
- миалгии при движении и даже в покое, при
надавливании;
- нарастающая мышечная слабость в
проксимальных отделах верхних и нижних
конечностей («симптом расчески”, «симптом
рубашки», «симптом автобуса»), при
удовлетворительной силе и полном объеме
движений в пальцах и стопах
34.
Значительно нарушаются активные движения:больной не может самостоятельно сесть,
поднять конечности, голову с подушки, удержать
ее сидя или стоя.
Распространение патологического процесса на
мимические мышцы ведет к маскообразности
лица, поражение глоточных мышц - к дисфагии,
а интеркостальных и диафрагмы - к нарушению
дыхания, снижению жизненной емкости легких,
гиповентиляции и частым пневмониям.
Может поражаться глазодвигательная
мускулатура с развитием диплопии, страбизма,
двустороннего птоза век и т. п.
35.
На ранних этапах болезни мышцыболезненные и нередко отечные, позже на
месте подвергшихся дистрофии и миолизу
мышечных волокон развиваются миофиброз,
атрофия, контрактуры, реже - кальциноз.
Кальциноз может также наблюдаться в
подкожной клетчатке, особенно часто у
молодых людей, и легко обнаруживается при
рентгенологическом исследовании.
При электромиографии изменения
неспецифичны.
36.
ПОРАЖЕНИЯ КОЖИразнообразные (эритематозные, папулезные,
буллезные) высыпания, иногда cопровождаются
зудом;
пурпура, телеангиэктазии, гиперкератоз, гипер- и
депигментация, шелушение и трещины на коже
ладоней («рука механика»),
симптом «шали» (эритема на шее в зоне декольте и
верхней части спины).
СИМПТОМ ГОТТРОНА ШЕЛУШАЩИХСЯ
ЭРИТЕМАТОЗНЫЕ
ПЯТНА НА КОЖЕ
ПАЛЬЦЕВ РУК
37.
ПЕРИОРБИТАЛЬНЫЙ ОТЕК СПУРПУРНОЛИЛОВОЙ ЭРИТЕМОЙ
(ДЕРМАТОМИОЗИТНЫЕ ОЧКИ)
38.
39.
Полиартралгии при движении и ограничениеподвижности суставов вплоть до развития анкилозов,
большей частью обусловленные поражением мышц.
Поражение миокарда воспалительного или
дистрофического характера
Поражение легких - чаще обусловленное банальной
инфекцией, к которой больные предрасположены
вследствие гиповентиляции легких, аспирации пищи
вследствие дисфагии
Поражение почек - варьирует от очагового
гломерулонефрита и преходящей протеинурии до
тяжёлого диффузного гломерулонефрита с явлениями
почечной недостаточности.
40.
Поражение ЖКТ: анорексия, боли в животе,симптомы
гастроэнтероколита, гипотония верхней трети
пищевода; поражение слизистой оболочки желудка и
кишечника с образованием некрозов, вплоть до
тяжелых желудочно-кишечных кровотечений,
перфорации желудка
Поражение сосудов (васкулиты): синдром Рейно,
поражение сосудов глазного дна, склонность к
артериальной гипотензии.
Неврологические нарушения: различные изменения
чувствительности: гиперестезия, гипералгезии,
парестезии и арефлексия; отсутствие рефлексов на
поражённых конечностях, обусловленное тяжёлой
мышечной патологией.
Общие симптомы: потеря массы тела, иногда
значительная (10-20 кг), субфебрильная лихорадка
41.
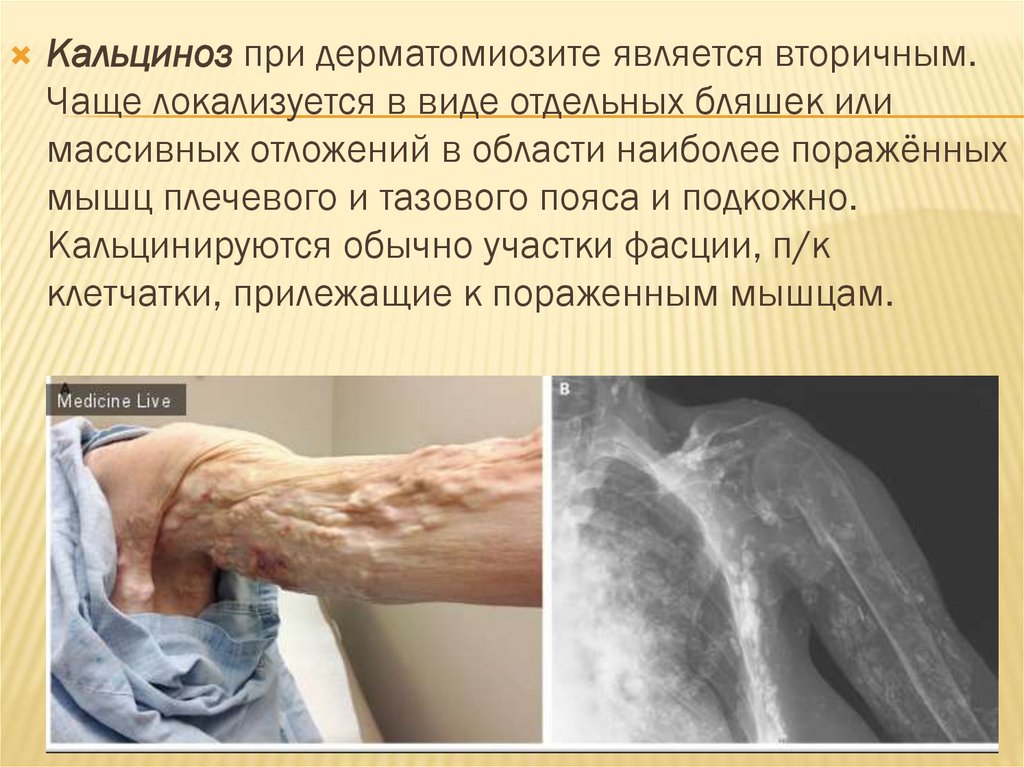
Кальциноз при дерматомиозите является вторичным.Чаще локализуется в виде отдельных бляшек или
массивных отложений в области наиболее поражённых
мышц плечевого и тазового пояса и подкожно.
Кальцинируются обычно участки фасции, п/к
клетчатки, прилежащие к пораженным мышцам.
42.
Общий анализ крови: признаки умеренной анемии, лейкоцитоз снейтрофильным сдвигом влево, реже - лейкопения, эозинофилия,
СОЭ увеличивается соответственно активности патологического
процесса.
Биохимический анализ крови: повышение содержания
миоглобина, креатинина, активности креатинфосфокиназы,
трансаминаз, особенно АсАТ, ЛДГ и альдолазы, что отражает
остроту и распространенность поражения мышц.
Иммунологические исследования крови: снижение титра
комплемента, в небольшом титре РФ, антитела к ДНК,
снижение количества Т-лимфоцитов, повышение содержания
IgM и IgG и снижение - IgA; HLA B8, DR3, DR5, DRW52, высокие
титры миозитспецифических антител.
43.
ИССЛЕДОВАНИЕ БИОПТАТОВ КОЖНО-МЫШЕЧНОГОЛОСКУТА /ДЕЛЬТОВИДНОЙ И ЧЕТЫРЁХГЛАВОЙ МЫШЦ/
В мышцах: тяжелый миозит, некроз с потерей поперечной
исчерченности, фрагментация и вакуолизация мышц,
круглоклеточная инфильтрация, атрофия и фиброз их.
В коже - атрофия сосочков, дистрофия волосяных
фолликулов и сальных желез, изменения коллагеновых
волокон, периваскулярная инфильтрация
Электромиограмма: повышенная мышечная возбудимость,
фибриллярные колебания в состоянии покоя.
ЭКГ:диффузные изменения, нарушения ритма, проводимости.
Спирография: рестриктивные нарушения
44.
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕСпособствует уточнению степени поражения мягких тканей и
внутренних органов.
В острой стадии дерматомиозита мышцы выглядят более
прозрачными, отмечаются просветления.
При хроническом дерматомиозите появляются кальцификаты в
мягких тканях. В легких определяется интерстициальный
фиброз, преимущественно базальных отделов, кальцификаты
плевры. Сердце увеличено в размерах. В костях может быть
умеренный остеопороз.
МРТ позволяет провести раннюю диагностику заболевания
благодаря выявлению отека мышечной ткани даже до
клинических проявлений поражения мышц, особенно в
случае дерматомиозита, когда поражение кожных покровов
уже очевидно.
Отек мышечной ткани является индикатором активности
болезни.
45.
УЗЕЛКОВЫЙ ПЕРИАРТЕРИИТ(ПОЛИАРТЕРИИТ)
Системный некротизирующий васкулит с
преимущественным поражением артерий
мышечного типа среднего и мелкого калибра и
вторичными изменениями органов и систем.
Гистологически отмечаются воспалительная
клеточная инфильтрация и фибринозный некроз
адвентиции, медии и эндотелия.
46.
В активной стадии болезни в составе клеточногоинфильтрата преобладают нейтрофилы, в
дальнейшем появляются мононуклеарные клетки
(моноциты, лимфоциты), небольшое количество
эозинофилов.
После окончания воспалительного процесса в
стенке сосуда развивается фиброз с разрушением
внутренней эластической мембраны. Поражение
стенки сосудов приводит также к формированию
тромбов, образованию аневризм, частым
инфарктам органов.
Периваскулярные узелки, от которых произошло
название заболевания узелковый периартериит,
наблюдаются редко.
47.
ЭТИОЛОГИЯ ОКОНЧАТЕЛЬНО НЕ ВЫЯСНЕНА.Обсуждается вирусная природа болезни, в частности, роль
вируса гепатита В (в крови больных обнаруживаются HBsAg и
антитела к нему в составе ЦИК).
Предрасполагающие факторы - перенесенные инфекции,
интоксикации, введение вакцин, сывороток, прием лекарств,
переохлаждение, инсоляция.
ПАТОГЕНЕЗ
сводится к гиперергической реакции организма в ответ
на этиологические факторы, аутоиммунной реакции
антиген-антитело (в том числе к сосудистой стенке),
формированию иммунных комплексов, отложению их в
сосудистой стенке и развитию в ней иммунного
воспаления.
Болеют преимущественно мужчины в возрасте 30-60 лет.
48.
Лихорадка различного типа, длительная,не поддающаяся влиянию
антибиотиков.
Общий синдром: похудание, слабость,
адинамия.
Изменения кожи: бледность,
своеобразная мраморность
конечностей и туловища; сетчатое
ливедо;
кожные сыпи - эритематозные,
пятнисто-папулезные, геморрагические,
уртикарные, реже - некротические
изъязвления с последующей
пигментацией;
у 20% больных пальпируются
небольшие болезненные узелки
(аневризмы сосудов или гранулемы) в
коже или подкожной клетчатке по ходу
сосудисто-нервных стволов голеней,
предплечий, бедер.
49.
МЫШЕЧНО-СУСТАВНЫЙ СИНДРОМинтенсивные боли в мышцах (особенно часто
в икроножных), слабость и атрофия мышц,
болезненность при пальпации;
полиартралгии, реже - мигрирующие,
недеформирующие полиартриты с
преимущественным поражением одного или
нескольких крупных суставов (коленных,
голеностопных, плечевых, локтевых).
50.
КАРДИОВАСКУЛЯРНЫЙ СИНДРОМкоронарииты с развитием стенокардии или
инфаркта миокарда;
возможны «немые инфаркты» без характерных
клинических признаков, лишь с ЭКГсимптоматикой;
могут развиваться миокардиты,
кардиосклерозы, различные нарушения ритма,
блокады, у 10% больных - недостаточность
митрального клапана.
Характернейший симптом - артериальная
гипертензия.
51.
ПОРАЖЕНИЕ ПОЧЕКв виде сосудистой нефропатии
(у 70-97% больных):
протеинурия, микрогематурия (реже макрогематурия),
цилиндрурия, быстрое развитие почечной
недостаточности, возможно развитие инфаркта почки
вследствие тромбоза почечной артерии (сильная боль в
пояснице, гематурия, пальпируется почка, повышается
температура тела).
Допплеровское ультразвуковое исследование выявляет
изменение почечных сосудов у 60% больных, причем у
половины из них обнаруживается стенозирование.
В редких случаях обнаруживается разрыв аневризмы
почечных сосудов с образованием околопочечных
гематом.
52.
ПОРАЖЕНИЕ ЛЕГКИХв виде легочного васкулита или интерстициальной
пневмонии: кашель, одышка, боли в груди,
кровохарканье, усиление и деформация легочного
рисунка, разнообразные дыхательные шумы и
хрипы; инфаркты легких.
ПОРАЖЕНИЕ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА:
выраженные боли в различных отделах живота,
нередко напряжение передней брюшной стенки,
отрыжка, тошнота, рвота, частый жидкий стул с
примесью крови и слизи, возможны значительные
желудочно-кишечные кровотечения, развитие
панкреонекроза, перфорации язв кишечника,
желтухи (поражение печени).
53.
ПОРАЖЕНИЕ НЕРВНОЙ СИСТЕМЫ:асимметричные моно- и полиневриты (жгучие боли
в конечностях, нарушение чувствительности,
парезы), инсульты, менингоэнцефалиты,
эпилептиформные припадки.
ПОРАЖЕНИЕ ГЛАЗ:
злокачественная ретинопатия,
аневризматические расширения или утолщения
по ходу сосудов глазного дна.
ПОРАЖЕНИЕ ЭНДОКРИННОЙ СИСТЕМЫ:
Поражение яичек (орхит, эпидидимит) наблюдается у
80% больных и чаще бывает на фоне инфицирования
вирусом гепатита В; нарушение функции щитовидной
железы и надпочечников
.
54.
У части больных развивается поражениепериферических артерий конечностей, что
приводит к ишемии пальцев вплоть до их
гангрены.
Возможны разрывы аневризм артерий ног,
воспаление поверхностных ветвей височной
артерии.
55.
КЛАССИФИКАЦИЯ УЗЕЛКОВОГО ПЕРИАРТЕРИИТА:Клинические варианты:
Классический (почечно-висцеральный или почечнополиневритический).
Астматический.
Кожно-тромбангитический.
Моноорганный.
Течение:
Благоприятное (доброкачественное).
Медленно прогрессирующее (без артериальной гипертензии и с
артериальной гипертензией).
Рецидивирующее.
Быстро прогрессирующее.
Острое или молниеносное.
Фаза болезни:
Активная.
Неактивная.
Склеротическая.
56.
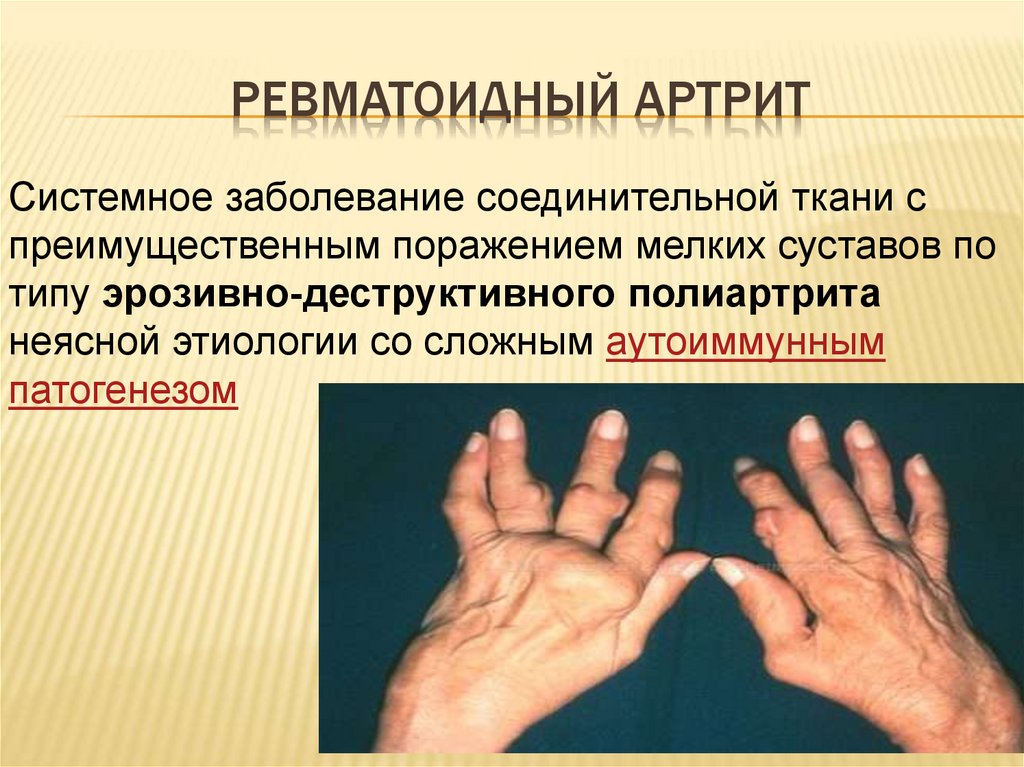
РЕВМАТОИДНЫЙ АРТРИТСистемное заболевание соединительной ткани с
преимущественным поражением мелких суставов по
типу эрозивно-деструктивного полиартрита
неясной этиологии со сложным аутоиммунным
патогенезом
57.
ПРИЧИНЫ ЗАБОЛЕВАНИЯ НА СЕЙ ДЕНЬНЕИЗВЕСТНЫ.
Полагают, что заболевание развивается в результате
инфекции, вызывающей нарушения иммунной системы у
наследственно предрасположенных лиц;
при этом образуются так называемые иммунные
комплексы (из антител, вирусов и проч.), которые
откладываются в тканях и приводят к повреждению
суставов.
Заболевание характеризуется высокой инвалидизацией
(70 %), которая наступает довольно рано.
58.
КАК И ДЛЯ БОЛЬШИНСТВА АУТОИММУННЫХ ЗАБОЛЕВАНИЙ, ЗДЕСЬМОЖНО ВЫДЕЛИТЬ 3 ОСНОВНЫХ ФАКТОРА
(РЕВМАТОЛОГИЧЕСКАЯ ТРИАДА):
1. Генетическая предрасположенность
Наследственная склонность к аутоиммунным реакциям.
Чаще встречается у носителей определённого антигена.
2. Инфекционный фактор. Гипотетические триггеры ревматических
заболеваний:
парамиксовирусы — вирусы паротита, кори, респираторносинцитиальной инфекции
гепатовирусы — вирус гепатита B
герпесвирусы — вирусы простого герпеса, опоясывающего лишая,
цитомегаловирус, вирус Эпштейна-Барр (значительно выше в
синовиальной жидкости больных РА)
ретровирусы — Т-лимфотропный вирус
3. Пусковой фактор (переохлаждение, гиперинсоляция, интоксикации,
мутагенные медикаменты, эндокринопатии, стрессы и т. д.).
59.
КЛИНИКАРевматоидный артрит прогрессирует в трёх стадиях.
В первой стадии - периартикулярный отек синовиальных сумок,
вызывающий боль, местное повышение температуры и припухлость
вокруг суставов.
Вторая стадия — стремительное деление клеток, которое приводит к
уплотнению синовиальной оболочки.
В третьей стадии воспалённые клетки высвобождают фермент, который
поражает кости и хрящи, что часто приводит к деформации задетых
суставов, увеличению боли и потере двигательных функций.
Как правило, вначале заболевание протекает медленно, с
постепенным развёртыванием клинической симптоматики в течение
нескольких месяцев или лет, значительно реже — подостро или остро.
Около 2/3 случаев проявляются полиартритом, остальные — моноили олигоартритом, причём суставной синдром часто не имеет
клинической специфики, что значительно затрудняет
дифференциальную диагностику.
60.
КЛАССИФИКАЦИЯСтадии клинических проявлений
— очень ранняя: длительность до 6 месяцев;
— ранняя: 6 — 12 месяцев;
— развернутая: более года;
— поздняя: более двух лет.
61.
АКТИВНОСТЬ БОЛЕЗНИ (DAS28)В качестве базового метода оценки активности
рекомендуется применять индекс DAS28: это
специально разработанный комплексный индекс для
оценки суставного синдрома, основанного на счете
болезненных и припухших суставов и включающего:
28 суставов : А. Плечевых (2) В. Локтевых (2) С.
Лучезапястных (2)D. Пястно-фаланговых (10) E.
Проксимальных межфаланговых (10) F. Коленных (2);
- общую оценку активности заболевания пациентом
по ВАШ;
- уровень СОЭ мм/час ( по Вестергнеру )
62.
ИНДЕКС РАССЧИТЫВАЕТСЯ ПО СЛЕДУЮЩЕЙ ФОРМУЛЕ:DAS28=0.56 * ( ЧБС28)+0,28* ( ЧПС28)+0,70*Ln( СОЭ ) +
0,014*ОСЗ
ЧБС – число болезненных суставов из 28;
ЧПС – число припухших суставов из 28;
Ln- натуральный логарифм;
СОЭ- скорость оседания эритроцитов ( по Вестергрену);
ОСЗ- общее состояние здоровья или общая оценка
активности заболевания пациентом (100 мм по визуальной
аналоговой шкале – ВАШ).
0 (ремиссия): DAS28 меньше 2,6;
1 (низкая): DAS28 2,6 — 3,2;
2 (средняя): DAS28 3,2 — 5,1;
3 (высокая): DAS28 больше 5,1.
63.
Инструментальная характеристикаНаличие эрозии
Рентгенологическая стадия (1-4)
Иммунологическая характеристика
Ревматоидный фактор: серо-позитивный/серо-негативный;
Анти-ЦЦП: серо-позитивный/серо-негативный.
Функциональный класс
I - сохранение самообслуживания, непрофессиональной и
профессиональной деятельности
II - сохранение самообслуживания, не профессиональной,
нарушение профессиональной деятельности
III - сохранение самообслуживания, нарушение
профессиональной и непрофессиональной деятельности
IV - нарушение всех видов деятельности
64.
СИМПТОМЫРевматоидный артрит может начаться с любого сустава,
но чаще всего начинается с мелких суставов на
пальцах, руках и запястьях. Обычно поражение суставов
симметрично, то есть если болит сустав на правой руке,
значит должен заболеть тот же сустав на левой.
Основные клинические варианты
ревматоидного артрита.
Выделяют «суставы поражения»: II и III пястно-фаланговые,
проксимальные межфаланговые плюснефаланговые, коленные
и лучезапястные, локтевые и голеностопные.
«Суставы исключения»: дистальные межфаланговые, I пястнофаланговый.
65.
ДРУГИЕ ЧАСТЫЕ СИМПТОМЫ:Усталость, астеновегетативный синдром.
Утренняя скованность. Слабость. Похожие на
грипп симптомы, включая невысокий жар.
Боли при длительном сидении. Вспышки
активности заболевания, сопровождающиеся
ремиссией. Мышечные боли. Потеря аппетита,
депрессия, потеря веса, анемия, холодные
и/или потные ладони и ступни. Нарушение
работы слюнных и слезных желез,
вызывающее недостаточную выработку слёз и
слюны.
66.
В ранней фазе заболевания характернопреобладание экссудативных явлений с
наличием выпота в суставах (положителен
симптом флюктуации), воспалительным отеком
периартикулярных тканей, резкой
болезненностью при пальпации пораженных
суставов, ограничением движений в них.
Кожа над суставами гиперемирована, горячая
на ощупь.
67.
По мере прогрессированиязаболевания начинают
значительно преобладать
пролиферативные явления,
развиваются фиброзные
изменения в суставной
капсуле, связках, сухожилиях,
что приводит к развитию
деформации суставов,
подвывихам, контрактурам.
Движения в суставах
ограничиваются, в дальнейшем
по мере развития анкилозов
наступает полная
неподвижность суставов.
68.
Поражение суставов кистиКак правило, при РА первыми вовлекаются II-III
пястно-фаланговые, проксимальные межфаланговые
суставы, суставы запястья.
В связи с воспалением проксимальных
межфаланговых суставов пальцы приобретают
веретенообразный вид. Больной не может сжать
кисть в кулак.
По мере прогрессирования заболевания развивается
атрофия межкостных мышц, что проявляется
западением межкостных промежутков.
69.
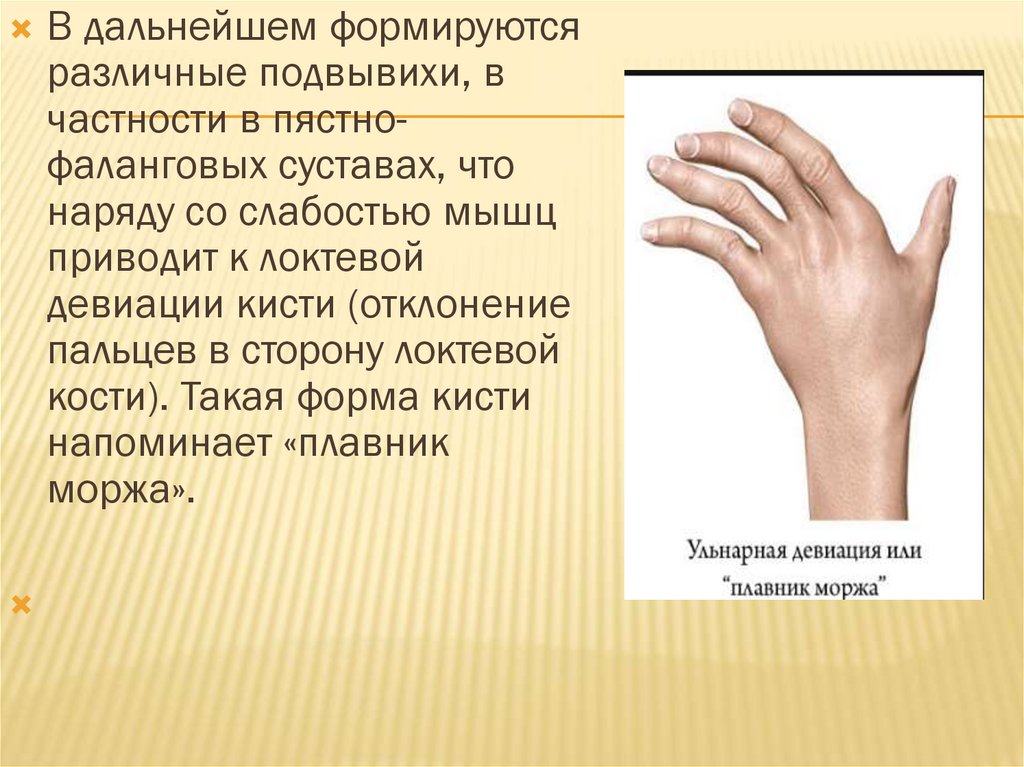
В дальнейшем формируютсяразличные подвывихи, в
частности в пястнофаланговых суставах, что
наряду со слабостью мышц
приводит к локтевой
девиации кисти (отклонение
пальцев в сторону локтевой
кости). Такая форма кисти
напоминает «плавник
моржа».
70.
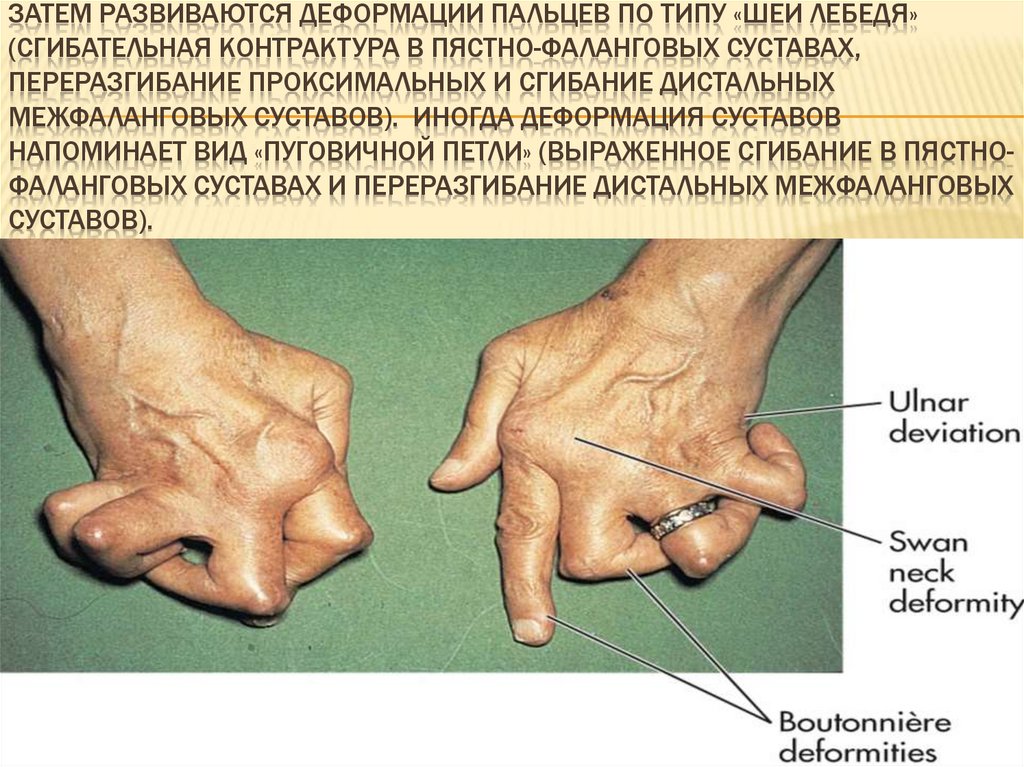
ЗАТЕМ РАЗВИВАЮТСЯ ДЕФОРМАЦИИ ПАЛЬЦЕВ ПО ТИПУ «ШЕИ ЛЕБЕДЯ»(СГИБАТЕЛЬНАЯ КОНТРАКТУРА В ПЯСТНО-ФАЛАНГОВЫХ СУСТАВАХ,
ПЕРЕРАЗГИБАНИЕ ПРОКСИМАЛЬНЫХ И СГИБАНИЕ ДИСТАЛЬНЫХ
МЕЖФАЛАНГОВЫХ СУСТАВОВ). ИНОГДА ДЕФОРМАЦИЯ СУСТАВОВ
НАПОМИНАЕТ ВИД «ПУГОВИЧНОЙ ПЕТЛИ» (ВЫРАЖЕННОЕ СГИБАНИЕ В ПЯСТНОФАЛАНГОВЫХ СУСТАВАХ И ПЕРЕРАЗГИБАНИЕ ДИСТАЛЬНЫХ МЕЖФАЛАНГОВЫХ
СУСТАВОВ).
71.
Возможнопоражение
пястнотрапециевидного
сустава и
развитие
контрактуры
большого пальца
кисти. Вследствие
указанных
изменений
функция кисти
резко нарушается.
72.
Поражение суставов запястья:болезненность, припухлость, деструкцией
костей с постепенным развитием анкилоза.
Поражение лучезапястных суставов:
выраженная припухлость, болезненность при
движениях. Анкилоз развивается редко.
73.
Поражение локтевого сустава: боль, ограничениесгибания и разгибания, в дальнейшем возможно
образование контрактуры в положении полусгибания.
Нередко при этом ущемляется локтевой нерв с
парестезией иннервируемой зоны.
Поражение плечевого сустава: припухлость и
болезненность при пальпации, ограничение
подвижности, а также болезненность в подмышечной
впадине. Постепенно развивается атрофия мышц плеча,
в связи со слабостью суставной сумки возможен
подвывих головки плечевой кости. При развитии
субакромиального бурсита появляется припухлость в
переднебоковом отделе плеча.
74.
Поражение коленного сустава (гонартрит): боль, припухлость, а при наличиивыпота в суставе — баллотирование при пальпации сустава. С целью уменьшения
боли в суставе больные занимают вынужденное положение (сгибание в
коленном суставе), что ведет, если это сохраняется долго, к развитию
сгибательной контрактуры. Достаточно быстро при гонартрите развивается
атрофия четырехглавой мышцы. Сгибание коленного сустава повышает
внутрисуставное давление, что вызывает выпячивание заднего заворота
суставной сумки в подколенную ямку и формирование кисты Бейкера.
75.
76.
ПОРАЖЕНИЕ СУСТАВОВ СТОП.Наиболее часто патологический
процесс локализуется в
плюснефаланговых суставах II, III, IV
пальцев и проявляется припухлостью
и болями при ходьбе, подпрыгивании.
Постепенно развивается деформация
стопы с формированием halluxvalgus,
молоткообразным изменением
конфигурации пальцев с
подвывихами в плюснефаланговых
суставах. Нередко развивается
воспаление сухожилий стопы и это
может сдавливать подошвенные
нервы, при этом появляются боли и
парестезии в стопе (синдром
предплюсневого канала).
77.
ПОРАЖЕНИЕ КОЖИОтмечается при длительном течении РА и
проявляется ее истончением и сухостью,
подкожными кровоизлияниями (экхимозами),
мелкоочаговыми некрозами мягких тканей под
ногтевыми пластинками или в области ногтевого
ложа (вследствие дигитального артериита) с
развитием гангрены дистальной фаланги.
Нарушение трофики ногтей проявляется их
истончением, ломкостью, продольной
исчерченностью.
78.
Ревматоидные узелки - плотные округлые соединительнотканныеобразования диаметром от нескольких миллиметров до 1.5-2 см,
безболезненные, подвижные, в редких случаях спаяны с
апоневрозом или костью и неподвижны, могут быть единичными
или множественными, симметричными или несимметричными,
локализуются подкожно или периостально на разгибательной
поверхности предплечий, иногда в области затылка. Возможна
также их локализация в миокарде, в клапанном аппарате сердца, в
легких, в центральной нервной системе. Ревматоидные узелки
обычно появляются в активной фазе заболевания (в периоде
обострения), в фазе ремиссии исчезают или значительно
уменьшаются.
79.
ПОРАЖЕНИЯ ВНУТРЕННИХ ОРГАНОВ(ВИСЦЕРИТЫ)
амилоидоз почек (нефротический синдром)
сухие плевриты
миокардиты
эндокардит с формированием митральной
недостаточности
сухой перикардит.
80.
ДИАГНОСТИКА РА.Рентгенография – остеопороз, сужение суставной
щели, краевые узуры (Эрозии (узуры) – краевые
дефекты костной ткани, выявляемые на
дистальных и проксимальных костях,
составляющих сустав) суставных поверхностей,
подвывихи, костные анкилозы.
ОАК: гипохромная анемия; количество
лейкоцитов нормальное (лейкоцитоз – при остром
развитии РА); стойкое ускорение СОЭ.
Б/Х крови: РФ, СРБ, серомукоиды.
Синовиальная жидкость: воспалительный тип
изменений, выявляются ревматоидные факторы.
81.
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИРЕВМАТОИДНОГО АРТРИТА:
1) утренняя скованность суставов длительностью не менее 1 часа до ее
полного исчезновения;
2) опухание мягких тканей (артрит) трех и более суставов,
наблюдавшееся врачом;
3) артрит проксимальных межфаланговых, пястнофаланговых и
лучезапястных суставов;
4) симметричный артрит;
5) ревматоидные узелки;
6) ревматоидный фактор;
7) рентгенологические признаки - эрозий и /или периартикулярного
остеопороза в суставах кистей и стоп.
Критерии 1 – 4 должны длиться не менее 6 недель.
Диагноз устанавливается при наличии 4 и более критериев.
82.
ОСТЕОАРТРОЗДегенеративно-дистрофическое
заболевание суставов,
характеризующееся первичной
дегенерацией суставного хряща с
последующим изменением
суставных поверхностей и развитием
краевых остеофитов, что приводит к
деформации и нарушению функции
суставов.
83.
ЭТИОЛОГИЯ И КЛАССИФИКАЦИЯ ОАОстеоартроз бывает первичным и вторичным.
Причины первичного остеоартроза (ОА) окончательно не
известны.
Основными предполагаемыми факторами развития
первичного ОА являются:
- несоответствие между механической нагрузкой на суставной
хрящ и его возможностью сопротивляться этому
воздействию;
- наследственная предрасположенность, выражающаяся, в
частности, в снижении способности хряща противостоять
механическим воздействиям.
В развитии первичного ОА большую роль играет
взаимодействие внешних и внутренних предрасполагающих
факторов.
84.
ВНЕШНИЕ ФАКТОРЫ:Травмы, микротравматизация сустава; функциональная
перегрузка сустава; гипермобильность суставов;
несбалансированное питание; интоксикации и
профессиональные вредности (нитраты, соли тяжелых
металлов, гербициды и др.); злоупотребление и
интоксикация алкоголем; перенесенные вирусные инфекции.
ВНУТРЕННИЕ ФАКТОРЫ
Дефекты строения опорно-двигательного аппарата и
нарушения статики, ведущие к изменению
конгруэнтности суставных поверхностей (плоскостопие,
дисплазии, genuvarum, genuvalgum, сколиоз
позвоночника); избыточная масса тела; эндокринные
нарушения; нарушения общего и местного
кровообращения; сопутствующие хронические
заболевания, в том числе предшествующие артриты.
85.
ОСНОВНЫМИ ПРИЧИНАМИ ВТОРИЧНЫХ ОАЯВЛЯЮТСЯ:
травмы сустава, эндокринные заболевания
(сахарный диабет, акромегалия и др.);
метаболические нарушения (гемохроматоз,
охроноз, подагра), другие заболевания костей
суставов (ревматоидный артрит,
инфекционные артриты и другие
воспалительные заболевания суставов,
асептические некрозы костей).
86.
При ОА меняется фенотип хондроцитов и синтезируются несвойственные нормальному хрящу протеингликаны и
коллаген.
Хрящ теряет свою эластичность, раньше всего в центре,
становится шероховатым, разволокняется, в нем появляются
трещины, обнажается подлежащая кость, в дальнейшем хрящ
может полностью исчезнуть.
Отсутствие амортизации при давлении на суставную
поверхность костей приводит к их уплотнению
(субхондральный остеосклероз) с образованием участков
ишемии, склероза, кист.
Одновременно по краям суставных поверхностей эпифизов
хрящ компенсаторно разрастается, а затем происходит
окостенение — образуются краевые остеофиты.
Наличие в суставной полости отломков хряща,
фагоцитируемых лейкоцитами с освобождением
лизосомальных ферментов цитокинов, приводит к
периодическому синовиту, при неоднократных рецидивах - к
фиброзным изменениям синовии и капсулы.
87.
КЛИНИЧЕСКАЯ КАРТИНА.Поражаются чаще всего наиболее
механически нагруженные суставы нижних
конечностей – тазобедренные, коленные, I
плюснефаланговый, а также дистальные
межфаланговые суставы кистей. Начало
болезни постепенное.
88.
ОСНОВНЫМИ И ОБЩИМИ ПРИЗНАКАМИ ДЛЯ ОАЛЮБОЙ ЛОКАЛИЗАЦИИ ЯВЛЯЮТСЯ СЛЕДУЮЩИЕ:
1. Боли в суставах механического типа,
возникают при нагрузке на сустав, больше к
вечеру, затихают в покое и ночью. Боли
обусловлены трабекулярными
микропереломами, раздражением окружающих
тканей остеофитами, спазмом околосуставных
мышц.
При развитии венозных стазов в
субхондральном отделе возможны тупые
«сосудистые» боли, возникающие ночью и
исчезающие при утренней активности.
89.
2. «Стартовые» боли в суставах,появляющиеся при первых шагах больного,
затем исчезающие и вновь возникающие
при продолжающейся нагрузке. Могут быть
признаком реактивного синовита. Развитие
синовита сопровождается усилением боли,
припухлостью сустава.
90.
3. Периодическое «заклинивание» сустава(«блокадная» боль) - внезапная резкая боль в
суставе при малейшем движении,
обусловленная суставной «мышью» ущемлением кусочка некротизированного
хряща между суставными поверхностями.
Боль исчезает при определенном движении,
ведущем к удалению «мыши» с суставной
поверхности.
91.
4. Крепитация при движениях в суставе.5. Стойкая деформация суставов, обусловленная
костными изменениями.
6. Сравнительно небольшое ограничение
подвижности суставов, за исключением
тазобедренного.
7. Наличие в анамнезе механической перегрузки
сустава или травмы, воспалительных или
метаболических заболеваний суставов.
8. Наличие у больного нарушений статики,
нейроэндокринных заболеваний, нарушений
местного кровообращения, артроза у родителей.
92.
КОКСАРТРОЗ (ТАЗОБЕДРЕННЫЙ СУСТАВ)Наиболее частая и тяжелая форма ДОА, приводит к потере функции
сустава и инвалидности больного.
Обычно больной начинает прихрамывать на больную ногу. В
дальнейшем появляются и постепенно усиливаются боли в паховой
области с иррадиацией в колено, наступают хромота, ограничение
ротации бедра кнутри и отведения его, позже ограничиваются
наружная ротация и приведение бедра, а также его сгибание и
разгибание. Иногда возникает «заклинивание» тазобедренного
сустава.
Довольно быстро развивается атрофия мышц бедра и ягодицы, позже —
сгибательная контрактура, укорочение конечности, изменение
походки, нарушение осанки, выраженная хромота, а при
двустороннем поражении — «утиная походка».
Рентгенологически патологический процесс начинается с сужения
суставной щели и появления костных разрастаний, затем головка
бедра сплющивается, что ведет к укорочению конечности; в мягких
тканях могут наблюдаться обызвествления. Течение коксартроза
постоянно прогрессирующее.
93.
ГОНАРТРОЗ (КОЛЕННЫЙ СУСТАВ)Чаще бывает вторичным, связанным с травмой
коленных суставов или нарушением статики; течение
его благоприятнее, чем течение коксартроза.
Основные симптомы — боль с внутренней или
передней стороны сустава при ходьбе, особенно по
лестнице, проходящая в покое; нестабильность
сустава, хруст при активных движениях в коленном
суставе, утренняя скованность в пределах 30 минут.
На рентгенограмме обнаруживают заострение и
вытягивание межмыщелкового возвышения, сужение
суставной щели, обильные остеофиты.
94.
95.
ОСТЕОАРТРОЗ МЕЛКИХ СУСТАВОВ КИСТИХарактеризуется следующими признаками:
наличие твердых узелков (за счет остеофитов) на
боковых поверхностях дистальных
межфаланговых суставов (узелки Гебердена) и
на тыльно-боковой поверхности проксимальных
межфаланговых суставов (узелки Бушара) по
одному с каждой стороны;
в период формирования узелков ощущается
жжение, покалывание, онемение, исчезающие
после образования узелков;
96.
97.
- боль и скованность в мелких суставах кисти; ограничениедвижения в дистальных межфаланговых суставах, иногда
латеральная девиация концевых фаланг;
- признаки синовита (отечность, локальная гиперемия,
усиление болей);
- рентгенография кистей выявляет остеофиты, сужение
щелей суставов и в редких случаях (при эрозивной
форме остеоартроза) деструкцию суставных
поверхностей;
- узелковый остеоартроз межфаланговых суставов
характеризуется генетической предрасположенностью,
причем эта форма передается по женской линии
(бабушка-мать-дочь);
- наличие узелков Гебердена или Бушара считается
прогностически неблагоприятным признаком для
течения остеоартроза.
98.
ОСТЕОАРТРОЗ ПЕРВОГОПЛЮСНЕФАЛАНГОВОГО СУСТАВА.
Чаще всего бывает двусторонним и большей частью
обусловлен плоскостопием, иногда травмой,
профессиональными факторами.
Основными симптомами являются болезненность и
ограничение подвижности большого пальца стопы,
затруднения при ходьбе, отклонение пальца в наружную
сторону (haluxvalgus), деформация сустава (за счет
остеофитов).
Деформированный сустав часто травмируется (в частности,
неудобной обувью), нередко возникает воспаление
околосуставной сумки (бурсит).
При рентгенографии определяются сужение суставной
щели, кисты, остеосклероз (субхондральный) и в
дальнейшем - подвывих или полный вывих головки
первой полюсневой кости.
99.
ВЫДЕЛЯЮТ ТРИ КЛИНИКОРЕНТГЕНОЛОГИЧЕСКИЕ СТАДИИ АРТРОЗА:I - незначительное ограничение движений, небольшое,
неотчетливое, неравномерное сужение суставной щели,
легкое заострение краев суставных поверхностей
(начальные остеофиты);
II - ограничение подвижности в суставе, грубый хруст при
движениях, умеренная амиотрофия, выраженное
сужение суставной щели в 2-3 раза по сравнению с
нормой, значительные остеофиты, субхондральный
остеосклероз и кистовидные просветления в эпифизах;
III - деформация сустава, ограничение его подвижности,
полное отсутствие суставной щели, деформация и
уплотнение суставных поверхностей эпифизов,
обширные остеофиты, суставные «мыши»,
субхондральные кисты.
100.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ОА.Общий и биохимический анализы крови –
норма, м.б. незначительное ускорение СОЭ,
Серомукоид.
Синовиальная жидкость: прозрачная,
высокой или средней вязкости, количество
лейкоцитов не более 2 х 10 9/ л, нейтрофилов
не более 25%, могут выявляться фрагменты
хряща.
101.
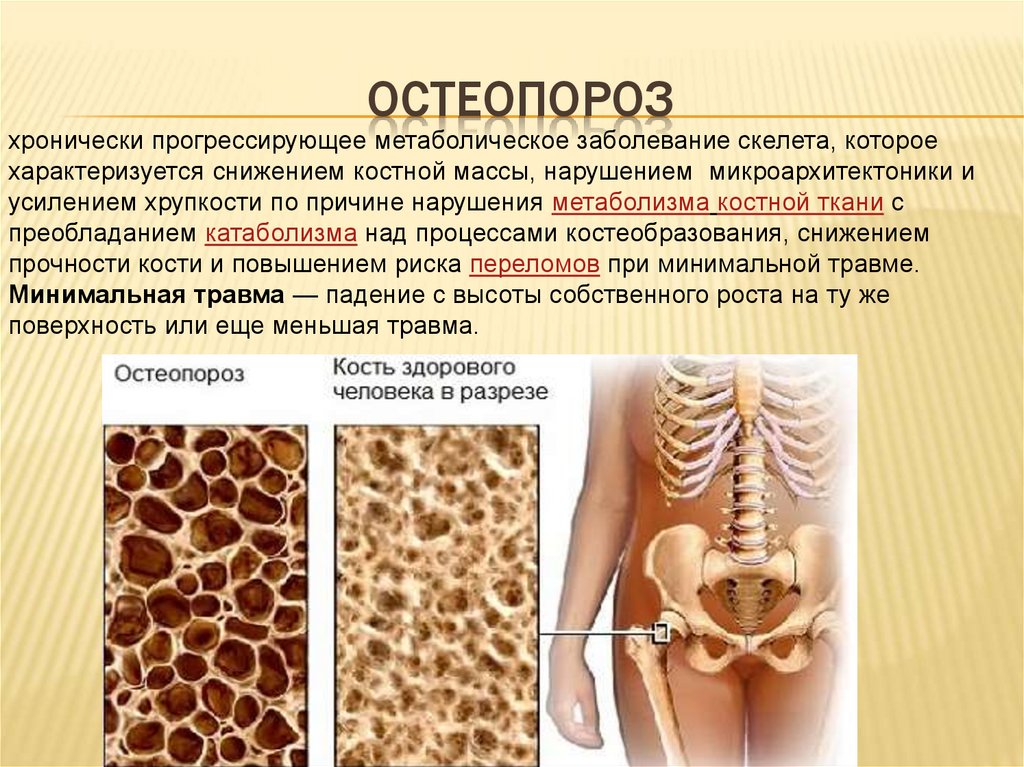
ОСТЕОПОРОЗхронически прогрессирующее метаболическое заболевание скелета, которое
характеризуется снижением костной массы, нарушением микроархитектоники и
усилением хрупкости по причине нарушения метаболизма костной ткани с
преобладанием катаболизма над процессами костеобразования, снижением
прочности кости и повышением риска переломов при минимальной травме.
Минимальная травма — падение с высоты собственного роста на ту же
поверхность или еще меньшая травма.
102.
Остеопороз является полиэтиологическимзаболеванием.
После достижения пика до 35—40 лет костная масса
остается практически неизменной, после чего
начинает постепенно уменьшаться.
У женщин темпы снижения МПК значительно выше,
чем у мужчин, что обусловлено дефицитом эстрогенов
в период пери- и постменопаузы.
Костная ткань находится в состоянии постоянного
изменения. Одновременно происходят два
противоположных процесса: костеобразование и
костная резорбция, от баланса которых зависят МПК,
качество и прочность кости.
В условиях дефицита эстрогенов данный баланс
смещается в сторону потери костной массы.
103.
ПРИ ОСТЕОПОРОЗЕ УМЕНЬШАЕТСЯ И ИСТОНЧАЕТСЯКОРТИКАЛЬНЫЙ СЛОЙ КОСТИ, УМЕНЬШАЕТСЯ
ЧИСЛО ТРАБЕКУЛ ГУБЧАТОГО ВЕЩЕСТВА КОСТИ.
104.
КЛАССИФИКАЦИЯ ФАКТОРОВ РИСКАОСТЕОПОРОЗА
Генетические: принадлежность к европеоидной или монголоидной
расе; наличие остеопороза, патологических переломов и/или
переломов шейки бедренной кости и позвонков у близких
родственников; пожилой возраст, женский пол; низкий вес;
критический рост (для женщин выше 172 см, для мужчин — 183 см);
низкий пик костной массы (рассчитывается объективно); хрупкое
телосложение (субъективно); большая длина шейки бедренной кости
относительно диафиза; отсутствие генерализованного остеоартроза;
Эндокринологические: любой гормональный дисбаланс; редкая
половая активность; ранняя менопауза; позднее менархе; периоды
аменореи в анамнезе до менопаузы; все виды бесплодия.
Обусловленные образом жизни: табакокурение; злоупотребление
алкоголем, адинамия, избыточная физическая нагрузка; длительное
парентеральное питание; алиментарный дефицит кальция,
гиповитаминоз D.
105.
ФАКТОРЫ, ОБУСЛОВЛЕННЫЕСОПУТСТВУЮЩЕЙ ПАТОЛОГИЕЙ:
эндокринной;
системы крови и органов кроветворения;
системными аутоиммунными заболеваниями;
системы пищеварения;
хронической недостаточностью
кровообращения;
хронической почечной недостаточностью;
состоянием после трансплантации органов.
106.
ФАКТОРЫ, ОБУСЛОВЛЕННЫЕ ДЛИТЕЛЬНЫМПРИЕМОМ МЕДИЦИНСКИХ ПРЕПАРАТОВ:
глюкокортикоидов;
тиреоидных гормонов;
антикоагулянтов,
противосудорожных средств;
препаратов лития;
для лечения опухолей;
метатрексата, циклоспорина А;
антибиотиков тетрациклинового ряда;
фосфат-связывающих антацидов;
агонистов и антагонистов гонадотропного
гормона и его рилизинг-фактора.
107.
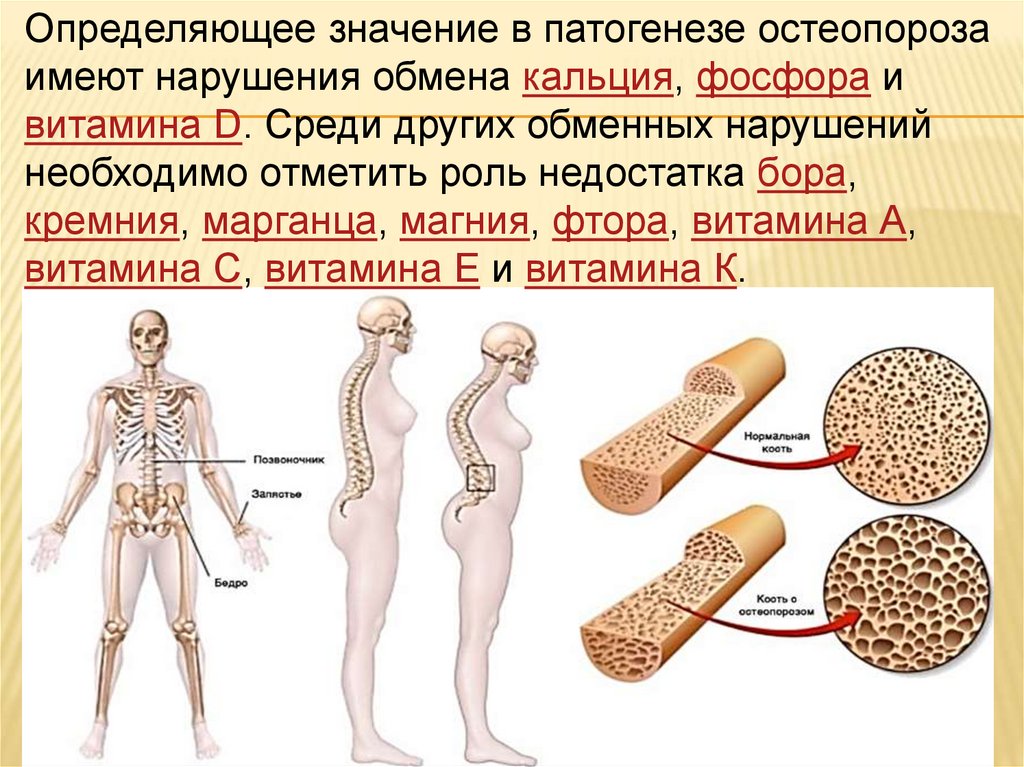
Определяющее значение в патогенезе остеопорозаимеют нарушения обмена кальция, фосфора и
витамина D. Среди других обменных нарушений
необходимо отметить роль недостатка бора,
кремния, марганца, магния, фтора, витамина А,
витамина С, витамина Е и витамина К.
108.
ПЕРВИЧНЫЙ ОСТЕОПОРОЗразвивается как самостоятельное заболевание без
выявления другой причины снижения прочности
скелета, занимает 95% в структуре остеопороза у
женщин в постменопаузе (постменопаузальный
остеопороз) и 80% в структуре остеопороза у мужчин
старше 50 лет.
К первичному остеопорозу также относится
идиопатический остеопороз, который развивается у
женщин до менопаузы, мужчин до 50 лет, и
ювенильный остеопороз, который диагностируется у
детей (до 18 лет). Идиопатические и ювенильные
формы первичного остеопороза крайне редки.
109.
ВТОРИЧНЫЙ ОСТЕОПОРОЗразвивается вследствие различных
заболеваний или состояний, а также приема
лекарственных средств, т.е. имеется
конкретная причина, приводящая к
остеопорозу.
Смешанный остеопороз. Например, при приеме
глюкокортикоидов, у женщин в постменопаузе вследствие
серьезного соматического заболевания, которое само по
себе может приводить к развитию вторичного
остеопороза.
110.
КЛАССИФИКАЦИЯПо распространенности различают: локальный и системный
остеопороз.
По этиологии остеопорозы разделяют на первичный и вторичный.
Первичный
постменопаузальный (I тип);
старческий (II тип);
идиопатический (у лиц среднего возраста и ювенильный).
Вторичный
при эндокринных болезнях;
при ревматических болезнях и болезнях соединительной ткани
(ревматоидный артрит, СКВ, болезнь Бехтерева);
при заболеваниях пищеварительного тракта;
при заболеваниях почек;
при заболеваниях крови;
при других заболеваниях и состояниях.
111.
По морфологическим критериям различают:кортикальный;
• смешанный, с одинаковой потерей кортикального и
губчатого вещества;
• смешанный, с преимущественной потерей губчатого
вещества;
• смешанный, с преимущественной потерей
кортикального вещества.
По характеру процесса остеопороз классифицируют на
равномерный и пятнистый.
По интенсивности метаболизма в костной ткани:
• с низкой интенсивностью;
• с нормальной интенсивностью;
• с высокой интенсивностью.
112.
ДИАГНОСТИКА:Жалобы и анамнез. До развития низкотравматического
перелома остеопороз не имеет клинических проявлений.
Физикальные признаки: снижение роста (длина тела
короче размаха рук на 3 см и более), снижение роста на
4 см и более в течение жизни; болезненность при
поколачивании и пальпации позвоночного столба,
повышенный тонус мышц спины; сутулость, развитие
грудного кифоза и усиление лордоза в поясничном
отделе; уменьшение расстояния между гребнем крыла
подвздошной кости и нижними ребрами вследствие
уменьшения длины позвоночного столба; появление
складок кожи по бокам живота.
113.
114.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ:Рентгенография грудного и поясничного отделов
позвоночника для определения наличия компрессионных
переломов - не выявляет остеопороз в ранней стадии,
поскольку он становится заметен на рентгенограмме
визуально только при снижении плотности костной ткани на
четверть и более. МСКТ или МРТ - в виде очагов снижения
плотности костной ткани в губчатой кости (пятнистый
остеопороз).
Денситометрия.«Золотым стандартом» является
двухэнергетическая рентгеновская абсорбциометрия,
которая позволяет исследовать осевой скелет, обладает
приемлемой чувствительностью, достаточной точностью и
относительно не высокой стоимостью.
Биопсию гребня крыла подвздошной кости используют для
дифференциальной диагностики остеопороза с опухолевыми
процессами.
115.
116.
117.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА:при первичном остеопорозе не специфична + ОАК,
Б/х крови (кальций, креатинин, подсчет скорости
клубочковой фильтрации (СКФ), фосфор, магний, щелочная
фосфатаза, печеночные ферменты, глюкоза), для
исключения вторичного остеопороза.
По показаниям: ТТГ, Т4-св., витамин D (диагностика
нарушений минерализации скелета). Паратиреоидный
гормон (ПТГ) (диагностика гипер- и гипопаратиреоза).
Общий тестостерон и гонадотропины у молодых мужчин/
женщин (исключение гипогонадизма).
Первичный остеопороз диагностируется только на основании
низкотравматического перелома, снижения МПК или
совокупности факторов риска
118.
ПОДАГРАсистемное тофусное
заболевание,
характеризующееся
отложением в
различных тканях
кристаллов моноурата
натрия (МУН) и
развивающимся в связи
с этим воспалением у
лиц с гиперурикемией
(ГУ), обусловленной
внешнесредовыми
и/или генетическими
факторами.
119.
ОСНОВНЫЕ КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯПОДАГРЫ:
Рецидивирующие атаки острого артрита
Острая атака с быстрым развитием выраженной
боли и воспаления, которые достигают
максимума в течение 6-12 часов, особенно
сопровождающиеся эритемой, высоко
подозрительны в отношении
микрокристаллического воспаления.
Если типичных приступ острого артрита
затрагивает суставы стоп, особенно 1-й
плюснефаланговый, а количество приступов
острого артрита превышает один – вероятность
диагноза подагры выше.
120.
НАКОПЛЕНИЕ КРИСТАЛЛОВ УРАТОВ С ОБРАЗОВАНИЕМТОФУСОВ(В ОБЛАСТИ СУСТАВОВ, МЯГКИХ ТКАНЕЙ,
РАЗЛИЧНЫХ ОРГАНАХ) В ТКАНЯХ
121.
ЧАСТО РАЗВИВАЮТСЯ НАГНОЕНИЯ МЯГКИХ ТКАНЕЙВ ОБЛАСТИ ВСКРЫВШИХСЯ ПОДКОЖНЫХ ТОФУСОВ.
122.
НЕФРОЛИТИАЗ, ПОДАГРИЧЕСКАЯНЕФРОПАТИЯ.
123.
124.
В РАЗВИТИИ ПОДАГРЫ ВЫДЕЛЯЮТ 4 СТАДИИ:асимптоматическая гиперурикемия с
отсутствием депозитов моноурата натрия
асимптоматическая гиперурикемия с наличием
депозитов моноурата натрия, но без симптомов
или анамнеза подагры
депозиты моноурата натрия с текущим (острый
подагрический артрит) или предшествующим
эпизодом подагрического артрита
хроническая тофусная подагра (пациенты с
тофусами, хроническим артритом, эрозиями по
данным радиологических методов)
125.
126.
КЛАССИФИКАЦИОННЫЕ КРИТЕРИИ ОСТРОГОПОДАГРИЧЕСКОГО АРТРИТА ААР
А. Наличие характерных кристаллов мочевой кислоты в суставной жидкости
Б. Наличие тофусов, содержание кристаллов мочевой кислоты, в которых
подтверждено химически или поляризационной микроскопией
В. Наличие не менее чем 6 из 12 ниже перечисленных признаков:
1. Более одной атаки острого артрита в анамнезе
2. Воспаление сустава достигает максимума в 1-й день болезни
3. Моноартрит
4. Гиперемия кожи над пораженным суставом
5. Припухание и боль в первом плюснефаланговом суставе
6. Одностороннее поражение первого плюснефалангового сустава
7. Одностороннее поражение суставов стопы
8. Подозрение на тофусы
9. Гиперурикемия
10.Асимметричный отек суставов
11.Субкортикальные кисты без эрозий (рентгенография)
12.Отрицательные результаты при посеве синовиальной жидкости
127.
«Золотой стандарт» диагностики подагры -поляризационная микроскопия (чувствительность
метода составляет только 70%).
При отсутствии возможности проведения
поляризационной микроскопии диагноз подагры
может быть основан на основании наличия
клинических симптомов, данных лабораторных
исследований и методов лучевой диагностики.
Основным клиническим проявлением, который
позволяет заподозрить подагру является острый
артрит.
128.
Сывороточный уровень мочевой кислоты (МК)Ультразвуковое исследование суставов
Рентгенологическое исследование суставов.
Формирование внутрикостных тофусов часто
происходит одновременно с подкожными
тофусами, в связи с чем, рентгенологическое
исследование используется для определения
тяжести тофусного поражения. В
действительности, при остром подагрическом
артрите, рентгенологические изменения не
всегда могут быть полезны для постановки
диагноза подагры.























































































































 Медицина
Медицина








