Похожие презентации:
Язвенная болезнь желудка и двенадцатиперстной кишки
1. Язвенная болезнь желудка и двенадцатиперстной кишки
ВОЕННО-МЕДИЦИНСКАЯ АКАДЕМИЯКафедра военно-морской хирургии
Язвенная болезнь желудка и
двенадцатиперстной кишки
Доцент к.м.н. Габриелян Мовсес Аркадьевич
Санкт – Петербург
2018
2. Определение
Язвеннаяболезнь
—
хроническое
рецидивирующее заболевание, характеризующееся
чередованием периодов обострения и ремиссии,
основное проявление которого — образование
дефекта
(язвы)
в
стенке
желудка
и
двенадцатиперстной кишки, проникающего (в
отличие от эрозий) в подслизистый слой.
КОД ПО МКБ 10
К25 Язва желудка.
К26 Язва двенадцатиперстной кишки.
К28 Гастроеюнальная язва.
3. Заболеваемость язвенной болезнью желудка и двенадцатиперстной кишки.
В настоящее время язвенной болезнью страдаютоколо 10-15% населения земного шара.
Заболеваемость язвенной болезнью в России
составляет 12,7%.
Язвенной болезнью страдают 7−10 % всего
трудоспособного взрослого населения.
В России около 3 млн. больных, из них каждый 10
оперирован.
Заболеваемость язвенной болезнью ДПК в
структуре язвенной болезни составляет ̴ 75%.
У 94% больных язва локализуется в луковице.
4. Историческая справка
Первый период: последнее 20-летие XIX века – разработкаосновных видов оперативных вмешательств при язвенной
болезни
Второй период - клиническая оценка отдаленных результатов
предложенных способов операций. В 30-е годы XX столетия
субтотальная резекция желудка в лечении язвенной болезни
начинает занимать ведущее место.
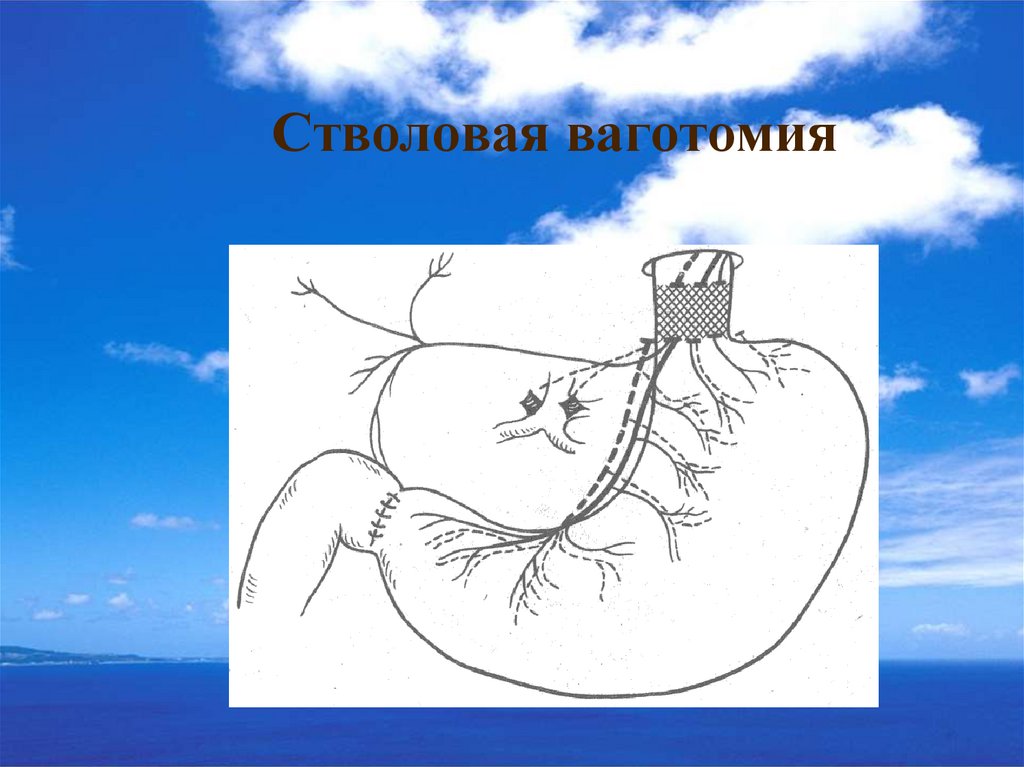
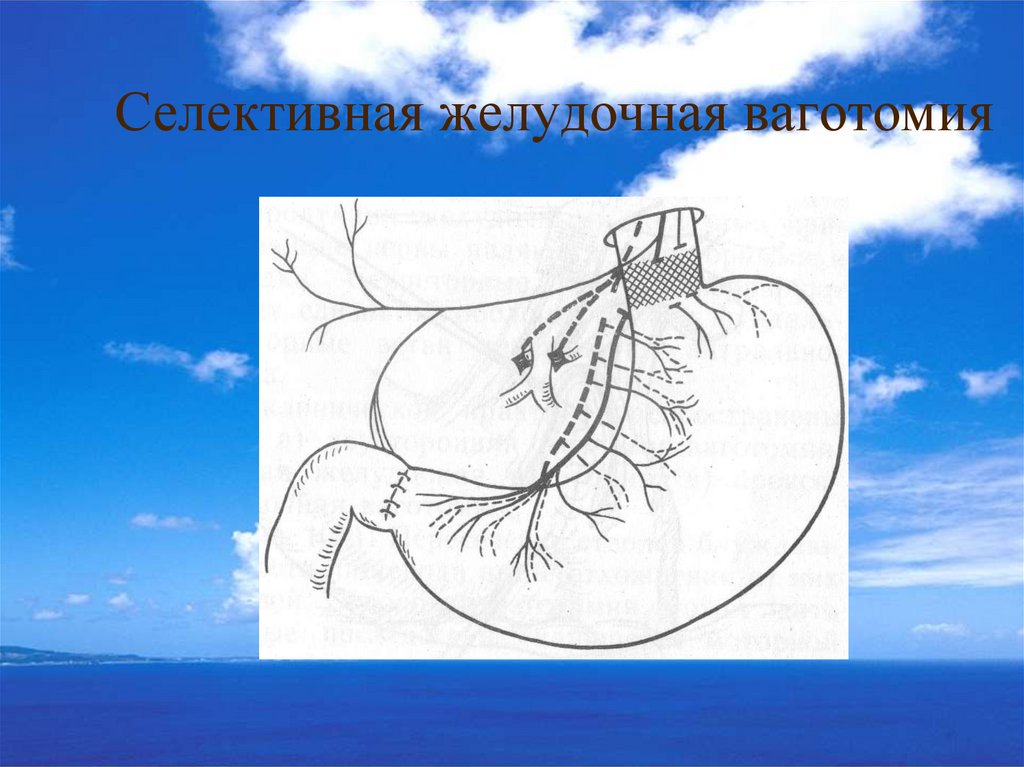
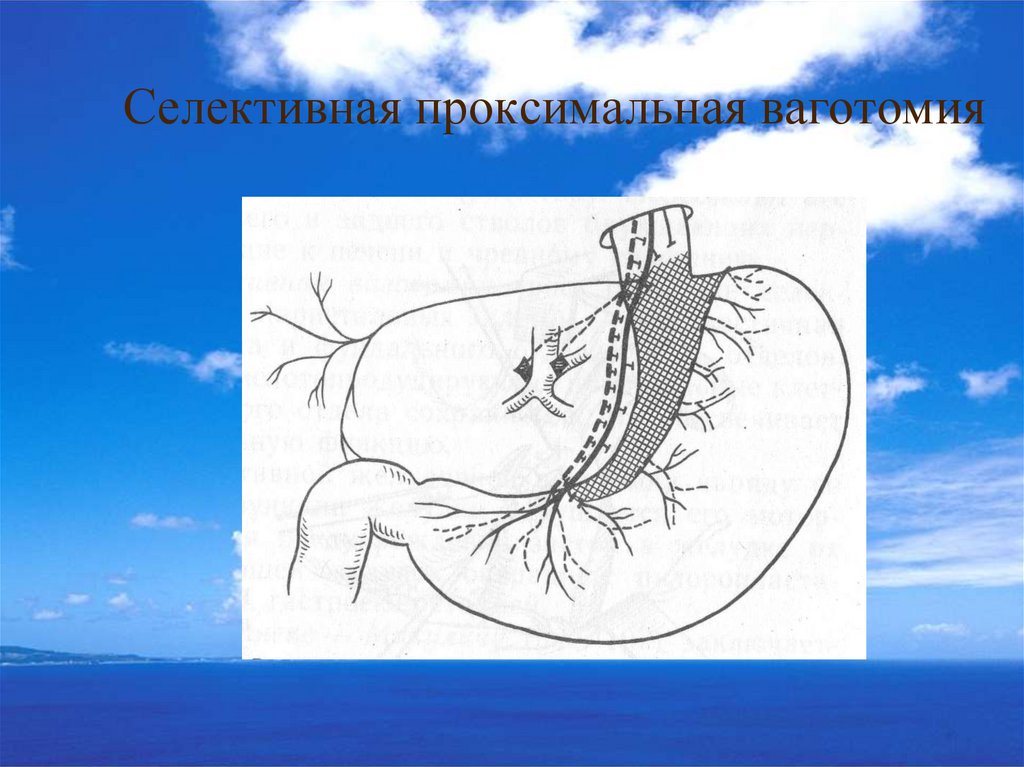
Третий период - это период, когда различные операции с
ваготомией (органосохраняющие и резецирующие) постепенно
получили широкое распространение во всех странах мира.
Считается, что наиболее обоснованная техника двусторонней
стволовой ваготомии была предложена L.Dragstedt в 1945 г.
Далее в течение 50-70-х годов XX столетия хирургам всего мира
нужно было доказать "состоятельность" этих операций.
Четвертый период в изучении язвенной болезни начинается с
1983 года, когда B.J.Marshall и R.Warren открывают
микроорганизм Helicobacter pylori и доказывают его роль в
этиологии хронического гастрита (1986 год) и язвенной болезни
(1995 год). Ведущим направлением стала консервативная
терапия, существенно потеснившая методы хирургического
лечения и сузившая показания как к плановым, так и к
неотложным операциям.
5. Классификация язвенной болезни
Общепринятой классификации язвенной болезни несуществует.
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
по организации гастроэнтерологической помощи в
Вооруженных Силах Российской Федерации
07.07.2016 г
6. Классификация язвенной болезни
По этиологии:• ассоциированная с Helicobacter pylori;
• не ассоциированная с Helicobacter pylori;
По частоте рецидивирования:
впервые выявленная;
редко рецидивирующая (1 раз в год и реже);
часто рецидивирующая (2 раза в год и более)
непрерывно рецидивирующая (при рецидиве язвы в
срок до 2 мес. после ее заживления)
7. Классификация язвенной болезни
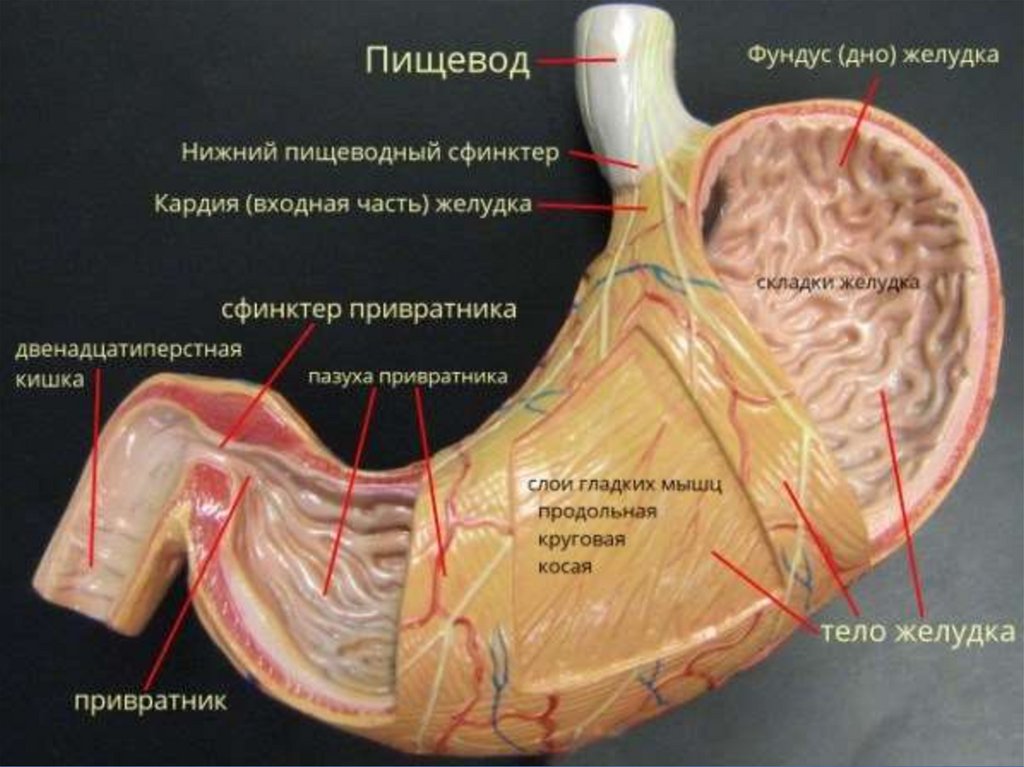
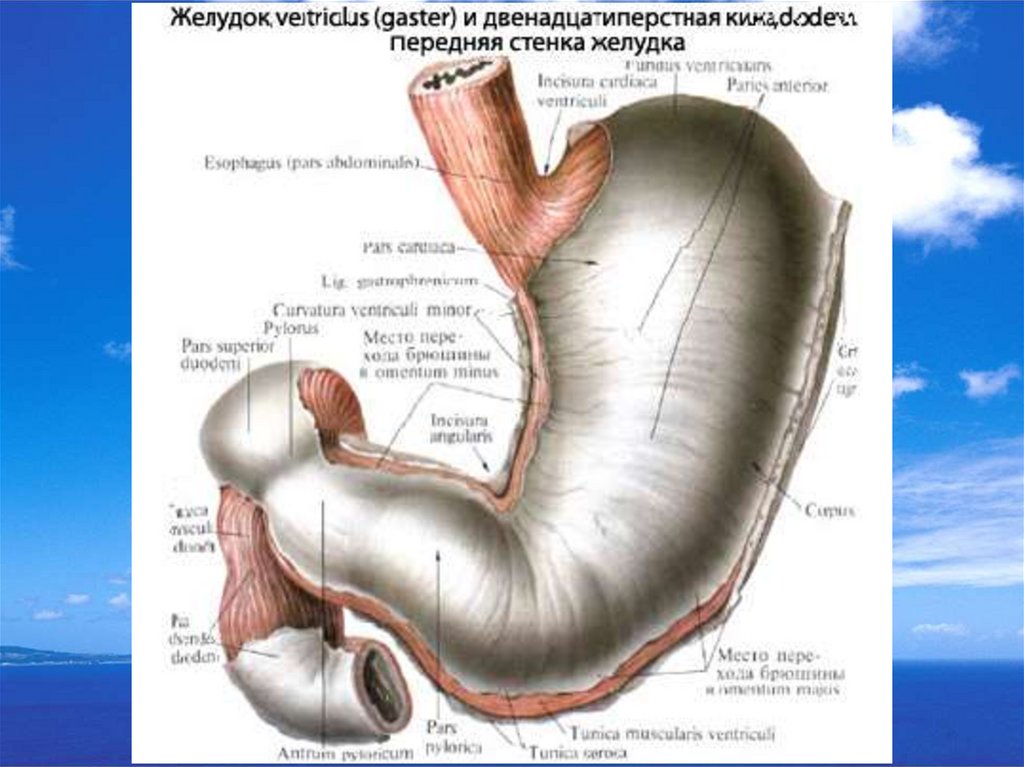
По локализации язвы:Язвы желудка:
кардиальный и субкардиальный отделы желудка;
тело желудка;
угол желудка;
антральный отдел желудка;
канал привратника;
Язвы двенадцатиперстной кишки:
луковица ДПК;
постбульбарные отделы ДПК;
Сочетанной локализации;
В области гастроэнтероанастомоза;
8.
9.
10. Классификация язвенной болезни
По количеству язв: множественные (2 и более);По размеру язв: гигантские (для язв желудка - 3 см и
более, для язв ДПК - 2 см и более);
По срокам рубцевания: длительно не
рубцующиеся (для язв желудка - 3 мес. и более, для язв
ДПК - 2 мес. и более на фоне непрерывной
медикаментозной терапии);
По уровню желудочной секреции:
1.
2.
3.
с повышенной секреторной функцией,
с нормальной секреторной функцией,
с пониженной секреторной функцией,
11. Классификация язвенной болезни
По стадии заболевания:1.
2.
3.
обострение,
рубцевания,
ремиссия;
По наличию осложнений:
Неосложненная.
Осложненная:
• кровотечением;
• прободением;
• пенетрацией;
• стенозом;
• с сочетанными осложнениями;
• малигнизированная.
12.
13.
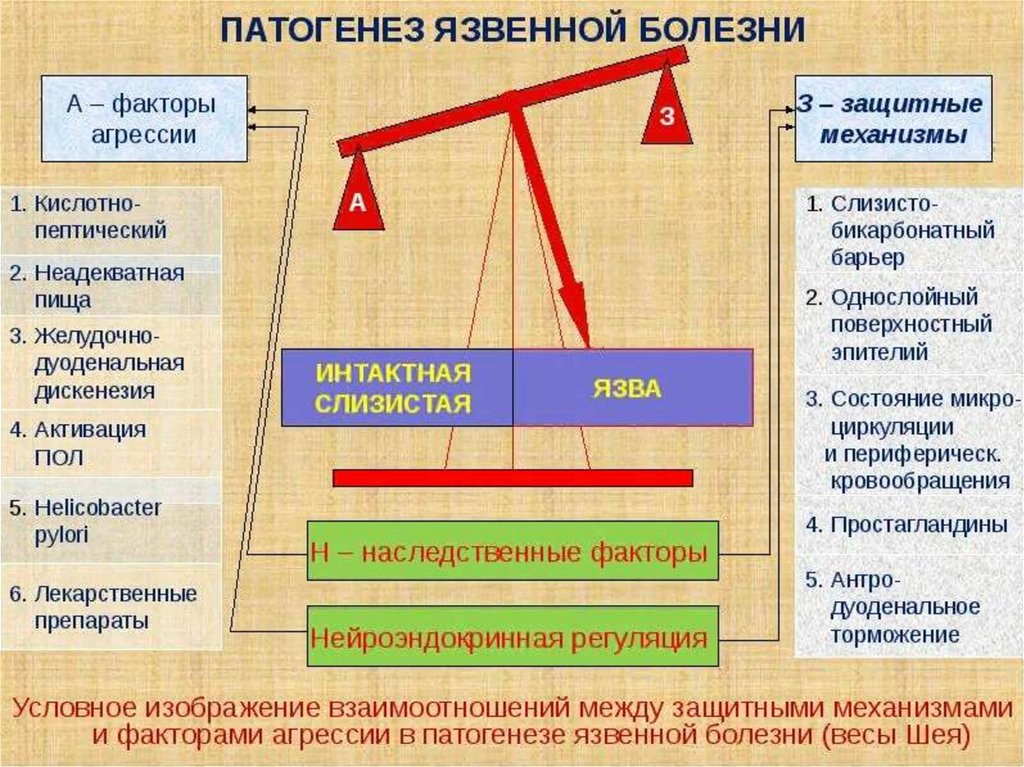
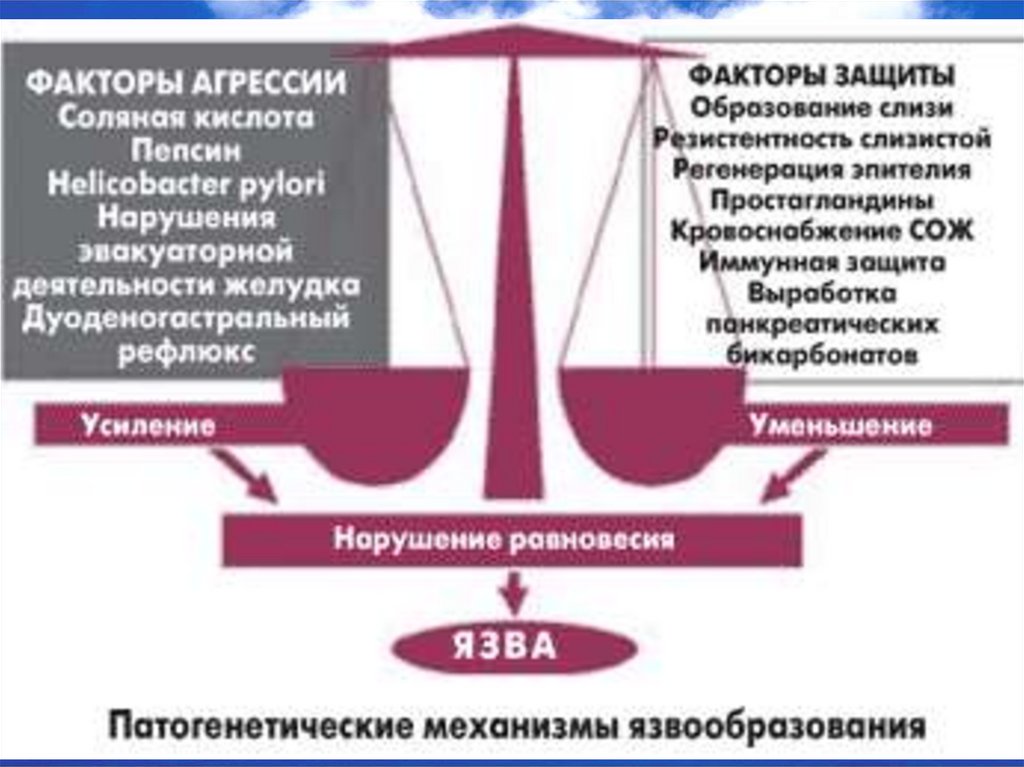
14. Факторы агрессии
1. Гиперпродукция соляной кислоты и пепсина(вследствие гиперплазии фундальной
слизистой, ваготонии, гиперпродукции
гастрина или гиперреактивности обкладочных
клеток).(K.Schwarz «без кислоты нет язвы»
1910)
2. Травматизация гастродуоденальной слизистой
3. Гастродуоденальная дисмоторика;
4. Helicobacter pylori.
15. Защитные факторы
1. Слизисто-бикарбонатный барьер.2. Активную регенерацию эпителия.
3. Регуляцию кислотности.
4. Механизм нейтрализации соляной
кислоты на границе желудка и ДПК.
5. Высокий уровень кровоснабжения.
16. Этиопатогенетические факторы, способствующие язвообразованию
1. Генетические: высокий уровень максимальнойкислотной продукции желудка, повышенное
содержание пепсиногена I в сыворотке крови,
избыточное выделение гастрина G-клетками, 0(I)
группа крови, а также отсутствие способности к
выделению в составе желудочного сока антигенов
системы АВН, ответственных за выработку
гликопротеидов слизистой оболочкой желудка.
Имеются сведения о преимущественном
формировании дуоденальной язвы у лиц с
определенными аллелями HLA-антигенов.
17. Этиопатогенетические факторы, способствующие язвообразованию
2. Алиментарные факторы: (употреблениераздражающей и грубой пищи, крепкого
кофе, нарушение режима питания,
злоупотребление алкоголем) способствуют
возникновению секреторных сдвигов,
приводящих к повышению факторов
агрессии.
18. Этиопатогенетические факторы, способствующие язвообразованию
3. Нервно-психические расстройства могутприводить к нарушению нервно-гуморальной
регуляции трофики и функциональной
активности гастродуоденальной слизистой.
4. Лекарственные факторы: способствует
язвообразованию прием нестероидных
противовоспалительных средств и
глюкокортикоидов.
19. Этиопатогенетические факторы, способствующие язвообразованию
5. Инфекционный фактор. В большинствеслучаев в слизистой оболочке желудка у
больных язвенной болезнью находят H.pylori.
Частота инфицирования H.pylori у больных с
язвой двенадцатиперстной кишки составляет
около 95%. Кроме того, язва ДПК у больных,
инфицированных H.pylori, развивается
значительно чаще, чем у неинфицированных
лиц. При элиминации H. pylori наблюдается
значительное снижение частоты рецидивов
язвенной болезни с 60–100% до 8-10%.
20. Роль H.pylori в возникновении патологических изменений слизистой оболочки желудка и ДПК
Helicobacter pylori – грамотрицательные палочки изогнутойили S-образной формы, размерами 2,5-5 и 0,5-1 мкм.
Бактерии имеют 4-6 униполярных жгутиков,
обеспечивающих подвижность. H. pylori являются
микроаэрофилами.
Осуществлять активную жизнедеятельность и вступать в
фазу деления H. pylori могут в пределах рН 6,0-7,0. При рН
8,0-8,5 и 4,0-4,5 они переходят в фазу покоя и гибнут при рН
выше 8,5 и ниже 3,5.
H. pylori обладает широким спектром ферментов, среди
которых каталаза, уреаза, оксидаза, щелочная фосфатаза, γглутамилтрансфераза, ДНК-аза и различные фосфатазы.
21. Клинически значимые морфо-функциональные критерии
Клинически значимые морфофункциональные критерииНаличие и характеристика язвенного дефекта,
локализация, вид и характер осложнения.
Выраженность сопутствующих изменений
слизистой оболочки.
Изменения секреторной функции желудка.
Двигательно-эвакуаторные расстройства.
Наличие или отсутствие H.pylori.
22. Клиника
Боль является основным симптомом в клинической картинеязвенной болезни. Боли при язвенной болезни имеют четкую
ритмичность (время возникновения и связь с приемом
пищи), периодичность (чередование болевых ощущений с
периодами их отсутствия) и сезонность обострений.
Ранние боли появляются спустя 0,5 – 1 час после еды, интенсивность их
постепенно нарастает, длятся в течение 1,5-2 ч и уменьшаются по мере
эвакуации желудочного содержимого. Характерны для язв верхних отделов
желудка.
Поздние боли, возникающие через 1,5-2 часа после еды, а также «голодные»
боли, проходящие после еды характерны для язв антрального отдела или
ДПК. Ночные боли патогномоничны для дуоденальных язв.
Боли при язвенной болезни недостаточно четко локализованы, бывают
ноющими, режущими, схваткообразными. У 50% больных боли
слабовыраженные, тупые. Локализация болей зависит от места
расположения язвы.
23. Клиника
Изжога- является частым (30-80%), но не патогномоничнымпризнаком язвенной болезни. Главную роль в
происхождении изжоги играют повышенная
чувствительность слизистой оболочки пищевода к действию
желудочного содержимого и механическое растяжение
пищевода волной желудочно-пищеводного рефлюкса.
Отрыжка – неспецифический симптом (50% больных).
Важным симптомом при язвенной болезни является
появление отрыжки тухлым, что свидетельствует о
нарушении эвакуации желудочного содержимого и развитии
стеноза.
24. Клиника
Тошнота и рвота возникают как правило на высотеболей и приносит значительное облегчение.
Рвотные массы часто имеют кислое содержимое с
незначительной примесью пищи. Появление
обильной рвоты с непереваренной пищей и
застойным содержимым свидетельствует о
нарушении эвакуации желудочного содержимого и
развитии стеноза.
Рвота «кофейной гущей» или кровью – являются
признаком желудочного кровотечения.
25. Клиника
Аппетит при язвенной болезни обычно сохранен илидаже несколько повышен. Снижение аппетита бывает
редко, чаще – ситофобия, т.е. страх перед приемом
пищи из-за возможности возникновения или усиления
болей. В связи с этим возможно выраженное
похудание больного.
26. Клиника
Нарушения стула. Для язвенной болезнихарактерны запоры (50% больных). Иногда бывают
настолько упорными, что беспокоят больных
больше, чем боли. При присоединении воспаления и
раздражения кишки запоры могут сменяться
поносами.
Тревожным признаком является появление мелены –
черного, дегтеобразного зловонного стула, что
является признаком развившегося желудочнокишечного кровотечения.
27. Алгоритмы клинической диагностики
Обязательные лабораторные исследования:• Общий анализ крови
(при отклонении от нормы повторять 1 раз в 10 дней)
Однократно
• Ретикулоциты
• Группа крови
• Резус-фактор
• Железо сыворотки крови
• Сахар крови
• Общий анализ мочи
• Анализ кала на скрытую кровь
• Гистологическое исследование биоптата
• Цитологическое исследование биоптата
• Уреазный тест (CLO-тест и др.)
28. Алгоритмы клинической диагностики
Обязательные инструментальные исследования:Однократно
• УЗИ печени, желчных путей и поджелудочной железы
Двукратно
• Эзофагогастродуоденоскопия с прицельной биопсией и
щеточным цитологическим исследованием
Дополнительные исследования проводятся при подозрении на
злокачественную язву, при наличии осложнений и
сопутствующих заболеваний.
Консультации специалистов по показаниям.
29. Фиброгастродуоденоскопия
Достоверность этого метода при диагностикеязвенного дефекта составляет 98,8%, что
существенно превышает таковую при
рентгенологическом исследовании.
Рентгенологическое исследование с бариевой
взвесью уступает эндоскопии в 49% случаев, а при
использовании двойного контрастирования – в 16%.
Он позволяет не только диагностировать, но и
исключить у больных язвенную болезнь.
У 35-45% больных с рентгеноскопическим
синдромом «ниши» язв не обнаруживают, так как он
обусловлен задержкой контрастного вещества в
складках слизистой оболочки.
30. Фиброгастродуоденоскопия
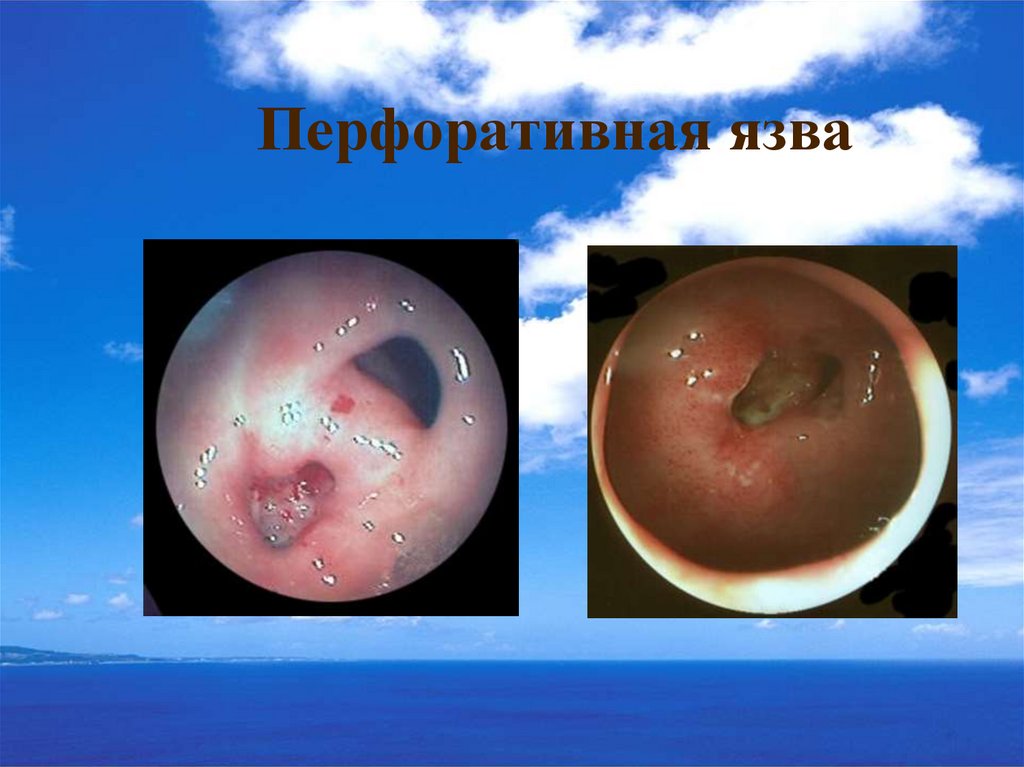
31. Перфоративная язва
32. Эндоскопическая диагностика перфоративной и пенетрирующей язвы
Является дополнением к рентгенологическомуисследованию, поскольку при данных
осложнениях во время эндоскопии можно, как
правило, констатировать лишь наличие
глубокого язвенного дефекта.
Достоверные признаки перфорации во время
экстренной эндоскопии обнаруживаются только
в 10,5 – 24,7% случаев.
33. Эндоскопическая диагностика язвенных стенозов
o Преимущества.o Установление факта стеноза и его причины – рубцовоязвенной деформации или опухолевого процесса.
o Эффективность рентгенологического исследования в
правильной трактовке причин стеноза составляет 55-80%, при
эндоскопии она достигает 91%.
o Возможность взятия биопсии для морфологического
исследования.
o Недостатки:
o о степени нарушений эвакуации, что является
основополагающим критерием в выборе хирургической
тактики при язвенных стенозах, можно судить лишь по
косвенным признакам.
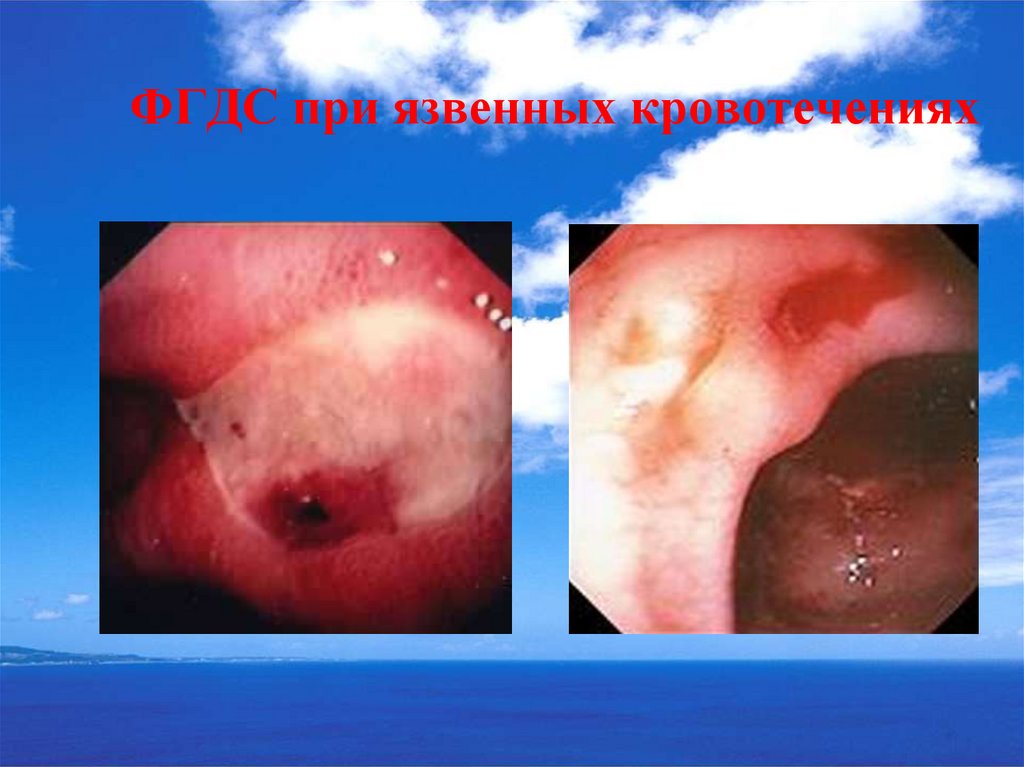
34. Эндоскопическая диагностика при язвенных кровотечениях
Выявление источника кровотечения, еголокализации и характера (в 96-98% случаев).
Определение эндоскопических признаков
угрожающего его рецидива.
Возможность выполнения эндоскопического
гемостаза.
35. ФГДС при язвенных кровотечениях
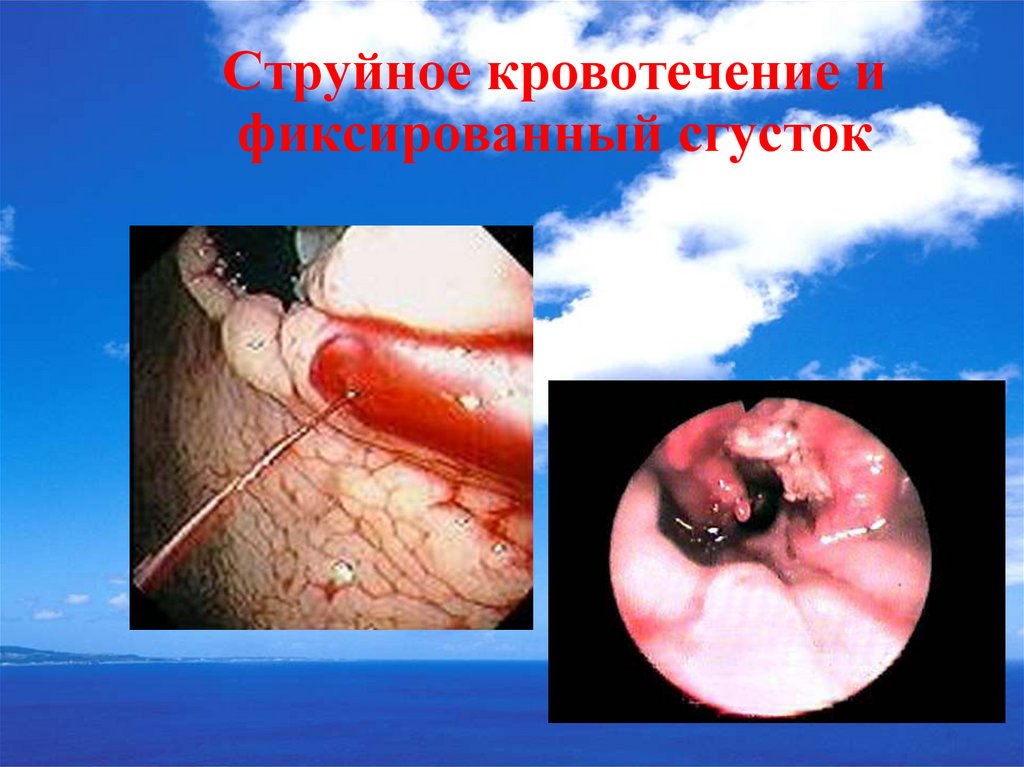
36. Струйное кровотечение и фиксированный сгусток
37. Эндоскопическая классификация язвенных кровотечений (J. Forrest с соавт., 1974 год)
F-I а струйное кровотечение из язвы.F-I в капельное кровотечение из язвы.
F-II а тромбированные сосуды в дне язвы.
F-II в сгусток крови, закрывающий язву.
F-II с мелкие тромбированные сосуды в
виде черных пятен.
F-III язва без признаков кровотечения.
38. Рентгеноскопия желудка и двенадцатиперстной кишки
В настоящее время рентгеновское исследованиежелудка уже не является ведущим методом
диагностики язвенной болезни.
Достоверность этого метода составляет 75 – 95% и
зависит от локализации язвы, ее размера, глубины и
некоторых других факторов, а частота ошибок при
выявлении язв достигает 18,8 – 27,0%.
39. Рентгенологическое исследование позволяет:
оценить морфологическое строение желудка идвенадцатиперстной кишки,
обнаружить язвенный дефект,
определить его положение, форму, величину,
очертания, состояние окружающей слизистой,
выявить моторно-эвакуаторные нарушения,
проводить наблюдение за течением язвенной болезни
и распознавать ее осложнения.
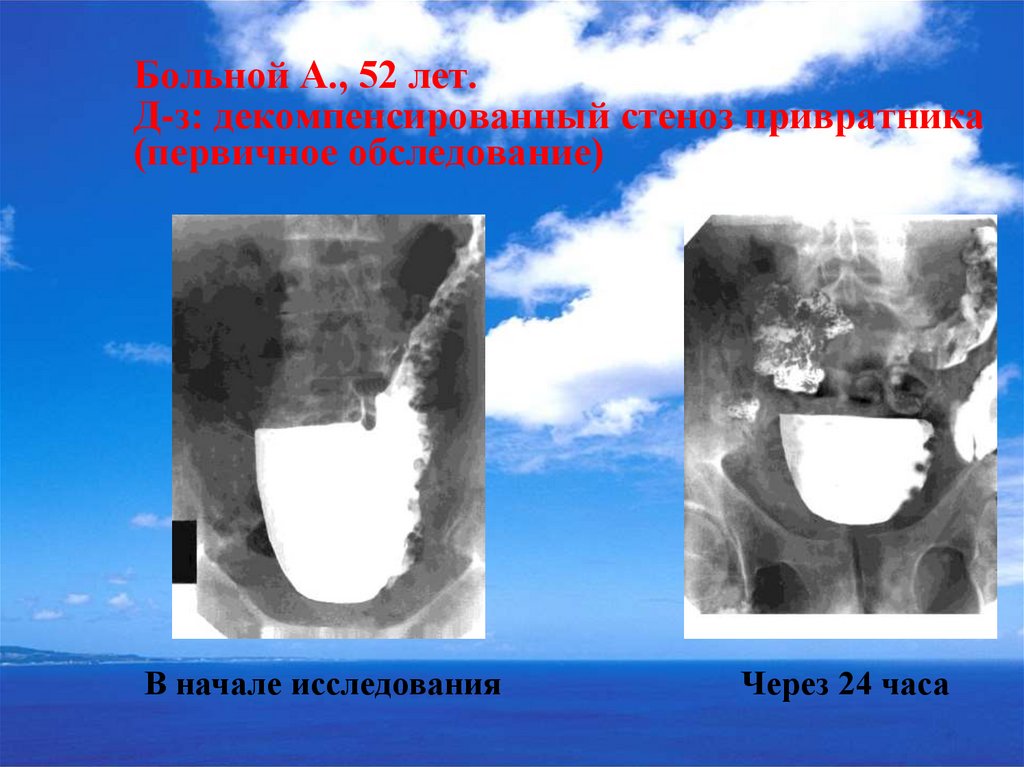
40. Больной А., 52 лет. Д-з: декомпенсированный стеноз привратника (первичное обследование)
В начале исследованияЧерез 24 часа
41. Больной А., 52 лет. Д-з: декомпенсированный стеноз привратника (контрольное обследование через 4 мес.)
В начале исследованияЧерез 6 часов
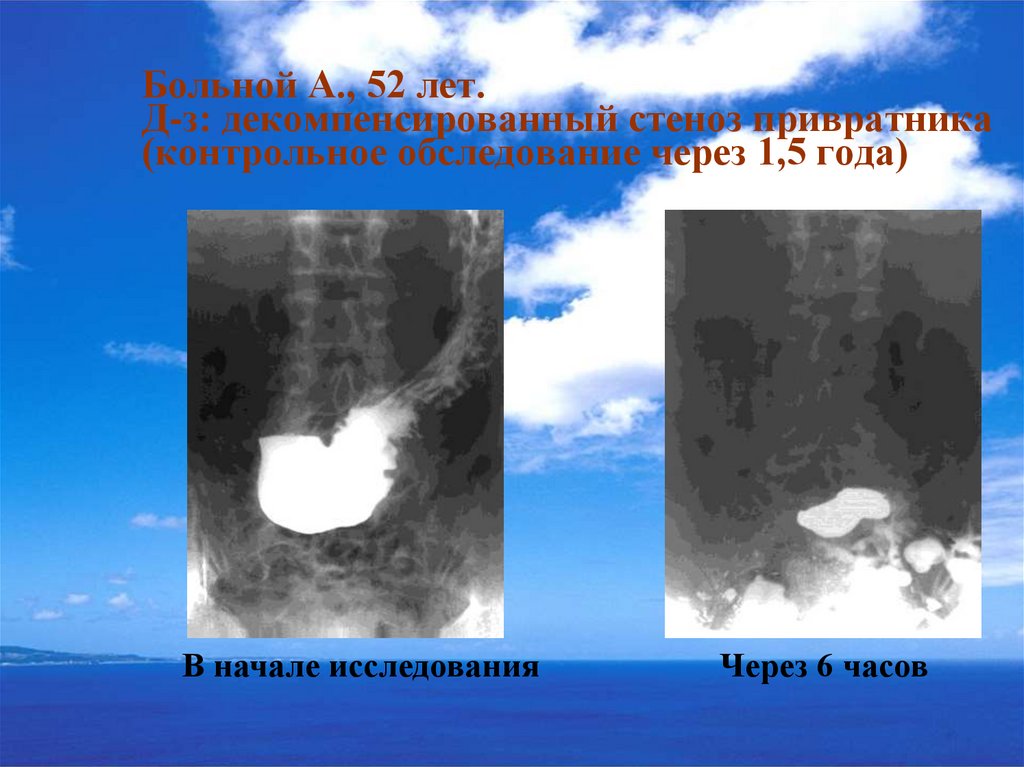
42. Больной А., 52 лет. Д-з: декомпенсированный стеноз привратника (контрольное обследование через 1,5 года)
В начале исследованияЧерез 6 часов
43. Ультразвуковая диагностика
Методика ультразвукового исследования желудка былапредложена H.Worlicek с соавт. в 1989 году. Желудок
исследуют после предварительного заполнения жидкостью
(400 – 500 мл.). Обследование проводят лежа на спине и стоя.
В качестве контраста наиболее часто используется вода.
С помощью УЗИ удается диагностировать не более 10–25%
язв. При этом язвы должны быть большого размера,
располагаться на передней или задней стенках и иметь
достаточно плотные края.
УЗИ желудка чаще используется при скрининговых
обследованиях в педиатрической и акушерской практике, т.е.
там, где применение эндоскопических и рентгенологических
методов является нежелательным.
44. Возможности УЗИ желудка и двенадцатиперстной кишки
1. Определение нормы.· тощаковый объем < 50 мл;
· толщина стенки < 0,5 см;
· разделение стенки на 3-5 слоев;
· координированная двигательно-эвакуаторная активность.
2. Оценка двигательно-эвакуаторных нарушений.
· перистальтика и тонус стенки;
· состояние и работа привратника;
· нарушение эвакуации: замедление, ускорение, рефлюксы.
3. Оценка морфологических изменений.
· толщина и структура стенки;
· наличие и выраженность воспалительного отека;
· рубцовые изменения стенки.
45. Оценка сократительной функции желудка при УЗИ
(после приема 400 мл деаэрированной воды)Полость желудка
Стенка желудка
Волна перистальтики
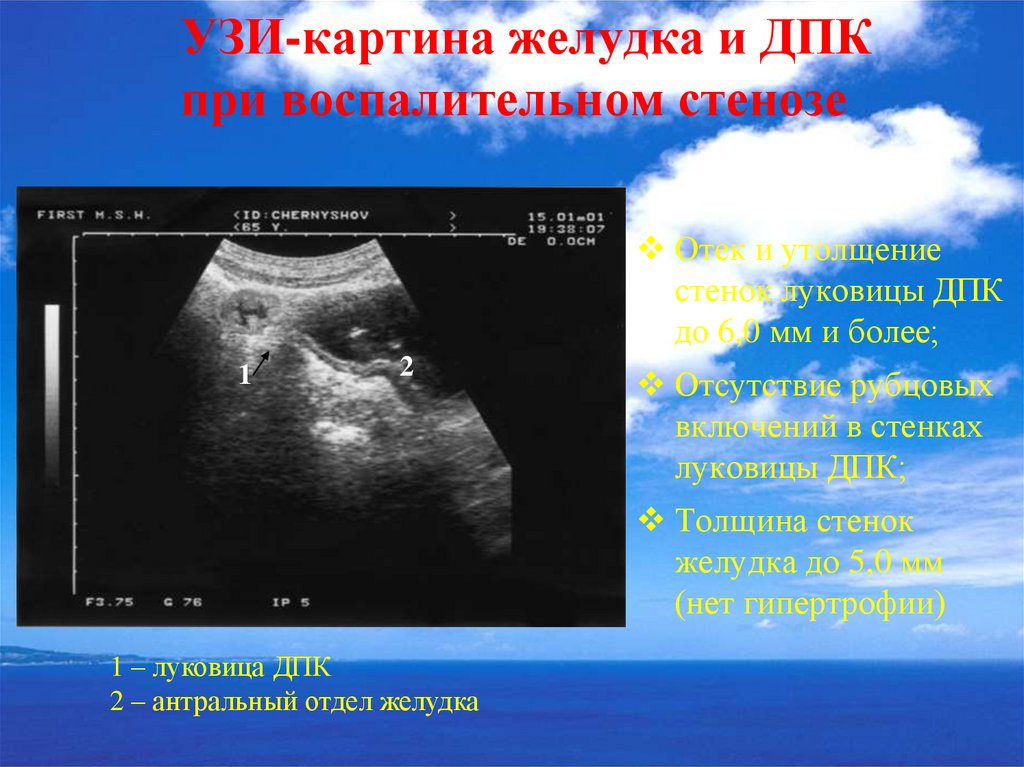
46. УЗИ-картина желудка и ДПК при воспалительном стенозе
Отек и утолщениестенок луковицы ДПК
до 6,0 мм и более;
1
2
Отсутствие рубцовых
включений в стенках
луковицы ДПК;
Толщина стенок
желудка до 5,0 мм
(нет гипертрофии)
1 – луковица ДПК
2 – антральный отдел желудка
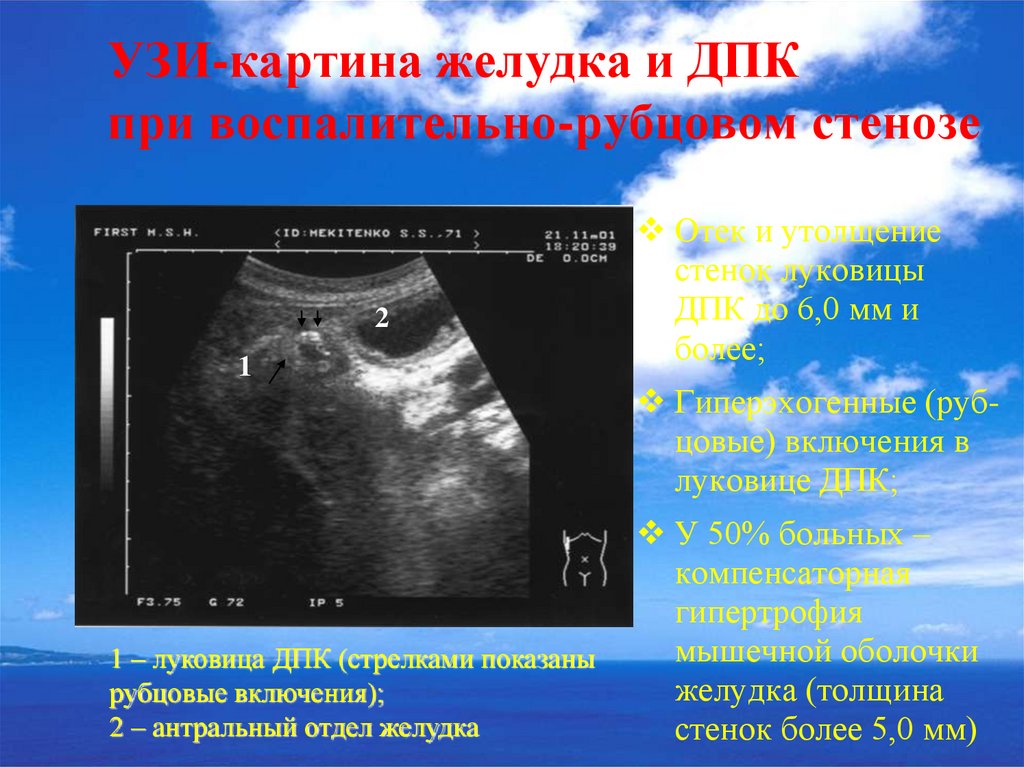
47. УЗИ-картина желудка и ДПК при воспалительно-рубцовом стенозе
21
1 – луковица ДПК (стрелками показаны
рубцовые включения);
2 – антральный отдел желудка
Отек и утолщение
стенок луковицы
ДПК до 6,0 мм и
более;
Гиперэхогенные (рубцовые) включения в
луковице ДПК;
У 50% больных –
компенсаторная
гипертрофия
мышечной оболочки
желудка (толщина
стенок более 5,0 мм)
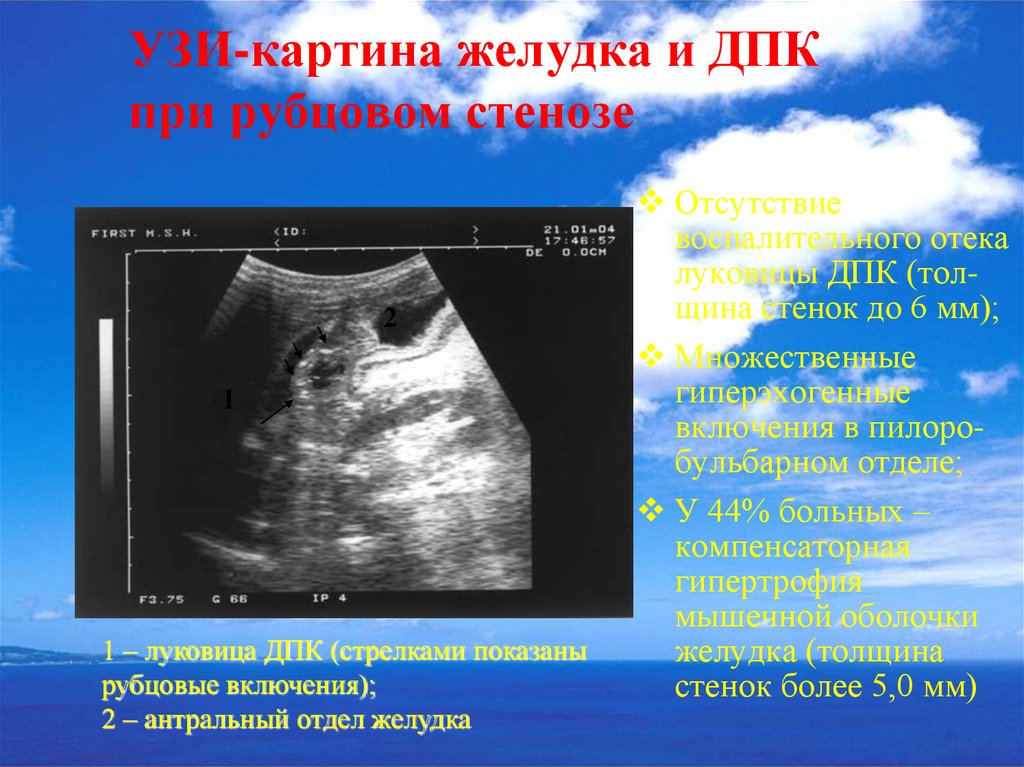
48. УЗИ-картина желудка и ДПК при рубцовом стенозе
21
1 – луковица ДПК (стрелками показаны
рубцовые включения);
2 – антральный отдел желудка
Отсутствие
воспалительного отека
луковицы ДПК (толщина стенок до 6 мм);
Множественные
гиперэхогенные
включения в пилоробульбарном отделе;
У 44% больных –
компенсаторная
гипертрофия
мышечной оболочки
желудка (толщина
стенок более 5,0 мм)
49. Эндоскопическая ультрасонография
Эхоэндоскопия желудка не заменяет традиционнуюфиброгастроскопию, а позволяет получить дополнительную
информацию:
уточнить размеры язвы и околоязвенной инфильтрации;
определить глубину язвенного дефекта и диагностировать
пенетрацию;
оценить толщину и эхоструктуру стенок желудка;
изучить регионарные лимфатические узлы,
дифференцировать их неспецифическое увеличение и
метастатическое поражение при раке желудка.
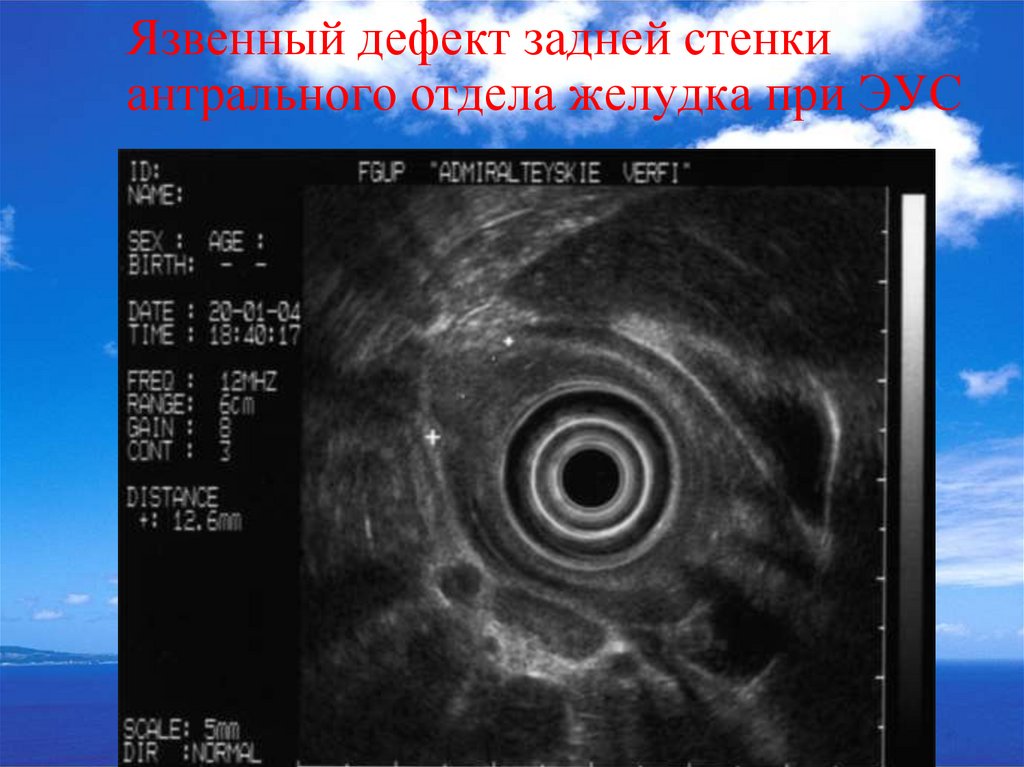
50. Язвенный дефект задней стенки антрального отдела желудка при ЭУС
51. Показания к проведению ЭУС при язвенной болезни
Подозрение на малигнизацию язвы и диффузный ракжелудка (linitis plastica) при отсутствии гистологического
подтверждения. Характерная картина, получаемая при
выполнении эндоскопического ультразвукового
сканирования, позволяет с высокой степенью точности
установить диагноз.
Оценка регионарных лимфатических узлов.
Диагностика пенетрации язвы.
Определение и локализация кровеносных сосудов при
кровотечениях
52. Методы изучения желудочной секреции
Способы, основанные на применениизонда и аспирации желудочного секрета
с последующим исследованием.
Методы определения рН содержимого
непосредственно в желудке.
Беззондовые методы.
53. Диагностика Helicobacter pylori
Инвазивные методыбактериологический (культуральный),
биохимический (уреазный),
гистологическое исследование биоптатов,
цитологическое исследование мазковотпечатков,
полимеразная цепная реакция.
54. Диагностика Helicobacter pylori
Неинвазивные методы:Дыхательные тесты
Определение 15N-изотопа в моче.
Иммунологические методы
55. Осложнения язвенной болезни
Осложнения констатируются у 26–42 % пациентов сязвенной болезнью.
Кровотечения возникают у 15-20% больных.
Перфорация – у 5-15%.
Пенетрация – 15%.
Стеноз привратника и ДПК – 10-20%
Малигнизация
В Санкт-Петербурге в 2017 г. послеоперационная
летальность при перфоративных язвах (10,76%) и при
желудочно-кишечных кровотечениях (9,78%).
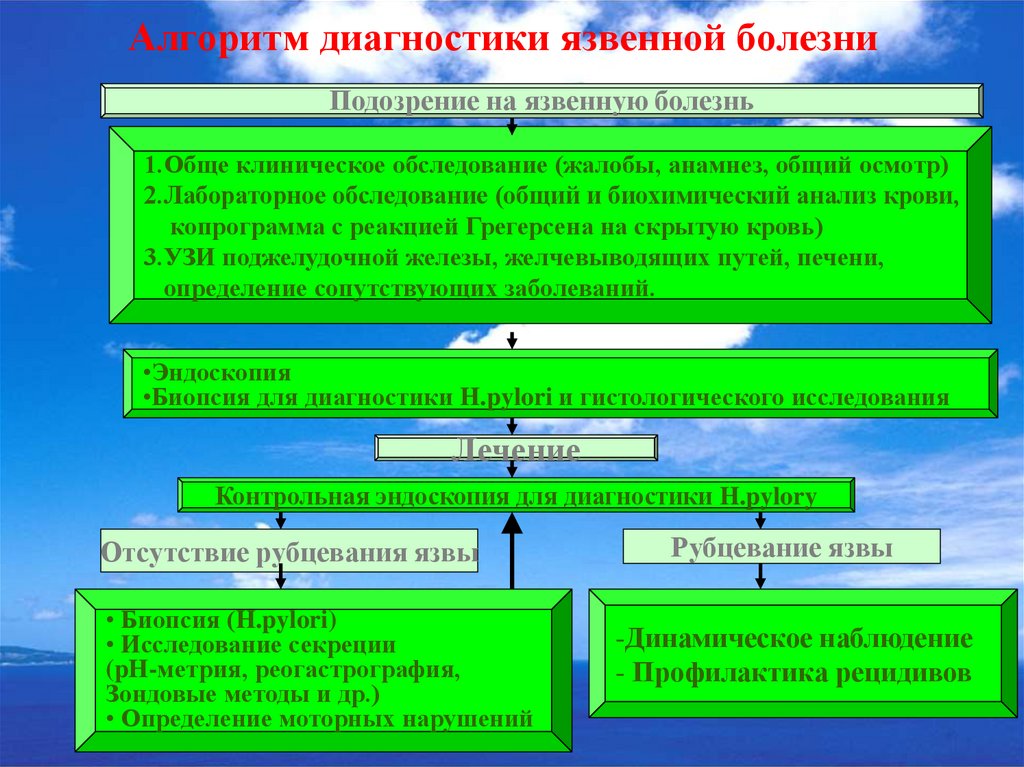
56. Алгоритм диагностики язвенной болезни
Подозрение на язвенную болезнь1.Обще клиническое обследование (жалобы, анамнез, общий осмотр)
2.Лабораторное обследование (общий и биохимический анализ крови,
копрограмма с реакцией Грегерсена на скрытую кровь)
3.УЗИ поджелудочной железы, желчевыводящих путей, печени,
определение сопутствующих заболеваний.
•Эндоскопия
•Биопсия для диагностики H.pylori и гистологического исследования
Лечение
Контрольная эндоскопия для диагностики H.pylory
Отсутствие рубцевания язвы
• Биопсия (H.pylori)
• Исследование секреции
(pH-метрия, реогастрография,
Зондовые методы и др.)
• Определение моторных нарушений
Рубцевание язвы
-Динамическое наблюдение
- Профилактика рецидивов
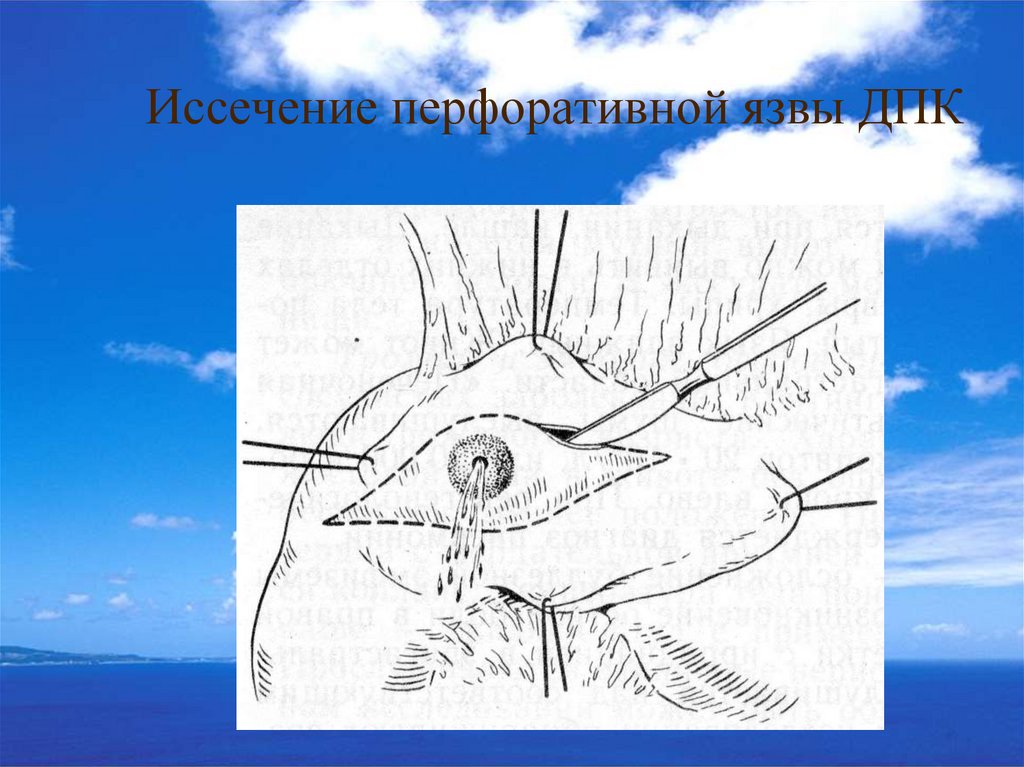
57. Неотложные оперативные вмешательства
1.Перфоративная язва.2.Язвенные кровотечения:
• продолжающееся профузное кровотечение;
• рецидив кровотечения в стационаре на фоне
проводимой
противоязвенной,
инфузионной
и
гемостатической терапии;
• капельное кровотечение или диффузное подтекание
крови, остановленное с помощью эндоскопических
методов,
или
спонтанно
остановившееся
кровотечение, с высоким риском рецидива при
отсутствии эффекта от консервативной терапии
(сохранение признаков неустойчивого гемостаза при
контрольной эндоскопии через 6-12 часов).
58. Плановые оперативные вмешательства
1. Неэффективность проводимой консервативнойтерапии:
отсутствие рубцевания язвенного дефекта на фоне
проводимой терапии (не менее 2 мес) или частые
рецидивы со значительным ухудшением качества
жизни пациента;
повторные кровотечения после успешно проведенной
эрадикационной терапии;
невозможность проведения терапии в полном объеме
(по экономическим, социальным и другим причинам).
2. Субкомпенсированный и декомпенсированный
стеноз, который обусловлен сформировавшимся
грубым рубцом или неподдающейся консервативному
лечению язвой.
59. Плановые оперативные вмешательства
(дополнительно при язве желудка)3. Наличие в биоптате при гистологическом
исследовании участков толстокишечной
метаплазии, дисплазии высокой степени или
подозрительных на малигнизацию.
4. Наличие осложнений: пенетрации, стеноза
пилорического канала или повторных кровотечений
после успешно проведенной эрадикационной
терапии.
60. Консервативное лечение
1. Язвенные кровотечения:остановившееся кровотечение с низким риском
рецидива (устойчивый гемостаз).
остановившееся кровотечение, с высоким риском
рецидива при эффективности консервативной
терапии (появление признаков устойчивого гемостаза при контрольной эндоскопии через 6-12
час).
остановившееся кровотечение, с высоким риском
оперативного вмешательства.
2.
Язвенный
стеноз,
обусловленный
воспалительным отеком слизистой оболочки при
наличии положительного эффекта от проводимой
противо-язвенной терапии.
61. Антисекреторная терапия
Ингибиторы протонной помпы: омепразолболюсно 80 мг с последующей инфузией 8
мг/ч, (лансопразол, пантопразол, рабепразол,
эзомепразол, тенатопразол).
Блокаторы Н2-гистаминовых рецепторов:
циметидин, ранитидин, фамотидин, низатидин,
роксатидин, эбротидин.
М-холинолитики: атропин, метацин,
пирензепин.
62. Эрадикационная терапия
Эрадикация H.pylori способствует более быстромузаживлению язв. Применение тройной
антихеликобактерной терапии (омепразол + 2 антибиотика)
приводит к рубцеванию язвенного дефекта у 90-99%
пациентов с дуоденальными язвами.
После элиминации H.pylori наблюдается значительное
снижение частоты рецидивов язвенной болезни с 60–100%
до 8-10%.
При язвенной болезни, осложненной кровотечением,
эрадикация H.pylori ведет к снижению частоты рецидивов
кровотечений.
Согласно Маастрихтскому соглашению, как в первой
(1996), так и во второй (2000) и третьей (2005) редакции,
эрадикационную терапию необходимо назначать всем
больным с язвенной болезнью (активной и неактивной),
включая осложнения.
63. Схемы эрадикации H.pylori
Антисекреторные препараты
Рабепразол (париет) по 20 мг. 2 раза в сутки (7 дней)
Эзомепразол (нексиум) по 20 мг. 2 раза в сутки (7 дней)
Омепразол (лосек, гастрозол) по 20 мг. 2 раза в сутки (10
дней)
Фамотидин (квамател) по 40 мг. 2 раза в сутки (7 дней)
Антибактериальные средства
Амоксициллин (флемоксин) по 1000 мг. 2 раза в сутки (7
дней)
Кларитромицин (фромилид, клацид) по 250 мг. 2 раза в сутки
(7 дней)
Азитромицин (сумамед) по 500 мг. в первые сутки, далее по
250 мг. в сутки (5 дней)
Фуразолидон по 100 мг. 4 раза в сутки (7 дней)
Нифурантел (макмирор) по 200 мг. 2 раза в сутки (7 дней)
Коллоидный субцитрат висмута (де-нол, вентрисол) по 120
мг. 4 раза в сутки (7 дней)
64. Схемы эрадикации H.pylori
• Терапия I линии• ИПП в стандартной дозировке 2 раза в день
• Кларитромицин по 500 мг 2 раза в день
• Амоксициллин 1000 мг 2 раза в день
7 дней (возможно увеличение длительности лечения до 10-14 сут)
При непереносимости пенициллинов:
ИПП +Кларитромицин 500 мг+ Метронидазол 500 мг (Висмут)
При доказанной резистентности к кларитромицину:
ИПП +Левофлоксацин 500 мг + Амоксициллин 1000 мг +
препараты Висмута (Де-Нол, висмута трикалия децитрат)
65. Базисная фармакотерапия язвенной болезни
Лечение обострения (проводится в стационаре).Эрадикация H.pylori (антибактериальные препараты).
Подавление кислотопродукции (ингибиторы протонной помпы) – для
язвы ДПК.
Стимуляция слизеобразования (цитопротекторы, простагландины) –
для язвы желудка
Индукция ремиссии (продолжается после выписки из стационара).
Нормализация кислотопродукции (Н2- блокаторы - от 1 до 3 месяцев)
для язвы ДПК.
Стимуляция слизеобразования (цитопротекторы, простагландины) –
для язвы желудка
Коррекция моторных нарушений (прокинетики).
Повышение резистентности слизистой (иммуномодуляторы).
Противорецидивная терапия.
Стимуляция слизеобразования (цитопротекторы, простагландины) или
подавление кислотопродукции (Н2- гистаминоблокаторы).
Коррекция моторных нарушений (прокинетики).
Эрадикация H.pylori (при рецидиве инфекции).
66. Эндоскопические методы лечения
1. Эндоскопический гемостаз.Орошение гемостатическими и пленкообразующими
препаратами (спирт, капрофер, лифузоль и т.д.).
Инъекции сосудосуживающих и склерозирующих
препаратов (адреналин, силиконовые композиции,
этоксисклерол, спирт и т.д.).
Физические методы: лазеротерапия, криотерапия,
термокоагуляция, диатермокоагуляция, аргоноплазменная коагуляция.
Механические методы: клипирование, лигирование.
67. Эндоскопические методы лечения
2.Стимуляция регенерацииОрошение пленкообразующими препаратами и
репарантами.
Инъекции лекарственных препаратов, стимулирующих
регенерацию.
Физические методы: лазеротерапия.
3. Лечение язвенных стенозов.
Рассечение рубцовых стриктур.
Эндоскопическое бужирование.
Баллонная дилятация.
Стентирование.
4. Эндоскопическая подслизистая ваготомия
(фармакологическая денервация)























































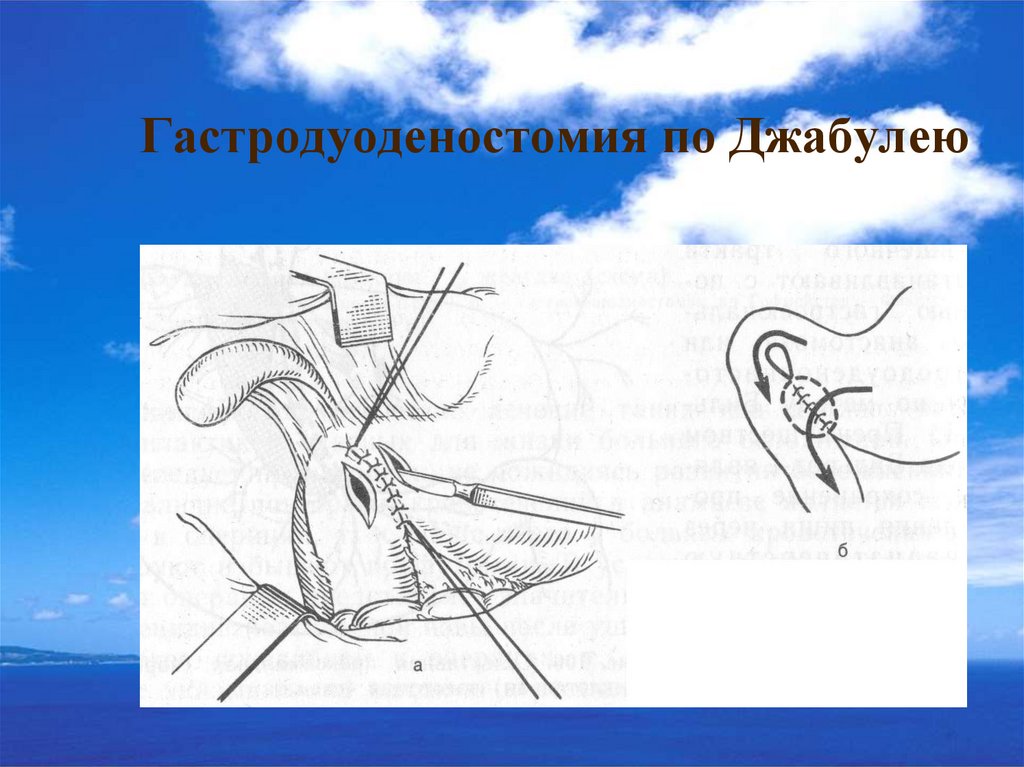

 Медицина
Медицина








