Похожие презентации:
Медико-генетическое консультирование и профилактика наследственных заболеваний
1.
Медико-генетическоеконсультирование и
профилактика наследственных
заболеваний
2.
«Мы раньше думали, что нашу судьбуопределяют звёзды.
Сейчас мы знаем, что во многом
наша судьба - это наши гены».
нобелевский лауреат Джеймс Уотсон.
3.
Поданным
Всемирной
организации
здравоохранения, около 2,5% новорожденных
появляются на свет с различными пороками
развития. При этом 1,5-2% из них обусловлены
преимущественно
неблагоприятными
экзогенными факторами (так называемыми
тератогенами),
а
остальные
имеют
преимущественно генетическую природу.
4.
Цельпрофилактического
направления
медицинской генетики – предотвратить или
снизить риск возникновения заболеваний:
- вновь появившихся вследствие мутации в
половых клетках родителей
- унаследованных от предыдущих поколений
- возникающих в связи с наследственной
предрасположенностью под влиянием факторов
окружающей среды
5.
Ведущую роль в профилактике наследственныхболезней играет медико-генетическое
консультирование. Различают два вида медикогенетического консультирования: проспективное
(предварительное) и ретроспективное (текущее).
Проспективное медико-генетическое консультирование
проводится до планирования зачатия или в ранние сроки
беременности при наличии риска рождения больного
ребенка (возраст будущей матери старше 35 лет,
кровнородственный брак и др.) в семьях, где ранее не
было больных детей.
Ретроспективное медико-генетическое
консультирование проводится в семьях, где уже родился
больной ребенок, для установления степени риска
наследственной патологии у последующих детей.
6.
• Проспективное консультирование –консультирование до наступления
беременности или в ранние ее сроки.
• Ретроспективное консультирование
проводится после рождения больного
ребенка (врожденные пороки развития,
задержка физического развития и
умственная отсталость) относительно
здоровья будущих детей.
7.
Медико-генетическое консультирование –специализированный вид медицинской помощи
населению, направленный на профилактику
наследственных болезней.
Цель медико-генетического
консультирования
• предупреждение появления на свет детей с
неизлечимыми врожденными заболеваниями
• в общепопуляционном смысле является
снижение груза патологической
наследственности,
• а цель отдельной консультации – помощь
семье в принятии правильного решения по
вопросам планирования семьи.
8.
Медико-генетическое консультированиерекомендовано прежде всего:
• Женщинам старше 35 лет;
• Семьям, где уже были случаи рождения детей с
врожденными пороками;
• Женщинам, имевшим выкидыши, особенно на ранних
сроках (до 12 нед);
• Женщинам с эндокринными нарушениями;
• Семьям, живущим в экологически неблагоприятных
районах, имеющим контакт с химическими и
радиационными мутагенами;
• Беременным с выявленными в ходе ультразвукового
и биохимического обследования отклонениями.
9.
Этапы медико-генетическогоконсультирования
1. Диагностика
Консультирование всегда начинается
с уточнения диагноза наследственной
болезни, поскольку точный диагноз
является необходимой предпосылкой
любой консультации. Уточнение
диагноза в медико-генетической
консультации проводится с помощью генетического анализа.
При этом во всех без исключения случаях применяется генеалогический
метод исследования.
2. Прогнозирование
Генетический риск может быть определен либо путем теоретических расчетов
с использованием методов генетического анализа и вариационной
статистики, либо с помощью эмпирических данных
3. Заключение.
Для достижения цели консультирования при беседе с пациентами следует
учитывать уровень их образования, социально-экономическое положение
семьи, структуру личности и взаимоотношения в семье. Толкование риска
должно быть приспособлено к каждому случаю индивидуально.
10.
Характеристика основных типов популяционногенетических просеивающих программ(по материалам ВОЗ)
Тип просеивающей
программы
Первичная цель
Вторичная цель
Преконцепционная
Снижение риска в отношении
здоровья плода
Информированный выбор
для деторождения
Пренатальная
Идентификация супружеских
пар с риском рождения
больного ребёнка и
поражённых плодов в
период возможного аборта
Диагноз поражённого плода;
пренатальное или
неонатальное лечение
Неонатальная
Выявление больных для
раннего лечения
Данные по частоте болезней
Общая
популяционная
Идентификация факторов
высокого риска
Профилактика, ранняя
диагностика и лечение
широко
распространенных
болезней
11.
• Пренатальнаядиагностика --
область медицины,
которая занимается
дородовым
выявлением
различных
патологических
состояний плода, в
том числе
диагностикой
врожденных пороков
развития (ВПР) и
наследственных
заболеваний (ВНЗ).
12.
Задачи Пренатальной диагностики как одного изразделов медико-генетической службы
включают:
Предоставление будущим родителям
исчерпывающей информации о степени
риска рождения больного ребенка.
В случае высокого риска предоставление
информации о возможности прерывания
беременности и последствиях принятого
родителями решения - родить больного
ребенка или прервать беременность.
Обеспечение оптимального ведения
беременности и ранней диагностики
внутриутробной патологии.
Определение прогноза здоровья будущего
потомства.
13.
Пренатальная диагностиканаследственных болезней
– комплексная, быстроразвивающаяся область
медицины, использующая ультразвуковую
диагностику, хирургическую технику и
лабораторные методы.
Методы пренатальной диагностики можно
разделить на три группы:
- просеивающие,
- неинвазивные,
- инвазивные (с последующей
лабораторной диагностикой).
14.
• К просеивающим лабораторным методамотносят определение в сыворотке крови
беременной веществ, получивших название
сывороточных маркеров материи
фетопротеин - белок, вырабатываемый
печенью плода во внутриутробном периоде,
его содержание меняется в течение
беременности,
хорионический гонадотропин человека,
несвязанный эстриол и некоторые другие
вещества
15.
МАССОВЫЕ СКРИНИРУЮЩИЕ МЕТОДЫВЫЯВЛЕНИЯ НАСЛЕДСТВЕННЫХ БОЛЕЗНЕЙ.
НЕОНАТАЛЬНЫЙ СКРИНИНГ
Существуют непрямые и прямые методы выявления
наследственных болезней (пренатальный скрининг или
пренатальная диагностика)
Непрямые методы пренатальной диагностики:
Следует отметить, что основное назначение непрямых
методов - отбор женщин групп высокого риска для
дальнейшего углубленного наблюдения. Наряду с
бактериологическими исследованиями на скрытые
инфекции и акушерско-гинекологическим осмотром
важная роль принадлежит медико-генетическому
консультированию.
16.
Прямые методы пренатальной диагностики:Неинвазивные:
Ультразвуковая диагностика (УЗД) - наиболее
распространенным и самым эффективным прямым
неинвазивным методом исследования плода является
ультразвуковое обследование (сканирование).
Биохимический скрининг - определение биохимических
маркеров врожденной и наследственной патологии
плода.
Инвазивные (оперативные) методы пренатальной
диагностики:
Достаточно полная информация о кариотипе зародыша,
биохимических и генотипических особенностях его
клеток может быть получена только на основании
соответствующих исследований непосредственно
тканей самого плода или его провизорных органов
(плаценты, хориона).
17.
• Методы пренатальной диагностики:ультразвуковой скрининг (динамическое
наблюдение) развития плода и скрининг
сывороточных факторов материнской крови
считаются неинвазивными — т.е. не
предусматривают хирургического вторжения в
полость матки, динамическая (начиная с 1
триместра) эхография
Другие же технологии (биопсия хориона или
амниоцентез, например)
являются инвазивными — т.е. предполагают
хирургическое вторжение в полость матки с
целью взятия плодного материала для
последующего лабораторного исследования.
18.
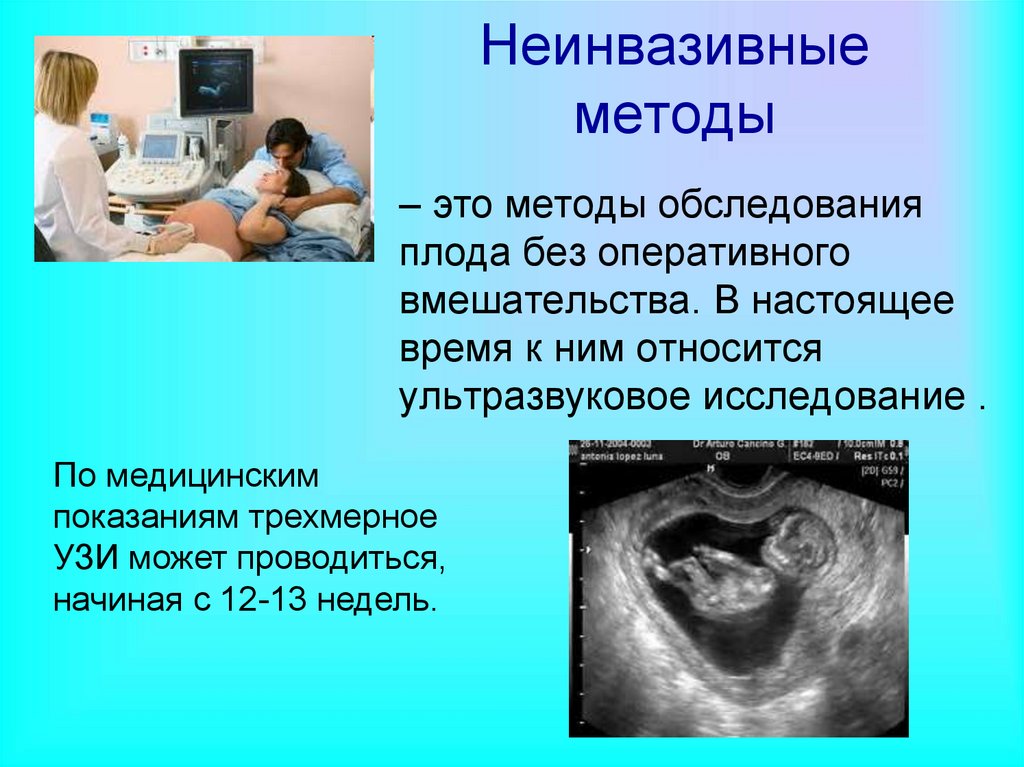
Неинвазивныеметоды
• – это методы обследования
плода без оперативного
вмешательства. В настоящее
время к ним относится
ультразвуковое исследование .
По медицинским
показаниям трехмерное
УЗИ может проводиться,
начиная с 12-13 недель.
19.
• УЗИ скрининг беременности – это проведениеисследования по определенной схеме. Данный
метод диагностики должен
проводиться абсолютно каждой женщине,
готовящейся стать мамой. Важность этого
исследования неоспорима, ведь только
качественное УЗИ может с большой степенью
достоверности выявить или исключить у плода
врожденные пороки развития.
• В нашей стране законодательством установлены
следующие сроки обязательного УЗИ скрининга,
основанные на многолетнем опыте работы
10-14 недель
20-24 недели
30-34 недели
20.
Первый скрининг проводится не ранее 10 и не позже 14недель беременности. Это продиктовано тем, что
данные сроки оптимальны для выявления грубых
пороков развития и определенных показателей,
настораживающих в плане генетических отклонений и
заболеваний.
Основные этапы:
1. Определение месторасположения беременности в
матке. Врач видит развивающегося малыша в полости
матки, что исключает наличие внематочной
беременности.
2. Определение количества плодов. Чаще всего это один
эмбрион, но у каждой женщины существует вероятность
двойни или даже тройни. Если выявлены несколько
эмбрионов, то можно сделать предположение, будут ли
такие близнецы однояйцевыми или разнояйцевыми.
21.
3. Определение жизнеспособности плода. Во времяисследования врач четко видит бьющееся сердце
малыша. Так как плод в 10 недель уже подвижен, то
дополнительно прослеживаются активные движения
конечностями и всем телом.
4. Определение срока беременности. Для этого
измеряется максимальное расстояние от темени
ребенка до его копчика – копчико-теменной размер. По
полученной цифре компьютер автоматически
высчитывает срок. В случае регулярных менструаций
эмбриональный срок должен совпадать со сроками,
выставляемыми от начала последней менструации.
5. Рассмотрение анатомии плода. В 10-14 недель у
развивающегося ребенка уже четко видны голова,
туловище, конечности. В головке у малыша
визуализируется зачаток головного мозга в виде
«бабочки», кости черепа, глазницы. Исследуя
туловище, врач осматривает нормальный выход
пуповины, зачатки органов в положенных местах. В
конечностях рассматривается правильное
расположение больших костей.
22.
6. Скрининг 1 триместра включает определениетолщины кожной складки на шее плода –
воротникового пространства. Нормой является
величина его до 2 мм. Более толстая складка
может свидетельствовать о наличии у плода
генетических отклонений и требует проведения
анализа хромосом в 16 недель. Также важным
показателем в подозрении на наследственные
заболевания является размер носовой кости.
При его отклонении от нормы могут
потребоваться дополнительные обследования.
7. Определение локализации плаценты в полости
матки, её структуры, тонуса матки.
8. Определение месторасположения яичников
женщины, наличие в них изменений.
23.
Следующий срок УЗИ – 19-20 (+6) недель. Основнаязадача второго скринингового исследования - выявление
пороков развития плода и признаков осложненного
течения беременности. Главное - исключить большую
часть пороков развития плода и маркеры хромосомных
болезней. Если в 11-13 (+6) недель при скрининге можно
увидеть несколько маркеров синдрома Дауна, то при
втором исследовании - уже 22.
Если женщина находится в группе риска по возможным
проблемам у плода (возраст 35 лет и более, наличие
биохимических показателей хромосомных болезней характерных изменений уровней РАРР-А и bхорионического гонадотропина, альфа - фетопротеина и
хорионического гонадотропина), рекомендуется пройти
исследование раньше - в 19 недель. Если мы выявляем
признаки хромосомных болезней до 20 недель, то можем
исключить их наличие, применив относительно
безопасную технологию, при которой риск осложнений
беременности популяционно не превышает 1%. После 20й недели рекомендуется провести хромосомный анализ –
кордоцентез - взятие крови из пуповины плода. Риск
осложнений после этой операции в среднем составляет
3,3%.
24.
• 3-й триместр беременности (32-33неделя беременности) - целью УЗИ на
этом сроке является оценка развития
анатомических особенностей плода и
выявления пороков развития с поздним
проявлением. Проблемы, выявляемые в
эти сроки, поддаются лечению и, как
правило, не влияют на дальнейшее
качество жизни ребенка. При УЗИ в
третьем триместре всем беременным
проводится допплерографическое
исследование сосудов плаценты и плода
(допплерометрия).
25.
26.
Скрининг материнскихсывороточных факторов
• Это неинвазивный метод дородовой
диагностики некоторых тяжелых заболеваний у
плода. За рубежом его часто называют
"тройным" тестом, поскольку при его
проведении исследуется содержание в крови
беременной женщины трех веществ: альфафетопротеина (АФП), хорионического
гонадотропина (ХГ) и неконъюгированного
эстриола (НЭ).
• Кровь для исследования чаще всего берется из
локтевой вены будущей мамы дважды: на сроке
15 недель и через 1-3 недели с таким расчетом,
чтобы второй забор крови был не позже 20
недели беременности.
27.
28.
Инвазивные методыпренатальной диагностики
– это способы получения образцов
клеток и тканей эмбриона, плода и
провизорных органов (плацента,
оболочки) с последующим
изучением полученных материалов
29.
Биопсия хориона30.
Биопсия хориона – данный метод проводится до12 недели беременности. Суть метода:под
ультразвуковым контролем в канал шейки матки
беременной женщины вводят катетер (тоненькую
трубочку). Под контролем УЗИ катетер продвигают к
ткани хориона (это ворсинки на конце пуповины,
которые прикрепляются к стенке матки – это
будущая плацента), с помощью шприца
аспирируется (насасывается) очень небольшое
количество этой ткани. Так же возможен другой
вариант биопсии хориона – тонкой длинной иглой
под контролем УЗИ через переднюю брюшную
стенку проникают в полость матки и так же
забирают материал для исследования. Риск
осложнений после этой процедуры – 2%. Кроме
генетических заболеваний можно определить еще и
пол плода. Процедуру проводят в амбулаторных
условиях.
31.
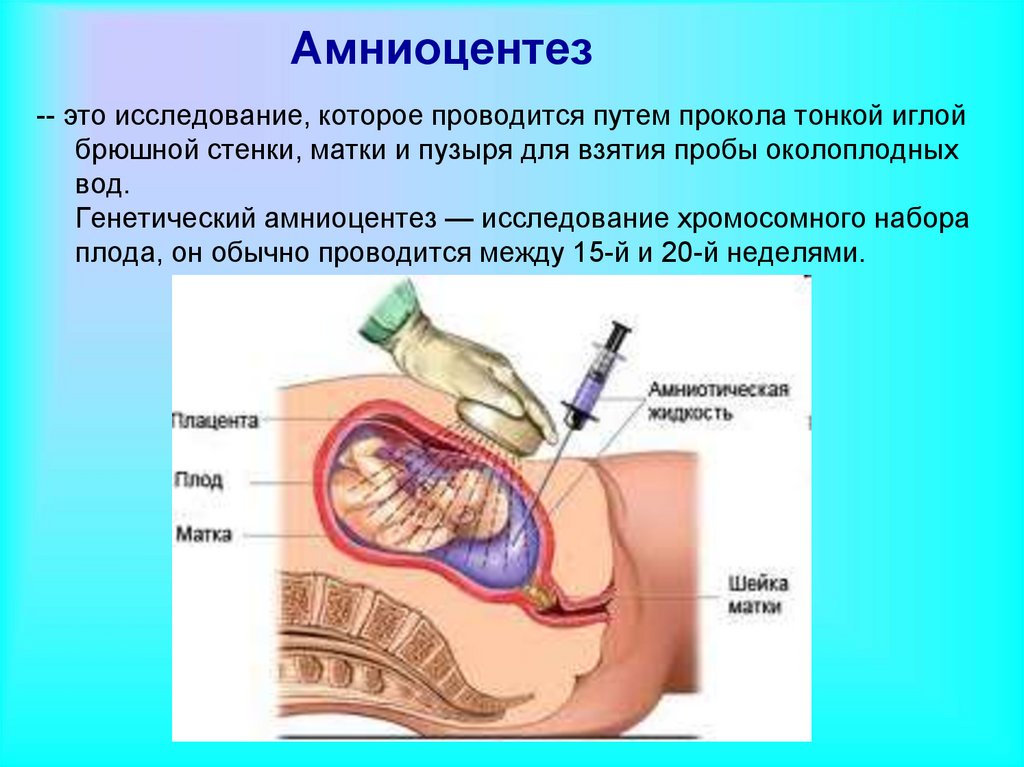
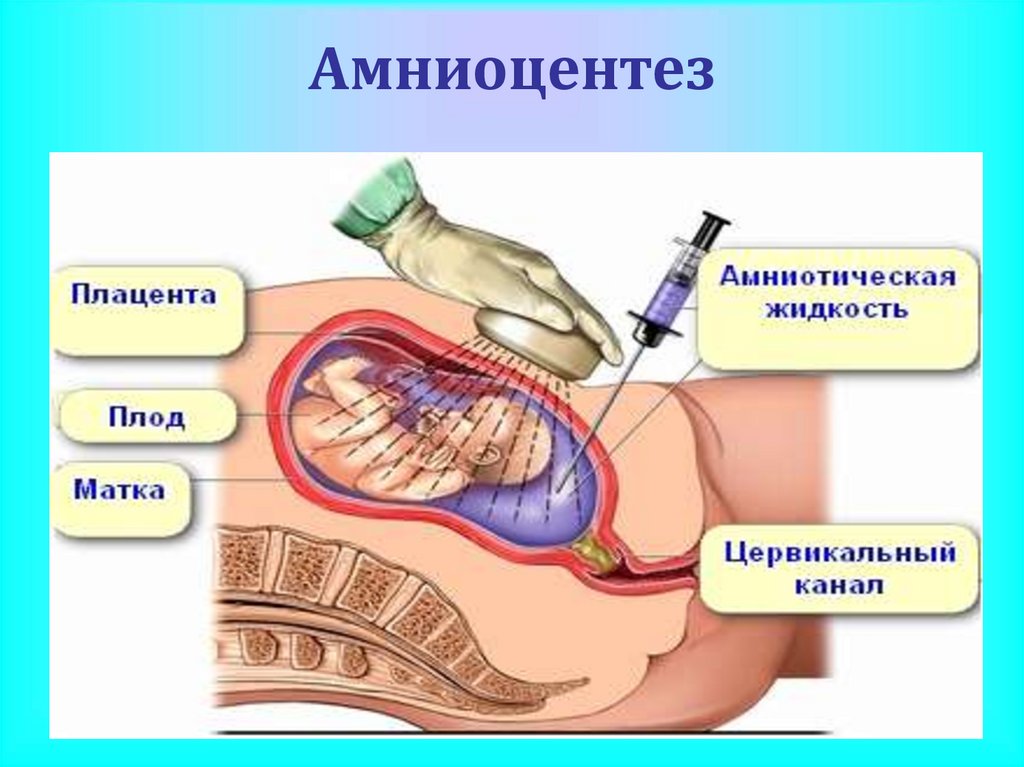
Амниоцентез-- это исследование, которое проводится путем прокола тонкой иглой
брюшной стенки, матки и пузыря для взятия пробы околоплодных
вод.
Генетический амниоцентез — исследование хромосомного набора
плода, он обычно проводится между 15-й и 20-й неделями.
32.
o Амниоцентез — пункция плодного пузыря сцелью получения околоплодных вод.
Амниоцентез проводят на 15-16
неделе беременности. Околоплодная
жидкость исследуется на химический состав,
а так же исследуются клетки плода, которые в
ней находятся. Кроме диагностики
хромосомных заболеваний определяется
степень зрелости плода, гипоксия плода
(нехватка кислорода), есть ли резус-конфликт
и его тяжесть. Результаты исследования
будут не ранее 2-6 недель от амниоцентеза.
Риск осложнений 0,5-1%.
33.
Амниоцентез34.
Плацентобиопсия35.
• Плацентобиопсия – это инвазивный методпренатальной диагностики. То есть это малое
оперативное вмешательство, позволяющее получить
микроскопические кусочки тканей плаценты – образцы
клеток.Плацентобиопсия проводится на сроке
беременности от 14 до 20 недель.Показание одно:
исключить у плода грубую генетическую патологию.
Чаще всего такая необходимость возникает:
у женщин старше 35 лет;
у женщин, которые уже имеют ребенка с
хромосомными аномалиями либо у которых они
определялись при ранее возникавших беременностях;
при наличии УЗИ-маркеров хромосомных болезней
плода;
при подтвержденной хромосомной аномалии у одного
из родителей или близких родственников;
при определении повышенного риска по результатам
одного из скрининговых исследований.
36.
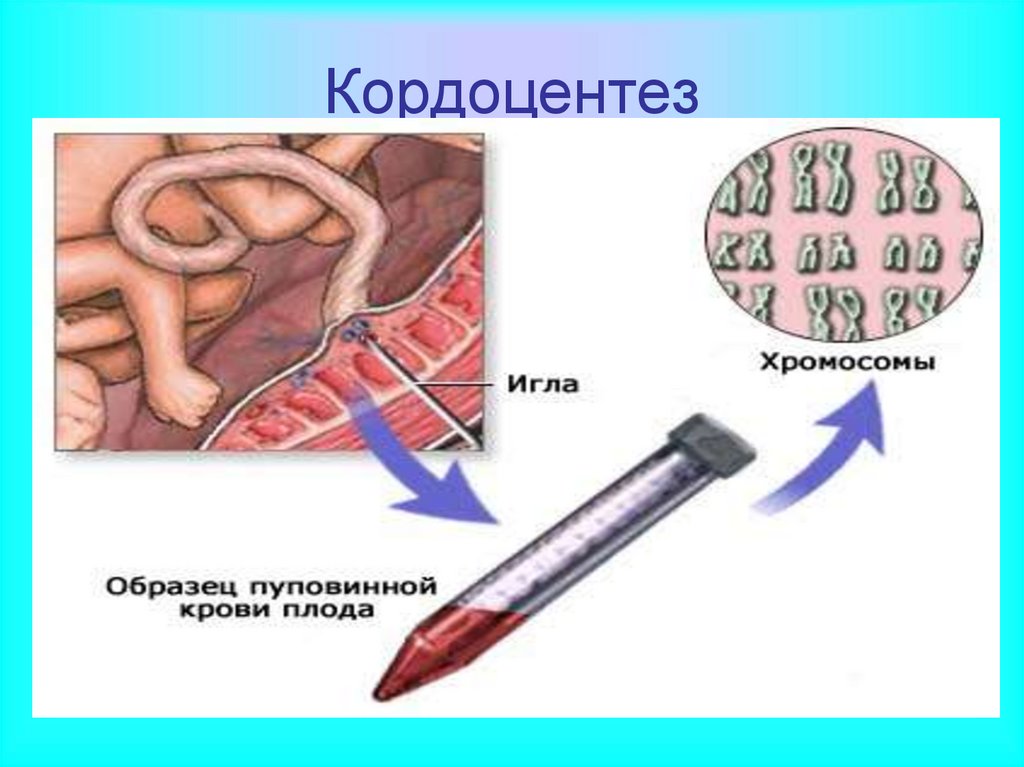
Кордоцентез37.
• Кордоцентез –выполняют после 20 неделибеременности. Выполняется под наркозом. Взятая из
пуповины кровь оценивается цитогенетическим,
молекулярно-генетическим и биохимическим методом.
В 3-10% случаев по различным причинам не удается
взять кровь для исследования.
• Результат исследования можно получить через 7-10
дней. Риск прерывания беременности около 2%.
• Кордоцентез –цель исследования – забор небольшого
количества крови плода для генетических
исследований. Выполняется только с согласия
беременной. Метод позволяет поставить диагноз
гемофилии, многих наследственных болезней обмена
веществ (фенилкетонурия), ряда хромосомных
заболеваний до рождения ребенка.
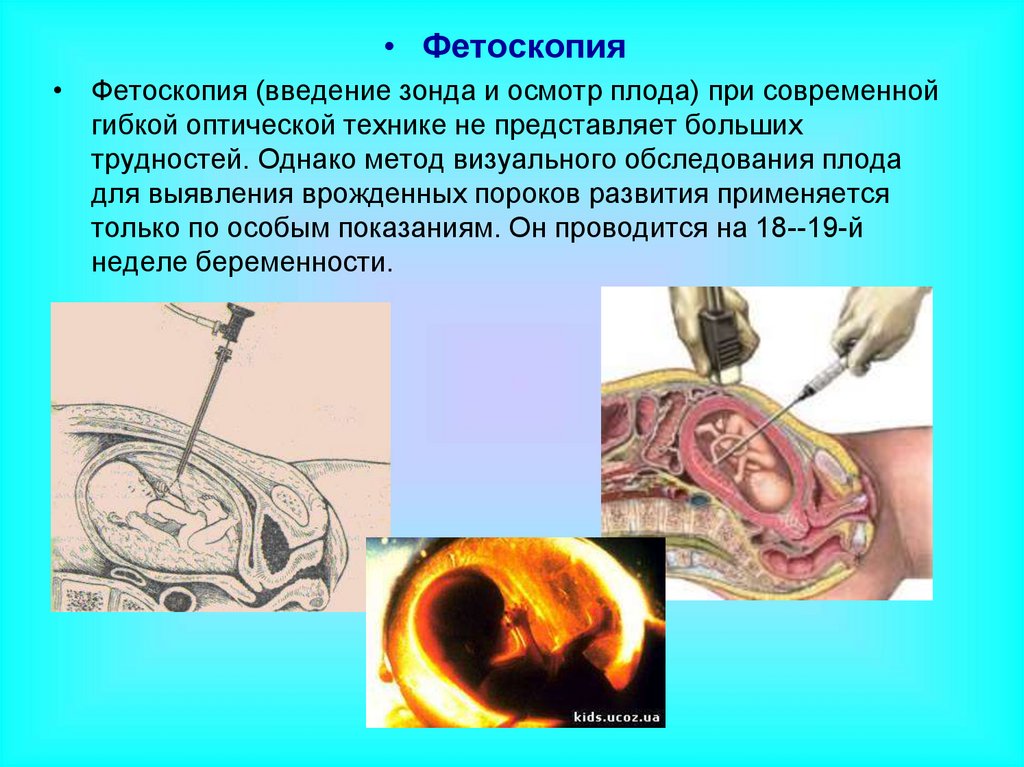
38.
• Фетоскопия• Фетоскопия (введение зонда и осмотр плода) при современной
гибкой оптической технике не представляет больших
трудностей. Однако метод визуального обследования плода
для выявления врожденных пороков развития применяется
только по особым показаниям. Он проводится на 18--19-й
неделе беременности.
39.
40.
• Биопсия тканей плода• Биопсия тканей плода как диагностическая процедура
осуществляется во ІІ триместре беременности под контролем
УЗИ. Для диагностики тяжелых поражений кожи (ихтиоз,
эпидермолиз) делают биопсию кожи плода с проведением, в
дальнейшем, патоморфологического исследования. Биопсию
мышц плода производят для диагностики.
• Биопсия кожи плода – получение небольшого количества кожи
для микроскопического исследования. Метод применяется для
диагностики некоторых тяжелых наследственных болезней
кожи.
• Считают, что будущее дородовой диагностики наследственных
болезней принадлежит неинвазивным методам. Наиболее
перспективным является исследование клеток плода в
материнской крови в ранние сроки беременности.
41.
НЕОНАТАЛЬНЫЙ СКРИНИНГНеонатальный
скрининг
–
массовое
обследование
новорожденных – один из наиболее эффективных способов
выявления
наиболее
распространенных
врожденных
и
наследственных заболеваний у новорожденных детей. Позволяет
обеспечить раннее выявление заболеваний и их своевременное
лечение, остановить развитие тяжелых проявлений заболеваний,
ведущих к инвалидности (фенилкетонурия, муковисцидоз,
врожденный гипотериоз и т.д.)
Неонатальный скрининг начинается в роддоме: у каждого
новорожденного берется несколько капель крови на специальный
тест-бланк, который направляется в специальную лабораторию
для проведения исследования. У доношенных детей кровь берут
на 4й день жизни, у недоношенных – на 7й день жизни. Для
исследования берут переферическую кровь (из пяточки), натощак
(3 часа после последнего кормления)
42.
Скринингноворожденных
На 4-5 сутки у ребенка берется кровь
Муковисцидоз - тяжелое наследственное заболевание,
сопровождающиеся повышением вязкости секретов желез
Фенилкетонурия - генетическое заболевание, связанное с
дефицитом или отсутствием фермента, который необходим
для пищеварения фенилаланина в торозин.
Адреногенитальный синдром - это заболевание вызвано
из-за отсутствия одного из ферментов, отвечающее за синтез кортизола
Галактоземия - нарушение обмена веществ, отсутствует фермент, который
преобразовывает галактозу в глюкозу.
Врожденный гипотиреоз - нарушение строения щитовидной железы и
дефекты биосинтеза гормонов этой железы.
43.
44.
По степени угрозы (риска) повторногопроявления в семье наследственных
заболеваний их подразделяют на 3 группы:
1. заболевания с высокой степенью генетического риска (1 : 4), к
которым относятся болезни с аутосомно-доминантным,
аутосомно-рецессивным и сцепленным с полом типом
наследования;
2. заболевания с умеренной степенью генетического риска (менее 1 :
10); к ним относятся наследственные заболевания, вызванные
свежими мутациями, а также хромосомные болезни и
заболевания с полигенным типом наследования, т.е.
значительная часть врождённых уродств и наследственных
заболеваний, развивающихся на генетически неблагоприятном
фоне;
3. болезни, характеризующиеся незначительным риском повторного
проявления или полным отсутствием риска.
45.
Под генетическим риском понимают вероятностьпроявления у потомства наследственно
обусловленной патологии. Риск выше 20 %
считается высоким. При невозможности выявления
наследственной болезни или врожденного порока
развития в период беременности он является
противопоказанием к деторождению. Однако
достижения современной генетики позволяют
планировать беременность при высоком риске
некоторых тяжелых наследственных заболеваний
(синдром Дауна, гемофилия и др.), которые могут
быть выявлены современными методами
дородовой диагностики. Беременность с согласия
женщины можно прервать, предотвратив рождение
больного ребенка. В любом случае семья должна
знать о степени генетического риска до
планирования зачатия, так как после обследования
и беседы с врачом она принимает окончательное
решение о деторождении.
46.
Профилактика наследственныхзаболеваний
Выделяют три этапа профилактики наследственных
болезней:
первичную, вторичную и третичную
профилактику.
Первичная профилактика - включает мероприятия,
направленные на предупреждение зачатия больного
ребенка.
Она реализуется тремя путями:
• планирование деторождения;
• защита среды обитания человека от дополнительных
антропогенных загрязнителей (мутагенов и тератогенов);
• витаминизация населения.
47.
Планирование деторождения включает три основные направления:• учет оптимального репродуктивного возраста супругов: для женщины в
интервале 19 – 35 лет, для мужчины – не старше 35 лет;
• отказ от деторождения при высоком риске неизлечимых наследственных
заболеваний, которые не могут быть выявлены надежными методами
дородовой диагностики;
• отказ от деторождения при кровнородственных браках и браках между
двумя гетерозиготными носителями мутантного гена.
Защита среды обитания человека от мутагенов и тератогенов
предполагает разработку и жесткий контроль выполнения
государственных мероприятий по охране окружающей среды,
предотвращение загрязнения воздуха, воды, почвы, продуктов питания
органическими и неорганическими химическими соединениями,
являющимися мощными мутагенами, контроль уровня индуцированных
ионизирующих излучений. Наследственные болезни, обусловленные
спонтанными мутациями, предсказать невозможно. Они являются
случайными событиями, редкими для каждого гена.
48.
Вторичная профилактика - включаетмероприятия, направленные на предупреждение
рождения больного ребенка.
Она осуществляется с помощью методов
дородовой диагностики. Ее основная цель –– в
максимально ранние сроки выявить у плода
наследственные болезни и пороки развития, не
поддающиеся лечению, и прервать беременность (с
согласия женщины).
49.
Третичная профилактика включает мероприятия,направленные на предупреждение прогрессирования
болезни и развитие осложнений.
Она касается преимущественно наследственных болезней обмена
веществ. К моменту рождения ребенка у него имеется генная мутация,
но отсутствуют клинические проявления болезни. На этой стадии важно
выявить заболевание и начать раннее лечение, чтобы предупредить
тяжелые повреждения головного мозга и развитие умственной
отсталости. Лечение заключается, как правило, в исключении из
рациона питания ребенка определенных продуктов. Третичная
профилактика осуществляется в два этапа:
а) выявление наследственной патологии до развития клинических
симптомов (массовый скрининг новорожденных);
б) коррекция выявленных нарушений (например, назначение
специальной диеты при фенилкетонурии).










































 Медицина
Медицина