Похожие презентации:
Особенности течения гнойно-воспалительных заболевания у детей. Гнойно-воспалительные заболевания мягких тканей
1.
Омский государственный медицинский университетКафедра детской хирургии
Особенности хирургической
инфекции у детей
Гнойно-воспалительные
заболевания мягких тканей
Лекция
Д.м.н. профессор В.И. Пономарёв
2.
• Многочисленные формы хирургическойинфекции у детей обусловлены :
I - вирулентностью возбудителя
II - характером входных ворот
III- состоянием иммунной системы
организма ребенка
3.
Терминология• Инфекция – местный или генерализованный воспалительный процесс в ответ на внедрение возбудителя.
• Инфицирование (контаминация, микробное
загрязнение) – экзогенное обсеменение
микроорганизмами без развития инфекционного процесса.
• Внутриутробное инфицирование - гематогенное (через плаценту) или вертикальное (из половых путей) инфицирование плода без развития внутриутробной инфекции(ВУИ)
4.
Терминология• Госпитальная инфекция (ГИ) – возникает в
результате инфицирования больногого в стационаре.
• Нозокомиальная инфекция - инфекция, возникающая в процессе лечения пациента.
• Госпитальный штамм – высеваемый микроорганизм в стационаре, могущий вызвать ГИ
(самые частые, условно патогенные, формы:
синегнойная, кишечная палочки и стафилококк).
• Микстинфекция –вызванная сочетанием нескольких возбудителей с возможным лидером
инфекционного процесса(чаще стафилококк).
5.
I - Особенности возбудителей Х.И. у детейРебенок, не имеющий внутриутробного инфицирования или ВУИ, рождается СТЕРИЛЬНЫМ.
С момента прикладывания к груди к 5 суткам
кожа, слизистые, дыхательные пути и ЖКТ
контаминированы 5-7 микроорганизмами:
- бифидобактерии (титр растет)
- лактобактерии (титр растет)
- кишечная палочка (титр растет)
- стафилококк (титр падает после 5-7 дней)
- пептококки (титр зависит от вскармливания)
- стрептококк (титр падает)
6.
I - Особенности возбудителей Х.И. у детейФормирование эубиоза ребенка зависит от его
зрелости, вида вскармливания, иммунного статуса и многих других факторов.
Наиболее оптимальный микробный пейзаж,
высеваемый с кожи, слизистых и кишечника
новорожденного :
- бифидобактерии
- лактобактерии
- кишечная палочка
- эпидермальный стафилококк
Высевание золотистого стафилококка, клебсиеллы, бактероидов, стрептококка – свидетельствует о нарушении формирования эубиоза.
7.
I - Особенности возбудителей Х.И. у детей• Все виды хирургической инфекции в периоде
новорожденности возникают в результате эндогенного и, преимущественно, экзогенного инфицирования.
В возрасте старше месяца воспалительные процессы возникают в результате экзогенного, но
преимущественно, эндогенного инфицирования.
Хирургическая инфекция – это конфликт эндогенных микроорганизмов с макроорганизмом.
8.
Ферменты агрессии: гиалуронидаза,фибринолизин, коагулаза
Токсины: гемолизин, лейкоцидин,
летальный токсин, энтеротоксин и др.
Для различных видов микроорганизмов
характерна достаточно
дифференцированная морфологическая
картина воспаления
9.
Основные возбудители Х.И. у детей
• Стафилококки (aureus,epidermatis,haemolyticus) – семейство Micrococcus. Гр+.
Факультативные анаэробы.
Возбудители псевдофурункулов, абсцессов,
остеомиелита, деструктивных
пневмоний. Характерны отграниченные
формы воспаления.
10.
• Стрептококки(piogenes,faecalis,agalactis) –
семейство Streptococcus. Гр+.
Факультативные анаэробы.
Возбудители рожистого воспаления,
лимфаденита,аденофлегмон,
пневмоний,
менингитов с неотграниченным типом
воспаления.
11.
• Энтеробактерии (Ischerichia, Klebsiella,Proteus,Enterobacter)–семейство Enterobacter.
Гр-.
Факультативные анаэробы.
Возбудители послеоперационных
осложнений, бактериального сепсиса
новорожденных, перитонита, аппендицита,
некротического энтероколита и
других форм Х.И. с гнойно-септическим
течением.
12.
• Псевдомонады (Pseudomonas aeruginosae –синегнойная палочка. Гр-.) – строгий аэроб.
Растет на белковых некротизированных
тканях . Выделяет характерный запах.
Возбудители госпитальной инфекции,
инфекции ожоговых ран, длительно
незаживающих обширных ран.
Более чем в 60% случаев в очаге поражения
обнаруживают ассоциации нескольких
микроорганизмов
13.
II – Особенности входных ворот Х.И. удетей
• У новорожденных наиболее
частыми входными воротами
для инфицирования являются: кожа
(мацерации, ссадины,
потница) и пупочная ранка.
Пупочная ранка эпителизируется после отпадения пуповинного остатка, начиная с 5
до 15 суток.
У старших детей – эпителиальные
покровы – носоглотка, лёгкие, кожа.
14.
II – Особенности входных ворот Х.И.у детейКишечник с условно патогенной или
патогенной микрофлорой является
наиболее частыми входными
воротами для сепсиса, перитонита
и др.:
Этапы инфицирования :
- Контаминация ЖКТ,
- колонизация,
- дисбиоз,
- стресс(травма,болезни и т.д.)
- транслокация
- генерализация возбудителя
15.
III - Особености иммунитета в детском возрастеДети рождаются(как правило) с
высоким врожденным
специфическим и незрелым
неспецифическим иммунитетом с
разной степенью развития
иммунных органов.
Центральные иммунные органы :
вилочковая железа и костный мозг –
сформированы полностью и
гиперплазированы.
Вырабатывают Т- лимфоциты
(тимус-зависимые) и В-лимфоциты
(костно-мозговые лимфоциты), которые
определяют уровень гуморального
специфического (в том числе,
врожденного) иммунитета.
16.
Периферические иммунные органы :
селезенка, миндалины, лимфоузлы,
лимфоидные фолликулы, жировая
ткань, пейеровы бляшки к-ка и
иммунокомпетентные клетки (ИКК).
Селезенка и мезенхимальные клетки
жировой ткани у детей обладают
повышенными иммунными
свойствами.
- Миндалины, лимфоузлы и, особенно,
лимфоидный аппарат кишечника,
которые играют основную роль в
иммунной защите от инфекции и
токсинов - не развиты.
17.
• Механизмы неспецифической защиты : воспаление,лихорадка, изменение обмена веществ, активизация
гормональных и ферментативных систем –
сформированы при рождении неравномерно.
Факторы неспецифической защиты : комплемент,
бетализины, лизоцим, система пропердина,
интерферон, фагоцитоз – формируются к периоду
половой зрелости.
18.
Факторы неспецифической защиты• Комплемент – система белков сыворотки крови. Сам
не активен, иммунные свойства приобретает при
активизации антигеном (классический тип) или
сывороточным белком-пропердином
(альтернативный тип).
Формирование завершается к 10-15 годам.
- Бетализины - гормоноподобный продукт
гипофизарно-гипоталамической системы. Титр
после рождения падает. Формируется к
половозрелости. Лизирует спороносные бактерии,
протей и стафилококк. Наиболее активен в период
солнечной инсоляции.
Зимой титр в крови низкий.
19.
Факторы неспецифической защиты• Лизоцим – протеин, образуемый нейтрофилами,
ферментами лизирует оболочку тел стрептококка,
стафилококка и аденовирусов. Формируется в
раннем возрасте.
- Интерферон – продуцируется лимфоцитами в
присутствии вирусной нуклеиновой к-ты
(антигена).обладает широким спектром противовирусной защиты. Формируется в процессе
жизни после перенесенных вирусных инфекций.
- Фагоцитоз - функция лейкоцитов, гистиоцитов и
альвеолоцитов. Формируется плодом. После
рождения – незавершенный, затем – завершенный
тип.
20.
• Особенно опасна бактериемия (Гр-) дляноворождённых в связи со снижением
естественных факторов защиты.
Страдают все звенья иммунитета.
• Факторы неспецифической защиты
(лизоцим, С-реактивный белок) м.б.
высокие. Но истощается титр
комплемента, страдает фагоцитоз. –
персистенция возбудителя во
внутреннюю среду организма.
21.
• Пренатальная и постнатальная динамикаиммуноглобулинов (пассивный гуморальный иммунитет)
22.
Особенности иммунитета в детском возрастеРебёнок рождается с врождённым иммунитетом
У детей раннего возраста снижена способность к ограничению воспалительного
процесса вследствие особенностей свёртывающей системы крови. Недостаток
основных прокоагулянтов, снижение индекса протромбина в 2 раза, содержания
фибриногена , проконвертина при тенденции к антикоагулянтным состояниям
значительно ограничивают фибринообразование и плазмокоагуляцию в очаге
бактериального воспаления, что создаёт дополнительные условия для генерализации
воспалительного процесса.
23.
Особенности морфологических и клиническихпроявлений хирургической инфекции у детей
Разнообразие форм хирургической
инфекции у детей и лечебная тактика
при них обусловлены :
- морфологическими и
- клиническими проявлениями
24.
Тяжёлая форма гнойной инфекцииГенерализация процесса с развитием
синдрома системного воспалительного
процесса (SIRS).
Лихорадка выше 38.5˚, тахикардия,
тахипноэ, лейкоцитоз со сдвигом до
незрелых форм нейтрофилов(>10%).
Наличие 2х показателей - сепсис.
25.
Каскад воспаления при Гр- флореЭндотоксин – эндотелий капилляров спазм или парез сосудов – ухудшение
микроциркуляции – шунтирование крови
– ОЦК сохраняется, но тканевой обмен на
периферии страдает.
При неадекватной терапии полиорганная недостаточность –
прогрессирующая неуправляемая
гипотензия – ШОК.
26.
• В генезе полиорганной недостаточностипринимают участие и другие микробные факторы,
в том числе и грам+ бактерий ( пептидогликан,
тейховые кислоты стафиллококка и пр.), а также
продукты распада тканей в очаге.
• Распад тканей – протеолитические ферменты –
лизис белков – гистамин и подобные – воздействие
на сосудистую стенку – спазм и парез сосудов –
адреналин - глюкортикоиды - - катаболизм –
метаболический ацидоз – нарушение
проницаемости сосуда, экставазаты – нарушение
равновесия свертывания крови – ДВС. Анемия
27.
Морфологическиепроявления хирургической инфекции у детей
Все виды хирургической инфекции
проявляются однотипными морфологическими
изменениями в тканях :
• альтерация - повреждение клетки антигеном
• экссудация - местные водно-солевые нарушения
• инфильтрация - клеточными элементами
• деструкция - распад тканей
• репарация - репаративная регенерация
28.
Клиническиепроявления хирургической инфекции у детей
• Клинические проявления Х.И.
характеризуются местными и общими
изменениями.
Местные изменения :
опухоль - tumor
повышение местной температуры- color
боли – dolor
покраснение – giperemia (rubor)
нарушение функции – functio liezae
29.
• Общие проявления хирургическойинфекции у детей :
- лихорадка
- интоксикация
- тахикардия
- диспепсия
- лейкоцитоз
Общие и местные симптомы зависят
от вида хирургической инфекции.
30.
• Хирургическая инфекция:• Местная форма;
• Септикопиемическая;
• Токсикосептическая (молниеносная) форма.
31.
Токсикосептическая форма(гипергическая реакция)
• Быстрое и бурное начало;
• Тяжёлый токсикоз с нейротоксикозом и
высокая лихорадка;
• Нарушение психического статуса;
• Преобладание общей симптоматики;
• Несоответствие общего состояния с
визуальными изменениями в очаге;
• Шок с развитием коллапса и тахиаритмиями.
32.
Септикопиемическая форма(гиперергическая реакция):
• Выражен токсикоз;
• Раннее появление местной реакции в
очаге;
• Преобладание местная воспалительная
реакция над токсикозом;
• Множественность и раннее появление
очагов воспаления;
• Абсцедирующий характер воспаления.
33.
Местная форма (нормергическаяреакция):
• Преобладание местной воспалительной реакции с
быстрым развитием отёка, некроза, угнетением
местного фагоцитоза;
• Склонность к распространению инфекции путём
резорбции продуктов из очага в кровь и лимфу;
• Хроническая форма – временное динамическое
равновесие между напряжённостью реакции
макроорганизма и воспалительным процессом в
очаге (весьма нестойкое); Любой стресс –
обострение процесса.
34.
Общие принципы лечения Х.И.у детей
• Лечение всех видов хирургической инфекции зависит от клинико-морфологической
фазы течения :
• В стадии инфильтрации – консервативное
лечение.
• В стаде деструкции (абсцедирования) –
оперативное лечение
35.
Общие принципы лечения Х.И.в стадии инфильтрации
1 - Режим
2 – Диета (вскармливание)
3 - Уход
4 - Этиотропная терапия
5 - Патогенетическая терапия
6 - Симптоматическая терапия
7 - Реабилитация
36.
1. Особенности режима при Х.И. у детей• При локальных формах Х.И. (панариций, псевдофурункул в ст.инфильтрации) без повышения
температуры и интоксикации - амбулаторный
режим.
• При локальных формах Х.И. с субфебрильной
температурой, при переходе в ст.абсцедирования - госпитализация в хир.отделение, постельный режим.
• При температуре выше 38 гр. и признаках
интоксикации – перевод в ОРИТ
• При подозрении на генерализацию инфекции
- госпитализация в ОРИТ (!)
37.
2. Особенности диеты при Х.И. у детейУ новорожденных и детей грудного возраста – грудное вскармливание.
• При высокой температуре и интоксикации – сцеженное материнское молоко.
• При температуре свыше 38 гр. и интоксикации, при генерализованной инфекции и сепсисе – зондовое и парентеральное питание
38.
3. Особенности ухода за детьми при Х.И.Новорожденные с Х.И.
требуют специальных условий для ухода :
- Постоянная температура и
влажность(кювез),
- Подача кислорода или ИВЛ,
- Асептические условия,
- Принцип “трех катетеров”(вена – желудок - мочевой пузырь) с учетом патологических
потерь,
- Мониторинг витальных функций.
39.
4. Этиотропная терапия детей с Х.И.включает в себя :
• антибактериальную терапию
• воздействие на иммунную систему
(иммуномодуляция: иммунокомпенсация,
иммуностимуляциия, иммуносупрессия)
• применение бактериофагов
40.
Общие принципы антибиотикотерапииОрганизационные моменты :
• Мониторинг госпитальных штаммов
• Выделение “антибиотика-резерва”(цефалоспорины 4 –го поколения, тиенам, ванкомицин, зевокс и
др..)
• Экспресс-бактериоскопия
• Дезэскалационная антибиотикотерапия
41.
Принцип рационального сочетанияпрепаратов
42.
Антибиотики, запрещенные для использованияу новорожденных и грудных детей
Запрещены
Ограничены из-за токсичности
• Неомицин
Левомицетин
• Стрептомицин
Ристамицин
• Мономицин
Рифампицин
• Тетрациклин
Сульфаниламиды
• Метациклин
• Доксициклин
Ограничены из-за подавления бифидофлоры
Ампициллин
Пенициллин
Карбенициллин
Линкомицин
43.
Воздействие на иммунную систему• Иммунокомпенсация – заместительная
иммунотерапия иммуноглобулинами
• Иммуностимуляция - активная иммунизация вакцинами и применение иммуностимуляторов
• Иммуносупрессия – использование препаратов, снижающих напряжение иммунных
систем.
44.
Заместительная иммунотерапия• Наиболее распространена при тяжелых
бактериальных инфекциях , септических и
гипоиммунных состояниях ( вид пассивной
иммунизации)
Иммуноглобулины для в/венного введения
Интраглобин Ф(Германия) –5% р-р амп.10-20-50100 мл для инъекций
ИГВВ (иммуноглобулин человека нормальный для
в/венного введения – 5% р-р 10-20-50 мл
Пентаглобин (Германия) – 5% р-р 10-»100 мл
Сандоглобулин (Швейцария) – порошок для приготовления р-ра – 0,5-1,0-3,0 г.
Антистафилококковая плазма (гипериммунная)
45.
• Активная иммунизация–с использованиемослабленных микробных тел (анатоксинов)
применяется для иммуностимуляции только
при хронических формах Х.И.
• Иммуностимуляция(иммуномодуляция) –
левамизол, тимоген, интерлейкин и др.
при хронических формах Х.И.
• Иммуносупрессия - применяется, в основном, при трансплантации органов для уменьшения реакции отторжения(глюкокортикоиды)
46.
5. Патогенетическая терапия при Х.И.• В основе патогенеза хирургической инфекции у
детей лежат сл.синдромы :
- Синдром эндотоксикоза
- Синдром гиповолемии
- Синдром с/сосудистой и легочно-сердечной
недостаточности
- Синдром анемии
- ДВС-синдром
- Синдром гипоэргоза
47.
6. Симптоматическая терапияОсновные симптомы при Х.И. :
Лихорадка (антипиретики, физические
методы охлаждения)
Боли (ненаркотические аналгетики)
Диспепсии (спазмолитики и др.)
Судорожная готовность (противосудорожные препараты)
48.
Местное лечение Х.И. в стадии инфильтрации• Иммобилизация
• Противовоспалительные компрессы
(полуспиртовые, с гипертоническим р-ром)
• Физиолечение (УФО, УВЧ, лазер, ионофорез и т.д.)
49.
Методы физиотерапии при Х.И.1. Электролечение : гальванизация (постоянные
эл.токи ); амплипульстерапия (синусоидальные
импульсные токи); диадинамические токи
(постоянные пульсирующие); дарсонвализация
(импульсный ток с частотой 110 кгц);
индуктотермия (низкочастотная магнитотерапия);
УВЧ (ультравысокочастотная магнитотерапия);
микроволновая терапия(свехвысокочастотная
магнитотерапия).
2.Светолечение : УФО (ультрафиолетовый спектр):
Инфракрасное облучение (тепловой спектр).
50.
Методы физиотерапии при Х.И.3. Водолечение : минеральные ванны(химические и газо-химические составы): подводный душ-массаж и др.
4. Тепловое лечение : озокерит, парафин,
грязевые аппликации и др.
5. Механолечение : массаж, ЛФК, мануальная терапия, вибротерапия.
6. Фармакофизиотерапия : фонофорез (ультразвук+лекарство); электрофорез.
51.
Методы физиотерапии при Х.И.• Поскольку при Х.И. наряду с микробным
повреждением клетки в основе лежат нарушения
микроциркуляции (гиперемия-стаз-сладж-тромбоз –
ишемия - некроз), все методы физиотерапии
направлены на восстановление микроциркуляции.
При этом, электролечение и светолечение показаны в
острой инфильтративной фазе Х.И.,
тепловые , водные процедуры и механотерапия
показаны в стадии репарации и при хронических
формах Х.И.
52.
Местное лечение Х.И.в стадии абсцедирования• Хирургическое лечение с вскрытием
и дренированием гнойных полостей
• Мероприятия по ускорению очищения
и заживления ран
53.
7. Реабилитация детей с Х.И.• Острые формы Х.И. не требуют диспансерного учета и наблюдения в отдаленные сроки
• При хронических формах Х.И. дети
берутся на диспансерный учет для проведения противорецидивного лечения
в зависимости от заболевания (хр.остемиелит, хр.артриты, ХНЗЛ).
54.
Гнойное воспаление характеризуется преобладанием вэкссудате нейтрофилов, которые вместе с жидкой
частью экссудата образуют гной. В состав гноя также
входят лимфоциты, макрофаги, некротизированные
клетки местной ткани. Гной представляет собой
мутную,
сливкообразную
жидкость
желтоватозеленоватого цвета, запах и консистенция которой
варьирует в зависимости от агрессивного агента.
Причины: гноеродные микробы (стафилококки,
стрептококки,
гонококки,
менингококки),
реже
диплококки Френкеля, брюшнотифознная палочка,
микобактерия туберкулеза, грибы и др. Возможно
развитие асептического гнойного воспаления при
попадании в ткань некоторых химических веществ.
55.
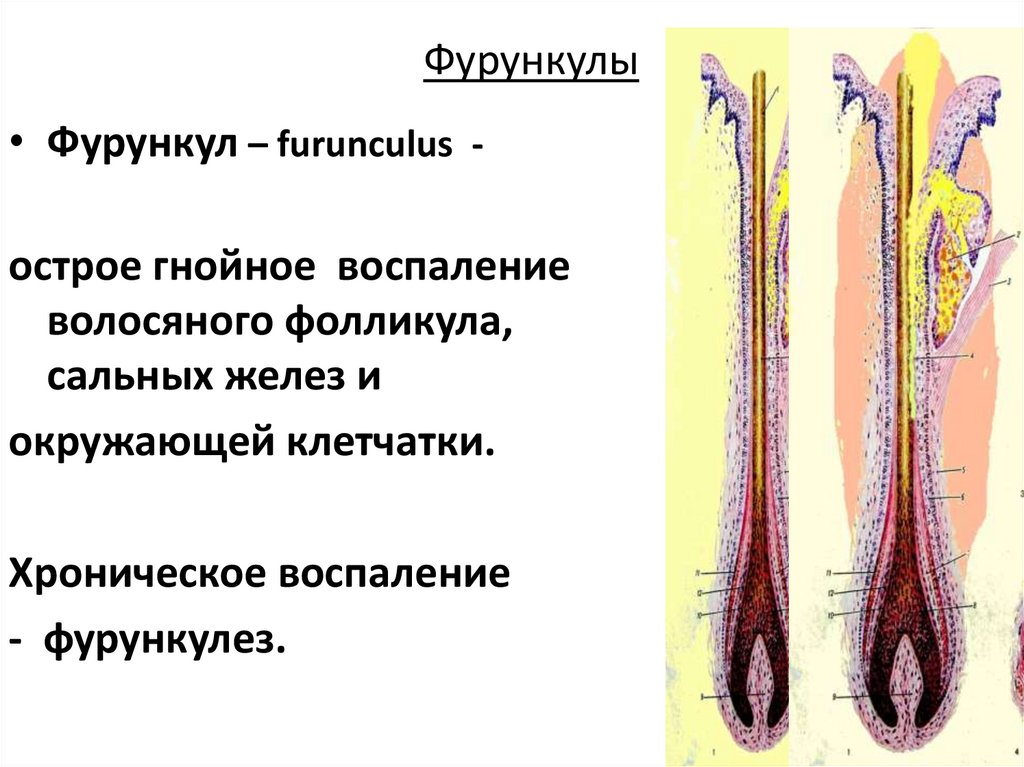
Фурункулы• Фурункул – furunculus острое гнойное воспаление
волосяного фолликула,
сальных желез и
окружающей клетчатки.
Хроническое воспаление
- фурункулез.
56.
Фурункул• Возбудитель – стафилококк.
Предрасполагающие факторы :
Местные - загрязнение кожи,
- мацерации,
- микротравмы,
- расчесы,
• Общие - сахарный диабет,
- туберкулез,
- гиповитаминозы
57.
Фурункул• Лечение
• Местное :
В фазе инфильтрации - консервативное
лечение : промыть и обезжирить кожу,
противовоспатительные компрессы (полуспиртовые, 2,5% спиртовый р-р хлоргексидина, раствор
димексида и др.),
УВЧ, сухое тепло, УФО.
В фазе абсцедирования – оперативное
лечение с удалением стержня. Мазевые
Повязки (левомеколь, левосин и др.).
58.
Фурункул• После операции- очищение
и эпителизация
раны.
• Общее лечение :
- Без лихорадки – антибактериальное лечение
не показано.
- При лихорадке – весь
комплекс
этиопатогенетического
лечения.
59.
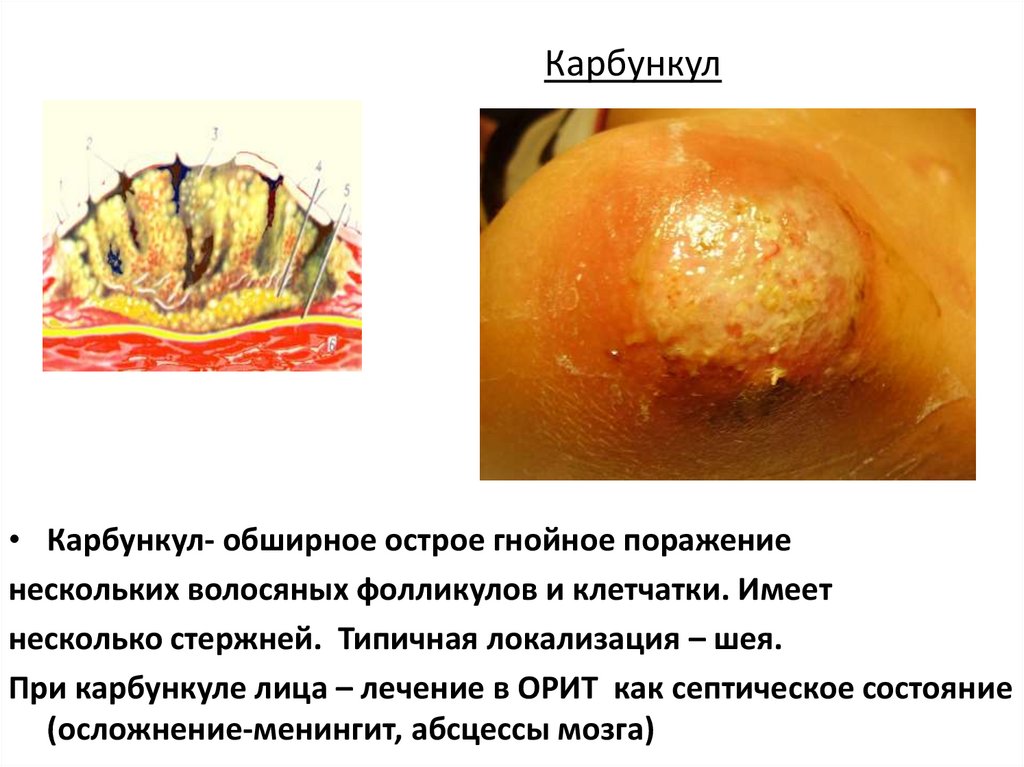
Карбункул• Карбункул- обширное острое гнойное поражение
нескольких волосяных фолликулов и клетчатки. Имеет
несколько стержней. Типичная локализация – шея.
При карбункуле лица – лечение в ОРИТ как септическое состояние
(осложнение-менингит, абсцессы мозга)
60.
Псевдофурункул• У детей до 3 лет придатки кожи
не развиты. Морфологической основы для фурункулов нет. Очаг
возникает в собственно коже, в
протоках потовых желез. Развивается как
везикулопустулез . Вначале появляется
везикула, затем
папула, затем пустула с гнойным
содержимым. Протекает по типу
локализованной инфекции.
Лечение как при фурункулах.
61.
62.
флегмонаэто диффузное гнойное воспаление
клетчатки
(подкожной,
межмышечной,
забрюшинной и т.п.), либо стенки полого органа
(желудка, червеобразного отростка, желчного
пузыря, кишки); примеры: паронихий - острое
гнойное воспаление околоногтевой клетчатки;
панариций - в острое гнойное воспаление
подкожной клетчатки пальца; процесс может
вовлекаться сухожилие и кость, возникает гнойный
тендовагинит и гнойный остеомиелит; флегмона
шеи - острое гнойное воспаление клетчатки шеи,
развивается как осложнение гноеродных инфекций
миндалин, челюстно-лицевой системы; медиастинит
- острое гнойное воспаление клетчатки средостения;
паранефрит - гнойное воспаление околопочечной
клетчатки; параметрит - гнойное воспаление
околоматочной клетчатки; парапроктит - воспаление
клетчатки, окружающей прямую кишку
63.
абсцессочаговое гнойное воспаление с расплавлением
ткани и образованием полости, заполненной
гноем; абсцессы могут локализоваться во всех
органах и тканях.
64.
эмпиемагнойное воспаление с накоплением гноя в
закрытых
или
плохо
дренируемых
предсуществующих
полостях;
прим.:
накопление
гноя
в
плевральной,
околосердечной, брюшной, гайморовой,
фронтальной полостях, в желчном пузыре,
червеобразном отростке, фаллопиевой
трубе
65.
Гидраденит• Hydradenitis - острое или
хроническое воспаление
апокриновых желез.
Экриновые железы потовые
развиваются после рождения.
Апокриновые – с
гормональным развитием.
Это
вид экзокринных половых
желез, определяющих
индивидуальный запах
человека.
66.
Гидраденит• Лечение гидраденитов : в стадии инфильтрации пртивовоспалительные компрессы, УВЧ,
активная иммунизация стафилококковым анатоксином;
в стадии абсцедирования – вскрытие гнойных
полостей.
Часто приобретает характер хронического
течения, что требует проведения повторных
курсов физиолечения и активной иммунизации
При хронических свищах – иссечение свищей
с пакетом апоккриновых желез.
67.
Острый гнойный парапроктит68.
69.
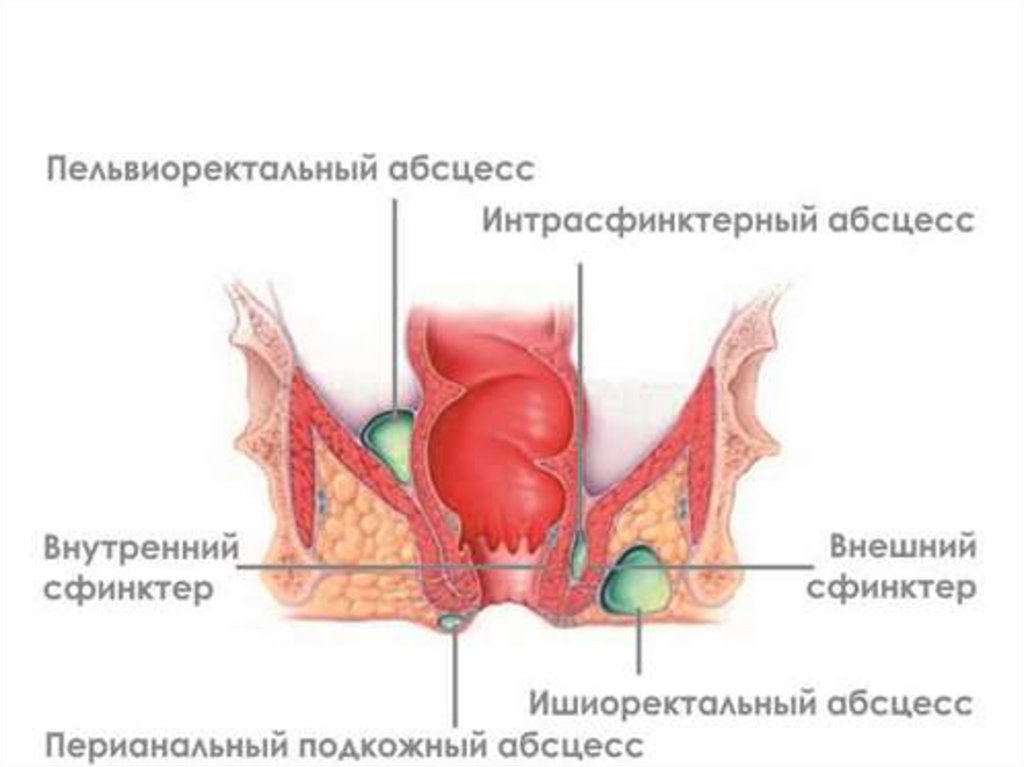
Парапроктиты у детейКлассификация
По течению
По локализации
Виды
Острый
Хронический
Подслизистый
Подкожный
Седалищнопрямокишечный или
ишеоректальный
Тазово-прямокишечный
или пельвиоректальный
Ретропрямокишечный
70.
Хирургическое лечение острого парапроктита1. Вскрытие и дренирование гнойника (при
отсутствии связи полости гнойника с прямой
кишкой).
2. Ликвидация его внутреннего отверстия,
через которое полость гнойника сообщается с
прямой кишкой (внутреннее свищевое
отверстие) - операции по типу Габриэля и
лигатурный метод (операция Гиппократа).
71.
72.
Острый парапроктит73.
Осложнения острого парапроктита1. гнойное расплавление слоев
кишечной стенки;
2. выход каловых масс в
параректальную клетчатку;
3. прорыв гноя в забрюшинное
пространство;
4. перитонит.
74.
Осложнения хроническогопарапроктита
Несостоятельность (нарушение функции):
деформация области анального канала;
деформация прямой кишки;
изменения рубцового характера на тканях;
неполное смыкание анального прохода;
патологическое рубцевание стенок анального
прохода;
подтекание кишечного содержимого.
75.
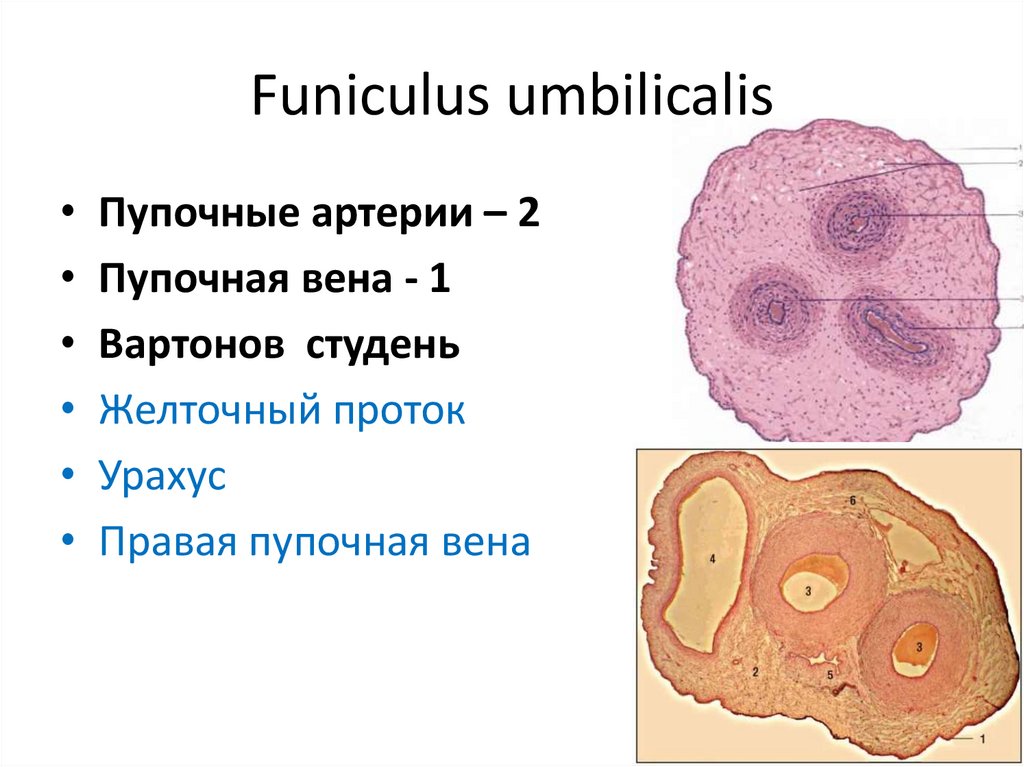
Funiculus umbilicalis• Пупочные артерии – 2
• Пупочная вена - 1
• Вартонов студень
• Желточный проток
• Урахус
• Правая пупочная вена
76.
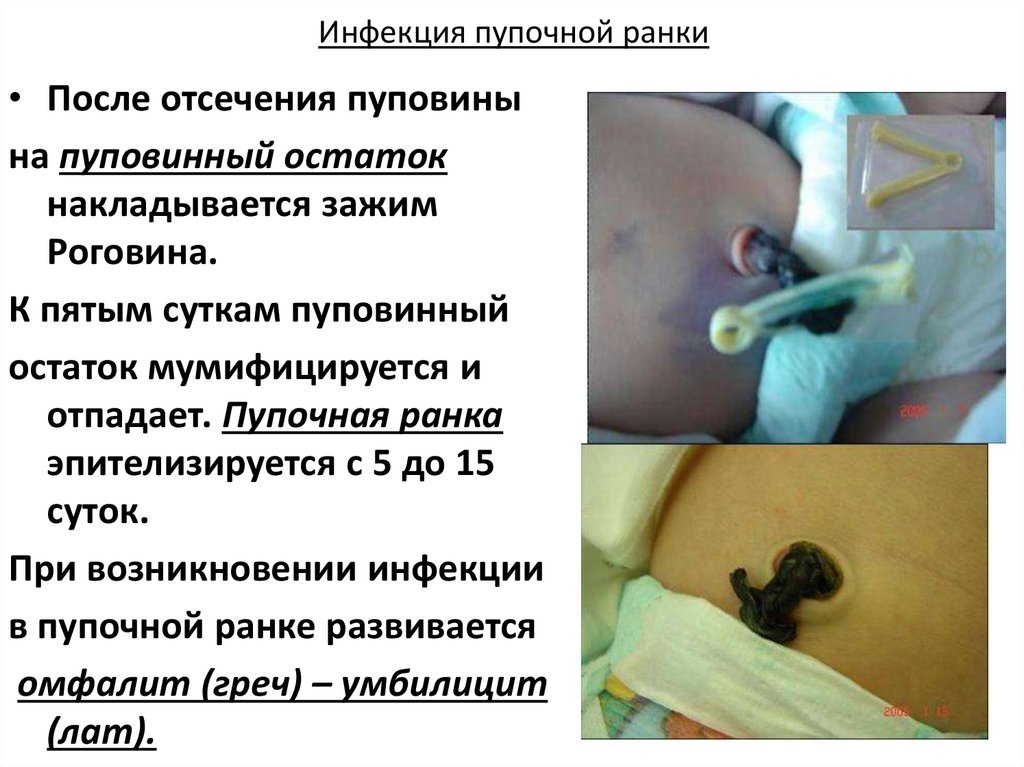
Инфекция пупочной ранки• После отсечения пуповины
на пуповинный остаток
накладывается зажим
Роговина.
К пятым суткам пуповинный
остаток мумифицируется и
отпадает. Пупочная ранка
эпителизируется с 5 до 15
суток.
При возникновении инфекции
в пупочной ранке развивается
омфалит (греч) – умбилицит
(лат).
77.
омфалит- Бленнорея пупка
- Гангрена (sphacelus umbilici)
- Язва пупка (Ulcus umbilici)
- Свищ с грануляциями (Fungus
umbilici)
- Флегмона (Pemfigus)
78.
Омфалит• Простой (серозный) омфалит
• Флегмонозный омфалит
• Гангренозный омфалит
Осложненные формы омфалита :
- Тромбофлебит или тромбоз пупочных вен с
переходом на воротную
вену
- Контактный перитонит
- Пупочный сепсис
79.
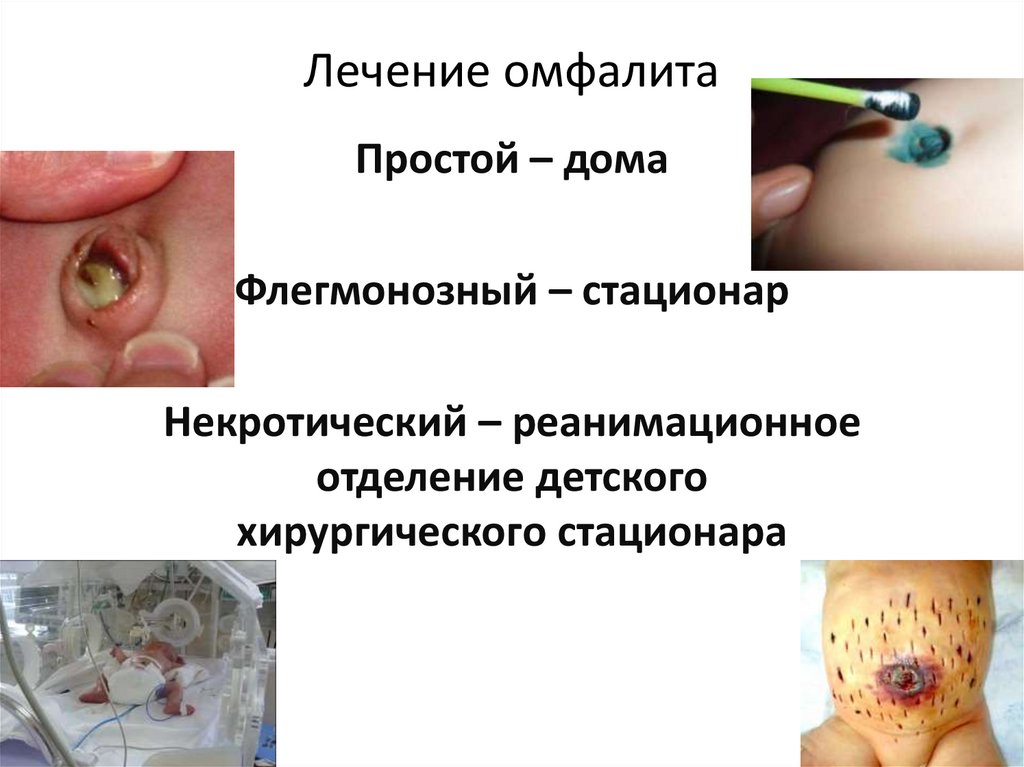
Лечение омфалитаПростой – дома
Флегмонозный – стационар
Некротический – реанимационное
отделение детского
хирургического стационара
80.
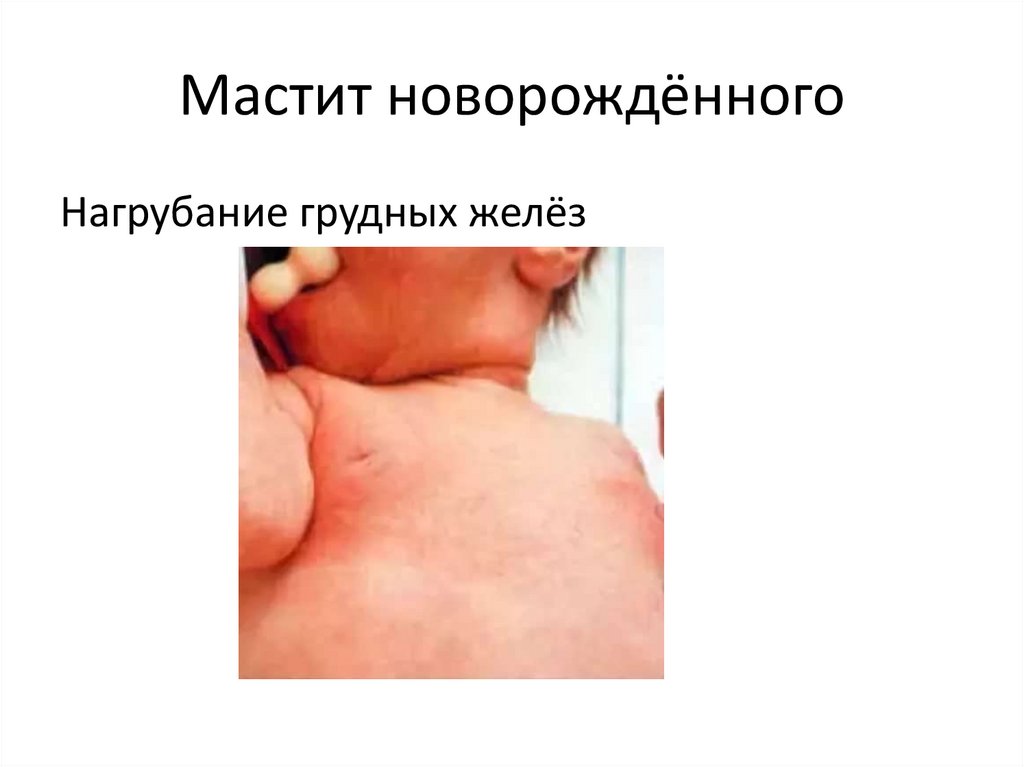
Мастит новорождённогоНагрубание грудных желёз
81.
Симптомы нагрубания грудных желез уноворожденных:
Молочные
железы
припухшие,
их
объем
увеличивается примерно на 2-3 см;
Нагрубание появилось в течение первой недели
жизни;
Кожа над грудными железами ребенка обычной
окраски;
Прикосновения не вызывают болевых ощущений;
Из сосков выделяется небольшое количество белой
или сероватой густой жидкости, напоминающей
молозиво
(НЕ ВЫДАВЛИВАТЬ!)
82.
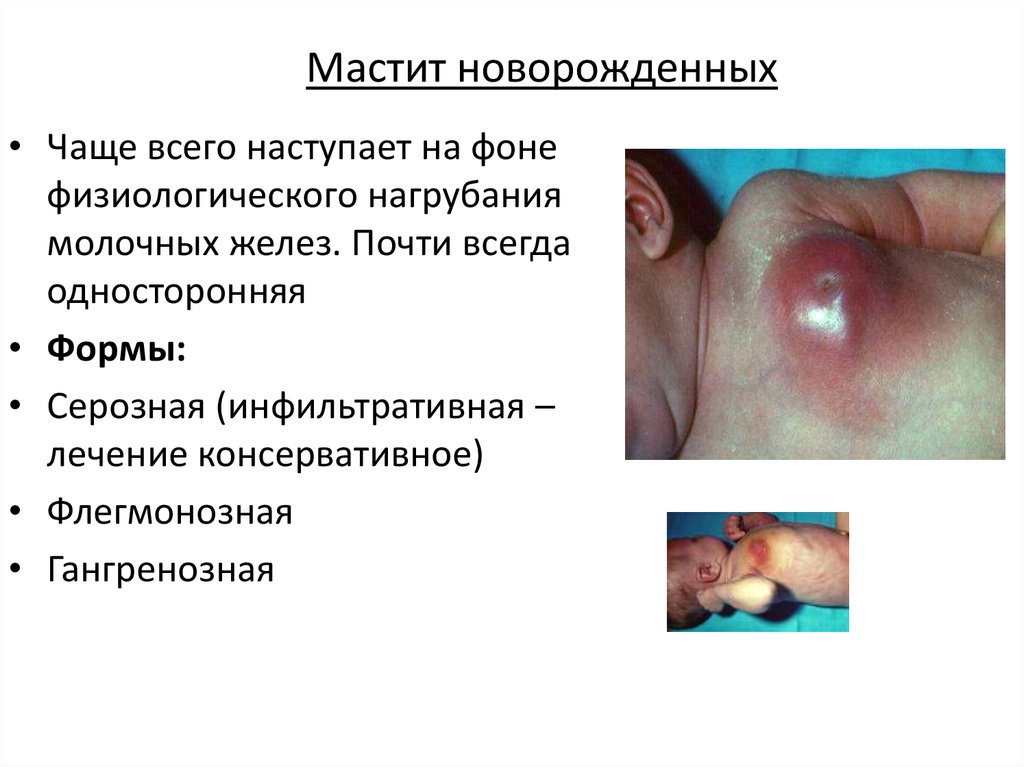
Мастит новорожденных• Чаще всего наступает на фоне
физиологического нагрубания
молочных желез. Почти всегда
односторонняя
• Формы:
• Серозная (инфильтративная –
лечение консервативное)
• Флегмонозная
• Гангренозная
83.
Некротическая флегмона новорожденных• Возбудителем является, как
правило, стафилококк, далее
может присоединиться
грамотрицательная и смешанная
флора.
Типичные локализации :
• крестцово-копчиковая,
• межлопаточная область,
• передняя и боковая
поверхности грудной клетки.
84.
Некротическая флегмона новорожденных• Тромбоз
сосудов
и
молниеносно
распространяющийся отек
подкожной
жировой
клетчатки приводят к
резкому нарушению ее
питания, а также питания
кожи с последующим их
некрозом.
85.
тактикаГоспитализация
в
реанимационное
отделение
детского
хирургического
стационара
Комплексная интенсивная терапия с
использованием
не
менее
двух
антибиотиков
Хирургическое лечение обязательно всем
больным при установленном диагнозе
Обязательный осмотр пораженного участка
кожи через и 6-8 часов после первой
операции
с
целью
возможных
дополнительных хирургических пособий
при распространении процесса.
86.
Некротическая флегмона новорожденныхХирургическое лечение
заключается в нанесении
множественных разрезов в
зоне поражения и по
границе со здоровыми
участками. Такая методика
позволяет уменьшить отек в
пограничной зоне и
является профилактическим
мероприятием, цель
которого - отграничить
распространение процесса.
87.
Некротическая флегмона новорожденных• После операции делают перевязку
(через 6 - 8 ч). Если отмечается дальнейшее распространение очага, немедленно
вновь наносят множественные мелкие
разрезы, также захватывающие здоровые
участки кожи. После нанесения насечек накладывают влажную повязку с
растворами антисептиков.
Одновременно проводят интенсивную
этио-патогенетическую терапию
88.
Последствия некротической флегмоны89.
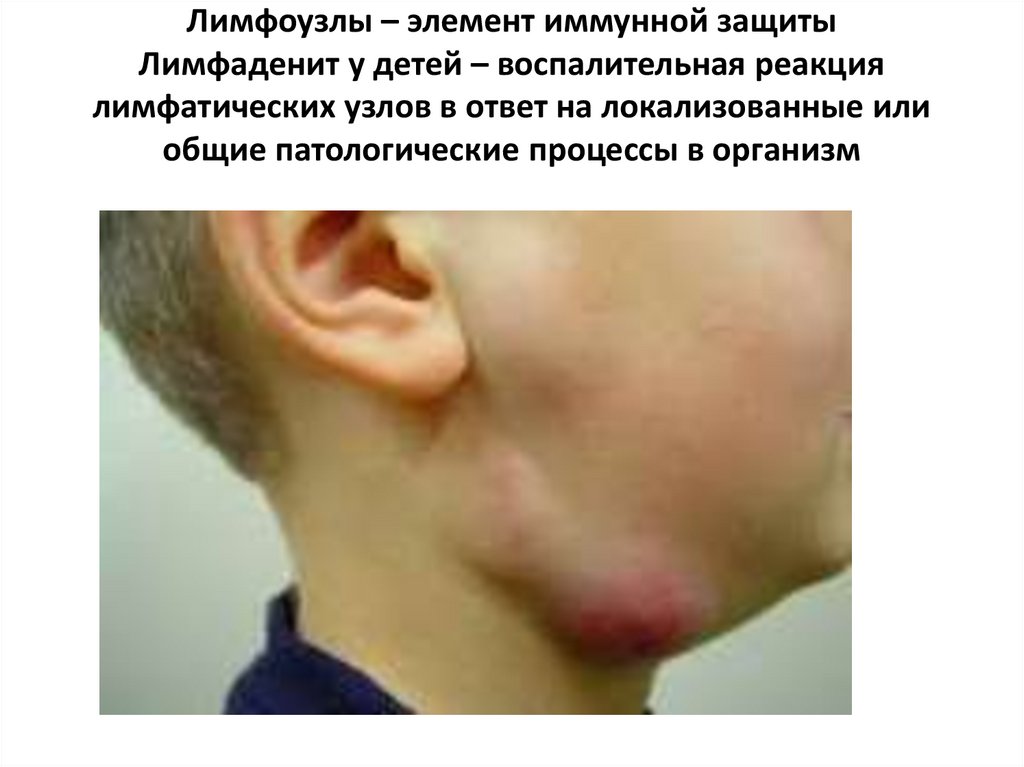
Лимфоузлы – элемент иммунной защитыЛимфаденит у детей – воспалительная реакция
лимфатических узлов в ответ на локализованные или
общие патологические процессы в организм
90.
• Специфический и неспецифический• Острый, подострый, хронический
• Серозный, гнойный, некротический,
аденофлегмоны
• Регионарные, генерализованные
• Одонтогенные, неодонтогенный
91.
Неспецифическое воспалениеэкссудативное
серозное, фибринозное, гнойное,
гнилостное, геморрагическое,
катаральное, смешанное
Специфическое воспаление
– пролиферативное
(гранулематозное)
Туберкулёз, сифилис, лепра,
склерома
92.
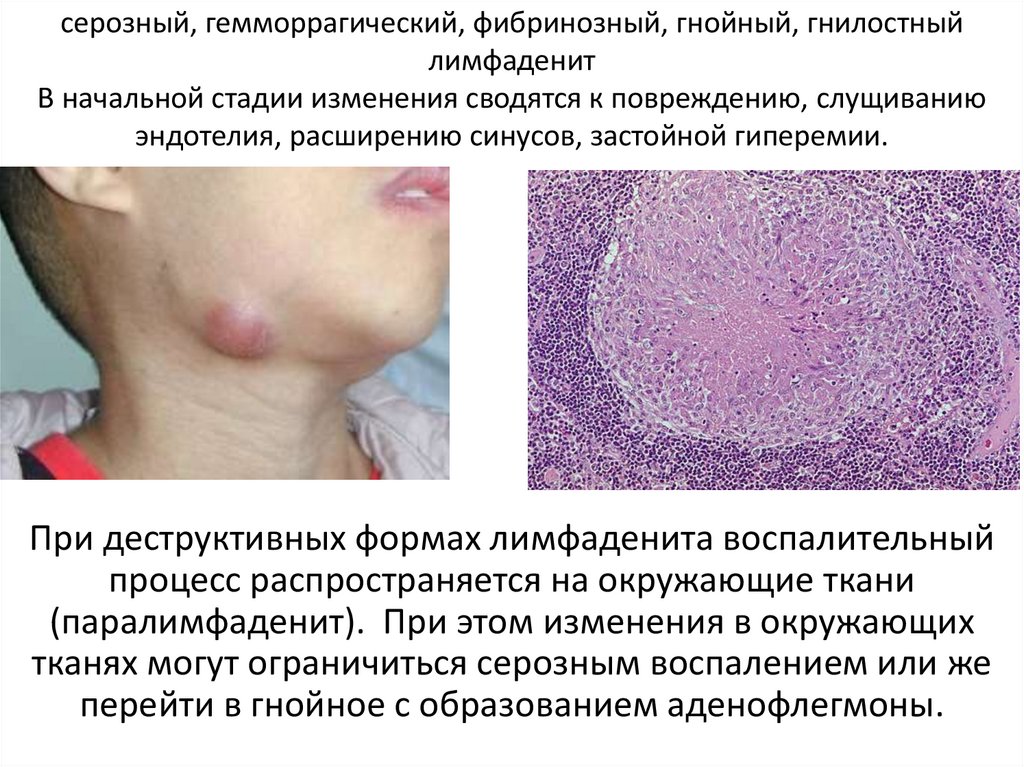
серозный, гемморрагический, фибринозный, гнойный, гнилостныйлимфаденит
В начальной стадии изменения сводятся к повреждению, слущиванию
эндотелия, расширению синусов, застойной гиперемии.
При деструктивных формах лимфаденита воспалительный
процесс распространяется на окружающие ткани
(паралимфаденит). При этом изменения в окружающих
тканях могут ограничиться серозным воспалением или же
перейти в гнойное с образованием аденофлегмоны.
93.
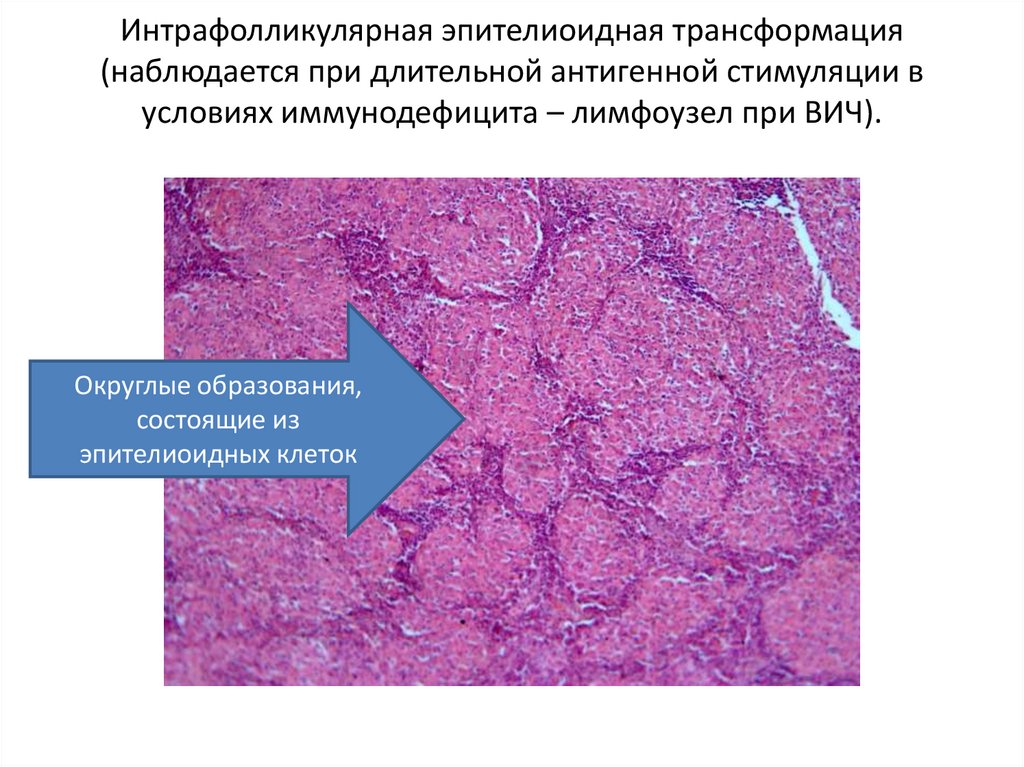
Интрафолликулярная эпителиоидная трансформация(наблюдается при длительной антигенной стимуляции в
условиях иммунодефицита – лимфоузел при ВИЧ).
Округлые образования,
состоящие из
эпителиоидных клеток
94.
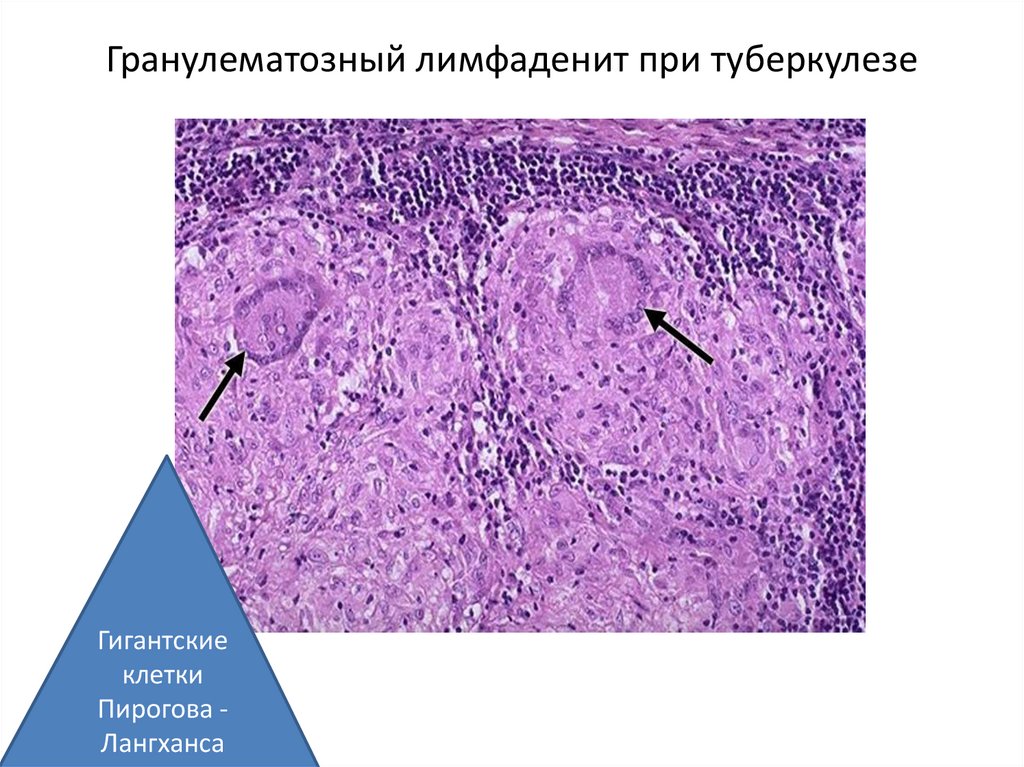
Гранулематозный лимфаденит при туберкулезеГигантские
клетки
Пирогова Лангханса
95.
• В некоторых случаях лимфаденит у детейможет быть связан с заболеваниями крови
(острыми и хроническими лейкозами),
опухолями лимфоидной ткани
(лимфосаркомой, лимфогранулематозом)
96.
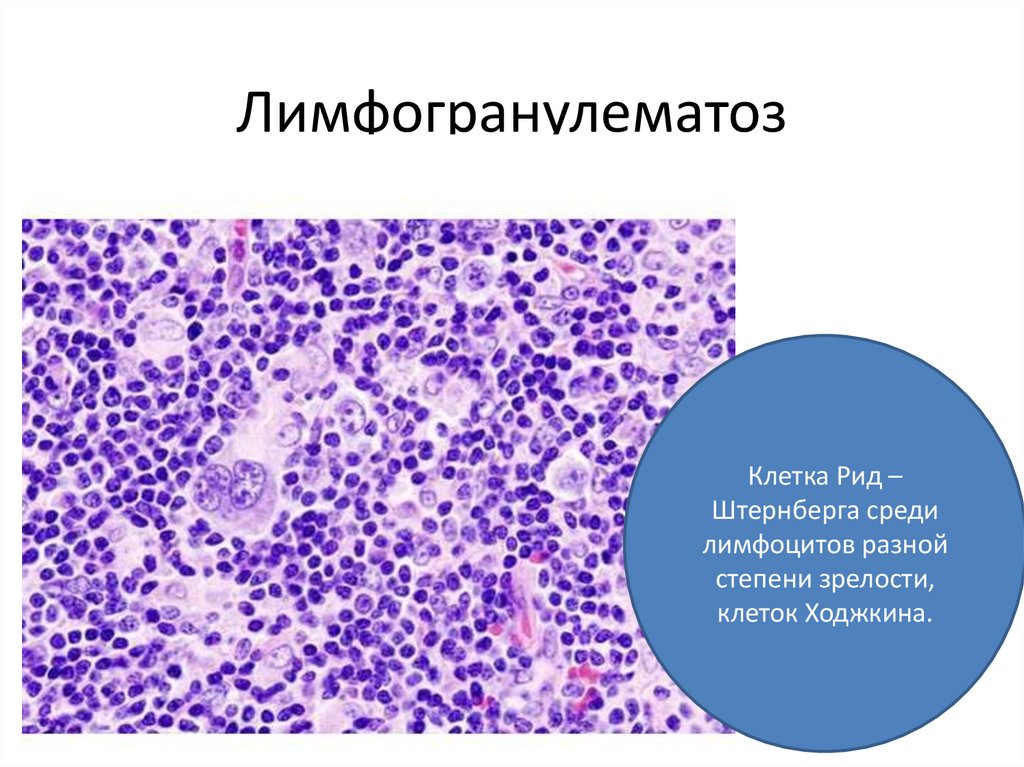
ЛимфогранулематозКлетка Рид –
Штернберга среди
лимфоцитов разной
степени зрелости,
клеток Ходжкина.
97.
Лечение лимфаденитаКонсервативное
(при
уверенности в диагнозе)
Оперативное
–
вскрытие
гнойника, удаление, биопсия
(в
отличие
от
других
локализованных гнойников,
только
в
условиях
операционной)





















































































 Медицина
Медицина








