Похожие презентации:
Заболевания новорождённых
1.
Заболеванияноворождённ
ых
Лекция для студентов 4
курса ВО
Д.м.н., доцент Т.Н.
Углева
2.
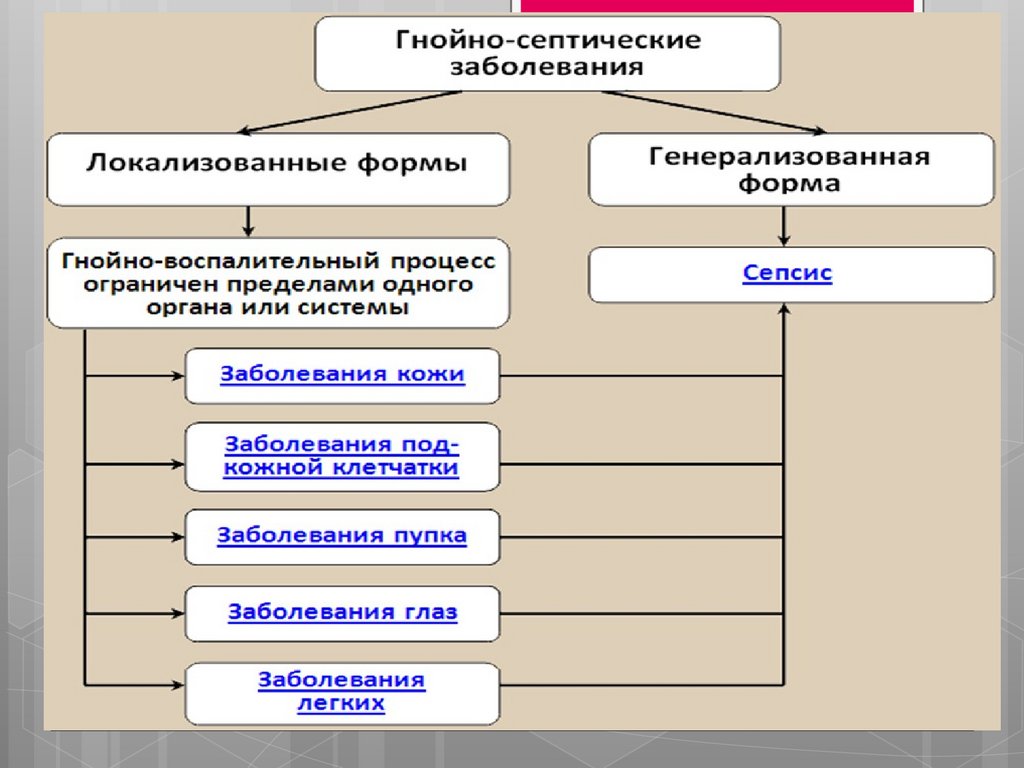
План3.
4.
Факторы риска развития инфекционных (гнойно-септических)заболеваний новорожденных (ИЗН)
недоношенность и незрелость новорожденных,
снижение иммунологической реактивности;
внутриутробная гипоксия, асфиксия, ВЧРТ, ГБН;
инвазивные манипуляции при проведении реанимации
новорожденных (катетеризация пупочных и центральных вен,
интубация трахеи, ИВЛ, зондовое питание);
хроническая бактериальная инфекция у беременных,
угроза прерывания беременности,
преждевременное излитие околоплодных вод,
• воспалительные осложнения у матери в послеродовом периоде;
хронические очаги инфекции у матери;
нарушение правил асептики при уходе за ребенком в роддоме и в
домашних условиях;
наличие у новорожденного ребенка входных ворот инфекции
(поражение кожи и слизистых, пупочной ранки и пр.);
позднее прикладывание ребенка к груди;
инфицирование новорожденного высоковирулентными штаммами
инфекции (особенно, госпитальными - ВБИ).
5.
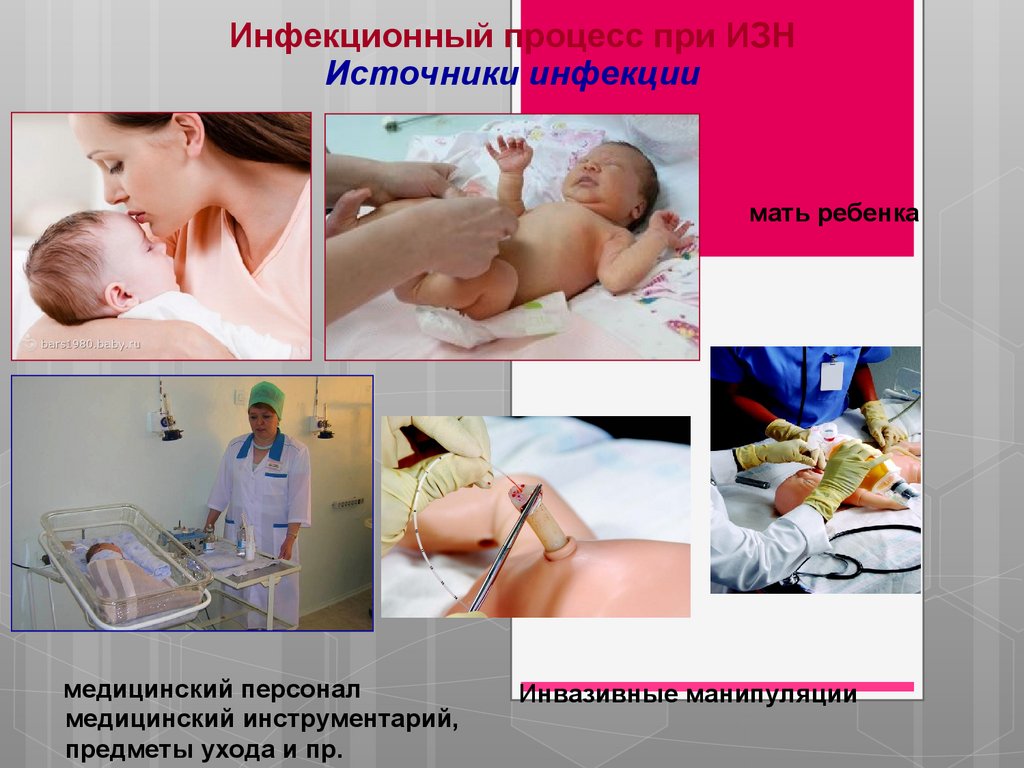
Инфекционный процесс при ИЗНИсточники инфекции
мать ребенка
медицинский персонал
медицинский инструментарий,
предметы ухода и пр.
Инвазивные манипуляции
6.
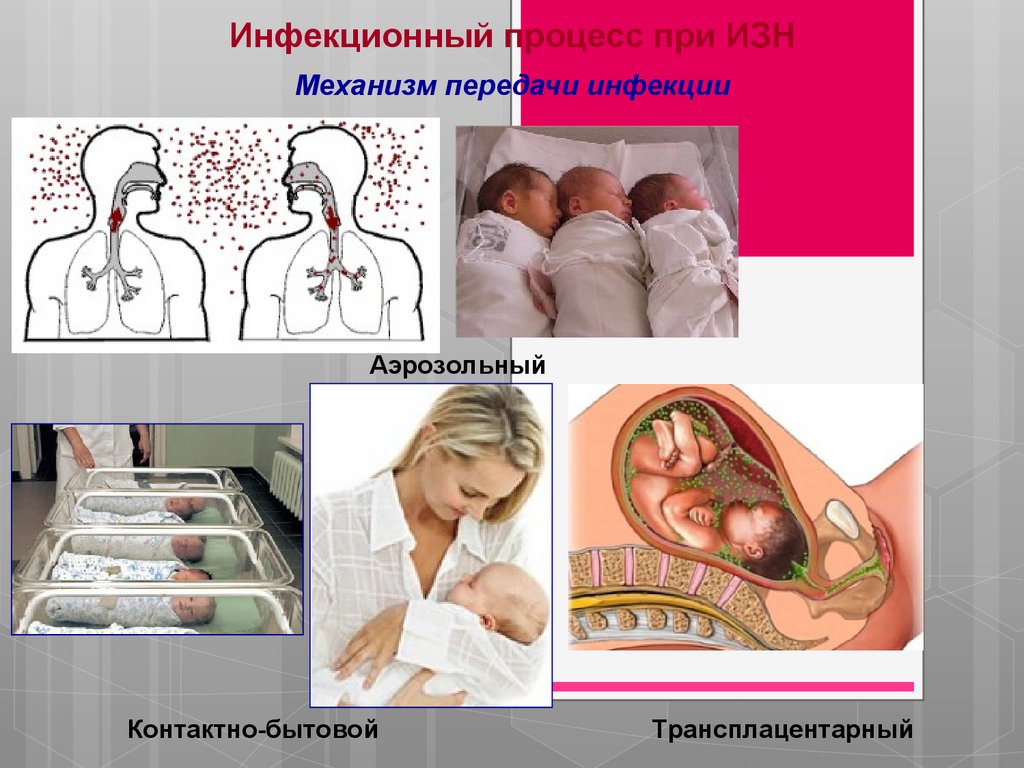
Инфекционный процесс при ИЗНМеханизм передачи инфекции
Аэрозольный
Контактно-бытовой
Трансплацентарный
7.
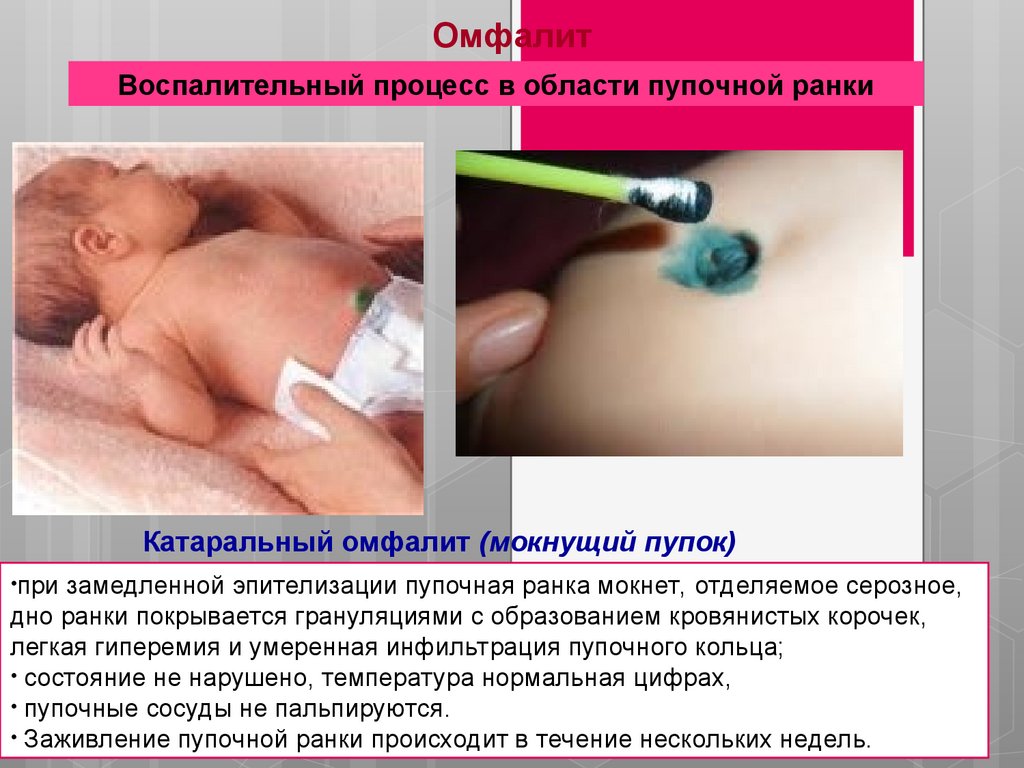
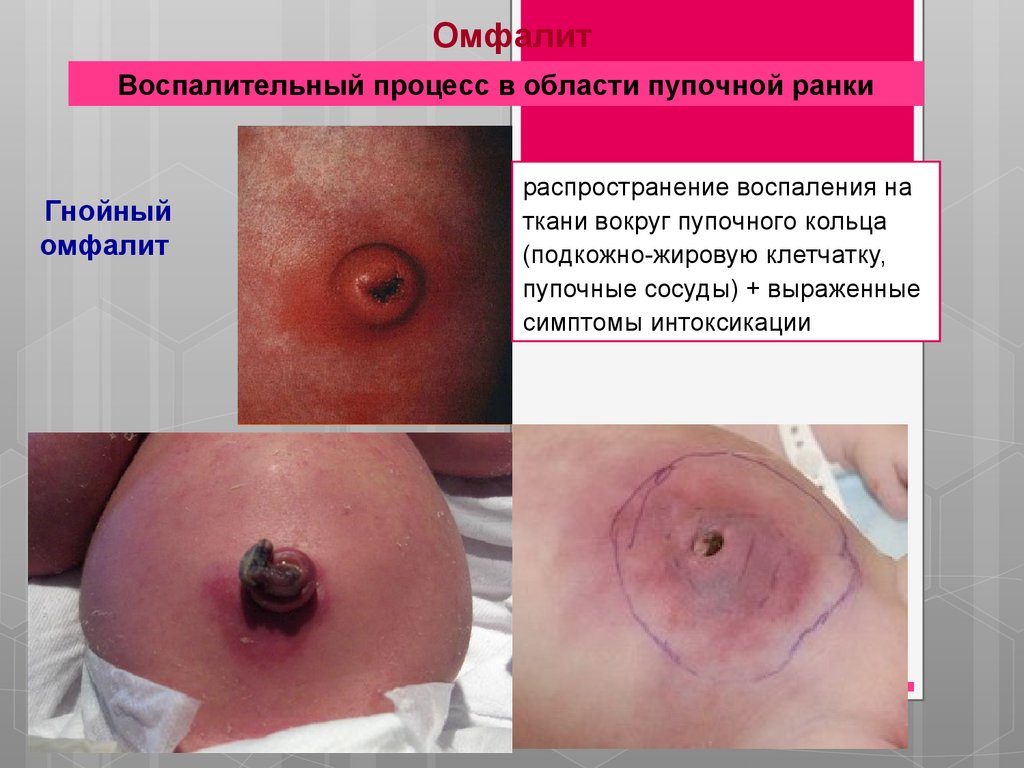
ОмфалитВоспалительный процесс в области пупочной ранки
Катаральный омфалит (мокнущий пупок)
•при замедленной эпителизации пупочная ранка мокнет, отделяемое серозное,
дно ранки покрывается грануляциями с образованием кровянистых корочек,
легкая гиперемия и умеренная инфильтрация пупочного кольца;
• состояние не нарушено, температура нормальная цифрах,
• пупочные сосуды не пальпируются.
• Заживление пупочной ранки происходит в течение нескольких недель.
8.
ОмфалитВоспалительный процесс в области пупочной ранки
Гнойный
омфалит
распространение воспаления на
ткани вокруг пупочного кольца
(подкожно-жировую клетчатку,
пупочные сосуды) + выраженные
симптомы интоксикации
9.
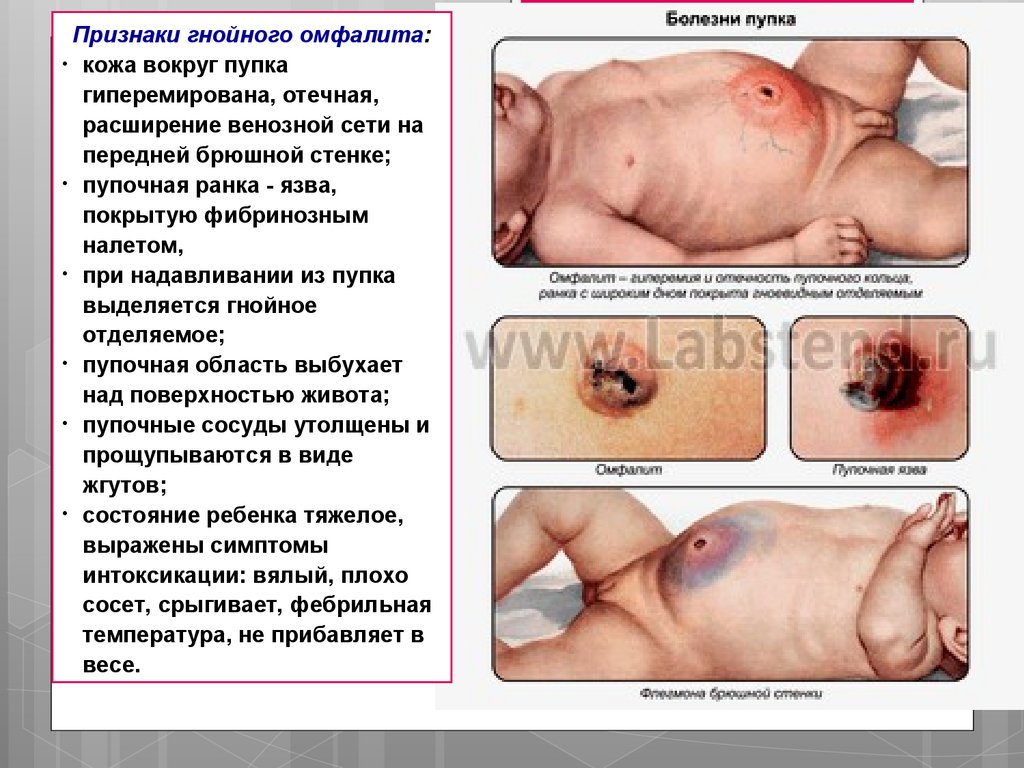
Признаки гнойного омфалита:• кожа вокруг пупка
гиперемирована, отечная,
расширение венозной сети на
передней брюшной стенке;
• пупочная ранка - язва,
покрытую фибринозным
налетом,
• при надавливании из пупка
выделяется гнойное
отделяемое;
• пупочная область выбухает
над поверхностью живота;
• пупочные сосуды утолщены и
прощупываются в виде
жгутов;
• состояние ребенка тяжелое,
выражены симптомы
интоксикации: вялый, плохо
сосет, срыгивает, фебрильная
температура, не прибавляет в
весе.
10.
Лечение омфалита• снимать корочки с пупочной ранки 3% раствором перекиси
водорода,
обработка 5% раствором перманганата калия или 2%
спиртовым раствором бриллиантового зелёного
•Немедикаментозное
лечение:
гигиенические
ванны
с
раствором калия перманганата 1:10 000. Физиотерапия (УФО).
При фунгусе рекомендуется прижигание грануляций 5%
раствором серебра нитрата.
При флегмонозной форме омфалита применяют повязки с
раствором диметилсульфоксида, с мазями на гидрофильной
основе (левосин, левомеколь), с гипертоническими
растворами 5-10% раствора натрия хлорида.
При некротическом омфалите и гангрене пупочного канатика
после хирургического вмешательства рану ведут открытым
способом с применением тех же мазей.
11.
Пиодермияодно из наиболее часто встречающихся гнойновоспалительных заболеваний кожи. Основными
возбудителями пиодермии являются стафилококки,
реже стрептококки
К пиодермиям относятся:
везикулопустулез;
пузырчатка новорожденных;
эксфолиативный дерматит новорожденных
(болезнь Риттера);
псевдофурункулез.
Пиодермия новорожденного может быть
причиной сепсиса.
12.
Гнойно-воспалительныезаболевания кожи
Кожа у новорожденного тонкая,
нежная, снабжена множеством
сосудов, легко ранимая и
требует особого ухода.
Потница и опрелости у грудных
детей могут осложняться
присоединением вторичной
инфекции и развитием гнойновоспалительных заболеваний
кожи.
13.
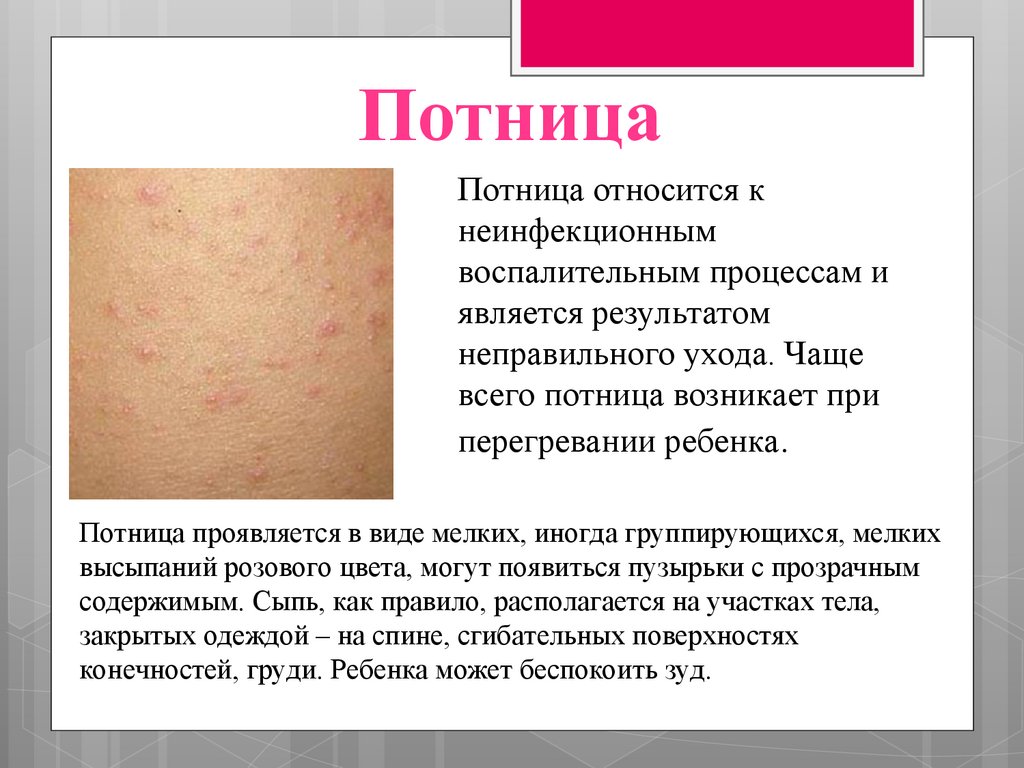
ПотницаПотница относится к
неинфекционным
воспалительным процессам и
является результатом
неправильного ухода. Чаще
всего потница возникает при
перегревании ребенка.
Потница проявляется в виде мелких, иногда группирующихся, мелких
высыпаний розового цвета, могут появиться пузырьки с прозрачным
содержимым. Сыпь, как правило, располагается на участках тела,
закрытых одеждой – на спине, сгибательных поверхностях
конечностей, груди. Ребенка может беспокоить зуд.
14.
ОпрелостьОпрелость – это частое
неинфекционное поражение кожи,
возникающее в местах ее
соприкосновения с раздражающим
агентом (мочой, калом, иногда
грубыми пеленками). Чаще всего
они локализуются на ягодицах, в
области половых органов, на
внутренней поверхности бедер.
15.
лечение опрелостейДля лечения опрелостей применяют:
• тщательный и своевременный гигиенический уход за ребенком,
рекомендуется подмывать малыша не только после дефекации, но и
после мочеиспускания;
• после купания и подмывания кожу необходимо тщательно осушать
особенно в складках кожи, так как повышенная влажность кожи
усиливает развитие опрелостей;
• воздушные ванны;
• гигиенические ванны с раствором перманганата калия;
• чистую кожу после гигиенических процедур можно смазать
нейтральным детским кремом, содержащим бепантен.
Следует помнить, что опрелости легче предотвратить, чем лечить.
Именно поэтому так важен правильный ежедневный уход за кожей
малыша.
16.
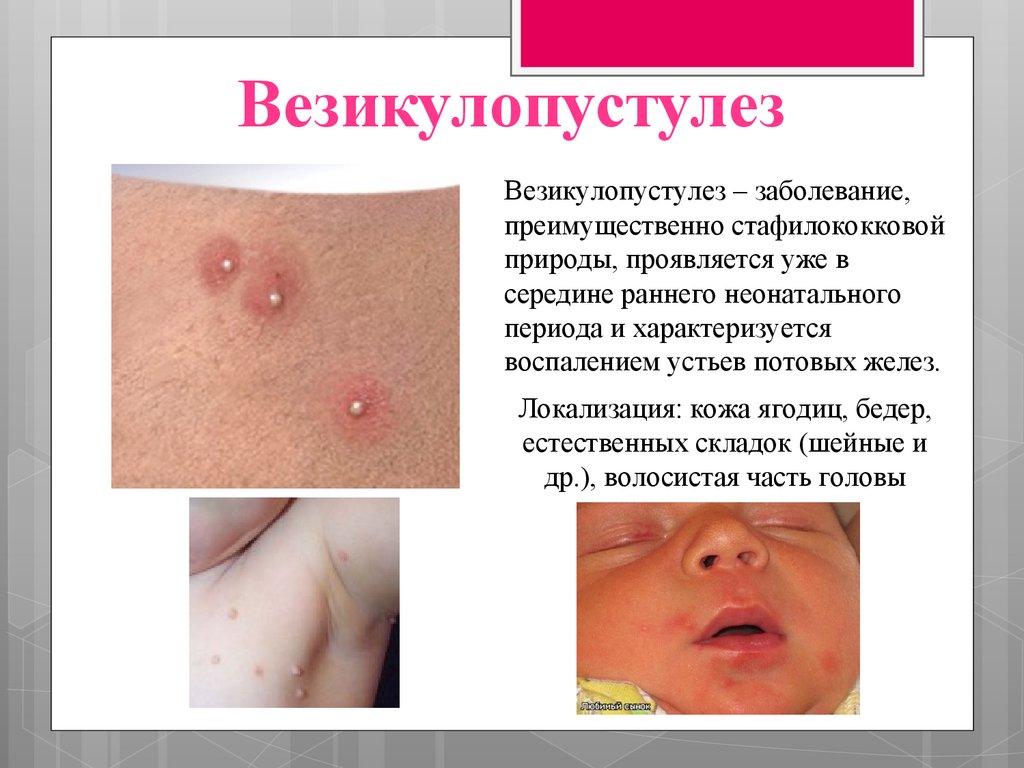
ВезикулопустулезВезикулопустулез – заболевание,
преимущественно стафилококковой
природы, проявляется уже в
середине раннего неонатального
периода и характеризуется
воспалением устьев потовых желез.
Локализация: кожа ягодиц, бедер,
естественных складок (шейные и
др.), волосистая часть головы
17.
Клинические признаки везикулопустулезаПоявляются при антенатальном инфицировании при
рождении или в течение 1-2 дней после рождения, при
интранатальном — на 3-5-й день жизни, при постнатальном
— на 5-й день.
Пузырьки, наполненные прозрачным, а затем мутным
содержимым, величиной от булавочной головки до
горошины с нерезко выраженным воспалительным
венчиком.
Наиболее типичной локализацией является волосистая часть
головы, складки туловища и конечностей.
Элементы могут быть единичными, но чаще отмечается
большое их количество.
Через 2-3 дня на месте вскрывшихся пузырьков образуются
мелкие эрозии, покрывающиеся корочками, после отпадения
которых на коже не остаётся никаких изменений.
18.
Лечение везикулопустулеза:Элементы необходимо удалять 70% раствором этанола с
помощью стерильного материала.
Дважды в день производят обработку 1-2% спиртовым
раствором бриллиантового зелёного, 1% спиртовым
раствором хлорофиллипта, фукорцином, 5% раствором
калия перманганата.
При появлении симптомов интоксикации показано
проведение антибактериальной терапии цефалоспоринами
I—II поколения.
19.
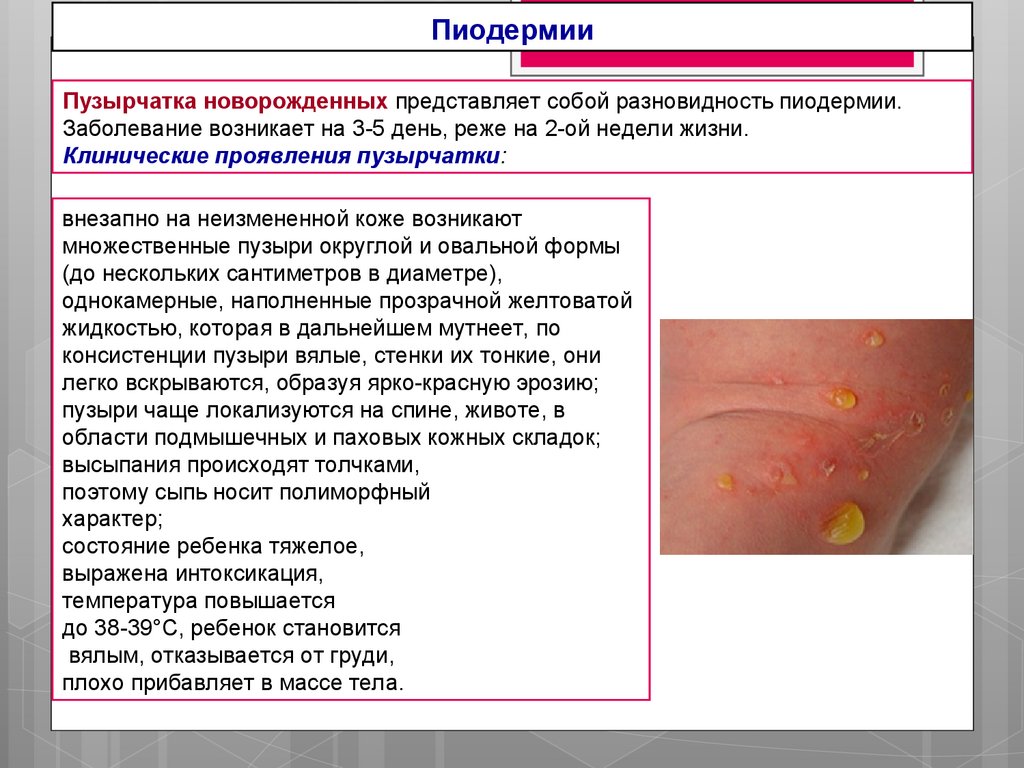
ПиодермииПузырчатка новорожденных представляет собой разновидность пиодермии.
Заболевание возникает на 3-5 день, реже на 2-ой недели жизни.
Клинические проявления пузырчатки:
внезапно на неизмененной коже возникают
множественные пузыри округлой и овальной формы
(до нескольких сантиметров в диаметре),
однокамерные, наполненные прозрачной желтоватой
жидкостью, которая в дальнейшем мутнеет, по
консистенции пузыри вялые, стенки их тонкие, они
легко вскрываются, образуя ярко-красную эрозию;
пузыри чаще локализуются на спине, животе, в
области подмышечных и паховых кожных складок;
высыпания происходят толчками,
поэтому сыпь носит полиморфный
характер;
состояние ребенка тяжелое,
выражена интоксикация,
температура повышается
до 38-39°С, ребенок становится
вялым, отказывается от груди,
плохо прибавляет в массе тела.
20.
Лечение пузырчатки новорожденных:• Пузырь прокалывают стерильной иглой. Нельзя
допускать попадания содержимого пузыря на
участки здоровой кожи!
• В тяжёлых случаях - иммунотерапия
(иммуноглобулин человека внутривенный).
• При развитии инфекционного токсикоза инфузионная терапия, антибактериальная терапия
21.
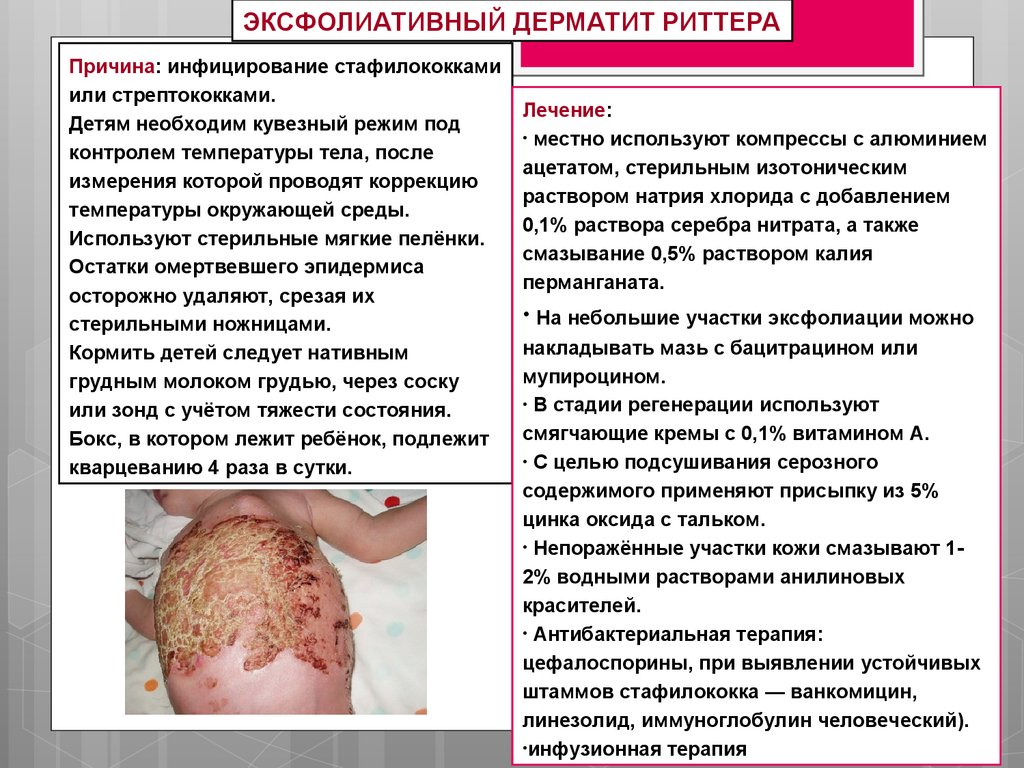
ЭКСФОЛИАТИВНЫЙ ДЕРМАТИТ РИТТЕРАПричина: инфицирование стафилококками
или стрептококками.
Детям необходим кувезный режим под
контролем температуры тела, после
измерения которой проводят коррекцию
температуры окружающей среды.
Используют стерильные мягкие пелёнки.
Остатки омертвевшего эпидермиса
осторожно удаляют, срезая их
стерильными ножницами.
Кормить детей следует нативным
грудным молоком грудью, через соску
или зонд с учётом тяжести состояния.
Бокс, в котором лежит ребёнок, подлежит
кварцеванию 4 раза в сутки.
Лечение:
• местно используют компрессы с алюминием
ацетатом, стерильным изотоническим
раствором натрия хлорида с добавлением
0,1% раствора серебра нитрата, а также
смазывание 0,5% раствором калия
перманганата.
• На небольшие участки эксфолиации можно
накладывать мазь с бацитрацином или
мупироцином.
• В стадии регенерации используют
смягчающие кремы с 0,1% витамином А.
• С целью подсушивания серозного
содержимого применяют присыпку из 5%
цинка оксида с тальком.
• Непоражённые участки кожи смазывают 12% водными растворами анилиновых
красителей.
• Антибактериальная терапия:
цефалоспорины, при выявлении устойчивых
штаммов стафилококка — ванкомицин,
линезолид, иммуноглобулин человеческий).
•инфузионная терапия
22.
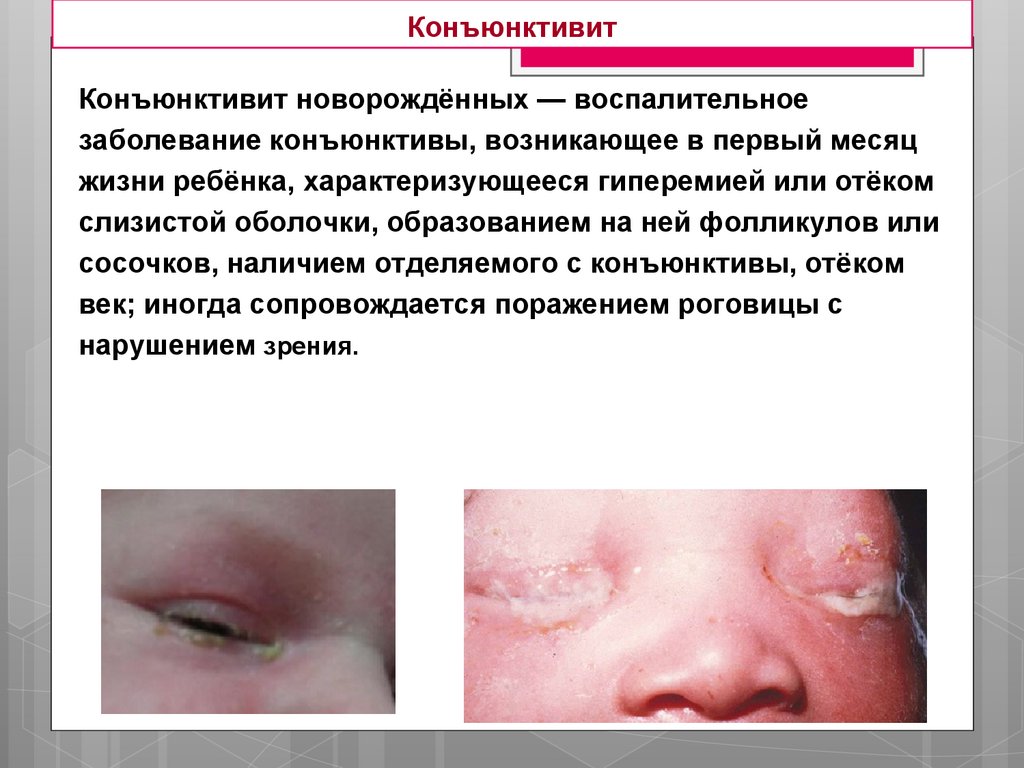
КонъюнктивитКонъюнктивит новорождённых — воспалительное
заболевание конъюнктивы, возникающее в первый месяц
жизни ребёнка, характеризующееся гиперемией или отёком
слизистой оболочки, образованием на ней фолликулов или
сосочков, наличием отделяемого с конъюнктивы, отёком
век; иногда сопровождается поражением роговицы с
нарушением зрения.
23.
Возбудители инфекционных конъюнктивитовноворождённых:
• гонококк (Neisseria gonorrhoeae,),
• стафилококки (Staphylococcus aureus, Staphylococcus
epidermidis и др.),
• стрептококки (Streptococcus pneumoniae и др.),
• грамотрицательные бактерии (Pseudomonas aeruginosa),
хламидии (Chlamydia trachomatis) и
• вирусы (аденовирус, вирус простого герпеса).
Причиной инфекционно-аллергических конъюнктивитов
могут быть бактериальные, вирусные или грибковые
аллергены.
Химический конъюнктивит может быть вызван, например,
нитратом серебра, используемым для профилактики
бактериальных конъюнктивитов
24.
Для профилактики инфекционного конъюнктивита (в томчисле гонококкового и хламидийного) следует при рождении
ребёнка однократно закладывать за веко 1%
тетрациклиновую или 1% эритромициновую мазь
25.
Неонатальный сепсис –генерализованное инфекционное
заболевание с ациклическим
течением, вызванное условнопатогенной бактериальной
микрофлорой, в основе которого
лежит дисфункция иммунной
системы организма с развитием
очага (очагов) гнойного воспаления
или бактериемии, системной
воспалительной реакции и
полиорганной недостаточности у
детей первого месяца жизни.
26.
Неонатальный сепсис: актуальностьпроблемы
1. Неонатальный сепсис - клинический
симптомокомплекс у новорожденных c системными
признаками инфекции, сопровождающийся
бактериемией.
2. Сепсис - наиболее распространенная причина смерти
новорожденных (30-50% неонатальной смертности в
развивающихся странах).
3. Сепсис со смертельным исходом в 18,6% обусловлен
внутриутробными причинами.
4. Сепсис с летальным исходом ассоциирован с
Klebsiella pneumonia (32,5%) и Staphylococcus aureus
(13,6%) данные NNPD (Национальная неонатальная
перинатальная база); другие значимые патогены:
ванкомицин-устойчивый Enterococcus, карбапенрезистентный Enterobacteriaceae, Pseudomonas
aeruginoza и Acinetobacter baumannii
5. Термин «неонатальный сепсис» относится к
системным инфекциям новорожденных, включая
сепсис, гематогенную пневмонию, менингит, артрит,
27.
Патогенез.Входными воротами сепсиса у новорожденных
чаще всего является пупочная ранка. В других
случаях инфекция может попадать через
кожу, ЖКТ, места инъекций, легкие и др.
В месте попадания инфекции развивается
первичный гнойный очаг. Развитие
бактериемии является важным этапом
патогенеза С. Существенным моментом при
этом, является недостаточная активность
иммунной системы новорожденного.
Выделяющиеся при развитии воспалительного
процесса цитокины, катехоламины, кинины и
другие биологически активные вещества
приводят к формированию системного
воспалительного ответа (реакции).
На первом этапе этих изменений происходит
повышение периферического сопротивления,
АД, снижение капиллярной перфузии тканей. В
дальнейшем развиваются гиповолемия,
нарушение утилизации глюкозы, избыточная
активация гипоталамо-гипофизарнонадпочечниковой системы.
28.
Критерии неонатального сепсисаОдин или более очагов инфекции
(пневмония, менингит, НЭК,
омфалит, остеомиелит, абсцессы,
флегмоны, пиелонефрит и др.)
Системный воспалительный ответ.
Полиорганная недостаточность.
Результаты микробиологического
исследования (бактериемия и/или
положительный посев ликвора).
29.
Неонатальный сепсисРанний неонатальный сепсис заболевание развивается в
первые 72 часа после рождения
(трансплацентарный или
восходящий пути инфицирования
материнской условно-патогенной
микрофлорой).
Поздний неонатальный сепсис возникает
вследствие постнатального инфицирования
развивается после 72 часов жизни, по сути,
являясь нозокомиальным, что существенно
определяет этиологию заболевания и
подходы к терапии.результат вертикальной
передачи GBS от матери к ребенку.
30.
Пути внутриутробногоинфицирования
новорожденного:
1. Антенатальный: через амниотическую
жидкость, инфицированную восходящим путем из
вагинального канала (интраамниотическая
инфекция) через кровь при материнской
бактериемии (в отсутствии или при наличии
воспалительного очага в плаценте)
2. Интранатальный: разрыв плодного пузыря
длительный безводный период инфекции
половых путей (GBS и другие патогены родовых
путей и промежности матери)
31.
Неонатальный сепсис: факторы риска1. Инфекция или лихорадка у матери в любое
время от начала родов до третьего дня после
родов;
2. Разрыв околоплодных оболочек у матери за 18
часов до начала родов;
3. Патология плаценты (хориоамнионит);
4. Низкая оценка по шкале Апгар ≤6 (5 минута) и
отсутствие самостоятельного дыхания после
рождения;
5. РДСН, необходимость реанимации, инвазивные
процедуры ребенка при рождении; длительной
госпитализации, ИВЛ.
6. Рождение недоношенного или маловесного
ребенка (вес менее 2.500 г. или срок гестации
до 37 нед.);
7. Инфекции пупка, кожи, слизистых;
8. Искусственное вскармливание
32.
Оценка факторов риска сепсисаобязательна.
Наличие факторов риска реализации
неонатальной инфекции часто
свидетельствует о необходимости
назначения антибиотиков ребенку в
раннем неонатальном периоде, но
не равнозначно диагнозу
«Неонатальный сепсис».
33.
Неонатальный сепсис:начальные проявления
Следует подозревать сепсис:
если имеются признаки заболевания и нельзя
исключить сепсис;
если у ребенка первых 3 дней жизни
появляются симптомы сепсиса при наличии
факторов риска (разрыв околоплодных оболочек
более чем за 18 часов до начала родов, наличие
внутриутробной инфекции, или лихорадки у
матери от начала родов до трех дней после
родов);
если у ребенка старше 3 суток жизни имеются
клинические признаки, но факторы риска
отсутствуют
34.
Клиническая картина сепсисаРазгар заболевания характеризуется
появлением
патологических синдромов:
синдром угнетения ЦНС ( адинамия,
гипотония мышц, угасают рефлексы);
синдром поражения сердечно-сосудистой системы (тоны сердца глухие, аритмичные,
границы сердца расширены);
геморрагический синдром – в тяжелых случаях
( петехиальная сыпь, мелена, рвота
с примесью крови, повышенная кровоточивость,
что связано с развитием ДВС - синдрома);
35.
Клиническая картина сепсисажелудочно-кишечный синдром
(срыгивание,
метеоризм, диспепсические
расстройства);
синдром поражения органов дыхания ( одышка,
жесткое дыхание, непостоянные крепитирующие
хрипы).
36.
Клиническая картинаизменения со стороны почек (олигурия, протеинурия, появление
эритроцитов и лейкоцитов в моче);
характерными признаками заболевания являются длительное и
волнообразное течение желтухи, признаки анемии и дистрофии.
Септикопиемия часто протекает с метастазами в головной мозг и
развитием гнойного менингита или энцефалита. Нередко
присоединяются перитонит, язвенно-некротический энтероколит,
пневмония.
37.
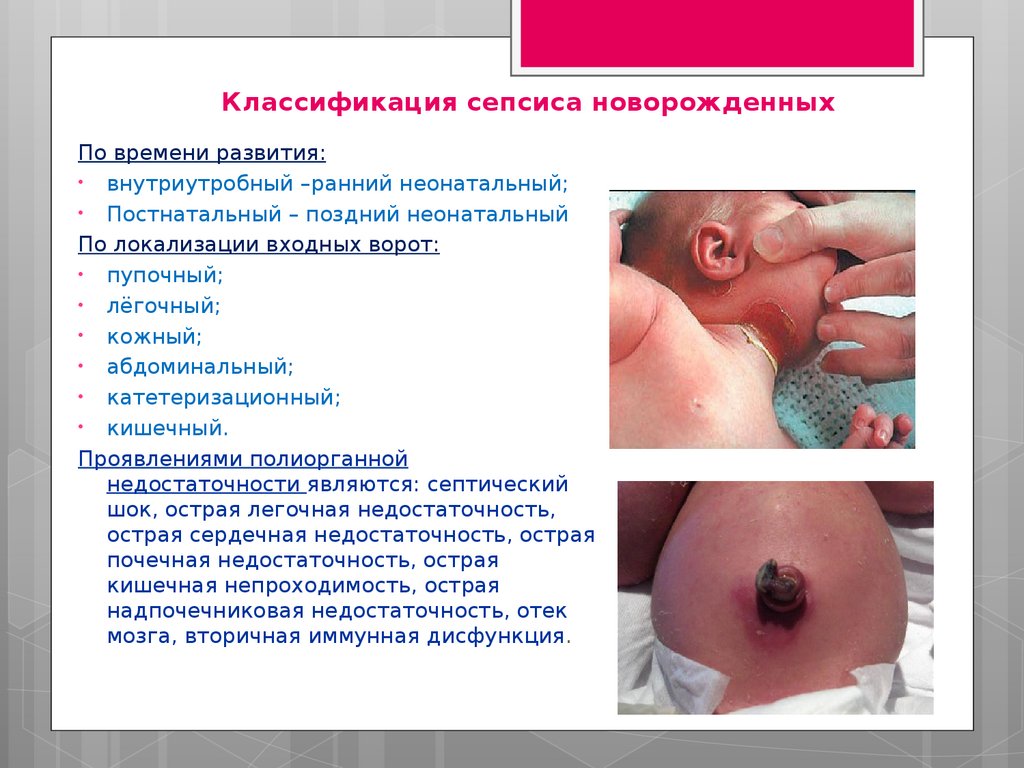
Классификация сепсиса новорожденныхПо времени развития:
• внутриутробный –ранний неонатальный;
• Постнатальный – поздний неонатальный
По локализации входных ворот:
• пупочный;
• лёгочный;
• кожный;
• абдоминальный;
• катетеризационный;
• кишечный.
Проявлениями полиорганной
недостаточности являются: септический
шок, острая легочная недостаточность,
острая сердечная недостаточность, острая
почечная недостаточность, острая
кишечная непроходимость, острая
надпочечниковая недостаточность, отек
мозга, вторичная иммунная дисфункция.
38.
Объем клинико-лабораторногообследования при подозрении на
сепсис:
Анализ крови с лейкоцитарной формулой, подсчетом
абсолютного числа нейтрофилов и нейтрофильного
индекса (НИ)
ПКТ, С-реактивный белок (СРБ)
Рентгенография органов грудной клетки (при
наличии ДН)
Посев крови , а также посевы из гнойных очагов
ПЦР крови возбудителей сепсиса
Коагулограмма
Люмбальная пункция (при подозрении на менингит):
ликвор направляется на посев, ПЦР- диагностику
(бактериальный вирусологический и грибковый
скрининг, клиническое и биохимическое
исследования);
Показатели КОС (ацидоз, дефицит оснований,
гипоксемия, гиперкапния, лактатемия);
УЗИ органов и систем;
ЭхоКГ+ЭКГ.
39.
Характерной клинической картины С уноворожденных нет. Клинику неонатального С можно
описать следующим образом: младенец плохо выглядит,
тяжело дышит и неполностью усваивает питание. При
раннем неонатальном С отмечают патологическую
прибавку массы тела, отеки, в том числе плотные
(склерема), геморрагический синдром и тромбозы, раннее
появление и быстрое прогрессирование желтухи,
дыхательные расстройства (втяжение уступчивых мест
грудной клетки, шумное дыхание, ЧД > 60 в мин, апноэ
более 15 сек) в отсутствии выраженных
рентгенографических изменений, гипотермию (или
лихорадку), гепатоспленомегалию, срыгивания и рвоту,
олигурию, гипотензия. В этом случае возможна
манифестация септическим шоком. При позднем
неонатальном С выявляют более постепенное начало
заболевания с формированием типичного септического
габитуса: серый оттенок кожи, усиление мраморного
рисунка, патологические потери массы или плоская весовая
кривая, затяжное течение желтухи, диспептические
расстройства, неврологические и дыхательные нарушения,
геморрагический синдром, нарушения кровообращения.
40.
Гематологические признакиинфекции у новорожденных
1. Содержание лейкоцитов:
лейкопения менее 5 109/л или
лейкоцитоз более 30 109/л (в 1-2 сутки ) и
более 20 109/л (на 3-7 сутки)
2. Абсолютное количество нейтрофилов:
нейтрофилез более 20 109/л (в 1-2 сутки )
и более 7 109/л (на 3-7 сутки)
3. Нейтрофильный индекс (отношение доли
юных форм к общему количеству
нейтрофилов) более 0,25 (0,22-0,3)
4. ПКТ (прокальцитонин) - повышенный
уровень (выше 0,5 нг/мл).
5. СРБ – повышенный уровень (выше 5 мг/л).
6. Тромбоцитопения менее 150 000/л.
7. Лактат сыворотки свыше 2 ммоль/л
8. Анемия
41.
Концентрация С-реактивногобелка (СРБ) в крови увеличивается
у 50-90% больных сепсисом,
который является реагентом
острой фазы воспаления, имеющим
короткий период полураспада и
быстро нормализующийся при
адекватном лечении
Определение прокальцитонина плазмы крови это пропептид кальцитонина, который
вырабатывается C-клетками щитовидной железы,
во время сепсиса прокальцитонин вырабатывают
экстратиреоидные ткани - печень, мононуклеарные
лейкоцит, а эндотоксины и воспалительные
цитокины, которые возникают во время сепсиса,
способствуют выработке прокальцитонина, у
новорожденных мало информативен в первые 2448 часов жизни, в дальнейшем - один из маркеров
системного воспалительного ответа (сепсиса,
септического шока)
42.
Диагностика неонатальногосепсиса включает три этапа.
Первый этап постановки диагноза – предположение о
возможности заболевания. Диагностика раннего
неонатального С затруднительна из-за отсутствия
специфических для этого периода проявлений. В первую
очередь необходимо установить наличие
инфекционного заболевания вообще и постараться
выявить местную воспалительную реакцию (входные
ворота) с учетом инфекционного статуса матери.
Второй этап диагностики – выявление дисфункции
жизненно важных органов и систем и оценка степени
нарушения их функции. Очень существенным моментом
в диагностике С является обнаружение признаков
полиорганной недостаточности (ПОН). Полиорганная
недостаточность характеризуется выраженным
нарушением функции не менее чем 2-х органов с учетом
возрастных критериев.
43.
Третий этап диагностики сепсиса — оценкасистемной воспалительной реакции организма
новорождённого. Важным моментом диагностики С на
первом этапе является выявление признаков СВР
(SIRS). Системная воспалительная реакция (СВР) –
общебиологическая неспецифическая реакция
организма человека в ответ на действие
повреждающего эндогенного или экзогенного
фактора. Признаки СВР: длительная (свыше 3 дней)
лихорадка (t>38,0°С) или прогрессирующая
гипотермия (t< 110 сокращений в мин.); анорексия,
угнетение и/или судороги; олигурия (диурез менее
1мл/кг/мин в первый день жизни и менее 2 мл/кг/мин
в последующие дни на фоне адекватной инфузионной
терапии), изменения в ОАК; повышение С-реактивного
белка в сыворотке крови > 6 мг/л; повышение уровня
прокальцитонина в сыворотке крови >2 нг/мл;
лейкоцитоз или лейкопения; лактат-ацидоз,
гипергликемия.
44.
Алгоритм АБТ при сепсисе1. Обеспечить внутривенный доступ и в первые1 2
часов в/в введение жидкость в объеме,
соответствующем возрасту.
2. Забор крови на анализы.
3. Если Hb < 30%) переливание крови.
4. Если имеются судороги, опистотонус или выбухание
родничка: лечение судорог спиномозговая
пункция (СМЖ на анализ) лечение менингита не
дожидаясь результатов
5. Если нет подозрения на менингит в/в ампициллин
и гентамицин.
6. Если состояние улучшается после 3 дней АБТ при
отрицательном посеве крови отменить
ампициллин и гентамицин после пятидневного
курса; при невозможности взять кровь на посев или
при положительном результате посева
ампициллин и гентамицин до 10 дней;
45.
Алгоритм АБТ при сепсисе1. Если состояние ребенка не улучшается после
трехдневного курса АБТ: при положительном
анализе на гемокультуру продолжить АБТ по
результату посева и чувствительности на срок
7 дней с момента появления признаков
улучшения состояния; при невозможности
взять кровь на посев отменить ампициллин,
назначить цефотаксим в/в в дополнение к
гентамицину на 7 дней с момента появления
признаков улучшения состояния;
2. После прекращения АБТ наблюдение в течение
24 часов: если признаки сепсиса вновь
появляются назначить повторное обследование
и АБТ.
46.
Критерии отменыантибактериальной терапии
(Рооз Р. и соавт., 2011г.)
Стабилизация состояния пациента (отсутствие
клинических проявлений течения инфекционного
процесса);
Нормативные показатели уровня маркеров
воспаления (СРБ, ПКТ и др.);
Отсутствие воспалительных изменений в
клиническом анализе крови (лейкоцитоз, сдвиг
лейкоцитарной формулы «влево», нейтрофилез,
повышение нейтрофильного индекса, токсическая
зернистость);
Отрицательная гемокультура;
Положительная динамика рентгенологической
картины при отсутствии инфильтративных теней в
легких
47.
Дополнительнаятерапия
ПЕНТАГЛОБИ
Н–
иммуноглобул
ин,
содержащий
все три класса:
76% Ig G
12% Ig A
12% Ig M
IgM обязателен для элиминации
бактерий и эндотоксинов.
Внутривенные иммуноглобулины:
используются в качестве адъюванта
перспективены для профилактики
и лечения неонатального сепсиса
модулируют иммунную систему
новорожденного, в том числе
миелоидные гемопоэтические
факторы роста
У новорожденных имеется дефицит IgM
антител,т.к. материнские IgM не
передаются зародышу в период гестации
48.
Гипоксическая ишемическаяэнцефалопатия (ГИЭ) – поражение
головного мозга, которое развивается
в первые часы жизни и
характеризуется комплексом
неврологических нарушений
различной степени тяжести,
наступивших в результате асфиксии
при рождении.
Церебральная ишемия (ЦИ) – это
состояние, которое возникает в
результате широкого спектра причин,
приводящих к ишемии мозга, таких,
как сепсис, шок, ГИЭ, респираторный
дистресс-синдром и прочее.
49.
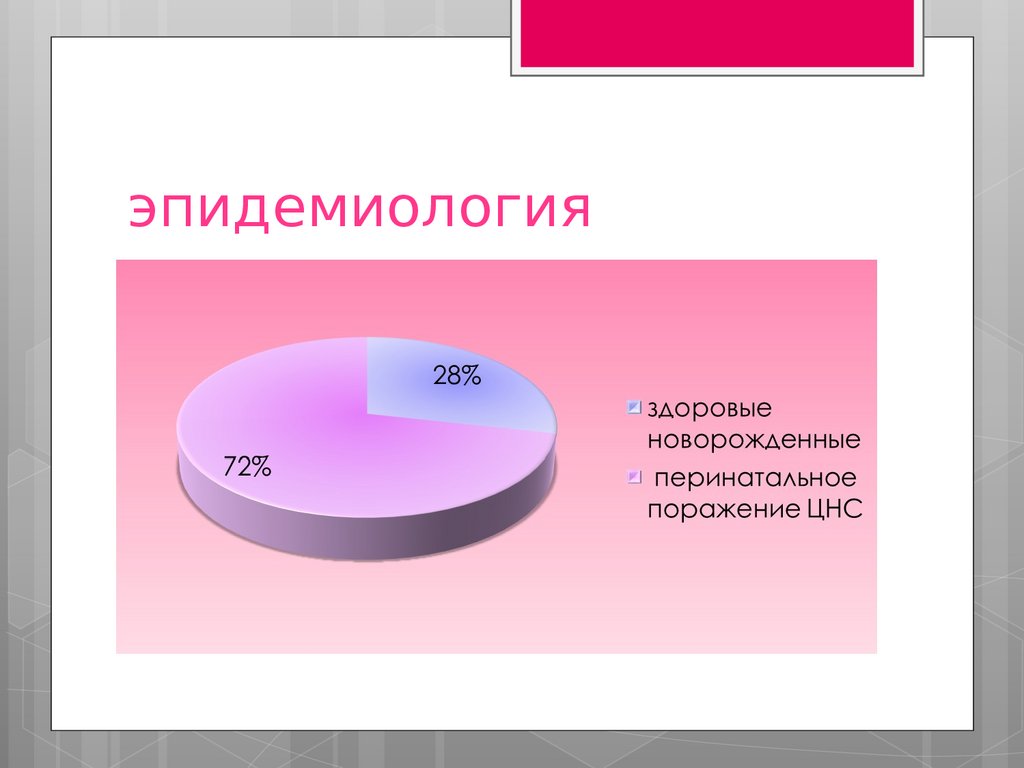
эпидемиология50.
51.
Перинатальный период52.
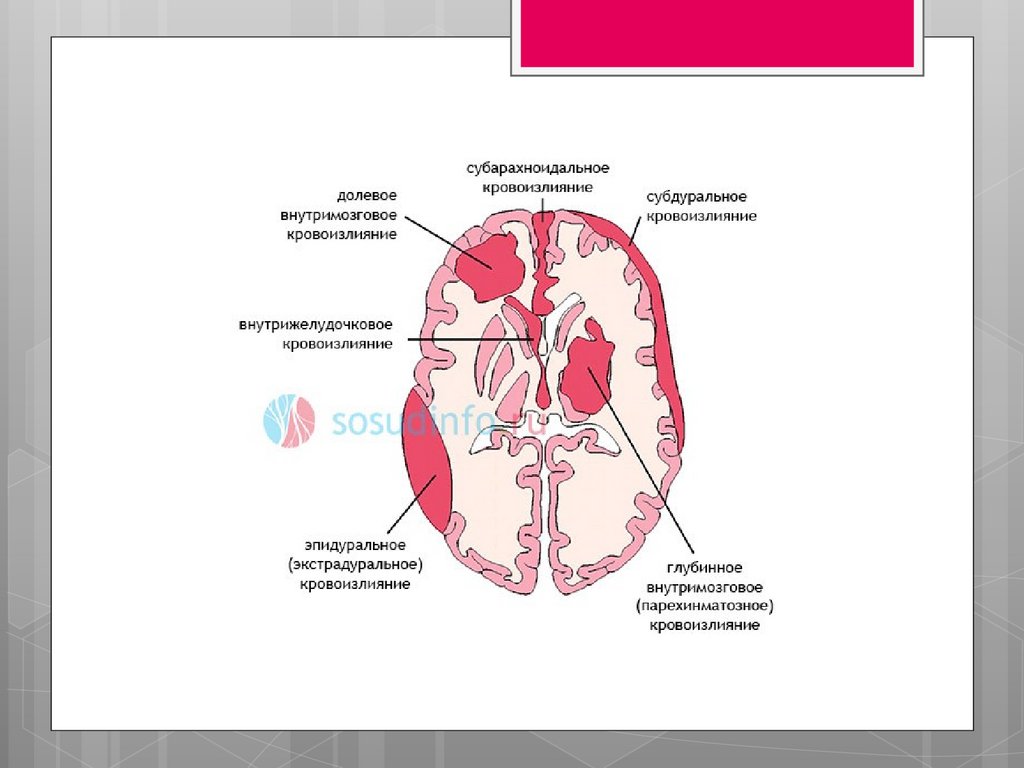
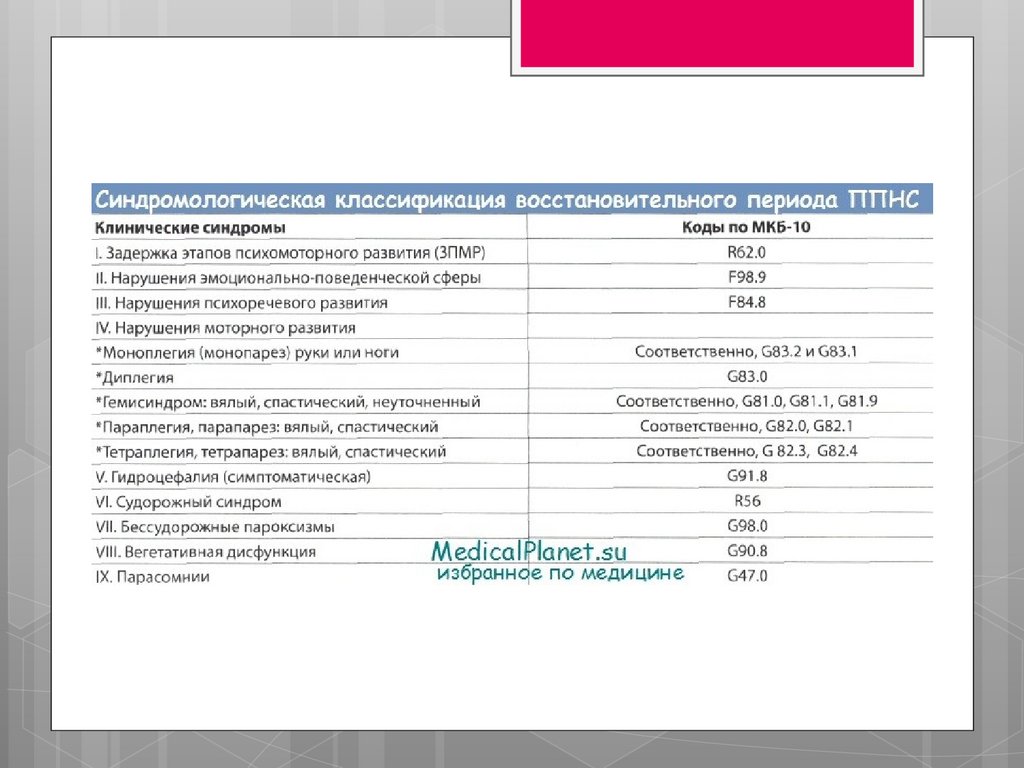
Классы МКБ-10 /Другие нарушения церебрального
статуса у новорожденного (P91)
Ишемия мозга P91.0
Перивентрикулярные кисты (приобретенные) у новорожденного
P91.1
Церебральная лейкомаляция у новорожденного P91.2
Церебральная возбудимость новорожденного P91.3
Церебральная депрессия у новорожденного P91.4
Неонатальная кома P91.5
Гипоксическая ишемическая энцефалопатия новорожденного
P91.6
Приобретенная гидроцефалия новорожденного P91.7
Постгеморрагическая гидроцефалия новорожденного
Другие уточненные нарушения со стороны мозга у
новорожденного P91.8
Нарушение со стороны мозга у новорожденного, неуточненное
P91.9
53.
54.
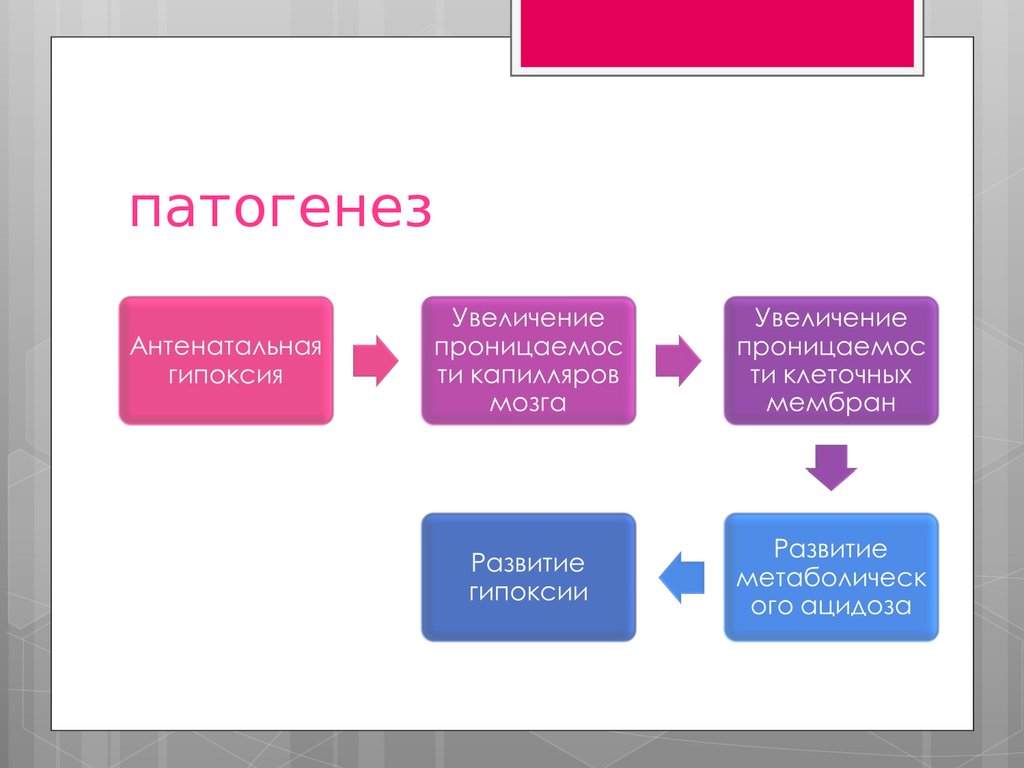
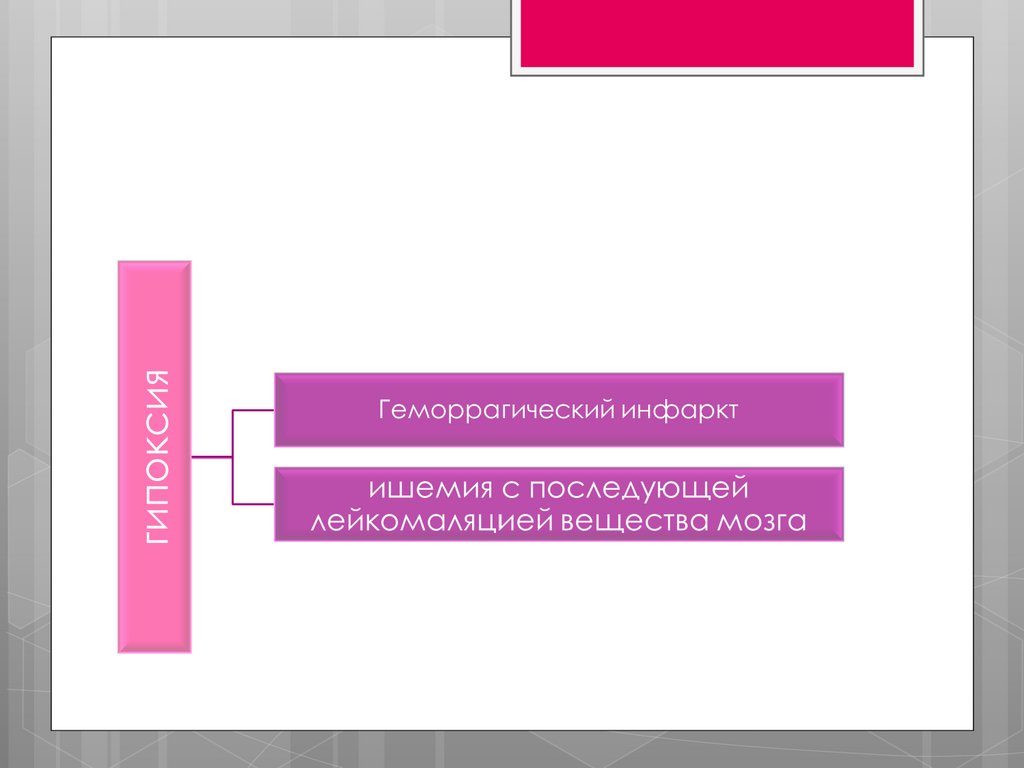
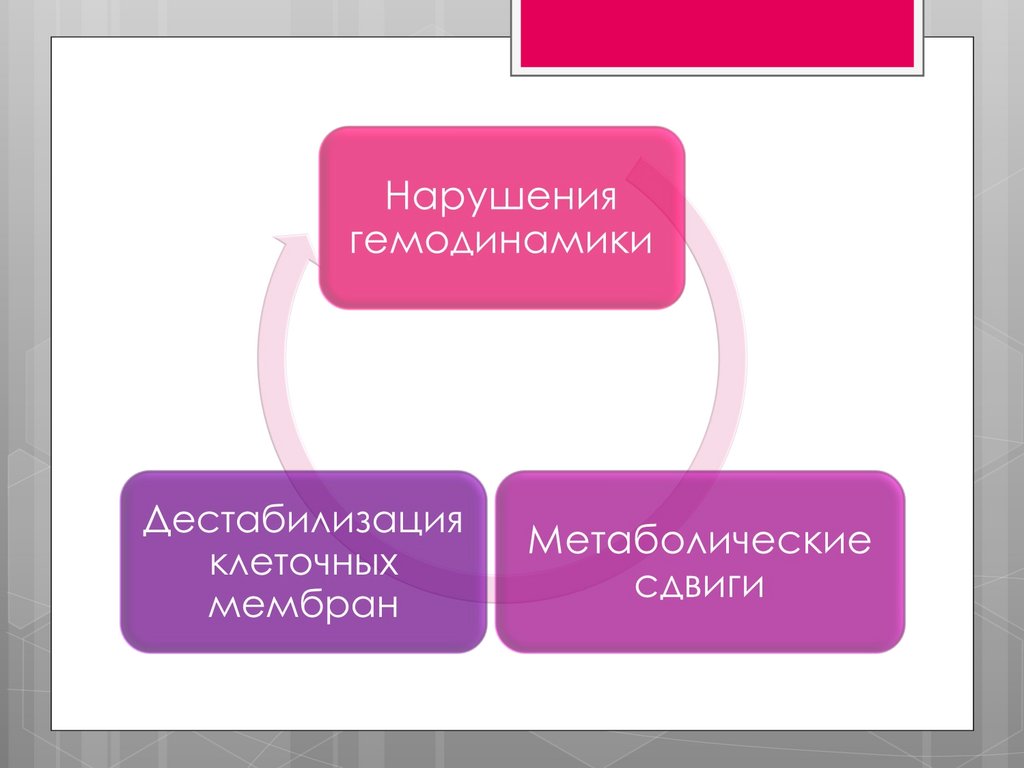
патогенез55.
56.
Манипуляции,способствующие
возникновению ишемии
57.
58.
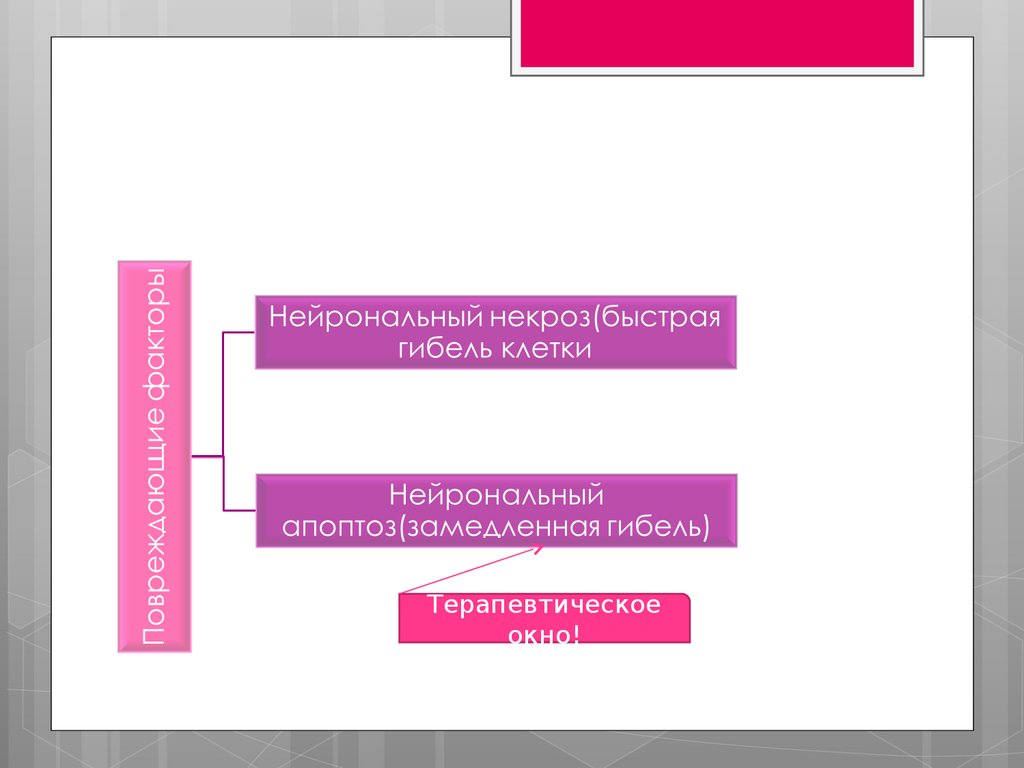
Терапевтическоеокно!
59.
классификация60.
Последствияперинатального
поражения ЦНС
Клиническая картина
61.
расстройство вегетативнойавтономной
нервной системы (G90.9)
Характерны: лабильность сердечного
ритма и АД, изменения со стороны
кожных покровов (мраморность, симптом
арлекина), выраженный дермографизм,
цианоз, гипергидроз, терморегуляторная
дисфункция, дискинезии желудочнокишечного тракта, постнатальная
гипотрофия.
Исходы: компенсация неврологических
нарушений на фоне проводимой
консервативной терапии к 3-6 мес. жизни.
62.
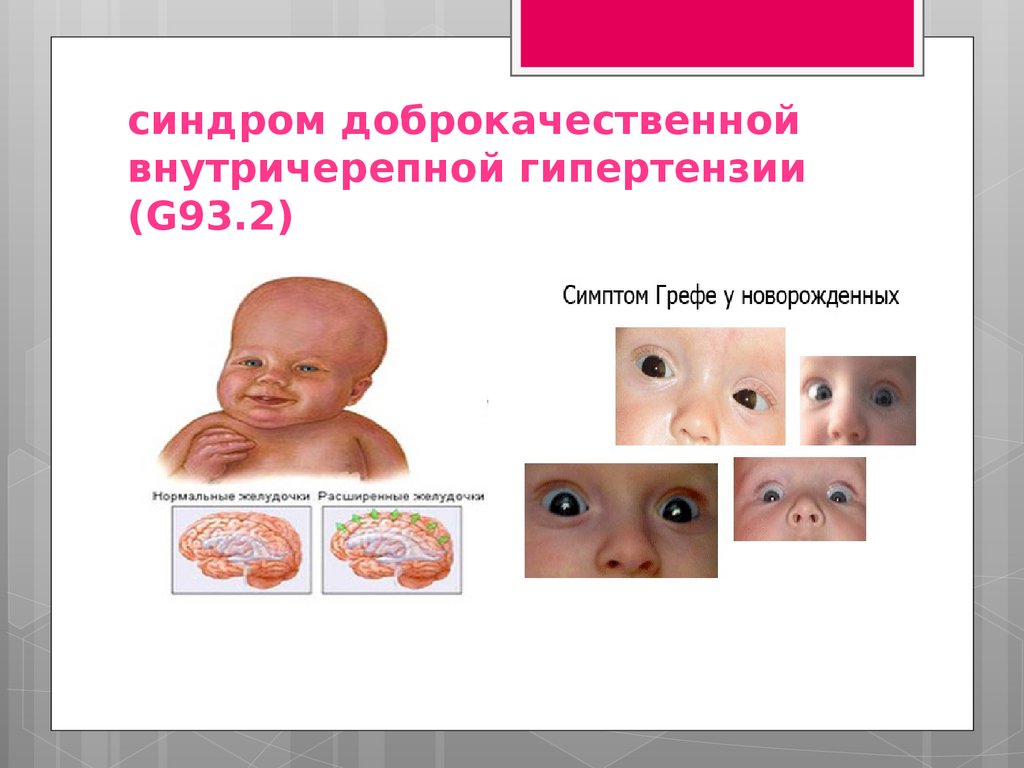
синдром доброкачественнойвнутричерепной гипертензии
(G93.2)
63.
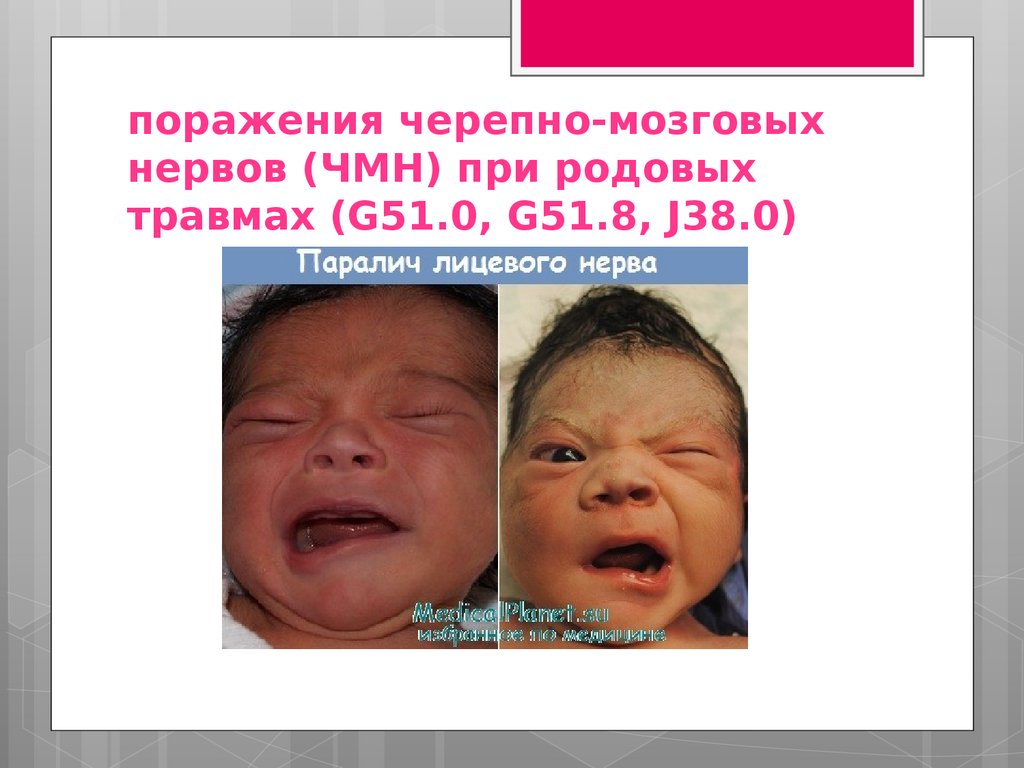
поражения черепно-мозговыхнервов (ЧМН) при родовых
травмах (G51.0, G51.8, J38.0)
64.
Травматическое повреждениегортанного нерва сопровождается
нарушениями глотания и дыхания.
Поражение нерва может возникать
при его механическом сдавлении как
внутриутробно так и при чрезмерном
боковом сгибании головы во время
извлечения плода.
65.
различные формы гидроцефалии(G91.0,
G91.1, G91.2, G91.8)
66.
Обструктивная форма67.
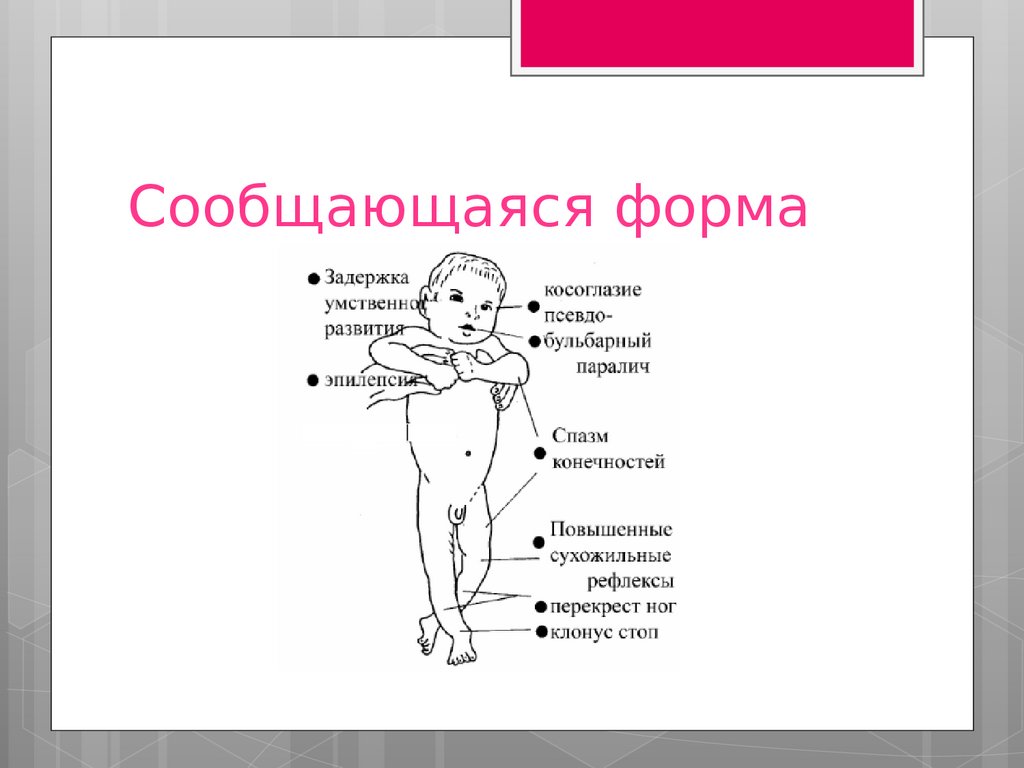
Сообщающаяся форма68.
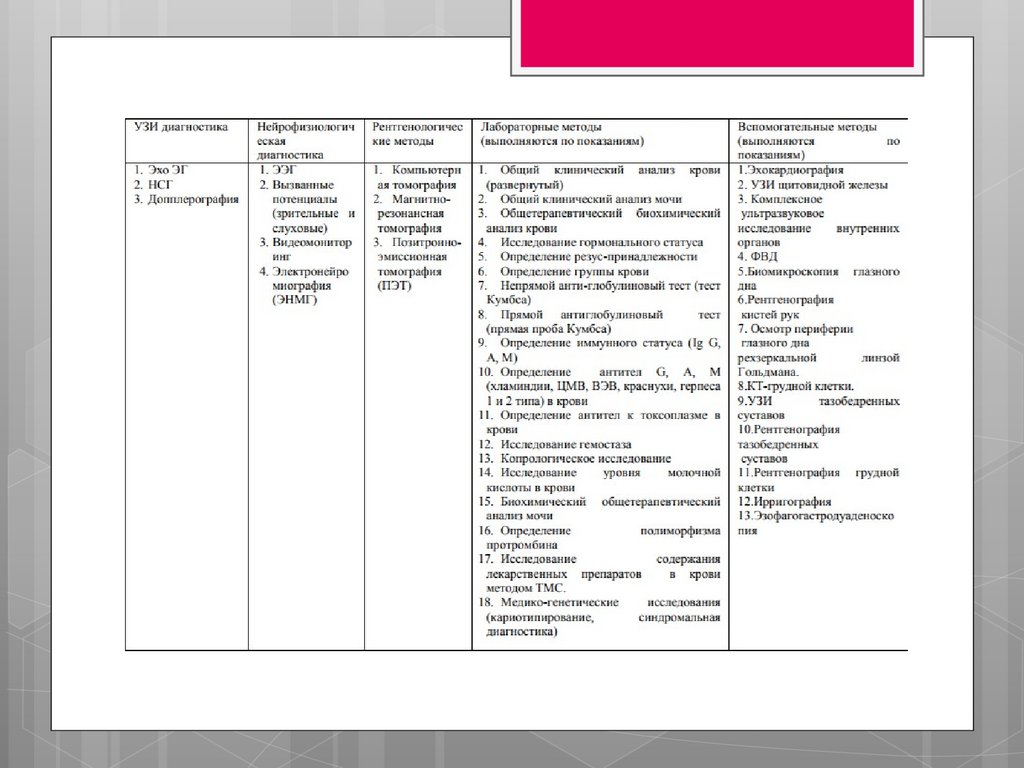
ДИАГНОСТИКАДиагноз ПП ЦНС устанавливается на основе
анализа клинико-анамнестических и
лабораторно-инструментальных данных.
Проводится полный клинический осмотр и
оценка неврологического статуса
определение положения и общего состояния,
позы, спонтанной и стимулированной
двигательной активности, изменений
мышечного тонуса и выраженности
рефлексов, черепно-мозговой иннервации,
состояние черепных нервов и родничков,
наличие очаговой симптоматики.
69.
70.
лечение71.
72.
73.
профилактикаоздоровление женщин детородного возраста;
выявление и лечение патологии беременных;
транспортировка in utero;
качественное и адекватное родовспоможение;
эффективная первичная реанимация
новорожденных детей;
оздоровление жизни общества и окружающей
среды (социально ориентированная
политика органов государственной власти,
пропаганда здорового образа жизни и работа
по улучшению экологической обстановки);
74.
Тактика веденияI этап выхаживания (реанимационное
отделение)
II этап выхаживания (отделение
патологии новорожденных)
III этап – реабилитация (отделения
восстановительного лечения детей с
перинатальной патологией, отделения
патологии детей раннего возраста)
IV этап – диспансерное наблюдение в
амбулаторно-поликлинических условиях
и наблюдение у специалистов.
75.
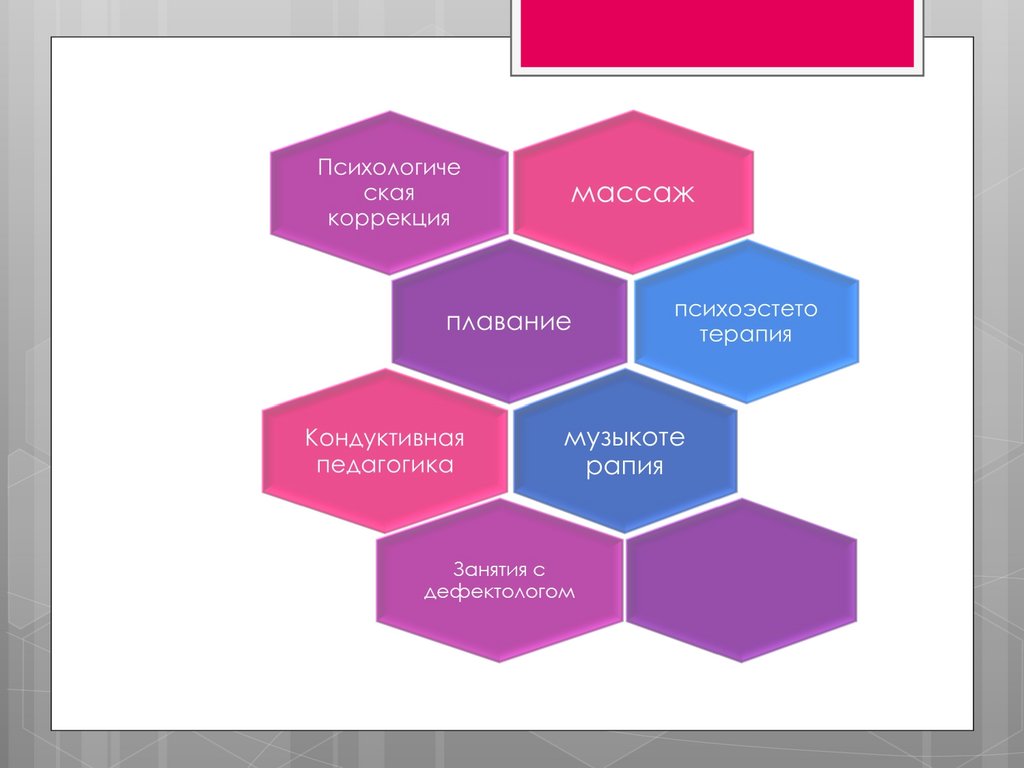
Комплекс диагностических ивосстановительных мероприятий
специализированной медицинской
помощи детям с ППП ЦНС проводят в
стационаре в течение 21 дней (в
среднем).
76.
В дальнейшем пациент с последствиямипоражения ЦНС наблюдается неонатологом
(педиатром) и неврологом в амбулаторнополиклинических условиях. Кратность
устанавливается индивидуально, на
основании степени тяжести состояния,
прогноза основной патологи и сопутствующих
нарушений – от 1 раза в месяц до 3-4 раз в год
на протяжение первого и второго года жизни.
Далее, в зависимости от степени тяжести
состояния, исходов и эффекта проведенной
терапии, 1 раз в 2 – 6 месяцев.
77.
прогнозВосстановление функций ЦНС
зависит от степени тяжести
первичного повреждения. Учет
степени тяжести поражения и
индивидуальных особенностей
каждого ребенка играет важную роль
в процессах восстановления и при
разработке персонифицированной
программы реабилитации.



















































 Медицина
Медицина








