Похожие презентации:
Неотложная помощь детям при дыхательной и сердечно-сосудистой недостаточностях
1.
2.
Лихорадка (лат. febris, гр. pyreksia)–это неспецифическая защитноприспособительная реакция организма,
выработавшаяся в процессе эволюции и
характеризующаяся терморегуляторным
повышением температуры тела.
3.
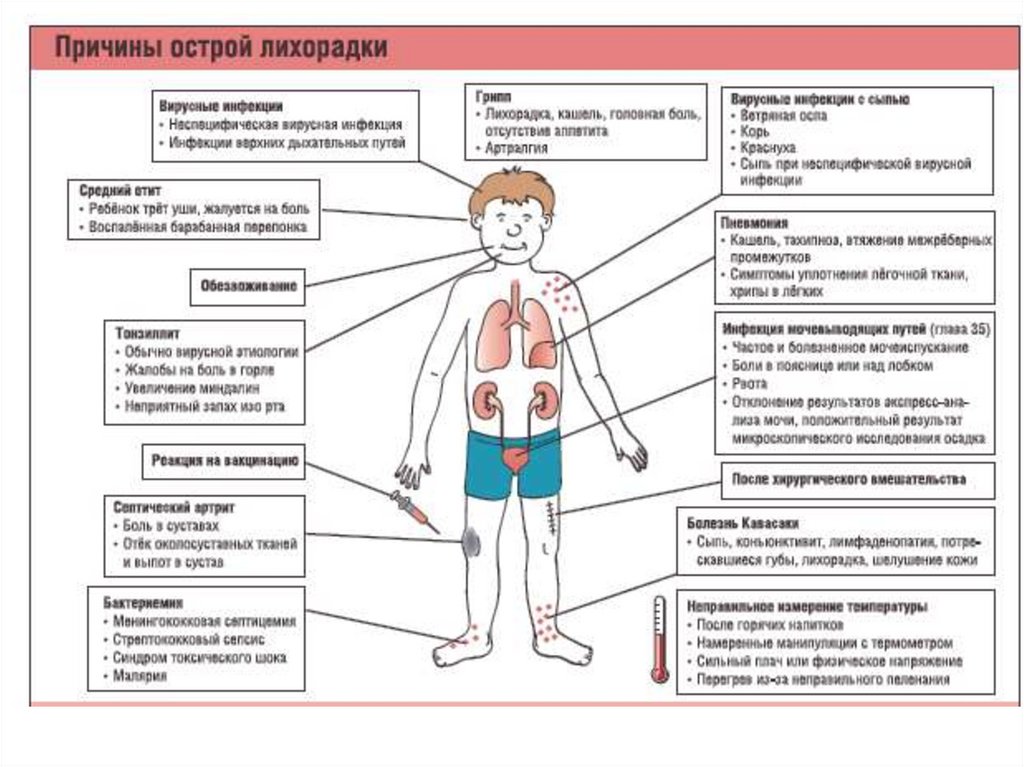
По уровню подъема температуры:субфебрильная (37,1-37,9 ̊С);
фебрильная (38-39,5 ̊С);
пиретическая (39,6-40,9 ̊С);
гиперпиретическая (свыше 41 ̊С).
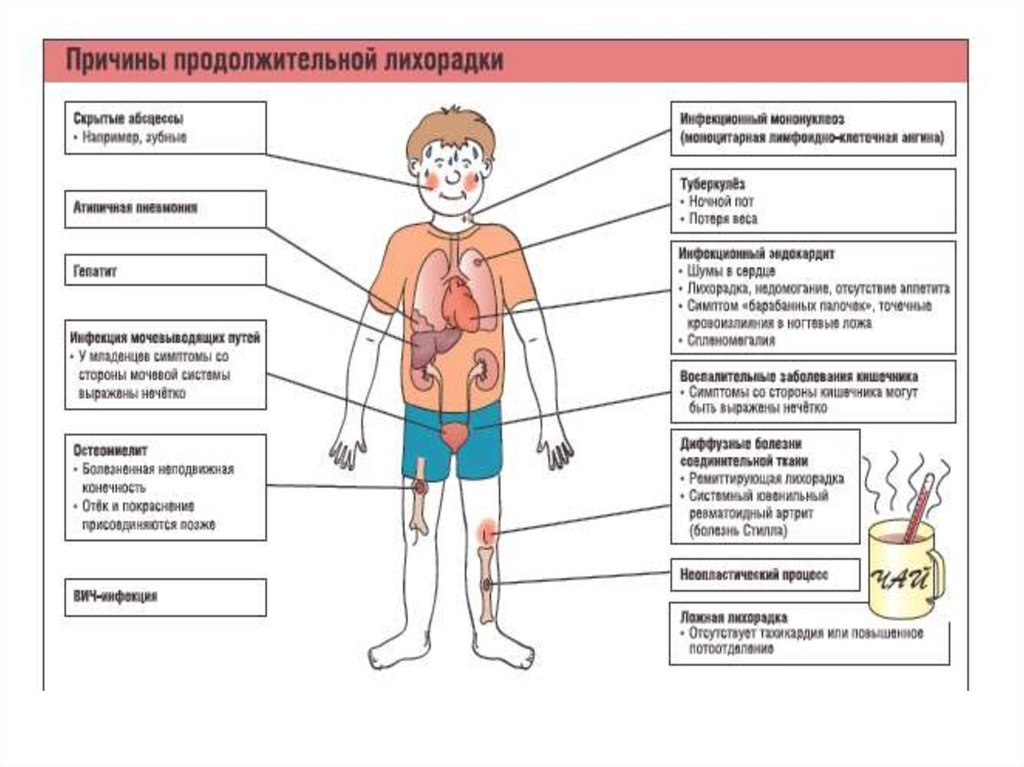
По длительности:
эфемерная (до 2 суток);
острая (2-15 суток);
подострая (16-45 суток);
хроническая (свыше 45 суток).
4.
5.
6.
1) Период нарастания температуры.2) Период максимальной температуры.
3) Период снижения температуры.
7.
• В начальном периоде повышениетемпературы сопровождается ознобом,
головной болью, ухудшением общего
состояния. У детей 1 года жизни этому
нередко может предшествовать рвота.
• Период максимального повышения
температуры характеризуется ухудшением
общего состояния: появляется ощущение
тяжести в голове, чувство жара, резкая
слабость, ломота во всем теле. Чаще чем у
взрослых, возникает возбуждение, которое
выражено, нередко отмечаются судороги.
Возможны бред и галлюцинации.
8.
Лихорадочный процесс способен влиятьна дыхательную функцию повышением
частоты дыхания. На каждый 1 °С свыше
37 °С число дыхательных движений больше
на 4 дыхания в минуту, а число сердечных
сокращений – на 20 ударов в минуту.
9.
• Период снижения температуры тела можетпротекать критически либо литически. В первом
случае температура тела падает быстро (с 40°С до
36°С), т.е. критически. Одновременно происходит
резкое снижение сосудистого тонуса и
артериального давления. Пульс становится слабым,
нитевидным. У ребенка развивается слабость,
обильное потоотделение, конечности становятся
холодными на ощупь. Такое состояние, называется
кризисом, требует экстренных мероприятий.
Постепенное снижение температуры тела,
называется литическим, сопровождается
небольшой испариной и умеренной слабостью.
Ребенок, как правило, засыпает.
10.
Клиническая диагностика проводится наоснове рабочей классификации лихорадок у
детей, в которой рассматриваются два
основных варианта:
При “красной”, или “розовой”, или
“теплой”, или “доброкачественной” лихорадке
кожные покровы умеренно гиперемированы,
кожа на ощупь горячая, может быть влажная
(усиленно потоотделение), поведение ребенка
практически не страдает, теплопродукция
соответствует теплоотдаче, отсутствуют
признаки централизации кровообращения.
Этот вариант лихорадки прогностически
благоприятный.
11.
“Белая”, или “бледная”, или “холодная”,или “злокачественная” лихорадка
сопровождается выраженными признаками
централизации кровообращения. Кожа
бледная с «мраморным» рисунком, оттенок
губ и кончиков пальцев цианотичный,
конечности холодные. Характерны
ощущение холода, озноб. Наблюдаются
тахикардия и одышка, могут отмечаться
судороги и бред.
12.
• это состояние глубокого нарушениятерморегуляции у детей с повышением
температуры тела до 39 ° С и более за счет
избыточной теплопродукции и ограничения
теплоотдачи.
При этом избыточная теплопродукция возникает в
результате непосредственного действия на
диенцифальную область микробных токсинов,
вирусов, аутоантител, образовавшихся при травме
или оперативном вмешательстве.
13.
• Гипертермический синдром неравнозначенсостоянию обычной гипертермии, ибо в первом
случае развивается парадоксальная патологическая
реакция организма, а во втором эта реакция носит
защитный характер. Типичным признаком для
гипертермического синдрома является бледность
кожных покровов с цианотичным оттенком, а для
гипертермии – их гиперемия. Наиболее опасны
гиперпиретическая (свыше 41 °С) температура тела,
при которой отмечаются глубокие церебральные,
дыхательные, циркуляторные и обменные
расстройства. Следует иметь в виду, что
температура тела 38-40 °С также переносится
некоторыми детьми очень тяжело и может
угрожать жизни больного, ибо в детском организме
грубо нарушаются механизмы гомеостаза.
14.
Неотложная помощьПри выборе терапевтической практики
необходимо учитывать степень выраженности,
длительность и клинику лихорадки, возраст
ребенка, степень эффективности
предпринятых лечебных мероприятий,
наличие в анамнезе сведений о
перинатальной патологии нервной системы,
судорожного синдрома, врожденного порока
сердца, гипертензионного и гидроцефального
синдромов и других прогностически
неблагоприятных факторов риска.
15.
Проводить терапию необходимо отпростого к сложному.
При “розовой” лихорадке:
• назначают внутрь или ректально
парацетамол в разовой дозе 10-15 мг/кг, в
крайних случаях возможно применение
ацетилсалициловой кислоты в той же
возрастной дозе;
• детям старше года в качестве стартовой
терапии рекомендуется ибупрофен в
разовой дозе 5-10 мг/кг;
16.
• используют физические методыохлаждения (обтирание водой
комнатной температуры, холод на
область крупных сосудов, пузырь со
льдом на расстоянии примерно 4 см
над областью головы). Обтирание
начинают сразу после назначения
жаропонижающих препаратов.
Однократное применение физических
мер должно продолжаться не более
30-40 мин;
17.
• если температура тела не снижается, тожаропонижающие препараты вводят
внутримышечно: 50% раствор анальгина
(метамизола) детям до 1 года – из расчета 0,01
мл/год жизни в сочетании с 2.5% раствором
пипольфена детям до года в дозе 0,01 мл/кг,
старше 1 года – 0,1 мл/год жизни, но не более
1 мл (возможно использовать растворы
тавегила или супрастина) или аспизол из
расчета 10 мг/кг массы тела;
• при неэффективности вышеописанной
терапии в течение 30 минут неотложные
мероприятия проводят так же, как при “белой”
лихорадке.
18.
• В период максимального повышениятемпературы тела ребенка необходимо
часто поить: давать жидкость в виде
фруктовых соков, морсов, минеральных
вод. При повышении температуры тела
выше 37 °С на каждый градус требуется
дополнительное введение жидкости из
расчета 10 мл на 1 кг массы тела.
Например: ребенку 8 месяцев с массой тела
8 кг при температуре тела 39 °С
дополнительно необходимо 160 мл
жидкости.
19.
При “белой” лихорадке в качестве стартовойтерапии возможны 2 варианта:
• Внутримышечное введение 50% раствора анальгина
из расчета
0,1 мл/ год жизни, 2% раствор
папаверина детям до года 0.1-0.2 мл, старше 1 года
– 0.1-0.2 мл/год жизни или раствора но-шпы в дозе
- 0,1мл/год жизни (для детей школьного возраста –
1% раствор дибазола в дозе 0,1 мл/год жизни) в
сочетании с 2.5% раствором пипольфена из расчета
0,1 мл/год жизни, вместо пипольфена возможно
использование раствора тавегила или супрастина
в те же дозах.
• Внутримышечное введение анальгина (аспизола)
(дозы указаны) и 1% раствора никотиновой кислоты
из расчета 0,05 мл/кг. Эта схема наиболее пригодна
для детей старшего возраста.
20.
При неэффективности одного варианта стартовойтерапии можно использовать второй.
При нарастающих и выраженных признаках централизации
кровообращения (разница между аксилярной и ректальной
температурой составляет более 1°С) назначают 0, 25%
раствор дроперидола из расчета 0,1 мл/кг внутримышечно в
сочетании с жаропонижающими средствами.
При наличии у больного признаков «судорожной
готовности» или судорожного синдрома лечение лихорадки
независимо от её варианта начинают с введения 0.5%
раствора диазепама (седуксена, реланиума, сибазона,
валиума) из расчета 0,1 мл/кг массы тела, но не более 2.0 мл
однократно.
Лечение лихорадки обязательно сопровождают
проведением оксигенотерапии.
21.
Оценка эффективности терапии• При “розовой” лихорадке
эффективным считают снижение
аксилярной температуры тела на
0.5°С за 30 минут.
• Положительным эффектом при
“белой” лихорадке считают её
переход в “розовую” и снижение
аксилярной температуры тела на
0.5°С за 30 минут.
22.
ПОБОЧНЫЕ ЭФФЕКТЫ ЖАРОПОНИЖАЮЩИХ ПРЕПАРАТОВ.Не менее эффективным жаропонижающее действием обладают НПВС, но они оказывают
повреждающее влияние на слизистую оболочку ЖКТ, изменяют почечный кровоток. Этим по
большей части и обусловлены многочисленные побочные эффекты этих препаратов:
возникновение язв слизистой оболочки желудка и желудочно-кишечных кровотечений,
почечной недостаточности и т.д.
Ацетилсалициловая кислота, помимо вышеперечисленных побочных эффектов,
приводит к торможению агрегации тромбоцитов, что может обусловить геморрагический
синдром. Этот препарат может способствовать развитию синдрома Рея
(гепатоцеребральной недостаточности), летальность при котором достигает 50%. С 1999 г.
документированы противопоказания для использования ацетилсалициловой кислоты как
жаропонижающего средства при острых вирусных инфекциях (грипп и другие ОРВИ,
ветряная оспа и пр.) у детей до 15 лет.
Метамизол натрия (анальгин) способен вызывать значительные нарушения гемопоэза,
вплоть до агранулоцитоза, несовместимого с жизнью. Побочные эффекты его часто
непредсказуемы. Во многих странах мира препарат выведен с фармацевтического рынка
или применение его резко ограничено и контролируется как у детей, так и у взрослых.
В связи с высокой гепатотоксичностью следует ограничить использование у детей в
качестве жаропонижающего средства нестероидный противовоспалительный препарат
селективного действия нимесулид.
23.
24.
25.
26.
27.
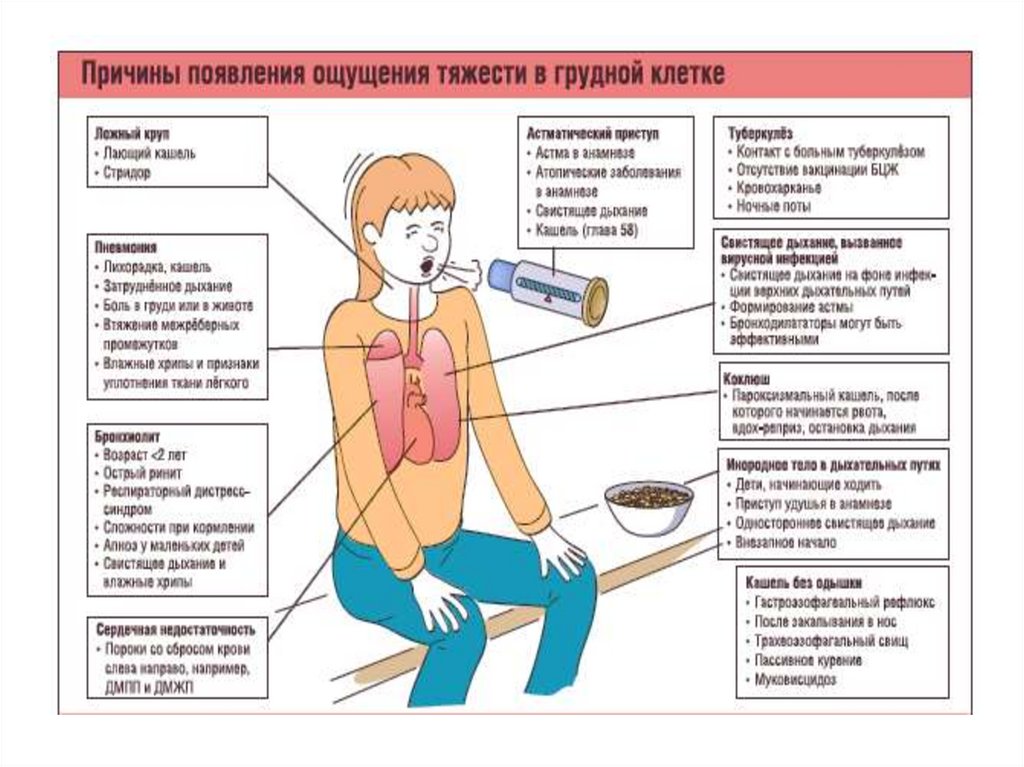
Неотложные состояния при обструкциях
Острый стенозирующий ларинготрахеит (ложный круп)
- это обструкция верхних дыхательных путей ниже голосовых
связок, имеющая вирусную или вирусно-бактериальную
этиологию, сопровождающaяся развитием острой
дыхательной недостаточности.
Стеноз чаще возникает у детей в возрасте от 6 мес. до 2 лет.
Диагностика
Для определения тактики и объема неотложных лечебных
мероприятий необходимо оценить форму и стaдию ОСЛ.
Различают 3 клинико-морфологические формы ОСЛ:
отечную — инфекционно-аллергического происхождения;
инфильтративную — вирусно-бактериальной этиологии;
обтурационную — c нисходящим бактериaльным процессом
(истинный дифтерийный круп).
28.
Выделяют 4 стадии стеноза гортани:• 1-я — компенсированная. Проявляется осиплым голосом, грубым,
лающим кашлем и только при беспокойстве ребенка умеренной
инспираторной одышкой без участия вспомогательной дыхательной
мускулатуры, с небольшим пероральным цианoзом;
• 2-я — субкомпенсированная. Проявляется беспокойством ребенка,
тахикардией, частым лающим кашлем, одышкой c участием
вспомогательной мускулатуры в покое, пероральным цианозом, не
исчезающим после кaшля;
• 3-я — декомпенсированная. Проявляется резким ухудшением
состояния ребенка, бледностью, цианотичностью кожи, шyмным
дыханием c выраженной инспираторной одышкой и глубоким
втяжением на вдохе эпигастральной области, межреберных
промежутков, надключичных и яремных ямок, разлитым цианозом,
парадоксальным пульсом;
• 4-я — терминалъная. Ребенок пытaется вдохнуть, напрягая мышцы
шеи, хватает открытым ртом воздух; пульс нерегулярный, могут быть
судороги, развивается гипоксическaя кома, a затем — полная
асфиксия.
• ОСЛ протекает при субфебрильной температуре тела.
29.
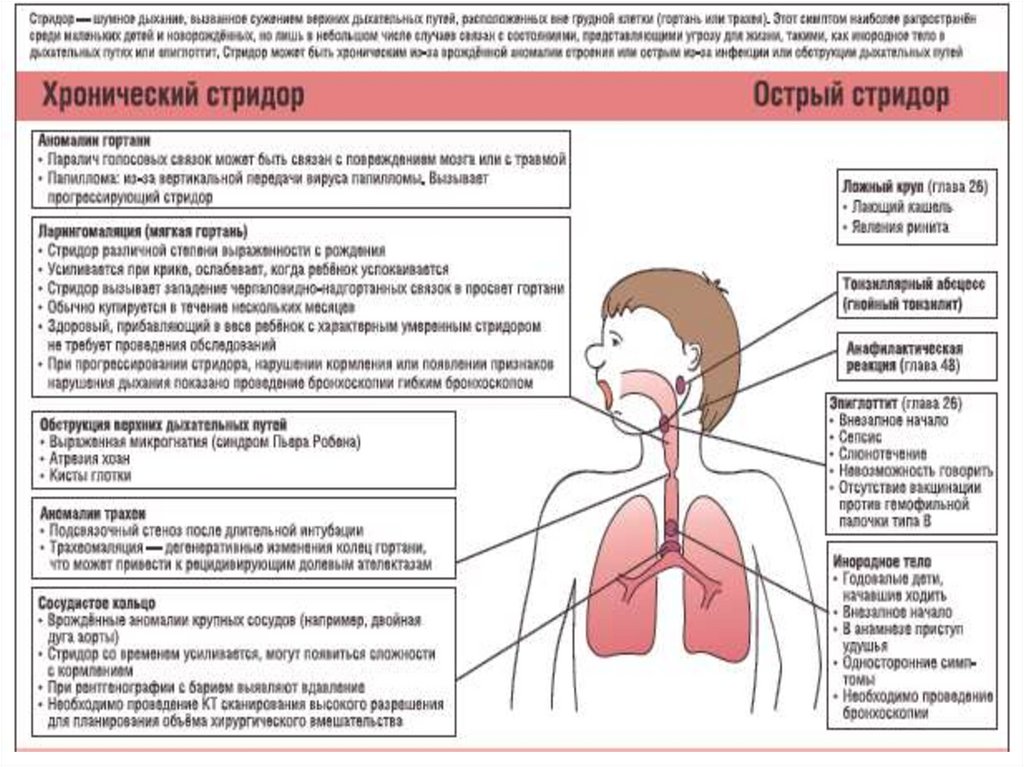
Дифференциальная диагностикапроводится с врожденным стридором,
синдромом спазмофилии с ларингоспазмом,
инородным телом верхних дыхательных путей,
эпиглоттитом, травмами гортани, ангиной
Людвига, заглоточным и паратонзиллярным
абсцессами, мононуклеозом.
Неотложная помощь
• Основная задача — уменьшение отечного
компонента стеноза и поддержание свободной
проходимости дыхательных путей. Всем детям
со стенозом со 2-й по 4-ю стадии необходимо
проводить оксигенотерапию.
• При стенозе 1-й стадии — теплое щелочное
литье,
30.
ТАКТИКА ЛЕЧЕНИЯ НААМБУЛАТОРНОМ УРОВНЕ
На амбулаторном уровне лечение получают дети с ларингитом
легкой степени тяжести. Создается эмоциональный и психический
покой, доступ свежего воздуха и комфортное положение для ребенка.
При появлении затруднения вдоха в покое ребенок
госпитализируется в стационар. Немедикаментозное лечение:
• Режим – постельный на период лихорадки с последующим
расширением по мере купирования симптомов интоксикации.
• Диета– легкоусвояемая пища и частое дробное теплое питье.
Медикаментозное лечение:
При легкой степени тяжести:
· будесонид 0,5 мг ингаляционно через небулайзер с 2 мл
физиологического раствора, через 30 мин повторить ингаляцию
(суточная доза с 3 мес. до 2мг); до 1 года – 0,25-0,5 мг; после года – 1,0
мг;
· по показаниям – жаропонижающая терапия – для купирования
гипертермического синдрома
свыше 38,5 С назначается
ацетаминофен 10- 15 мг/кг с интервалом не менее 4 часов, не более
трех дней через рот или perrectum или ибупрофен в дозе 5-10 мг/кг
детям старше 1 года не более 3-х раз в сутки через рот
31.
Дальнейшее ведение:мониторинг в течение 4 часов по критериям:
общее состояние, частота дыхания с
динамикой купирования инспираторной
одышки, состояние голоса, окраски кожи
(бледности) и другим признаки гипоксии.
Мониторинг проводится в промежутки: через
30 минут, 1 час, 2 часа с повторной оценкой,
затем 4 часа с оценкой и передачей на актив.
Индикаторы эффективности лечения:
· отсутствие затрудненного вдоха;
· отсутствие дыхательной недостаточности.
32.
Немедикаментозное лечение:• режим постельный на период лихорадки с
последующим расширением по мере
купирования симптомов интоксикации;
• Диета: стол №13 – легкоусвояемая пища и
частое дробное питье;
• NB! Эмоциональный и психический покой,
комфортное положение для ребенка.
Медикаментозное лечение
• всем детям со стадией стеноза 2-й по 4-ю –
оксигенотерапия.
33.
При средней степени тяжести стенозе II степени:• · будесонид 1 мг ингаляционно через небулайзер с 2 мл
физиологического раствора, через 30 мин повторить ингаляцию
(суточная доза с 3 мес – 2 мг);
• · в случае неполного купирования стеноза при отсутствии эффекта
ингаляции дексаметазон 0,6 мг / кг массы тела или преднизолон 2-5
мг/кг в/м или в/в;
• · при сочетании симптомов крупа с бронхообструктивным синдромом в
камеру небулайзера дополнительно к будесонид суспензии добавить
бронхолитик (сальбутамол);
• · по показаниям жаропонижающая терапия – для купирования
гипертермического синдрома свыше 38,5оС назначается ацетаминофен
10- 15 мг/кг с интервалом не менее 4 часов, не более трех дней через
рот или perrectum или ибупрофен в дозе 5-10 мг/кг детям старше 1 года
не более 3-х раз в сутки через рот;
34.
При тяжелой степени тяжести –стенозе III степени:
· будесонид 2 мг ингаляционно через небулайзер с 2 мл физиологического
раствора; · внутривенное введение дексаметазона из расчета 0,7 мг / кг или
преднизолона 5-7 мг/кг;
· при необходимости – интубация трахеи с проведением сердечно-легочной
реанимационной интенсивной терапии;
· с целью дезинтоксикационной терапии внутривенная инфузия из расчета 30 –
50 мл /кг с включением растворов: 10% декстрозы (10- 15 мл/кг), 0,9% натрия
хлорида (10-15 мл/кг);
· при сочетании симптомов крупа с бронхообструктивным синдромом в камеру
небулайзера дополнительно к будесонид суспензии добавить бронхолитик
(сальбутамол);
· антибактериальная терапия с учетом возможных бактериальных
осложненийцефуроксим 50-100 мг/кг/сут в/м 2-3 раза в день- 7 дней;
· по показаниям жаропонижающая терапия – для купирования
гипертермического синдрома свыше 38,5оС назначается ацетаминофен 10- 15
мг/кг с интервалом не менее 4 часов, не более трех дней через рот или
perrectum или ибупрофен в дозе 5-10 мг/кг детям старше 1 года не более 3-х
раз в сутки через рот.
35.
При тяжелой степени тяжести –стенозе IV степени:
• · интубация трахеи с проведением сердечно-легочной
реанимационной интенсивной терапии;
• · внутривенное введение дексаметазона из расчета 0,7 мг / кг
илипреднизолона 5- 7 мг/кг;
• · с целью дезинтоксикационной терапии внутривенная инфузия из
расчета 30 – 50 мл /кг с включением растворов: 10% декстрозы (10- 15
мл/кг), 0,9% натрия хлорида (10-15 мл/кг);
• · для купирования гипертермического синдрома свыше 38,5°С
назначается ацетаминофен 10-15 мг/кг с интервалом не менее 4
часов, не более трех дней через рот или perrectum или ибупрофен в
дозе 5-10 мг/кг не более 3-х раз в сутки через рот; ·
антибактериальная терапия- цефуроксим 50-100 мг/кг/сут в/м 3 раза в
день;
• или · цефтриаксон 50 -80 мг/кг в/м или в/в в сочетании с
гентамицином 3-7 мг/кг/сут;
• или· амикацином 10-15 мг/кг/сут 2 раза в день в течение 7- 10 дней
36.
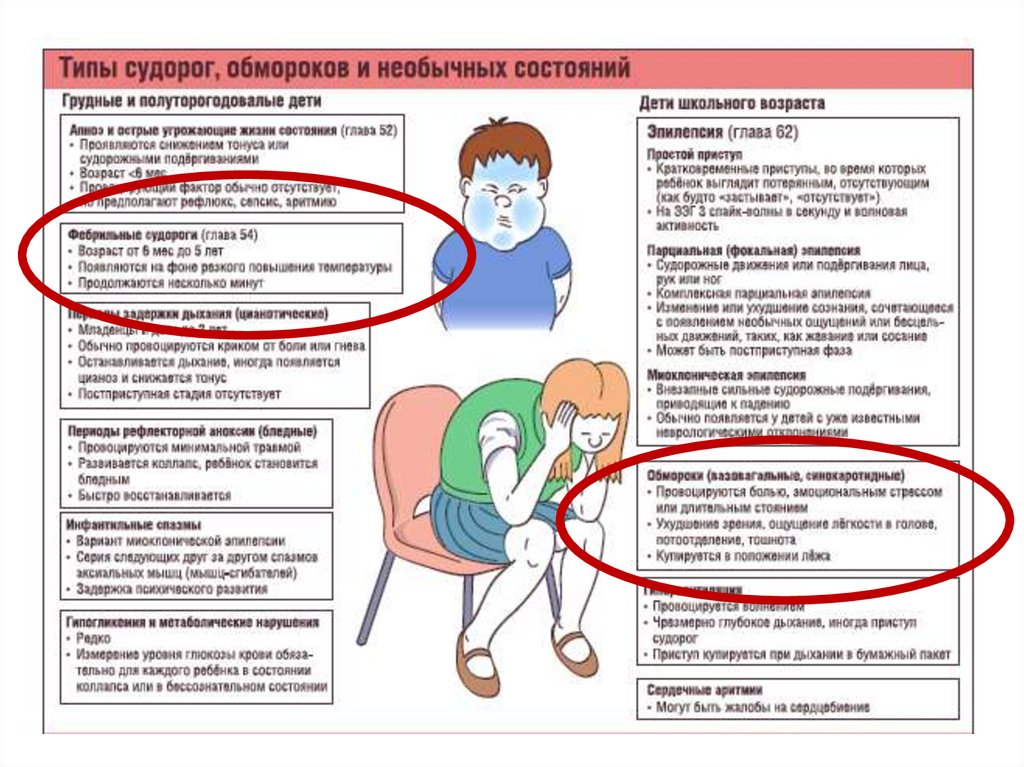
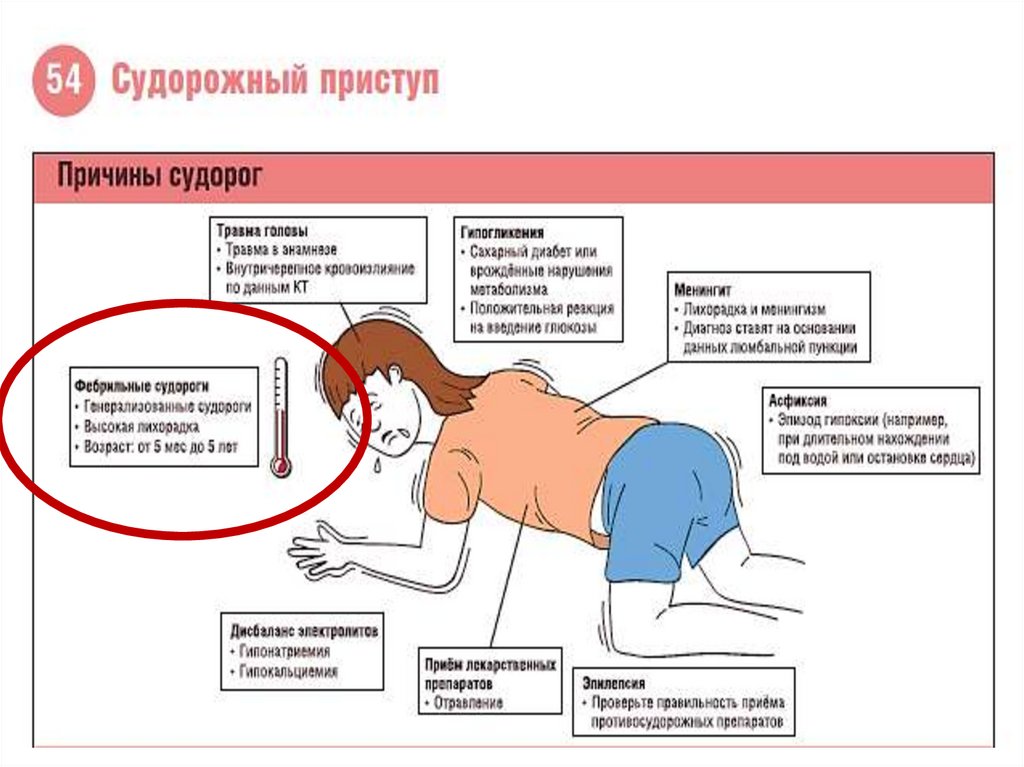
Ларингоспазм— одна из форм явной спазмофилии.
Спазмофилия — заболевание детей
преимущественно раннего возраста, характеризyющееся
склонностью к судорогами повышеннoй нервномышечной возбудимстью вследствие снижения уровня
кальция в организме. Спазмофилия всегда связана c
рахитом.
Ларингоспазм — спазм голосовой щели. Чаще всего
он возникает при плаче, крике, испуге ребенка.
Проявляется звучным или хриплым вдохом и остановкой
дыхaния на несколько секунд в этот момент ребенок
сначала бледнеет, потом у него появляется цианоз, он
теряет сознание. Приступ заканчивается глубоким
звучным вдохом «петушиный крик», после которого
ребенок почти всегда плачет, но уже через несколько
минут приходит в нормальное состояние и часто
засыпает.
• При наиболее тяжелых случаях возможна смерть в
результате внезапной остановки сердца.
37.
Неотложная помощь при ларингоспазме• 1. Уложить ребенка на ровную твердую поверхность. Возможна
остановка сердца, требующая реанимационных мероприятий.
• 2. Расстегнуть стесняющую одежду. Облегчение экскурсии легких.
• 3. Обеспечить доступ свежего воздуха. Развивается кислородная
недостаточность.
• 4. Создать спокойную обстановку. Даже незначительный
раздражитель может спровоцировать повторный приступ
• 5. Лицо с тело ребенка вз6рызнуть холодной водой, или вызвать
раздражение слизистой оболочки носа (пощекотать ватным жгутиком,
подуть в нос, поднести нашатырный спирт, или шпателем нажать на
корень языка). Рефлекторное снятие спазма.
38.
• 6. Обязательно ввести внутривенно глюконат кальция.Причина спазмофилии – гипокальциемия.
• 7. При отсутствии эффекта провести интубацию или
трахеотомию. Обеспечение проходимости дыхательных
путей.
• 8. При остановке сердца - провести непрямой массаж сердца.
Реанимационное мероприятие.
• 9. После восстановления дыхания провести
кислородотерапию. В результате ларингоспазма развивается
гипоксия.
39.
Инородные тела дыхательных путей -одно из самых частых состояний, требующих
немедленной диагностики и лечения у детей. По
локализации следует различать инородные тела
верхних дыхательных путей (глотки, гортани) и
нижних дыхательных путей (трахеи и бронхов).
40.
41.
42.
43.
Диагностика.Основными симптомами инородного тела (ИТ)
дыхательных
путей являются:
Внезапная асфиксия.
Кашель (часто приступообразный).
Одышка инспираторная при ИТ верхних дыхательных путей,
экспираторная при ИТ бронхов.
Свистящее дыхание.
Возможное кровохарканье – из-за повреждения инородными
телами слизистой оболочки дыхательных путей.
Ослабление дыхательных шумов с одной или обеих сторон.
Диагностику инородных тел у детей затрудняет
невозможность установления факта и времени аспирации,
поэтому данный диагноз следует заподозрить у любого
ребенка с развитием ОДН.
44.
Тактика и неотложная помощь• Если пострадавший в состоянии кашлять, дышать или
говорить, не следует осуществлять попытки,
направленные на извлечение инородного тела. Все дети с
ИТ дыхательных путей должны быть госпитализированы в
ЛОР- отделение.
• Попытки извлечения инородных тел из дыхательных путей
производится только у пациентов с прогрессирующей ОДН
представляющей угрозу жизни ребенка.
45.
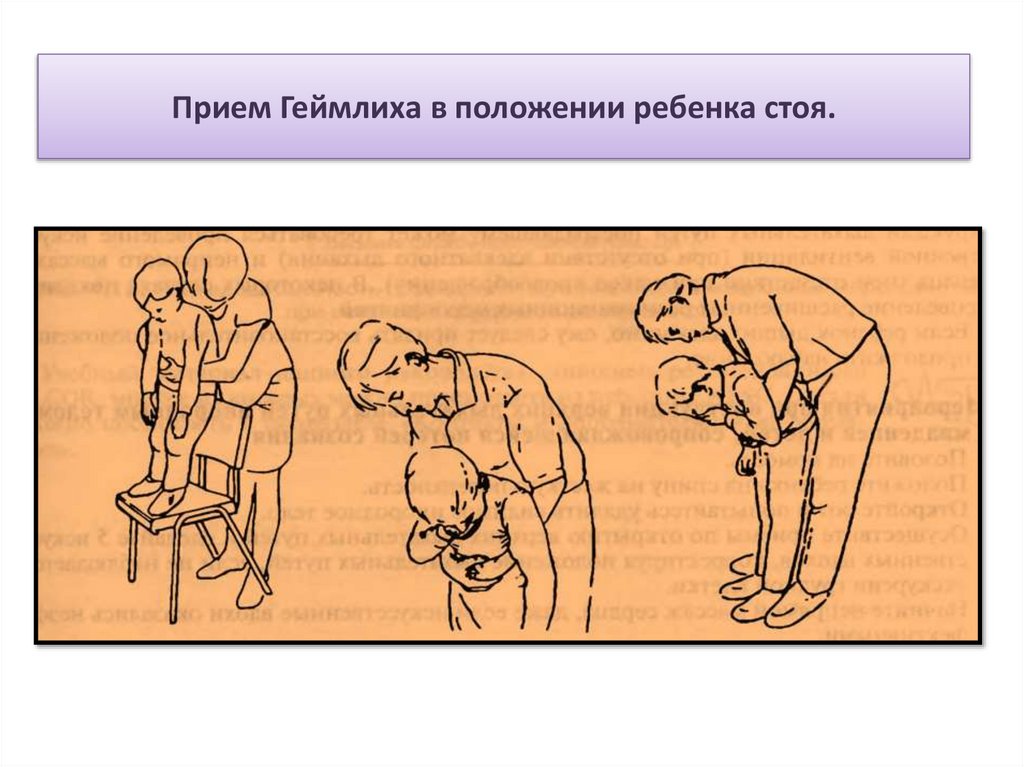
Первичное неотложноемероприятие – прием
Геймлиха.
46.
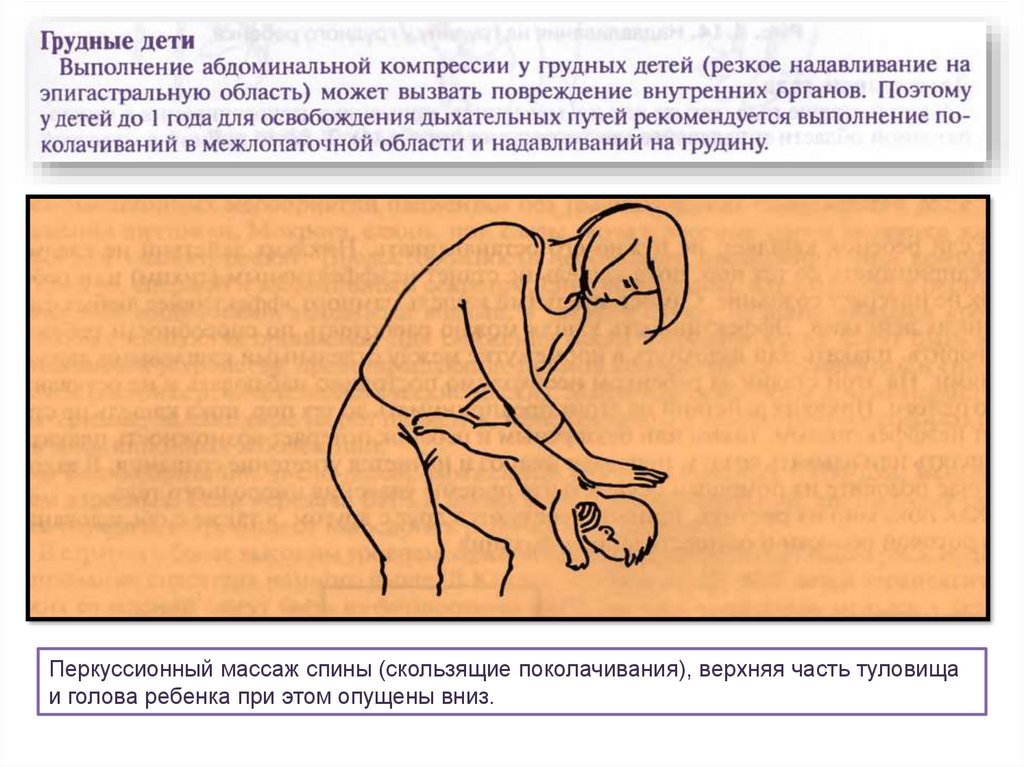
Перкуссионный массаж спины (скользящие поколачивания), верхняя часть туловищаи голова ребенка при этом опущены вниз.
47.
48.
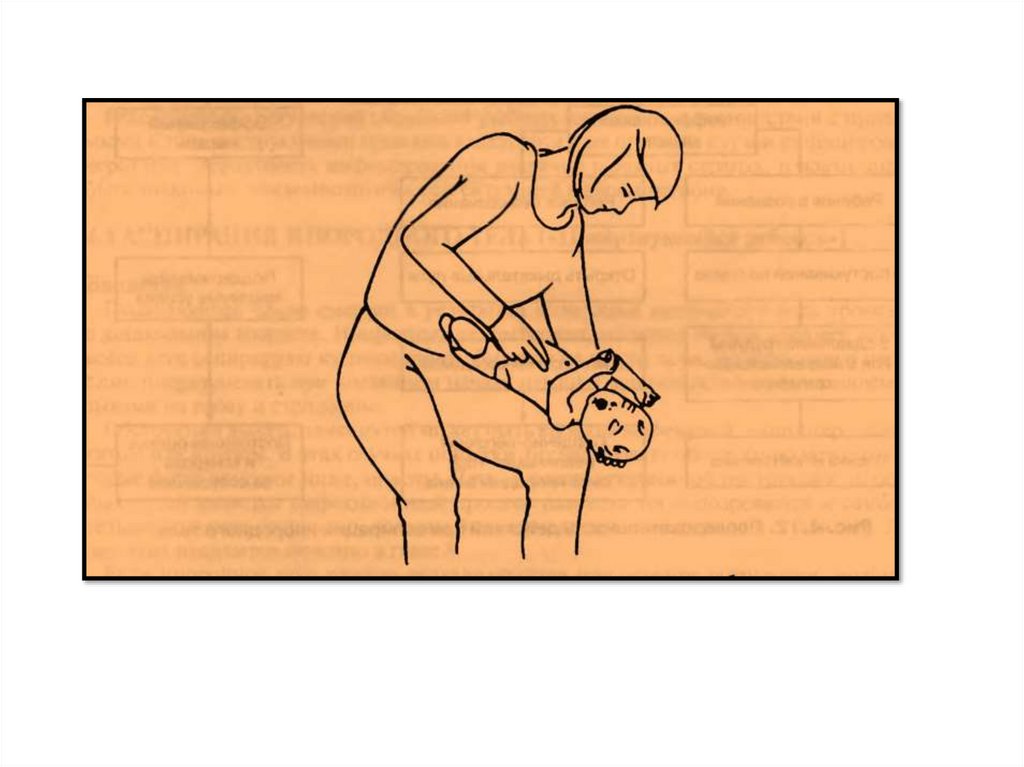
Поколачивание в межлопаточной области у ребенка старше года.49.
Прием Геймлиха в положении ребенка стоя.50.
Неотложная помощьпри острой сосудистой недостаточности у детей
• Острая сосудистая недостаточность - патологическое
состояние, характеризующееся снижением тонуса гладкой
мускулатуры сосудистых стенок, что приводит к развитию
артериальной гипотензии, нарушению венозного возврата
и поступлению крови из депо. Данная патология лежит в
основе целого ряда неотложных состояний.
• Острая сосудистая недостаточность - нозология,
включающая в себя три самостоятельные формы:
обморок, коллапс и шок.
51.
ОбморокОбморок (синкопе) - внезапная кратковременная потеря сознания
вследствие преходящих нарушений мозгового кровообращения
(острая гипоксия головного мозга).
Причины обморока у детей:
• нарушение нервной регуляции сосудов (ортостатические,
синокаротидные, рефлекторные обмороки);
• кардиогенные обмороки (при тахи- и брадиаритмиях,
пароксизмальной тахикардии, пороках сердца);
• гипогликемические состояния;
• инфекции, интоксикации.
• Обмороку часто предшествуют тошнота, зевота, потливость,
слабость, потемнение в глазах, головокружение, шум в ушах.
52.
ОбморокКлиническая картина:
• потеря сознания;
• резкая бледность;
• снижение мышечного тонуса;
• расширение зрачков;
• дыхание поверхностное;
• пульс слабого наполнения;
• АД снижено;
.
• тоны сердца приглушены.
53.
ОбморокНеотложная помощь:
• Уложить ребенка горизонтально, с приподнятым ножным концом на высоту 60 70° по отношению к горизонтальной поверхности.
• Обеспечить доступ свежего воздуха.
• Рефлекторныe воздействия:
• обрызгать лицо водой;
• • дать вдохнуть пары нашатырного спирта.
• При затянувшемся обмороке: кофеин 10% p-p или кордиамин 0,1 мл/год жизни
подкожно.
• При выраженной артериальной гипотензии: Фенилэфрин 1%p-p 0,1 мл/ год
жизни в/в струйно.
• При гипогликемическом состоянии: глюкоза 20-40% p-p 2 мл/кг в/в струйно.
• B тяжелых случаях, при выраженной 6радикардии и приступе МорганьиЭдамса-Стокса:
• непрямой массаж сердца;
• атропин 0,1% р-p 0,01 мл/кг в/в струйно.
Обычно восстановление сознания происходит быстро, госпитализация показана
лишь при подозрении на органическую причину обморока.
54.
КоллапсКоллапс - более тяжелая форма острой сосудистой недостаточности,
характеризующаяся резким снижением сосудистого тонуса,
уменьшением объема циркулирующей крови, симптомами гипоксии
мозга и угнетением жизненно важных функций.
Причины коллапса у детей:
• тяжелое течение инфекционных заболеваний (грипп, пневмония,
пиелонефрит, кишечные инфекции и т.д.);
• тяжелая травма;
• острая кровопотеря;
• острая надпочечниковая недостаточность.
55.
56.
КоллапсКлиническая картина:
симптоматическая фаза:
• возбуждение ребенка;
• повышение мышечного тонуса;
• бледность и мраморность кожи;
• похолодание кистей и стоп;
• тахикардия;
• АД нормальное или повышенное;
57.
Коллапсваготоническая фаза:
• заторможенность;
• адинамия;
• снижение мышечного тонуса;
• серо-цианотичный оттенок кожи и слизистых;
• акроцианоз;
• падение АД;
• брадикардия;
• патологический тип дыхания;
• олигурия;
паралитическая фаза:
• отсутствие сознания и угнетение рефлексов;
• появление на коже сине-багровых пятен;
• 6радикардия, 6радипноэ;
• снижение АД до критических цифр;
• анурия;
• при отсутствии неотложной помощи - летальный исход.
58.
КоллапсНеотложная помощь:
1. Уложить ребенка горизонтально c запрокинутой головой, обложить
теплыми грелками, обеспечить приток свежего воздуха.
2. Обеспечить свободную проходимость дыхательных путей.
3. При явлениях симптоматического коллапса:
спазмолитики 0,1 мл/год жизни (папаверин 2% p-p, дибазол 0,5 % р-р, но
шпа); глюкокортикоиды (гидрокортизон 4 мг/кг, преднизолон 1-2 мг/кг).
4. При явлениях ваготонического и паралитического коллапса:
инфузионная терапия (физ. p-p, p-p полиглюкина 20 мл/кг в течение 20
30 мин.); глюкокортикоиды в/в или в/м (гидрокортизон 10-20 мг/кг,
преднизолон 5-10 мг/кг или дексаметазон 0,3-0,6 мг/кг); при артериальной
гипотензии: 10 мл/кг физ. p-pa c p-ром реополиглюкина в/в капельно;
Фенилэфрин 1%p-p 0,1 мл/ год жизни в/в струйно.
5. При отсутствии эффекта от проводимых мероприятий: допамин 8-10
мкг/кг/мин в/в под контролем АД и ЧСС.
6. По показаниям – первичная сердечно-легочная реанимация
госпитализация в отделение реанимации после оказания неотложных
мероприятий.
59.
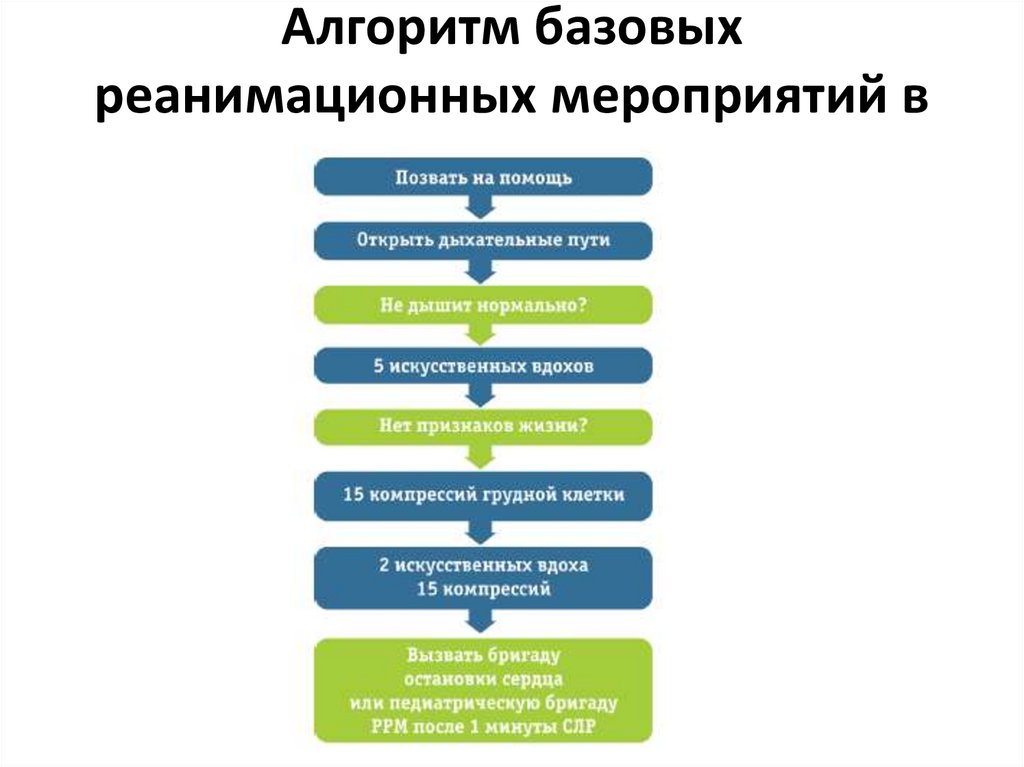
Алгоритм базовыхреанимационных мероприятий в
педиатрии
60.
61.
62.
63.
ЛитератураОбзор обновленных рекомендаций
American Heart Association по СЛР и
неотложной помощи при сердечнососудистых заболеваниях от 2020г.
В.В. МОРОЗ, И.Г. БОБРИНСКАЯ, В.Ю.
ВАСИЛЬЕВ, А.Н. КУЗОВЛЕВ, Е.А.
СПИРИДОНОВА, Е.А. ТИШКОВ СЕРДЕЧНОЛЕГОЧНАЯ И ЦЕРЕБРАЛЬНАЯ
РЕАНИМАЦИЯ. Учебно-методическое
пособие для студентов, ординаторов,
аспирантов и врачей. МОСКВА – 2016




















































 Медицина
Медицина








