Похожие презентации:
Лейкозы у детей (лекция для студентов)
1. Лейкозы у детей (лекция для студентов)
Радик Фидагиевич Гатиятуллинд.м.н., профессор кафедры
госпитальной педиатрии БГМУ
Уфа - 2018
2.
3.
4.
5.
6. Актуальность проблемы
Лейкозы составляют 25-30% всехонкологических заболеваний у детей.
Острый лимфобластный лейкоз – самая
распространенная онкологическая патология в
детском возрасте.
Острый лейкоз(ОЛ) впервые описан Вирховым
в 1845 г.
ОЛ до сих пор продолжает оставаться
тяжелым и во многих случаях смертельным
заболеванием.
7. Определение и распространенность
Лейкоз (в англоязычной литературе лейкемия) злокачественное новообразование кроветворныхклеток.
Заболеваемость 2-5 на 100000 детей
Пик заболеваемости приходится на 3,5 - 4 года.
При этом наиболее распространён острый
лимфобластный лейкоз (70%).
Только в США ежегодно регистрируется 2500 новых
случаев острого лимфобластного лейкоза(ОЛЛ).
В Европейских странах частота лейкоза 3 – 4 случая
на 100 тысяч детского населения.
8. Этиология
Генез острого лейкоза не установлен.В организме человека могут находиться в
репрессированном состоянии онкогены,
передающиеся по вертикали.
В определённых условиях онкогены
активируются, и начинается безудержное
размножение кроветворной клетки,
теряющей способность к
дифференцировке.
9.
10. Теории возникновения и факторы риска возникновения лейкозов
Ионизирующая радиация. (Пример: внутриутробноеоблучение при рентгенологическом обследовании беременной
матери)
Атомные катастрофы - бомбардировка Хиросимы,
Чернобыльская авария. Доказательства - возрастание
количества случаев лейкоза после бомбардировки Хиросимы.
Знаменитый физик Мария Складовская Кюри умерла от лейкоза
после неконтролируемых экспериментов над радиоактивными
веществами.
Воздействие электромагнитных полей.
Токсические и лекарственные препараты, применяемые
матерью.
Цитотоксические агенты и химиопрепараты (например,
циклофосфан), бензол, ядохимикаты.
11. Факторы, связываемые с риском возникновения лейкозов
Вирусные факторы - Ретровирусы (особенно Т - клеточные лейкозы),вирус Эпштайна-Бар, генные мутации (траслокации «филадельфийская" хромосома при хроническом миелолейкозе).
Синдромно-генетическое предрасположение лейкозы у
однояйцовых близнецов (примеры: дети с синдромом Дауна 1%.
Синдром Луи-Бар (атаксия-телеангиэктазия). Относительный риск (ОР)
возникновения лейкоза увеличивается в 50 раз
Иммунологические факторы. Врождённые и приобретенные
иммунодефицитные состояния.
Гормональные факторы - избыточная гормональная стимуляция СТГ
и другими гормонами способствующими росту.
Гипопластические состояния - анемия типа Фанкони, БлекфенаДайемонда. Анемия Фанкони увеличивает ОР возникновения острого
миелобластного лейкоза в 1000 раз.
Акселерация физического развития.
Спленэктомия в анамнезе увеличивает так же существенно
повышает ОР острого миелобластного лейкоза
12. + Лимфатизмы по И.М.Воронцову
Совокупность клинических признаков, объединяемыхпод названием "лимфатизм".
Лимфатизм акселерационный
Гипопластический (лимфатико-гипопластический
диатез).
Лимфатизм алиментарно-иммунологический (при
пищевой аллергии).
Лимфатизм иммунологической недостаточности
13.
14. Упрощенная схема развитие лейкоза
I. Первое событие: Онкогены передаютсяантенатально вертикально и приводят к
образованию мутантных клеток, рост
которых до поры сдерживается, или же они
уничтожаются.
II. Второе событие: В трансформированном
клоне перинатально или постнатально при
воздействии провоцирующих факторов при
наличии соответствующих констуциональных
условий (лимфатизмы по И.М.Воронцову) и
преморбидных причин происходит вторая
мутация.
15.
16.
17.
18.
19.
20. Лейкозные клетки происходят от одной клетки - родоначальника, прекратившей дифференцировку на ранней стадии развития.
Вероятнее всего, первая мутация клеток происходит ещевнутриутробно.
Лейкозный клон состоит из двух фракций - активно
пролиферирующей и "дремлющей"фракции.
Дремлющая фракция периодически пополняет пролиферирующую
популяцию, начиная так же активно делиться.
Для возникновения клинических проявлений лейкоза необходимо,
что бы в состав клона вошло не менее 1012 клеток.
Одна мутировавшая клетка дает после деления огромное количество
клеток массой 1 кг (1012 клеток) и начинаются клинические
проявления. Средний срок необходимый, для того, чтобы накопилось
такое количество клеток составляет приблизительно 1 год.,
максимальный 10 лет, минимальный 3,5 года.
21. Цитопатогенез ОЛ-зов:
По законам моноклонального роста одна мутировавшаягемопоэтическая клетка дает начало образованию опухолевого клона
в костном мозге.
Процесс этот сложен, в основе его лежат конкурентные
взаимоотношения нормальных и опухолевых клеток.
Злокачественные клетки избирательно угнетают нормальные
клетки, сами более активно влияют на ростовые факторы.
При такой ситуации фракция пролиферирующих нормальных клетокпредшественников постепенно истощается.
Торможение нормального гемопоэза усиливается по принципу
обратной связи – из-за нарастающей величины общей клеточной
массы.
Поэтому внешней особенностью прогрессирования гемобластозов
является угнетение нормальных ростков кроветворения.
По мере развития ОЛ клетки обретают способность расти вне
органов кроветворения: в коже, почках, мозговых оболочках.
22.
С 1948 г – открылась цитостатическая эра.Современный этап развития проблемы
характеризуется многочисленными исследованием
достижений фармакологии (используется
программы с новейшими цитостатиками, которые
позволили достигать полных ремиссий у 80%
взрослых), вирусологии, цитологии, иммунологии.
В 1975 г гематологами Франции, США и Англии
была создана ФАБ – классификация ОЛ.
1. Нелимфобластные миелогенные (миелоидные)
лейкозы, подразделяющиеся на 7 основных типов
2. лимфобластные – 3 типа.
3. миелопоэтические дисплазии или
миелодиспластический синдром (МДС) - 4 Типа.
23. Классификации лейкозов
Лейкозы согласно современным классификациям,классифицироваться по следующим критериям:
морфологическим, иммунологическим,
биохимическим и цитогенетическим.
Морфологическая классификация:
Выделяют две большие основные группы
лейкозов:
Лимфобластные лейкозы
Нелимфобластные лейкозы
24. Франко-Американско-Британская рабочая группа (FAB) по лейкемии в 1976 г. приняла общепринятую в настоящее время классификацию
лейкозовпо морфологическим характеристикам лейкозных лимфобластов.
А) L1 мелкие с узким ободком цитоплазмы и трудно различимым
ядрышком клетки. Наиболее распространённая клетка при всех типах
ОЛЛ у детей
В) L2 - крупнее L1, более широкий ободок цитоплазмы, одно или
больше выраженных ядрышек. Клетки менее типичны, чем L1, их
иногда ошибочно принимают за миелобласты.
С) L3 крупные клетки с базофильной вакуолизированной цитоплазмой
и чётко выраженными ядрышками. Встречаются редко и, как правило,
являются маркерами В-клеточного варианта ОЛЛ.
85% пациентов имеют L1 субтип ОЛЛ, менее 2% L3, 13%-L2.
Такое деление практически важно, так как L1 имеют более
благоприятный прогноз.
25. Классификации лейкозов
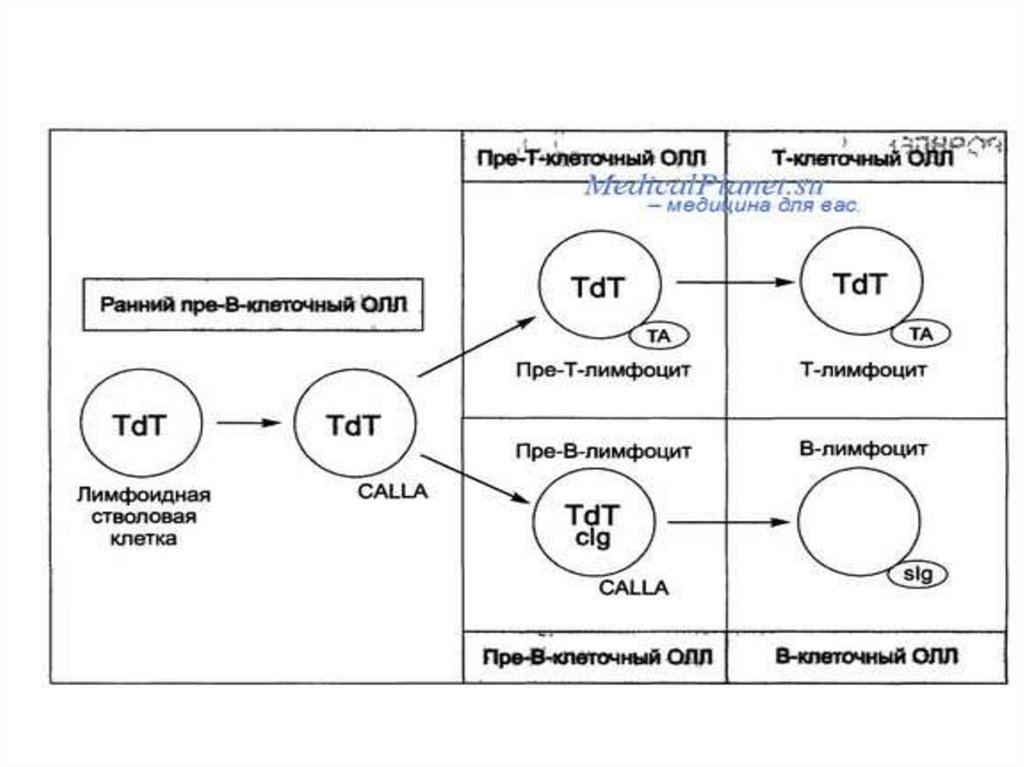
Иммунологическая классификация основана напроисхождении от Т или В-лимфоцитов.
15%-25% - Т-клеточный лейкоз,
1-3% - В-клеточный и пре-В-клеточный
0 клеточный - неидентифицируемый
Цитогенетическая классификация. Если
лейкемические клетки имеют гипердиплоидный
кариотип (более 50 хромосом), это дает хороший
прогноз по выживаемости.
Ферментная терминальная
дезоксинуклеотидилтрансфераза (её нахождение в
90% случаев характерно для ОЛЛ у детей). Таким
образом, дифференцируют ОЛЛ от ОНЛ.
26. Среди острых нелимфобластных лейкозов (ОНЛЛ) выделяют:
Острый миелоидный лейкоз:М0- недифференцированный
М1 - острый миелобластный лейкоз
недифференцированный
М2 - острый миелобластный лейкоз с дифференциацией
М3 – острый промиелоцитарный лейкоз
М4 – острый миеломонобластный лейкоз
М5 – острый монобластный лейкоз
М6- острый эритролейкоз
М7 - острый мегакариобластный лейкоз
Врождённый лейкоз является особой формой острого
лейкоза
27. Хронический миелолейкоз
Выделяют:взрослый тип,
ювенильный тип,
бластный криз.
28.
Основной клинической симптоматикой ОЛслужат процессы гиперплазии опухолевой
ткани:
бластная трансформация костного мозга,
увеличение лимфатических узлов,
органов,
появление опухолевых инфильтратов,
признаки подавления нормального
кроветворения.
29.
30. Клиническая симптоматика развернутой стадии ОЛ складывается из 5 основных синдромов:
1. гиперпластического/пролиферативный2. геморрагического
3. анемического
4. интоксикационного
5. инфекционных осложнений
31.
32. Пролиферативный
Увеличение печени, селезенки, лимфоузлов - они обычноплотные, безболезненные (происходит расселение
бластных клеток по эмбриональным очагам
кроветворения).
Лимфоузлы чаще увеличиваются во всех группах,
возможно изолированное появление конгломератов,
чаще в области шеи.
Лейкемическими инфильтратами могут поражаться и
другие органы (сердце, почки, легкие).
Лейкемиды на коже при ОЛЛ у детей бывают редко.
33. Клинические проявления
Следует отметить, что в силу полиморфностиклиники у большого количества детей диагноз
может устанавливаться случайно.
Ниже приводим наиболее частые клинические
проявления острых лейкозов.
По образному выражению в основе клиники
лейкозов лежат два факта:
У больных слишком много лейкоцитов
Слишком мало эритроцитов и
тромбоцитов
34. Стадии ОЛ:
1 стадия. Первая атака заболевания – это стадияразвернутых клинических проявлений, первый
острый период, охватывающий время от первых
клинических симптомов, установления диагноза,
начала лечения до получения эффекта от лечения.
Начальная стадия при ОЛ не очерчена.
Небольшие симптомы интоксикации – повышенная
утомляемость, слабость - неопределенны,
наблюдаются не у всех больных.
35. 2 стадия Ремиссия
Полной клинико-гематологической ремиссией называетсясостояние, характеризующиеся полной нормализацией,
клинической симптоматики (не менее 1 мес), анализов
крови и костного мозга с наличием в миелограмме не
более 5% бластных клеток и не более 30% лимфоцитов, м.б.
незначительная анемия (не ниже 100гл), небольшая
тромбоцитопения (не менее 100х109л).
Не полная клинико-гематологическая ремиссия - это
состояние, при котором нормализуется клиническое
показатели и гематограмма, но в пунктате костного мозга
сохраняется не более 20% бластных клеток.
36. 3 стадия Рецидив заболевания
Обусловлен реверсией лейкозного процесса к прежнимпоказателям в результате выхода остаточной лейкозной
клеточной популяцией из-под контролирующего действия
цитостатической терапии.
Клиника более выражена, чем в 1 стадии и труднее
поддается терапии.
В костном мозге нарастает бластоз, в периферическом
крови - цитопения.
В соответствии с числом ремиссий м.б несколько
рецидивов.
37.
Полные клинико-гематологическиеремиссии более 5 лет (4 стадия) расценивают как выздоровление, однако
рецидивы лейкоза отмечены и после 5, 7 и
даже 10 лет ремиссии.
Терминальная стадия лейкоза может
выделяться как завершающий этап
опухолевой прогрессии при полном
истощении нормального кроветворения,
резистентности к цитостатической терапии.
38. Клинические проявления Наиболее типичны:
Повышение температуры тела на субфебрильных цифрах илиумеренный фебрилитет. Лейкозные клетки могут продуцировать
эндогенные пирогены, а у части больных в силу бактериемии или
вирусемии.
Костно-суставной синдром - боли в трубчатых костях нижних и реже
верхних конечностей, позвоночнике, ребрах, наблюдается
ограничение подвижности, нарушение походки.
Кожные покровы и слизистые оболочки. Бледность кожных
покровов. Лейкемиды (пролифераты лейкозных клеток)- образования
темно-желтого или бурого цвета у детей наблюдаются редко .
Пролифераты в костях орбиты могут приводить к экзофтальму. Со
стороны полости рта могут проявляться кровоточивостью и
гиперплазией дёсен, герпетическими периоральные высыпаниями.
Стоматит от катарального до язвенного.
Геморрагический синдром. Кровоизлияния чаще на коже нижних
конечностей и реже на туловище. Необильные носовые кровотечения,
кровотечения из дёсен. Редко - желудочно-кишечные кровотечения и
гематурия.
39.
40.
Лимфоаденопатия - патогномоничный признак лейкоза. Лимфоаденопатия,как правило, генерализованная. Наиболее часто увеличиваются передне и
заднешейные, подчелюстные и паховые лимфоузлы. Более значительное
увеличение лимфоузлов характерно для нелимфобластных вариантов
лейкоза.
Гепатолиенальный синдром - чаще имеет место умеренно
выраженная гепатоспленомегалия. Печень и селезенка, гладкие при
пальпации.
Изменения со стороны нервной системы на ранних этапах в виде
астеноневротического и астеновегетативного синдромов. На
поздних стадиях в виде нейролейкоза. Клинические проявления
нейролейкоза - тошнота, рвота, нарушения сознания, поражения
черепно-мозговых нервов, парезы, параличи, судороги.
Поражения слюнных желёз - синдром Микулича.
Редкие проявления виде пневмониеподобного синдрома,
кардиоваскулярные расстройства по типу функциональной
кардиопатии, увеличение почек, лейкозная инфильтрация яичек др.
41.
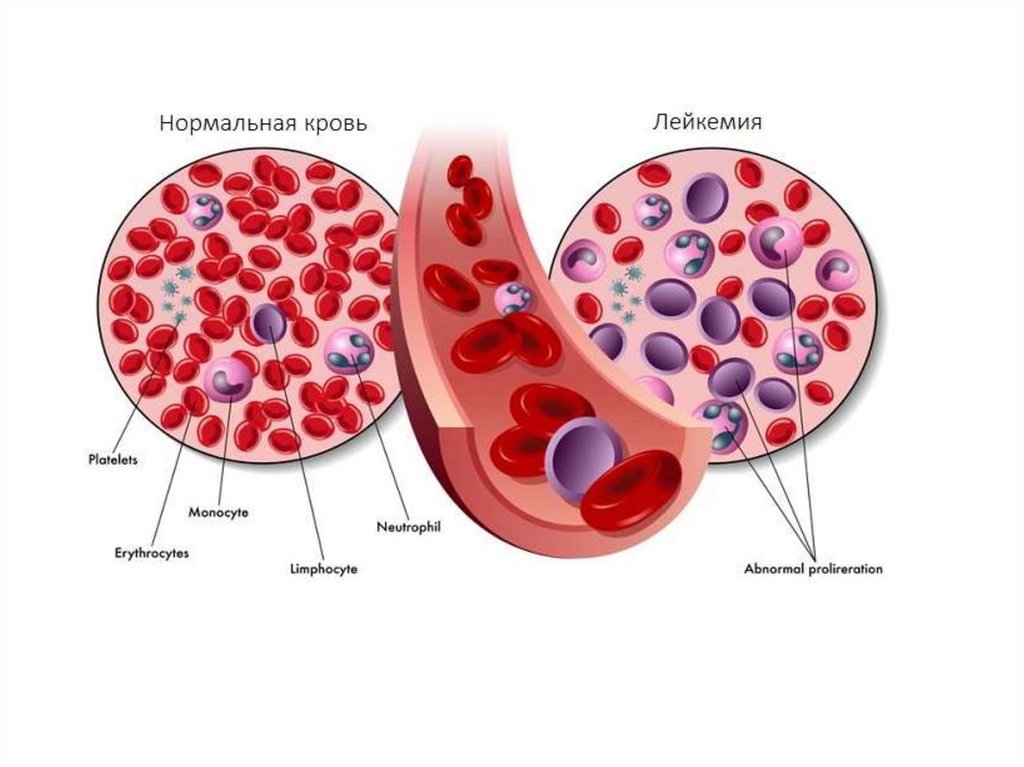
42. Для картины периферической крови
Характерно наличие:бластных клеток,
уменьшение количества зрелых форм,
разрыв между бластами и зрелыми клетками (лейкемическое окно –
hiatusleucemicus).
Иногда бласты не выходят в периферическую кровь (алейкемический
вариант), при этом часто увеличено количество лимфоцитов.
Количество лейкоцитов очень вариабельно от глубокой лейкопении до
выраженного гиперлейкоцитоза (показатель высокого бластоза).
Характерны:
гемоглобинопения,
эритропения,
тромбоцитопения,
увеличение СОЭ.
43. Диагноз острого лейкоза ставится клинически, но всегда должен быть подтверждён лабораторно:
Периферическая кровь: бластные клетки,анемия, тромбоцитопения
В типичных случаях "лейкемический провал"
- отсутствие переходных форм между юными
недифференцированными и зрелыми
кровяными клетками
Миелограмма - обилие бластов. Количество
бластов превышающее30% в костномозговом
аспирате - необходимый критерий для
диагноза острой лейкемии
Угнетение эритро и - тромбоцитопоэза
44.
45.
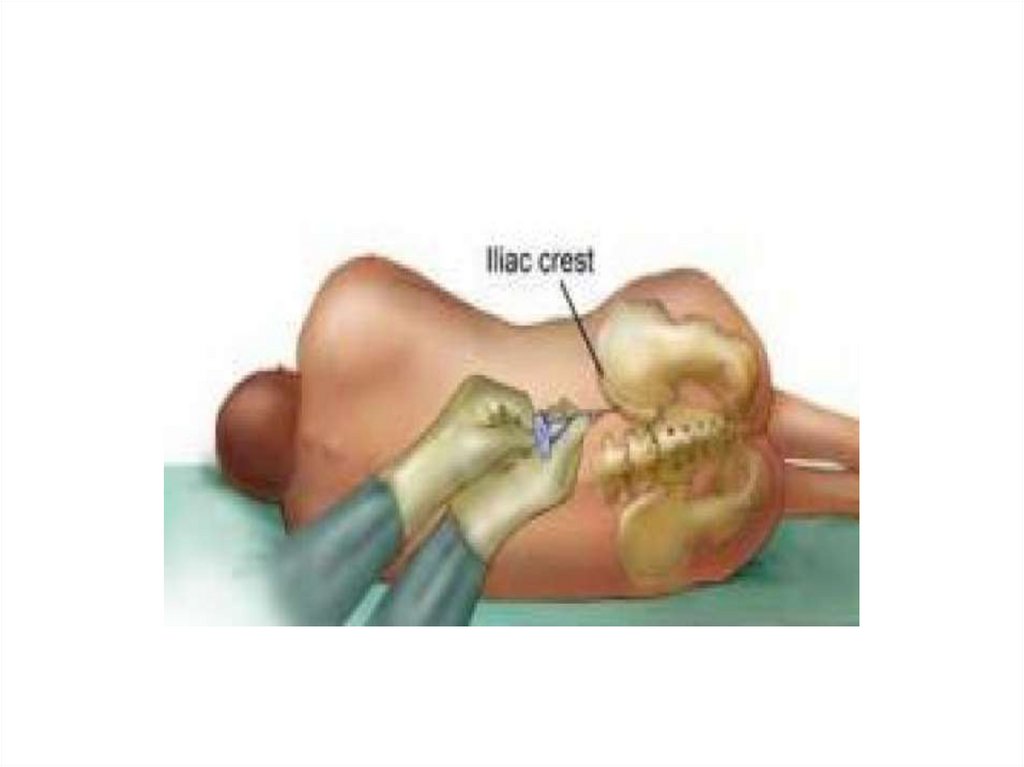
(!) Диагноз острого лейкоза безпункции костного мозга и
цитологического исследования
аспирата костного мозга
неправомерен.
46. Миелограмма
Решающий метод в постановке диагноза.Бластная метаплазия костного мозга сочетается с
угнетением нормальных ростков кроветворения.
Диагностическим считается количество бластных
клеток в костном мозге более 5%.
Однако при количестве их от 5 до 30%
рекомендуют не начинать лечения, а сделать
повторную стернальную пункцию через 3-4
недели.
47. Цитохимические реакции ОЛЛ
Отрицательные реакции на пероксидазу,фосфолипиды, эстеразу (или следы
неспецифической эстеразы), а гликоген
(ШИК-реакция) распределяется в
цитоплазме вокруг ядра глыбками в виде
ожерелья (по меньшей мере 10% бластных
клеток).
48. Цитохимические реакции ОМЛ/ОНЛЛ
В цитоплазме бластных клеток нежная азурофильная зернистость,ядро круглое, с ровными краями, ядерно-цитоплазматическое
соотношение невысокое.
В ядре отмечают зернистое расположение хроматина, 3-5 ядрышек,
цитоплазма нередко содержит тельца Ауэра в виде трубчатых
структур, ориентированных линейно.
Типичны положительные реакции на пероксидазу, липиды (с
суданом черным), кислую фосфатазу, ШИК-реакция в виде слабого
диффузного окрашивания цитоплазмы.
Количество клеток, дающих положительную реакцию на пероксидазу
или липиды всегда больше 5%.
49. Дифференциальный диагноз
Проводят с:инфекционным мононуклеозом,
инфекционным лимфоцитозом,
лейкемоидными реакциями при
инфекционных заболеваниях,
лекарственной болезни и отравлениях.
50. Лечение ОЛЛ Проблемы и достижения
Какова судьба больных лейкемией, которые не получаютспецифического лечения?(Aplenc R, 2002)
При отсутствии специфического лечения от появления
симптомов до диагноза при ОЛЛ и ОНЛЛ проходит в среднем
1,2 мес.
От установления диагноза до наступления смерти при ОЛЛ
проходит в среднем
3,5 мес., а при остром миелобластном лейкозе смерть наступает
через 1, 2 мес.
A. Современные методы лечения лейкозов дают возможность
не только продлить жизнь больным, но и в некоторых случаях
излечиться от заболевания.
B. Современные схемы лечения позволяют достичь в среднем –
70 - 75% выживаемости детей с ОЛЛ. При ОНЛЛ
выживаемость составляет свыше 40%.
51. Лечение ОЛЛ Проблемы и достижения
Стоимость курса лечения очень высока исоставляет примерно 3500 $ США.
Операция по трансплантации костного мозга
обходится по скромным подсчетам в 50 тыс.
долларов.
Следует отметить, что даже в развитых странах
такие затраты не по силам среднему
гражданину, поэтому основные денежные
средства поступают от
благотворительных фондов и из
государственных источников.
52. Лечение ОЛЛ – направлено на эрадикацию опухолевых клеток, для чего используется полихимиотерапия
Обоснование жесткой тактики лечения состоит в том, чточувствительность опухолевых клеток к цитостатикам более
высокая, чем здоровых клеток.
Оставшиеся их "островки" в костном мозге дают рост нормальным
ветвям кроветворения.
Применяемая с 1990 года в России программа
BFM(Берлин-Франкфурт-Мюнстер) является наиболее
агрессивной, но позволяет добиться выздоровления у 70% больных и
более.
Современная программа MB(Москва-Берлин) дает аналогичные
результаты.
За выздоровление большинство авторов принимают полную клиникогематологическую ремиссию в течение 5 лет, однако отмечены
единичные рецидивы и после 5, 7 и даже 10 лет ремиссии.
53. Современный этап химиотерапии отличается применением программ, составленных в зависимости от патоморфологических форм,
особенностей течения заболеванияЭти программы позволили добиться
ремиссии у 80-95% детей и 60-80%
взрослых.
Основное в лечении – цитостатическая
терапия, направленная на максимальное
уничтожение опухолевых клеток.
Разработка программ цитостатической
терапии согласуется с данными клеточной
кинетики при ОЛ.
54. Разработка программ цитостатической терапии согласуется с фазами клеточного цикла.
Клетки проходят:митотическую фазу (М),
постмитотическую (G1),
синтетическую (S),
премитотическую (G2).
С позиций клеточной кинетики все химиопрепараты делятся на 2
группы:
нециклоспецифические (действуют в любой фазе клеточного
цикла);
циклоспецифические.
Большее цитостатическое действие достигается
сочетанием препаратов различной циклоспецифичности
55. Основные группы противолейкозных препаратов.
1. глюкокортикостероиды - нециклоспецифические, блок g1,s2. антиметаболиты: 6-меркаптопурин, 6-тиогуанин, метотрексат - циклоспецифические,
вступают в конкурентные отношения с метаболитами, с предшествниками нуклеиновых кислот.
3. Цитозин - арабинозид (цитозар) - антикистаболит, блокирует синтез ДНК циклоспецифичен.
4. растительные алкалоиды, атимитотические средства - винкристин, винбластин нециклоспецифичены, в больших дозах блок g2т.
5. алкилирующие средства - циклофосфан - нециклоспецифичен, блок G фазы.
6. производные нитромочевины – циклоспецифичны, лигибируют рост лейкозных клеток.
7. противоопухолевые антибиотики (даунорубицин, рубиномицин, адренамицин) - ингибируют
рост лейкозных клеток, подавляя синтез ДНК, РНК
8. ферменты (L-аспирагиназа, этапозид), L-аспирагиназа нециклоспецифична, блок в G1, S
фазе (разлагает аспирин). Этапозид действует в G2 фазе.
9. анракиноины (митоксантрон, амсакрин) - фазовонеспецифичны.
56. Основные принципы терапии и ведения данной категории больных
Различают следующие основные виды лечения,которые применяются для лечения острых
лейкозов
A. Химиотерпия
B. Биологическая терапия
C. Лучевая терапия
D. Трансплантация костного мозга
Безусловным лидером среди терапевтических
методик является химиотерапия.
Без химиотерапии излечение больного лейкозом в
настоящее время невозможно!
57. Общие принципы лечения:
Строго соблюдается оптимальный гигиеническийпротивоэпидемический режим:
Предусматриваются гигиенические ванны,
ежедневная смена белья. Ухаживающий персонал и
родители два раза в сутки принимают душ и моют
волосы.
Медикаментозное лечение начинают на фоне
деконтаминации кишечника колистатином,
полимиксином. Тщательно соблюдают гигиену
полости рта.
Лечение проводят дифференцированно,
предварительно устанавливают группу риска стандартную, среднюю или высокую.
58. Группа неблагоприятного прогноза
Возраст менее 2 лет или более 10 летНачальное количество лейкоцитов более
50000 тыс.
Мужской пол
Выраженная органомегалия и поражения
средостения
Тромбоцитопения, иммунофенотип пре - В,
В-клеточный, Т-клеточный.
Для групп неблагоприятного прогноза
показано проведение более агрессивных
видов терапии лейкоза.
59. Основные принципы лечения:
Морфология лейкозных клеток, их иммунофенотип,генотип, особенности лекарственного метаболизма
являются важными критериями в выборе лечения.
«Прогностические факторы» не определяют
летальность. Любой лейкоз смертелен, но характер и
его адекватность – это наиболее важный
прогностический фактор.
Максимально толерантная доза наиболее
эффективных синергических или суммирующих
комбинаций препаратов приводит к наилучшим
показателям излечения. Дозировка контролируется по
числу лейкоцитов и тромбоцитов, также как и по
физическому статусу больного.
Оптимальная продолжительность терапии
варьирует в зависимости от типа лейкемии.
60.
Радиационная терапия, алкилирующие агенты,антрациклины и эпиподофиллотоксины являются
наиболее повреждающими агентами в отношении вторичных раков и
других серьезных, жизненно важных поражений. Большинство детей с острым
лейкозом могут быть сохранены от большинства побочных эффектов
терапии без ухудшения вероятности выздоровления.
Аллогенная трансплантация костного мозга имеет
очень ограниченную роль при детском лейкозе и должна
планироваться с учетом всех показаний.
Достоинство программы лечения зависит от ее
простоты, дешевизны и доступности, так же как и от
ее эффективности.
Во всех случаях дети с лейкозом должны срочно
направляться в региональный гематологический центр для
проведения первичного исследования и планирования
лечения.
61. Лечение проводят со строгим соблюдением определенных схем (протоколов).
Однако большинство из них имеют4 главных компонента:
I. индукция ремиссии,
II. консолидация или интенсификация терапии,
III. профилактическая менингеальная терапия,
IV. поддерживающая терапия.
Выбор препаратов и их последовательность,
дозы и сроки применения варьируют в связи с
типом лейкемии.
62.
63.
64. Лечение поражения ЦНС
Профилактика нейролейкемии начинаетсясразу же после постановки диагноза.
Спинномозговые пункции с введением
цитостатиков проводятся каждые 2 недели;
В конце 3-го протокола назначается
дистанционная гамма-терапия в дозе 12-24
Гр (в зависимости от группы риска).
65. Эффективное лечение ОЛЛ включает:
Комбинированную химиотерапиюПрофилактику нейролейкоза
Выделение среди контингента больных “групп
риска”
Селективную интенсификацию системной терапии
Наиболее часто в терапии острого лимфобластного
лейкоза применяют протокол, разработанный
педиатрами-гематологами Германии и Австрии (ALLBFM-90).
Существует большое количество местных и
многоцентровых протоколов лечения лейкемии
употребляемых для лечения во всем мире.
66. В комбинированной цитостатической терапии различают следующие этапы:
1.индукция ремиссии2.консолидация ремиссии
3.профилактика нейролейкемии
4.лечение в ремиссию
5.постиндукционная терапии
67.
Поддерживающую терапию:Лечение лихорадки и нейтропении
Профилактику пневмоцистной инфекции
Профилактику герпетической инфекции
68. Примеры протоколов
1.Индукция ремиссии. 4-6 недельВинкристин 1,5 мг/м2 один раз в неделю в\\в
Преднизолон 40 мг/м2 через рот на 2-3 приема утром и днём
Жидкостная терапия в сочетании с аллопуринолом для
ликвидации последствий гиперурикемии.
2. Консолидация
L-аспарагиназа 6000 ед/м2 в/в 14 дней, эндолюмбальное
введение метотрексата, гидрокортизона, цитозинорабинозида.
или облучение головного мозга.
3. Поддерживающая терапия
6-меркаптопурин 50 мг/м2 в сутки в 3 приёма ежедневно
Метотрексат 20 мг/м2 в сутки
Винкристин 1,5 мг/м2 каждые 8 недель внутривенно.
Преднизолон 40 мг/м2 в сутки внутрь 4 недели через каждые 812 недель внутривенно.
69. Выведения больного из состояния глубокой миелодепрессии
Вследствие мощной цитостатической терапии и облученияявляется пересадка костного мозга от здорового
донора, совместимого с реципиентом по антигенам
системы HLA.
Костный мозг вводится внутривенно после полного
уничтожения своих кроветворных клеток, иначе
происходит вытеснение трансплантата.
Для широкого проведения трансплантации необходим
большой донорский банк, кроме того, показано, что
пересадка костного мозга не всегда эффективна.
70. Поддерживающее лечение и особенности образа жизни больного.
Значительная поддерживающая терапиянеобходима для профилактики и лечения
различных осложнений, связанных с лейкозом.
Для предотвращения инфекций необходима
хорошая гигиена, особенно мытье рук членами
семьи и больничным персоналом.
Следует избегать необязательных
инструментальных исследований, интубации,
катетеризации, ректальных исследований, места
кожных проколов для инъекций препаратов
обрабатываются , число госпитализаций
минимизируется.
71.
Эффективна профилактика пневмоцистной пневмониитриметоприм-сульфаметоксазолом или диапсоном,
иммуноглобулин - анти-varicella zoster модифицирует
течение герпетической инфекции, если дан в первые 2-3
дня.
Исследование зубов важно для определения и удаления
больных зубов, которые могут быть источником
бактериемии.
Частота осмотра больных и назначения лечения для
профилактики инфекции принципиально важны,
особенно когда у больного нейтропения и лимфопения.
72.
Трансфузии гранулоцитов приносят мало иливовсе не приносят пользы.
Некоторые гемопоэтические ростовые
факторы могут укоротить период нейтропении
поднять число гранулоцитов, но не влияют на
частоту и серьезность инфекций и не
эффективны для выживаемости.
Их практическая значимость пока не
доказана.
73.
Тромбоцитопенические кровотечения обычноконтролируются трансфузиями тромбоцитов,
но употребление тромбоцитов имеет другую
(оборотную) сторону, потому что имеется
опасность сенсибилизации и инфекции.
Переливание эритроцитов назначается при
симптоматической нормоцитарной анемии.
Употребляется бедная лейкоцитами кровь,
лучше, чтобы она была облученной.
Компенсация коагулопатий проводится
свежезамороженной плазмой и
концентратами тромбоцитов чаще, чем
гепарином.
74.
Дают высокие объемы интравенозной жидкостибез натрия, одновременно с бикарбонатом натрия
и аллопуринолом, если наблюдается
гиперурикемия или молочнокислый ацидоз.
Сульфонат полистирена натрия употребляется при
гиперкалиемии гидроксид алюминия при
гиперфосфатемии, глюконат кальция при
гипокальциемии, преднизолон и фуросемид при
гиперкальцемии.
Некоторые больные при необходимости
подвергаются диализу.
75.
Средства, употребляемые для индукционнойтерапии, могут вызвать метаболические нарушения.
Например, преднизон и L- аспарагиназа могут
способствовать появлению гипергликемии,
требующей инсулинотерапии.
Винкристин может иногда препятствовать секреции
антидиуретического гормона с гипонатриемией, что
ведет к нарушению выделения жидкости и солей.
Хорошее питание важно для повышения
толерантности пациента к химиотерапии и
поддержания процесса роста в течение болезни.
Следует избегать жирной, острой, соленой пищи, и
также как и грубой с острыми краями.
Могут быть нужны пищевые добавки.
76.
Тем не менее, дети нуждаются в терапии играми ипомощи в реинтеграции в среду сверстников, в
частности в школе.
Семья нуждается в социальной помощи в соответствии
с экономическим и местными проблемами,
вызываемыми лейкозом.
Честность во взаимоотношении с ребенком и семьей –
это самое важное для того, чтобы добиться доверия и
кооперации помощи. Каждый больной нуждается в
районном педиатре, который руководит медицинской
командой и поддерживает тесный контакт с больным и
семьей.
Когда смерть неизбежна, обычно лучше, чтобы
больной был дома, окруженный заботой домашних и
медицинской службой под руководством
участкового врача.
77. Цитостатическая болезнь и осложнения цитостатической терапии
Цитостатическая болезнь - общее угнетение кроветворения,цитостатический энтерит и колит, цитостатический гепатит,
кардиомиопатия, цитостатическая пневмопатия, поражения
интерстиция почек мочевой кислотой, задержка роста.
• Лечение острого лейкоза цитостатиками, как правило, не
предотвращает рецидива заболевания и не приводит к
излечению.
• Каждый рецидив всё более резистентен к терапии.
• Наиболее характерно возникновение костномозгового
рецидива, нейролейкоза, рецидива в тканях яичек.
• Поэтому пациенты, у которых был рецидив особенно в течение
2 лет от начала заболевания подвергаются трансплантации
костного мозга при наличии HLA - совместимого донора.
Более 2/3 пациентов, у которых не было рецидива в
течение 5 лет, остаются затем здоровыми.
78. При лечении больных лейкозами особое значение имеет соблюдение правил деонтологии
Учитывая жесткость современных схем лечения, родителии ребенок должны быть к ним подготовлены.
Родителям следует сообщать диагноз только в том
случае, если врач в нем уже уверен.
Разъясняются как тяжесть современных схем терапии и
вероятность ее осложнений, так и увеличившиеся
возможности для выздоровления.
Необходимо информированное согласие родителей, а
после 15 лет и самого больного, на проведение
программной терапии.
79. Диспансерное наблюдение при остром лейкозе:
Детям назначается диета с повышенным содержаниембелка. Назначаются комплексы витаминов,
гепатопротекторы, в период реиндукции показаны
витамины группы В.
Исключают инсоляцию, светолечение, воздействие
токов высокой частоты.
При удовлетворительном самочувствии возможны
занятия в школе с 1 дополнительным днём отдыха в
неделю, освобождение от уроков труда, физкультуры,
сельскохозяйственных работ и экзаменов.
Ежемесячно ребенка осматривает педиатр.
Гематолог осматривает ребенка 2-3 раза в месяц.
80. Диспансерное наблюдение при остром лейкозе:
Периодичность осмотра «узких» специалистов:ЛОР - врач - 2 раза в год
Стоматолог - 2 раза в год.
Окулист 1 раз в 3 месяца, невропатолог по показаниям.
Лабораторные исследования:
Общий анализ крови 2-3 раза в месяц
Общий анализ мочи 1 раз 3-6 месяцев.
Билирубин, трансаминазы, остаточный азот сыворотки крови 2 раза в год.
Стернальная и люмбальная пункции 1 раз в 3-4 месяца.
81. Благодарю за внимание !
82. Хронический миелоидный лейкоз
характеризуется ускоренной и нерегулируемой пролиферациейпреимущественно миелоидных клеток в костном мозге с их
накоплением в крови.
ХМЛ — гемопоэтическое клональное заболевание, основным
проявлением которого является пролиферация зрелых гранулоцитов
(нейтрофилов, эозинофилов и базофилов) и их предшественников.
Это миелопролиферативное заболевание ассоциировано с
характерной хромосомной транслокацией (филадельфийской
хромосомой).
В настоящее время основным способом лечения хронического
миелолейкоза является таргетная (целевая) терапия
ингибиторами тирозинкиназ, такими как иматиниб, нилотиниб,
дазатиниб и другие, значительно улучшившая показатели
выживаемости.
83. Клиническая картина
Заболевание часто протекает бессимптомно,выявляясь при рутинном клиническом анализе крови.
В этом случае ХМЛ следует дифференцировать от
лейкемоидной реакции, при которой мазок крови
может иметь схожую картину.
ХМЛ может проявляться недомоганием, субфебрильной
лихорадкой, повышенной восприимчивостью к
инфекциям, анемией, тромбоцитопенией с
кровоточивостью, отмечается спленомегалия.
84.
85. Диагностика
Периферическая кровь - лейкоцитоз (50—500)х10*9/л. со сдвигом влево,повышение количества гранулоцитов всех типов, включая зрелые
миелоидные клетки, количество базофилов и эозинофилов повышено
практически всегда, что позволяет дифференцировать ХМЛ и
лейкемоидную реакцию.
При диагностике ХМЛ часто проводится биопсия костного мозга, однако
одной лишь морфологической оценки костного мозга недостаточно для
постановки диагноза ХМЛ.
В конечном счёте, ХМЛ диагностируется посредством выявления
филадельфийской хромосомы в образцах костного мозга. Эта
характерная хромосомная аномалия может быть выявлена в результате
цитогенетического анализа, при помощи флюоресцентной гибридизации
in situ или детекции гена BCR-ABL методом ПЦР
86.
87.
88.
89.
90. Лечение
Несмотря на появление новых эффективных препаратов, таких какиматиниб, дазатиниб и нилотиниб, аллогенная
трансплантация ГСК у детей и молодых больных (моложе 50 лет) попрежнему является терапией выбора и позволяет излечить
определенную группу больных.
Показатель выздоровления в группе больных с родственной
аллогенной трансплантацией составляет 60%, с неродственной
трансплантацией — около 50%.
При наличии у пациента потенциальных доноров необходимо решить
вопрос о возможности аллогенной трансплантации, определяя
уровень риска от трансплантации.
Наилучшие результаты показаны при ТГСК в хронической фазе, в
первые 2 года после постановки диагноза.
91. Лечение
Учитывая значительное снижение летальности при лечении гливеком(иматинибом), он может быть рекомендован всем больным в качестве
первой линии терапии.
В хронической фазе доза гливека — 400 мг/день ежедневно, в фазе
акселерации и бластного криза — 600—800 мг/день.
Гливек — ингибитор тирозинкиназы, механизм его действия
заключается в блокировании активности белка р-210-bcr/ablтирозинкиназы, играющей ключевую роль в патогенезе ХМЛ.
При назначении гливека в качестве первой линии терапии частота
полных цитогенетических ответов через 12 мес лечения составляет 75—
95%, в фазе акселерации — 24—17%, в фазе бластного криза - 16-7%.
Для терапии резистентных к гливеку пациентов в настоящее время
используются и проходят стадию клинических исследований
антитирозинкиназные препараты нового поколения дазатиниб и
нилотиниб, по своей эффективности превышающие гливек.
Отдаленных результатов на терапии гливеком пока нет.
92. Лечение
Гидроксимочевина (гидреа, литалир) может назначатьсяв качестве первой линии терапии практически у всех
больных для уменьшения массы опухоли на период
обследования и решения вопроса о дальнейшей тактике
лечения.
Доза гидреа определяется с учетом количества
лейкоцитов и веса больного.
При лейкоцитозе более 100х10*9/л — 50 мг/кг/день, в
дальнейшем при снижении количества лейкоцитов дозу
уменьшают: при лейкоцитозе (40-100)х10*9/л — 40
мг/кг/день, (20-40)х10*9/л - 30 мг/кг/день, (5-20)х10*9/л 20 мг/кг/день.
93. Критерии гематологической ремиссии
Полная — лейкоциты <9х10*9/л, нормализация формулы,отсутствие спленомегалии;
частичная — лейкоциты <20х10*9/л, спленомегалия
персистирует;
отсутствие (ремиссии) — лейкоциты >20х10*9/л, стойкая
спленомегалия.
Критерии цитогенетического ответа (определяется по
проценту выявляемых Ph-позитивных клеток в костном
мозге): полный — Ph-позитивные клетки отсутствуют;
большой — Ph—позитивные клетки <35%; малый — Phпозитивные клетки 35-95%; отсутствие — Ph-позитивные
клетки >95%.
94.
95. Анекдот про студента - медика
Анекдот про студента Вопрос: "Можно лижениться студенту?"
- медика
Ответ: "Нельзя!!! Если
будет увлекаться женой
- появятся хвосты; если
будет увлекаться
учебой - появятся рога;
а если будет увлекаться
и женой и учебой отбросит копыта".





























































































 Медицина
Медицина








