Похожие презентации:
Сестринская помощь при острой гнойной хирургической инфекции
1.
Сестринская помощьпри острой гнойной
хирургической
инфекции
2.
Хирургическая инфекция- Проникновение патогенных микроорганизмов в организм и реакция тканей на их внедрение и токсины.
В результате возникают гнойно-воспалительные заболевания, вызываемые внедрением болезнетворных
гноеродных микроорганизмов.
• Развитие гнойно-воспалительных заболеваний зависит от трех факторов:
Состояния макроорганизма и его защитных сил: менее устойчивы к инфекции дети, лица пожилого и
старческого возраста, физическое и психическое переутомление, недоедание, гиповитаминоз, анемия,
сахарный диабет, истощение.
Вирулентности микроорганизма и его количества,
Входных ворот и локализации патологического очага: любое нарушение целостности кожного покрова
или слизистых оболочек (рана, отморожение, ожог). Обычно гнойная инфекция локализуется в
подкожно-жировой клетчатке, рыхлой соединительной ткани, между мышцами, в костном мозге,
фасциальных влагалищах, легко распространяется по ходу сосудисто-нервных пучков, лимфатическим и
кровеносным сосудам.
3.
Основные возбудителихирургической инфекции
• Стафилококки (80%),
• Стрептококки,
• Кишечная палочка,
• Протей,
• Грибки,
• Вирусы.
Хирургическую инфекцию может вызвать один возбудитель - моноинфекция, и несколько
микроорганизмов - полиинфекция. На фоне лечения инфекции может появиться новый
возбудитель - суперинфекция. Повторная хирургическая инфекция после выздоровления,
вызванная тем же возбудителем - реинфекция.
4.
Стадии острой гнойнойхирургической инфекции:
В стадии инфильтрации появляются краснота из-за расширения капилляров,
припухлость из-за повышенной проницаемости капилляров, боль ноющего
характера, местное повышение температуры из-за усиления обменных
процессов в очаге воспаления и нарушение функции воспаленной части тела
или органа из-за боли и отека,
В стадии абсцедирования отек и гиперемия мягких тканей усиливаются.
Боль носит пульсирующий характер. При пальпации болезненность
усиливается, в центре инфильтрата появляется размягчение, дающее
симптом флюктуации,
В стадии вскрытия из гнойного очага выделяется гной с остатками
некротизированной ткани. Гнойное воспаление проходит фазу гидратации.
После стихания симптомов воспаления и появления грануляционной ткани
наступает фаза дегидратации.
5.
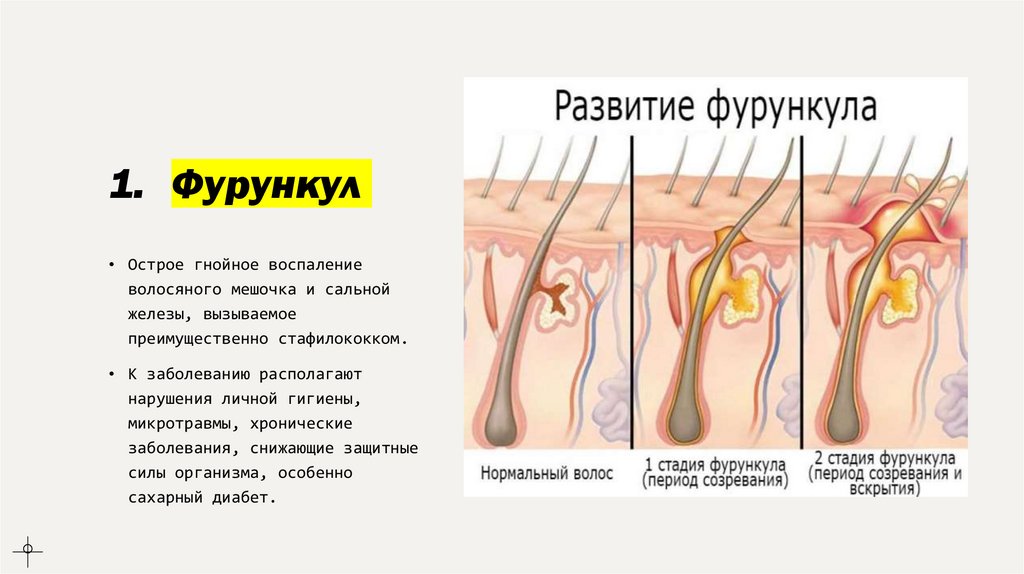
1. Фурункул• Острое гнойное воспаление
волосяного мешочка и сальной
железы, вызываемое
преимущественно стафилококком.
• К заболеванию располагают
нарушения личной гигиены,
микротравмы, хронические
заболевания, снижающие защитные
силы организма, особенно
сахарный диабет.
6.
• Фурункул - багрового цветаболезненный конусовидный
узелок с инфильтрацией тканей
вокруг него. На верхушке
появляется участок гнойного
некроза. Размеры фурункула
варьируют в пределах 0,5-2
см. Волосяной фолликул и
сальная железа подвергаются
некрозу, образуя стержень.
После самостоятельного
отторжения стержня или его
удаления остается небольших
размеров рана кратерообразной
формы, которая заживает
рубцеванием через 4-5 суток.
Появление нескольких
фурункулов одновременно или
последовательно - фурункулез.
Клиническая картина
фурункула
7.
лечение• Пациентов с неосложненным фурункулом и фурункулезом проводят амбулаторно. Местное
лечение в зависимости от стадии заболевания (наличия или отсутствия абсцедирования)
может быть консервативным и оперативным.
• На начальной стадии кожу вокруг фурункула обрабатывают этанолом. Не следует применять
согревающие компрессы, так как они, разрыхляя кожу, способствуют распространению
инфекции.
• Для ускорения отделения некротического стержня на область верхушки фурункула
накладывают кристаллики салициловой кислоты на 12-14 ч.
• При своевременном и правильном лечении оперативное вмешательство не требуется. Оно
показано только при абсцедировании фурункула, заключается в удалении некротического
стержня зажимом "москит", промыванием раны перекисью водорода, установке дренажа.
• Общее лечение - антибиотикотерапия: амоксиклав, азитромицин, ципрофлоксацин.
8.
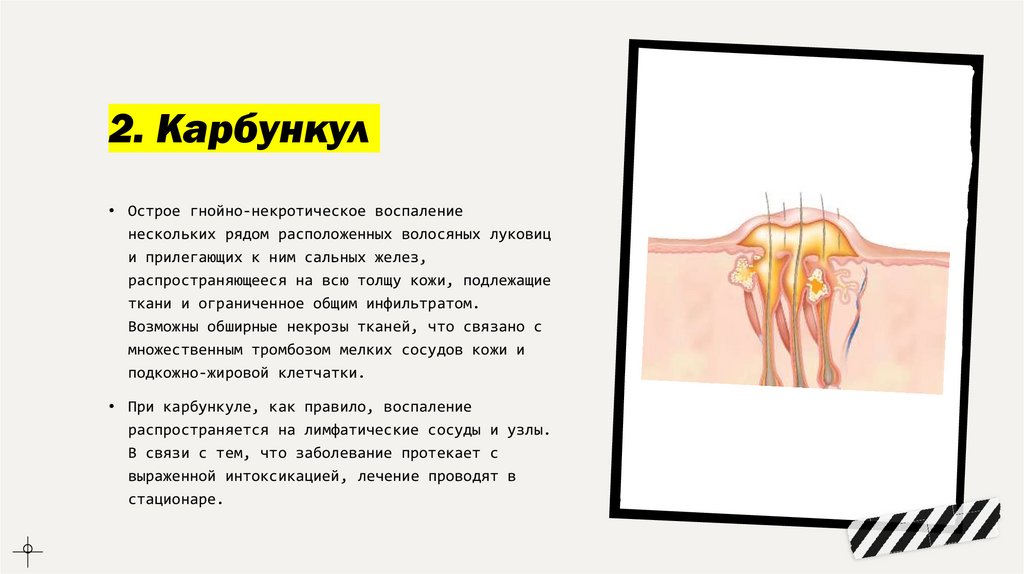
2. Карбункул• Острое гнойно-некротическое воспаление
нескольких рядом расположенных волосяных луковиц
и прилегающих к ним сальных желез,
распространяющееся на всю толщу кожи, подлежащие
ткани и ограниченное общим инфильтратом.
Возможны обширные некрозы тканей, что связано с
множественным тромбозом мелких сосудов кожи и
подкожно-жировой клетчатки.
• При карбункуле, как правило, воспаление
распространяется на лимфатические сосуды и узлы.
В связи с тем, что заболевание протекает с
выраженной интоксикацией, лечение проводят в
стационаре.
9.
Клиническая картина• Обычно одиночный. Заболевание начинается с появления
ограниченной припухлости кожи. Затем появляется плотный
болезненный инфильтрат багрового цвета. Уже на 2-3 сутки на
верхушке инфильтрата отслаивается эпидермис и видны несколько
точечных гнойников, каждый из которых является следствием
некроза волосяного мешочка и прилежащей сальной железы.
Некротические стержни постепенно, в течение 3-5 суток,
сливаются в единый гнойно-некротический конгломерат, который
позже отторгается. При этом, как правило, образуется гнойник,
который через одно или несколько отверстий прорывается
наружу. Образуется большая рана, которая постепенно
гранулирует и в течение 3-4 недель заживает рубцеванием.
10.
Лечение• Антибиотикотерапия,
• Дезинтоксикационная терапия,
• Противовоспалительная терапия,
• Оперативное лечение - иссечение инфильтрата с некрозами, дренирование раны. В
настоящее время крестообразные разрезы не выполняются.
• Перевязки с мазями на водорастворимой основе: "левомеколь", "офломелид".
11.
3. Гидраденит• Гнойное воспаление
потовых желез чаще
подмышечных впадин,
вызывается стафилококком.
Инфекция проникает через
выводные протоки потовых
желез.
12.
Клиническая картина и лечениеЗаболевание начинается с появления
плотного болезненного конусовидного
уплотнения, выступающего над кожей,
сначала красноватого, потом багрового
цвета размером 1-3 см. Постепенно оно
увеличивается, кожа над ним истончается,
становится серой. На 2-3 сутки наступает
расплавление потовой железы и образуется
абсцесс. После самопроизвольного вскрытия
почти всегда вследствие обсеменения
микроорганизмами окружающей кожи
образуются новые уплотнения, и болезнь
принимает затяжной характер.
В основном проводят местное лечение:
выбривание волос, тщательную обработку
антисептиком области поражения. При
расплавлении тканей, появлении
абсцедирования показано вскрытие гнойника
по ходу кожной складки. При
рецидивирующем течении показана
антибактериальная терапия с учетом
чувствительности возбудителя инфекции.
13.
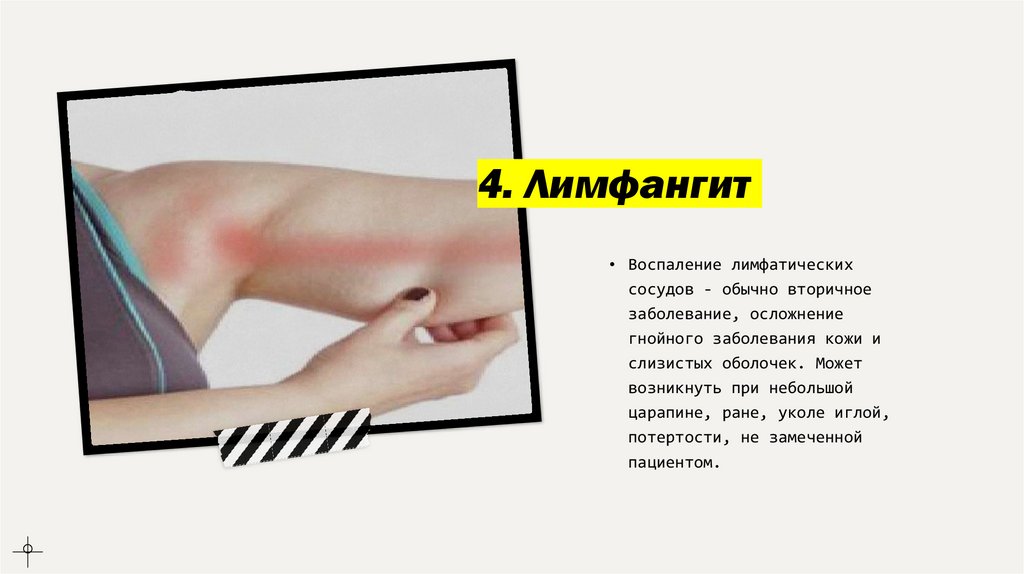
4. Лимфангит• Воспаление лимфатических
сосудов - обычно вторичное
заболевание, осложнение
гнойного заболевания кожи и
слизистых оболочек. Может
возникнуть при небольшой
царапине, ране, уколе иглой,
потертости, не замеченной
пациентом.
14.
Клиническая картина и лечение• Сетчатый лимфангиит - местное покраснение в виде пятна или нежной сетевидной
гиперемии, от которой к регионарным лимфатическим узлам идут тонкие красные нити.
• Столовой лимфангиит - четко различимая красная полоса, начинающаяся в зоне
входных ворот инфекции и идущая к болезненному увеличенному регионарному
лимфоузлу. Возможно развитие глубокого лимфангита, при котором изменения на коже
отсутствуют.
• Острый лимфангит сопровождается общей интоксикацией, особенно при глубокой форме:
высокая температура тела, головные боли, лейкоцитоз со сдвигом лейкоцитарной
формулы влево. Острый лимфангит может переходить в хронический, который
проявляется лимфостазом.
• Лечение: санация первичного очага: туалет повреждения кожи, лечение гнойного
воспаления, антибиотикотерапия.
15.
5. Лимфаденит• Воспаление лимфатических узлов, тоже
вторичное заболевание, вызванное токсинами,
микроорганизмами, продуктами распада тканей,
поступившими в лимфатические узлы по
лимфатическим сосудам из зоны первичного
очага. Воспаление лимфатического узла может
быть катаральным и гнойным, распространяться
на окружающие ткани (периаденит), делая узлы
неподвижными. При высокой вирулентности
микроорганизмов возможны расплавление
лимфатических узлов, абсцедирование, иногда и
развитие флегмоны окружающей клетчатки аденофлегмоны.
16.
Клиническая картина и лечение• Регионарные лимфатические узлы увеличены и
болезненные. При флегмонозной форме
пальпируют плотный, неподвижный, резко
болезненный инфильтрат с отеком окружающей
клетчатки. Кожа в этой области
гиперемирована, характерна выраженная
интоксикация.
• Пациентов с катаральной формой лимфаденита лечат
консервативно: антибактериальная терапия,
санация первичного гнойного очага.
При флегмонозном лимфадените и абсцедировании вскрытие гнойника и его дренирование.
17.
6. Флегмона• Острое, неограниченное разлитое воспаление клетчаточный
пространств, поверхностное или глубокое. Возможна флегмона
червеобразного отростка, желчного пузыря, желудка, сальника.
• Флегмона вызывается неспецифической микрофлорой - гнилостной
или анаэробной. Некоторые флегмоны называют в зависимости от
локализации, например: воспаление околопрямокишечной
клетчатки - парапроктит, воспаление околопочечной клетчатки паранефрит, воспаление околотолстокишечной клетчатки параколит.
18.
Клиническаякартина:
• Заболевание всегда протекает остро,
с выраженными местными и общими
симптомами воспаления. При
поверхностном расположении
характерны быстро нарастающая
болезненная припухлость тканей,
гиперемия кожи, высокая температура
тела, нарушение функции пораженной
области. При пальпации на месте
припухлости определяют плотный
болезненный инфильтрат.
Расплавление тканей приводит к
появлению симптома флюктуации. В
ОАК лейкоцитоз с палочкоядерным
сдвигом влево.
19.
Лечение:• Течение флегмоны всегда
прогностически неблагоприятно, что
требует срочной госпитализации при
первом подозрении и немедленной
операции. Операцию выполняют под
наркозом с широким вскрытием
полостей и затеков, дренированием
для обеспечения хорошего оттока
гноя.
• Медикаментозная терапия:
антибиотики широкого спектра
действия, инфузионная терапия.
20.
7. Абсцесс• Скопление гноя в тканях и органах, ограниченное пиогенной капсулой. Абсцесс вызывают все
иды патогенных микроорганизмов, но наиболее часто - стафилококк, кишечная палочка. Причины
его образования - осложнения гнойных воспалительных заболеваний и
ранений, микротравмы, инородные тела.
• Особое место занимают постинъекционные абсцессы, возникающее при нарушении асептики и
антисептики либо при введении лекарственных средств без учета анатомических показаний.
• Абсцесс может развиться и в результате инфицирование гематомы. Нередко при общей гнойной
инфекции образуются метастатические абсцессы вследствие попадания инфекции в ткани и органы
гематогенным или лимфогенным путем из первичного очага. Возможны абсцессы в полостях тела.
21.
Клиническая картина, лечение:При локализации абсцесса в
поверхностных тканях всегда определяют
все классические симптомы воспаления:
боль, покраснение, припухлость,
местное повышение температуры,
нарушение функции. Основной признак
абсцесса - флюктуация. Если абсцесс
распложен в глубжележащих тканях или
органах, отмечают общую реакцию
организма. При тщательной пальпации
определяют ограниченное уплотнение в
тканях, болезненность, отек.
Лечение - оперативное. Гнойник
вскрывают, иссекают или выполняют
пункционное дренирование. В
послеоперационном периоде проводят
антибактериальную терапию.
22.
8. Панариций• Острое гнойное воспаление тканей пальцев вследствие их
инфицирования при ссадинах, отрывании заусениц, колотых
ранах.
• В зависимости от расположения воспаления различают
поверхностный и глубокий панариций. Поверхностный панариций кожный, околоногтевой (паронихия), подногтевой, подкожный.
Глубокий панариций - сухожильный, костный, суставной и
пандактилит - воспаление всех тканей пальца. В связи с
анатомическими особенностями строения пальцев воспаление
распространяется в глубину, что при неадекватном лечении
поверхностных форм панариция приводит к ампутации пальца.
23.
Кожныйпанариций
• Гной расположен под эпидермисом и
отслаивает его в виде пузыря.
Средний медицинский работник не
должен его самостоятельно
вскрывать, потому что при видимом
кожном гнойнике воспаление может
быть глубоким: панариций в виде
запонки - кожный гнойник точечным
отверстием соединяется с подкожным.
После обработки операционного поля
без обезболивания отслоенный
эпидермис срезают ножницами,
выполняют туалет гнойной раны
перекисью водорода. Накладывают на
рану повязку с бетадином.
24.
Подкожныйпанариций
• Характерны постепенно
нарастающие, пульсирующее поле в
пальце, лишающие пациента покоя и
сна. При осмотре отмечают
увеличение объема
пальца, сглаженность
межфаланговых складок, нарушение
функции. Необходимо помнить, что
палец пальцем пальпировать нельзя!
Пуговчатым зондом легко определяют
зону наибольшей
болезненности, которая
соответствует расположению гнойного
очага.
25.
Паронихия• воспаление окружающих ноготь мягких
тканей, сопровождается болезненной припухлостью
околоногтевого валика, гиперемией окружающих
тканей и нависанием валика над ногтем. Гнойник
расположен под корнем ногтя.
• Подногтевой панариций развивается вторично при
проникновении гноя под ногтевую пластинку из
мягких тканей при паронихии или первично (при
маникюре). Отек и гиперемия кожи при подногтевой
форме панариция не выражены. Основной симптом пульсирующая, распирающая боль под
ногтем. Гной, отслоивший ноготь, виден под ним.
26.
Сухожильныйпанариций
• Воспаление сухожильного влагалища и сухожилия
сгибателя пальца, развивается как осложнение
поверхностного панариция или первично при
колотой ране пальца. Палец обычно
согнут, утолщён. Боль усиливается по всему
пальцу. Попытка разгибания пальца приводит
резкому усилению боли. Пальпация пуговчатым
зондом по линии проекции сухожилия болезненна.
• особенно опасны сухожильные панариции 1 и 5
пальцев, так как их сухожильные влагалища
сообщаются с сухожильными влагалищами
предплечья, поэтому возможна тяжелая флегмона
предплечья.
27.
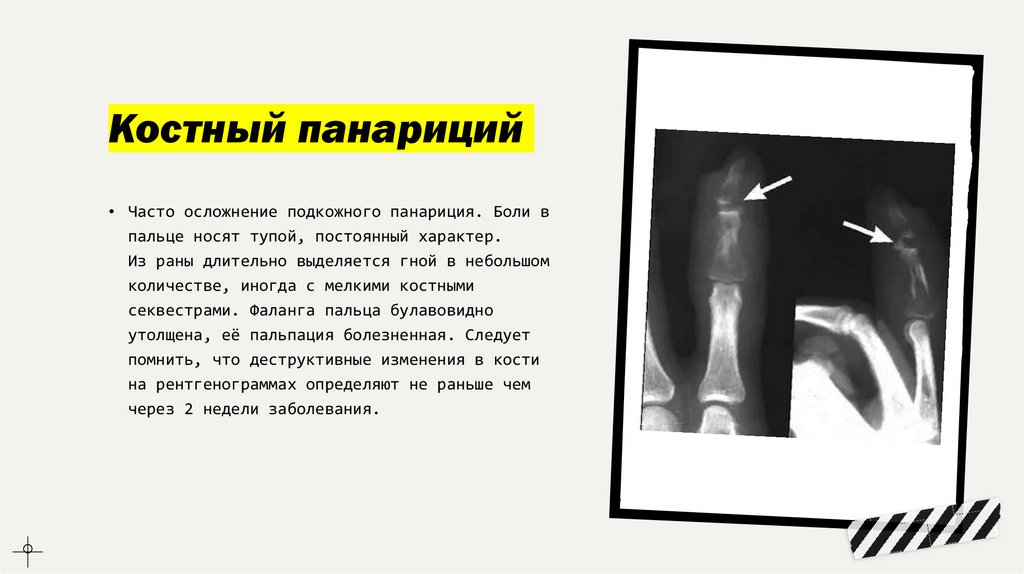
Костный панариций• Часто осложнение подкожного панариция. Боли в
пальце носят тупой, постоянный характер.
Из раны длительно выделяется гной в небольшом
количестве, иногда с мелкими костными
секвестрами. Фаланга пальца булавовидно
утолщена, её пальпация болезненная. Следует
помнить, что деструктивные изменения в кости
на рентгенограммах определяют не раньше чем
через 2 недели заболевания.
28.
Суставнойпанариций
• Воспаление межфалангового
сустава, может быть первичным
вследствие ранения сустава и часто
вторичным как осложнение других
форм панариция. Местные признаки
воспаления сустава чётко выражены.
Сустав деформирован, отёчен. Палец
полусогнут, имеет форму веретена.
Межфаланговые складки сглажены. При
гнойном расплавлении связок и
капсулы появляется патологическая
подвижность сустава.
29.
Пандактилит• Гнойное воспаление всех тканей пальца, протекает тяжело, сопровождается
выраженной интоксикацией, регионарным лимфангитом, кубитальным, од мышечным
лимфаденитом. В крови изменения, характерные для острого воспаления. Пандактилит
развивается постепенно вследствие ранения пальца или других форм панариция.
• Боли в пальце при пандактилите постепенно усиливаются и приобретают
мучительный, распирающий характер. Отечный палец сине-багрового
цвета, развивается сухой или влажный некроз. Из свища или послеоперационной раны
выделяется скудное гнойное отделяемое, грануляции серые, безжизненные. Пальпация
резко болезненная. Общее состояние пациента ухудшается, повышается температура
тела, возникают боли в кисти. Отек и гиперемия тканей увеличиваются и
распространяются проксимально. Срочная операция останавливает прогрессирование
гнойного воспаления.
30.
Лечение:• Лечение пациентов с подкожным панарицием в начале заболевания - консервативное. При прогрессировании
воспаления (симптоме 1-й бессонной ночи) показана операция, которую выполняет хирург. После операции на
палец и кисть накладывают гипсовую лонгету. 1 перевязка - на 2 сутки после операции, дренажи не
удаляют.
• При паронихии лечение в начале заболевания консервативное. При неэффективности показана операция. На
рану накладывают повязку с гипертоническим раствором натрия хлорида или мазью Левомеколь.
• При подногтевом панариции под местной анестезией по Оберсту-Лукашевичу удаляют ноготь с последующим
наложением повязки с бетадином.
• лечение сухожильного панариция только хирургическое в условиях стационара. Промедление с операцией
грозит некрозом сухожилия сгибателя пальца.
• пациентов с костным панарицием лечат только в стационаре. Операцию выполняют, не дожидаясь явных
рентгенологических признаков деструкции кости.
• при суставном панариции в стационаре вскрывают сустав, дренируют его, конечность иммобилизуют.
• профилактика панарициев - тщательная обработка микротравм пальцев антисептиками.
31.
9. Мастит• Острое или хроническое воспаление молочной железы. Острый мастит
возникает в первые 2-3 недели после родов у кормящей женщины лактационный мастит. Первородящие заболевают чаще, этому
способствует узость молочных ходов, малоподвижный сосок, тонкая
кожа соска, легко подвергающаяся микротравмам при кормлении
новорожденного. Это ведет к образованию трещины и изъязвлению в
области соска. Инфекция через трещину соска проникает в железу.
Застой молока, лактостаз, способствует возникновению мастита.
• по течению воспаления различают острый серозный, острый
инфильтративный и деструктивный мастит. Своевременное
диагностика начальной формы мастита и лечение позволяют часто
добиться обратного развития процесса, предупреждают переход его
в гнойную, деструктивную фазу.
32.
Клиническая картина.• При лактостазе женщина жалуется на чувство тяжести и напряжения в железе. Уплотнение соответствует
контурам дольки железы, оно подвижное, с четкими границами, бугристой поверхностью, безболезненное. При
надавливании на него молоко выделяется свободно, сцеживание безболезненное. После сцеживания наступает
облегчение. Общее состояние страдает незначительно. Температура тела, клинические анализы крови в норме.
• Иногда отличить лактостаз от серозной и инфильтративный фазы мастита сложно. Всякое уплотнение молочной
железы, протекающее с повышением температуры тела, следует считать серозной стадией мастита. Это позволяет
своевременно начать лечение и предупредить переход процесса в деструктивный.
• Если лактостаз не устранен, через 2-4 суток возникает серозная фаза мастита. Заболевание начинается
остро, с озноба, повышения температуры тела, резких болей в железе. Железа напряжена, увеличена в
размерах, резко болезненная при пальпации. Сцеживание молока болезненно и не приносит облегчения.
• Еще через 3-5 суток процесс переходит в инфильтративный фазу. Температура тела повышается до 40
градусов, общее состояние значительно ухудшается. уплотнение приобретает более чёткие контуры. Над ним
появляются гиперемия и местное повышение температуры.
• При переходе мастита в деструктивную фазу температура постоянно высокая или принимает гектический
характер. Уплотнение в железе увеличивается, гиперемия кожи усиливается и распространяется, нарушается
отток молока. При пальпации инфильтрата определяют флюктуацию, что свидетельствует об образовании абсцесса
в молочной железе. При образовании множественных сообщающихся гнойных полостей возникает флегмонозный
мастит.
• крайне тяжелое состояние пациенток наблюдают при гангренозной форме мастита. Молочная железа значительно
33.
Лечение:• При серозной и инфлильтративной фазе мастита лечение консервативное, при абсцедирующей, флегмонозной
и гангренозной - оперативное.
• При появлении признаков лактостаза железе придают возвышенное положение с помощью повязки или
бюстгальтера, которые должны поддерживать, а не сдавливать её. Для опорожнения железы молоко
сцеживают молокоотсосом. Кормление грудью продолжают, ограничивают приём жидкости.
• Обратному развитию процесса способствуют ретромаммарная новокаиновая блокада с антибиотиками.
• При гнойном мастите показана операция. Под наркозом выполняют радиальные, широкие и достаточно
глубокие разрезы молочной железы, вскрывают все гнойные полости, удаляют некротизированные ткани.
• Гной берут на бактериологический посев для определения микрофлоры и чувствительности её к
антибиотикам. Все гнойные полости дренируют. Лечение раны после вскрытия гнойника проводят с учётом
фазы раневого процесса. Применение вторичных швов сокращает сроки лечения и улучшает косметический
результат операции. При локализованной форме острого мастита возможно иссечение гнойного очага в
пределах здоровых тканей и наложение глухого шва с оставлением тонкого дренажа.
• В родильном отделении медицинская сестра осматривает молочные железы у родильниц для своевременного
обнаружения трещин сосков и проведения профилактических мер. Этому она учит и самих родильниц.
Трещину соска смазывают раствором бриллиантового зеленого. После кормления к соскам прикладывают
салфетки, смоченные вазелиновым маслом. При глубокой трещине следует воздержаться от кормления грудью
и сцеживать молоко.
34.
10. Острый гнойный артрит• Острое гнойное воспаление сустава. Причины артрита: раны, травмы, занос инфекции
гематогенным или лимфогенным путем из расположенных рядом гнойных очагов. Заболевание может
быть первичным, связанным с прямым проникновением инфекции в сустав, и вторичным. Вторичный
гнойный артрит - следствие распространения инфекции с окружающих тканей при
фурункуле, карбункуле, абсцессе, флегмоне, бурсите либо при общей гнойной инфекции
(сепсисе).
• Клинические проявления острого гнойного артрита: острые начало, сильная боль и ограничение
движений в суставе, напряжение, инфильтрация и гиперемия кожного покрова, изменение контура
сустава. В суставе определяется жидкость. При пункции - гной.
• Главное в лечении пациента с гнойным артритом - иммобилизация конечности гипсовой повязкой с
окошком в области сустава для пункционного дренирования, постоянного промывания сустава
растворами антисептиков и антибиотиков.
• При неэффективности этого лечения и нарастании общей интоксикации выполняют операцию вскрытие сустава (артротомию) и его дренирование. Местное лечение всегда сочетают с
внутривенным инфузионным лечением, антибиотикотерапией.
35.
11. Остеомиелит• Гнойное воспаление костного мозга, распространяющееся на
компактное и губчатое вещество кости и надкостницу. Возбудители
остеомиелита - различные гноеродные микроорганизмы, в
подавляющем большинстве - золотистый стафилококк. Различают
гематогенный, травматический и контактный остеомиелит. При
гематогенном остеомиелите инфекция попадает в костный мозг с
током крови из гнойного источника, имеющегося в организме.
Преимущественно поражаются длинные трубчатые кости, чаще
метафиз. При травматическом остеомиелите инфекция попадает в
костный мозг извне через повреждённую кожу при
травме. Контактный остеомиелит развивается при распространении
гнойного воспаления мягких тканей на кость
(панариции, диабетической флегмоне, трофических язвах).
36.
Острый гематогенный остеомиелит• Наиболее часто встречающееся гнойное заболевание костей. Болезнь преимущественно начинается в
детском возрасте. При этом мальчики болеют вдвое чаще, чем девочки.
• Инфекция с током крови из первичного гнойного очага, попадает в костный мозг, вызывает его
воспаление. Вначале образуется серозный экссудат, который вскоре становится гнойным. Гной
через костные канальцы прорывается наружу, под надкостницу, образуя поднадкостничный абсцесс.
При этом надкостница отслаивается от кости. Отслоение надкостницы от кортикального слоя
приводит к нарушению питания участка кости и его последующему некрозу. некротизированный
участок кости - секвестр, становится как бы инородным телом, вокруг которого образуется
демаркационный вал из грануляционной ткани. Секвестры могут быть разного размера, вплоть до
тотальных, когда омертвевает вся кость. В то же время скапливающийся под надкостницей гной
постепенно разрушает её и прорывается в мягкие ткани, образуя в них гнойные затеки. Затем гной
прорывается наружу, образуя гнойный свищ. Секвестрры поддерживают существование свища, через
который выделяются кусочки секвестров. Постепенно грануляционная ткань вокруг секвестра
замещается костной тканью и секвестр отграничивается. Свищ закрывается, однако при обыстрении
открывается вновь. Таким образом, существование секвестра поддерживает
гнойное воспаление, затягивая болезнь на многие годы. Некроз участка кости свидетельствует об
отграничении воспаления и переходе его в хроническую стадию.
37.
Клиническая картина• Начинается внезапно с подъема температуры тела до высоких значений, появление боли в
пораженной конечности. Боли в конечности принимают распирающий характер. При
пальпации, пассивных и активных движениях боль резко усиливается. Через несколько дней
заболевания появляется отек мягких тканей в месте поражения. Затем появляются
гиперемия кожи и местное повышение температуры.
• Появление отёка конечности свидетельствует о формировании поднадкостничного абсцесса.
Появление гиперемии кожи и флюктуации указывает на прорыв гноя в окружающие мягкие
ткани.
• При гематогенном остеомиелите нередко развивается общая гнойная инфекция, поэтому
возможны гнойные метастазы в другие кости или органы.
• На рентгенограммах конечности изменения в кости выявляют только через 10 дней
заболевания. На до госпитальном этапе гипердиагностика остеомиелита менее опасна, чем
запоздалое распознавание болезни.
38.
Лечение:• Лечение пациента с острым гематогенным остеомиелитом комплексное - сочетание
хирургических и консервативных методов. При поднадкостничном
абсцессе, межмышечной или подкожной флегмоне показаны их вскрытие на всем
протяжении поражения и трепанация кости. Операцию заканчивают дренированием
раны. Необходима хорошая иммобилизация конечности. Лучший хирургический метод раннее декомпрессионное дренирование кости путём нанесения нескольких фрезевых
отверстий в области остеомиелитического очага после рассечения мягких тканей.
Через эти фрезевые отверстия вводят дренажи в костномозговой канал для активного
проточного или вакуумного дренирования с использованием антисептиков не менее 710 суток.
• консервативное лечение - антибиотикотерапия, иммунотерапия, дезинтоксикация,
коррекция обменных процессов. Антибиотикотерапию проводят остеотропными
антибиотиками (линкомицинином, гентамицином).
39.
Травматический остеомиелит• Часто развивается из-за нагноения обширных размозжённых ран с повреждением кости.
Оскольчатые переломы, значительные повреждения надкостницы вызывают нарушения
кровоснабжения кости, ее некроз. Гной проникает под надкостницу, разрушает ее и
распространяется на кортикальный слой и костные канальцы, а затем в костный мозг.
Воспаление в ране постепенно концентрируется на границе между омертвевшими и не
потерявшими жизнеспособность тканями, образуется отграничительный грануляционный
вал. Внутри этого очага находятся секвестры кости, лишенные
надкостницы, омертвевшие концы костных отломков, обрывки мягких тканей.
Образовавшаяся грануляционная капсула постепенно, благодаря остеобластическим
процессам, преобразуется в плотную секвестральную коробку, в которой находятся
гной, костные секвестры. Формируется наружный свищ, сообщающийся с секвестральной
коробкой. Этот процесс течет медленно, занимая многие месяцы.
40.
Травматический остеомиелит• Клиническая картина. В остром
периоде наблюдают общие и местные
симптомы, характерные для гнойной
раны. Специфические признаки
остеомиелита отсутствуют. Только
по мере стихания симптомов острого
воспаления раны становятся более
отчетливыми признаки остеомиелита.
В ране возникают некротические
налеты, из раны появляется
обильное отделение гноя. Если
кость расположена поверхностно, в
рану пролабирует тусклый, лишенный
надкостницы отломок кости серого
цвета. Для хронического
остеомиелита характерно
• главное в лечении заболевания полноценная ПХО о раны: удаляют
все нежизнеспособные ткани, иссекают
края и стенки раны на всю её
глубину, удаляют все инородные
тела, попавшие в рану.
В послеоперационном периоде
важные элементы лечения правильная иммобилизация, антибактер
иальное и общеукрепляющее лечение.
При хроническом остеомиелите лечение
хирургическое - вскрытие
гнойника, секвестрэктомия.
41.
Благодарю завнимание!





































 Медицина
Медицина








