Похожие презентации:
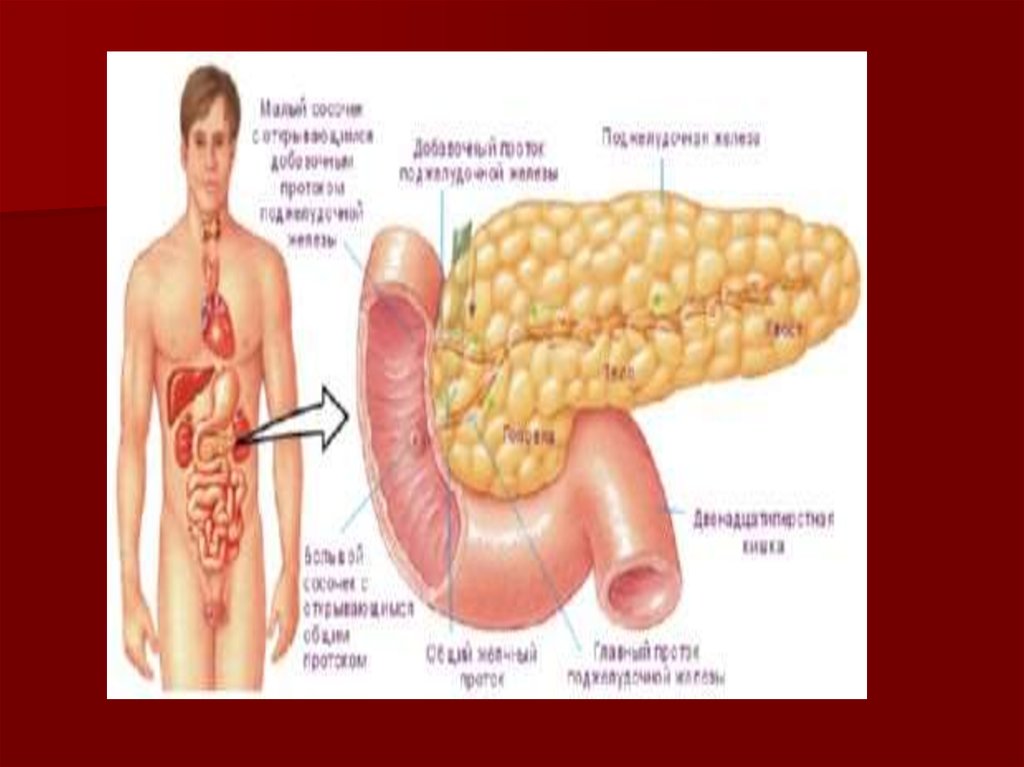
Радионуклидное исследование поджелудочной железы
1.
ЗАПАДНО-КАЗАХСТАНСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙУНИВЕРСИТЕТ
ИМЕНИ М.ОСПАНОВА
САМОСТОЯТЕЛЬНАЯ РАБОТА ИНТЕРНА
ТЕМА:
Радионуклидное исследование поджелудочной железы
Выполнила:Ғинаятова І.Қ
Группа:607
Проверил:Сабит А.С
2.
ПЛАНВведение
Основная часть
•Радионуклидный метод
•Сцинтиграфия
Заключение
3.
4.
Радионуклидныеметоды
диагностики
заболеваний
поджелудояной железы в последнее время используются редко в
связи с их низкой информативностью. Сцинтиграфия
поджелудочной железы с помощью метионина, меченного
селеном с радиоактивной меткой (75Se-метионином), дает
недостаточно четкое изображение поджелудочной железы,
частично сливающееся с изображением печени, которая тоже
накапливает 75Se-метионин. Для их разграничения рекомендуют
проводить двухнуклидную сцинтиграфию; с 5Se-метионином и
с 99m-технецием.
5.
6.
Радионуклидный метод это способисследования
функционального и
морфологического
состояния органов и
систем с
использованием
радионуклидов. Эти
индикаторы вводят в
организм больного, а
затем посредством
различных специальных
приборов определяют
скорость и характер
перемещения, фиксации
и выведения их из
органов и тканей.
7.
Большое значение в клинике приобрело радиоиммунноеопределение содержания гормона поджелудочной железы —
инсулина в плазме крови. С помощью этого исследования
выявляют латентные формы сахарногодиабета и так называемый
преддиабет.
8.
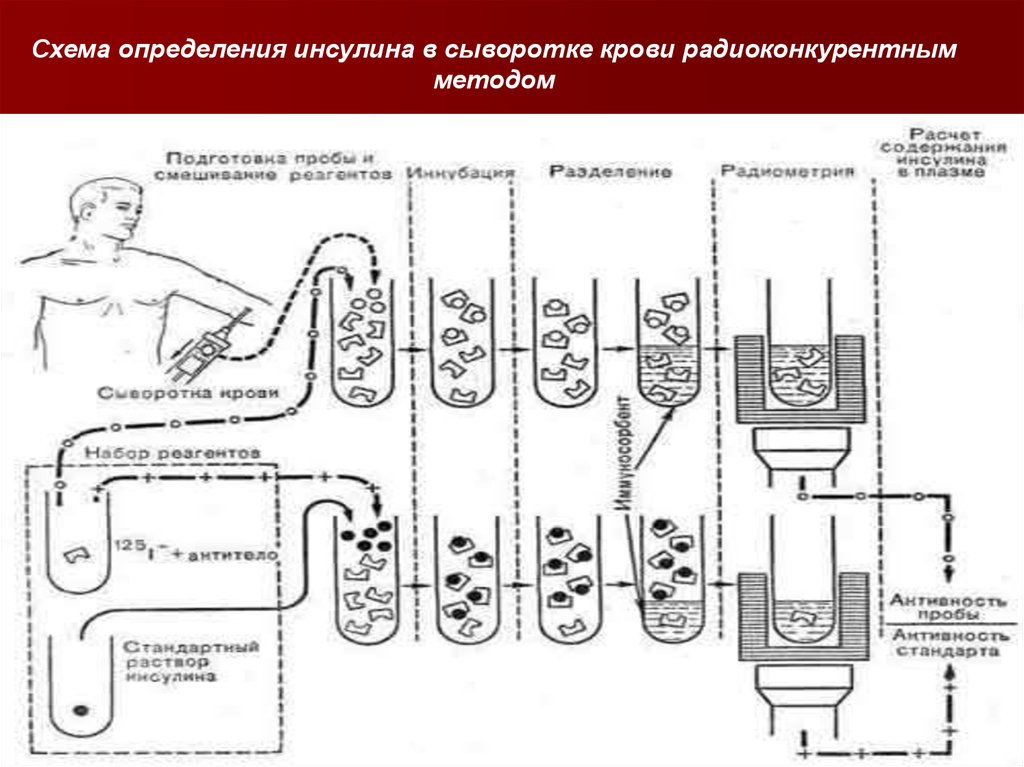
Анализ основан на взаимодействиимолекул измеряемого вещества (инсулин в
сыворотке крови) со специфическим
связывающим реагентом. В данном случае
используют специфические антитела,
меченные 125I.125I -антитело к инсулину
инкубируют с тестируемой пробой (плазма
крови пациента) параллельно со
стандартной пробой, содержащей
известное количество инсулина. Из
образовавшегося комплекса инсулин —
антитело с непрореагировавшим
свободным меченым антителом последний
отделяют с помощью иммуносорбента.
9.
Схема определения инсулина в сыворотке крови радиоконкурентнымметодом
10.
•После центрифугирования проводят радиометрию осадка.Сравнение величины радиоактивности пробы крови
пациента со стандартной пробой указывает на количество
инсулина в крови пациента: чем выше количество
инсулина в определяемой пробе, тем ниже
радиоактивность осадка.
•У здоровых людей концентрация инсулина натощак
варьирует в пределах 5 — 20 мкЕД/мл. Секреция инсулина
поджелудочной железой регулируется уровнем глюкозы в
циркулирующей крови. При увеличении концентрации
глюкозы нормальная поджелудочная железа выделяет
инсулин в течение 3 — 5 мин и дополнительно
увеличивает синтез этого гормона. Абсолютная или
относительная недостаточность инсулина в организме
вызывает развитие сахарного диабета.
11.
•Повторное определение инсулина проводят через 30 и 120 минпосле сахарной нагрузки (50 г глюкозы перорально). Через 30
мин концентрация инсулина в плазме крови достигает максимума,
но через 120 мин обычно возвращается к исходному уровню. При
преддиабете, латентном и явном диабете содержание инсулина в
плазме крови повышено как натощак, так и после сахарной
нагрузки.
•Помимо инсулина, определяют содержание в крови С-пептида.
С-пептид, как и инсулин, образуется в β-клетках поджелудочной
железы. Он секретируется в кровь одновременно с инсулином.
Клиническая ценность исследования уровня С-пептида в крови
заключается в возможности оценки содержания эндогенного
инсулина. Измеряя концентрацию С-пептида, можно установить,
в какой мере функциональная способность поджелудочной
железы подавлена экзогенным (лекарственным) инсулином.
12.
•У больных сахарным диабетом исследование базального уровня Спептида позволяет установить наличие резистентности иличувствительности к инсулину, определить фазы ремиссии,
корректировать терапевтические мероприятия.
•Для получения изображения поджелудочной железы применяют
внутривенное введение 75Sе-метионина. Первоначально больному
предлагают завтрак.
•Пищевая нагрузка стимулирует функцию поджелудочной железы,
на которую последняя затрачивает аминокислоты, в том числе
метионин. Через 30 мин после завтрака вводят 75Sе-метионин
активностью 8 — 10 МБк. Через 5 — 10 мин после внутривенной
инъекции РФП на гамма-топограмме появляется изображение
нормальной поджелудочной железы.
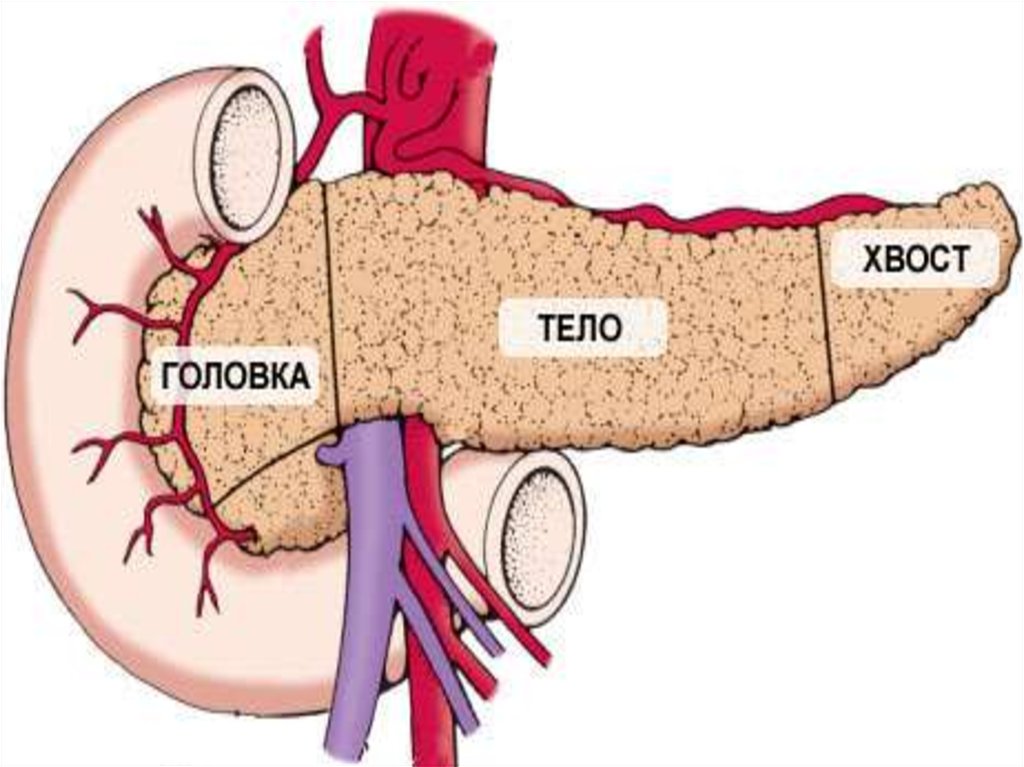
•Вначале четче видна головка железы; через 30 — 45 мин лучше
вырисовывается талия и хвостовая часть железы. Можно судить о
положении и размерах органа.
13.
Радионуклидные методы исследования и ангиография придиагностике заболеваний поджелудочной железы
Среди сцинтиграфических методик
выделяют:
-
панкреатоспинтиграфию (внутривенное
введение метионина, меченного 75Se);
- панкреатоангиосцинтиграфию
(селективное введение макроагрегата
альбумина, меченного 131I,99mТс или 113Тс в
артерии ПЖ).
14.
Сцинтиграфии получают изображение распределения радионуклида вПЖ после его внутривенного введения. Характер и качество изображения
зависят от скорости перераспределения радиофармакологического
препарата и частоты получения сцинтиграмм. Кроме того, можно получить
данные о количественном распределении радиофармпрепарата. До
настоящего времени не найдено химических веществ, обладающих
способностью к избирательному накоплению только в паренхиме ПЖ.
Обычно применяемая меченая аминокислота 75Sе-метионин
накапливается во всех органах, где происходит синтез белка, в том числе в
ПЖ, печени, почках, что не позволяет получить изолированного
изображения ПЖ, так как на качество изображения органа влияет его
окружение. Так, при использовании сцинтилляционной камеры в её поле
зрения попадает целый ряд органов, синтезирующих протеин, которые
могут помешать получению сцинтиграмм ПЖ.
15.
Нормальная ПЖ имеет несколько больший процент синтезапротеинов на грамм ткани, чем соседние органы, однако при её
заболеваниях накопление радионуклида в ней снижено. В связи с
тем, что сцинтиграфическое изображение массивной печени —
основная помеха для визуализации ПЖ, после получения
первичной сцинтиграммы необходимо вычитание изображения
печени. Наибольшую концентрацию 75Se-метионина в ПЖ
наблюдают через 30 мин после введения радиофармпрепарата. В
этот период удельная активность 75Sе-метионина на единицу
поверхности ПЖ в 4—8 раз больше, чем на поверхности печени.
Через 20 мин 75Se-метионин, связанный с ферментами ПЖ,
начинает поступать в просвет ДПК. 75Se — чистый гаммаизлучатель, имеющий два фотопика. Период полувыведения
препарата из организма колеблется от 20 до 67 дней (в среднем
— 47 дней). В норме выведение 75Sе-метионина из организма
составляет 15—20% за сутки, а из печени — 25—30% введённого
количества препарата. 75Se-метионин выводят почки; в течение
первых 2—3 ч выделяется 5—10% введённой дозы
16.
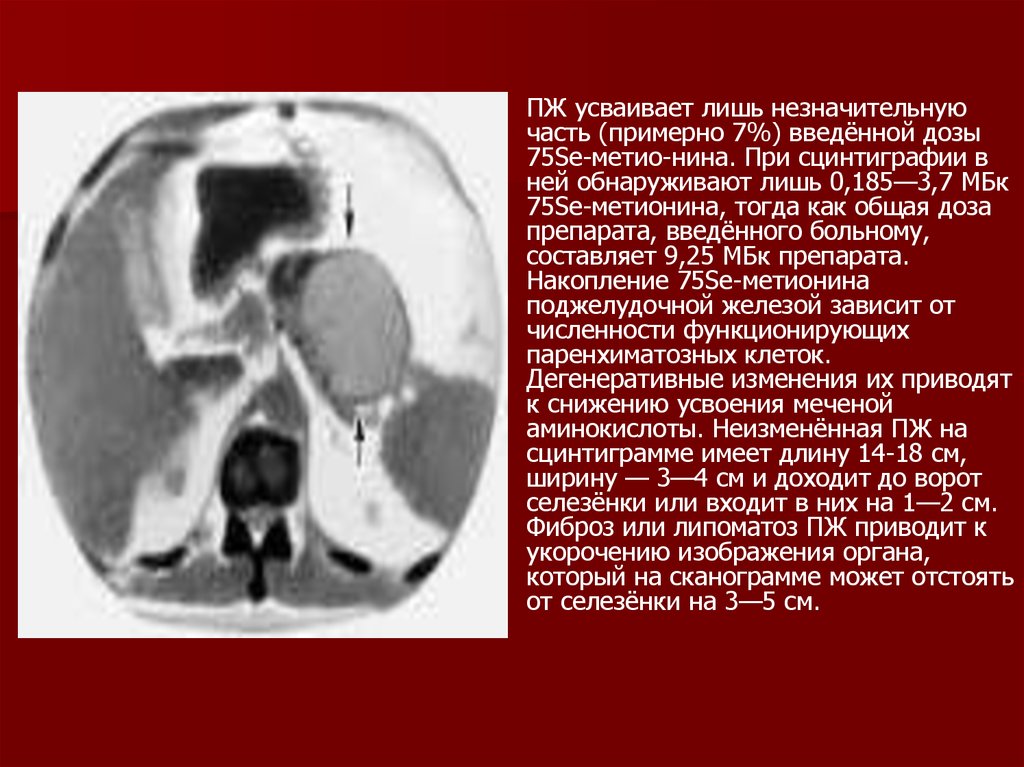
ПЖ усваивает лишь незначительнуючасть (примерно 7%) введённой дозы
75Sе-метио-нина. При сцинтиграфии в
ней обнаруживают лишь 0,185—3,7 МБк
75Sе-метионина, тогда как общая доза
препарата, введённого больному,
составляет 9,25 МБк препарата.
Накопление 75Sе-метионина
поджелудочной железой зависит от
численности функционирующих
паренхиматозных клеток.
Дегенеративные изменения их приводят
к снижению усвоения меченой
аминокислоты. Неизменённая ПЖ на
сцинтиграмме имеет длину 14-18 см,
ширину — 3—4 см и доходит до ворот
селезёнки или входит в них на 1—2 см.
Фиброз или липоматоз ПЖ приводит к
укорочению изображения органа,
который на сканограмме может отстоять
от селезёнки на 3—5 см.
17.
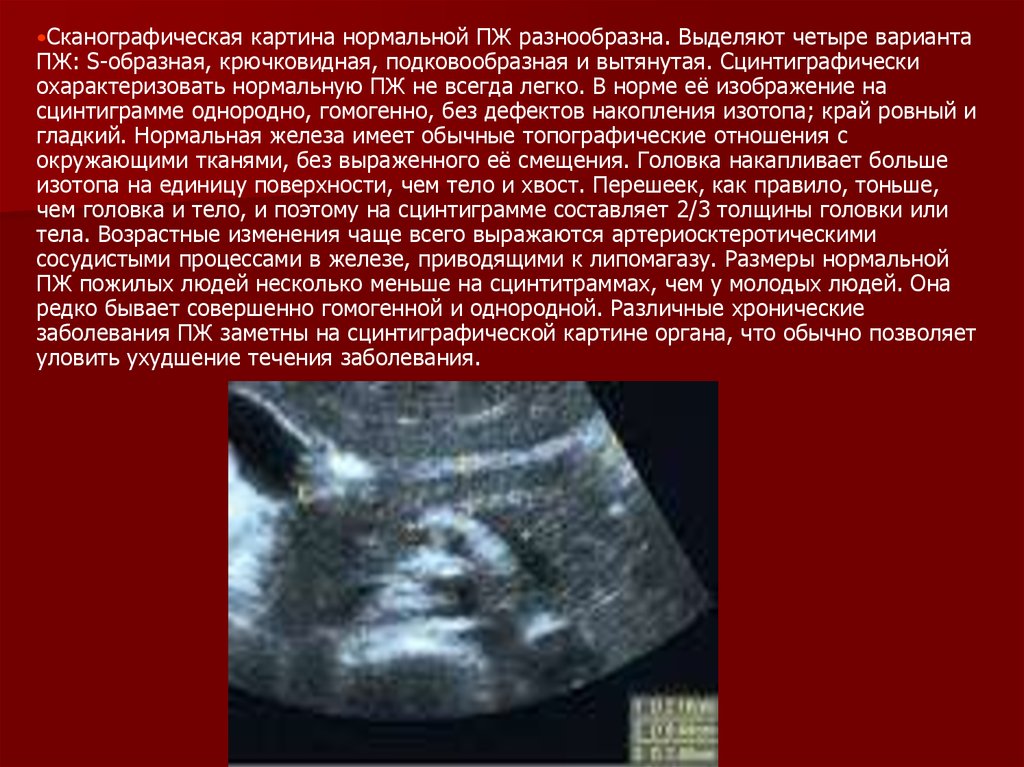
Сканографическаякартина нормальной ПЖ разнообразна. Выделяют четыре варианта
ПЖ: S-образная, крючковидная, подковообразная и вытянутая. Сцинтиграфически
охарактеризовать нормальную ПЖ не всегда легко. В норме её изображение на
сцинтиграмме однородно, гомогенно, без дефектов накопления изотопа; край ровный и
гладкий. Нормальная железа имеет обычные топографические отношения с
окружающими тканями, без выраженного её смещения. Головка накапливает больше
изотопа на единицу поверхности, чем тело и хвост. Перешеек, как правило, тоньше,
чем головка и тело, и поэтому на сцинтиграмме составляет 2/3 толщины головки или
тела. Возрастные изменения чаще всего выражаются артериосктеротическими
сосудистыми процессами в железе, приводящими к липомагазу. Размеры нормальной
ПЖ пожилых людей несколько меньше на сцинтитраммах, чем у молодых людей. Она
редко бывает совершенно гомогенной и однородной. Различные хронические
заболевания ПЖ заметны на сцинтиграфической картине органа, что обычно позволяет
уловить ухудшение течения заболевания.
18.
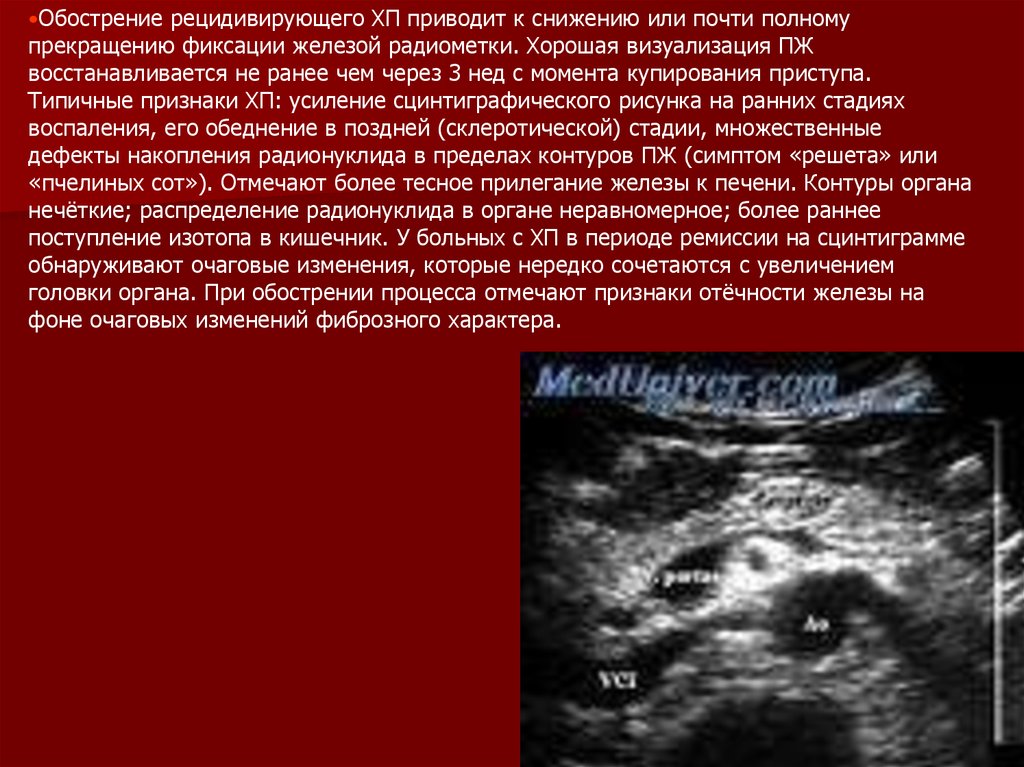
Обострениерецидивирующего ХП приводит к снижению или почти полному
прекращению фиксации железой радиометки. Хорошая визуализация ПЖ
восстанавливается не ранее чем через 3 нед с момента купирования приступа.
Типичные признаки ХП: усиление сцинтиграфического рисунка на ранних стадиях
воспаления, его обеднение в поздней (склеротической) стадии, множественные
дефекты накопления радионуклида в пределах контуров ПЖ (симптом «решета» или
«пчелиных сот»). Отмечают более тесное прилегание железы к печени. Контуры органа
нечёткие; распределение радионуклида в органе неравномерное; более раннее
поступление изотопа в кишечник. У больных с ХП в периоде ремиссии на сцинтиграмме
обнаруживают очаговые изменения, которые нередко сочетаются с увеличением
головки органа. При обострении процесса отмечают признаки отёчности железы на
фоне очаговых изменений фиброзного характера.
19.
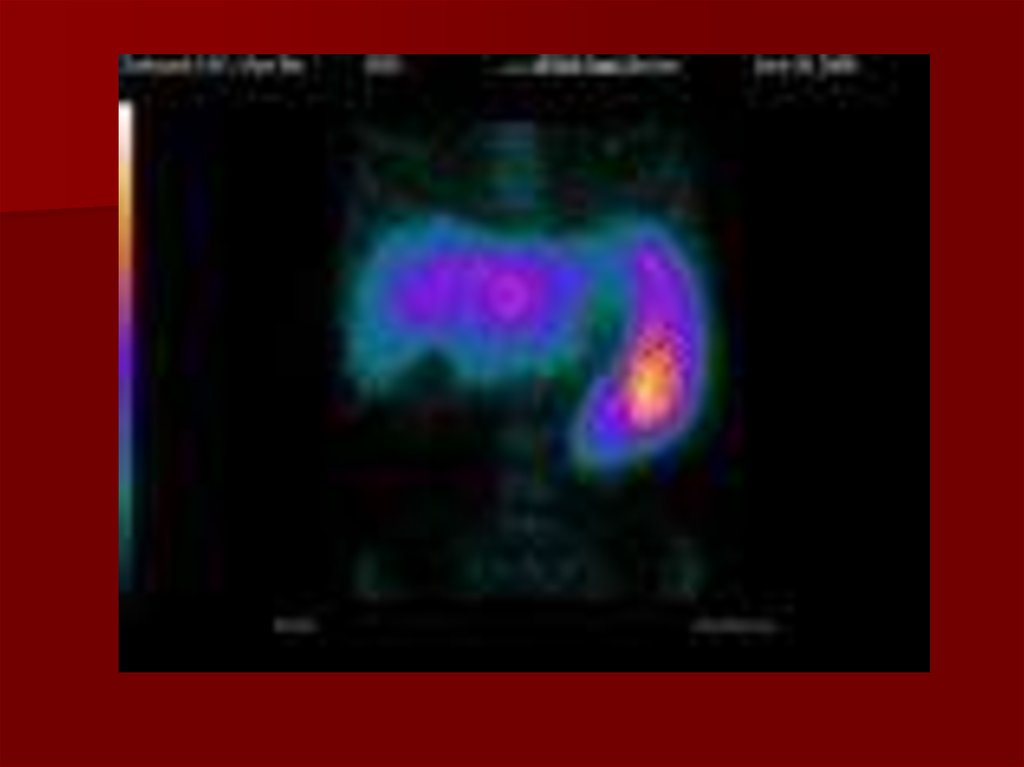
Сцинтиграфия поджелудочной железыСуть метода: сцинтиграфия поджелудочной
железы (панкреатосцинтиграфия) – метод
радиоизотопного исследования поджелудочной
железы. Панкреатосцинтиграфия проводится по
двухиндикаторной методике, при этом пациенту
вводятся два различных радиофармпрепарата
(индикатора) – селенметионин (меченный 75Sе)
и коллоидные растворы золота (198Au).
20.
Посцинтиграммам оценивают топографию,
форму, величину, очертания железы; скорость
и характер накопления радиоизотопа; наличие
зон со сниженной или повышенной
активностью. Сцинтиграфия поджелудочной
железы выявляет очаговые дефекты
накопления радиоизотопа в зоне поражения,
однако не позволяет определить характер
патологии (киста, рак, панкреатит).
21.
Показания к исследованию:• гастринома;
• рак поджелудочной
• сахарный диабет.
железы;
22.
23.
Проведение исследования:радиофармпрепарат вводится
внутривенно после укладки больного на
спину под детектором гамма-камеры.
Исследование начинается сразу же
после внутривенного введения
радиофармпрепарата и продолжается
около 30 минут.
24.
Противопоказания, последствия иосложнения: абсолютное
противопоказание – аллергия на
вещества, входящие в состав
используемого
радиофармацевтического препарата.
Относительное противопоказание –
беременность, грудное вскармливание,
общее тяжелое состояние пациента.
Подготовка к исследованию: не
требуется
25.
26.
СПИСОК ЛИТЕРАТУРЫЭндокринология. Национальное руководство /под ред. И.И.
Дедова, Г.А. Мельниченко - .М.: ГЭОТАР-Медиа, 2009 – 1072 с.
Дедов, И.И. Сахарный диабет и артериальная гипертензия:
клиническое руководство /И.И. Дедов, М.В Шестакова -М.:
Медицинское информационное агентство, – 2006 – 344 с.
Дедов, И.И. Сахарный диабет и хроническая болезнь почек:
клиническое руководство /И.И. Дедов, М.В. Шестакова - М.:
Медицинское информационное агентство, – 2009 – 500 с.
Дедов, И.И. Эндокринология: учебник для мед.вузов /И.И. Дедов, Г.А.
Мельниченко, В.В. Фадеев - М.: ГЭОТАР-Медиа, 2008 - 430с.
Потемкин, В.В. Руководство по неотложной эндокринологии /В.В.
Потемкин, Е.Г. Старостина – М.: Медицинское информационное
агентство, 2008 – 393 с.


















 Медицина
Медицина