Похожие презентации:
Сестринский уход за новорожденными с гнойносептическими заболеваниями. Сепсис
1.
Сестринский уходза
новорожденными
с гнойносептическими
заболеваниями.
Сепсис.
2.
Анатомо-физиологические особенности кожи и подкожной клетчатки уноворожденных и детей раннего возраста.
- нежность и рыхлость рогового слоя
- непрочность связи эпидермиса с дермой
- сниженные защитные свойства водно-липидной мантии, щелочная реакция
поверхности кожи
- незрелость процессов терморегуляции
- повышенная влажность и абсорбционная способность кожи
- незрелость иммунной системы детей (слабая выраженность пассивного иммунитета
против стафилококков, стрептококков и др.)
- замедлены процессы пролиферации и дифференцировки иммунокомпетентных
клеток (материнский Ig G, получаемый через плаценту, полностью исчезает из крови
через 6 месяцев, а продуцирование собственных Ig происходит медленно).
3.
Неинфекционные заболевания кожи новорожденных и детей раннеговозраста.
ПОТНИЦА - распространенное или локализованное
поражение кожи, связанное с перегреванием и
недостаточным уходом за кожей. Наиболее часто потница
локализуется на верхней части грудной клетки, шее, лице.
Появляется обилие мелких красных узелков или пузырьков,
наполненных серозным содержимым (1-2 мм в диаметре).
Общее состояние ребенка не нарушено. Кожа при потнице
может легко оказаться входными воротами для инфекции.
Лечение. Важно устранить дефект ухода. С этой целью
необходимо: следить за температурным режимом в
комнате, одевать ребенка соответственно погодным
условиям, не использовать синтетическую одежду, по
возможности держать пораженные участки открытыми.
Местно: ежедневно проводить гигиенические ванны,
припудривать пораженные участки индифферентными
присыпками (детская, тальк с цинком и др.), банеоцином,
проводить местное кварцевание, по возможности держать
пораженные участки открытыми.
4.
Неинфекционные заболевания кожи новорожденных и детей раннеговозраста.
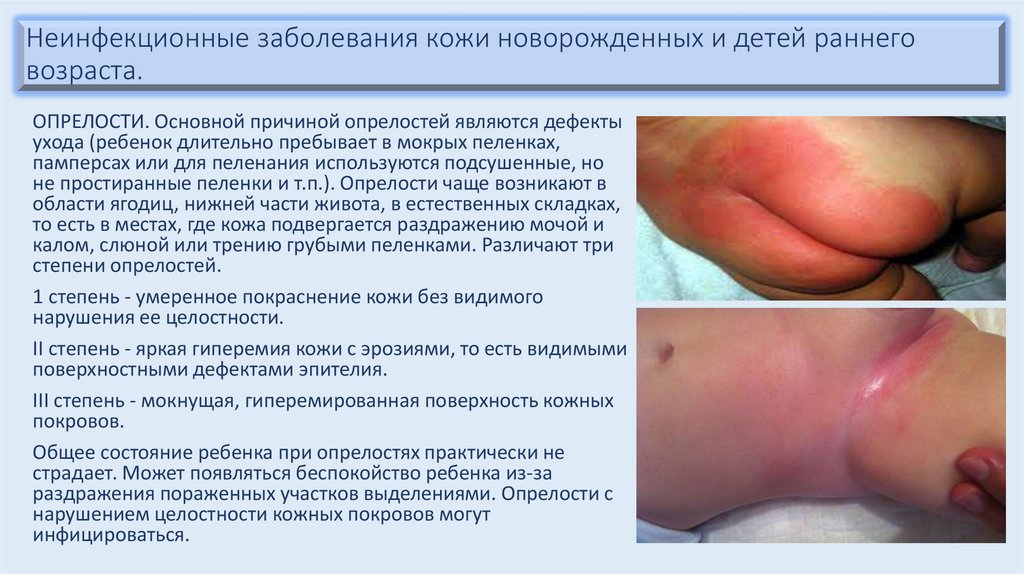
ОПРЕЛОСТИ. Основной причиной опрелостей являются дефекты
ухода (ребенок длительно пребывает в мокрых пеленках,
памперсах или для пеленания используются подсушенные, но
не простиранные пеленки и т.п.). Опрелости чаще возникают в
области ягодиц, нижней части живота, в естественных складках,
то есть в местах, где кожа подвергается раздражению мочой и
калом, слюной или трению грубыми пеленками. Различают три
степени опрелостей.
1 степень - умеренное покраснение кожи без видимого
нарушения ее целостности.
II степень - яркая гиперемия кожи с эрозиями, то есть видимыми
поверхностными дефектами эпителия.
III степень - мокнущая, гиперемированная поверхность кожных
покровов.
Общее состояние ребенка при опрелостях практически не
страдает. Может появляться беспокойство ребенка из-за
раздражения пораженных участков выделениями. Опрелости с
нарушением целостности кожных покровов могут
инфицироваться.
5.
Основные клинические проявления локализованных гнойносептических заболеваний кожи.Гнойно-септические заболевания новорожденных и грудных детей включают
локализованные формы(омфалиты, пиодермии) и генерализованную форму
(сепсис). Локализованная гнойная инфекция – это процесс, ограниченный
пределами одного органа.
Возбудители: стафилококки, стрептококки, грамотрицательные бактерии,
ассоциация возбудителей;
Инфицирование может произойти внутриутробно, во время родов или после
родов;
Входные ворота: пупочная ранка, поврежденные кожные покровы, слизистые
оболочки;
Источники инфекции: медперсонал, матери, дети, здоровые
бактерионосители, предметы ухода, медицинское оборудование и
инструментарий;
Пути инфицирования: воздушно-капельный, контактный, алиментарный;
6.
Основные клинические проявления локализованных гнойносептических заболеваний кожи.ПИОДЕРМИИ – группа острых и хронических, поверхностных и глубоких гнойновоспалительных заболеваний кожи. Относятся к наиболее контагиозным
заболеваниям.
ВЕЗИКУЛОПУСТУЛЕЗ – разновидность стафилодермии, развивающаяся у детей
грудного возраста. Возбудитель: Staphylococcus aureus, Staphylococcus epidermidis и
др. Появлению везикулопустулеза часто предшествует потница. К
предрасполагающим факторам, помимо особенностей детского организма,
относится перегревание, дефекты ухода.
Гнойное воспаление развивается в устье потовых желез с появлением
множественных мелких (величиной с просяное зерно) поверхностных пузырьков
и/или пустул, расположенных на гиперемированном фоне кожи в области затылка,
шеи, кожных складок, спине и ягодицах. Общее состояние не нарушается , и при
правильном уходе и своевременно начатом лечении высыпания разрешаются на 37 день. Однако эта поверхностная форма пиодермии опасна, так как инфекция
может легко распространиться на соседние участки и вглубь кожи.
7.
Основные клинические проявления локализованных гнойносептических заболеваний кожи.ПУЗЫРЧАТКА НОВОРОЖДЕННЫХ (ПЕМФИГУС) – гнойное поражение кожи, вызываемое
патогенным золотистым стафилококком, иногда в ассоциации со стрептококками или др.
микроорганизмами.
Доброкачественное течение характеризуется появлением на коже поверхностных, вялых
пузырей различной величины (чаще 0,5-1 см в диаметре) с венчиком гиперемии у
основания. Пузыри могут располагаться на любом участке тела, за исключением ладоней и
стоп. Количество высыпаний колеблется от единичных до множественных. Элементы
склонны к слиянию. Серозное содержимое пузырей через 1-2 дня принимает серозногнойный характер. Высыпания происходят толчками, поэтому сыпь полиморфна: одни
пузыри вскоре подсыхают, другие, отслаивая эпидермис, увеличиваются в размерах, третьи
- вскрываются, обнажая эрозированную поверхность. Эпителизация эрозированных
участков идет быстро, на их месте длительно остаются бледно-розовые пятна с
фестончатыми или округлыми очертаниями. Общее состояние новорожденного не
нарушено. Симптом Никольского отрицательный. Выздоровление происходит через 2-3
недели после начала заболевания.
При злокачественном течении заболевания на коже образуется много вялых пузырей до 23 см в диаметре (фликтены). Состояние тяжелое, фебрильная температура, появляется
беспокойство, ребенок вяло сосет, отмечается остановка нарастания или падение массы
тела, астенизация ребенка. Симптом Никольского чаще положительный. Длительность
заболевания 3-5 недель.
8.
Основные клинические проявления локализованных гнойносептических заболеваний кожи.ЭКСФОЛИАТИВНЫЙ ДЕРМАТИТ РИТТЕРА - тяжёлая форма стафилококковой
пиодермии новорождённых, рассматриваемая как септический вариант
пемфигуса. Заболевание вызывает золотистый стафилококк, продуцирующий
экзотоксин - эксфолиатин. Заболевание начинается в конце первой или в начале
второй недели жизни. Клинические проявления: покраснение и мокнутие кожи,
трещины в области пупка, паховых складок и вокруг рта. В тяжёлых случаях
выражена тенденция к распространению яркой эритемы на кожу живота,
туловища, конечностей. Позже возникают вялые пузыри, обширные эрозии, кожа
новорождённого выглядит, как обожжённая кипятком. Нередко возникают другие
очаги гнойной инфекции (омфалит, отит, пневмония), дети отказываются от груди,
беспокойны. Температура фебрильная, в анализе крови выражен нейтрофильный
лейкоцитоз, увеличена СОЭ. Тоны сердца глухие, увеличена печень, реже селезёнка. Симптом Никольского чаще положительный.
9.
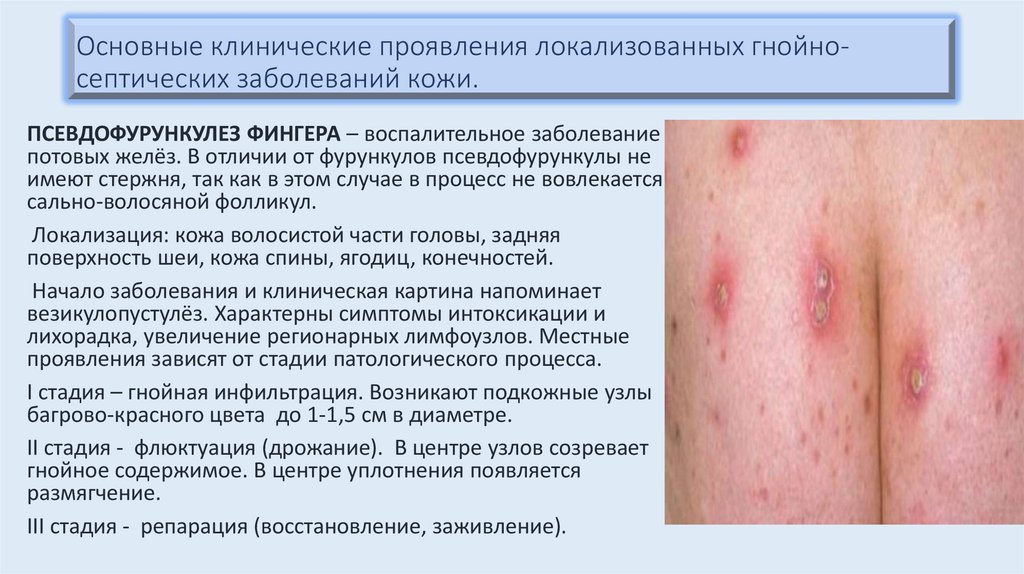
Основные клинические проявления локализованных гнойносептических заболеваний кожи.ПСЕВДОФУРУНКУЛЕЗ ФИНГЕРА – воспалительное заболевание
потовых желёз. В отличии от фурункулов псевдофурункулы не
имеют стержня, так как в этом случае в процесс не вовлекается
сально-волосяной фолликул.
Локализация: кожа волосистой части головы, задняя
поверхность шеи, кожа спины, ягодиц, конечностей.
Начало заболевания и клиническая картина напоминает
везикулопустулёз. Характерны симптомы интоксикации и
лихорадка, увеличение регионарных лимфоузлов. Местные
проявления зависят от стадии патологического процесса.
I стадия – гнойная инфильтрация. Возникают подкожные узлы
багрово-красного цвета до 1-1,5 см в диаметре.
II стадия - флюктуация (дрожание). В центре узлов созревает
гнойное содержимое. В центре уплотнения появляется
размягчение.
III стадия - репарация (восстановление, заживление).
10.
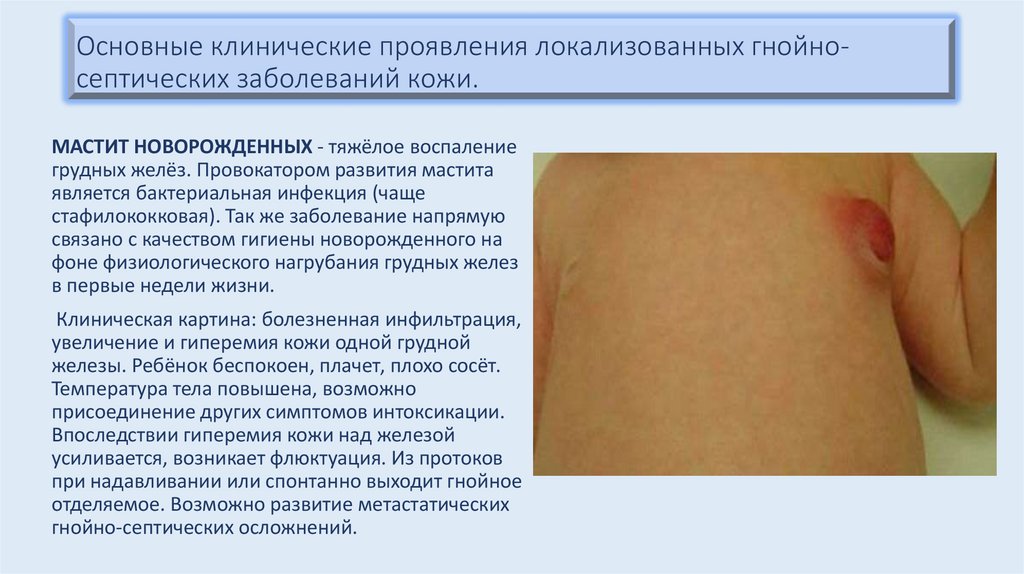
Основные клинические проявления локализованных гнойносептических заболеваний кожи.МАСТИТ НОВОРОЖДЕННЫХ - тяжёлое воспаление
грудных желёз. Провокатором развития мастита
является бактериальная инфекция (чаще
стафилококковая). Так же заболевание напрямую
связано с качеством гигиены новорожденного на
фоне физиологического нагрубания грудных желез
в первые недели жизни.
Клиническая картина: болезненная инфильтрация,
увеличение и гиперемия кожи одной грудной
железы. Ребёнок беспокоен, плачет, плохо сосёт.
Температура тела повышена, возможно
присоединение других симптомов интоксикации.
Впоследствии гиперемия кожи над железой
усиливается, возникает флюктуация. Из протоков
при надавливании или спонтанно выходит гнойное
отделяемое. Возможно развитие метастатических
гнойно-септических осложнений.
11.
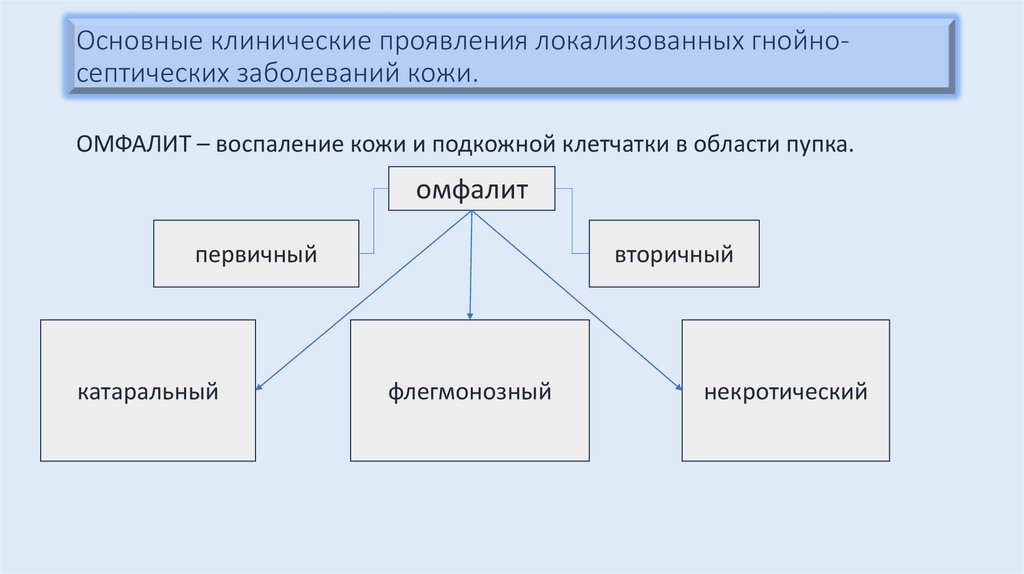
Основные клинические проявления локализованных гнойносептических заболеваний кожи.ОМФАЛИТ – воспаление кожи и подкожной клетчатки в области пупка.
омфалит
первичный
катаральный
вторичный
флегмонозный
некротический
12.
Основные клинические проявления локализованных гнойно-септическихзаболеваний кожи.
ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПУПОЧНОЙ РАНКИ
Возбудителями омфалитов являются различные патогенные и условно-патогенные
микроорганизмы(грамотрицательных и грамположительные возбудители). У недоношенных
детей, по многочисленным исследованиям, остается характерным микст-инфицирование. У 85%
новорожденных отмечается колонизация области пупочной ранки уже к 3-му дню жизни.
Клинически омфалиты можно подразделить на следующие формы:
Катаральный омфалит — характеризуется наличием серозного отделяемого из пупочной ранки и
замедлением ее эпителизации.
Гнойный омфалит - характеризуется наличием гнойного отделяемого из пупочной ранки, отеком и
гиперемией пупочного кольца.
Флегмонозный омфалит —возникает в результате распространения воспалительного процесса на
околопупочную область, вследствие чего он выбухает над поверхностью передней брюшной
стенки. Гиперемия кожи вокруг пупка, расширение сосудов передней брюшной стенки (усиление
венозной сети), присоединение лимфангоита. Состояние ребенка нарушено. Он вялый, плохо
сосет грудь, срыгивает, уменьшается прибавка массы тела. Лихорадка, иногда до фебрильных
цифр.
Некротический омфалит — осложнение флегмонозной формы омфалита с присоединением
некроза передней брюшной стенки.
13.
Основные клинические проявления локализованных гнойносептических заболеваний кожи.НЕКРОТИЧЕСКАЯ ФЛЕГМОНА НОВОРОЖДЕННЫХ – наиболее тяжелая форма гнойновоспалительного процесса кожи и подкожной клетчатки. Заболевание начинается с
возникновения зон плотной гиперемии кожи. Наиболее часто поражаются грудная
клетка, пояснично-крестцовая и ягодичная области.
Выделяют четыре стадии развития патологического процесса:
начальная стадия - быстрое (в течение нескольких часов) распространение
поражения, переходящего на подкожную клетчатку с гнойным расплавлением
последней. Метастазированию очагов способствует богатая сеть лимфатических
сосудов и широкие лимфатические щели в подкожной жировой клетчатке
новорождённых;
некротическая стадия возникает через 1-1,5 суток после начала заболевания.
Поражённая кожа приобретает багрово-синюшный оттенок, в центре очага возникает
размягчение;
стадия отторжения - омертвение отслоенной кожи, после удаления которой
остаются раневые дефекты с подрытыми краями и гнойными карманами;
стадия репарации - развитие грануляций и эпителизация раневой поверхности с
образованием рубцов.
14.
Лечение локализованных гнойно-септических заболеваний кожи.Лечение гнойно-септических заболеваний на амбулаторном участке показано
только при легких локализованных формах поражения кожи, слизистых оболочек
или пупка, при условии ежедневного наблюдения медицинским персоналом и при
удовлетворительных материально-бытовых условий семьи, так как у новорожденных
грань между локализованной и генерализованной формой весьма условна и
возможен быстрый переход локальной формы в генерализованную.
Комплексная терапия включает в себя:
- применение антибактериальных препаратов;
- санацию гнойных очагов, включая хирургическую обработку;
- повышение неспецифической резистентности организма больного;
- дезинтоксикационную терапию.
15.
Лечение локализованных гнойно-септических заболеваний кожи.МЕСТНАЯ ТЕРАПИЯ.
Наиболее важным является рациональный уход за кожей (избегать трения,
перегревания, мацерации).
Обработка антисептиками (0,05% р-ром хлоргексидина глюконата) путем
орошения, при обширных повреждениях кожи – только орошение стерильным
0,9% р-ром натрия хлорида или окисляющими кремами.
2% мазь или крем «Бактробан», также эффективны мази содержащие
комбинацию неомицин/бацитрацин.
Хирургическое лечение проводится при некротической флегмоне,
псевдофурункулезе Фингера, мастите.
При обширных буллезных поражениях кожи проводится инфузионная терапия,
аналогичная терапии при ожогах, с учетом потерь жидкости и белков через
поврежденную кожу.
16.
СЕПСИС.СЕПСИС – острая генерализованная инфекция, спонтанно не обратимая,
сопровождающаяся системной воспалительной реакцией со снижением
периферической перфузии (снижение уровня сознания, снижением диуреза,
систолического АД на 1/3 и более, холодные и цианотичные конечности, симптом
«белого пятна» более 2 сек).
Сепсис – это генерализованная бактериальная инфекция, протекающая на фоне
первичного или приобретенного иммунодефицита. Заболевание обусловлено
непрерывным или периодическим поступлением в кровь микроорганизмов и
продуктов их жизнедеятельности из очага гнойного воспаления.
Выделяют ранний сепсис, когда клинические симптомы проявляются в первые
трое суток жизни ребенка, и поздний сепсис новорожденных – который
манифестирует позднее четвертого дня жизни ребенка.
17.
СЕПСИС.Этиологическим фактором сепсиса новорожденных и грудных детей наиболее часто
является стафилококк и кишечная палочка.
Факторами, способствующими развитию сепсиса у новорожденных детей, являются: 1) неблагоприятные состояния, угнетающие иммунитет плода и новорожденного
(генитальная и экстрагенитальная патология у матери, невынашивание беременности,
асфиксия, острые респираторные инфекции и др.);
2) факторы, приводящие к внутриутробному инфицированию плода (урогенитальная
инфекционно-воспалительная патология во время беременности и в родах, раннее
отхождение околоплодных вод, длительный безводный период, затяжные роды,
инфекционные заболевания и воспалительные осложнения в послеродовом периоде);
3) лечебно-диагностические манипуляции при оказании реанимационной помощи
новорожденным (катетеризация центральных сосудов, пупочной вены, мочевого
пузыря, интубация, ИВЛ, лаваж трахеобронхиального дерева);
4) наличие различных очагов инфекции у новорожденного.
Усугубляют иммунологическую недостаточность гормональная и антибактериальная
терапия беременных и новорожденных, ранний перевод на искусственное
вскармливание.
18.
СЕПСИС.Различают: внутриутробный сепсис (диагноз ставится при наличии гнойновоспалительных изменений в сосудах и оболочках плаценты) и сепсис
новорожденного. Внутриутробное микробное обсеменение плода встречается редко
из-за высокой барьерной функции плаценты. В подавляющем большинстве случаев
бактериальное инфицирование происходит в родах или после рождения.
В зависимости от входных ворот инфекции различают сепсис:
пупочный, легочный, кожный, отогенный, кишечный, катетеризационный,
криптогенный (входные ворота не установлены).
Распространение инфекций из первичного септического очага происходит
гематогенным путем. Местный воспалительный процесс активизирует все факторы
иммунитета и при достаточной сопротивляемости организма очаг инфекции
ограничивается и купируется. При ослаблении защитных факторов способность к
очищению лимфы и крови от микроорганизмов снижается и возникает массивная
бактериемия и токсемия. Развивается септический процесс. Воздействие
микроорганизмов и их токсинов, нарушение нервной регуляции приводят к
поражению и дисфункции всех органов и систем.
19.
СЕПСИС.Различают септицемическую и септикопиемическую формы сепсиса.
Септицемическая форма протекает без метастазов, и у новорожденных встречается чаще.
Септикопиемическая форма заболевания характеризуется образованием метастатических очагов в
мозге, костях, легких, почках и др.
Клиника. Проявления сепсиса характеризуются большим разнообразием. Особую важность
представляет выявление признаков раннего инфицирования (позднее отпадение пуповинного остатка,
замедление эпителизации пупочной ранки, наличие у ребенка омфалита, пиодермии, отита и др.).
Характерными начальными клиническими симптомами заболевания являются нарастающие признаки
интоксикации. У ребенка снижаются двигательная, рефлекторная и сосательная активность, появляется
серый оттенок кожи, метеоризм, срыгивание. Ребенок не прибывает в массе, в последующем масса тела
снижается. Гектический характер температуры у новорожденных не является обязательным признаком
сепсиса. Разгар заболевания характеризуется появлением патологических синдромов. Наблюдается
прогрессирующее угнетение деятельности ЦНС: развиваются адинамия, гипотония, угасают сосательный
и другие рефлексы. Заболевание может сопровождаться длительно сохраняющимися нарушениями
функции дыхания (одышка, жесткое дыхание, непостоянные крепитирующие хрипы) при отсутствии
выраженных рентгенологических изменений в легких. Выявляются признаки недостаточности
кровообращения и нарушения микроциркуляции. Кожные покровы бледно-серого цвета с мраморным
рисунком, появляется акроцианоз. Тоны сердца глухие, аритмичные, границы сердца рас-ширены,
увеличиваются печень и селезенка, отмечаются пастозность и отечность подкожно-жировой клетчатки.
Нередко обнаруживаются изменения со стороны почек (олигурия, протеинурия, эритроцитурия,
лейкоцитурия).
20.
СЕПСИС.Может развиться желудочно-кишечный синдром: в желудке перед очередным кормлением
остается содержимое, появляются упорные срыгивания, метеоризм, диспептические
расстройства. Характерными признаками заболевания является длительное и волнообразное
течение желтухи, признаки анемии и дистрофии. В тяжелых случаях развивается
геморрагический синдром. У больных появляются петехиальная сыпь, мелена, рвота с
примесью крови, повышенная кровоточивость слизистых оболочек, пупочной ранки, мест
инъекций, что связано с развитием ДВС-синдрома. Септикопиемия часто протекает с
метастазами в головной мозг и развитием гнойного менингита или энцефалита. Нередко
присоединяются перитонит, язвенно-некротический энтероколит, пневмония. Выделяют
молниеносное (1-7 дней), острое (4-8 недель) и затяжное (более 8 недель) течение
заболевания. Для молниеносного течения характерно развитие септического шока. Он
проявляется прогрессирующим угнетением основных жизненных функций организма.
Катастрофически нарастает тяжесть состояния больного, наблюдаются резкая бледность кожи,
гипотермия, глухость тонов сердца, брадикардия, снижается АД. Появляются признаки отека
легких, развиваются почечная недостаточность и геморрагический синдром. Исход обычно
летальный. Лабораторная диагностика. В анализе крови определяются прогрессирующее
снижение гемоглобина, тромбоцитов, лимфоцитов, лейкоцитоз или лейкопения,
палочкоядерный сдвиг, токсическая зернистость нейтрофилов. Проводится
иммунологическое исследование. Для подтверждения диагноза сепсиса необходимо
многократно произвести бактериологическое исследование крови, мочи, кала и гноя из
пиемических очагов. Большое значение имеет идентичность флоры в посевах крови и
отделяемого из гнойного очага.
21.
СЕПСИС.Лечение. Должно быть направлено на подавление возбудителя, повышение защитных свойств
организма и санацию гнойных очагов. Исключительно важно организовать вскармливание
ребенка материнским молоком и обеспечить квалифицированный уход за больным.
Антибиотикотерапия проводится длительно в максимальных возрастных дозах с учетом
чувствительности возбудителя. Необходимо комбинировать 2-3 антибиотика, один из которых
вводится внутривенно. Длительность каждого курса не должна превышать 10-14 дней.
Предпочтение отдается цефалоспоринам, аминогликозидам, макролидам новых поколений. С
целью дезинтоксикации проводится инфузионная терапия, форсированный диурез, назначают
питье. Хороший лечебный эффект оказывают гемосорбция, плазмаферез, УФО крови. Течение
и исход сепсиса во многом зависит от состояния иммунной системы. Повышение
иммунологической реактивности организма проводится путем создания пассивного
иммунитета. Затем, с учетом иммунограммы, вводят иммуномодуляторы. Иммунотерапию
направленного действия (в зависимости от этиологического фактора) проводят
антистафилококковым гамма-глобулином, плазмой с высокой концентрацией специфических
антител (антистафилококковой, антисинегнойной, антипротейной). В качестве стимуляторов
иммунной системы применяют тимолин, Т-активин и др. Широко используют средства,
повышающие неспецифический иммунитет. Необходимо проведение базовой терапии ДВСсиндрома. С этой целью применяются гепарин, свежезамороженная плазма, реополиглюкин,
трентал, контрикал. Показана витаминотерапия (витаминами группы С, В, А, E). При
дисбактериозе назначаются лизоцим, эубитики, противомикотические средства. Проводятся
посиндромная и симптоматическая терапия, местное лечение очагов инфекции, при
необходимости - хирургическое вмешательство. В восстановительный период возрастает роль
физических методов лечения: общего УФО, массажа, ЛФК, прогулок, ванн, витаминотерапия.
22.
СЕПСИС.Прогноз. При сепсисе зависит от вирулентности возбудителя, состояния иммунитета и
возраста ребенка, своевременности и адекватности лечения. При современных
методах диагностики и лечения сепсиса прогноз улучшается, однако остается
серьезным, особенно у недоношенных и новорожденных детей.
Профилактика гнойно-септических заболеваний должна ней начинаться до рождения
ребенка. Беременной женщине следует создать дома и на работе условия для
благоприятного течения беременности и рождения в срок здорового ребенка. С целью
выявления очагов хронической инфекции беременную обследуют и при
необходимости проводят санацию. Для избежания травматизации и инфицирования
плода следует обеспечить правильное ведение родов. Обязательно раннее
прикладывание ребенка к груди. Необходимо строго соблюдать санитарногигиенический и противоэпидемический режимы в роддомах. После выписки из
роддома участковая педиатрическая сестра и участковый врач-педиатр проводят
работу по рациональному питанию ребенка, соблюдению санитарно-гигиенических
условий ухода, предупреждению заболеваний.


















 Медицина
Медицина








