Похожие презентации:
Желчнокаменная болезнь и её осложнения. Заболевания печени
1.
ФГБОУ ВО ЛГМУ им. Свт. Луки Минздрава РоссииКАФЕДРА ОБЩЕЙ И ФАКУЛЬТЕТСКОЙ ХИРУРГИИ
ЛЕКЦИЯ
Желчнокаменная болезнь и её осложнения.
Заболевания печени.
2.
АКТУАЛЬНОСТЬ ТЕМЫЗаболеваемость
ЖКБ
в
последнее
десятилетие
значительно повысилась и продолжает возрастать.
По данным National Institutes of Heals желчекаменной
болезнью страдает 10 – 15% взрослого населения, из них у
1-4% наблюдается бессимптомное течение заболевания.
Обращаемость по поводу ЖКБ на территории России
составляет 1 млн человек в год.
В России в возрасте от 21 до 30 лет болеет каждый 26, от
41 до 50 лет – каждый 19 и в возрасте старше 71 года –
каждый седьмой человек.
Женщины болеют в 3-5 раз чаще чем мужчины.
У женщин чаще, чем у мужчин, встречаются лишь
холестериновые камни. Пигментные камни находят у
обоих полов одинаково часто.
3.
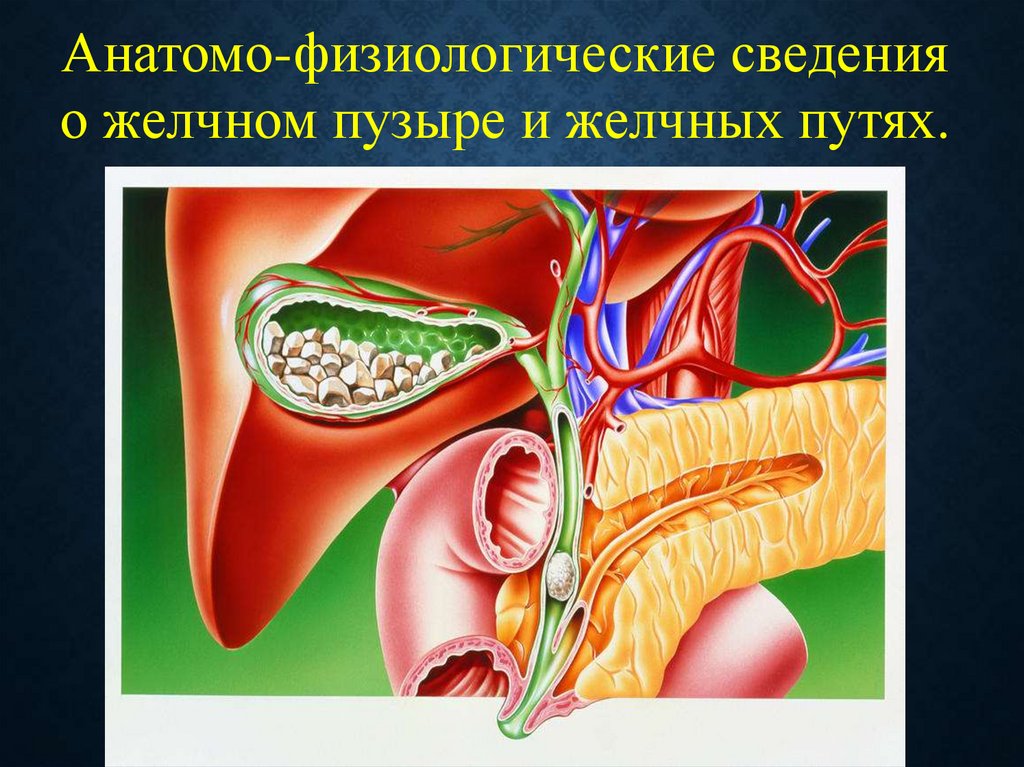
Анатомо-физиологические сведенияо желчном пузыре и желчных путях.
4.
Желчный пузырь располагается в ложе желчного пузыря по нижней поверхностиправой доли печени и является резервуаром желчи, которая рефлекторно под
действием гормонов секретина, холецистокинина поступают в двенадцатиперстную
кишку в ответ на поступление в нее пищи.
Объём желчного пузыря в норме 50 – 70 мл, размеры 70 – 80 мм в длину и 30 мм в
ширину.
В желчном пузыре выделяют дно, тело и шейку. Существующее в области шейки
выпячивание стенки в виде кармана называют карманом Гартмана. Шейка пузыря
переходит воронкообразно в пузырный проток, который впадает в общий печеночный
проток под острым углом. Вариантов впадения пузырного протока множество.
Диаметр пузырного протока в среднем 2 – 4 мм. В дистальной части пузырного
протока перед впадением в общий печеночный имеется сфинктер Люткенса. Стенка
желчного пузыря имеет слизистую, мышечную и серозную оболочки. В ложе желчного
пузыря субсерозно от печени отходят абберантные желчные протоки, не
сообщающиеся с полостью желчного пузыря – ходы Люшка.
Кровоснабжение – через пузырную артерию от правой печеночной артерии. Венозный
отток происходит через пузырную вену в левую ветвь воротной вены.
Три анатомические структуры вблизи шейки желчного пузыря образуют треугольник
Кало. Верхнюю границу треугольника Кало образует пузырная артерия, нижняя
сторона треугольника – пузырный проток. Медиальная сторона треугольника – это
стенка общего печеночного протока.
5.
Желчь в печени собирается по желчным капиллярам, по которым она поступает вдольковые протоки, а затем – в сегментарные желчные протоки. Сливаясь между собой,
сегментарные протоки образуют правый и левый долевые печеночные протоки.
Слияние (конфлюэнс) долевых протоков в воротах печени образует общий печеночный
проток, в который впадает проток желчного пузыря (пузырный проток). Дистальнее
впадения пузырного протока общий печеночный проток называется общим желчным
протоком ( холедохом). ОЖП имеет 4 части : супрадуоденальная, ретродуоденальная,
панкреатическая, интрамунальная.
Холедох, в дистальном отделе снабженный сфинктером Одди, впадает в
двенадцатиперстную кишку в большом дуоденальном соске (Фатеровом).
Фатеров сосок располагается в средней трети нисходящей части двенадцатиперстной
кишки на передне-медиальной стенке. Перед впадением в кишку дистальная часть
холедоха соединяется с главным панкреатическим протоков (Вирсунговым), образуя
общую ампулу Фатерова соска.
1 – наличие общей ампулы;
2 – слияние обоих протоков в толще слизистой оболочки
двенадцатиперстной кишки, общая ампула отсутствует;
3 – раздельное впадение протоков в двенадцатиперстную
кишку с наличием тонкой перегородки между их устьями;
4 – раздельное впадение протоков в двенадцатиперстную
кишку, каждый из протоков имеет собственный
сфинктер.
6. патогенез
ПАТОГЕНЕЗВ патогенезе камнеобразования важное значение имеют три
патогенетических фактора:
повышенное содержание в желчи холестерина,
усиленная нуклеация,
снижение сократительной способности желчного пузыря.
7.
СТРУКТУРА И СОСТАВЖЕЛЧНЫХ КАМНЕЙ
Для практических целей достаточно разделить
все желчные камни на три группы:
Холестериновые - в которых
компонентом является холестерин.
основным
Пигментные - содержащие главным образом
билирубин и его полимеры.
Кальциевые (известковые) - встречаются редко.
Состоят , как правило, из вариантов карбоната
кальция (ватерит, арагонит, кальций).
8.
Основными клиническими формами теченияжелчнокаменной болезни
1. Латентная форма (камненосительство).
2. Желчная колика.
3. Первично-хронический холецистит. Проявляется часто функциональными
расстройствами желудочно-кишечного тракта, что провоцируют прием
жирной, острой или жареной пищи.
4. Хронический рецидивирующий холецистит.
5. Хронический резидуальный холецистит характеризуется отсутствием
полного клинического благополучия после стихания приступа острого
холецистита. При этом лабораторные и инструментальные признаки острого
воспаления у больных отсутствуют.
6. Атипичное течение желчно-каменной болезни (холецисто-кардиальный
симптом или стенокардитическая форма ЖКБ, симптом Боткина
9.
ОСЛОЖНЕНИЯ ЖЕЛЧНОКАМЕННОЙБОЛЕЗНИ
1. Острый холецистит
2. Холедохолитиаз
3. Водянка и эмпиема желчного пузыря
4. Рубцовые стриктуры желчевыводящих путей.
5. Холангит
6. Панкреатит
7. Вторичный билиарный цирроз
8. Синдром Мириззи
9. Наружные или внутренние желчные свищи
10. Желчнокаменная кишечная непроходимость
10.
ОСТРЫЙ ХОЛЕЦИСТИТ- острое воспаление желчного пузыря,
сопровождающееся
местной
и
системной воспалительной реакцией или
угрозой ее возникновения.
ЭТИОГЛОГИЯ
1. Нарушение оттока желчи (основной этиологический
фактор)!
2. Патогенная и условнопатогенная флора (кишечная палочка,
клебсиела,
стафилококк,
бактероидная флора ).
стрептококк,
вульгарный
протей,
Пути инфицирования желчи: энтерогенный, гематогенный и
лимфогенный.
11.
ПРИЧИНЫ НАРУШЕНИЯОТТОКА ЖЕЛЧИ
1. Временная или постоянная блокада шейки желчного пузыря или
пузырного протока конкрементами (в 90 – 95% случаев)
2. Обтурация шейки желчного пузыря или пузырного протока слизью,
паразитами (аскариды, печеночная двуустка и др)
3. Отек слизистой
4. Анатомические аномалии желчного пузыря (перегиб, перетяжка,
фиброз)
5. Аномальное расположение пузырной артерии, сдавливающей пузырный
проток
12.
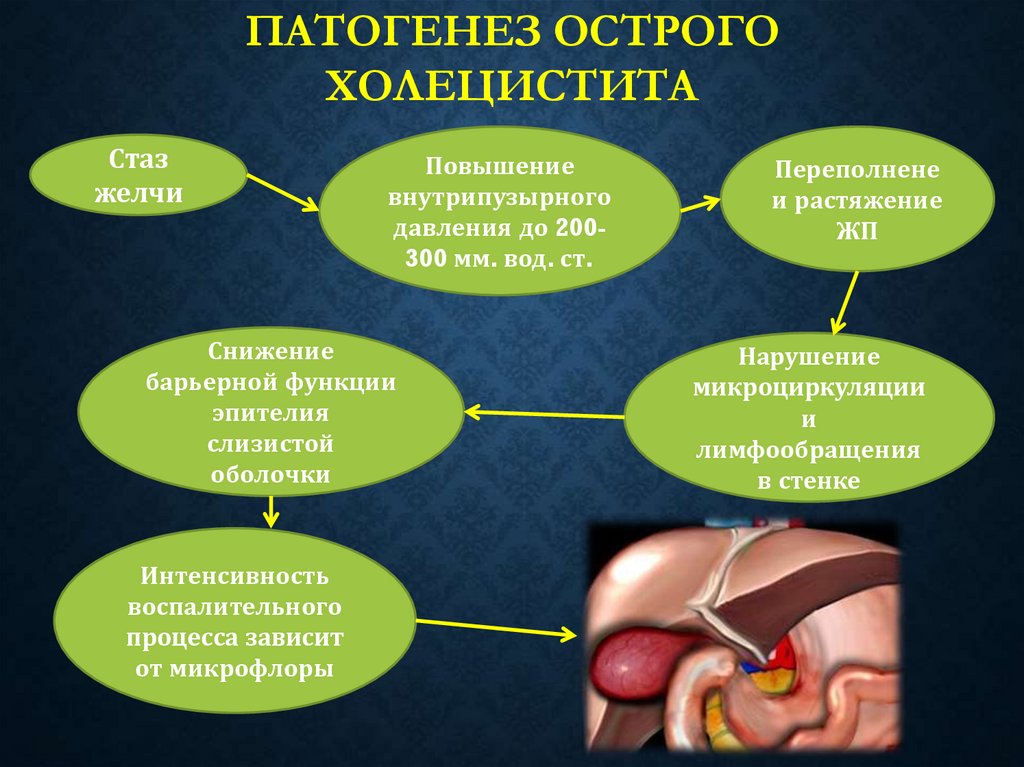
ПАТОГЕНЕЗ ОСТРОГОХОЛЕЦИСТИТА
Стаз
желчи
Повышение
внутрипузырного
давления до 200300 мм. вод. ст.
Снижение
барьерной функции
эпителия
слизистой
оболочки
Интенсивность
воспалительного
процесса зависит
от микрофлоры
Переполнене
и растяжение
ЖП
Нарушение
микроциркуляции
и
лимфообращения
в стенке
13.
КЛИНИКО-МОРФОЛОГИЧЕСКАЯКЛАССИФИКАЦИЯ ОСТРОГО
ХОЛЕЦИСТИТА
ПО А. А. ШАЛИМОВУ
Острый холецистит (калькулезный, бескаменный).
- Катаральный
- Флегмонозный
- Гангренозный
- Перфоративный
- Осложненный:
- желчным перитонитом (без видимой перфорации);
- околопузырным инфильтратом;
- околопузырным абсцессом;
- механической желтухой;
- абсцессом печени;
- септическим холангитом;
- острым панкреатитом.
14.
КЛИНИКА ОСТРОГО ХОЛЕЦИСТИТАКлиническая картина ОХ зависит от патологоанатомической формы
воспаления желчного пузыря, наличия осложнений и сопутствующих
заболеваний. Вследствие многообразия клинической картины ОХ нередко
возникают определенные диагностические трудности и ошибки в диагнозе,
особенно, у пациентов пожилого и старческого возраста.
Жалобы: на приступообразные боли в правом подреберье с иррадиацией вверх:
в надплечье, в лопатку, в область сердца (холецистокоронарный симптом
Боткина).
При дальнейшем развитии заболевания боли обычно носят постоянный
характер, сопровождаются сухостью во рту, тошнотой, повторной рвотой без
облегчения. Развитие воспалительного процесса в брюшной полости
сопровождается подъемом температуры иногда до 38—39° и выше, ознобами.
Анамнез: связь приступа с приемом жирной или обильной пищи перед
заболеванием. Типичным является указание на возникновение подобных
приступов в прошлом при сходных обстоятельствах.
15.
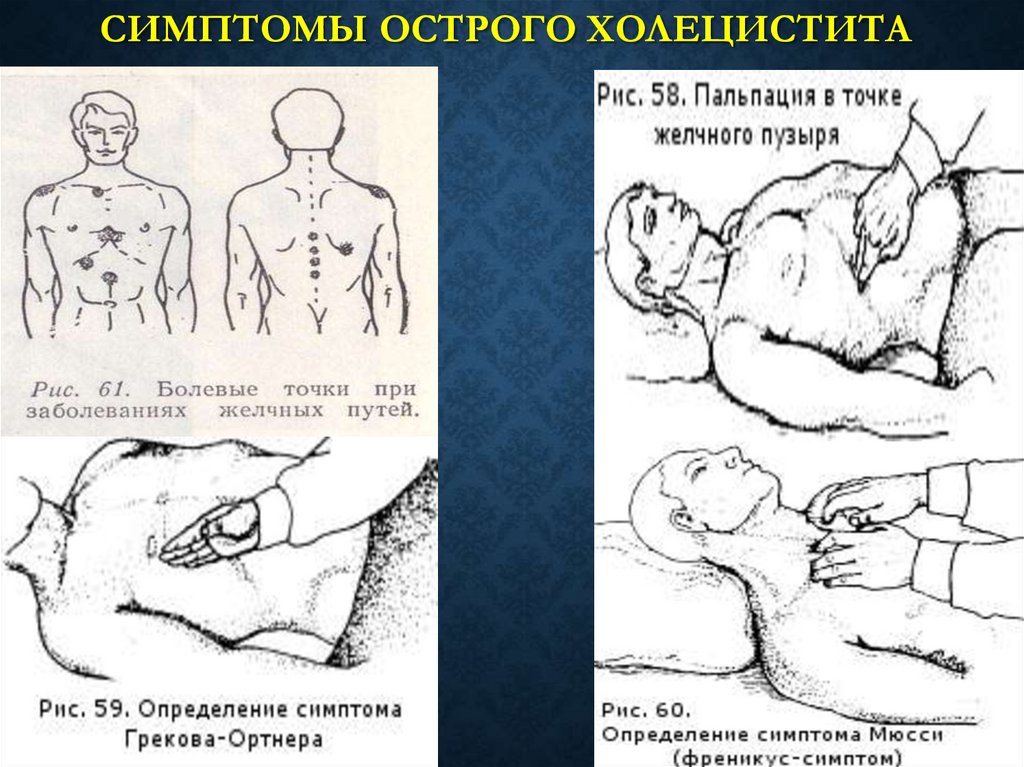
СИМПТОМЫ ОСТРОГО ХОЛЕЦИСТИТАСимптом Кера - болезненность при пальпации в правом
подреберье в точке Кера, резко усиливающаяся на вдохе;
Симптом Ортнера - при легком поколачивании ребром ладони по
правой реберной дуге появляется боль в области желчного
пузыря.
Симптом Мерфи - усиление болей, возникающих в момент
пальпации в точке желчного пузыря при глубоком вдохе больного.
Симптом
Мюсси-Георгиевского
(френикус-симптом)
болезненность при пальпации в надключичной области в точке,
расположенной между ножками грудино-ключично-сосцевидной
мышцы справа. Отражает раздражение диафрагмального нерва
вследствие скопления выпота под правым куполом диафрагмы.
Симптом Боаса - болезненность при пальпации околопозвоночной
зоны на уровне IX—XI грудных позвонков и на 3 см правее их
остистых отростков. Наличие болезненности в этом месте связано
с зонами гиперестезии Захарьина-Геда.
16. СИМПТОМЫ ОСТРОГО ХОЛЕЦИСТИТА
17.
ДИАГНОСТИЧЕСКАЯ ПРОГРАММА ПРИХРОНИЧЕСКОМ И ОСТРОМ ХОЛЕЦИСТИТЕ
ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ БОЛЬНЫХ
ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ
ЛАБОРАТОРНЫЕ
ИНСТРУМЕНТАЛЬНЫЕ
Общий анализ крови и мочи. Сонография.
Обзорная рентгенография
Анализ мочи на диастазу.
Биохимический анализ крови органов брюшной полости.
(билирубин, амилаза, АСТ, Спиральная компьютерная
АЛТ, ГГТ, щелочная
томография.
фосфатаза).
Фиброгастродуоденоскопия
Коагулограмма.
Эндоскопическая ретроградная
холангиопанкреатография
(ЭРХПГ)
18.
УЗ-признаками острого калькулезногохолецистита
1. увеличение продольного (>8 см) или поперечного (>4 см)
размеров желчного пузыря
2. утолщение стенки более 3 мм с признаками ее отека и
нарушением эхоструктуры (слоистость и неоднородность,
«двойной контур»)
3. блокирующий конкремент в шейке желчного пузыря
4. перивезикальное жидкостное скопление
5.
положительный
ультразвуковой
симптом
Мерфи,
заключающийся в усилении или появлении болей при
надавливании датчиком на переднюю брюшную стенку в
проекции визуализируемого дна желчного пузыря при глубоком
вдохе больного.
19.
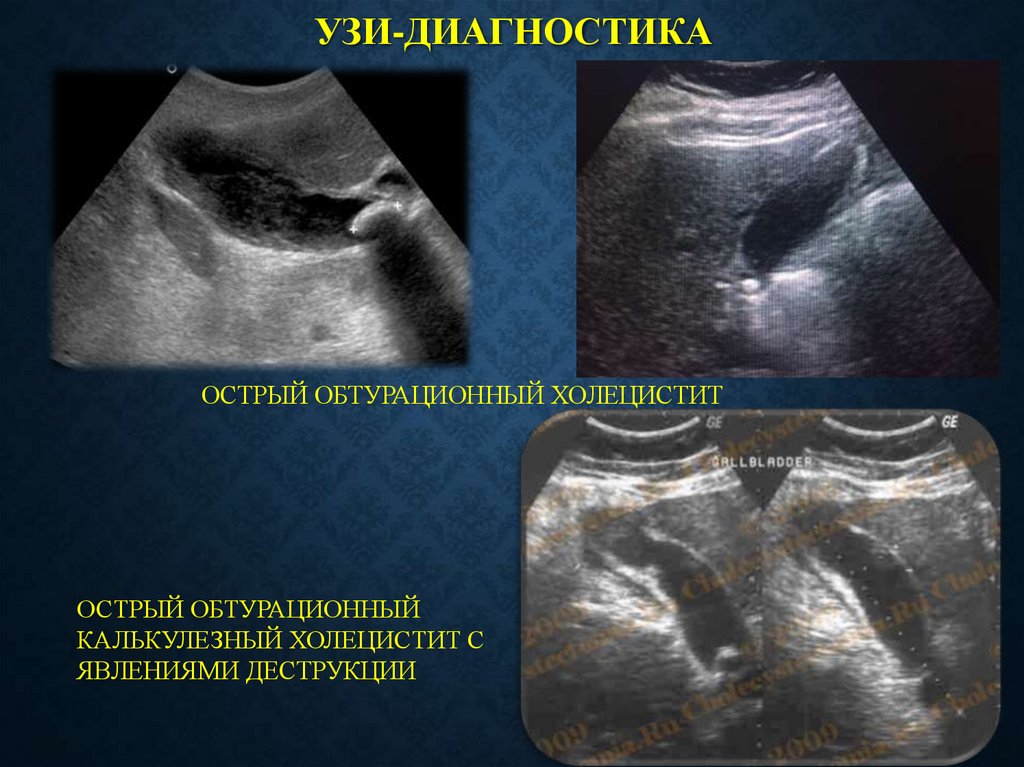
УЗИ-ДИАГНОСТИКАОСТРЫЙ ОБТУРАЦИОННЫЙ ХОЛЕЦИСТИТ
ОСТРЫЙ ОБТУРАЦИОННЫЙ
КАЛЬКУЛЕЗНЫЙ ХОЛЕЦИСТИТ С
ЯВЛЕНИЯМИ ДЕСТРУКЦИИ
20. Рентгенография сегодня практически не применяется
РЕНТГЕНОГРАФИЯСЕГОДНЯ ПРАКТИЧЕСКИ НЕ ПРИМЕНЯЕТСЯ
21.
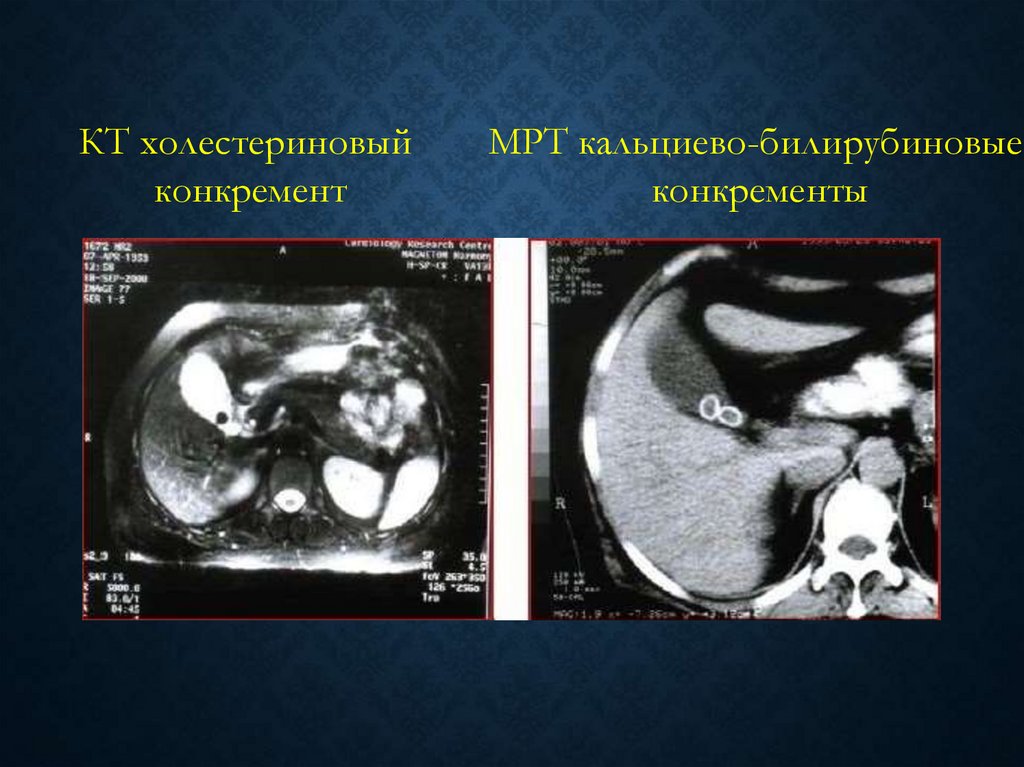
КТ холестериновыйконкремент
МРТ кальциево-билирубиновые
конкременты
22.
Дифференциальный диагноз при подозрении на ОХвключает ряд экстра- и интраабдоминальных заболеваний:
1. язвенная болезнь в ст. обострения;
2. перфоративная язва;
3. острый панкреатит;
4. гепатит;
5. острая кишечная непроходимость;
6. острый аппендицит.
7. правосторонняя нижнедолевая пневмония;
8. инфаркт миокарда;
9. опоясывающий лишай;
23.
ТАКТИКА ЛЕЧЕНИЯ ПРИ ОСТРОМ ХОЛЕЦИСТИТЕБольные с ОХ должны лечиться в хирургическом отделении.
Принята активно – выжидательная тактика лечения.
Медикаментозная
терапия:
антисереторную
терапию
(блокаторы протоновой помпы, Н2-гистаминорецепторов), отказ
от приема пищи через рот, щелочное питье, при рвоте –
аспирация содержимого желудка по зонду, контроль диуреза,
инфузионную терапию в обьеме 30-40 мл/кг массы тела (без учета
потерь). антибиотики широкого спектра действия. С
профилактической целью тромбоэмболических осложнений (антикоагулянты, дезагреганты), адекватное обезболивание –
ненаркотические
анальгетики,
НПВС,
спазмолитики,
холинолитики с учетом массы тела пациента. Оперативное
лечени.
24.
ТАКТИКА ЛЕЧЕНИЯ ПРИ ОСТРОМХОЛЕЦИСТИТЕ
Выбор метода лечения определяется:
1. Выраженностью клинической картины.
2. Степенью морфологических изменений в желчном пузыре,
желчных протоках и соседних органах.
3. Наличием или отсутствием осложнений.
4. Наличием сопутствующих заболеваний и их тяжестью.
При
деструктивных
формах
воспаления
(флегмонозный, гангренозный, перфоративный), а
также при развитии перитонита показано экстренное
оперативное вмешательство (вынужденная операция по
жизненным показаниям).
25.
ТАКТИКА ЛЕЧЕНИЯ ОСТРОГО ХОЛЕЦИСТИТАВ случае неэффективности консервативного лечения и
отсутствия улучшения в состоянии больного через 24 – 72
часа после поступления в стационар производят срочную
операцию (традиционную (открытую) или лапароскопическую холецистэктомию; холецистотомию у тяжелых
пожилых больных).
Отсроченная
операция
показана
после
затихании
воспалительного процесса через 7-10 суток от начала
приступа у больных, страдающих острым калькулезным
холециститом, обострением хронического холецистита с
тяжелыми
и
часто
повторяющимися
приступами
заболевания.
В случае быстрого стихания острого процесса на фоне
консервативной терапии всем больным с ОХ следует
произвести обследование по указанной диагностической
программе. При выявлении калькулезного холецистита
пациентов следует оперировать через 2-3 недели, не
выписывая из стационара (ранняя плановая операция), либо
в состоянии полной ремиссии, спустя 4-6 мес. после
приступа (в «холодном» периоде).
26.
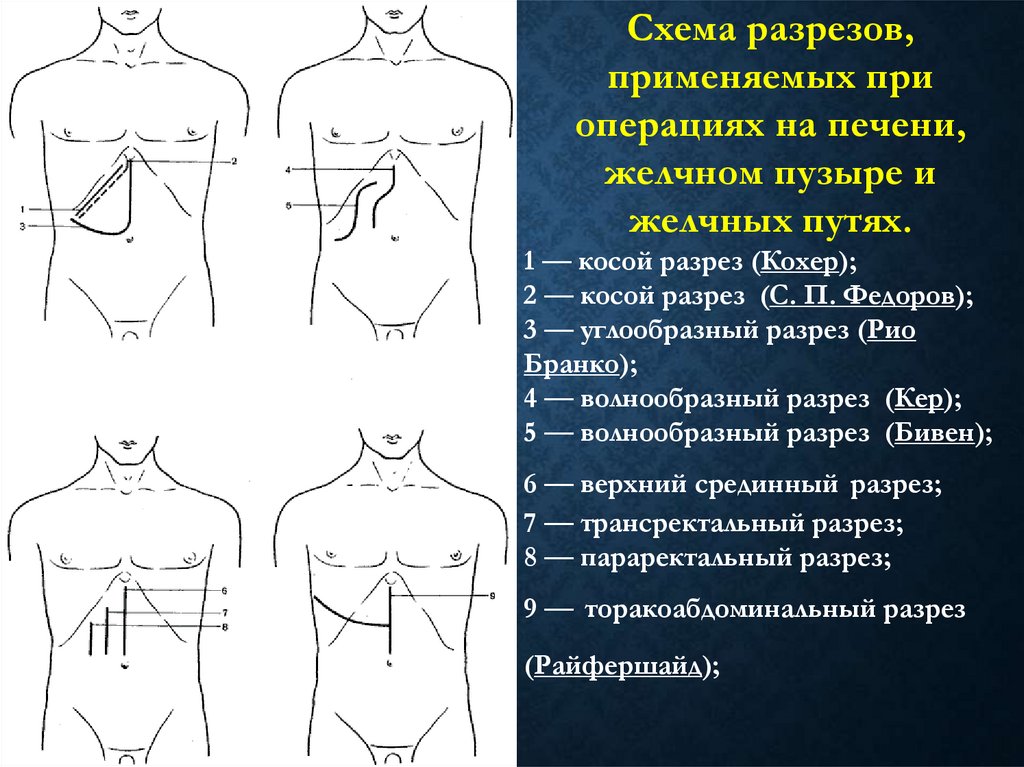
Схема разрезов,применяемых при
операциях на печени,
желчном пузыре и
желчных путях.
1 — косой разрез (Кохер);
2 — косой разрез (С. П. Федоров);
3 — углообразный разрез (Рио
Бранко);
4 — волнообразный разрез (Кер);
5 — волнообразный разрез (Бивен);
6 — верхний срединный разрез;
7 — трансректальный разрез;
8 — параректальный разрез;
9 — торакоабдоминальный разрез
(Райфершайд);
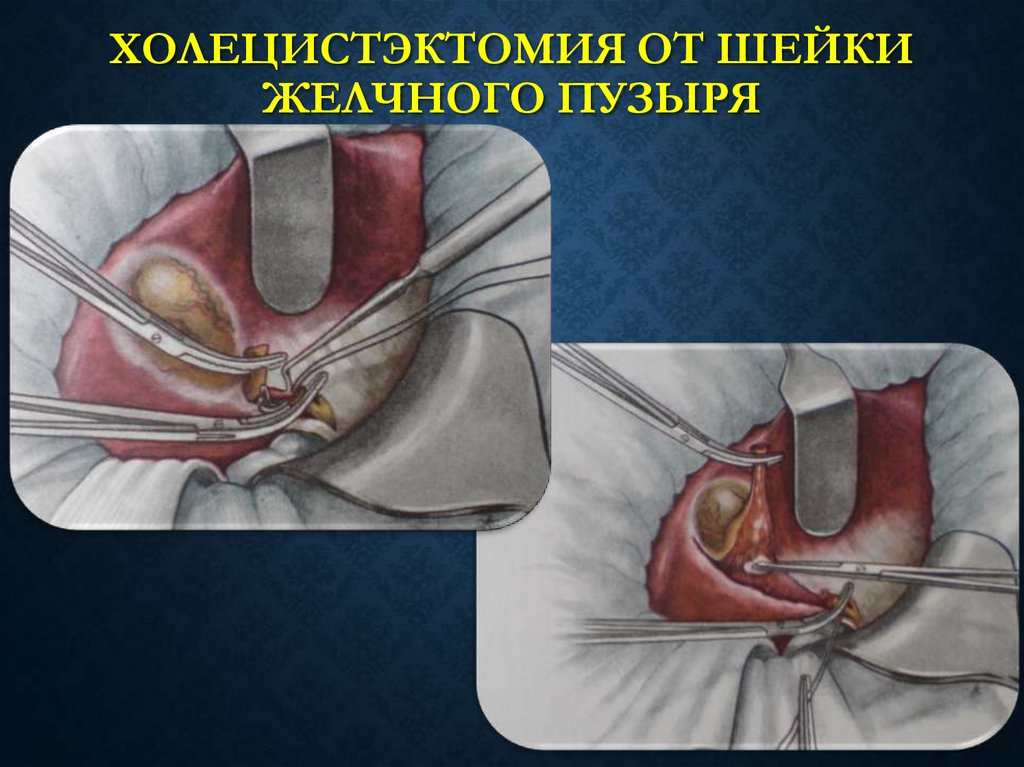
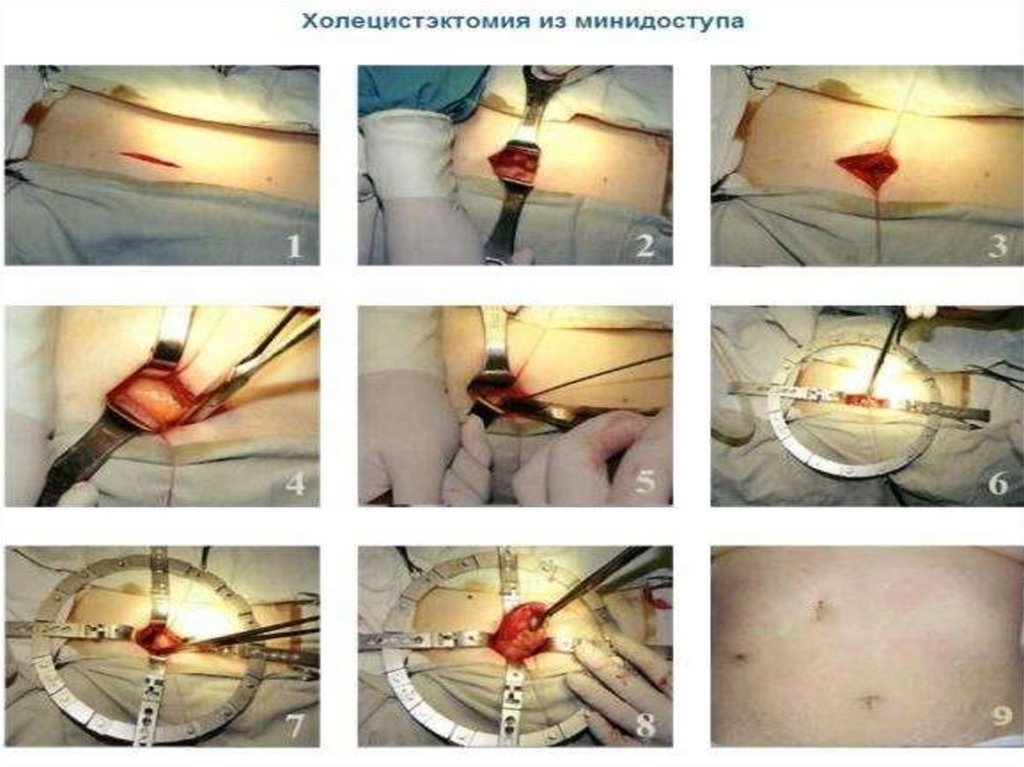
27. ХОЛЕЦИСТЭКТОМИЯ ОТ ШЕЙКИ ЖЕЛЧНОГО ПУЗЫРЯ
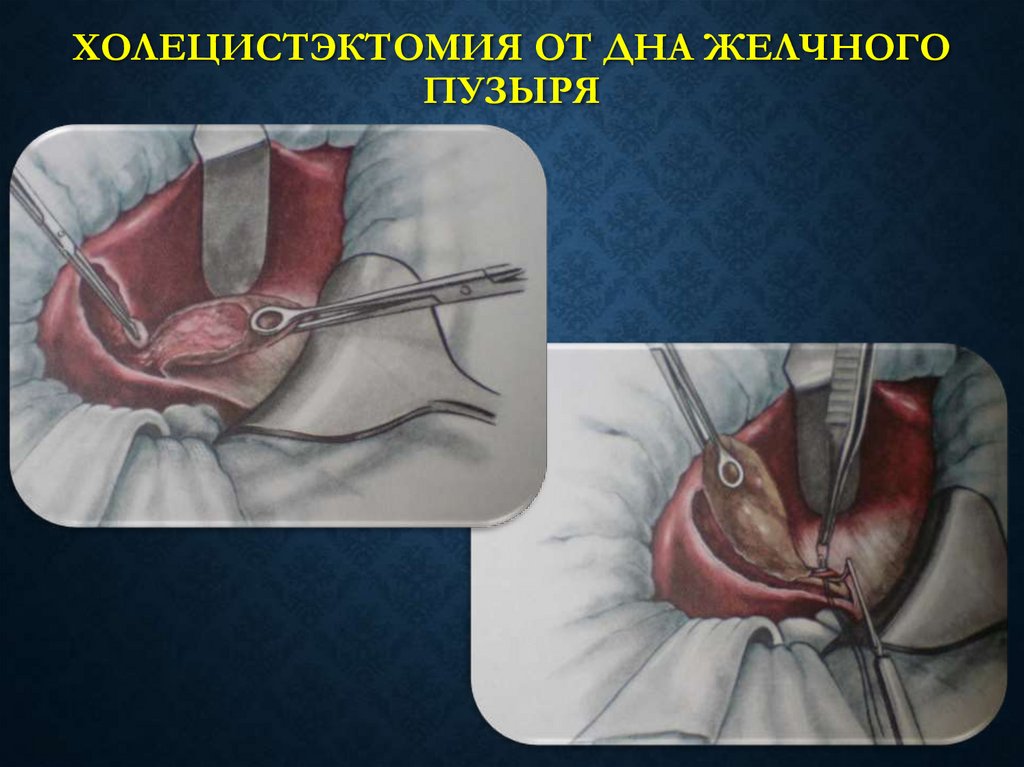
28. ХОЛЕЦИСТЭКТОМИЯ ОТ ДНА ЖЕЛЧНОГО ПУЗЫРЯ
29.
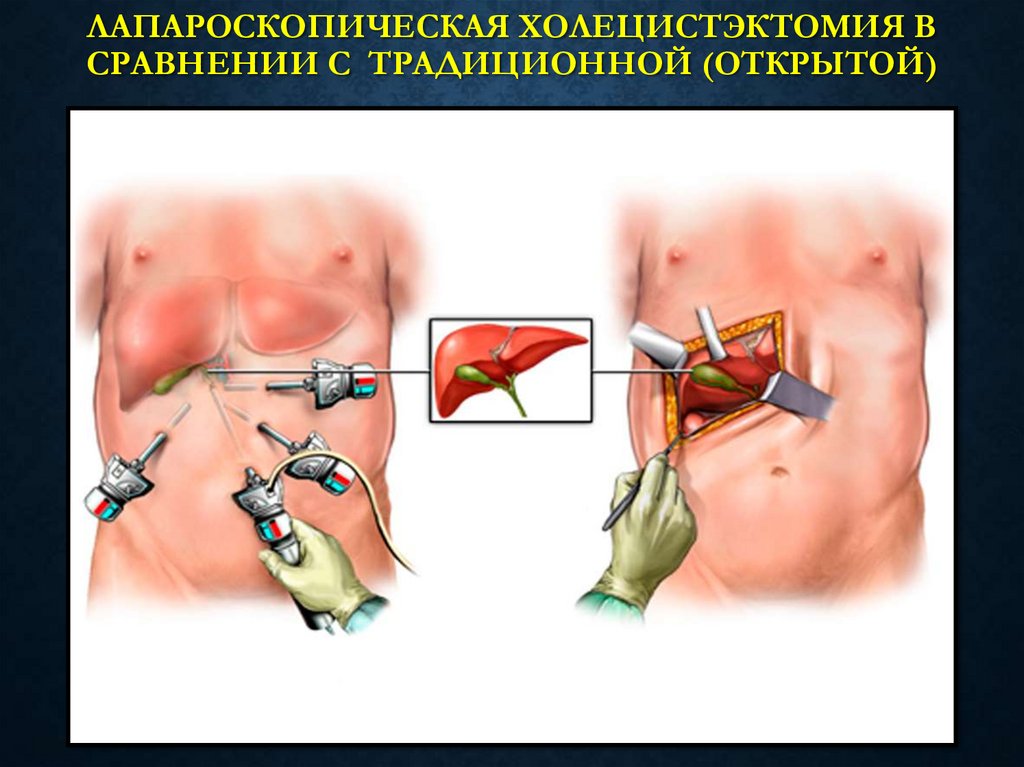
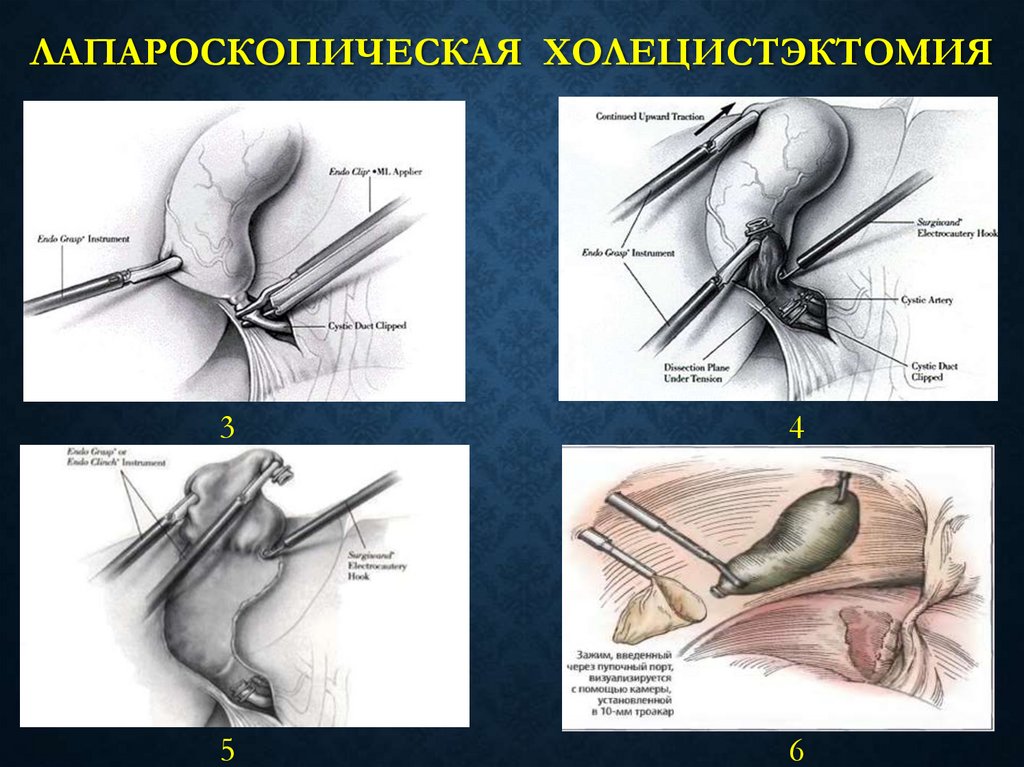
30. ЛАПАРОСКОПИЧЕСКАЯ ХОЛЕЦИСТЭКТОМИЯ В СРАВНЕНИИ С ТРАДИЦИОННОЙ (ОТКРЫТОЙ)
31. Лапароскопическая холецистэктомия
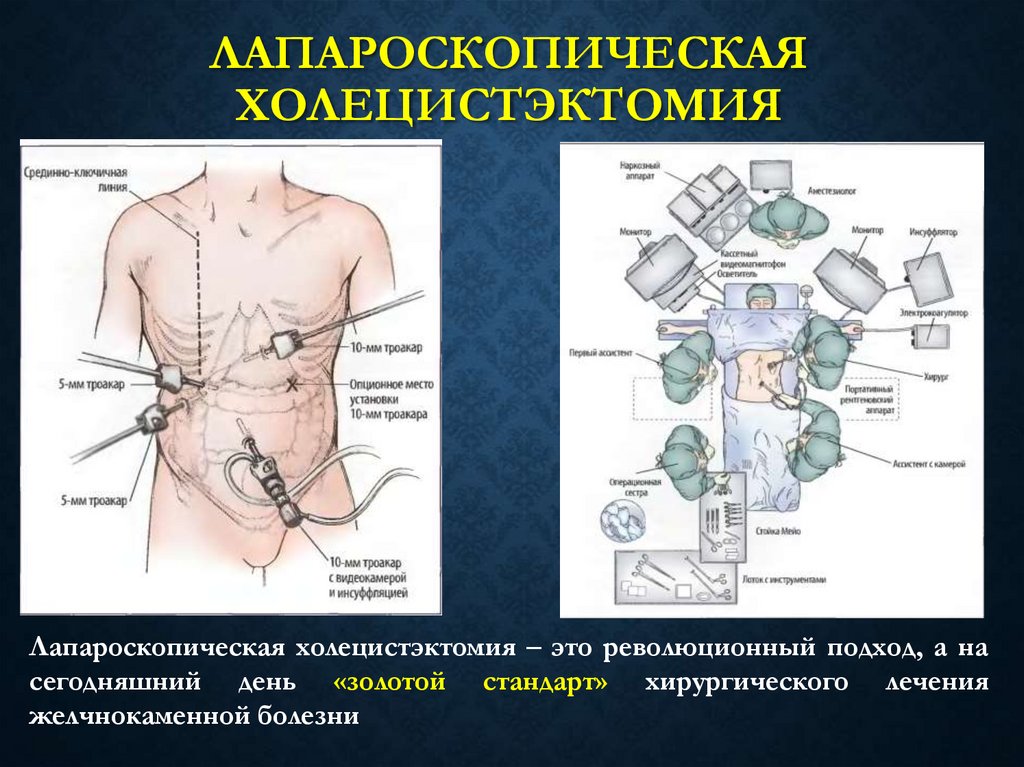
ЛАПАРОСКОПИЧЕСКАЯХОЛЕЦИСТЭКТОМИЯ
Лапароскопическая холецистэктомия – это революционный подход, а на
сегодняшний день «золотой стандарт» хирургического лечения
желчнокаменной болезни
32. Лапароскопическая холецистэктомия
ЛАПАРОСКОПИЧЕСКАЯ ХОЛЕЦИСТЭКТОМИЯ3
4
5
6
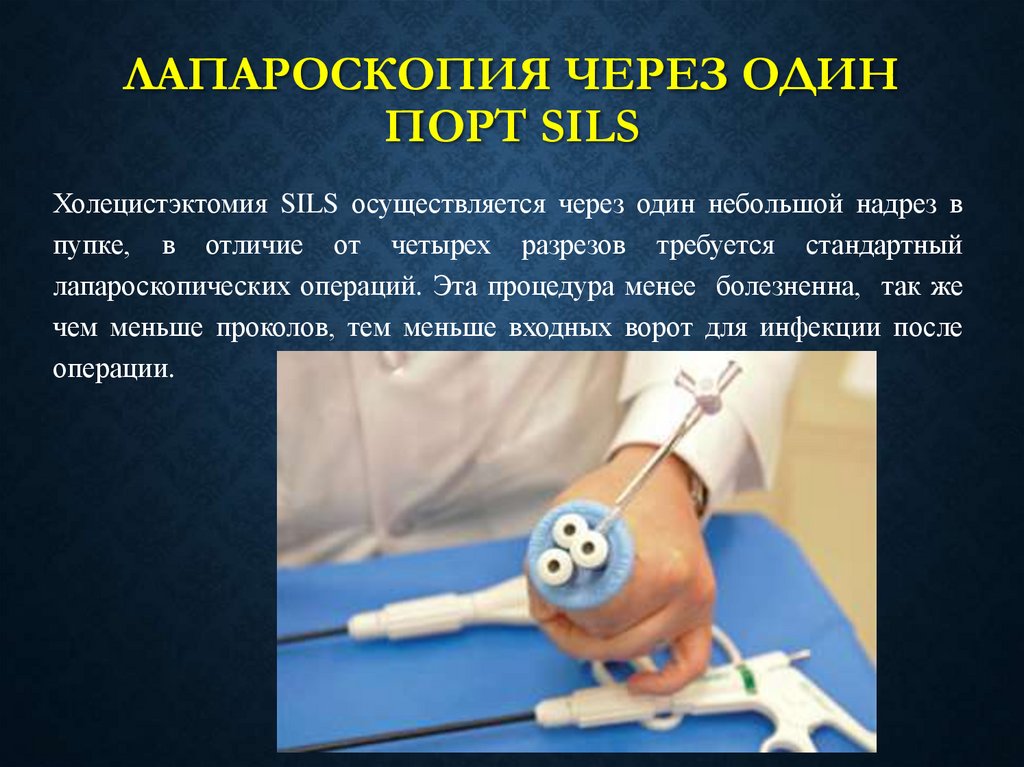
33. Лапароскопия через один порт Sils
ЛАПАРОСКОПИЯ ЧЕРЕЗ ОДИНПОРТ SILS
Холецистэктомия SILS осуществляется через один небольшой надрез в
пупке, в отличие от четырех разрезов требуется стандартный
лапароскопических операций. Эта процедура менее болезненна, так же
чем меньше проколов, тем меньше входных ворот для инфекции после
операции.
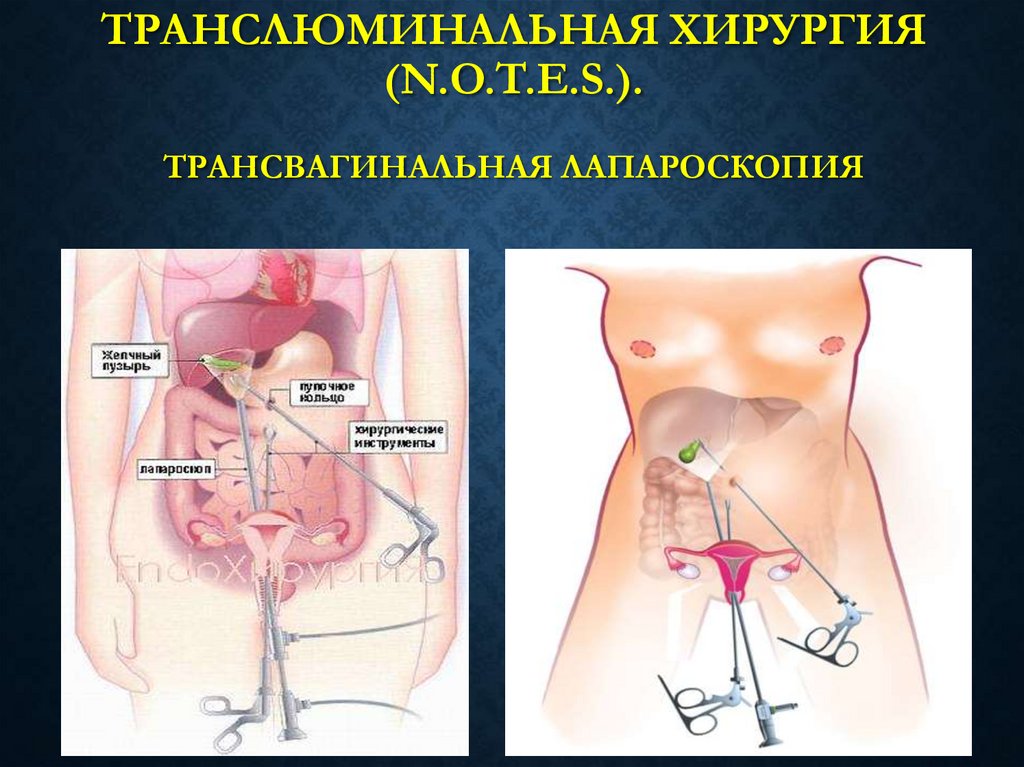
34. Трансвагинальная лапароскопия
ТРАНСЛЮМИНАЛЬНАЯ ХИРУРГИЯ(N.O.T.E.S.).
ТРАНСВАГИНАЛЬНАЯ ЛАПАРОСКОПИЯ
35. Холедохолитиаз
ХОЛЕДОХОЛИТИАЗХоледохолитиаз — патологическое состояние, при котором в
общем желчном протоке образуются конкременты.
Является осложнением желчнокаменной болезни, в 90%
случаев возникает в результате миграции конкрементов из желчного
пузыря, в 10% конкременты образуются в желчевыводящих
протоках.
Конкременты в общем желчном протоке могут быть
одиночными и множественными. Большинство конкрементов
попадает в холедох из желчного пузыря. После удаления желчного
пузыря возможно образование конкрементов в общем протоке,
особенно при наличии стаза, вызванного обструкцией протока.
36. Клиника
КЛИНИКАКлинические
проявления
болезни
зависят
от
расположения конкремента в холедохе. Конкремент в
супрадуоденальном отрезке холедоха бывает немым, так как
при таком расположении не бывает признаков обтурации и
застоя, а конкремент может оставаться в желчи во взвешенном
состоянии, в особенности если холедох расширен.
И, наоборот, ущемление конкремет в интрамуральном
отделе холедоха, в большинстве случаев, имеет ярко
выраженную клиническую картину,
так как они бывают
причиной неполной обтурации желчного протока и стаза со
всеми последствиями.
37. Клиническая картина
КЛИНИЧЕСКАЯ КАРТИНАЖалобы:
1. На коликообразные боли, в правом подреберье, с иррадиацией болей вправо и в
спину.
2. На повышенную температуру, головную боль, ознобы.
3. Желтуху.
4. Кожный зуд.
5. При латентном холедохолитиазе больной не предъявляет жалоб или только
жалуется на тупую боль под правой реберной дугой.
6. При диспепсической форме холедохолитиаза больной жалуется на
нехарактерную давящую боль под правой реберной дугой или в надчревной
области и на диспепсию - тошноту, отрыжку, газы и непереносимость жиров.
7. При холангитической форме характерным является повышение температуры
тела, часто септического характера, что сопровождается желтухой.
38. Диагностика
ДИАГНОСТИКАЛабораторное исследование:
биохимический анализ крови:
билирубина (за счет прямого),
трансаминаз.
увеличение содержания
щелочной фосфатазы и
Инструментальное исследование:
Сонография
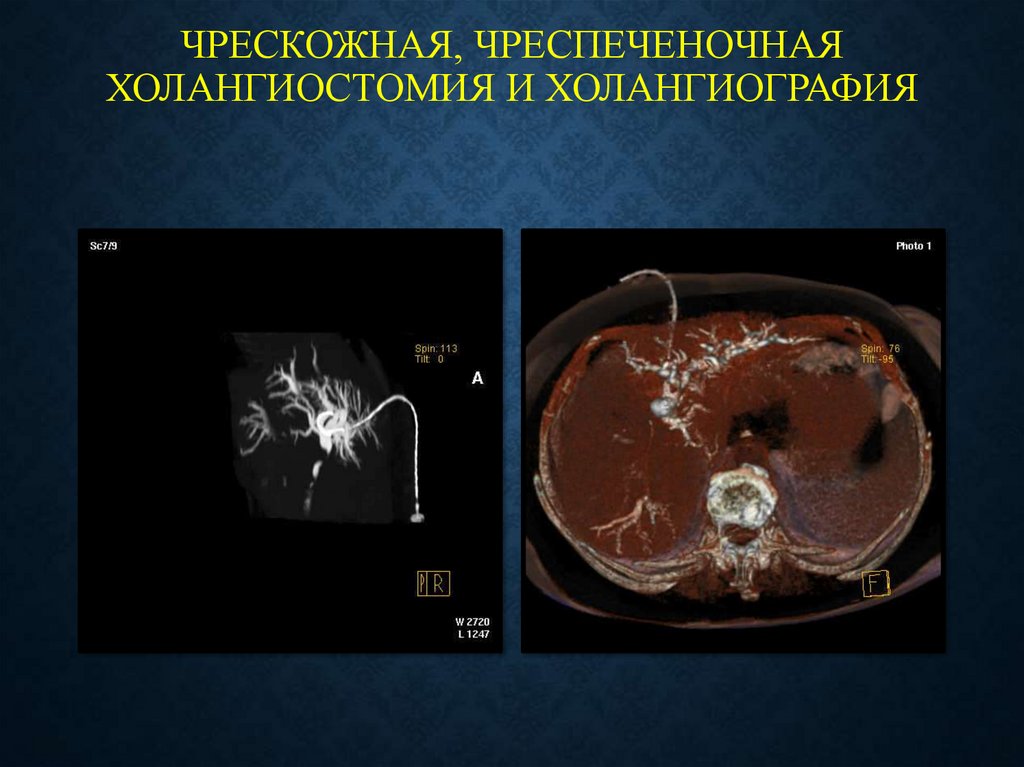
Чрескожная, чреспеченочная холангиография
Радиоизотопное исследование
КТ - визуализация конкрементов холедоха.
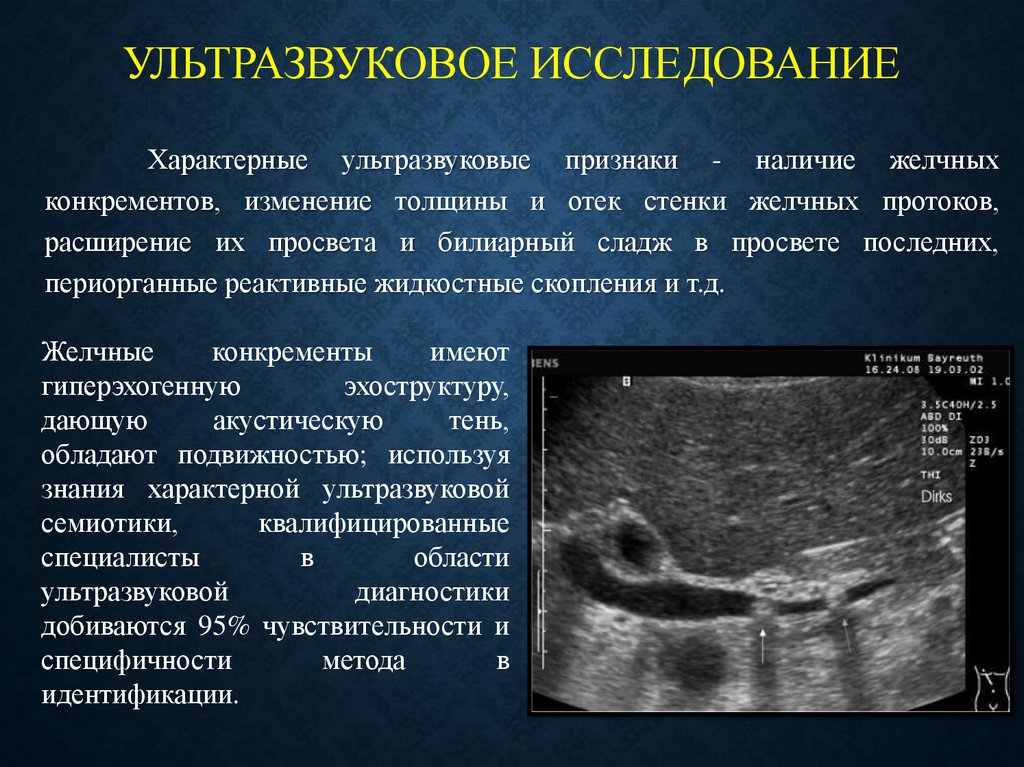
39. Ультразвуковое исследование
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕХарактерные ультразвуковые признаки - наличие желчных
конкрементов, изменение толщины и отек стенки желчных протоков,
расширение их просвета и билиарный сладж в просвете последних,
периорганные реактивные жидкостные скопления и т.д.
Желчные
конкременты
имеют
гиперэхогенную
эхоструктуру,
дающую
акустическую
тень,
обладают подвижностью; используя
знания характерной ультразвуковой
семиотики,
квалифицированные
специалисты
в
области
ультразвуковой
диагностики
добиваются 95% чувствительности и
специфичности
метода
в
идентификации.
40. ЧРЕСКОЖНАЯ, ЧРЕСПЕЧЕНОЧНАЯ ХОЛАНГИОСТОМИЯ И ХОЛАНГИОГРАФИЯ
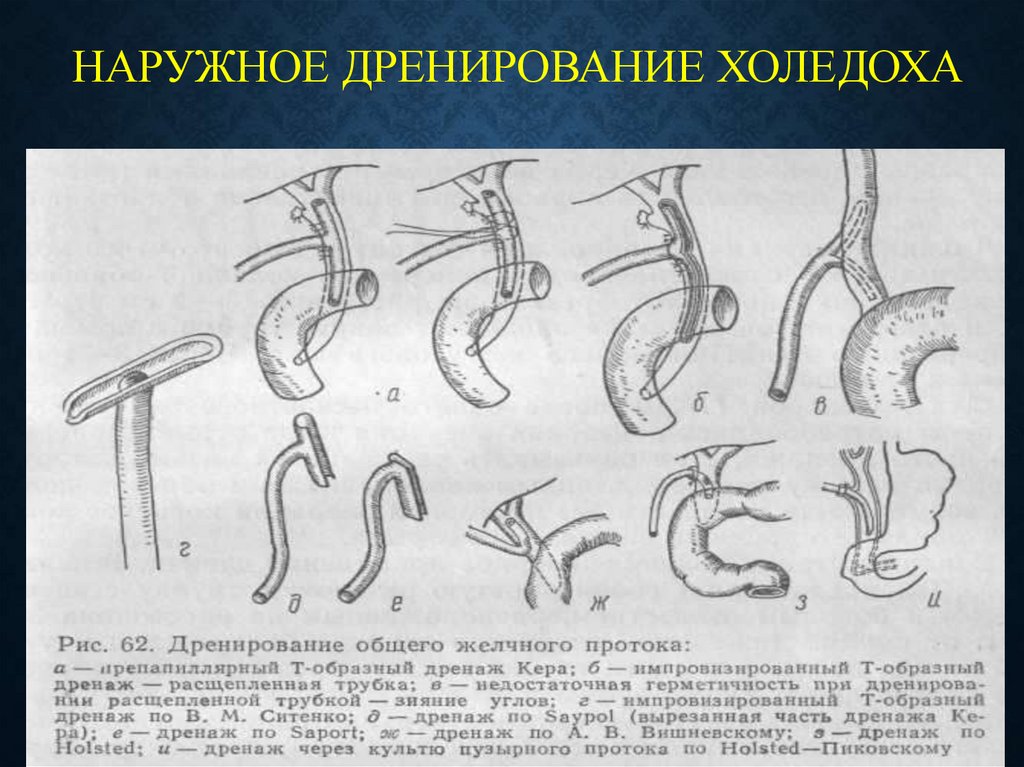
41. НАРУЖНОЕ Дренирование холедоха
НАРУЖНОЕ ДРЕНИРОВАНИЕ ХОЛЕДОХА42.
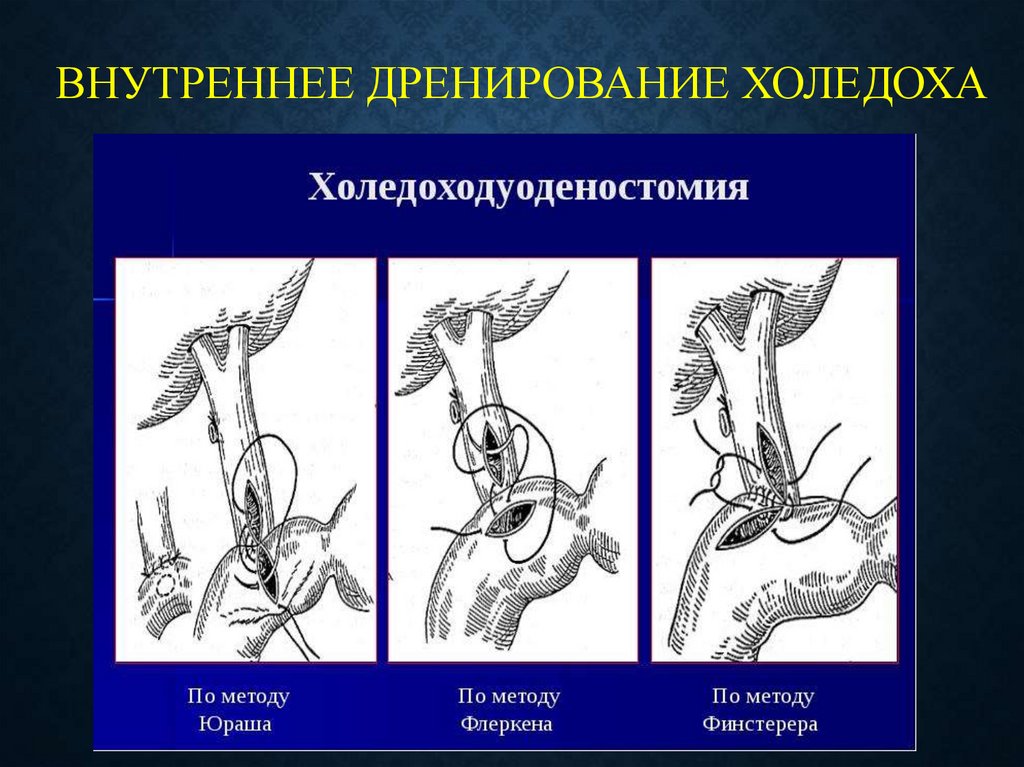
ВНУТРЕННЕЕ ДРЕНИРОВАНИЕ ХОЛЕДОХА43.
МЕХАНИЧЕСКАЯ ЖЕЛТУХАПри
подпеченочной
(обтурационной)
желтухе
патологический процесс локализуется во внепеченочных
желчных
протоках
(вследствие
механического
препятствия),
нарушается выделение
связанного
(конъюгированного) билирубина через внепеченочные
желчные протоки
и его регургитация (обратное
поступление в кровь), а также имеется снижение
экскреции пигмента из гепатоцитов.
Нормальное содержание билирубина в крови: общий 0,5-20,5 мкмоль/л; конъюгированный (прямой) - 0-4,3
мкмоль/л; неконъюгированный (непрямой) - 0-16,2
мкмоль/л.
Видимая
желтуха
появляется
при
билирубинемии 34 мкмоль/л.
44.
ПРИЧИНЫ МЕХАНИЧЕСКОЙ ЖЕЛТУХИобтурация печеночного и общего желчного протоков (конкрементами,
опухолью, паразитами, воспаление слизистой протока (холангит) с
последующим склерозированием);
сдавление печеночного и общего желчного протоков извне (опухоль
головки поджелудочной железы (ПЖ), желчного пузыря, увеличенные
лимфатические узлы, кисты ПЖ, склерозирующий хронический
панкреатит);
рубцовые структуры желчных протоков, большого дуоденального
сосочка;
сдавление общего желчного протока послеоперационными рубцами,
спайками;
атрезия (гипоплазия) желчевыводящих путей;
обтурация крупных внутрипеченочных желчных протоков при
эхинококкозе печени, первичном и метастатическом раке печени,
врожденных кистах;
инородные тела желчных протоков;
45.
КЛАССИФИКАЦИЯ ОБТУРАЦИОННОЙЖЕЛТУХИ ПО А.А. ШАЛИМОВУ
По течению (длительности):
- Острая (до 10 дней).
- Подострая (от 10 до 30 дней).
- Хроническая (более 1 месяца).
- Перемежающаяся.
По этиологическому фактору:
- Внутрипеченочный холестаз.
- Внепеченочный холестаз.
По уровню повышения билирубина в крови:
- Латентная или начальная форма желтухи (желтухи нет, но
билирубин - до 30 мкмоль/л).
- Явная (билирубин крови - до 40 мкмоль/л, но он еще не
обнаруживается в моче).
- Резко выраженная желтуха.
По уровню препятствия:
- Непроходимость дистального отдела общего желчного протока.
- Непроходимость супрадуоденального отдела.
46.
Клинические признаки механической желтухи:При холедохолитиазе, желтуха появляется вслед за
приступом болей в правом подреберье, затем может
исчезнуть и снова появиться (перемежающаяся желтуха)при вентильном конкременте.
Печень увеличена. Выражен кожный зуд. На коже следы
расчесов, синяки на почве кровоизлияний. Обесцвеченный
кал, в нем нет стеркобилина. Моча темного цвета (цвет
темного пива).
Интенсивность
опухолевой
желтухи
увеличивается
постепенно, без приступов боли, желтуха постоянная.
При раке головки поджелудочной железы механическая
желтуха является составным клиническим признаком
симптома Курвуазье (безболевая форма желтухи и
безболезненный увеличенный в размерах желчный пузырь).
47.
ЛАБОРАТОРНЫЕ ПРИЗНАКИМЕХАНИЧЕСКОЙ ЖЕЛТУХИ:
гипербилирубинемия за счет прямого (связанного)
билирубина;
увеличение уровня печеночной фракции щелочной
фосфатазы крови;
нормальный или незначительно повышенный уровень
трансаминаз;
увеличение уровня гамма-глутамилтрансферазы крови;
отсутствие стеркобилина в кале;
увеличение содержания желчных пигментов в моче;
48.
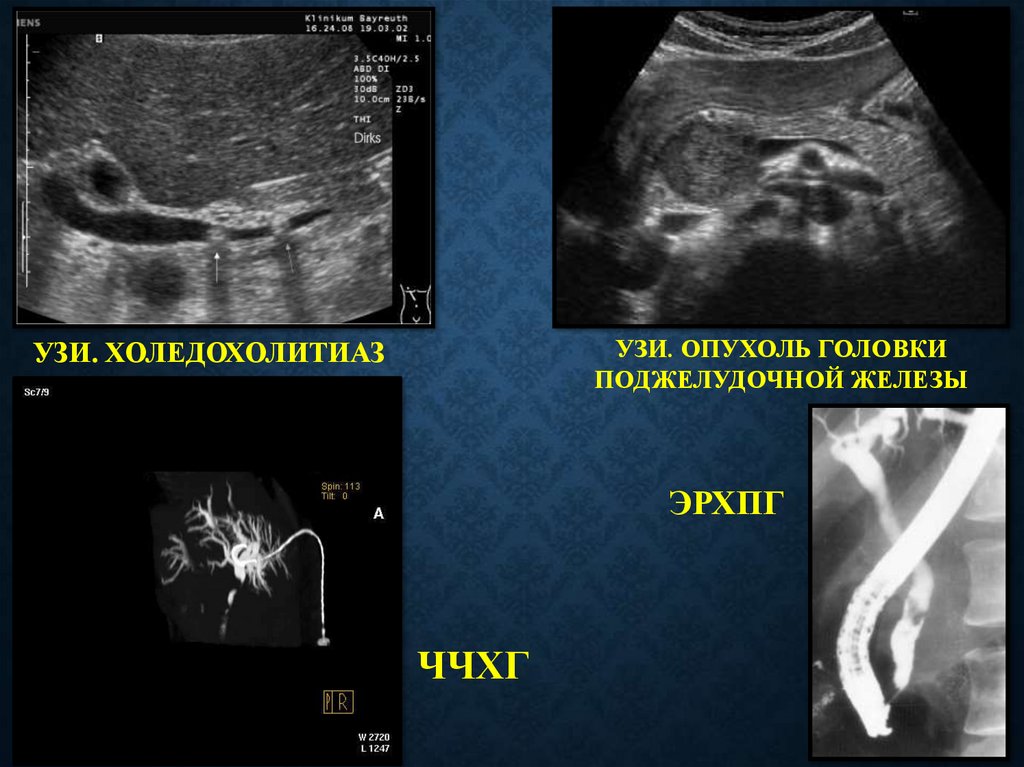
ДИАГНОСТИКАУЗИ.
КТ.
Эндоскопическая ретроградная холангиопанкреатография
(ЭРХПГ).
Чрескожная чреспеченочная холангиография (ЧЧХГ).
Фиброгастродуоденоскопия (ФГДС).
49.
УЗИ. ОПУХОЛЬ ГОЛОВКИПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
УЗИ. ХОЛЕДОХОЛИТИАЗ
ЭРХПГ
ЧЧХГ
50.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗострые вирусные и инфекционные гепатиты.
токсические и лекарственные гепатиты.
хронический гепатит, цирроз печени, гемохроматоз.
внутрипеченочный холестаз.
первичный билиарный цирроз печени.
первичный рак печени.
51.
ЛЕЧЕНИЕ МЕХАНИЧЕСКОЙ ЖЕЛТУХИХирургическая тактика лечения МЖ зависит от степени тяжести
механической желтухи и наличия сопутствующих патологий.
Главные задачи лечения механической желтухи:
- Ликвидация холестаза;
- Профилактика и лечение печеночно-почечной недостаточности.
Учитывая высокую летальность на высоте желтухи, целесообразно
хирургическое лечение проводить в два этапа.
Первый этап: малоинвазивные методы, направленные на ликвидацию
холестаза, в сочетании с комплексной консервативной терапией. В случае
отсутствия эффекта и нарастания желтухи необходимо выполнять срочные
декомпрессионные вмешательства в течение 2–3 суток с момента
госпитализации.
Второй этап: по мере разрешения желтухи при более благоприятных
обстоятельствах проводят радикальные хирургические операции, если
малоинвазивные вмешательства не явились окончательным способом лечения.
52.
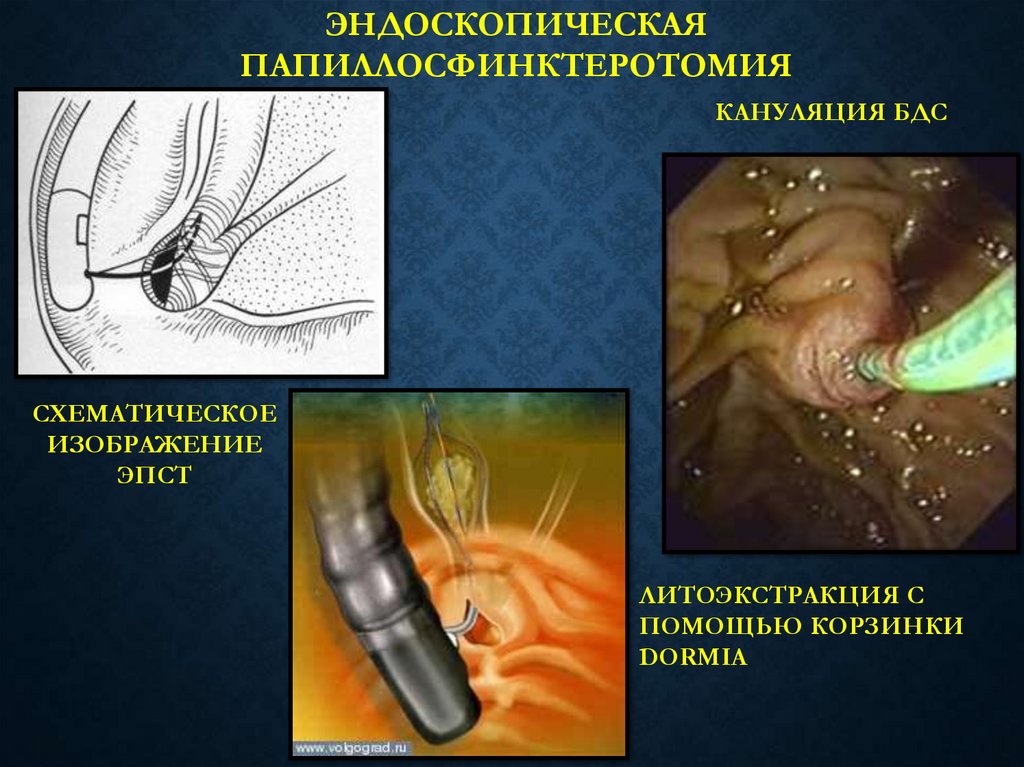
ЭНДОСКОПИЧЕСКАЯПАПИЛЛОСФИНКТЕРОТОМИЯ
КАНУЛЯЦИЯ БДС
СХЕМАТИЧЕСКОЕ
ИЗОБРАЖЕНИЕ
ЭПСТ
ЛИТОЭКСТРАКЦИЯ С
ПОМОЩЬЮ КОРЗИНКИ
DORMIA
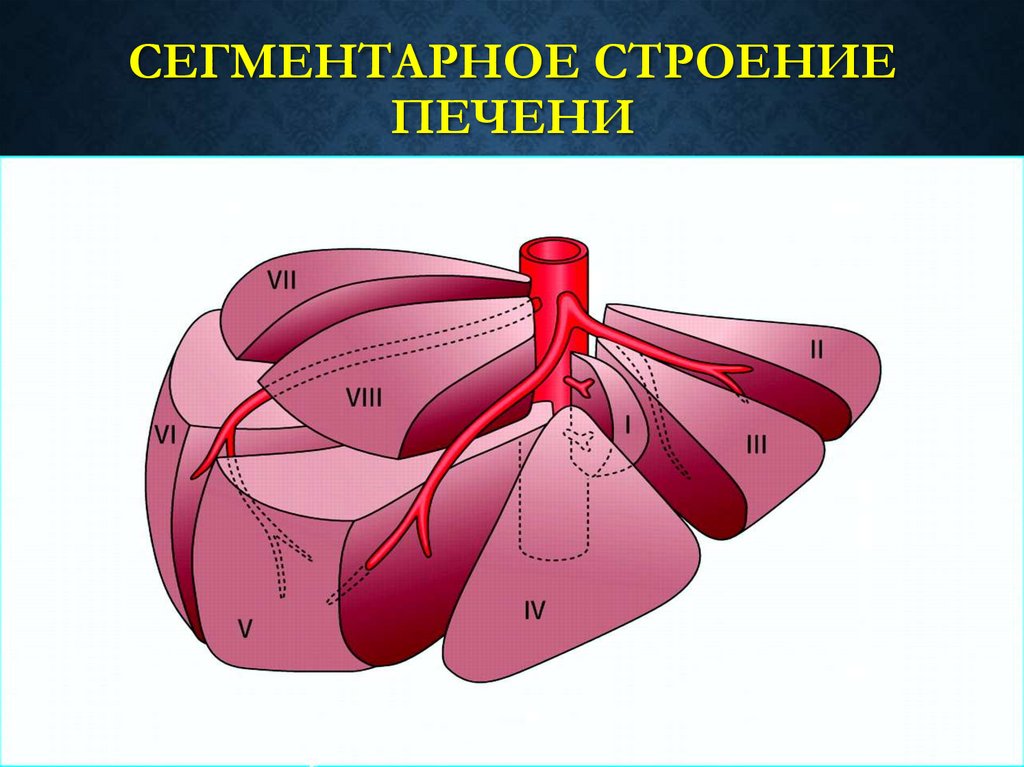
53. Сегментарное строение печени
СЕГМЕНТАРНОЕ СТРОЕНИЕПЕЧЕНИ
54. Физиология печени
ФИЗИОЛОГИЯ ПЕЧЕНИУглеводный обмен (из моносахаридов образуется
гликоген)
Белковый обмен (образование альбумина,
фибрино-гена, депонирование белков,
переработка продуктов распада белков)
Обмен желчных пигментов, кислот,
желчеобразова-ние
Мочевиносинтезирующая функция
Жировой и липоидный обмен
Водно-электролитный обмен
Обмен витаминов
Барьерная функция
55. Очаговые образования печени
ОЧАГОВЫЕ ОБРАЗОВАНИЯ ПЕЧЕНИ1. Непаразитарные кисты печени (одиночная киста печени,
множественные кисты печени, поликистоз печени)
2. Паразитарные кисты печени (эхинококкоз, альвеококкоз)
3. Доброкачественные опухоли печени (аденома, гемангиома,
узелковая гиперплазия печени)
4. Злокачественные опухоли печени (рак печени, гепатома)
5. Послеоперационные и посттравматические кисты печени
(гематомы), абсцессы
56. Абсцесс печени
АБСЦЕСС ПЕЧЕНИ• Ограниченное нагноение печени с некрозом и
расплавлением паренхимы органа
• Метастазирование по портальной вене (язвенный
колит, аппендицит, перитонит и др.)
• Метастазирование по желчным путям (холангит,
паразитарные заболевания желчных путей)
• Единичные и множественные
57. Диагностика абсцессов печени
ДИАГНОСТИКА АБСЦЕССОВПЕЧЕНИ
• Чувство тяжести в правом подреберье
• Самопроизвольные боли в области печени
• Высокая температура с потрясающим ознобом
• Увеличение размеров печени
• Болезненность при пальпации
• Желтуха
• Рентгенологически – выпот в правом
плевральном синусе, высокое стояние купола
диафрагмы, ограничение ее подвижности
• УЗИ
• КТ
• Лапароскопия
58. КТ абсцесса печени
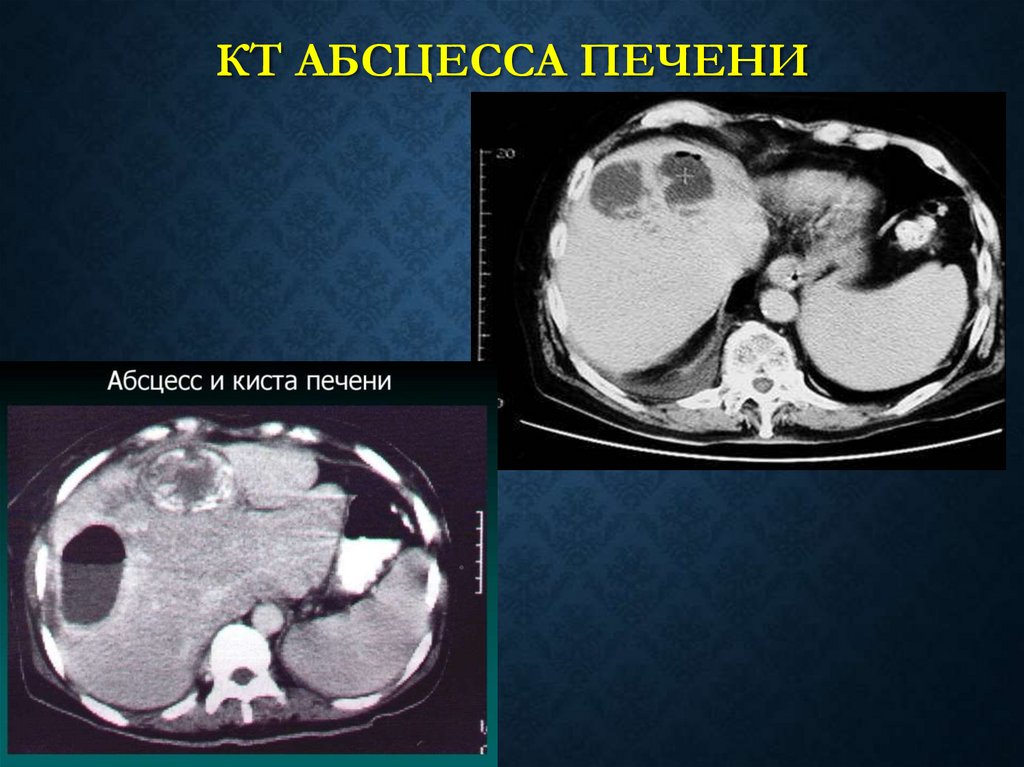
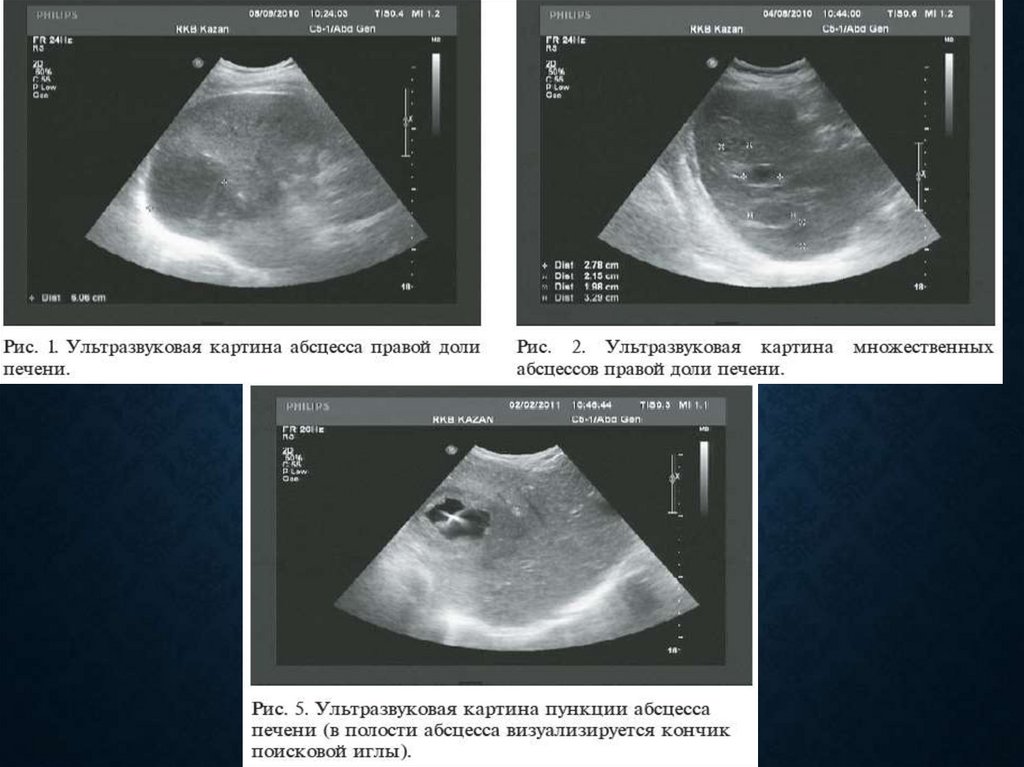
КТ АБСЦЕССА ПЕЧЕНИ59.
60. Лечение абсцессов печени
ЛЕЧЕНИЕ АБСЦЕССОВ ПЕЧЕНИ• Дренирование, тампонирование через
широкий доступ
• Пункционный способ лечения
под контролем УЗИ, КТ,
рентгентелевидения, двойное
дренирование, диализ полости абсцесса
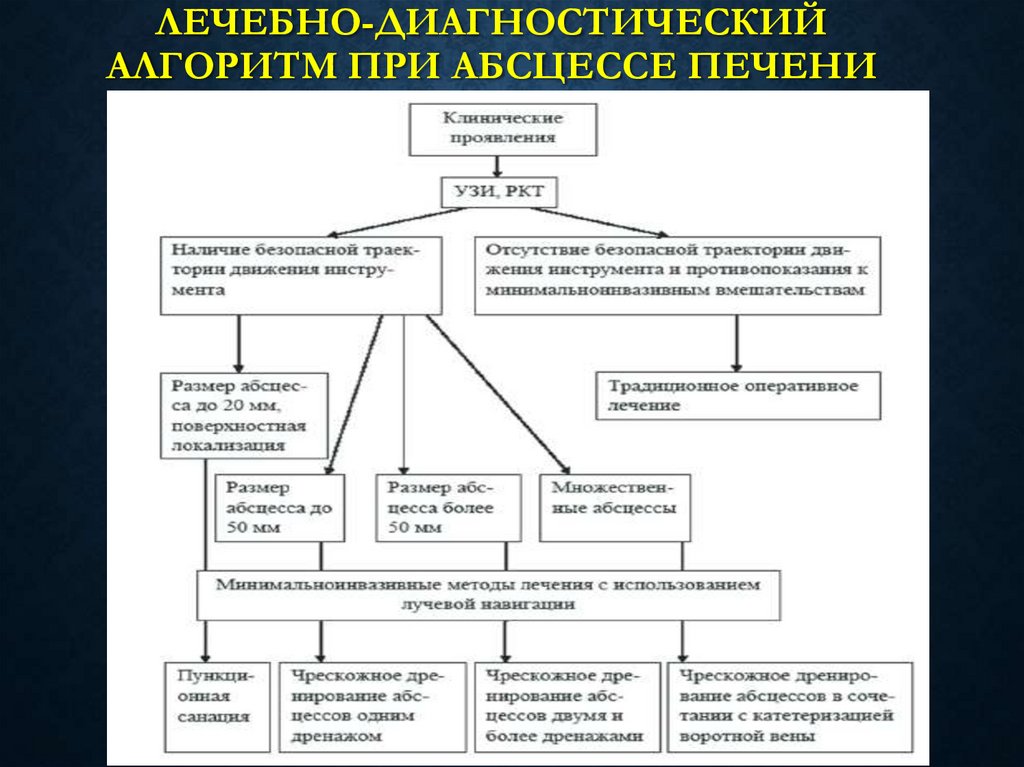
61. Лечебно-диагностический алгоритм при абсцессе печени
ЛЕЧЕБНО-ДИАГНОСТИЧЕСКИЙАЛГОРИТМ ПРИ АБСЦЕССЕ ПЕЧЕНИ
62. Доброкачественные опухоли печени
ДОБРОКАЧЕСТВЕННЫЕОПУХОЛИ ПЕЧЕНИ
• Аденома (гепатома) – единичные или
множественные. Гепатоцеллюлярная и
холангиоцеллюлярная. Встречается редко.
• Гемангиома – сосудистая опухоль. Вследствие
порока развития. В преобладающем
большинстве из венозных сосудов печени.
Артериовенозные свищи
• Лимфангиома печени
• Фиброма
• Миксома
• Липома
63. Непаразитарные кисты печени
НЕПАРАЗИТАРНЫЕ КИСТЫПЕЧЕНИ
• Поликистоз печени
- с поражением только печени
- с поражением почек и других органов
• Солитарные, истинные кисты печени
- простые
- многокамерная цистаденома
- дермоидные кисты
- ретенционные кисты
• Ложные кисты печени
- травматические
- воспалительные
64.
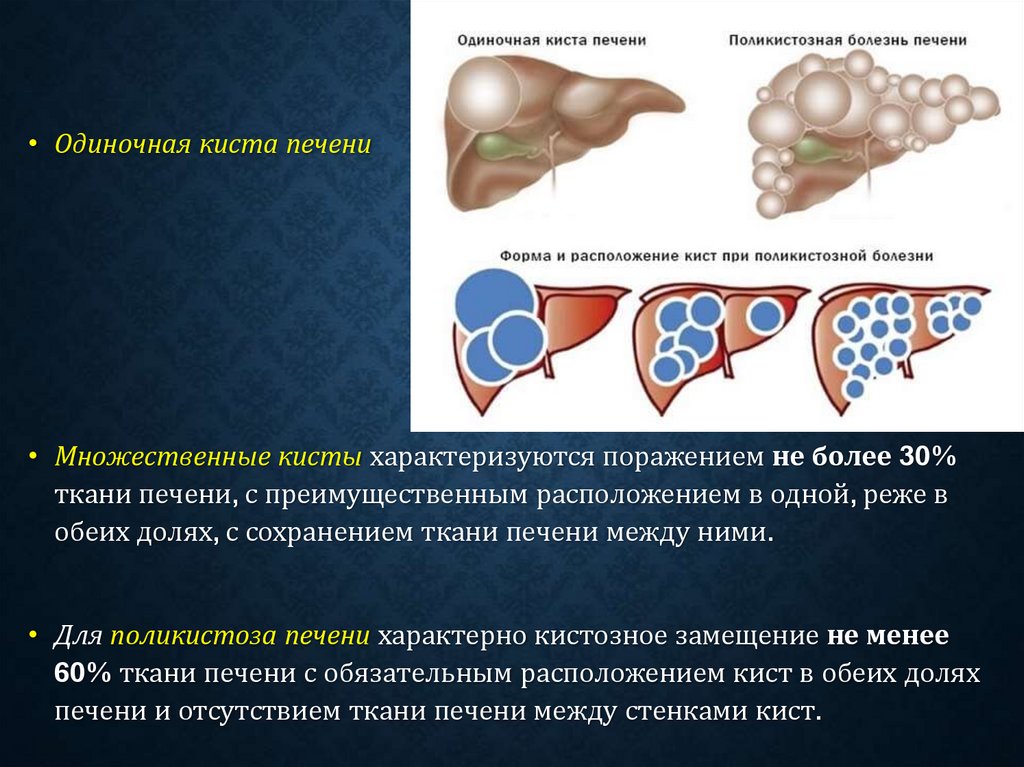
• Одиночная киста печени• Множественные кисты характеризуются поражением не более 30%
ткани печени, с преимущественным расположением в одной, реже в
обеих долях, с сохранением ткани печени между ними.
• Для поликистоза печени характерно кистозное замещение не менее
60% ткани печени с обязательным расположением кист в обеих долях
печени и отсутствием ткани печени между стенками кист.
65.
Ложные кисты печени развиваются послетравматического центрального или подкапсульного
разрыва печени.
Их стенка состоит из фиброзно-изменённой ткани
печени.
Ложные кисты печени могут также образовываться
после лечения абсцесса печени, эхинококкэктомии.
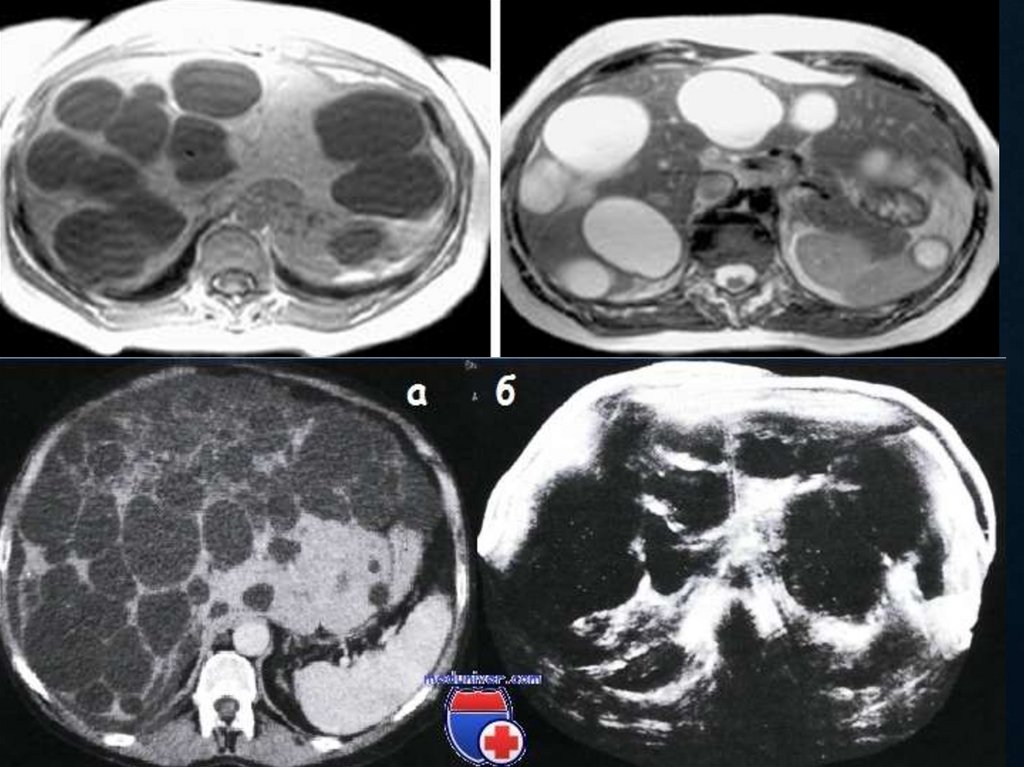
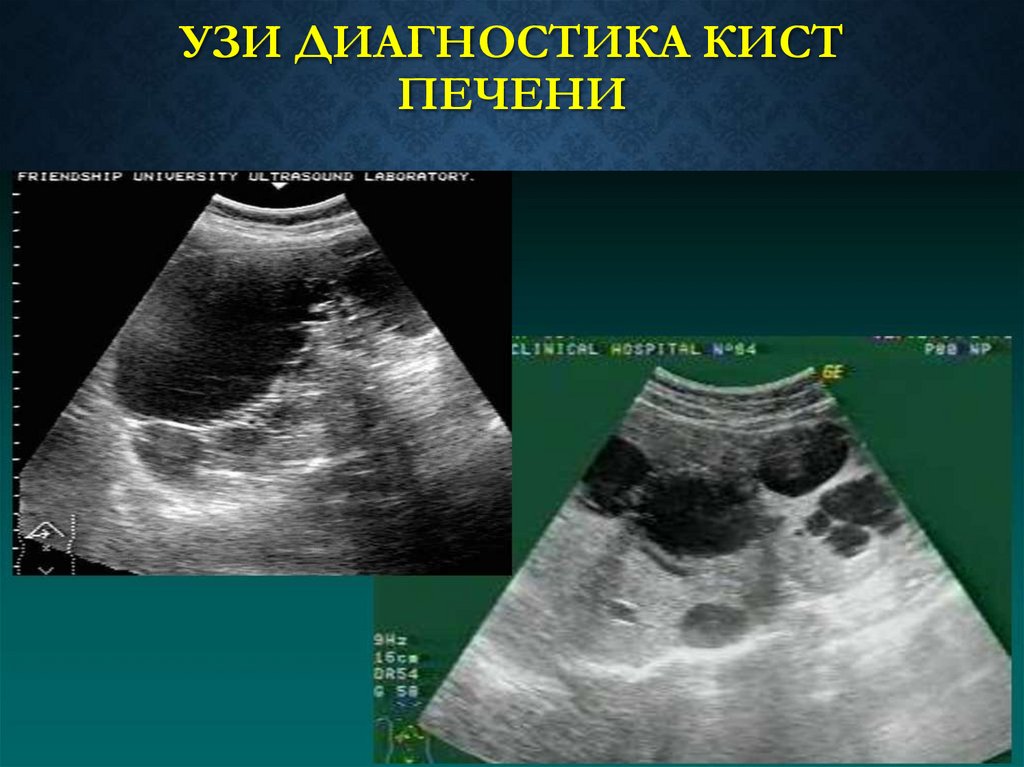
66. Диагностика кист печени
ДИАГНОСТИКА КИСТ ПЕЧЕНИ• УЗИ
• МРТ
часто с контрастом
• КТ
• Обзорная рентгеноскопия
• Рентгенография желудка и ДПК
• Холангиография
1. Часто протекают
бессимптомно
2. Имеют тенденцию к
постоянному росту, что
обуславливает развитие
осложнений
3. 50% - сочетание с кистами
селезёнки и поджелудочной
железы
• Ангиографическое исследование
• Реогепатография
• Электросканирование
• Радионуклидное сканирование
• Серологические исследования крови (ИФА, РГА)
67.
68.
УЗИ ДИАГНОСТИКА КИСТПЕЧЕНИ
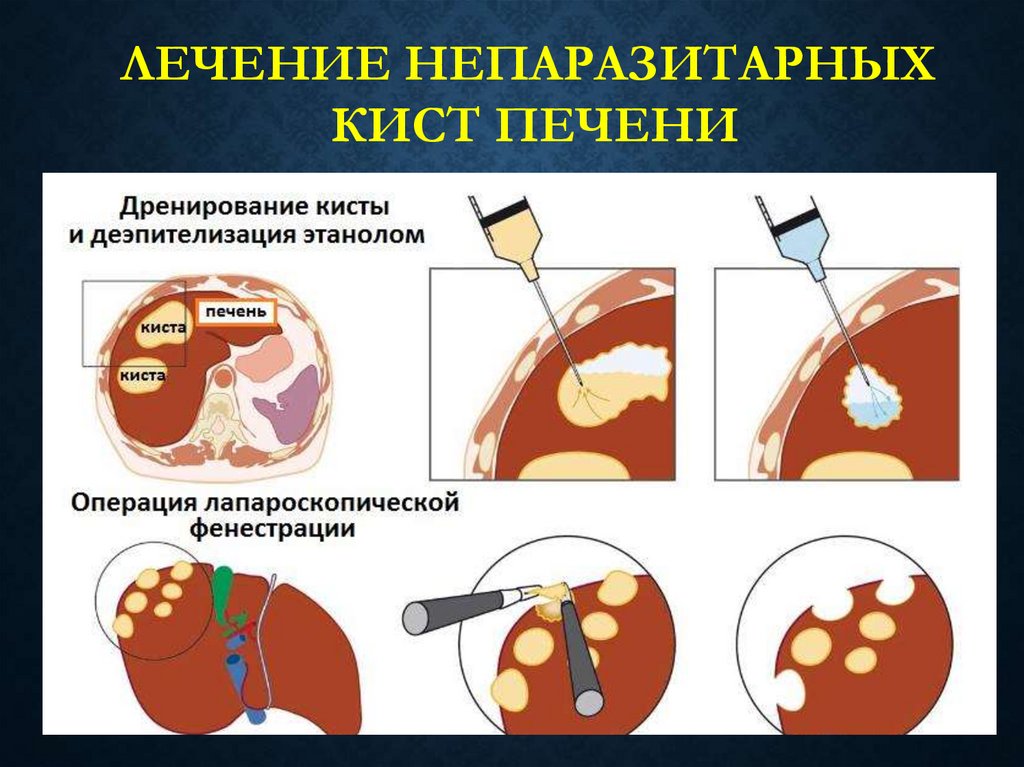
69. Лечение непаразитарных кист печени
ЛЕЧЕНИЕ НЕПАРАЗИТАРНЫХКИСТ ПЕЧЕНИ
Применяют:
• резекцию печени,
• трансплантацию,
• частичное иссечение и энуклеацию кисты,
• наружное или внутреннее дренирование,
• чрескожную пункцию и склерозирование кисты под
УЗ контролем,
• марсупиализацию и фенестрацию кист,
• создание цистоэнтеро- или цистогастроанастомоза.
70.
ЛЕЧЕНИЕ НЕПАРАЗИТАРНЫХКИСТ ПЕЧЕНИ
71.
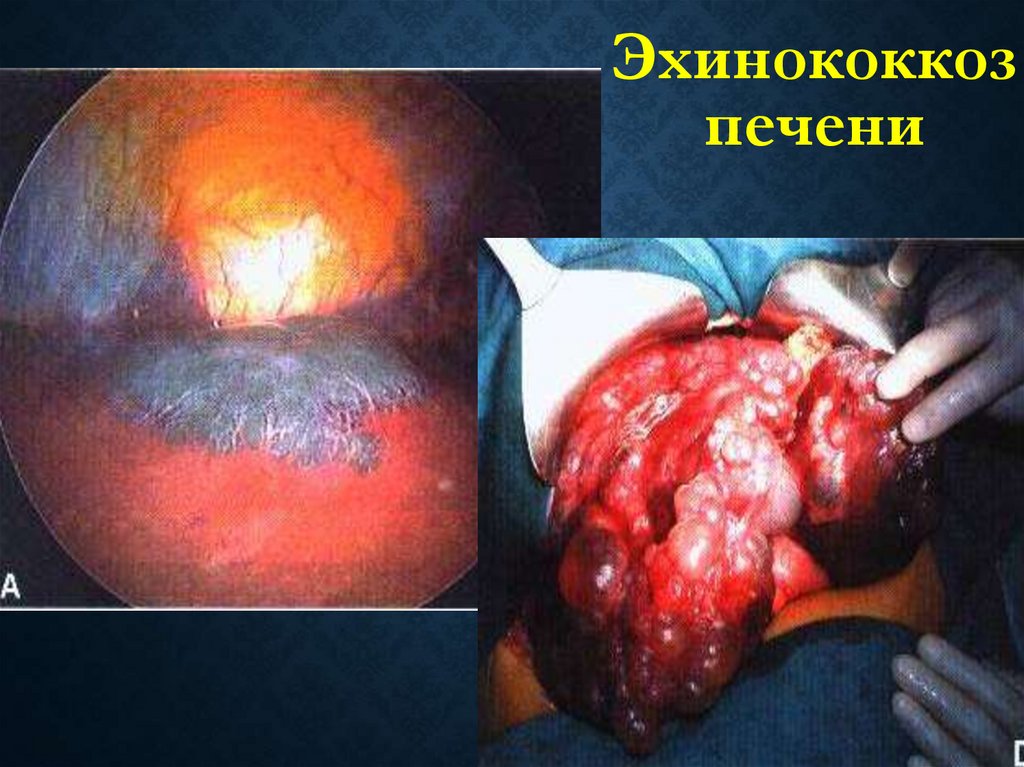
Эхинококкозпечени
72.
Промежуточный хозяин73.
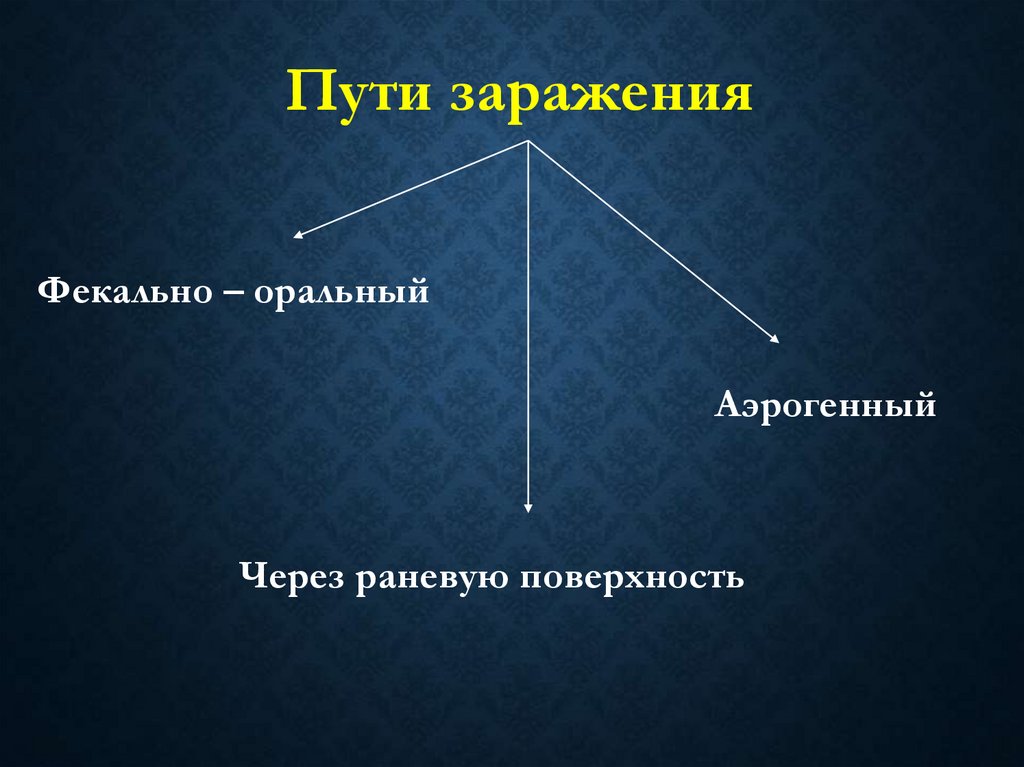
Пути зараженияФекально – оральный
Аэрогенный
Через раневую поверхность
74.
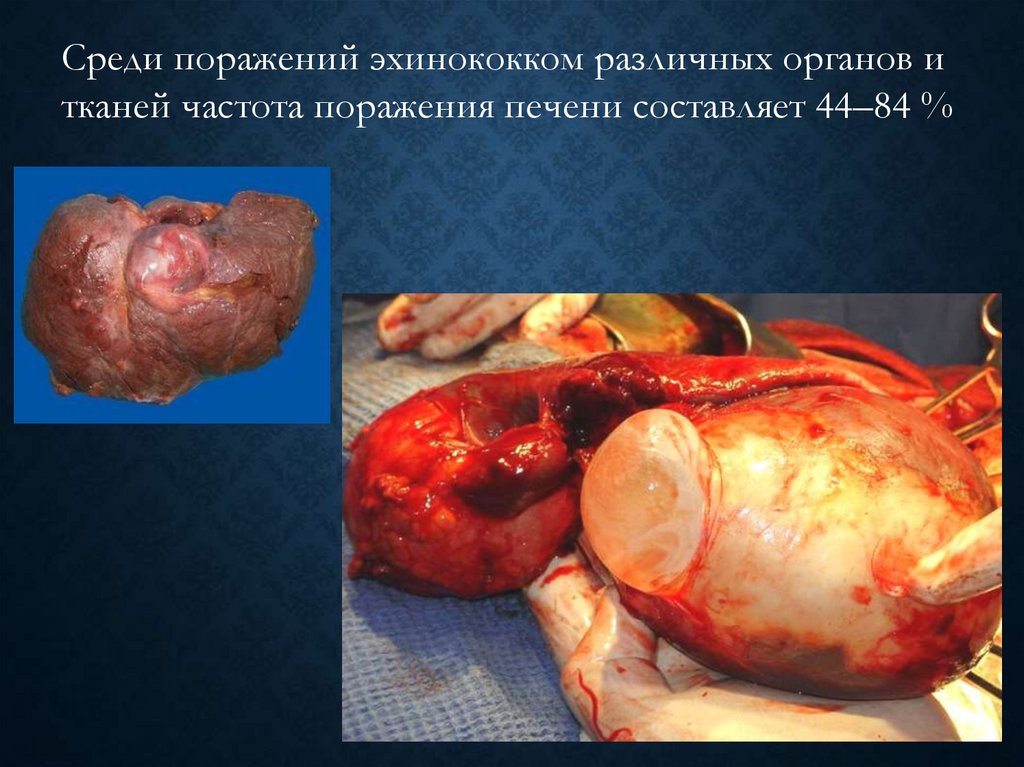
Среди поражений эхинококком различных органов итканей частота поражения печени составляет 44–84 %
75.
Клиника эхинококкоза печени1. Скрытый бессимптомный
2. Выраженных симптомов
3. Осложнений
76.
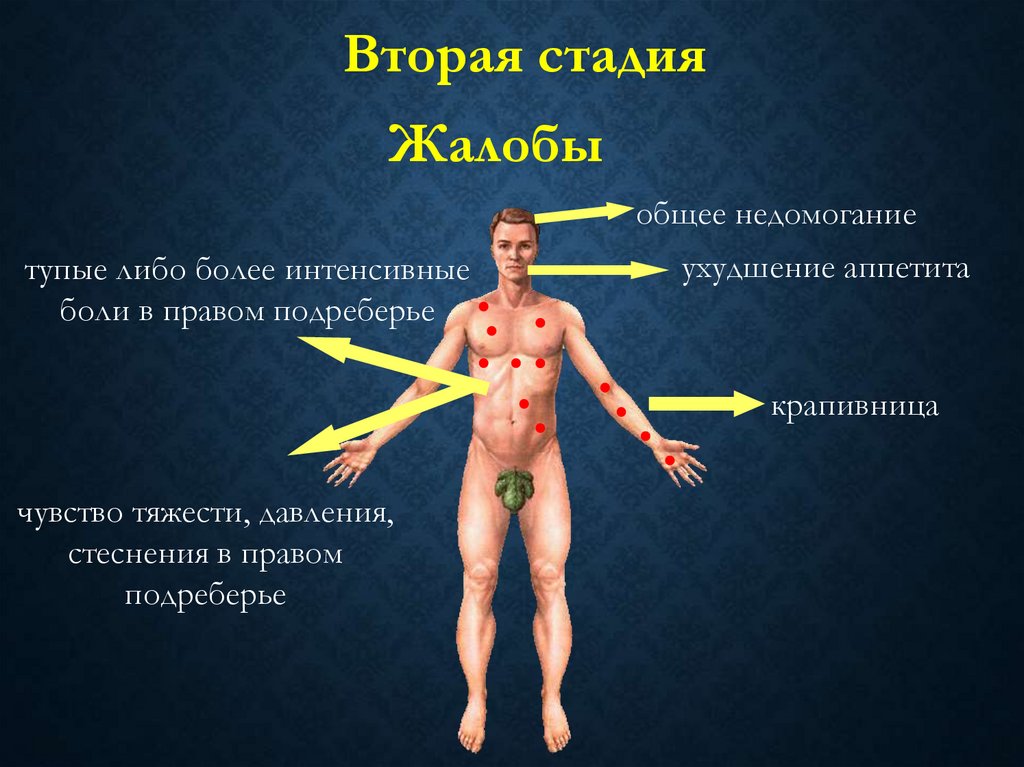
Вторая стадияЖалобы
общее недомогание
тупые либо более интенсивные
боли в правом подреберье
ухудшение аппетита
крапивница
чувство тяжести, давления,
стеснения в правом
подреберье
77.
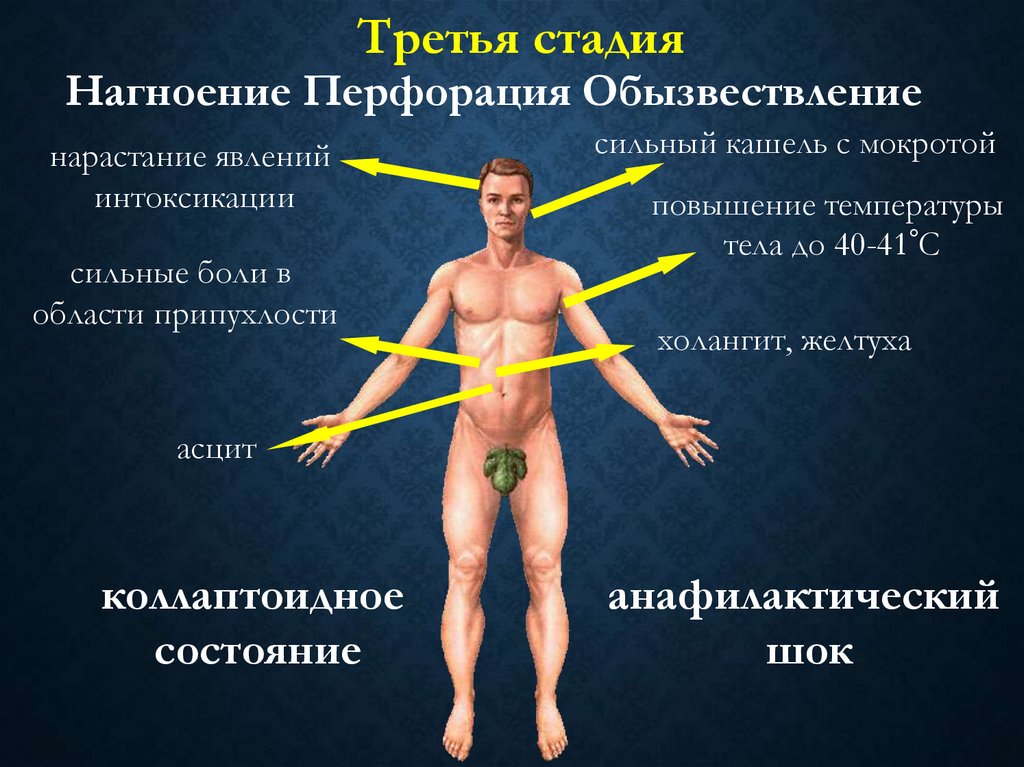
Третья стадияНагноение Перфорация Обызвествление
нарастание явлений
интоксикации
сильные боли в
области припухлости
сильный кашель с мокротой
повышение температуры
тела до 40-41°С
холангит, желтуха
асцит
коллаптоидное
состояние
анафилактический
шок
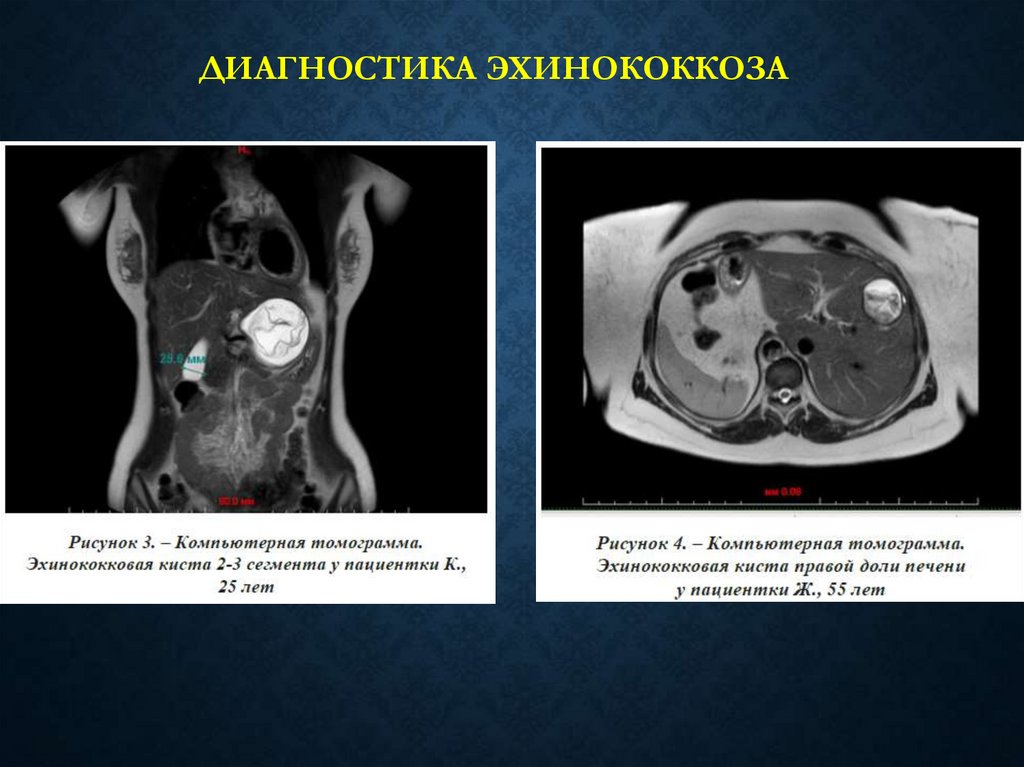
78. Диагностика эхинококкоза
ДИАГНОСТИКА ЭХИНОКОККОЗА• КТ
• МРТ
• УЗИ
• Целиакография
• Серологические тесты
79.
ДИАГНОСТИКА ЭХИНОКОККОЗА80.
ДИАГНОСТИКА ЭХИНОКОККОЗА81.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАЗАБОЛЕВАНИЯ ПЕЧЕНИ
•Первичный и метастатический рак
•Гепатома
•Гемангиома
•Альвеококкоз
•Дермоидные и эпителиальные кисты
•Амебный и бациллярный абсцесс
82.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАЗАБОЛЕВАНИЯ ДРУГИХ ОРГАНОВ
Диафрагмы
- релаксация
- поддиафрагмальный
абсцесс
Нижней доли правого легкого
- опухоли
- непаразитарныекисты
- эхинококкоз
Правой почки и правого
надпочечника
- гипернефрома
- феохромоцитома
Желчного пузыря
- рак,
- водянка
- холецистит
Забрюшинного пространства
- лимфосаркома
83.
Показания к применениюантипаразитарной медикаментозной
терапии :
1. Как альтернативу хирургическому лечению по лечебной программе:
а) больным с небольшими ( до 3 см) кистами;
б) больным с кистами до 10 см при технической сложности
оперативного вмешательства;
в) больным с высоким анестезиологическим и оперативным риском,
либо при отказе от операции.
2. В сочетании с хирургическим лечением по
профилактической программе перед и после операции, особенно при
больших кистах, множественном и сочетанном эхинококкозе.
84. Классификация оперативных вмешательств при эхинококкозе печени
КЛАССИФИКАЦИЯ ОПЕРАТИВНЫХВМЕШАТЕЛЬСТВ ПРИ
ЭХИНОКОККОЗЕ ПЕЧЕНИ
1. РЕЗЕКЦИЯ ПЕЧЕНИ
2. ЗАКРЫТАЯ ЭХИНОКОККЭКТОМИЯ
Идеальное удаление кисты без ее вскрытия вместе с фиброзной капсулой.
Тотальная перицистэктомия – полное удаление фиброзной капсулы после
вскрытия и удаления кисты.
Частичная перицистэктомия с ликвидацией остаточной полости (капитонаж и
инвагинация остаточной полости; тампонада сальником; абдоминизация)
3. ОТКРЫТАЯ ЭХИНОКОККЭКТОМИЯ (марсупиализация остаточной
полости, частичная перицистэктомия с наружным дренированием остаточной
полости)
4. МАЛОИНВАЗИВНАЯ ЭХИНОКОККЭКТОМИЯ
85.
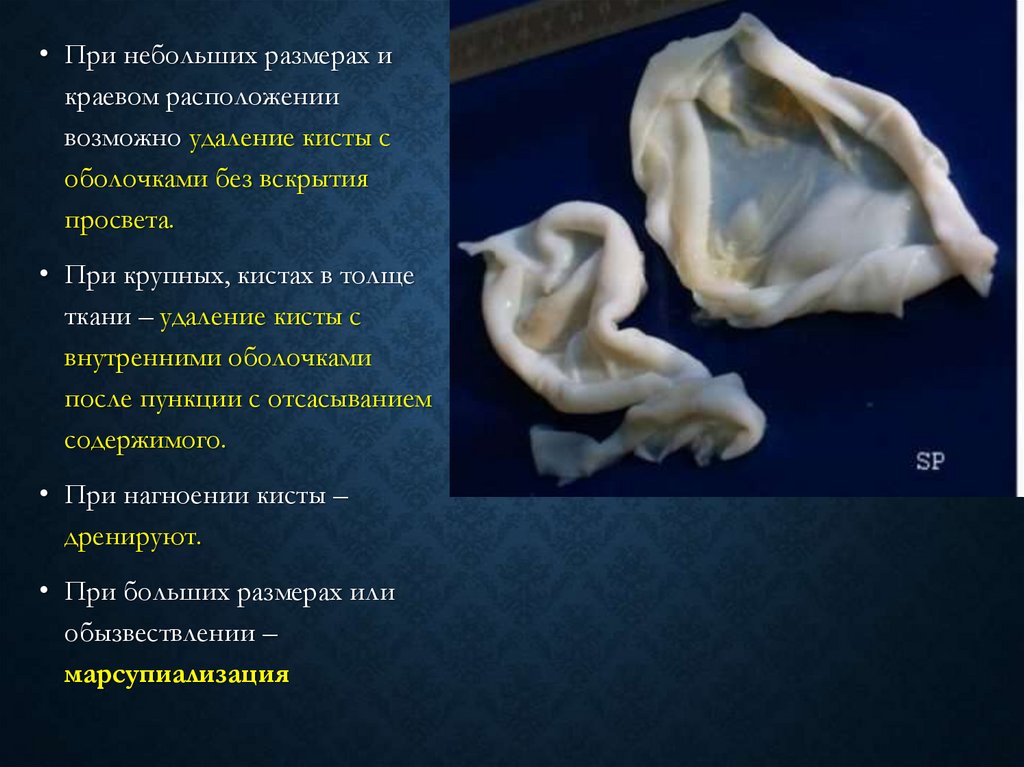
• При небольших размерах икраевом расположении
возможно удаление кисты с
оболочками без вскрытия
просвета.
• При крупных, кистах в толще
ткани – удаление кисты с
внутренними оболочками
после пункции с отсасыванием
содержимого.
• При нагноении кисты –
дренируют.
• При больших размерах или
обызвествлении –
марсупиализация
86.
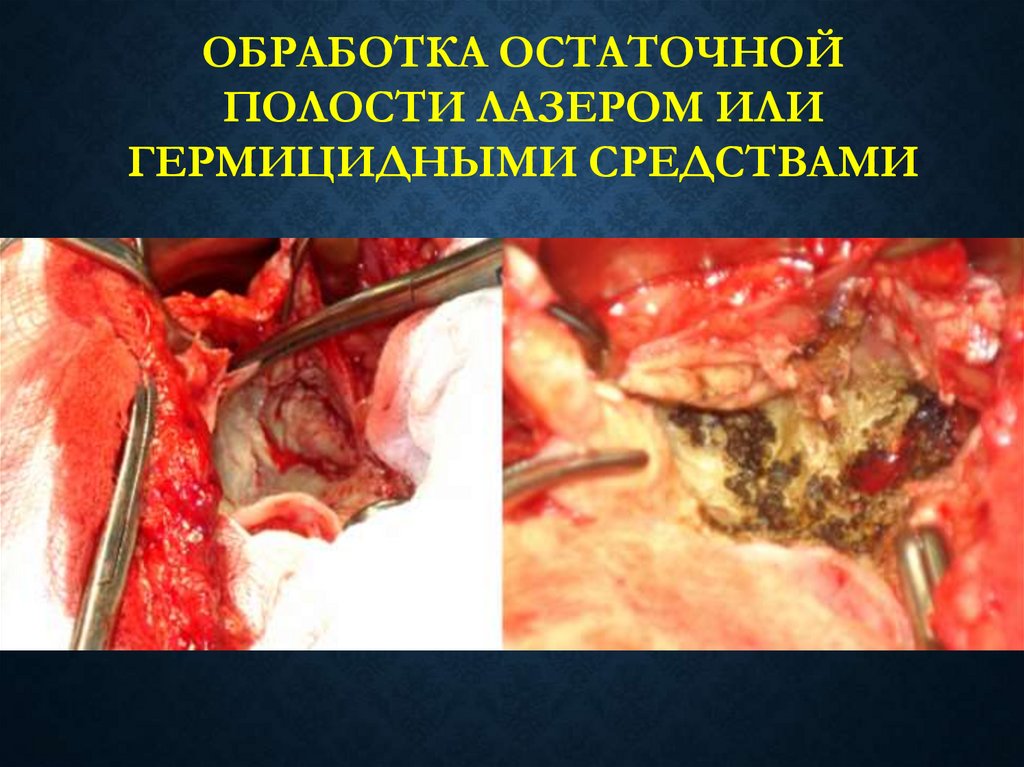
ОБРАБОТКА ОСТАТОЧНОЙПОЛОСТИ ЛАЗЕРОМ ИЛИ
ГЕРМИЦИДНЫМИ СРЕДСТВАМИ
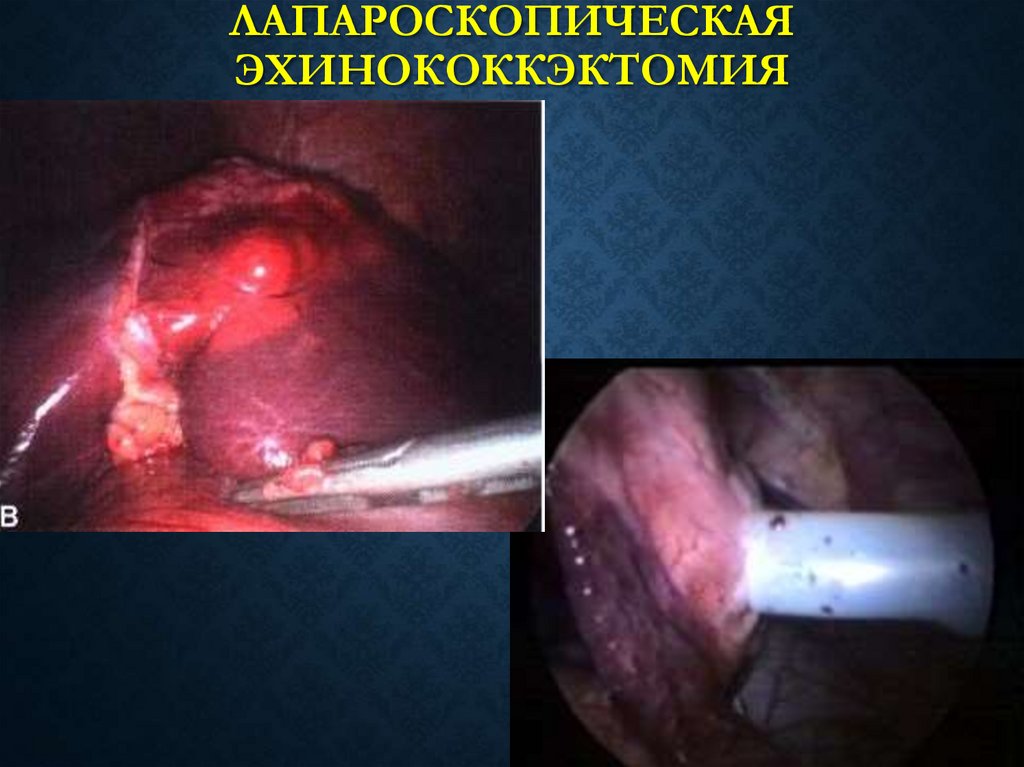
87. Лапароскопическая эхинококкэктомия
ЛАПАРОСКОПИЧЕСКАЯЭХИНОКОККЭКТОМИЯ
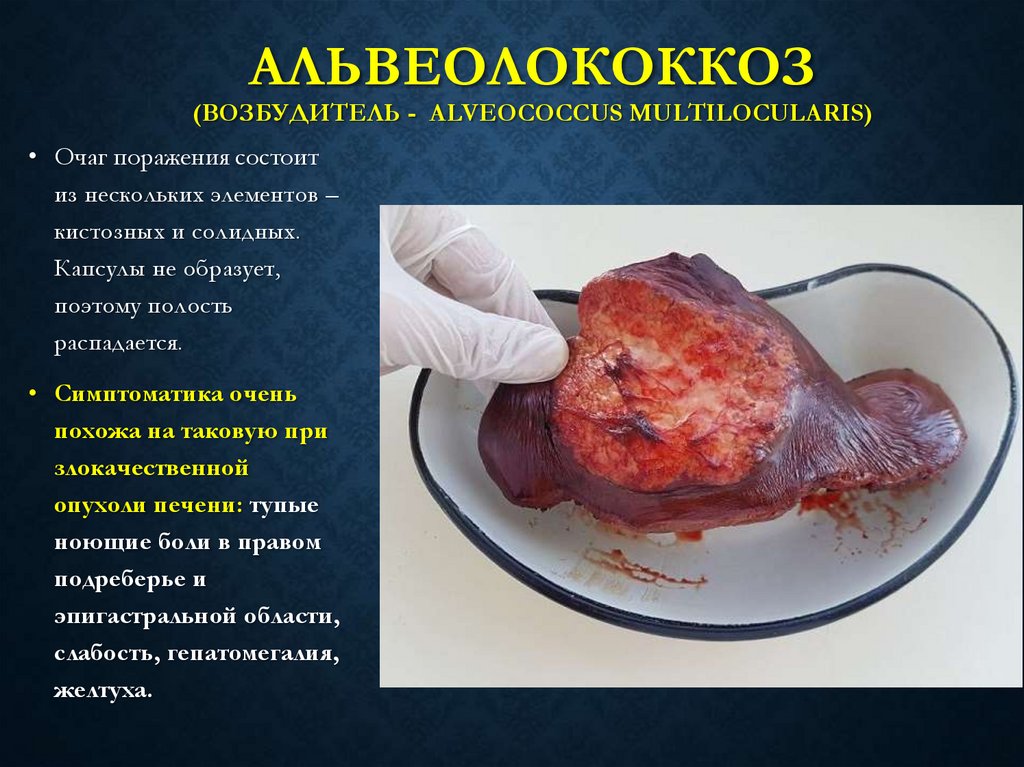
88. Альвеолококкоз (возбудитель - Alveococcus multilocularis)
АЛЬВЕОЛОКОККОЗ(ВОЗБУДИТЕЛЬ - ALVEOCOCCUS MULTILOCULARIS)
• Очаг поражения состоит
из нескольких элементов –
кистозных и солидных.
Капсулы не образует,
поэтому полость
распадается.
• Симптоматика очень
похожа на таковую при
злокачественной
опухоли печени: тупые
ноющие боли в правом
подреберье и
эпигастральной области,
слабость, гепатомегалия,
желтуха.
89.
КТ АЛЬВЕОЛОКОККОЗА90. Методы лечения альвеолококкоза
МЕТОДЫ ЛЕЧЕНИЯАЛЬВЕОЛОКОККОЗА
Радикальный: резекция печени
Паллиативные:
• удаление основной массы узла с оставлением его фрагментов в
области ворот печени,
• наружное или внутреннее дренирование желчных путей при
обтурационной желтухе,
• дренирование полости распада,
• введение в толщу ткани узла противопаразитарных препаратов,
• криодеструкция остатков неудаленного паразита жидким азотом.
Рекомендуют химиотерапию мебендазолом, его производными
(альбендазолом).
91. Благодарю за внимание
БЛАГОДАРЮ ЗАВНИМАНИЕ





















































 Медицина
Медицина