Похожие презентации:
Гнойно-септические заболевания в послеродовом периоде
1.
ГНОЙНО-СЕПТИЧЕСКИЕЗАБОЛЕВАНИЯ В ПОСЛЕРОДОВОМ ПЕРИОДЕ
Зазерская Ирина Евгеньевна
д.м.н., заведующая кафедрой акушерства и гинекологии
ФГБУ «НМИЦ им. В.А. Алмазова»
2.
План лекции1. Гнойно-септические заболевания в послеродовом периоде
1.1 Распространенность гнойно-септических заболеваний после родов
1.2 Факторы риска, этиология и патогенез гнойно-септических заболеваний после родов
1.3 Послеродовый эндометрит, клинические формы
1.4 Диагностика послеродового эндометрита
1.5 Тактика ведения родильниц с послеродовым эндометритом
1.6 Дифференциальная диагностика послеродового эндометрита
1.7 Схемы антибактериальной терапии послеродового эндометрита
1.8 Заболевания молочных желез в послеродовом периоде
1.9 Профилактика гнойно-септических осложнений после родов
2. Сепсис в акушерстве
2.1 Определение сепсиса
2.2 Шкалы скрининга и оценки тяжести сепсиса (SOFA, qSOFA)
2.3 Патогенез сепсиса
2.4 Лабораторная диагностика сепсиса
2.5 Алгоритм интенсивной терапии при сепсисе
2.6 Показания к гистерэктомии при сепсисе
3. COVID -19 при беременности
3.1 Распространенность COVID-19 при беременности
3.2 Факторы риска тяжелого течения COVID-19 при беременности
3.3 Акушерские и перинатальные осложнения у беременных при COVID-19
3.4 Вакцинация от COVID-19 при беременности
3.5 Алгоритм диагностики COVID-19 при беременности
3.6 Акушерская тактика у беременных с COVID-19
3.
Распространенность гнойно-септических осложненийпосле родов
Гнойно-воспалительные заболевания продолжают оставаться одной их
важнейших проблем современного акушерства
В РФ септические осложнения после родов занимают 4-е место среди
причин материнской смертности наряду с акушерскими
кровотечениями, гипертензивными расстройствами и акушерской
эмболией (Росстат, 2019)
4.
Факторы риска гнойно-септическихосложнений после родов
Тяжелая экстрагенитальная
патология беременных
Индуцированная беременность
Хирургическая коррекция
невынашивания беременности
Инвазивные методов диагностики:
фетоскопия, амниоцентез,
кордоцентез, прямая ЭКГ плода
Бактериальный вагиноз, инфекция
мочевыводящих путей
Нерациональное применение
антибиотиков
Изменение характера микрофлоры:
появление штаммов бактерий с
множественной устойчивостью
к антибактериальным препаратам
5.
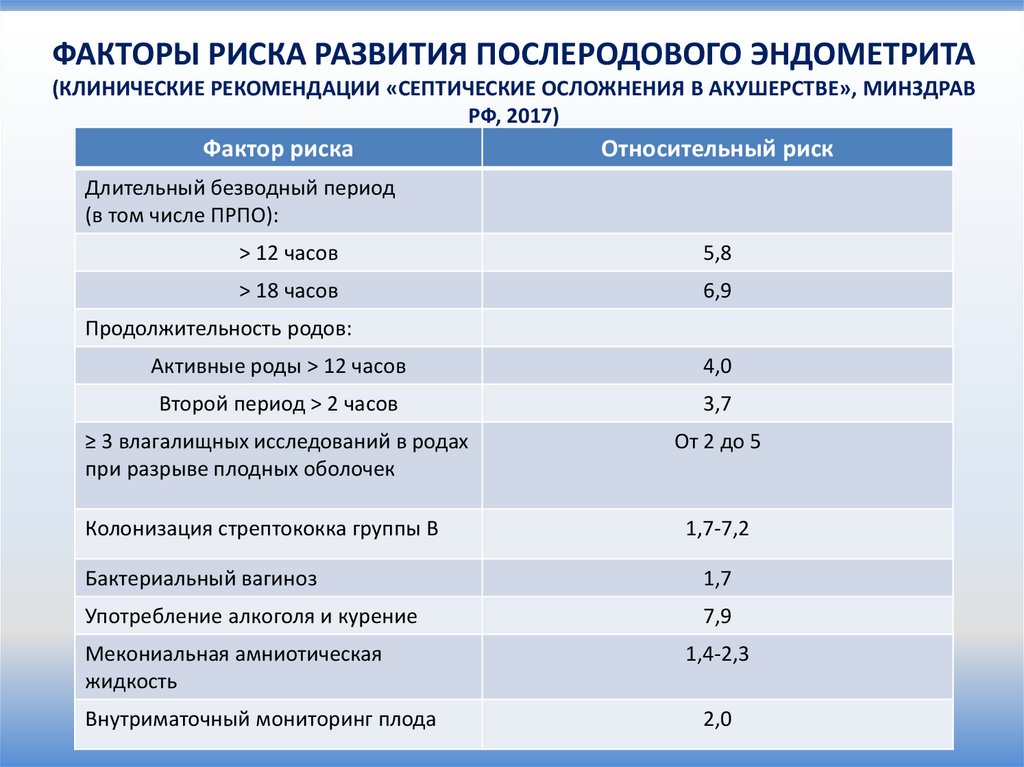
ФАКТОРЫ РИСКА РАЗВИТИЯ ПОСЛЕРОДОВОГО ЭНДОМЕТРИТА(КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ «СЕПТИЧЕСКИЕ ОСЛОЖНЕНИЯ В АКУШЕРСТВЕ», МИНЗДРАВ
РФ, 2017)
Фактор риска
Относительный риск
Длительный безводный период
(в том числе ПРПО):
> 12 часов
5,8
> 18 часов
6,9
Продолжительность родов:
Активные роды > 12 часов
4,0
Второй период > 2 часов
3,7
≥ 3 влагалищных исследований в родах
при разрыве плодных оболочек
От 2 до 5
Колонизация стрептококка группы В
1,7-7,2
Бактериальный вагиноз
1,7
Употребление алкоголя и курение
7,9
Мекониальная амниотическая
жидкость
Внутриматочный мониторинг плода
1,4-2,3
2,0
6.
Современные тенденции течения послеродовыхгнойно-септических осложнений
Распространенность стертых и атипичных форм
Поздняя манифестация клинических проявлений ( на фоне применения
антибактериальной терапии)
Несоответствие между данными лабораторных тестов и истинной
тяжестью послеродового эндометрита
Отсутствие четких норм содержания лабораторных маркеров
воспаления после родов и сроков их определения
7.
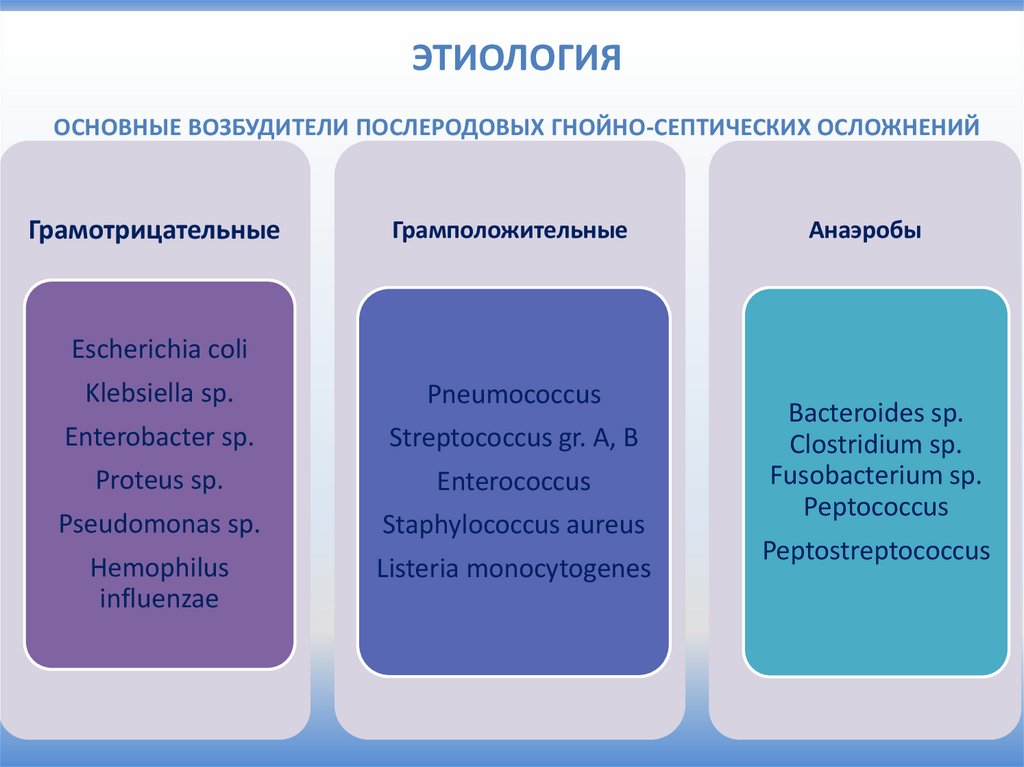
ЭТИОЛОГИЯОСНОВНЫЕ ВОЗБУДИТЕЛИ ПОСЛЕРОДОВЫХ ГНОЙНО-СЕПТИЧЕСКИХ ОСЛОЖНЕНИЙ
Грамотрицательные
Грамположительные
Анаэробы
Escherichia coli
Klebsiella sp.
Pneumococcus
Enterobacter sp.
Streptococcus gr. A, B
Proteus sp.
Enterococcus
Pseudomonas sp.
Staphylococcus aureus
Hemophilus
influenzae
Listeria monocytogenes
Bacteroides sp.
Clostridium sp.
Fusobacterium sp.
Peptococcus
Peptostreptococcus
8.
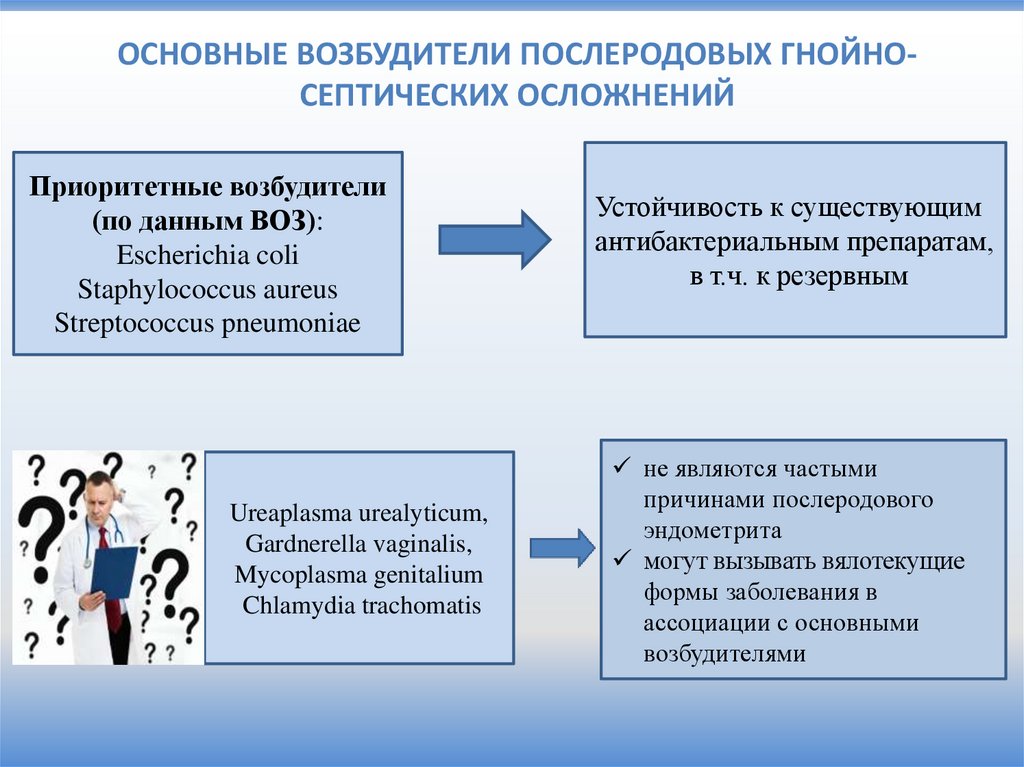
ОСНОВНЫЕ ВОЗБУДИТЕЛИ ПОСЛЕРОДОВЫХ ГНОЙНОСЕПТИЧЕСКИХ ОСЛОЖНЕНИЙПриоритетные возбудители
(по данным ВОЗ):
Escherichia coli
Staphylococcus aureus
Streptococcus pneumoniae
Ureaplasma urealyticum,
Gardnerella vaginalis,
Mycoplasma genitalium
Chlamydia trachomatis
Устойчивость к существующим
антибактериальным препаратам,
в т.ч. к резервным
не являются частыми
причинами послеродового
эндометрита
могут вызывать вялотекущие
формы заболевания в
ассоциации с основными
возбудителями
9.
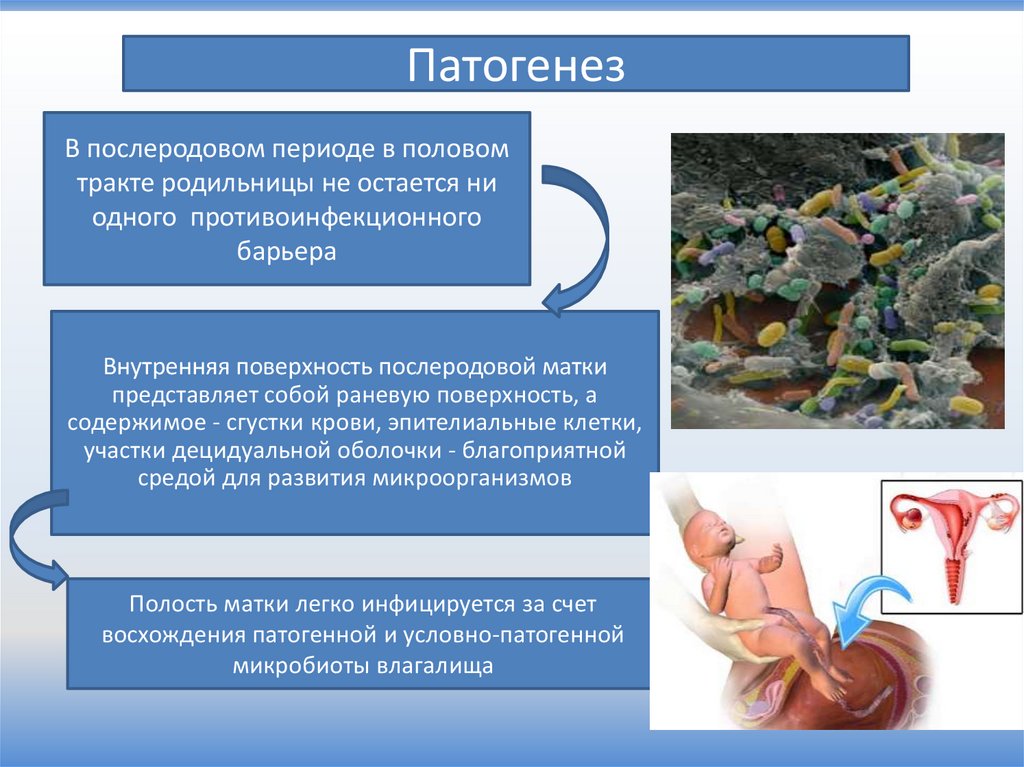
ПатогенезВ послеродовом периоде в половом
тракте родильницы не остается ни
одного противоинфекционного
барьера
Внутренняя поверхность послеродовой матки
представляет собой раневую поверхность, а
содержимое - сгустки крови, эпителиальные клетки,
участки децидуальной оболочки - благоприятной
средой для развития микроорганизмов
Полость матки легко инфицируется за счет
восхождения патогенной и условно-патогенной
микробиоты влагалища
10.
ПУТИ РАСПРОСТРАНЕНИЯ ИНФЕКЦИИВосходящий
(условно-патогенная
вагинальная
микробиота)
Гематогенный:
Диссеминация
микроорганизмов из
первичного очага
90% случаев –
инфицирование
собственной
условнопатогенной
вагинальной
микробиотой
Лимфогенный
Интраамниальный:
Связан с внедрением в
практику инвазивных
процедур
Инфицирование
устойчивыми
госпитальными
штаммами
11.
ПОСЛЕРОДОВЫЙ ЭНДОМЕТРИТ• Послеродовой эндометрит представляет собой
инфекционно- воспалительный процесс матки с вовлечением
базального слоя эндометрия, возникающее в послеродовом
периоде, и является наиболее распространенной формой
послеродовой инфекции.
• Чаще всего в воспалительный процесс вовлекается и
миометрий (метроэндометрит)
• Эндометрит считается послеродовым и внутрибольничным и
подлежит учету за акушерским стационаром в течение 30
дней после родов
(СанПиН 2.1.3.2630-10 «Санитарно-эпидемиологические требования к
организациям, осуществляющим медицинскую деятельность»,2010)
12.
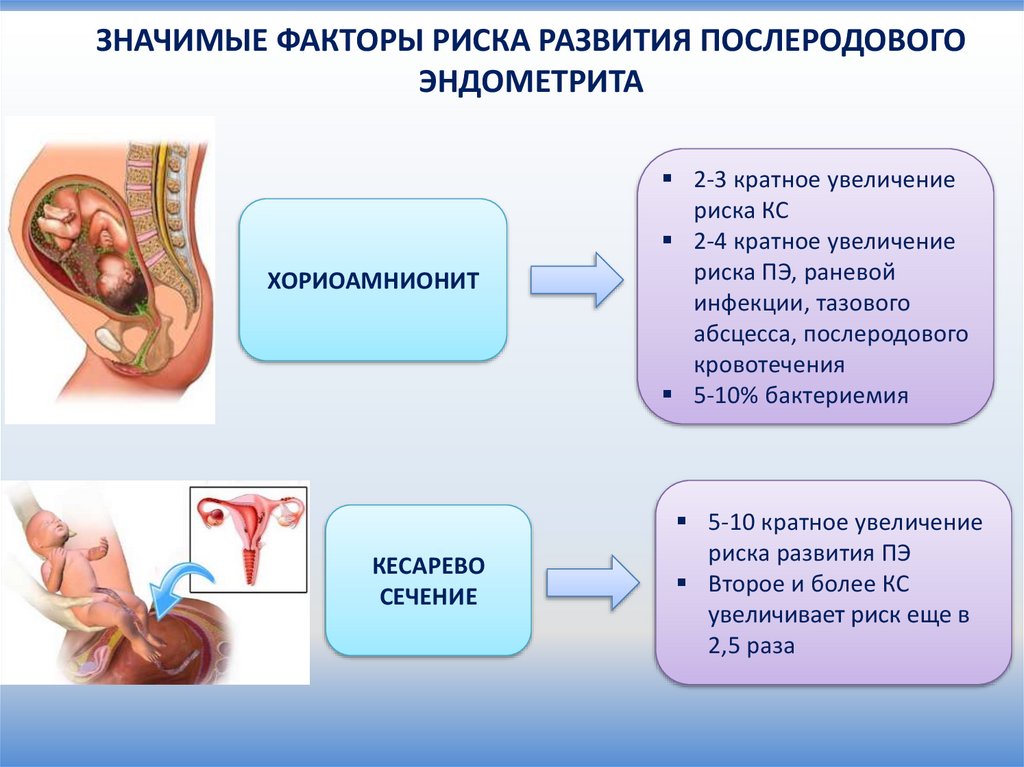
ЗНАЧИМЫЕ ФАКТОРЫ РИСКА РАЗВИТИЯ ПОСЛЕРОДОВОГОЭНДОМЕТРИТА
ХОРИОАМНИОНИТ
2-3 кратное увеличение
риска КС
2-4 кратное увеличение
риска ПЭ, раневой
инфекции, тазового
абсцесса, послеродового
кровотечения
5-10% бактериемия
КЕСАРЕВО
СЕЧЕНИЕ
5-10 кратное увеличение
риска развития ПЭ
Второе и более КС
увеличивает риск еще в
2,5 раза
13.
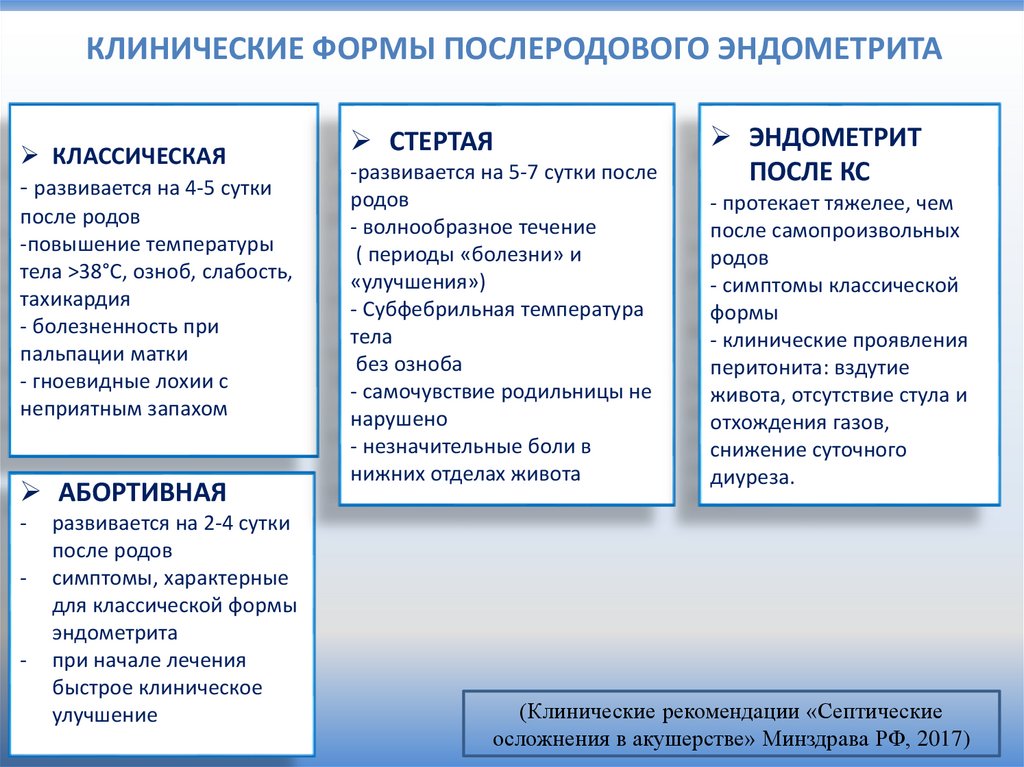
КЛИНИЧЕСКИЕ ФОРМЫ ПОСЛЕРОДОВОГО ЭНДОМЕТРИТАКЛАССИЧЕСКАЯ
- развивается на 4-5 сутки
после родов
-повышение температуры
тела >38°С, озноб, слабость,
тахикардия
- болезненность при
пальпации матки
- гноевидные лохии с
неприятным запахом
АБОРТИВНАЯ
-
-
развивается на 2-4 сутки
после родов
симптомы, характерные
для классической формы
эндометрита
при начале лечения
быстрое клиническое
улучшение
СТЕРТАЯ
-развивается на 5-7 сутки после
родов
- волнообразное течение
( периоды «болезни» и
«улучшения»)
- Субфебрильная температура
тела
без озноба
- самочувствие родильницы не
нарушено
- незначительные боли в
нижних отделах живота
ЭНДОМЕТРИТ
ПОСЛЕ КС
- протекает тяжелее, чем
после самопроизвольных
родов
- симптомы классической
формы
- клинические проявления
перитонита: вздутие
живота, отсутствие стула и
отхождения газов,
снижение суточного
диуреза.
(Клинические рекомендации «Септические
осложнения в акушерстве» Минздрава РФ, 2017)
14.
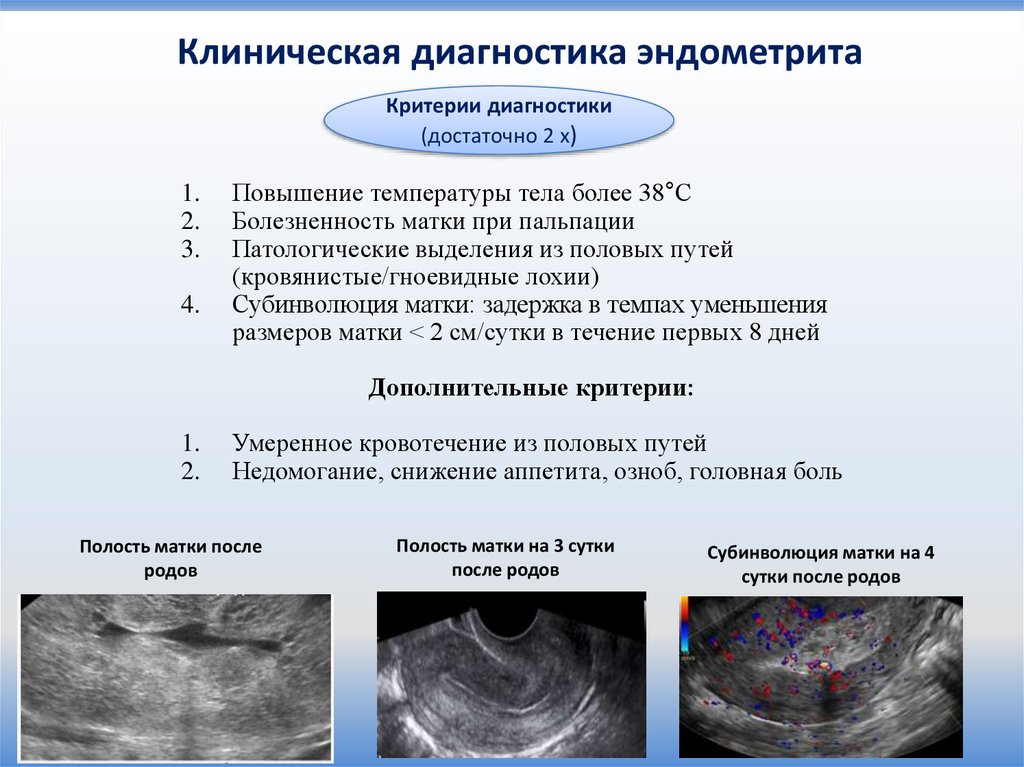
Клиническая диагностика эндометритаКритерии диагностики
(достаточно 2 х)
1.
2.
3.
4.
Повышение температуры тела более 38°С
Болезненность матки при пальпации
Патологические выделения из половых путей
(кровянистые/гноевидные лохии)
Субинволюция матки: задержка в темпах уменьшения
размеров матки < 2 см/сутки в течение первых 8 дней
Дополнительные критерии:
1.
2.
Умеренное кровотечение из половых путей
Недомогание, снижение аппетита, озноб, головная боль
Полость матки после
родов
Полость матки на 3 сутки
после родов
Субинволюция матки на 4
сутки после родов
15.
Субинволюция маткинарушение процессов обратного развития матки,
возможное накоплением в ней патологического
содержимого, что способствует развитию
воспалительного процесса
встречается в 10-37 % случаев после родов
В 15-87 % случаев
трансформируется в
развернутую клиническую
картину эндометрита или
является бессимптомной
формой эндометрита
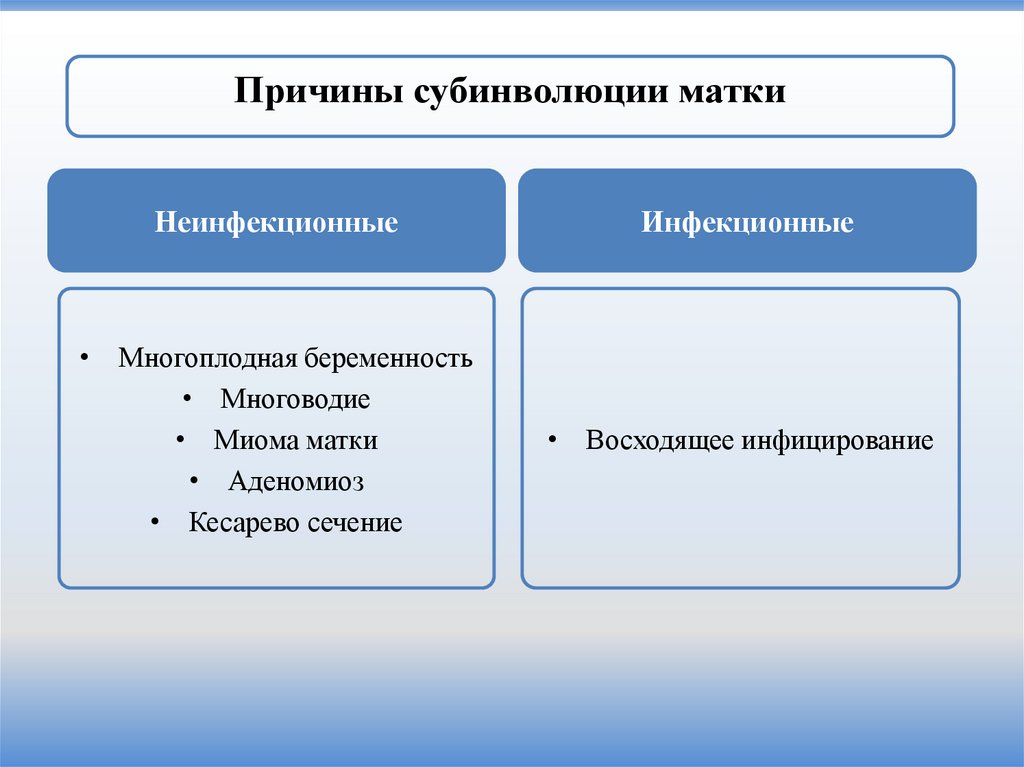
16.
Причины субинволюции маткиНеинфекционные
Инфекционные
• Многоплодная беременность
• Многоводие
• Миома матки
• Аденомиоз
• Кесарево сечение
• Восходящее инфицирование
17.
Диагностика послеродового эндометрита1. Клинический анализ
крови
Лабораторная
диагностика
• лейкоцитоз 12,0 х 109 /л и более
• палочкоядерные нейтрофилы 10
% и более
• гипохромная анемия
2. Биохимический
анализ крови
• снижение уровня общего белка
• повышение уровня СРБ
• Прокальцитониновый тест:
повышение уровня
3. Бактериологическое
исследование лохий
• Выявление микроорганизмов в
диагностическом титре >104 КОЕ
1. Ультразвуковое
Инструментальная исследование матки
диагностика
2. Гистероскопия
• Используется только для
выявления остатков
плацентарной ткани,
гематометры
• Допускается с 5 дня
послеродового периода
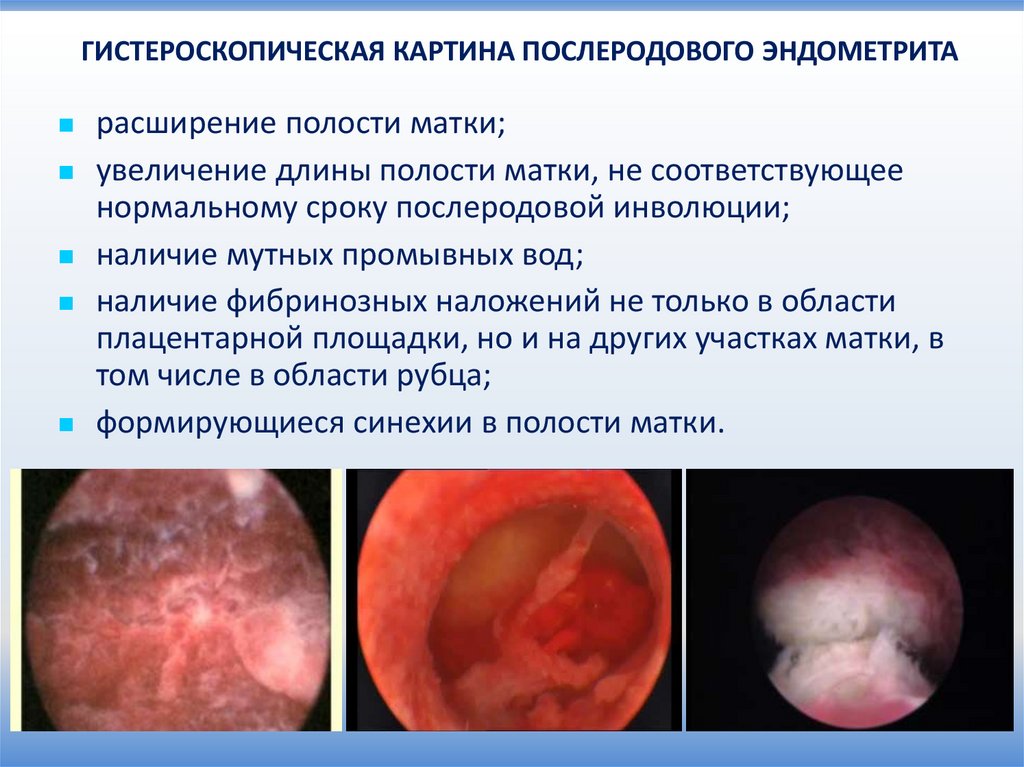
18.
ГИСТЕРОСКОПИЧЕСКАЯ КАРТИНА ПОСЛЕРОДОВОГО ЭНДОМЕТРИТАрасширение полости матки;
увеличение длины полости матки, не соответствующее
нормальному сроку послеродовой инволюции;
наличие мутных промывных вод;
наличие фибринозных наложений не только в области
плацентарной площадки, но и на других участках матки, в
том числе в области рубца;
формирующиеся синехии в полости матки.
19.
Тактика ведения родильниц при подозрении на эндометритТемпература тела до 38° С в течение 24 часов после родоразрешения (в том
числе после КС ) допустима.
Лечебные меры – обильное питье, инфузионная терапия (по показаниям)
При субфебрильной температуре до 37,5° С в течение более 24 часов со 2-х суток
послеродового периода при отсутствии клинических признаков эндометрита
показано:
Контроль температуры тела каждые 3 часа
Микробиологическое исследование отделяемого из цервикального канала с
определением чувствительности микрофлоры к антибиотикам
Дифференциальная диагностика с возможными причинами повышения
температуры
Ультразвуковая диагностика: необходима для выявления остатков плацентарной
ткани, гематометры
При выявлении каких-либо клинических или эхографических признаков
эндометрита после самопроизвольных и оперативных родов показано проведение
гистероскопии (информативность – 90%)
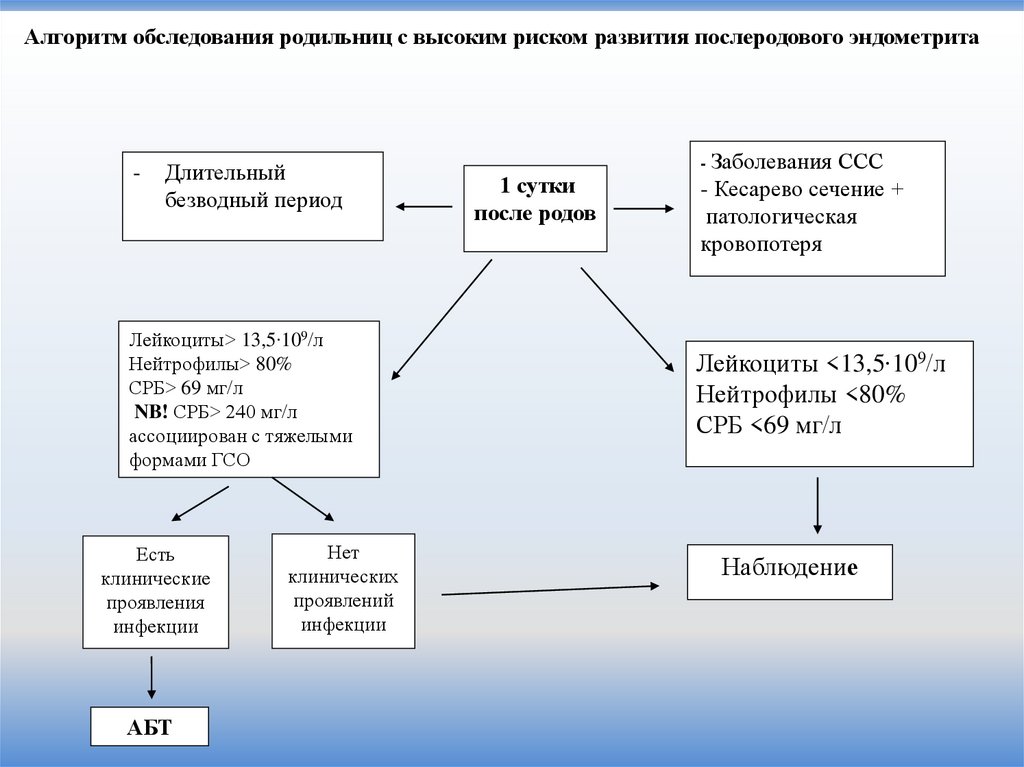
20.
Алгоритм обследования родильниц с высоким риском развития послеродового эндометрита-
Длительный
безводный период
Лейкоциты> 13,5∙109/л
Нейтрофилы> 80%
СРБ> 69 мг/л
NB! СРБ> 240 мг/л
ассоциирован с тяжелыми
формами ГСО
Есть
клинические
проявления
инфекции
АБТ
Нет
клинических
проявлений
инфекции
1 сутки
после родов
- Заболевания ССС
- Кесарево сечение +
патологическая
кровопотеря
Лейкоциты <13,5∙109/л
Нейтрофилы <80%
СРБ <69 мг/л
Наблюдение
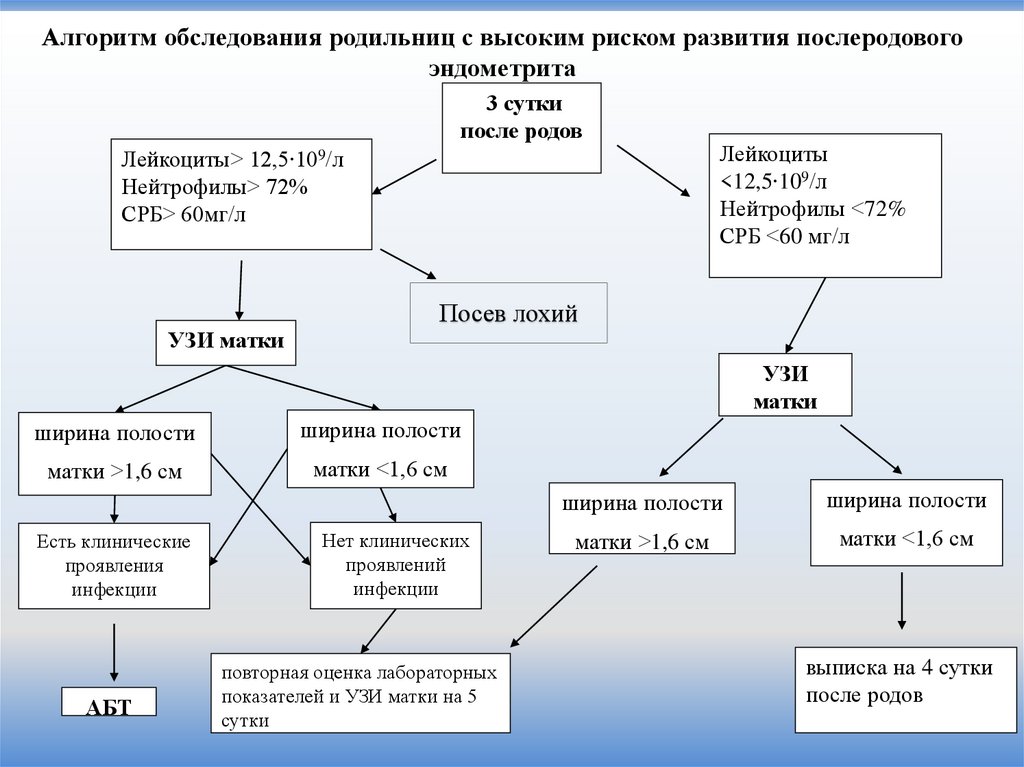
21.
Алгоритм обследования родильниц с высоким риском развития послеродовогоэндометрита
3 сутки
после родов
Лейкоциты> 12,5∙109/л
Нейтрофилы> 72%
СРБ> 60мг/л
Лейкоциты
<12,5∙109/л
Нейтрофилы <72%
СРБ <60 мг/л
Посев лохий
УЗИ матки
УЗИ
матки
ширина полости
ширина полости
матки >1,6 см
матки <1,6 см
Есть клинические
проявления
инфекции
АБТ
Нет клинических
проявлений
инфекции
повторная оценка лабораторных
показателей и УЗИ матки на 5
сутки
ширина полости
ширина полости
матки >1,6 см
матки <1,6 см
выписка на 4 сутки
после родов
22.
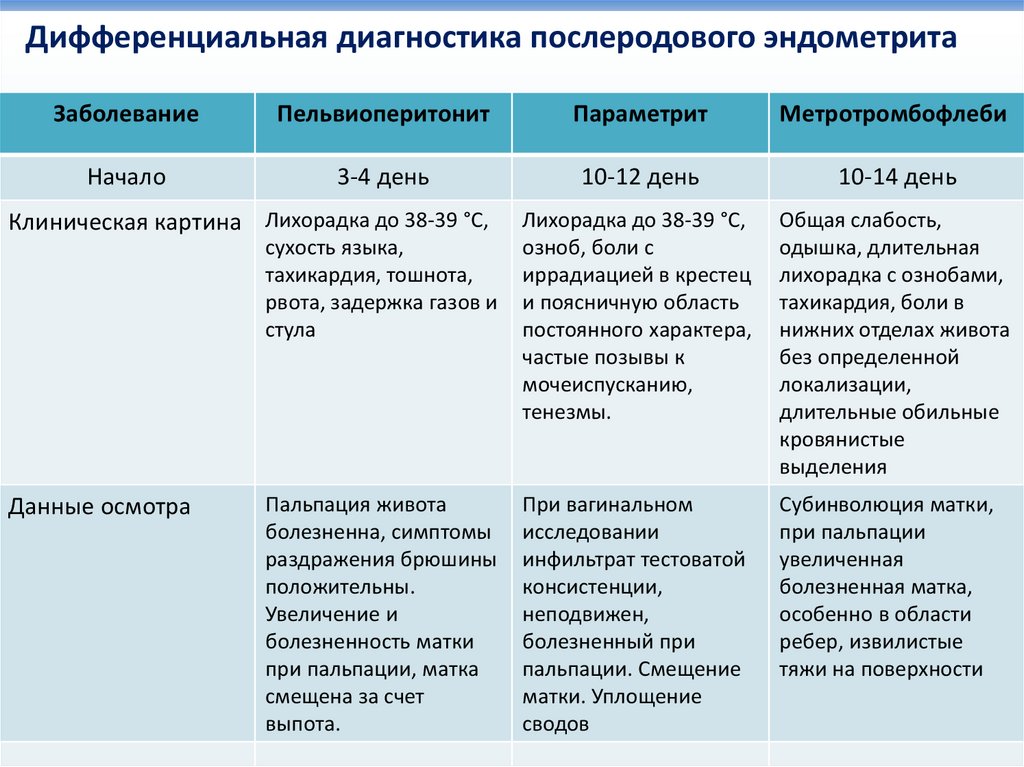
Дифференциальная диагностика послеродового эндометритаЗаболевание
Пельвиоперитонит
Параметрит
Метротромбофлеби
Начало
3-4 день
10-12 день
10-14 день
Лихорадка до 38-39 °С,
озноб, боли с
иррадиацией в крестец
и поясничную область
постоянного характера,
частые позывы к
мочеиспусканию,
тенезмы.
Общая слабость,
одышка, длительная
лихорадка с ознобами,
тахикардия, боли в
нижних отделах живота
без определенной
локализации,
длительные обильные
кровянистые
выделения
При вагинальном
исследовании
инфильтрат тестоватой
консистенции,
неподвижен,
болезненный при
пальпации. Смещение
матки. Уплощение
сводов
Субинволюция матки,
при пальпации
увеличенная
болезненная матка,
особенно в области
ребер, извилистые
тяжи на поверхности
Клиническая картина Лихорадка до 38-39 °С,
сухость языка,
тахикардия, тошнота,
рвота, задержка газов и
стула
Данные осмотра
Пальпация живота
болезненна, симптомы
раздражения брюшины
положительны.
Увеличение и
болезненность матки
при пальпации, матка
смещена за счет
выпота.
23.
Дифференциальная диагностика послеродового эндометритаДиагностический
критерий
Лохиометра
Эндометрит
Лихорадка
Эпизод менее 37,9 С,
разрешается через 12-24 ч
после эвакуации
содержимого полости матки
Неоднократное повышение t
более 37,5 С со 2х суток
Лабораторные маркеры
воспаления
Отсутствуют
Нарастают в динамике
Клинические признаки
субинволюции матки
Присутствуют
Присутствуют+
болезненность при
пальпации матки
Патологический тип
лохий
Не характерен
Кровянистые,
гнилостные, мутные,
гноевидные с запахом
24.
Общие принципы терапии послеродовогоэндометрита
Контроль температуры тела, АД, пульса, диуреза, объема
проводимых мероприятий.
Санация очага инфекции (удаление под гистероскопическим
контролем некротизированных децидуальных тканей, остатков
плацентарной ткани, при осложненных формах - гистерэктомия)
При развитии септического процесса инфузия кристаллоидов, при
неэффективности - подключение вазопрессоров и инотропных
препаратов в условиях ОРИТ
Бактериологическое
Применение антибактериальных
исследование перед
препаратов широкого спектра
началом
антибактериальной
действия
терапии
Утеротоники, спазмолитики
Профилактика ТЭО
25.
Схемы применения антибактериальных препаратов при лечениипослеродового эндометрита
Препараты 1 линии
Препараты II линии
Препараты III линии
(резервные)
Амоксициллин/клавуланат
1,2 г х 3 раза в сутки в/в
Цефтриаксон
1-2 г х 1 раз в сутки в/в
Имипенем/циластатин
500 мг х 3-4 раза в сутки в/в
Ампициллин/сульбактам
3,0 г х 3-4 раза в сутки в/в
Цефотаксим
1-2 г х 3 раза в сутки в/в
Меропенем
1 г х 3 раза в сутки в/в
Амоксициллин/сульбактам
1,5 г х 3 раза в сутки в/в
Цефепим
1-2 г х 2 раза в сутки в/в
Пиперациллин/тазобактам
4,5 г х 4 раза в сутки в/в
Цефоперазон/сульбактам
2-4 г х 2 раза в сутки в/в
Ципрофлоксацин
400 мг 2 раза в сутки в/в
+ Метронидазол 500 мг х 3 р/сут
в/в
Все лекарственные препараты, противопоказанные при лактации, требуют
согласования с клиническим фармакологом и согласия женщины на временный
отказ от грудного вскармливания
26.
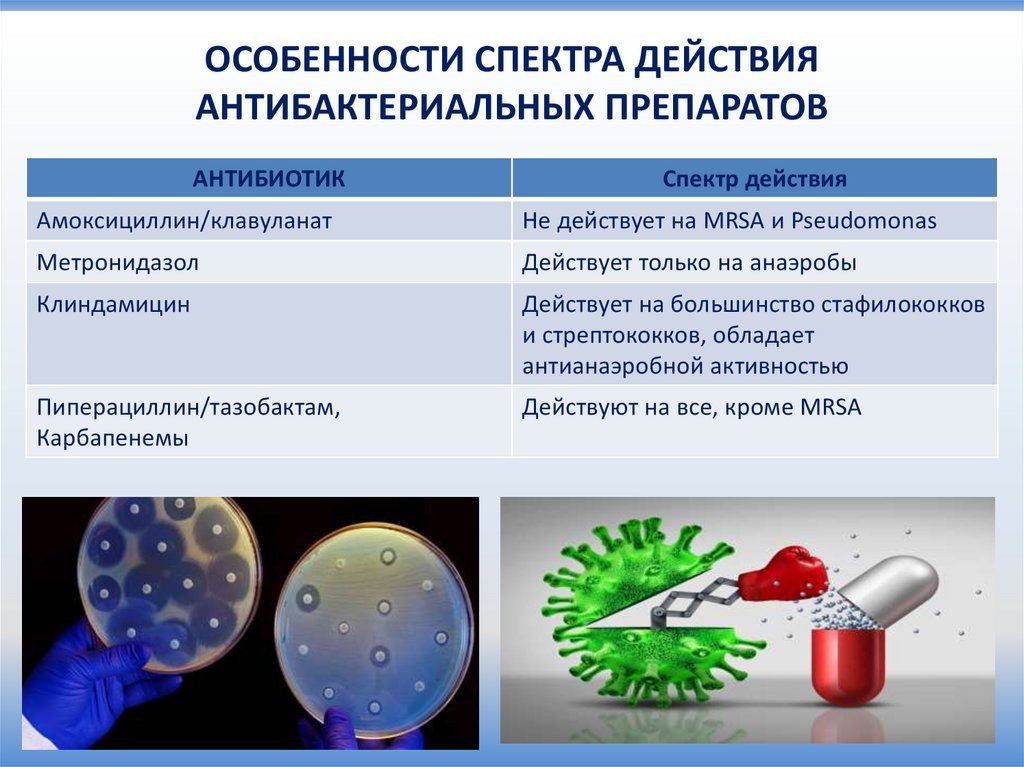
ОСОБЕННОСТИ СПЕКТРА ДЕЙСТВИЯАНТИБАКТЕРИАЛЬНЫХ ПРЕПАРАТОВ
АНТИБИОТИК
Спектр действия
Амоксициллин/клавуланат
Не действует на MRSA и Pseudomonas
Метронидазол
Действует только на анаэробы
Клиндамицин
Действует на большинство стафилококков
и стрептококков, обладает
антианаэробной активностью
Пиперациллин/тазобактам,
Карбапенемы
Действуют на все, кроме MRSA
27.
КРИТЕРИИ ЭФФЕКТИВНОСТИ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИАнтибактериальная терапия считается эффективной, если
основные симптомы заболевания исчезают в течение 48-72
часов
Сохранение изменений отдельных лабораторных
показателей или субфебрильная температура тела не
являются критериями к продолжению АБ терапии
ПРИ ОТСУТСТВИИ КЛИНИЧЕСКИХ ПРИЗНАКОВ УЛУЧШЕНИЯ В
ТЕЧЕНИЕ ЭТОГО ВРЕМЕНИ
исключить наличие других возможных источников
инфекции, скопление гноя в полости матки, развитие
тромбоза глубоких вен и вен таза
при исключении этих причин произвести смену режима
антибактериальной терапии с учётом результата
бактериологического исследования.
:
28.
ПОКАЗАНИЯ К СМЕНЕ АНТИБАКТЕРИАЛЬНОЙТЕРАПИИ
отсутствие положительной динамики по данным клиниколабораторного обследования (лейкоцитарная формула, СРБ,
ПКТ) через 48-72 часов от начала антибиотикотерапии
нарастание уровня ПКТ через 24 часа от начала
антибиотикотерапии
нежелательная лекарственная реакция, в том числе
аллергическая
получение результатов посевов и антибиотикограммы
29.
ЛЕЧЕНИЕ ПОСЛЕРОДОВОГО ЭНДОМЕТРИТАИнфузионная терапия: кристаллоиды - 0,9% физиологический раствор,
раствор Рингера, Рингер-лактат, Рингер-ацетат и др.
При повышении температуры тела на каждый градус выше нормы объем
инфузионной терапии составляет 10мл/кг
Утеротоническая терапия: окситоцин 10 ЕД/сутки в/в
Симптоматическая терапия: НПВС - парацетамол 100 мл в/в,
перорально парацетамол - 500 мг каждые 4-6 часов
(общая суточная доза не должна превышать 4 г).
Профилактика ВТЭО: надропарин кальция в течение 7 дней
при массе тела менее 70 кг — 0,4 мл п/к;
при массе тела более 70 кг — 0,6 мл п/к.
30.
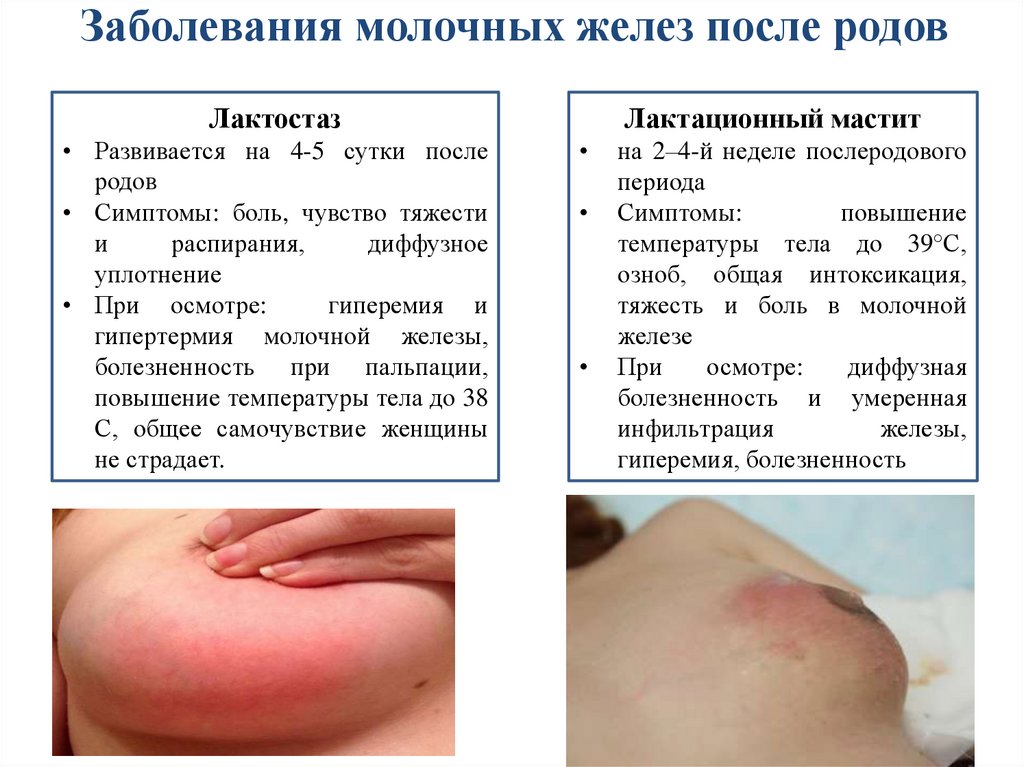
Заболевания молочных желез после родовЛактостаз
• Развивается на 4-5 сутки после
родов
• Симптомы: боль, чувство тяжести
и
распирания,
диффузное
уплотнение
• При осмотре:
гиперемия и
гипертермия молочной железы,
болезненность при пальпации,
повышение температуры тела до 38
С, общее самочувствие женщины
не страдает.
Лактационный мастит
на 2–4-й неделе послеродового
периода
Симптомы:
повышение
температуры тела до 39°С,
озноб, общая интоксикация,
тяжесть и боль в молочной
железе
При
осмотре:
диффузная
болезненность и умеренная
инфильтрация
железы,
гиперемия, болезненность
31.
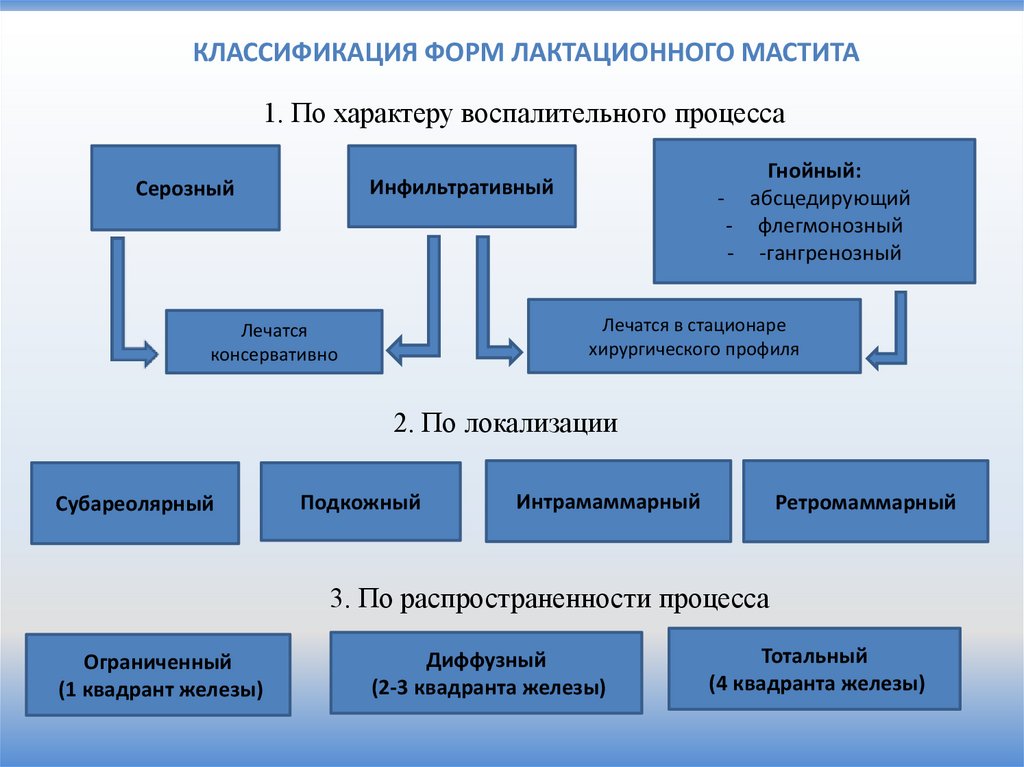
КЛАССИФИКАЦИЯ ФОРМ ЛАКТАЦИОННОГО МАСТИТА1. По характеру воспалительного процесса
Гнойный:
- абсцедирующий
- флегмонозный
- -гангренозный
Инфильтративный
Серозный
Лечатся в стационаре
хирургического профиля
Лечатся
консервативно
2. По локализации
Субареолярный
Подкожный
Интрамаммарный
Ретромаммарный
3. По распространенности процесса
Ограниченный
(1 квадрант железы)
Диффузный
(2-3 квадранта железы)
Тотальный
(4 квадранта железы)
32.
Лактационный маститАнтибактериальная терапия
Группа
Цефалоспорины
Макролиды
Препараты выбора
Цефазолин
Цефуроксим
Клиндамицин
Полусинтетические Ампициллин/сульбактам
пенициллины
Амоксициллин/клавуланат
Фторхинолоны
Моксифлоксацин
Левофлоксаци
Карбопенемы
Альтернативные
препараты
Дозировки
2 г в/в 3 р/сут.
1,5 в/в 3 р/сут
600 мг в/в каждые 8 ч
3 г в/в 3 р/сут.
1,2 г в/в 3 р/сут
400 мг 1 р/сут в/в
500 мг 2 р/сут в/в
Эртапенем 1 г в/в 1 р/сут.
Имипенем 500 мг в/в 4 р/сут
Ванкомицин
15 мг/кг массы тела в/в 2 р/сут
Тетрациклины
Тигециклин 50 мг в/в 2 р/сут
Линезолид
600 мг 2 р/сут. внутрь или в/в
(только при полирезистентных возбудителях)
33.
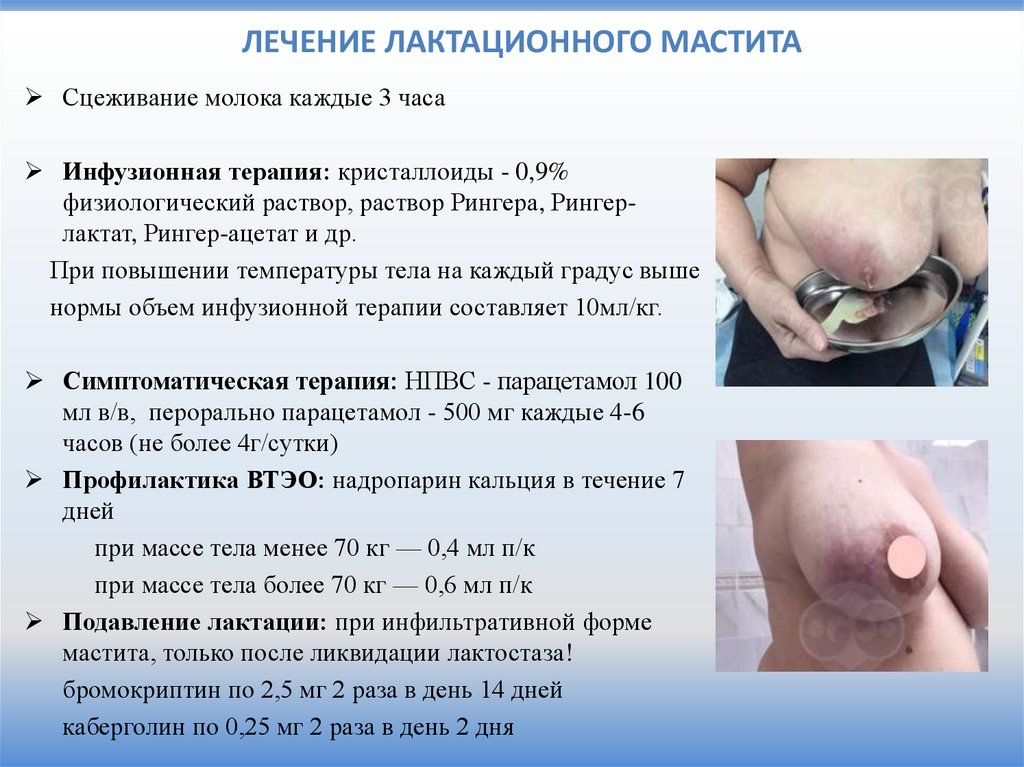
ЛЕЧЕНИЕ ЛАКТАЦИОННОГО МАСТИТАСцеживание молока каждые 3 часа
Инфузионная терапия: кристаллоиды - 0,9%
физиологический раствор, раствор Рингера, Рингерлактат, Рингер-ацетат и др.
При повышении температуры тела на каждый градус выше
нормы объем инфузионной терапии составляет 10мл/кг.
Симптоматическая терапия: НПВС - парацетамол 100
мл в/в, перорально парацетамол - 500 мг каждые 4-6
часов (не более 4г/сутки)
Профилактика ВТЭО: надропарин кальция в течение 7
дней
при массе тела менее 70 кг — 0,4 мл п/к
при массе тела более 70 кг — 0,6 мл п/к
Подавление лактации: при инфильтративной форме
мастита, только после ликвидации лактостаза!
бромокриптин по 2,5 мг 2 раза в день 14 дней
каберголин по 0,25 мг 2 раза в день 2 дня
34.
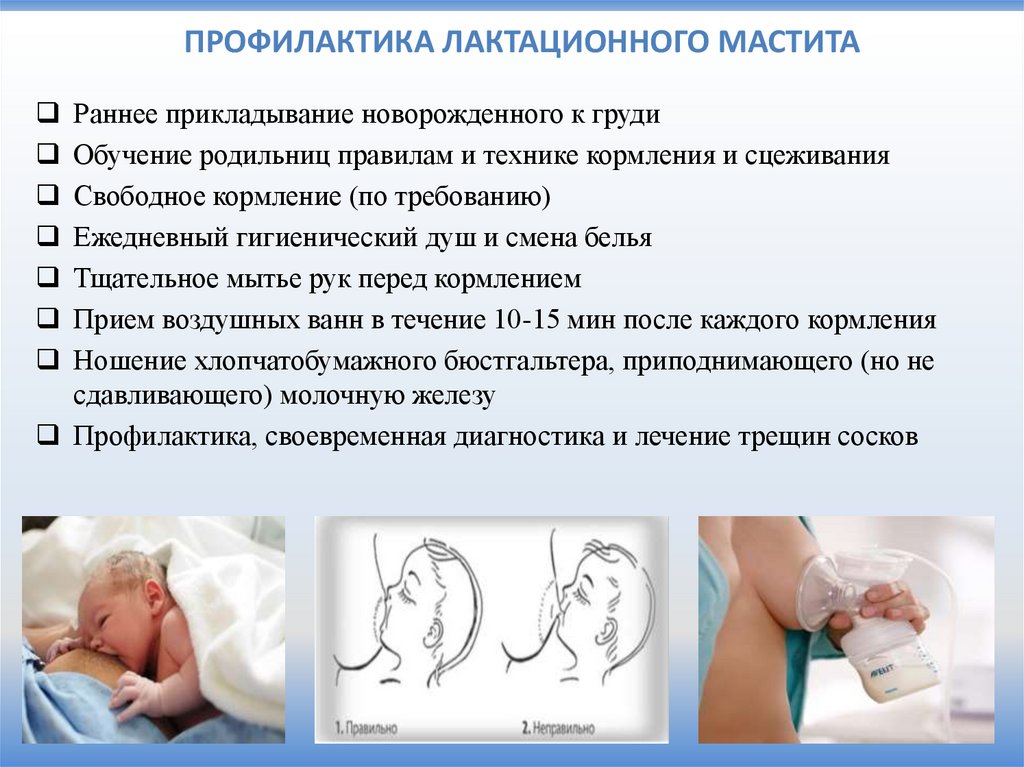
ПРОФИЛАКТИКА ЛАКТАЦИОННОГО МАСТИТАРаннее прикладывание новорожденного к груди
Обучение родильниц правилам и технике кормления и сцеживания
Свободное кормление (по требованию)
Ежедневный гигиенический душ и смена белья
Тщательное мытье рук перед кормлением
Прием воздушных ванн в течение 10-15 мин после каждого кормления
Ношение хлопчатобумажного бюстгальтера, приподнимающего (но не
сдавливающего) молочную железу
Профилактика, своевременная диагностика и лечение трещин сосков
35.
Меры профилактики гнойно-септическихосложнений после родов
Выделение женщин
групп риска
развития
инфекционных
осложнений с
ранних сроков
гестации
Прогнозирование
развития
инфицирования во
время
беременности,
родов и в
послеродовом
периоде
Диагностика и
своевременное
лечение
локализованных
форм гнойносептических
осложнений в
группах родильниц
для профилактики
генерализации
инфекции
36.
ПРОФИЛАКТИКА ГНОЙНО-СЕПТИЧЕСКИХ ОСЛОЖНЕНИЙ ПОСЛЕ РОДОВДиагностика и лечение ИМВП, анемии, сахарного диабета, вагинальных
инфекций
Своевременное лечение при преждевременном излитии околоплодных
вод, ограничение вагинальных исследований при преждевременном
разрыве плодных оболочек
Строгое соблюдение правил асептики и антисептики, обработка рук
персонала, передней брюшной стенки.
Обработка влагалища раствором антисептика непосредственно перед
кесаревым сечением
Применение индивидуальных комплектов и наборов на роды
Ведение партограммы в родах всем пациенткам, предупреждение
затяжных родов
Избегать необоснованной катетеризации мочевого пузыря и
проведения необоснованной эпизиотомии
Профилактическое применение антибиотиков при инвазивных
процедурах, длительном безводном периоде
37.
Сепсис в акушерстве38.
Современное определение сепсисаСепсис- сочетание инфекционного очага и признаков
полиорганной недостаточности вне зависимости от наличия
или отсутствия системной воспалительной реакции.
Таким образом, согласно критериям СЕПСИС-3 «Сепсис – это
жизнеугрожающая органная дисфункция, вызванная нарушением регуляции
реакции организма на инфекцию»
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
39.
Современное определение сепсисаОпределение ВОЗ
Опасное для жизни состояние,
определяемое как дисфункция
органов в результате
инфекции во время
беременности, родов, после
аборта или послеродового
периода
Ключевая проблема к снижению акушерского
сепсиса по мнению ВОЗ
отсутствие стандартных критериев для
выявления женщин с материнским сепсисом
The Third International Consensus Definitions
for Sepsis and Septic Shock (Sepsis-3)
ИСКЛЮЧАЕТ беременных женщин
WHO Statement on Maternal Sepsis 2018
40.
Синдром системного воспалительного ответа организмапри сепсисе (SIRS)
В настоящее время ССВО не является критерием сепсиса, т.к. 1 из 8
пациентов (12,5%) с тяжелым сепсисом не имеет признаков ССВО
41.
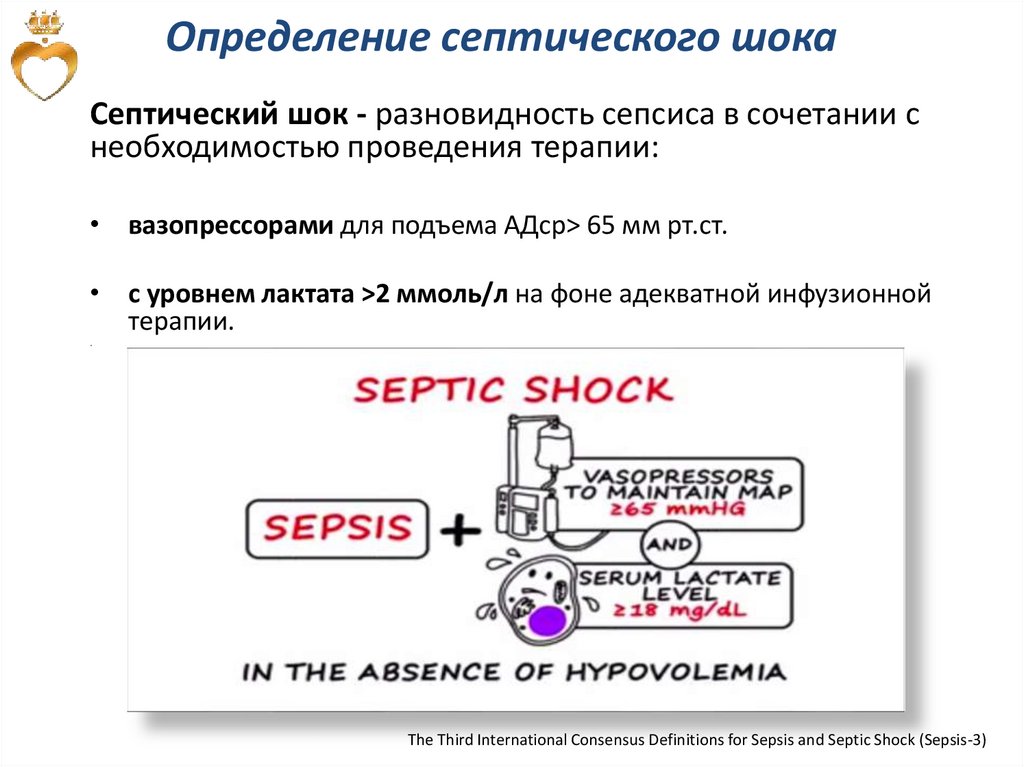
Определение септического шокаСептический шок - разновидность сепсиса в сочетании с
необходимостью проведения терапии:
• вазопрессорами для подъема АДср> 65 мм рт.ст.
• с уровнем лактата >2 ммоль/л на фоне адекватной инфузионной
терапии.
.
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
42.
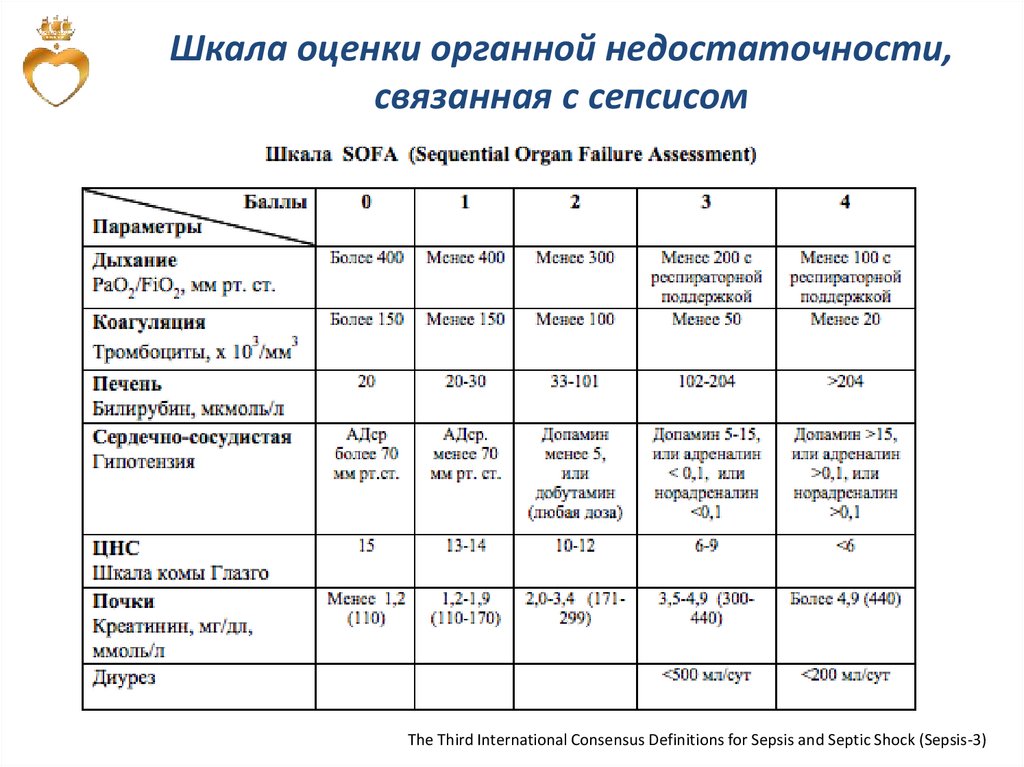
Шкала оценки органной недостаточности,связанная с сепсисом
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
43.
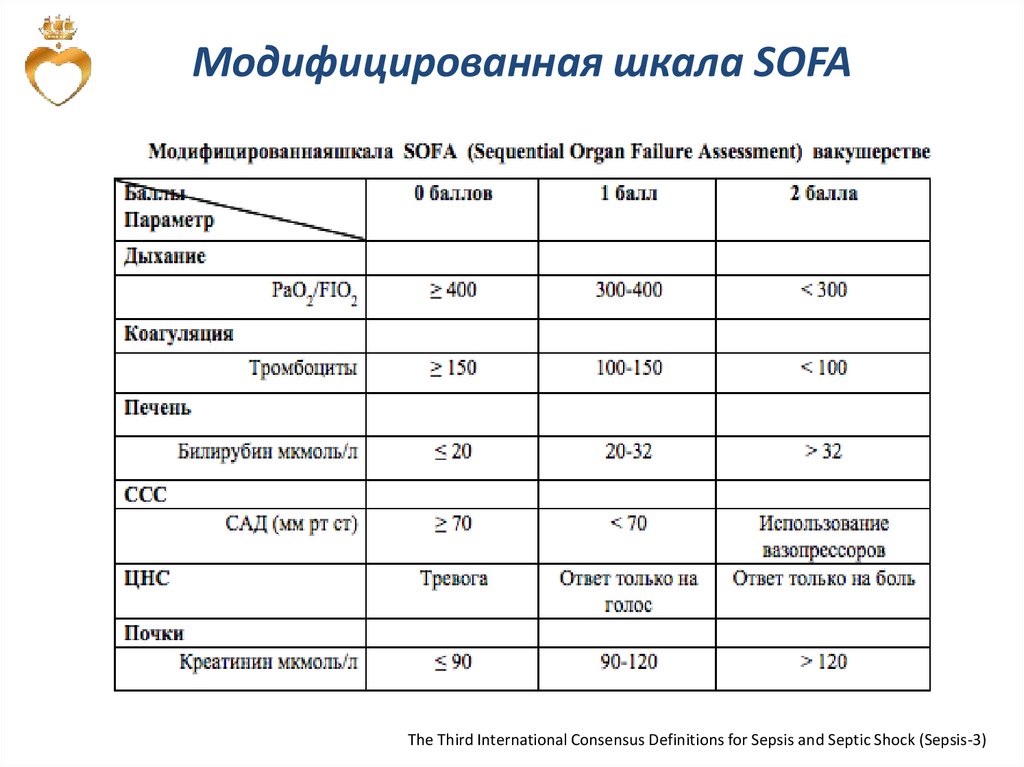
Модифицированная шкала SOFAThe Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
44.
Скрининговое определение сепсисаqSOFA (оценивается до поступления в ОАРИТ)
- Частота дыхания более 22/мин.
- Нарушение сознания (по шкале Глазго менее 13
баллов)
- Систолическое АД менее 100 мм рт.ст.
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
(quick Sequential Organ Failure Assessment)
45.
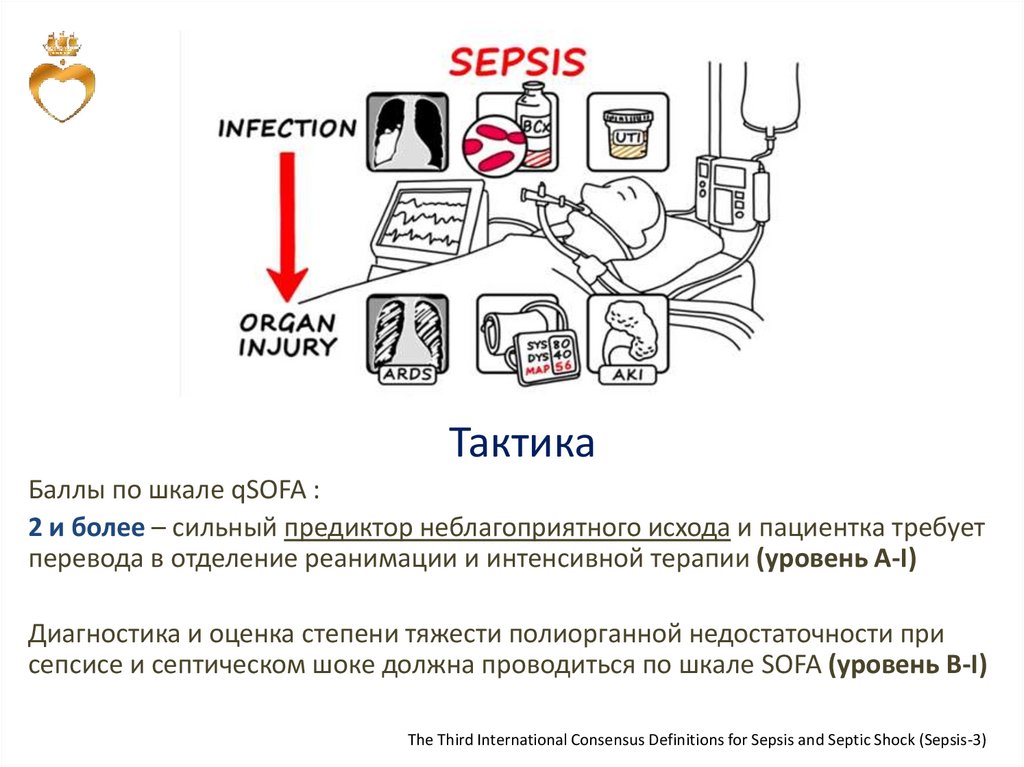
ТактикаБаллы по шкале qSOFA :
2 и более – сильный предиктор неблагоприятного исхода и пациентка требует
перевода в отделение реанимации и интенсивной терапии (уровень А-I)
Диагностика и оценка степени тяжести полиорганной недостаточности при
сепсисе и септическом шоке должна проводиться по шкале SOFA (уровень В-I)
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
46.
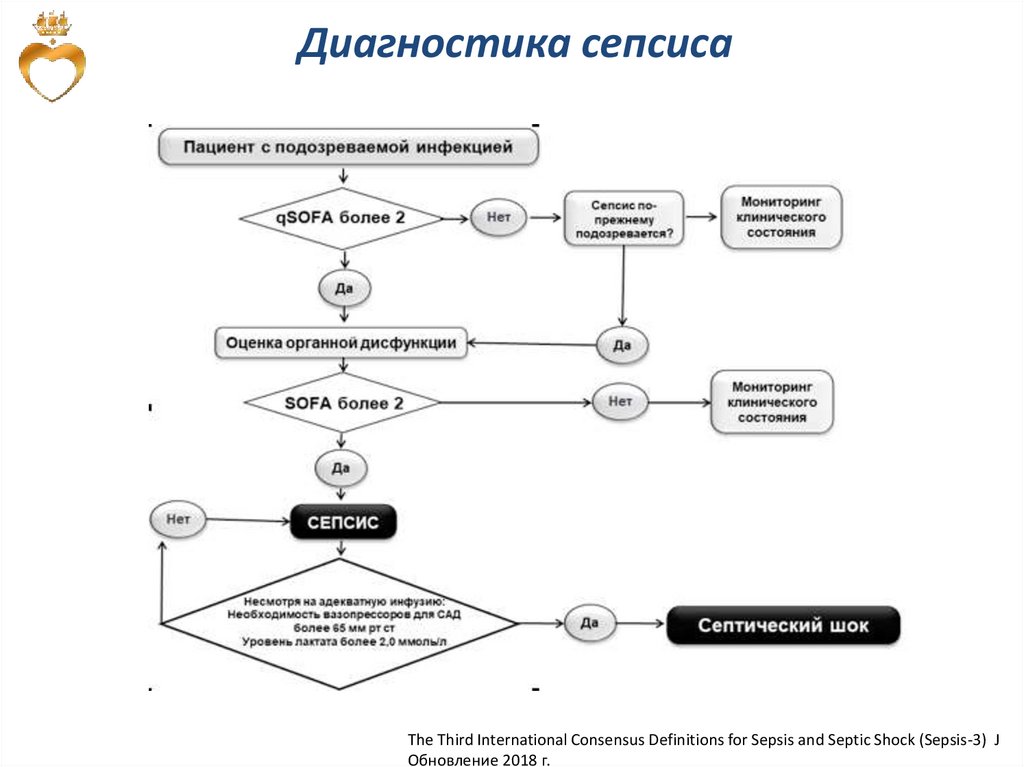
Диагностика сепсисаThe Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3) J
Обновление 2018 г.
47.
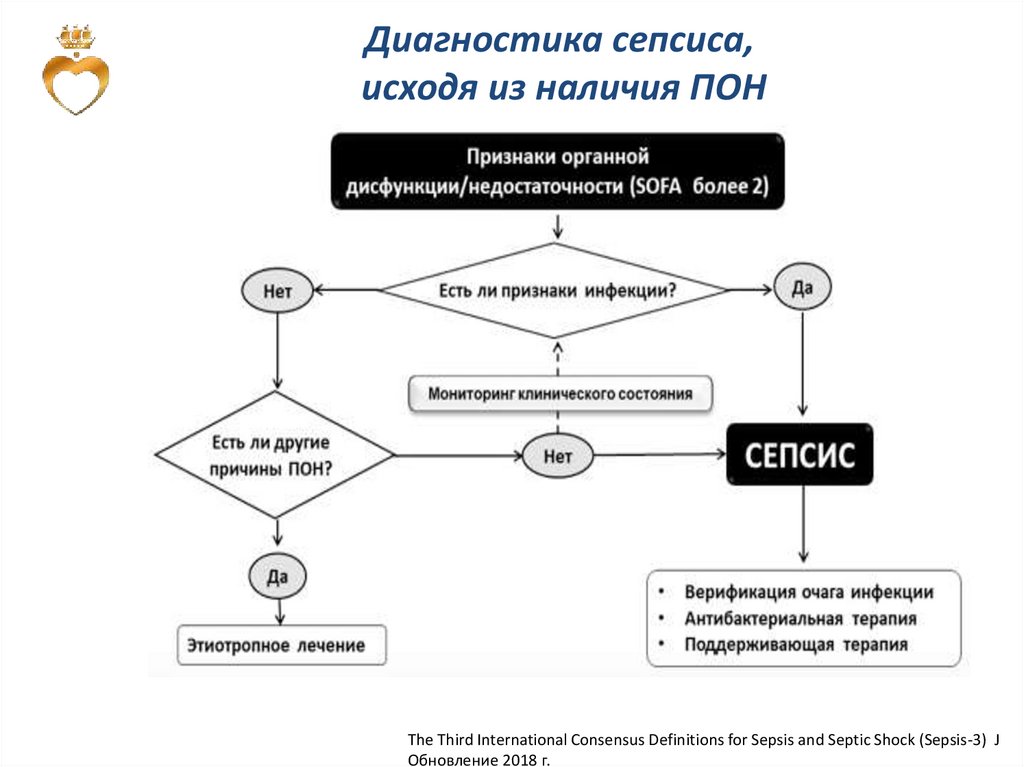
Диагностика сепсиса,исходя из наличия ПОН
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3) J
Обновление 2018 г.
48.
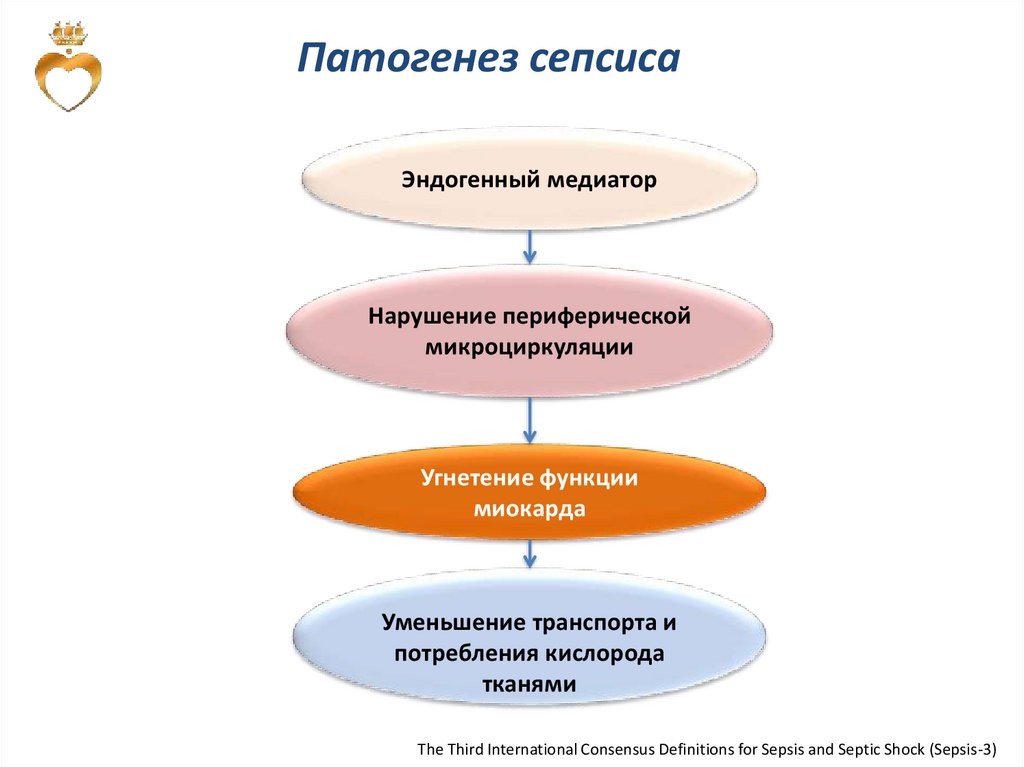
Патогенез сепсисаЭндогенный медиатор
Нарушение периферической
микроциркуляции
Угнетение функции
миокарда
Уменьшение транспорта и
потребления кислорода
тканями
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
49.
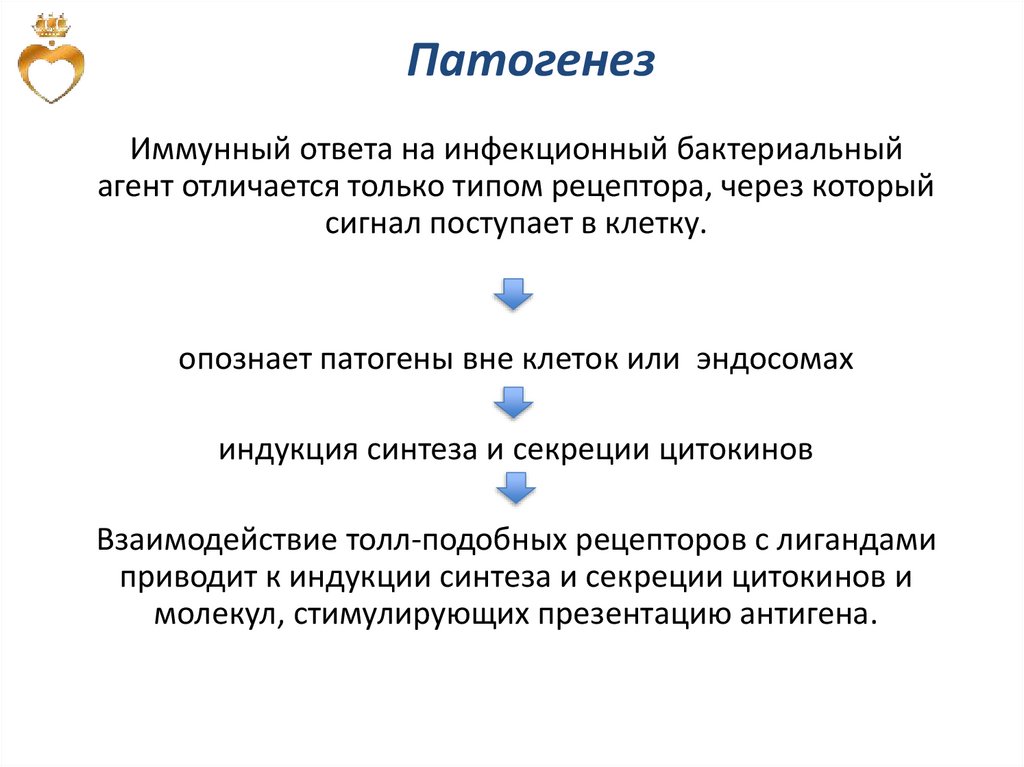
ПатогенезИммунный ответа на инфекционный бактериальный
агент отличается только типом рецептора, через который
сигнал поступает в клетку.
опознает патогены вне клеток или эндосомах
индукция синтеза и секреции цитокинов
Взаимодействие толл-подобных рецепторов с лигандами
приводит к индукции синтеза и секреции цитокинов и
молекул, стимулирующих презентацию антигена.
50.
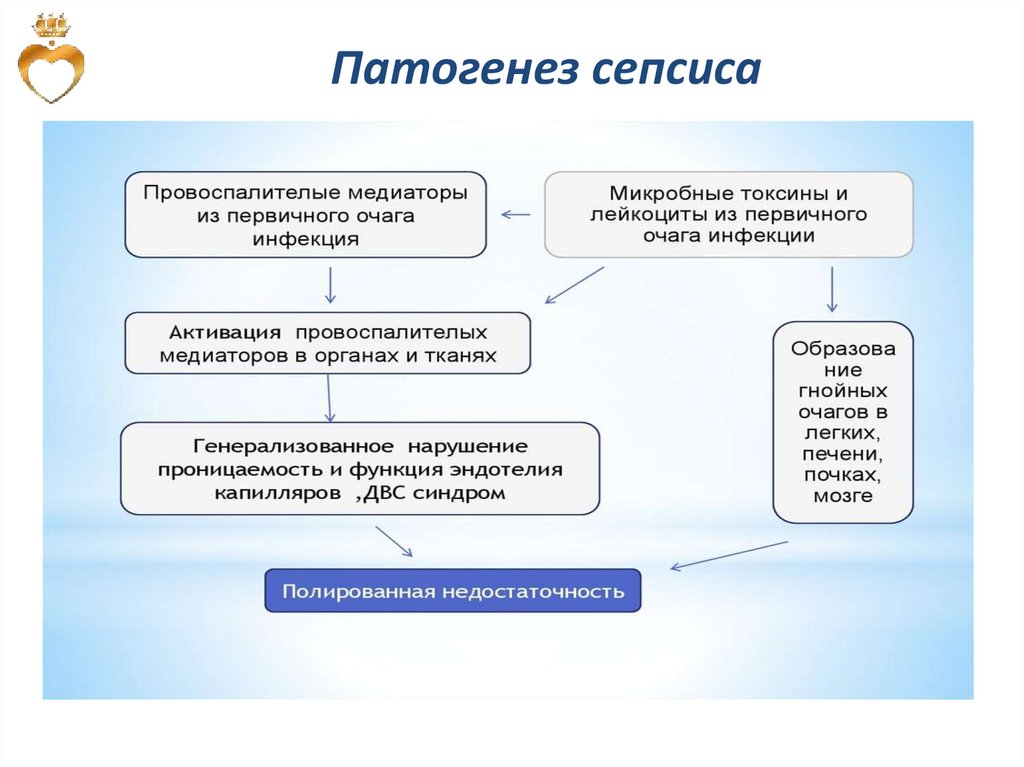
Патогенез сепсиса51.
Требования к обследованиюпри подозрении на сепсис
Посев крови до назначения антибиотиков (уровень A-I)
Биомаркеры: прокальцитонин, СРБ (уровень A-I)
Пресепсин
Уровень лактата в сыворотке крови (уровень A-I)
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
52.
Прокальцитониновый тестОпределение концентрации прокальцитонина в плазме крови
( норма- менее 0,1 нг/мл).
Для экспресс-диагностики используется полуколичественный
иммунохроматографический метод:
менее 0,5 нг/мл – наличие местного воспалительного процесса
от 0,5 до 2 нг/мл – развитие ССВО
от 2 до 10 нг/мл – развитие сепсиса;
более 10 нг/мл – развитие тяжелого бактериального сепсиса,
СПОН
* Прокальцитониновый тест рекомендуется для использования организацией
Surviving Sepsis Campaign 2016 г.
53.
Пресепсинновый маркер активации фагоцитоза и
количественный показатель его интенсивности
Отличительные особенности ПСП:
• быстрое повышение , через 30- 60 мин после начала
инфекционного процесса
• прогнозирование развития органной недостаточности и
неблагоприятных исходов в зависимости от уровня при
поступлении
• при мониторинге - быстрое изменение концентрации,
отражающее текущее состояние пациента и эффективность
его терапии
Presepsin as a novel sepsis biomarker. Qi Zou, Wei Wen
54.
ЛактатГиперлактатемия является типичной для шока, когда потребление
кислорода становится критически зависимым от его доставки.
При этом, повышенный уровень сывороточного лактата является
отражением тканевой гипоксии.
Многократно установлено, что чем выше уровень лактата и чем ниже
скорость его нормализации (клиренс лактата), тем выше риск смерти.
Норма - 0,5—1,4 ммоль/л
Уровень лактата плазмы крови
более 4 ммоль/л – предиктор неблагоприятного
исхода
55.
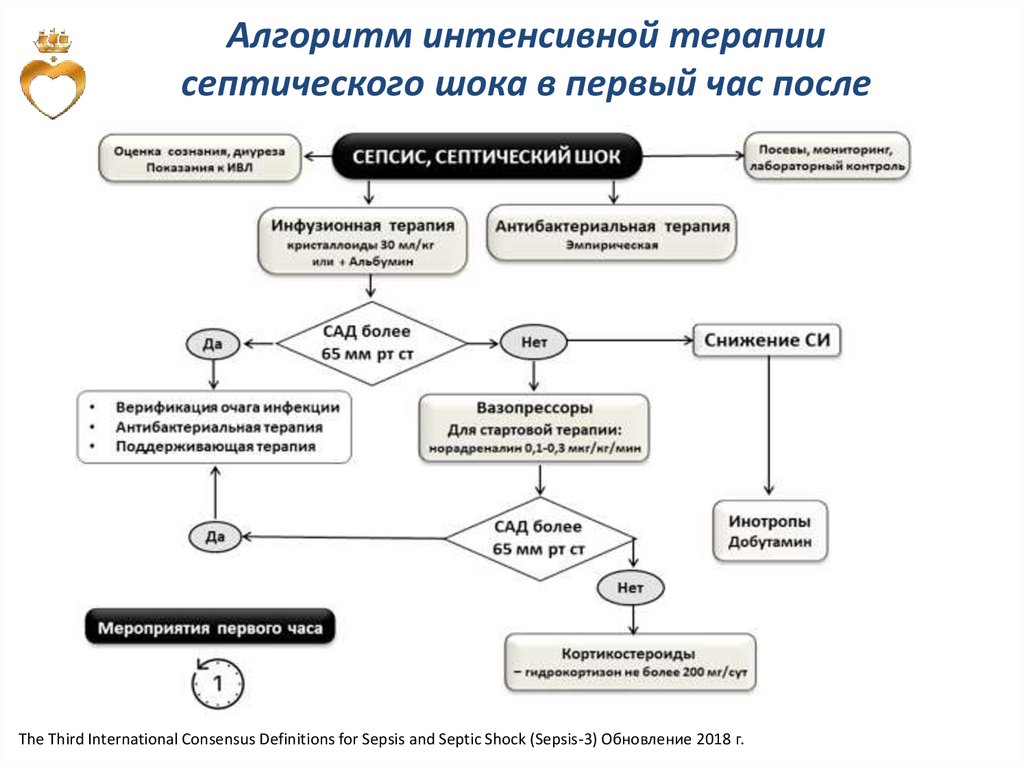
Алгоритм интенсивной терапиисептического шока в первый час после
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3) Обновление 2018 г.
56.
Начальная терапиясепсиса и септического шока
В течение первого часа от постановки диагноза сепсис и септический
шок обеспечивается (уровень A-I)
Обеспечить венозный доступ.
Оценить и далее мониторировать АД, ЧСС, SpO2, диурез.
Определить уровень лактата, выполнить другие лабораторные
исследования.
Взять образцы крови и других сред на бактериологическое
исследование до назначения антибиотиков.
Назначить антибиотики широкого спектра действия
Начало внутривенной инфузии кристаллоидов (уровень 1В) в объеме
до 30 мл/кг (уровень 1C) (при отсутствии эффекта применяются
растворы альбумина (уровень 2С).
Уточнить очаг инфекции и возможность его санации.
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
57.
Антибактериальная терапияВ течение первого часа от постановки диагноза сепсис
и септический шок вводятся
антибактериальные препараты широкого спектра
действия с максимальным охватом потенциального
возбудителя (уровень 1В) - эмпирическая терапия
(один или комбинация двух препаратов).
Каждый час задержки адекватной
антибактериальной терапии снижает
выживаемость пациенток, а через 36 ч –
практически не влияет на выживаемость
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
58.
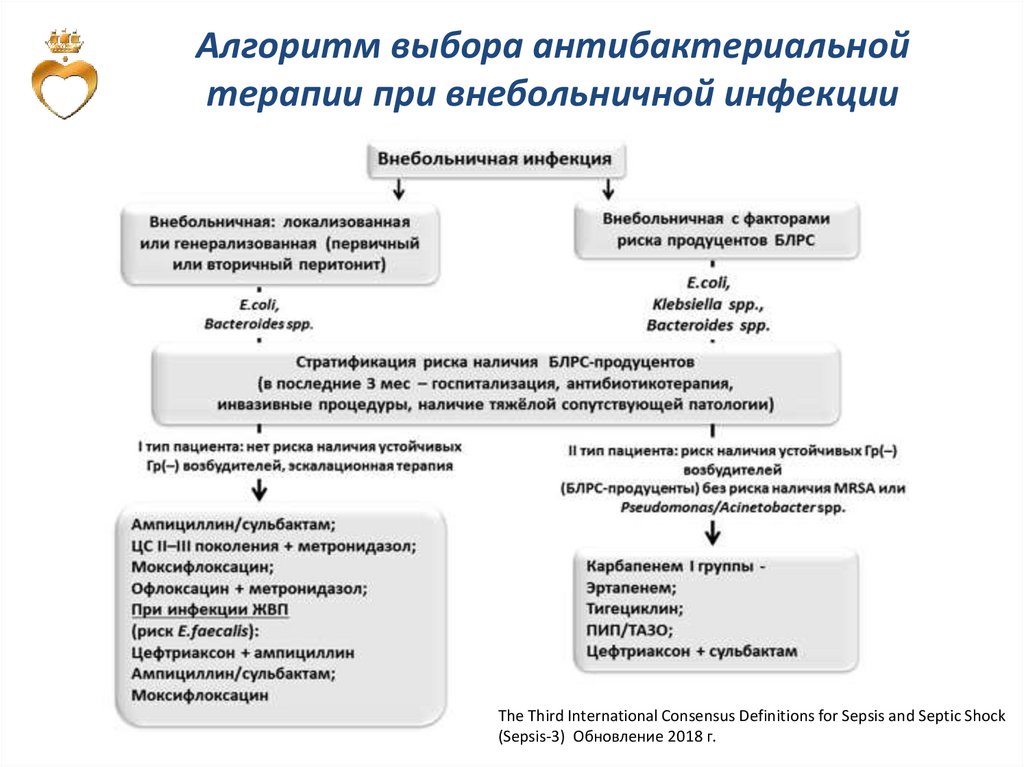
Алгоритм выбора антибактериальнойтерапии при внебольничной инфекции
The Third International Consensus Definitions for Sepsis and Septic Shock
(Sepsis-3) Обновление 2018 г.
59.
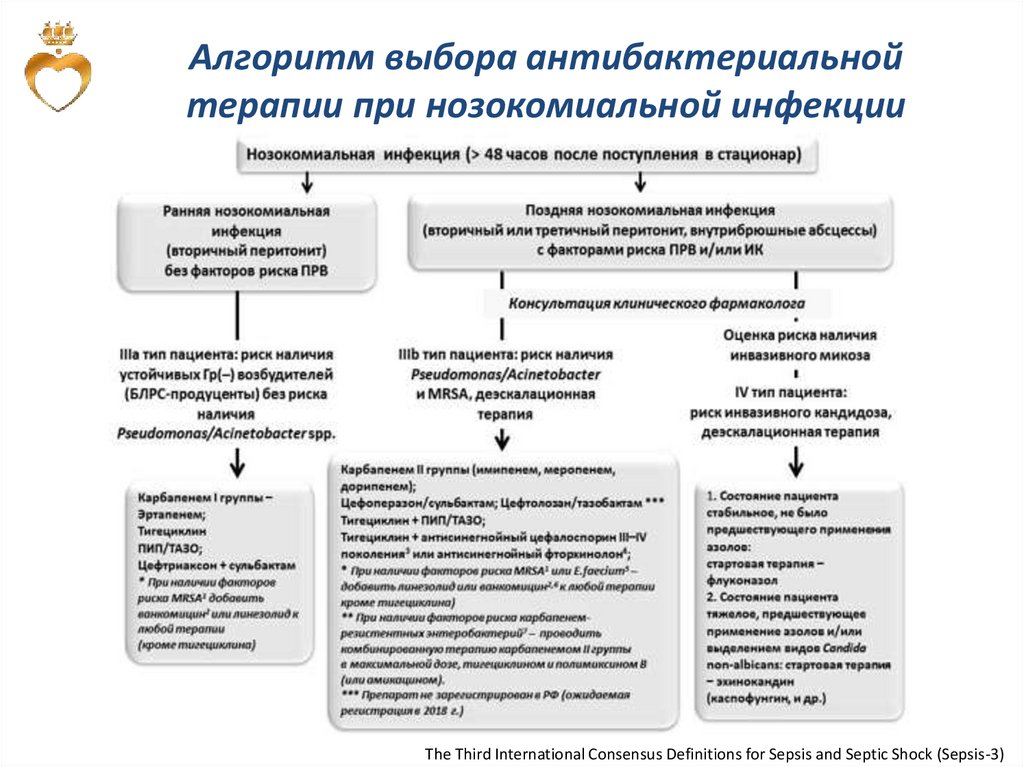
Алгоритм выбора антибактериальнойтерапии при нозокомиальной инфекции
The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3)
60.
Эффекты лечебного плазмафереза в режиме плазмообменапри сепсисе
• Удаление из циркуляции медиаторов
воспаления и шоковых метаболитов
• Удаление
продуктов
деградации
фибрина
• Коррекция
коллоидно-осмотического
давления
• Доставка
в
зону
микроциркуляции
донорских факторов свертывания и
фибринолиза
61.
Когда необходимо решить вопрос обудалении матки
1.
2.
3.
4.
5.
Помимо матки не выявлено других очагов инфекции,
обусловливающих тяжесть состояния и нарастание симптомов ПОН.
При несоответствии ухудшения клинической картины и симптомов
основной патологии («необъясненные» симптомы).
Появление и прогрессирование признаков полиорганной
недостаточности
Нарастание воспалительной реакции на фоне интенсивной терапии неэффективность консервативной терапии.
Рост уровня биомаркеров
Решение вопроса о гистерэктомии должно
проводиться коллегиально!
Клинические рекомендации 2017 г под редакцией академика РАН Адамян Л. В., и др.
62.
Когда необходимо решить вопрос осохранении матки
1.
2.
3.
4.
Верифицирован и санирован очаг инфекции любой локализации,
определяющий тяжесть состояния (менингит, пневмония, отит,
флегмоны, абсцессы, синусит, пиелонефрит, панкреонекроз, перитонит и
др.) - это может служить показанием для родо- разрешения, но не для
удаления матки.
Не прогрессирует полиорганная недостаточность - системные
проявления септического процесса.
Нет клиники септического шока (но и наличие септического шока показание для родоразрешения, а при верифицированном и
санированном очаге инфекции другой локализации - не показание для
удаления матки).
Не прогрессирует воспалительная реакция - эффективная
консервативная терапия.
Клинические рекомендации 2017 г под редакцией Адамян Л. В., академик РАН и др.
63.
COVID-19 во времябеременности
64.
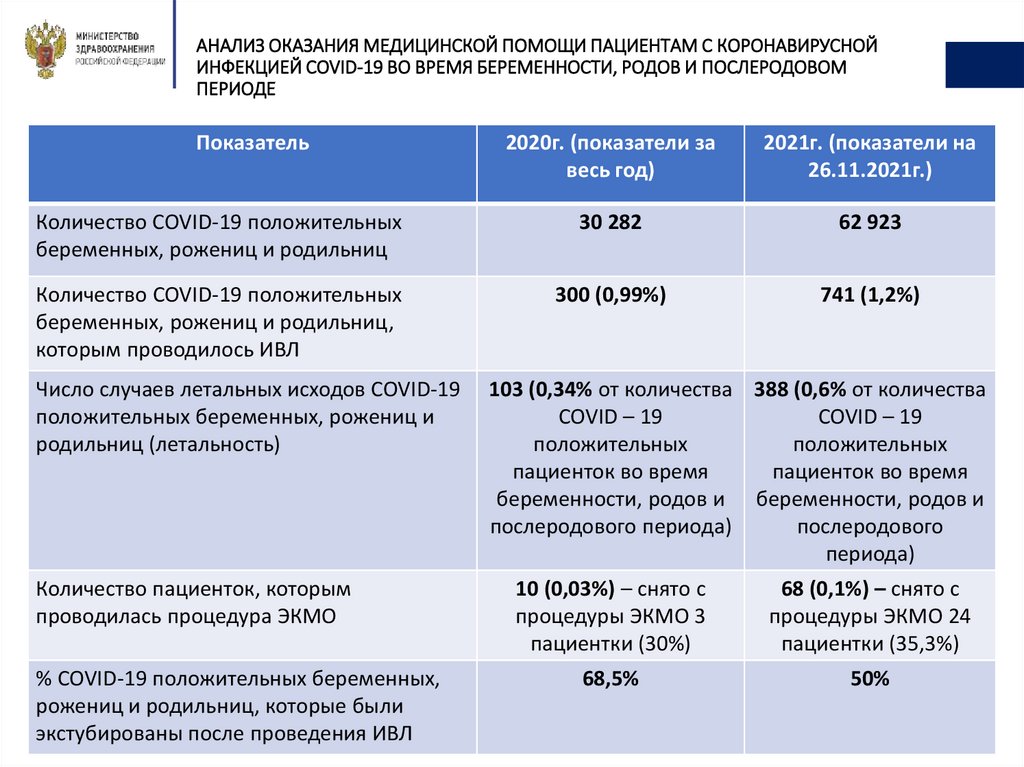
АНАЛИЗ ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ ПАЦИЕНТАМ С КОРОНАВИРУСНОЙИНФЕКЦИЕЙ COVID-19 ВО ВРЕМЯ БЕРЕМЕННОСТИ, РОДОВ И ПОСЛЕРОДОВОМ
ПЕРИОДЕ
Показатель
2020г. (показатели за
весь год)
2021г. (показатели на
26.11.2021г.)
Количество COVID-19 положительных
беременных, рожениц и родильниц
30 282
62 923
Количество COVID-19 положительных
беременных, рожениц и родильниц,
которым проводилось ИВЛ
300 (0,99%)
741 (1,2%)
Число случаев летальных исходов COVID-19
положительных беременных, рожениц и
родильниц (летальность)
Количество пациенток, которым
проводилась процедура ЭКМО
% COVID-19 положительных беременных,
рожениц и родильниц, которые были
экстубированы после проведения ИВЛ
103 (0,34% от количества 388 (0,6% от количества
COVID – 19
COVID – 19
положительных
положительных
пациенток во время
пациенток во время
беременности, родов и беременности, родов и
послеродового периода)
послеродового
периода)
10 (0,03%) – снято с
процедуры ЭКМО 3
пациентки (30%)
68 (0,1%) – снято с
процедуры ЭКМО 24
пациентки (35,3%)
68,5%
50%
65.
Факторы риска тяжелого течения COVID-19 у беременныхПо
данным
192
исследований
определены
материнские факторы, связанные с тяжелым
течением COVID-19
o Старший возраст матери (OR 1,83, 95% ДИ 1,27-2,63)
o Высокий ИМТ (OR 2,37, 95% ДИ 1,83-3,07)
o Сопутствующие заболевания, включая АГ и гестационный сахарный
диабет (OR 1,81, 95% ДИ 1,49-2,20)
o Преэклампсия (OR 4,21, 95% ДИ 1,27-14,0)
o Ранее существовавший сахарный диабет (OR 2,12, 95%
o ДИ 1,62-2,78)
Allotey, J., Stallings, E., Bonet, M., Yap, M. (2020). Clinical manifestations, risk factors, and maternal and perinatal
outcomes of coronavirus disease 2019 in pregnancy: living systematic review and meta-analysis. BMJ
65
66.
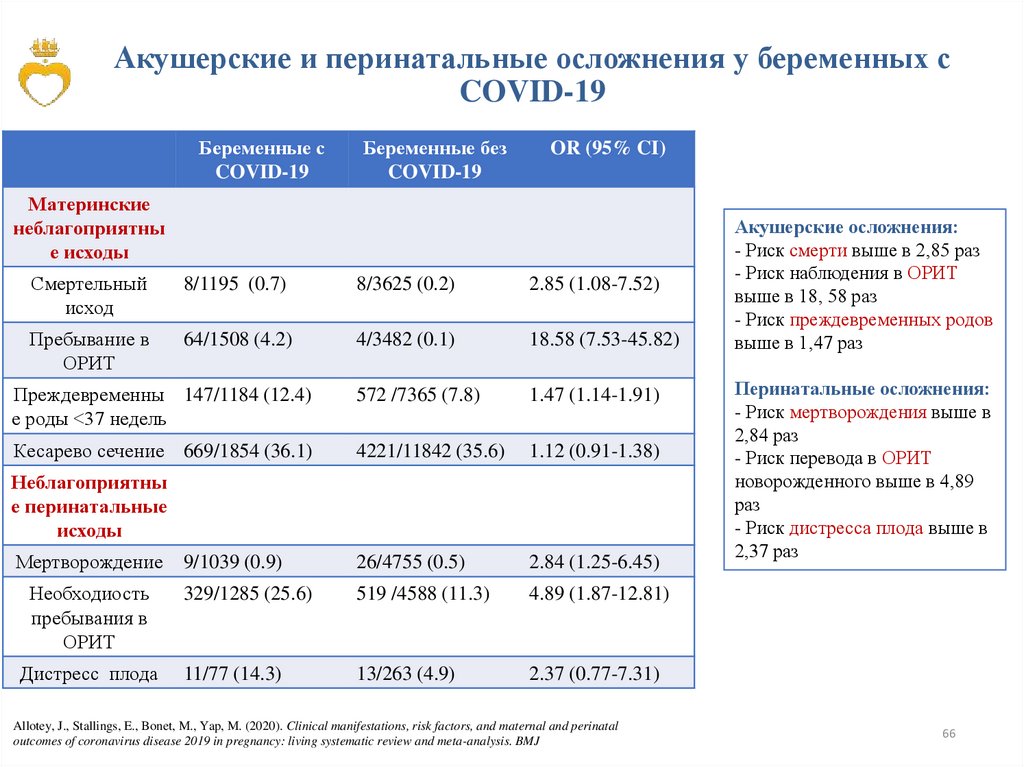
Акушерские и перинатальные осложнения у беременных сCOVID-19
Беременные с
COVID-19
Беременные без
COVID-19
OR (95% CI)
Материнские
неблагоприятны
е исходы
Смертельный
исход
8/1195 (0.7)
8/3625 (0.2)
2.85 (1.08-7.52)
Пребывание в
ОРИТ
64/1508 (4.2)
4/3482 (0.1)
18.58 (7.53-45.82)
Преждевременны 147/1184 (12.4)
е роды <37 недель
572 /7365 (7.8)
1.47 (1.14-1.91)
Кесарево сечение 669/1854 (36.1)
4221/11842 (35.6)
1.12 (0.91-1.38)
Неблагоприятны
е перинатальные
исходы
Мертворождение
9/1039 (0.9)
26/4755 (0.5)
2.84 (1.25-6.45)
Необходиость
пребывания в
ОРИТ
329/1285 (25.6)
519 /4588 (11.3)
4.89 (1.87-12.81)
Дистресс плода
11/77 (14.3)
13/263 (4.9)
2.37 (0.77-7.31)
Allotey, J., Stallings, E., Bonet, M., Yap, M. (2020). Clinical manifestations, risk factors, and maternal and perinatal
outcomes of coronavirus disease 2019 in pregnancy: living systematic review and meta-analysis. BMJ
Акушерские осложнения:
- Риск смерти выше в 2,85 раз
- Риск наблюдения в ОРИТ
выше в 18, 58 раз
- Риск преждевременных родов
выше в 1,47 раз
Перинатальные осложнения:
- Риск мертворождения выше в
2,84 раз
- Риск перевода в ОРИТ
новорожденного выше в 4,89
раз
- Риск дистресса плода выше в
2,37 раз
66
67.
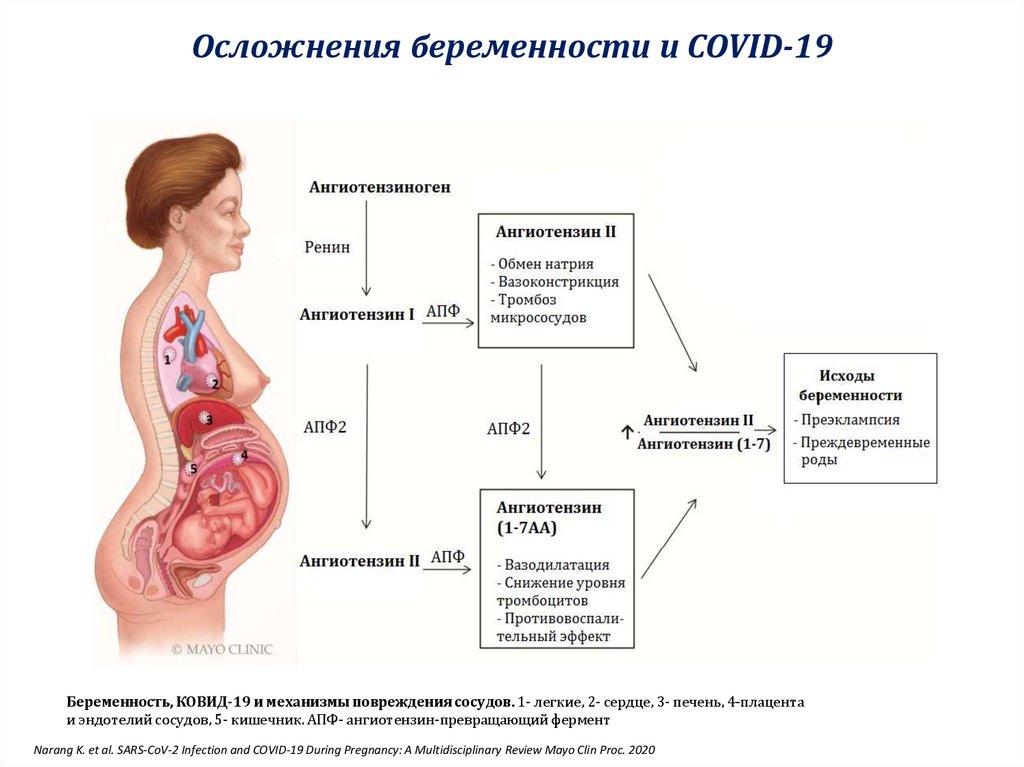
Осложнения беременности и COVID-19Беременность, КОВИД-19 и механизмы повреждения сосудов. 1- легкие, 2- сердце, 3- печень, 4-плацента
и эндотелий сосудов, 5- кишечник. АПФ- ангиотензин-превращающий фермент
Narang K. et al. SARS-CoV-2 Infection and COVID-19 During Pregnancy: A Multidisciplinary Review Mayo Clin Proc. 2020
68.
Преэклампсия у беременных с COVID-19В проспективное исследование включено 2184
беременных (Европа, Южная Америка, Индия,
Африка), 725 (33,2%), инфицированных COVID-19,
и 1459 (66,8%) - без COVID-19.
Заболевание COVID-19 во время беременности
ассоциировано с высоким риском развития
преэклампсии, особенно в группе первородящих
женщин и не зависит от тяжести течения COVID19
Papageorghiou AT, Deruelle P. et all Preeclampsia and COVID-19: results from the INTERCOVID prospective
longitudinal study. Am J Obstet Gynecol. 2021 Sep;225(3):289.e1-289.e17.
68
69.
Лабораторные и клинические профявлениятромботической микроангиопатии при COVID-19
Тромбоцитопения
Повышение уровня ЛДГ
Внутрисосудистый тромбоз
Полиорганная недостаточность
Шизоциты ? (отсутствие данных)
Zhang Y, Xiao M, Zhang S et al. Coagulopathy and antiphospholipid antibodies in patients with Covid-19. N Engl J Med.2020;382(17):e38.
doi:10.1056/NEJMc2007575
Gavriilaki E, Brodsky R. Severe COVID‐19 infection and thrombotic microangiopathy: success does not come easily. Br J Haematol. 2020.
doi:10.1111/bjh.16783
70.
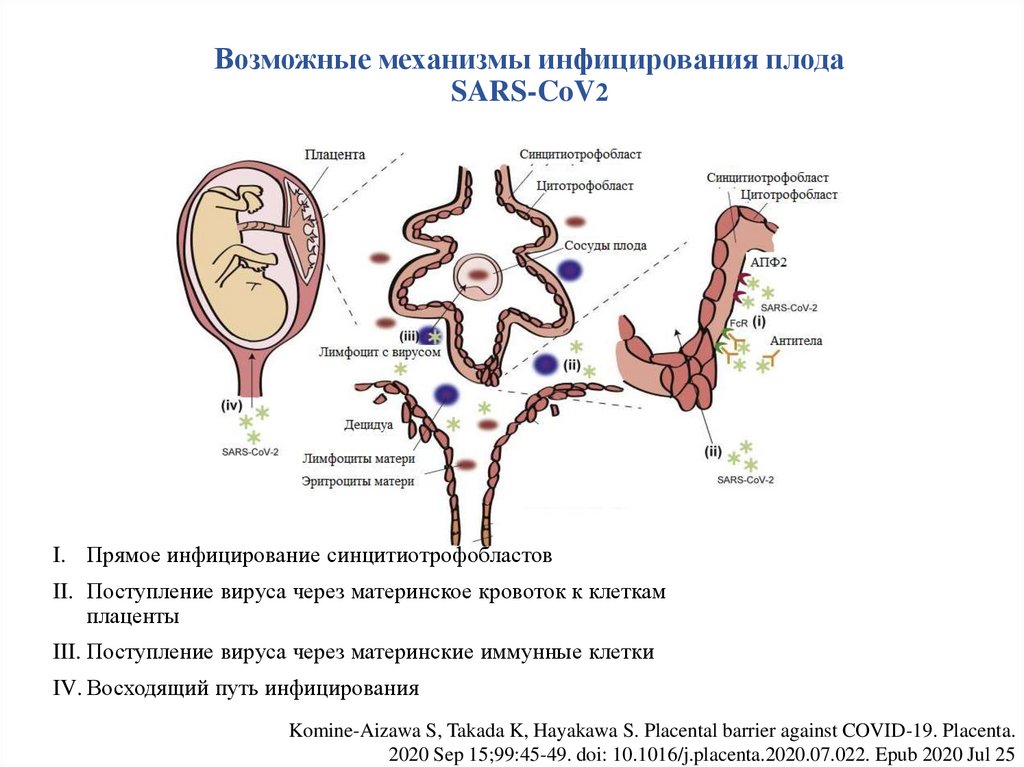
Возможные механизмы инфицирования плодаSARS-CoV2
I. Прямое инфицирование синцитиотрофобластов
II. Поступление вируса через материнское кровоток к клеткам
плаценты
III. Поступление вируса через материнские иммунные клетки
IV. Восходящий путь инфицирования
Komine-Aizawa S, Takada K, Hayakawa S. Placental barrier against COVID-19. Placenta.
2020 Sep 15;99:45-49. doi: 10.1016/j.placenta.2020.07.022. Epub 2020 Jul 25
71.
SARS-CoV2 : инфицирование плацентыГистологическое исследование плацент 32
женщин инфицированных COVID-19 при
беременности показало наличие SARSCoV-2 примерно в 27 % случаев
(подтверждено методом ПЦР)*
Электронное микроскопическое
изображение вирионов коронавируса в
синцитиотрофобластах ворсин плаценты у
пациентки с COVID-19, родоразрешенной
28 недель беременности
*Penfield CA, Brubaker SG, Limaye MA, et al. Detection of severe acute
respiratory syndrome coronavirus 2 in placental and fetal membrane samples. Am
J Obstet Gynecol MFM. 2020;2(3):100133. doi:10.1016/j.ajogmf.2020.100133
**Algarroba GN, Rekawek P, Vahanian SA, et al. Visualization of severe acute
respiratory syndrome coronavirus 2 invading the human placenta using electron
microscopy. Am J Obstet Gynecol. 2020;223(2):275-278.
doi:10.1016/j.ajog.2020.05.023
72.
Вакцинация от COVID-19 и беременностьВременные методические рекомендации Профилактика, диагностика и лечение новой коронавирусной
инфекции (COVID-19) Версия 13 (14.10.2021)
72
73.
Возможность комбинированной вакцинации по мнениюACOG
o Иммунизация от COVID-19 проводится по показаниям на сроке
беременности более 22 недель
o Вакцины против COVID-19 можно вводить вместе с другой плановой
иммунизацией матерей
o Нет доказательств того, что вакцинация против гриппа или Tdap ( столбнякдифтерия-коклюш) увеличивает риск заражения беременной или
осложнений от COVID-19
American College of Obstetricians and Gynecologists. Practice
Advisory: Vaccinating Pregnant and Lactating Patients Against
COVID-19. Revised April 28, 2021. Accessed May 20, 2021
73
74.
Вакцинация от COVID-19 и беременностьРегистр CDC, собирающий данные о вакцинированных от COVID-19 во время
беременности, сейчас насчитывает более 177 тысяч женщин (данные на 29
ноября 2021 года)
o Частота осложнений беременности не отличалась в группе вакцинированных
по сравнению с не вакцинированными пациентками
o Нет данных, свидетельствующих о негативном влиянии вакцины на течение
беременности и перинатальные исходы
https://www.cdc.gov/coronavirus/2019-ncov/vaccines/safety/vsafepregnancyregistry.html
74
75.
ВЕРТИКАЛЬНОЕ ИНФИЦИРОВАНИЕ ПЛОДА ОТМАТЕРИ С COVID-19
Убедительные доказательства возможности
вертикальной передачи SARS-CoV-2 от матери
плоду в настоящее время отсутствуют.
Нет достоверных данных о выделении данного
патогена с грудным молоком.
Таким образом, текущие данные свидетельствуют о том,
что наиболее вероятный путь инфицирования
новорожденного ребенка — постнатальный, что
является основанием для изоляции новорожденных детей
от матерей с момента рождения до момента прекращения
выделения вируса матерью.
Методические рекомендации «Организация оказания медицинской помощи беременным, роженицам,
родильницам и новорожденным при новой коронавирусной инфекции COVID-19», июль 2021 год
76.
Алгоритм диагностики COVID-19 у беременныхI.
Опрос пациентки и сбор
анамнеза
II.
Объективное обследование
III.
Лабораторная диагностика
IV.
Компьютерная томография ОГК
Выявление РНК SARS-CoV-2 в
материале мазка из носоглотки и/или
ротоглотки с помощью методов
амплификации нуклеиновых кислот
(ПЦР)
Магнитно-резонансная томография
Ультразвуковая диагностика
Дополнительные методы диагностики,
применяемые для дифференциальной
Эхокардиография
диагностики
Внебольничные пневмонии у беременных: дифференциальная диагностика, особенности лечения, акушерская тактика в условиях
пандемии новой коронавирусной инфекции COVID-19. Под редакцией проф. В.Ф.Беженаря, проф. И.Е.Зазерской. Санкт-Петербург,
2020
77.
Эхокардиография у беременных сCOVID-19
«ЭХО-КГ
рекомендуется
проводить
беременным, роженицам и родильницам с
признаками дыхательной недостаточности
1 раз в 3-5 дней. Учитывая высокую
частоту поражения сердечно-сосудистой
системы при COVID-19 у беременных,
рожениц
и
родильниц
нередко
наблюдается развитие перипартальной
кардиомиопатии »
Методические рекомендации «Организация оказания медицинской помощи беременным, роженицам,
родильницам и новорожденным при новой коронавирусной инфекции COVID-19», июль 2021 год
78.
Показания для перевода в ОРИТМетодические рекомендации «Организация оказания медицинской помощи беременным,
роженицам, родильницам и новорожденным при новой коронавирусной инфекции COVID-19»,
июль 2021 год
79.
УЗИ - МОНИТОРИНГ ВО ВРЕМЯ БЕРЕМЕННОСТИ• «Беременные женщины с подтвержденной инфекцией с
бессимптомной формой или перенесшие легкую или
среднетяжелую форму заболевания должны быть
мониторированы каждые 4 недели для оценки динамики
роста плода, индекса амниотической жидкости, при
необходимости — с оценкой кровотока в артерии
пуповины. В случае тяжелых форм заболевания требуется
более интенсивное УЗ, допплерометрическое и КТГ
наблюдение».
• «Если заболевание диагностируется в 1-м или в начале
2-го триместра, детальное морфометрическое
исследование плода производится в 18-23 недели, и
эти пациенты должны быть отнесены в группу высокого
риска осложнений. Необходимо проведение
дополнительных исследований в 24-28-32-36 недель с
биометрией плода, определением ИАЖ,
допплерометрических параметрах среднемозговой
артерии и артерии пуповины»
80.
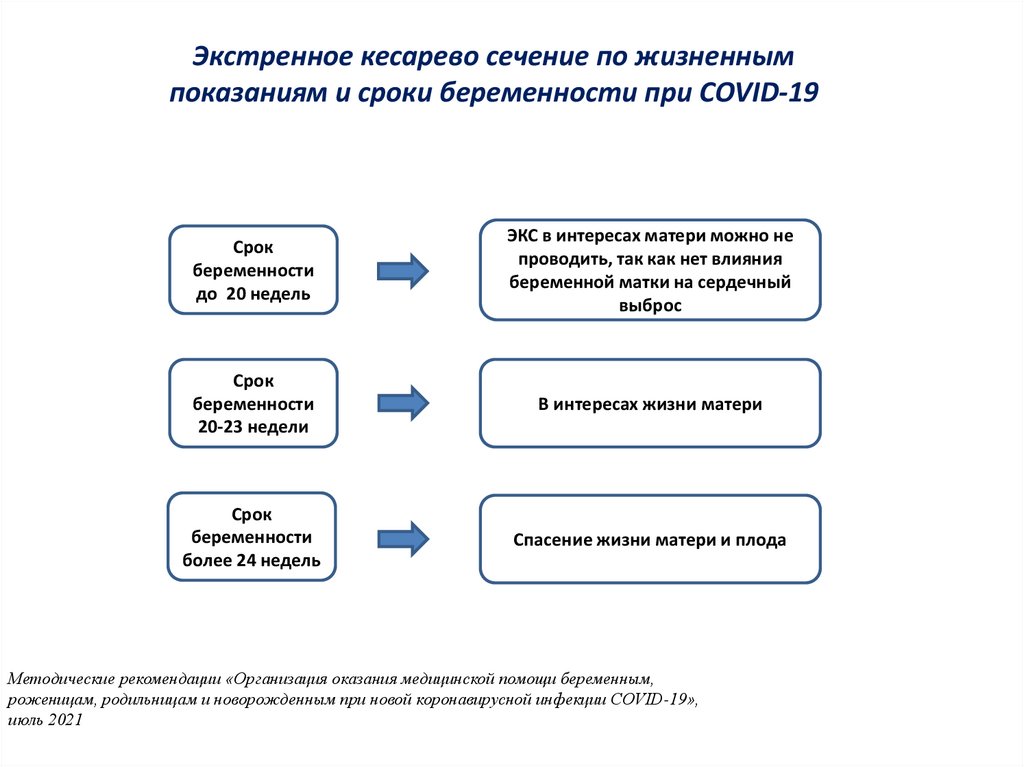
Экстренное кесарево сечение по жизненнымпоказаниям и сроки беременности при COVID-19
Срок
беременности
до 20 недель
ЭКС в интересах матери можно не
проводить, так как нет влияния
беременной матки на сердечный
выброс
Срок
беременности
20-23 недели
В интересах жизни матери
Срок
беременности
более 24 недель
Спасение жизни матери и плода
Методические рекомендации «Организация оказания медицинской помощи беременным,
роженицам, родильницам и новорожденным при новой коронавирусной инфекции COVID-19»,
июль 2021 год
81.
АКУШЕРСКАЯ ТАКТИКА У БЕРЕМЕННЫХ С COVID-19СРЕДНЕ- ТЯЖЕЛОГО ТЕЧЕНИЯ
Плановое
кесарево
сечение
Индукция
родов
Могут быть отсрочены до стабилизации
состояния беременной и улучшения ее
состоянии
При наличии показаний для преиндукции и
индукции родов у пациенток с COVID-19+
необходимо провести индивидуальную оценку
рисков с целью определения безопасности
переноса сроков родоразрешения после 41
недели для беременной, плода, а также с
целью минимизации инфицирования
медицинского персонала
Coronavirus (COVID-19) infection and pregnancy Version 14.1:
updated 2 November 2021. Guidance for healthcare professionals on
coronavirus (COVID-19) infection in pregnancy, published by the
RCOG, Royal College of Midwives
82.
ТАКИМ ОБРАЗОМ,ОПЕРАТИВНОЕ РОДОРАЗРЕШЕНИЕБЕРЕМЕННЫХ С COVID-19
Кесарево
сечение
по акушерским показаниям
при терминальном состоянии беременной
Анестезиологическое пособие:
• регионарные методики при отсутствии признаков ПОН (до 2
баллов по шкале SOFA)+ респираторная поддержка
• при выраженной ПОН и тяжелом течении тотальная общая
внутривенная многокомпонентная анестезия с ИВЛ
Методические рекомендации «Организация оказания медицинской
помощи беременным, роженицам, родильницам и новорожденным
при новой коронавирусной инфекции COVID-19», июль 2021
83.
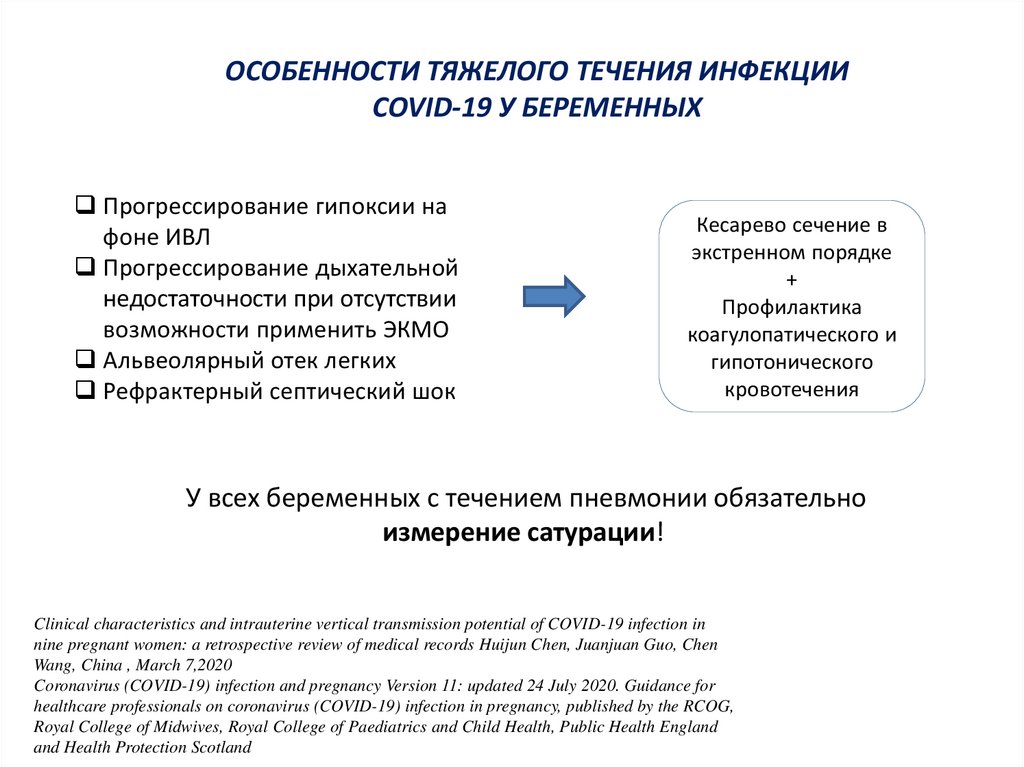
ОСОБЕННОСТИ ТЯЖЕЛОГО ТЕЧЕНИЯ ИНФЕКЦИИCOVID-19 У БЕРЕМЕННЫХ
Прогрессирование гипоксии на
фоне ИВЛ
Прогрессирование дыхательной
недостаточности при отсутствии
возможности применить ЭКМО
Альвеолярный отек легких
Рефрактерный септический шок
Кесарево сечение в
экстренном порядке
+
Профилактика
коагулопатического и
гипотонического
кровотечения
У всех беременных с течением пневмонии обязательно
измерение сатурации!
Clinical characteristics and intrauterine vertical transmission potential of COVID-19 infection in
nine pregnant women: a retrospective review of medical records Huijun Chen, Juanjuan Guo, Chen
Wang, China , March 7,2020
Coronavirus (COVID-19) infection and pregnancy Version 11: updated 24 July 2020. Guidance for
healthcare professionals on coronavirus (COVID-19) infection in pregnancy, published by the RCOG,
Royal College of Midwives, Royal College of Paediatrics and Child Health, Public Health England
and Health Protection Scotland
84.
Таким образом,Физиологические, метаболические и сосудистые изменения при
беременности и ,особенно, у женщин с заболеваниями и эндотелиальной
дисфункцией могут влиять на риск развития инфекции COVID-19 и
изменять/усугублять клиническую картину заболевания.
Проведенные на сегодняшний день исследования показали
риск
осложнений беременности ( преэклампсия, преждевременные роды
мертворождение) и доказанный-ВТЭО, не только при тяжелой форме
заболевания.
Фармакологическая терапия ограничена лекарственными препаратами с
доказанной безопасностью в период беременности и лактации
Настоящие рекомендации основаны на ограниченном числе исследований
Вакцинация
рекомендуется на прегравидарном этапе и во время
беременности
Narang K. et al. SARS-CoV-2 Infection and COVID-19 During Pregnancy: A Multidisciplinary Review Mayo Clin Proc. 2020
















































 Медицина
Медицина








