Похожие презентации:
Хронический гепатит
1.
Бюджетное учреждение высшего образованияХанты-Мансийского автономного округа — Югры
Ханты-Мансийская государственная медицинская академия
Факультет среднего медицинского профессионального образования
Методическое объединение дисциплин лечебно-диагностического профиля
Лечение хронических гепатитов, цирроза
печени
2.
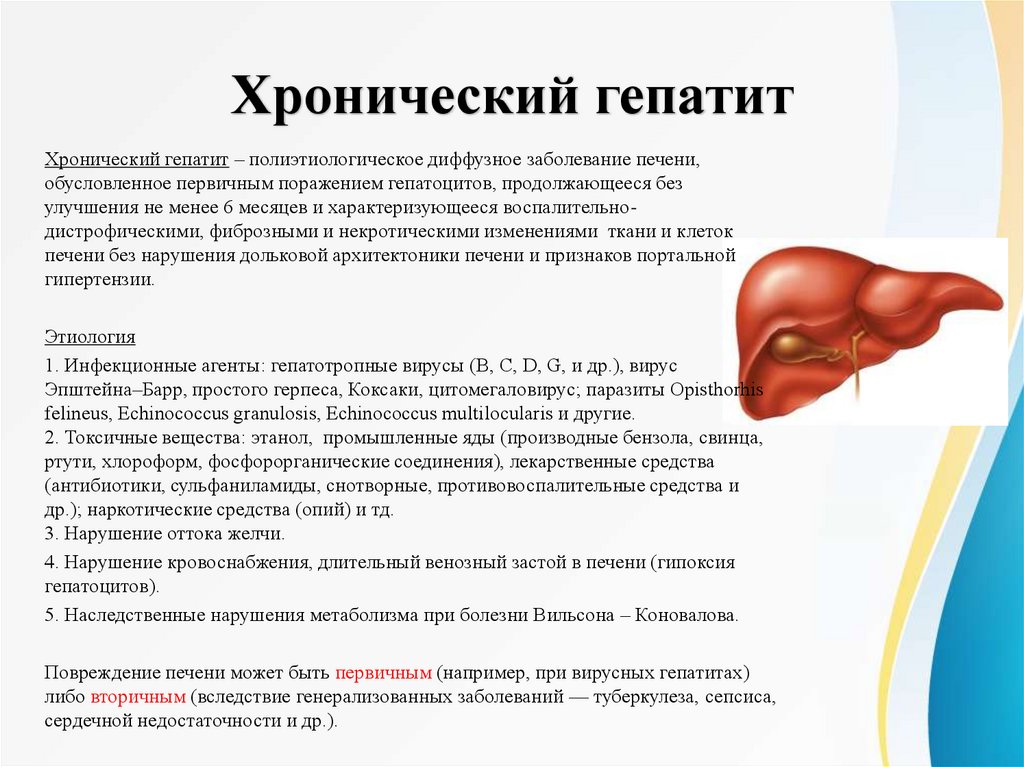
Хронический гепатитХронический гепатит – полиэтиологическое диффузное заболевание печени,
обусловленное первичным поражением гепатоцитов, продолжающееся без
улучшения не менее 6 месяцев и характеризующееся воспалительнодистрофическими, фиброзными и некротическими изменениями ткани и клеток
печени без нарушения дольковой архитектоники печени и признаков портальной
гипертензии.
Этиология
1. Инфекционные агенты: гепатотропные вирусы (В, С, D, G, и др.), вирус
Эпштейна–Барр, простого герпеса, Коксаки, цитомегаловирус; паразиты Opisthorhis
felineus, Echinococcus granulosis, Echinococcus multilocularis и другие.
2. Токсичные вещества: этанол, промышленные яды (производные бензола, свинца,
ртути, хлороформ, фосфорорганические соединения), лекарственные средства
(антибиотики, сульфаниламиды, снотворные, противовоспалительные средства и
др.); наркотические средства (опий) и тд.
3. Нарушение оттока желчи.
4. Нарушение кровоснабжения, длительный венозный застой в печени (гипоксия
гепатоцитов).
5. Наследственные нарушения метаболизма при болезни Вильсона – Коновалова.
Повреждение печени может быть первичным (например, при вирусных гепатитах)
либо вторичным (вследствие генерализованных заболеваний — туберкулеза, сепсиса,
сердечной недостаточности и др.).
3.
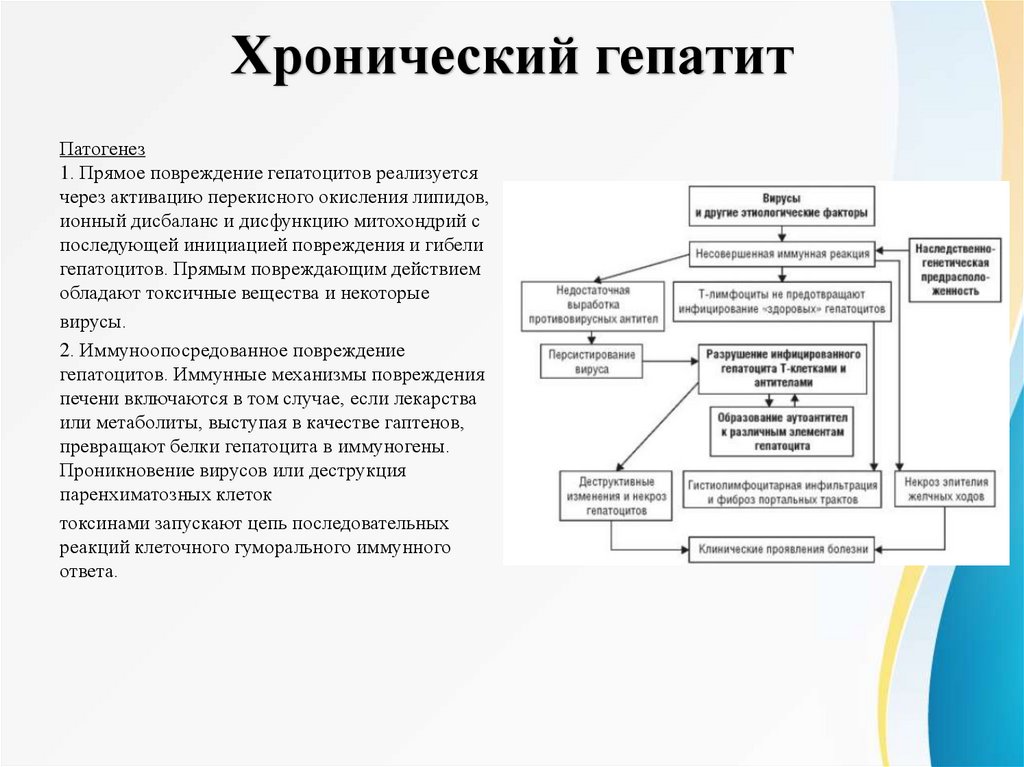
Хронический гепатитПатогенез
1. Прямое повреждение гепатоцитов реализуется
через активацию перекисного окисления липидов,
ионный дисбаланс и дисфункцию митохондрий с
последующей инициацией повреждения и гибели
гепатоцитов. Прямым повреждающим действием
обладают токсичные вещества и некоторые
вирусы.
2. Иммуноопосредованное повреждение
гепатоцитов. Иммунные механизмы повреждения
печени включаются в том случае, если лекарства
или метаболиты, выступая в качестве гаптенов,
превращают белки гепатоцита в иммуногены.
Проникновение вирусов или деструкция
паренхиматозных клеток
токсинами запускают цепь последовательных
реакций клеточного гуморального иммунного
ответа.
4.
Хронический гепатитКлассификация МКБ-10
К71.9 Токсическое поражение печени неуточненной этиологии
K73.9 Хронический гепатит неуточненный
K70.1 Хронический гепатит алкогольный
K71.3 Хронический гепатит лекарственный
K75.3 Хронический гепатит гранулематозный
K75.2 Хронический гепатит реактивный неспецифический
К18.0 Хронический вирусный гепатит В
К18.2 Хронический вирусный гепатит С
К73.0 Хронический персистирующий гепатит, не классифицированный
в других рубриках
К73.1 Хронический лобулярный гепатит, не классифицированный
в других рубриках
К73.2 Хронический активный гепатит, не классифицированный
в других рубриках
К73.8 Другие хронические гепатиты, не классифицированные
в других рубриках
К75.4 Аутоиммунный гепатит
К76.0 Неалкогольная жировая болезнь печени
5.
Хронический гепатитКлассификация
1. По этиологии:
– вирусный гепатит (хронический вирусный гепатит В, С, D, хронический вирусный гепатит
неопределенный (F, G, и др.);
– АИГ;
– хронический медикаментозный гепатит;
– алкогольный гепатит;
– токсический гепатит;
– криптогенный (идиопатический) хронический гепатит.
2. Морфологически:
– ХАГ (агрессивный) с различной степенью активности (с умеренной активностью; с резко выраженной
активностью; некротизирующая форма; с внутрипеченочным холестазом);
– хронический лобулярный гепатит;
– хронический персистирующий гепатит.
3. По фазе течения:
– обострение;
– ремиссия.
6.
Хронический гепатитКлинические синдромы
Астеновегегативный синдром: слабость, подавленное настроение,
раздражительность, бессонница, снижение работоспособности,
встречается у всех пациентов с ХГ.
Диспептический синдром: 1) желудочная диспепсия: плохой аппетит,
горечь во рту, тяжесть в эпигастрии, отрыжка, плохая переносимость
жирной пищи, тошнота, иногда рвота; 2) кишечная диспепсия:
упорное вздутие живота, поносы, запоры.
Болевой синдром: чувство тяжести, давления и ноющая боль в правом
подреберье обусловлены воспалительным поражением капсулы
печени (перигепатит). Обычно при хроническом гепатите боли в
правом подреберье не выраженные или отсутствуют. Интенсивная
боль в правом подреберье (вызывается острым растяжением капсулы
печени) возможна при остром гепатите.
Желтуха: окрашивание в желтый цвет кожного покрова, склер и
слизистых оболочек.
Слабо выраженная желтуха (иктеричность) может быть обнаружена
при уровне билирубинемии более 35 мкмоль/л, умеренно выраженная
– 86-170 мкмоль/л, яркая – более 170 мкмоль/л.
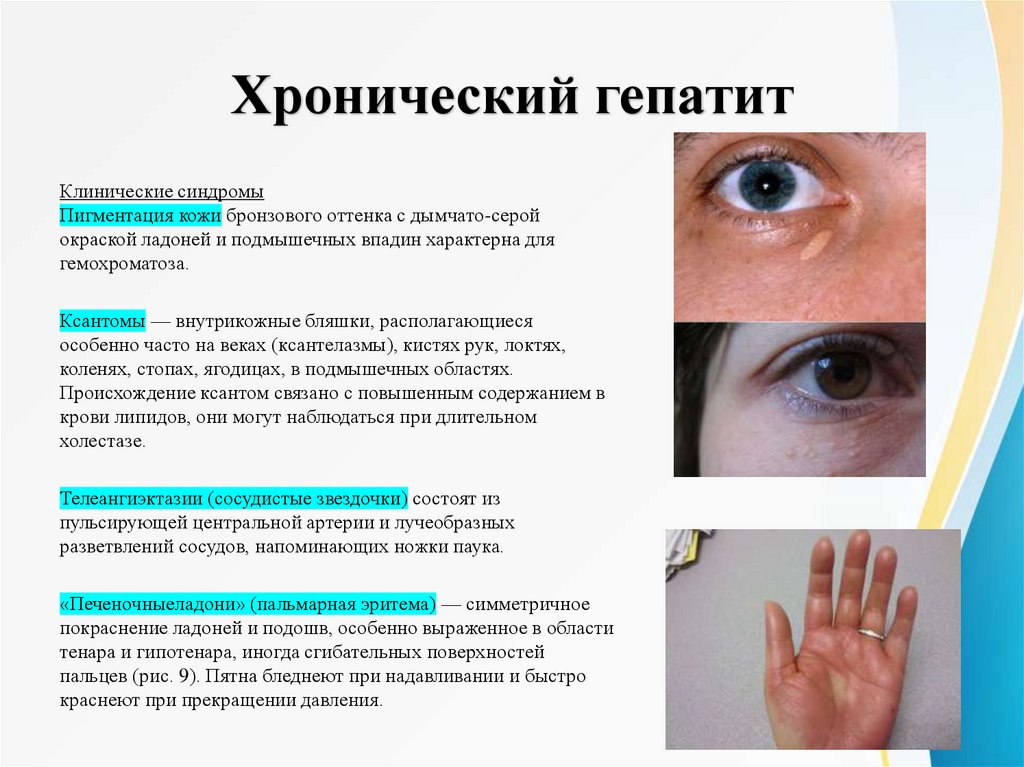
7.
Хронический гепатитКлинические синдромы
Пигментация кожи бронзового оттенка с дымчато-серой
окраской ладоней и подмышечных впадин характерна для
гемохроматоза.
Ксантомы — внутрикожные бляшки, располагающиеся
особенно часто на веках (ксантелазмы), кистях рук, локтях,
коленях, стопах, ягодицах, в подмышечных областях.
Происхождение ксантом связано с повышенным содержанием в
крови липидов, они могут наблюдаться при длительном
холестазе.
Телеангиэктазии (сосудистые звездочки) состоят из
пульсирующей центральной артерии и лучеобразных
разветвлений сосудов, напоминающих ножки паука.
«Печеночныеладони» (пальмарная эритема) — симметричное
покраснение ладоней и подошв, особенно выраженное в области
тенара и гипотенара, иногда сгибательных поверхностей
пальцев (рис. 9). Пятна бледнеют при надавливании и быстро
краснеют при прекращении давления.
8.
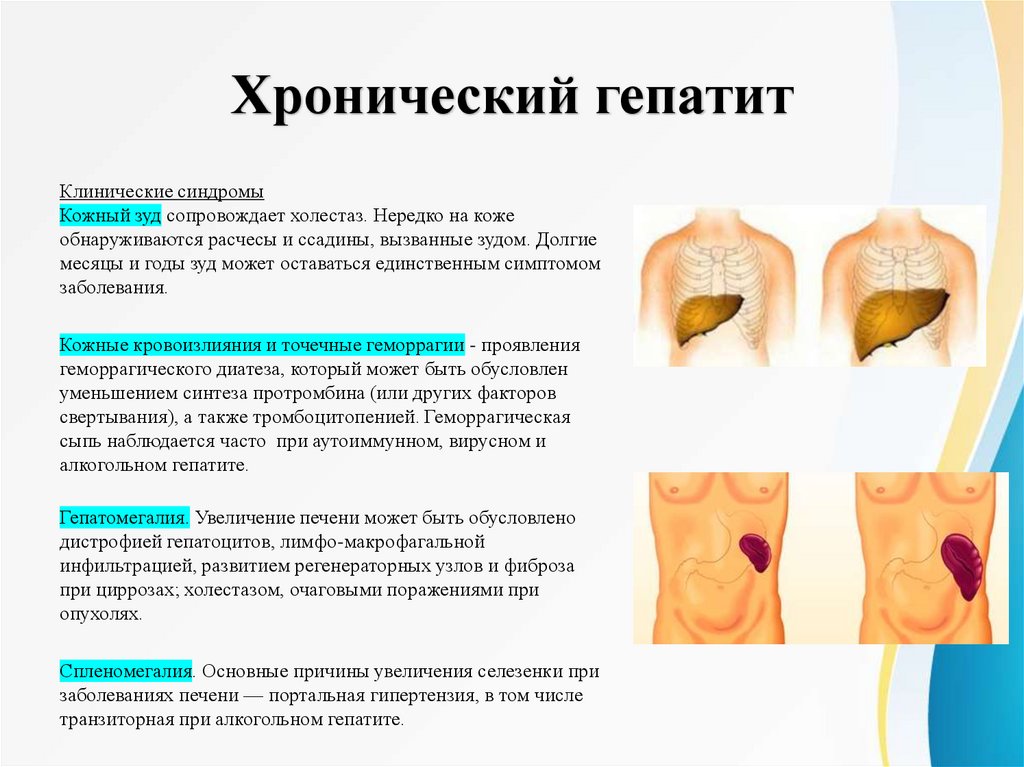
Хронический гепатитКлинические синдромы
Кожный зуд сопровождает холестаз. Нередко на коже
обнаруживаются расчесы и ссадины, вызванные зудом. Долгие
месяцы и годы зуд может оставаться единственным симптомом
заболевания.
Кожные кровоизлияния и точечные геморрагии - проявления
геморрагического диатеза, который может быть обусловлен
уменьшением синтеза протромбина (или других факторов
свертывания), а также тромбоцитопенией. Геморрагическая
сыпь наблюдается часто при аутоиммунном, вирусном и
алкогольном гепатите.
Гепатомегалия. Увеличение печени может быть обусловлено
дистрофией гепатоцитов, лимфо-макрофагальной
инфильтрацией, развитием регенераторных узлов и фиброза
при циррозах; холестазом, очаговыми поражениями при
опухолях.
Спленомегалия. Основные причины увеличения селезенки при
заболеваниях печени — портальная гипертензия, в том числе
транзиторная при алкогольном гепатите.
9.
Хронический гепатитЛабораторные синдромы
10.
Хронический гепатитДиагностика
Лабораторная
- цитопении: ритроциты, лейкоциты, тромбоциты
- синдром перегрузки железом (сыв. железо, ферритин, % насыщения трансферрина)
- синдром шунтирования печени (аммиак)
- биопсия печени
Инструментальная
- УЗИ ОБП (гепато- и/или спленомегали, портальная гипертензия),
- Непрямая эластография печени имеет большее клиническое значение, чем сывороточные биомаркеры
фиброза печени. Значение <5-6 кПа часто указывает на отсутствие или минимальную степень фиброза
печени, >12-14 кПа - на цирроз печени.
- МСКТ
- МРТ
11.
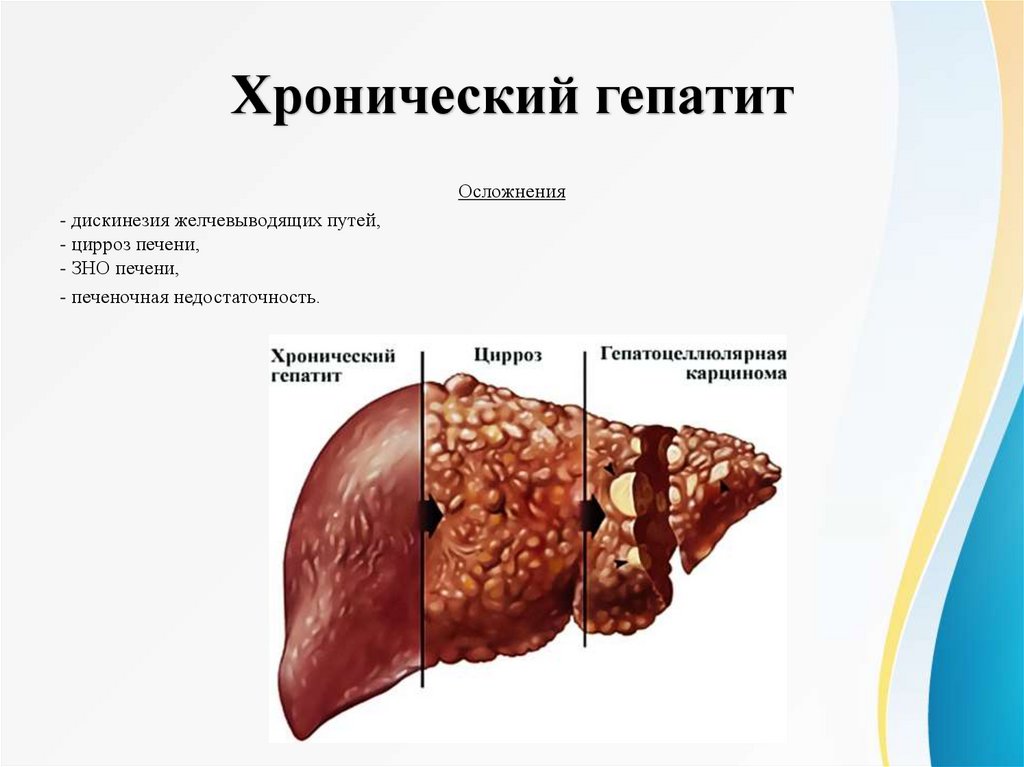
Хронический гепатитОсложнения
- дискинезия желчевыводящих путей,
- цирроз печени,
- ЗНО печени,
- печеночная недостаточность.
12.
Хронический гепатитЛечение
Цели лечения:
- устранение этиологического фактора;
- ликвидация или снижение воспалительной активности;
- замедление процессов прогрессирования фиброгенеза;
- предотвращение осложнений (ПГ, ПКН, ГЦК);
- снижение смертности.
Немедикаментозное лечение
- Диета №5.
- Отмена алкоголя, гепатотоксичных препаратов и средств.
- Ограничение физических и психоэмоциональных нагрузок.
- Коррекция метаболических нарушений (ожирения, ДЛП, СД, СПЖ).
13.
Хронический гепатитЛечение
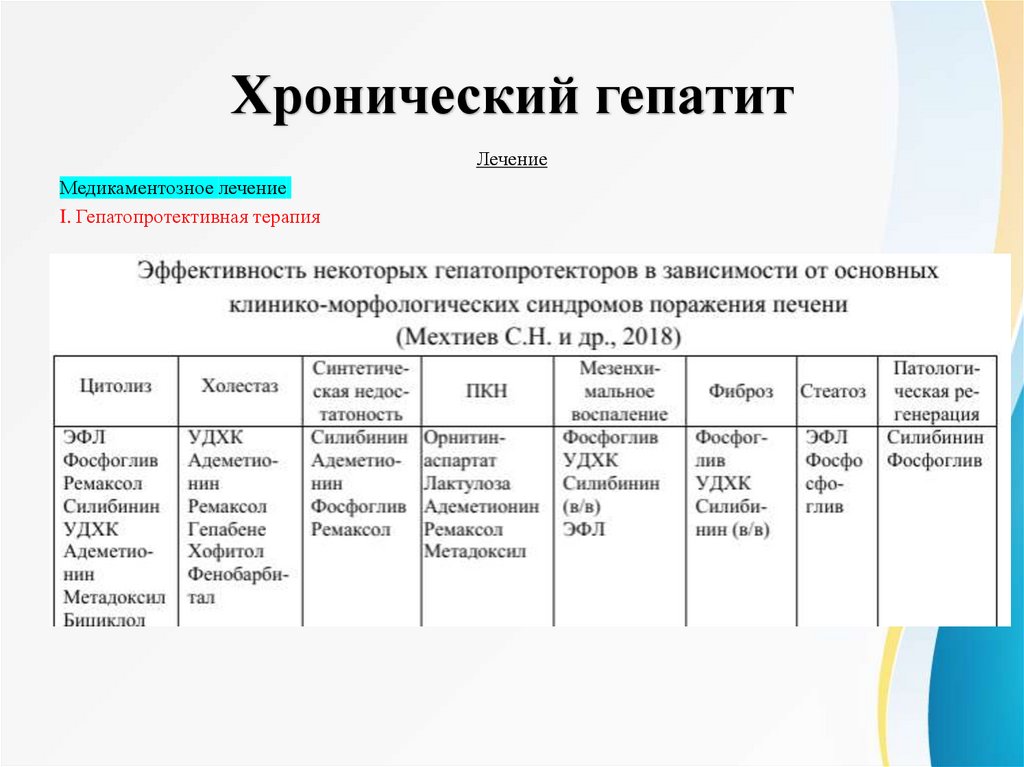
Медикаментозное лечение
I. Гепатопротективная терапия – проводится до установления этиологического фактора, с учетом
ведущих клинико-лабораторных синдромов. Имеет свои особенности при определенных формах ХГ.
- Препараты, содержащие извлечения из расторопши (Легалон, Силимар, Карсил, Гепабене).
- Препараты, содержащие извлечения из солодки – глицирризиновую кислоту (Фосфоглив).
- Препараты, содержащие извлечения из других растений (Экстракт листьев артишока (хофитол), Лив и
др.).
- Препараты животного происхождения (Гепатосан, Прогепар).
- Препараты, содержащие эссенциальные фосфолипиды (ЭФЛ) (Эссенциале Н, Эссливер, Резалют Про,
Фосфоглив).
- Препараты с прямым детоксицирующим действием (Орнитин-аспартат, Глутамин-аргинин).
- Препараты с непрямым детоксицирующим действием уменьшают образование эндогенных токсинов
(Лактулоза, Лактитол), активируют образование метаболитов, оказывающих детоксицирующее действие
(Адеметионин, Ремаксол) или ускоряют метаболизм токсикантов (Метадоксин, Фенобарбитал).
- Препараты желчных кислот (Урсодезоксихолевая кислота (УДХК), Обетихолевая кислота).
- Препараты разных групп, антиоксиданты (Тиоктовая (альфа-липоевая) кислота, Янтарная кислота
(Реамберин, Ремаксол), Тиотриазолин, Бициклол).
14.
Хронический гепатитЛечение
Медикаментозное лечение
I. Гепатопротективная терапия
15.
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
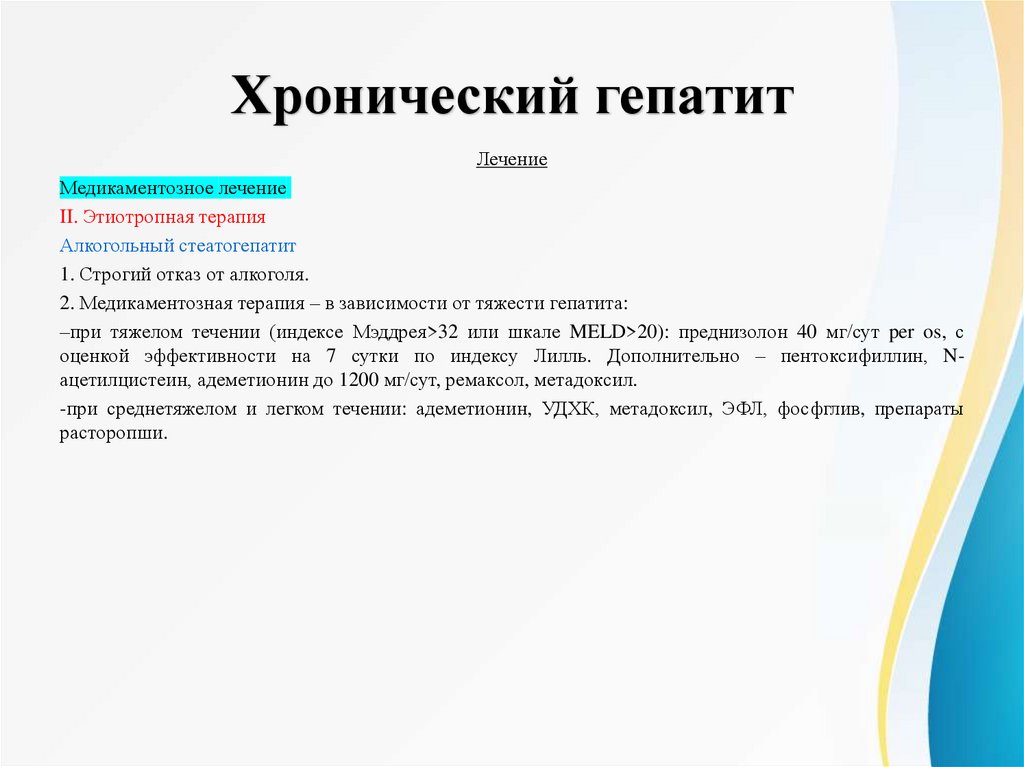
Алкогольный стеатогепатит
1. Строгий отказ от алкоголя.
2. Медикаментозная терапия – в зависимости от тяжести гепатита:
–при тяжелом течении (индексе Мэддрея>32 или шкале MELD>20): преднизолон 40 мг/сут per os, с
оценкой эффективности на 7 сутки по индексу Лилль. Дополнительно – пентоксифиллин, Nацетилцистеин, адеметионин до 1200 мг/сут, ремаксол, метадоксил.
-при среднетяжелом и легком течении: адеметионин, УДХК, метадоксил, ЭФЛ, фосфглив, препараты
расторопши.
16.
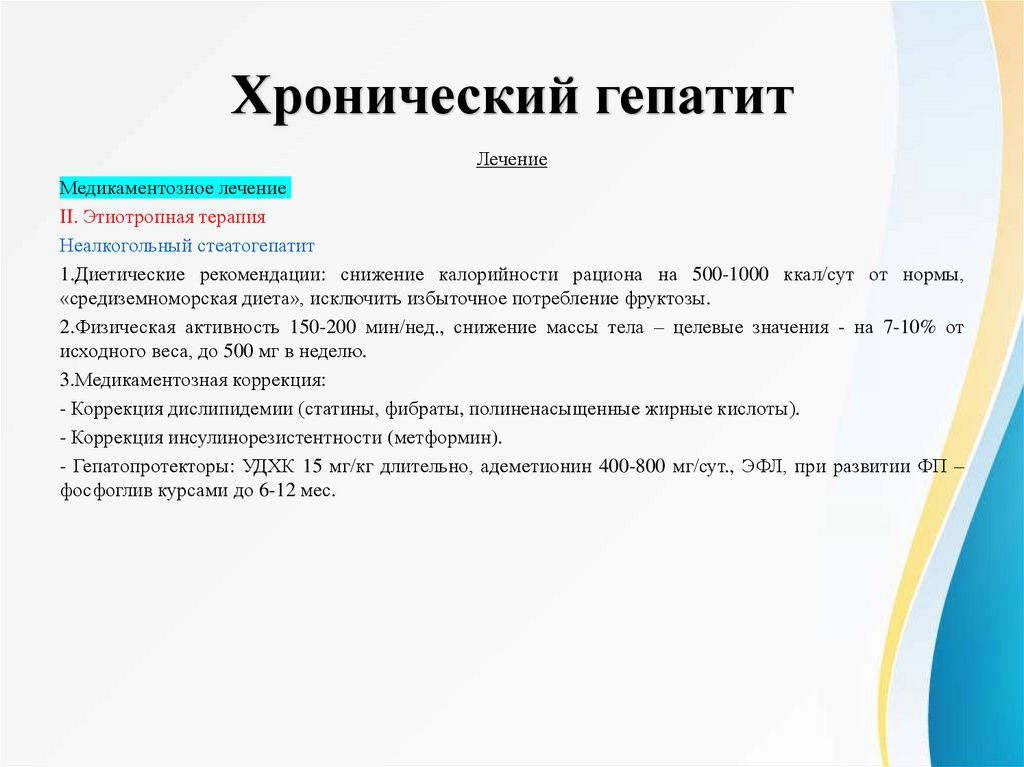
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
Неалкогольный стеатогепатит
1.Диетические рекомендации: снижение калорийности рациона на 500-1000 ккал/сут от нормы,
«средиземноморская диета», исключить избыточное потребление фруктозы.
2.Физическая активность 150-200 мин/нед., снижение массы тела – целевые значения - на 7-10% от
исходного веса, до 500 мг в неделю.
3.Медикаментозная коррекция:
- Коррекция дислипидемии (статины, фибраты, полиненасыщенные жирные кислоты).
- Коррекция инсулинорезистентности (метформин).
- Гепатопротекторы: УДХК 15 мг/кг длительно, адеметионин 400-800 мг/сут., ЭФЛ, при развитии ФП –
фосфоглив курсами до 6-12 мес.
17.
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
ХГВ
1. Диета №5.
2. Вакцинация от гепатита А.
3. Медикаментозная терапия.
Показания к специфической противовирусной терапии.
-Уровень вирусной нагрузки >2000 МЕ/мл (при наличии компенсированного ЦП– независимо от уровня
вирусной нагрузки).
- Наличие ФП: F2 и выше.
- Согласие пациента на проведение противовирусной терапии.
- Отрицательный тест на беременность.
- Отсутствие аллергической реакции в анамнезе на введение противовирусных препаратов.
Противовирусная терапия – 2 стратегии.
- терапия пегилированным интерфероном (ИФН) в течение 12 мес. (эффективна при генотипе А и В).
- длительное (пожизненное) лечение аналогами нуклеозидов (тенофавир, энтекавир).
При ко-инфекции гепатитом Д единственным методом лечения с доказанной эффективностью является
длительная ИНФ-терапия; может быть использован булевертид (мирклудекс).
Препараты интерферона противопоказаны при декомпенсированном ЦП.
18.
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
ХГС
1. Диета №5.
2. Вакцинация от гепатита А, В.
3. Медикаментозная терапия.
Показания к специфической противовирусной терапии.
- Рекомендуется всем пациентам, независимо от вирусной нагрузки и стадии при ФП (в том числе при
ЦП класса А). При декомпенсированном ЦП класса В и С требуется предварительная коррекция ПГ и
ПКН.
Противовирусная терапия: ИФН, ингибиторы протеазы NS3/4A (симепревир, нарлапревир, асупренавир),
NS5A комплекса (даклатасвир), ингибиторы РНК-полимеразы (софосбувир), NS5B-полимеразы
(велпатасвир), комбинированный препарат (дасабувир, омбитасвир, паритапревир, ритонавир –
ВикейраПак), рибавирин, ритонавир.
Подбор схемы терапии определяется генотипом вируса гепатита С.
19.
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
АИГ
1. Первая линия терапии – преднизолон (0,5-1,0 мг/кг массы тела) в виде монотерапии или с
азатиоприном (1-2 мг/кг массы тела), с постепенным снижением дозы преднизолона в течение 3 мес до
поддерживающих доз 2,5-10 мг в сутки.
Лечение должно продолжаться минимум 3 года и в течение не менее 24 мес после полной нормализации
активности аминотрансфераз сыворотки и уровня IgG (биохимическая ремиссия).
2. Альтернативные препараты: будесонид, циклоспорин А, такролимус в качестве индукционной
терапии, микофенолата циклофосфамид в качестве поддерживающей терапии.
3. Гепатопротекторы: УДХК.
4. На фоне приема преднизолона – ингибиторы протонной помпы, препаратов кальция, витамина Д.
20.
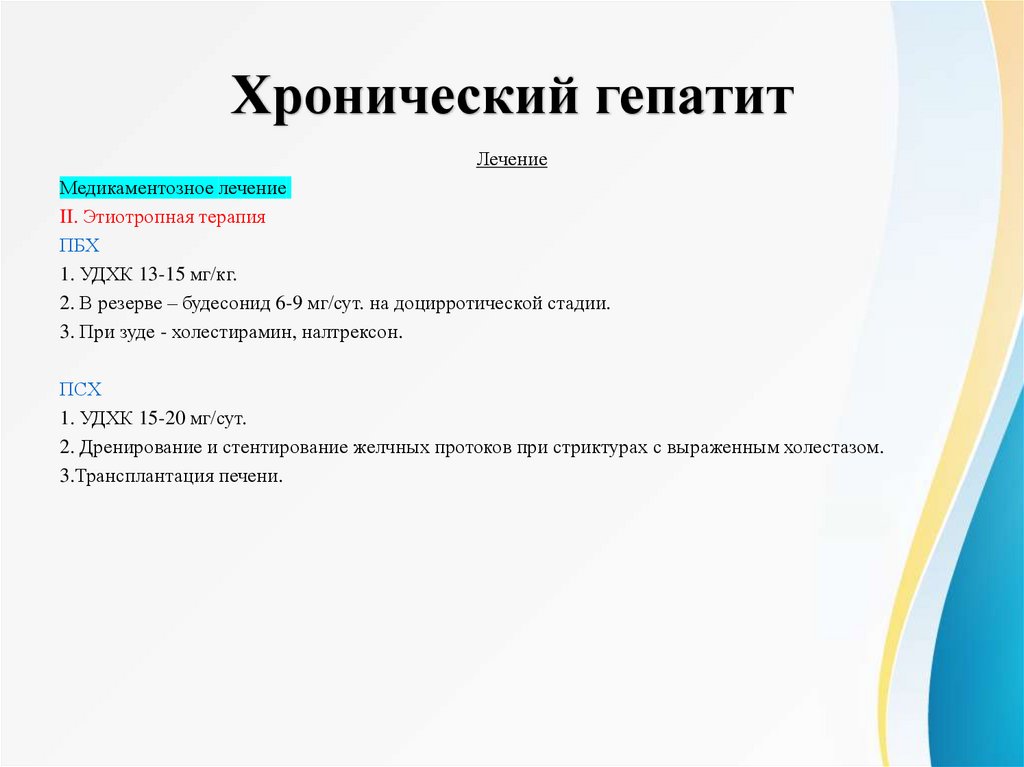
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
ПБХ
1. УДХК 13-15 мг/кг.
2. В резерве – будесонид 6-9 мг/сут. на доцирротической стадии.
3. При зуде - холестирамин, налтрексон.
ПСХ
1. УДХК 15-20 мг/сут.
2. Дренирование и стентирование желчных протоков при стриктурах с выраженным холестазом.
3.Трансплантация печени.
21.
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
ЛПП
1. Отмена лекарственного препарата, вызвавшего ЛПП.
2. Применение антидотов:
- N-ацетил-L-цистеин - при токсическом действии парацетамола;
- L-карнитин - при токсическом действии вальпроатов;
- Холестирамин - при токсическом действии лефлуномида;
- при АИГ-подобном фенотипе ЛПП - прием преднизолона.
3. В остальных случаях - гепатопротекторы: адеметионин, бициклол, УДХК, ремаксол, ЭФЛ.
22.
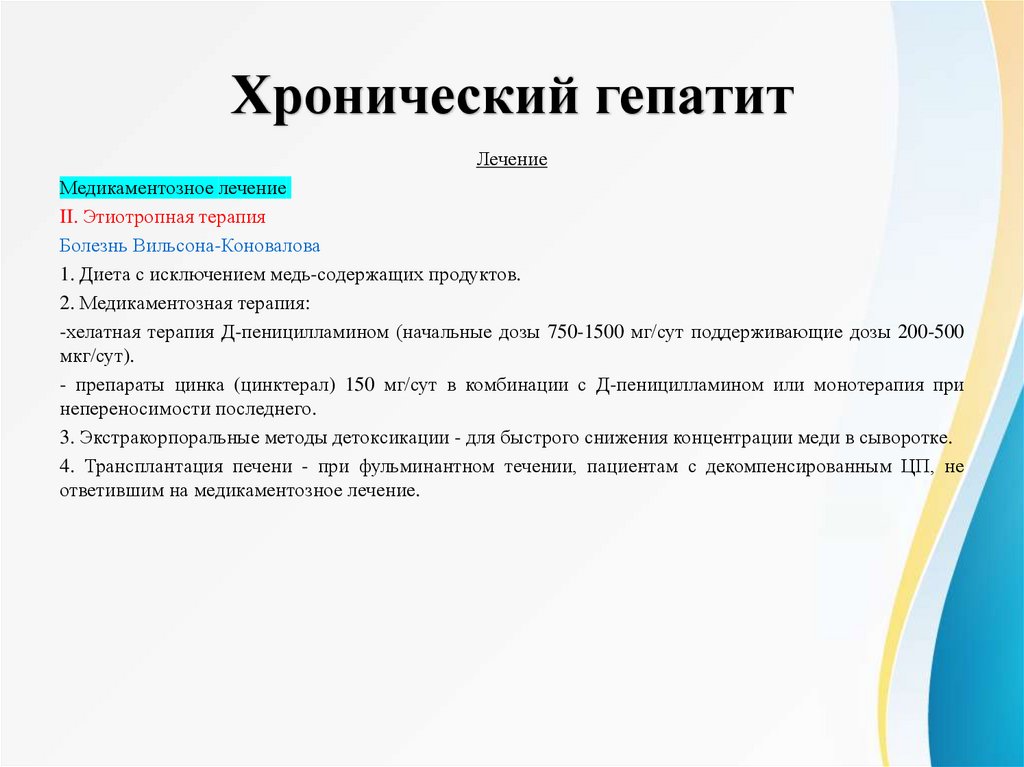
Хронический гепатитЛечение
Медикаментозное лечение
II. Этиотропная терапия
Болезнь Вильсона-Коновалова
1. Диета с исключением медь-содержащих продуктов.
2. Медикаментозная терапия:
-хелатная терапия Д-пеницилламином (начальные дозы 750-1500 мг/сут поддерживающие дозы 200-500
мкг/сут).
- препараты цинка (цинктерал) 150 мг/сут в комбинации с Д-пеницилламином или монотерапия при
непереносимости последнего.
3. Экстракорпоральные методы детоксикации - для быстрого снижения концентрации меди в сыворотке.
4. Трансплантация печени - при фульминантном течении, пациентам с декомпенсированным ЦП, не
ответившим на медикаментозное лечение.
23.
Хронический гепатитЛечение
Медикаментозное лечение
III. Антифибротическая терапия – является отдельным показанием терапии ХГ. Основные направления
терапии ФП:
- этиопатогенетическая терапия ХГ;
- уменьшение активности воспалительного процесса в печени (антиоксиданты: препараты янтарной
кислоты, витамины Е, С, адеметионин);
- «торможение активации» клеток Ито (УДХК, силимирин, фосфоглив – комбинация глицирризиновой
кислоты и ЭФЛ);
- снижение концентрации TNF-α (пентоксифиллин, глицирризиновая кислота, бигуаниды);
- ингибиторы апоптоза гепатоцитов (УДХК);
24.
Хронический гепатитЛечение
Медикаментозное лечение
IV. Терапия ПГ
Для коррекции ПГ используются: b-блокаторы (пропранолол, карведилол), блокаторы
ангиотензинпревращающего фермента (лизиноприл), антагонисты рецепторов ангиотензина II
(эпросартан), антагонисты альдостерона (верошпирон).
V. Дезинтоксикационная терапия – проводится при выраженных синдромах цитолиза, холестаза, ПКН
(препараты янтарной кислоты - ремаксол, реамберин; реополиглюкин, поляризующий раствор, раствор
Рингера, раствор глюкозы 5% с витамином С; энтеросорбенты).
VI. Улучшение процессов пищеварения и моторики, коррекция дисбактериоза (ферменты – креон;
селективные спазмолитики - мебеверин; антациды - фосфалюгель; секретолитики –рабепразол; лечение
дисбактериоза –рифаксимин, энтерофурил, пре- и пробиотики – лактулоза, энтерол).
25.
Цирроз печениЦирроз печени (ЦП) – это диффузный процесс, характеризующийся фиброзом и трансформацией
нормальной структуры печени с образованием узлов. ЦП представляет собой финальную стадию
большинства хронических диффузных заболеваний печени.
Этиология: вирусные гепатиты (В, С, D), алкоголь, метаболические нарушения (неалкогольный
стеатогеатит, наследственный гемохроматоз, болезнь Вильсона, недостаточность α1-антитрипсина,
муковисцидоз, галактоземия, гликогенозы, наследственная тирозинемия, наследственная
непереносимость фруктозы, наследственная геморрагическая телеангиоэктазия, абеталипопротеинемия,
порфирия), заболевания желчных (внепеченочная обструкция желчных путей, внутрипеченочная
обструкция желчных путей: первичный билиарный холангит, первичный склерозирующий холангит,
холангиопатия у детей), нарушение венозного оттока из печени: синдром Бадда-Киари,
веноокклюзионная болезнь, тяжелая правожелудочковая недостаточность, лекарства, токсины, химикаты,
обладающие гепатотоксическим эффектом, имунные нарушения: аутоиммунный гепатит, болезнь
«трансплантант против хозяина», другие редкие причины: сифилис, шистосоматоз, саркоидоз,
гипервитаминоз А, криптогенный ЦП.
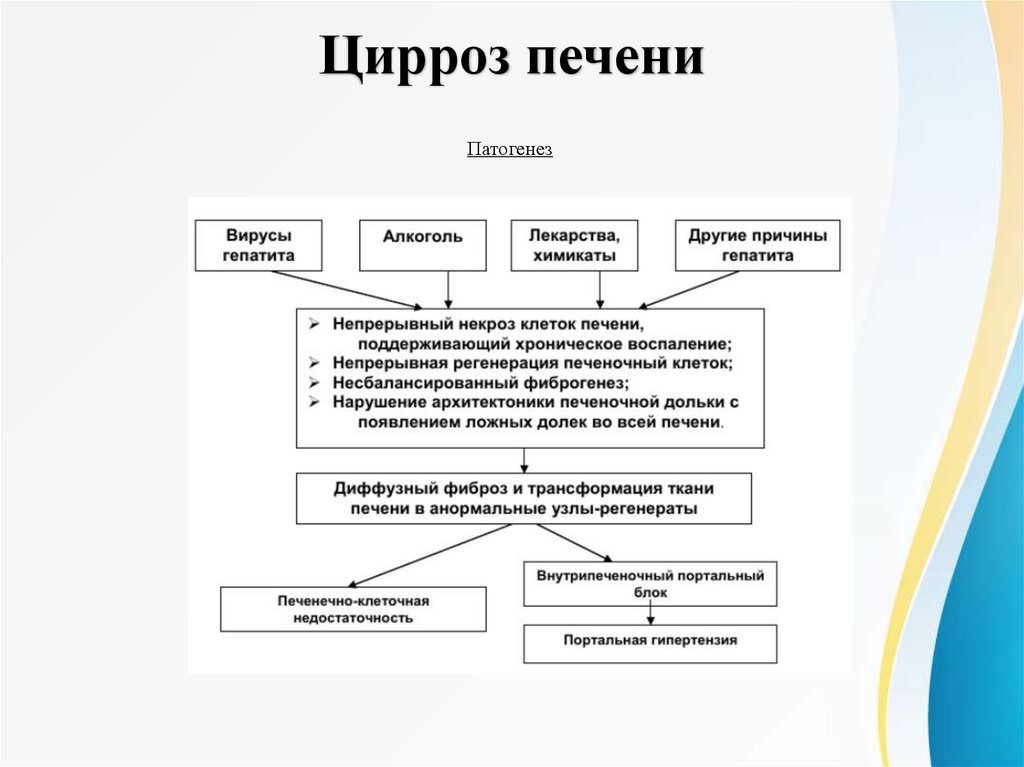
26.
Цирроз печениПатогенез
27.
Цирроз печениКлассификация МКБ-10
K70.3 - алкогольный цирроз печени
K71.7 - токсическое поражение печени с фиброзом и циррозом печени
Фиброз и цирроз печени (K74)
K74.0 Фиброз печени
K74.1 Склероз печени
K74.2 Фиброз печени в сочетании со склерозом печени
K74.3 Первичный билиарный цирроз
K74.4 Вторичный билиарный цирроз
K74.5 Билиарный цирроз неуточненный
K74.6 Другой и неуточненный цирроз печени
К76.6 Портальная гипертензия
Осложнения цирроза печени
К72 Печёночная недостаточность, не классифицированная в других рубриках (в т.ч. печёночная
энцефалопатия/кома)
К76.7 Гепаторенальный синдром
28.
Цирроз печениМорфологическая классификация
29.
Цирроз печени30.
Цирроз печениКлиника
1. Общие симптомы — слабость, пониженная трудоспособность, неприятные ощущения в животе,
диспептические расстройства, повышение температуры тела, боли в суставах. Часто отмечается
метеоризм, боль и чувство тяжести в верхней половине живота, похудание, астенизация.
2. Болевой синдром — как правило связан с дискинезией желчевыводящих путей или с некротическими
изменениями в печени, особенно подкапсульными.
3. Синдром желтухи — обусловлен либо механическим нарушением оттока желчи вследствие
внутрипеченочного холестаза, либо некротическими изменениями и всасыванием связанного
билирубина в кровь.
4. Синдром гепатомегалии.
5. Синдром портальной гипертензии — обусловлен повышением давления в системе воротной вены. Он
проявляется варикозным расширением вен в пищеводе, прямой кишке и на передней брюшной стенке,
асцитом и спленомегалией.
6. Спленомегалия — может сопровождаться гиперспленизмом (лейкопения, тромбоцитопения и в
тяжелых случаях — анемия).
7. Синдром портосистемной энцефалопатии.
8. Гепатопанкреатический синдром — снижение функции поджелудочной железы, приводящее к
нарушению нормального пищеварения.
31.
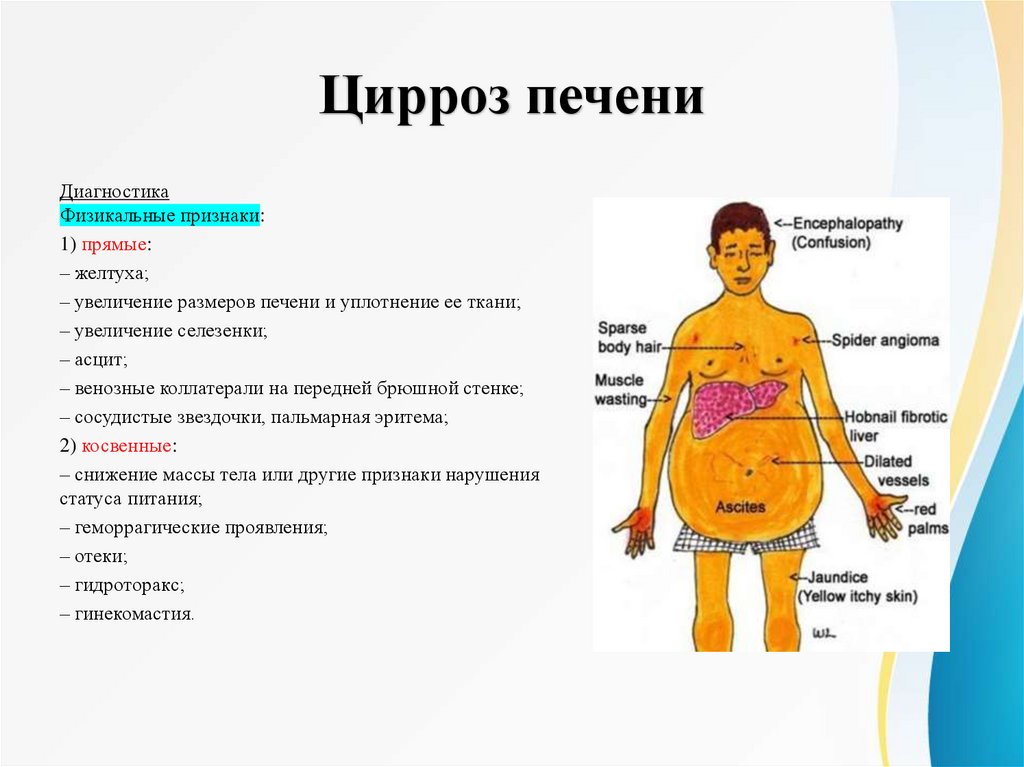
Цирроз печениДиагностика
Физикальные признаки:
1) прямые:
– желтуха;
– увеличение размеров печени и уплотнение ее ткани;
– увеличение селезенки;
– асцит;
– венозные коллатерали на передней брюшной стенке;
– сосудистые звездочки, пальмарная эритема;
2) косвенные:
– снижение массы тела или другие признаки нарушения
статуса питания;
– геморрагические проявления;
– отеки;
– гидроторакс;
– гинекомастия.
32.
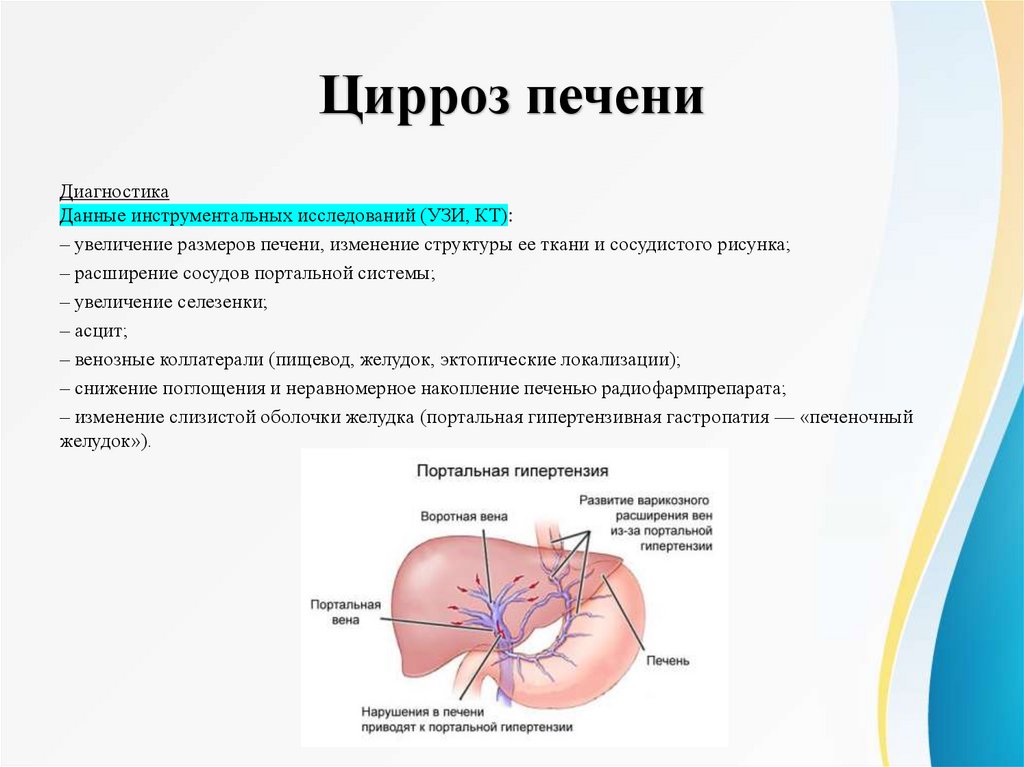
Цирроз печениДиагностика
Данные инструментальных исследований (УЗИ, КТ):
– увеличение размеров печени, изменение структуры ее ткани и сосудистого рисунка;
– расширение сосудов портальной системы;
– увеличение селезенки;
– асцит;
– венозные коллатерали (пищевод, желудок, эктопические локализации);
– снижение поглощения и неравномерное накопление печенью радиофармпрепарата;
– изменение слизистой оболочки желудка (портальная гипертензивная гастропатия — «печеночный
желудок»).
33.
Цирроз печениДиагностика
Лабораторные признаки цирроза печени:
1) прямые:
– повышение билирубина;
– повышение АСТ, АЛТ;
– повышение ЩФ, ГГТП;
– серологические маркеры вирусов гепатитов;
2) косвенные:
– снижение альбумина;
– ускорение СОЭ;
– анемия;
– снижение ПТИ.
34.
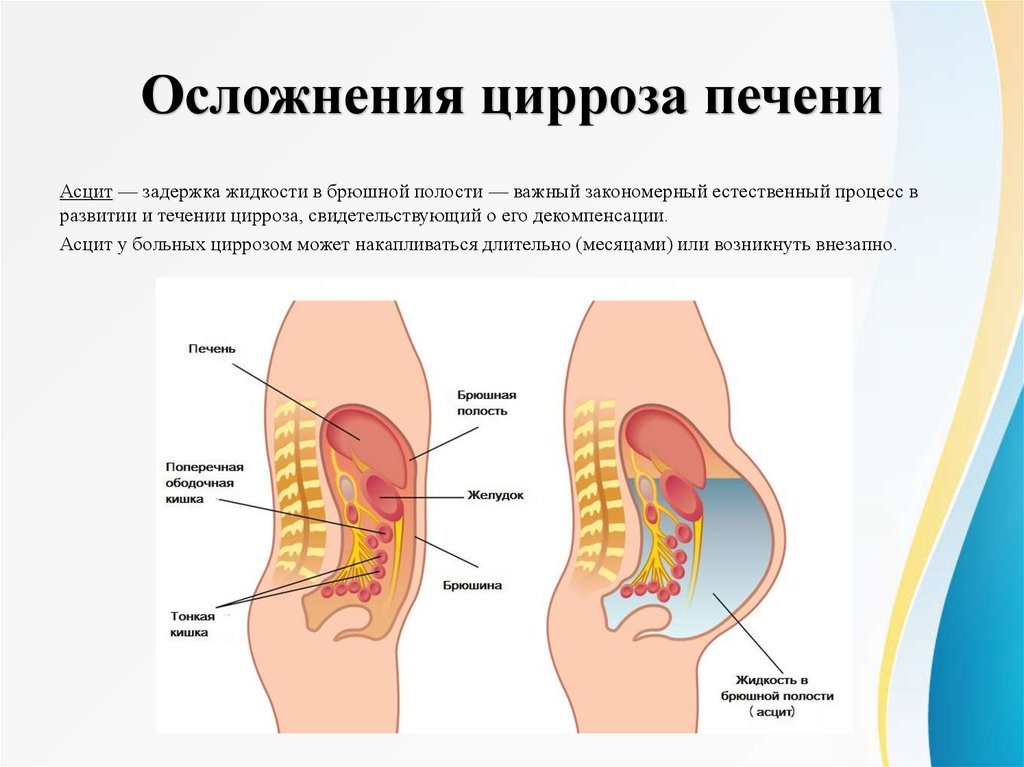
Осложнения цирроза печениАсцит — задержка жидкости в брюшной полости — важный закономерный естественный процесс в
развитии и течении цирроза, свидетельствующий о его декомпенсации.
Асцит у больных циррозом может накапливаться длительно (месяцами) или возникнуть внезапно.
35.
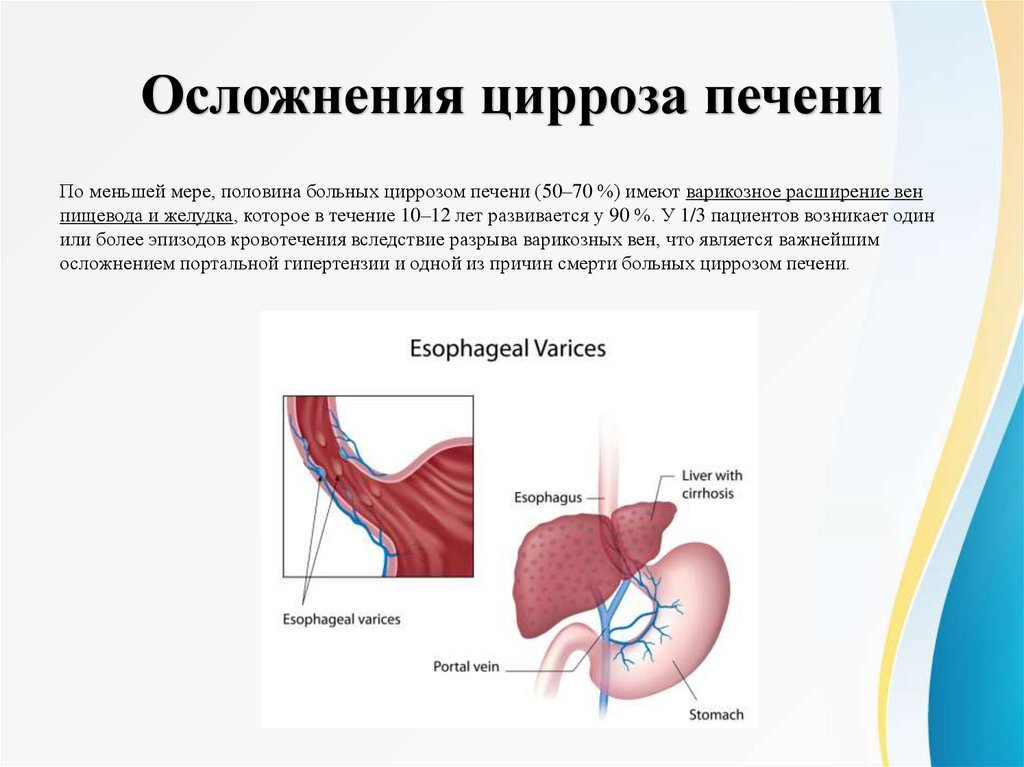
Осложнения цирроза печениПо меньшей мере, половина больных циррозом печени (50–70 %) имеют варикозное расширение вен
пищевода и желудка, которое в течение 10–12 лет развивается у 90 %. У 1/3 пациентов возникает один
или более эпизодов кровотечения вследствие разрыва варикозных вен, что является важнейшим
осложнением портальной гипертензии и одной из причин смерти больных циррозом печени.
36.
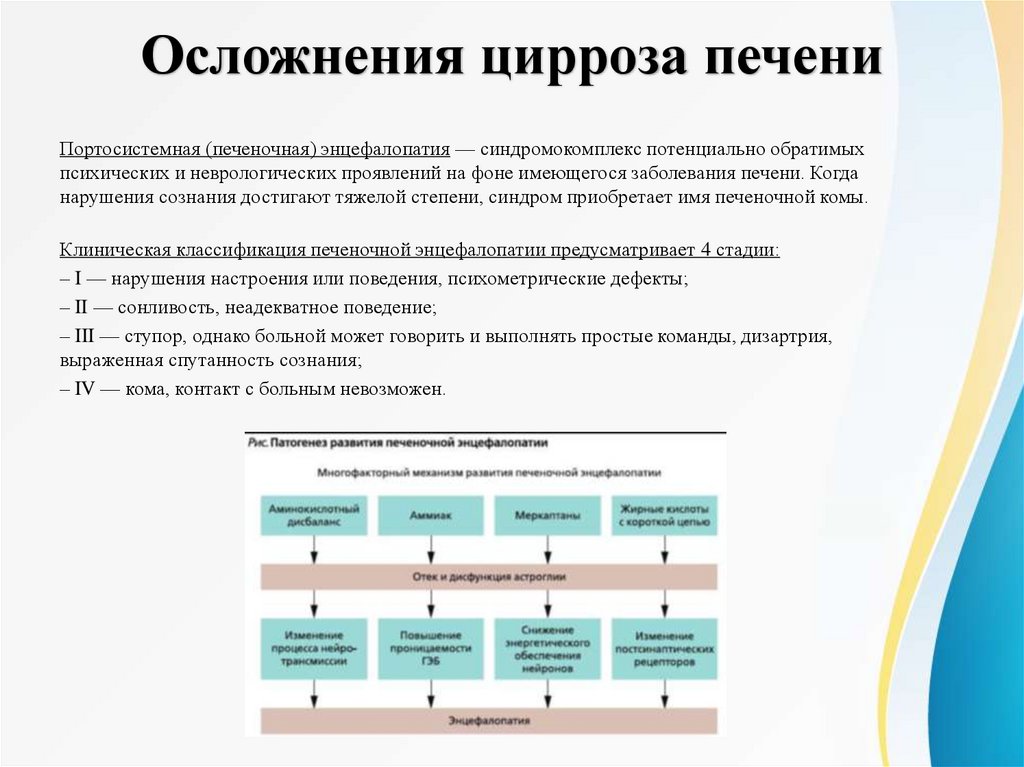
Осложнения цирроза печениПортосистемная (печеночная) энцефалопатия — синдромокомплекс потенциально обратимых
психических и неврологических проявлений на фоне имеющегося заболевания печени. Когда
нарушения сознания достигают тяжелой степени, синдром приобретает имя печеночной комы.
Клиническая классификация печеночной энцефалопатии предусматривает 4 стадии:
– I — нарушения настроения или поведения, психометрические дефекты;
– II — сонливость, неадекватное поведение;
– III — ступор, однако больной может говорить и выполнять простые команды, дизартрия,
выраженная спутанность сознания;
– IV — кома, контакт с больным невозможен.
37.
Осложнения цирроза печениБактериальные инфекции являются частым осложнением цирроза печени — наблюдаются у 30–50 %
больных, включая случаи поступления с инфекцией и развития ее в стационаре. В структуре
инфекционных осложнений наиболее частые — СБП (44,3 %), инфекции мочевыводящих путей (26,2 %),
пневмония (16,4 %), бактериальная эмпиема плевры на фоне гидроторакса (13 %), бактериемия (4,9 %);
редкие — инфекционный эндокардит, менингит, легочный и внелегочные формы туберкулеза, гнойный
холангит. Повышенная склонность к развитию бактериальных инфекций обусловлена снижением
специфической резистентности организма больных циррозом в связи с нарушением обезвреживающей,
белково-синтетической и иммунной систем печени.
Специфичным для цирроза является СБП. СБП является результатом инфицирования асцитической
жидкости во время эпизодов транзиторной бактериемии на фоне снижения иммунитета у больных
циррозом печени (дефицит комплемента, нарушение функции нейтрофилов и ретикулоэндотелиальной
системы). Основным резервуаром возбудителей является толстый кишечник — способствуют
инфицированию брюшины отек слизистой кишечника и повышение ее проницаемости, которые
развиваются в рамках портальной гипертензии.
38.
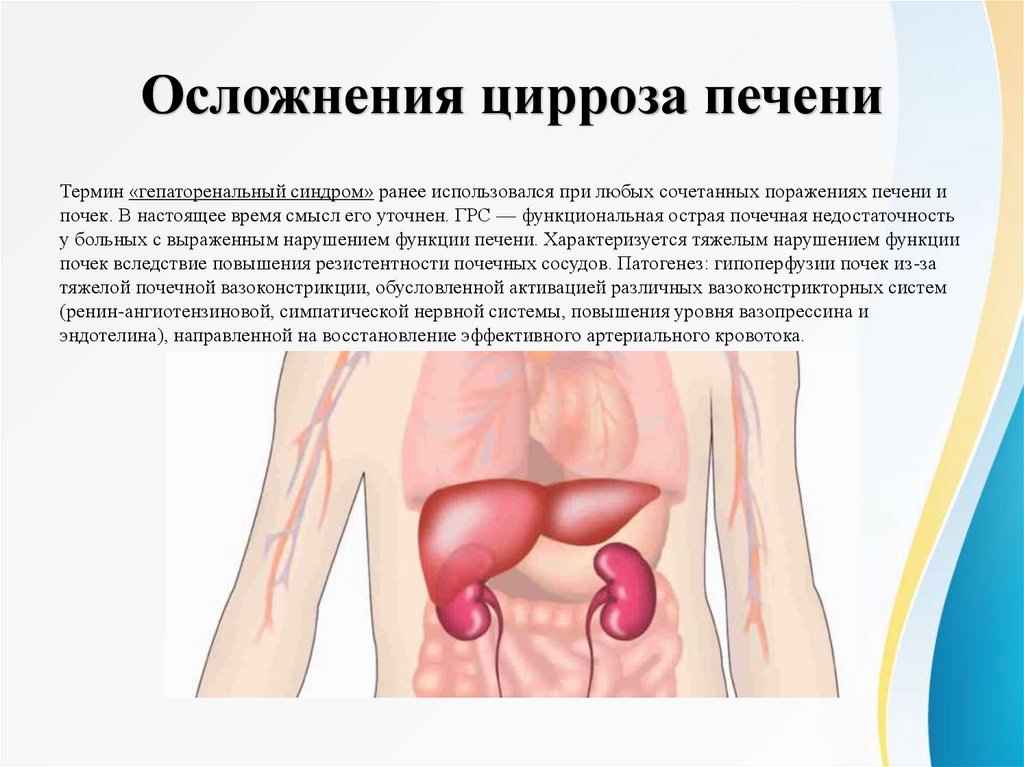
Осложнения цирроза печениТермин «гепаторенальный синдром» ранее использовался при любых сочетанных поражениях печени и
почек. В настоящее время смысл его уточнен. ГРС — функциональная острая почечная недостаточность
у больных с выраженным нарушением функции печени. Характеризуется тяжелым нарушением функции
почек вследствие повышения резистентности почечных сосудов. Патогенез: гипоперфузии почек из-за
тяжелой почечной вазоконстрикции, обусловленной активацией различных вазоконстрикторных систем
(ренин-ангиотензиновой, симпатической нервной системы, повышения уровня вазопрессина и
эндотелина), направленной на восстановление эффективного артериального кровотока.
39.
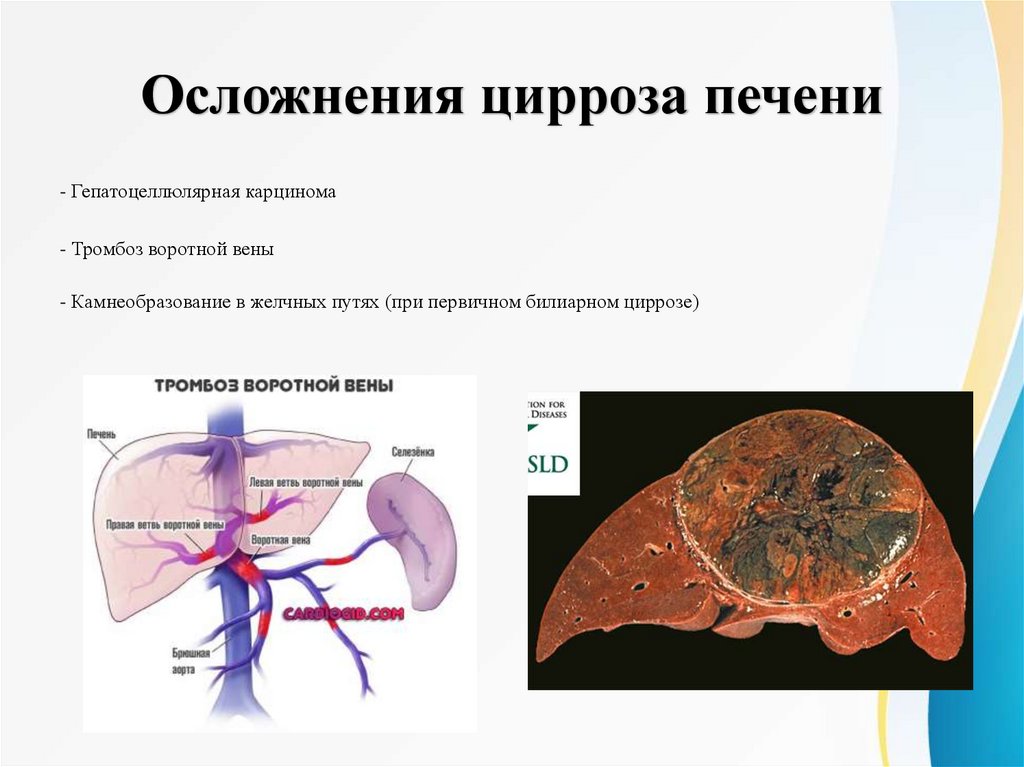
Осложнения цирроза печени- Гепатоцеллюлярная карцинома
- Тромбоз воротной вены
- Камнеобразование в желчных путях (при первичном билиарном циррозе)
40.
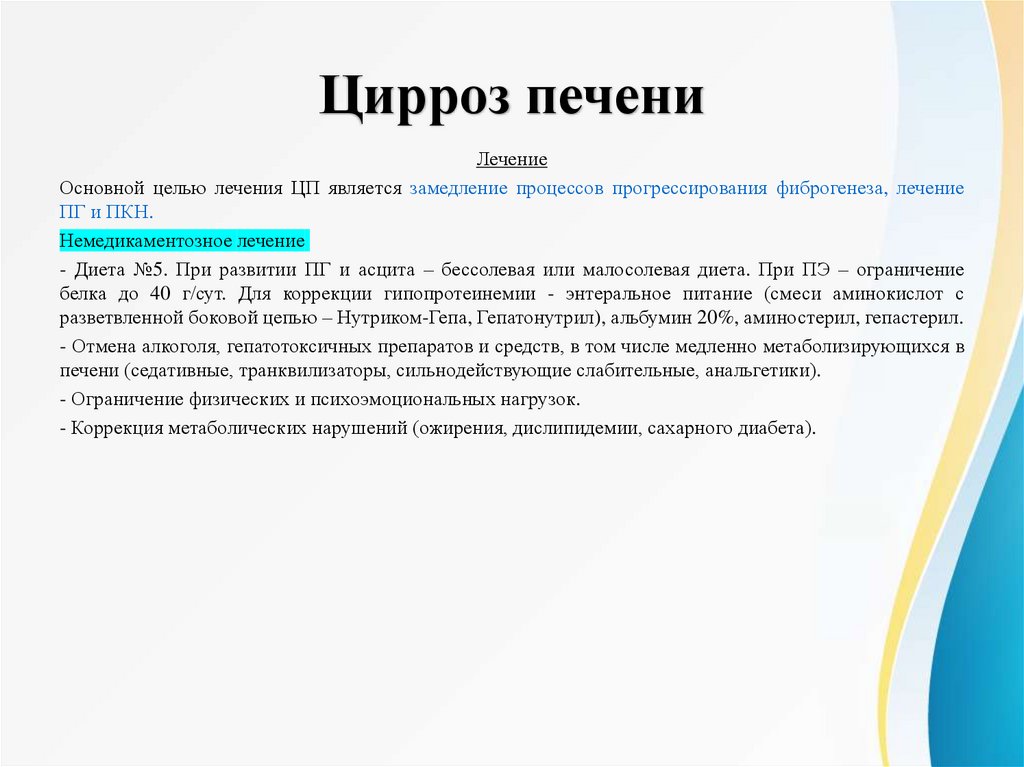
Цирроз печениЛечение
Основной целью лечения ЦП является замедление процессов прогрессирования фиброгенеза, лечение
ПГ и ПКН.
Немедикаментозное лечение
- Диета №5. При развитии ПГ и асцита – бессолевая или малосолевая диета. При ПЭ – ограничение
белка до 40 г/сут. Для коррекции гипопротеинемии - энтеральное питание (смеси аминокислот с
разветвленной боковой цепью – Нутриком-Гепа, Гепатонутрил), альбумин 20%, аминостерил, гепастерил.
- Отмена алкоголя, гепатотоксичных препаратов и средств, в том числе медленно метаболизирующихся в
печени (седативные, транквилизаторы, сильнодействующие слабительные, анальгетики).
- Ограничение физических и психоэмоциональных нагрузок.
- Коррекция метаболических нарушений (ожирения, дислипидемии, сахарного диабета).
41.
Цирроз печениЛечение
Медикаментозное лечение
I. Этиотропная терапия
42.
Цирроз печениЛечение
Медикаментозное лечение
II. Антифибротическая терапия
Наличие ФП у больных хроническими гепатитами является самостоятельным показанием для терапии,
целью которой является не только снижение темпов прогрессирования процессов фиброгенеза, но и
предотвращение развития ПГ, ЦП и его фатальных осложнений.
На сегодняшний день, к основным подходам терапии ФП относятся:
- этиопатогенетическая терапия хронических гепатитов;
- уменьшение активности воспалительного процесса в печени (антиоксиданты: препараты янтарной
кислоты, витамины Е, С, адеметионин);
- «торможение активации» ПЗК (УДХК, силимирин, фосфоглив – комбинация ГК и ЭФЛ);
- снижение концентрации TNF-α (пентоксифиллин, ГК, бигуаниды);
- ингибиторы апоптоза гепатоцитов (УДХК)
- воздействие на синдром холестаза (адеметионин, УДХК)
- воздействие на ПГ.
43.
Цирроз печениЛечение
Медикаментозное лечение
III. Терапия ПГ
Основные направления лечения ПГ включают:
1. Снижение портального давления: b-блокаторы, неселективные (пропранолол), нитропрепараты
(изосорбида мононитрат), блокаторы ангиотензинпревращающего фермента (иАПФ), антагонисты
рецепторов ангиотензина II (АРА), производные окситоцина (вазопрессин, терлипрессин).
2. Коррекция САС, РААС и центральной гемодинамики: b-блокаторы, ингибиторы АПФ, антагонисты
рецепторов ангиотензина (АРА), антагонисты альдостерона – верошпирон.
3. Коррекция микроциркуляции: пентоксифиллин, сулодексид (вессел-дуэ-ф), эфферентные методы
Для коррекции начальной ПГ рекомендуется применение b-блокаторов, как вегетокорректоров,
антиагрегантов, пентоксифиллина и антиоксидантов. При умеренной и выраженной ПГ терапия
дополняется антагонистами альдостерона, иАПФ, АРА.
44.
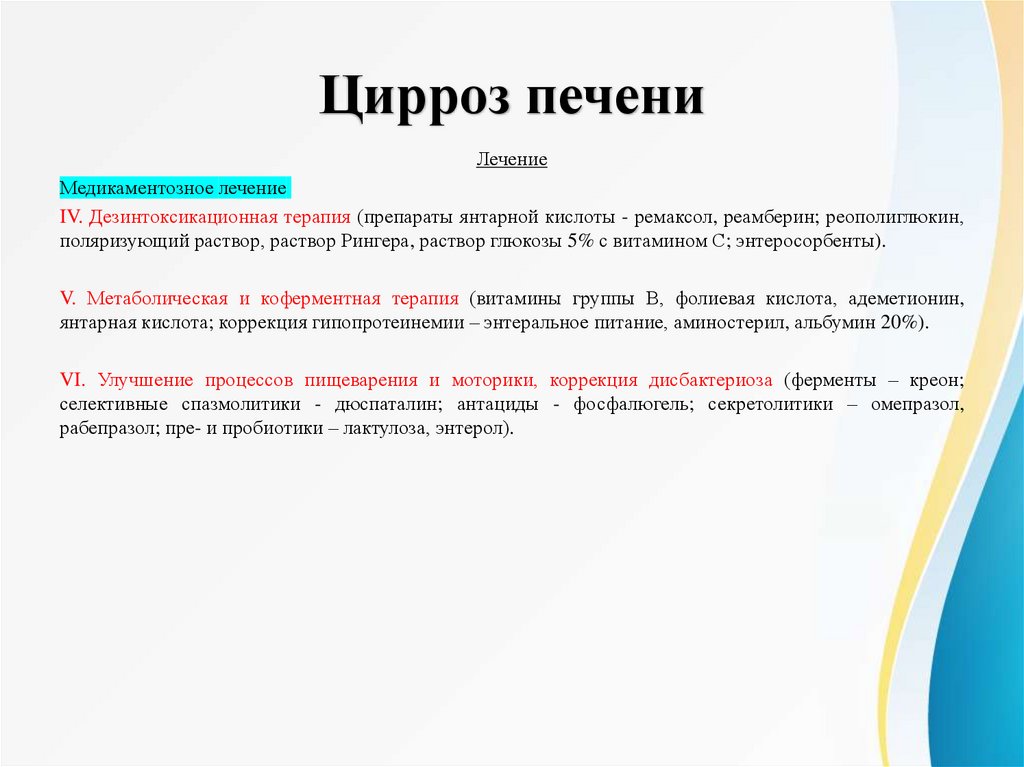
Цирроз печениЛечение
Медикаментозное лечение
IV. Дезинтоксикационная терапия (препараты янтарной кислоты - ремаксол, реамберин; реополиглюкин,
поляризующий раствор, раствор Рингера, раствор глюкозы 5% с витамином С; энтеросорбенты).
V. Метаболическая и коферментная терапия (витамины группы В, фолиевая кислота, адеметионин,
янтарная кислота; коррекция гипопротеинемии – энтеральное питание, аминостерил, альбумин 20%).
VI. Улучшение процессов пищеварения и моторики, коррекция дисбактериоза (ферменты – креон;
селективные спазмолитики - дюспаталин; антациды - фосфалюгель; секретолитики – омепразол,
рабепразол; пре- и пробиотики – лактулоза, энтерол).
45.
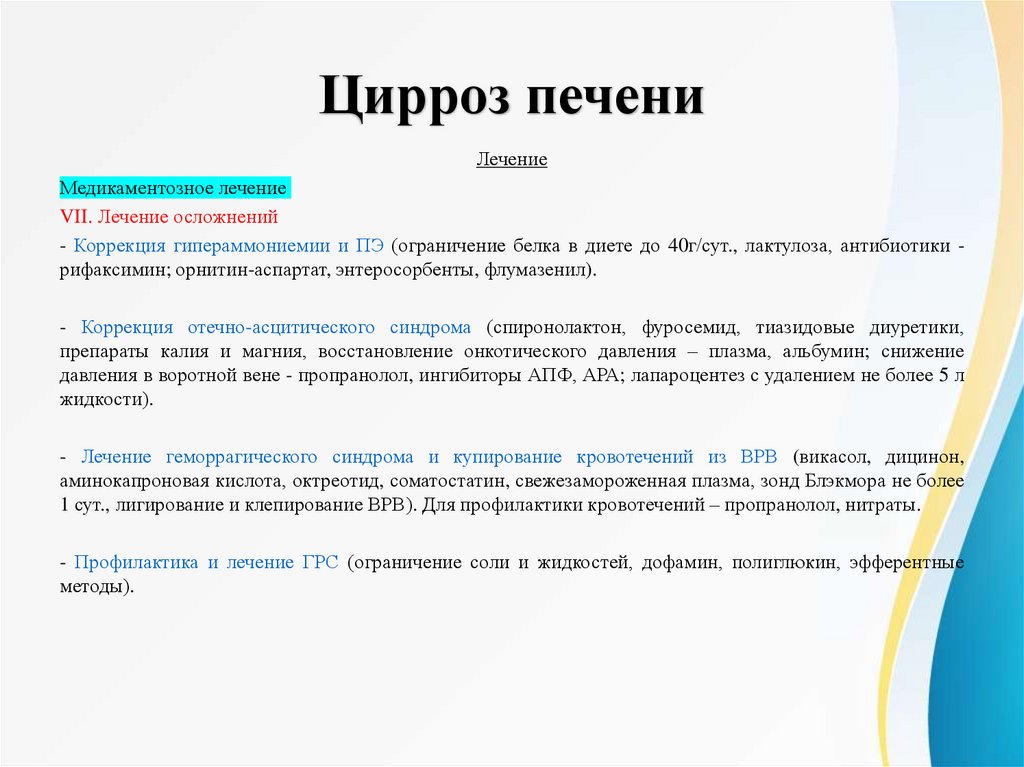
Цирроз печениЛечение
Медикаментозное лечение
VII. Лечение осложнений
- Коррекция гипераммониемии и ПЭ (ограничение белка в диете до 40г/сут., лактулоза, антибиотики рифаксимин; орнитин-аспартат, энтеросорбенты, флумазенил).
- Коррекция отечно-асцитического синдрома (спиронолактон, фуросемид, тиазидовые диуретики,
препараты калия и магния, восстановление онкотического давления – плазма, альбумин; снижение
давления в воротной вене - пропранолол, ингибиторы АПФ, АРА; лапароцентез с удалением не более 5 л
жидкости).
- Лечение геморрагического синдрома и купирование кровотечений из ВРВ (викасол, дицинон,
аминокапроновая кислота, октреотид, соматостатин, свежезамороженная плазма, зонд Блэкмора не более
1 сут., лигирование и клепирование ВРВ). Для профилактики кровотечений – пропранолол, нитраты.
- Профилактика и лечение ГРС (ограничение соли и жидкостей, дофамин, полиглюкин, эфферентные
методы).
46.
Цирроз печениЛечение
Хирургическое лечение
Показано больным ЦП с выраженной ПГ и наличием высокого риска кровотечений из ВРВ пищевода или
кардиального отдела желудка, а также лицам, перенесшим кровотечение. Наиболее распространенным
способом лечения тяжелой ПГ является трансюгулярное интрапеченочное портосистемное
шунтирование, при котором устанавливается шунт между ветвями портальной и печеночной вен.
При наличии рефрактерного напряженного
перитонеовенозное шунтрование.
асцита
больным
проводится
лапароцентез
или
При развитии кровотечения из ВРВ проводится чрезжелудочное лигирование или клипирование
пищеводно-абдоминального отдела механическим швом, реже гастротомия с прошиванием вен
кардиального отдела желудка и пищевода.
При выраженном гиперспленизме с геморрагическим синдромом выполняется спленэктомия.
Радикальный метод лечения ЦП – ортотопическая трансплантация печени.
47.
Санатарно-курортное лечениеХронические гепатиты часто являются результатом перенесенного ранее острого гепатита (болезнь Боткина),
интоксикации (алкоголь, лекарственные препараты, химические яды), нарушения режима питания (недостаточное
содержание белков, витаминов, особенно группы В, преобладание углеводов и жиров). Выделяют две формы хронических
гепатитов – доброкачественная, неактивная и активная, прогрессирующая.
Значительное место в курортной терапии принадлежит питьевому лечению. Показаны гидрокарбонатно-хлориднонатриевые, гидрокарбонатно-сульфатно-натриевые, гидрокарбонатно-хлоридно-натриево-кальциевые и хлоридногидрокарбонатные воды малой и средней минерализации (только в теплом виде – температура 35-36ºС, на 1 прием не
более 20 мл 3 раза в день). Время приема минеральной воды определяют в зависимости от уровня кислотообразования в
желудке. При вовлечении в патологический процесс желчных путей применяют дуоденальные зондирования с
одновременным введением минеральной воды, дуоденальные дренажи, тюбаж-дренажные промывания без зонда,
трансдуоденальные промывания, при сопутствующих заболеваниях кишечника – ректальные процедуры. Широко
используют минеральные, газовые ванны, гидропатические процедуры (души температуры 34-36ºС), талассотерапию в
теплое время года – с 8 до 10 ч. и с 17 до 19 ч.
Грязелечение в неактивной фазе назначают в виде грязевых аппликаций на область правого подреберья или всей передней
брюшной стенки и поясничной области (температура 40ºС, экспозиция – 20 мин, через день в чередовании с ваннами).
Больные, перенесшие болезнь Боткина, с незначительной активностью процесса могут принимать лечение только через 6
мес. Методика терапии несколько изменяется. Рекомендуются воды малой минерализации, содержащие ионы
гидрокарбоната, хлора, натрия (на прием 100-150 мл, 3 раза в день только в теплом виде), ванны.
Показаны ректальные процедуры (микроклизмы, кишечные души), климатолечение, лечебная физкультура и аэротерапия.
Климатолечение в виде воздушных ванн, прогулок проводят как в теплое, так и в холодное время года.
Продолжительность воздушных ванн определяют в зависимости от общего состояния больного, особенностей течения
основного заболевания и времени года: в прохладную погоду они составляют 30-40 мин., в теплую – до 1-2 ч ежедневно.
48.
Бюджетное учреждение высшего образованияХанты-Мансийского автономного округа — Югры
Ханты-Мансийская государственная медицинская академия
Факультет среднего медицинского профессионального образования
Методическое объединение дисциплин лечебно-диагностического профиля
Лечение хронических гепатитов, цирроза
печени



























 Медицина
Медицина