Похожие презентации:
Кишечные инфекции. Брюшной тиф. Паратифы А и В. Холера. ПТИ (лекция № 3)
1. Областное государственное автономное профессиональное образовательное учреждение «Старооскольский медицинский колледж» ПМ. 02
ОБЛАСТНОЕ ГОСУДАРСТВЕННОЕ АВТОНОМНОЕПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ
«СТАРООСКОЛЬСКИЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ»
ПМ. 02 ЛЕЧЕБНАЯ ДЕЯТЕЛЬНОСТЬ, МДК. 02.01.
ЛЕЧЕНИЕ ПАЦИЕНТОВ ТЕРАПЕВТИЧЕСКОГО ПРОФИЛЯ
РАЗДЕЛ 3. ЛЕЧЕНИЕ ПАЦИЕНТОВ С
ИНФЕКЦИОННЫМИ ЗАБОЛЕВАНИЯМИ
ЛЕКЦИЯ № 3
ТЕМА: «КИШЕЧНЫЕ ИНФЕКЦИИ.
БРЮШНОЙ ТИФ. ПАРАТИФЫ А И В.
ХОЛЕРА. ПТИ»
2. студенты освоят следующие компетенции и достигнут следующих личностных результатов по программе воспитания:
СТУДЕНТЫ ОСВОЯТ СЛЕДУЮЩИЕ КОМПЕТЕНЦИИ И ДОСТИГНУТ СЛЕДУЮЩИХЛИЧНОСТНЫХ РЕЗУЛЬТАТОВ ПО ПРОГРАММЕ ВОСПИТАНИЯ:
ПК 2.1.Определять программу лечения пациентов различных возрастных групп.
ПК 2.2.Определять тактику ведения пациента.
ПК 2.3.Выполнять лечебные вмешательства.
ПК 2.4.Проводить контроль эффективности лечения.
ПК 2.5.Осуществлять контроль состояния пациента.
ПК 2.6.Организовывать специализированный сестринский уход за пациентом.
ПК 2.7.Организовывать оказание психологической помощи пациенту и его окружению.
ПК 2.8. Оформлять медицинскую документацию
ОК1. Понимать сущность и социальную значимость своей будущей профессии, проявлять к ней устойчивый интерес
ОК2.Организовывать собственную деятельность, выбирать типовые методы и способы выполнения профессиональных
задач, оценивать их эффективность и качество
ОК3.Принимать решения в стандартных и нестандартных ситуациях и нести за них ответственность
ОК4.Осуществлять поиск и использование информации, необходимой для эффективного выполнения профессиональных
задач, профессионального и личностного развития.
ОК5. Использовать информационно-коммуникационные технологии в профессиональной деятельности
ОК6.Работать в коллективе и в команде, эффективно общаться с коллегами, руководством, потребителями.
ОК7.Брать на себя ответственность за работу членов команды (подчиненных), за результат выполнения заданий
ОК8.Самостоятельно определять задачи профессионального и личностного развития, заниматься самообразованием,
осознанно планировать повышение квалификации
ОК9. Ориентироваться в условиях частой смены технологий в профессиональной деятельности.
ОК12. Организовывать рабочее место с соблюдением требований охраны труда, производственной санитарии,
инфекционной и противопожарной безопасности.
ЛР 4. Проявляющий и демонстрирующий уважение к людям труда, осознающий ценность собственного труда.
Стремящийся к формированию в сетевой среде личностно и профессионального конструктивного «цифрового следа».
ЛР 6. Проявляющий уважение к людям старшего поколения и готовность к участию в социальной поддержке и
волонтерских движениях.
ЛР 7. Осознающий приоритетную ценность личности человека; уважающий собственную и чужую уникальность в
различных ситуациях, во всех формах и видах деятельности.
ЛР 9. Соблюдающий и пропагандирующий правила здорового и безопасного образа жизни, спорта; предупреждающий либо
преодолевающий зависимости от алкоголя, табака, психоактивных веществ, азартных игр и т.д. Сохраняющий
психологическую устойчивость в ситуативно сложных или стремительно меняющихся ситуациях.
ЛР 10. Заботящийся о защите окружающей среды, собственной и чужой безопасности, в том числе цифровой.
3. Источники учебной информации
1.Белоусова, А.К. Инфекционные болезни с курсомВИЧ-инфекции и эпидемиологии:учебник / А.К.
Белоусова, В.Н. Дунайцева.– 4-е изд. - Ростов н/Д:
Феникс, 2020.– 364с.
2.Двойникова, С.И. Сестринское дело при
инфекционных заболеваниях: уч. пособие / С.И.
Двойников, Л.С. Жилина. – 2-е изд., стер. – СПб.:
Лань, 2018. – 300с.
3.Сметанин, В.Н, Инфекционная безопасность и
инфекционный контроль в медицинских
организациях: учебник – СПБ.: Лань, 2016. – 364с.
4.Шамина, Н.А. Основы вакцинопрофилактики: Уч.
пособие / Н.А. Шамина. - СПб.: Лань, 2018 – 96с.
5.http://www.stmedcollege.ru/elektronnyeobrazovatelnyj-resursy
4. План лекции
ПЛАН ЛЕКЦИИОпределение, историческая справка.
Этиология, эпидемиология, патогенез и
патологическая анатомия.
Клиника, диагностика.
Лечение и профилактика брюшного тифа и
паратифов А и В согласно клиническим
рекомендациям и стандартам медицинской
помощи.
Особенность современного течения заболеваний,
их специфические осложнения.
Порядки оказания медицинской помощи.
Тактика фельдшера при лихорадке у больного.
Бактерионосительство после перенесенного
брюшного тифа и паратифов.
5.
Холера. Краткие исторические сведения.Этиология и эпидемиология. Патогенез.
Клиника классической и стертой форм заболевания, исходы.
Методы диагностики. Дифференциальная диагностика с
другими диареями.
Неотложная помощь, роль регидратационной терапии.
Профилактика холеры как особо опасной инфекции.
Тактика медработника в эпидемическом очаге холеры.
ПТИ. Этиология, эпидемиология, патогенез, клиника.
Методы диагностики. Дифференциальная диагностика с
другими заболеваниями.
Неотложная помощь при данной патологии.
Лечение и профилактика.
Тактика фельдшера при выявлении ПТИ.
Вопросы для самоконтроля.
Рефлексия.
Домашнее задание.
6. Брюшной тиф( TYPHUS ABDGMINALIS). - острая инфекционная болезнь, характеризующаяся лихорадкой, интоксикацией, бактериемией,
БРЮШНОЙ ТИФ( TYPHUS ABDGMINALIS).- ОСТРАЯ ИНФЕКЦИОННАЯ БОЛЕЗНЬ, ХАРАКТЕРИЗУЮЩАЯСЯ
ЛИХОРАДКОЙ, ИНТОКСИКАЦИЕЙ, БАКТЕРИЕМИЕЙ,
ГЕПАТОСПЛЕНОМЕГАЛИЕЙ, ПОРАЖЕНИЕМ ЛИМФАТИЧЕСКОГО АППАРАТА
ТОНКОЙ КИШКИ, РОЗЕОЛЕЗНО-ПАПУЛЕЗНОЙ СЫПЬЮ.
Этиология
Возбудитель брюшного
тифа - salmonella typhi
относится к сальмонеллам группы
D. Это грамотрицательная
подвижная палочка, имеет
жгутики, споры , капсул не
образует, способна к образованию
L - форм, что является
результатом приспособления
возбудителя к выживанию в
условиях иммунного организма.
Антигенная структура S. Typhi
характеризуется наличием
соматического О (9,12, Vi) комплекса (термостабильного) и
жгутикового (термолабильного)
антигена.
7.
Устойчивость во внешнейсреде: в почве, воде
возбудитель сохраняется
1-5 месяцев, в
испражнениях - до 25 дней,
на белье - до 2-х недель. В
молоке, мясном фарше,
овощных салатах при
температуре выше 18°С
они способны
размножаться.
При нагревании быстро
погибают.
Дезинфицирующие
средства в обычных
концентрациях убивают
возбудителя в течение
нескольких минут.
8. Эпидемиология
ЭПИДЕМИОЛОГИЯКишечное антропонозное заболевание, источником
является человек или бактерионоситель.
Механизм передачи возбудителей - фекально-оральный.
Пути передачи: водный, пищевой, контактно – бытовой
Для брюшного тифа характерно повсеместное
распространение, чаще в странах с жарким климатом и
низким уровнем санитарно - гигиенической культуры.
В результате перенесенного заболевания формируется
специфический иммунитет, который с годами, снижается.
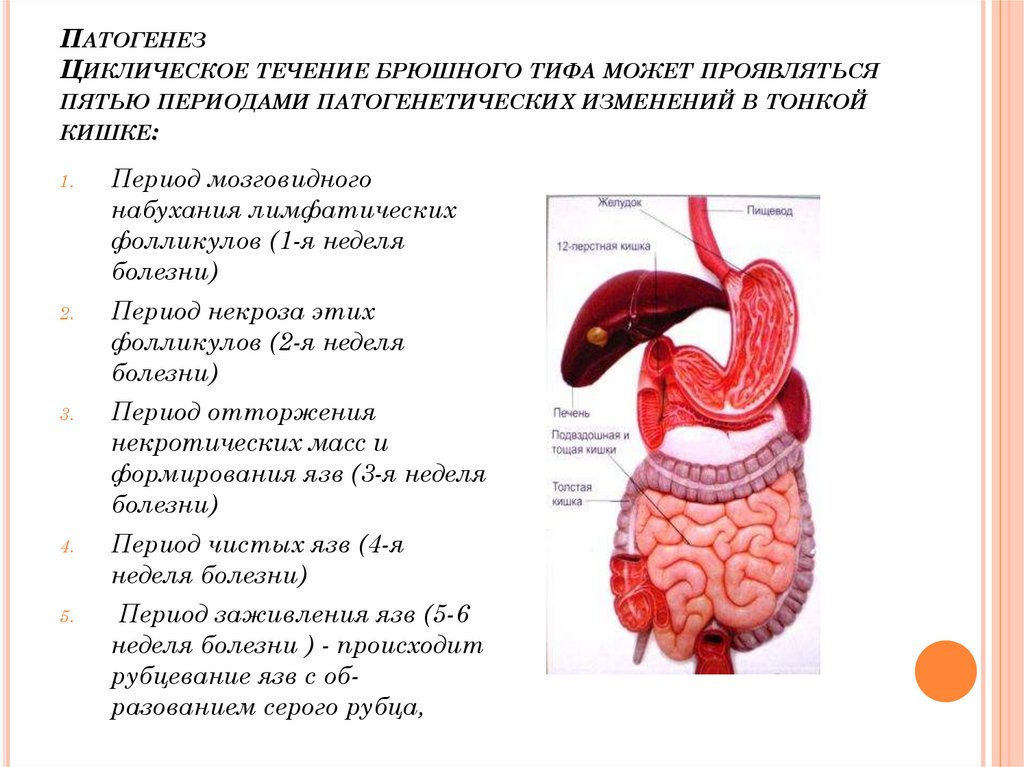
9. Патогенез Циклическое течение брюшного тифа может проявляться пятью периодами патогенетических изменений в тонкой кишке:
ПАТОГЕНЕЗЦИКЛИЧЕСКОЕ ТЕЧЕНИЕ БРЮШНОГО ТИФА МОЖЕТ ПРОЯВЛЯТЬСЯ
ПЯТЬЮ ПЕРИОДАМИ ПАТОГЕНЕТИЧЕСКИХ ИЗМЕНЕНИЙ В ТОНКОЙ
КИШКЕ:
1.
Период мозговидного
набухания лимфатических
фолликулов (1-я неделя
болезни)
2.
Период некроза этих
фолликулов (2-я неделя
болезни)
3.
Период отторжения
некротических масс и
формирования язв (3-я неделя
болезни)
4.
Период чистых язв (4-я
неделя болезни)
5.
Период заживления язв (5-6
неделя болезни ) - происходит
рубцевание язв с образованием серого рубца,
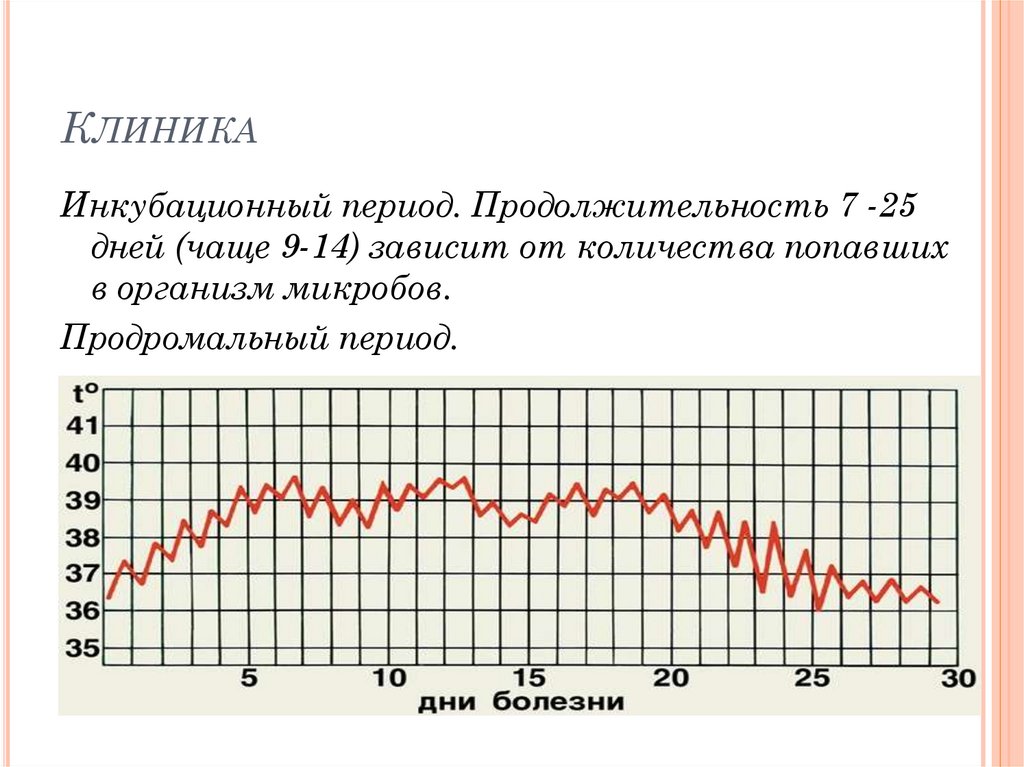
10. Клиника
КЛИНИКАИнкубационный период. Продолжительность 7 -25
дней (чаще 9-14) зависит от количества попавших
в организм микробов.
Продромальный период.
11. Начальный период (1-я неделя)
НАЧАЛЬНЫЙ ПЕРИОД (1-Я НЕДЕЛЯ)Развитие интоксикационного синдрома.
Типичны гриппоподобные симптомы: головная
боль, недомогание, общая слабость, миалгия,
снижение аппетита.
Лихорадка (редко - с ознобом), постепенно
нарастающая – к началу 2-й недели – 39-40 °С.
Нарушение сна, заторможенность, адинамия
Кишечные симптомы: спинка языка обложена
серовато-белым налетом, метеоризм, вздутие
живота, дискомфорт, боль без четкой
локализации, тошнота, запор.
К концу 1 недели – гепато- и спленомегалия объективно.
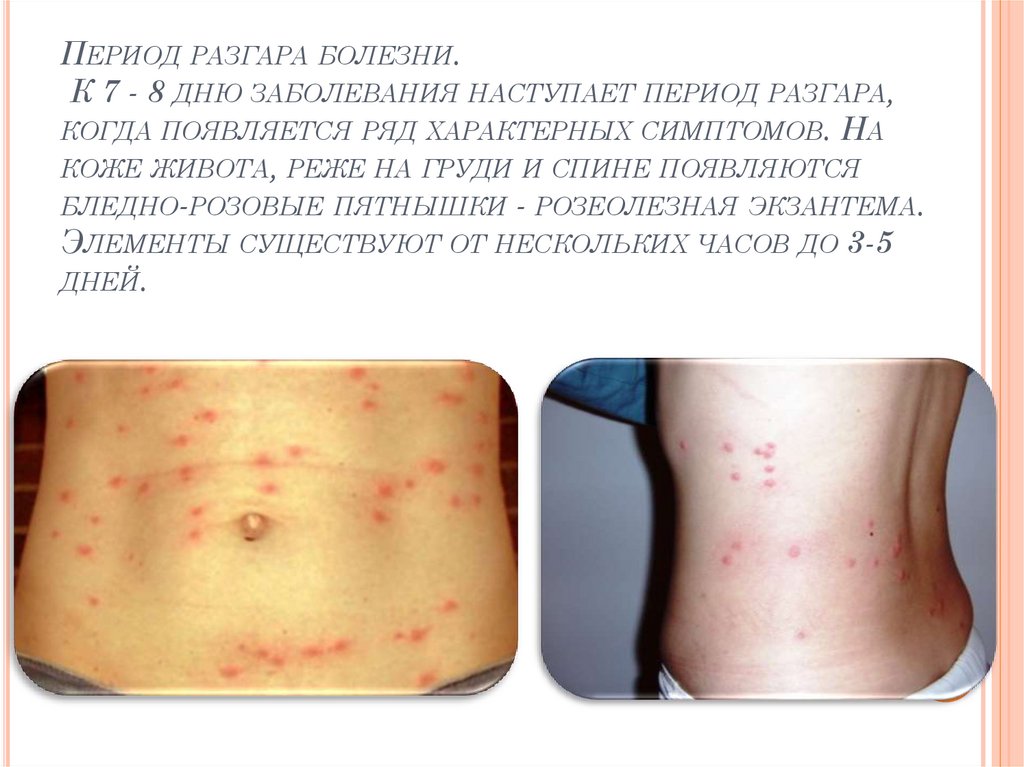
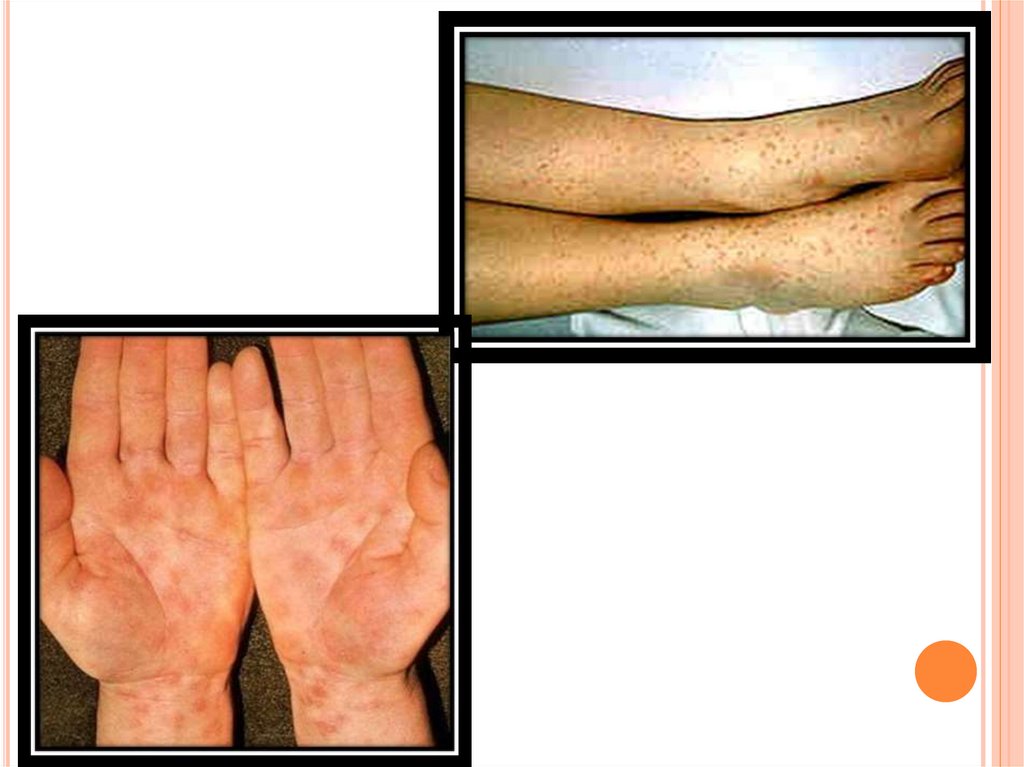
12. Период разгара болезни. К 7 - 8 дню заболевания наступает период разгара, когда появляется ряд характерных симптомов. На коже
ПЕРИОД РАЗГАРА БОЛЕЗНИ.К 7 - 8 ДНЮ ЗАБОЛЕВАНИЯ НАСТУПАЕТ ПЕРИОД РАЗГАРА,
КОГДА ПОЯВЛЯЕТСЯ РЯД ХАРАКТЕРНЫХ СИМПТОМОВ. НА
КОЖЕ ЖИВОТА, РЕЖЕ НА ГРУДИ И СПИНЕ ПОЯВЛЯЮТСЯ
БЛЕДНО-РОЗОВЫЕ ПЯТНЫШКИ - РОЗЕОЛЕЗНАЯ ЭКЗАНТЕМА.
ЭЛЕМЕНТЫ СУЩЕСТВУЮТ ОТ НЕСКОЛЬКИХ ЧАСОВ ДО 3-5
ДНЕЙ.
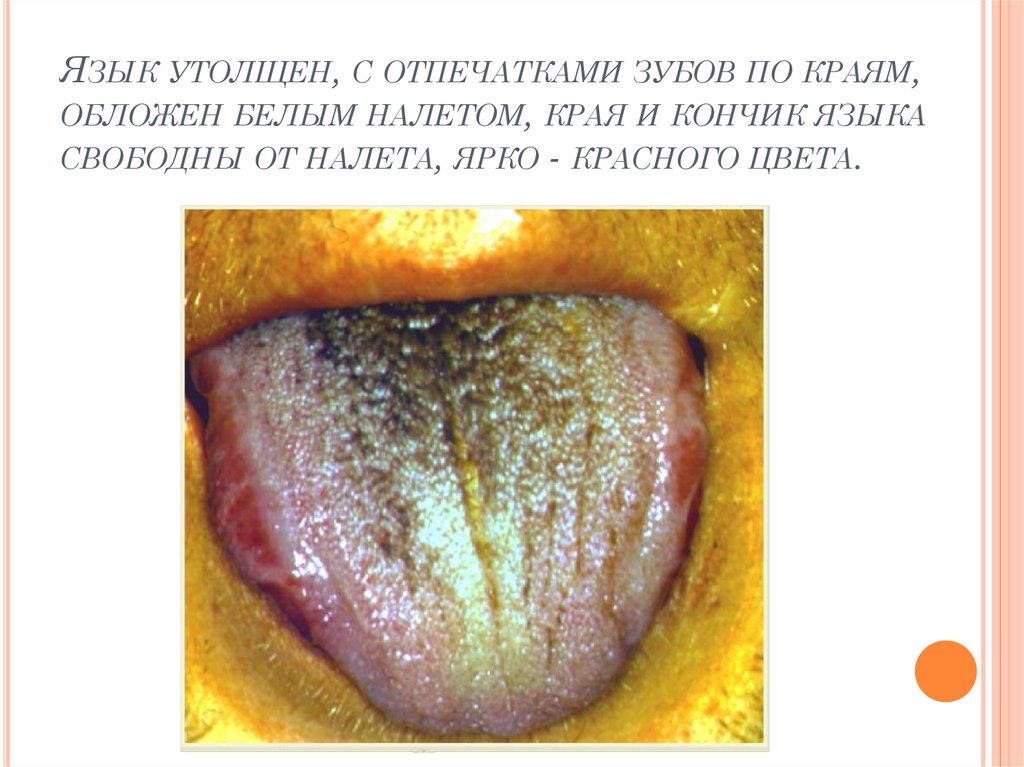
13. Язык утолщен, с отпечатками зубов по краям, обложен белым налетом, края и кончик языка свободны от налета, ярко - красного
ЯЗЫК УТОЛЩЕН, С ОТПЕЧАТКАМИ ЗУБОВ ПО КРАЯМ,ОБЛОЖЕН БЕЛЫМ НАЛЕТОМ, КРАЯ И КОНЧИК ЯЗЫКА
СВОБОДНЫ ОТ НАЛЕТА, ЯРКО - КРАСНОГО ЦВЕТА.
14.
Период разгараЖивот вздут, задержка стула, гепатоспленомегалия.
положительный симптом Падалки (укорочение
перкуторного звука в правой подвздошной области за счет
увеличения регионарных брыжеечных лимфоузлов).
симптом Филипповича (желтушное окрашивание ладоней
- свидетельствует о нарушении каротинового обмена).
брадикардия - пульс реже, чем должен быть при данной
температуре тела), дикротия пульса (двойной удар).
Нарастают симптомы поражения нервной системы,
развивается status typhosus с помрачением сознания,
бредом, резкой заторможенностью больного.
Живот вздут, вследствие уплотнения кишечной стенки.
15. Период реконвалесценции.
ПЕРИОД РЕКОНВАЛЕСЦЕНЦИИ.Начинается после снижения температуры до нормальных цифр. Уменьшается интоксикация, исчезает
бессонница, улучшается аппетит, очищается от
налета язык, увеличивается количество мочи.
При брюшном тифе возможны рецидивы. После
нескольких безлихорадочных дней температура снова
повышается, появляется сыпь и другие симптомы, но
обычно заболевание протекает в более легкой форме и
менее длительно.
16.
Атипичные формыклиническая картина БТ далеко не всегда характеризуется
указанным комплексом симптомов, многие из них
проявляются слабо или могут полностью отсутствовать,
трудны для диагностики.
Абортивная форма
Температура 7-10 дней, клиника умеренной интоксикации
Стёртая форма
субфебрильная температура 5-7 (иногда 2-3 дня), лёгкая
интоксикация, экзантема редко
Преобладание симптомов поражения отдельных систем
(замаскированная форма)
Пневмотиф, менинготиф, колотиф, нефротиф, септическая
форма, гастроэнтеритическая форма
При этом течение болезни очень тяжелое, на фоне
выраженной интоксикации преобладают признаки
поражения соответствующих органов и систем.
Бактерионосительство:
острое –до 3 мес. после заболевания, частота до 20%
хроническое – более 3 месяцев, частота 3-5%
Транзиторное – однократный высев только из кала
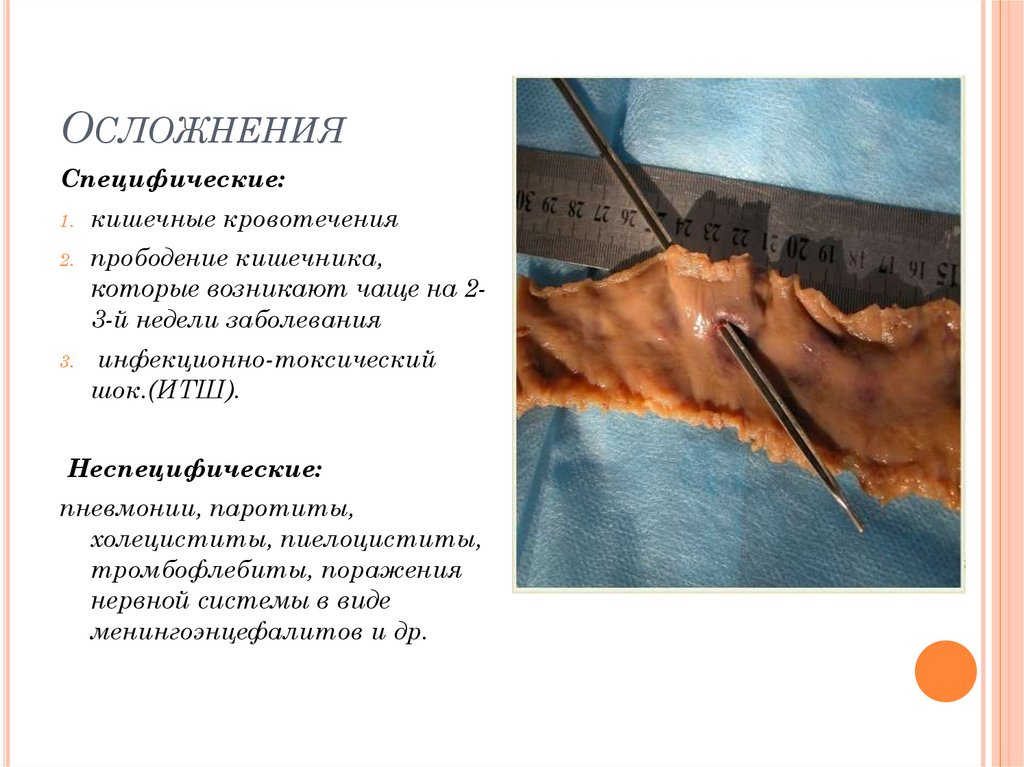
17. Осложнения
ОСЛОЖНЕНИЯСпецифические:
1.
кишечные кровотечения
2.
прободение кишечника,
которые возникают чаще на 23-й недели заболевания
3.
инфекционно-токсический
шок.(ИТШ).
Неспецифические:
пневмонии, паротиты,
холециститы, пиелоциститы,
тромбофлебиты, поражения
нервной системы в виде
менингоэнцефалитов и др.
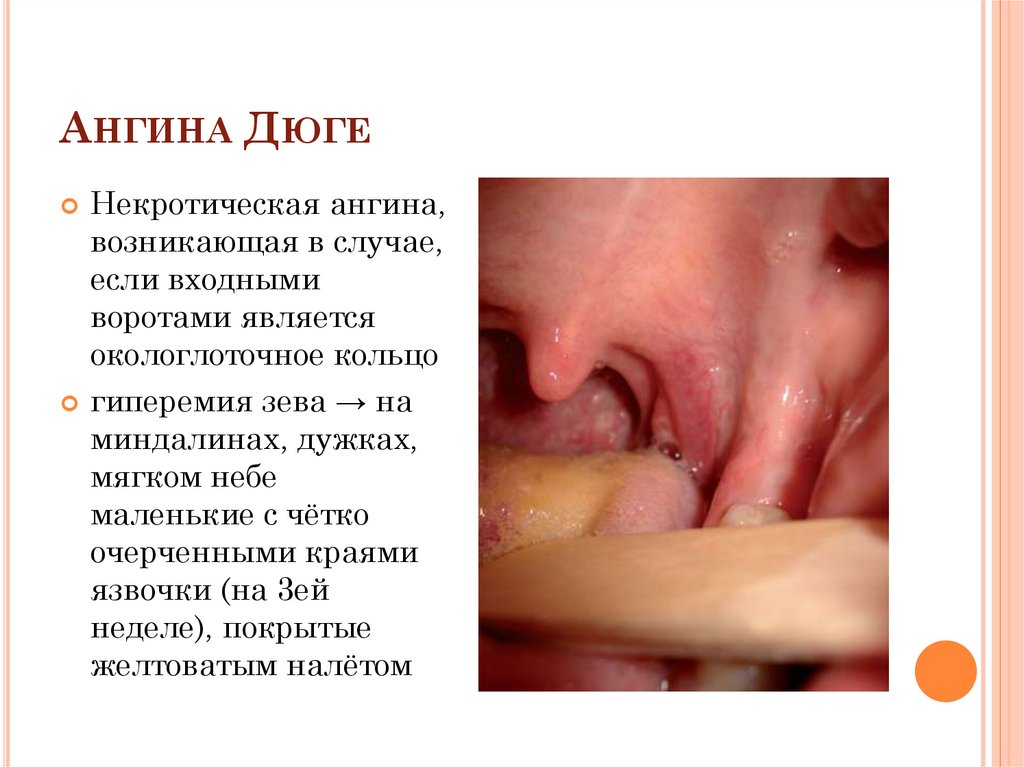
18. Ангина Дюге
АНГИНА ДЮГЕНекротическая ангина,
возникающая в случае,
если входными
воротами является
окологлоточное кольцо
гиперемия зева → на
миндалинах, дужках,
мягком небе
маленькие с чётко
очерченными краями
язвочки (на 3ей
неделе), покрытые
желтоватым налётом
19. Кишечное кровотечение
КИШЕЧНОЕ КРОВОТЕЧЕНИЕ2-3 неделя заболевания
Бледность, холодный пот
Мелена, рвота кофейной гущей
Падение АД
Тахикардия
Падение Hb крови, Эр, Ht
20. Перфорация
ПЕРФОРАЦИЯ2-3 неделя
Бледность, маскообразное лицо
Боли в животе, напряжение
передней брюшной стенки
Уменьшение печёночной
тупости при перкуссии
21. Инфекционно токсический шок
ИНФЕКЦИОННО ТОКСИЧЕСКИЙ ШОК2-3 неделя.
Способствует назначение повышенных доз
антибиотиков бактерицидного действия без
рациональной дезинтоксикационной терапии
Состояние резко ухудшается
Наростает заторможенность, вплоть до комы
Снижение температуры
Наростание бледности кожи, акроцианоз
Падение АД, тахикардия, пульс слабого
наполнения
Снижение диуреза
22. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Сыпной тиф, малярия,бруцеллеза, пневмонии,
сепсис, туберкулез,
лимфогранулематоз.
23. Инфекционный делирий
ИНФЕКЦИОННЫЙ ДЕЛИРИЙДезориентация в пространстве
и времени на фоне изменений
психики.
24. Методы диагностики
МЕТОДЫ ДИАГНОСТИКИклиническая картина заболевания
данных эпидемиологического анамнеза
лабораторных исследований:
Бактериологический метод диагностики:
1. ОАК (СОЭ, лейкопения, лимфоцитоз,
анэозинофилия),ОАМ (белок, цилиндры)
2. Бак посев крови. До антибиотиков и еще 2 раза на
высоте лихорадки в ближайшие дни.
Кол-во крови: 10 мл на 1ой недели, 15 на 2 ой и 20 мл
позднее.
Кровь: среда 1:10. Среды содержащие желчь (20% желчный
бульон, Раппопорта).
Можно сеять – кал, мочу, соскоб розеол, кост.мозг, гной,
экссудат, мокроту, желчь.
Серология: РПГА с vi антигеном (1:40), РНГА (1:200 и выше
с 5-7 дня болезни), реакция Видаля, ИФА, ВИЭФ, РИА,
РКА, О-АГА. Нарастание в 4 раза
25. Дифференциальный диагноз
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗГрипп (в начальный период)
Сыпной тиф
Малярия
Бруцеллёз
Листериоз
Пневмония
Сепсис
Туберкулёз
лимфогрануломатоз
26. ЛЕЧЕНИЕ
1.Госпитализация в инфекционный стационар как можнораньше. В отделение реанимации госпитализируют
больных с тяжелым течением, признаками ИТШ, ДВС –
синдрома, кровотечения, пневмонии.
2.Диет стол № 4a. Блюда должны быть отварными и
протертыми через сито. Питание должно быть дробным,
малыми порциями, пищу необходимо запивать большим
количеством жидкости. стол №4 в острый период болезни;
не раньше 10 дня нормальной температуры тела – стол
№4б, перед выпиской – переводят на стол №2; Щадящая
диета продолжается до конца 4-й недели болезни
3.Постельный режим до конца 4-й недели болезни, т.е. до
момента наступления репарации слизистой оболочки
кишки (физическая нагрузка может
спровоцироватьперфорацию кишечника или
кровотечение). Сначала позволяют сидеть больному в
постели, с 11-12 дня нормальной температуры и ходить;
при рецидивах палатний режим разрешается с 7-8 дня
нормальной температуры тела.
27. 4. Этиотропная терапия:
4. ЭТИОТРОПНАЯ ТЕРАПИЯ:Левомицетин 0,5 г 5 раз в сутки по 2-й день
нормальной температуры тела (включительно), затем
по 0,5 г 4 раза в сутки по 10 день апирексии. В
тяжелых случаях назначают левомицетинсукцинат в/м по 3 г/сут.
Ампициллин по 0,5 г внутрь 4 раза в день,
азитромицин 500мг в первые сутки, а в дальнейшем
по 250 мг/сут перорально, цефалоспорины ІІІ
поколения (цефтриаксон по 2 г/сут в/м) и
фторхинолоны (ципрофлоксацин внутрь по 500
мг 2 раза в сутки). Продолжительность курсов этих
препаратов при их клинической эффективности
может быть сокращена до 5-7-х суток апирексии.
5. Дезинтоксикационная терапия (коллоидные и
кристаллоидные р-ры).
28. 6. При кишечном кровотечении
6. ПРИ КИШЕЧНОМ КРОВОТЕЧЕНИИна 12-24 ч назначают абсолютный покой в положении на
спине, голод, ограниченное количество жидкости (не более
500 мл, чайными ложками). Расширение диеты возможно
не ранее 2-го дня от начала кровотечения; в рацион
включают мясные и рыбные бульоны, соки, кисели, желе,
яйца всмятку. В случае прекращения кровотечения диету
в течении 3-5 дней постепенно расширяют до стола № 4a.
С первых часов кровотечения больному необходимо
подвести пузырь со льдом, слегка касающейся передней
стенки живота. Из медикаментозных средств для
остановки кровотечения применяют растворы
аминокапроновой кислоты, кровезаменители, ингибиторы
фибринолиза, викасол.
При диагностике перфорации кишки больной поступает
под наблюдение хирурга.
Выписка реконвалесцента из стационара при полном
клиническом выздоровлении возможно после 21-го дня
нормальной температуры тела, однако день выписки
не может быть ранее окончание 4- недели болезни.
29. Выписка
ВЫПИСКАНе ранее 21 дня нормальной температуры тела,
однако день выписки не может быть ранее
окончания 4-й недели болезни.
Полное клиническое выздоровление (отсутствие
интоксикации, болей в животе, в том числе при
пальпации, нормальная температура)
Нормальный общий анализ крови и мочи
Нормальное ЭКГ
При необходимости нормальные другие показатели(Rg)
Отрицательные контрольные посевы:
Кала и мочи 3х кратно
Желчи однократно на 10-15 день нормальной
температуры. Обычно в день 3го анализа кала
(забор кала и мочи через 5 дней после отмены АБ с 5ти
дневным интервалом.)
30. Диспансерное наблюдение
ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕВсе переболевшие после выписки: 3 месяца с
медицинским осмотром и термометрией - один раз в
неделю в течение первых 2 месяцев и не реже одного
раза в две недели в течение 1 месяца.
Через 10 дней после выписки из стационара
реконвалесцентов 5-кратно обсдедуют на
бактерионосительство (кал и моча) с интервалом в 1-2
дня)
Затем на протяжении 3 месяцев ежемесячно
однократно – бактериологическое исследование (кал и
моча)
На 4 мес. наблюдения бактериологически исследуют
желчь и в РПГА с цистеином – сыворотку крови
При отрицательном результате они снимаются с
диспансерного учета, при положительном - еще дважды
обследуются в течение года. При положительном
бактериологическом исследовании ставятся на учет как
хронические бактерионосители.
31. Диспансерное наблюдение работников пищевых предприятий и лиц к ним приравненных
ДИСПАНСЕРНОЕ НАБЛЮДЕНИЕРАБОТНИКОВ ПИЩЕВЫХ ПРЕДПРИЯТИЙ И
ЛИЦ К НИМ ПРИРАВНЕННЫХ
Переболевшие из числа работников пищевых
предприятий и лиц к ним приравненных не
допускаются к работе 1 мес. после выписки. В
течение этого времени 5-кратно обследуют на
бактериологически (кал и моча).
При отрицательных результатах - допускают к
работе, но ежемесячно бактериологически
обследуют в течение последующих 2-х месяцев.
К концу 3-го месяца однократно бактериологически
исследуют желчь и в РПГА с цистеином –
сыворотку крови.
В последующие 2 года их обследуют
ежеквартально, а в дальнейшем на протяжении
всей трудовой деятельности – ежегодно двукратно
(исследуют кал и мочу).
32. Специфическая профилактика контактным лицам
СПЕЦИФИЧЕСКАЯ ПРОФИЛАКТИКАКОНТАКТНЫМ ЛИЦАМ
Профилактика брюшнотифозным
бактериофагом при брюшном тифе или
бактериофагом сальмонеллезным групп
ABCDE (при паратифах) проводят при
возникновении единичных и групповых
очагов, а также во время эпидемических
вспышек
Продолжительность – 3х кратно с интервалом
3-4 дня, но не менее 2х недель после
прекращения последнего контакта
33. Вакцинация
ВАКЦИНАЦИЯТолько от брюшного тифа. От паратифов не вакцинируют
Экстренная при угрозе возникновения эпидемий и вспышек
(стихийные бедствия, крупные аварии на водопроводных и
канализационных сетях, военные конфликты и т.п.).
Плановая:
- лица, занятые в сфере коммунального благоустройства
(работники, обслуживающие канализационные сети,
сооружения и оборудование, а также предприятий по
санитарной очистке населенных мест, сбору, транспортировки
и утилизации бытовых отходов)
- лица, работающие с живыми культурами брюшного тифа, а
также работники инфекционных больниц и отделений (для
больных кишечными инфекциями)
- лица, отъезжающие в эндемичные по брюшному тифу
регионы и страны
Члены семьи бактерионосителя (целесообразно).
34. Мероприятия в очаге
МЕРОПРИЯТИЯ В ОЧАГЕОбезвреживание источника инфекции — раннее
выявление и изоляция больных, извещение,
своевременная регистрация, проведение
эпидемиологического обследования и лечения.
Дезинфекция - до госпитализации больного в очаге
осуществляется текущая дезинфекция (осуществляется
радственниками), а после госпитализации –
заключительная (осуществляется работниками
дезинфекционной службы).
В отношении лиц, соприкасавшихся с больным,
организуется ежедневное медицинское наблюдение в
течение 25 дней (срок максимального инкубационного
периода брюшного тифа) с обязательной термометрией,
опросом и осмотром, проводится однократное
бактериологическое исследование кала, мочи, крови.
35. Профилактика
ПРОФИЛАКТИКАСанитарный надзор за водоснабжением, пищевыми предприятиями,
продажей продуктов питания, очисткой населенных пунктов,
проведение борьбы с мухами обезвреживание нечистот.
Своевременное выявление и изоляция больных и носителей,
диспансерное наблюдение за переболевшими после выписки из
стационара ( 3 мес).
Специфическая профилактика проводится брюшнотифозной
вакциной.
Санитарно - просветительная работа среди населения с целью
привития гигиенических навыков (мытье рук, овощей, фруктов,
термическая обработка продуктов и т.д.).
36. ПАРАТИФЫ А И В (PARATYPHUS ABDOMINALIS A ET B)
Паратифы А и В – острые инфекционныезаболевания с фекально-оральным
механизмом передачи, сходные по патогенезу
и основными клиническими проявлениям с БТ.
37. Эпидемиология
ЭПИДЕМИОЛОГИЯРезервуар возбудителя паратифа А – больной
человек и бактерионоситель
Резервуар возбудителя паратифа В – больной
человек и животные (крупный рогатый скот,
свиньи, домашняя птица).
Больной человек обычно выделяет возбудителя
с первых дней клинических проявлений и в
течении периода заболевания и
реконвалесценции (2-3 нед). Носительство
паратифозных бактерий формируется чаще,
чем БТ.
38. Механизм передачи
МЕХАНИЗМ ПЕРЕДАЧИМеханизм передачи – фекально-оральный,
пути передачи – пищевой, водный, бытовой.
Паратиф А преобладает – водный.
Паратиф В – пищевой (особенно через молоко).
39. Эпидемиология
ЭПИДЕМИОЛОГИЯЕстественная восприимчивость людей высокая.
Постинфекционный иммунитет
видеоспецифический.
Основные эпидемиологические признаки
Паратиф В распространен повсеместно,
паратиф А встречают реже, главным образом в
странах Юго-Восточной Азии и Африки.
Заболевание встречается спорадически либо в
виде ограниченных вспышек.
40. КЛИНИЧЕСКАЯ КАРТИНА
При паратифе А инкубационный период короче, чем при БТ,составляют (6-10 сут). Характерно острое начало заболевания
с быстрым повышением температуры тела и наличием в
начальном периоде катаральных явлений – насморка, кашля.
Лицо больных гиперемировано, сосуды склер инъецированы,
можно наблюдать герпетические высыпания на губах и
крыльях носа. Температурная реакция не столь постоянна,
как при БТ, часто принимает неправильный характер, а
длительность ее меньше. На высоте заболевания возможны
озноб и повышенное потоотделение. Экзантемы появляются
рано (4-7 дней болезни). Помимо характерной розеолезной
сыпь может быть кореподобной или петехиальной. Она более
обильна и располагается не только на коже живота и груди,
но и на конечности, характерно полиморфизм высыпания и
«подсыпания» в динамики заболевания. Заболевание
протекает чаще в среднетяжелой форме, интоксикация
выражена умеренно, а ее продолжительность меньше, чем
при БТ, встречаются рецидивы как при БТ.
41.
42. Паратиф В
ПАРАТИФ ВПри паратифе В инкубационный период
составляет 5-10 дней. Заболевание
начинается остро, гастроэнтерит с
абдоминальными болями, тошнотой,
рвотой, послабление стула и повышение
температуры тела необходимо ДД с ПТИ.
Температурная реакция носит
неправильный характер и относительно
укорочена во время. Сыпь как при
паратифе А. Протекает со среднетяжелым
течением и тяжелым течением с развитием
менингита и менингоэнцефалита и
септикопиемии.
43.
Лечение, профилактика и мерыборьбы с паратифами А и В такие
же как при брюшном тифе.
44. Холера. ПТИ
ХОЛЕРА. ПТИ45. Понятие о карантинных и особо опасных инфекциях.
ПОНЯТИЕ О КАРАНТИННЫХ И ОСОБООПАСНЫХ ИНФЕКЦИЯХ.
К особо опасным (карантинным) относят
инфекции с высокой заразностью (быстро
распространяются, вызывая эпидемии),
тяжелым течением и большой вероятностью
летального исхода в короткие сроки от
заражения.
ВОЗ объявила карантинными инфекциями
международного значения 4 болезни: чуму,
холеру, натуральную оспу (с 1980г. считается
искорененной на Земле) и желтую лихорадку
(а также сходные с ней лихорадки Эбола и
Марбург).
46. Холера – острое антропонозное заболевание с фекально – оральным механизмом передачи, притекающее с водянистой диареей и рвотой,
ХОЛЕРА – ОСТРОЕ АНТРОПОНОЗНОЕ ЗАБОЛЕВАНИЕ СФЕКАЛЬНО – ОРАЛЬНЫМ МЕХАНИЗМОМ ПЕРЕДАЧИ,
ПРИТЕКАЮЩЕЕ С ВОДЯНИСТОЙ ДИАРЕЕЙ И РВОТОЙ,
БЫСТРЫМ РАЗВИТИЕМ ОБЕЗВОЖИВАНИЯ И
ДЕГИДРАТАЦИИ ОРГАНИЗМА, ХАРАКТЕРИЗУЮЩЕЕСЯ
БЫСТРЫМ ЭПИДЕМИЧЕСКИМ РАСПРОСТРАНЕНИЕМ.
47. Этиология.
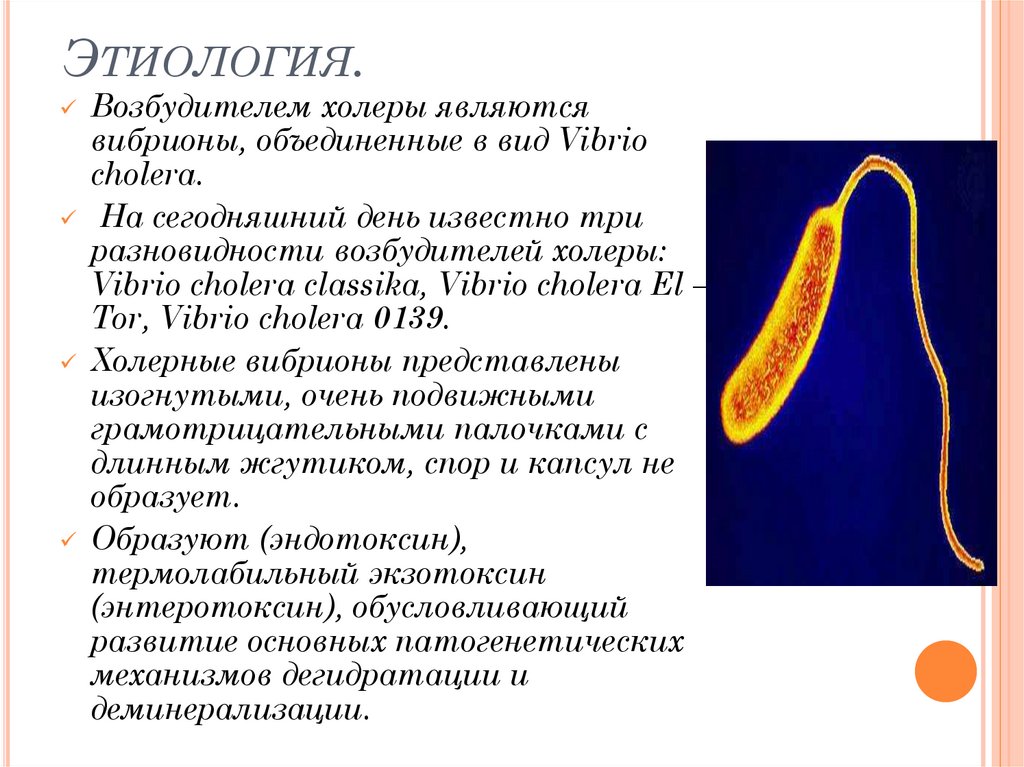
ЭТИОЛОГИЯ.Возбудителем холеры являются
вибрионы, объединенные в вид Vibrio
cholera.
На сегодняшний день известно три
разновидности возбудителей холеры:
Vibrio cholera classika, Vibrio cholera El –
Tor, Vibrio cholera 0139.
Холерные вибрионы представлены
изогнутыми, очень подвижными
грамотрицательными палочками с
длинным жгутиком, спор и капсул не
образует.
Образуют (эндотоксин),
термолабильный экзотоксин
(энтеротоксин), обусловливающий
развитие основных патогенетических
механизмов дегидратации и
деминерализации.
48. Образуют (эндотоксин), термолабильный экзотоксин (энтеротоксин), обусловливающий развитие основных патогенетических механизмов
ОБРАЗУЮТ (ЭНДОТОКСИН), ТЕРМОЛАБИЛЬНЫЙ ЭКЗОТОКСИН(ЭНТЕРОТОКСИН), ОБУСЛОВЛИВАЮЩИЙ РАЗВИТИЕ ОСНОВНЫХ
ПАТОГЕНЕТИЧЕСКИХ МЕХАНИЗМОВ ДЕГИДРАТАЦИИ И
ДЕМИНЕРАЛИЗАЦИИ.
ВИБРИОН ЭЛЬ-ТОР УСТОЙЧИВ В ОКРУЖАЮЩЕЙ СРЕДЕ:
В ВОДЕ ОТКРЫТЫХ ВОДОЁМОВ ОСТАЁТСЯ ЖИЗНЕСПОСОБНЫМ В
ТЕЧЕНИЕ 1 МЕС., В СТОЧНЫХ ВОДАХ - ДО 30 Ч; ХОРОШО
РАЗМНОЖАЕТСЯ В СВЕЖЕМ МОЛОКЕ И НА МЯСНЫХ ПРОДУКТАХ.
БЫСТРО ПОГИБАЕТ ПРИ ДЕЗИНФЕКЦИИ И КИПЯЧЕНИИ,
ВЫСУШИВАНИИ И НА СОЛНЕЧНОМ СВЕТЕ, ЧУВСТВИТЕЛЕН К
АНТИБИОТИКАМ ТЕТРАЦИКЛИНОВОЙ ГРУППЫ И ФТОРХИНОЛОНАМ.
49. Эпидемиология.
ЭПИДЕМИОЛОГИЯ.Резервуар и источник инфекции - больной
человек или носитель;
Ведущий путь передачи – водный;
Восприимчивость к инфекции высокая;
После перенесённой инфекции формируется
достаточно длительный и напряжённый
иммунитет;
Классическая холера эндемична в Южной
Азии (Индия, Бангладеш, Пакистан),
холера Эль-Тор - в Юго-Восточной Азии
(Индонезия, Таиланд и др.);
Повышенный уровень заболеваемости
приходится, как правило, на тёплое время
года.
50. Основные эпидемиологические данные
ОСНОВНЫЕ ЭПИДЕМИОЛОГИЧЕСКИЕДАННЫЕ
Пути передачи:
- водный;
- пищевой;
- контактно-бытовой.
Факторы передачи:
- вода (питьевая, для хозяйственных
целей, открытые
водоемы);
- ил, слизь канализационной
системы;
- пища;
- грязные руки, инфицированные
предметы.
51. Сезонность, восприимчивость, иммунитет
СЕЗОННОСТЬ, ВОСПРИИМЧИВОСТЬ,ИММУНИТЕТ
Сезонность в эндемичных районах:
летне-осенний период года в связи с
активизацией путей передачи возбудителей.
Завозные случаи в России могут иметь место в
любое время года.
Восприимчивость к холере всеобщая и высокая.
Группы риска:
- дети;
- пожилые люди;
- лица с пониженной кислотностью
желудочного сока, страдающие анацидными
гастритами, некоторыми формами анемии и
глистных инвазий.
Иммунитет: относительно стойкий,
видоспецифический, антитоксический.
52. Исторические сведения
ИСТОРИЧЕСКИЕ СВЕДЕНИЯ«Колыбель» инфекции междуречье Ганга и
Брахмапутры, полуостров
Индостан.
Cholera – от греч. chole
«желчь» и rheo «истекать,
течь» (Гиппократ).
С 1817 по 1926 г. – выход
холеры за пределы
эндемических очагов с
развитием 6 пандемий.
Ф.Пачини (1853–1856),
Э.Недзвецкий (1872–1874) и
Р.Кох (1883–1885) описали
классического возбудителя
холеры.
1906 г.- открытие
Ф.Готшлихом на карантинной
станции Эль-Тор (Синай)
вибриона Эль-Тор
53. Патогенез.
ПАТОГЕНЕЗ.Возбудитель попадает через рот (per os).
Желудочный сок губителен для вибрионов, поскольку они
не устойчивы в кислой среде.
В тонкой кишке холерный вибрион интенсивно
размножается и колонизирует эпителиальные клетки.
Вырабатываемый энтеротоксин активизирует
секрецию жидкости в просвет кишечника.
Развивается выраженная водянистая диарея и рвота,
которые приводит к развитию дегидратации,
гиповолемии, тканевой гипоксии.
54. Клиническая картина. Инкубационный период при холере от нескольких часов до 5 сут. Первыми симптомами бывают выраженный, но
КЛИНИЧЕСКАЯ КАРТИНА.ИНКУБАЦИОННЫЙ ПЕРИОД ПРИ ХОЛЕРЕ ОТ НЕСКОЛЬКИХ ЧАСОВ ДО 5 СУТ.
ПЕРВЫМИ СИМПТОМАМИ БЫВАЮТ ВЫРАЖЕННЫЙ, НО БЕЗБОЛЕЗНЕННЫЙ
ПОЗЫВ К ДЕФЕКАЦИИ И ОЩУЩЕНИЕ ДИСКОМФОРТА В ЖИВОТЕ. ЖИДКИЙ
СТУЛ СНАЧАЛА МОЖЕТ СОХРАНЯТЬ КАЛОВЫЙ ХАРАКТЕР. ПРИ
ПРОГРЕССИРОВАНИИ ЗАБОЛЕВАНИЯ ЧАСТОТА ДЕФЕКАЦИЙ БЫСТРО
НАРАСТАЕТ ДО 10 РАЗ В СУТКИ И БОЛЕЕ, ИСПРАЖНЕНИЯ СТАНОВЯТСЯ
ВОДЯНИСТЫМИ, БЕСКАЛОВЫМИ И В ОТЛИЧИЕ ОТ ДРУГИХ ДИАРЕЙНЫХ
КИШЕЧНЫХ ИНФЕКЦИЙ НЕ ИМЕЮТ ЗЛОВОННОГО ЗАПАХА. ИСПРАЖНЕНИЯ
ИМЕЮТ ВИД «РИСОВОГО ОТВАРА».
55.
Рвота при холере, появляется позже диареи - черезнесколько часов или даже к концу 1-2-х суток
заболевания. Она бывает обильной (фонтаном),
повторной, возникает внезапно без
предшествующей тошноты.
Холере не свойственны боли в животе.
Отсутствие интоксикации. (температура тела
остаётся нормальной, а при выраженном
обезвоживании с потерей солей, дегидратации III и
IV степеней, развивается гипотермия).
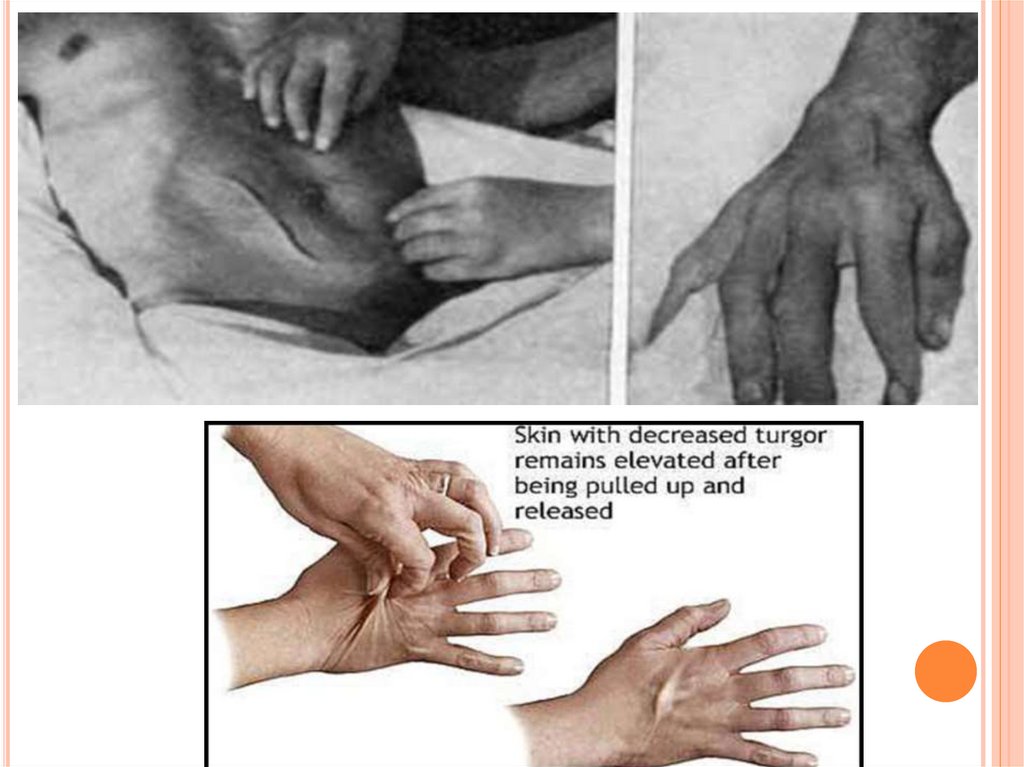
Заостряются черты лица, глаза западают,
появляются тёмные круги под глазами (симптом
«очков»), кожа подушечек пальцев и кистей
сморщивается («руки прачки»), живот втянут.
56. Степени дегидратации (В.И. Покровский и др.)
СТЕПЕНИ ДЕГИДРАТАЦИИ (В.И.ПОКРОВСКИЙ И ДР.)
Степень дегидратации
I степень
Легкая форма,
потеря жидкости 1-3 %
от массы тела
II степень
Среднетяжелая форма,
потеря жидкости 4-6 % от
массы тела
Клинические симптомы
жидкий стул до 10 раз в
сутки, испражнения носят
каловый характер, хорошее
самочувствие, отсутствие
обезвоживания.
Удельный вес плазмы
1,021-1,023 г/см3
стул частый до 15-20 раз в
сутки в виде рисового отвара
рвота без тошноты,
мучительная жажда, олигурия.
Удельный вес плазмы
1,023 -1,025 г/см3
57. Степени дегидратации (В.И. Покровский и др.)
СТЕПЕНИ ДЕГИДРАТАЦИИ (В.И.ПОКРОВСКИЙ И ДР.)
Степень дегидратации
III степень
Тяжелая форма,
потеря жидкости 7-9 %
от массы тела
IV степень
Алгидная форма,
потеря жидкости
более 10 % от массы тела
Клинические симптомы: Стул
без счета, постоянная рвота.
Болезненные судороги, голос
слабый. Заострившиеся черты
лица, «руки прачки».
Снижается АД, ОЦК, пульс
урежается. Удельный вес
плазмы крови 1,028-1,035 г/см3
Стул беспрерывный, рвота
обильная, снижение
температуры тела до 34℃,
анурия. Нарушение
гемодинамики,
гиповолемический шок, сопор,
кома, смерть. Удельный вес
плазмы крови 1,035-1,040
58.
59.
60.
«симптом заходящего солнца»61. Клиническое течение
КЛИНИЧЕСКОЕ ТЕЧЕНИЕТипичное течение:
- Легкая форма
- Среднетяжелая форма
- Тяжелая форма
Атипичное течение:
- Стёртая форма
- Молниеносная форма
Субклиническое течение
- вибриононосительство
62. Типичное клиническое течение
ТИПИЧНОЕ КЛИНИЧЕСКОЕ ТЕЧЕНИЕОстрое начало;
Непреодолимые позывы на дефекацию;
Болей в животе и тенезмов нет;
Урчание, переливание жидкости в животе;
Стул в виде «рисового отвара»;
Температура чаще нормальная;
Жажда, мышечная слабость;
Рвота: без тошноты, фонтанирующая;
Тургор кожи снижен, «рука прачки»;
Тяжелое течение: симптомы «тёмных очков»,
«заходящего солнца», facies chorelica.
63.
64. Атипичные клинические формы
АТИПИЧНЫЕ КЛИНИЧЕСКИЕ ФОРМЫ«Сухая холера»:
- нет диареи и рвоты,
- быстрое развитие дегидратационного шока,
- у ослабленных лиц.
Молниеносная форма:
- тяжелейшая диарея, быстрое
обезвоживание,
- дегидратационный шок и смерть.
Дети первых лет жизни:
- быстрая декомпенсация водноэлектролитного баланса,
- гипокалиемия, судороги, энцефалопатия,
гибель.
65. Сигнальные клинические признаки
СИГНАЛЬНЫЕ КЛИНИЧЕСКИЕ ПРИЗНАКИОстрое и часто внезапное начало болезни.
ДИАРЕЯ (ЭНТЕРИТ), ОБЕЗВОЖИВАНИЕ.
Общая слабость, жажда, сухость слизистых оболочек и кожных
покровов.
Осиплость голоса, в тяжелых случаях афония.
АД в норме или снижено, пульс слабый, частый (при
выраженном обезвоживании).
Снижение тургора кожи: взятая в щепотку кожа на тыльной
поверхности кисти долго не расправляется (в норме:
мгновенно), симптом «руки прачки» при выраженном
обезвоживании.
Рвота без тошноты.
Характерный стул: быстро теряет каловый характер, до 1020 раз в сутки, обильный, водянистый, по типу «рисового
отвара».
Отсутствует боль в животе и при дефекации. Иногда
дискомфорт или умеренные боли в околопупочной области.
Нет тенезмов.
Урчание или переливание жидкости при пальпации живота.
Температура тела чаще в норме или снижена (при выраженном
обезвоживании).
66. Дифференциальный диагноз
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗЭпидемиологический анамнез!!!
Раннее бактериологическое исследование испражнений.
Дифференциальный диагноз проводят:
- с отравлением грибами (анамнестические данные, болевой
синдром);
- с отравлением клещевиной (анамнестические данные);
- с отравлениями неорганическими и органическими ядами
(групповые отравления, результаты химического анализа);
- с пищевыми токсикоинфекциями, сальмонеллёзом (болевой
синдром, повышение температуры, сравнительно редкое
развитие заболевания до степени алгида, данные
бактериологического исследования);
- с ботулизмом (тошнота, рвота, головокружение, комплекс
нервнопаралитических явлений, анамнез и данные
лабораторных исследований);
- с шигеллёзом (лихорадочная реакция, тенезмы,
схваткообразные боли в животе, симптомы гемоколита, стул
со слизью и кровью).
67. Осложнения.
ОСЛОЖНЕНИЯ.Дегидратационный шок - проявление тяжелой
степени обезвоживания.
Пневмонии, абсцессы, сепсис.
Возможно острое нарушение мозгового
кровообращения, инфаркт миокарда, тромбоз
мезентериальных сосудов.
острая почечная недостаточность с преобладанием
преренальной формы,
68.
69. Диагностика
ДИАГНОСТИКАОпорные
симптомы клинической диагностики:
1.острое начало болезни с поноса и следующей рвоты без
тошноты, отсутствие боли в животе, тенезмов,
2.классическая тетрада - понос, рвота, изотоническая
дегидратация , судороги
3.рвотные массы и фекалии в виде «рисового отвара» или
«молочной сыворотки»,
4.субнормальная температура тела;
5.акроцианоз - тотальный цианоз ,
6.симптомы холерного лица, руки прачки, холерной
складки, холерных очков;
7.хриплый бесшумный голос (до афонии), 8.тахипноэ,
тахикардия, снижение АД (до коллапса), 9.олигоанурия.
Большое значение для установления диагноза имеют
данные эпидемиологического анамнеза.
70. Диагностика
ДИАГНОСТИКАОсновной метод лабораторной диагностики холеры:
Бактериологическое исследование с целью выделения
возбудителя.
А) классический метод
Б) ускоренный метод
(метод иммобилизации и микроаглюцинации вибрионов под
влиянием противохолерной сыворотки с использованием фазовоконтрастного микроскопа).
Для бактериологического исследования берут испражнения,
рвотные массы, желчь, секционный материал, постельное и
нательное белье, воду, ил, сточные воды, гидробионты, смывы с
объектов окружающей среды, пищевые продукты и т.д.
Серологические исследования:
(реакция нейтрализации, РНГА с эритроцитарным холерным
энтеротоксическим диагностикумом),
ИФА, имунофлюооресцентный метод
Исследуют парные сыворотки крови. Определяют титры
агглютининов, вибриоцидных антител и антитоксинов.
Доказательством является рост титра антител в парных
сыворотках в 4 раза.
Методом ПЦР обнаруживают ген холерного вибриона
71. Лечение и уход.
ЛЕЧЕНИЕ И УХОД.1.
2.
3.
Госпитализация обязательна.
Учет вводимой и выделенной жидкости (каждые
2 часа фиксировать в истории болезни);
Сбор и дезинфекция выделений от больного ( 200
гр.дез. средства на 1 л. испражнений);
72. Лечение
ЛЕЧЕНИЕПатогенетическая терапия составляет основу
лечения, которая заключается в восстановлении и
сохранении водно-электролитного баланса в
организме.
Основными принципами терапии больных холерой
являются:
а) восстановление объема циркулирующей крови;
б) восстановление электролитного состава тканей;
в) воздействие на возбудителя.
Этапы регидратационной терапии:
Первичная регидратация- восполнение имеющегося
дефицита воды и солей;
Корегирующая регидратация- компенсация
продолжающихся потерь жидкости и солей.
73.
Первичная регидратация. Введение глюкозо –солевых растворов в теплом виде (38 -40).
С I и ll степенью получают оральную
регидратацию до полного прекращения
диареи. (дробно 1 л. в час).
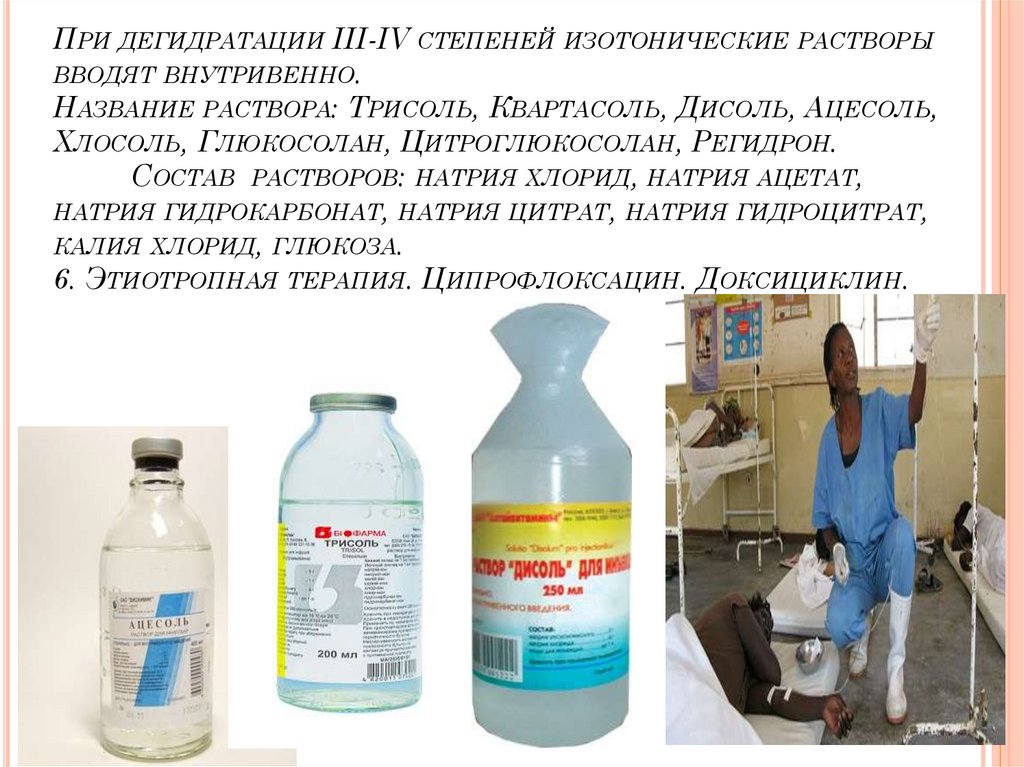
74. При дегидратации III-IV степеней изотонические растворы вводят внутривенно. Название раствора: Трисоль, Квартасоль, Дисоль,
ПРИ ДЕГИДРАТАЦИИ III-IV СТЕПЕНЕЙ ИЗОТОНИЧЕСКИЕ РАСТВОРЫВВОДЯТ ВНУТРИВЕННО.
НАЗВАНИЕ РАСТВОРА: ТРИСОЛЬ, КВАРТАСОЛЬ, ДИСОЛЬ, АЦЕСОЛЬ,
ХЛОСОЛЬ, ГЛЮКОСОЛАН, ЦИТРОГЛЮКОСОЛАН, РЕГИДРОН.
СОСТАВ РАСТВОРОВ: НАТРИЯ ХЛОРИД, НАТРИЯ АЦЕТАТ,
НАТРИЯ ГИДРОКАРБОНАТ, НАТРИЯ ЦИТРАТ, НАТРИЯ ГИДРОЦИТРАТ,
КАЛИЯ ХЛОРИД, ГЛЮКОЗА.
6. ЭТИОТРОПНАЯ ТЕРАПИЯ. ЦИПРОФЛОКСАЦИН. ДОКСИЦИКЛИН.
75. Инфузионная терапия
ИНФУЗИОННАЯ ТЕРАПИЯИспользуют растворы для взрослых: трисоль (стартовый),
квартасоль, ацесоль, хлосоль, дисоль( при
гиперкалиемии).
Первый этап: растворы вводят в/в , подогретые до 38 С
со скоростью : при II ст. 40-50 мл/мин, при III—IV ст. 100--120 мл/мин (струйно ) посредством катетеров,
введенных в периферические вены (венесекция) или
центральные вены (подключичная пункция). Первые 2-4
л раствора вводят в течение 30 мин с скоростью 100-120
мл/мин, затем 50-75 мл/мин в течение 1 часа, а через 1,52 часа скорость введения уменьшают до 5—10 мл в мин.
При ГШ в течение 1 часа растворы вводят в V до 10%
массы тела, а затем продолжают введение жидкостей со
скоростью 80-100 капель в минуту. Часто растворы
вводят одновременно в две вены.
76. II этап ИТ — компенсация продолжающихся потерь.
II ЭТАП ИТ — КОМПЕНСАЦИЯПРОДОЛЖАЮЩИХСЯ ПОТЕРЬ.
Потерю жидкости с испражнениями и рвотными
массами учитывают каждые 2 часа. Регидратацию
продолжают растворами со скоростью 5-10 мл в
минуту.
Внутривенное введение одного из солевых
растворов должно продолжаться беспрерывно
несколько суток.
Общий V вводимого раствора за 3-5 дней лечения
при обезвоживании III—IV степени обычно
составляет несколько десятков литров.
В клинической практике V при алгиде за 3 сут.
может составть 56л.
Опасность гипергидратации.. Противопоказаны :
прессорные амины (адреналин, мезатон и др.),
глюкокортикоиды , противосудорожные.
77.
78. Этиотропная терапия:
ЭТИОТРОПНАЯ ТЕРАПИЯ:Антибиотики при холере назначают после
первого этапа регидратации и после забора
материала для бактериологического
исследования.
доксициклин 0,1х 2раза/сут 5 дней
- эритромицин 0,25 -0,3 г х 4 раза/сут 5 дней
- фуразолидон 0,1-0,15 г х 4 раза/сут 5 дней
- ципрофлоксацин 0,5 х 2 раза/сут. 5 дней азитромицин ,триметоприм/сульфометок
сазол,
хлорамфеникол.
79. Этиотропная терапия +энтеросорбция ( энтеросгель, белый уголь и др.)
ЭТИОТРОПНАЯ ТЕРАПИЯ +ЭНТЕРОСОРБЦИЯ( ЭНТЕРОСГЕЛЬ, БЕЛЫЙ УГОЛЬ И ДР.)
При нарушении глотания и неукротимой
рвоте - антибиотики вводят парентерально:
левомицетина сукцинат в/м или в/в - старше 1
года - 50 мг/кг/сут
ципрофлоксацин в/в кап. 200 мг х 2 раза/сут
через 12 ч.
80. Выписка и диспансерное наблюдение
ВЫПИСКА И ДИСПАНСЕРНОЕНАБЛЮДЕНИЕ
Выписка больных из стационара производится
обычно на 8–10-й день после клинического
выздоровления и трех отрицательных результатов
бактериологического исследования испражнений и
однократного исследования желчи (порции В и С).
Бактериологическое исследование проводится не
ранее чем через 24–36 ч после отмены
антибиотиков в течение 3 дней подряд. Первую
порцию каловых масс берут после дачи больному
солевого слабительного (20–30 г сульфата магния).
Реконвалесценты холеры подлежат диспансерному
наблюдению с бактериологическим исследованием
испражнений в течение первого месяца 1 раз в 10
дней и желчи однократно, в последующем –
испражнений 1 раз в месяц в течение 1 года.
81. Действия медицинского работника в очаге карантинной инфекции.
ДЕЙСТВИЯ МЕДИЦИНСКОГО РАБОТНИКА ВОЧАГЕ КАРАНТИННОЙ ИНФЕКЦИИ.
При выявлении больного приём пациентов прекращается.
Запрещается выход из ЛПУ всех лиц, находящихся в нём.
Врач через телефон или проходящий в коридоре медперсонал
передаёт главврачу, заведующему о выявлении случая ООИ.
Начальник ЛПУ сообщает выявленное заболевание
начальнику департамента здравоохранения региона и
главному санитарному врачу региона.
В кабинет передаются комплекты спецодежды
(противочумные костюмы) для медработников, дез.
средства, экстренная укладка для взятия анализов,
медикаменты и оборудование, необходимые для оказания
первой медицинской помощи больному.
Организация сбора испражнений и рвотных масс, исключая
попадание в канализационную сеть
Проведение пероральной регидратации глюкозо-солевыми
растворами и обильное питье (кипяченая вода, чай). 6 Согревание больного (грелки ).
Составляется список людей, контактировавших с
заболевшим.
Контактных лиц помещают в изолятор на карантин.
82. Специфическая профилактика
СПЕЦИФИЧЕСКАЯ ПРОФИЛАКТИКАОральные холерные вакцины (oral cholera vaccines
–
OCV): двухдозовый режим вакцинации с
интервалом не менее 2 недель.
Контингент:
Местное население эндемичных территорий;
Местное население в условиях вспышек и
эпидемий;
Путешественники.
Dukoral® (WC-rBS): оптимальна для
путешественников, 65%-ная защита на 2 года.
Shanchol™ и Euvichol® (BivWC): при вспышках и
эпидемиях, 65%-ная защита на 5 лет.
83. Пищевые токсикоинфекции (ПТИ)
ПИЩЕВЫЕ ТОКСИКОИНФЕКЦИИ(ПТИ)
Полиэтиологическая группа острых
бактериальных инфекций,
характеризующихся развитием
гастроэнтерита или
гастроэнтероколита в результате
употребления в пищу продуктов,
контаминированных (загрязненных)
условно – патогенными бактериями,
способными вырабатывать
энтеротоксины вне организма
человека.
84. Этиология
ЭТИОЛОГИЯИзвестно 30 бактерий способных
вызывать ПТИ (Staphyloccocus,
Salmonella spp…);
Общая черта всех возбудителей – их
способность к выработке энтеротоксинов;
Резервуар люди и животные;
Способны быстро размножаться в
пищевых продуктах при нарушении
правил их хранения и реализации.
85. Эпидемиология
ЭПИДЕМИОЛОГИЯЗооантропонозная инфекция;
Фактор передачи – зараженные
пищевые продукты (торты, молочные,
мясные продукты, салаты…);
Наблюдаются спорадические или
групповые случаи заболевания, чаще в
теплое время года.
86. Клиника
КЛИНИКАИнкубационный период от 30 мин. до 2 – х суток.
Независимо от этиологии клиника носит
однотипный характер.
Внезапное начало, интоксикация, гастроэнтерит
с развитием обезвоживания организма.
87.
Осложнения чаще у детей ипожилых (ИТШ, обезвоживание,
СС недостаточность, сепсис);
Бактериологическое исследование
промывных вод желудка, остатков
пищи, с целью диагностики
затруднено, т. к. микробы могут
выделяться и от здоровых лиц.
Госпитализация по клиническим
показаниям.
88. Дифференциальная диагностика
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАПищевые токсикоинфекции следует отличать от
сальмонеллёза и других острых кишечных
инфекций - вирусных гастроэнтеритов,
шигеллёзов, кампилобактериоза, холеры и др., а
также от хронических заболеваний ЖКТ,
хирургической и гинекологической патологий,
инфаркта миокарда. Поскольку основные
патогенетические механизмы и клинические
проявления пищевых токсикоинфекций мало
отличимы от таковых при сальмонеллёзе, в
клинической практике часто ставят обобщённый
предварительный диагноз пищевых
токсикоинфекций, а выделение сальмонеллёза из
этой общей группы проводят в случае его
бактериологического или серологического
подтверждения.
89. Лабораторная диагностика
ЛАБОРАТОРНАЯ ДИАГНОСТИКАОснову составляет выделение возбудителя из
рвотных масс, промывных вод желудка и
испражнений. При высеве возбудителя необходимо
изучение его токсигенных свойств. Однако в
большинстве случаев выделяемость
незначительна, а обнаружение конкретного
микроорганизма у больного ещё не позволяет
считать его виновником заболевания. При этом
необходимо доказать его этиологическую роль либо
с помощью серологических реакций с
аутоштаммом, либо установлением идентичности
возбудителей, выделенных из заражённого
продукта и от лиц, употреблявших его.
90. Тактика
ТАКТИКА1. Промывание желудка!!! Желудок промывают
водой. Процедуру продолжают до отхождения
чистой воды.
2. Регидратационная терапия (глюкозо – солевые
растворы).
3. Энтеросирбенты (уголь активированный, смекта,
энтеросгель, полифепан и т.д.).
4. Диета №4
5. Для уменьшения боли но-шпа по 1 т. 3 р. в д.
6. Антибиотики не назначают т. к. причина
заболевания не бактерия, а токсин.
7. Иммодиум (Лоперамид) нельзя применять!!!
91. Лечение.
ЛЕЧЕНИЕ.После промывания желудка, лечение зависит от
степени обезвоживания организма. Рекомендуется
пероральный прием 2 — 3 л жидкости следующего
состава: хлорида натрия — 3,5 г, хлорида калия —
1,5 г, гидрокарбоната натрия — 2,5 г, глюкозы —
20 г на 1 л питьевой воды. Раствор следует давать
пить больному небольшими порциями в течение 2
—3 ч. В тех случаях, когда нет возможности для
приготовления такого раствора, больным можно
давать пить минеральную воду, горячий чай или
морс. При неэффективности такой терапии, а
также больным, находящимся в тяжелом
состоянии, с выраженными признаками
обезвоживания показано внутривенное введение
солевых растворов (квартасоль, трисоль и др.).
92. Диетотерапия
ДИЕТОТЕРАПИЯВажное значение имеет лечебное питание. Из
рациона необходимо исключить блюда, оказывающие
раздражающее действие на желудочно-кишечный
тракт и усиливающие бродильные процессы.
Показаны слизистые супы, неконцентрированные
бульоны, блюда из молотого или протертого мяса,
отварная нежирная рыба, паровые котлеты, омлет,
картофельное пюре, творог, кисели, сливочное масло,
подсушенный хлеб, сухое печенье, чай.
После стихания острых явлений для компенсации
пищеварительной недостаточности применяют
ферменты и ферментные препараты (панкреатин,
фестал, панзинорм, трифермент и др.) в течение 7 —
14 дней. Для нормализации микрофлоры кишечника
назначают бактерийные препараты
(бифидумбактерин, бификол).
93. Прогноз и профилактика
ПРОГНОЗ И ПРОФИЛАКТИКАПрогноз обычно благоприятный, смертельные
исходы возможны при развитии инфекционнотоксического шока.
Профилактика сводится к строгому
соблюдению санитарных норм и правил при
заготовке, транспортировке и хранении
пищевых продуктов, санитарных и
технологических правил приготовления и
использования готовой пищи, а также правил
личной гигиены персоналом пищевых
предприятий. Важное значение имеет
гигиеническое воспитание населения.
94. Основные противоэпидемические мероприятия по локализации и ликвидации очага холеры:
ОСНОВНЫЕ ПРОТИВОЭПИДЕМИЧЕСКИЕМЕРОПРИЯТИЯ ПО ЛОКАЛИЗАЦИИ И
ЛИКВИДАЦИИ ОЧАГА ХОЛЕРЫ:
ограничительные меры и карантин;
обязательная госпитализация,
обследование и лечение выявленных
больных холерой и вибриононосителей;
выявление и изоляция контактных
лиц;
лечение больных холерой и
вибриононосителей;
профилактическое лечение
контактных лиц;
текущая и заключительная
дезинфекция.
95. Заключение
ЗАКЛЮЧЕНИЕВажно правильно хранить
пищевые продукты, исключить
размножение в них возбудителей
пищевых токсикоинфекций.
Чрезвычайно важны термическая
обработка пищевых продуктов,
кипячение молока и соблюдение
сроков их реализации.
96. Контрольные вопросы:
1.2.
Назовите особенности патогенеза брюшного тифа.
Какие клинические проявления брюшного тифа Вы
знаете?
3.
Опишите методы лечения брюшного тифа.
4.
Каковы особенности паратифа А и В?
5.
Что такое особо опасные инфекции?
6.
На основание каких признаков ставится диагноз холера?
7.
Опишите этапы регидратационной терапии.
8.
Каковы особенности клинической картины ПТИ?
9.
Назовите этапы лечения ПТИ.
97.
Остались вопросы.Доработаю дома !
98.
Домашнее задание:Изучить самостоятельно тему: «Ботулизм. Сальмонеллез»
Источники учебной информации:
1.Белоусова, А.К. Инфекционные болезни с курсом ВИЧинфекции и эпидемиологии:учебник / А.К. Белоусова, В.Н.
Дунайцева.– 4-е изд. - Ростов н/Д: Феникс, 2020.– 364с.
2.Двойникова, С.И. Сестринское дело при инфекционных
заболеваниях: уч. пособие / С.И. Двойников, Л.С. Жилина. –
2-е изд., стер. – СПб.: Лань, 2018. – 300с.
3.Сметанин, В.Н, Инфекционная безопасность и
инфекционный контроль в медицинских организациях:
учебник – СПБ.: Лань, 2016. – 364с.
4.Шамина, Н.А. Основы вакцинопрофилактики: Уч. пособие
/ Н.А. Шамина. - СПб.: Лань, 2018 – 96с.
5.http://www.stmedcollege.ru/elektronnye-obrazovatelnyjresursy





















































































 Медицина
Медицина








