Похожие презентации:
Дифференциальный диагноз при основных клинико-лабораторных синдромах, сопровождающих течение заболеваний печени
1. Северо-Казахстанский университет имени М. Козыбаева Кафедра Клигнических дисциплин
На тему: «Дифференциальный диагноз при основныхклинико-лабораторных синдромах, сопровождающих
течение заболеваний печени: синдроме цитолиза,
холестаза, иммуно-воспалительном синдроме,
синдроме печеночно-клеточной функциональной
недостаточности».
Петропавловск 2023од
2. Введение
Болезни печени сопровождаются рядом лабораторных синдромов. Прианализе результатов биохимического исследования у больных с
заболеваниями печени целесообразно выделять четыре лабораторных
синдрома, каждый из которых в известной степени соответствует
определенным морфологическим и функциональным изменениям в
органе: цитолитический синдром, мезенхимально-воспалительный
синдром, холестатический синдром (синдом холестаза), синдром малой
печеночно-клеточной недостаточности, Обычно в каждом конкретном
случае заболевания имеет место сочетание нескольких биохимических
синдромов.
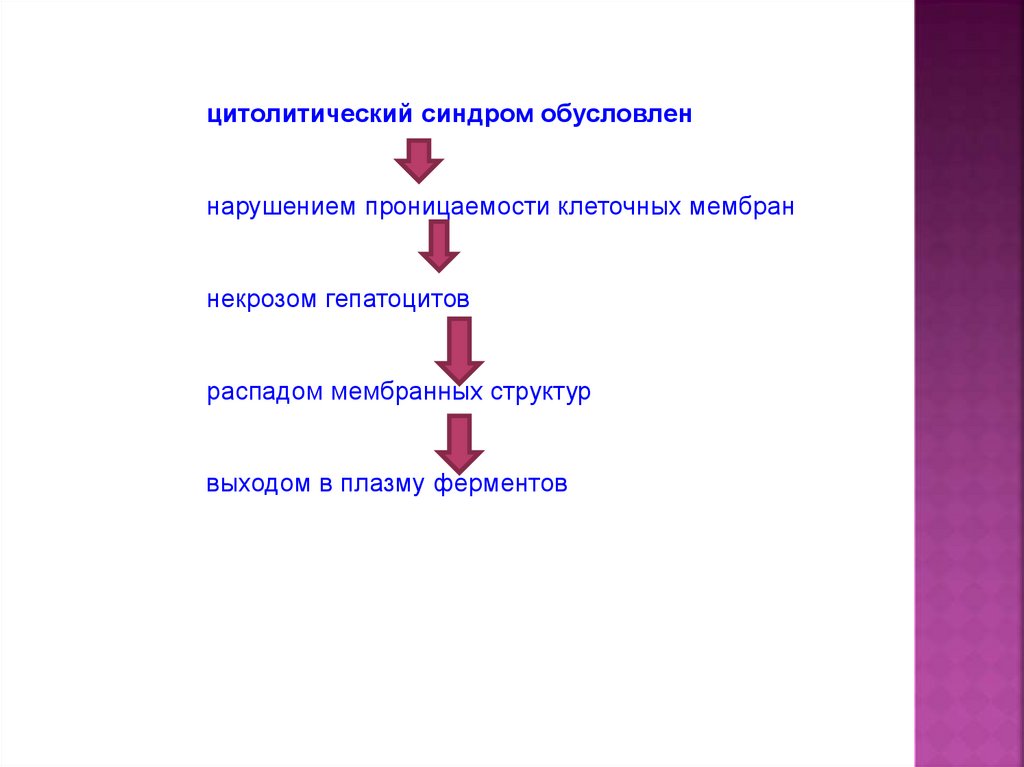
3. Cиндром цитолиза
Синдром цитолиза – комплекс лабораторных симптомов,свидетельствующих об активности патологического процесса в печени,
связанного с разрушением гепатоцитов.
Причины возникновения: разрушение гепатоцита и нарушение
проницаемости его клеточных мембран; при этом оболочка гепатоцита
становится проницаемой для внутриклеточных ферментов.
4.
цитолитический синдром обусловленнарушением проницаемости клеточных мембран
некрозом гепатоцитов
распадом мембранных структур
выходом в плазму ферментов
5.
Лабораторные признаки:увеличение уровня,
аланинаминотрансферразы (АЛАТ норма – 0,1-0,68
мкмоль/л),
аспартатаминотрансферразы (АСАТ норма – 0,1-0,45
мкмоль/л).
Степень подъема активности трансаминаз (АСАТ, АЛАТ)
свидетельствует о выраженности цитолиза.
Помимо основных показателей цитолиза также могут
наблюдаться увеличение активности:
гаммаглютамилтрансферразы (ГГТФ)
глютаматдегидрогеназы (ГЛДГ),
сорбитдегидрогеназы (СДГ),
лактатдегидрогеназы (ЛДГ5).
6.
Повышение коэффициента Де Ритиса более 1,4 (преимущественно засчет АсАТ) наблюдается при тяжелых поражениях печени с
разрушением большей части печеночной клетки (хронический активный
гепатит с высокой степенью активности, цирроз печени, опухоль); при
острых процессах, разрушающих мембрану клетки и не затрагивающих
глубинные структуры печеночной клетки, коэффициент Де Ритиса
меньше 1,2
коэффициент Де Ритиса
коэффицент определяется соотношением
АсАТ/АлАТ
отражает степень тяжести поражения печени
норма - 1,3-1,4
7. лечение
Специфическое лечение отсутствует. Выбор терапевтической схемыпродиктован характером и тяжестью основной патологии, степенью
повреждения паренхимы печени. Основными направлениями терапии
являются:
•Гепатопротекторы. Для терапии синдрома цитолиза активно применяются
гепатопротекторы растительного, животного и синтетического происхождения:
препараты на основе метионина, орнитина, флавоноидов.
•Этиотропное лечение. При инфекционных поражениях используют
специфические средства — противовирусные препараты и интерфероны при
хронических гепатитах, антипротозойные при амебиазе и лямблиозе.
•Патогенетические средства. Для дезинтоксикации организма
проводится инфузионная терапия глюкозо-солевыми растворами. Если
синдром цитолиза обусловлен печеночной недостаточностью, целесообразно
назначать энтеросорбенты и лактулозу.
8.
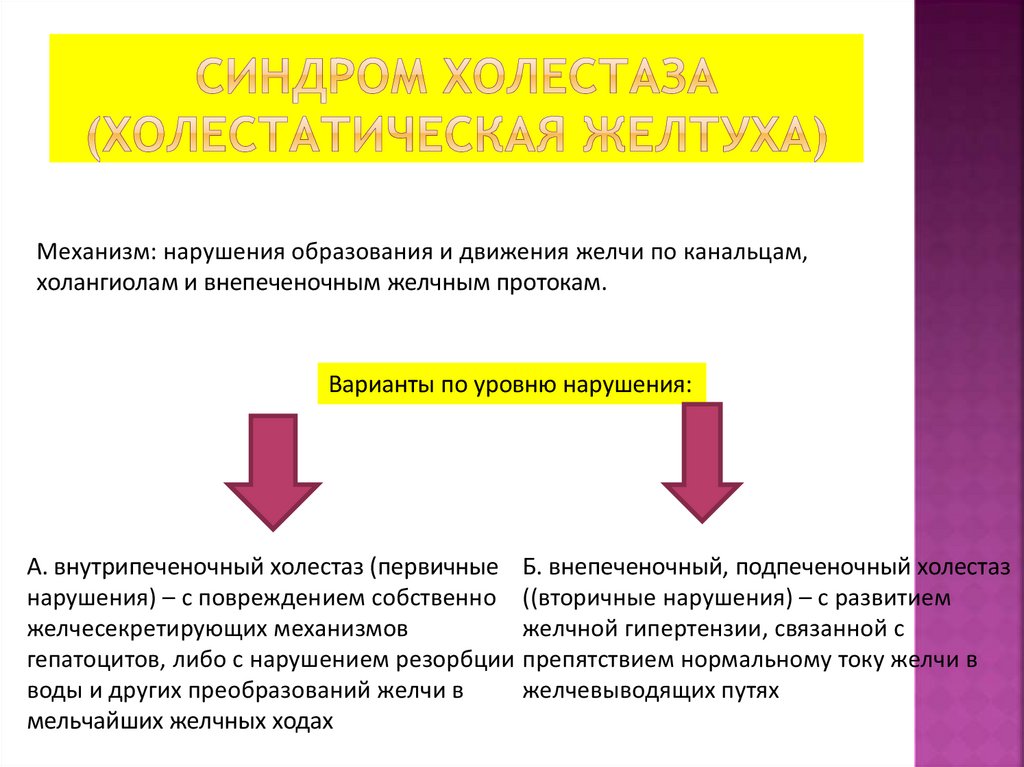
9. Синдром холестаза (холестатическая желтуха)
Механизм: нарушения образования и движения желчи по канальцам,холангиолам и внепеченочным желчным протокам.
Варианты по уровню нарушения:
А. внутрипеченочный холестаз (первичные Б. внепеченочный, подпеченочный холестаз
нарушения) – с повреждением собственно ((вторичные нарушения) – с развитием
желчесекретирующих механизмов
желчной гипертензии, связанной с
гепатоцитов, либо с нарушением резорбции препятствием нормальному току желчи в
воды и других преобразований желчи в
желчевыводящих путях
мельчайших желчных ходах
10.
А. СИНДРОМ ВНУТРИПЕЧЕНОЧНОГО ХОЛЕСТАЗА Внутрипеченочныйхолестаз характеризуется уменьшением тока желчи и ее поступления в
двенадцатиперстную кишку при отсутствии механического повреждения и
обструкции внепеченочного билиарного тракта иразвивается 15 внутри
печеночных долек. Это может быть обусловлено или нарушением
механизмов образования и транспорта желчи на уровне гепатоцитов в
результате гепатоцеллюлярной патологии или является следствием
повреждения внутрипеченочных протоков, или их сочетанием.
Причины внутрипеченочного холестаза:
различные холестатические заболевания печени:
вирусные гепатиты,
циррозы,
токсико-аллергические (например, медикаментозные)
поражения, склерозирующий холангит,
новообразования.
11.
Клинические проявления холестазаобусловлены тремя факторами:
Избыточное поступление элементов
желчи в кровь: кожный зуд
(раздражение сосочков кожи желчными
кислотами), не снимающийся
симптоматическими препаратами, часто
предшествующий желтухе, желтуха,
ксантелазмы, темная моча,а также
системные проявления (острая почечная
недостаточность, развитие острых
эрозий и язв в желудке).
Уменьшение количества или
отсутствие желчи в кишечнике:
понижение аппетита, тошноту, рвоту,
вздутие и урчание в животе, диарея
(стеаторея), посветление кала.
Воздействие компонентов желчи на
печеночные клетки: симптомы
печеночно-клеточной недостаточности.
Жалобы:
ощущение давления и
распирания в области правого
подреберья (вследствие
расстройства секреции желчи),
кожный зуд – долгое время
предшествует желтухе
иногда присоединяется
геморрагический диатез
12.
ОБЪЕКТИВНОЕ ИССЛЕДОВАНИЕ.При осмотре
При пальпации:
желтуха имеет яркий, красноватый,
гепатомегалия
рубиновый оттенок, ксантелазмы (отложение
незначительная, печень
холестерина в коже век).
умеренно-плотная с гладким
моча приобретает цвет пива с ярко-желтой
краем (при гепатите), бугристая
пеной из-за появления в ней билирубина.
(при циррозе) или не
При полном закрытии общего желчного
пальпируется.
протока уробилин в моче не обнаруживается.
при хроническом холецистите
Стойкая желтая пена мочи обусловлена
или ЖКБ может прощупываться
наличием в ней желчных кислот, снижающих
увеличенный и болезненный
поверхностное давление на границе
желчный пузырь.
дисперсных фаз.
спленомегалия не бывает
кал обесцвечивается, имеет глинистый
большой и не сочетается с
бело-серый цвет, стеркобилин в нем не
гиперспленизмом.
обнаруживается. Он содержит большое
количество
жирных кислот и мыл
Лабораторные признаки:
(стеаторея).
гипербилирубинемия за счет повышения прямого (коньюгированного) билирубина.
появление желчных кислот в сыворотке крови и в моче.
повышение холестерина сыворотки крови (норма 3,9-6,2мм/л) липопротеидов низкой
плотности,
повышение щелочной фосфатазы сыворотки крови (норма 2-5 ед. – это
неспецифический фермент, продуцируемый в желчных ходах),
повышение ГГТП.
появление желчных пигментов в моче (билирубин мочи),
снижение стеркобилина в кале.
13.
Б. СИНДРОМ ВНЕПЕЧЕНОЧНОГО, ПОДПЕЧЕНОЧНОГО ХОЛЕСТАЗА Нарушениежелчной кинетики во внепеченочных желчных протоках в связи с
механическим препятствием (обтурацией желчных протоков) лежит в основе
механической или обтурационной желтухи. Ее причина состоит в нарушении
выделения в 12-перстную кишку связанного билирубина, в результате чего
желчь из-за высокого давления проникает через стенки желчных капилляров,
а печеночные клетки заполняются желчью, которая попадает в кровь. При
обтурация общего желчного протока (опухоль+конкремент)) наступает холемия
с последующим некрозом гепатоцитов и ростом трансаминаз в крови.
Причины:
закупорка внепеченочных желчных ходов камнем
(желчно-каменная болезнь) или паразитом
(аскаридоз),
сдавление внепеченочных желчных ходов опухолью
(например, рак головки поджелудочной железы),
увеличенной и плотной поджелудочной железой
(индуративный панкреатит),
воспалительный отек стенки желчных протоков или
их стриктурах (бактериальный холангит).
14.
КЛИНИЧЕСКАЯ КАРТИНА:желтуха темно-зеленоватого (землистого)
оттенка из-за задержки желчи в билиарной
системе и окислении части билирубина в
биливердин, который переходя в кровь, придает
окраске склер, кожи и слизистых оболочек
темнозеленоватый оттенок; желтушность обычно
нарастает постепенно, что объясняется
постепенной обтурацией желчных протоков
камнем, растущей опухолью;
упорный кожный зуд; обесцвечивание кала
разной степени выраженности.
недомогание, быстрая утомляемость,
снижение массы тела, тошнота, иногда рвота;
брадикардия и гипотония,
гемолиз; нарушает процессы свертывания
крови, замедляет скорость оседания
эритроцитов.
желчные кислоты, выделяясь через почки,
могут способствовать развитию почечной
недостаточности.
Диагностика природы холестаза.
Характер холестаза
(внутрипеченочный приострых
гепатитах и подпеченочный при
камнях и опухолях желчного
протока) диагностируют в
основном при помощи
инструментальных методов
исследования: ультразвуковой
томографии желчного пузыря,
желчных протоков и
поджелудочной железы в
сочетании с эндоскопической
ретроградной
панкреатохолангиографией
(ЭРПХГ). Отличительной
особенностью внутрипеченочного
от внепеченочного холестаза
является повышение ферментов
цитолиза – АСАТ, АЛАТ и ГГТП
15.
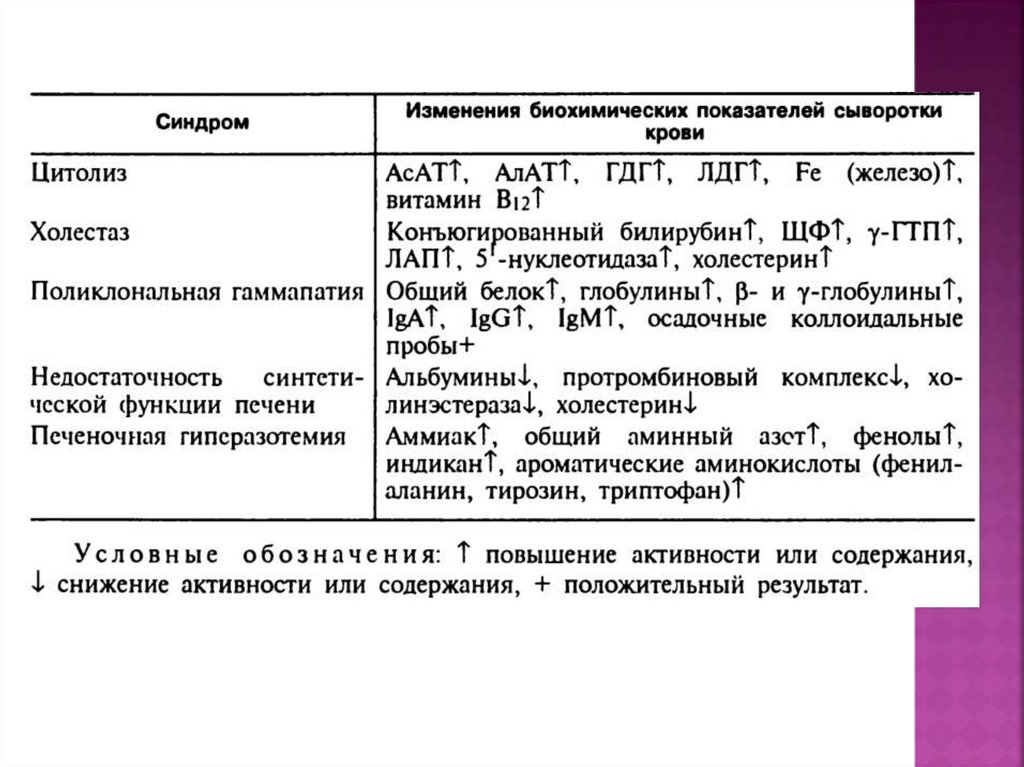
лабораторные признаки холестатическогосиндрома
•повышение активности щелочной фосфатазы, γглутамилтранспептидазы (ГГТП) и некоторых других
экскреторных ферментов - лейцинаминопептидазы,
5-нуклеотидазы и др.
•гиперхолестеринемия, нередко в сочетании с
повышением содержания фосфолипидов, βлипопротеидов, желчных кислот
•гипербилирубинемия (преимущественно за счет
повышения концентрации прямого
(конъюгированного) билирубина)
•повышение в крови уровня желчных кислот дезоксихолевой и холевой
•в моче появляются желчные пигменты (билирубин)
•в кале стеркобилин снижается или исчезает
16. лечение
Лечение зудаДренирование жёлчных путей. Зуд у больных с билиарной обструкцией исчезает или значительно уменьшается через 24-48 ч
после наружного или внутреннего дренирования жёлчных путей.
Холестирамин. При применении этой ионообменной смолы у больных с частичной билиарной обструкцией зуд исчезает через
4-5 сут. Предполагается, что холестирамин уменьшает зуд, связывая соли жёлчных кислот в просвете кишечника и удаляя их с
калом, однако данный механизм действия является лишь предположительным, так как причина зуда при холестазе остается
неясной. При приёме холестирамина в дозе 4 г (1 пакетик) до и после завтрака появление препарата в двенадцатиперстной
кишке совпадает с сокращениями жёлчного пузыря. При необходимости возможно дальнейшее увеличение дозы (по 4 г перед
обедом и ужином). Поддерживающая доза составляет обычно 12 г/сут. Препарат может вызывать тошноту и отвращение к
нему. Применение препарата особенно эффективно для борьбы с зудом у больных с первичным билиарным циррозом,
первичным склерозирующим холангитом, атрезией и стриктурами жёлчных протоков. Отмечается снижение уровня жёлчных
кислот и холестерина в сыворотке, уменьшение или исчезновение ксантом.
Холестирамин повышает содержание жира в кале даже у здоровых людей. Необходимо использовать препарат в минимальных
эффективных дозах. Возможно развитие гипопротромбинемии вследствие ухудшения всасывания витамина К, что является
показанием к его внутримышечному введению.
Холестирамин может связывать кальций, другие жирорастворимые витамины и лекарства, участвующие в энтерогепатической
циркуляции, особенно дигитоксин. Холестирамин и другие препараты должны приниматься раздельно.
Урсодезоксихолевая кислота (13-15 мг/кг в сутки) может уменьшить зуд у больных с первичным билиарным циррозом
вследствие холеретического действия или уменьшения образования токсичных жёлчных кислот. Применение
урсодезоксихолевой кислоты сопровождается улучшением биохимических показателей при холестазе, индуцированном
лекарствами, однако противозудное действие препарата при различных холестатических состояниях не доказано.
17.
Медикаментозное лечение зудаТрадиционное
Холестирамин
Эффект непостоянный
Антигистаминные;
урсодезоксихолевая кислота;
фенобарбитал
Требует осторожности
Рифампицин
Эффективность изучается
Налоксон, налмефен;
ондансетрон;
18.
Антигистаминные препараты используются только благодаря их седативному действию.Фенобарбитал может уменьшить зуд у больных, резистентных к другим видам лечения.
Антагонист опиатов налоксон, по данным рандомизированного контролированного исследования,
уменьшал зуд при внутривенном введении, однако препарат непригоден для длительного использования.
При применении перорального антагониста опиатов налмефена получены обнадеживающие результаты.
Ожидаются результаты дальнейших контролированных исследований; в настоящее время коммерческие
формы препарата отсутствуют.
Антагонист 5-гидрокситриптаминовых рецепторов 3-го типа ондансетрон приводил к уменьшению зуда в
рандомизированном исследовании. Побочные эффекты включают запоры и изменения функциональных
проб печени. Необходимы дальнейшие исследования этого препарата.
Снотворный препарат для внутривенного введения пропофол уменьшал зуд у 80% больных. Изучен
эффект только При непродолжительном применении.
S-аденозил-L-метионин, улучшающий текучесть мембран и дающий антиоксидантный и многие другие
эффекты, применён для лечения холестаза. Результаты лечения противоречивы, применение препарата
не выходит в настоящее время за рамки экспериментальных исследований.
Рифампицин (300-450 мг/сут) уменьшает зуд в течение 5-7 сут, что может быть обусловлено индукцией
ферментов или ингибированием захвата жёлчных кислот. Возможные побочные эффекты включают
образование камней жёлчного пузыря, снижение уровня 25-ОН-холекальциферола, влияние на
метаболизм лекарств и появление антибиотикоустойчивой микрофлоры. Безопасность длительного
применения рифампицина пока не установлена, поэтому для лечения этим препаратом необходимы
тщательный подбор больных и наблюдение.
Стероиды. Глюкокортикоиды уменьшают зуд, однако при этом значительно ухудшают состояние костной
ткани, особенно у женщин в постменопаузе.
Метилтестостерон в дозе 25 мг/сут сублингвально уменьшает зуд в течение 7 дней и применяется у
мужчин. Анаболические стероиды, такие как станазолол (5 мг/сут), оказывает менее вирилизирующее
действие при той же эффективности. Эти препараты усиливают желтуху и могут явиться причиной
внутрипеченочного холестаза у здоровых людей. Они не оказывают влияния на функцию печени, однако
их следует применять только при рефрактерном кожном зуде и в минимальных эффективных дозах.
Плазмаферез используется при рефрактерном зуде, сочетающемся с гиперхолестеринемией и
ксантоматозной невропатией. Процедура даёт временный эффект, является дорогостоящей и трудоёмкой.
19.
Билиарная декомпрессияПоказания к оперативному или консервативному лечению определяются причиной
обструкции и состоянием больного. При холедохолитиазе прибегают к
эндоскопической папиллосфинктеротомии и удалению камня. При обструкции
жёлчных путей злокачественной опухолью у операбельных больных оценивают её
резектабельность. При невозможности оперативного лечения и удаления опухоли
жёлчные пути дренируют при помощи эндопротеза, устанавливаемого
эндоскопическим или, при неудаче, чрескожным путём. Альтернативой является
наложение билиодигестивных анастомозов. Выбор метода лечения зависит от
состояния больного и технических возможностей.
Подготовка больного к любому из данных видов лечения важна с позиций
предупреждения осложнений, в том числе почечной недостаточности,
наблюдающейся у 5-10% больных, и сепсиса. Нарушения свёртывания
крови подлежат коррекции парентеральным введением витамина К. Для
предупреждения дегидратации и артериальной гипотензии, которые могут
привести к острому канальцевому некрозу, вводят внутривенно жидкости (обычно
0,9% раствор натрия хлорида) и осуществляют мониторинг водного баланса. Для
поддержания функции почек используют маннитол, однако перед его применением
больной не должен быть обезвоженным. Результаты недавно проведённых
исследований заставляют усомниться в эффективности маннитола. Нарушение
функции почек после операции отчасти может быть обусловлено циркулированием
эндотоксина, усиленно всасывающегося из кишечника. Для уменьшения всасывания
эндотоксина назначают внутрь дезоксихолевую кислоту или лактулозу, которые, повидимому, предотвращают повреждение почек в послеоперационном периоде. Эти
препараты неэффективны в тех случаях, когда почечная недостаточность имелась
до операции.
20.
Лечение поражения костей при холестазеОстеопения при холестатических заболеваниях проявляется
преимущественно остеопорозом. Нарушение всасывания витамина Д с
развитием остеомаляции менее характерно. Необходимы контроль
уровня 25-гидроксивитамина Д в сыворотке и денситометрия,
определяющая степень выраженности остеопении.
При выявлении гиповитаминоза Д назначают
заместительную терапию в дозе 50 000 ME
витамина Д внутрь 3 раза в неделю или 100 000 ME
внутримышечно 1 раз в месяц. Если при
пероральном приёме уровень витамина Д в
сыворотке не нормализуется, необходимо
увеличение дозы или парентеральное введение
витамина. При наличии желтухи или длительном
течении холестаза без желтухи целесообразен
профилактический приём витамина Д; если
невозможно определить концентрацию витамина в
сыворотке, профилактическое лечение назначают
эмпирически. В условиях, когда уровень витамина Д
в сыворотке не контролируется, парентеральный
путь введения предпочтительнее перорального.
При лечении остеомаляции с наличием симптомов методом
выбора является пероральное или парентеральное
введение 1,25-дигидроксивитамина Д3 - биологически
чрезвычайно активного метаболита витамина Д, имеющего
короткий период полураспада. В качестве альтернативы
применяется la-витамин D3, однако его метаболическая
активность проявляется только после 25-гидроксилирования
в печени.
При сильных болях в костях эффективно внутривенное введение
кальция (15 мг/кг в сутки в виде глюконата кальция в 500 мл 5%
раствора глюкозы в течение 4 ч) ежедневно в течение примерно 7
дней. При необходимости курс лечения повторяют .
21.
22. Синдром мезенхимально-воспалительный
– это комплекс клиниколабораторныхсимптомов, обусловленных активацией ретикулогистиоцитарной
(мезенхимальной) системы печени. Поступающие в печень антигены
взаимодействуют с мезенхимальной системой, в результате возникают различные
нарушения гуморального и клеточного иммунитета, которые в свою очередь
поддерживают воспаление.
Причины развития мезенхимально-воспалительного
синдрома:
острый вирусный и хронический активный гепатит,
активный и первичный билиарный цирроз печени,
хронические алкогольные заболевания печени.
23.
Клинические признаки:повышение температуры до субфебрильных цифр,
гепатомегалия,
спленомегалия
Лабораторные признаки:
лейкоцитоз > 9×109 /л,
увеличение СОЭ > 15мм/ч,
положительные белковоосадочные пробы:
тимоловая (>4ед.), сулемовая (< 1,9 ед. ),
повышение
2-(> 7–8%) и -глобулинов (>12,8-19,0%),
появление СРБ,
повышение иммуноглобулинов – индикаторов
нарушения иммунных процессов. Они являются
антителами.
Обнаружение эмбриоспецифических глобулинов
(фетопротеинов) в сыворотке крови (в норме в
сыворотке крови взрослого человека отсутствуют),
обнаружение неспецифических антител (в норме
отсутствуют) к тканевым и клеточным антигенам
(антител к нативной и денатурированной ДНК,
24. Синдром печеночно-клеточной недостаточности
В основе развития синдрома печеночно-клеточнойнедостаточности лежит нарушение функций печени вследствие
повреждения (некроза) гепатоцитов.
Причины возникновения:
гепатиты,
гепатозы,
циррозы,
опухоли печени,
гельминтозы печени, в том числе эхинококкоз,
отравление гепатотропными ядами и лекарствами,
септические состояния,
обширные травмы,
ожоги
25.
КЛИНИЧЕСКАЯ КАРТИНА.Клинические проявления зависят от степени выраженности
синдрома печеночно-клеточной недостаточности. При хроническом
гепатите характерна умеренная степень печеночно-клеточной
недостаточности, выявляемая преимущественно лабораторно.
Степень нарушения белкового отека недостаточна для развития
гипопротеинемических отеков и геморрагий. В отличие от гепатитов
для цирроза печени характерно формирование отеков и
геморрагического синдрома.
синдром печеночно-клеточной недостаточности клинически
характеризуется лихорадкой, снижением массы тела, желтухой,
геморрагическим диатезом, внепеченочными знаками: «печеночный язык»,
«печеночные ладони», «сосудистые звездочки», изменение ногтей,
оволосения, гинекомастия и др.; морфологически для этого синдрома
характерны дистрофические изменения гепатоцитов, значительное
уменьшение функциональной паренхимы печени вследствие изменений
последней
Основные индикаторы печеночно-клеточной недостаточности:
нарушение белково-образующей функции печени,
нарушение углеводной функции печени,
нарушение липидной функции печени,
нарушение пигментной функции печени,
нарушение обезвреживающей функции печени.
26.
лабораторные признаки синдрома малой печеночно-клеточнойнедостаточности:
•понижение активности холинэстеразы в плазме крови
•уменьшение содержания в сыворотке крови протромбина
•гипоальбуминемия и (реже) гипопротеинемия
•уменьшение содержания V и VII факторов свертывания крови
•уменьшение концентрации холестерина
•гипербилирубинемия (преимущественно за счет увеличения
свободного билирубина)
•повышение в крови уровня трансаминаз (АсАТ, АлАТ)
•повышение в крови печеночно-специфических ферментов - фруктозо1-фос-фатальдолазы, сорбитдегидрогеназы, орнитинкарбамилтрансферазы и др.
27. лечение
Специфическая терапия:- отравление парацетамолом: энтеросорбенты в первые 4 часа, N-ацетилцистеин в
первые 12-20 часов после отравления;
- отравление аманитотоксином: энтеросорбенты, силибинин 30-40 мг/кг в сутки
внутривенно или перорально; пенициллин G 300 тыс. - 1 млн ЕД/кг в сутки внутривенно
в первые 48 часов;
- противовирусная терапия (нуклеозидные аналоги при гепатите В, ацикловир при
герпесе);
- аутоиммунный гепатит - глюкокортикостероиды;
- ишемическое повреждение - кардиоваскулярная поддержка.
Печеночная энцефалопатия
Избегают назначения седативных препаратов. При необходимости (судорожная активность) применяют препараты из
группы бензодиазепинов короткого действия в низких дозах или фенитоин.
Гипоаммониемическая терапия: лактулоза, орнитин-аспартат (при уровне креатинина меньше 3 мг/дл), антибиотики
(рифаксимин 1200 мг/сут.).
Отек мозга
Головной конец кровати должен быть поднят на 30 градусов. В начальных стадиях возможна гипервентиляция до
достижения pCO2 = 30 мм рт. ст. Рекомендуется ранняя эндотрахеальная интубация (при печеночной энцефалопатии II-III
стадии).
Необходимо постоянное мониторирование внутричерепного давления (ВЧД). Рекомендуется установка эпидуральных
датчиков (наиболее безопасны). Целевое ВЧД - 25 мм рт.ст. и выше, целевое церебральное перфузионное давление (ЦПД
= АД среднее - ВЧД) - 50 мм рт.ст. и выше.
Для снижения ВЧД используют раствор маннитола парентерально (при диурезе более 30 мл/ч). При рефрактерной
внутричерепной гипертензии возможно применение барбитуратов короткого действия. Глюкортикостероиды
неэффективны.
28.
Трансплантация печени - единственный эффективный методлечения при неблагоприятном жизненном прогнозе.
Установление диагноза острой печеночной недостаточности с
неблагоприятными прогностическими факторами предполагает
немедленное извещение регионального трансплантационного
центра.
29. Санаторно-курортное лечение
Показанием к санаторно-курортному лечению являются:•хронический холецистит без склонности к частым обострениям
•желчнокаменная болезнь в стадии ремиссии
•хронический гепатит
•дискинезия желчных путей
Пациенты, у которых диагностирована острая форма желчнокаменная болезнь,
печеночная недостаточность, подлежащая хирургическому лечению, желтуха
любой формы, не могут быть направлены на санаторно-курортную
реабилитацию.
30.
31.
Бальнеотерапия и грязелечение – основные методы комплексного санаторного лечения.Эффективный метод консервативной терапии – внутреннее и наружное применение
природных минеральных вод. Исцеляющий эффект от приема обеспечивает химический
состав: минерализация, соли, различные соединения и элементы. Немаловажна и
температура назначенной воды и время ее приема (как правило, при заболеваниях печени
рекомендуют пить минеральную воду разогретой до 40 градусов). Природная минеральная
вода нормализует процессы желчеобразования и желчевыведения, препятствует
формированию камней, убирает и разжижает застои желчи, снимает мышечные спазмы
внутренних органов, уменьшает явления воспалительного характера.
Кроме внутреннего употребления также применяются очистительные клизмы с
минеральной водой. В этом случае вода очищает кишечник, выводятся токсины,
задержавшиеся каловые массы, слизь. Такие процедуры улучшают процесс
переваривания пищи, проводят в норму кишечную микрофлору, за счет этого ускоряется
всасывание витаминов и микроэлементов, уменьшаются воспалительные процессы в
желудочно-кишечном тракте и в печени. Также при санаторном лечении назначают ванны с
минеральной водой. Лечебные минеральные воды имеют сложный состав, поэтому
количество и способ приема назначает врач, учитывая тяжесть заболевания.
При назначении грязелечения учитывается состояние нервной и сердечно-сосудистой
систем пациента и наличие сопутствующих заболеваний. Лечебная грязь благоприятно
воздействует на желчеобразование и желчевыделение, снижает воспаление, способствует
уменьшению увеличенных размеров печени.
Обязательным элементом комплексного санаторного курса будет диетическое питание.
Правильно подобранная, сбалансированная диета значительно повышает эффективность
лечения. Лечебная гимнастика, дозированные физические нагрузки,
физиотерапевтическое и климатическое лечение, полноценный отдых с высоким уровнем
комфорта — важные компоненты оздоровления.






























 Медицина
Медицина








