Похожие презентации:
Лечение панкреатитов. Лечение ЖКБ
1.
Лечение панкреатитов.Лечение ЖКБ
Преподаватель кафедры терапии МИ СГУ: Корелина А.И.
2.
Панкреатит• Острый панкреатит – это первоначально асептическое воспаление
поджелудочной железы, при котором возможно поражение
окружающих тканей и отдаленных органов, а также систем.
• Хронический панкреатит — длительное воспалительное
заболевание поджелудочной железы, проявляющееся
необратимыми морфологическими изменениями, которые
вызывают боль и/или стойкое снижение функции.
3.
Формы острого панкреатита• Острый алкогольно-алиментарный панкреатит – 55% .
• Острый билиарный панкреатит (возникает из-за желчного
рефлюкса в панкреатические протоки при билиарной гипертензии,
которая возникает, как правило, вследствие холелитиаза) – 35%.
• Острый травматический панкреатит (вследствие травмы
поджелудочной железы, в том числе операционной или после
ЭРХПГ) примерно 2 – 4 %.
4.
Другие причины острого панкреатита• Аутоиммунные процессы,
• Сосудистая недостаточность, васкулиты,
• Лекарственные препараты (гипотиазид, стероидные гормоны,
меркаптопурин),
• Инфекционные заболевания (вирусный паротит, гепатит, ЦМВ),
• Аллергические факторы (анафилактический шок),
• Дисгормональные процессы при беременности и менопаузе,
• Заболевания близлежащих органов (гастродуоденит,
пенетрирующая язва, опухоли гепатопанкреатодуоденальной
области)
5.
Формы хронического панкреатита1. Токсический (связанный со злоупотреблением алкоголя)
2. Наследственные формы:
- аутосомно-доминантный или аутосомно-рецессивный
- дефицит a1-антитрипсина
3. Идиопатический панкреатит (причины неизвестны).
4. Аутоиммунный:
- изолированный аутоиммунный ХП
- ХП, ассоциированный с ВЗК или ПБЦ
6.
Формы хронического панкреатита5. ХП как следствие рецидивирующего и тяжелого острого
панкреатита:
- постнекротический (тяжелый острый панкреатит)
- рецидивирующий ОП
- ишемический
6. Обструктивный:
- расстройства сфинктера Одди (стеноз или дискинезия)
- обструкция протока (напр. опухолью)
- посттравматические рубцы панкреатических протоков (осложнение
эндоскопических процедур: папиллосфинктеротомии, экстракции
конкрементов и т.д.)
7.
Острый панкреатит, клиника• Триада симптомов: выраженная боль в эпигастрии с иррадиацией
в спину или опоясывающего характера, многократная рвота и
напряжение мышц в верхней половине живота.
• Чаще всего появлению симптомов предшествует обильный прием
пищи или алкоголя, наличие желчнокаменной болезни.
• Характеристика болевого синдрома при панкреатите:
интенсивный, стойкий, не купируется спазмолитиками и
анальгетиками, пациент принимает вынужденное положение
(лежа на левом боку).
8.
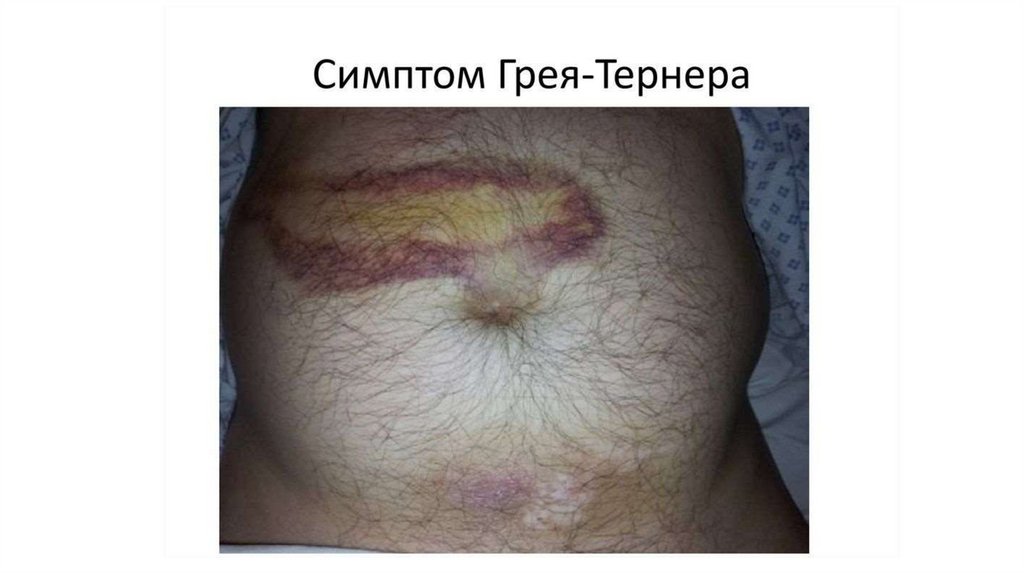
Эпонимические симптомы ОП• Симптом Мюсси-Георгиевского – болезненность при пальпации
между ножками грудинно-ключично-сосцевидной мышцы слева
(обусловлен раздражением диафрагмальной фасции брюшины)
• Симптом Керте – напряжение мышц передней брюшной стенке в
зоне проекции ПЖЖ (зона Шоффара – левое подреберье)
• Симптом Грея-Тернера – синюшные пятна на левой боковой
стенке живота (забрюшинное кровотечение)
• Болезненность в точке Мейо-Робсона 1 и 2.
9.
10.
Главное осложнение острого панкреатита– панкреатогенный шок
• Патогенез: Попадание ферментов ПЖЖ в кровеносное русло
активирование системы коагуляционного гемостаза, системы
комплемента (С1-С4), каллекриин-кининовой системы, системы
фибринолиза повсеместное повышение сосудистой
проницаемости выход жидкости в ткани гипотензия, шок
• Симптомы: АД < 90/60, тахикардия, бледность или мраморность
кожных покровов, возбуждение (в эректильную фазу шока) или
заторможенность (в торпидную фазу), олигоанурия (менее 250 мл
за последние 12 часов), энцефалопатия
11.
Диагностика ОП• ОАК + коагулограмма
• ОАМ + диастаза мочи
• БХАК (глюкоза, ОХС + липидный профиль, креатинин + СКФ,
общий белок, АЛТ, АСТ, ЩФ, ГГТП, амилаза, липаза)
• УЗИ ОБП
• Обзорная Rg брюшной полости
12.
Консервативное лечение ОП• Госпитализация в хирургическое отделение, при признаках шока –
госпитализация в ПИТ (!)
• Холод, голод и покой;
• Купирование болевого синдрома: парацетамол 1000 мг 3 раза в сутки,
возможна альтернатива – трамадол в/в медленно до 800 мг/сут,
спазмолитики – дротаверина гидрохлорид 40-80 мг внутрь (разовая доза),
октреотид п/к в дозе 100 мкг 3 раза в сутки в течение 5 сут
• Блок секреции ПЖЖ: рабепразол 20 мг 1-2 раза в сутки, фамотидин
(квамател) 20-40 мг в/в капельно, 2 раза в сутки,
• Заместительная терапия: креон капсулы 10.000 ЕД, по 2 капсулы на
основной прием пищи, по 1 капсуле на промежуточный (не менее 25–40
тыс. ед. липазы на основной прием пищи и 10–25 тыс. ед. на
промежуточный прием пищи).
13.
При панкреатогенном шоке• Инфузионная терапия (кристаллоиды 5-7 л. (60-80 мл/кг/сут) с
коррекцией назначений каждые 4-6 часов под контролем
диуреза (> 0,5 - 1 мл/кг/час),
• При необходимости (резистентный шок) – вазопрессоры
(добутамин 2-20 мг/кг/мин на 400 мл 0,9% NaCl),
14.
Хронический панкреатит, клиника• Боль в животе – основной симптом хронического панкреатита.
Обычно боль локализуется в эпигастрии с иррадиацией в спину,
усиливаясь после приема пищи и уменьшаясь в положении сидя
или наклоне вперед. Боль наблюдается у 80-90% пациентов, у
10-20% отмечается "безболевой панкреатит".
• Признаки внешнесекреторной недостаточности: полифекалия,
метеоризм, стеаторея, дефицит жирорастворимых витаминов,
дефицит массы тела
• Признаки внутрисекреторной недостаточности: вторичный
сахарный диабет.
15.
Боль типа «А» - непродолжительные приступы в течение до 10 дней на фонедлительных безболевых периодов;
Боль типа «В» - : более тяжелые и продолжительные
эпизоды с безболевыми периодами длительностью 1–2 мес, чаще наблюдаются
при алкогольном ХП
16.
Синдромы при ХП• Абдоминальный болевой Sd;
• Sd билиарной диспепсии;
• Sd внешнесекреторной недостаточности ПЖЖ Sd
мальабсорбции;
• Sd внутрисекреторной недостаточности ПЖЖ
17.
Абдоминальный болевой Sd при ХП• Боли ноющего характера, упорные,
локализуются в эпигастрии, или
могут носить опоясывающий
характер (в зависимости от объема
поражения ПЖЖ);
• Боли могут провоцироваться
нарушениями в диете (прием
жирной жареной пищи или
алкоголя);
• Боли ослабевают при наклоне
вперед;
• При обострениях ХП интенсивность
болевого синдрома может
значительно возрастать, боли также
могут сопровождаться рвотой
18.
Sd внешнесекреторной недостаточностиПЖЖ
• Морфологическая основа: фиброз ткани поджелудочной железы
• Патогенез: хронический панкреатит фиброз гибель клеток
снижение выработки амилазы и липазы нарушение
всасывания углеводов и жиров
• Симптомы: стеаторея (жирный блестящий зловонный стул, в
копрограмме – неомыляемые жиры), метеоризм, диарея,
похудание, дефицит жирорастворимых витаминов
• В тяжелых случаях развивается Sd мальабсорбции (в среднем
через 10 лет после появления первых симптомов экзокринной
недостаточности)
19.
Sd внутрисекреторной недостаточностиПЖЖ
• Морфологическая основа: гибель более 90% бета-клеток
поджелудочной железы
• Патогенез: хронический панкреатит фиброз утрата
функционирующих бета-клеток снижение выработки инсулина
вторичный инсулинозависимый сахарный диабет
• Симптомы: клиника сахарного диабета (гипергликемия, жажда,
полиурия, снижение иммунитета, поражение глаз, сосудов, почек,
нервной системы)
20.
Осложнения ХП• Псевдокисты ПЖЖ (образуются на месте некроза ткани вследствие
разрушения протоков ПЖ, на месте предыдущего некроза и
последующего скопления секрета) бессимптомное течение или
сдавление соседних органов (абдоминальный болевой Sd);
• Сдавление холедоха (отек и фиброз ПЖЖ);
• Сдавление и тромбоз селезеночной, верхней брыжеечной и
воротной вен (воспаление и фиброз перипанкреатической
клетчкатки);
• Гастродуоденальные язвы (снижение продукции бикарбонатов ПЖЖ);
• Аденокарцинома ПЖЖ;
• Sd мальабсорбции
21.
Обострение ХП: осложнения• Панкреонекроз с развитием инфекционных осложнений
(воспалительные инфильтраты, абсцессы, гнойные холангиты,
септические состояния);
• Панкреатогенный шок;
• Панкреатический асцит
22.
Диагностика ХП• ОАК (возможна анемия хронического заболевания);
• ОАМ + диастаза мочи;
• Копрограмма (оценка внешнесекреторной недостаточности: количество
нейтрального жира в кале), определение активности эластазы-1 в кале;
• БХАК (глюкоза, HbA1c, ОХС + липидный профиль, креатинин + СКФ,
амилаза, липаза);
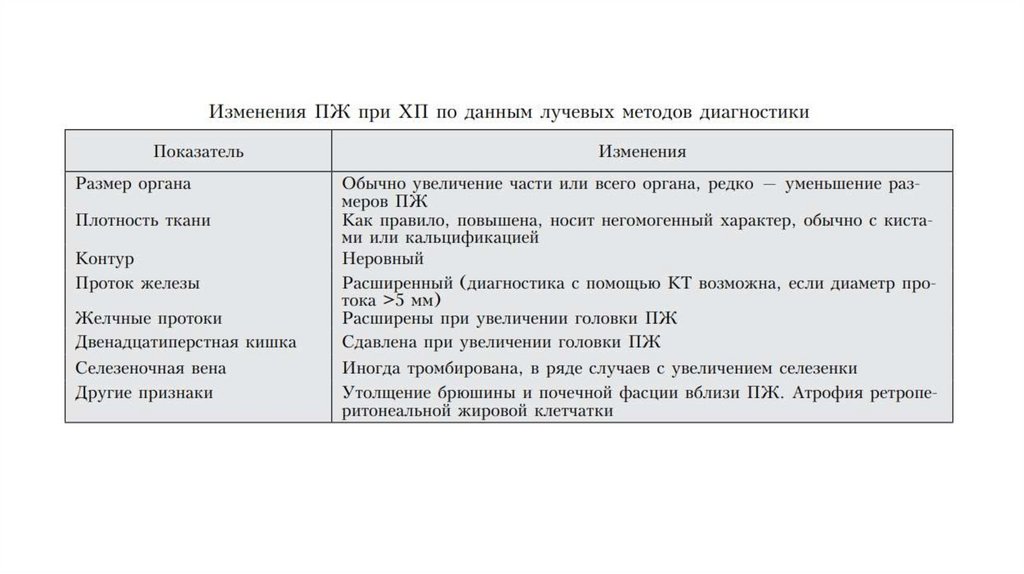
• УЗИ ОБП (гепатобилиарная зона);
• Rg брюшной полости (выявление кальцификатов ПЖЖ);
• КТ с контрастированием / МРТ;
• ЭРХПГ
23.
24.
25.
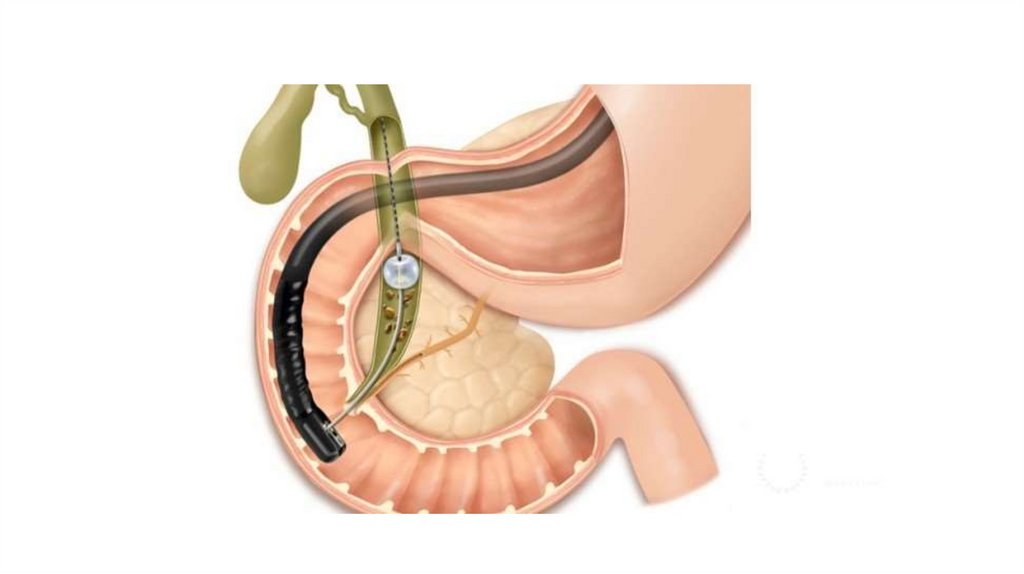
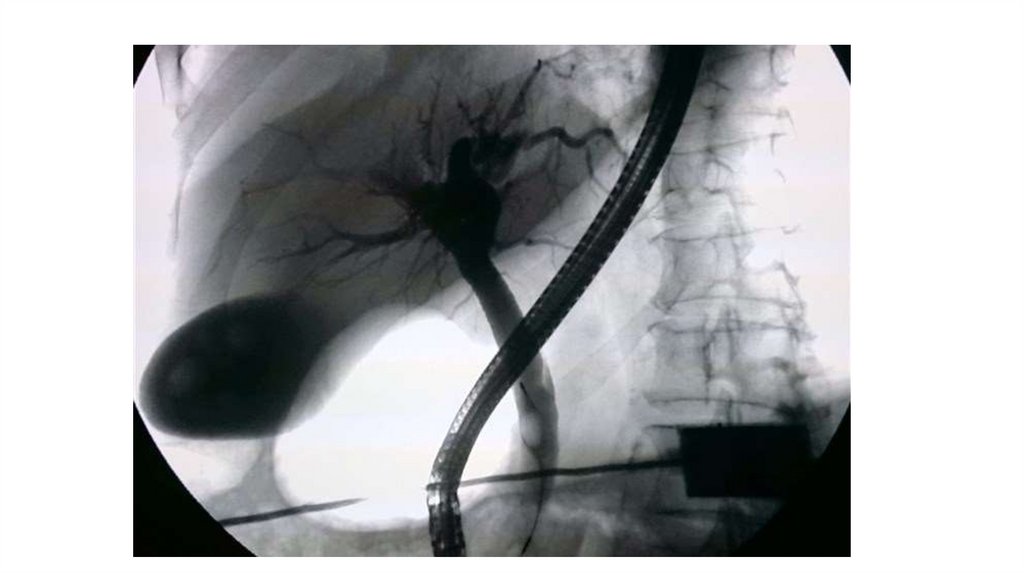
ЭРХПГ• Ретроградная холангиопанкреатография — метод, комбинирующий
эндоскопию с одновременным рентгеноскопическим обследованием;
• Методика проведения:
- Эндоскоп вводится в ДПК к большому дуоденальному сосочку, устье
которого открывается в просвет двенадцатиперстной кишки;
- Через канал эндоскопа протягивается зонд с внутренним каналом для
подачи контрастного вещества на конце которого расположена канюля,
которую проталкивают в устье сосочка;
- В жёлчные и панкреатический протоки вводится рентгеноконтрастное
вещество;
- С помощью рентгеновской аппаратуры получается изображение протоков.
26.
27.
28.
Немедикаментозные методы леченияпанкреатитов
• Ограничение употребления алкоголя (!): злоупотребление алкоголем
– ведущий фактор риска развития панкреатитов (для возникновения
хронического панкреатита достаточно употребления 60-80 мл
алкоголя в сутки в течение 10-15 лет);
• У пациентов с выраженными признаками абстиненции для отказа от
употребления алкоголя привлекаются узкие специалисты (психиатрынаркологи, психотерапевты);
• Отказ от курения (никотин усиливает действие алкоголя +
ишемические изменения ПЖЖ);
• Соблюдение принципов рационального питания;
• Профилактика и лечение заболеваний ЖВП;
• Рациональное назначение ЛС
29.
Диетотерапия• Дробный прием пищи: небольшими порциями 5-10 раз в сутки в
зависимости от тяжести заболевания;
• Желательно высокое содержание белка и углеводов в пище, если это не
усиливает боли и диспептические симптомы;
• Степень ограничения жиров зависит от тяжести стеатореи;
• Основной задачей является купирование стеатореи не за счет
ограничения приема жира (что необходимо для нормального
всасывания жирорастворимых витаминов), а посредством назначения
ферментной заместительной терапии в адекватной дозе;
• Лишь в тяжелых случаях, когда тяжелая стеаторея вызывает сильный
дискомфорт, приводит к социальной дезадаптации, показана диета,
содержащая менее 40-60 г жира в сутки;
30.
Показания к заместительной терапии(ферментотерапии)
• Выраженная стеаторея;
• Потеря в весе;
• Диарея;
• Длительное течение ХП (более 5 лет анамнеза);
• Состояние после хирургических вмешательств на ПЖ с
признаками внешнесекреторной недостаточности;
• Перенесенный панкреонекроз
31.
Количество ферментов на один приемпищи
• Пациент должен получать не менее 25 000 - 40000 единиц липазы
на основной прием пищи и 10 000 - 25000 единиц липазы на
промежуточный прием;
• Эффективность заместительной ферментной терапии более
высока при назначении ферментов во время или сразу после еды;
• Пациентам с сохраняющимися симптомами несмотря на прием в
максимальных дозах ферментных препаратов, покрытых
кишечнорастворимой оболочкой, следует назначать терапию,
подавляющую желудочную секрецию, — ИПП
32.
Панкреатин (креон)• Кишечнорастворимые капсулы в форме мини-микросфер
(обеспечивают лучшее распределение ферментов в кишечном
содержимом, что способствует улучшению процессов
пищеварения);
• Содержат 10.000 Ед липазы, 8000 Ед амилазы;
• Есть форма выпуска по 25.000 Ед липазы;
• Рекомендуется принимать 1/3 или 1/2 разовой дозы в начале
еды, остальную часть — во время еды.
33.
Панкреатин (мезим)• В 1 таблетке: 3500 Ед липазы, 4200 Ед амилазы;
• Применяется непосредственно перед приемом пищи;
• Продолжительность курса варьирует в зависимости от степени
выраженности внешнесекреторной недостаточности
34.
Критерии эффективности заместительнойтерапии
• Купирование диареи,
• Нормализация диспептических симптомов
• Нормализация трофологического статуса.
• Исчезновение клиники гиповитаминоза
35.
Лечение эндокринной недостаточностиПЖЖ.
• Большинству пациентов с вторичным СД и неэффективности
диеты требуется назначение инсулина по индивидуальной схеме
• При развитии диабета в исходе выраженного фиброза паренхимы
ПЖ пероральные гипогликемические средства не играют
существенной роли.
36.
Купирование болевого синдрома при ХП• Парацетамол 1000 мг 3 раза в день (не более 3 месяцев, под
контролем БХАК), могут быть добавлены другие НПВП;
• Трамадол 800 мг/сут (при неэффективности парацетамола или при
наличии поражения печени);
• В том случае, если наблюдается усиление боли после приема
пищи, анальгетики нужно принимать за 30 мин до еды для
минимизации усиления болевых ощущений после приема пищи;
• Антидепрессанты уменьшают проявления сопутствующей
депрессии и могут уменьшить выраженность болей и
потенцировать эффект анальгетиков
37.
Показания к оперативному лечению приХП
• Нарушение трудоспособности, вызванное интенсивной
некупирующейся болью в животе;
• Отсутствие эффекта от консервативного лечения в течение 3 мес с
риском или фактом наркотической зависимости;
• Осложнения ХП, требующие хирургического вмешательства
(кровотечения, непроходимость ДПК, симптоматические
псевдокисты и др.);
• Подозрение на рак ПЖЖ.
38.
39.
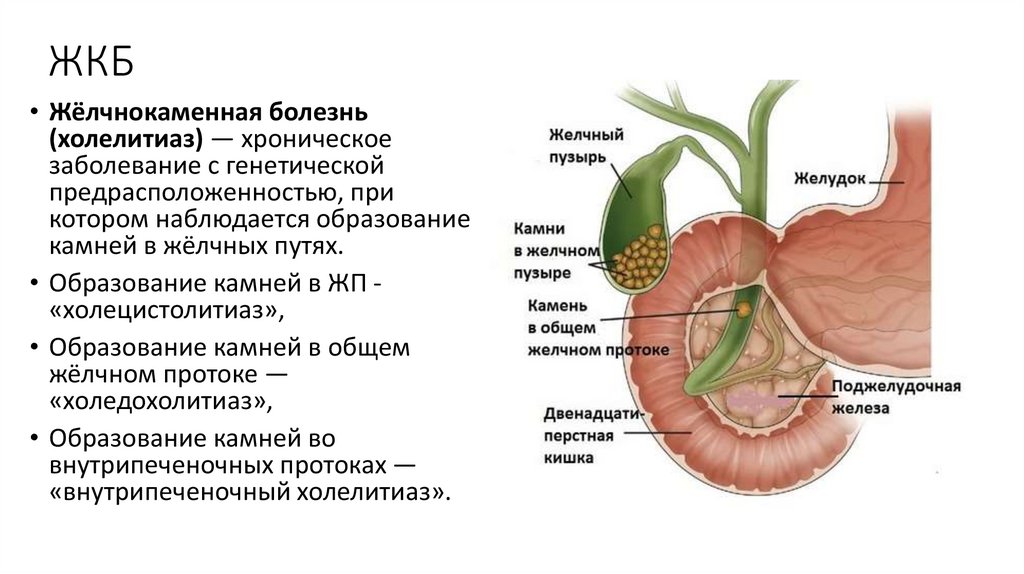
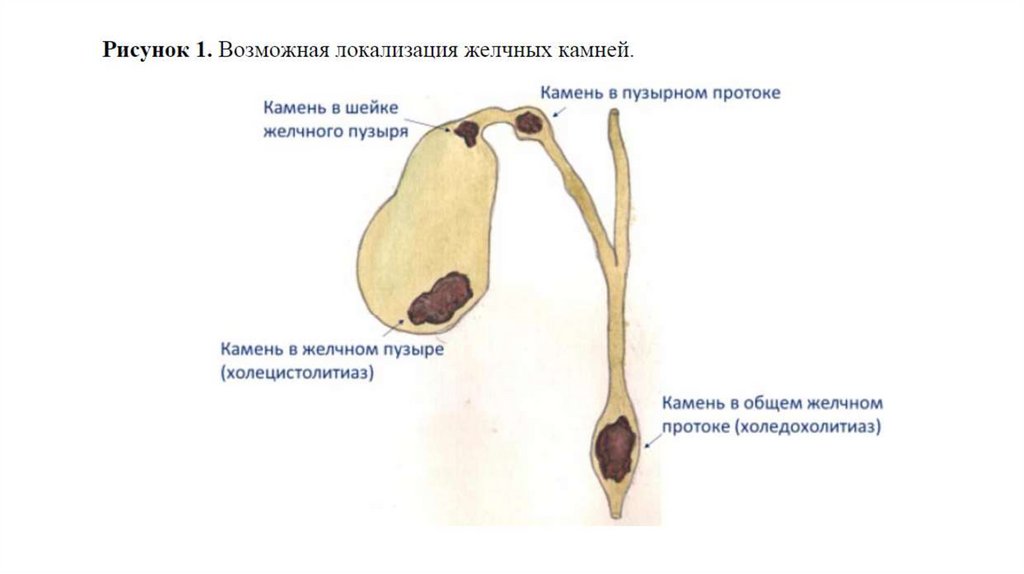
ЖКБ• Жёлчнокаменная болезнь
(холелитиаз) — хроническое
заболевание с генетической
предрасположенностью, при
котором наблюдается образование
камней в жёлчных путях.
• Образование камней в ЖП «холецистолитиаз»,
• Образование камней в общем
жёлчном протоке —
«холедохолитиаз»,
• Образование камней во
внутрипеченочных протоках —
«внутрипеченочный холелитиаз».
40.
41.
Факторы риска ЖКБ• Возраст (старше 40 лет);
• Женский пол (риск развития ЖКБ у женщин больше в 2-3 раза) + беременность;
• Заместительная гормональная терапия в период постменопаузы;
• Прием эстрогенов;
• Отягощенная наследственность по ЖКБ (риск повышен в 4–5 раз);
• Ожирение, гипертриглицеридемия
• Сахарный диабет (риск повышен в 3 раза);
• Цирроз печени (риск повышен в 10 раз);
• Применение л/с, влияющих на концентрацию холестерина в жёлчи, моторику
жёлчных путей или способных к кристаллизации в жёлчи (соматостатин, фибраты,
цефтриаксон, амоксициллин);
• Быстрое похудание, бариатрические вмешательства (вероятность развития ЖКБ
более 30%);
• Поражение терминальных отделов подвздошной кишки;
• Достаточно продолжительное полное парентеральное питание
42.
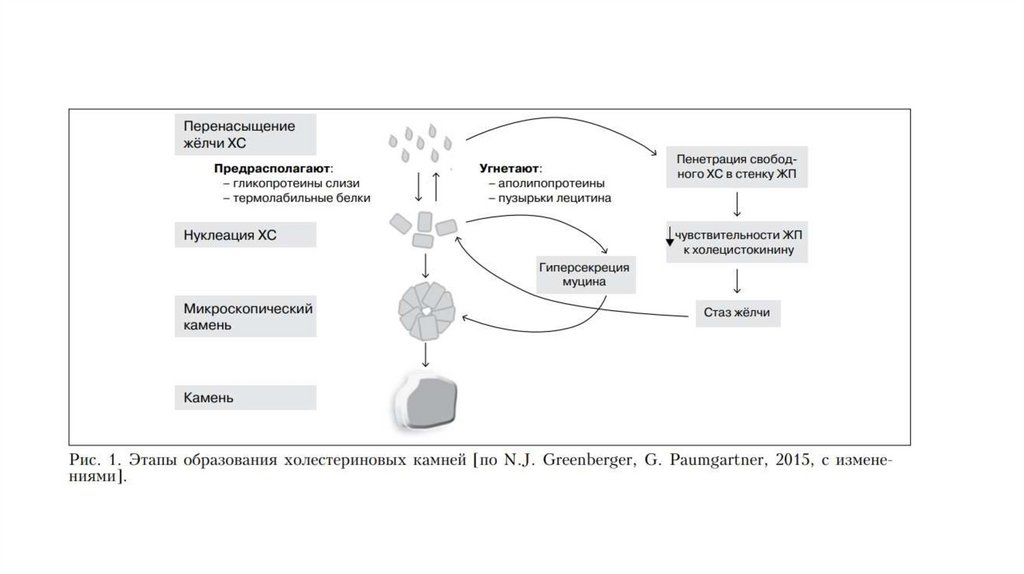
Механизмы камнеообразования• 1)Повышение секреции холестерина в
желчь (СД, ожирение, резкое похудание с
мобилизацией холестерина из жировой
ткани, прием эстрогенов),
• 2)Снижение моторики ЖП
(продолжительное полное парентеральное
питание, голодание, беременность, влияние
лекарств);
• 3)Снижение секреции желчных кислот (ПБЦ,
поражение терминального отдела ПВК)
43.
Виды камней ЖВП• Холестериновые (светлые): состоят из холестерина, солей
кальция;
• Пигментные (темные):
- Черные билирубиновые: состоят из кальция билирубината
(гемолиз, цирроз печени);
- Коричневые билирубиновые: состоят из кальциевых солей
неконъюгированного билирубина, муциновых гликопротеинов,
ХС, пальмитата и стеарата кальция (хронический воспалительный
процесс во внутри- и внепеченочных жёлчных путях)
44.
45.
Клиника и особенности анамнеза при ЖКБ• Основные клинические проявления ЖКБ — приступы жёлчной
колики и острого холецистита;
• Кроме того, могут наблюдаться холангит и атаки острого
билиарного панкреатита;
• Анамнез: «классический тип» пациента с ЖКБ — женщина
старше 40 лет, гиперстенического телосложения, с увеличенной
массой тела, рожавшая
46.
Варианты течения ЖКБ• Бессимптомное камненосительство;
• Билиарная колика (билиарная боль);
• Острый холецистит (билиарная боль более 6 часов + признаки
воспаления);
• Хронический холецистит (рецидивирующая билиарная боль +
изменение стенки ЖП);
• Холедохолитиаз (билиарная боль + желтуха + маркеры холестаза)
47.
• Если при ЖКБ появляются симптомы – то обычно эторецидивирующие приступы билиарной колики или
билиарной боли
• Обычно после появления билиарной колики принимается
решение о холецистэктомии (чаще) или растворении
небольших камней урсодезоксихолевой кислотой (реже)
• Рецидивирующие билиарные колики могут закончиться
развитием острого калькулезного холецистита (абсолютное
показание для неотложной холецистэктомии)
48.
Синдромы при ЖКБ• Болевой Sd;
• Sd билиарной диспепсии;
• Интоксикационно-воспалительный Sd (при остром холецистите);
• Sd избыточной массы тела (сопутствующий фактор);
49.
Болевой Sd при патологии желчногопузыря – желчная колика
• Морфологическая основа: вклинение камня в шейку ЖП /
пузырный проток / общий желчный проток;
• Патогенез: вклинение камня в шейку ЖП / пузырный проток /
общий желчный проток обструкция + рефлекторный спазм
повышение внутрипросветного давления боль;
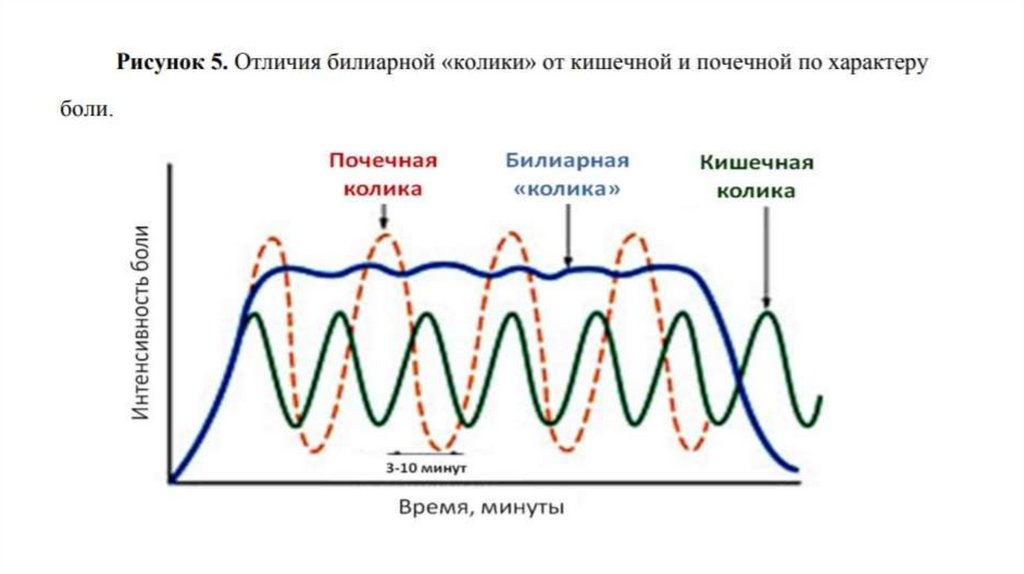
• Характеристика боли: развивается через 1–1,5 ч после
употребления жирной, жареной пищи или непривычно большого
объема пищи после длительного ограничения, интенсивность ее
быстро нарастает, достигая «плато», боль выраженная,
постоянная, распирающая
50.
Желчная колика• Провоцирующие факторы: жирная пища, тряская езда, наклоны
туловища;
• Продолжительность: от нескольких минут до нескольких часов (до 6
часов);
• Локализация болевого синдрома: эпигастральная область + правое
подреберье, с иррадиацией под правую лопатку, межлопаточное
пространство, правое плечо;
• Сопутствующие явления: тошнота, рвота, вегетативные
расстройства (тахи- или брадикардия, изменения артериального
давления)
• Часто возникает в ночное время.
51.
Дифф. Ds желчной колики• Приступ желчной колики необходимо дифференцировать с
проявлениями нижнего инфаркта миокарда, начинающейся атакой
панкреатита, а также кишечной коликой;
• Поэтому важно проводить полноценное физикальное исследование
пациента с оценкой состояния всех систем;
• Для исключения инфаркта миокарда, особенно у лиц с факторами
риска ИБС, целесообразно проводить регистрацию ЭКГ
52.
53.
Синдром билиарной диспепсии• Морфологическая основа: нарушение моторики ЖП, нарушение
оттока желчи по ЖВП, связнанные с нарушенной реакцией на
энтерогормоны – холецистокинин и YY-пептид
• Симптомы: тяжесть в правом подреберье, распирающие
ощущения/дискомфорт в эпигастрии, плохая переносимость
жирной пищи, вздутие живота после приема жирной пищи,
горечь во рту, отрыжка желчью;
• Встречается при ЖКБ в межприступный период, дискинезии ЖВП,
• Данные симптомы не следует путать с желчной коликой (!)
54.
Острый холецистит• Острый холецистит – воспаление желчного пузыря;
• Патогенез: обструкция шейки/пузырного протока камнем
длительный застой желчи + активация химических компонентов
желчи (лизолецитин) ишемия и воспаление стенок ЖП +
присоединение бактериальной инфекции;
• Клиника: желчная колика > 6 часов + + эпонимические симптомы
острого холецистита + лейкоцитоз + гипербилирубинемия +
признаки механической желтухи*
• Постепенно присоединяются sp раздражения брюшины
(признаки присоединяющегося перитонита)
55.
Синдромы при остром холецистите• Болевой Sd;
• Интоксикационно-воспалительный Sd;
• Sd механической (подпеченочной) желтухи
56.
Абдоминальный болевой Sd при остромхолецистите
• Боль похожа на билиарную колику;
• Локализация: в эпигастрии или правом подреберье;
• Иррадиация: в правое плечо или лопатку;
• Продолжительность: более 6 часов;
• Часто боль сопровождается тошнотой, реже рвотой;
• Может повышаться температура (обычно 38-39 градусов);
• Пальпаторная болезненность в точке проекции ЖП,
положительный симптом Мерфи
57.
Интоксикационно-воспалительный Sd• Симптомы: лихорадка, ускорение СОЭ, лейкоцитоз
• Причины:
- Острый холецистит
- Холангит (триада Шарко при восходящем холангите –
лихорадка, боль в правом подреберье, желтуха)
58.
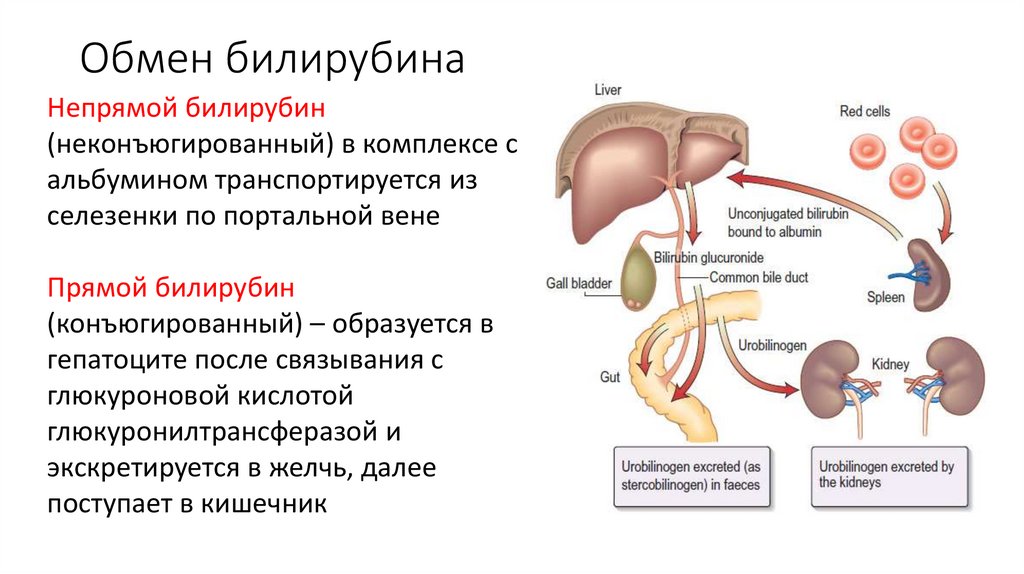
Обмен билирубинаНепрямой билирубин
(неконъюгированный) в комплексе с
альбумином транспортируется из
селезенки по портальной вене
Прямой билирубин
(конъюгированный) – образуется в
гепатоците после связывания с
глюкуроновой кислотой
глюкуронилтрансферазой и
экскретируется в желчь, далее
поступает в кишечник
59.
Sd подпеченочного холестаза(механической желтухи)
• Морфологическая основа: нарушение оттока желчи от печени
вследствие обструкции холедоха камнем (холедохолитиаз)
• Симптомы:
- Желтушность кожных покровов и склер (гипербилирубинемия
окрашивание кожных покровов);
- Конъгированная гипербилирубинемия;
- Повышение ГГТП и ЩФ (маркеры холестаза);
- Светлый (ахоличный) кал;
- Темная моча;
- Инструментальная диагностика (УЗИ, МР холангиография, ЭРХПГ) –
признаки обструкции холедоха
60.
Диагностический минимум• ОАК
• ОАМ
• БХАК (АЛТ, АСТ, билирубин, глюкоза, ОХС + липидный профиль,
креатинин + СКФ, общий белок)
• УЗИ ОБП
• Rg ОБП
• МР ХГ или ЭРХГ
61.
Немедикаментозные методы лечения• Соблюдение диеты, регулярная физическая активность,
• Рациональное снижение массы тела (избегать голодания, резкого
похудания);
• Рациональный прием лекарственных средств
62.
Диета• Калорийность рациона должна быть умеренной, прием пищи —
дробным (5–6 раз в день с перерывами не более 4–5 ч, за исключением
ночи).
• Целесообразно употреблять продукты, обогащенные пищевыми
волокнами (свежие фрукты и овощи), злаками (зерновой хлеб, овес,
коричневый рис, продукты с отрубями), полезны фасоль и чечевица,
• Нежирное мясо: курица, индейка (без кожи), рыба нежирных сортов;
• Кисломолочные продукты лучше выбирать с пониженным содержанием
жира, а употребление молочных продуктов свести к минимуму.
• Исключение жареных блюд, копченостей, выпечки и пищи, богатой
простыми углеводами (повышают риск камнеобразования).
63.
Медикаментозное лечение• Урсодезоксихолиевая кислота (УДКХ) – желчегонное,
гепатопротектор.
• Снижает насыщение желчи ХС, может использоваться для
перорального растворения камней (эффективна в 10% случаев)
• Показания: нечастые приступы билиарной боли, наличие
рентгенонегативных желчных камней размером менее 15 мм, при
условии сохраненной функции ЖП (заполненность конкрементами
не более чем на 1/3)
• Доза: 10-15 мг/кг/сут, в случае использования для растворения
камней – УЗИ-контроль каждые 3-6 месяцев
• Побочные эффекты: диарея
64.
Медикаментозное лечение. Купированиебилиарной колики
• Дротаверин (Но-шпа) 40-80 мг per os (1-2 таблетки) или 2-4 мл 2%
раствора в/м;
• Гиосцина бутилбромид 10-20 мг per os либо курсовое лечение по
10–20 мг 3 раза в день в течение 10–30 дней;
• Мебеверина гидрохлорид 200 мг внутрь, либо курсовое лечение
по 200 мг 2 раза в день за 20 мин до еды в течение 10–30 дней
65.
Медикаментозное лечение. Купированиедиспепсии
• Гимекромон (спазмолитик): «по требованию» 200-400 мг внутрь при
дискомфортных ощущениях, либо курсовое лечение по 200-400 мг 3
раза в день за полчаса до еды в течение 14-30 дней или более
длительно;
• Домперидон (прокинетик): «по требованию» 10 мг 3 раза в сутки;
• Тримебутин (агонист периферических μ-, κ- и δ-опиатных
рецепторов): курсовое лечение по 100-200 мг 3 раза в день
независимо от приема пищи в течение 30 дней или более длительно.
• Альверин+симетикон (спазмолитик + пеногаситель): «по
требованию» 1 табл. (60 мг+300 мг) внутрь при дискомфортных
ощущениях, либо курсовое лечение по 1 табл. 2-3 раза в день до еды в
течение 14-30 дней или более длительно























































 Медицина
Медицина