Похожие презентации:
Болезни ЖКТ вирусной и паразитарной этиологии. Патогенез. Клиника. Диагностика и лечение
1.
Болезни ЖКТ вирусной ипаразитарной этиологии.
Патогенез. Клиника. Диагностика и
лечение.
Выполнила: студентка
Группы ОМ-21-1
Абраева Камила
2.
Ротавирусная инфекция (РВИ) – антропонозное высококонтагиозное остроеинфекционное заболевание.
• Ротавирус относится к семейству Reoviridae, подсемейству Sedoreovirinae, роду Rotavirus.
РНК вирус.
• Наружный капсид вириона образован двумя структурными белками- нейтрализующие
антитела – VP7 и VP4. Данные структурные белки, определяя серотип, обеспечивают
адсорбцию вируса и его проникновение в эпителиоциты тонкого кишечника.
• РВ чрезвычайно стабилен в окружающей среде. Возбудитель устойчив к хлорсодержащим
дезинфицирующим средствам, препаратам на основе перекиси водорода; не погибает при
обычном хлорировании воды в головных водопроводных сооружениях, выживает в
водопроводной воде до 60 дней, на различных объектах внешней среды – от 10 до 30 дней;
не разрушается при многократном замораживании.
• Протеолитические ферменты желудочно-кишечного тракта (панкреатин, трипсин,
эластаза) усиливают инфекционную активность возбудителя.
Источник инфекции – человек (больной или вирусовыделитель).
Механизм передачи РВ – фекально-оральный: реализуется пищевым, водным и контактнобытовым путем.
Инкубационный период при ротавирусной инфекции составляет от 12 часов до 3–5 дней
(чаще 1–2 дня). Попадая в организм, вирус поражает энтероциты тонкой кишки, разрушает их,
что приводит к нарушению всасывания воды и электролитов, вызывая водянистую диарею.
3.
Основные симптомы ротавирусного гастроэнтерита – общая интоксикация (лихорадка,вялость, рвота, головная боль) и изменения со стороны ЖКТ: боли в животе, частый жидкий
водянистый стул.
Общеинфекционный синдром. Большинство случаев ротавирусной инфекции начинается
остро с повышения температуры до фебрильных цифр или даже гипертермии, однако
длительность лихорадки, редко превышает 2–4 дня.
Синдром местных изменений (гастрит, гастроэнтерит и/или энтерит). Одним из первых, а
нередко и ведущим проявлением ротавирусной инфекции, является рвота. Она может
возникать одновременно с диареей или предшествовать ей, носить повторный или
многократный характер на протяжении 1–2 дней.
Поражение ЖКТ протекает по типу гастроэнтерита или (реже) энтерита. Диарейный
синдром: стул обильный, водянистый, пенистый, желтого цвета, без видимых
патологических примесей, или с небольшим количеством прозрачной слизи, иногда
отмечается характерный кислый запах испражнений. Частота стула в среднем не превышает
4–5 раз в сутки, но у детей младшего возраста может достигать 15–20 раз.
Продолжительность диареи в среднем колеблется от 3 до 7 дней. Для ротавирусной
инфекции характерно сочетание диареи с явлениями метеоризма, которые наиболее
выражены у детей первого года жизни.
Болевой абдоминальный синдром при ротавирусной инфекции появляется в дебюте
заболевания.
4.
Синдром дегидратации: Возможна значительная потеря жидкости, что быстро приводит кобезвоживанию, особенно у маленьких детей.
Синдром катаральных изменений. У 60–70 % больных при ротавирусной инфекции имеют
место катаральные явления со стороны верхних дыхательных путей, которые могут
предшествовать дисфункции кишечника. Респираторный синдром характеризуется умеренной
гиперемией и зернистостью задней стенки глотки, мягкого нёба и нёбных дужек,
заложенностью носа, покашливанием. Однако наличие катаральных явлений в ряде случаев
может быть обусловлено сопутствующей респираторной вирусной инфекцией.
Ротавирусный гастроэнтерит у детей раннего возраста имеет некоторые особенности. В острый
период ротавирусной инфекции на фоне фебрильной температуры возможно развитие
судорожного синдрома. Судороги чаще тонико-клонические, носят генерализованный характер,
сопровождаются потерей сознания и обусловлены развитием энцефалической реакции.
Немаловажная роль в генезе судорожного синдрома принадлежит метаболическим и
электролитным нарушениям, развивающимся при тяжелом обезвоживании.
ДИАГНОСТИКА: Существуют экспресс-тесты для выявления антигена ротавируса на
основе иммунохромато-графического метода (рота-тест). Наиболее распространенным методом
диагностики является обнаружение антигенов ротавируса в фекалиях с помощью ИФА, также
для этих целей могут использоваться и другие методы (реакция латекс-агглютинации, реакция
иммунофлюоресценции, реакция преципитации). Для обнаружения РНК ротавируса
применяются молекулярно-генетические методы диагностики- ПЦР, точечная гибридизация.
5.
Норовирусы• Энтеропатогенные калицивирусы гастроэнтерита человека относятся к 2 родам:
норовирусы (Норфолк-подобные вирусы) и саповирусы (Саппоро-подобные вирусы).
Различают несколько генетических групп норовирусов (GI, GII, GIII, GIV и GV).
Норовирусы группы II, генотип 4 (GII4)
• Норовирус устойчив в хлорированной воде, при замораживании и нагревании до 60 °С.
Норовирусы, так же как и ротавирусы, имеют зимнюю сезонность, но в отличие от
ротавирусов пик приходится на декабрь.
• Норовирус передается фекально-оральным путем, через зараженные продукты питания и
воду.
• Вирус поражает слизистую оболочку кишечника, вызывая воспаление и осмотическую
диарею.
• Инкубационный период при норовирусной и саповирусной инфекции составляет от 24 до
48 часов.
6.
Клиника• Ведущим симптомом при норовирусной инфекции является рвота, в то же время диарейный
синдром менее выражен. Нередко норовирусная инфекция протекает в форме острого гастрита.
• Характерно острейшее начало заболевания — повышение температуры в течение 6–8 часов до
38,3–38,8 °С, появляются озноб, ломота в теле, миалгия, головокружение, головная боль. На
высоте интоксикации у детей обычно развиваются тошнота и многократная рвота, взрослые
чаще страдают диареей.
• Наиболее типичен водянистый пенистый стул желтого или желтозеленого цвета. У пациентов с
легким течением стул может быть кашицеобразным. Боль в животе локализуется
преимущественно в верхней половине живота или является диффузной, может быть разной
интенсивности. Выражено усиление перистальтики с активным урчанием в животе.
• Основные симптомы развиваются в течение 1–2 дней и могут сохраняться 1–10 дней.
• Норовирусы вызывают более тяжелое течение заболевания, чем саповирусы, но болезнь
протекает в более легкой форме, чем РВИ. Саповирусная инфекция характеризуются клиникой
легкой диареи, рвота отмечается в среднем 1–2 раза в сутки и сохраняется в течение суток.
• Диарея длится до 2 суток при норовирусной и до 3 суток при саповирусной инфекции.
Диагностика: Такая как при РВИ; ИФА, ПЦР-тесты для выявления вируса в
стуле или рвотных массах.
7.
Астровирусы• Относятся к семейству Astroviridae, роду Astrovirus. Мелкие РНК-содержащие вирусы.
• Особую значимость представляют 1–5-й серотипы, большинство случаев заболевания
связаны с HAstV-1.
• Астровирусы высокоустойчивы в окружающей среде. Поскольку вирусы не содержат в
составе капсида липиды, они устойчивы к действию эфира и детергентов (антисептики,
кислоты, растворители жиров).
• Хорошо сохраняются при замораживании при –25 °С, выдерживают нагревание до 56 °С.
• Сезонность для астровирусных гастроэнтеритов не характерна. Хотя подъем
заболеваемости отмечается в зимнее время с наибольшим вовлечением в эпидемический
процесс детей от 2 до 4 лет.
• Вирус поражает главным образом эпителий тощей и подвздошной кишок. Предполагается,
что вирус способен активировать аденилатциклазу и вызывать развитие диарейного
синдрома. При этом также имеет место повреждение щеточной каемки энтероцитов, что
приводит к развитию дисахаридазной недостаточности и накоплению избыточного
количества негидролизованных углеводов в просвете кишки с последующим развитием
осмотической диареи.
8.
Эпидемиология• Для астровирусной кишечной инфекции характерен короткий инкубационный период (1–2 дня) и
быстрое обратное развитие симптомов заболевания (2–3 дня).
• Передаются астровирусы посредством фекально-орального механизма передачи, возможен
также контактно-бытовой механизм.
• Пути передачи вируса: контактный, алиментарный, водный.
• Достаточно часто, даже при установленном инфицировании и обнаружении астровирусов в
стуле, у детей отсутствуют клинические признаки заболевания, что свидетельствует о
превалировании бессимптомных форм инфекции.
Клиника
• У заболевших отмечаются умеренная рвота, нетяжелая водянистая диарея, повышение
температуры, боли в животе. Обычно заболевание самоликвидируется в течение 2 дней.
• Астровирусному гастроэнтериту свойственны два варианта начала болезни: острый (около 90 %
пациентов), когда все основные симптомы появляются в 1-е сутки болезни, и подострый (10 %),
когда к 1–2 симптомам (чаще боли в животе и рвота) на 2-й день болезни присоединяются
диарея, лихорадка, слабость.
• После клинического выздоровления вирусовыделение продолжается до 2 недель.
Диагностика: Такая как при РВИ; ИФА, ПЦР-тесты для выявления вируса в стуле или
рвотных массах.
9.
Аденовирусы• Диареегенные аденовирусы серотипов 40 и 41, входящие в группу F семейства
Adenoviridae
• Аденовирусы типов 40 и 41 обладают уникальной устойчивостью к кислотам, протеазам и
солям желчных кислот. В то же время «респираторные» аденовирусы при воздействии
данных веществ теряют способность к взаимодействию с липидами мембран энтероцитов.
Кроме того, «кишечные» аденовирусы обладают тропизмом к сфинголипидам мембран.
• Поэтому «респираторные» аденовирусы не вызывают диарейного синдрома, а «кишечные»
аденовирусы не вызывают классической картины, характерной для аденовирусной
инфекции.
• Аденовирусы могут передаваться при контакте с инфицированным человеком или через
вирусные частицы, оставленные на таких предметах, как полотенца и ручки кранов. Вирус
может передаваться через воду в недостаточно хлорированных бассейнах. Реконвалесцент
выделяет вирус до 50 дней и более.
• Для аденовирусов не характерен сезонный подъем заболеваемости. Чаще болеют дети от 6
месяцев до 2 лет. Особенно высока заболеваемость во вновь сформированных детских
коллективах.
• Инкубационный период составляет от 8 до 10 дней, что на 1–3 дня дольше, чем у
ротавирусов
10.
Клиника• У большинства детей в первые дни болезни отмечаются симптомы интоксикации, длительность
которых не превышает 3 дней.
• Лихорадка имеет субфебрильный характер и сохраняется до 3 дней.
• Заболевание часто начинается со рвоты.
• Через 2–3 дня появляется жидкий водянистый или жидкий каловый стул без патологических
примесей.
• По тяжести аденовирусный гастроэнтерит протекает легче, чем ротавирусный, но тяжелее, чем
при других энтеропатогенных вирусах.
Диагностика:Подтверждение аденовирусной этиологии гастроэнтерита возможно
при проведении ПЦР и при использовании ИФА с диагностикумами аденовирусов 40 и 41.
Выделение аденовируса из фекалий без типирования не является эпидемиологически значимым
11.
Энтеровирусы• распространенная группа неполиомиелитных вирусов групп А, В, С, Д, Е (включающая в себя
различные серогруппы — Коксаки А, Коксаки В, ЕСНО, неклассифицированные энтеровирусы
человека типов 68–71).
• В этиологии гастроэнтеритов имеют значение энтеровирусы 68–71-го типов, вирусы ЕСНО 5, 6,
7, 9, 11, 17, 18, 19, 30 и Коксаки А8, В1, 2, 5, но другие энтеровирусы также могут вызывать
кишечную дисфункцию.
• Вирусы устойчивы к 70%-ному спирту, замораживанию. Нагревание выше 50 °С, высушивание,
ультрафиолет, обработка 0,3–0,5%-ными хлорсодержащими препаратами приводит к быстрой
инактивации энтеровирусов.
Эпидемиология: Механизм передачи — фекально-оральный, пути передачи —
водный (чаще), пищевой, бытовой. Основной источник инфекции — больной человек и
реконвалесцент, так как вирусовыделение может продолжаться в течение нескольких месяцев.
Вирус выделяется из слизи верхних дыхательных путей, может передаваться через грязные руки,
предметы быта. Восприимчивость детей высокая, наиболее часто болеют дети от 3 до 10 лет.
Наиболее высокая заболеваемость энтеровирусами характерна для летнего сезона.
Патогенез заболевания отличается тем, что один и тот же вирус может вызвать разную
клиническую картину заболевания. Репликация вируса происходит в эпителиальных клетках и
лимфоидных образованиях верхних дыхательных путей и кишечника с развитием местных
воспалительных изменений. Затем энтеровирусы разносятся гематогенно по другим органам,
обусловливая многообразие клинических проявлений.
12.
Клиника• Инкубационный период составляет от 2 до 10 дней (чаще 2–4 дня).
• Начало заболевания острое, связано с повышением температуры до фебрильных цифр,
отмечаются головная боль, головокружение, слабость.
• Симптомы интоксикации также включают снижение аппетита, нарушение сна. На этом фоне
развивается многократная рвота. Для диарейного синдрома характерен пенистый жидкий или
кашицеобразный зеленоватый стул, иногда с небольшим количеством светлой слизи, но без
патологических примесей, 3–5 раз в сутки, приступообразные боли в животе, чаще в правой
подвздошной области.
• Длительность диарейного синдрома от 2 дней до 2 недель. Часто явления гастроэнтерита
сочетаются с другими клиническими симптомами (герпангина, экзантема, катаральные явления,
гепатолиенальный синдром). Могут наблюдаться явления мезаденита с симптомами раздражения
брюшины
Диагностика: обнаружение антигена в фекалиях методом ИФА, обнаружение антител
IgM в крови методом ИФА, ПЦР (обнаружение РНК в плазме). Специфические антитела появляются
в крови пациента к концу второй – началу третьей недели.
13.
Лечение всех вирусных заболеваний ЖКТОсновой лечебных мероприятий является терапия, включающая: постельный режим,
регидратацию, диету, средства патогенетической терапии (сорбенты, пробиотики, пребиотики,
ферменты), противовирусную и иммуномодулирующую терапию (иммуноглобулины оральные);
симптоматические средства (жаропонижающие, спазмолитики).
Регидратация. Принципами оральной регидратации является: дробность введения жидкости,
применение растворов с оптимальным составом (регидратационные растворы со сниженной
осмолярность 200–240 мосмоль/л). Оральная регидратация проводится в два этапа:
I этап – в первые 6 часов после поступления больного ликвидируют водно-солевой дефицит,
возникающий до начала лечения. При дегидратации I ст. объем жидкости составляет 40–50 мл/кг,
а при дегидратации II ст. – 80–90 мл/кг массы тела за 6 часов.
II этап – поддерживающая оральная регидратация, которую проводят весь последующий период
болезни при наличии продолжающихся потерь жидкости и электролитов. Ориентировочный объем
раствора для поддерживающей регидратации составляет 80–100 мл/кг массы тела в сутки.
Сорбенты. Энтеросорбция – метод, основанный на связывании и выведении из ЖКТ с лечебной и
профилактической целью экзогенных и эндогенных токсинов, патогенных микроорганизмов и
продуктов их жизнедеятельности.
Энтеросгель паста, гель – детям 1–2 года – 20 г, 3–7 лет – 40 г, 7–12 лет – 60 г, старше 12 лет – 80
г/сут. на 4 приема (3–5 дней).
Полисорб МП порошок – по 2–3 г 3 раза/сут. в виде водной суспензии. При тяжелом диарейном
синдроме в 1-е сутки разовая доза может быть увеличена до 4–6 г. Курс лечения 2–3 (5) дней.
14.
Пробиотики: Энтерол капс. 250 мг – детям 1–3 года – по 1 капс.,старше 3 лет – по 1–2 капс. 2 раза/сут. Курс лечения 5–7 (10)
дней.
Ферметотерапия: Креон капс, 10 тыс. ЕД – детям в возрасте до 1,5
лет – 50 000 ЕД/cут.; старше 1,5 лет – 100 000 ЕД/сут.
Иммуномодулирующая терапия:
Киперон суппозитории (КИП + рекомбинантный альфа-2интерферон) – назначается с первых дней как монотерапия или в
комбинации с антибактериальными препаратами ректально:
детям от 1 мес. до 1 года – по 1 супп. На 1–2 приема, 1–3 года – 1
супп. 2 раза/сут., старше 3 лет – 3 раза/сут. с интервалом 4 часа.
Курс лечения 3–5 (7) дней.
Циклоферон таб. 150 мг – назначается с первых дней болезни в
составе комплексной терапии среднетяжелых и тяжелых форм
ОКИ бактериальной (шигеллез, сальмонеллез, иерсиниоз) и
вирусной этиологии. Режим дозирования: внутрь детям в
возрасте 4–6 лет – 150 мг, 7–11 лет – 300 мг, от 12 лет и старше –
450 мг на 1, 2, 4, 6, 8 и 11 дни лечения 1 раз/сут. за 30 минут до
еды, не разжевывая.
Диетатерапия: следует уменьшать рацион (в острую фазу на
1/2). Грудные дети продолжают естественное вскармливание, но
также уменьшают кратность приемов.
15.
Лямблиоз• Источником инфекции является пораженный лямблиозом
человек, который может выделять с испражнениями до 18
млрд цист в течение суток.
• Пути передачи лямблиозной инвазии— фекальнооральный, то есть контактный, водный, пищевой.
Считают, что основной путь инфицирования —
употребление контаминированной воды, где цисты
лямбли сохраняются до 2 мес.
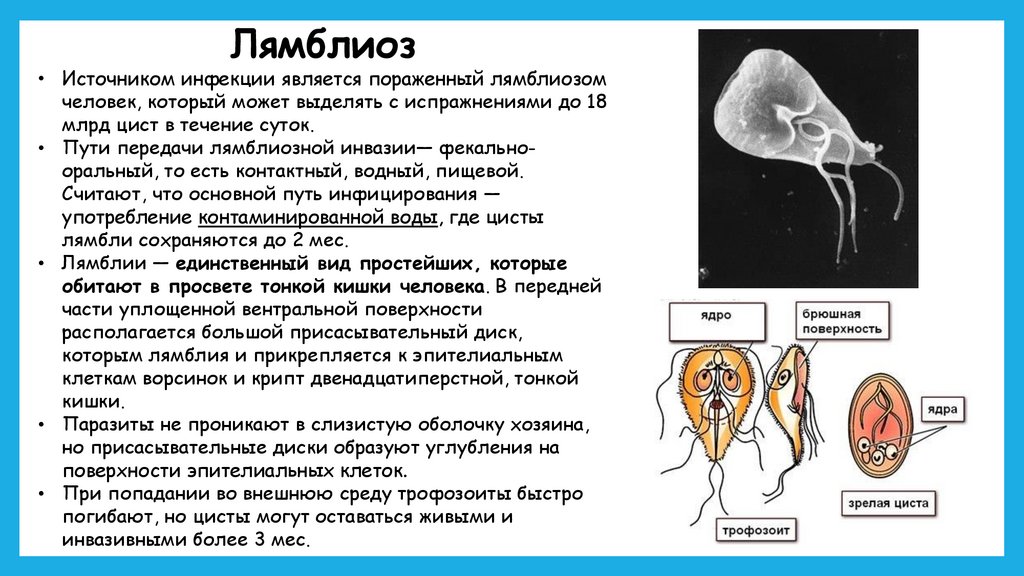
• Лямблии — единственный вид простейших, которые
обитают в просвете тонкой кишки человека. В передней
части уплощенной вентральной поверхности
располагается большой присасывательный диск,
которым лямблия и прикрепляется к эпителиальным
клеткам ворсинок и крипт двенадцатиперстной, тонкой
кишки.
• Паразиты не проникают в слизистую оболочку хозяина,
но присасывательные диски образуют углубления на
поверхности эпителиальных клеток.
• При попадании во внешнюю среду трофозоиты быстро
погибают, но цисты могут оставаться живыми и
инвазивными более 3 мес.
16.
Клиника: Во время вспышек в детских коллективах симптомы заболеванийпоявляются через 5-10 дней после заражения.
Наиболее часто выявляют плохое самочувствие, тошноту, вздутие и урчание в животе,
частый зловонный обильный недостаточно окрашенный стул (кашицеобразный, пенистый, с
крупинками на поверхности), стеаторею. Диарея может быть и водянистой. Почти всегда у
больного можно обнаружить признаки дискинезии желчных путей. Острая стадия
продолжается 5-7 дней.
Диагностика: лямблиоза основывается на микроскопическом обнаружении цист
паразита в кале или вегетативных форм в дуоденальном содержимом. В связи с
цикличностью жизнедеятельности лямблий, существуют также серологические методы
обнаружения IgA-, IgG-, IgM-антител к G. lamblia в сыворотке крови. Более информативно
обнаружение лямблиозных антигенов в кале методами иммунофлюоресценции или
иммуносорбции.
Лечение: Наиболее эффективными противолямблиозными препаратами являются
нитроимидазолы: метронидазол (Трихопол, Флагил, Клион) 15 мг/кг на 3 приема внутрь в
течение 7-10 дней, тинидазол (Фазижин) 50 мг/кг однократно, орнидазол (Тиберал) 40 мг/кг
1-2 дня, нибразол (Наксоджин) 15-20 мг/кг трехкратно через 12 ч, фуразолидон 6 мг/кг на 4
приема 7-10 дней. В последнее время хорошо зарекомендовал себя нифуратель (Макмирор)
10-15 мг/кг 7-10 дней и албендазол (Немозол) в дозе 15 мг/кг (школьникам 400 мг)
однократно внутрь в течение 5 дней.
17.
гельминтозовЗаболевания, вызываемые гельминтами, носят название
.
Основное патогенное действие гельминтов сводится к сенсибилизации организма с последующим
развитием аллергических реакций, непосредственному токсическому действию, снижению
кислотности желудочного
сока, механическому повреждению тканей и кровеносных сосудов как самим паразитом, так и его
личинками, поглощению крови и пищевых веществ, инокуляции микробной флоры в месте
повреждения тканей, угнетению иммунных реакций, дисбактериозу. Наиболее часто встречаются
следующие гельминтозы:
1) нематодозы: аскаридоз, трихоцефалез, энтеробиоз, трихинеллез и анкилостомидозы;
2)цестодозы: гименолепидоз, тениаринхоз, тениоз, дифиллоботриоз, эхинококкоз;
3)трематодозы: описторхоз, фасциолез
18.
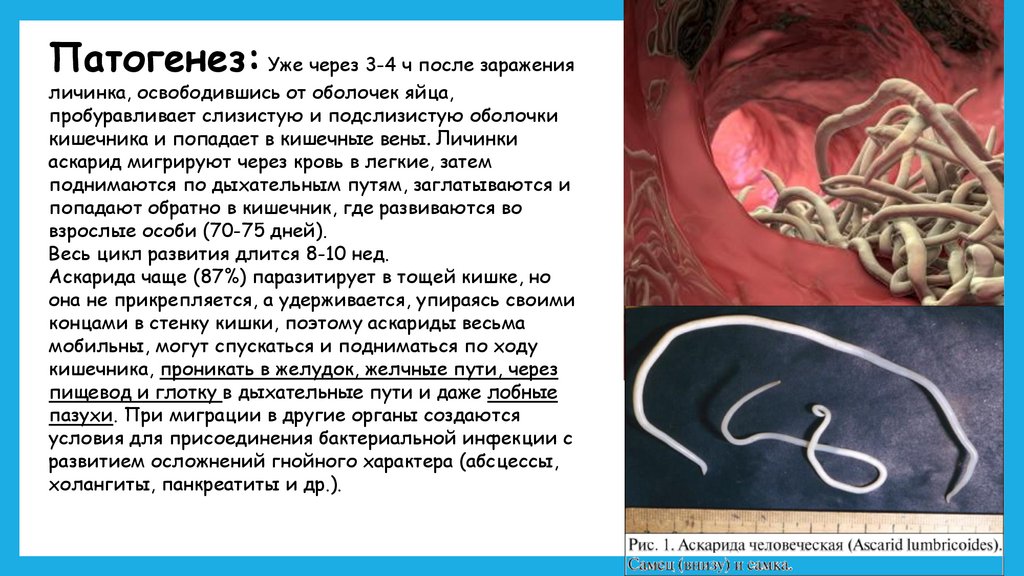
Аскаридоз - один из наиболее широко распространенных в мире гельминтозов,которым заражен каждый четвертый человек на земном шаре.
Аскариды относятся к геогельминтам. Человек — окончательный хозяин.
Самка аскариды достигает размеров 25-40 см, самец — 15-25 см.
На головном конце паразита находится ротовое отверстие, окруженное тремя
кутикулярными губами, с помощью которых он может присасываться к стенке тонкого
кишечника, что, однако, наблюдается редко. Хвостовой конец у самки втянут, а у самца
загнут в виде крючка.
Покидающие организм вместе с калом яйца еще не способны вызвать заражение. Лишь
пройдя этап развития во внешней среде, в земле, при условии достаточной влажности,
доступа кислорода, оптимальной температуры около 24 °С в яйце формируется личинка,
через 10-12 дней личинка линяет и превращается в инвазионную, которая при умеренной
температуре среды живет около 6 мес.
При неблагоприятных условиях внешней среды созревание яйца происходит лишь через 12 мес и более. Человек заражается аскаридозом при проглатывании зрелого яйца,
содержащего инвазионную личинку, с загрязненными овощами (преимущественно),
ягодами (особенно клубникой), фруктами и др.
19.
Патогенез: Уже через 3-4 ч после зараженияличинка, освободившись от оболочек яйца,
пробуравливает слизистую и подслизистую оболочки
кишечника и попадает в кишечные вены. Личинки
аскарид мигрируют через кровь в легкие, затем
поднимаются по дыхательным путям, заглатываются и
попадают обратно в кишечник, где развиваются во
взрослые особи (70-75 дней).
Весь цикл развития длится 8-10 нед.
Аскарида чаще (87%) паразитирует в тощей кишке, но
она не прикрепляется, а удерживается, упираясь своими
концами в стенку кишки, поэтому аскариды весьма
мобильны, могут спускаться и подниматься по ходу
кишечника, проникать в желудок, желчные пути, через
пищевод и глотку в дыхательные пути и даже лобные
пазухи. При миграции в другие органы создаются
условия для присоединения бактериальной инфекции с
развитием осложнений гнойного характера (абсцессы,
холангиты, панкреатиты и др.).
20.
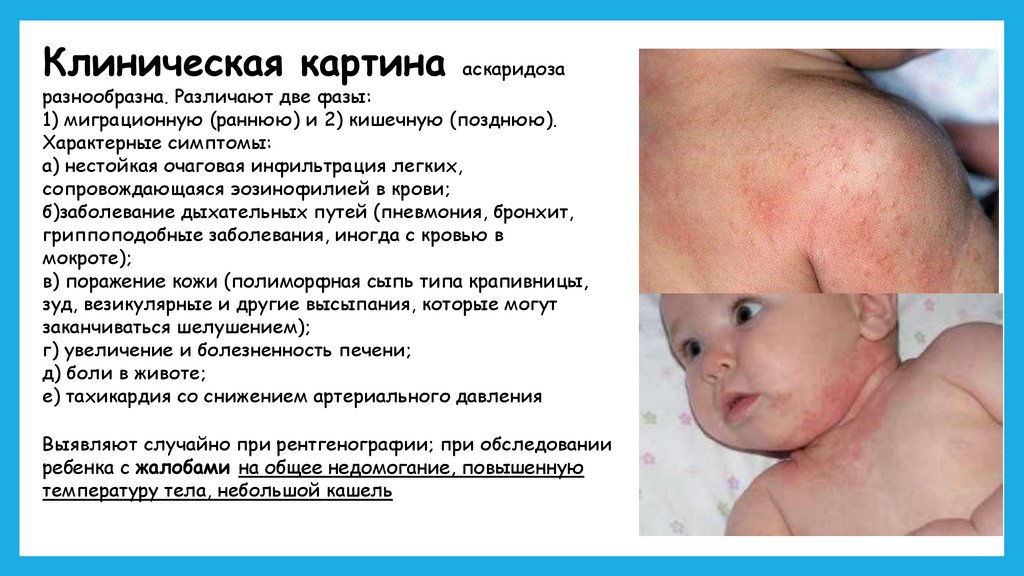
Клиническая картина аскаридозаразнообразна. Различают две фазы:
1) миграционную (раннюю) и 2) кишечную (позднюю).
Характерные симптомы:
а) нестойкая очаговая инфильтрация легких,
сопровождающаяся эозинофилией в крови;
б)заболевание дыхательных путей (пневмония, бронхит,
гриппоподобные заболевания, иногда с кровью в
мокроте);
в) поражение кожи (полиморфная сыпь типа крапивницы,
зуд, везикулярные и другие высыпания, которые могут
заканчиваться шелушением);
г) увеличение и болезненность печени;
д) боли в животе;
е) тахикардия со снижением артериального давления
Выявляют случайно при рентгенографии; при обследовании
ребенка с жалобами на общее недомогание, повышенную
температуру тела, небольшой кашель
21.
Диагностика• обнаружение яиц аскарид в фекалиях ребенка. При подозрении на аскаридоз нельзя
ограничиться просмотром нативных мазков кала, а необходимо использовать методы
флотации (Фюллеборна, Шульмана, Горкной и др.). Исследование кала выполняют 3-5 дней
подряд.
• Если яйца не обнаруживаются, то используют реакцию преципитации на живых личинках
аскарид по Лейкиной, СОЭ с аскаридозным антигеном (по Кротову), рентгенологическое
исследование.
• В периферической крови у детей, страдающих аскаридозом, можно обнаружить нетяжелую
анемию, лейкопению, увеличенную СОЭ и эозинофилию.
Эффективным способом лечения аскаридоза является применение пиперазина (адипината).
Пиперазин назначают из расчета 75 мг/кг в сутки, но не более 3,5 г. Препарат прописывают на
2-3 дня. В настоящее время вместо пиперазина предпочитают однократно назначать внутрь
албендазол (Немозол) в дозе 400 мг дошкольникам и школьникам, левамизол (Декарис) в дозе
5 мг/кг массы тела или пирантел (Комбантрин, Эмбовин) в дозе 11 мг/кг массы тела. Препараты
дают, как уже сказано, однократно после ужина. Таблетки пирантела перед проглатыванием
необходимо разжевать. Ограничения питания и назначения слабительных средств не требуется.
Эффективно при аскаридозе и лечение мебендазолом (Вермокс) — детям до 9 лет разовую дозу
2,5-3 мг/кг дают 2 раза в день, а старше 9 лет — 100 мг 2 раза в день после еды, в течение 3
дней.
22.
ТоксокарозВозбудители — мелкие круглые нематоды
Toxocara canis, Т. cati, окончательными
хозяевами которых являются собаки и кошки
(особенно щенки и котята). Заражаются
токсокарой преимущественно дети, чаще
мальчики при играх на зараженной яйцами
гельминтов земле.
Патогенез
Из заглоченных ребенком яиц формируются
личинки, пенетрирующие кишечную стенку и
разносящиеся с током крови по всем
органам. Инкубационный период неизвестен.
В тканях личинки вызывают воспалительную
гранулематозную реакцию с большим
количеством эозинофилов и некрозами.
23.
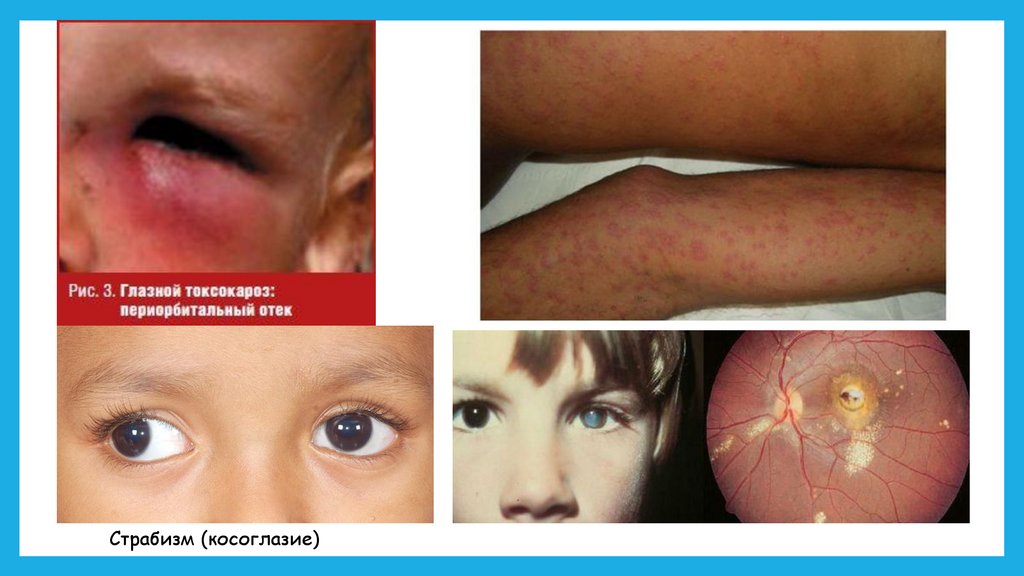
Клиника не имеет специфических черт и у большинства детей протекает бессимптомно.При интенсивной инвазии характеризуется лихорадкой, кашлем, свистящим дыханием и
хрипами в легких, умеренным увеличением печени, нередко (20%) папулезными или
уртикарными высыпаниями на коже, судорогами. Больные нередко жалуются на боли в животе.
На рентгенограмме грудной клетки выявляют рассеянные инфильтративные тени в легких.
Типичными являются изменения глаз — снижение остроты зрения, периорбитальный отек,
страбизм. Окулист при осмотре глазного дна находит солитарные гранулематозные изменения
сетчатки, признаки эндофтальмита. Описаны случаи смерти детей от токсокароза при
поражениях ЦНС и сердца.
Диагностика: В крови выявляют гипергаммаглобулинемию, повышение титра
изогемагглютининов, лейкоцитоз, выраженную эозинофилию. Диагноз подтверждают
выявлением повышенного титра специфических антител (иммуносорбентная проба) или
токсокарозных антигенов (твердофазный иммуноферментный анализ).
Лечение: В большинстве случаев при нетяжелом течении все симптомы болезни проходят
за несколько недель и специфического лечения не требуют. При тяжелом течении и при
поражении глаз назначают тиабендазол (50 мг/кг в 2 приема, в течение 5 сут),
диэтилкарбамазин (6-12 мг/кг в суткив 3 приема, в течение 7-10 сут) или албендазол (15
мг/кг/сут) или мебендазол (Вермокс) в течение 5 дней. Изредка при тяжелом течении
прибегают к короткому курсу кортикостероидов.
24.
Страбизм (косоглазие)25.
Трихоцефалез• Возбудитель — власоглав, относится к нематодам.
• Длина власоглава 3-5,5 см. Тело имеет длинный, тонкий головной и короткий, утолщенный
хвостовой конец, который у самца закручен спиралевидно, а у самки — в виде скобки.
• Взрослые власоглавы обитают в толстом кишечнике, преимущественно в слепой кишке,
внедряясь тонким передним концом в слизистую и подслизистую оболочки.
• Длительность жизни паразита составляет приблизительно 5 лет.
• Власоглав, как и аскарида, является геогельминтом, поэтому попавшие во внешнюю среду яйца
должны созревать при температуре 15-35 °С и достаточной влажности около 3 нед.
• Человек заражается, проглатывая зрелые яйца, при употреблении в пищу сырых овощей,
клубники, питья загрязненной воды.
• Во внешней среде длительность жизни яиц составляет 1 год и более.
26.
Патогенез: В кишечнике человека из инвазионных яиц власоглава вылупляются личинки,проникают в слизистую оболочку тонкой кишки, где развиваются в течение 3-10 сут. Затем они
выходят в просвет кишечника, спускаются в слепую кишку и через 1-1,5 мес становятся
половозрелыми гельминтами. Паразит вызывает механическое повреждение слизистой оболочки
толстого кишечника, ее гиперемию, набухание, небольшие изъязвления и некрозы, инфильтраты,
гранулемы. В сутки 1 власоглав высасывает 0,005 мл крови.
В месте прикрепления власоглава к слизистой оболочке могут внедряться бактерии. Он выделяет
токсические гемолитические вещества
Диагностика: Основан на обнаружении яиц гельминта в кале методом Като или методом
обогащения (Фюллеборна). При анализе крови у большинства больных находят гипохромную анемию,
лейкопению, но не эозинофилию, которая для трихоцефалеза не характерна.
Клиническая картина: Наиболее типичными симптомами являются понижение аппетита,
тошнота, рвота, боли в животе (приступообразные в области слепой кишки и эпигастрия), похудание,
бледность кожных покровов, запор, реже понос, головная боль, головокружение, раздражительность,
похолодание конечностей, приглушение сердечных тонов, увеличение печени. Со стороны нервной
системы могут быть и более тяжелые изменения вплоть до появления менингеальных симптомов и
судорожных припадков, кратковременной потери сознания. Нередко отмечается повышение
температуры тела.
Лечение: Мебендазол (Вермокс) обеспечивает дегельминтизацию в 70-90% случаев. Препарат
назначают внутрь во время еды детям старше 9 лет в дозе 100 мг 2 раза в день в течение 3 дней.
Альтернативой может быть трехдневное назначение внутрь албендазола (Немозола) в дозе 400 мг.
27.
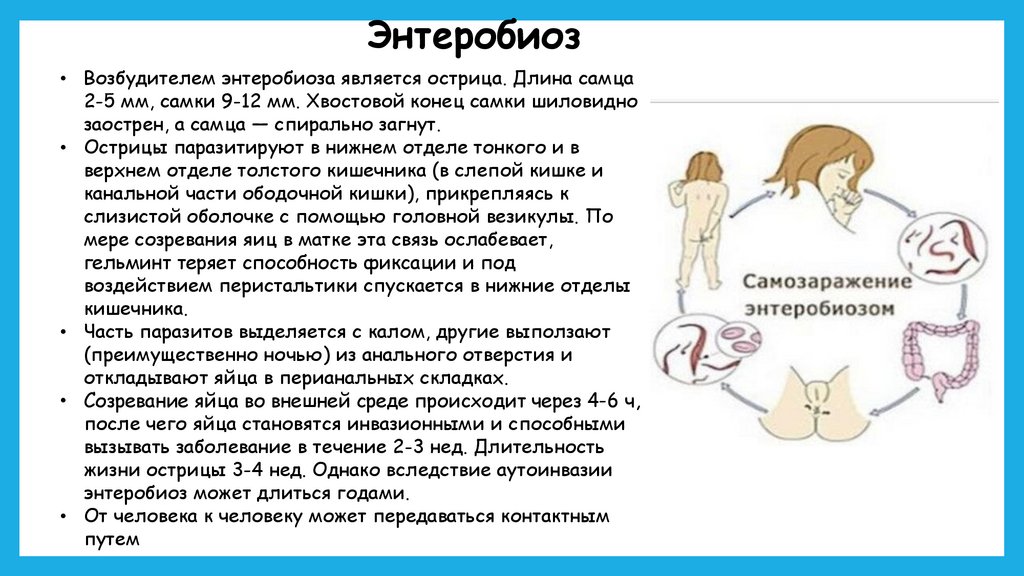
Энтеробиоз• Возбудителем энтеробиоза является острица. Длина самца
2-5 мм, самки 9-12 мм. Хвостовой конец самки шиловидно
заострен, а самца — спирально загнут.
• Острицы паразитируют в нижнем отделе тонкого и в
верхнем отделе толстого кишечника (в слепой кишке и
канальной части ободочной кишки), прикрепляясь к
слизистой оболочке с помощью головной везикулы. По
мере созревания яиц в матке эта связь ослабевает,
гельминт теряет способность фиксации и под
воздействием перистальтики спускается в нижние отделы
кишечника.
• Часть паразитов выделяется с калом, другие выползают
(преимущественно ночью) из анального отверстия и
откладывают яйца в перианальных складках.
• Созревание яйца во внешней среде происходит через 4-6 ч,
после чего яйца становятся инвазионными и способными
вызывать заболевание в течение 2-3 нед. Длительность
жизни острицы 3-4 нед. Однако вследствие аутоинвазии
энтеробиоз может длиться годами.
• От человека к человеку может передаваться контактным
путем
28.
Клиническая картина: Основным клиническим симптомом энтеробиоза является зуд взаднем проходе, промежности, половых органах. Дети становятся раздражительными,
капризными, у них появляются головные боли, нарушения сна со «скрипом зубов», ослабление
памяти, ухудшается аппетит. Нередко ребенок просыпается ночью с плачем от мучительного
зуда. Возможен энурез.
На коже промежности можно обнаружить расчесы, а в тяжелых случаях и экзематозные
изменения, гнойнички.
У девочек при заползании остриц в половую щель может развиться вульвовагинит.
Дети периодически жалуются на боли в животе, чаще по ходу толстого кишечника. Иногда
бывает понос с обильной слизью.
Диагностика: энтеробиоза ставят на основании обнаружения яиц в соскобах с
перианальных складок, произведенных утром до туалета. Используют также метод тампона.
Больному на ночь в анальное отверстие закладывают кусок ваты, а затем утром исследуют смыв
с тампона (после центрифугирования). Можно обнаружить яйца остриц и в соскобе из
подногтевых пластин (30%
зараженных). Самым популярным является метод Грэхема — наложение утром до туалета
прозрачной липкой ленты и просмотр ее под микроскопом.
29.
Лечение энтеробиоза длительное, не менее 1-1,5 мес.Гигиена: Родителям больного объясняют необходимость ежедневной влажной уборки
помещения, ежедневного проглаживания трусиков, в которых спит ребенок, и простыни. Ребенок
должен спать в длинной ночной рубашке. Утром и на ночь ему тщательно обмывают промежность.
Перед сном перианальную область смазывают тонким слоем вазелина, который утром
осторожно снимают ваткой. Если больного беспокоит зуд, то перианальную область смазывают
на ночь мазью, содержащей 5 % анестезина.
Ногти должны быть коротко острижены. Руки тщательно моют щеточкой перед едой, после
возвращения с улицы и посещения туалета. Если в семье есть другие дети, то важно и их
обследовать на яйца остриц. Нередко (10-15%) один из родителей больного страдает
энтеробиозом, поэтому врач должен тактично напомнить и родителям о важности соблюдения
правил гигиены.
Медикаментозное лечение. Комбантрин (пирантел) назначают также однократно внутрь после
завтрака в дозе 11 мг/кг массы тела. Таблетки перед проглатыванием необходимо тщательно
разжевать. Вермокс (мебендазол) назначают внутрь однократно в дозе 100 мг детям
старше 9 лет и взрослым, а детям младшего возраста — в дозе 2,5-3 мг/кг массы тела.
Албендазол (немозол) столь же эффективен при энтеробиозе, как и мебендазол. Немозол
назначают однократно на ночь в дозе 15 мг/кг (школьникам однократно 400 мг). Для надежности
дегельминтизации рекомендуют через 2 нед повторить
однократную дачу Комбантрина или Вермокса.
30.
Трихинеллез• Заболевание вызывается мелкой нематодой (до 2 мм)
• Трихинеллы паразитируют у человека, некоторых домашних и диких животных
• Заражение происходит при употреблении в пищу плохо прожаренного или недостаточно
проваренного мяса (чаще свинины) животного с трихинеллезом.
• Личинки освобождаются, проникают вглубь слизистой оболочки кишечника, где через 1-2 сут
они вырастают в половозрелых паразитов.
• Длительность жизни кишечных трихинелл 3-6 нед. Половозрелые паразиты обитают в нижних
отделах тонкого кишечника между ворсинками, внедряясь передним концом в толщу эпителия.
Через 7 дней после оплодотворения самки рождают личинок и отторгают их в лимфатические
сосуды кишечника. Личинки по лимфатическим сосудам мигрируют в полую вену и затем
разносятся по всему организму. Выживают и развиваются лишь личинки, попавшие в
поперечнополосатую мускулатуру
• В патогенезе заболевания решающую роль играют аллергические реакции на продукты
жизнедеятельности кишечных, но в основном мышечных трихинелл, а также механическая
травма личинками мышечной ткани.
31.
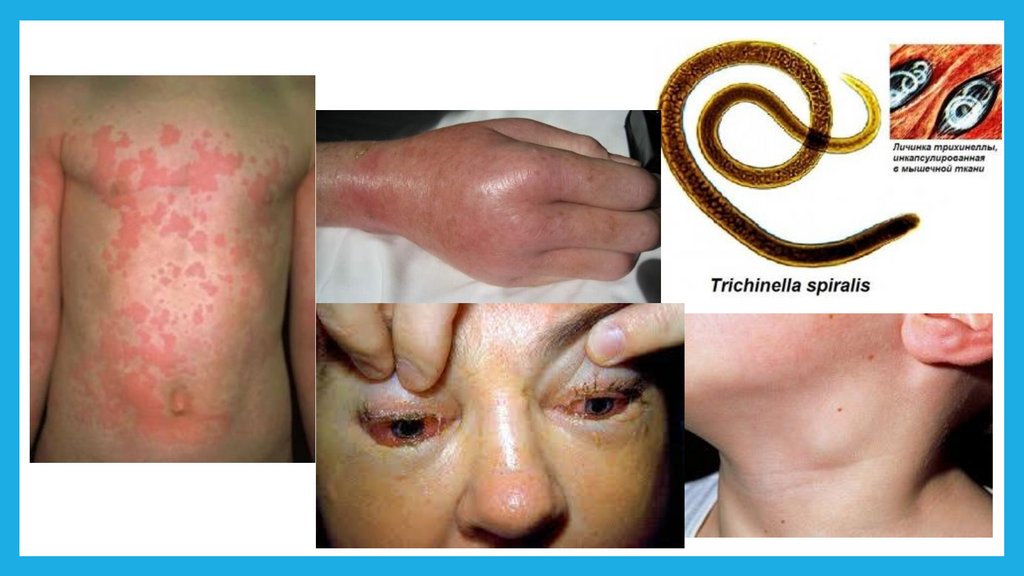
Клиника: Первые симпомы заболевания появляются только при массивной инвазии, чаще на10-25-й день (5-45 дней) после заражения, когда у детей повышается температура тела,
появляются головные боли, светобоязнь, боли в животе, диарея, рвота, тошнота, гепатомегалия,
отрыжка, боли в мышцах (наиболее интенсивные в области диафрагмы), отеки век и лица,
конъюнктивит. Мышцы становятся плотными, болезненными, что приводит к появлению боли
при движении суставов, глазных яблок, языка, затруднению дыхания, возможно развитие
энцефалита, менингита, миокардита и сердечных аритмий, комплекса Леффлера в легких,
менингоэнцефалита.
Диагностика: При анализе крови характерны лейкоцитоз, выраженная эозинофилия,
увеличенная СОЭ. Кальцификаты в скелетных мышцах рентгенологически выявляют через 6-24
мес.
Вспомогательное значение имеют иммунологические реакции (агглютинации и флоккуляции,
которые становятся положительными на 3-й неделе болезни). Подтверждением правильности
диагноза является обнаружение в биоптате пораженной мышцы личинок. Биопсию делают не
ранее 10-го дня болезни.
Лечение: На кишечную форму паразита влияют Вермокс (мебендазол) и Минтезол
(тиабендазол), и потому лечение ими показано либо в первую неделю. Детям старше 9 лет
назначают его в дозе 200-400 мг 3 раза в день внутрь после еды в течение 10 дней.
Одновременно с Вермоксом назначают и преднизолон 1 мг/кг массы тела в сутки внутрь.
32.
33.
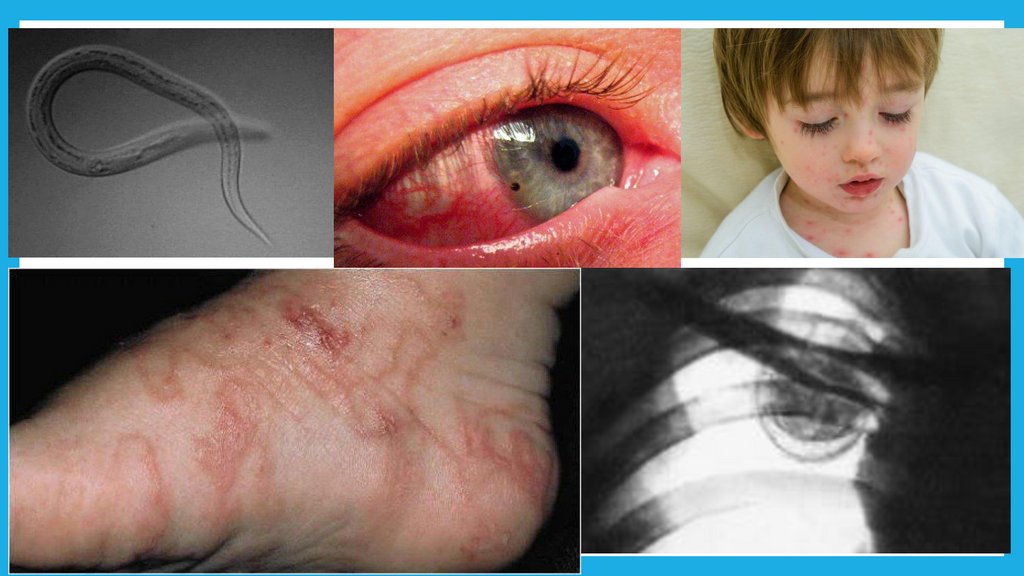
АнкилостомидозыЭтиология: Возбудители — анкилостомы, представители нематод (круглых червей).
Патогенез: Личинки проникают через кожу, мигрируют через кровь в легкие, затем по
дыхательным путям в пищевод, достигают тонкой кишки, где развиваются в зрелых
червей. Питаются кровью, вызывая анемию.
Клиника: могут возникнуть очаговый дерматит, зуд, папулезные и эритематозные
высыпания на месте внедрения, которые исчезают через 10-12 дней. Миграцией личинок
обусловливается легочный синдром — синдром Леффлера, пневмонии, лихорадка,
кашель, дисфагия, хриплый голос, а при пероральном заражении и тошнота, боли в
животе, жидкий стул. Ретинопатия
Диагностика: яица паразитов в фекалиях методом Като или методом обогащения
Фюллеборна. Хорошие результаты дает метод культивирования личинок анкилостомид
на фильтровальной бумаге. Иногда яйца анкилостомид обнаруживают в дуоденальном
содержимом.
Лечение: мебендазол (100 мг дважды в день в течение 3 дней) внутрь или пирантел (11
мг/кг массы тела 1 раз в день во время завтрака, таблетки перед проглатыванием
разжевать, в течение 3 дней) или албендазол (400 мг однократно), тиабендазол (50
мг/кг/сут в 2 приема в течение 2 дней).
34.
35.
ГименолепидозЭтиология: Возбудитель — карликовый цепень, представитель цестод (ленточных червей).
Патогенез: Червь поражает тонкий кишечник, его личинки развиваются в ворсинках
кишечника, нарушая их целостность и вызывая воспаление.
Клиника: Боли в животе, диспепсия. Характерно расстройство стула — понос со слизью.
Могут быть и изменения со стороны нервной системы — головные боли, головокружение,
симптомы истерии, эпилептиформные припадки. Понос, а также тошнота, рвота, потеря
аппетита приводят к исхуданию больного. При гименолепидозе нередко отмечают и такие
признаки интоксикации, как субфебрильная температура тела, увеличение печени,
приглушение сердечных тонов, нежный систолический шум на верхушке сердца.
Диагностика: Выявление яиц гельминта в фекалиях.
Лечение: празиквантель (Билтрицид, Азинокс) в дозе 25 мг/кг однократно, что
способствует излечению 94 % детей с гименолепидозом.
Фенасал (Йомезан, Никлосамид) назначают внутрь в дозе детям до 2 лет 0,5 г (1 таблетка),
от 2 до 5 лет 1 г (2 таблетки), от 5 до 12 лет 1,5 г (3 таблетки), старше 12 лет 2-3 г (4-6
таблеток). Таблетки нужно тщательно разжевать. Суточную дозу препарата делят на 4
разовые дозы, принимают через каждые 2 ч (в 10,12,14 и 16 ч). Пищу принимают в 8,13 и 18
ч. Фенасал назначают в течение следующих 6 дней по 2 таблетки утром. Через 4 дня курс
лечения повторяют. Через месяц назначают семидневный противорецидивный курс.
36.
ДифиллоботриозЭтиология: Возбудитель — широкий лентец, цестода.
Патогенез: Паразитирует в тонком кишечнике, механически повреждает слизистую
оболочку кишечника, потребляет витамин B12, что приводит к мегалобластной анемии.
Клиника: Больные жалуются на боли в животе, тошноту, рвоту, чередование поноса и запора,
слабость, головную боль, раздражительность.
Больных могут беспокоить боли в языке, парестезии, расстройство походки.
При осмотре обращают на себя внимание бледность кожных покровов, иногда с желтушным
оттенком, одутловатость лица, отеки на руках и ногах, ярко-красный (или с ярко-красными
болезненными пятнами) со сглаженными сосочками, трещинами язык (глоссит Хентера). У
70% больных развиваются поражения задних и боковых столбов спинного мозга
(фуникулярный миелоз Лихтенгейма).
Диагностика: В периферической крови находят эозинофилию, различной степени
выраженности макроцитарную, гиперхромную анемию, а также мегалобласты, эритроциты с
тельцами Жолли и кольцами Кэбота, анизоцитоз, пойкилоцитоз, полихроматофилию,
обилие мегалоцитов.
Обнаружение яиц и фрагментов червей в фекалиях методами нативного мазка, толстого
мазка по Като.
Лечение: Празиквантел, никлозамид.
37.
ТениаринхозЭтиология: Возбудитель — бычий цепень.
Патогенез: Личинки, находящиеся в мышечной
ткани скота, при потреблении человеком мяса
превращаются в половозрелого червя в кишечнике,
что вызывает механическое раздражение и
интоксикацию.
Клиника: могут отмечаться общая слабость,
диспепсические расстройства, повышенный
аппетит, похудание, задержка физического развития,
тошнота, изжога, боли в животе, повышенная
раздражительность, бессонница, головокружение,
эпилептоидные приступы, анемия.
Диагностика: Обнаружение члеников червя в
фекалиях в перианальном или ректальном соскобе
Лечение: Празиквантел, никлозамид.
38.
ТениозЭтиология: Возбудитель — свиной цепень.
Патогенез: В организме человека паразитирует в тонком
кишечнике, вызывая нарушение пищеварения, токсикоаллергические реакции. Источником заражения является
человек. Он может быть не только окончательным, но и
промежуточным хозяином, обычно это свинья. Заражение
человека происходит при использовании в пищу
пораженного мяса свиньи. Паразитирует гельминт в тонком
отделе кишечника.
Клиническая картина тениоза такая же, как тениаринхоза.
Диагноз ставят на основании факта обнаружения члеников
свиного цепня в фекалиях. В отличие от бычьего цепня,
личинки свиного цепня никогда не выползают
самостоятельно из анального отверстия и выделяются
только во время дефекации. Онкосферы бычьего и свиного
цепней практически неразличимы.
Тяжесть тениоза определяется тем, что каждый больной
находится под угрозой цистицеркоза.
Лечение: Празиквантел, альбендазол.
39.
ОписторхозЭтиология: Возбудитель — кошачья двуустка. Промежуточный хозяин — моллюск, а дополнительный
— карповые рыбы (язь, лещ, плотва, голавль, елец, сазан и др.). Человек заражается описторхозом
при поедании плохо термически обработанной рыбы
Патогенез: Паразитирует в желчных протоках печени и поджелудочной железе, вызывая
воспаление, фиброз, нарушение оттока желчи.
Клиника: Инкубационный период 2-4 нед. У детей на первый план выступают токсические явления
(похудание, отставание в физическом развитии, умеренная гепатомегалия), симптомы поражения
нервной системы (головная боль, головокружение, раздражительность, повышенные потливость и
саливация), лихорадка, аллергические высыпания на коже, диспепсические расстройства (тошнота,
рвота, плохой аппетит, изжога, отрыжка, понос или неустойчивый стул), боли в правом подреберье
и эпигастральной области, желтушность
Диагностика: Обнаружение яиц гельминта в дуоденальном содержимом и фекалиях, серологические
тесты.
Лечение: гексахлорпараксилол (Хлоксил), назначаемый пять дней подряд в суточной дозе 0,1 г на 1
кг массы тела. Суточную дозу препарата делят на три приема и дают с молоком через 1 час после
легкого завтрака, обеда и ужина. Обычно сочетают с антигистаминными препаратами. При
необходимости лечение повторяют через 2-3 мес. В последнее время с успехом используют (число
яиц снижается на 99%) празиквантель по 25 мг/кг 3 раза в день 2 дня. Эффективен и никлофолан,
который назначают в суточной дозе 30-50 мг/кг через день в течение 2-3 нед.
40.
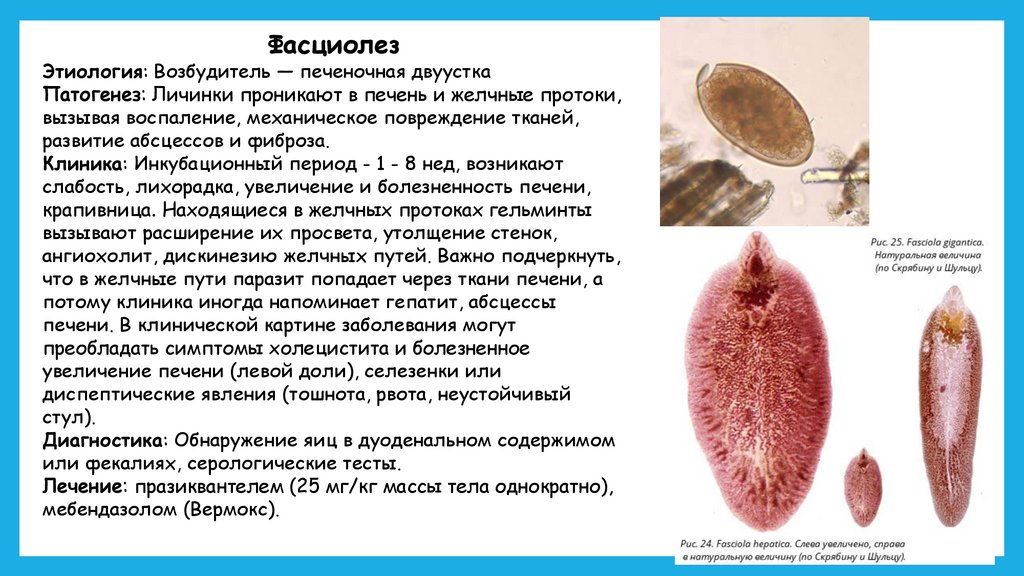
ФасциолезЭтиология: Возбудитель — печеночная двуустка
Патогенез: Личинки проникают в печень и желчные протоки,
вызывая воспаление, механическое повреждение тканей,
развитие абсцессов и фиброза.
Клиника: Инкубационный период - 1 - 8 нед, возникают
слабость, лихорадка, увеличение и болезненность печени,
крапивница. Находящиеся в желчных протоках гельминты
вызывают расширение их просвета, утолщение стенок,
ангиохолит, дискинезию желчных путей. Важно подчеркнуть,
что в желчные пути паразит попадает через ткани печени, а
потому клиника иногда напоминает гепатит, абсцессы
печени. В клинической картине заболевания могут
преобладать симптомы холецистита и болезненное
увеличение печени (левой доли), селезенки или
диспептические явления (тошнота, рвота, неустойчивый
стул).
Диагностика: Обнаружение яиц в дуоденальном содержимом
или фекалиях, серологические тесты.
Лечение: празиквантелем (25 мг/кг массы тела однократно),
мебендазолом (Вермокс).
41.
42.
Использованная литература• Вирусные диареи у детей : учебно-методическое пособие / Р. Н. Манкевич, Н. В. Галькевич, Л.
И. Матуш. – Минск : БГМУ, 2021. – 31 с.
• РОТАВИРУСНАЯ ИНФЕКЦИЯ У ДЕТЕЙ. 2020 г. Ю. О. Хлынина
• Детские болезни: Учебник для вузов. 6-е изд. В двух томах. Т. 1. — СПб.: Питер, 2011. — 928
с.:


































 Медицина
Медицина








