Похожие презентации:
Хламидиоз. Трихомониаз. Анагинетальная вирусная герпетическая инфекция
1.
ХламидиозТрихомониаз
Анагинетальная вирусная
герпетическая инфекция
2.
• Хламидиоз — одна из наиболее распространённыхинфекций, передаваемых половым путём.
• По оценкам ВОЗ, в мире ежегодно 131 миллион
человек инфицируется Chlamydia trachomatis.
• Возбудитель: Chlamydia trachomatis — бактерия,
которая развивается и размножается внутри клетки.
3.
Жизненный цикл хламиди• Элементарные тельца — бактерии, ещё не
проникшие в клетку. На этом этапе они
нечувствительны к антибиотикам.
• Ретикулярные тельца — бактерии, которые уже
пробрались в клетку и активно в ней размножаются.
При этом они стали уязвимыми для антибиотиков.
• В течение 18–24 часов бактерии размножаются в
клетке. Следующие 36–42 часа они созревают,
затем выходят из разрушенной клетки и готовы к
захвату новых плацдармов. Весь цикл занимает 48–
72 часа.
4.
5.
• Всего известно более 10 видов хламидий, но длячеловека опасны только три из них:
• Chlamydia trachomatis вызывает заболевания
мочеполовой системы;
• Chlamydia pneumoniae провоцирует болезни органов
дыхания и сердечно-сосудистые заболевания;
• Chlamydia psittaci может привести к пситтакозу (или
лихорадке попугаев) — острому инфекционному
заболеванию, которое передаётся от попугаев и
сопровождается пневмонией, артритом,
пиелонефритом.
6.
Факторы риска хламидиоза• Наиболее высока вероятность заразиться хламидийной
инфекцией у людей, чьи партнёры уже инфицированы.
• Другие факторы риска:
• частая смена половых партнёров;
• незащищённые сексуальные контакты;
• нетрадиционные половые акты;
• раннее начало половой жизни;
• ношение внутриматочной спирали;
• другие инфекции, передаваемые половым путём (ИППП), в
анамнезе.
7.
Симптомы хламидиоза• Инкубационный период длится 10–14 дней — в это время
болезнь никак не проявляет себя. После инкубационного
периода симптомы, как правило, отсутствуют у 70–95% женщин
и 50% мужчин. Заболевание можно обнаружить только с
помощью лабораторной диагностики.
• Общие симптомы:
• боль и жжение во время мочеиспускания;
• зуд и жжение в области ануса;
• болезненность при дефекации;
• слизисто-гнойные выделения из прямой кишки, запоры.
8.
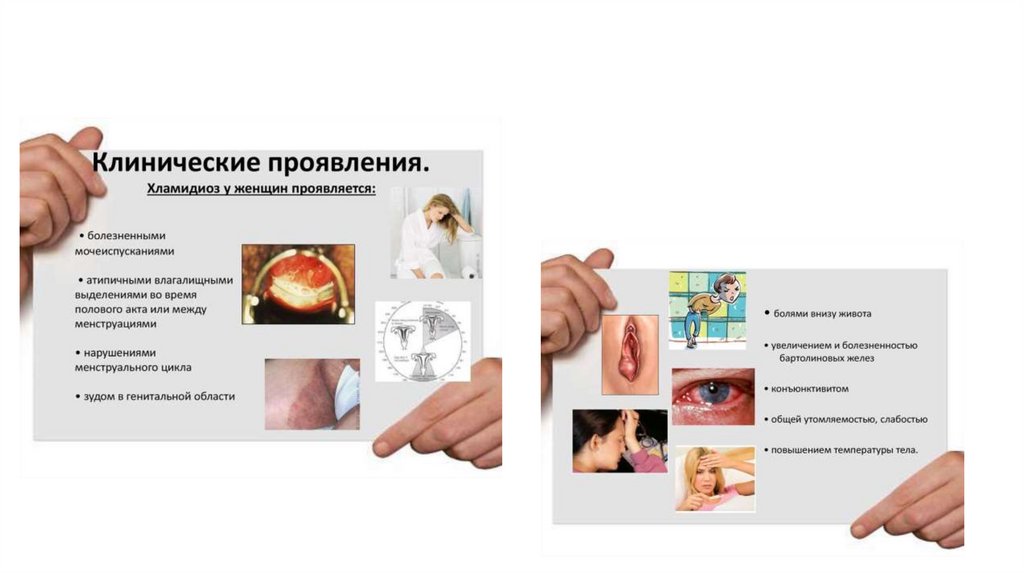
Симптомы хламидиоза у женщин:• нетпичные выделения из влагалища — белые, жёлтые
или сероватые, иногда с неприятным запахом;
• зуд и жжение во влагалище;
• учащённое мочеиспускание;
• межменструальные кровотечения;
• боль во время полового акта;
• боль в нижней части живота.
9.
Симптомы хламидиоза у мужчин:• гиперемия и отёчность слизистой оболочки наружного
отверстия мочеиспускательного канала;
• зуд, жжение и болезненность при мочеиспускании;
• иногда учащённое мочеиспускание;
• дискомфорт, зуд и жжение в области уретры;
• болезненность во время половых контактов;
• боли в промежности, отдающие в прямую кишку.
10.
11.
12.
Осложнения хламидиоза• Не вылеченная вовремя хламидийная инфекция может привести к
осложнениям, которые затрагивают различные органы и системы.
• У пациентов могут развиться перигепатит (воспаление оболочки
печени), перитонит (воспаление брюшины).
• У женщин хламидиоз может привести к спаечной болезни
(распространённой причине внематочной беременности или
бесплодия). У мужчин также может развиться бесплодие.
• Также на фоне хламидийной инфекции может возникнуть
хламидийный артрит (синдром Рейтера) — ревматическая
патология, при которой бактерии поражают одновременно
мочеполовую систему, слизистые оболочки глаз, суставы. При этом
воспаление суставов спровоцировано не самими хламидиями, а
13.
Диагностика хламидиоза• Обнаружить возбудителя хламидийной инфекции
можно с помощью полимеразной цепной реакции
(ПЦР) — чувствительного и специфичного метода,
который позволяет выявить в биоматериале
фрагменты ДНК хламидий.
• ИФА (иммуноферментный анализ) обнаруживает
антитела — иммуноглобулины (Ig) классов A, G и M к
Chlamydia trachomatis в крови. Эти антитела —
маркеры текущего или перенесённого в прошлом
заболевания.
14.
15.
Лечение хламидиоза• Для лечения хламидиоза используют антибиотики.
• Продолжительность лечения острой хламидийной инфекции зависит от её
локализации:
• нижний отдел мочеполовой системы — 7 дней;
• верхние отделы мочеполовой системы, органов малого таза и других органов
— 14 дней.
• Также на продолжительность лечения влияют степень воспаления
мочеполовых органов и результаты лабораторных и инструментальных
исследований. В целом лечение может занять от 1 до 3 недель.
• Проверить эффективность терапии помогут анализы.
• Сдавать анализы нужно через 2–4 недели после окончания лечения.
• Терапию необходимо проходить под наблюдением лечащего врача!
Самолечение может привести к развитию хронической хламидийной инфекции
и, как следствие, к поражению внутренних органов, глаз, суставов.
16.
Трихомониаз17.
• Трихомониаз – венерическое заболевание, возникающее призаражении человека одноклеточным простейшим
трихомонадой. По статистике, инфекция имеется примерно у
10% населения планеты, 200 млн. человек ежегодно
становятся ее носителями.
• Опасность трихомониаза заключается в возможности
латентного развития, когда сам больной не подозревает о
наличии заболевания и заражает своих партнеров. Кроме
того, при отсутствии лечения даже у людей с бессимптомным
течением болезнь прогрессирует и может привести к
развитию осложнений.
18.
Виды• Согласно МКБ-10, существует 3 вида трихомониаза:
• урогенитальный, вызванные влагалищной
трихомонадой (Trichomonas vaginalis);
• иных локализаций;
• неуточненный.
• Вызывают второй и третий виды заболевания чаще
кишечная (Pentatrichomonas hominis) и ротовая (Tr.
tenax) трихомонады.
19.
• Инкубационный период болезни составляет от 2 днейдо 2 месяцев. При хорошем иммунитете признаки
инфицирования могут не проявиться и по истечении
этого срока. Без правильной терапии трихомониаз
становится хроническим и может развиваться годами,
протекая с чередованием периодов ремиссии и слабо
выраженного обострения.
20.
• Для острого трихомониаза характерны:• нарушения мочеиспускания (частые позывы, спазмы, боль режущего
характера во время микции);
• жжение и зуд в области половых органов;
• обильные пенистые, слизисто-гнойные, с неприятным запахом
выделения из половых путей у женщин, из уретры – у мужчин; у
последних они чаще собираются под крайней плотью и, высыхая,
создают дискомфорт; иногда в начале мочеиспускания пациент
отмечает наличие крупной слизисто-гнойной капли;
• ссадины и эрозии на слизистой оболочке пораженных органов; на
гениталиях они возникают из-за зуда и последующего расчесывания.
21.
Диагностика трихомониаза• Один из методов диагностики — микроскопическое
исследование биоматериала. У мужчин — мазка из
уретры, у женщин — мазка из уретры или влагалища.
Образец смешивают со стерильным физиологическим
раствором и исследуют под микроскопом. Трихомонад
обнаруживают по их характерной подвижности.
Чувствительность метода зависит от количества
возбудителей в образце. Так, если концентрация ниже
10*4 микроорганизмов на миллилитр, тест их не
обнаружит.
22.
23.
• Ещё один метод диагностики трихомониаза —культуральный (микробиологический). Для проведения
анализа биоматериал засевают на специальные
питательные среды, необходимые для роста и
накопления микроорганизмов, и через три — пять
дней оценивают результаты
24.
• Также обнаружить возбудителя трихомониаза можно спомощью полимеразной цепной реакции (ПЦР) —
чувствительного и специфичного метода, который
позволяет выявить в биоматериале фрагменты ДНК
трихомонад.
25.
• И, наконец, серологическое исследованиеиспользуется, чтобы уточнить, есть ли у пациента
антитела — иммуноглобулины класса G (IgG) к
Trichomonas vaginalis (трихомонадам). Эти антитела —
маркеры текущего или перенесённого в прошлом
заболевания.
26.
Лечение трихомониаза• Для лечения трихомониаза используют
антибактериальные препараты в виде таблеток,
кремов, мазей, ректальных и вагинальных
суппозиториев.
27.
• Во время лечения необходимо соблюдатьопределённые правила: отказаться от половых
связей, проходить терапию совместно с половым
партнёром, строго придерживаться схемы лечения и
правильно проводить интимную гигиену — регулярно
принимать душ, не использовать чужие средства
личной гигиены (мочалки, полотенца), по возможности
использовать гели и пенки с нейтральным pH и носить
нижнее бельё из натуральных материалов (хлопок,
шёлк)
• Через 14–30 дней после окончания курса лечения
(сроки определяет врач) нужно повторно сдать анализ.
28.
29.
Анагинетельная вируснаягерпетическая инфекция
30.
• Аногенитальная герпетическая вирусная инфекция хроническое рецидивирующее вирусное заболевание,передаваемое преимущественно половым путем,
которое вызывается вирусом простого герпеса 2 и/или
1 типа.
31.
32.
Классификация заболевания илисостояния (группы заболеваний или
состояний)
• В клинической практике различают: первичный
клинический эпизод аногенитального герпеса,
рецидивирующий аногенитальный герпес и первичный
эпизод латентно текущей инфекции вируса простого
герпеса.
• - по локализации: герпетический уретрит,
герпетический вагинит, герпетический вульвит,
герпетический цервицит, герпетический цистит,
герпетическая инфекция перианальных кожных
покровов и прямой кишки.
33.
• Также заболевание классифицируют:• - по тяжести течения: легкая (1-2 обострения в
течение года), средней тяжести (3-5 обострений в
течение года), тяжелая (6 и более обострений в
течение года) формы;
• - по клинической картине: типичный и атипичный
аногенитальный герпес
34.
Клиническая картина заболевания илисостояния (группы заболеваний или
состояний)
• Первичный эпизод заболевания характеризуется
выраженной клинической картиной, может
сопровождаться общим недомоганием и подъемом
температуры тела до субфебрильных цифр. Тяжесть и
продолжительность клинических проявлений при
рецидивах аногенитального герпеса, как правило,
менее выражены, чем при первом эпизоде
заболевания.
35.
• - гиперемия и отечность кожных покровов и слизистыхоболочек в области поражения: у мужчин - в области
полового члена, мошонки, лобка, промежности,
перианальной области; у женщин - в области
• вульвы, клитора, влагалища, шейки матки, лобка,
промежности, перианальной области;
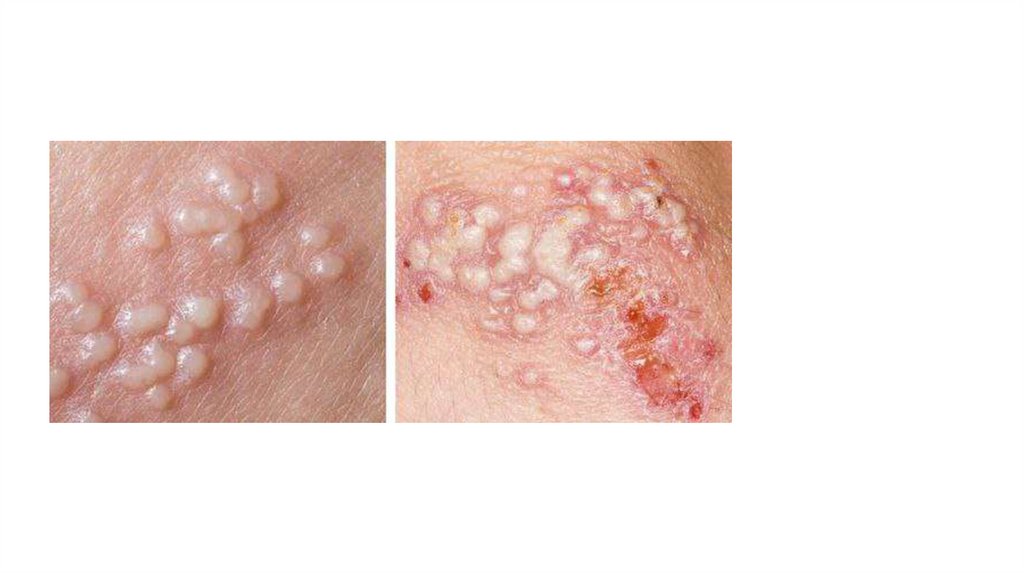
• - единичные или множественные везикулезные
элементы полициклической фестончатой формы с
прозрачным содержимым, нередко билатеральные, на
гиперемированном основании, локализующиеся в
области поражения;
36.
37.
38.
Диагностика• Диагноз аногенитальной герпетической вирусной
инфекции устанавливается на основании характерной
клинической картины; при необходимости (например,
при первичном эпизоде) подтверждается выявлением
в исследуемом биологическом материале ДНК вируса
простого герпеса 2 и/или 1 типа молекулярнобиологическими методами
39.
• Жалобы и анамнез• При первичном эпизоде и рецидиве аногенитальной
герпетической вирусной инфекции могут быть
следующие субъективные симптомы: генитальные
и/или перианальные везикулы и/или эрозии,
болезненность в зоне высыпаний в области половых
органов и/или в перианальной области; зуд, боль,
парестезии в аногенитальной области; болезненность
во время половых контактов (диспареуния);
40.
• болезненная паховая лимфаденопатия; зуд, жжение,болезненность при мочеиспускании (дизурия); при
вагинальной локализации высыпаний - слизистогнойные вагинальные выделения; общие симптомы
интоксикации (повышение температуры тела, озноб,
головная боль, тошнота, недомогание, миалгия,
нарушение сна), возникающие чаще при первом
эпизоде заболевания, чем при его рецидиве
41.
Физикальное обследование• Проводится осмотр кожных покровов и видимых
слизистых оболочек наружных половых органов и
перианальной области; оценивается состояние
слизистой оболочки наружного отверстия уретры,
наличие свободных выделений из уретры и их
характер, проводится пальпация уретры, а также
регионарных лимфатических узлов с определением их
болезненности и размеров
42.
• У сексуально активных лиц женского пола проводитсяосмотр преддверия влагалища, слизистых оболочек
стенок и сводов влагалища и видимой части шейки
матки в гинекологических зеркалах; оценка выделений
в заднем и заднебоковых сводах влагалища.
43.
Лабораторные диагностическиеисследования
• Рекомендовано для подтверждения этиологии
заболевания выявление ДНК вируса простого герпеса
и, при возможности, определение его типа
молекулярно-биологическими методами (ПЦР, ПЦР в
молекулярно-биологическое исследование
везикулярной жидкости, соскобов с высыпаний на
вирус простого герпеса 1 и 2 типов
44.
Лечение инфекционных заболеванийподразделяют на три вида:
этиотропное — направленное против возбудителя;
• патогенетическое — для блокирования механизмов
развития болезни;
• симптоматическое — для уменьшения симптомов.
45.
• Цели лечения:• устранение клинической симптоматики;
• увеличение периода ремиссии и улучшение качества
жизни пациента;
• профилактика осложнений;
• предупреждение инфицирования новорождённого и
46.
• В качестве патогенетической терапии в комплексе сэтиотропной могут быть использованы индукторы
интерферона или рекомбинантный интерферон при
отсутствии противопоказаний . Целью их назначения
является модулирование общего иммунитета, однако
не стоит забывать, что основой терапии является
применение препаратов прямого
противогерпетического действия, всё остальное
является вспомогательными методами.
47.
• К симптоматическому лечению относятжаропонижающие и обезболивающие препараты.












































 Медицина
Медицина








