Похожие презентации:
Острая жировая дистрофия печени. Холестатический гепатоз беременных
1.
Северо-Западный государственный медицинский университет им.И.И.Мечникова.
Кафедра акушерства и гинекологии им. С.Н. Давыдова.
Зав. кафедрой профессор, д.м.н. Кахиани Е.И.
Острая жировая дистрофия печени.
Холестатический гепатоз беременных
Выполнила:
Клинический ординатор
Иванова Татьяна
2. Острая жировая дистрофия печени (ОЖДП)- тяжелейшее осложнение второй половины беременности, которое многими авторами относится к атипичны
Острая жировая дистрофия печени (ОЖДП)тяжелейшее осложнение второй половиныбеременности, которое многими авторами относится к
атипичным гестозам.
ОЖГБ развивается преимущественно в сроки 32-36
недель.
Высокая летальность при ОЖДП отмечалась до 1970
года - 70-80%, а в настоящее время составляет 18-25%.
Частота: 1 случай на 13500 родов, 1.9% всех желтух,
наблюдаемых у беременных.
3.
К факторам риска развития ОЖДП относятся:- первая беременность
- беременность двойней;
- беременности плодом мужского пола (в 3 раза чаще)
- преэклампсия
- врожденный дефицит LCHAD
4.
Этиология и патогенез.ОЖГБ относят к митохондриальным цитопатиям , при которых
жировое перерождение печени является признаком системной
патологии митохондрий, поражающей также почки, мышцы,
нервную систему, поджелудочную железу, сердце.
Основная причина ОЖДП – генетический митохондриальный
дефект β-окисления жирных кислот:
• дефицит ферментной длинной цепи 3-гидроксиацил-КоА
дегидрогеназы (LCHAD),
• у плода –мутации G1528C и E474Q,
• нарушении обмена жирных кислот в плаценте.
У гетерозиготной матери и гомозиготного плода это приводит к
избыточному поступлению токсических метаболитов жирных
кислот от плода в кровоток матери и поражению печени.
5.
Патологическая анатомия.Макроскопически печень при ОЖДП имеет ярко-желтую окраску.
При микроскопическом исследовании. Гепатоциты набухшие, с
мелкими и крупными каплями жира и центрально расположенными
ядрами. Печеночная архитектоника не нарушена. Морфологической
особенностью этой патологии является отсутствие некроза
гепатоцитов и воспалительной инфильтрации стромы.
Характерны признаки резкого нарушения внутрисосудистого
свертывания в виде выраженного геморрагического синдрома
(кровоизлияния во всех органах, гемоторакс, гемоперитонеум,
малокровие внутренних органов, острые язвы пищевода, желудка и
др.).
6. Клиническая картина
Выделяют три стадии:I ст.- дожелтушная (начинается на 30-34 нед.бер-ти.):
Тошнота,
рвота,
боли в животе,
слабость,
кожный зуд,
изжога(которая вначале кратковременная,
перемежающаяся, нередко сопровождается ощущением
жжения по ходу пищевода при прохождении твердой пищи
и жидкости. Затем изжога становится мучительной и не
поддается лечению).
7. Клиническая картина
Вторая стадия (спустя 1-2 нед. от начала болезни)желтушная:
Лихорадка
Нарастает слабость
Усиливается изжога
Тошнота
Рвота «кофейной гущей», после которой наступает
временное облегчение
Жжение за грудиной
Эзофагит
Боли в животе
Асцит
Нарастание симптомов печеночной недостаточности,
Быстрое уменьшение печени (до 1кг)
8. Клиническая картина
Третья стадия развивается через 1-2 нед. послевозникновения желтухи, характеризуется:
тяжелой быстроразвивающейся печеночной
недостаточностью, острой почечной недостаточностью.
Особенностью является то, что энцефалопатия не приводит
к сколько-нибудь длительному выключению сознания,
сопор сменяется полным восстановлением сознания.
Продолжительность заболевания находится в
пределах от нескольких дней до 7-8 недель.
9. Лабораторные исследования
Повышение концентрации аммиака и аминокислот в сыворотке,лактацидоз (отражают недостаточность функции митохондрий);
Высокие концентрации мочевой кислоты(распад ткани и
лактацидоз);
Тяжелая гипогликемия;
Гипербилирубинемия без признаков гемолиза (более 10 мг %.);
Лейкоцитоз (до 20 000—30 000).
Тромбоцитопения (ниже 100 000 в мкл).;
Увелич. Протромбиновое время и частичное тромбопластиновое
время;
Снижение концентрации фибриногена;
Увеличение сывороточ. креатинина;
Повышение активности аминотрансфераз сыворотки в 3—10
раз.
Повышение активности щелочной фосфатазы сыворотки в 5—
10 раз.
10.
При развитии полной клинической картины острой печеночнойнедостаточности высокой вероятности ОЖДП по критериям
«Swansea» можно ожидать при наборе симптомов более 5:
1. Тошнота и рвота
2. Боль в животе
3. Полидипсия и полиурия
4. Энцефалопатия
5. Увеличение уровня трансаминаз (АСТ, АЛТ часто в 3 - 10 раз выше нормы).
6. Увеличение содержания билирубина .
7. Гипогликемия ( 340 мкмоль/л).
8. Увеличение уровня солей мочевой кислоты (> 340 мкмоль/л).
9. Почечная дисфункция (креатинин > 150 мкмоль/л) в 72%, а ОПН
требующая проведения почечной заместительной терапии составляет 32%.
10. Увеличение уровня аммиака (> 47 мкмоль/л).
11. Лейкоцитоз (> 11 × 109 /л; часто 20–30 × 109 /л).
12. Коагулопатия ( Протромбиновое время более 14 с, АПТВ более 34 с).
13. Асцит или гиперэхогенная структура печени при УЗИ исследовании
14. Микровезикулярный стеатоз при биопсии печени и гистологическом
исследовании (биопсия печени возможна на ранних стадиях, при развитии
тяжелой формы, особенно с коагулопатией, её следует избегать)
11. Методы исследования
УЗИ: Диффузное повышение эхогенности печениКомпьютерная томограмма: отмечается повышение
прозрачности печеночной ткани.
Пункционная биопсия печени (массивное системное
ожирение печени без существенных признаков некроза и
воспаления почечной ткани, признаки холестаза с наличием в
канальцах желчных сгустков и окрашенные желчью клетки
Купффера. Печеночная архитектоника не нарушена).
Электронная микроскопия: Позволяет увидеть вакуоли и
сотовое строение гладкого эндоплазматического ретикулума.
Митохондрии крупные, полиморфные, с
паракристаллическими включениями.
12.
Дополнительное лабораторное исследование:- билирубин и его фракции;
- параметры системы гемостаза (МНО, АПТВ, фибриноген,
тромбоциты, тромбоэластограмма);
- общий белок и его фракции
- альбумин;
- сахар крови;
- амилаза;
- аммиак в плазме;
- электролиты плазмы (калий, натрий, хлор, кальций);
- свободный гемоглобин плазмы и мочи;
- АЛТ, АСТ, ЩФ, ЛДГ, ГГТП;
- исследование на носительство вирусов
гепатита.
13. Лечение острой жировой дистрофии печени при беременности
Проводят коррекцию метаболических нарушенийНеотложное родоразрешение (после оценки состояния плода),
как единственный этиопатогенетический метод лечения.
14.
Оптимальные параметры гемостаза перед родоразрешением(или в процессе родов или операции) и препараты для
коррекции:
Целевой показатель
Фибриноген более 2,0 г/л.
Стартовый метод коррекции
Криопреципитат 1доза на 10 кг м.т.
СЗП 10-15мл/кг
Тромбоциты более 50*109
Тромбомасса 1 доза на 10 кг м.т.
Тромбоконцентрат 1-2 дозы
МНО менее 1,5
СЗП 10-15 мл/кг,
АЧТВ – норма.
Концентрат протромбинового
комплекса
Тромбоэластограмма – нормо- или
гиперкоагуляция
Интегральный результат может быть
получен: СЗП 10-15 мл/кг,
криопреципитат, концентрат
протромбинового комплекса, фактор
VII, тромбоциты
15.
Лечебные мероприятия после проведения экстренногородоразрешения включают в себя:
поддержку витальных функций
проведение инфузионной терапии и эфферентных методов
лечения,
назначение метаболической и иммунокорегирующей терапии,
использование гепатопротекторов,
коррекцию нарушенного гемостаза.
16.
На стадии декомпенсации ОЖДП проявляет себя как гиперостраяпеченочная недостаточность с быстрым формированием
полиорганной недостаточности.
К неблагоприятным факторам следует отнести клиническую
ситуацию, когда отрицательная динамика симптомов острой
печеночной недостаточности нарастает в сроки менее 24 ч.
Можно ожидать прогрессирования клиники поражения печени
непосредственно после родоразрешения.
17.
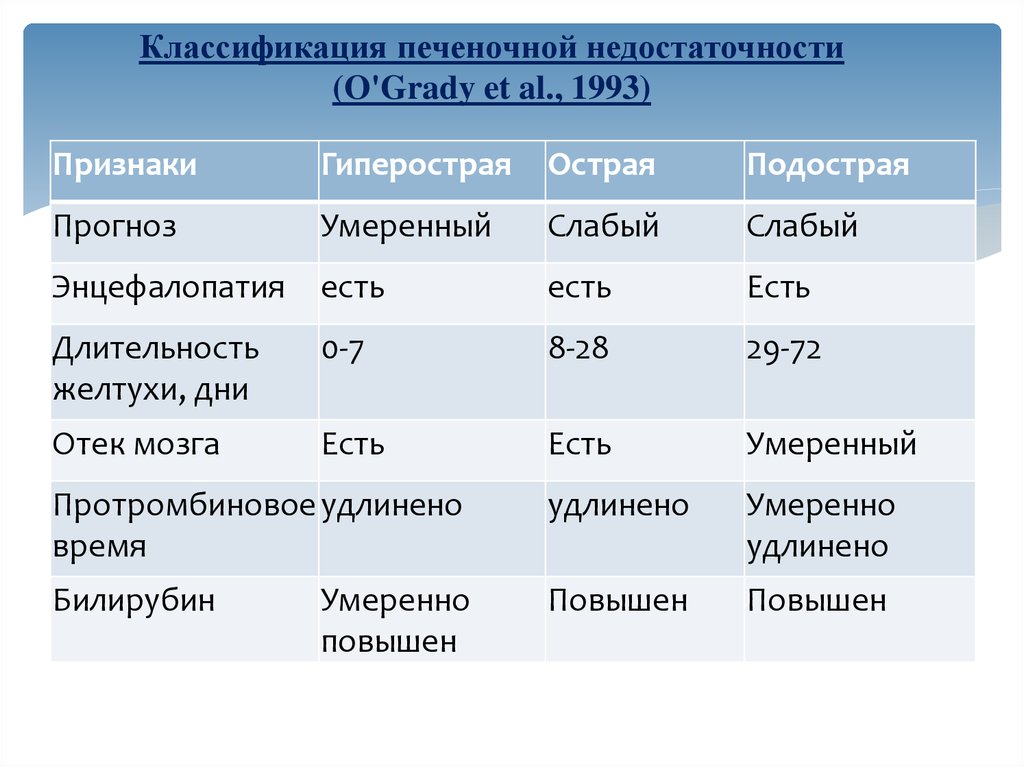
Классификация печеночной недостаточности(O'Grady et al., 1993)
Признаки
Гиперострая
Острая
Подострая
Прогноз
Умеренный
Слабый
Слабый
Энцефалопатия
есть
есть
Есть
Длительность
желтухи, дни
0-7
8-28
29-72
Отек мозга
Есть
Есть
Умеренный
Протромбиновое удлинено
время
удлинено
Умеренно
удлинено
Билирубин
Повышен
Повышен
Умеренно
повышен
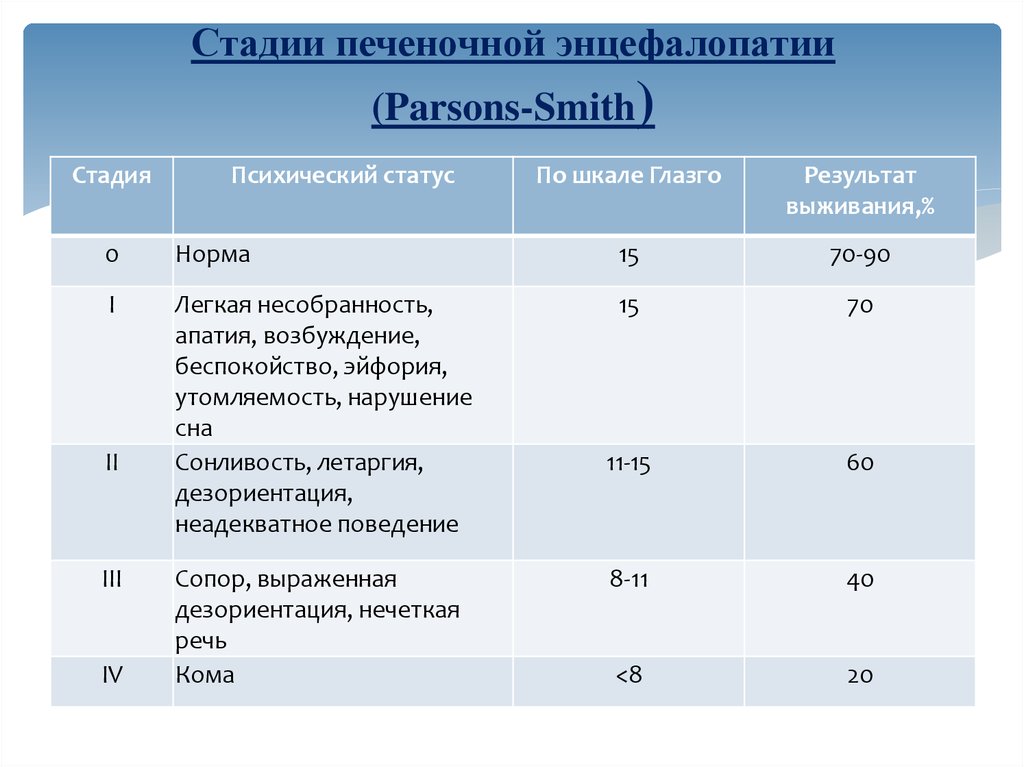
18. Стадии печеночной энцефалопатии (Parsons-Smith)
СтадияПсихический статус
По шкале Глазго
Результат
выживания,%
0
Норма
15
70-90
I
Легкая несобранность,
апатия, возбуждение,
беспокойство, эйфория,
утомляемость, нарушение
сна
Сонливость, летаргия,
дезориентация,
неадекватное поведение
15
70
11-15
60
8-11
40
<8
20
II
III
IV
Сопор, выраженная
дезориентация, нечеткая
речь
Кома
19.
При развитии полной картины острой печеночнойнедостаточности необходима готовность к коррекции таких
синдромов, как:
1. Церебральной недостаточности или печеночной
энцефалопатии (необходим мониторинг ВЧД и поддержание
ВЧД 60 мм рт.).
Снижение продукции и удаление
аммиака, коррекция гипонатриемии и гипогликемии.
2. Нарушения гемостаза (дефицит плазменных факторов
свертывания крови, тромбоцитопения, ДВС-синдром).
Основа: заместительная терапия компонентами крови и
факторами свертывания крови.
3. Гепаторенальный синдром, ОПН - (50-80%).
Проведение почечной заместительной терапии
(гемофильтрация, гемодиализ).
20.
4. Гепатопульмональный синдром, ОРДС.Необходимость
ИВЛ.
5. Недостаточность сердечно-сосудистой системы –
артериальная гипотония.
Инфузионная терапия в
сочетании с вазопрессорами (норадреналин) должна
поддерживать среднее АД более 75 мм рт.ст.
6. Метаболические, водно-электролитные нарушения.
Коррекция гипоальбуминемии, гипогликемии, нутритивная
поддержка.
7. Иммунодефицитное состояние и септические осложнения
(бактериальные инфекции – 80%, грибковые -32%).
Необходимость применения антибактериальных препаратов.
8. Интестинальная недостаточность (парез, желудочнокишечное кровотечение, панкреатит).
Ингибиторы
протонной помпы, нутритивная поддержка
21.
Холестатический гепатоз беременных (ХГБ)=внутрипеченочный холестаз беременных
• Дистрофическое поражение печени, обусловленное
повышением чувствительности гепатоцитов к половым
гормонам и генетически детерминированными
энзимопатиями. Происходят обменные нарушения
холестерина и желчных кислот в гепатоцитах. В
результате нарушается процесс желчеобразования и
оттока желчи по внутридольковым желчным протокам.
Распространенность ХГБ 0,1-2%. Более высокая
заболеваемость регистрируется в северных регионах РФ.
Заболевание может носить семейный характер,
манифестируя и рецидивируя во время беременности или
при использовании ОК
22. Этиология и патогенез ХГБ
Этиология и патогенез ХГБ до конца не ясны и к основнымпричинам развития этого осложнения относятся:
эффекты гормонов (эстрогенов и прогестерона),
генетические мутации транспортных белков в
гепатобилиарной системе, связанных с обменом желчных
кислот (ABCB4 (MDR3), N591S, V444A, E279G, D482G,
ABCC2, NR1H4)
низкий уровень потребления селена,
инфекции (гепатит С, пиелонефрит),
прием антибиотиков,
повышенная проницаемость кишечника
даже сезонные колебания – летом ХГБ встречается чаще.
Поражение плода и плаценты при ХГБ также связывают с
высоким уровнем желчных кислот
23.
ПатоморфологияПри гистологическом исследовании печени при ХГБ
отмечают:
- накопление желчного пигмента в гепатоцитах,
- расширение желчных капилляров и междольковых
желчных протоков с переполнением их желчью и
формированием «пробок» («желчных тромбов»)
В результате длительного застоя желчи возможно
повреждение гепатоцитов и разрыв желчных протоков
с образованием «желчных озер».
24.
Основные симптомы ХГБОбщее недомогание
снижение аппетита
умеренные боли в животе.
кожный зуд, преимущественно затрагивающий ладони,
подошвы и другие участки тела,
желтуха у женщин с ХГБ развивается в 10-15% случаев и
носит умеренный характер (до 100,0 мкмоль/л),
Стеаторрея. Одним из последствий стеаторреи может быть
дефицит витамина К и увеличение протромбинового времени.
При тяжелом или длительном ХГБ уменьшение вит К,
который из кишечника всасывается только при условии
секреции достаточного количества желчных кислот, в
результате нарушается синтез печенью факторов коагуляции II,
VII, IX, X), что приводит к увеличению числа послеродовых
кровотечений.
25.
Повышает риск преждевременных родовВ связи с увеличенным риском антенатальной гибели плода у
женщин с ХГБ частота преждевременных родов (до 37 нед.)
достигает 60%.
• Мекониальное окрашивание амниотической жидкости
встречается в 27% случаев,
• брадикардия у плода в 14%,
• дистресс плода в 21-44%
• антенатальная гибель плода в 0,4-4,1%.
Высока частота РДС новорожденных – 28,7%
ХГБ может приводить к недостаточности функции печени.
26.
Лабораторные исследования:Концентрация сывороточных желчных кислот – наряду с повышением
содержания холевой кислоты отмечается снижение концентрации
хенодезоксихолевой кислоты
Повышение активности экскреторных ферментов - щелочной
фасфатазы, -глутамилтрансферазы (ГГТ), 5’-нуклеотидазы.
Отмечают умеренное повышение - и β-глобулинов, билирубина,
холестерина, β-липопротеидов, триглицеридов при умеренном
снижении концентрации альбумина.
Активность аминотранфераз (АЛТ, АСТ) повышена. При их повышении
в 10-20 раз необходимо дифференцировать с острым вирусным
гепатитом.
Осадочные пробы и протеинограмма – нормальные для беременности.
При длительном холестазе содержание вит.К коррелирует со снижением
концентрации протромбина.
УЗИ – размеры печени не увеличены, эхогенность печеночной ткани
однородная. Отмечается увеличение объема желчного пузыря.
Спленомегалия не характерна.
27.
ЛечениеНемедикаментозное
• плазмаферез, гемосорбция
При отсутствии
противопоказаний:
-гипопротеинемия ( 60г/л)
-тромбоцитопения
( 140х109г/л)
-заболевания крови (болезнь
Виллебранда, болезнь
Верльгофа)
-заболевания ЖКТ (язвенная
болезнь, неспецифический
язвенный колит, болезнь
Крона)
Медикаментозное
• основными препаратами
являются производные
урсодеоксихолевой кислоты
в дозе от 8 до 15 мг/кг/день
в течение 1-4 недель
• Гепатопротектор и
холеретики (хофитол,
эссенциале форте Н,
адеметионин; – витамин Е,
аскорбиновая кислота. в/в
капельно
димеркаптопропансульфонат натрия).
• Энтеросорбент –лигнин
гидролизный
28.
Выбор срока и метода родоразрешения:До 37 недель при тяжелом течении с нарастанием
биохимических показателей при нарушении
жизнедеятельности плода (наиболее неблагоприятный
прогноз при раннем развитии заболевания с 25-27 недель, при
выраженном желтушном и цитолитическом синдроме)
При положительных
результатах лечения –
в 38 недель,
предпочтительно
через естественные
родовые пути.
Кесарево сечение – по
акушерским
показаниям.
29.
Дифференциальная диагностика30. Спасибо за внимание!
31.
1. Основной причиной развития острой жировой дистрофиипечени является:
А) накопление желчного пигмента в гепатоцитах
Б) некроз гепатоцитов
В) митохондриальная цитопатия
Г) воспалительная инфильтрация стромы печени
32.
2.Основным диагностическим признаком преджелтушногопериода ОЖДБ является:
А) прогрессирующая энцефалопатия
Б) рвота «кофейной гущей»
В) асцит
Г) изжога, с тенденцией к прогрессированию
33.
3. Беременность при заболеваниях печенипротивопоказана или должна быть прервана при всех
перечисленных ниже заболеваниях, кроме:
А.) Портального цирроза;
В.)Холестатического гепатоза беременных;
С.) Острой жировой дистрофии печени;
Д.) Обострении желчнокаменной болезни и частых
приступах печеночной колики;
Е.) Печеночной недостаточности при гестозе.
34.
4. Основным клиническим симптомом холестатическогогепатоза является:
А.) Рвота «кофейной гущей»;
В.) Желтуха;
С.) Кожный зуд;
Д.) Диспепсические расстройства;
Е.) Боли в правом подреберье.































 Медицина
Медицина