Похожие презентации:
Критические состояния в практике стоматолога и оказание помощи при них
1.
Критические состояния впрактике стоматолога и
оказание помощи при них
Лектор – доцент кафедры стоматологии детского возраста,
детской челюстно-лицевой хирургии и имплантологии ХНМУ,
к. мед. н.
Гречко Н.Б.
2. План лекции
ВступлениеОбморок
Коллапс
Стенокардия
Гипертонический криз
Кровотечение
Бронхоспазм
Сахарный диабет
Судороги
Сердечно-легочная
реанимация
3. Критические состояния в практике стоматолога
Ятрогенные (системные осложненияместной анестезии);
Неятрогенные (связанные с
состоянием здоровья пациента).
4. Обморок, синкопе
Кратковременная потеря сознаниявследствие временной ишемии
(гипоксии) головного мозга.
Предрасположены пациенты:
с вегето-сосудистой дистонией, особенно ваготонией
(низкое АД, брадикардия);
с остеохондрозом шейного отдела позвоночника;
голодные пациенты;
подростки;
с высоким уровнем страха;
ослабленные больные.
5. Клиника обморока
Предвестники:Головокружение,
слабость,
нарушения слуха и зрения (мелькание мушек
перед глазами),
онемение рук, языка,
возможна тошнота.
После предвестников наступает собственно
обморок, т.е. потеря сознания. Больной
бледен, АД чаще снижено, но может
оставаться и нормальным, например, при
«синдроме Сикстинской капеллы». Обычно
обморок сопровождается брадикардией, но
может быть и нормо-, и тахикардия. При
глубоком обмороке возможны судороги.
6.
7.
МикеланджелоБуонаротти
расписал около
1100 кв.м
потолка в период с
1508 и 1512 гг. Ему было 57 лет. Ни одному
итальянскому живописцу не приходилось до
этого браться за такую
Гигантскую роспись!
Хотя и другие художники тоже внесли свой
вклад.
Перуджино,1482 г
Боттичелли,1481-1482г
Козимо Росселли,
1481—1482гг
8. Оказание помощи при обмороке
придать больному горизонтальное положение,измерить АД, посчитать частоту пульса;
дать понюхать нашатырный спирт;
если больной пришел в сознание, но вял, можно
ему предложить теплый, сладкий чай или кофе;
если больной не приходит в сознание – ввести
сосудосуживающий препарат – кофеина-бензоат
натрия 10% – взрослым 1 мл, детям 0,2 мл/год жизни
в/м;
если эти меры не помогают, то вводят при
гипотензии с брадикардией – эфедрин 5% –
взрослым 0,5 мл, детям 0,1-0,3 мл в/м;
при гипотензии с тахикардией – мезатон 1% – те
же дозы (в мл), что и эфедрин;
при выраженной брадикардии – атропин 0,1% –
взрослым 1 мл, детям – 0,02 мл/кг в/м.
9. Коллапс
Кратковременная потеря сосудистоготонуса.
Склонны к нему пациенты:
с дефицитом объема циркулирующей крови
(кровопотеря, лихорадка, невозможность адекватного
приема пищи и т.д.);
с нарушением насосной функции сердца
(врожденные и приобретенные пороки сердца,
постинфарктные больные, перенесшие миокардит и
т.д.);
со снижением сосудистого тонуса (анафилактоидные
реакции; больные, получающие сосудорасширяющие
препараты).
10. Клиника коллапса
Резкая слабость,чувство нехватки воздуха,
головокружение, цианоз кожи с
«мраморностью».
Сознание обычно сохранено (состояние
ступора), но при резком падении АД
больной может потерять сознание.
АД – снижено,
пульс – частый, может быть и
нитевидным.
11. Оказание помощи при коллапсе
придать горизонтальноеположение с приподнятым
ножным концом; (положение
Трендэленбурга)
ввести сосудосуживающие
препараты (эфедрин при
брадикардии, мезатон при
тахикардии);
начать инфузию кристаллоидов
постоянно следить за АД, пульсом, дыханием и сознанием;
вызвать реанимационную
бригаду.
12. Стенокардия
БОЛЬ ЗА ГРУДИНОЙ,ОБУСЛОВЛЕННАЯ ГИПОКСИЕЙ
(ИШЕМИЕЙ) МИОКАРДА
(«ГРУДНАЯ ЖАБА»).
13. Оказание помощи при стенокардии
положение – полусидячее;нитроглицерин – 2-4 таблетки под язык;
измерить АД и частоту пульса;
если не купируется, то ввести ненаркотические
анальгетики: Ацелизин 1-2 г в/в или Анальгин
50% – 4 мл в/в;
если не купируется – ввести наркотические
анальгетики: Морфин 1% – 1 мл в/м или
Промедол 2% – 1 мл в/м; лидокаин 1% как
антиаритмический препарат.
на этом этапе обязательно вызвать
реанимационную бригаду, т.к. возможен
ИНФАРКТ МИОКАРДА.
14. Гипертонический криз
Угипертоников
нужно
обязательно измерить АД перед
манипуляцией и выяснить его
«рабочее
давление».
Если
разница не превышает 20 мм
рт.ст., то манипуляцию можно
проводить.
15. Причины повышения АД
ЭМОЦИОНАЛЬНЫЙ СТРЕСС, тогдалучше больного успокоить седатиками
(элениум, триоксазин, персен, адаптол);
БОЛЬ, в такой ситуации проведение
анестезии может привести к
нормализации АД.
16. Помощь при гипертоническом кризе
положение – сидячее или полусидячее;попросить больного принять обычную
для него дозу антигипертензивных
таблеток и измерить АД через 30 минут;
при отсутствии таблеток можно ввести
ДИБАЗОЛ 1% – 5 мл, ПАПАВЕРИН 2% – 4
мл в/м с платифиллином.
17. Кровотечение возможно:
при нарушениях гемостаза (гемофилия,тромбоцитопения, тромбоцитопатия и
т.д.);
при онкологических заболеваниях;
у пациентов, получающих
антикоагулянты (гепарины, кумарины)
и антиагреганты (аспирин), например:
у больных после инфаркта миокарда,
операций на сердце и сосудах, с
венозными тромбозами;
в случае травм крупных сосудов.
18. Помощь при кровотечении
МЕСТНОЕ ЛЕЧЕНИЕ:тампоны с перекисью водорода, с
аминокапроновой кислотой, этамзилатом
натрия, дициноном, йодоформом;
гемостатическая губка; марля
холод.
ОБЩЕЕ ЛЕЧЕНИЕ:
этамзилат натрия 12,5% – 2-4 мл в/м;
викасол 1% – 1-2 мл в/м;
кальция хлорид или глюконат 10%:
взрослым – 10 мл, детям – до 5 мл в/в;
гемофиликам – антигемофильный фактор – 1
дозу в/в.
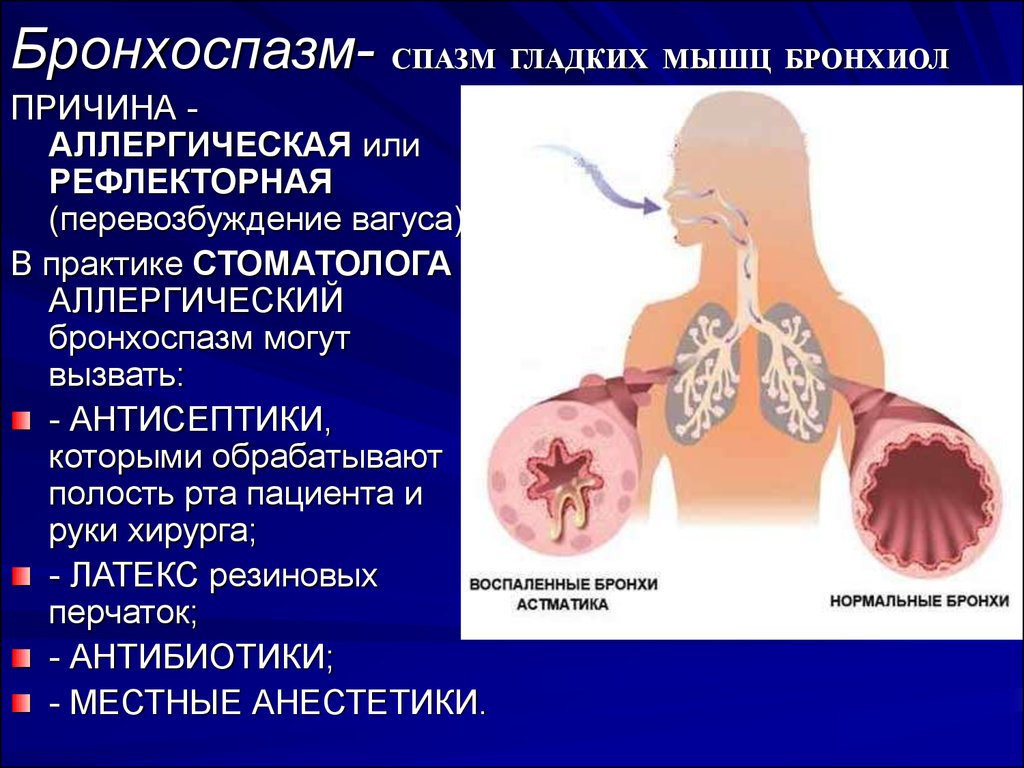
19. Бронхоспазм- СПАЗМ ГЛАДКИХ МЫШЦ БРОНХИОЛ
ПРИЧИНА АЛЛЕРГИЧЕСКАЯ илиРЕФЛЕКТОРНАЯ
(перевозбуждение вагуса).
В практике СТОМАТОЛОГА
АЛЛЕРГИЧЕСКИЙ
бронхоспазм могут
вызвать:
- АНТИСЕПТИКИ,
которыми обрабатывают
полость рта пациента и
руки хирурга;
- ЛАТЕКС резиновых
перчаток;
- АНТИБИОТИКИ;
- МЕСТНЫЕ АНЕСТЕТИКИ.
20. Клиника бронхоспазма:
чувствонехватки
воздуха;
экспираторная
одышка;
свистящее
дыхание;
цианоз губ,
ногтей,
пероральный;
в тяжёлых
случаях – общий
цианоз.
21. Помощь при бронхоспазме:
положение – полусидячее;ингаляция кислорода;
β2-адреномиметики (Астмопент, Сальбутамол,
Беротек) из ингаляторов (не больше двух доз)
– предварительно встряхнув, брызнуть на
вдохе за корень языка дважды;
Эуфиллин 2,4% в/в: взрослым – 5 мл, детям –
0,5 мл/год жизни;
если эти меры не помогают – ввести
глюкокортикоиды: Преднизолон 1 мг/кг или
Дексаметазон 4-8 мг в/в.
при неэффективности – вызвать реанимационную бригаду для госпитализации.
22. Сахарный диабет
Диабетики склонны к нагноениям, потомуим нужно назначать
антибиотики при любых манипуляциях с
нарушением целостности тканей.
Перед стоматологической манипуляцией
им желательно определить уровень
глюкозы в крови.
23. Гликемия
Неотложные манипуляции можнопроводить при любом уровне сахара,
потому что без вскрытия гнойного очага
трудно будет нормализовать гликемию.
Плановые манипуляции можно
проводить при уровне сахара
3 – 11 ммоль/л.
24. Гипогликемическая кома
Клинически она проявляетсяслабостью,
головокружением,
затем потерей сознания.
Дыхание – поверхностное.
Кожа – влажная, бледная, холодная.
Нет запаха ацетона изо рта.
Помощь:
глюкоза 20% – 20-40 мл в/в.
После восстановления сознания можно
предложить теплый, сладкий чай.
25. Гипергликемическая кома
Гипергликемическая кома редко встречается впрактике стоматолога.
Для ее развития нужно некоторое время, в
течение которого больные чувствуют себя
неважно, потому они редко посещают
стоматолога в таком состоянии.
Клинически проявляется
угнетением сознания различной степени;
изо рта – резкий запах ацетона;
дыхание – частое, глубокое;
кожа – сухая.
26. Помощь при гипергликемической коме
Помощь: разумнее будет стоматологу вызватьреанимационную бригаду.
До ее прибытия нужно следить
за дыханием,
гемодинамикой.
Можно поставить капельницу с физиологическим
раствором.
Доза инсулина рассчитывается по уровню гликемии.
Можно ввести первую дозу – 12-20 единиц простого
инсулина в/в, но для этого нужно быть уверенным в
диагнозе.
Даже когда такие больные поступают в отделение
реанимации, никто не вводит им инсулин до
определения уровня гликемии. Потому никто не
вправе обвинять стоматолога за невведение
инсулина.
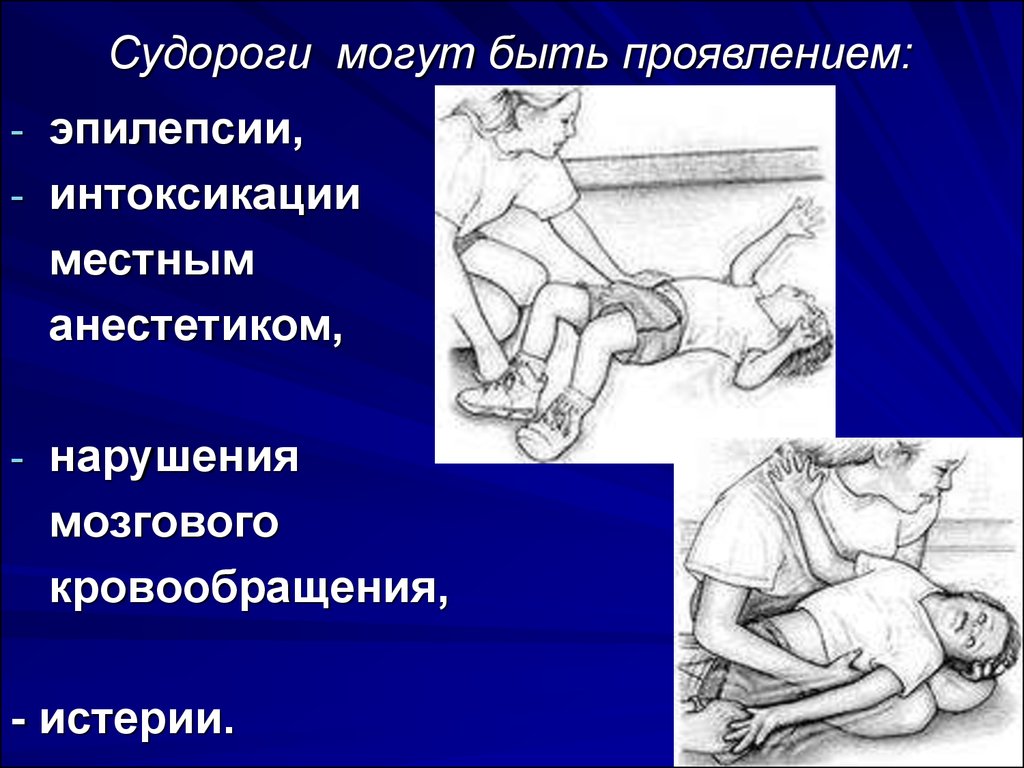
27. Судороги могут быть проявлением:
- эпилепсии,- интоксикации
местным
анестетиком,
- нарушения
мозгового
кровообращения,
- истерии.
28. Клиника эпилептических судорог
Эпилептические судороги сопровождаютсяпеной изо рта (судорожные сокращения языка
взбивают в пену слюну),
общим цианозом,
после них наступает глубокий сон.
Эпилептики во время приступа могут
получить
дополнительные травмы, прикусить язык.
Характер судорожных движений у эпилептика:
непроизвольные тонико-клонические судороги
всей мускулатуры, включая жевательную и
дыхательную.
29. Клиника истерических судорог
У истериков всегда «мягкаядемонстрируют свои страдания.
посадка»,
они
Характер движений: сгибательно-разгибательные
произвольные движения конечностей.
В судорогах не участвуют ни язык, ни жевательная,
ни дыхательная мускулатура.
Потому они никогда не синеют, не прикусывают свой
язык, и не бывает у них пены изо рта.
Истерический припадок заканчивается «сценой»
(воплями, требованиями, жалобами и т.д.).
30. Помощь при судорогах
При эпилептическом припадкебольного уложить горизонтально.
Для предупреждения травм языка вставить
твердый предмет (лучше шпатель, ложку и т.п.)
между зубными рядами.
Ввести противосудорожный препарат –
диазепам (Сибазон) – взрослым 10-20 мг, детям
0,3 мг/кг в/м.
С истериком нужно действовать по
обстоятельствам. Для успокоения может
потребоваться также введение седатиков.
31. Сердечно-легочная реанимация
Самые первые реанимационные действия (поанглийски: BLS – basic life support – базиснаяподдержка жизни) можно проводить, имея
лишь руки и голову.
Более сложные меры (ALS-advanced life
support – “продвинутая” поддержка жизни),
требующие лекарств и аппаратуры, можно
начинать уже позднее. Успех реанимации
зависит не только от ее своевременности, но и
от ее правильности. А для этого тот, кто ее
проводит, должен понимать, почему он делает
так или иначе.
32. Оценка трех систем
В первые моменты реанимации не стоиттратить время на точный диагноз.
Для быстрого понимания обстановки
достаточно оценить главные три системы:
нервную (есть сознание или нет),
дыхания (есть дыхание или нет),
кровообращения (бьется сердце или нет).
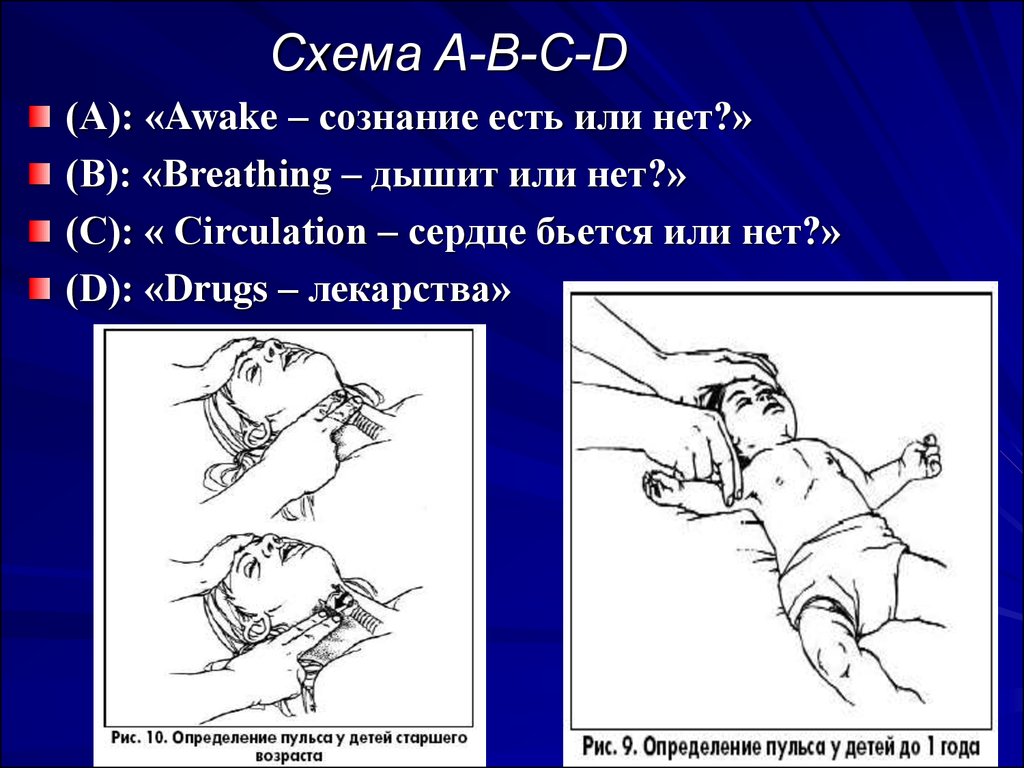
33. Схема A-B-C-D
(А): «Awake – сознание есть или нет?»(В): «Вreathing – дышит или нет?»
(С): « Circulation – сердце бьется или нет?»
(D): «Drugs – лекарства»
34. Причины нарушения проходимости дыхательных путей
завалившийся кореньязыка;
рвотные массы;
кровь, слюна;
тампоны, салфетки,
зубные протезы и т.д.
35. A. Приемы обеспечения проходимости верхних дыхательных путей
запрокидывание головы(валик под плечи);выведение н/ч вперед;
открывание рта, т.к. носовое дыхание может быть
нарушено;
введение воздуховода (особенно удобно при транспортировке);
для наиболее надежного обеспечения проходимости и
защиты дыхательных путей лучше провести
интубацию трахеи.
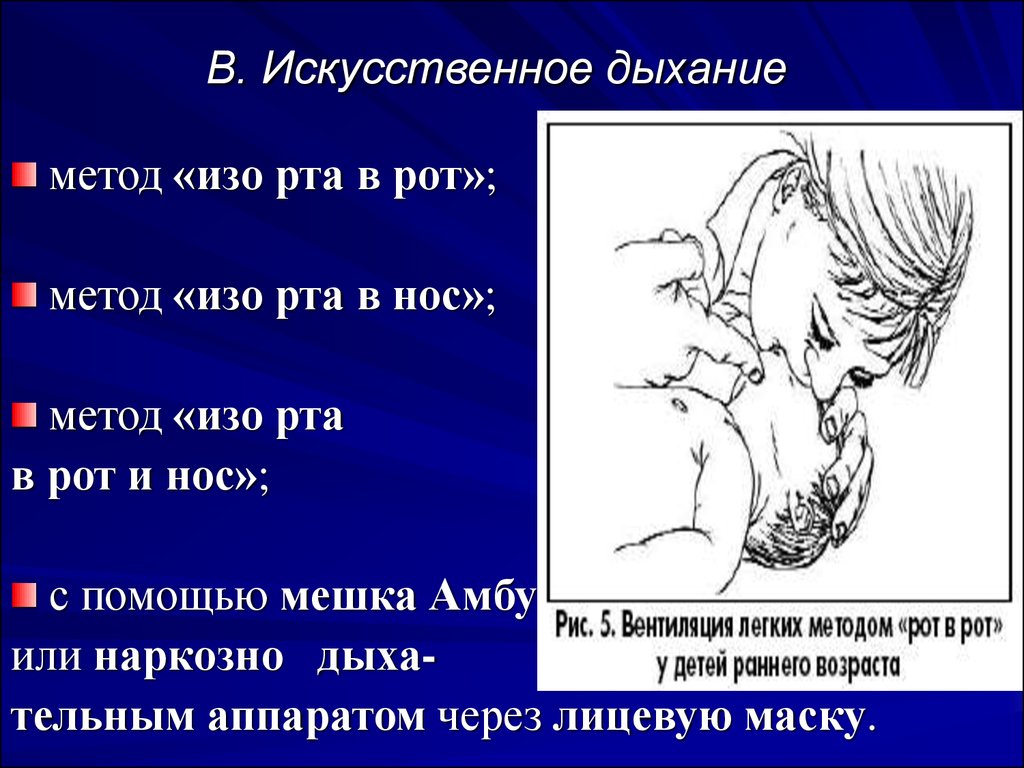
36. B. Искусственное дыхание
метод «изо рта в рот»;метод «изо рта в нос»;
метод «изо рта
в рот и нос»;
с помощью мешка Амбу
или наркозно дыхательным аппаратом через лицевую маску.
37. У детей старшего возраста или взрослых приём Геймлаха
при обструкциидыхательных путей
инородным телом
рекомендуют
использовать прием
Геймлаха –
серию
субдиафрагмальных
надавливаний
38. C. Непрямой массаж сердца
Больной должен лежать на спине на твердойгоризонтальной поверхности.
Реаниматор стоит сбоку от больного возле
грудной клетки.
Плечи реаниматора – над грудиной больного,
руки – выпрямлены, запястья – одно на другом –
располагают между средней и нижней третями
грудины больного.
Нужно делать нажатия на грудину с амплитудой
4-5 см у взрослых, 2-4 см – у детей, 1,5-2,5 см –
у новорожденных.
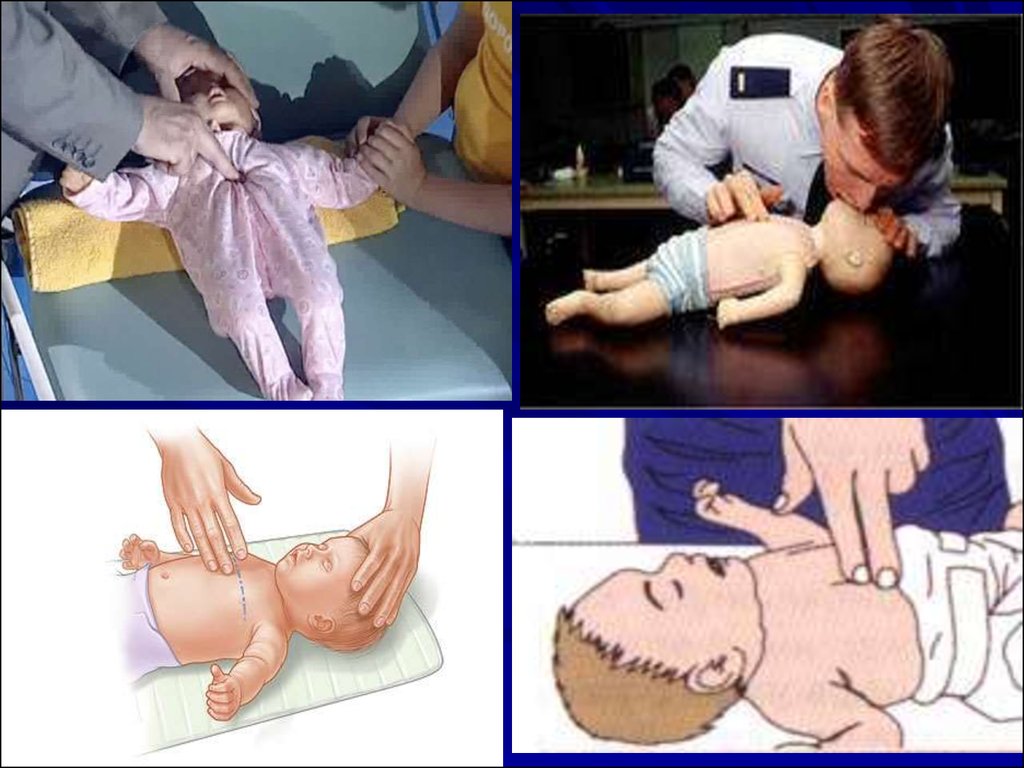
39. C. Непрямой массаж сердца
Для детей нужно подбирать усилия:либо двумя руками,
слегка сгибая их в локтях,
либо одной рукой.
Детей до 1 года удобно
расположить на столе, подойти
со стороны ног и обхватить
грудную клетку двумя руками,
располагая большие пальцы на
грудине по межсосковой линии,
остальные пальцы – на спине.
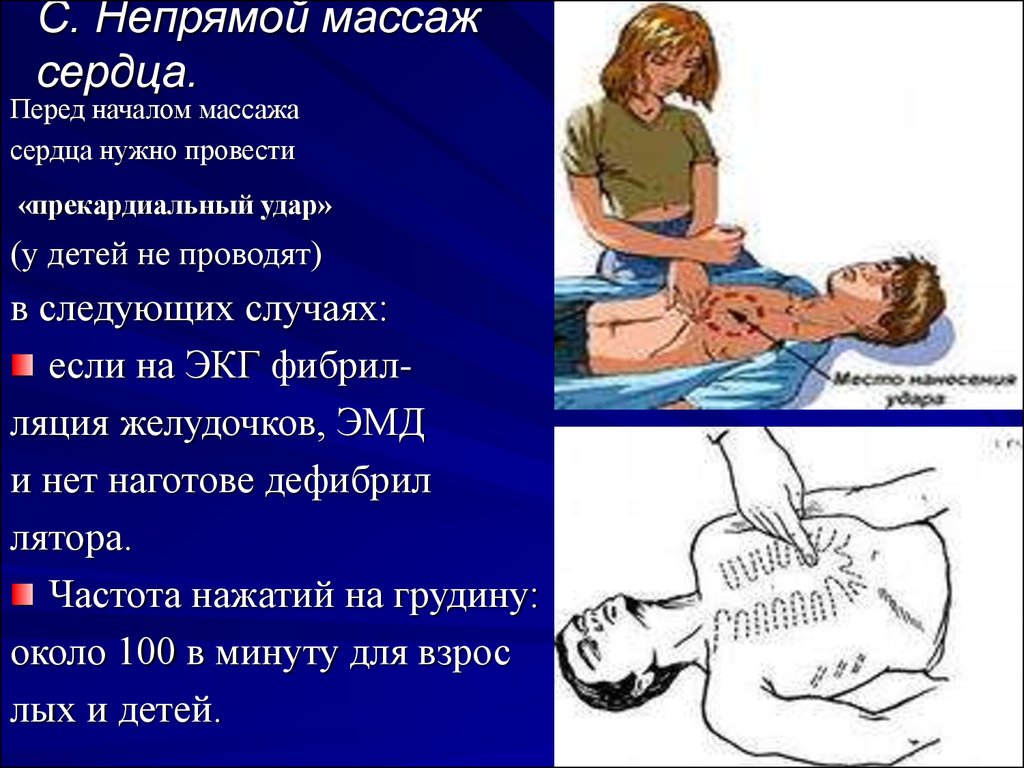
40. C. Непрямой массаж сердца.
Перед началом массажасердца нужно провести
«прекардиальный удар»
(у детей не проводят)
в следующих случаях:
если на ЭКГ фибрилляция желудочков, ЭМД
и нет наготове дефибрил
лятора.
Частота нажатий на грудину:
около 100 в минуту для взрос
лых и детей.
41.
42.
43.
44. Соотношение частоты вдохов и нажатий на грудину
Без протекции дыхательных путей (унеинтубированного больного) 30 : 2, синхронизированно.
С протекцией дыхательных путей (у
интубированного больного) –
компрессии грудной клетки 100 в
минуту, вентиляция 10 в минуту,
асинхронно.
45. D. Лекарства для сердечно-легочной реанимации
Адреналин 0,1%. Взрослым вначале 1 мл,детям – 0,1 мг/кг, но не более 1 мг.
Вводят в/в, под язык уколом, в трахею.
Можно ввести внутрисердечно, но, во-первых,
для этого нужны иглы достаточной длины (не
менее 6-8 см для взрослых), во-вторых, в
неопытных руках такое введение может быть
более опасным, чем полезным. Адреналин,
введенный в толщу миокарда, вызовет его
некроз. При неэффективности повторно вводят
трех-пятикратную дозу.
46. D. Лекарства для сердечно-легочной реанимации
Атропин 0,1%. Показан при подозрениина интоксикацию местными анестетиками,
вагальную рефлекторную остановку
сердца. Дозы: 1 мл – для взрослых,
0,02 мл/кг – для детей.
Натрия бикарбонат 4,2% в дозе 4 мл/кг
в/в капельно.
47. D. Лекарства для сердечно-легочной реанимации
Кальция хлорид или глюконат 10% внастоящее время считается
противопоказанным при сердечно-легочной
реанимации.
Показанием для введения препаратов кальция
являются: остановка сердца на фоне
гиперкалиемии (почечная недостаточность,
случайное в/в быстрое введение калия и т.д.),
гипокальциемия, передозировка блокаторов
кальциевых каналов.
48.
Благодарю завнимание!
49.
Благодарю за внимание!Благодарю за
внимание!











































 Медицина
Медицина








