Похожие презентации:
Пневмония. Бронхиальная астма
1. Пневмония бронхиальная астма
ГБОУ СПО «Тольяттинский медколледж»Дисциплина: СП в педиатрии
Специальность: Сестринское дело
Преподаватель: Касатикова Н.В.
2. План лекции
1. Пневмония2. Бронхиальная астма
3. Гипертермический синдром
3. Острая пневмония
--
-
Инфекционно-воспалительное заболевание лёгких,
сопровождающееся нарушениями со стороны
различных органов и систем
Этиология:
бактерии: пневмококки, стафилококки, кишечная,
синегнойная палочка и др.
вирусы: гриппа, аденовирусы и др.
паразиты: микоплазма, пневмоциста и др.
грибы
Пути проникновения:
бронхогенный
реже лимфогенный и гематогенный
4. Предрасполагающие факторы
Осложнённые роды: асфиксия, ВЧРТНедоношенность, ателектазы в лёгких
Пороки развития дыхательного аппарата
Очаги хронической инфекции
Искусственное вскармливание
Дефекты ухода за ребёнком: переохлаждение
5. Классификация
По форме: очаговая, сегментарная, крупозная,интерстициальная
По течению: острая (до 6 недель), затяжная (от 6
недель до 8 месяцев)
По тяжести: не осложнённая, осложнённая
6. Клиника у детей старшего возраста
Жалобы: повышение температуры, кашель, боль в груднойклетке, симптомы интоксикации
Осмотр: бледность кожи, цианоз носогубного
треугольника, одышка смешанного характера с участием
вспомогательной мускулатуры, глубокий влажный кашель,
возможно отставание «больной» половины грудной клетки
в акте дыхания
Аускультация лёгких: локальные мелкопузырчатые
влажные хрипы и крепитация, жёсткое дыхание
7. Клиника у детей раннего возраста
Периоды:- начальный
- разгар заболевания
- выздоровления (реконвалесценции)
8. Начальный период
Развивается постепенно, чаще на фоне ОРВИЧихание, насморк, сухой кашель
Нарушение сна, затруднение кормления грудью
При беспокойстве – цианоз носогубного
треугольника
Аускультативно: влажные среднепузырчатые хрипы
Состояние ухудшается: вялость, бледность,
срыгивание, рвота, неустойчивый стул, потеря
массы тела
Длительность от нескольких часов до 2-3 дней
9. Разгар заболевания
Температура тела 38-40оСРебёнок отказывается от груди, периодически стонет
Влажный кашель
Дыхательная недостаточность: акро- и общий цианоз;
дыхание стонущее, охающее; изменение частоты и
глубины дыхания, приступы апноэ; участие в акте
дыхания вспомогательной мускулатуры, втяжение
податливых мест грудной клетки. Эквивалент одышки у
грудных детей – кивание головой в такт дыхания,
симптом «трубача» (раздувание щёк и вытягивание губ),
напряжение и раздувание крыльев носа
10. Разгар заболевания
При осмотре грудная клетка вздутаАускультативно: влажные мелкопузырчатые
хрипы и крепитация над поражённым участком,
чаще под углами лопаток
11. Период выздоровления
Состояние улучшаетсяИсчезают симптомы интоксикации и дыхательной
недостаточности
Кашель становится глубоким, влажным, хорошо
отходит мокрота
Клинические симптомы неосложнённой
пневмонии исчезают через 10-15 дней.
Морфологический процесс в лёгких заканчивается
через 3-6 недель
12. Особенности пневмонии у новорождённых и недоношенных детей
Преобладают общие симптомы: вялость, мышечнаягипотония, отказ от груди, срыгивание, рвота, потеря
массы тела
Угнетение ЦНС может сменятся возбуждением вплоть до
судорог
Температура тела субфебрильная, реже высокая
Кашель редкий, влажный, «трескучий», может
отсутствовать
Пена в носовых ходах и углах рта
Дыхание поверхностное, аритмичное, одышка
Акроцианоз
Аускультативно: дыхание ослаблено, хрипы и
крепитация выслушиваются редко
Может напоминать клинику сепсиса
13. Особенности деструктивной пневмонии
Обычно вызывается госпитальными штаммамизолотистого стафилококка
Чаще наблюдается у детей до 3 месяцев
Бурное течение с выраженными признаками
токсикоза и дыхательной недостаточности
Раннее абсцедирование, образование в лёгком
булл, прорыв очага в плевру, развитие
пиопневмоторакса
Прогноз серьёзный, летальность до 20%
14. Потенциальные проблемы
Риск развития гипертермического синдромаРиск возникновения сердечно-сосудистых
нарушений: миокардит, острая сердечная
недостаточность
Риск возникновения гнойных осложнений:
внутрилёгочные: абсцессы, буллы
внелёгочные: плеврит, остеомиелит, сепсис
15. Диагностика
Общий анализ крови: нейтрофильный лейкоцитозсо сдвигом влево, анемия, ускорение СОЭ
Общий анализ мочи: иногда лейкоцитурия, белок
Рентгенография органов грудной клети
Посев мокроты на флору и чувствительность к
антибиотикам
16. Лечение
Показания к госпитализации:Дети раннего возраста
Дети из сельской местности
Дети имеющие неблагоприятные социальные и
жилищные условия
При угрозе возникновения осложнений
Детей старшего возраста можно лечить на дому
при хорошем уходе и ежедневном врачебном
наблюдении
17. Лечебно-охранительный режим
Постельный на весь период лихорадки плюс 2-3дня нормальной температуры
Положение в кровати с приподнятым изголовьем
Частая смена положения ребёнка в кровати,
грудного чаще брать на руки
Регулярное проветривание, температура в
помещении +18-20оС, для новорождённых +2224оС
18. Диета
Полноценная, соответствующаявозрасту ребёнка, обогащённая
витаминами
Уменьшается количество пищи,
но увеличивается частота
кормлений
Обильное витаминизированное
питьё
19. Медикаментозное лечение
Антибиотики: цефалоспорины, пенициллины сучётом чувствительности
Детям старше 3-х лет: САП, нитрофураны
Дезинтоксикация: глюкоза, гемодез
Отхаркивающие: мукалтин, алтей, корень солодки
Симптоматические средства: жаропонижающие
Витамины
Эубиотики
Иммуностимуляторы
20. Немедикаментозное лечение
ОксигенотерапияПри сухом кашле: щелочные ингаляции
Физиотерапия: УФО, УВЧ
ЛФК, дыхательная гимнастика, массаж
21. Диспансеризация и реабилитация
На учёте у педиатра 1 год. Осмотр пульмонолога,аллерголога, иммунолога – по показаниям
Витаминотерапия
Лечение хронических очагов инфекции
Физиотерапия, ЛФК, массаж
Фитотерапия: шиповник, корень солодки
Закаливание
Санаторно-курортное лечение
22. Бронхиальная астма
Хроническое заболевание, характеризующеесяпериодически возникающими приступами
удушья
Чаще заболевают дети в 2-4 года
23. Классификация
Атопическая формаИнфекционно-аллергическая форма
Смешанная форма
24. Этиология
-Наследственная предрасположенность к
аллергии
Воздействие аллергенов:
Домашняя пыль
Пыльца растений
Шерсть и выделения животных
Грибки, бактерии, вирусы
Пища
Лекарства (аспирин)
25. Ведущие аллергены
Дети до 1 года: пищевые и вакцинальныеДети 2-3 года: инфекционные и лекарственные
Дети старше 4 лет: бытовые и пыльцевые
26. Провоцирующие факторы
Физические нагрузкиЭмоциональное напряжение (плач, смех)
Охлаждение, перегревание, инсоляция
Пассивное курение
Плохая экология, аэрозоли
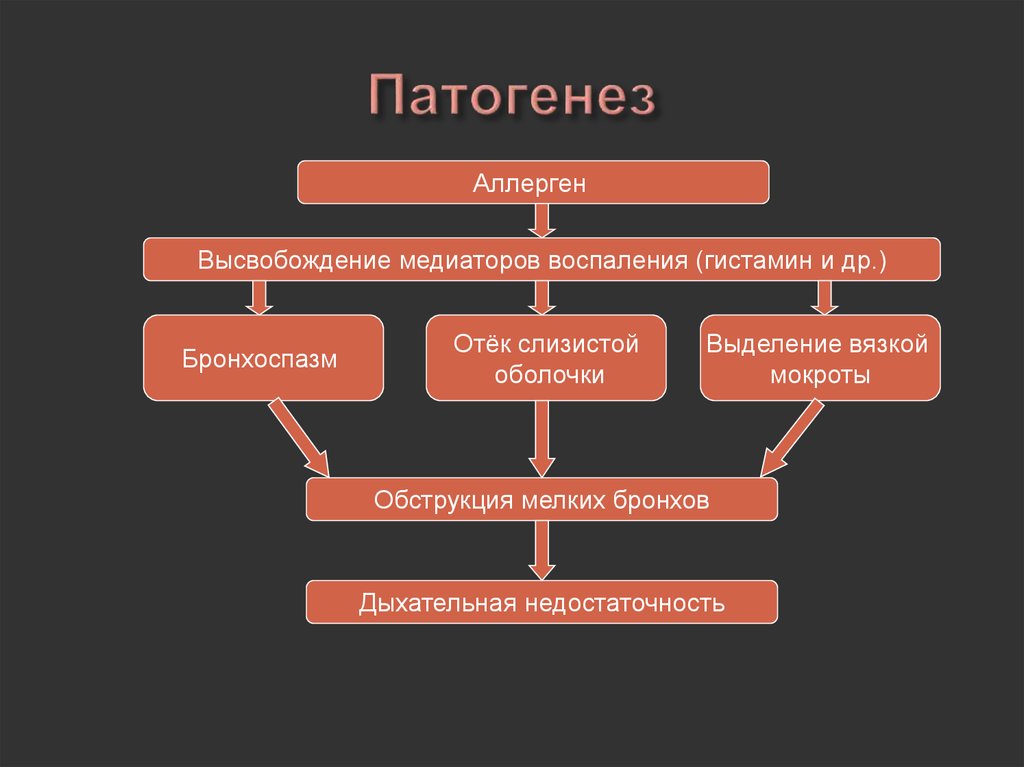
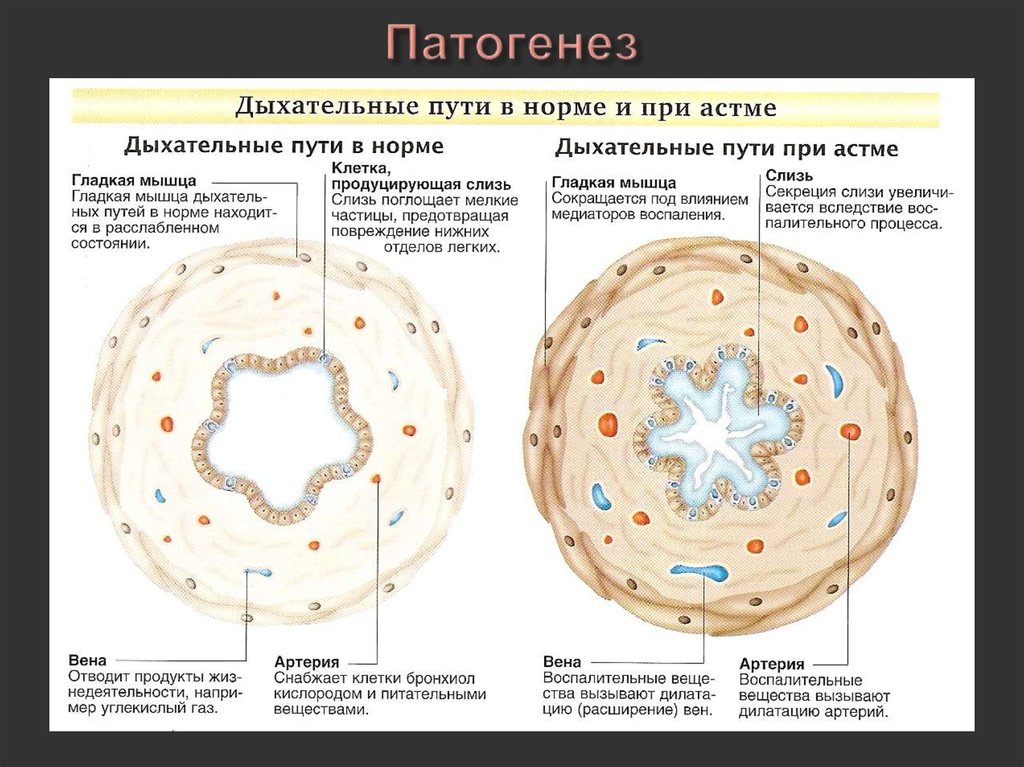
27. Патогенез
АллергенВысвобождение медиаторов воспаления (гистамин и др.)
Бронхоспазм
Отёк слизистой
оболочки
Выделение вязкой
мокроты
Обструкция мелких бронхов
Дыхательная недостаточность
28. Патогенез
29. Патогенез
30. Клиника
Периоды заболевания:- предвестников
- приступ удушья
- постприступный
- межприступный
31. Период предвестников
Длительность от нескольких минут до несколькихсуток
Беспокойство, раздражительность, нарушение сна
Возможны тошнота, боли в животе
Першение в горле,
заложенность носа,
чихание, зуд глаз,
носа, кожи
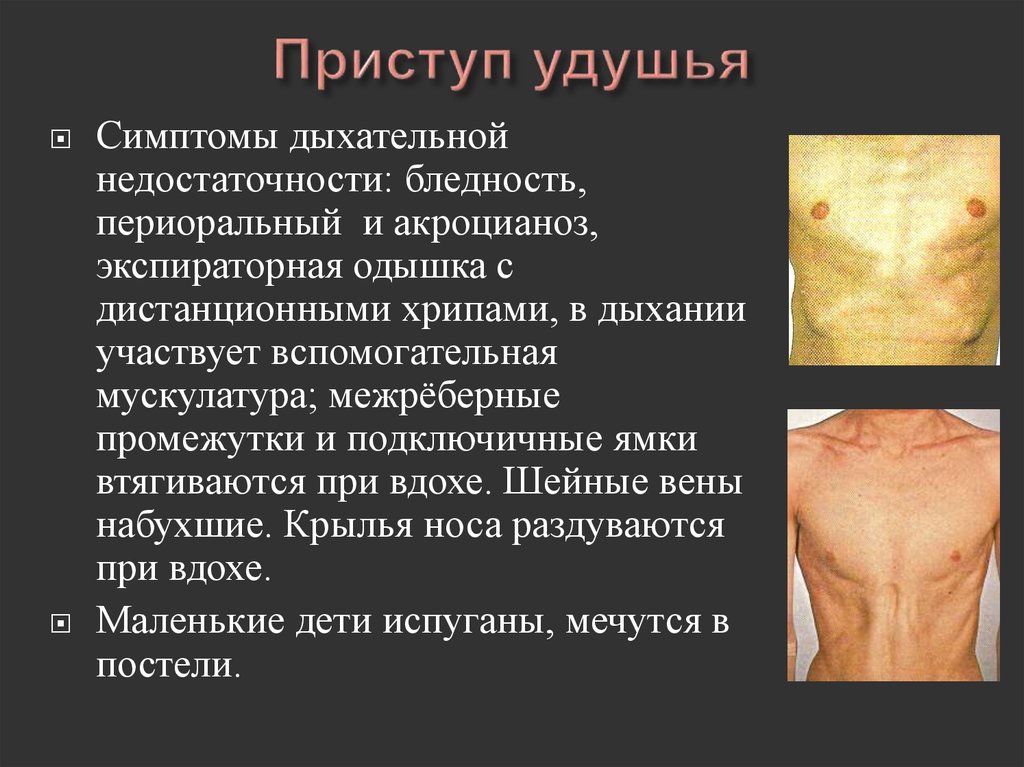
32. Приступ удушья
Вынужденное положение(ортопноэ):
ребёнок опирается руками на
колени
или на стол, плечевой пояс
максимально развёрнут и
приподнят.
33. Приступ удушья
Симптомы дыхательнойнедостаточности: бледность,
периоральный и акроцианоз,
экспираторная одышка с
дистанционными хрипами, в дыхании
участвует вспомогательная
мускулатура; межрёберные
промежутки и подключичные ямки
втягиваются при вдохе. Шейные вены
набухшие. Крылья носа раздуваются
при вдохе.
Маленькие дети испуганы, мечутся в
постели.
34. Приступ удушья
При осмотре: грудная клетка вздута,бочкообразной формы.
При аускультации лёгких жёсткое или ослабленное
дыхание, множество сухих свистящих хрипов.
В конце приступа обычно выделяется густая
стекловидная мокрота. Ребёнок успокаивается и
часто засыпает.
При тяжёлом течении частые длительные
приступы могут привести к астматическому
статусу, а затем к гипоксемической коме.
35. Астматический статус
Нарастают признаки дыхательнойнедостаточности, усиливается эмфизема,
выслушивается множество сухих и влажных
хрипов
Затем дыхание становится резко ослабленным,
исчезают хрипы в лёгких – формируется
«немое» лёгкое
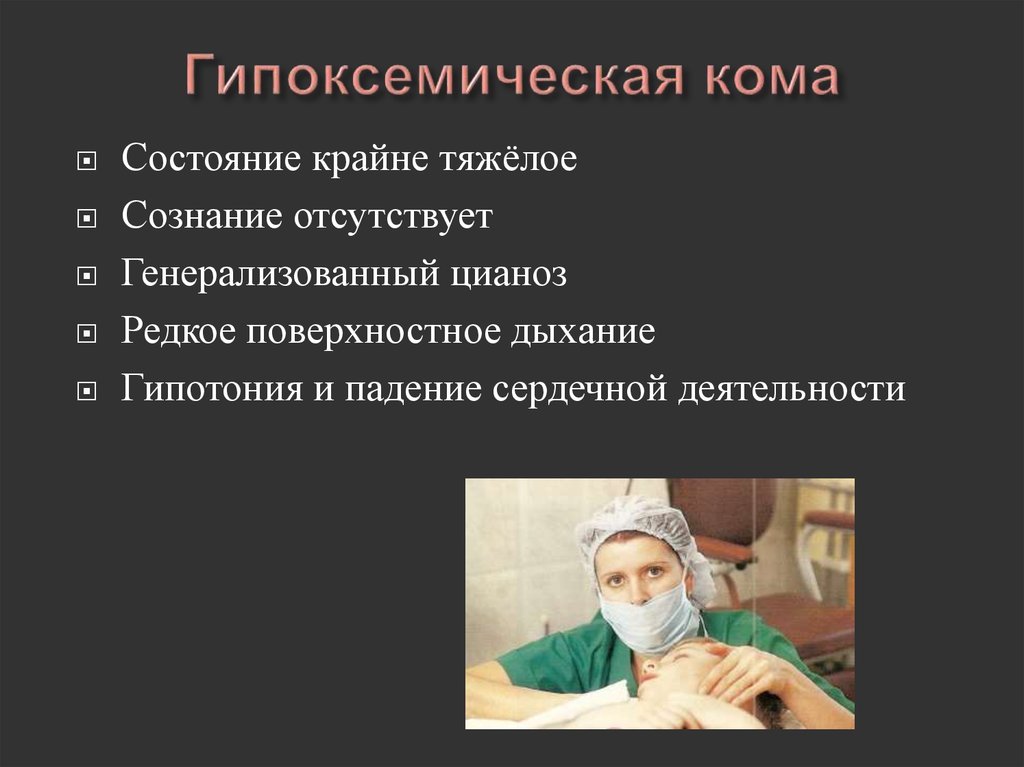
36. Гипоксемическая кома
Состояние крайне тяжёлоеСознание отсутствует
Генерализованный цианоз
Редкое поверхностное дыхание
Гипотония и падение сердечной деятельности
37. Постприступный период
Состояние постепенно улучшается, но в течениинескольких дней сохраняется влажный кашель с
отхождением светлой слизистой мокроты, могут
выслушиваться хрипы
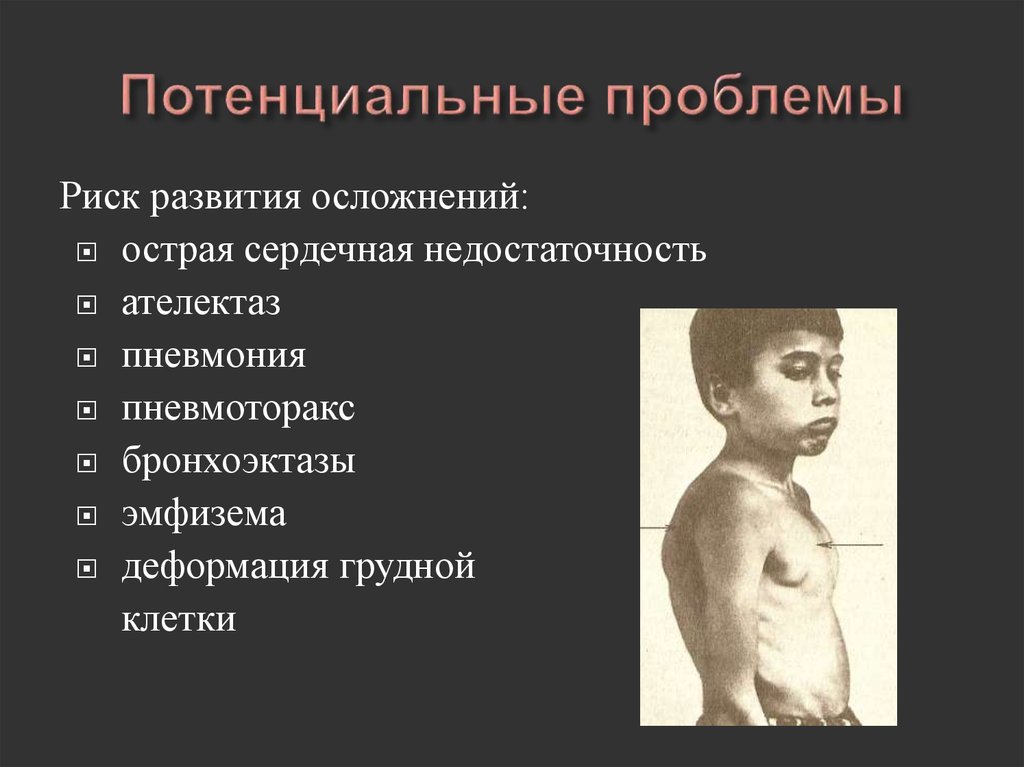
38. Потенциальные проблемы
Риск развития осложнений:острая сердечная недостаточность
ателектаз
пневмония
пневмоторакс
бронхоэктазы
эмфизема
деформация грудной
клетки
39. Диагностика
Общий анализ крови: эозинофилия, умеренныйлейкоцитоз
Анализ мокроты: эозинофилы, спирали Куршмана,
кристаллы Шарко-Лейдена
Иммунологический анализ крови: повышение IgЕ
Спирография
Кожные пробы для
выявления специфического
аллергена
40. Неотложная помощь
Вызвать врача через третьих лиц!1. По возможности ограничить контакт с «виновным»
аллергеном.
2. Успокоить ребёнка, помочь занять удобное
положение.
3. Освободить от стесняющей одежды.
4. Обеспечить приток свежего воздуха, по возможности
– оксигенотерапия.
41. Неотложная помощь
5. Приготовить лекарственные средства:- ингаляционные бронхолитики: сальбутамол,
беротек, астмопент
- небулайзер и препараты для него (сальгим,
сальбутамол и др.)
- 0,1% раствор адреналина
- 5% раствор эфедрина
- 2,4% раствор эуфиллина
- 3% раствор преднизолона
- 1% раствор димедрола (2% раствор супрастина)
42. Неотложная помощь
6. Выполнить назначения врача.7. Контролировать состояние ребёнка: АД, пульс, ЧДД
и др.
43. Лечение
Гипоаллергенная диетаГипоаллергенный быт
Можно
Нельзя
44. Медикаментозное лечение
Бронхолитики: сальбутамолПротивовоспалительные: интал
Ингаляционные ГКС: ингакорт
Антигистаминные: кетотифен
Специфическая иммунотерапия
причинно значимым аллергеном
45. Немедикаментозное лечение
Игло-, спелео-, баротерапияЗакаливание, ЛФК, массаж
Санаторно-курортное лечение: Крым, Анапа,
Кисловодск
Санация хронических очагов инфекции
46. Профилактика
Первичная: наблюдение за детьми,страдающими обструктивным бронхитом,
аллергией
Вторичная: предупреждение приступов
бронхиальной астмы путём самоконтроля,
противорецидивного лечения, соблюдения
гипоаллергенной диеты и быта
47. Вторичная профилактика: астма-школа
Обучение самоконтролюОбучение пользованию ингаляторами,
спейсером, небулайзером и т.п.
Профессиональная ориентация
48. Самоконтроль при бронхиальной астме
Осуществляется с помощьюпикфлоуметра: измерение пиковой
скорости выдоха (ПСВ) в л/мин,
ведение дневника
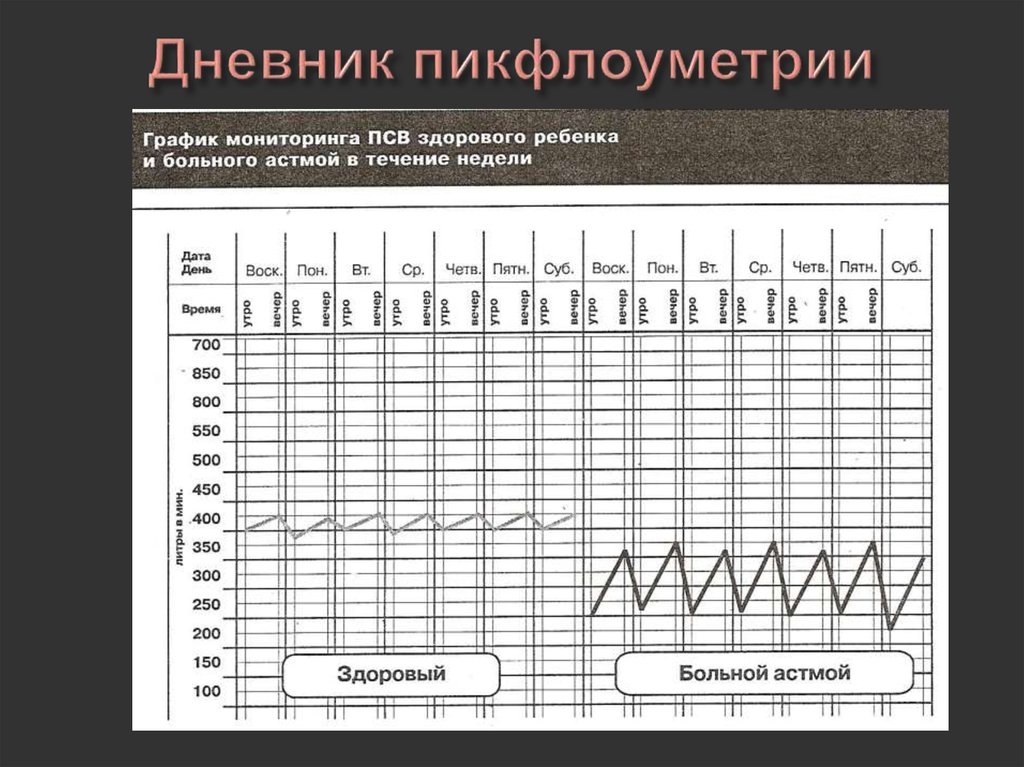
49. Дневник пикфлоуметрии
50. План лечения по данным ПСВ
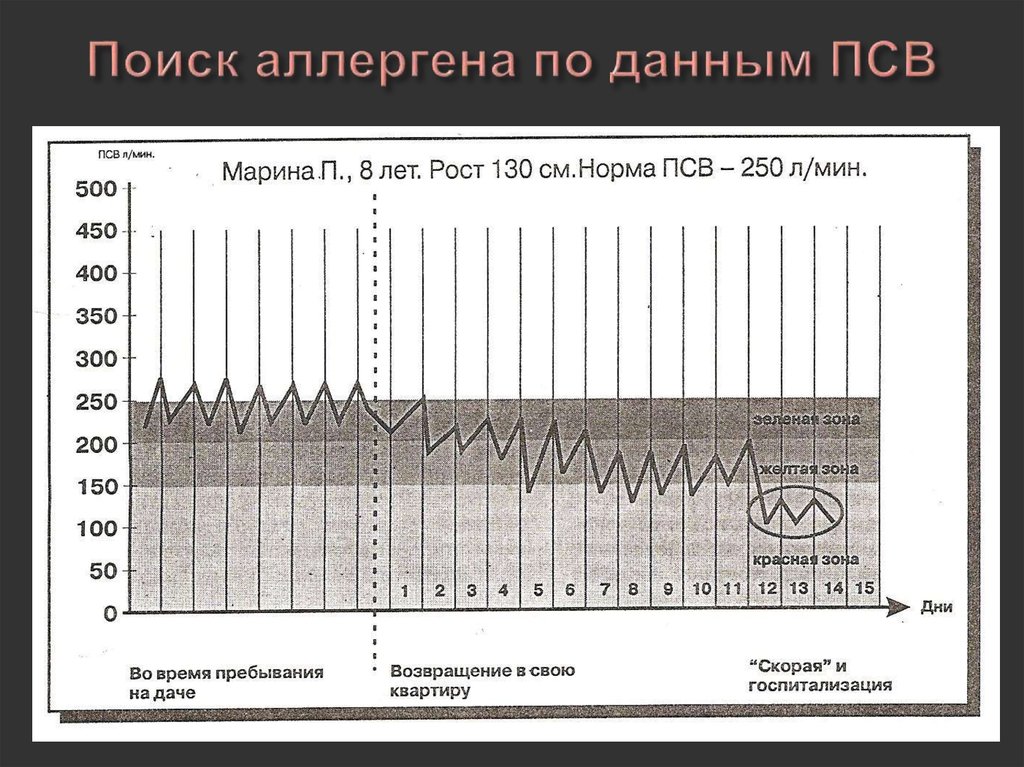
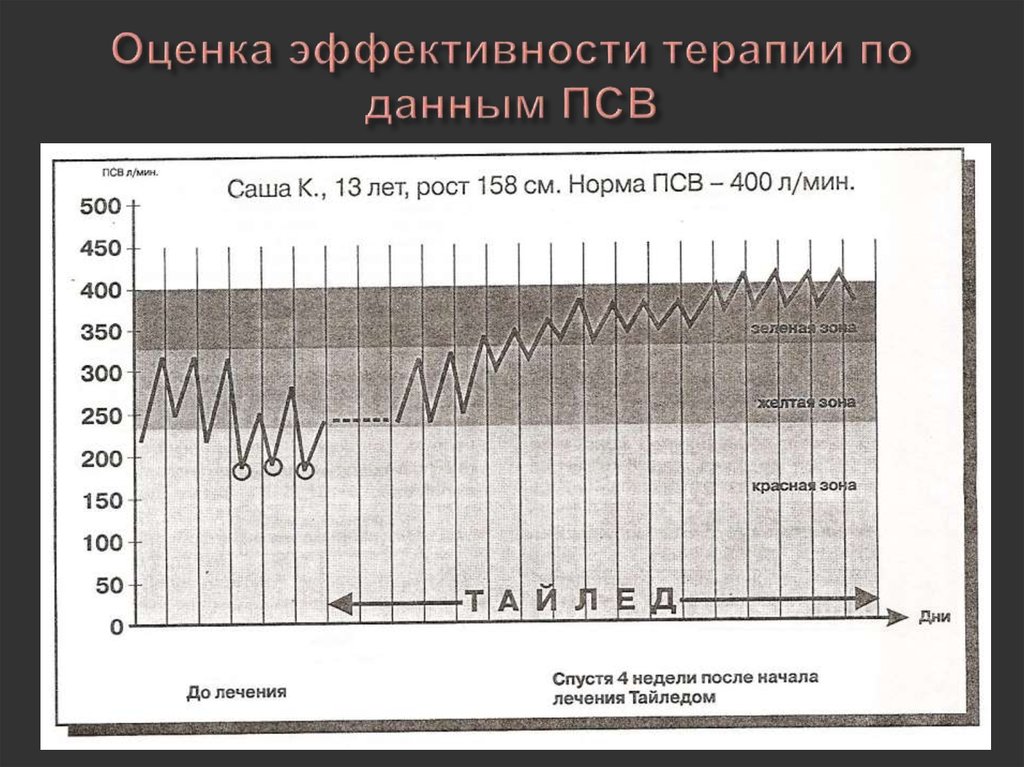
Зелёная зона: ПСВ 80100%, приступа нет,терапия адекватна
состоянию
Жёлтая зона: ПСВ 6080%, внимание,
присутствуют
некоторые симптомы
астмы, примите
лекарство
Красная зона: ПСВ
менее 60%, опасность,
приступ астмы,
необходима экстренная
помощь
51. Поиск аллергена по данным ПСВ
52. Оценка эффективности терапии по данным ПСВ
53. Оценка тяжести астмы по данным ПСВ
54. Небулайзеры
55. Спейсер
56. Гипертермический синдром
Это патологический вариант лихорадки, при которомотмечается быстрое и неадекватное повышение
температуры тела, сопровождающееся нарушением
микроциркуляции, метаболическими расстройствами
и прогрессивно нарастающей дисфункцией жизненно
важных органов и систем
Различают «белую» и «красную» гипертермию
57. Красная гипертермия
Чувство жараКожа розовая, горячая, конечности тёплые,
усиленное потоотделение
Учащение пульса и дыхания соответствует
повышению температуры (на каждый градус
свыше 37оС ЧСС увеличивается на 20 ударов в
минуту, а ЧДД на 4 дыхания)
Поведение ребёнка обычное
58. Белая гипертермия
Озноб, чувство холодаБледность, мраморность кожи. Конечности
холодные
Пульс слабый, чрезмерная тахикардия
Одышка
Нарушения поведения ребёнка: безучастность,
вялость или двигательное и речевое
возбуждение, возможны бред и судороги
Возможна смерть на фоне асфиксии
59. Алгоритм неотложной помощи
Снижению подлежит температура выше 38,5оС;у детей с отягощённым анамнезом (судороги,
патология ЦНС, порок сердца и т.п.) температура
выше 38,0оС
ВЫЗВАТЬ ВРАЧА ЧЕРЕЗ ТРЕТЬИХ ЛИЦ !
60. При красной гипертермии
Применить физические методы охлаждения:- раскрыть ребёнка
- обтереть ребёнка губкой, смоченной прохладной
водой или раствором уксуса
- приложить холод к голове, крупным сосудам (шея,
паховые и подмышечные впадины), на область
печени
- обернуть пелёнками, смоченными в воде
температуры 12-14оС
61. При белой гипертермии
- растереть конечности спиртом, разведённымводой 1:1
- приложить грелки к ногам
- холод приложить только к голове
- укрыть
62. При любой гипертермии
Обеспечить обильным тёплым питьём.Приготовить лекарственные средства:
- парацетамол (панадол, калпол и т.п.) для
энтерального введения
- 50% раствор анальгина
- 1% раствор димедрола (2% раствор супрастина)
- 2% раствор папаверина (2% раствор но-шпы)
- 0,25% раствор дроперидола
Выполнить назначения врача.
63.
При гипертермическом синдроме температуратела контролируется каждые 30-60 минут. После
понижения температуры тела до 37,5оС
гипотермические мероприятия прекращаются
64. Ошибки при купировании гипертермии
Применение жаропонижающих средств присубфебрильной температуре
Назначение аспирина может привести к
летальному исходу
Назначение анальгина внутрь может вызвать
анафилактический шок, агранулоцитоз со
смертельным исходом



















































 Медицина
Медицина