Похожие презентации:
Первичная и вторичная профилактика ишемического инсульта
1. Первичная и вторичная профилактика ишемического инсульта
Национальный медико-хирургическийЦентр им. Н.И. Пирогова
Отделение неврологии для больных с
нарушением мозгового кровообращения
Первичная и вторичная
профилактика
ишемического инсульта
Врач-невролог-сомнолог А.В. Зорина
2. Немного статистики… Согласно данным, представленным Американской ассоциацией инсульта / Американской кардиологической
ассоциацией 2014≈ 795 000 человек в Соединенных Штатах ежегодно переносят
инсульт
≈ 610 000 из которых первичные инсульты, у лиц старше 19 лет
Инсульт занимает четвертое место среди причин смерти в США
Глобально, за последние 4 десятилетия, заболеваемость инсульта
упала на 42% в странах с высоким уровнем дохода, а в странах с
низким и средним уровнем доходов - увеличилась на
> 100%
Инсульт является ведущей причиной функциональных нарушений:
- 26% людей после инсульта испытывают зависимость в повседневной
жизни
- 46% людей после инсульта имеют когнитивные нарушения
3. Актуальность первичной профилактики инсульта По данным оценки 6000 пациентов в Международном исследовании случай-контроль
установлено, что 10потенциально модифицируемыми факторами риска
объясняется 90% риска инсульта
> 76% инсультов являются впервые возникшими
Пациентов с потенциальными факторами риска
возникновения инсульта можно легко идентифицировать для
проведения эффективных мер профилактики развития
первичных инсультов
4. Шкалы для оценки риска развития смертельного сердечно-сосудистого заболевания в течение 10 лет Европейская шкала SCORE
(Systematic COronary Risk Evaluation)Американская шкала ASCVD Risk Calculator Pooled Cohort Risk Assessment
Equations Predicts 10-year risk for a first atherosclerotic cardiovascular disease
(ASCVD) event
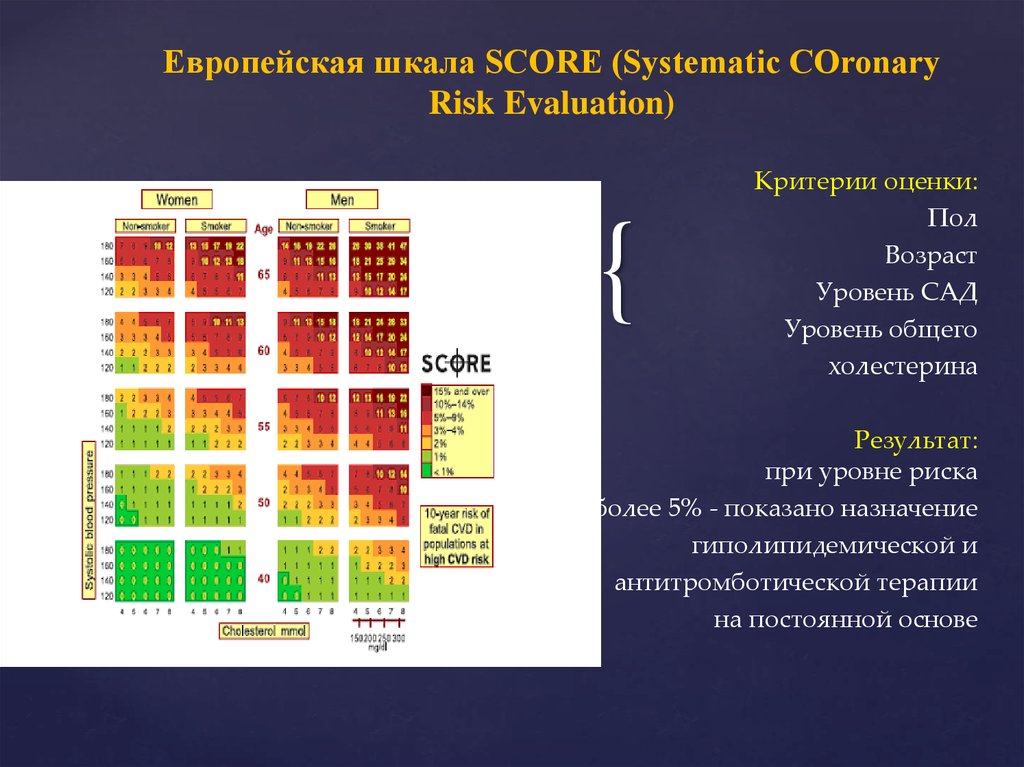
5.
Европейская шкала SCORE (Systematic COronaryRisk Evaluation)
{
Критерии оценки:
Пол
Возраст
Уровень САД
Уровень общего
холестерина
Результат:
при уровне риска
более 5% - показано назначение
гиполипидемической и
антитромботической терапии
на постоянной основе
6. Американская шкала ASCVD Risk Calculator Pooled Cohort Risk Assessment Equations Predicts 10-year risk for a first
atherosclerotic cardiovasculardisease (ASCVD)
Критерии оценки:
Пол
Возраст
Рассовая принадлежность
Уровень общего холестерина
Уровень ЛПВП
Уровень САД
Гипотензивная терапия
Диабет
Курение
Результат: при уровне риска более 7,5% - показано назначение
гиполипидемической и
антитромботической терапии на постоянной основе
2013 ACC/AHA Guideline on the Assessment of Cardiovascular Risk.
7. Факторы риска: К некоррегируемым факторам риска относятся: Пол Возраст Низкий вес при рождении Этническая принадлежность
Наследственность8. Профилактика инсульта (первичная): фактор риска – возраст Рекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:Кумулятивный эффект старения на сердечно-сосудистую систему и прогрессивный
характера факторов риска развития инсульта.
Анализ данных, полученных из 8 европейских стран, показал, тенденцию повышения
риска развития фатальных и нефатальных инсультов на 9% каждого последующего
года жизни у мужчин и на 10% каждого последующего года жизни у женщин.
Заболеваемость ишемическим инсультом увеличивается с возрастом от 45 лет до 85 лет
и заболеваемость не уменьшается в период между 1980 и 2006.
Тревожные тенденции наблюдаются в риске инсульта у молодых лиц. Отмечены темпы
роста числа госпитализаций лиц в возрасте от 25 до 34 лет и от 35 до 44 лет с 1998 по
2007.
Инсульт, развившийся в более раннем возрасте имеет потенциал для повышения
уровня ранней инвалидности.
По результатам Фремингемского Heart Study спрогнозировано увеличение
пожизненного риска инсульта в 6 раз и более для лиц среднего возраста.
9. Профилактика инсульта (первичная): фактор риска – низкий вес при рождении Рекомендации Американской кардиологической ассоциации
иАмериканской Ассоциации Инсульта:
Низкий вес при рождении был связан в нескольких популяциях с риском инсульта в
дальнейшей жизни.
Уровень смертности от инсульта среди взрослых в Англии и Уэльсе выше среди людей
с более низким весом при рождении. Важно отметить, что матери детей с низким
весом при рождении были, как правило, бедные, страдали от недоедания, имели
общее плохое состояние здоровья, и, как правило, были социально незащищенные.
Аналогичное Исследование проведено в Южной Каролине, где группы пациентов
достигших 50 лет с инсультом в анамнезе сравнивали с группой контроля. Выявлено.
Что риск инсульта в 2 раза выше у тех, кто при рождением имел массу тела <2500 г по
сравнению с теми, чей вес составлял 4000 г .
Американскими репрезентативными продольными исследованиями на национальном
уровне было установлено, отношение шансов (ОШ) 2,16 (P<0,01) для родившихся с
низким весом младенцев по сравнению с нормальной массой тела при рождении для
риска инсульта, инфаркта миокарда, или сердечно-сосудистых заболеваний,
приходящихся на возраст 50 лет.
Различия в весе при рождении, могут отражать различия в месте рождения, так как
географические различия могут быть связаны с различиями в уровне смертности от
инсульта.
В настоящее время закономерность низкого веса при рождении с риском инсульта
еще предстоит уточнить.
10. Профилактика инсульта (первичная): фактор риска – рассовая и этническая принадлежность Рекомендации Американской
кардиологической ассоциации иАмериканской Ассоциации Инсульта:
Эпидемиологические исследования подтверждают расовые и этнические различия в
риске инсульта.
Афроамериканцы, испанцы, выходцы из Латинской Америки, имеют более высокую
заболеваемость всеми видами инсульта и смертность выше по сравнению с
европиодами. Это особенно верно для молодых и лиц среднего возраста
афроамериканцев, которые имеют значительно более высокий риск
субарахноидального кровоизлияния и ишемического инсульта, чем европиоиды того
же возраста.
Риск заболеваемость всеми типами инсульта на 38% выше у афроамериканцев (95%
доверительный интервал, 1.01-1.89), чем у европиоидов.
Остается неясным, являются ли генетические, экологические, или совокупность этих
факторов расовыми различиями. Возможно, причины для более высокого уровня
заболеваемости и смертности от инсульта среди афроамериканцев объясняется
большей распространенностью прегипертонии, гипертонии, ожирения и сахарного
диабета.
Некоторые исследования предполагают, что раса / этнические различия могут быть
результатом социальных детерминант, в том числе районных характеристик,
географии, языка, доступности и использования медицинской помощи.
11. Профилактика инсульта (первичная): фактор риска – генетические факторы Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Cемейный анамнез может быть полезен в выявлении людей, которые могут
иметь повышенный риск инсульта (Класс IIa; Уровень доказанности A).
Направление на генетическое консультирование может рассматриваться для
пациентов с редкими генетическими причинами инсульта (Класс IIb, Уровень
доказательности С).
Может рассматриваться лечение болезни Фабри с ферментом заместительной
терапии, но не было доказано, достоверного снижения риска инсульта, и его
эффективность неизвестна (Класс IIb; Уровень доказанности C).
Фармакогенетических дозирования антагонистов витамина К может
рассматриваться, для начала антикоагулянтной терапии (Класс IIb; Уровень
доказанности C).
Генетический скрининг населения в целом для предотвращения первого
инсульта не рекомендуется (Класс III, Уровень доказательности С).
Генетический скрининг для определения риска развития миопатии не
рекомендуется, если показана терапия статинами (Класс III, Уровень
доказательности С).
12. Факторы риска: К коррегируемым факторам риска относятся: Гипертоническая болезнь Гиперлипидемия Сахарный диабет Фибрилляция
предсердийСиндром обструктивного апноэ сна
Курение
Злоупотребление алкоголем
Ожирение
Низкая физическая активность
Метаболический сидром
Стено-окклюзирующие поражения церебральных артерий
13. Профилактика инсульта (первичная): фактор риска - низкая физическая активность Рекомендации Американской кардиологической
ассоциации иАмериканской Ассоциации Инсульта:
Отсутствие физической активности связано с многочисленными неблагоприятными
последствиями для здоровья, в том числе с повышенным риском общей смертности,
сердечно-сосудистой заболеваемости и смертности и инсульта.
Физическая активность позволяет снизить риск инсульта и сердечно-сосудистой
смертности на 25-30%
Защитный эффект физической активности может быть частично опосредовано его
роли в снижении АД и контроля других факторов риска сердечно-сосудистых
заболеваний, в том числе сахарным диабетом и избыточной массой тела.
Физическая активность снижает уровень плазменного фибриногена и агрегационную
активность тромбоцитов и повышает концентрацию и активность тканевого
плазминогена и холестерина ЛПВП.
Физическая активность оказывает положительное влияние на здоровье, увеличивая
циркуляцию противовоспалительных цитокинов, в том числе антагониста рецептора
интерлейкина-1 и интерлейкина-10 и модуляции иммунной функции.
Физическая активность рекомендуется для снижения риска инсульта
(Класс I; Уровень доказанности B).
Здоровые взрослые должны выполнять, по крайней мере от умеренной до
высокой интенсивности аэробных физических нагрузок, по меньшей мере по 40
мин/день (класс I, уровень доказанности В).
14. Профилактика инсульта (первичная): фактор риска – курение Рекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:На основании результатов эпидемиологических исследований, демонстрирующих
связь между курением и возникновением ишемического инсульта, рекомендуется
воздержаться от курения для некурящих и отказаться от курения для курильщиков.
(Класс I, Уровень доказательности B)*
Данные о том, что исключение пассивного курения снижает риск спонтанного
инсульта, отсутствуют, однако рекомендуется избегать табачного дыма, основываясь на
эпидемиологических данных, выявляющих риск других сердечно-сосудистых
заболеваний. (Класс IIa, Уровень доказательности C)*
Как часть общей стратегии по отказу от курения могут быть психотерапия,
никотинзамещающая терапия и пероральные препараты для отказа от курения.
Уровень потребления табака должен быть рассмотрен для каждого пациента
индивидуально. (Класс I, Уровень доказательности B)*
15. Профилактика инсульта (первичная): фактор риска – дислипидемия Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Доказательная база
По данным мета-анализа 26 исследований, которые включали
> 90 000 пациентов выявлено, что статины снижают риск инсультов на ≈21% (95%
ДИ).
Базовый уровень холестерина ЛПНП в исследованиях в диапазоне от 124 до 188
мг/дл (в среднем 149 мг/дл)
Снижение уровня ЛПНП на 10% приводил к снижению риска развития инсультов
на 15,6% (95% ДИ).
Вывод: Лечение статинами (3-гидрокси-3-метилглутарил коэнзим А-редуктазы)
снижает риск инсульта у пациентов атеросклерозом.
16. Профилактика инсульта (первичная): фактор риска – дислипидемия Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Лечение ингибитором Коэнзим-А-редуктазы (статины) рекомендуется для
первичной профилактики ишемического инсульта у пациентов с высоким 10летним риском развития сердечно-сосудистых событий (класс I, уровень
доказательности А).
Рекомендовано сочетание приема статинов и соблюдение диеты с низким
содержанием животных жиров, соли, легко усваиваемых углеводов.
Целевой уровень ЛПНП – 2,5 ммоль/л и менее
Перед началом приема статинов, а также на фоне приема гиполипидемической
терапии необходим контроль уровня печеночных ферментов: АЛАТ, АСАТ,
КФК
Положительное влияние статинов на ишемический инсульт, наиболее
вероятно, связано с их способностью снижать прогрессирование или вызывать
регресс атеросклероза.
В ряде мета-анализов отмечено, что терапия статинами замедляет
прогрессирование изменния КИМ сонных артерий и, что величина снижения
холестерина ЛПНП коррелирует обратно пропорционально с
прогрессированием измения каротидного КИМ.
17. Профилактика инсульта (первичная): фактор риска – дислипидемия Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Как часто следует контролировать уровень липидов?
Через 2 недели после начала терапии, затем через 8-12 недель
Если пациент достиг целевого уровня ЛПНП, то частота
лабораторного контроля – 1 раз в год.
В случае повышения печеночных ферментов менее чем 3 ВГН
(верхняя граница нормы) – контроль уровня ферментов через 4-6
недель:
- если уровень печеночных ферментов выше 3 ВГН – следует отменить
или снизить дозу статинов, под контролем анализов через 4-6 недель
- после возвращения уровня АЛАТ к норме следует попробовать с
осторожностью вернуться к прежнему режиму лечения
18. Профилактика инсульта (первичная): фактор риска – дислипидемия Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Как часто следует контролировать уровень КФК?
До назначения препарата
Если уровень КФК > 5 ВГН – нельзя начинать лечение, повторить
анализы
Если уровень КФК >5 ВГН:
– прекратить лечение, контроль анализов каждые 2 недели до
нормализации уровня КФК
- оценить вероятность транзиторного повышения КФК (мышечное
напряжение)
- оценить вероятность наличия других причин повышения КФК
Если уровень КФК < 5 ВГН – при отсутствии симптоматики со стороны
мышц лечение следует продолжить (уровень КФК следует проверять
регулярно)
19. Профилактика инсульта (первичная): фактор риска – дислипидемия Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Снижение потребление натрия и увеличение потребления калия,
способствует снижению уровня АД (Класс I; Уровень доказанности А).
Диета и питание: рекомендации:
Диета DASH-стиль, с повышенным потреблением фруктов, овощей, и
обезжиренных молочных продуктов со снижением потребления
насыщенных жиров, способствует снижению уровня АД (класс I;
уровень доказательности А).
Диета, которая богата фруктами и овощами – диета с высоким
содержанием калия помогает снизить риск инсульта (класс I; уровень
доказательности В).
Средиземноморская диета с добавлением орехов помогает снизить
риск инсульта (Класс IIa; Уровень доказанности B).
20. Профилактика инсульта (первичная): фактор риска – артериальная гипертензия Рекомендации Американской кардиологической
ассоциации иАмериканской Ассоциации Инсульта:
Мета-анализ 23 рандомизированных исследований показал, что применение
гипотензивных препаратов снижает риск инсульта на 32% (95% ДИ, 2439; P = 0,004) по сравнению с отсутствием медикаментозной коррекции.
Мета-анализ 31 исследований с участием 73 913 пациентов с сахарным
диабетом показал, что более интенсивное снижение АД (САД < 120 мм рт ст)
существенно снижает риск развития инсульта.
Снижение САД на каждые 5 мм рт ст ассоциируется со снижением риска
инсульта на 13% ( 95% ДИ).
21. Профилактика инсульта (первичная): фактор риска – артериальная гипертензия Рекомендации Американской кардиологической
ассоциации иАмериканской Ассоциации Инсульта:
Рекомендуется регулярный скрининг АГ и соответствующее лечение
больных с артериальной гипертензией, в том числе изменение образа
жизни и фармакологической терапии (Класс I; Уровень доказанности А).
Ежегодный скрининг пациентов с высоким АД и укрепления здоровья
путем модификации образа жизни, рекомендуется для пациентов с
прегипертонией (САД 120 до 139 мм рт.ст. или ДАД от 80 до 89
мм рт.ст.) (класс I, уровень доказательности А).
Пациентам с АГ, принимающим гипотензивную терапию, необходимо
стремиться к АД от <140/90 мм рт.ст.(класс I; уровень
доказательности А).
Успешное снижение АД является более важным в снижении риска
инсульта, чем выбор конкретного препарата. Лечение должно быть
индивидуальным с учетом статистических данных и переносимости
препарата (класс I; уровень доказательности А).
Самостоятельное мониторирование АД рекомендуется для
улучшения контроля за АГ. (Класс I; Уровень доказанности А).
22. Профилактика инсульта (первичная): фактор риска – сахарный диабет Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:Рекомендуется контроль АД пациентов с любым типом сахарного диабета (СД) в
рамках программы по снижению рисков сердечно-сосудистых заболеваний. (Класс I,
Уровень доказательности А)*
Полезным является лечение артериальной гипертензии у взрослых пациентов с
сахарным диабетом с помощью ингибиторов АПФ (и-АПФ) или блокаторов
ангиотензиновых рецепторов. (Класс I, Уровень доказательности А)*
Для снижения риска первого инсульта рекомендуется лечение больных с СД (особенно
тех, у кого есть дополнительные факторы риска) статинами. (Класс I, Уровень
доказательности А)*
Для пациентов с сахарным диабетом (СД) стоит рассматривать назначение
монотерапии фибратами, чтобы снизить риск инсульта. (Класс IIb, Уровень
доказательности B)
Добавление фибратов к статинам для лиц с СД не является эффективным. (Класс III,
Уровень доказательности B)*
Польза аспирина для снижения риска инсульта не была зафиксирована у пациентов с
СД, однако назначение аспирина может быть разумным для лиц с высоким риском
сердечно-сосудистых заболеваний. (Класс IIb, Уровень доказательности B)*
23. Профилактика инсульта (первичная): фактор риска – фибрилляция предсердий Рекомендации Американской кардиологической ассоциации
и АмериканскойАссоциации Инсульта:
Может быть полезным проведение активного скрининга для выявления мерцательной
аритмии у пациентов старше 65 лет в учреждениях первичной медицинской помощи
(с помощью измерения пульса с последующим ЭКГ). (Класс IIa, Уровень доказательности
B)*
Терапия скорректированной дозой варфарина (целевое значение МНО 2,0-3,0)
рекомендуется для всех пациентов с неклапанной фибрилляцией предсердий, которые
предположительно подвергаются большому риску инсульта, и хорошо переносят
варфарин. Это также относится к многим пациентам с неклапанной фибрилляцией
предсердий, которые предположительно подвергаются умеренному риску развития
инсульта. (Класс I, Уровень доказательности А)*
Антитромбоцитарная терапия аспирином рекомендуется для пациентов с
мерцательной аритмией, подверженных низкому и умеренному риску развития
инсульта (СHADS2-Vasc<2). Назначается на основе пожеланий пациентов, с учетом
оценки риска кровотечения при приеме антикоагулянта, а также наличия доступа к
высококачественному мониторингу антикоагуляции. (Класс I, Уровень доказательности
А)*
Для пациентов с мерцательной аритмией, которые подвергаются высокому риску
развития инсульта и которым не подходит терапия антикоагулянтами, может быть
целесообразной двойная антитромбоцитарная терапия аспирином и клопидогрелем,
обеспечивающая (хотя и повышает риск кровотечений) более серьезную защиту от
инсульта, чем терапия исключительно аспирином. (Класс IIb, Уровень доказательности
B)*
Для пожилых пациентов с мерцательной аритмией может быть полезным активный
контроль АД в сочетании с антитромботической профилактикой. (Класс IIa, Уровень
доказательности B)*
24. Профилактика инсульта (первичная): фактор риска – синдром обструктивного апноэ сна Рекомендации Американской кардиологической
ассоциации и АмериканскойАссоциации Инсульта:
Синдром обструктивного апноэ сна (СОАС) - это состояние,
характеризующееся наличием храпа, периодическим спадением верхних дыхательных
путей на уровне глотки, прекращением
легочной вентиляции при сохраняющихся дыхательных усилиях,
снижением уровня кислорода крови, грубой фрагментацией сна
и избыточной дневной сонливостью.
С 2013г. официально внесен в список заболеваний повышающих риск развития
фатальных и не фатальных сердечно-сосудистых осложнений
«Золотым стандартом» лечения СОАС является СРАР-терапия (коррекция ночных
дыхательных расстройств методом не инвазивной респираторной поддержки)
25. Профилактика инсульта (первичная): фактор риска – стено-окклюзирующие поражения церебральных артерий Рекомендации Американской
кардиологической ассоциации иАмериканской Ассоциации Инсульта:
Пациенты с бессимптомным стенозом сонных артерий должны быть обследованы на
предмет наличия других поддающихся лечению факторов риска развития инсульта с
дальнейшим применением соответствующих изменений образа жизни и назначением
медикаментозной терапии. (Класс I, Уровень доказательности С)*
Выбирая бессимптомных больных для реваскуляризации сонных артерий следует
руководствоваться оценкой сопутствующих заболеваний, продолжительности жизни, а
также других индивидуальных факторов. Этот выбор должен включать подробное
обсуждение рисков и преимуществ процедуры с учетом пожеланий пациентов. (Класс
I, Уровень доказательности С)*
При отсутствии противопоказаний рекомендуется использование аспирина в
сочетании с каротидной эндартерэктомией (КЭА). (Класс I, Уровень доказательности С)*
Может быть полезным профилактическое применение КЭА (при которой
опасность осложнений и смертности составляет меньше 3%) для тщательно
отобранных пациентов с бессимптомным стенозом сонных артерий (минимум
60% по результатам ангиографии, 70% по подтвержденным данным
ультразвуковой допплерографии). (Класс IIa, Уровень доказательности А)*.
26. Профилактика инсульта (первичная): фактор риска – стено-окклюзирующие поражения церебральных артерий Рекомендации Американской
кардиологической ассоциации иАмериканской Ассоциации Инсульта:
Следует отметить, что польза от хирургического вмешательства может быть ниже, чем
ожидалось, на основе результатов рандомизированных исследований, и указанный
трехпроцентный порог осложнений может быть завышенным из-за промежуточных
достижений медикаментозной терапии.
Может быть рассмотрено профилактическое стентирование сонных артерий для
тщательно отобранных пациентов с бессимптомным стенозом сонных артерий (≥ 60%
по результатам ангиографии, ≥ 70% по подтвержденным данным ультразвуковой
допплерографии, или ≥ 80% по данным компьютерной томографической ангиографии
(КТА) или магнитно-резонансной ангиографии (МРА), если стеноз по данным УЗИ
составил 50-69%). Преимущество реваскуляризации перед медикаментозной терапией
точно не установлено. (Класс IIb, Уровень доказательности B)*
Не определена полезность стентирования сонных артерий (ССА) в качестве
альтернативы КЭА для бессимптомных пациентов с высоким риском хирургического
вмешательства. (Класс IIb, Уровень доказательности С)*
Не рекомендуется скрининг населения на наличие бессимптомного стеноза сонных
артерий. (Класс III, Уровень доказательности B)*
27. Профилактика инсульта (вторичная): Классификация патогенетических подтипов ишемического инсульта ТОAST Атеротромботический
(вследствие атеросклероза крупных артерий)Карбиоэмболический
Лакунарный (вследствие окклюзии перфорантной артерии)
Инсульт другой установленной этиологии
Инсульт неустановленной этиологии
28. Профилактика инсульта (вторичная): Целью ранней вторичной профилактики является предотвращение повторного инсульта в первые
сутки от острого церебральногоишемического события
Риск повторного инсульта в первую неделю составляет:
при кардиоэмболическом патогенетическом подтипе около 2,8%
при атеротромботическом – 8,1%
при лакунарном – 3,0%
29. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта –консервативная терапия
Рекомендации Американской кардиологической ассоциации и АмериканскойАссоциации Инсульта:
Гипотензивная терапия (показана всем пациентам с инсультом или ТИА спустя 24
часа) – целевой уровень АД индивидуален, но польза связывается со средним
снижением АД на 10/5 мм рт ст
Гипогликемическая терапия: рекомендован диетой и медикаментозной терапией
добиться нормогликемии с целью уменьшения микро- и макроангиопатии;
целевое значение гликозилированного гемоглобина <7%;
выбор в пользу приема пероральных сахароснижающих средств и/или заместительном
введении инсулина в специально подобранном, близкой к физиологической секреции
режиме
Гиполипидемическая терапия (статины):
у пациентов с атеротромботическим патогенетическим подтипом ИИ уровень ЛПНП
должен быть снижен более, чем на 50% или достигнуто абсолютное значение ЛПНП
ниже 1,8 ммоль/л
у пациентов с другим патогенетическим подтипом – целевое значение ЛПНП
составляет – 2,5 ммоль/л.
Контроль за уровнем печеночных ферментов (АЛАТ, АСАТ, КФК, липидограммы
перед началом терапии, через 2 недели, далее раз в 3-6 месяцев)
30. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта – режим антитромбоцитарной
терапииРекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:
Аспирин 25мг + Дипиридамол с медленным высвобождением 200 мг, 2 р/сут
Клопидогрел 75 мг/сут
Аспирин 50-325 мг/сут
Тикагрелор 180 мг/сут
31. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта – режим антитромбоцитарной
терапии –аспиринорезистентость
Рекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:
Примерно у 8–40 % больных имеется толерантность к препарату. Различают клиническую и
биохимическую аспиринорезистентность.
Клиническая резистентность предполагает развитие острых сердечно-сосудистых катастроф на
фоне приема препарата.
Биохимическая резистентность — это неспособность аспирина изменять агрегационную
способность тромбоцитов.
32. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта – режим антитромбоцитарной
терапииРекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:
Пациентам с противопоказаниями или аспиринорезистентностью - Клопидогрел
или Тикогрелор
Комбинация Аспирин 75мг/сут+Клопидогрел 75мг/сут – при ИИ и нестабильной
стенокардии или не-Q-образующим инфарктом миокарда или недавним
стентированием венечных артерий
При антифосфолипидном синдроме (кроме ситуации с развитием множественных
окклюзивных тромбозов – пероральные антикоагулянты с уровнем МНО 2,0-3,0)
33. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта –хирургическое лечение
стено-окклюзирующих поражений церебральныхартерий
Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта: Внечерепные стенозы
- пациентам с симптомными стенозами сонных артерий 70-99% показана
каротидная эндартерэктомия (КЭ)
- пациентам с симптомными стенозами сонных артерий 50-69% решение о
целесообразности выполнения КЭ должно приниматься с учетом дополнительных
факторов, таких как мужской пол, возраст, сопутствующие заболевания и степень
выраженности симптомов
- пациентам с симптомным стенозом менее 50%, КЭ или транслюминальная
баллонная ангиопластика со стентированием (ТБАС) внутренних сонных артерий
(ВСА) не показаны
- так как при атеротромботическом патогенетическом подтипе ИИ риск
повторного инсульта крайне высок, КЭ необходимо выполнять в течение первых 2
недель от дебюта инсульта
- антитромбоцитарные препараты необходимо принимать до и после операции
- ТБАС является альтернативой КЭ для симптомных пациентов со средним или
низким риском осложнений эндоваскулярного вмешательства
34. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта –хирургическое лечение
Профилактика инсульта (вторичная):атеротромботический патогенетический
подтип ишемического инсульта –
хирургическое лечение стено-окклюзирующих
поражений церебральных артерий
Рекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:
Внечерепные стенозы
Стентирование сонных артерий предпочтительнее КЭ в следующих случаях:
- существует повышенный риск интраоперационных осложнений при КЭ
- имеются противопоказания к КЭ
- стеноз располагается в хирургически недоступном месте,
- рестеноз после КЭ
- стеноз после лучевой терапии
Пациенты, перенесшие стентирование, должны получать комбинацию Клопидогрель
75 мг и Аспирин 75 мг непосредственно до, во время и как минимум в в течение 1
месяца после вмешательства
И КЭ, и ТБАС могут выполняться у пациентов разных возрастных групп, но у молодых
пациентов предпочтительнее ТБАС, у пожилых пациентов – КЭ
Операции должны выполняться только в центрах, в которых показатель
периоперационных осложнений (любой инсульт, инфаркт миокарда или смерть) не
превышает 6%
Пациентам с инсультом, которым выполнена КЭ (ТБАС) показана терапия
антитромбоцитарными препаратами и статинами, а также коррекция факторов риска
35. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта –хирургическое лечение
стено-окклюзирующих поражений церебральныхартерий
Рекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:
Внечерепные стенозы артерий вертебрально-базилярного бассейна
- всем пациентам с инсультом или ТИА и стенозом позвоночной артерии, рекомендуется
оптимальная лекарственная терапия, которая должна включать антитромбоцитарные
препараты, статины, модификацию образа жизни
- эндоваскулярное и открытое хирургическое лечение можно рекомендовать пациентам с
наличием симптомного внечерепного стеноза позвоночной артерии, у которых инсульт или
ТИА развились, несмотря на оптимальную медикаментозную терапию (включая
антитромбоцитарные препараты, статины и удовлетворительный контроль факторов риска)
36. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта –хирургическое лечение
стено-окклюзирующих поражений церебральныхартерий
Рекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта: Внутричерепные стенозы
- у пациентов с инсультом или ТИА вследствие 50-99% стеноза крупной внутричерепной
артерии, отдается предпочтение аспирину, а не варфарину. Оптимальная доза аспирина в
этой популяции не установлена, но на основании общих данных по безопасности и
эффективности рекомендуется ежедневная доза аспирина от 50 до 325 мг
- у пациентов с инсультом или ТИА вследствие 50-99% стеноза крупной внутричерепеной
артерии имеет смысл длительное поддержание АД<140/90 мм рт ст и уровня ЛПНП <1,8
ммоль/л
- чрезкожная транслюминальная ангиопластика и/или стентирование может быть
использована у пациентов с симптомными интракраниальными стенозами >50%.
В настоящее время недостаточно доказательной базы для того, чтобы рутинно применять
данное вмешательство, поэтому решение о тактике лечения у пациентов с
интракраниальными стенозами должно приниматься индивидуально
- пациентам с инсультом или ТИА вследствие 50-99% стеноза крупной внутричерепной
артерии операция экстра-интракраниального шунтирования (создание анастомоза между
ветвями поверхностной височной и средней мозговой артерии) не рекомендуется
37. Профилактика инсульта (вторичная): атеротромботический патогенетический подтип ишемического инсульта –хирургическое лечение
стено-окклюзирующих поражений церебральныхартерий
Рекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:
Окклюзии церебральных артерий
- пациентам с окклюзиями церебральных артерий показана консервативная терапия,
направленная на коррекцию сосудистых факторов риска.
- операция эктра-интракраниального шунтирования обладает высоким риском
интраоперационных осложнений и не имеет преимуществ перед консервативным
лечением
38. Профилактика инсульта (вторичная): кардиоэмболический патогенетический подтип ишемического инсульта – режим антикоагулянтной
терапииРекомендации Американской кардиологической ассоциации и Американской
Ассоциации Инсульта:
Больным ишемическим инсультом с постоянной или пароксизмальной формой
фибрилляции предсердий для профилактики повторных инсультов рекомендован прием
одного из следующих пероральных антикагулянтов: warfarin, dabigatran, apixaban или
rivaroxaban
Перед началом терапии пероральными антикоагулянтами необходимо оценить риск
развития повторного инсульта/системной тромбоэмболии (шкала CHADS2-VASc),риск
кровотечения (по шкале HAS-BLED) и функцию почек, рассчитав клиренс креатинина по
Кокрофт-Голт или MDRD
Если у больного есть фибрилляция предсердий и ему показаны антикоагулянты, в этом
случае существует как минимум 5 вариантов антитромботической терапии: антагонисты
витамина К, дабигатран в высокой дозе 150 мг 2 раза в день, дабигатран в низкой дозе 110 мг 2
раза в день, ривароксабан 20 мг 1 раз в день или апиксабан 5 мг 2 раза в день.
39. Профилактика инсульта (вторичная): кардиоэмболический патогенетический подтип ишемического инсульта – режим антикоагулянтной
терапииРекомендации Американской кардиологической ассоциации и
Американской Ассоциации Инсульта:
Правило «1-3-6-12»
- ТИА – незамедлительно, как только выполнено КТ головного мозга и
исключен геморрагический тип инсульта
- Малый инсульт (NIHSS<8) – на 3 сутки
- Средний инсульт (NIHSS 8-15) – контроль КТ/МРТ - при исключении
внутрмозгового кровоизлияния начать терапию на 6 сутки
- Тяжелый инсульт (NIHSS>16) – контроль КТ/МРТ - при исключении
внутрмозгового кровоизлияния начать терапию на 12 сутки
40. Профилактика инсульта (вторичная): кардиоэмболический патогенетический подтип ишемического инсульта –консервативная терапия
Рекомендации Американской кардиологической ассоциации и АмериканскойАссоциации Инсульта:
Гипотензивная терапия (показана всем пациентам с инсультом или ТИА спустя 24 часа) –
целевой уровень АД индивидуален, но польза связывается со средним снижением АД на 10/5
мм рт ст
Гипогликемическая терапия: рекомендован диетой и медикаментозной терапией добиться
нормогликемии с целью уменьшения микро- и макроангиопатии;
целевое значение гликозилированного гемоглобина <7%;
выбор в пользуприема пероральных сахароснижающих средст и/или заместительном
введении инсульна в специально подобранном, близкой к физиологической секреции режиме
у пациентов с кардиоэмболическим патогенетическим подтипом – целевое значение ЛПНП
составляет – 2,5 ммоль/л.
41. Профилактика инсульта (вторичная): лакунарный патогенетический подтип ишемического инсульта –консервативная терапия
Рекомендации Американской кардиологической ассоциации и АмериканскойАссоциации Инсульта:
Гипотензивная терапия (показана всем пациентам с инсультом или ТИА спустя 24 часа) –
целевой уровень АД индивидуален, но польза связывается со средним снижением АД на 10/5
мм рт ст
Гипогликемическая терапия: рекомендован диетой и медикаментозной терапией добиться
нормогликемии с целью уменьшения микро- и макроангиопатии;
целевое значение гликозилированного гемоглобина <7%;
выбор в пользу приема пероральных сахароснижающих средств и/или заместительном
введении инсулина в специально подобранном, близкой к физиологической секреции
режиме
у пациентов с лакунарным патогенетическим подтипом – целевое значение ЛПНП составляет
– 2,5 ммоль/л.
42. Профилактика инсульта (вторичная): модификация образа жизни при всех патогенетических подтипах ишемического инсульта:
Рекомендации Американской кардиологической ассоциации иАмериканской Ассоциации Инсульта:
- Соблюдение режима труда и отдыха
- Достаточный сон (7-8 часов)
- Контроль артериального давления, пульса, гликемии 2 раза в день
- Средиземноморская диета (диета с ограничением животных жиров, поваренной соли,
легко усваиваемых углеводов )
- Аэробные физические нагрузки не менее 30 минут в день
- Отказ от курения, злоупотребления алкоголем










































 Медицина
Медицина








