Похожие презентации:
Хроническая сердечная недостаточность
1. Хроническая сердечная недостаточность
Подготовили: 720группа ВОППроверила:Югай Н.В
2. План
І. Введение.Этиология,патогенез
ІІ.Основная часть:
Клиника
Классификация
Дифференциальная диагностика
Профилактика
Диспансерное наблюдение
ІІІ.Заключение.
3. Этиология ХСН
К основным механизмам, приводящим к развитию ХСН, относятся:1. Перегрузка объемом. Причиной ее являются пороки сердца с обратным током крови:
недостаточность митрального или аортального клапана, наличие внутрисердечных
шунтов.
2. Перегрузка давлением. Она возникает при наличии стенозирования клапанных
отверстий, выносящего тракта желудочков (стенозы левого и правого
атриовентрикулярных отверстий, устья аорты и легочной артерии) или в случае
гипертензии большого или малого круга кровообращения.
3. Уменьшение функциональной массы миокарда в результате коронарогенных (острый
инфаркт миокарда, постинфарктный кардиосклероз, хроническая коронарная
недостаточность), некоронарогенных (дистрофии миокарда, миокардиты,
кардиомиопатии) и некоторых других заболеваний сердца (опухоли, амилоидоз,
саркоидоз).
4. Нарушение диастолического наполнения желудочков сердца, причиной которого могут
быть слипчивый и экссудативный перикардит, рестриктивная кардиомиопатия
4. Патогенез ХСН
С современных позиций основные этапы патогенеза ХСН представляются следующимобразом. Перегрузка миокарда ведет к уменьшению сердечного выброса и увеличению
остаточного систолического объема. Это способствует росту конечного
диастолического давления в левом желудочке. Развивается тоногенная дилатация и
увеличивается конечный диастолический объем левого желудочка. В результате,
согласно механизму Франка-Старлинга, усиливаются сокращения миокарда и
выравнивается сниженный сердечный выброс. Когда же миокард исчерпывает свои
резервы, на первый план выступают патологические черты данного механизма:
дилатация желудочка из компенсаторной переходит в
патологическую (миогенную). Это сопровождается возрастанием остаточного объема
крови, конечного диастолического давления и нарастанием ХСН. В ответ
увеличивается давление в вышележащих отделах кровеносного русла - сосудах малого
круга кровообращения и развивается пассивная легочная гипертензия. По мере
ослабления насосной функции правого желудочка появляется застой в большом круге
кровообращения. В результате снижения сердечного выброса ухудшается
кровенаполнение органов и тканей, в том числе почек, что сопровождается включением
почечного звена патогенеза ХСН. Для поддержания на нормальном уровне
артериального давления при сниженном сердечном выбросе увеличивается активность
симпатико-адреналовой системы.
5.
Повышенное выделение катехоламинов, в основном норадреналина, приводит ксужению артериол и венул. Недостаточное кровоснабжение почек приводит к
активации ренин-ангиотензин-альдостероновой системы. Избыток ангиотензина II,
мощного вазоконстриктора, еще больше увеличивает спазм периферических сосудов.
Одновременно ангиотензин II стимулирует образование альдостерона, который
повышает реабсорбцию натрия, увеличивает осмолярность плазмы и способствует
активации продукции антидиуретического гормона (АДГ) задней долей гипофиза.
Повышение уровня АДГ приводит к задержке в организме жидкости, увеличению
объема циркулирующей крови (ОЦК), образованию отеков, увеличению венозного
возврата (это определяется и сужением венул). Вазопрессин (АДГ) так же, как и
норадреналин, и ангиотензин II, усиливает вазоконстрикцию периферических сосудов.
По мере увеличения венозного возврата крови к сердцу происходит переполнение
сосудов малого круга кровообращения, увеличение диастоличес-кого заполнения
пораженного левого желудочка кровью. Происходит дальнейшее расширение
желудочка и все большее снижение сердечного выброса.
6.
КЛАССИФИКАЦИЯКлассификация степеней тяжести ХСН
(НьюЙоркской ассоциации кардиологов, NYHA)
• I функциональный класс — пациенты с заболеванием сердца, не приводящим к
ограничению физической активности. Обычная физическая нагрузка не
сопро¬вождается возникновением утомляемос¬ти, сердцебиения, одышки или
стенокар¬дии (более 7 МЕТ; МЕТ — метаболичес¬кий эквивалент потребления
кислорода; 1 МЕТ = 3,5мл/кг/мии,чтосоответствует обмену в состоянии покоя).
• II функциональный класс — пациенты с заболеванием сердца, которое вызы¬вает
небольшое ограничение физичес¬кой активности. В покое пациенты чув¬ствуют себя
хорошо, однако обычная физическая нагрузка вызывает появле¬ние усталости,
одышки, сердцебиения или стенокардии (5 МЕТ).
• III функциональный класс — пациенты с заболеванием сердца, которое вызы¬вает
значительные ограничения физи¬ческой активности. В покое пациенты чувствуют себя
хорошо, однако неболь¬шая (меньшая, чем обычная) нагрузка вызывает появление
усталости, одыш¬ки, сердцебиения или стенокардии (2— 3 МЕТ).
• IV функциональный класс — пациенты с заболеванием сердца, изза которого они
неспособны выполнять какую бы то ни было физическую нагрузку без не¬приятных
ощущений. Симптомы сер¬дечной недостаточности или стенокар¬дия возникают в
покое; при любой физической нагрузке эти симптомы уси¬ливаются (1,6 МЕТ).
7.
АНАМНЕЗНеобходим тщательный целенаправлен¬ный расспрос пациента для выявления
симптомов ХСН°. Особое внимание нуж¬но обратить на наличие следующих жалоб.
• Общее снижение переносимости физи¬ческой нагрузки.
❖ Степень физической активности, при которой возникает одышка; субъек¬тивно
отражает функциональный класс ХСН и таким образом прогноз.
■о Повышенная утомляемость — указы¬вает на низкий сердечный выброс, также
позволяет выявить больных с центральным или обструктивным син-дромом ночного
апноэ.
• Одышка при физической нагрузке (чув¬ствительность признака 66%,
специ¬фичность 52%); она частично связана с увеличением давления в полости
лево¬го желудочка и его перегрузкой объё¬мом.
• Пароксизмальная ночная одышка (чув¬ствительность признака 33%, специфич¬ность
76%). Наличие этого симптома указывает на неблагоприятный прогноз.
• Ортопноэ (чувствительность признака 21%, специфичность 81%). Наличие и степень
ортопноэ определяют при рас¬спросе.
• Отёки голеней и стоп (чувствительность 23%, специфичность 80%).
• У больных с тяжёлой ХСН может воз¬никать сердечная кахексия.
• Тошнота и боль в области живота, свя¬занные с застойными явлениями в пе¬чени, —
частые жалобы больных ХСН младших возрастных категорий.
8.
• Возраст на момент возникновения жа¬лоб — средний возраст указывает на более высокуювероятность ИБС в ка¬честве причины ХСН.
• Наличие факторов риска развития сер¬дечнососудистых заболеваний (АГ, дислипидемия,
курение, отягощенный се¬мейный анамнез по сердечнососудис¬тым заболеваниям) — указывает на
более высокую вероятность ИБС в ка¬честве причины ХСН, позволяет опре¬делить тактику
лечения, направленную на уменьшение риска развития ослож¬нений.
• Указания на перенесённый инфаркт ми¬окарда, стенокардию или применение антиаритмических
ЛС.
• Указания на приступы учащённого или неритмичного сердцебиения, предобмо¬рочные или
обморочные состояния либо внезапную сердечную смерть — наджелудочковые и желудочковые
нарушения сердечного ритма, как и внезапная смерть, выступают характерными кли¬ническими
проявлениями ХСН. Нали¬чие данных симптомов требует проведе¬ния дальнейшего обследования
и, возможно, установки кардиовертерадефибриллятора.
• Указание на заболевание щитовидной железы — патология щитовидной же¬лезы может
приводить к развитию ХСН. Коррекция нарушений функции щито¬видной железы способствует
улучше¬нию состояния больного.
• Указания на проведение химио или лу¬чевой терапии на область левой поло¬вины грудной клетки
— применение антрациклинов, а также лучевая терапия могут стать причиной ХСН.
• Указания на приём запрещённых ве¬ществ, в частности кокаина — приём кокаина
сопровождается увеличением риска преждевременного развития ИБС и кардиомиопатии. На фоне
уже имею¬щейся кардиомиопатии он существенно увеличивает риск развития нарушений
сердечного ритма и внезапной смерти.
• Указание на наличие ХСН в семье — гипертрофическая кардиомиопатия и некоторые варианты
дилатационной кардиомиопатии (в том числе на фоне гемохроматоза) имеют наследуемый характер.
9.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ• Общий анализ крови — выявление аиемии как возможной причины одышки, а также фактора, усугубляющего
течение ХСН.
• Концентрация мочевины и креатинина — выявление почечной недостаточности.
❖ Больные с ХПН нередко страдают и ХСН.
❖ Сердечная недостаточность сопро¬вождается снижением функций почек.
❖ Необходимость контроля функций по¬чек у больных, получающих ингибито¬ры АПФ.
• Электролиты — выявление электро¬литного дисбаланса.
❖ Гипокалиемия — нередко возникает на фоне терапии диуретиками и спо¬собствует увеличению токсичности
дигоксина, а также развитию наруше-ний сердечного ритма.
❖ Гиперкалиемия — способствует раз¬витию нарушений сердечного ритма; особое внимание необходимо при
на¬значении ингибиторов АПФ и спиронолактона.
❖ Гипонатриемия — возникает на фоне терапии диуретиками, может возни¬кать при тяжёлой сердечной
недоста¬точности.
• Концентрация глюкозы в крови — вы¬явление СД.
• Определение концентрации билируби¬на и активности в крови печёночных ферментов ❖ Возможны изменения
при застойных явлениях в печени ❖ Может помочь в выявлении возможной алко¬гольной этиологии поражения
миокар¬да ❖ При обнаружении лабораторных сдвигов следует взвесить необходимость изменения дозы ЛС,
метаболизирующихся в печени.
• Альбумин — снижение содержания при нефротическом синдроме, печёночной недостаточности, сердечной
кахексии.
• Холестерин — фактор риска развития ИБС.
• Гормоны щитовидной железы — исклю¬чение нарушения функций щитовидной железы как обратимой причины
сердеч¬ной недостаточности. Уровень ТТГ кро¬ви необходимо определять у всех паци¬ентов с впервые выявленной
сердечной недостаточностью для исключения па¬тологии щитовидной железы.
• Ферменты кардиомиоцитов (КФК, МВКФК, тропонины I и Т) — определение показано при наличии
соответствующей клинической картины острого коронар¬ного синдрома, факторов риска и ЭКГизменений.
• Токсикологическое исследование крови и мочи — проводят в некоторых случа¬ях для исключения применения
запре¬щённых веществ, способных вызывать нарушение функций сердца.
• Ферритин сыворотки крови и насыще¬ние трансферрина железом — у боль¬ных с подозрением на гемохроматоз.
• Серологические исследования — при подозрении на вирусную этиологию за¬болевания.
10.
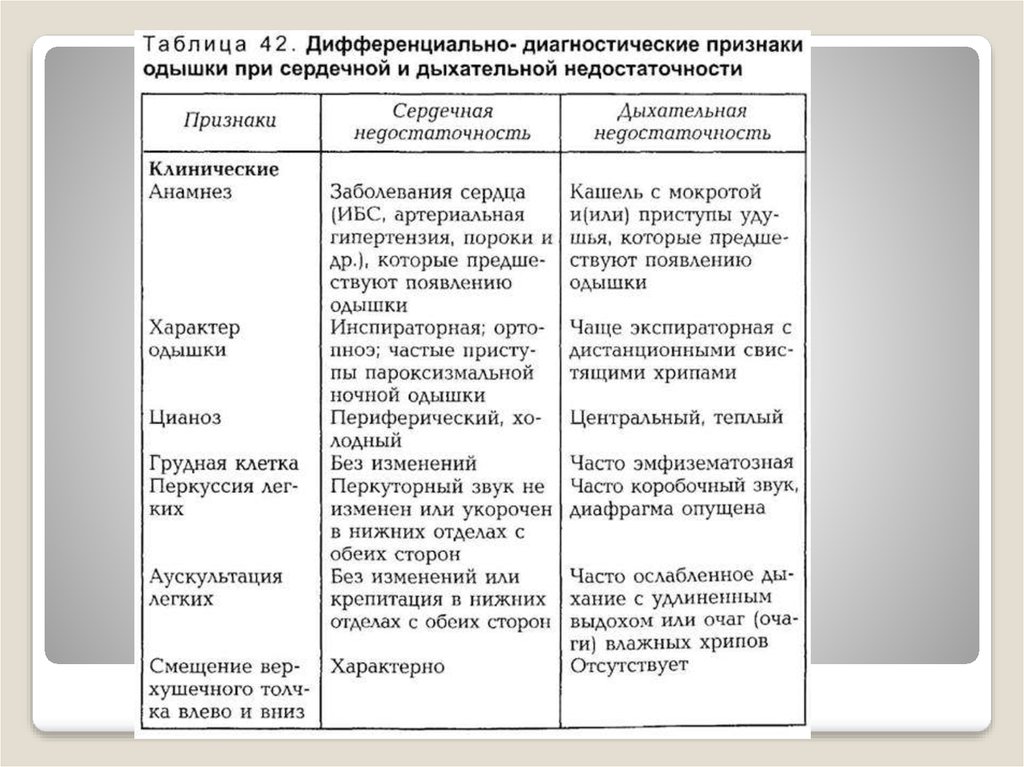
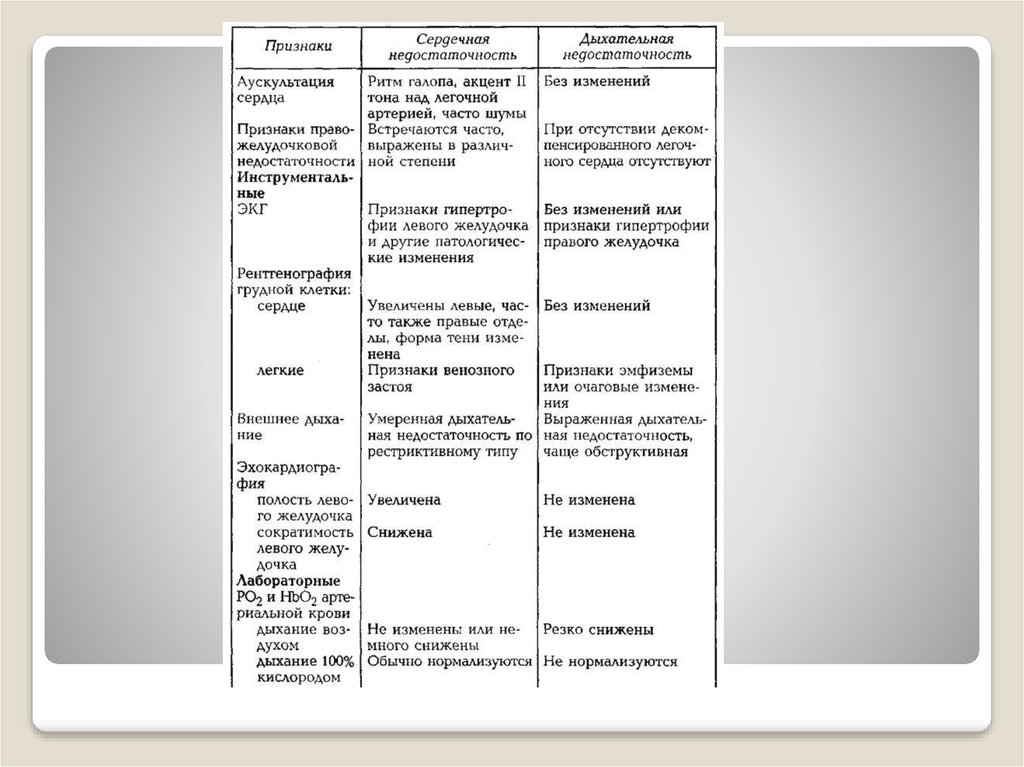
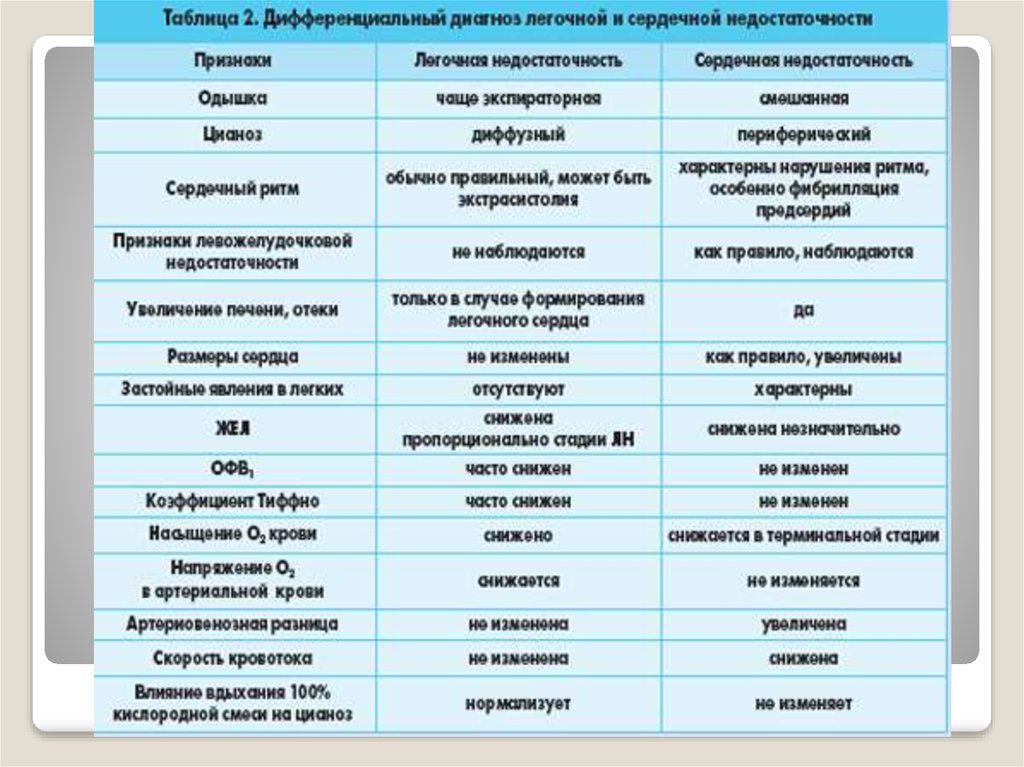
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАСледует выявлять возможные заболевания со сходной симптоматикой.
• На основании клинической картины определяют необходимость дальнейшего
обследования для выявления лёгочных, сосудистых и инфекционных заболеваний.
• Анемия, почечная недостаточность, на¬рушения ритма, сепсис могут быть
при¬чинами одышки; кроме того, они могут утяжелять течение ХСН.
• При подозрении на патологию лёгких необходимы рентгенография органов грудной
клетки, оценка ФВД и нагрузочный тест с анализом газового состава крови.
Необходим целенаправленный поиск причины ХСН.
• ИБС (инфаркт миокарда, тяжёлый коронарный атеросклероз, дисфункция или разрыв
сосочковых мышц) — анамнестические указания на перенесённый инфаркт миокарда,
наличие признаков инфаркта миокарда на ЭКГ, наличие факторов риска развития ИБС.
• Идиопатическая дилатационная кардио¬миопатия — сердечная недостаточность у
больных, чаще молодого возраста, без факторов риска или клинических прояв¬лений
ИБС.
• АГ — плохо контролируемая АГ, выяв¬ление IV тона сердца при аускультации,
гипертрофия левого желудочка по дан¬ным ЭКГ или ЭхоКГ.
• Клапанные пороки сердца (митральная недостаточность, аортальная
недоста¬точность, стеноз устья аорты, недоста¬точность трёхстворчатого клапана,
недостаточность клапана лёгочной артерии).
11.
Митральная недостаточность — сис¬толический шум на верхушке сердца, одышка при физической нагрузке,мерцательная аритмия.
❖ Стеноз устья аорты — одышка при физической нагрузке, шум изгнания на основании сердца, проводящийся на
сонные артерии, синкопальные со-стояния, стенокардия.
• Инфекционный эндокардит (болезнь Лайма, дифтерия, инфекционное пора¬жение, обусловленное риккетсиями,
стрептококками, стафилококками) — лихорадка, наличие факторов риска, по¬ложительная гемокультура.
• Семейная дилатационная кардиомио¬патия — указание на застойную сердеч¬ную недостаточность или случаи
внезап¬ной смерти у родственников первой степени родства.
• Токсическая кардиомиопатия (воздей¬ствие алкоголя, антрациклинов, лучевой терапии, кокаина, катехоламинов).
• Диффузные заболевания соединитель¬ной ткани (СКВ, узелковый периартериит, системная склеродермия,
дерматомиозит).
• Гранулематозные заболевания (гранулематоз Вегенера, гигантоклеточный артериит).
• Эндокринные и метаболические рас¬стройства (гипертиреоз, гипотиреоз, ак¬ромегалия, уремия, феохромоцитома,
СД, недостаточность тиамина, карнитина, селена, квашиоркор, карциноид, ожирение).
• Гигантоклеточный миокардит — рефрак¬терные к лечению нарушения сердечно¬го ритма с прогрессирующей
дисфункци¬ей левого желудочка. Для подтверждения диагноза может быть проведена эндомиокардиальная биопсия.
Несмотря на про¬водимую иммуносупрессивную терапию прогноз неблагоприятен. Пациента сле¬дует направить в
центры, где возможна пересадка сердца или имплантация ап¬паратов вспомогательного кровообра-щения.
• Кардиомиопатия беременных — клини¬ческая картина сердечной недостаточ¬ности с дисфункцией левого
желудочка, развившаяся в течение 6 мес беремен¬ности.
• Нейромышечные заболевания (мышеч¬ная дистрофия Беккера, миотоническая дистрофия, атаксия Фридрайха,
мышеч¬ная дистрофия Дюшенна).
• Реакция отторжения сердечного транс¬плантата — анамнестические указания на пересадку сердца, несоблюдение
ре¬комендаций по приёму ЛС, одышка, та¬хикардия, нарушения сердечного ритма.
• Гипертрофическая кардиомиопатия.
• Рестриктивные кардиомиопатии (амилоидоз, саркоидоз, гемохроматоз, бо¬лезни накопления гликогена, болезнь
Фабри, болезнь Гоше, эндомиокардиальный фиброз, гиперэозинофильный синдром).
12.
13.
14.
15. Категории МКБ: Сердечная недостаточность неуточненная (I50.9)
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАОдышка, усталость и отеки нередко встречаются у пожилых людей и не
всегда служат основанием для диагностики сердечной недостаточности.
Отеки лодыжек (обычно односторонние) могут быть связаны и с
варикозным расширением вен.
Весьма сходны проявления хронической сердечной и хронической
дыхательной недостаточности, при этом дифференциальному диагнозу
помогают анамнестические указания на наличие бронхиальной астмы,
хронического бронхита, хронической обструктивной болезни легких;
имеются признаки эмфиземы легких, гипертрофии правого желудочка.
Причиной развития одышки может быть также пневмония.
Необходима дифференциальная диагностика с синдромом Гудпасчера.
При резкой декомпенсации хронической сердечной недостаточности
проводится дифференциальная диагностика с острым респираторным
дистресс-синдромом, кардиогенным шоком, инфарктом миокарда,
осложненным отеком легких.
Категории МКБ: Сердечная
недостаточность неуточненная
(I50.9)
16.
17.
18.
Профилактические мероприятияПервичная профилактика:
1. Скрининг населения с целью раннего выявления факторов риска сердечно-сосудистых заболеваний,
ранней диагностики ИБС, артериальной гипертензии приводящих к развитию ХСН (анкетирование,
определение роста, веса, ИМТ, объема талии, измерение АД, определение уровня холестерина и сахара в
крови).
2. Ранняя диагностика пациентов с эндокринной патологией (определение сахара крови, гормонов
щитовидной железы).
3. Проведение мероприятий по устранению факторов риска (отказ от курения, снижение уровня
холестерина, достижение целевых уровней АД - менее 140 и 90 мм.рт.ст., снижение массы тела).
4. Пропаганда здорового образа жизни, правильного питания, физической активности.
Вторичная профилактика:
1. Устранение факторов риска (отказ от курения, употребления алкоголя, снижение массы тела).
2. Достижение целевых уровней АД (менее 130 и 80 мм.рт.ст.).
3. Достижение целевых уровней гликемического профиля (гликемия натощак <6,0 ммоль/л).
4. Постоянный прием базисной терапии (ИАПФ или АРАII, бета-блокаторы, антагонисты альдестерона,
диуретики).
5. Регулярная физическая активность.
В таблице 24 приведены основные Европейские рекомендации по назначению нагрузок и
мультидисциплинарному ведению пациентов с ХСН.
19.
20.
Диспансерное наблюдениеПациенты с ХСН подлежат диспансерному
наблюдению, не реже 1 раза в 2 месяца или чаще,
если это определяется клинической ситуацией
или ухудшением течения основного заболевания.
Пациенты, перенесшие трансплантацию сердца
подлежат пожизненному диспансерному
наблюдению, не реже 1 раза в месяц.
21.
Больные с ХСН (НК III ст.) и 4 ФК по NYНАнетрудоспособны. У этой категории больных
определяют 3 степень ограничения трудовой
деятельности, 2 или 3 степень ограничения
перемещения, 2 или 3 степень самообслуживания.
Чаще всего их признают инвалидами 1 группы на 2
года. Если реабилитационные мероприятия не
эффективны, то инвалидность определяют без
срока переосвидетельствования. Ориентировочные
сроки нетрудоспособности у больных ИБС после
развития сердечной недостаточности при 1 ФК ХСН
- 60-80 дней, при 2 ФК ХСН - 80-110 дней, 3- 4 Фк
ХСН - до 90-120 дней.
22. Использованные литературы
1.Версия: Клинические протоколы МЗ РК– 2013
Категории МКБ: Сердечная
недостаточность неуточненная (I50.9)
2.https://www.smed.ru/guides/65833
3.http://medvuz.info/load/rekomendacii/kh
ronicheskaja_serdechnaja_nedostatochn
ost_khsn_diagnostika/30-1-0-516



















 Медицина
Медицина