Похожие презентации:
Рак пищевода
1.
Рак пищеводапроф. П.М.
Иванов
2. ИСТОРИЧЕСКАЯ СПРАВКА
В1870 г. впервые в мире резекция шейного отдела пищевода была
осуществлена у человека Черни.
В 1888 г. на трупах И.И. Насилов разработал внеплевралъный подход к
грудному отделу пищевода с задней поверхности грудной стенки, выкраивая у
нее лоскут в виде дверной створки. По этому методу в клинике единственный
раз была произведена операция Лилиенталем в 1921 г.
В 1913 г. Ах и в 30-х годах K.П. Сапожков делали попытки применить
«инвагинационный метод удаления пищевода через желудок по Леви» у
человека, но операция оказалась безуспешной.
В 1903 г. В.Д. Добромыслов на трупах и в эксперименте разработал метод
чрезплевральной резекции пищевода. В 1913 г. Торек применил ее в клинике. В
настоящее время эта операция называется Добромыслова-Торека и
выполняется в два этапа: I) удаление пищевода вместе с опухолью и 2)
пластическое восстановление пищевода.
В 1938 г. Герлок при раке нижней трети пищевода предложил резекцию
пищевода с пищеводно-желудочным анастомозом в грудной полости.
В 1954 г. Берман предложил резицированный участок пищевода замещать
полиэтиленовой трубкой.
По А.Г. Савиных (1947) путем широкой сагитальной диафрагмо-круротомии и
дополнительно шейным доступом выделялся пищевод на всем протяжении и
производилась одномоментная пластика из петли тонкой кишки. В 1953 г. при 3
стадии заболевания он предложил чрезплеврально резицировать пищевод и
вторим этапом предфациально загрудинным методом производить пластику
пищевода.
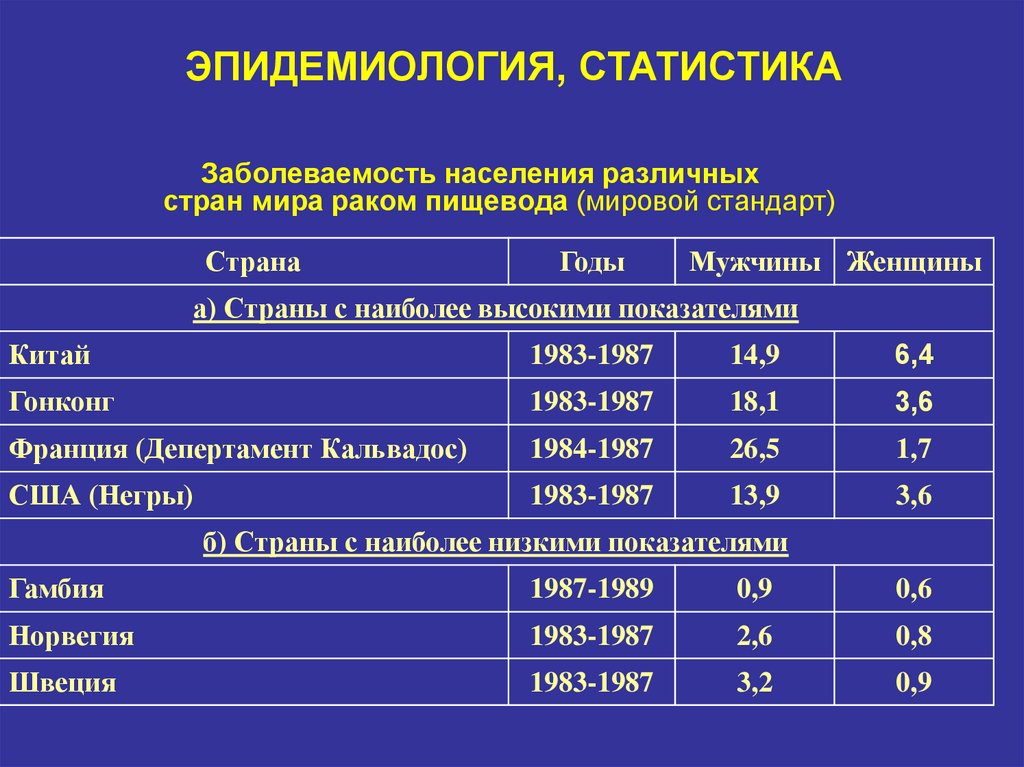
3. ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Заболеваемость населения различныхстран мира раком пищевода (мировой стандарт)
Страна
Годы
Мужчины Женщины
а) Страны с наиболее высокими показателями
Китай
1983-1987
14,9
6,4
Гонконг
1983-1987
18,1
3,6
Франция (Депертамент Кальвадос)
1984-1987
26,5
1,7
США (Негры)
1983-1987
13,9
3,6
б) Страны с наиболее низкими показателями
Гамбия
1987-1989
0,9
0,6
Норвегия
1983-1987
2,6
0,8
Швеция
1983-1987
3,2
0,9
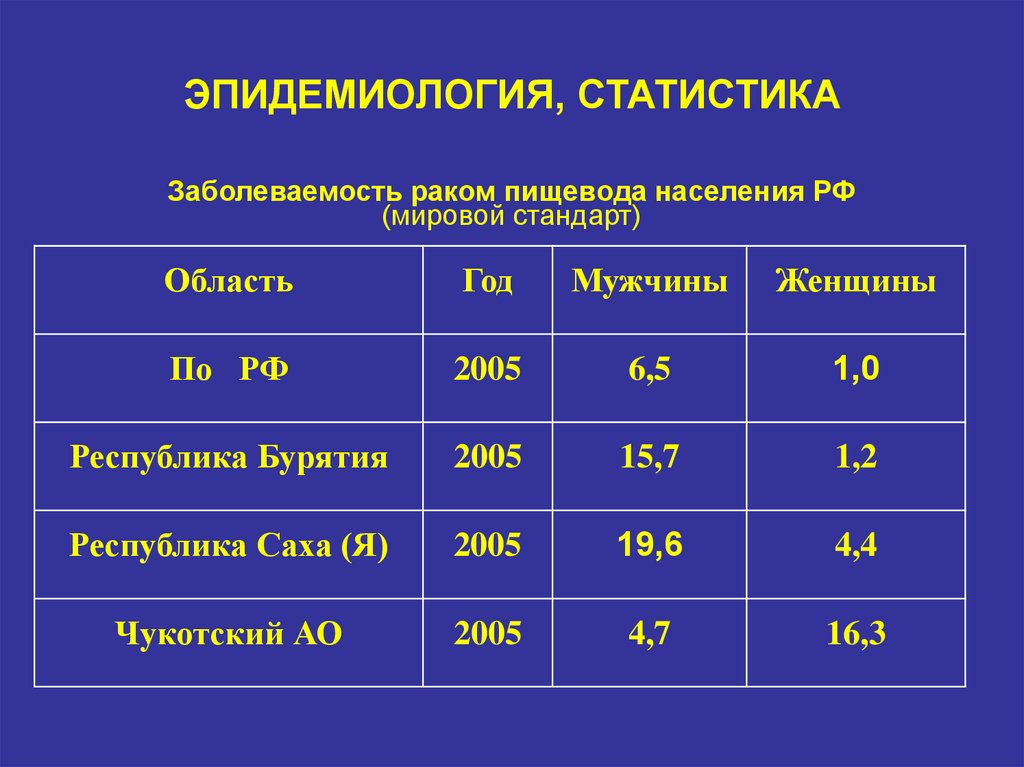
4. ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Заболеваемость раком пищевода населения РФ(мировой стандарт)
Область
Год
Мужчины
Женщины
По РФ
2005
6,5
1,0
Республика Бурятия
2005
15,7
1,2
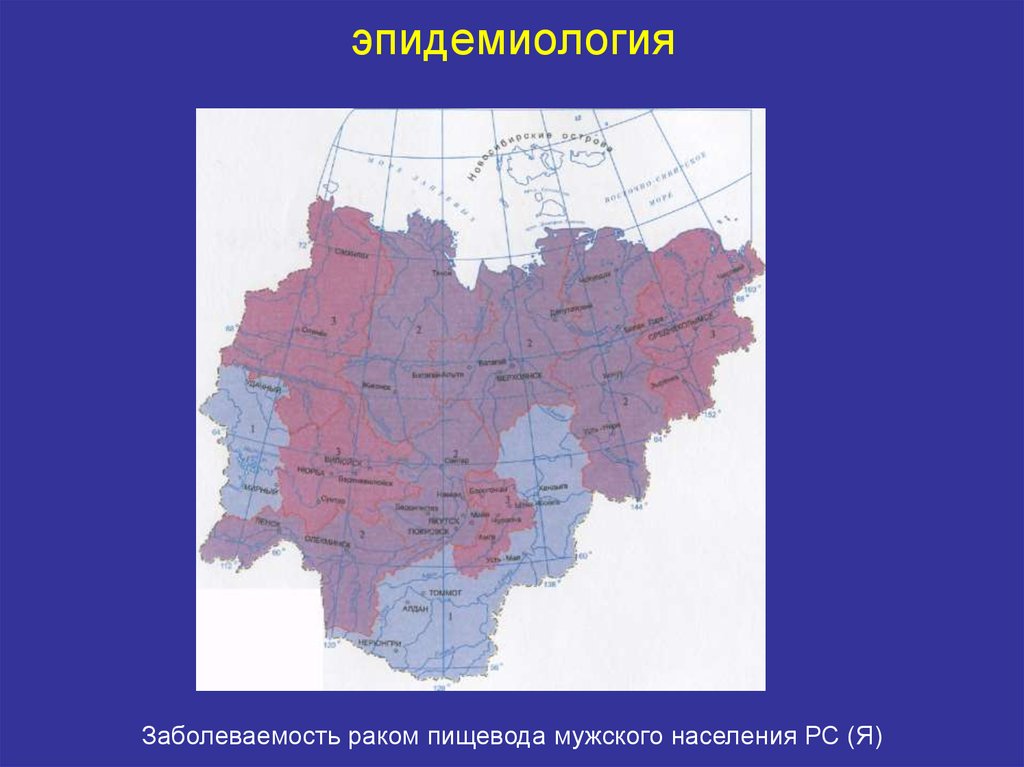
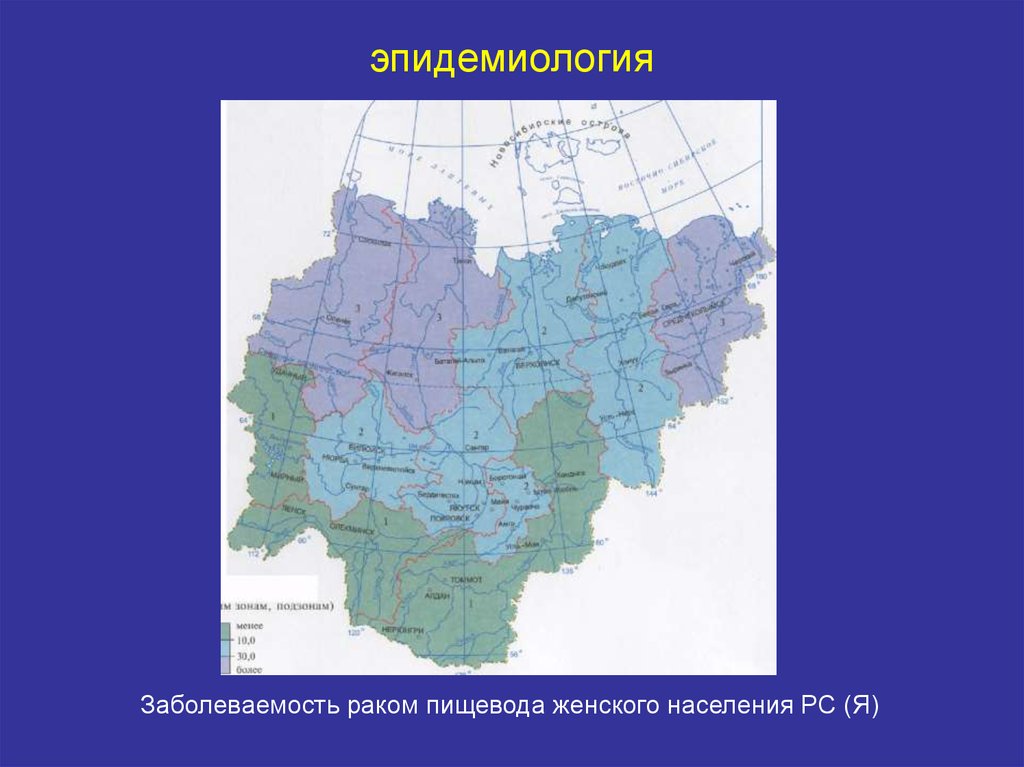
Республика Саха (Я)
2005
19,6
4,4
Чукотский АО
2005
4,7
16,3
5. ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Структура заболеваемости ЗН населения РС (Я) в 2005 г.М
Локализация
В%
Ж
Локализация
В%
Легкое(C33, 34)
22,70
Молочной железы (С50)
19,15
Желудок(C16)
13,32
Легкое(C33, 34)
8,84
Печень (C22)
7,27
Шейка матки (С53)
Гемобластозы (С81-96)
8,64
6,05
Почки (C64)
Ободочная кишка(C18)
6,35
5,15
НО кожи (C44, 46.0)
Печень (C22)
5,72
4,94
Пищевод (C15)
6,26
Гемобластозы (С81-96)
5,62
Ободочная кишка(C18)
4,44
Прямая кишка(C19-21)
4,89
Прямая кишка(C19-21)
4,74
Яичник (С56)
4,68
Тело матки (С54)
4,37
НО кожи (C44, 46.0)
3,64
Поджелудочная
железа(C25)
4,04
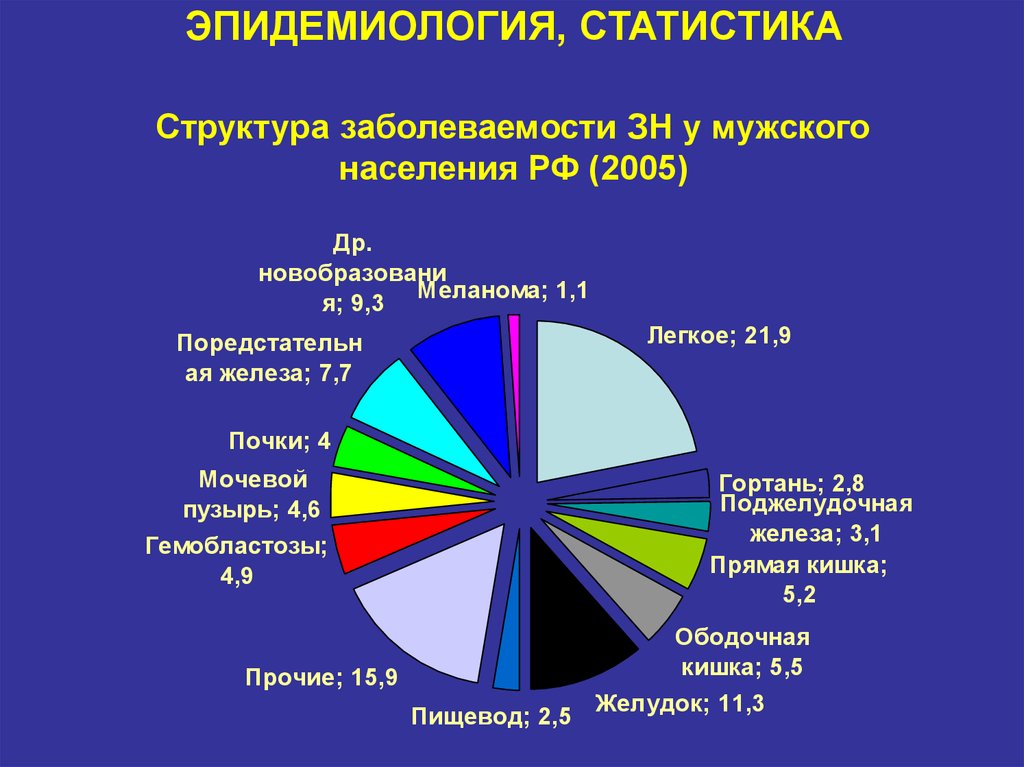
6. ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА Структура заболеваемости ЗН у мужского населения РФ (2005)
Др.новобразовани
Меланома; 1,1
я; 9,3
Легкое; 21,9
Поредстательн
ая железа; 7,7
Почки; 4
Мочевой
пузырь; 4,6
Гортань; 2,8
Поджелудочная
железа; 3,1
Прямая кишка;
5,2
Гемобластозы;
4,9
Ободочная
кишка; 5,5
Прочие; 15,9
Пищевод; 2,5
Желудок; 11,3
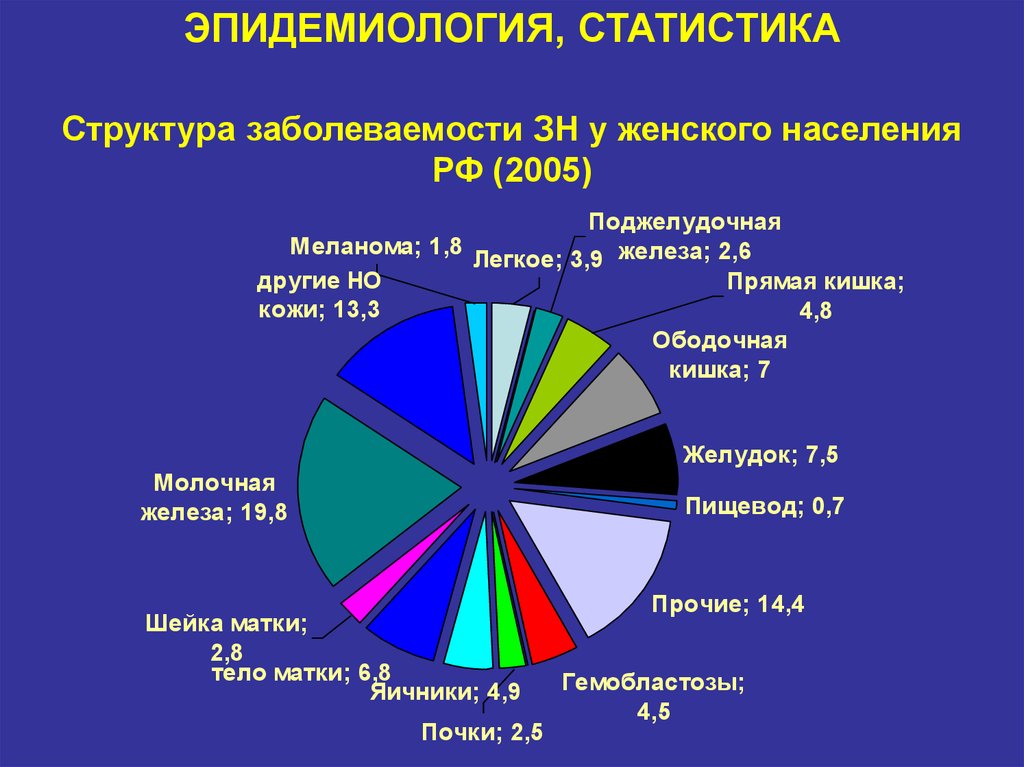
7. ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА Структура заболеваемости ЗН у женского населения РФ (2005)
ПоджелудочнаяМеланома; 1,8
Легкое; 3,9 железа; 2,6
другие НО
Прямая кишка;
кожи; 13,3
4,8
Ободочная
кишка; 7
Желудок; 7,5
Молочная
железа; 19,8
Пищевод; 0,7
Шейка матки;
2,8
тело матки; 6,8
Яичники; 4,9
Почки; 2,5
Прочие; 14,4
Гемобластозы;
4,5
8. Факторы риска:
♦ Курение. Существуют определенные указания на то, чторазвитию рака пищевода способствует курение (в 2-4 раза).
♦ Злоупотребление алкоголем. По Фельдману среди
больных раком пищевода были в 95% ежедневными
потребителями алкоголя (увеличивает риск в 12 раз).
♦ Географические факторы. Частота карцином в 400 раз
больше в некоторых районах Китая и Ирана, что, как
полагают, обусловлено включением в диету большого
количества маринованной пищи, нитрозаминов, плесневых
грибов и уменьшенным содержанием в рационе селена,
свежих фруктов и овощей. Одной из возможных причин
заболевания считают дефицит железа
♦ Дефицит витаминов, особенно А и С.
♦ Ожог щёлочью. В рубцово- измененном пищеводе рак
возникает чаще, чем в здоровом пищеводе. Рубцы
предрасполагают к малигнизации, даже через много лет
после воздействия.
9. Фоновые заболевания:
(1) Ахалазия. Развитие рака при наличии кардиоспазма объясняютпостоянным раздражением застаивающейся в пищеводе пищей.
Развивающиеся при кардиоспазме раки могут быть как плоскоклеточными, так и аденокарциномами. В половине случаев поражается
средняя треть пищевода. Риск развития карциномы - 10%.
(2) Дивертикул пищевода. При этом он образуется или на слизистой,
выстилающей дивертикул или из эпителия слизистой оболочки в
окружности входа в дивертикул. Позднее обращение больного хирургу
обусловлено много лет существующим диагнозом «дивертикул»
успокаивает больного и наблюдающих его врачей.
(3) Грыжа пищеводного отверстия самое частое заболевание
диафрагмы, выявляемое у 5-12,5%, всех обследованных часто
развивается у старых людей. Связывать рак с грыжей можно лишь в тех
случаях когда в анамнезе выявляется рефлюкс-эзофагит; которым
больные страдают не менее 8-10 лет.
(4) Лейкоплакия, которая представляет собой очаговые гиперпластические разрастания, выступающие над поверхностью слизистой
оболочки белесо-ватые мозолистые уплотнения в виде пятен
диаметром до 1 см. В глубоких слоях лейкоплакически измененного
эпителия обнаруживаются атипические клетки, множественные митозы
и иные признаки начинающегося злокачественного роста.
(5) Пищевод Бёрретта может явиться причиной аденокарциномы у 10%
пациентов..
10. ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
● Тип:♦ Наиболее часто встречающаяся форма плоскоклеточный рак.
♦ На втором месте по частоте находится
аденокарцинома, чаще всего развивающаяся у
пациентов с пищеводом Бёрретта.
♦ Редкие опухоли пищевода — мукоэпидермоидная
карцинома и аденокистозная карцинома.
● Форма роста опухоли:
♦ Экзофитная форма (узловая, ворсинчатая,
бородавчатая).
♦ Эндофитная (язвенная) форма.
♦ Склерозирующая (циркулярная форма).
11. ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
● По локализации - по Байбурову Ш.М. (1970)из 1090 больных имели рак:
♦ Шейного отдела - 4,1%.
♦ Верхне-грудного отдела - 9,5%.
♦ Средне-грудного отдела - 54,5%.
♦ Нижне-грудного отдела - 27,4%.
♦ Абдоминального отдела - 4,5%.
12. ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
♦♦
♦
♦
Макроскопические формы:
Узловой или экзофитный рак. (Мозговидный рак) встречается в 3035%. Оп. растет в просвет пищевода, внешне напоминая собой тутовую
ягоду или цветную капусту. В последующем оп. распадается,
кровоточит, размеры ее уменьшаются, что приводит к исчезновению
нараставшей до того дисфагии. Патогистологически плоскоклеточный или базально-клеточный рак.
Язвенный (эндофитный) тип рака наблюдается в 60-65% случаев.
Опухоль возникает в виде небольшого узелка, быстро изъязвляется. В
начале язва располагается по длиннику пищевода, имеет плотные
приподнятые, валикообразные, бугристые, изъеденные края, легко
кровоточащие. Изъязвившаяся оп. рано инфильтрирует слизистую
оболочку и подслизистый слой, распространяется почти на всю
окружность и толщину стенки пищевода. В связи с этим наблюдается
спаяние с окружающими органами, аортой, трахеей, бронхами,
легкими. Рано дает метастазы. Гистологически - плоскоклеточный
ороговевающий или неороговевающий рак.
Склерозирующий (инфильтрирующий, скирр) встречается в 5-10%
случаев. Оп. обычно распространяются по окружности пищевода,
вызывающая
его
сужение.
Образуется
супрастенотическое
расширение. Метастазы и прорастание в средостение отмечается
поздно. Гистологически - плоскоклеточный ороговевающий рак с
выраженным разрастанием стромы.
Железистый рак встречается относительно реже, поражает
дистальные отделы пищевода и возникает из желудочного эпителия.
13. Классификация МАИР
♦ Первичная опухоль - ТТ - нет проявления первичной опухоли.
Тis - преинвазивная, карцинома (рак in situ).
Т1 - опухоль протяжённостью по пищеводу до 3 см.
Т2 - опухоль протяжённостью от 3 до 5 см.
Т3 - опухоль протяжённостью от 5 до 8 см.
Т4 - опухоль протяжённостью более 8 см.
♦ Регионарные лимфатические узлы - N
N0 - признаков регионарного метастазирования нет.
N1 -единичные метастазы в регионарной зоне.
N2 - множественные удалимые метастазы в
регионарных зонах.
N3 - множественные неудалимые метастазы в
регионарных зонах.
14. Классификация
♦ Отдалённые метастазы – М.Мх – недостаточно данных за отдаленные метастазы.
М0 - нет признаков отдалённого метастазирования.
М1 - имеются отдалённые метастазы.
♦ Глубина инвазии – Р.
Р1 - рак, инфильтрирующий только слизистую оболочку.
Р2 - рак, инфильтрирующий подслизистую, но не проникающий
в мышечную.
Р3 - рак, инфильтрирующий мышечную оболочку, но не проникающий в околопищеводную клетчатку.
Р4 - рак, выходящий за пределы органа..
15. Клиническая классификация (отечественная)
I - чётко отграниченная небольшая опухоль, прорастающаятолько слизистую и подслизистую оболочки, не
суживающая просвет и мало затрудняющая прохождение
пищи; метастазы отсутствуют.
II - опухоль, прорастающая мышечную оболочку, но не
выходящая за пределы стенки пищевода; значительно
нарушает проходимость пищевода; единичные метастазы
в регионарных лимфатических узлах.
Ill - опухоль, циркулярно поражающая пищевод,
прорастающая всю его стенку, спаянная с соседними
органами; проходимость пищевода нарушена значительно
или полностью, множественные метастазы в регионариых
лимфатических узлах.
IV - опухоль прорастает все оболочки стенки пищевода,
выходит за пределы органа, пенетрирует в близлежащие
органы; имеются конгломераты неподвижных регионарных метастатических лимфатических узлов и
метастазы в отдалённые органы.
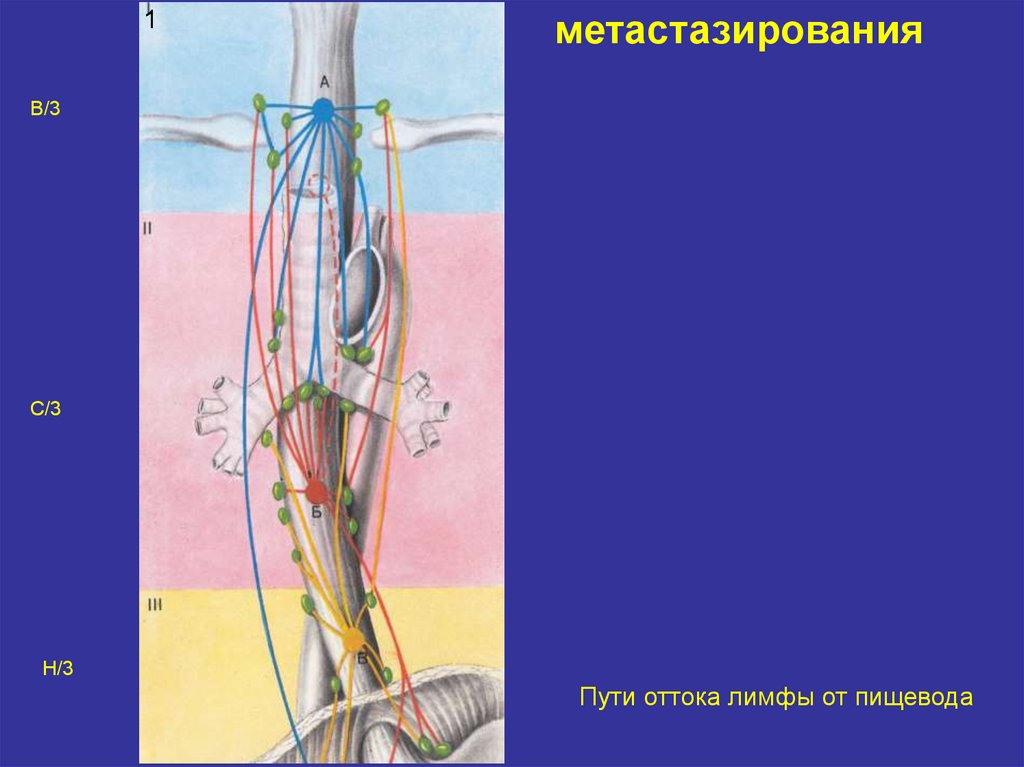
16. Метастазирования
♦Рак шейного отдела пищевода. Характерно
раннее метастазирование в средостение, клеточные
пространства шеи; надключичные области.
♦ Рак грудного отдела пищевода метастазирует по
ходу лимфатических пространств подслизистой
оболочки пищевода, в л/у средостения и околопищеводную клетчатку.
♦
Рак нижнего отдела пищевода метастазирует в
лимфатические узлы верхнего отдела малого
сальника.
♦
Для всех локализаций характерны вирховские
метастазы в левой надключичной области (при
запущенных формах).
♦
Отдалённые метастазы — в печень (20%),
лёгкие (10%), костную систему, головной мозг.
17. метастазирования
1метастазирования
В/3
С/3
Н/3
Пути оттока лимфы от пищевода
18. Клиническая картина
● Симптомы, характерные для поражения пищевода: II IV♦ Дисфагия (затруднённое глотание). Стойкая дисфагия при приёме
твёрдой пищи (I степень) возникает при сужении просвета пищевода
до 1,2 см и меньше. Дисфагия при приёме полужидкой пищи (II ст.)
жидкостей (III ст.), кашель, охриплость голоса и кахексия - симптомы
запущенной карциномы пищевода. Дисфагия, хотя она нередко
является первым проявлением болезни - поздний симптом. Возникает
тогда, когда опухоль достигает значительных размеров. Однако,
выраженная дисфагия может быть при небольших опухолях. Главную
роль здесь играет не поражение слизистой оболочки, а вовлечение
нервных окончаний и мышц.
♦ Гиперсаливация, как признак рака пищевода обусловлено главным
обрезом невозможностью заглатывания слюны.
♦ Боли при глотании. Боль означает распространение опухоли за
пределы стенки пищевода. Чаще боли локализуются за грудиной,
обычно тупые тянущие. Иногда отмечается чувство сдавления или
сжатия в области сердца. Возникает ощущение сдавления глотки.
Отмечается иррадиация вверх на шею, боли в спину, в область
лопатки, в плечо и в области эпигастрия. Боли возникают в момент
глотания, и через некоторое время после того как пищевод
освобождается от пищи исчезают. Реже они постоянные,
усиливающиеся при проглатывании пищи.
19. Клиническая картина
♦ Гнилостный запах изо рта указывает длительную задержку пищи врасширенном супрастенотическом отделе пищевода (отрыжка).
♦ Регургитация (срыгивания, «пищеводная рвота»).
♦ Симптом «осиплость голоса», возникает в результате сдавления
опухолью возвратного нерва или развития метастазов.
♦ Симптом «поперхивание» при глотании. Наблюдается при высоком
расположении опухоли, или при опухолях низкой локализации в
результате образования трахео- или бронхоэзофагеального свища.
♦ Кровотечение из пищевода – признак распада опухоли.
Симптомы, характерные для поражения органов грудной
полости: тупые боли в груди, одышка, тахикардия после еды,
изменение
тембра
голоса,
приступы
кашля,
набухание
надключичной ямки.
● Общие неспецифические симптомы: адинамия, утомляемость,
безразличие, похудание, беспричинный субфебрилитет.
20. Клиническая картина
♦ Б. В. Петровский больных РП подразделяет на 3 группы:• У больных первой группы рак развивается на фоне имевшегося
ранее доброкачественного заболевания пищевода. Возникновение
рака характеризуется нарастанием наблюдавшихся ранее симптомов,
появлением новых признаков, специфических для РП, ухудшением
общего состояния.
• У больных второй группы началом заболевания считается появление наряду с общими симптомами (быстрая утомляемость, анемия,
понижение аппетита) некоторых пищеводных признаков (повышенное
слюноотделение, приступы упорной икоты, невыраженная дисфагия).
• У третьей группы больных заболевание клинически протекает
скрыто. Это так называемая немая форма рака:
♦ Атипичные формы клиники РП
• Ларинготрахеальная;
• Сердечная;
• Гастритическая;
• Плавропульмональная;
• Невральгическая;
• Пищеводная.
21. Диагностика
Рентгенконтрастное исследование позволяет определить локализацию и
протяжённость оп. Ro- признаки: - нарушение структуры рельефа
слизистой оболочки пищевода; - обнаружение дефекта наполнения; наличие тени опухолевого узла; - отсутствие пристальтики стенки
пищевода. При запущенных стадиях - полная непроходимость пищевода.
● Эзофагоскопия - характер роста оп., её локализацию, протяжённость, выполняют
биопсию. Косвенные признаки - ригидность стенки пищевода, бледность,
ограниченное выбухание слизистой.
● Бронхоскопия - для оценки возможности прорастания опухоли в
трахеобронхиальное дерево.
● Компьютерная томография. Выполняют для оценки местного распространения опухоли по лимфатическим сосудам, а также для обнаружения
возможных отдалённых метастазов.
● Раньше применялись: Радиоизотопная диагностика. Радиоактивный
фосфор из рассчета 2 мкк на I кr - веса больного, разведенный в
физиологическом растворе, вводят внутривенно. Интенсивность излучения определяется с помощью внутриполостного бета - зонда (газоразрядный счетчик). В зоне опухоли отмечается интенсивное накопление Р32.
Электроэзофагография. Биопотенциалы регистрируются специальными аппаратами: ЮГС-3 или ЭГС-4. Париетография Пневмомедиастинум и контрастная масса, принятая через рот, дают возможность получить четкое изображение стенки пищевода, определить
наличие или отсутствие прорастания пищевода в окружающие ткани. С
помощью азигографии можно обнаружить прорастание опухоли в
кровеносные сосуды средостения.
22. Диагностика
АБ
В
Циркулярный (А) и блюдцеобразный рак с/3 пищевода. Кардиоэзофагальный (В) рак.
23. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
♦ Ахлалазия (кардиоспазм) - болеют лица молодого и среднего возраста.♦
♦
♦
♦
♦
♦
Анамнез длительный. Симптом дисфагия - усугубляется при нервнопсихическом перенапряжении. Твердая пища проходит лучше, чем
жидкая. Ro- -характерно наличие симптома «редиски» и выраженное
супрастенотическое расширение.
Рубцовые сужения пищевода. На анамнезе - стойкая, длительная
дисфагия с выраженным супрастенотическим расширением. Ro- контуры сужения распространяются на большом протяжении.
Язвы пищевода. Эндоскопическая картина – изязвление слизистой на
фоне эзофагита в области нижней трети пищевода.
Эзофагит, возникает как следствие травмы (царапина, ожог и.т.д.),
раздражения слизистой оболочки желудочным соком при наличии
желудочно – пищеводного рефлюкса. При остром - слизистая
гипермирована, отечна, эрозирована и легко кроветочит. При
хронических - слизистая оболочка – бледная, эрозиями.
Варикозное расширение вен - возникает как следствие цирроза печени
или нарушения кровообращения в системе воротной вены.
Склерозирующий медиастинит может возникнуть после воспалительных заболеваний легких, лимфаденита средостения. Ro- - Контуры
суженного участка ровные, реже волнистые, рельеф слизистой
сохранен наблюдается значительное супрастенотическое расширение.
С дивертикулом пищевода, аномалиями крупных сосудов и др.
24. Хирургическое лечение
• Хирургическое вмешательство, как основнойметод лечения при раке пищевода
проводиться у 27,3% больных.
• Послеоперационная летальность у разных
авторов колеблется от 7,3% до 40,0%, а
частота 5-летней выживаемости от 5,3% до
20%.
• Частота операбельности при раке пищевода
11,8%, радикальная резектабельность – 3,8%
(Н.Н.Блохин, 1979)
25. Хирургическое лечение
♦ Операционные доступы(а) Правосторонняя торакотомия - При раке среднегрудного и
верхнегрудного отделов пищевода применяются:
- внеплевральный доступ (И.И.Насилов, 1888),
- чрезплевральные доступ (В.Д.Добромыслов, 1900; Тоrеk, 1913)
(б) Лапаротомия, диафрагмакруротомия, шейная медиастинотомия
слева (К.П.Сапожков, 1946; А.Г.Савиных, 1947).
Операция представляет собою резекцию или полное удаление
пищевода с реконструктивной операцией. Для восстановления
непрерывности ЖКТ и пластики пищевода используется петли
толстой или тонкой кишки, большая кривизна желудка.
♦ Пути проведения трансплантата:
а) подкожно, предгрудинно;
б) загрудинно в переднем средостении;
в) заднее средостение;
г) внутриплеврально.
● Радио- и химиотерапия существуют как дополнение к
оперативному лечению.
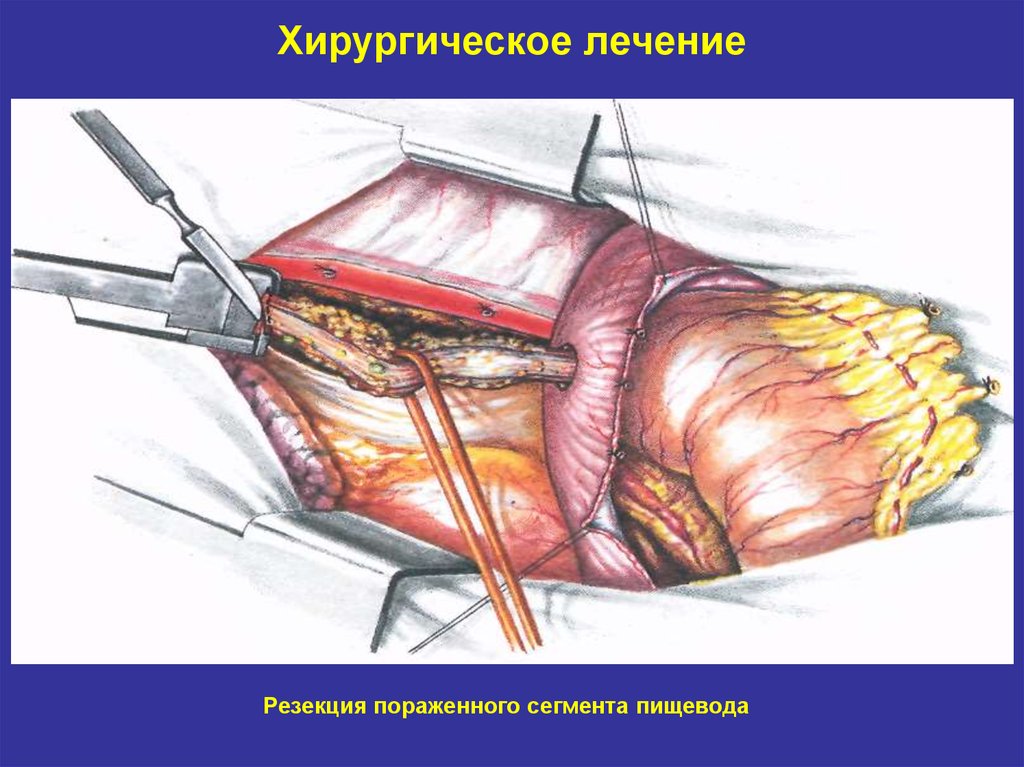
26. Хирургическое лечение
Резекция пораженного сегмента пищевода27. Хирургическое лечение
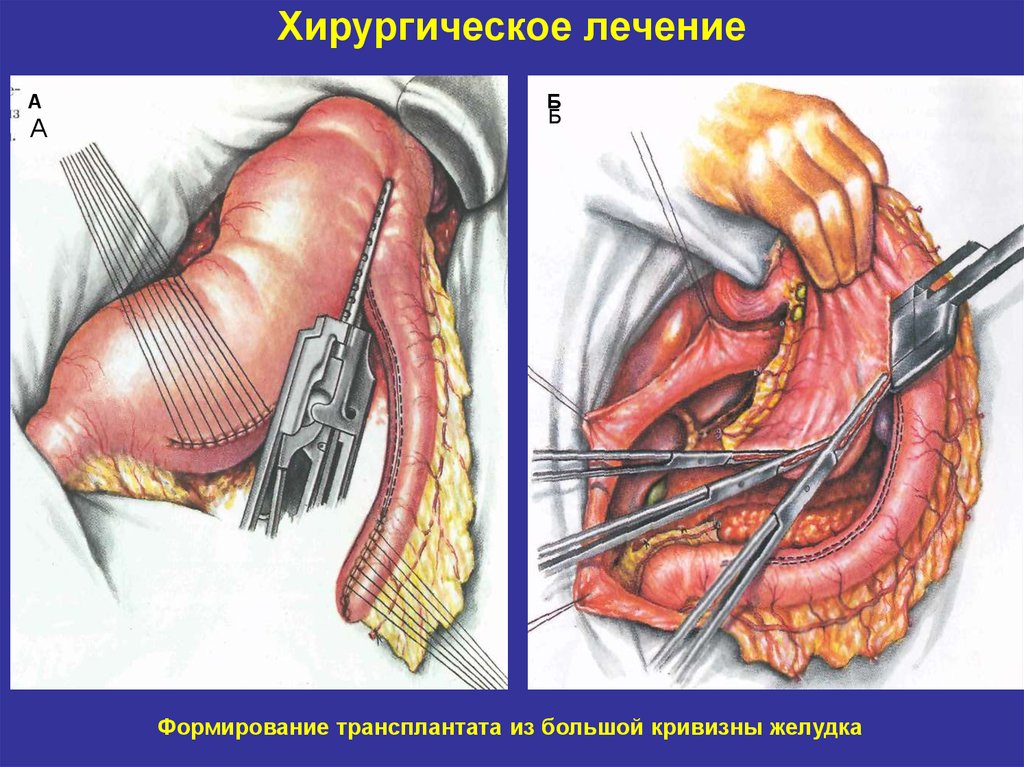
АА
Б
Б
Формирование трансплантата из большой кривизны желудка
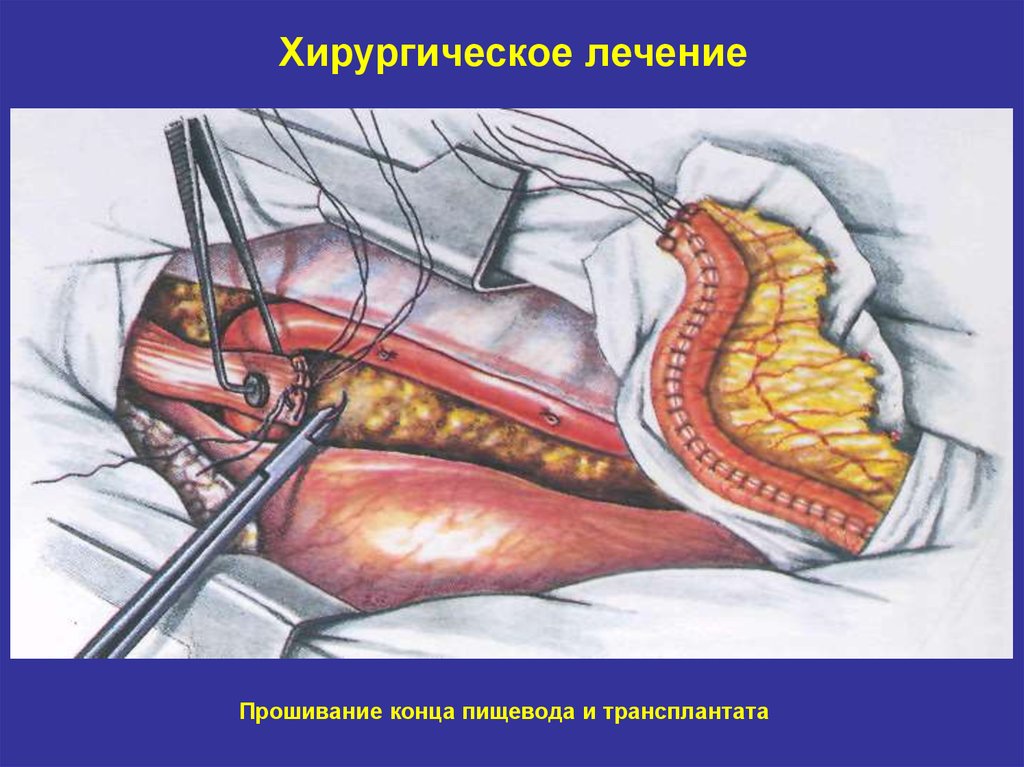
28. Хирургическое лечение
Прошивание конца пищевода и трансплантата29. Хирургическое лечение
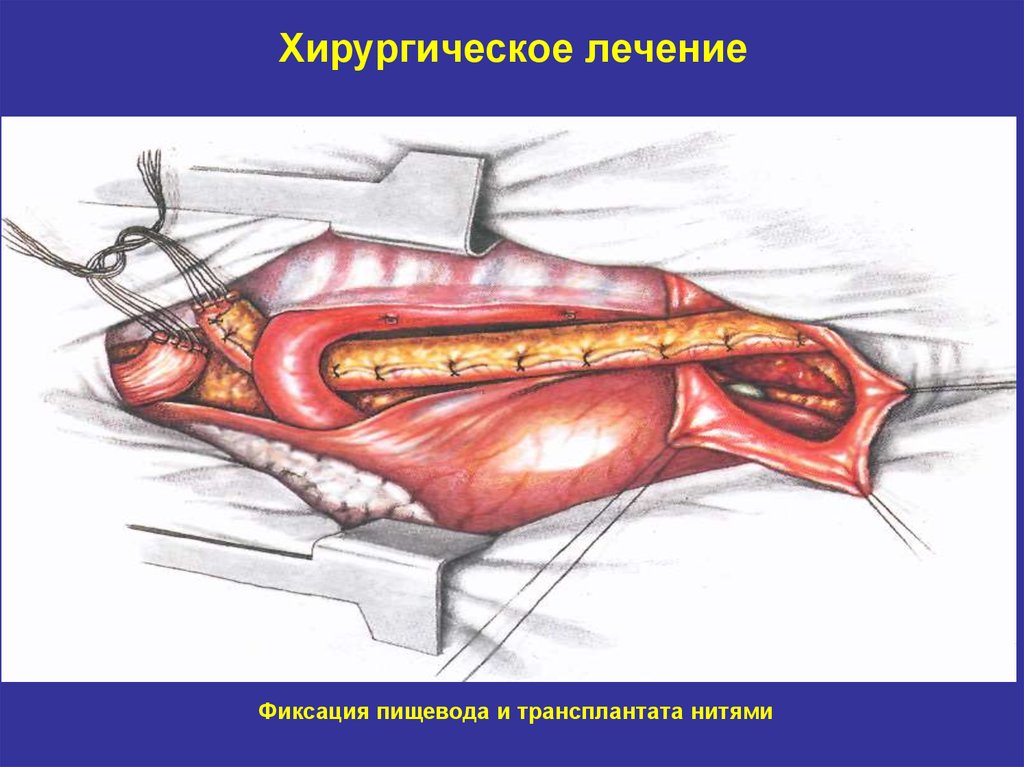
Фиксация пищевода и трансплантата нитями30. Хирургическое лечение
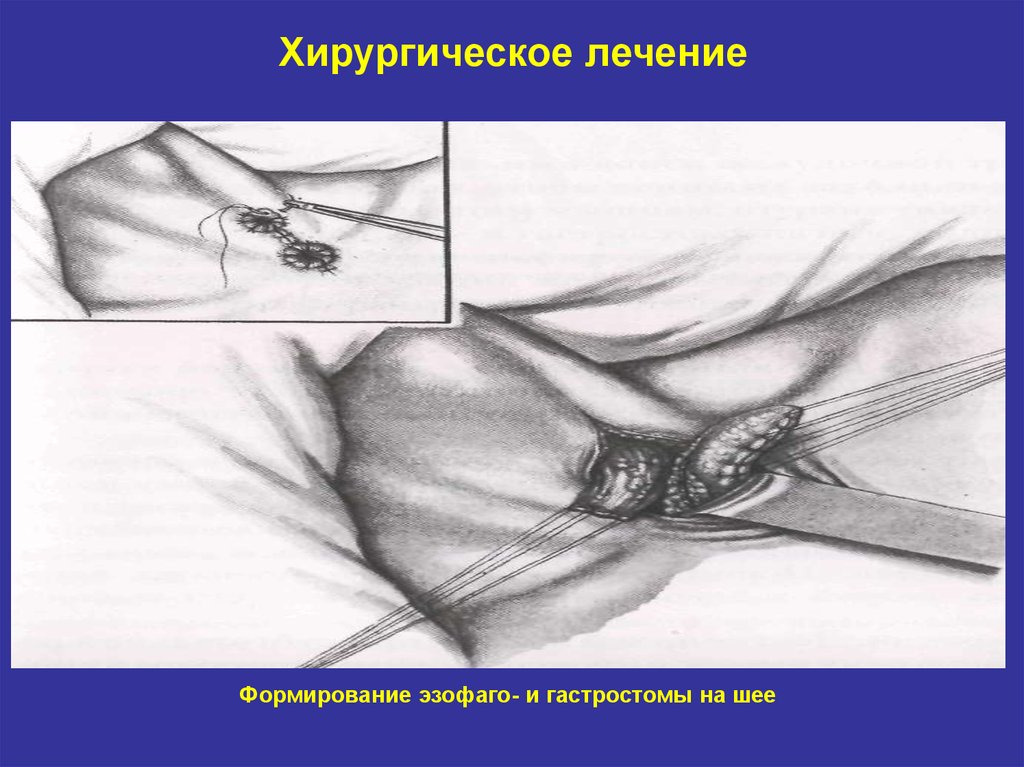
Формирование эзофаго- и гастростомы на шее31. Результаты
● Результаты. По данным В.В.Двойрина с соавт. (1992,1993), абсолютное число заболевших раком пищевода в
России достигает 9,3 тыс., а умерших – 9,0 тыс. в год.
Между тем, удельный вес лиц, получивших
специализированную помощь из числа больных с
впервые в жизни установленным диагнозом рака
пищевода составляет около 35,0%. Из них в 26,8%
случаев проводится оперативное лечение, в 46,4% –
только лучевое, в 4,9% – лекарственное. Среди лиц,
которым проведено радикальное хирургическое
вмешательство, высоки показатели послеоперационных
осложнений, которые достигают 53,2%, причем
летальность колеблется от 7,3 до 40,0%.
● Прогноз. 5 – летняя выживаемость после хирургического
лечения составляет около 8-10%.





















 Медицина
Медицина








