Похожие презентации:
Инфекции наружных кожных покровов. Столбняк. Бешенство. Рожа
1. СРС на тему «Инфекции наружных кожных покровов. Столбняк. Бешенство.Рожа. »
Казахский Национальный Медицинский Университет имени Асфендиярова С.Д.СРС
на тему
«Инфекции наружных кожных покровов. Столбняк.
Бешенство.Рожа. »
Факультет: Общая медицина
Группа: 57-2
Студент: Есетова Г.А.
Преподаватель:
Алматы-2015
2. План:
ВведениеСтолбняк
2.2 Этиология стобняка
2.3 Патогенез
2.4 Клиника
2.5 Диагностика и лечение
3.
Бешенство
3.1 Этиология бешенства
3.2 Патогенез
3.3 Клиника
3.4 Диагностика и лечение
4.
Рожа
4.1 Этиология стобняка
4.2 Патогенез
4.3 Клиника
4.4 Диагностика и лечение
5.
Литература
1.
2.
План:
3. Введение
Инфекции наружных покровов инфекционные
болезни,
заражение возбудителями которых проис
ходит
преимущественно
посредством
контактного
механизма
передачи
инфекции;
включают
столбняк,
бешенство,
сап,
трахому,
листериоз,рожу и др.
4. Определение,этиология,эпидемиология столбняка
• Столбняк(тетанус,
tetanus,
генерализованный,
острый,
распространенный столбняк) - острое инфекционное заболевание,
обусловленное воздействием на организм экзотоксина столбнячной
палочки с преимущественным поражением нервной системы,
характеризующееся тоническими и судорожными сокращениями
поперечно-полосатых мышц.
• Этиология. Возбудитель - Clostridium tetani - относится к
спорообразующим бактериям. Во внешней среде существует в виде
спор, чрезвычайно устойчивых к физико-химическим факторам,
антисептическим и дезинфицирующим средствам. При благоприятных
анаэробных условиях споры прорастают в вегетативные формы,
продуцирующие экзотоксин (тетаноспазмин) и гемолизин.
• Эпидемиология. более высокая заболеваемость наблюдается в условиях
жаркого влажного климата, что связано с замедленным заживлением ран
и повышенной обсемененностью почвы возбудителем.
5.
6. Патогенез столбняка
Проникшие в организм споры столбняка трансформируются в
вегетативные формы, которые размножаются и выделяют экзотоксин.
За пределы раневой поверхности и регионарных лимфоузлов
возбудитель столбняка не распространяется. Развитие ведущих
симптомов заболевания вызвано действием тетаноспазмина, который
с током крови достигает спинного и продолговатого мозга, поражая при
этом двигательные центры. У больного возникают тоническое
напряжение скелетных мышц, частые тетанические судороги. Поражая
продолговатый мозг, тетаноспазмин влияет на деятельность
дыхательного центра, может воздействовать на проводящую систему
сердца. Смерть, обычно, наступает по причине паралича дыхания, от
возникающей во время тонических судорог асфиксии, или паралича
сердца. В результате перенесенной болезни иммунитет не
формируется.
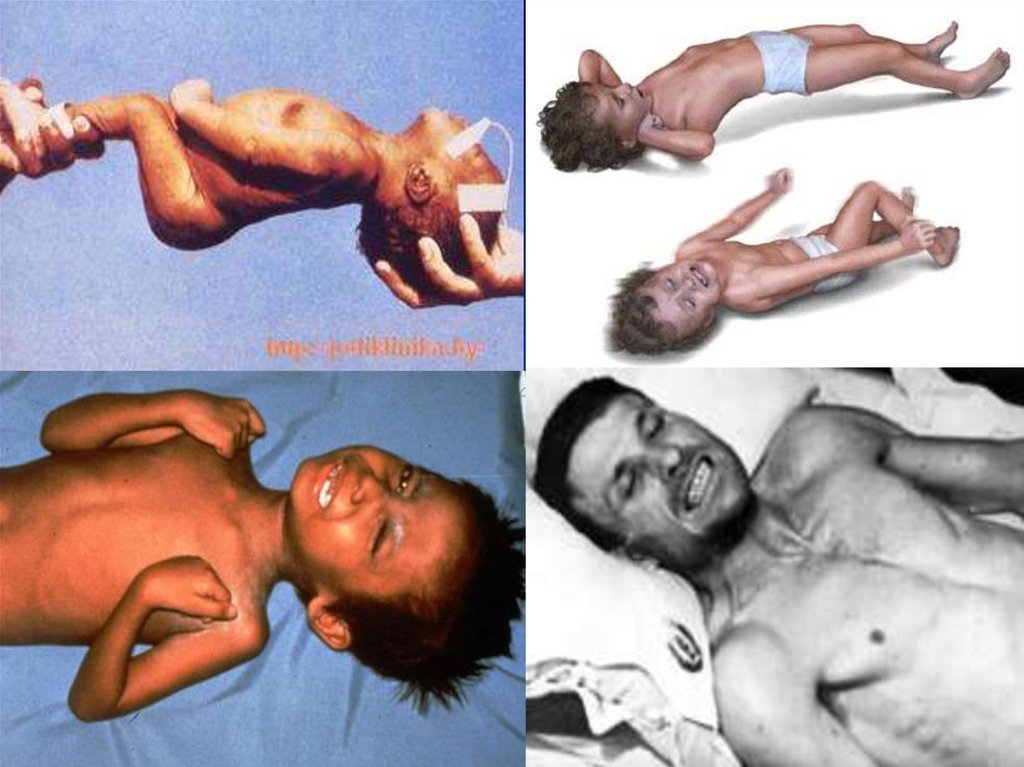
7. Клиника столбняка
Инкубационный период болезни в среднем составляет неделю. Тяжесть течения
зависит со сроками инкубационного периода (чем он короче, тем тяжелее болезнь).
Наиболее частой и наиболее опасной формой столбняка является генерализованная
форма (80% всех случаев). Кардинальным симптомом болезни является тризм
(судорожное напряжение жевательных мышц). После чего появляется напряжение
мышц лица в виде искаженной улыбки. Постепенно тонические напряжения мышц
распространяется на мышцы глотки, шеи, спины, груди, живота, конечностей (за
исключением кистей рук и стоп). Тонические судороги сопровождаются сильными
болями. При возникновении судорог дыхательных мышц и диафрагмы появляются
признаки удушья, спазм гортани, во время которого может наступить смерть от
асфиксии. На фоне тонического напряжения мышц наблюдаются приступы
тетанических судорог как реакция на незначительные внешние раздражители.
Больные находятся в сознании, температура тела несколько повышена,
мочеиспускание и дефекация затруднены. Длительность судорожных приступов и их
частота определяют тяжесть течения болезни. В случае благоприятного исхода
интенсивность судорог постепенно ослабевает. Выздоровление наступает через 15-60
дней.
8.
9. Диагностика и лечение столбняка
Для подтверждения диагноза используют бактериологические и серологические методы.
Большое значение имеют данные эпидемиологического анамнеза, результаты клинического
обследования. Столбняк следует дифференцировать от отравления стрихнином (расширение
зрачков, отсутствие тризма), бешенства (отсутствует тризм, тоническое напряжение мышц),
околоминдаликового абсцесса, истерии,спазмофилии, стволового энцефалита.
Лечение следует начинать немедленно введением литической смеси - 2 мл 2,5% раствора
аминазина, 1 мл 2% раствора димедрола, 1 мл 0,05% раствора скополамина. Особое значение
следует уделить хирургической обработке раны, обеспечив отток патологического содержимого.
Больной в срочном порядке госпитализируется в специализированный центр реанимации и
интенсивной терапии с целью нейтрализации тетанотоксина, купирования судорожного
синдрома,
обеспечения жизненно
важных функций (дыхания,
кровообращения),
предупреждения и лечения осложнений, создания активного иммунитета.
С целью нейтрализации тетанотоксина применяют гомологичный противостолбнячный
иммуноглобулин в однократной дозе 3000..5000 МЕ внутримышечно, при этом часть дозы
вводится в виде обкалывания вокруг раны (если таковая существует). С целью создания
активного противостолбнячного иммунитета используется столбнячный анатоксин или его
ассоциация с дифтерийным анатоксином.
Для борьбы с судорогами больной помещается в отдельное затемненное помещение,
защищенное от посторонних шумов, и снабженное аппаратурой для искусственной вентиляции
легких.
Этиотропную и противосудорожную терапию сочетают с инфузионной дезинтоксикацией,
проводят коррекцию водно-электролитного баланса, назначают антибактериальные препараты.
Чрезвычайно важную роль играют тщательный уход и рациональное питание.
10. Определение,этиология,эпидемиология бешенства
Бешенство - острая вирусная болезнь теплокровных животных и человека,
поражающая ЦНС развитием энцефалита, который является смертельным для
человека.
Этиология. Возбудителем бешенства является нейротропный вирус семейства
Rabdoviridae рода Lyssavirus. Размеры вируса 80..180 нм, пулевидной формы,
нуклеокапсид вируса представлен однонитчатой РНК.
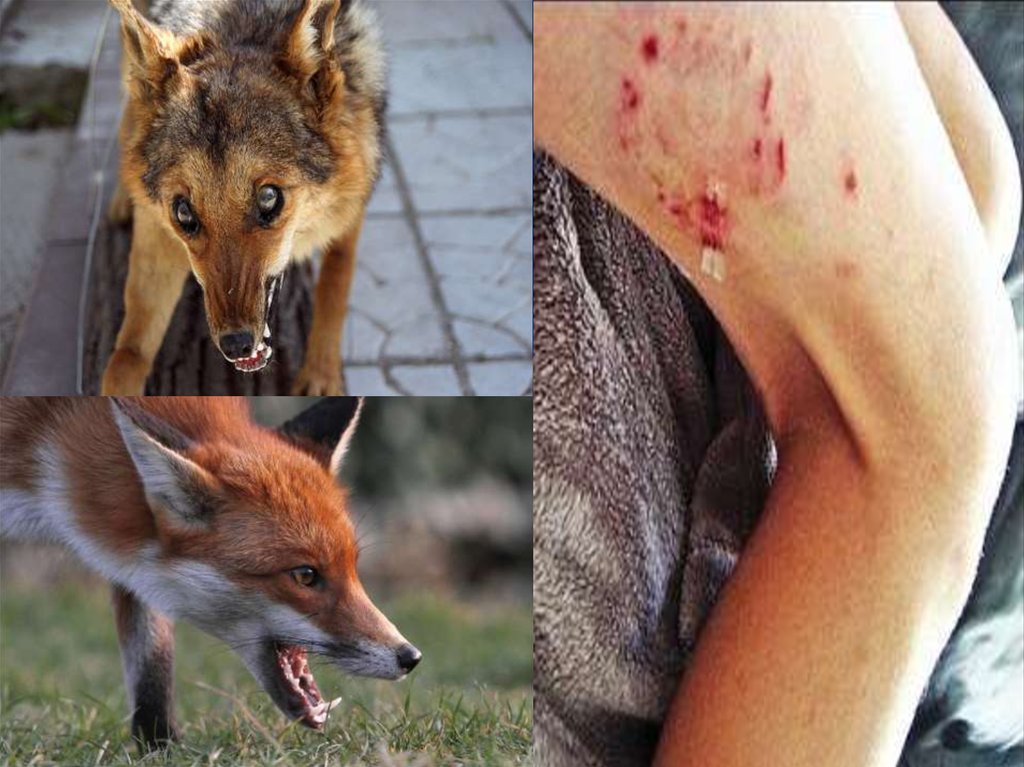
Эпидемиология. Бешенство является зоонозной инфекцией. Основные
источники инфекции - плотоядные животные (в первую очередь лисицы):
енотовидные собаки, волки, скунсы, шакалы, летучие мыши, мангусты,
домашние животные. Заражение животных и человека происходит при прокусе
больным животным кожных покровов, реже - при ослюнении слизистых
оболочек. От человека вирус, как правило, не передается.
Восприимчивость к вирусу всеобщая. Наибольшему риску подвержены дети в
сельской местности, особенно в летне-осенний период, когда происходит
наиболее интенсивный контакт людей с дикими животными и бродячими
собаками.
11.
12. Патогенез бешенства
Через поврежденные кожные покровы или слизистые
оболочки вирус внедряется в ЦНС, где фиксируется и
реплицируется
в
нейронах
продолговатого
мозга,
гиппокампа, узлах основания мозга, поясничной части
спинного мозга. Инфицирование вирусом бешенства
приводит к повышению рефлекторной возбудимости ЦНС с
последующим развитием параличей: судороги дыхательных и
глотательных мышц, расстройства сердечнососудистой и
дыхательной деятельности.
• Из ЦНС вирус распространяется в другие органы:
надпочечники, слюнные железы, легкие, почки, печень, кожу,
сердце, мышцы, - в которых развиваются воспалительные
процессы, дистрофические изменения, кровоизлияния.
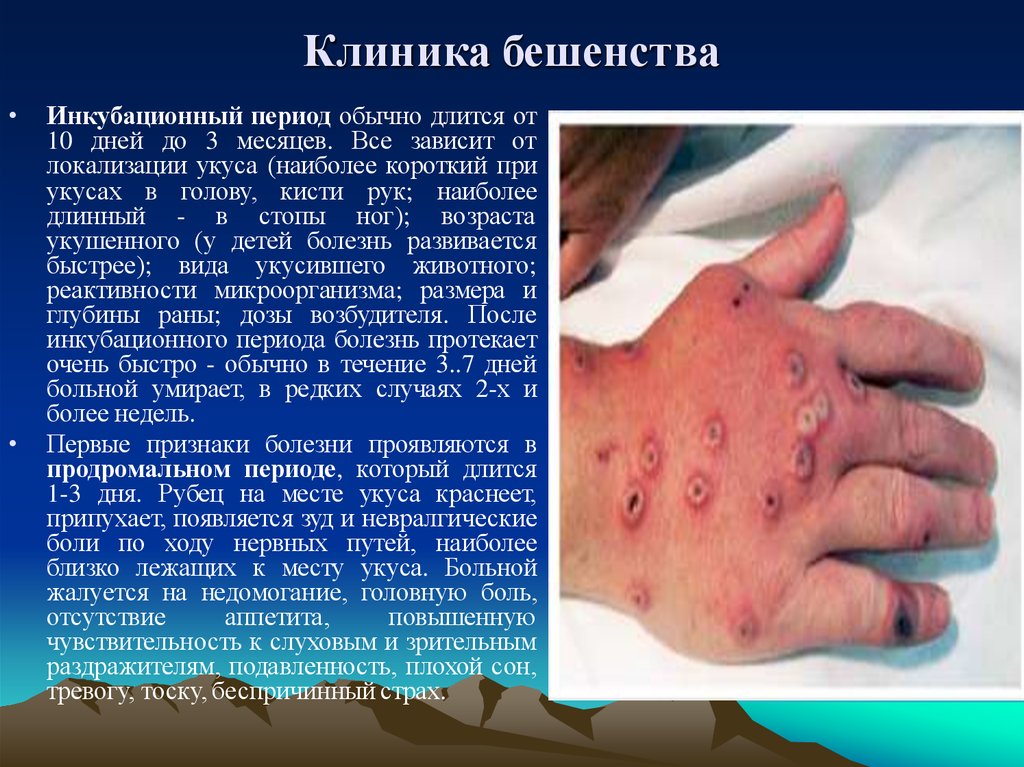
13. Клиника бешенства
Инкубационный период обычно длится от
10 дней до 3 месяцев. Все зависит от
локализации укуса (наиболее короткий при
укусах в голову, кисти рук; наиболее
длинный - в стопы ног); возраста
укушенного (у детей болезнь развивается
быстрее); вида укусившего животного;
реактивности микроорганизма; размера и
глубины раны; дозы возбудителя. После
инкубационного периода болезнь протекает
очень быстро - обычно в течение 3..7 дней
больной умирает, в редких случаях 2-х и
более недель.
Первые признаки болезни проявляются в
продромальном периоде, который длится
1-3 дня. Рубец на месте укуса краснеет,
припухает, появляется зуд и невралгические
боли по ходу нервных путей, наиболее
близко лежащих к месту укуса. Больной
жалуется на недомогание, головную боль,
отсутствие
аппетита,
повышенную
чувствительность к слуховым и зрительным
раздражителям, подавленность, плохой сон,
тревогу, тоску, беспричинный страх.
14. Клиника бешенства
Далее наступает период разгара болезни, который длится 2-3 дня (до 6 дней).
В это время апатия и депрессия сменяются беспокойством, учащенным
дыханием и пульсом. Возникают и прогрессируют расстройства дыхания и
глотания. Больной начинает панически бояться воды, у него появляются
чувство ужаса и болезненные спазмы мышц глотки и гортани даже при
упоминании воды. Приступы пароксизма могут быть спровоцированы
движением воздуха (аэрофобия); ярким светом (фотофобия); резким звуком
(акустофобия). Во время приступа дыхание больного становится шумным,
прерывистым, возникает ощущение сдавленности в груди, нехватки воздуха.
Сильные судороги искажают лицо больного, которое выражает ужас, зрачки
расширены, взгляд направлен в одну точку, шея вытягивается. Приступ длится
несколько секунд, после чего спазм проходит. В этот период больные
становятся агрессивными. Такие приступы сопровождаются помрачнением
сознания, галлюцинациями устрашающего характера. После окончания
приступа больной приходит в себя.
Через 1-2 дня появляется усиленное слюноотделение, когда больной не может
сглатывать слюну. Температура возрастает, кожа покрыта липким холодным
потом, усиливается тахикардия, дыхательные и сердечнососудистые
расстройства. Многие больные в период разгара болезни погибают от
остановки сердца или дыхания. Если этого не происходит, то болезнь переходит
в паралитическую стадию за 1-3 дня до смерти.
15. Диагностика и лечение бешенства
Важное значение в диагностике играет анамнез - наличие укуса животного, которое
погибло или исчезло. Осматривая больного, обращают внимание на состояние
рубцов от укуса, зрачки, потливость, слюноотделение, ритм дыхания, наличие
психических нарушений.
Бешенство необходимо дифференцировать от столбняка, белой горячки, отравления
атропином, стрихнином, истерии. Бульбарные формы бешенства дифференцируют
от ботулизма, полиомиелита, летаргического энцефалита. Паралитические формы
бешенства дифференцируют от полиомиелита и инфекционного полиневрита.
Прижизненная диагностика бешенства включает: исследование отпечатков
роговицы, биоптатов кожи, мозга, выделение вируса из слюны, слезной и
спинномозговой жидкости путем интрацеребрального заражения новорожденных
мышей.
Лечения бешенства не существует. Больному проводится симптоматическая
терапия - отдельная палата, отсутствие раздражителей, снотворные и
противосудорожные болеутоляющие препараты.
16. Определение,этиология,эпидемиология рожи
• Рожа – острое антропонозное инфекционное заболевание,вызываемое
гемолитическими
стрептококками,
характеризующееся
лихорадкой,
интоксикацией,
наличием местного очага серозно-геморрагического
поражения кожи со склонностью к рецидивирующему
течению.
• Этиология: b-гемолитический стрептококк группы А.
• Эпидемиология: при экзогенном варианте заражения
источник
–
больные
любым
стрептококковым
заболеванием
(ангина,
фарингит,
скарлатина,
стрептодермия и др.) или здоровые носители
стрептококка, пути передачи – воздушно-капельный,
контактный; при аутоинфекции возбудитель попадает в
очаг поражения из эндогенных очагов стрептококковой
инфекции.
17. Патогенез рожи
• проникновение МБ в очаг поражения контактным путем (черезмикротравмы кожи) или гематогенно-лимфогенно (при аутоинфекции)
--> активация медиаторов аллергической воспалительной реакции
(при наличии сенсибилизация определенных участков кожи к АГ
стрептококка) --> развитие серозного или серозно-геморрагического
воспаления с гиперемией, отеком и инфильтрацией пораженных
участков кожи и подкожной клетчатки --> вовлечение в процесс
сосудов микроциркуляторного русла, лимфатических капилляров,
повреждение сосудистых стенок --> элиминация стрептококка
благодаря активизации фагоцитоза и гуморальной иммунной системы
с сохранением сенсибилизации кожи --> повторное попадание
стрептококка --> склерозирование и запустевание повторно
повреждающихся сосудов, хронический лимфостаз вплоть до
слоновости; помимо местных, характерны и общие проявления
заболевания, обусловленные ферментами МБ.
18. Клиника рожи
• Клиника рожи:• - инкубационный период от нескольких часов до 5 сут
• - острое начало заболевания с доминированием симптомов общей
интоксикации (лихорадка до 39-40 °С ремиттирующего типа, озноб,
общая слабость, головная боль, боли в пояснице, мышцах и суставах,
нередко тошнота и рвота, у некоторых – судороги, явления
менингизма), особенно выраженной в первые дни болезни
• - через 12-24 ч с момента заболевания возникают Местные
проявления: боль, гиперемия и отек пораженного участка кожи;
местный процесс чаще располагается на нижних конечностях, реже –
на лице и верхних конечностях.
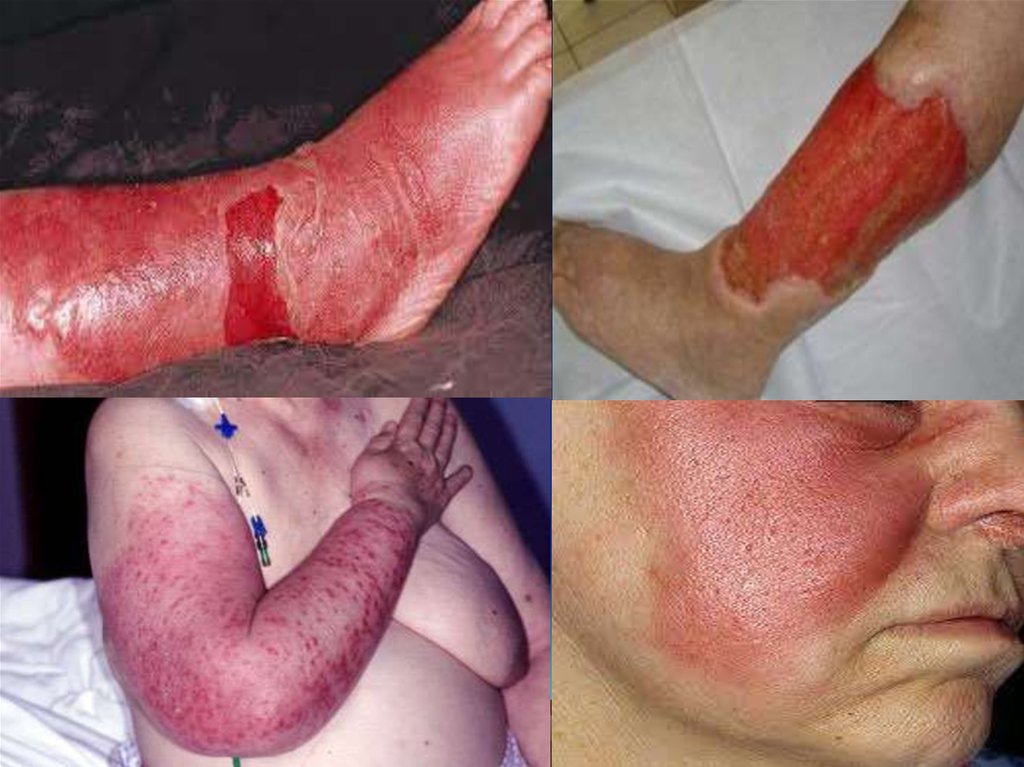
19. Клинические формы рожи
• А) эритематозная – пораженный участок кожи характеризуетсявозвышающейся над кожей эритемой равномерно яркой окраски, с
четкими
границами,
тенденцией
к
периферическому
распространению, краями неправильной формы (в виде зазубрин,
«языков пламени»), отеком и болезненностью; в последующем на
месте эритемы может появиться шелушение кожи
• Б) Эритематозно-буллезная - начинается как эритематозная, однако
спустя 1-3 сут с момента заболевания на месте эритемы происходит
отслойка эпидермиса и образуются различных размеров пузыри,
заполненные серозным содержимым; в дальнейшем пузыри лопаются,
а на их месте образуются коричневого цвета корки, после отторжения
которых видна молодая нежная кожа; в отдельных случаях на месте
пузырей появляются эрозии, способные трансформироваться в
трофические язвы.
• в) Эритематозно-геморрагическая - протекает с теми же
симптомами, что и эритематозная, однако на фоне эритемы
появляются кровоизлияния в пораженные участки кожи.
• Г) буллезно-геморрагическая - имеет практически те же проявления,
что и эритематозно-буллезная форма заболевания, но образующиеся
на месте эритемы пузыри заполнены не серозным, а геморрагическим
экссудатом
20.
21. Диагностика и лечение рожи
Диагностика рожи:
1) клинико-анамнестические данные (острое начало болезни, характерный вид
очага поражения, наличие заболеваний рожей в анамнезе, выявление
предрасполагающих факторов)
2) изменения в ОАК: лейкоцитоз, нейтрофилез с палочкоядерным сдвигом,
повышением СОЭ
Лечение рожи:
1. Госпитализации подлежат больные с тяжелым течением болезни,
многократно рецидивирующей рожей, при наличии тяжелого преморбидного
фона (диабет, ожирение, ХСН), остальные лечатся амбулаторно
2. Постельный режим в первые 5 дней, а при поражении нижних конечностей
в течение всего периода заболевания.
3. Этиотропная терапия – ЛС выбора: феноксиметилпенициллин внутрь по 0,5
г 4 раза/сут 10-14 дней, бензатинпенициллин 2,4 млн ЕД в/м однократно,
альтернативные ЛС - при аллергии к бета-лактамам: внутрь азитромицин 250
мг 1 раз/сут 10-14 дней, кларитромицин по 250 мг 2 раза/сут 10-14 дней,
клиндамицин по 300 мг 3 раза/сут 10-14 дней. По окончании курса лечения с
целью профилактики рецидивов вводится 1,5 млн. ЕД бициллина-5 или 1,2
млн. ЕД бициллина-3 в/м
4. Витаминотерапия: поливитамины по 2 драже 3 раза/сут внутрь
5. После нормализации температуры – ФТЛ (субэритемные дозы УФО на
пораженный очаг, УВЧ на область инфильтрата и регионарных л. у.)
22. СРС на тему «Пищевые токсикоинфекции.Ботулизм »
Казахский Национальный Медицинский Университет имени Асфендиярова С.Д.СРС
на тему
«Пищевые токсикоинфекции.Ботулизм »
Факультет: Общая медицина
Группа: 57-2
Студент: Есетова Г.А.
Преподаватель:
Алматы-2015
23. План:
1.2.
3.
4.
5.
6.
7.
8.
3.
Введение
Определение
Этиология
Эпидемиология
Патогенез
Клиника
Диагностика
Лечение
Литература
24. Определение
• Ботулизм(Botulismus)тяжелое
токсикоинфекционное заболевание. Характеризуется
поражением нервной системы (продолговатого и
спинного мозга), протекающее с преобладанием
офтальмоплегического и бульбарного синдромов.
• Возбудитель ботулизма (Bacillus botulinum) был
выделен Э. Ван-Эрменгемом в 1896 году из
остатков ветчины и из кишечника погибшего
больного.
25. Этиология
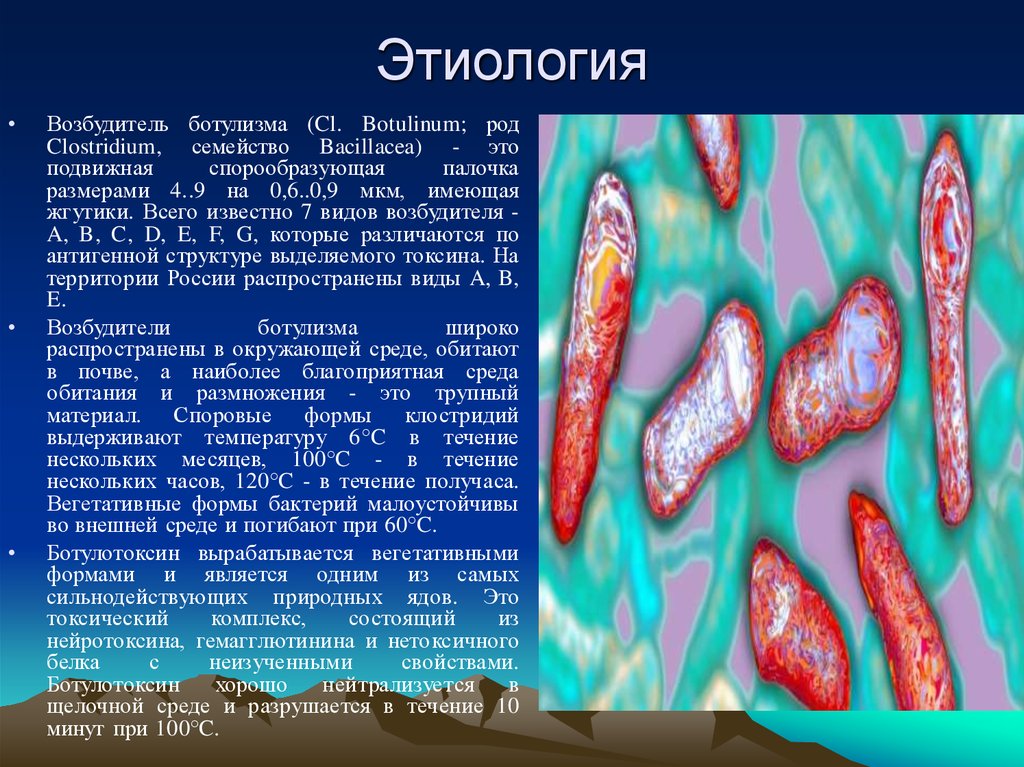
Возбудитель ботулизма (Cl. Botulinum; род
Clostridium, семейство Bacillacea) - это
подвижная
спорообразующая
палочка
размерами 4..9 на 0,6..0,9 мкм, имеющая
жгутики. Всего известно 7 видов возбудителя A, B, C, D, E, F, G, которые различаются по
антигенной структуре выделяемого токсина. На
территории России распространены виды A, B,
E.
Возбудители
ботулизма
широко
распространены в окружающей среде, обитают
в почве, а наиболее благоприятная среда
обитания и размножения - это трупный
материал. Споровые формы клостридий
выдерживают температуру 6°C в течение
нескольких месяцев, 100°C - в течение
нескольких часов, 120°C - в течение получаса.
Вегетативные формы бактерий малоустойчивы
во внешней среде и погибают при 60°C.
Ботулотоксин вырабатывается вегетативными
формами и является одним из самых
сильнодействующих природных ядов. Это
токсический
комплекс,
состоящий
из
нейротоксина, гемагглютинина и нетоксичного
белка
с
неизученными
свойствами.
Ботулотоксин
хорошо
нейтрализуется
в
щелочной среде и разрушается в течение 10
минут при 100°C.
26. Эпидемиология
Главнымиисточниками
ботулизма
являются травоядные животные, реже рыбы, моллюски, ракообразные, которые
поглощают споры возбудителя с водой и
кормом. Плотоядные животные, как
правило, резистентны к данному
возбудителю.
В организм человека возбудитель
ботулизма попадает при употреблении в
пищу
инфицированных
спорами
продуктов. Значительная часть случаев
ботулизма связана с употреблением
консервированных продуктов домашнего
приготовления - грибы, овощи, рыба,
мясо и проч.
27. Патогенез
• Под влиянием протеолитических ферментов в желудке человекадействие токсина усиливается. Ботулотоксин, всосавшись через
слизистую оболочку желудка в кровь, вызывает парез гладкой
мускулатуры, сужение кровеносных сосудов, повышение ломкости
капилляров. Особой чувствительностью к ботулотоксину обладают
нейроны спинного и продолговатого мозга.
• В патогенезе ботулизма ведущую роль играет гипоксия - развитие
острой дыхательной недостаточности вызванное угнетением
активности больших мотонейронов, иннервирующих дыхательную
мускулатуру. Имеется опасность обтурации бронхов рвотными
массами, слюной и пищей, что связано с парезами мышц гортани,
глотки и надгортанника.
28. Клинические проявления
Инкубационный период болезни составляет 18-24 часа. Начало болезни острое.
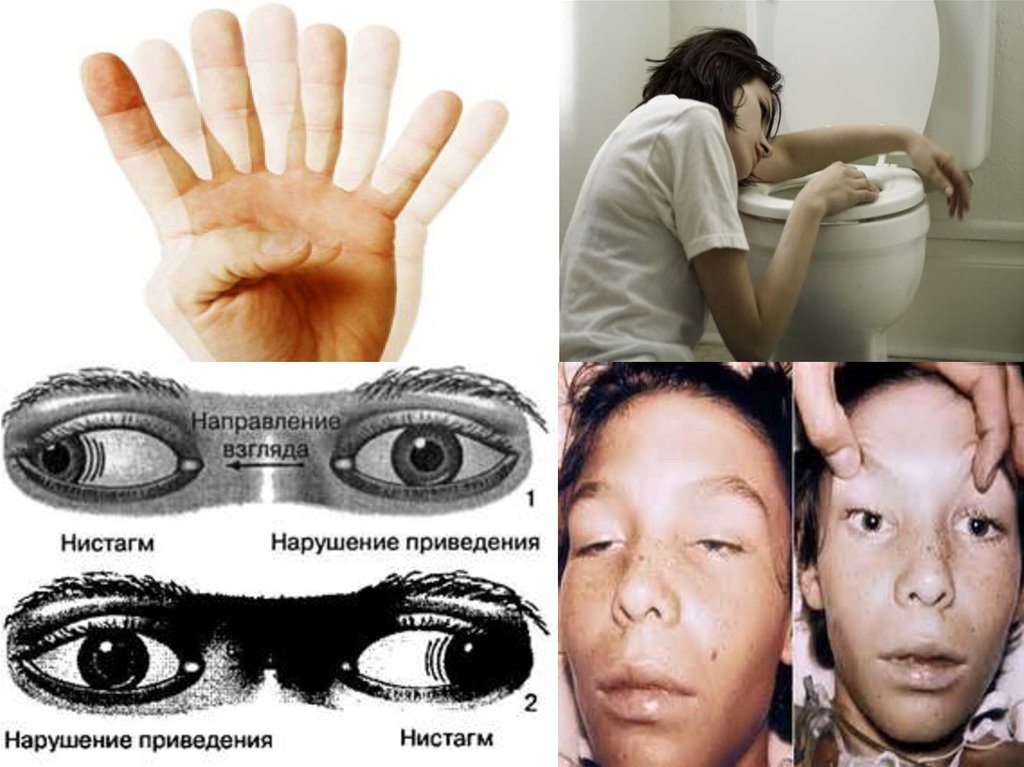
Больные жалуются на боли в эпигастральной области, их мучает тошнота, рвота,
может быть понос. Температура тела, как правило, остается нормальной. Отмечаются
слабость и быстрая утомляемость. Через 3-4 часа развиваются симптомы поражения
ядер черепных нервов и паралитические нарушения иннервации различных органов,
с характерной симметричностью поражений.
Первые типичные признаки ботулизма - сухость во рту, ослабление зрения, туман
перед глазами. Развивается парез взора - ограничение подвижности глазных яблок до
их полной неподвижности, опущение верхних век, косоглазие.
Рано появляются нарушения глотания и речи (поражение ядер 9 и 12 пар черепных
нервов). Вследствие пареза мышц глотки, надгортанника и мягкого неба возникают
затруднение глотания.
Ботулизм сопровождается функциональными расстройствами сердечнососудистой
системы, нарушением функций пищеварительной системы, что проявляется сухостью
слизистых оболочек рта, сильной жаждой, вздутием живота, запором, парезом
кишечника.
По причине поражения нейронов шейных и грудных отделов спинного мозга
наблюдается парез и паралич скелетных мышц. Вдох совершается с большим трудом,
исчезает кашлевой рефлекс. Расстройство и остановка дыхания - одна из ведущих
причин смерти при ботулизме.
Выздоровление наступает медленно - в течение месяца. Сначала восстанавливается
дыхание и глотание. Более длительно наблюдается головная боль, гнусавость,
глазные симптомы, сердечнососудистая недостаточность. Выздоровление наступает
полное, но наступает медленно - более полугода.
29.
30. Диагностика
• Диагноз – ботулизм- ставится на основанииклинической картины, эпидемиологии и
результатов лабораторных исследований.
Ботулизм следует дифференцировать от
пищевых
инфекций
другого
происхождения, отравлений ядовитыми
грибами, дифтерии, полиомиелита, других
заболеваний центральной нервной системы.
31. Лечение
• Больные с подозрением на ботулизм нуждаются в срочнойгоспитализации в инфекционный стационар. Пациентам проводят
промывание желудка, назначают высокие сифонные клизмы с 5%
раствором натрия гидрокарбоната объемом 10 л. В первые дни
болезни
эффективно
применение
моновалентных
противоботулических
сывороток,
которые
нейтрализуют
циркулирующий в крови ботулотоксин.
• Для воздействия на вегетативные формы возбудителя показано
использование левомицетина, ампициллина, тетрациклина.
• В борьбе с расстройствами дыхания и гипоксией используют
гипербарическую оксигенацию, при необходимости делают
трахеостомию. При параличе дыхательных мышц больного
подключают к аппарату искусственной вентиляции легких. Если
развивается пневмония, применяют антибактериальную терапию. При
расстройствах глотания применяют зондовое питание. Атония
кишечника в восстановительный период лечится прозерином.
32. Литература
1.2.
Sobel J. Botulism / J. Sobel // Clin. Infect. Dis. — 2005. — Vol. 41(8).
— P. 1167-1173.
Fenicia L. Intestinal Toxemia Botulism in Two Young People, Caused by
Clostridium butyricum Type E / L. Fenicia, G. Franciosa, M.
Pourshaban, P. Aureli // Clin. Infect. Dis. — 1999. — Vol. 29(6). — P.
1381-1387.


























 Медицина
Медицина








