Похожие презентации:
Хронический лимфолейкоз
1. ВЫПОЛНИЛА: Габбасова Г. Н. 610 ВОП. ПрОВЕРИЛА: МУСИНА А. А.
Семей Мемлекеттік Медицина УниветситетіИӨЖ
Хронический лимфолейкоз.
ВЫПОЛНИЛА: ГАББАСОВА Г. Н. 610 ВОП.
ПРОВЕРИЛА: МУСИНА А. А.
Семей-2017ж
2.
Хроническийлимфолейкоз/лимфома из
малых лимфоцитов – опухолевое
заболевание системы крови,
характеризующееся пролиферацией и
накоплением в крови, костном мозге и
лимфоидных органах морфологически
зрелых и иммунологически
некомпетентных В-лимфоцитов,
имеющих характерный
иммунофенотип.
3.
4.
Диагностические критерии постановкидиагноза
Абсолютный моноклональный В-лимфоцитоз
(лимфоциты ≥5×109/л) в периферической
крови не менее 3х месяцев;
Цитологическая характеристика лимфоцитов
периферической крови: малые
узкоцитоплазменные лимфоциты с
конденсированным хроматином ядра не
содержащие нуклеолы.
Подтверждение клональности В-лимфоцитов
по легким цепям и выявление абберантного
иммунофенотипа методом
проточнойцитометрии.
5.
Жалобына :
·
слабость;
·
потливость;
·
утомляемость;
·
субфебрилитет;
·
боли в костях или суставах;
·
снижение массы тела;
·
геморрагические высыпания в
виде петехий и экхимозов на коже;
·
эпистаксис;
·
меноррагии;
·
повышенная кровоточивость
·
увеличение лимфатических узлов
·
боль и тяжесть в левой верхней
части живота (увеличение селезенки);
·
тяжесть в правом подреберье.
6.
Анамнез следует обратитьвнимание на:
длительно
сохраняющуюся слабость
быструю утомляемость;
частые инфекционные заболевания;
повышенную кровоточивость;
появление геморрагических
высыпаний на коже и слизистых
оболочках;
увеличение лимфоузлов, печени,
селезенки.
7.
Физикальное обследование :·
бледность кожных покровов;
·
геморрагические высыпания –
петехии, экхимозы;
·
одышка;
·
тахикардия;
·
увеличение печени;
·
увеличение селезенки;
·
увеличение лимфоузлов;
·
отеки шеи, лица, рук –
появляются при с давлении
увеличенными внутригрудными
лимфоузлами верхней полой вены
(сосуд, приносящий кровь к сердцу от
верхней половины тела).
8.
Основные (обязательные) диагностические обследования, проводимыена стационарном уровне:
·
ОАК (с подсчетом тромбоцитов и ретикулоцитов);
·
ОАМ;
·
иммунофенотипирование периферической крови на проточном
цитофлюориметре
·
биохимический анализ крови (общий белок, альбумин,
глобулины, уровень IgA, IgM, IgG, мочевая кислота, креатинин, мочевина, ЛДГ,
АЛТ, АСТ, билирубин общий и прямой);
·
ультразвуковое исследование периферических лимфоузлов,
органов брюшной полости, в т.ч. селезенки;
·
рентгенография органов грудной клетки;
·
миелограмма;
·
цитогенетическое исследование костного мозга;
·
исследование костного мозга методом FISH
·
молекулярно-генетическое исследование: мутационный статус
генов вариабельных участков тяжелых цепей иммуноглобулинов
·
иммунохимическое исследование сыворотки крови и мочи
(свободные легкие цепи сыворотки крови, электрофорез с иммунофиксацией
сыворотки крови и суточной мочи). При отсутствии возможности проведения
иммунохимического исследования – электрофорез белков сыворотки;
9.
ИФА и ПЦР на маркеры вирусныхгепатитов;
ИФА на маркеры ВИЧ;
β2 микроглобулин;
Прямая проба Кумбса, гаптоглобин;
ЭКГ;
эхокардиография;
проба Реберга-Тареева;
коагулограмма;
группа крови и резус фактор;
HLA типирование.
10.
Дополнительные диагностические обследования,проводимые на стационарном уровне:
·
pro-BNP (предсердный
натрийуретический пептид) в сыворотке крови;
·
бактериологическое исследование
биологического материала;
·
цитологическое исследование
биологического материала;
·
иммунограмма;
·
гистологическое исследование биоптата
(лимфоузел, гребень подвздошной кости);
·
ПЦР на вирусные инфекции (вирусные
гепатиты, цитомегаловирус, вирус простого герпеса,
вирус Эпштейна-Барр, вирус Varicella/Zoster);
·
рентгенография придаточных пазух
носа;
·
рентгенография костей и суставов;
·
ФГДС;
·
УЗДГ сосудов;
·
бронхоскопия;
·
колоноскопия;
·
суточное мониторирования АД;
·
суточное мониторирование ЭКГ;
·
спирография.
11. Инструментальные исследования:
УЗИ органов брюшной полости,лимфоузлов: увеличение размеров печени, селезенки,
периферическая лимфоаденопатия.
КТ грудного сегмента: для выявления увеличенных
внутригрудных лимфоузлов.
ЭКГ: нарушение проводимости импульсов в сердечной
мышце.
ЭхоКГ: для исключения у пациентов пороков сердца,
аритмий и других заболеваний, сопровождающиеся
поражением отделов сердца.
ФГДС: лейкемическая инфильтрация слизистой
оболочки желудочно-кишечного тракта, что может
обусловить язвенное поражение желудка, 12-перстной
кишки, желудочно-кишечное кровотечение.
Бронхоскопия: обнаружение источника кровотечения.
12. Лечения
Цели лечения:·
достижение и удержание
ремиссии.
Тактика лечения:
Немедикаментозное лечение:
Режим: общеохранительный.
Диета: нейтропеническим пациентам
не рекомендуется соблюдать
определенную диету (уровень
доказательности В)
13.
Медикаментозное лечениеПоказания к началу лечения :
·
Наличие В-симптомов, ухудшающих качество
жизни;
·
Анемия и/или тромбоцитопения,
обусловленные инфильтрацией костного мозга
лейкемическими клетками (продвинутая стадия болезни: С
по Binet, III—IV по Rai);
·
Массивная лимфаденопатия или
спленомегалия, создающая компрессионные проблемы;
·
Удвоение абсолютного числа лимфоцитов в
крови менее чем за 6 мес (только у пациентов с
лимфоцитозом более 30×109/л);
·
Аутоиммунная гемолитическая анемия или
тромбоцитопения, резистентные к стандартной терапии.
·
Показания к началу терапии необходимо
оценивать критически.
·
При аутоиммунных осложнениях
(гемолитическая анемия, тромбоцитопения) если нет
дополнительных показаний к началу терапии ХЛЛ,
проводится лечение по протоколам лечения аутоиммунной
гемолитической анемии и аутоиммунной
тромбоцитопении.
14.
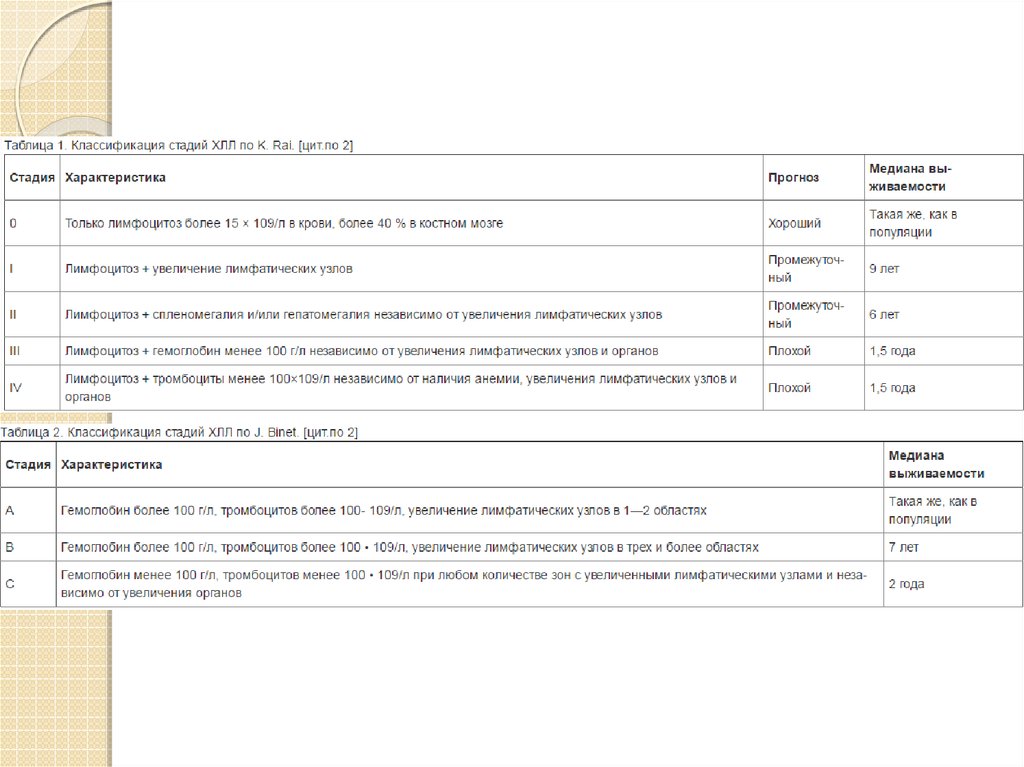
Лечение ранних стадий ХЛЛ безпризнаков прогрессирования (стадии
A и В по Binet, стадии 0-II по Rai с
симптомами, стадии III–IV по Rai).
Терапия ранних стадий ХЛЛ не
увеличивает выживаемость.
Стандартная тактика при ранних
стадиях – стратегия «watch and wait»
(англ. наблюдать и ждать). Контрольное
клинико-лабораторное обследование с
обязательным исследованием
развернутого ОАК должно проводиться
каждые 3-6-12 месяцев.
15. Лечение продвинутых стадий ХЛЛ стадии A и B по Binet с признаками активности, стадия С по Binet; стадии 0–II по Rai с
симптомами, стадииIII–IV по Rai.
В данной группе у пациентов имеются показания к проведению
химиотерапии. Выбор лечения зависит от соматического статуса
пациента и наличия сопутствующих заболеваний.
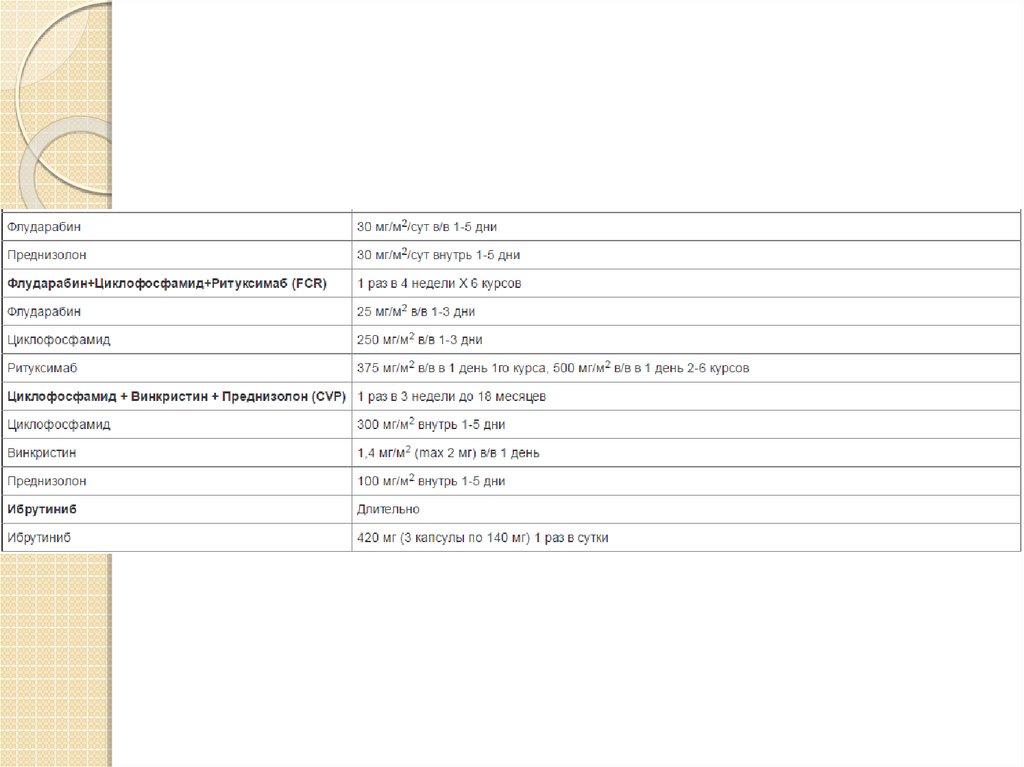
·
У пациентов моложе 70 лет без сопутствующих заболеваний
терапией первой линии являются FCR (Флударабин + Циклофосфамид
+ Ритуксимаб), BR (Бендамустин +Ритуксимаб). Пентостатин и
кладрибин могут использоваться в качестве терапии первой линии ХЛЛ,
но комбинация FCR является более предпочтительной. Использование
Бендамустина в составе первой линии терапии является менее
токсичным вариантом лечения в сравнении с FCR, более
эффективным, чем Хлорамбуцил (медианы бессобытийной
выживаемости 21,6 месvs 8,3 мес; р<0,0001) и может быть
рекомендовано при наличии противопоказаний к Флударабину.
·
У пациентов старше 70 лет и/или с тяжелыми сопутствующими
заболеваниями стандартной терапией первой линии является
Хлорамбуцил. Наиболее частыми альтернативами могут быть
Бендамустин, монотерапия Ритуксимабом или курсы с
редуцированными дозами пуриновых аналогов.
16.
17.
18. Использованные Литературы:
ИнтернетКлинический протокол 2015 года

















 Медицина
Медицина








