Похожие презентации:
Хронический панкреатит
1. Хронический панкреатит
к.м.н. доцент Л.А. Конькова2. Актуальность
За последние 10 лет распространенность среди взрослыхувеличилась в 3 р, у подростков – более, чем в 4 р.
В развитых странах средний возраст с момента
установления диагноза снизился с 50 до 39 лет.
Среди заболевших увеличилась доля женщин (на 30%).
3.
Общий желчныйпроток
Санториниев проток
Фатеров сосок
Островки Лангерганса
(инсулин, глюкагон)
Сфинктер
Одди
Ацинусы
(продукция ферментов)
4. Хронический панкреатит
-длительное воспалительное заболевание
поджелудочной железы, проявляющееся необратимыми
морфологическими изменениями, которые вызывают
боль и/или стойкое снижение функции.
50% с ХП – с ожирением
10% - с дефицитом m тела
5. Этиология ХП
1. Употребление алкоголя (150–200 мл в день чистогоалкоголя в течение 10 лет и более)
Курение – независимый фактор риска развития ХП
(способствует развитию фиброза ПЖ)
2. Болезни желчного пузыря и 12-перстной кишки:
ЖКБ;
патология
сфинктера Одди (дуоденит, стеноз, опухоль)
3. Наследственный панкреатит (у 1-4 % населения)
6. Этиология ХП
Другие причины:• аутоиммунный панкреатит
• муковисцидоз
• вирусные (Коксаки, ЦМВ) и бактериальные инфекции
• глистные инвазии (описторхоз)
• нарушения метаболизма (гиперлипидемия, СД, ХПН др.)
• дисциркуляторные расстройства (ишемический
панкреатит)
• аномалии развития ПЖ
• отравления
7. Патогенез алкогольного панкреатита
Алкоголь:усиливает секрецию ПЖ
вызывает спазм сфинктера Одди → ухудшает отток секрета
↑ содержание белка в панкреатическом секрете →
преципитация белковых масс в протоках
токсическое действие этанола и его метаболитов на клетки ПЖ
8.
Патогенез билиарнозависимого панкреатита• обструкция БДС конкрементами → гипертензия в протоках ПЖ
с разрывом мелких панкреатических протоков
• релаксация сфинктера Одди способствует рефлюксу
дуоденального содержимого и внутрипротоковой активации
трипсиногена
9.
Патологические изменения при ХП(по G.N.J. Tytgat, M.J. Bruno, 1996)
1 – фиброз, атрофия паренхимы; 2 - псевдокисты;
3, 7 – расширение, сужение протоков; 4, 5 - белковый
преципитат, кальцинат; 6 - кальцификаты
10. Классификация панкреатитов (В.Т. Ивашкин и соавт., 1990) (в России)
1. По этиологии:Билиарнозависимый
Алкогольный
Дисметаболический (СД, гиперпаратиреоз, гиперхолестеринемия)
Инфекционный
Лекарственный
Идиопатический
11. Классификация панкреатитов (В.Т.Ивашкин и соавт., 1990)
2. По морфологическим признакам:Интерстициально-отечный
Паренхиматозный
Фиброзно-склеротический (индуративный)
Гиперпластический (псевдотуморозный)
Кистозный
12. Классификация панкреатитов (В.Т.Ивашкин и соавт., 1990)
3. По клиническим проявлениям:Болевой
Гипосекреторный
Астеноневротический
Латентный
Сочетанный
13. Классификация панкреатитов (В.Т.Ивашкин и соавт., 1990)
4. По характеру течения:Редко рецидивирующий (обострения 1-2 раз в год)
Часто рецидивирующий (обострения 3-5 раз в год)
Персистирующий (с постоянно присутствующей симптоматикой ХП)
14. Классификация панкреатитов (В.Т.Ивашкин и соавт., 1990)
5. Осложнения:Нарушения желчеотделения
Портальная гипертензия
Инфекционные (холангит, абсцессы)
Воспалительные изменения, обусловленные повреждающим
действием панкреатических ферментов (парапанкреатит,
«ферментативный холецистит», эрозивный эзофагит, плеврит, пневмония,
парарнефрит,)
Эндокринные нарушения (панкреатогенный сахарный диабет)
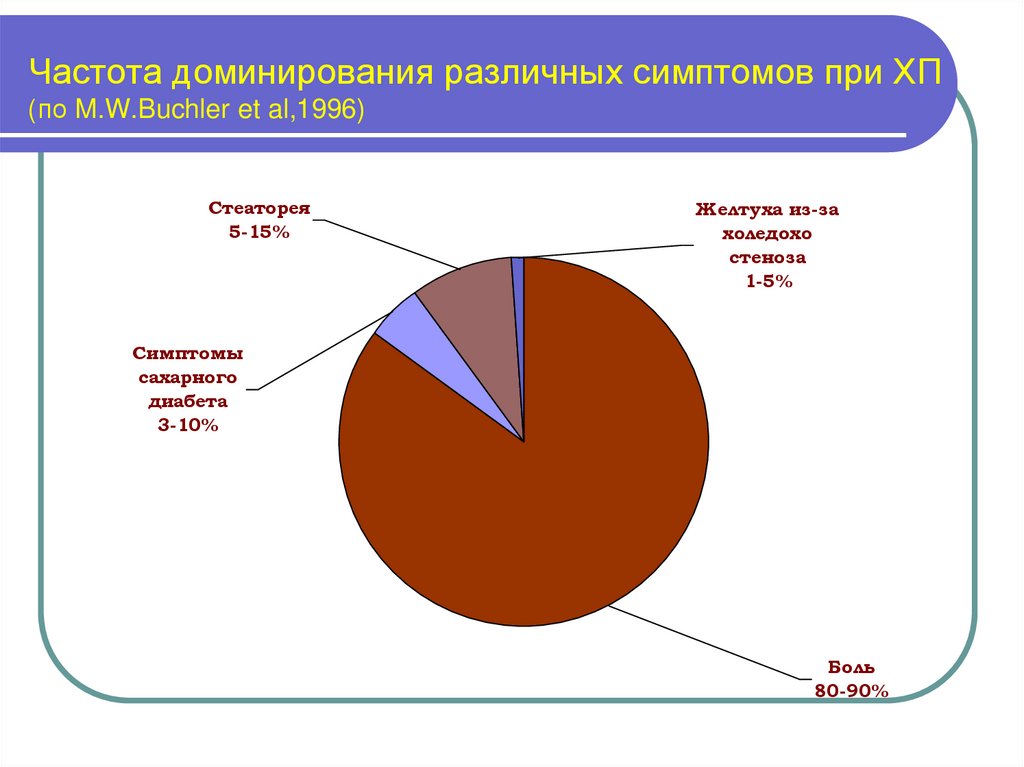
15. Частота доминирования различных симптомов при ХП (по M.W.Buchler et al,1996)
Стеаторея5-15%
Желтуха из-за
холедохо
стеноза
1-5%
Симптомы
сахарного
диабета
3-10%
Боль
80-90%
16. Методы визуализации в диагностике ХП
ЭГДС дает возможность оценить состояние фатерова соска,выявить сопутствующие заболевания
Обзорная рентгенография: в 30 – 40% случаев выявляет
кальцификацию ПЖ или внутрипротоковые конкременты
УЗИ - характерна неоднородность паренхимы ПЖ, диффузное
повышение эхогенности, нечеткость и неровность контуров
17. Методы визуализации в диагностике ХП
КТ - чувствительность - 75–90% (имеет преимущество передУЗИ, так как обеспечивает лучшую визуализацию)
Метод выбора для первичной диагностики и при обострении.
При контрастировании ПЖ удается выявить зоны некроза,
тромбоз портальной и селезеночной вен, скопление жидкости
в ≪панкреатическом≫ пространстве.
18. Методы визуализации в диагностике ХП
Эндоскопическая ультрасонография — диагностикаизменений паренхимы и протоков ПЖ на ранних стадиях,
локализации мелких конкрементов ПЖ (<3 мм),
новообразований
При проведении ЭУЗИ возможно проведение дренирования
псевдокист ПЖ.
19. Методы визуализации в диагностике ХП
Магнитнорезонансная холангиопанкреатографияпозволяет получить данные о состоянии протоков ПЖ,
степени повреждения паренхимы ПЖ,
перипанкреатического воспаления и
отека забрюшинной клетчатки.
20. Методы визуализации в диагностике ХП
ЭРХПГ позволяет выявить хронический панкреатит(изменения протока ПЖ и его ветвей - нерегулярное
расширение протоков – «цепь озер»).
Наибольшую ценность представляет при отсутствии ЭУЗИ
или сомнительных результатах МРПХГ.
21. Степень тяжести хронического панкреатита по результатам УЗИ, КТ, ЭРХПГ (Кембридж, 1983)
ИзмененияЭРХПГ
УЗИ или КТ
Нормальная ПЖ
Главный панкреатический проток (ГПП) и
боковые ветви протока не изменены
Нормальные размеры, четкие контуры ПЖ
ГПП = 2 мм
Паренхима ПЖ гомогенна
Сомнительные структурные
изменения
ГПП не изменен, менее 3 измененных
боковых ветвей
Один из следующих признаков:
ГПП = 2-4 мм
Размеры ПЖ не более 2 норм
Неоднородная паренхима ПЖ
Мягкие изменения
ГПП не изменен, более 3 измененных
боковых ветвей
Два или более признаков:
ГПП = 2-4 мм
Незначительное увеличение размеров ПЖ
Неоднородность паренхимы
Нечеткие контуры
Умеренные изменения
Изменения ГПП и более 3 боковых ветвей
Нечеткость контуров ПЖ
Кисты (менее 10 мм)
Неравномерный ГПП
Повышение эхогенности стенки протока
Неровность контуров ПЖ
Значительные изменения
Указанные выше + хотя бы один из следующих:
Кисты более 10 мм
Внутрипротоковые дефекты наполнения
Камни/панкреатическая кальцификация/
Обструкция или стриктуры ГПП
Выраженная дилатация и неравномерность ГПП
Некроз паренхимы
22. Лабораторная диагностика
Амилаза в крови и моче - при обострении умеренноповышается (на 30%)
Уровень амилазы не коррелирует с тяжестью
панкреатита, недостаточная специфичность
! Рекомендуется исследовать троекратно:
1) в 1й день госпитализации;
2) после «микротравматизации»;
3) в момент усиления болей
40% - панкреатическая изоамилаза, 60% - слюнная
23. Внепанкреатические источники гиперамилаземии
«опухолевая» гиперамилаземияэпидемический паротит
почечная недостаточность
диабетический кетоацидоз
холецистит, перфорация язвы, непроходимость
кишечника, перитонит
лекарства (морфин), травмы, ожоги, беременность
Стойко повышенный уровень амилазы в крови позволяет
заподозрить макроамилаземию (амилаза образует крупные
комплексы с белками плазмы, не фильтрующиеся почками)
24. Диагностика внешнесекреторной недостаточности ПЖ
1. Клинические признаки:Стеаторея* (жирный стул более 200 г/сут)
Признаки нутритивной недостаточности (снижение
массы тела, гипотрофия мышц, остеопороз, признаки
гиповитаминоза)
* При потере 90% экзокринной функции ПЖ
25. Диагностика внешнесекреторной недостаточности ПЖ
2. Лабораторные тесты:Качественное исследование кала (копрограмма):
наличие нейтрального жира (стеаторея) с последующим
появлением непереваренных мышечных волокон
(креаторея).
Количественное исследование нейтрального жира в
объеме кала, выделенного в течение 72 ч
(используется в рамках клинических исследований).
26. Диагностика внешнесекреторной недостаточности ПЖ
Определение Эластазы-1 в калеиммуноферментным методом *
Преимущества:
эластаза-1 абсолютно специфична для ПЖ;
эластаза-1 не разрушается при прохождении ч/з ЖКТ;
результаты теста не зависят от проводимой
заместительной ферментной терапии.
* Бывают ложноположительные результаты
27. Принципы лечения ХП
Отказ от алкоголя, куренияКупирование боли
Ферментная заместительная терапия
Коррекция внутрисекреторной и витаминной
недостаточности
Плазмозамещающая и дезинтоксикационная терапия
28. Диетотерапия ХП
При обострении ХП в первые 1-3 дня рекомендованголод.
Прием жидкости в количестве 1,0-1,5 л в сутки (5-6 раз
по 200 мл) - щелочную минеральную воду без газа,
некрепкий чай.
По мере улучшения состояния (обычно на 2–3й день от
начала обострения) можно медленно расширять диету механически и химически щадящая, малокалорийная с
физиологической нормой белка.
29. Купирование болевого и диспепсического синдромов
Регионарная гипотермияАнтисекреторные препараты (ИПП, Н2 блокаторы, в т.ч. в/в)
Октреотид – 100 мг 3 р/сут п/к (редко, при тяжелых обострениях)
Спазмолитики: а) но-шпа, папаверин, баралгин 5 мл 2-3 р/сут (или
папаверина гидрохлорид 2% 2 мл + анальгин 50% 2 мл 2-4 р/сут);б)
дюспаталин 200 мг 2 р/сут, дицител 100 мг 2 р/сут
М-холинолитики:
Новокаин* 0,5% + глюкоза 5% внутрь по 10 мл каждые 2-3 ч
Ксефокам в/в, в/м 8 мг 1-2 р/сут или Трамадол 100 мг 3 р/сут
или Лидокаин 4 мл 10% р-ра в/в кап или нейролептаналгезия
платифиллин, атропин, бускопан 1 мл п/к 2-3 р/д или
по 10 мг 3 р/д, гастроцепин 50 мг 2 р/д
* Новокаин уменьшает внутрипротоковое давление и тонус сф. Одди.
30. Плазмозамещающая и дезинтоксикационная терапия
Гемодез 300 мл/сутГлюкозы р-р 5% 500 мл/сут (с инсулином)
Полиглюкин 400 мл/сут, альбумин 100 мл/сут
Антибактериальная терапия
по показаниям
31.
ИППферментный препарат
спазмолитик
эффективная схема купирования боли при
хроническом панкреатите
32.
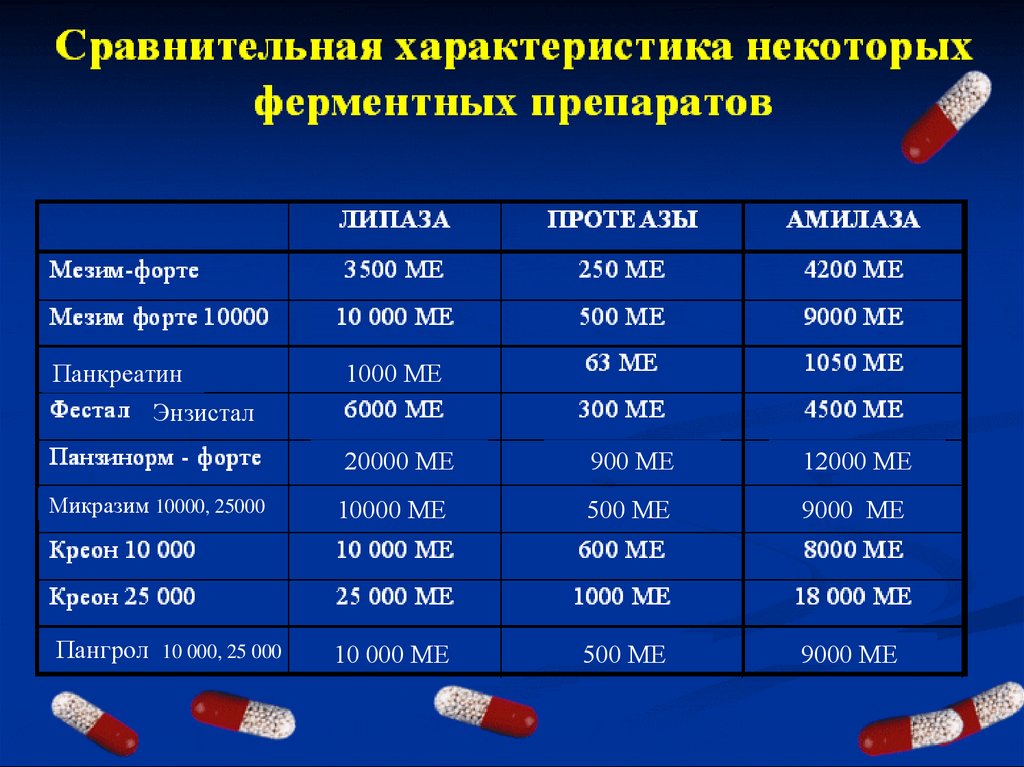
Панкреатин1000 МЕ
Энзистал
450
900 МЕ
12000 МЕ
10000 МЕ
500 МЕ
9000 МЕ
10 000 МЕ
500 МЕ
9000 МЕ
20000 МЕ
Микразим 10000, 25000
Пангрол
10 000, 25 000
33. Лечение внешнесекреторной недостаточности ПЖ
Дробный прием пищи 5–6 р/сут (растяжение желудкастимулирует секрецию ПЖ), ограничение клетчатки.
Ограничение жиров не рекомендуется.
Заместительная ферментная терапия:
25 000 – 40 000 ед липазы на основной прием пищи
10 000 – 25 000 ед – на промежуточный прием
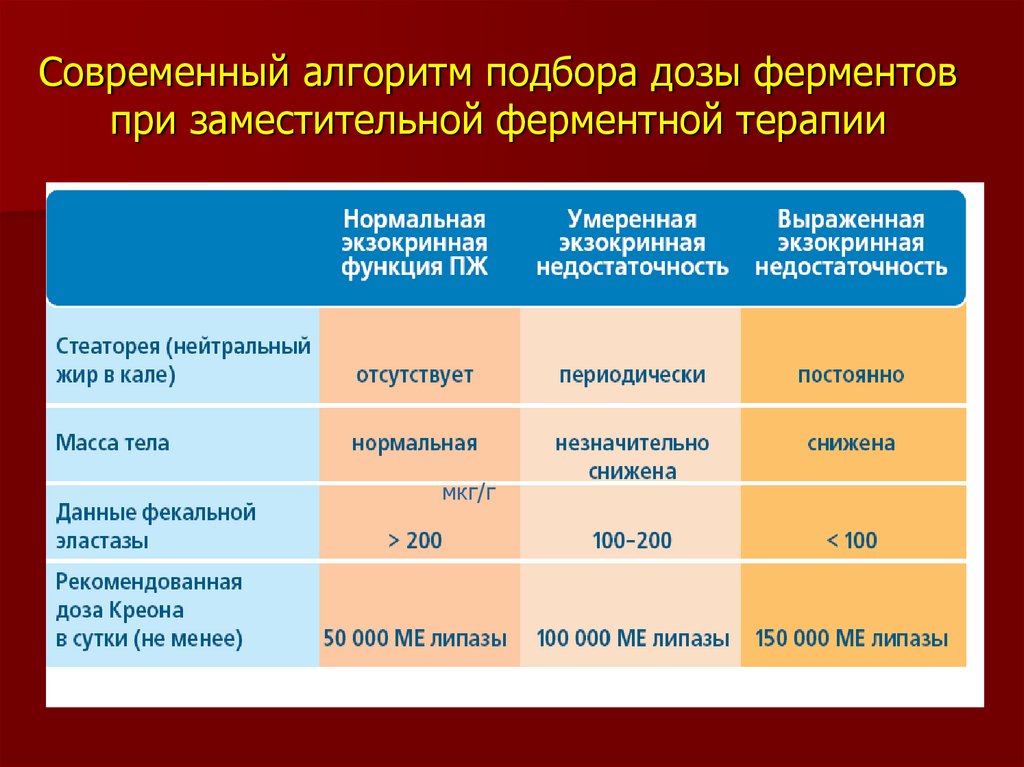
34. Современный алгоритм подбора дозы ферментов при заместительной ферментной терапии
мкг/г35. Современный алгоритм подбора дозы ферментов при заместительной ферментной терапии
При ЭНПЖ, резекции ПЖ – пожизненно:до 150-400 тыс Ед/сут (с 1м, 2м блюдом, десертом).
«К ферментам относиться так, как к препаратам для диабетиков».
Пациентам с сохраняющимися симптомами:
ИПП для улучшения активации ферментов
Удвоить дозу
Проверить комплайнс
Исключить СИБР (кишечные антисептики, пробиотики)
Поменять фермент
ЗФТ не обеспечивает полное восстановление пищеварения
































 Медицина
Медицина