Похожие презентации:
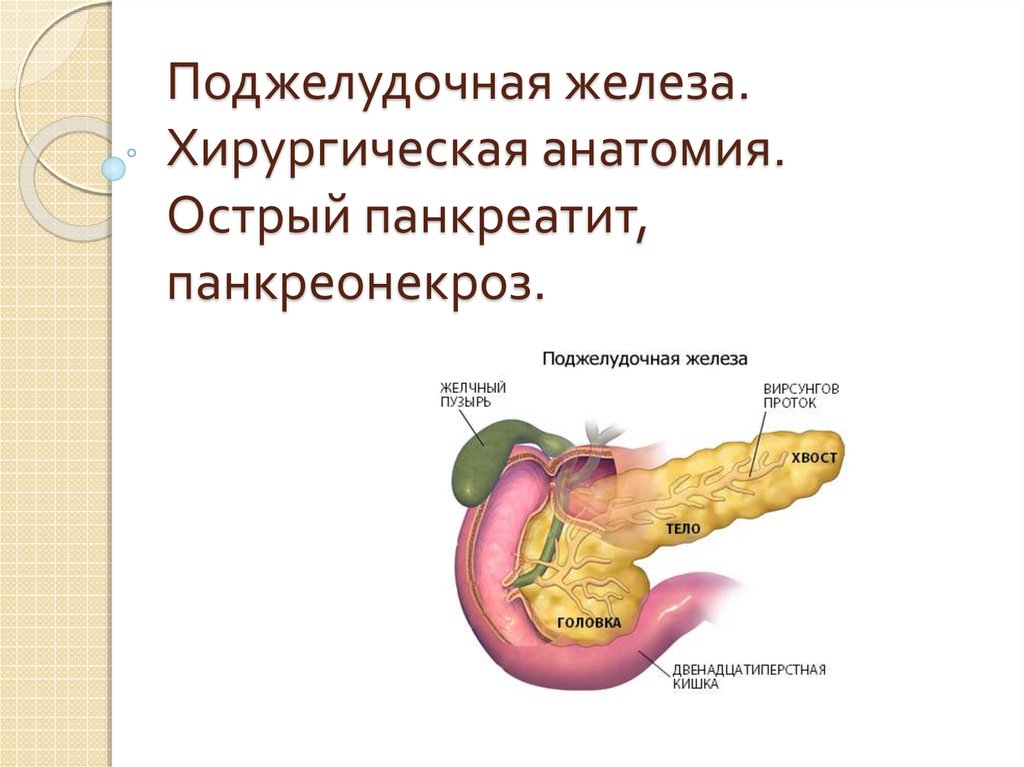
Поджелудочная железа. Хирургическая анатомия. Острый панкреатит, панкреонекроз
1. Поджелудочная железа. Хирургическая анатомия. Острый панкреатит, панкреонекроз.
2.
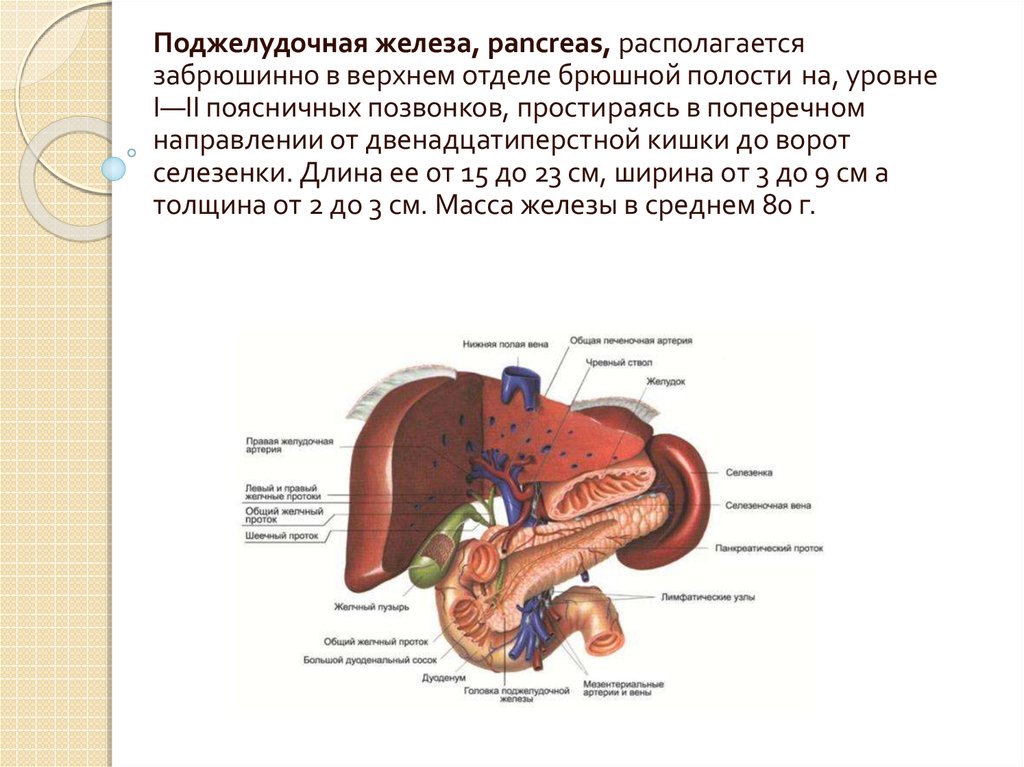
Поджелудочная железа, pancreas, располагаетсязабрюшинно в верхнем отделе брюшной полости на, уровне
I—II поясничных позвонков, простираясь в поперечном
направлении от двенадцатиперстной кишки до ворот
селезенки. Длина ее от 15 до 23 см, ширина от 3 до 9 см а
толщина от 2 до 3 см. Масса железы в среднем 80 г.
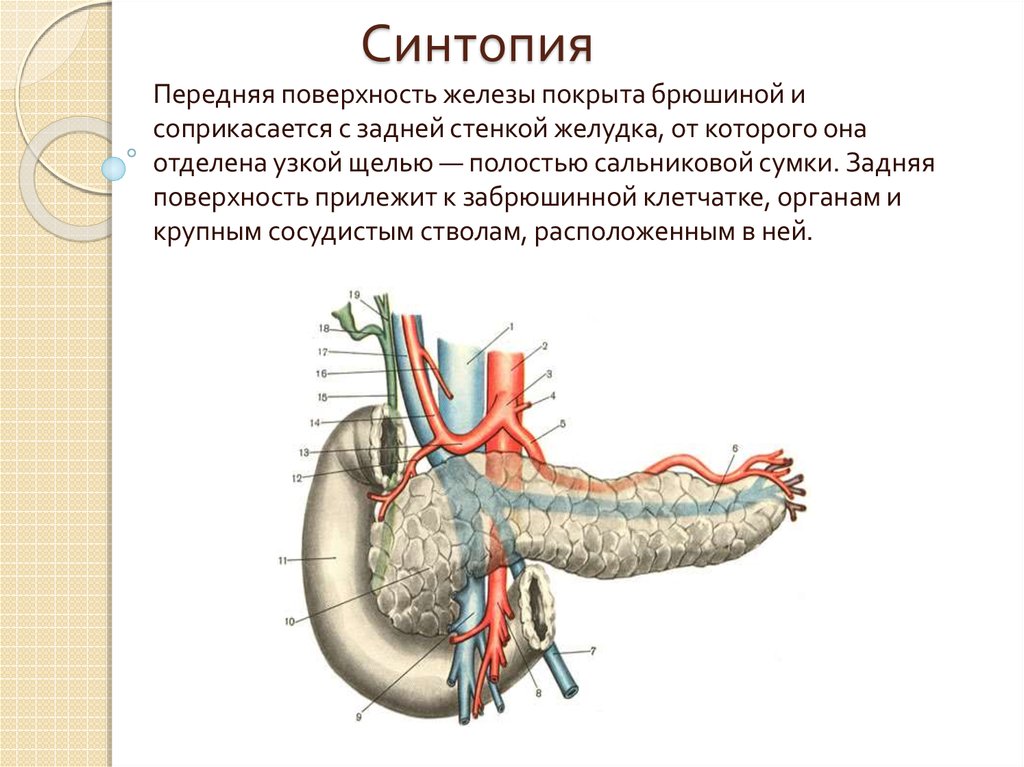
3. Синтопия
Передняя поверхность железы покрыта брюшиной исоприкасается с задней стенкой желудка, от которого она
отделена узкой щелью — полостью сальниковой сумки. Задняя
поверхность прилежит к забрюшинной клетчатке, органам и
крупным сосудистым стволам, расположенным в ней.
4.
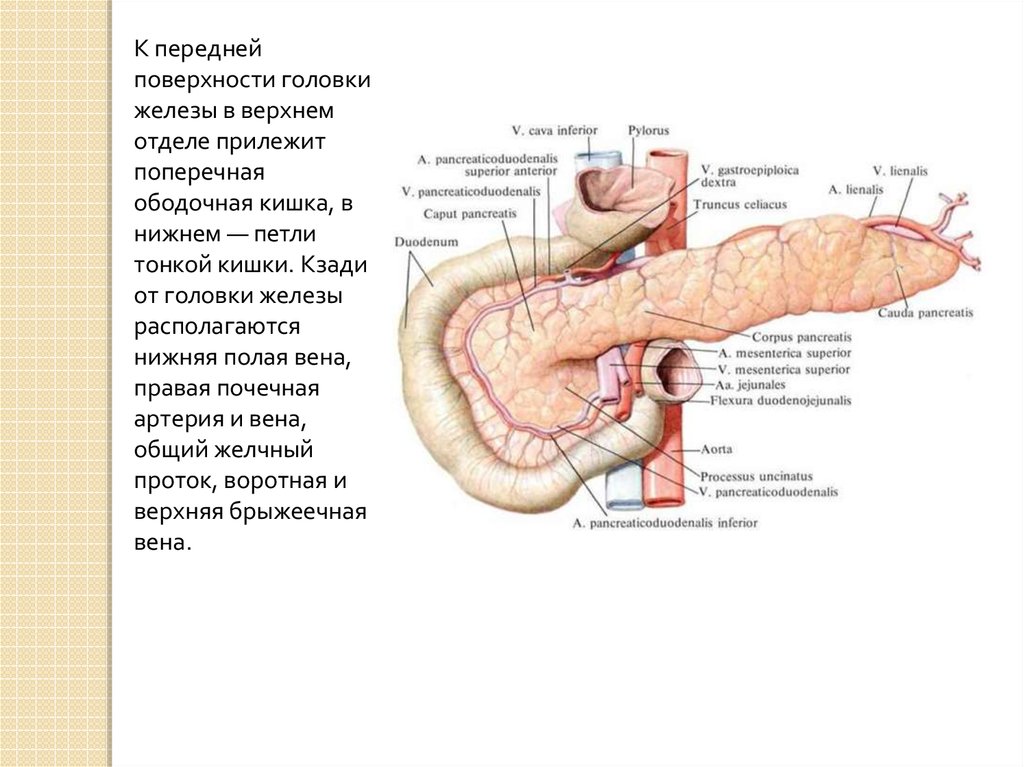
К переднейповерхности головки
железы в верхнем
отделе прилежит
поперечная
ободочная кишка, в
нижнем — петли
тонкой кишки. Кзади
от головки железы
располагаются
нижняя полая вена,
правая почечная
артерия и вена,
общий желчный
проток, воротная и
верхняя брыжеечная
вена.
5.
К передней поверхности тела железы прилежит задняя стенка желудка.Задняя поверхность тела поджелудочной железы непосредственно
соприкасается с селезеночными сосудами и нижней брыжеечной веной.
Хвост железы спереди прилежит ко дну желудка и сзади покрывает
почечные сосуды, частично левую почку и левый надпочечник, слева он
соприкасается с воротами селезенки
6.
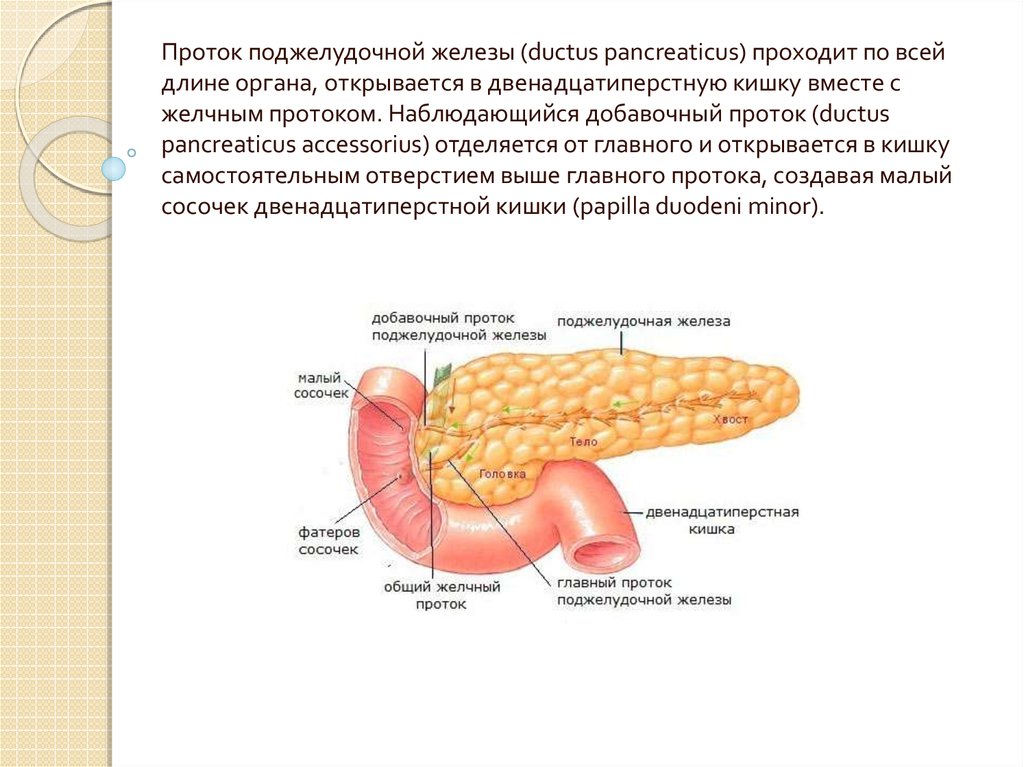
Проток поджелудочной железы (ductus pancreaticus) проходит по всейдлине органа, открывается в двенадцатиперстную кишку вместе с
желчным протоком. Наблюдающийся добавочный проток (ductus
pancreaticus accessorius) отделяется от главного и открывается в кишку
самостоятельным отверстием выше главного протока, создавая малый
сосочек двенадцатиперстной кишки (papilla duodeni minor).
7.
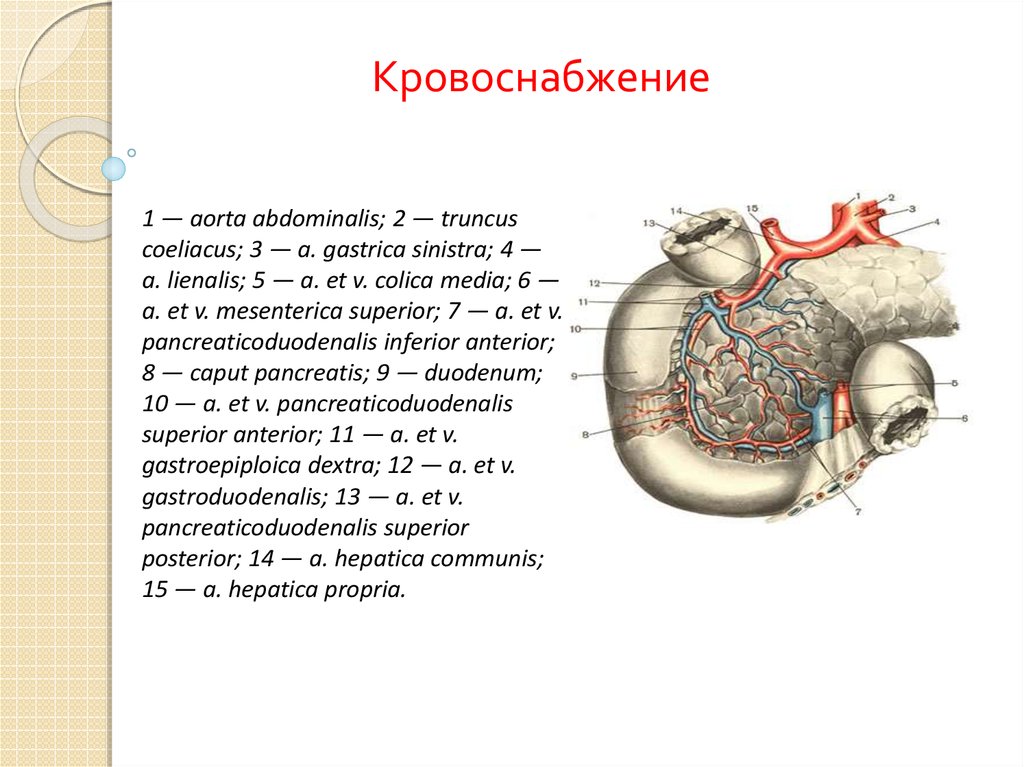
Кровоснабжение1 — aorta abdominalis; 2 — truncus
coeliacus; 3 — a. gastrica sinistra; 4 —
a. lienalis; 5 — a. et v. colica media; 6 —
a. et v. mesenterica superior; 7 — a. et v.
pancreaticoduodenalis inferior anterior;
8 — caput pancreatis; 9 — duodenum;
10 — a. et v. pancreaticoduodenalis
superior anterior; 11 — a. et v.
gastroepiploica dextra; 12 — a. et v.
gastroduodenalis; 13 — a. et v.
pancreaticoduodenalis superior
posterior; 14 — a. hepatica communis;
15 — a. hepatica propria.
8.
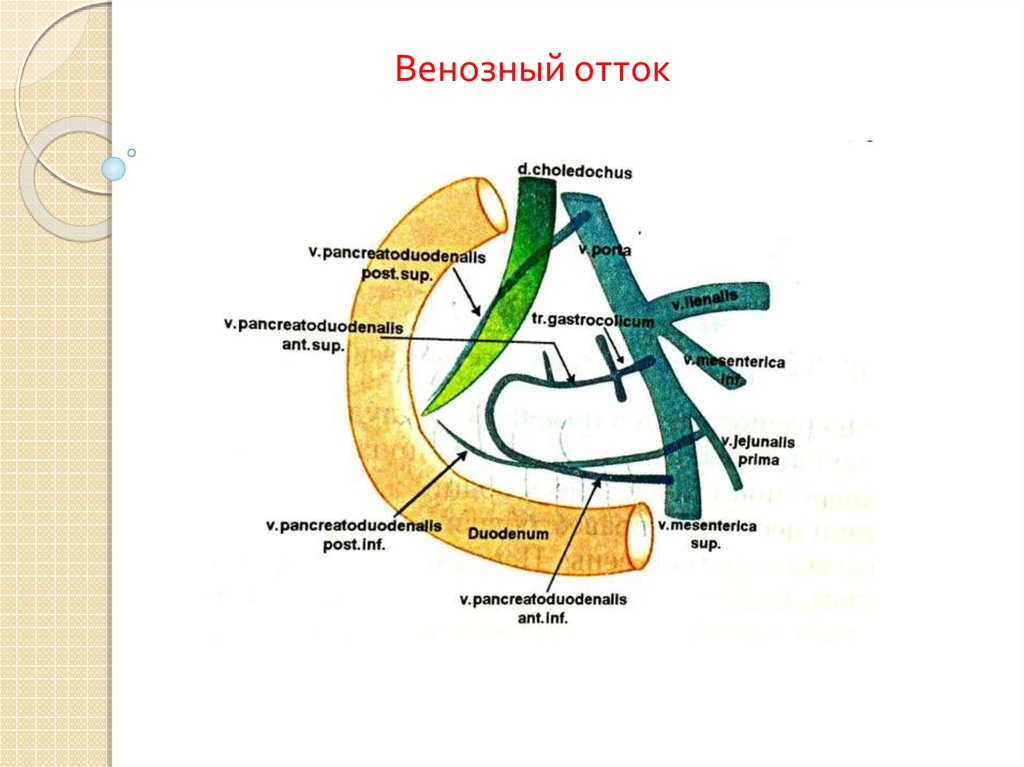
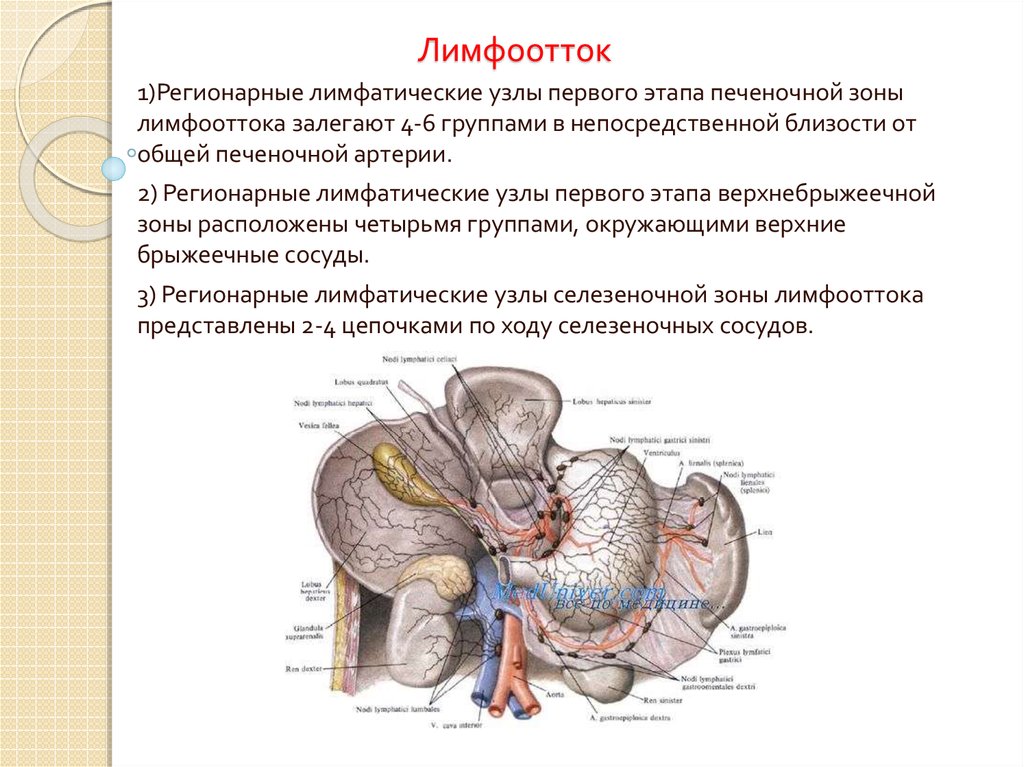
Венозный отток9. Лимфоотток
1)Регионарные лимфатические узлы первого этапа печеночной зонылимфооттока залегают 4-6 группами в непосредственной близости от
общей печеночной артерии.
2) Регионарные лимфатические узлы первого этапа верхнебрыжеечной
зоны расположены четырьмя группами, окружающими верхние
брыжеечные сосуды.
3) Регионарные лимфатические узлы селезеночной зоны лимфооттока
представлены 2-4 цепочками по ходу селезеночных сосудов.
10.
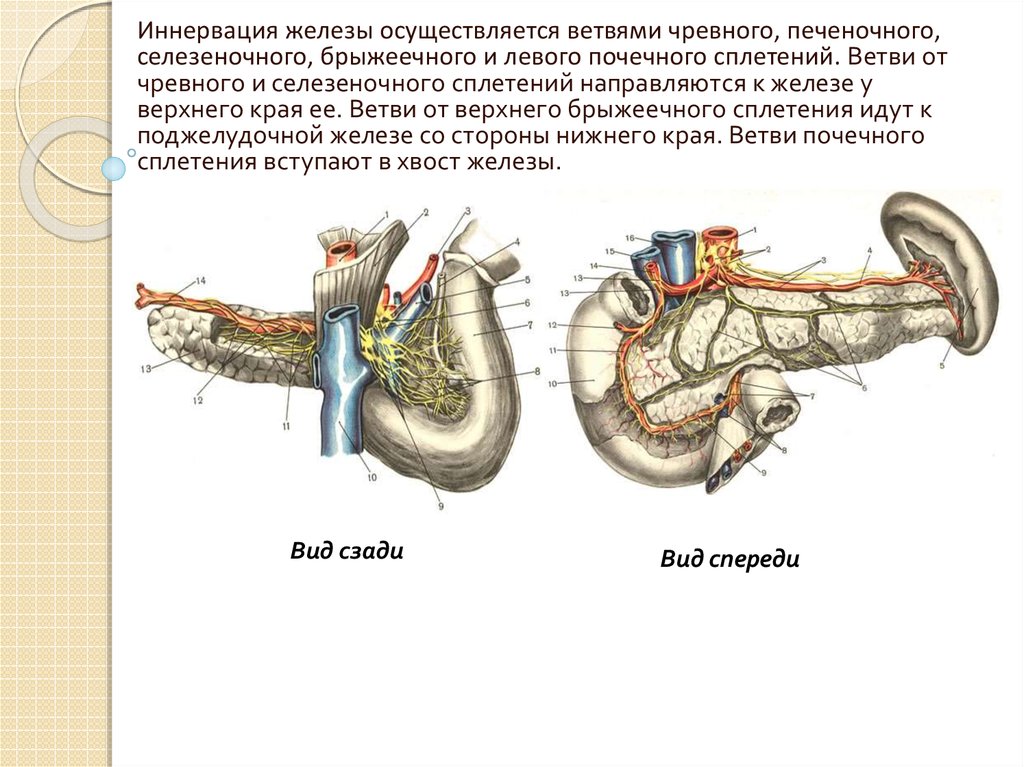
Иннервация железы осуществляется ветвями чревного, печеночного,селезеночного, брыжеечного и левого почечного сплетений. Ветви от
чревного и селезеночного сплетений направляются к железе у
верхнего края ее. Ветви от верхнего брыжеечного сплетения идут к
поджелудочной железе со стороны нижнего края. Ветви почечного
сплетения вступают в хвост железы.
Вид сзади
Вид спереди
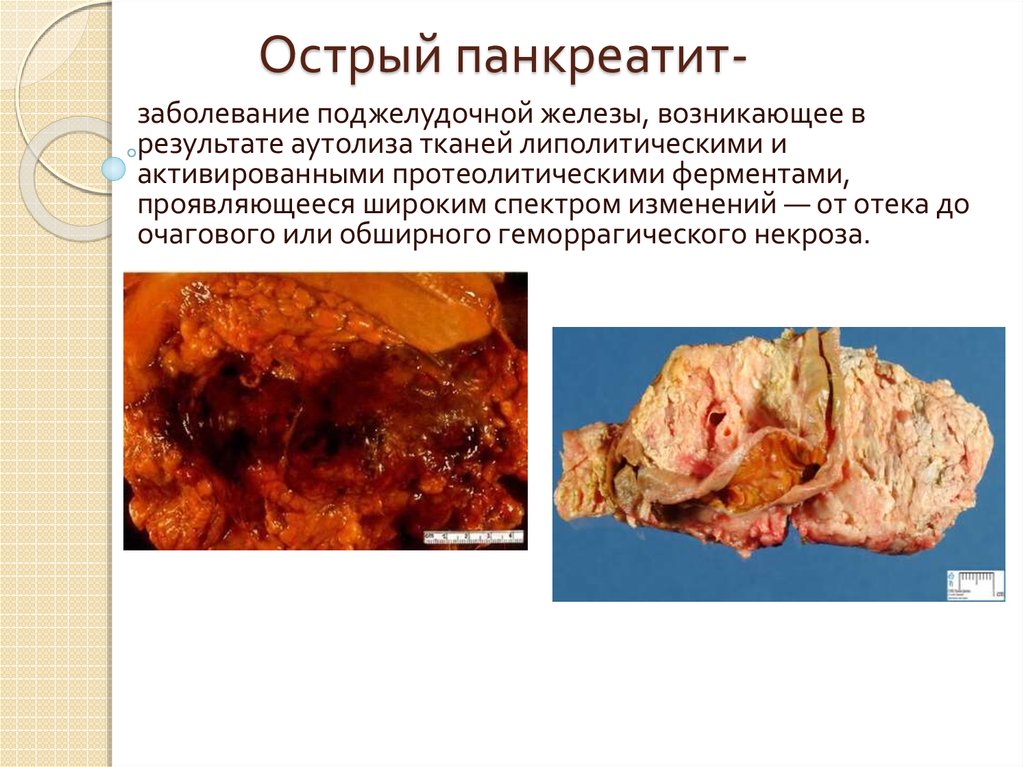
11. Острый панкреатит-
Острый панкреатитзаболевание поджелудочной железы, возникающее врезультате аутолиза тканей липолитическими и
активированными протеолитическими ферментами,
проявляющееся широким спектром изменений — от отека до
очагового или обширного геморрагического некроза.
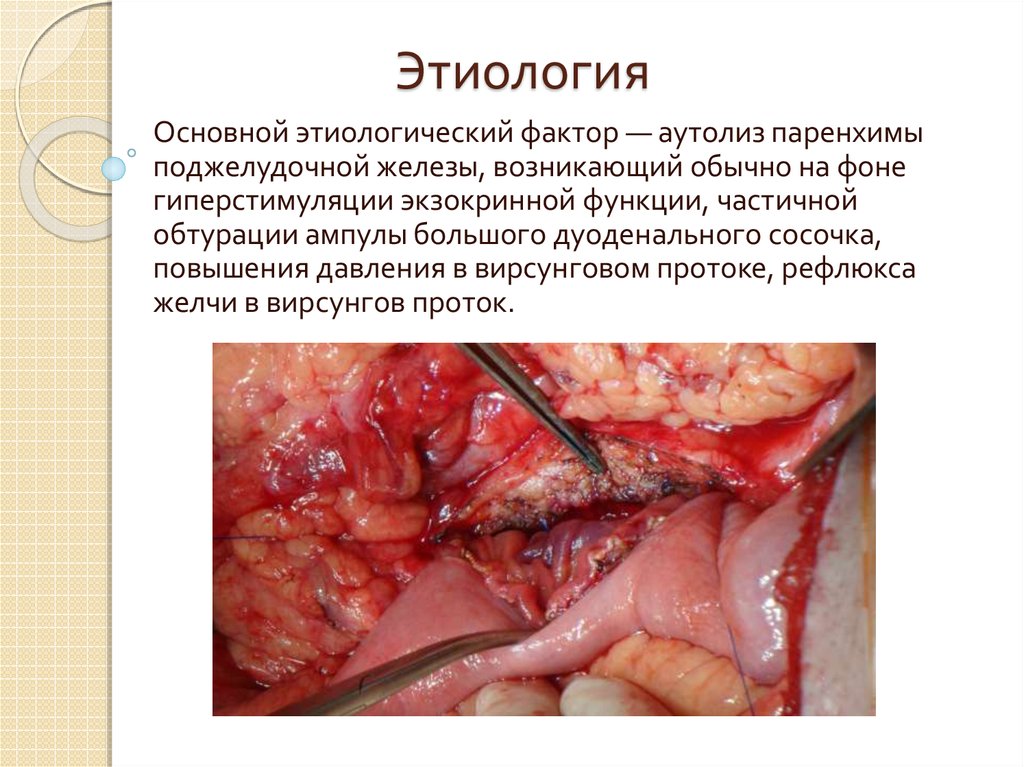
12. Этиология
Основной этиологический фактор — аутолиз паренхимыподжелудочной железы, возникающий обычно на фоне
гиперстимуляции экзокринной функции, частичной
обтурации ампулы большого дуоденального сосочка,
повышения давления в вирсунговом протоке, рефлюкса
желчи в вирсунгов проток.
13. Клиника
•Характерная боль в животе•Потеря аппетита, тошнота, рвота
•Повышение уровня амилазы, липазы в плазме
крови.
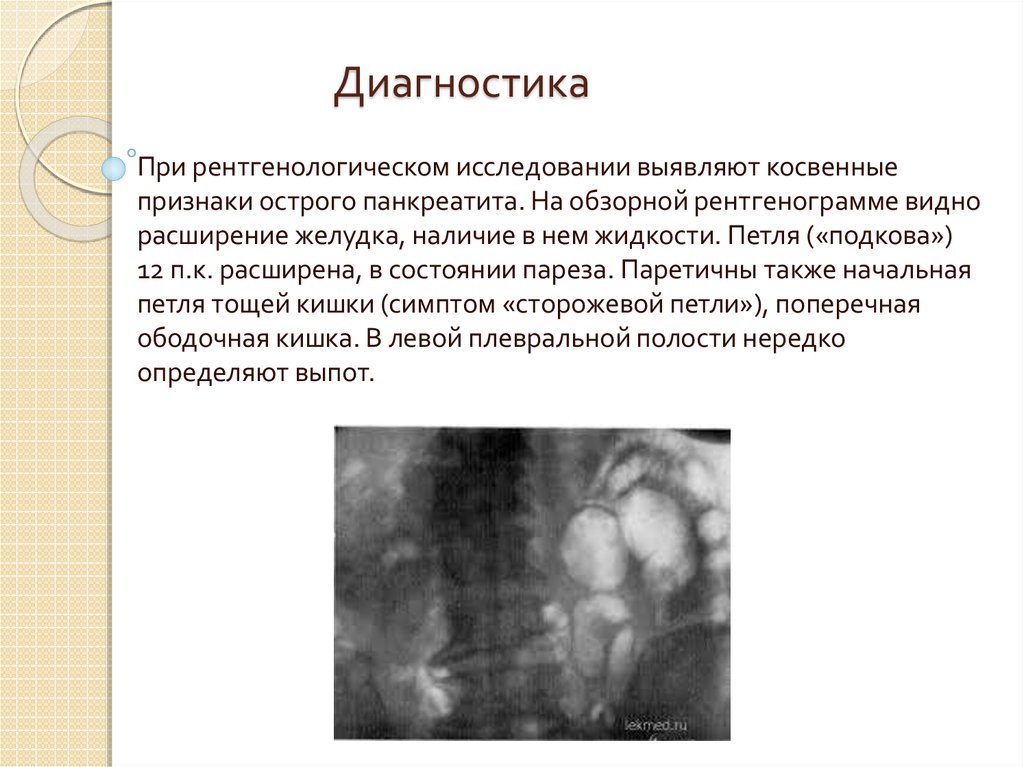
14. Диагностика
При рентгенологическом исследовании выявляют косвенныепризнаки острого панкреатита. На обзорной рентгенограмме видно
расширение желудка, наличие в нем жидкости. Петля («подкова»)
12 п.к. расширена, в состоянии пареза. Паретичны также начальная
петля тощей кишки (симптом «сторожевой петли»), поперечная
ободочная кишка. В левой плевральной полости нередко
определяют выпот.
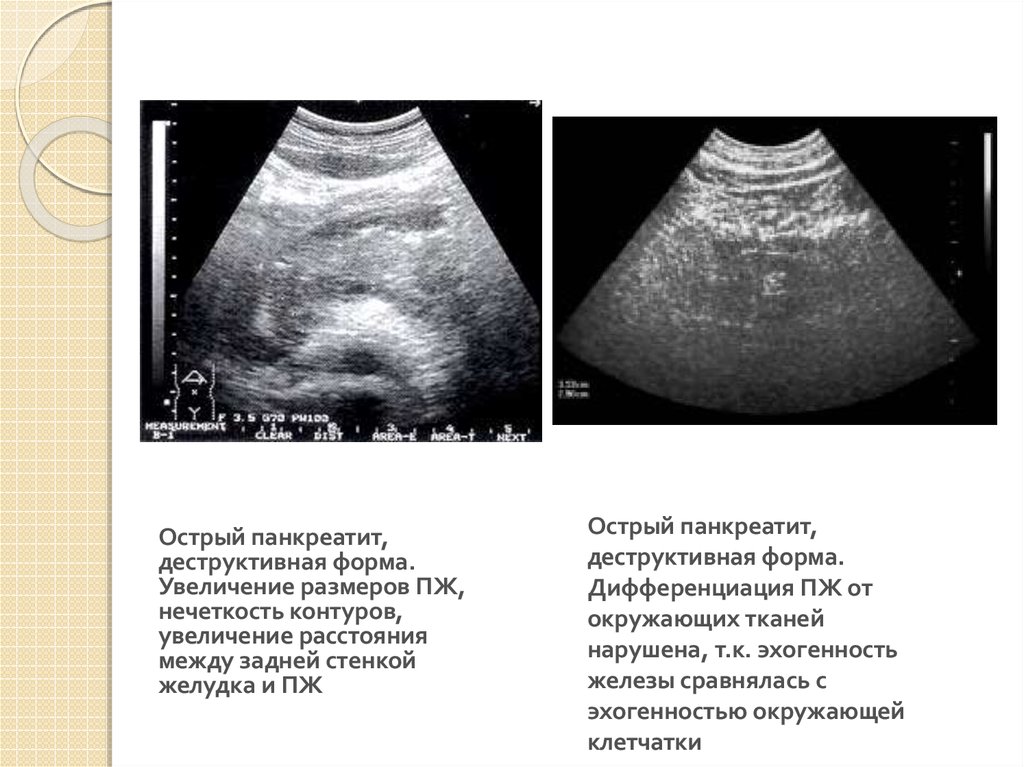
15.
Острый панкреатит,деструктивная форма.
Увеличение размеров ПЖ,
нечеткость контуров,
увеличение расстояния
между задней стенкой
желудка и ПЖ
Острый панкреатит,
деструктивная форма.
Дифференциация ПЖ от
окружающих тканей
нарушена, т.к. эхогенность
железы сравнялась с
эхогенностью окружающей
клетчатки
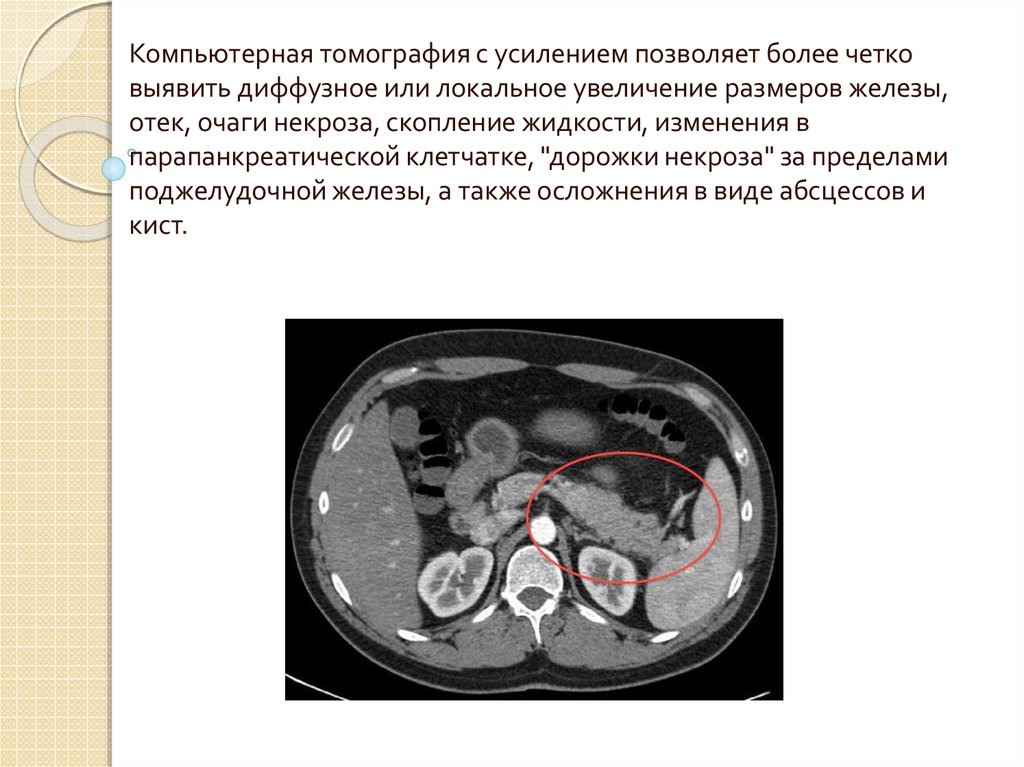
16.
Компьютерная томография с усилением позволяет более четковыявить диффузное или локальное увеличение размеров железы,
отек, очаги некроза, скопление жидкости, изменения в
парапанкреатической клетчатке, "дорожки некроза" за пределами
поджелудочной железы, а также осложнения в виде абсцессов и
кист.
17. Лечение
Хирургическое лечение при остром панкреатите показано:1) при сочетании острого панкреатита с деструктивными
формами острого холецистита;
2) при безуспешном консервативном лечении в течение
36—48 ч;
3) при панкреатогенном перитоните при невозможности
выполнения лапароскопического дренирования брюшной
полости;
4) при осложнениях острого панкреатита: абсцессе
сальниковой сумки, флегмоне забрюшинной клетчатки.
18. Хирургическая тактика
Многоцелевая интенсивная терапия(под контролем модуля интенсивной терапии (МИТ))
сдерживание инфекции в некротических очагах до
завершения секвестрации, предоперационная
подготовка
Хирургическое лечение:
I ЭТАП –
Лечебно-диагностическая лапароскопия, транскутанное
дренирование под УЗ-, рентгеноскопическим контролем в первые
2-е недели заболевания
II ЭТАП –
Лапаротомное вмешательство на 2-3 неделях заболевания
18
19. Показания к лапаротомному вмешательству
Распространенные инфицированные формыпанкреонекроза (в том числе, при
неэффективности транскутанного дренирования)
Неэффективность комплексной консервативной
терапии стерильного панкреонекроза (стойкая
или прогрессирующая полиорганная
недостаточность)
Стойкое повышение внутрибрюшного давления
свыше 25 мм рт. ст.
19
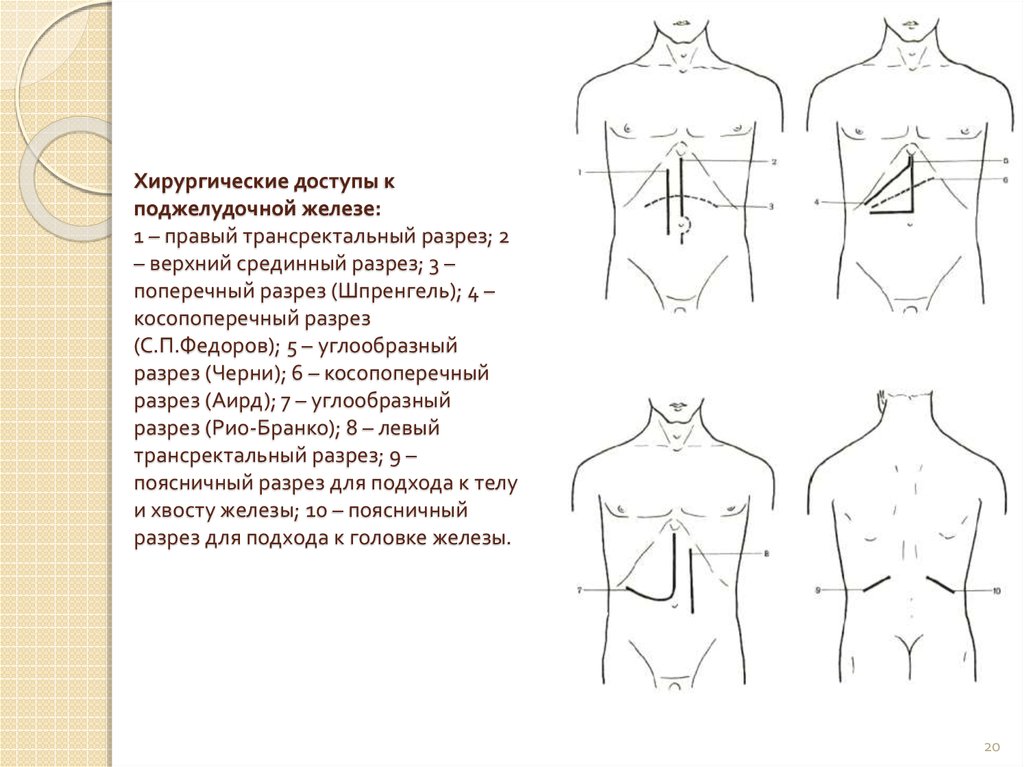
20. Хирургические доступы к поджелудочной железе: 1 – правый трансректальный разрез; 2 – верхний срединный разрез; 3 – поперечный
разрез (Шпренгель); 4 –косопоперечный разрез
(С.П.Федоров); 5 – углообразный
разрез (Черни); 6 – косопоперечный
разрез (Аирд); 7 – углообразный
разрез (Рио-Бранко); 8 – левый
трансректальный разрез; 9 –
поясничный разрез для подхода к телу
и хвосту железы; 10 – поясничный
разрез для подхода к головке железы.
20
21. Панкреонекроз.Этиология
Данные эпидемиологических исследований свидетельствуют отом, что среди лиц пожилого и старческого возраста в качестве
причины панкреонекроза доминируют желчнокаменная болезнь и
ее осложнения, тогда как у лиц молодого и среднего возраста
основным этиологическим фактором является прием алкоголя и
его суррогатов.
Основу патогенеза деструктивного панкреатита в начальной,
доинфекционной его фазе составляет острое асептическое
воспаление ПЖ и окружающих структур ЗК и БП, обусловленное
аутолизом тканей под воздействием панкреатических ферментов
с вовлечением в процесс механизмов воспаления и
цитокиногенеза. При панкреонекрозе возникает не просто
гиперпродукция про- и противовоспалительных медиаторов
воспаления, а дисрегуляция системной воспалительной реакции.
22. Клиника
Гипертермия свыше 37,8°С, парез желудочно-кишечного тракта всочетании с регидностью мышц передней брюшной стенки,
лейкоцитоз более 12 х 109/л и лейкоцитарный индекс
интоксикации, превышающий 6 единиц, тяжесть состояния
больного по шкале APACHE II более 12 баллов убедительно
свидетельствуют в пользу развития инфицированных форм
панкреонекроза.
23. Диагностика
Наряду с обязательными методами обследования больногопанкреонекрозом (ультрасонография, видео-лапароскопия) в
программу дополнительного обследования должны быть
включены:
• транскутанные пункции объемных жидкостных образований,
выполняемые под контролем ультрасонографии с последующим
бактериологическим исследованием биоматериала;
• определение в плазме крови больного концентрации
прокальцитонина, являющегося универсальным биохимическим
маркером выраженности системной воспалительной реакции и
тяжести бактериальной инфекции.
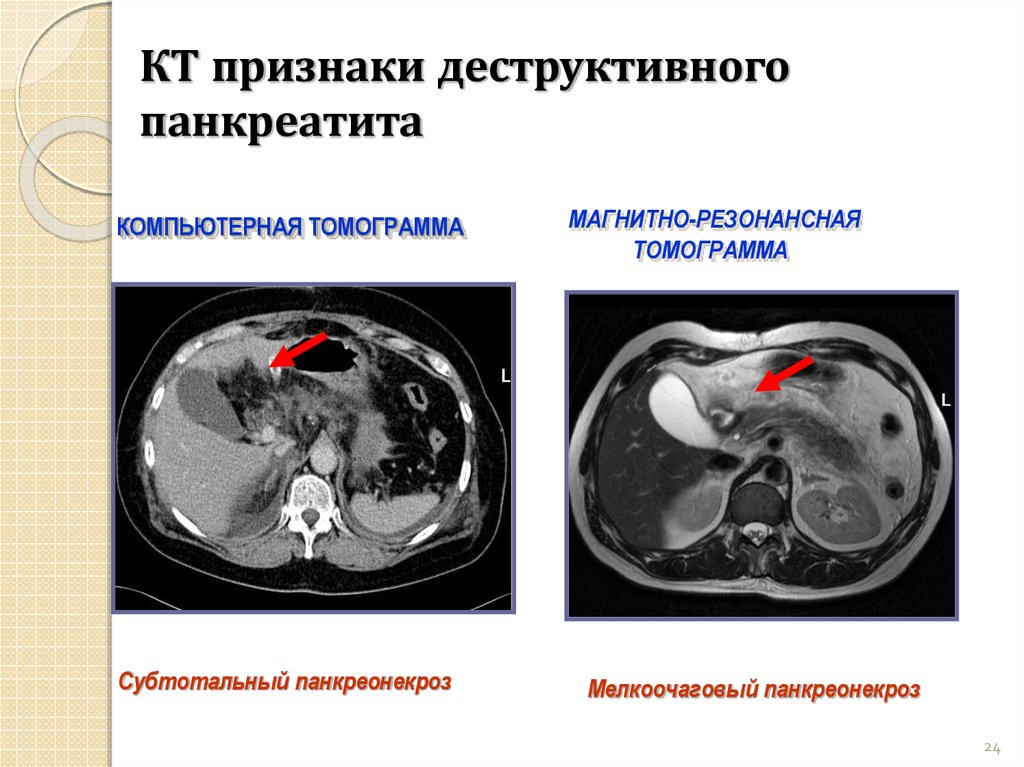
24. КТ признаки деструктивного панкреатита
КОМПЬЮТЕРНАЯ ТОМОГРАММАСубтотальный панкреонекроз
МАГНИТНО-РЕЗОНАНСНАЯ
ТОМОГРАММА
Мелкоочаговый панкреонекроз
24
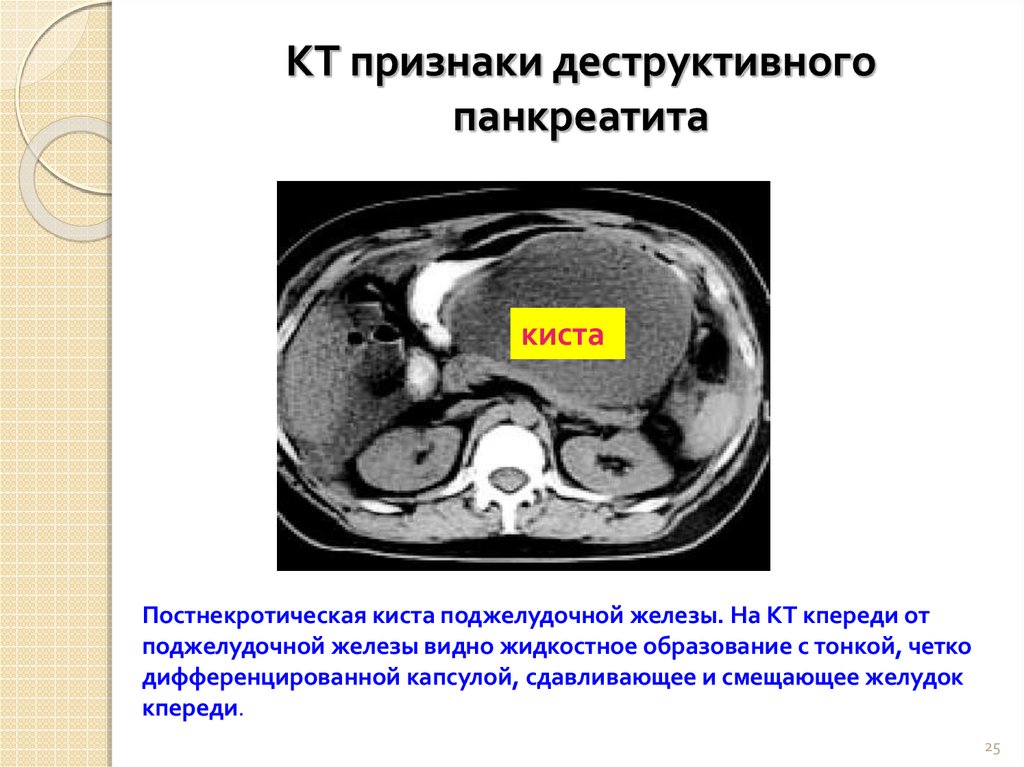
25.
КТ признаки деструктивногопанкреатита
киста
Постнекротическая киста поджелудочной железы. На КТ кпереди от
поджелудочной железы видно жидкостное образование с тонкой, четко
дифференцированной капсулой, сдавливающее и смещающее желудок
кпереди.
25
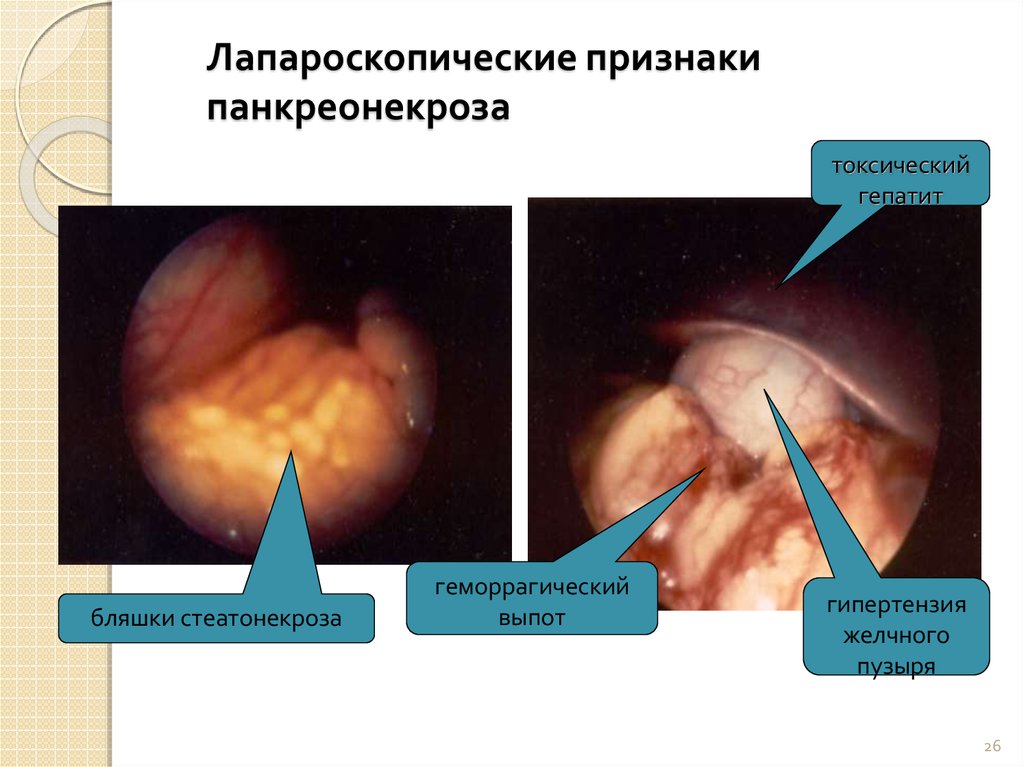
26. Лапароскопические признаки панкреонекроза
токсическийгепатит
бляшки стеатонекроза
геморрагический
выпот
гипертензия
желчного
пузыря
26
27. Лечение
Оновной задачей первой операции при ОДП является мобилизация всехочагов некротической деструкции в забрюшинном пространстве
(декомпрессия), полноценная некр- или секвестрэктомия, отграничение
(компартментализация) зон некроза от свободной брюшной полости,
обеспечение адекватного оттока экссудата (дренирование) с
планированием последующего оперативного вмешательства.
Во время первой операции по поводу инфицированного панкреонекроза
большинство хирургов предпочитают верхнюю срединную лапаротомию.
Реже применяется поперечный разрез в эпигастральной области по
Шпренгелю, равно как и доступ в левом подреберье. Затем через
желудочно-ободочную связку широко раскрывается сальниковая сумка.
28.
В настоящее время используют три основных методадренирующих операций при панкреонекрозе, которые
обеспечивают различные условия для дренирования (в
зависимости от масштаба и характера поражения ПЖ) брюшной
полости и забрюшинной клетчатки: 1) «закрытый», 2) «открытый»,
3) «полуоткрытый». «Закрытый» метод дренирующих операций
включает активное дренирование забрюшинной клетчатки и
брюшной полости в условиях анатомической целостности полости
сальниковой сумки и брюшной полости. Это достигается
имплантацией многоканальных силиконовых дренажных
конструкций для введения антисептических растворов
фракционно или капельно в очаг деструкции с постоянной
активной аспирацией .
«Закрытый» метод дренирования
сальниковой сумки: 1 —
дренажная трубка из
сальниковой сумки через
винслово отверстие проведена по
подпеченочному пространству и
через прокол брюшной стенки
выведена в правую подреберную
область; 2 — дренажная трубка
из сальниковой сумки выведена
через левую поясничную область
29.
Находят применение также и методы эндоскопического дренирования исанации забрюшинного пространства через поясничный, внебрюшинный
доступы. Все большее распространение получают малоинвазивные
хирургические методы чрескожного пункционного дренирования
парапанкреатической зоны и других отделов забрюшинной клетчатки,
желчного пузыря под контролем УЗИ и КТ.
«Открытый» метод дренирующих операций при панкреонекрозе
предполагает выполнение программируемых ревизий и санаций
забрюшинного пространства и имеет два основных варианта технических
решений, определяемых преимущественным масштабом и характером
поражения забрюшинного пространства и брюшной полости. Этот метод
включает:
а) панкреатооментобурсостомию + люмботомию;
б) панкреатооментобурсостомию + лапаростомию. Показанием к
панкреатооментобурсостомии+люмботомии является инфицированный
панкреонекроз в сочетании с поражением парапанкреатической,
параколической и тазовой клетчатки.











 Медицина
Медицина