Похожие презентации:
Неотложная помощь при пароксизмальной фибрилляции предсердий
1.
КАЗАНСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТКафедра госпитальной терапии с курсом эндокринологии
Неотложная помощь
при пароксизмальной
фибрилляции предсердий
Выполнила: студентка
группы 1605
Луппова Регина
г. Казань, 2015 год
2.
Фибрилляция предсердий (ФП)представляет собой
суправентрикулярную тахиаритмию,
характеризующуюся хаотической
электрической активностью
предсердий высокой частоты (как
правило, от 400 до 700 в минуту) и
нерегулярным ритмом желудочков
(при условии отсутствия полной АВблокады).
При ФП по частоте ритма желудочков
различают:
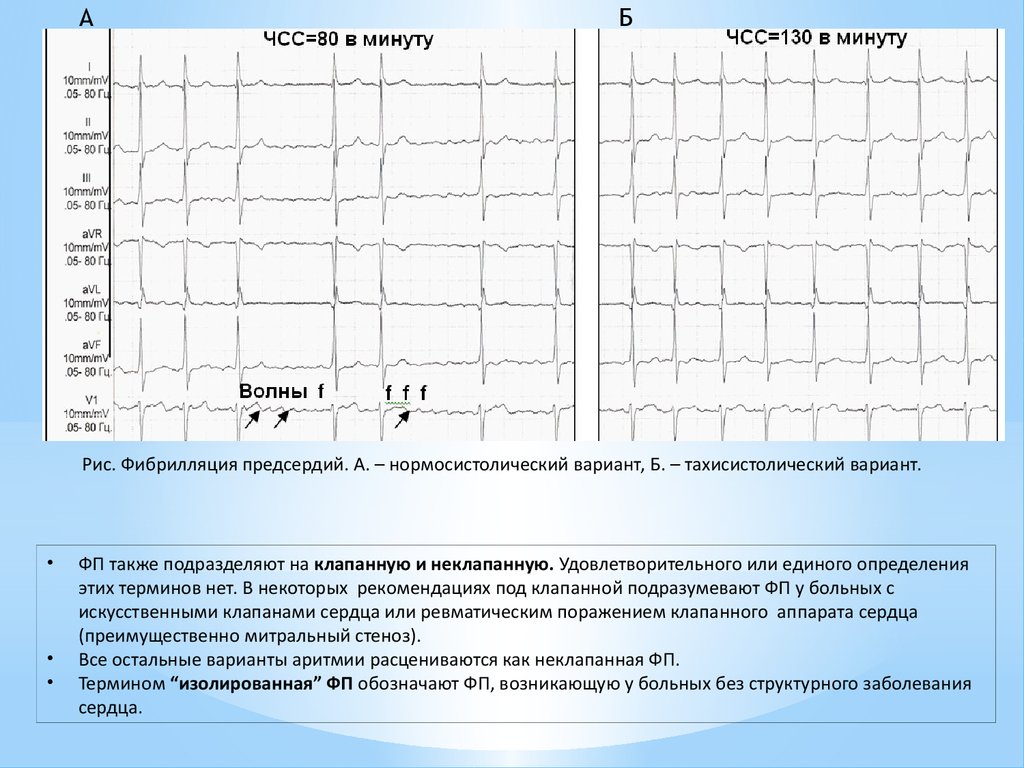
• нормосистолический вариант (частота
в диапазоне от 60 до 100 в минуту);
• тахисистолический вариант (частота
более 100 в минуту);
• брадисистолический вариант (частота
менее 60 в минуту).
ЭКГ признаки ФП:
1. Отсутствие зубцов Р перед каждым
комплексом QRS (! В отдельных
отведениях, чаще всего в отведении V1,
иногда определяется некоторая
регулярная электрическая активность
предсердий).
2. Абсолютно нерегулярные
интервалы RR (!Однако в ряде случаев
интервалы RR могут быть
фиксированы).
3. Наличие вместо зубцов P волн f,
различающихся по форме,
продолжительности, с частотой 400-700
в минуту.
3.
АБ
Рис. Фибрилляция предсердий. А. – нормосистолический вариант, Б. – тахисистолический вариант.
ФП также подразделяют на клапанную и неклапанную. Удовлетворительного или единого определения
этих терминов нет. В некоторых рекомендациях под клапанной подразумевают ФП у больных с
искусственными клапанами сердца или ревматическим поражением клапанного аппарата сердца
(преимущественно митральный стеноз).
Все остальные варианты аритмии расцениваются как неклапанная ФП.
Термином “изолированная” ФП обозначают ФП, возникающую у больных без структурного заболевания
сердца.
4.
Формы фибрилляции предсердий1. Впервые выявленная - впервые возникший эпизод ФП.
2. Пароксизмальная - приступ длится не более 7 дней (обычно менее 48 ч) и спонтанно
восстанавливается в синусовый ритм.
3. Персистирующая - приступ длится более 7 дней, самостоятельно не прекращается и для ее
устранения необходима медикаментозная или электрическая кардиоверсия.
4. Длительная персистирующая - приступ длится более 1 года и выбрана стратегия контроля
ритма сердца (восстановления синусового ритма и его сохранения с использованием
антиаритмической терапии и/или аблации).
5. Постоянная - длительно сохраняющаяся ФП (например, более 1 года), при которой
кардиоверсия или кардиохирургическое лечение были неэффективны или не проводились.
NB! При пароксизмальной ФП, длящейся более 48 часов, вероятность спонтанного
прекращения аритмии низкая, существенно возрастает риск системных тромбоэмболий, что
требует рассмотрения возможности проведения антитромботической терапии.
Под пароксизмальной формой ФП понимается также аритмия, устраненная с помощью
медикаментозной или электрической кардиоверсии в первые 7 суток после ее возникновения.
5.
Диагностика пароксизмальной фибрилляции предсердийПри Пароксизмальной ФП приступ длится не
более 7 дней (обычно менее 48 ч) и спонтанно
восстанавливается в синусовый ритм.
Клиническая картина: одышка, сердцебиение,
перебои в работе сердца, иногда боли за
грудиной, утомляемость, головокружение,
обмороки; у ряда больных с заболеваниями
сердца наблюдается нарастание признаков
сердечной недостаточности или
тромбоэмболических осложнений
(ишемический инсульт, ТИА).
Объективно могут наблюдаться бледность
кожных покровов, цианоз губ. Эти явления
более выражены при тахистолической форме.
! Иногда жалобы могут отсутствовать
(бессимптомная форма) – Выявление при
аускультации сердца во время
профилактического осмотра или записи ЭКГ.
6.
Диагностика пароксизмальной фибрилляции предсердийСхема проведения импульсов
Фибрилляция предсердий
Схема проведения импульсов
Синусовый ритм
Контроль показателей гемодинамики (АД, пульс):
Пульс аритмичный, неодинакового наполнения, сердечные тоны также аритмичны и
разной звучности.
! При нерегулярном пульсе следует всегда подозревать ФП, однако для
подтверждения диагноза необходимо зарегистрировать ЭКГ:
Любую аритмию, имеющую характерные для ФП признаки и сохраняющуюся
достаточно долго, чтобы зарегистрировать ЭКГ в 12 отведениях, или продолжающуюся,
по крайней мере, 30 с на участке записи ЭКГ, следует расценивать как ФП.
ЧСС при ФП можно рассчитать на основании стандартной ЭКГ в 12 отведениях. Для
этого умножают число интервалов RR в течение 10 с (при скорости записи 25 мм/с) на 6.
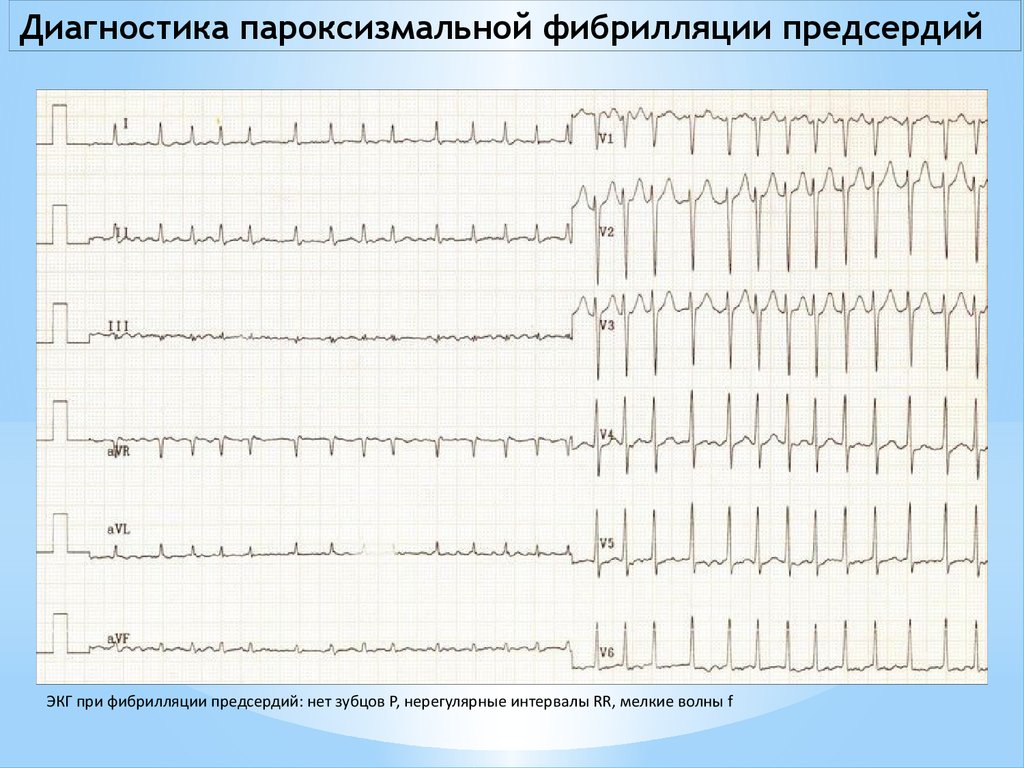
7.
Диагностика пароксизмальной фибрилляции предсердийЭКГ при фибрилляции предсердий: нет зубцов P, нерегулярные интервалы RR, мелкие волны f
8.
Диагностика пароксизмальной фибрилляции предсердийНеобходимо
проанализировать ЭКГ в 12
отведениях, обращая
внимание на признаки
структурного заболевания
сердца (например, острый или
перенесенный инфаркт
миокарда, гипертрофия левого
желудочка, блокада ножки
пучка Гиса или синдром
преждевременного
возбуждения желудочков,
признаки кардиомиопатии,
ишемия),
отдифференцировать от
других наджелудочковых
аритмий, которые могут
характеризоваться частыми
нерегулярными интервалами
RR и имитировать ФП
(предсердная тахикардия и
трепетание предсердий, а
также частая предсердная
экстрасистолия, двойное
антероградное проведение
через атрио-вентрикулярный
узел).
9.
Необходимо выяснить у больного:- Время возникновения аритмии.
- Частоту и длительность пароксизмов.
- Продолжительность настоящего или
последнего эпизода.
- Предшествующее лечение лекарственными
средствами.
- Факторы, провоцирующие развитие
аритмии (физические нагрузки,
эмоциональное напряжение, употребление
алкоголя – «синдром воскресного сердца»).
- Наличие заболеваний сердечно-сосудистой
системы и других сопутствующих
заболеваний (ишемическая болезнь сердца,
инфаркт миокарда, миокардит, митральные
пороки, артериальная гипертония, сердечная
недостаточность, кардиомиопатии,
хирургические операции на сердце;
заболевания периферических артерий,
инсульт, перикардит, заболевания легких,
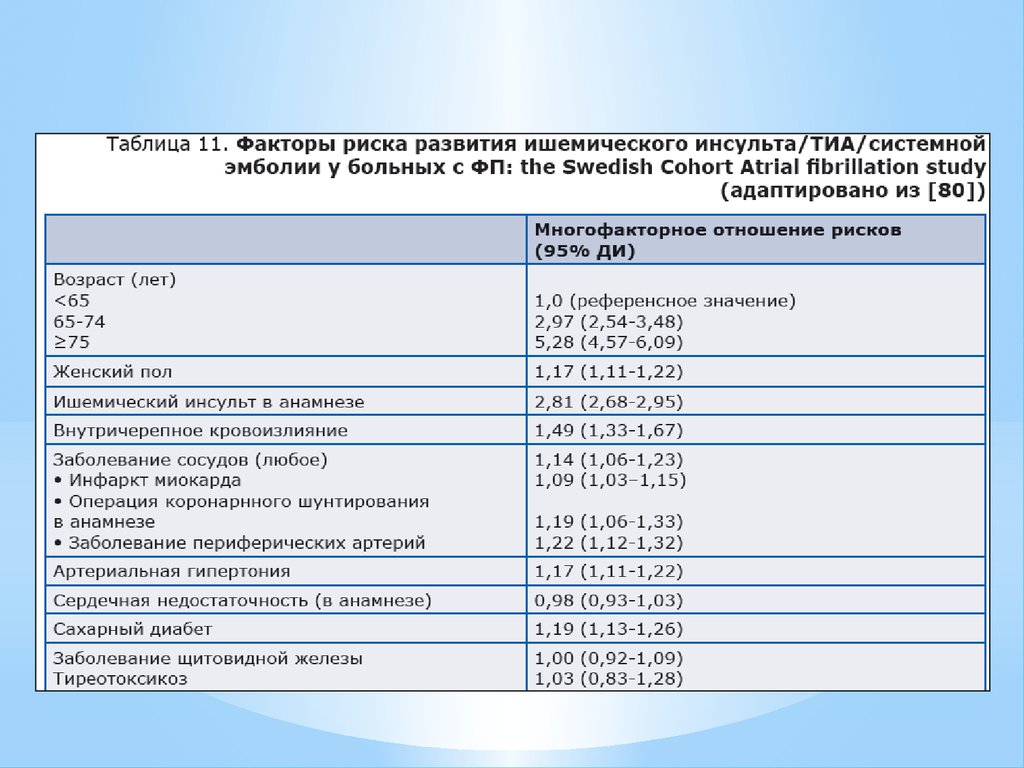
ТЭЛА, тиреотоксикоз, сахарный диабет).
Термин синдром воскресного
(праздничного) сердца впервые
предложен P.O. Ettinger et al. в 1978 г.
для обозначения нарушений ритма
сердца, развившихся у практически
здоровых лиц после чрезмерного упо
требления алкоголя. В этих ситуациях
описано появление наджелудочковых
и желудочковых нарушений ритма или
проводимости сердца, однако
наиболее часто — фибрилляции
предсердий.
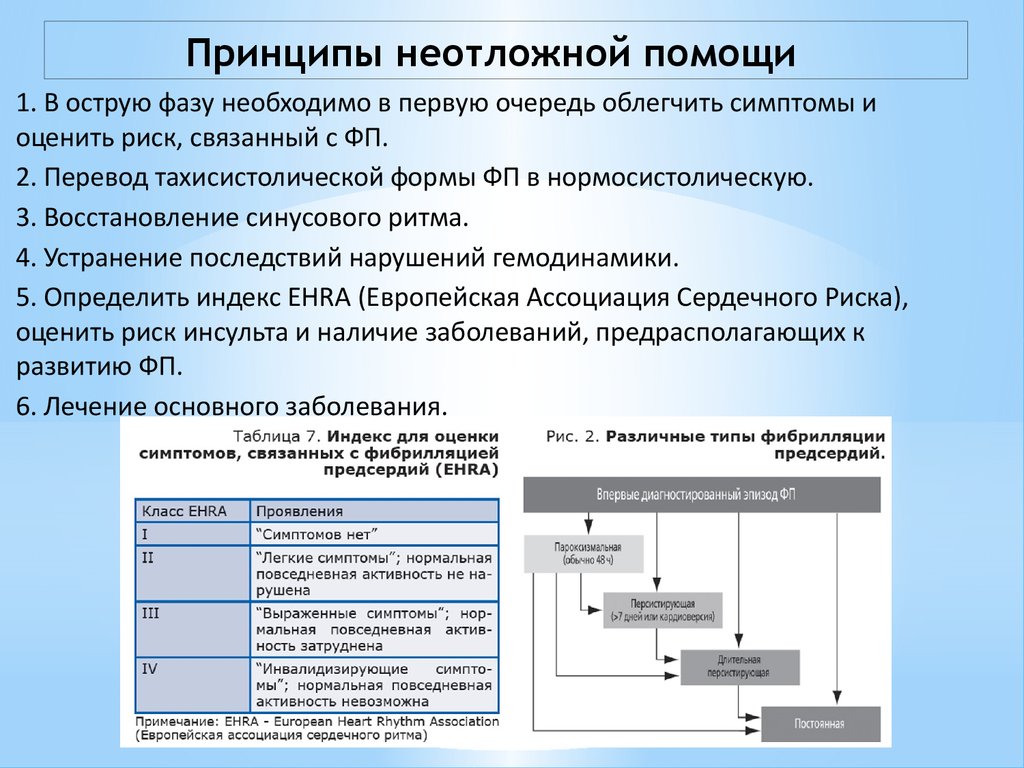
10.
Принципы неотложной помощи1. В острую фазу необходимо в первую очередь облегчить симптомы и
оценить риск, связанный с ФП.
2. Перевод тахисистолической формы ФП в нормосистолическую.
3. Восстановление синусового ритма.
4. Устранение последствий нарушений гемодинамики.
5. Определить индекс EHRA (Европейская Ассоциация Сердечного Риска),
оценить риск инсульта и наличие заболеваний, предрасполагающих к
развитию ФП.
6. Лечение основного заболевания.
11.
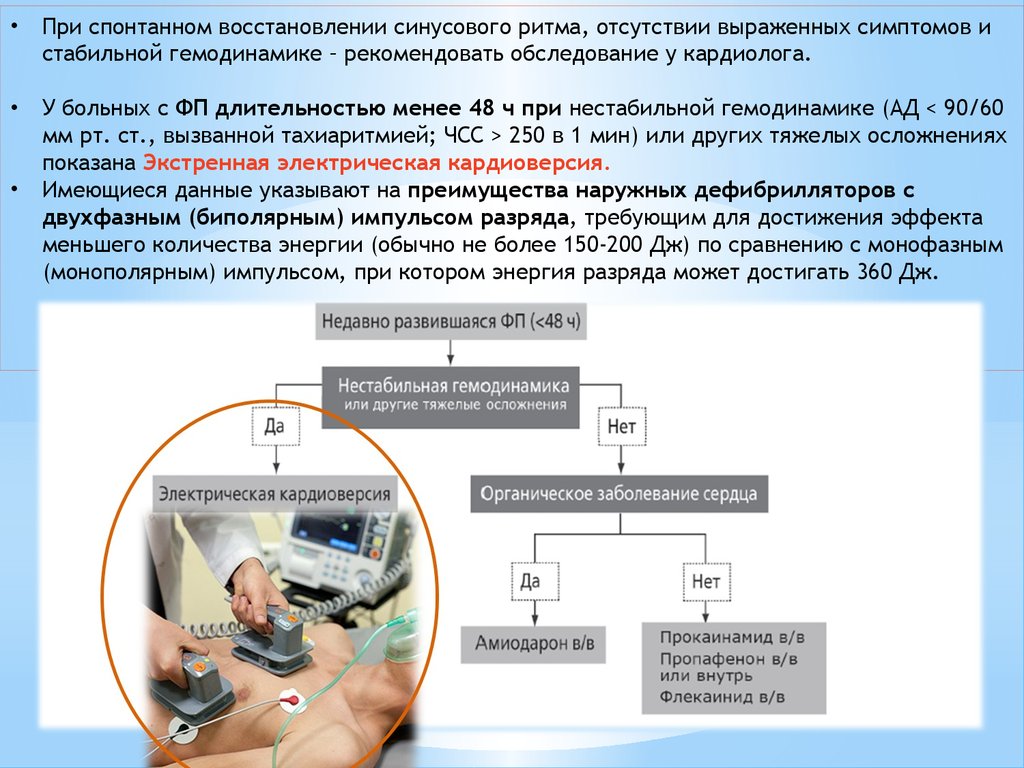
При спонтанном восстановлении синусового ритма, отсутствии выраженных симптомов и
стабильной гемодинамике – рекомендовать обследование у кардиолога.
У больных с ФП длительностью менее 48 ч при нестабильной гемодинамике (АД < 90/60
мм рт. ст., вызванной тахиаритмией; ЧСС > 250 в 1 мин) или других тяжелых осложнениях
показана Экстренная электрическая кардиоверсия.
Имеющиеся данные указывают на преимущества наружных дефибрилляторов с
двухфазным (биполярным) импульсом разряда, требующим для достижения эффекта
меньшего количества энергии (обычно не более 150-200 Дж) по сравнению с монофазным
(монополярным) импульсом, при котором энергия разряда может достигать 360 Дж.
12.
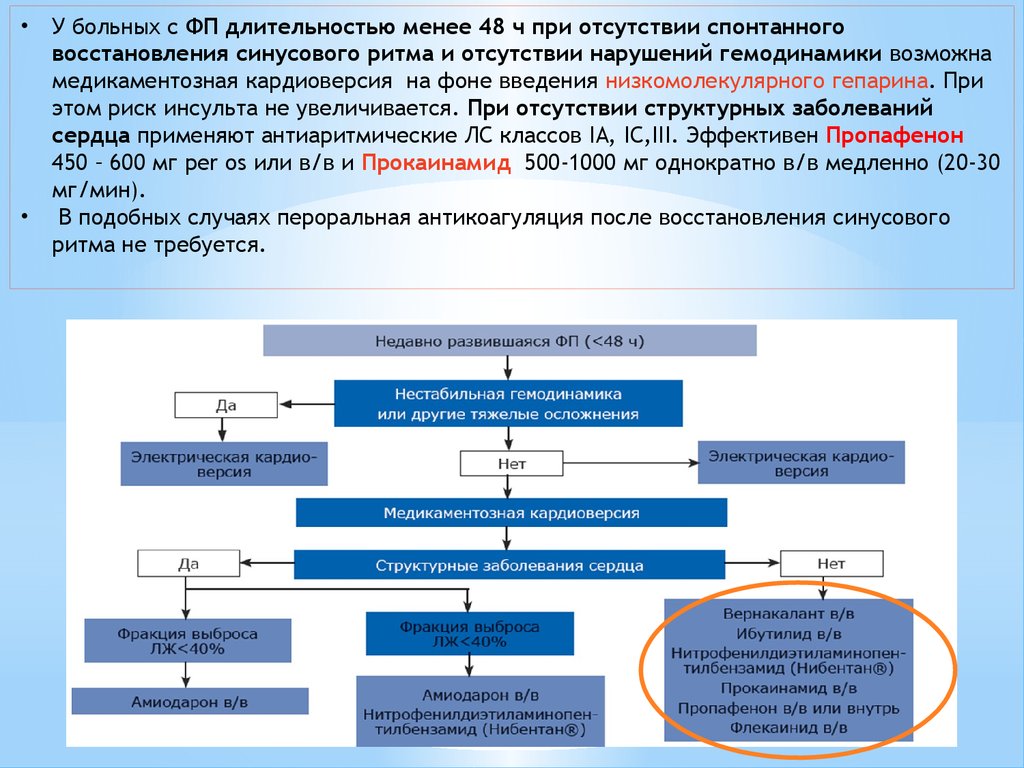
У больных с ФП длительностью менее 48 ч при отсутствии спонтанного
восстановления синусового ритма и отсутствии нарушений гемодинамики возможна
медикаментозная кардиоверсия на фоне введения низкомолекулярного гепарина. При
этом риск инсульта не увеличивается. При отсутствии структурных заболеваний
сердца применяют антиаритмические ЛС классов IA, IC,III. Эффективен Пропафенон
450 – 600 мг per os или в/в и Прокаинамид 500-1000 мг однократно в/в медленно (20-30
мг/мин).
В подобных случаях пероральная антикоагуляция после восстановления синусового
ритма не требуется.
13.
При наличии ИБС, снижении фракции фыброса левогожелудочка, сердечной недостаточности, нарушениях
проводимости антиаритмические ЛС IC класса
противопоказаны!
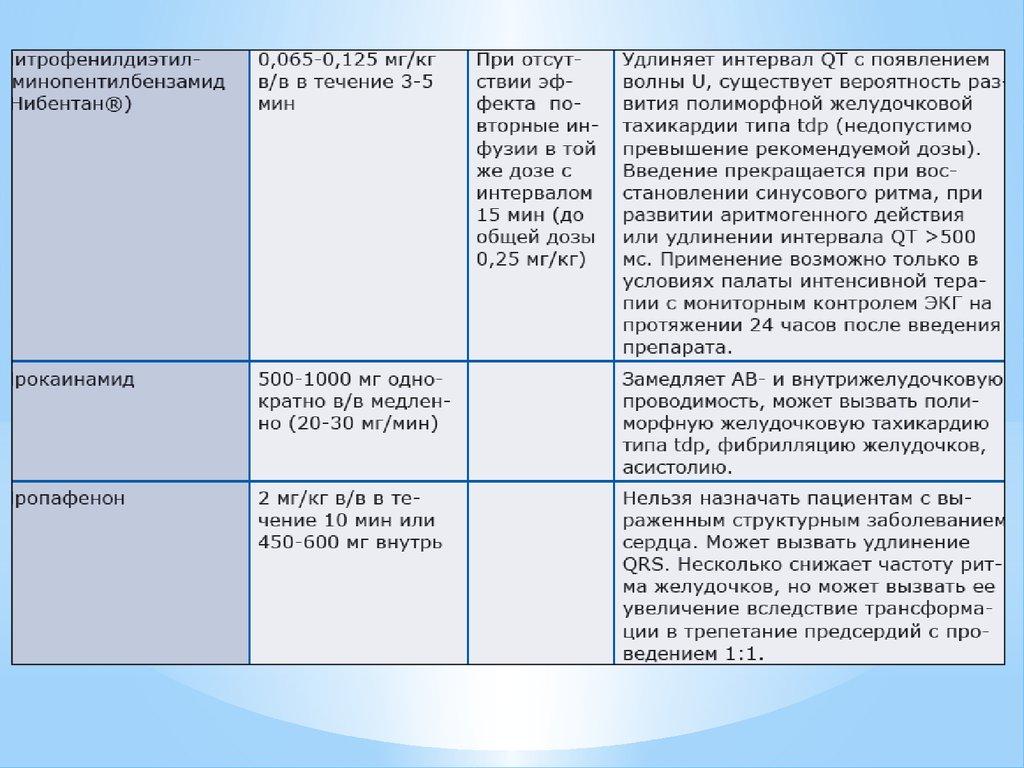
Препарат выбора – амиодарон 5мг/кг в/в в течение 1 часа,
последующая доза – 50 мг/ч.
14.
15.
16.
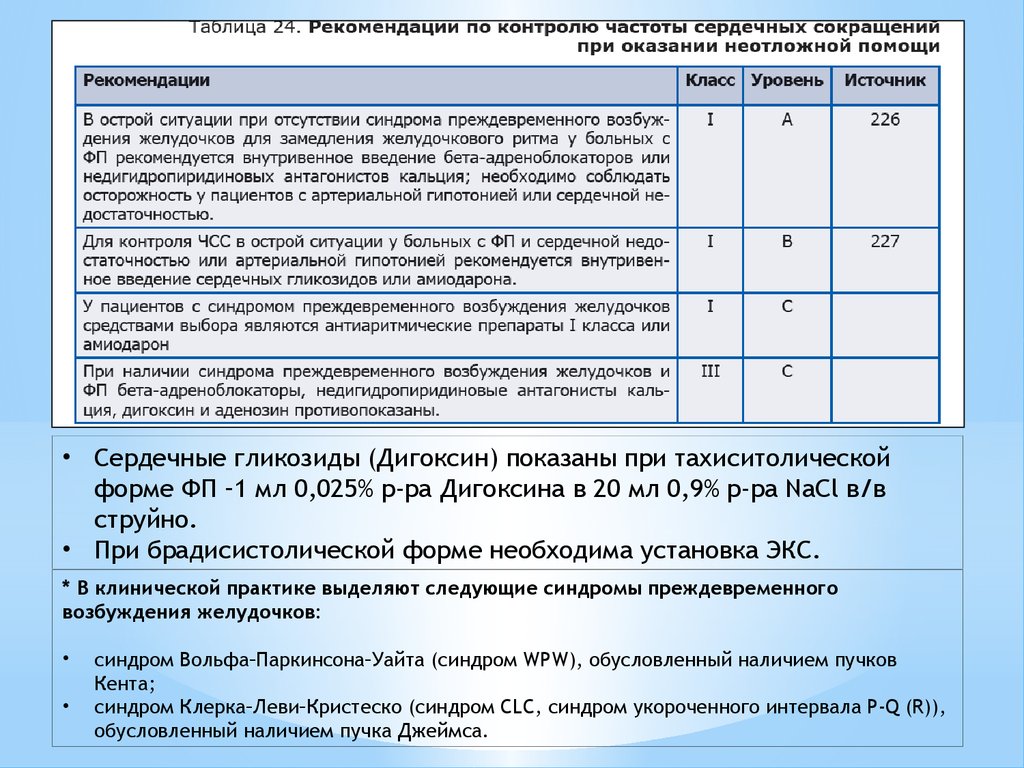
• Сердечные гликозиды (Дигоксин) показаны при тахиситолическойформе ФП –1 мл 0,025% р-ра Дигоксина в 20 мл 0,9% р-ра NaCl в/в
струйно.
• При брадисистолической форме необходима установка ЭКС.
* В клинической практике выделяют следующие синдромы преждевременного
возбуждения желудочков:
синдром Вольфа–Паркинсона–Уайта (синдром WPW), обусловленный наличием пучков
Кента;
синдром Клерка–Леви–Кристеско (синдром CLC, синдром укороченного интервала Р-Q (R)),
обусловленный наличием пучка Джеймса.
17.
Если ФП сохраняется более 48 ч или ее длительность не известна, передкардиоверсией можно провести чреспищеводную эхокардиографию, чтобы
исключить наличие внутрисердечного тромба. Однако применение этого
метода диагностики может оказаться затруднительным при наличии острого
дистресса и недоступности в условиях оказания неотложной помощи.
При продолжительности ФП более 48 ч рекомендуется
назначить антикоагулянты перорально на 3 нед с целью
профилактики тромбоэмболических осложнений, а затем
попытаться восстановить ритм сердца с помощью
электрической кардиоверсии.
18.
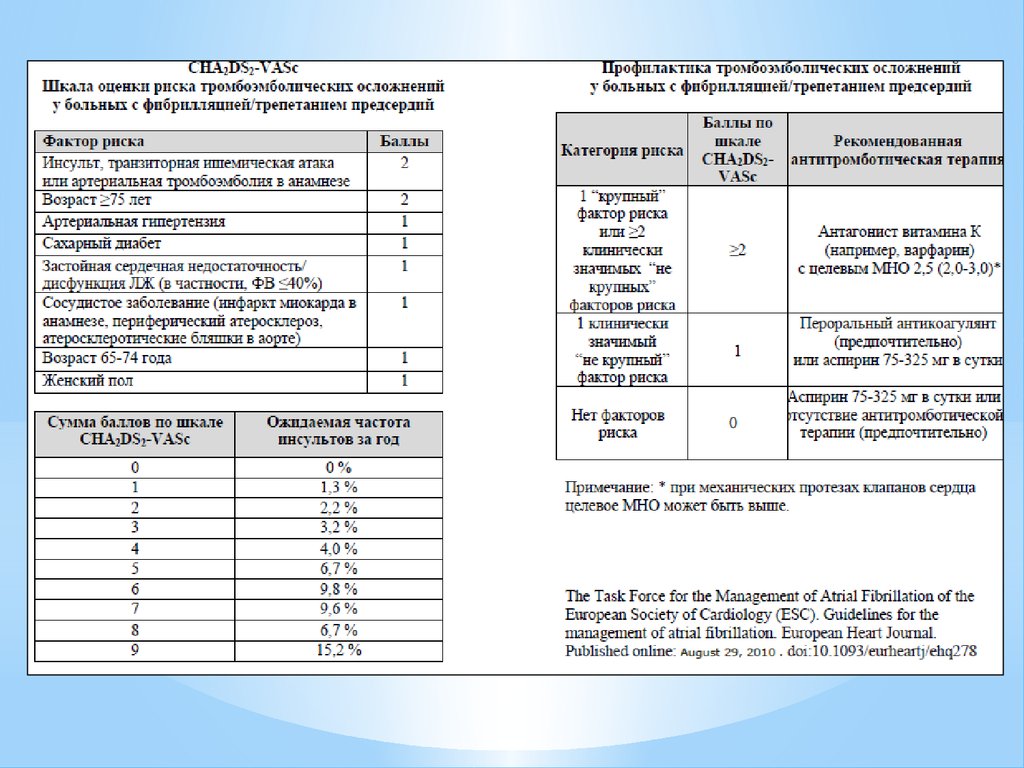
Антикоагулянтная терапияАнтикоагулянтная терапия необходима для профилактики самого грозного
осложнения ФП — тромбоэмболии.
С этой целью применяют пероральные непрямые антикоагулянты (как
правило, антагонисты витамина К - варфарин под контролем МНО 2-3) или
ацетилсалициловую кислоту (или клопидогрел).
• Показания для антикоагуляции и выбор препарата определяются риском
тромбоэмболии, который рассчитывают по шкалам CHADS2 или CHA2DS2VASc.
• Если сумма баллов по шкале CHADS2 ≥ 2, то при отсутствии
противопоказаний показана длительная терапия пероральными
антикоагулянтами (например, Дабигатраном (Прадакса) с поддержанием
МНО 2-3).
19.
Антикоагулянтная терапияЕсли сумма баллов по шкале
CHADS2 0—1, рекомендуют
более точно оценить риск
тромбоэмболии по шкале
CHA2DS2-VASc. При этом,
если ≥ 2 баллов, —
назначают пероральные
непрямые антикоагулянты, 1
балл — пероральные
непрямые антикоагулянты
(предпочтительно) или
ацетилсалициловую кислоту
75—325 мг в сутки, 0 баллов
— антикоагулянтная терапия
не требуется
(предпочтительно) либо
ацетилсалициловая кислота
в той же дозе.
20.
21.
Для оценки риска развитиякровотечений от антикоагулянтной
терапии разработана шкала HAS-BLED.
Сумма баллов ≥ 3 указывает на высокий
риск кровотечения, и применение
любого антитромботического препарата
требует особой осторожности.
22.
23.
При отсутствии эффекта от антиаритмическихпрепаратов:
• Есть ли признаки проаритмии или повышенный риск аритмогенного действия; если
да, не следует ли снизить дозу антиаритмического препарата или заменить его на
другой способ лечения?
• Перешла ли пароксизмальная ФП в персистирующую или постоянную форму,
несмотря на антиаритмическую терапию; если да, не следует ли изменить способ
лечения?
• Насколько адекватен контроль частоты желудочкового ритма, достигнута ли
целевая частота сердечных сокращений в покое и при нагрузке?
• В динамике следует регистрировать ЭКГ в 12 отведениях, чтобы документировать
ритм и частоту сердечных сокращений и оценить характер прогрессирования
заболевания. Если проводится антиаритмическая терапия, следует обращать
внимание на предвестники аритмогенного действия, такие как удлинение
интервалов PR, QRS или QT, неустойчивая желудочковая тахикардия или паузы.
• При утяжелении симптомов следует обсудить целесообразность повторных
анализов крови, длительных мониторирований ЭКГ и повторного проведения
эхокардиографии.
24.
На следующем этапе необходимо установитьпричины ФП!
• Эхокардиография позволяет выявить поражение желудочков, клапанов и
предсердий, а также редкие врожденные пороки сердца.
• Целесообразно определение функции щитовидной железы (обычно
измеряют сывороточный уровень тиреотропного гормона), выполнение
развернутого общего анализа крови, определение уровня креатинина в
сыворотке крови и белка в моче, АД, а также признаков сахарного
диабета (обычно определяют глюкозу крови натощак).
• В отдельных случаях может быть оценена функция печени.
• Проба с нагрузкой обоснована у пациентов с признаками или факторами
риска ишемической болезни сердца.
• При сохранении дисфункции ЛЖ и/или наличии признаков ишемии
миокарда больные являются кандидатами для выполнения коронарной
ангиографии.
25.
Профилактика пароксизмов ФПДлительный контроль ритма
С целью предупреждения рецидивов ФП в некоторых
случаях назначают антиаритмические препараты на
длительный срок. Однако их эффективность для контроля
синусового ритма невысока, а побочные эффекты весьма
опасные, поэтому выбор конкретного препарата
определяется его безопасностью.
Для этого применяют амиодарон, соталол,
диэтиламинопропионилэтоксикарбониламинофенотиазин
(этацизин), пропафенон.
* Следует помнить об аритмогенном эффекте антиаритмических
лекарственных средств (ЭКГ-контроль).
* Амиодарон дает менее выраженный аритмогенный эффект.
26.
Стратегия «ТАБЛЕТКА В КАРМАНЕ»Самостоятельное пероральное применение больным пропафенона (450600 мг) или флекаинида (200-300 мг) может быть безопасным и
эффективным способом устранения ФП в амбулаторных условиях.
* Этот подход может использоваться у отдельных больных с нечастыми
рецидивами ФП (от 1 раза в месяц до 1 раза в год), сопровождающимися
выраженными симптомами.
* Прежде чем рекомендовать подобную тактику лечения, следует оценить
показания и противопоказания, а также дать оценку эффективности и
безопасности перорального приема препаратов в условиях стационара.
• Абсолютными противопоказаниями для назначения пропафенона являются
дисфункция сино-атриального или АВ узлов, блокада ножек пучка Гиса, удлинение
интервала QT, синдром Бругады, острый коронарный синдром (ОКС) и
декомпенсированная ХСН.
• Относительными противопоказаниями для его назначения могут быть
хронические обструктивные болезни легких (ХОБЛ) – бронхиальная астма и
обструктивный бронхит.
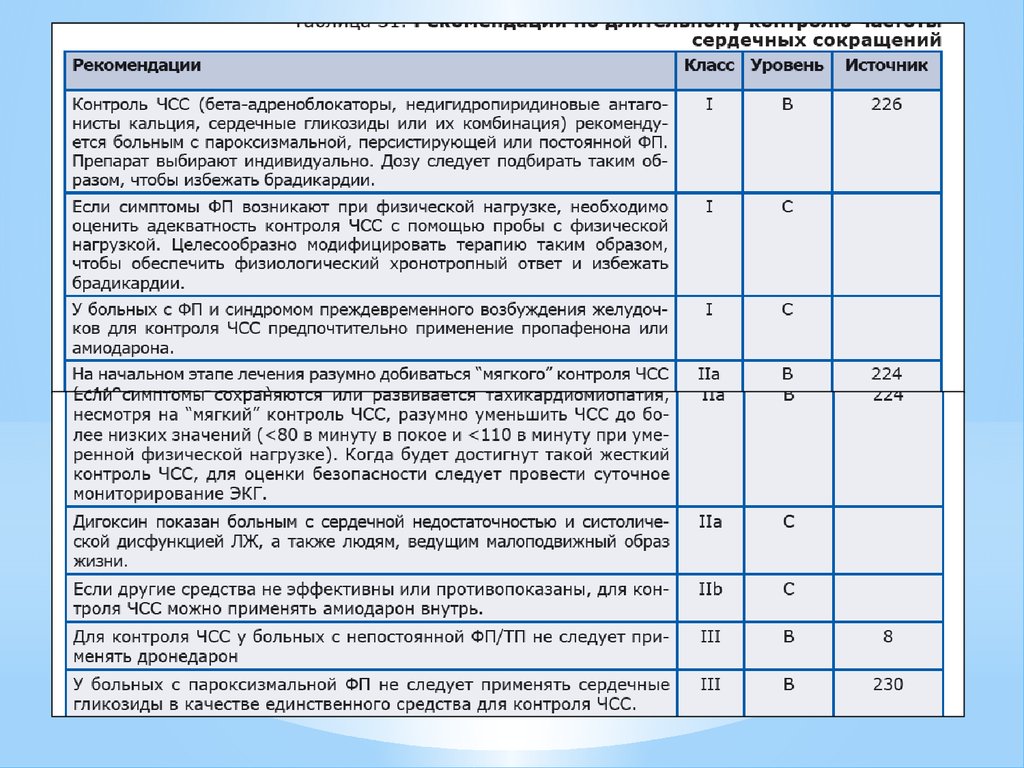
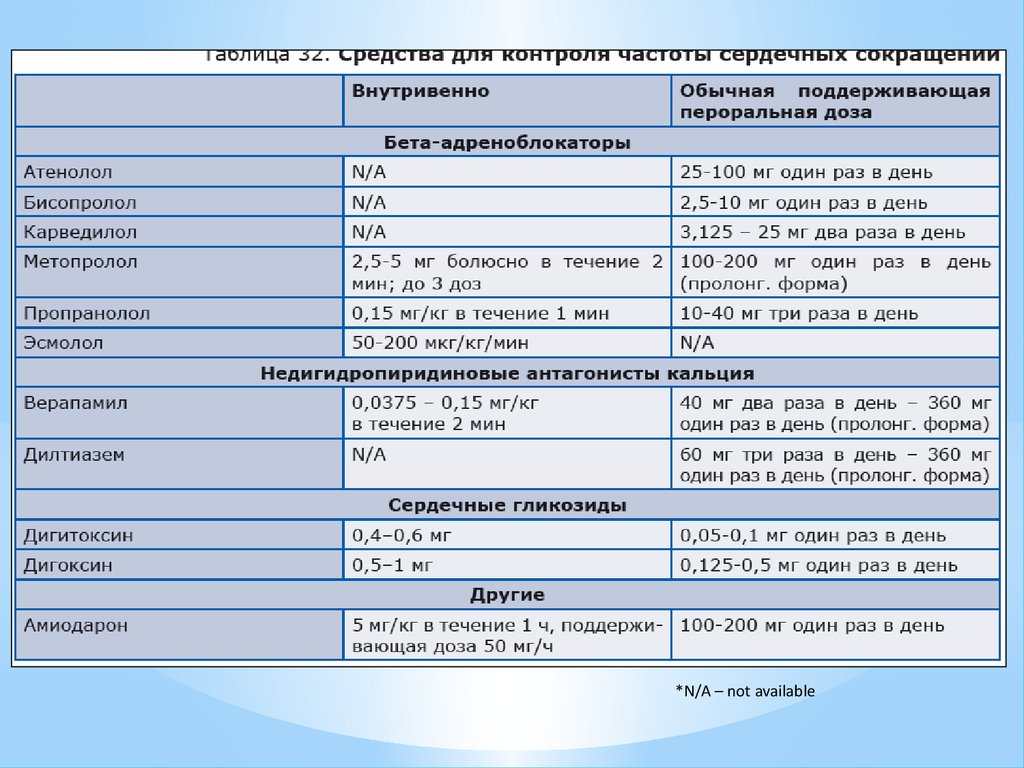
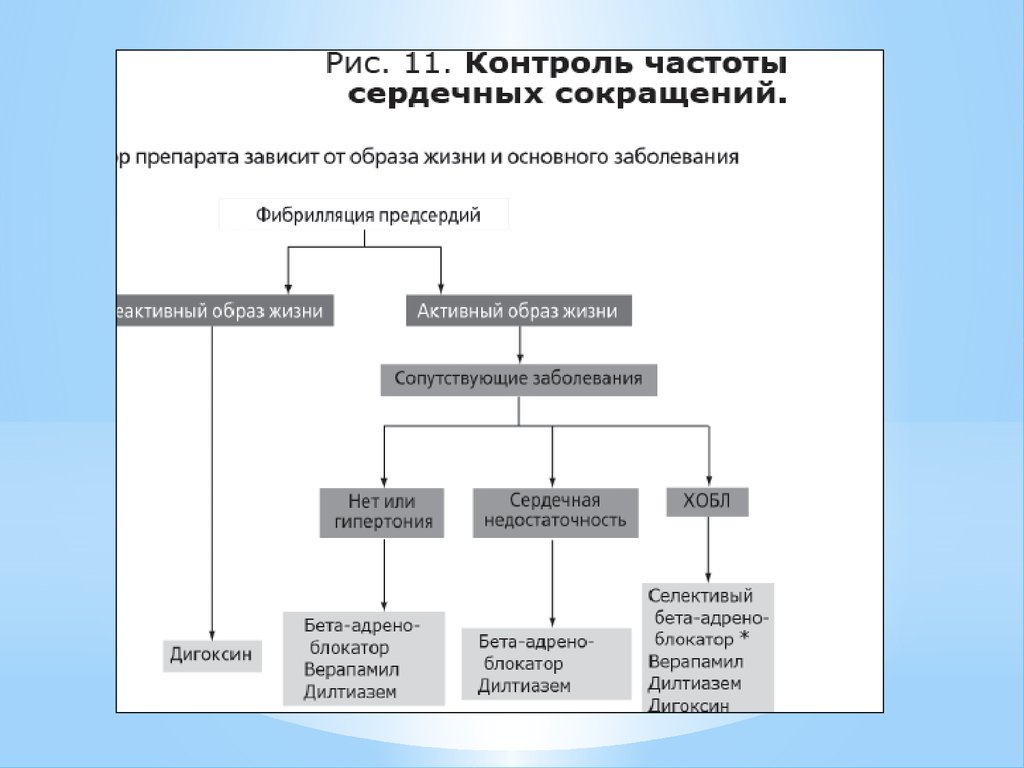
27.
Контроль частоты сердечных сокращенийНеобходимо удержание ритма сердца в пределах 60-80
минут в покое и в пределах 90-115 в минуту при физической
нагрузке.
Вместо этого используют различные группы препаратов,
способные уменьшать ЧСС: бета-блокаторы (метопролол,
карведилол и др.), недигидропиридиновые блокаторы
кальциевых каналов (верапамил и дилтиазем), дигоксин.
При их неэффективности возможно назначение
амиодарона или дронедарона.
* При их неэффективности и наличии выраженных симптомов показана
катетерная абляция, имплантация ЭКС в режиме DDDR при
пароксизмальной форме ФП (при постоянной форме ФП – режим
VVIR).




















 Медицина
Медицина








