Похожие презентации:
Железодефицитная анемия
1. Железодефицитная анемия
2. План
1. Определение понятия2. МКБ-10
3. Клиническая классификация ЖДА
4. Формулировка диагноза.
5. Клиническая картина ЖДА
6. Диагностика ЖДА
7. Лечение ЖДА
8. Экспертиза трудоспособности больных с ЖДА
9. Диспансеризация с ЖДА.
10.Профилактика
11.Выводы
3.
Железодефицитная анемия (ЖДА) –наиболее распространенная форма анемии, которая
возникает при недостатке железа в организме и
характеризуется снижением уровня гемоглобина в
единице объема крови в сочетании с клиническими
признаками анемии . Среди всех анемий ЖДА
встречается наиболее часто и составляет около 80%.
Железодефицитом страдает почти
половина населения земного шара (в
большей степени женщины), болезнь
поражает практически все возрастные
группы.
4.
В соответствии с Международной классификациейболезней 10–го пересмотра (МКБ–10) учитывают
следующие формы анемий, связанных с
абсолютным и относительным дефицитом железа:
• D50. Железодефицитная анемия (асидеротическая,
сидеропеническая, гипохромная).
• D50.0. Железодефицитная анемия, связанная с
хронической кровопотерей (хроническая
постгеморрагическая анемия).
• D50.1. Сидеропеническая дисфагия (синдромы
Келли–Паттерсона (Kelly–Paterson) или Пламмера–
Винсона (Plummer–Vinson)).
• D50.8. Другие железодефицитные анемии.
• D50.9. Железодефицитная анемия неуточненная.
5.
Клиническая классификация ЖДА:1. ЖДА постгеморрагические. Эту группу составляют анемии,
развивающиеся на почве повторных небольших кровопотерь, –
метроррагии, эпистаксис, гематурия и т.д.
2. ЖДА беременных. Причины возникновения анемий данной группы
различны: дисбаланс питания беременных и связанное с этим
ухудшение утилизации железа, передача организмом матери
значительного его количества развивающемуся плоду, потери железа
в период лактации и др.
3. ЖДА, связанные с патологией ЖКТ. К ним относятся анемии,
возникающие после гастрэктомии, обширных резекций тонкой кишки,
при различных энтеропатиях. По своей сути это ЖДА, обусловленные
грубым, тяжелым нарушением функции всасывания железа в
проксимальном отделе двенадцатиперстной кишки.
4. ЖДА вторичные, возникающие при инфекционных, воспалительных
или опухолевых болезнях. Анемии в этих случаях развиваются
вследствие больших потерь железа при гибели клеток опухолей,
распаде тканей, микро– и даже макрогеморрагиях, повышении
потребности в железе в очагах воспаления.
6.
5. Эссенциальная (идиопатическая) ЖДА, при которойсамый тщательный анамнестический и
лабораторный поиск не выявляет общеизвестные
причины возникновения дефицита железа. У
большинства больных имеет место особая форма
нарушения всасывания железа.
6. Ювенильная ЖДА – анемия, развивающаяся у
молодых девушек (и чрезвычайно редко – у
юношей). Данная форма железодефицитного
малокровия связана с генетическими или
фенотипическими дисгормональными явлениями.
7. ЖДА сложного генеза. В эту группу входят анемии
алиментарные.
7.
8.
По стадиям:I стадия – потеря железа превышает его поступление, постепенное истощение
запасов, всасывание в кишечнике компенсаторно увеличивается;
II стадия – истощение запасов железа (уровень сывороточного железа – ниже 50
мкг/л, насыщение трансферрина – ниже 16%) препятствует нормальному
эритропоэзу, эритропоэз начинает падать;
III стадия – развитие анемии легкой степени (100–120 г/л гемоглобина,
компенсированной), с незначительным снижением цветового показателя и других
индексов насыщения эритроцитов гемоглобином;
IV стадия – выраженная (менее 100 г/л гемоглобина, субкомпенсированная) анемия
с явным снижением насыщения эритроцитов гемоглобином;
V стадия – тяжелая анемия (60–80 г/л гемоглобина) с циркуляторными нарушениями
и тканевой гипоксией.
По степени тяжести:
• легкая (содержание Нb – 90–120 г/л);
• средняя (70–90 г/л);
• тяжелая (менее 70 г/л).
9.
Формулировка диагноза.В диагнозе указываются степень тяжести анемии,
этиологический фактор.
Пример формулировки диагноза.
Железодефицитная анемия средней степени
тяжести вследствие хронической кровопотери.
Хронический геморрой.
Железодефицитная анемия тяжелой степени
алиментарного генеза.
Железодефицитная анемия легкой степени
вследствие повышенною расхода железа
(беременность, роды и лактация).
10. Клиническая картина ЖДА
Клиническими проявлениями ЖДА являются два важнейшихсиндрома – анемический и сидеропенический.
Анемический синдром обусловлен снижением содержания
гемоглобина и уменьшением количества эритроцитов,
недостаточным обеспечением тканей кислородом и
представлен неспецифическими симптомами. Больные
жалуются на общую слабость, повышенную утомляемость,
снижение работоспособности, головокружение, шум в ушах,
мелькание мушек перед глазами, сердцебиения, одышку при
физической нагрузке, появление обморочных состояний.
Могут появляться снижение умственной работоспособности,
ухудшение памяти, сонливость. Субъективные проявления
анемического синдрома вначале беспокоят больных при
физической нагрузке, а затем и в покое (по мере развития
анемии).
11.
При объективном исследовании обнаруживаетсябледность кожи и видимых слизистых оболочек,
нередко – некоторая пастозность в области голеней,
стоп, лица. Характерны утренние отеки – «мешки»
вокруг глаз. Анемия обусловливает развитие синдрома
миокардиодистрофии, который проявляется одышкой,
тахикардией, часто аритмией, умеренным
расширением границ сердца влево, глухостью тонов
сердца, негромким систолическим шумом во всех
аускультативных точках. При тяжелой и длительной
анемии миокардиодистрофия может привести к
выраженной недостаточности кровообращения. ЖДА
развивается постепенно, поэтому организм больного
адаптируется к низкому уровню гемоглобина, и
субъективные проявления анемического синдрома не
всегда бывают ярко выражены.
12.
Сидеропенический синдром (синдром гипосидероза) обусловлен тканевымдефицитом железа, что приводит к снижению активности многих ферментов
(цитохромоксидаза, пероксидаза, сукцинат–дегидрогеназа и др.).
Сидеропенический синдром проявляется многочисленными симптомами,
такими как:
• извращение вкуса (pica chlorotica) – непреодолимое желание употреблять в
пищу что–либо необычное и малосъедобное (мел, зубной порошок, уголь,
глину, песок, лед), а также сырое тесто, фарш, крупу; этот симптом чаще
встречается у детей и подростков, но достаточно часто наблюдается и у
взрослых женщин;
• пристрастие к острой, соленой, кислой, пряной пище;
• извращение обоняния – пристрастие к запахам, которые большинством
окружающих воспринимаются как неприятные (запахи бензина, ацетона,
лаков, красок, гуталина и др.);
• выраженная мышечная слабость и утомляемость, атрофия мышц и снижение
мышечной силы в связи с дефицитом миоглобина и ферментов тканевого
дыхания;
• дистрофические изменения кожи и ее придатков (сухость, шелушение,
склонность к быстрому образованию на коже трещин; тусклость, ломкость,
выпадение, раннее поседение волос; истончение, ломкость, поперечная
исчерченность, тусклость ногтей; симптом койлонихии – ложкообразная
вогнутость ногтей);
13.
• ангулярный стоматит – трещины, «заеды» в углах рта (встречаются у 10–15% больных);
• глоссит (у 10% больных) – характеризуется ощущением боли и распирания в
области языка, покраснением его кончика, а в дальнейшем – атрофией
сосочков («лакированный» язык); часто наблюдается склонность к
пародонтозу и кариесу;
• атрофические изменения слизистой оболочки ЖКТ – это проявляется
сухостью слизистой оболочки пищевода и затруднениями, а иногда болями
при глотании пищи, особенно сухой (сидеропеническая дисфагия);
развитием атрофического гастрита и энтерита;
• симптом «синих склер» – характеризуется синеватой окраской или
выраженной голубизной склер. Это объясняется тем, что при дефиците
железа нарушается синтез коллагена в склере, она истончается и через
нее просвечивает сосудистая оболочка глаза;
• императивные позывы на мочеиспускание, невозможность удержать мочу
при смехе, кашле, чихании, возможно даже ночное недержание мочи, что
обусловлено слабостью сфинктеров мочевого пузыря;
• «сидеропенический субфебрилитет» – характеризуется длительным
повышением температуры до субфебрильных величин;
• выраженная предрасположенность к острым респираторно–вирусным и
другим инфекционно–воспалительным процессам, хронизации инфекций,
что обусловлено нарушением фагоцитарной функции лейкоцитов и
ослаблением системы иммунитета;
14.
Диагностика ЖДАПри снижении содержания гемоглобинового железа появляются
характерные для ЖДА изменения общего анализа крови:
• снижение уровня гемоглобина и эритроцитов в крови;
• снижение среднего содержания гемоглобина в эритроцитах;
• снижение цветового показателя (ЖДА является гипохромной);
• гипохромия эритроцитов, характеризующаяся их бледным
прокрашиванием, и появление просветления в центре;
• преобладание в мазке периферической крови среди эритроцитов
микроцитов – эритроцитов уменьшенного диаметра;
• анизоцитоз – неодинаковая величина и пойкилоцитоз – различная
форма эритроцитов;
• нормальное содержание ретикулоцитов в периферической крови,
однако после лечения препаратами железа возможно увеличение
количества ретикулоцитов;
• тенденция к лейкопении; количество тромбоцитов обычно
нормальное;
• при выраженной анемии возможно умеренное увеличение СОЭ (до
20–25 мм/ч).
15.
Наиболее часто используемыми в практикекритериями ЖДА являются:
– низкий цветовой показатель;
– гипохромия эритроцитов, микроцитоз;
– снижение уровня сывороточного железа;
– повышение ОЖСС;
– снижение содержания ферритина в
сыворотке.
При биохимическом исследовании крови,
кроме снижения уровня сывороточного
железа и ферритина, выявляются также
изменения, обусловленные основным
онкологическим или другим
заболеванием.
16.
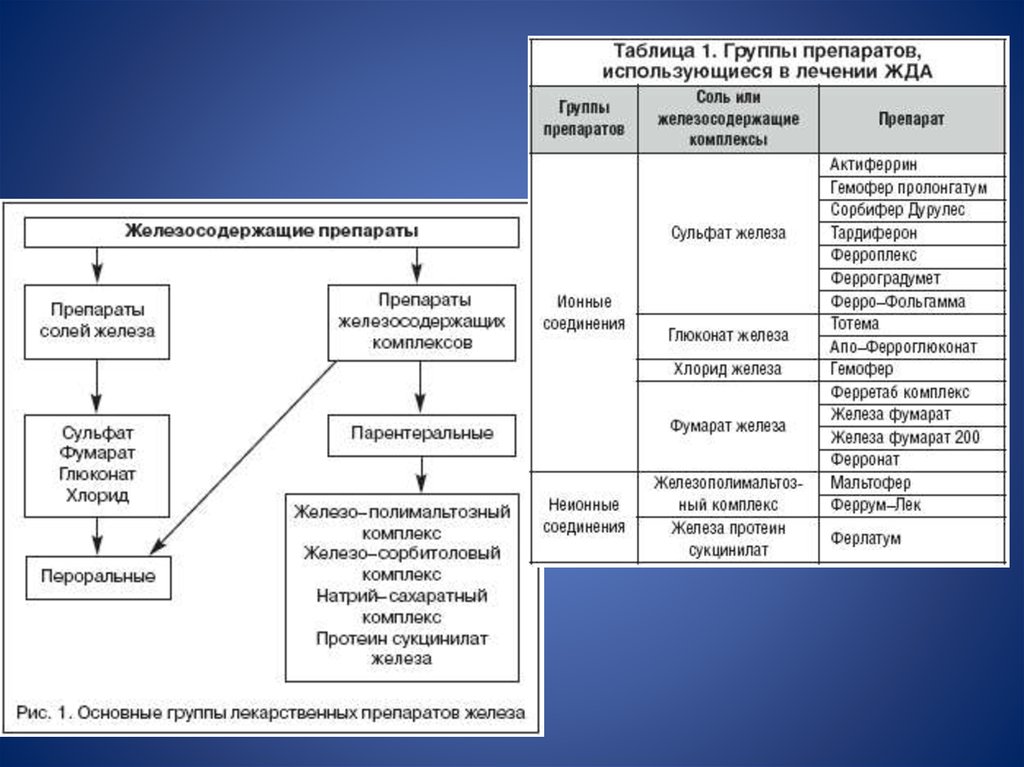
ЛечениеВ настоящее время существуют
следующие этапы лечения ЖДА:
• 1–й этап – купирующая терапия,
нацеленная на повышение уровня
гемоглобина и восполнение
периферических запасов железа;
• 2–й этап – терапия,
восстанавливающая тканевые запасы
железа;
• 3–й этап – противорецидивное
лечение.
17.
Лечебная программа при ЖДА включает:• устранение этиологических факторов (лечение
основного заболевания);
• лечебное питание;
• лечение железосодержащими препаратами;
• устранение дефицита железа и анемии;
• восполнение запасов железа (терапия насыщения).
• противорецидивную терапию.
18.
При выявлении причины развития ЖДА основное лечениедолжно быть направлено на ее устранение (оперативное
лечение опухоли желудка, кишечника, лечение энтерита,
коррекция алиментарной недостаточности и др.). В целом
ряде случаев радикальное устранение причины ЖДА не
представляется возможным, например, при продолжающихся
меноррагиях, наследственных геморрагических диатезах,
проявляющихся носовыми кровотечениями, у беременных и в
некоторых других ситуациях. В таких случаях основное
значение приобретает патогенетическая терапия
железосодержащими лекарственными препаратами.
Путь введения препарата больному ЖДА определяется
конкретной клинической ситуацией. При проведении
купирующей терапии применяются пероральное и
парентеральное введение препаратов железа (ПЖ) больному.
Первый путь – пероральный – является наиболее
распространенным, хотя и дающим более отсроченные
результаты.
19.
Основными принципами лечения ПЖ для приема внутрь являются следующие:– назначение ПЖ с достаточным содержанием трехвалентного железа;
– нецелесообразность одновременного назначения витаминов группы В (в том
числе В12), фолиевой кислоты без специальных показаний;
– избегание назначения ПЖ внутрь при наличии признаков нарушения
всасывания в кишечнике;
– достаточная продолжительность насыщающего курса терапии (не менее 3–5
мес.);
– необходимость проведения поддерживающей терапии ПЖ после
нормализации показателей гемоглобина в соответствующих ситуациях.
Для адекватного прироста показателей гемоглобина у больных необходимо
назначать от 100 до 300 мг трехвалентного железа в сутки. Применение
более высоких доз не имеет смысла, поскольку всасывание железа при этом
не увеличивается. Индивидуальные колебания в количестве необходимого
железа обусловлены степенью его дефицита в организме, истощения
запасов, скоростью эритропоэза, всасываемостью, переносимостью и
некоторыми другими факторами. С учетом этого при выборе лекарственного
ПЖ следует ориентироваться не только на содержание в нем общего
количества, но и, главным образом, на количество трехвалентного железа,
которое только и всасывается в кишечнике.
20.
21.
Причины неэффективности терапии ПЖ для приема внутрь:– отсутствие дефицита железа (неправильная трактовка природы
гипохромной анемии и ошибочное назначение ПЖ);
– недостаточная дозировка ПЖ (недоучет количества трехвалентного
железа в препарате);
– недостаточная длительность лечения ПЖ;
– нарушение всасывания ПЖ, назначаемых внутрь больным с
соответствующей патологией;
– одновременный прием препаратов, нарушающих всасывание железа;
– наличие хронических (оккультных) кровопотерь, чаще всего из
органов ЖКТ;
– сочетание ЖДА с другими анемическими синдромами (В12–
дефицитной, фолиеводефицитной).
22.
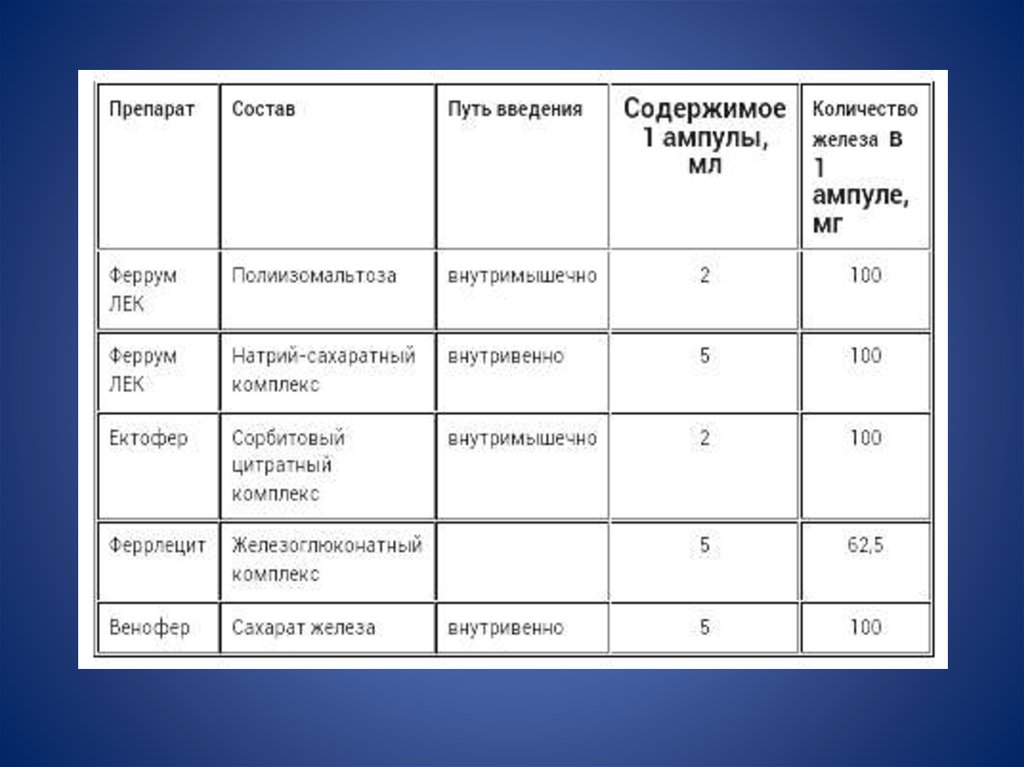
Второй путь введения ПЖ – парентеральное введение, котороеможет быть внутримышечным и внутривенным. Показаниями для
применения ПЖ парентерально могут быть следующие
клинические ситуации:
– нарушение всасывания при патологии кишечника (энтериты,
синдром недостаточности всасывания, резекция тонкого
кишечника, резекция желудка по методу Бильрот II с
выключением двенадцатиперстной кишки);
– обострение язвенной болезни желудка или двенадцатиперстной
кишки;
– непереносимость ПЖ для приема внутрь, не позволяющая
дальнейшее продолжение лечения;
– необходимость более быстрого насыщения организма железом,
например, у больных ЖДА, которым предстоят оперативные
вмешательства (миома матки, геморрой и др.).
23.
24.
25. Экспертиза трудоспособности больных с ЖДА
Временная трудоспособность обусловлена каксобственно анемией, так и заболеванием, вызвавшим
ее.
При легкой форме анемии (Hb ниже 90 г/л)
трудоспособность определяется течением основного
заболевания. Больные обычно трудоспособно.
При анемии средней тяжести (Hb 70-90г/л) больные
трудоспособны.
При тяжелой анемии лица физического труда могут быть
признаны инвалидами lll группы при отсутствии
возможного ее устранения.
26. Диспансеризация с ЖДА.
Лица с латентным дефицитом железе диспансеризации неподлежат.
Если ЖДА является следствием какого-нибудь
патологичесского процесса, то специального
диспансерного наблюдения не требуется, т.к. больные
уже учтены по оснавному заболеванию.
Наблюдают за пациентами с ЖДА участковый врач.
Кратность наблюдений в остром периоде 1-2 раза в год.
27. Профилактика.
Первичная профилактика проводится:беременным и кормящим грудью; девочкамподросткам и женщинам, особенно с
обильными менструациями; донарам.
Вторичная профилактика проводится лицам с
ранее излеченной ЖДА, при наличии условий,
угрожающих развитием рецидива анемии (
обильные менструации, фиброма матки и др.)


























 Медицина
Медицина








