Похожие презентации:
Rehabilitacja po zabiegach kardiochirurgicznych
1. Slajd 1
Rehabilitacja po zabiegach kardiochirurgicznych2. Slajd 2
Narastająca zapadalność na chorobyukładu krążenia powoduje znaczący wzrost
liczby zabiegów kardiochirurgicznych,
zwłaszcza na naczyniach wieńcowych.
W Europie wykonuje się
rocznie 233 tys. takich operacji
i co roku o 10-12% więcej.
W Polsce około 10 tysięcy rocznie.
3. Slajd 3
Istotną sprawą staje się umiejętnośćprofesjonalnego postępowania rehabilitacyjnego
z pacjentami po przeszczepach aortalnowieńcowych (zwłaszcza w bezpośrednim
okresie po operacji), a co za tym idzie znajomość
najważniejszych zagadnień warunkujących
prawidłowe, bezpieczne i szybkie ich
usprawnianie.
4. Slajd 4
Dążymy do tego, by osiągnąć jak najlepszeefekty leczenia, przy maksymalnie krótkim
czasie hospitalizacji.
Skracanie czasu pobytu chorych w szpitalu
i ich wczesne, szybkie usprawnianie możliwe
jest tylko u tych pacjentów, u których przebieg
operacji jak również okres pooperacyjny jest
niepowikłany.
5. Slajd 5
Niskie ryzyko operacyjne (< 5%) –uwarunkowane przez:
frakcję wyrzutową > 40%
wydolność fizyczną i tolerancję wysiłku > 4 MET
brak istotnych zaburzeń rytmu i przewodzenia p-k
brak współistniejących schorzeń innych narządów,
ograniczających możliwości rehabilitacji ruchowej
6. Slajd 6
Odpowiednie przygotowanie do operacji7. Slajd 7
Brak powikłań operacyjnych8. Slajd 8
Uzupełnienie krótkiego, szpitalnegousprawniania dodatkowymi badaniami,
co czynić będzie nasze postępowanie
zarówno bezpieczniejszym jak
i pozwalającym potwierdzić słuszność
zaplanowanego usprawniania.
9. Slajd 9
Umiejętność wykorzystywania wypróbowanych jużmetod postępowania w procesie rehabilitacji
kardiochirurgicznej i profesjonalne ich wdrażanie.
Można postępowanie po CABG oprzeć np. na modelach
rehabilitacji lub ich modyfikacjach opracowanych
przez prof. S. Rudnickiego i współpracowników,
zalecanych przez Klinikę i Zakład Rehabilitacji Instytutu
Kardiologii w Warszawie, jak również przez Polskie
Towarzystwo Kardiologiczne.
Ćwiczenia w pozycji leżącej, siedzącej i
stojącej.
10. Slajd 10
Zabiegom pomostowania tętnic wieńcowych (CABG –coronary artery bypass grafting lub popularnie by-pass)
poddawani są chorzy, którzy nie kwalifikują się do
angioplastyki wieńcowej i mimo stosowania optymalnej
farmakoterapii miewają bóle wieńcowe.
Angielskie słowo bypass oznacza ,,ominięcie’’, ,,objazd’’.
Zabieg ten wymaga użycia żył pobranych z kończyn dolnych
(przeważnie z układu żył odpiszczelowych), z kończyny górnej
(tętnica promieniowa) lub z tętnicy piersiowej wewnętrznej.
Nowe połączenie (pomost) przebiega od aorty wstępującej do
miejsca w tętnicy wieńcowej poniżej zwężenia lub zamknięcia
naczynia.
11. Slajd 11
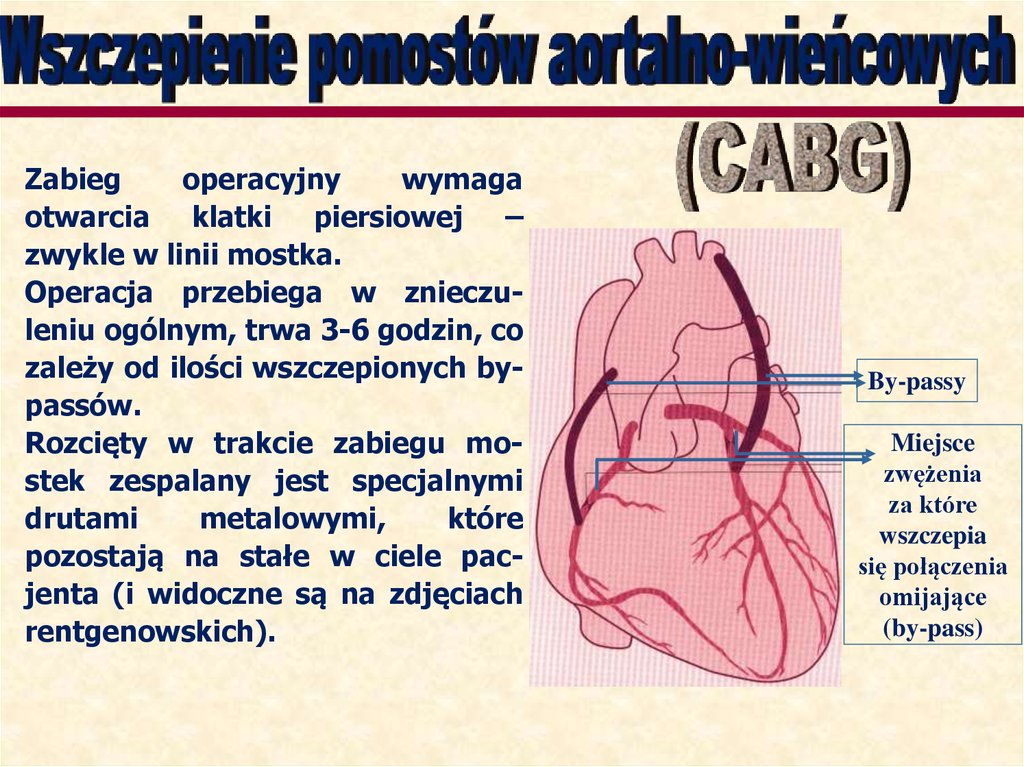
Zabiegoperacyjny
wymaga
otwarcia klatki piersiowej –
zwykle w linii mostka.
Operacja przebiega w znieczuleniu ogólnym, trwa 3-6 godzin, co
zależy od ilości wszczepionych bypassów.
Rozcięty w trakcie zabiegu mostek zespalany jest specjalnymi
drutami
metalowymi,
które
pozostają na stałe w ciele pacjenta (i widoczne są na zdjęciach
rentgenowskich).
By-passy
Miejsce
zwężenia
za które
wszczepia
się połączenia
omijające
(by-pass)
12. Slajd 12
Zabieg przeszczepu aortalno – wieńcowegoma 2 cele:
• Poprawić ukrwienia mięśnia sercowego i zlikwidować
objawy dusznicy bolesnej
• Zapobiec zawałowi serca, w przypadku zagrożenia
całkowitym zamknięciem zwężonej już tętnicy, a tym samym
zwiększyć rokowania co do życia
U 90 % chorych po wszczepieniu pomostów uzyskuje się
całkowite ustąpienie dolegliwości lub znaczne ich zmniejszenie.
Zaletą stosowania pomostów tętniczych jest niski wskaźnik
restenoz (ponowne obkurczenie naczynia).
Pomosty żylne po 10 latach charakteryzują się prawie 50%
odsetkiem nawrotów zwężenia.
13. Slajd 13
W wielu ośrodkach przeprowadza się obecnie zabiegina tętnicach wieńcowych, określanych jako tzw.
,,minimalnie inwazyjne”. Dostęp do serca uzyskuje się
metodą
torakoskopii,
umożliwiającej
wszycie
pomostów przez kilka małych, bocznych nacięć klatki
piersiowej.
14. Slajd 14
Głównym zagrożeniem bezpośrednio po zabiegu, powstającym wwyniku obkurczenia lub zakrzepicy pomostu (co spowodować
może konieczność ponownej interwencji kardiochirurgicznej, są:
• niedokrwienie i zawal mięśnia sercowego,
• zaburzenia rytmu serca,
• powikłania ze strony układu oddechowego
(np. niedodma, płyn w jamach opłucnowych).
15. Slajd 15
Powikłaniem występującym stosunkowo rzadko jestzakażenie rany pooperacyjnej.
Częściej dotyczy ono ran kończyn po pobraniu
przeszczepów naczyniowych. Wystarczającym
postępowaniem w takim przypadku, zwłaszcza jeśli
dotyczy małych obszarów zakażenia, jest usunięcie
szwu, stosowanie antybiotykoterapii i opatrunków.
W ciężkich zakażeniach wskazana jest długotrwałe
podawanie dożylne antybiotyków lub nawet w
ostateczności usunięcie drutów z mostka.
16. Slajd 16
Zadaniem rehabilitacji pacjentów czekających naoperację wszczepienia pomostów aortalno-wieńcowych,
a następnie operowanych jest:
• przygotowanie ich do zabiegu
• zminimalizowanie następstw operacji i uchronienie
przed powikłaniami
• Nauka poprawnego wykonywania ćwiczeń
oddechowych, odkrztuszania i kaszlu
• niedopuszczenie do roztrenowania organizmu.
Obejmuje ona dwa okresy:
• poprzedzający zabieg chirurgiczny
• wczesnej rehabilitacji pooperacyjnej (bezpośrednio po
zabiegu operacyjnym
17. Slajd 17
Nauka prawidłowego siadania izmian pozycji wykorzystywane
po operacji
Oddziaływanie psychologiczne
1. Wentylacja płuc,
wszystkich płatów i
segmentów.
2. Nauka odkrztuszania.
3. Zmniejszenie odczuć
bólowych klp w czasie
siadania po operacji,
wzbudzenie zaufania do
wczesnego uruchamiania
chorego
4. Zmniejszenie stresu,
niepokoju, nawiązanie
kontaktu z pacjentem,
a więc wpływ na poprawę
jego psychiki
Przynajmniej
trzy-cztery
razy dziennie
po 4 – 6
powtórzeń
na każde
ćwiczenie
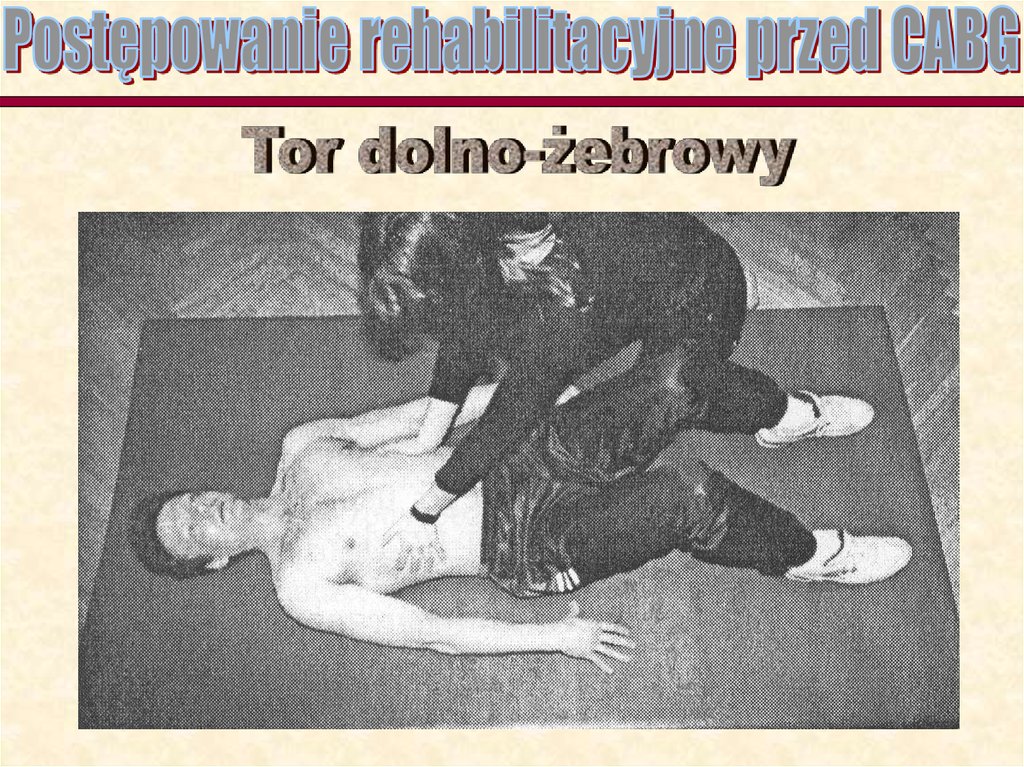
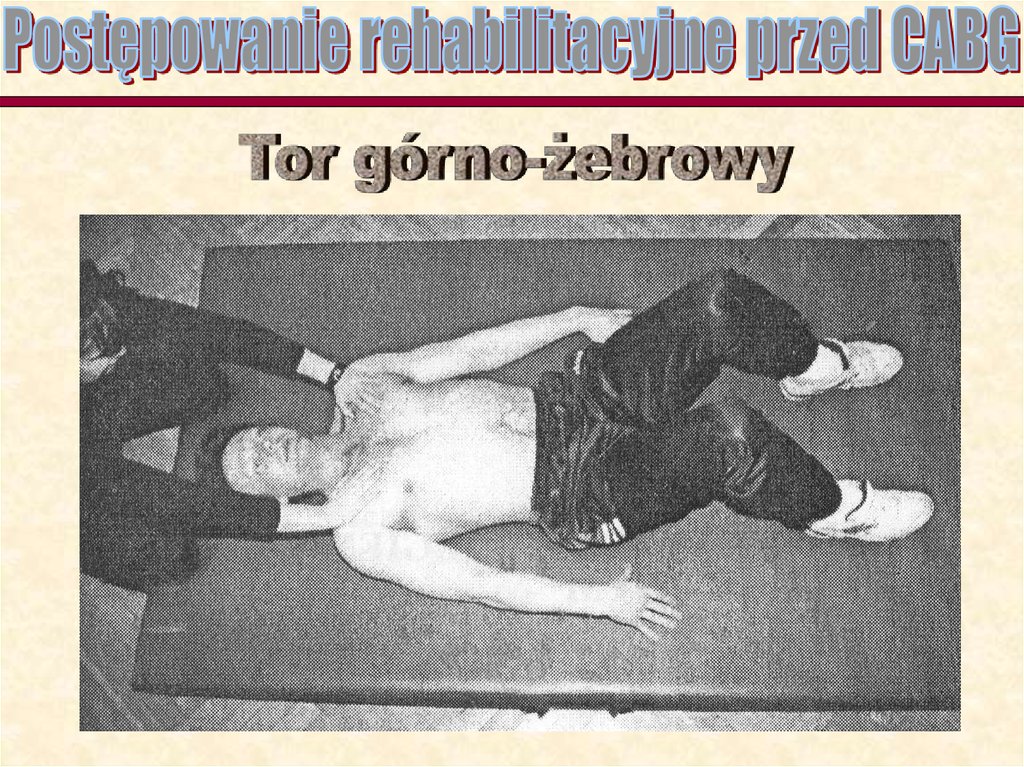
Leżąca pozycja ćwiczeń
Ćwiczenia oddechowe.
Nauka oddychania torami:
-górno i dolno żebrowym;
-przeponowym:
-wybiórczo lewą i prawą
stroną klatki piersiowej.
Nauka efektywnego kaszlu.
-kaszel na przedłużonym
wydechu lub kaszel w czasie
wydechu przerywanego.
18. Slajd 18
Okres 1-3 dni przed operacją poświęcony powinien więc być naprzygotowanie i usprawnienie czynności wentylacyjnych płuc.
Uczy się wtedy chorego dokładnego wykonywania ćwiczeń
oddechowych, które jeśli mają być skuteczne, muszą być
wykonywane systematycznie, kilka razy w ciągu dnia.
Pacjent uczy się oddychania wszystkimi torami oddechowymi,
a więc przeponowym, dolno i górno żebrowym oraz wybiórczo
lewą i prawą stroną klatki piersiowej.
19. Slajd 19
20. Slajd 20
21. Slajd 21
22. Slajd 22
23. Slajd 23
Ćwiczenia oddechowe mają na celu poprawićwentylację płuc, wszystkich płatów i segmentów
oraz chronić przed powikłaniami opłucnowymi.
Istotną składową ćwiczeń oddechowych jest też
nauka efektywnego kaszlu. Pacjent kaszle na
przedłużonym wydechu lub też za pomocą tzw.
wydechu przerywanego. Ułatwia to i pozwala na
odkrztuszanie zalegającej wydzieliny z drzewa
oskrzelowego,
utrzymuje
drożność
oskrzeli,
zapobiega powstawaniu zmian zapalnych.
24. Slajd 24
Ćwiczeniaoddechowe
powinno
się
przeprowadzać
indywidualnie, w osobnym (jeśli pozwalają na to warunki),
dobrze przewietrzonym pomieszczeniu (przez większą część
roku przy otwartym oknie). Pacjent przyjmuje pozycję leżącą w
całkowitym rozluźnieniu. Należy pamiętać, iż wdech wykonuje
się zawsze nosem, a wydech ustami. Zwracamy też uwagę na
to, by wydech był jak najdłuższy.
25. Slajd 25
Wokresie
przedoperacyjnym
pacjent
powinien być też nauczony podnoszenia się z
pozycji leżącej do siadu z opuszczonymi
nogami i ponownego powrotu do leżenia
(kilkoma sposobami). Umiejętność ta będzie
wykorzystywana przez niego w okresie po
zabiegu, a nauczone techniki zmian pozycji
pozwolą na zmniejszenie odczuć bólowych
klatki piersiowej w czasie wstawania.
26. Slajd 26
Najczęściej spotykanym sposobem jest zastosowanie umocowanej dołóżka drabinki. Chory leżąc na plecach trzyma się jej rękami, a
następnie szczebel po szczeblu podnosi się do siadu w łóżku, potem
opuszcza nogi.
W metodzie tej, która jest łatwa do
nauczania i bezpieczna, następuje w
czasie podnoszenia się wzrost
napięcia mięśni klatki piersiowej i
obręczy barkowej, co z kolei może
powodować występowanie uczucia
bólu miejsca operowanego.
27. Slajd 27
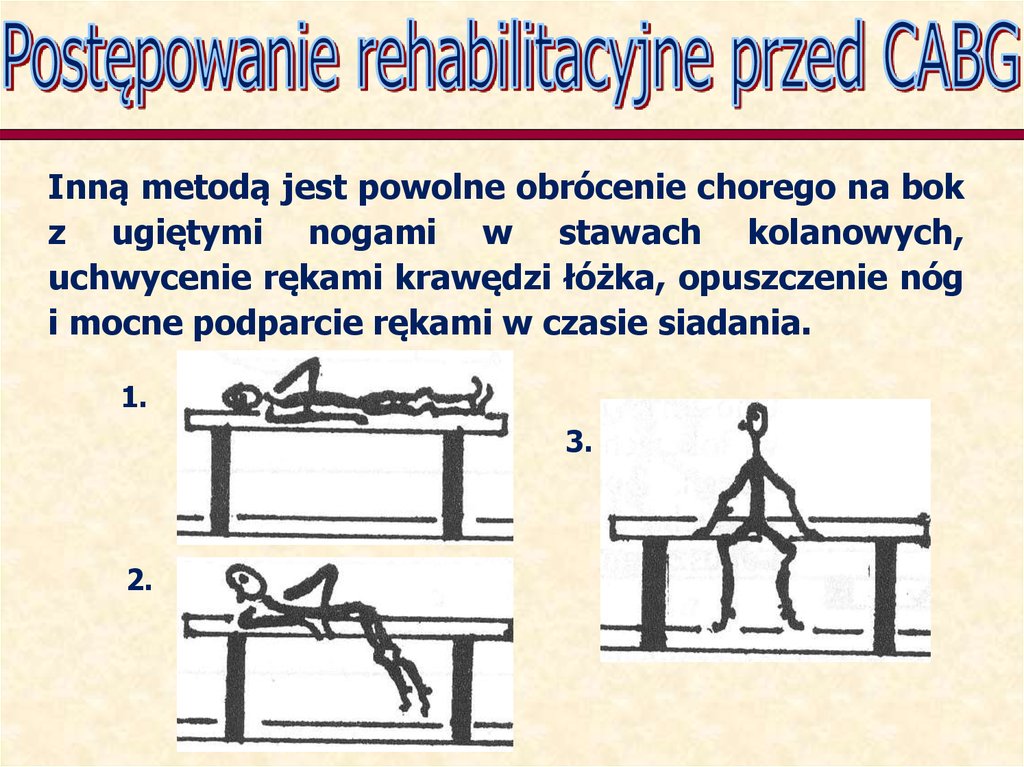
Inną metodą jest powolne obrócenie chorego na bokz ugiętymi nogami w stawach kolanowych,
uchwycenie rękami krawędzi łóżka, opuszczenie nóg
i mocne podparcie rękami w czasie siadania.
1.
3.
2.
28. Slajd 28
Niektórzy jednak pacjenci podciągają kolana dobrzucha i trzymając się jednego z nich mocno
obiema rękami na zasadzie "kołyski" podnoszą się
do siadu.
29. Slajd 29
Ponowny powrót do łóżka, do pozycji leżącejodbywa się w sposób odwrotny,
charakterystyczny dla każdej metody.
Terapeuta powinien czynnie pomagać przy
zmianach pozycji, podtrzymując chorego za
kark.
30. Slajd 30
Okres przedoperacyjny powinien być też wykorzystywany donawiązania kontaktu z chorym, co wpływa korzystnie na jego
psychikę.
Codzienne ćwiczenia odwracają bowiem uwagę od czekającego
go zabiegu, zmniejszają stres i niepokój, wzmacniają zaufanie
do personelu i stanowią podstawę do współpracy w okresie
pooperacyjnym.
31. Slajd 31
W ogólnych zarysach rehabilitacja pooperacyjna po CABGobejmuje:
ćwiczenia oddechowe
bierne i czynne zmiany pozycji
ćwiczenia drobnych a następnie dużych grup mięśniowych
pomoc w usuwaniu zalegającej wydzieliny z drzewa
oskrzelowego
• wczesne pełne uruchomienie chorego
• ćwiczenia pobudzające krążenie w obwodowych odcinkach
narządu ruchu
• pozytywne oddziaływanie na psychikę pacjenta
32. Slajd 32
Postępowanie kinezyterapeutyczne z chorym rozpoczyna sięjuż na sali intensywnej opieki po jego rozintubowaniu.
Ponieważ bodźcem stymulującym w procesie rehabilitacji są
odpowiednio dobrane ćwiczenia, powinny być one tak
dozowane i rozłożone w czasie, aby optymalnie uruchomić
pacjenta podczas jego pobytu w szpitalu. Usprawnianie
chorych powinno być jednak zawsze zgodne z ich aktualnym
samopoczuciem oraz stanem wydolności wieńcowej i układu
krążenia
33. Slajd 33
Niezmiernieistotną
sprawą
dla
wszystkich
chorych
rehabilitowanych po zabiegach kardiochirurgicznych jest
szybkie rozpoczęcie przez nich ćwiczeń oddechowych.
Pomagają
one nie tylko w przywracaniu
optymalnej
sprawności mechanizmu oddychania ale sprzyjają także
odruchowi kaszlu i odkrztuszania.
34. Slajd 34
Chory najlepiej odkrztusza w pozycji siedzącej, przyjednoczesnym
lekkim
ucisku,
unieruchomieniu
klatki
piersiowej przez dłonie rehabilitanta. Bardzo ułatwia
odkrztuszanie wydzieliny delikatne opukiwanie opuszkami
zgiętych palców i oklepywanie klatki piersiowej. Opukujemy od
dolnych żeber, począwszy od linii pachowej środkowej do
mostka i od tejże linii do kręgosłupa. Natomiast klatkę
piersiową i plecy oklepujemy dłonią tzw. "łyżeczką".
35. Slajd 35
Bardzo pomocne w tym pierwszym okresiepo operacji jest oddychanie przeponowe, z
pokonywaniem oporu jaki dają dłonie
terapeuty lub w późniejszym okresie
stosowanie woreczka z piaskiem,
unoszonego tłocznią brzuszną podczas
wdechu.
36. Slajd 36
Od pierwszego też dnia chory ćwiczy wydech, używając do tegocelu odpowiedniego aparatu lub dmuchając przez rurkę do
butelki z płynem. Im większy poziom płynu, tym większy opór
musi pokonać, a więc lepiej rozpręża i wentyluje płuca.
Obserwując powstające w wodzie bańki pacjent uczy się
spokojnego, równomiernego wydechu, który przy niewielkim
wysiłku jest bardziej wydajny. Ćwiczenia te polecamy
wykonywać seriami po 4-5 wydmuchnięć co 1-2 godziny w
ciągu całego dnia.
37. Slajd 37
Ważną sprawą jest też rozćwiczanie obręczy barkowej.Ćwiczenia oddechowe skojarzone bowiem z ruchami kończyn,
angażują nie tylko przeponę ale również mięśnie brzucha i inne
dodatkowe mięśnie oddechowe. Bierne i czynne zmiany
pozycji, wczesne i pełne uruchomienie chorego, ćwiczenia
drobnych a następnie dużych grup mięśniowych, chronią go
przed
„roztrenowaniem”
i
powikłaniami
zakrzepowozatorowymi. Szybciej ustępują też reakcje wysiękowe w
obrębie jam opłucnowych.
38. Slajd 38
Jeżeli pozwala na to stan chorego należy układać go na bokach(zwłaszcza na przeciwnym niż jest wysięk opłucnej). W tym
ułożeniu chory wykonuje ćwiczenie oddechowe pokonując
lekki opór rąk terapeuty lub ciężar ułożonego na boku
woreczka. Poprawia też sobie wydolność oddechową ćwicząc
unoszenie wyprostowanej ręki w górę nad głową z wdechem i
wydechem. Skuteczność tych ćwiczeń wydaje się dużo większa,
gdy pacjent ułożony jest płasko, a pod zdrowy bok
umieszczoną ma podkładkę np. małą poduszkę lub zagłówek.
39. Slajd 39
Nie stosuje sięćwiczeń biernych, pacjent od początku
powinien aktywnie poruszać się w łóżku, zmieniać pozycje
samodzielnie lub za pomocą łóżka Egertona. Dąży się do tego,
by chory
jak najszybciej siadał z opuszczonymi nogami,
wyjeżdżał na wózku do WC, swobodnie wstawał z łóżka oraz
zaczął chodzić.
Początkowo przy zmianach pozycji, pionizacji i chodzeniu
powinien pomagać pacjentowi kinezyterapeuta, który też
zwraca uwagę na właściwą postawę i prawidłowość chodu. W
miarę poprawy stanu zdrowia chorego, coraz lepszej tolerancji
wysiłku (ćwiczenia w pozycji leżącej i siedzącej oraz spacery),
zwiększa się obciążenie.
40. Slajd 40
Wprowadza się ćwiczeniaogólnousprawniające w pozycji stojącej i
chodzenie po schodach., zaczynając
zazwyczaj od ½ do 1 piętra, kończąc na 2, a
nawet 3 piętrach.
Zależne jest to od stanu chorego,
kondygnacji na której mieszka i zaleceń
lekarza.
41. Slajd 41
W czasie niepowikłanego okresupooperacyjnego dąży się by chory jak
najszybciej stał się całkowicie sprawny
ruchowo i zdolny do samoobsługi. Powinien
więc być zachęcany do wczesnego
poruszania się w obrębie łóżka, zmian
pozycji oraz do systematycznego
uczestniczenia w planowej rehabilitacji.
42. Slajd 42
Ćwiczenia w pozycji leżącej.1 doba
- ćwiczenia oddechowe
wszystkimi torami
(przeponą, torem dolnoi górno-żebrowym prawą
i lewą stroną klp.)
- ćw. efektywnego kaszlu
- ćw. czynne dłoni i stóp
- ćw. izometryczne
- zmiany pozycji (siadanie
czynne w łóżku)
- trenowanie wydechu
(wydech przez rurkę
do butelki z wodą)
Powtarzanie ćwiczeń
oddechowych.
Samodzielna
zmiana pozycji.
Ćwiczenia w pozycji leżącej i w siadzie.
2 doba
3-4 doba
- ćwiczenia oddechowe
- ćwiczenia jak w 1. dobie
- ćw. izometryczne
- ćw. izometryczne
- naczyniowe wg
- naczyniowe wg Ratchowa
Ratchowa lub Burgera
lub Burgera (dostosowane - ćw. czynne większych
do możliwości chorego)
grup mięśniowych
- siad z opuszczonymi
- rozćwiczenie obręczy
nogami 5-6 x/dzień
barkowej (z laską
- pionizacja pacjenta
gimnastyczną)
(jeśli wyciągnięte dreny)
- siadanie na krześle
- marsz w miejscu lub
- wyjście do WC
spacer wokół łóżka
- spacer po sali
ok. 1 min. (do 3x/dzień)
- trening wydechu
- trenowanie wydechu
Od 4. doby spacer po
korytarzu 3x/dzień,
po 50-60 m.
Aktywność ruchowa –
Toaleta przy umywalce
jak w dniu 1, wyjazd do
lub w łazience siedząc.
WC na wózku, krótkie
Spacery po sali
spacery po sali pod opieką.
i korytarzu.
Ćw. w poz.siedzącej
i stojącej
5-6-7 doba
- ćwiczenia oddechowe
- ćw. izometryczne
- ćw. czynne małych i
dużych grup mięśniowych
- rozćwiczenie obręczy
barkowej
- ćw. wzmacniające kkd
- spacer po sali
- spacer po korytarzu
- wejście na schody 0,5 –
2 p.
- ćwiczenie wydechu
Pełna samoobsługa
w zakresie toalety
i posiłków. Powtarzanie
zalecanych ćwiczeń.
Spacery
43. Slajd 43
Czas intensywnej mobilizacji we wczesnym okresie po zabiegu,w którym pacjent powinien prawidłowo oddychać, aktywnie
ćwiczyć kończyny (zwłaszcza dolne) oraz samodzielnie siadać.
Po 1-2 dobach stabilizacji stanu chorego, zwykle jest możliwa
samodzielna toaleta, kąpiel z asystą, chodzenie wokół łóżka.
44. Slajd 44
Nabieranie przez chorego pewności w wykonywaniu ćwiczeń(w pozycji leżącej i siedzącej ) oraz ochoty do zwiększania
codziennej aktywności.
Zwykle w 3-5 dniu od operacji chory chodzi już w obrębie
pokoju oraz zaczyna spacery po korytarzu. Można więc przejść
do ćwiczeń w pozycji siedzącej z opuszczonymi nogami.
45. Slajd 45
Czas pełnej samoobsługi i dużej samodzielności pacjenta.Zwiększane jest obciążenie nie tylko poprzez ćwiczenia ale
także poprzez zakres jego aktywności. Może on pod kontrolą
zacząć chodzić po schodach, rozpoczynając od pół, a kończąc
na dwóch i więcej piętrach (w zależności od zaleceń lekarza i
kondygnacji, na której mieszka chory).
46. Slajd 46
Należy podkreślić iż wdrażanie kolejnychelementów mobilizacji chorego uzależnione
jest od rodzaju operacji i ewentualnych
powikłań ostrej fazy. Wystąpienie
nieprawidłowości w przebiegu okresu
pooperacyjnego wymagających dodatkowej
terapii, zmusza nas do wydłużenia tego
okresu rehabilitacji.
47. Slajd 47
W związku z coraz krótszym i wcześniejszym czasemusprawniania pacjentów po operacjach kardiochirurgicznych,
istotną sprawą jest zwracanie uwagi na pewne czynniki
gwarantujące bezpieczeństwo przeprowadzanej rehabilitacji.
Przede wszystkim postępowanie kinezyterapeutyczne musi
odbywać się w ścisłym porozumieniu z lekarzem prowadzącym,
fizjoterapeuta zaś zapewnić choremu bezpieczeństwo przez
fachowy wzmożony nadzór.
48. Slajd 48
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobrane do przeszczepu
fragmenty żył podudzi
po operacji
rozćwiczanie kończyn dolnych
(wzmacnianie, poprawa
ukrwienia, zapobieganie
tendencjom do obrzęków).
wyższe ułożenie operowanej
kończyny.
stosowanie zmodyfikowanych,
dostosowanych do możliwości
pacjentów ćwiczeń naczyniowych
wg Bürgera i Ratchowa.
49. Slajd 49
po operacjiPozycja wyjściowa – leżenie na plecach, kończyna
dolna wyprostowana
chory unosi kończynę dolną
(operowaną) ku górze pod kątem 45o
Wykonuje 30s-1 min. rytmiczne ruchy
zginania i prostowania stóp lub ruchy okrężne
(w obie strony) w stawie skokowym;
opuszcza tę nogę poza łóżko na ok. 1 min.
powtarzając te same ćwiczenia;
powtórnie poziomo układa kończynę
na łóżku (na ok. 1 min.)
Zaleca się 3-4 krotne powtórzenia cyklu ćwiczeń
2 x w ciągu dnia, by nie dopuścić do zmęczenia i bólu
operowanej kończyny.
50. Slajd 50
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobraną do przeszczepu
tętnicę promieniową
U chorych, u których do rewaskularyzacji zastosowano
tętnicę promieniową (cięcie na przedramieniu) można
się spodziewać ewentualnych powikłań ręki, takich jak:
gorsze ukrwienie
infekcje
osłabienie siły mięśniowej
upośledzenie funkcji
51. Slajd 51
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobraną do przeszczepu
tętnicę promieniową
Przed operacją
Pomiary obwodów operowanej
kończyny górnej z dokładnością
do 0,5 cm (obwód mięśnia ramienia
w jego najgrubszym miejscu, staw
łokciowy, obwód mięśnia przedramienia
w jego najgrubszym miejscu, staw
promieniowo-nadgarstkowy).
Ocena sprawności kończyny
górnej za pomocą testu
Lovetta.
Test Allena informujący o możliwościach
zaopatrzenia przedramienia i części dłoni
przez tętnicę łokciową.
52. Slajd 52
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobraną do przeszczepu
tętnicę promieniową
Przed operacją
Ocena sprawności kończyny górnej za pomocą testu Lovetta.
Pozwala na określenie siły w warunkach pracy mięśnia
wykorzystującej skurcz izotoniczny. Siłę badanego mięśnia
oceniamy wg 6-stopniowej skali Lovetta i można ją również
określić w procentach.
brak śladu skurczu mięśnia
0 = 0%
ślad skurczu mięśnia
1 = 10%
ruch w odciążeniu, w pełnym zakresie2 = 25%
ruch z pokonaniem ciężaru kończyny 3 = 50%
ruch z pokonaniem ciężaru kończyny
i dodatkowym oporem
siła mięśnia prawidłowa, ruch
z maksymalnym oporem
4 = 80%
5 = 100%
53. Slajd 53
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobraną do przeszczepu
tętnicę promieniową
Przed operacją
Test Allena
Choremu zaleca się zacisnąć dłoń w pięść.
Kciukiem ręki badającej uciska się silnie tętnicę
promieniową, następnie chory otwiera pięść i rozluźnia
dłoń.
Prawidłowo palce powinny się szybko zaróżowić.
Przedłużanie się trwania bladości palców wskazuje na
niedrożność tętnicy łokciowej, a co za tym idzie może być
przeciwwskazaniem do wykonania operacji tą metodą.
54. Slajd 54
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobraną do przeszczepu
tętnicę promieniową
po operacji
rekonstrukcja przedramienia
z założeniem drenu Redona na 6 godz.
zastosowanie u pacjenta
temblaka od 2-6 doby.
odpowiednie układanie kończyny.
ćwiczenia:
wzmacniające mięśnie kończyny górnej
poprawiające sprawność manualną
ręki
poprawiające ruchomość we wszystkich
stawach
z niewielkim oporem, wzmacniające
mięśnie palców, dłoni, przedramienia
drenaż chłonki wg Voddera –
jest jedną z metod leczenia
fizykalnego.
Pozwala na usprawnienie
przepływu chłonki i krążenia
żylnego w wyniku łagodnego,
manualnego odkształcania
tkanek (masaż). Dzięki temu
zmniejsza się stan zapalny
i obrzęk ręki oraz ustępują
dolegliwości bólowe.
Zasady masażu
55. Slajd 55
Specyfika postępowania rehabilitacyjnegoz pacjentami mającymi pobraną do przeszczepu
tętnicę promieniową
Zasady masażu
Masowaną kończynę układa się w pozycji zapewniającej
maksymalne rozluźnienie mięśni (najlepiej oprzeć ją na klinie
lub ścianie, w pozycji do góry).
wszystkie ruchy masażu wykonuje się w kierunku dosiebnym
(tj. ku klatce piersiowej);
masaż nie powinien wywoływać bólu;
czas wykonywania masażu ok. 10 min.;
należy przy masażu omijać okolicę blizny pooperacyjnej.
Techniki wykorzystywane w masażu operowanej kończyny
głaskanie
ugniatanie
rozciąganie
oklepywanie
wstrząsanie
56. Slajd 56
Metoda torakotomii lewostronnej (operacjaMIDCAB) u chorych z pojedynczą zmianą
zwężającą się w zakresie gałęzi przedniej
zstępującej lewej tętnicy wieńcowej.
Materiałem na pomost jest lewa tętnica
piersiowa wewnętrzna. Mało inwazyjne
pomostowanie naczyń wieńcowych wykonuje
się bez zatrzymania serca i bez użycia krążenia
pozaustrojowego.
57. Slajd 57
Metoda torakotomii lewostronnej pozwalaoprócz innych korzyści (mała liczba powikłań,
doskonały efekt kosmetyczny i zakładany dobry
wynik odległy) na szybką i bezpieczną
rehabilitację prowadzoną w sposób typowy.
Wczesna rehabilitacja po operacji wykonywanej
tą metodą wymaga tylko niewielkiej weryfikacji
ćwiczeń. Należy pamiętać, iż do pełnego
zagojenia się rany nie unosimy ramion bokiem
i przodem w górę wyżej niż 900
58. Chorzy po operacjach wad serca
Rehabilitacja chorych po operacjach wad serca wymagawielokierunkowego działania, opartego przede
wszystkim na stanie klinicznym pacjenta. Powinna ona
być planowana indywidualnie dla każdego chorego i
uwzględniać:
• stan kliniczny chorego przed korektą wady (czas trwania
objawów, stopień zaburzeń hemodynamicznych, rytm
serca, obecność powikłań zakrzepowo- zatorowych, stan
narządu ruchu)
• rodzaj wady i sposób jej korekty
• stan rany pooperacyjnej
• obecność wczesnych powikłań po zabiegu .
59. Rehabilitacja pacjentów po operacji wad serca
Ponieważ stopień wydolności układu krążeniowooddechowego przed operacją (zwłaszcza wad serca), maistotny wpływ na powstanie zaburzeń oddechowych w
okresie pooperacyjnym, prawidłowe i skuteczne
przygotowanie rehabilitacyjne do operacji wad serca
jest szczególnie ważne i niezbędne. Wiąże się to czasem
z koniecznością dłuższego (niż w innych przypadkach
kardiochirurgicznych) czasu hospitalizacji
przedoperacyjnej. Powinien być on przeznaczony na
dokładną realizację założonych zadań rehabilitacyjnych.
W związku z narastającymi przez lata zmianami
powstającymi w sercu, krążeniu płucnym, mięśniach
szkieletowych, korekta wady serca nie przynosi
natychmiastowych efektów.
60. Rehabilitacja pacjentów po operacjach wad serca
• Przy zachowanych możliwościach adaptacyjnych układukrążenia, okres poprawy funkcji serca i wydolności
fizycznej po zabiegu oceniany jest na 3-6 miesięcy.
Rehabilitacja ruchowa po operacjach wad serca, we
wczesnym okresie (oddział kardiochirurgiczny) stawia
sobie takie same cele jak po innych operacjach serca.
Przebiegać powinna więc w podobny sposób jak u osób
po pomostowaniu aortalno-wieńcowym. Ogólnie jednak
musi być nieco wolniejsza, z wydłużeniem III okresu
etapu szpitalnego. Zaleca się stosowanie obciążeń
treningowych od lekkich do umiarkowanych .
61. Rehabilitacja chorych po przeszczepie serca.
• Rehabilitacja pacjentów po przeszczepie serca, wzwiązku z ich stanem klinicznym jak też złożoną
patofizjologią, stawia przed lekarzem i fizjoterapeutami
szczególne wymagania. Odmienna anatomia i fizjologia
przeszczepionego serca, skutki choroby poprzedzającej
transplantację (skrajnie ciężka niewydolność serca), jak
również działanie uboczne leczenia
immunosupresyjnego, są przyczynami ograniczającymi
tolerancję wysiłku(zarówno podczas wysiłku
statycznego jak i dynamicznego)u tych chorych. We
wczesnym okresie po transplantacji zachodzą zmiany w
zachowaniu się rytmu serca, charakteryzujące się :
62. Rehabilitacja chorych po przeszczepie serca
• zwiększoną spoczynkową częstością rytmu serca (wzwiązku z brakiem hamującego wpływu układu
przywspółczulnego w odnerwionym sercu)
• wysiłkową niewydolnością chronotropową serca
• utrzymaniem się zwiększonej częstości rytmu serca po
zakończeniu wysiłku
• zwolnionym powrotem tętna po wysiłku do wartości
spoczynkowej.
63. Rehabilitacja chorych po przeszczepie serca
Tolerancja wysiłku u chorych po przeszczepie serca jestczęsto porównywana do wydolności pacjentów, którzy
mają farmakologicznie wyrównaną niewydolność serca.
Jest wiele przyczyn zmian funkcjonalnych tolerancji
wysiłku u biorców. Są to przede wszystkim:
• małe wysiłki fizyczne wykonywane przez pacjentów
przed przeszczepem (prowadzi to do zaburzeń funkcji
układu sercowo-naczyniowego, mięśniowego i
kostnego)
• stosowanie terapii sterydowej
• odnerwienie układu sercowo- naczyniowego.
64. Rehabilitacja chorych po przeszczepie serca
• Mimo wszystko, program obciążenia wysiłkiemfizycznym chorych po przeszczepie serca, powinien być
taki sam jak w rehabilitacji pacjentów po wszczepieniu
pomostów aortalno-wieńcowych, zastawek serca lub
zawale mięśnia sercowego. Różnicą będzie czas trwania
oraz intensywność wysiłku, które muszą być
dostosowane do aktualnych możliwości chorego,
tolerancji wysiłku oraz adaptacji do ćwiczeń. Aby ocenić
czy poziom wysiłku i czas trwania nie mają wpływu na
występowanie niemiarowości czy duszności, chorzy
oprócz rutynowego pomiaru tętna, ciśnienia i liczby
oddechów powinni być monitorowani, zwłaszcza w
trakcie ćwiczeń.
65. Rehabilitacja chorych po przeszczepie serca
Objawy pojawiające się u pacjentów po przeszczepie wraz zewzrostem wysiłku, na które należy zwracać uwagę i które
powinny zaniepokoić to:
• duszność i bladość twarzy, ból głowy, zmęczenie, splątanie (ze
względu na odnerwione serce i nie odczuwanie bólu
wieńcowego)
• wystąpienie nieprawidłowych zmian w EKG takich jak:
zaburzeni rytmu, tachykardia komorowa, utrwalony
częstoskurcz nadkomorowy, blok IIº i IIIº, obniżenie odcinka
ST poniżej 4 mm
• spadek częstości rytmu serca, obniżenie ciśnienia tętniczego
krwi lub zaburzenie wzrostu któregokolwiek z nich czy też obu
naraz
• wzrost ciśnienia skurczowego krwi powyżej 250 mmHg,
rozkurczowego powyżej 120 mmHg.
66. ŚLUZAK SERCA
Jest to łagodny nowotwór wywodzący się z przetrwałejzarodkowej tkanki śluzowej lub polipa. Może on być
umiejscowiony w każdej z jam serca, najczęściej jednak
występuje w lewym przedsionku (trzykrotnie częściej
niż w prawym). Ten charakterystyczny, galaretowaty
guz, z kruchej tkanki, przymocowany jest krótką
szypułką do przegrody międzyprzedsionkowej. W czasie
skurczu komory przemieszcza się ku górze, w czasie zaś
szybkiego napełniania komory nagłym ruchem uwypukla
się w ujście przedsionkowo-komorowe. Może
doprowadzić to do uszkodzenia zastawki dwudzielnej, z
powstaniem zazwyczaj niewielkiej niedomykalności
mitralnej.
67. Slajd 67
• Śluzak nieleczony z reguły prowadzi do śmierci, choćrozwija się bardzo wolno, przez wiele lat. Zdarza się, iż
wypadając przez zastawkę dwu lub trójdzielną
doprowadzić może do nagłego zamknięcia przepływu
krwi. Odrywające się dość łatwo fragmenty mogą stać
się materiałem zatorowym w dużym krążeniu.
• Rozpoznanie śluzaka opiera się na echokardiografii,
zwłaszcza na jej odmianie dwuwymiarowej. Guza tego
trzeba możliwie jak najszybciej usunąć z użyciem
krążenia pozaustrojowego. Nawroty tego rodzaju
nowotworu bywają niezwykle rzadko, chory powinien
jednak pozostać pod obserwacją przez 5 lat po zabiegu.
68. Slajd 68
• Postępowanie rehabilitacyjne po usunięciuguza jest takie samo jak po innych operacjach
kardiochirurgicznych, zwłaszcza wad
zastawkowych serca
69. Slajd 69
Wsparcie psychiczne realizowane dziękinawiązaniu dobrego kontaktu z pacjentem,
zwiększające jego motywację do aktywnego
udziału w programie rehabilitacyjnym.
70. Slajd 70
Znajomość najważniejszych zagadnieńwarunkujących prawidłowe, bezpieczne
i szybkie usprawnianie chorych po CABG
oraz umiejętność profesjonalnego z nimi
postępowania powinna być kanonem
wczesnej, szpitalnej kinezyterapii.
71. ETAP II
• Naturalną kontynuacją etapu szpitalnego dla większościpacjentów jest udział w programie rehabilitacji
poszpitalnej (stacjonarnej, ambulatoryjnej, domowej).
Zakres stosowanych w tym okresie ćwiczeń powinien
być precyzyjnie dostosowany do możliwości chorego, a
więc być uzależniony od jego wydolności fizycznej
(ustalonej na podstawie wykonanej próby wysiłkowej),
a także od stopnia ryzyka wystąpienia powikłań. Te dwa
czynniki są bowiem najważniejszymi kryteriami
kwalifikacji do jednego z modeli rehabilitacji tego etapu
A,B,C,D
72. Slajd 72
• W II etapie rehabilitacji stosuje się treningwytrzymałościowy, trening oporowy, ćwiczenia
ogólnousprawniające i ćwiczenia indywidualne.
• Trening wytrzymałościowy - jest prowadzony na sali
gimnastycznej z wykorzystaniem cykloergometrów albo
bieżni, oraz w terenie (marsze, jazda na rowerze itp.).
Forma treningu: interwałowa lub ciągła. W przypadku
treningu interwałowego na cykloergometrze stosuje się
4-6 cykli pracy po 4 min, pomiędzy nimi 2-3 minutowe
okresy odpoczynku. Obciążenie wzrasta od 20 watów na
początku treningu, co 10-20 watów w poszczególnych
cyklach w zależności od wyznaczonego na podstawie
próby wysiłkowej limitu tętna.
73. Slajd 73
Trening oporowy – stosuje się w celu zwiększenia siły mięśni i
wytrzymałości mięśniowej, siły ogólnej, wydolności układu sercowonaczyniowego. Można go wprowadzić po co najmniej 1 tygodniu
stosowania dobrze tolerowanych ćwiczeń wytrzymałościowych. Z tego
typu treningu powinni zostać wykluczeni chorzy u których stwierdza
się: niewydolność krążenia, niekontrolowane zaburzenia rytmu,
poważną wadę zastawkową, niekontrolowane nadciśnienie
(skurczowe>160 mmHg, rozkurczowe> 100 mmHg), wydolność
aerobową poniżej 5 MET. W przypadku chorych po sternotomii należy
poczekać do pełnego zrostu mostka. Podczas treningu należy
monitorować EKG i ciśnienie krwi .
Ćwiczenia oporowe można prowadzić w formie treningu stacyjnego, który
umożliwia angażowanie na poszczególnych stanowiskach różnych
grup mięśniowych.
74. Slajd 74
• Ćwiczenia ogólnousprawniające - obejmują ćwiczeniarozluźniające, rozciągające, równoważne i
zręcznościowe.
• Ćwiczenia indywidualne – stosuje się u chorych u
których nie można wykonać próby wysiłkowej, lub
których nie można zakwalifikować do żadnej z grup ze
względu na współistniejące schorzenia.
W II etapie usprawniania sesje treningowe przeprowadza
się 3-5 razy w tygodniu, a ćwiczenia powinny trwać 3045 minut dziennie (nie dotyczy pacjentów z
niewydolnością serca i niską tolerancją wysiłku).
75. ETAP III
• Program rehabilitacji ambulatoryjnej może byćrealizowany w warunkach ścisłego nadzoru (trening
kontrolowany) lub w formie rehabilitacji samodzielnej
(trening niekontrolowany). Pacjentów kwalifikuje się do
zajęć fizycznych (model A, B, C) w ten sam sposób, co w
etapie II rehabilitacji kardiologicznej. W III okresie
usprawniania sesje treningowe przeprowadza się 3-5
razy w tygodniu, a ćwiczenia powinny trwać 30-45
minut dziennie (nie dotyczy pacjentów z niewydolnością
serca i niską tolerancją wysiłku). Stosuje się takie same
formy treningu jak w poprzednim etapie .







































































 Медицина
Медицина








