Похожие презентации:
Рак молочной железы
1. Рак молочной железы
2. Наиболее распространенные формы рака
• Рак легкого1 350 000 (12,3%)
• Рак молочной железы 1 050 000 (10,4%)
• Рак толстой кишки
945 000 (9,4%)
• Рак желудка
876 000 (8,7%)
• Рак печени
564 000 (5,6%)
• Рак предстательной 543 000 (5,4%)
• железы
3. Рак молочной железы
• Рак молочной железы практически во всех странах мираявляется основной онкологической патологией у женщин,
старше 40 лет.
Ежегодно в мире регистрируется более 1, 2 млн. новых
случаев рака молочной железы.
По данным Американского Национального онкологи ческого реестра (NCCN), в США ежегодно регистрируются
около 130 600 новых случаев рака молочной железы и
45 000 летальных исходов от этого заболевания, каждая 8
женщина рискует заболеть и каждая 28 женщина
умирает от рака молочной железы.
В странах Европы ежегодно регистрируются более
180 000 вновь заболевших раком молочной железы,
уровень заболеваемости в большинстве стран возрастает
на 1-2% в год. При этом из-за отсутствия национальных
скрининговых программ в большинстве развитых стран
показатели смертности остаются высокими - 80%
женщин заболевших РМЖ впоследствии умирают от
этого заболевания.
4. Рак молочной железы
«Мы часто видели нагрудях женщин
опухоль
похожую на
рака(cancer),
так же как у рака у
этой
болезни есть жилы
которые выходят из
нее в
другие части тела и
5. Ян Лис «Ванитас» (аллегория переменчивости)
6. Рембрандт Харменс Ван Рейн «Вирсавия»
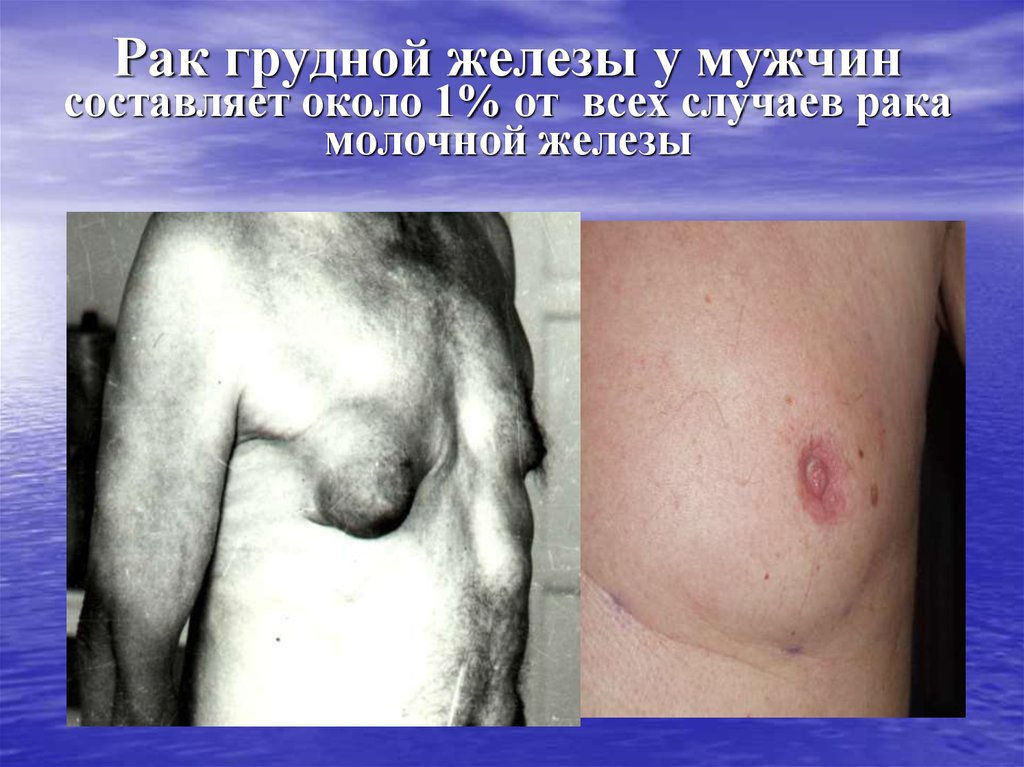
7. Рак грудной железы у мужчин составляет около 1% от всех случаев рака молочной железы
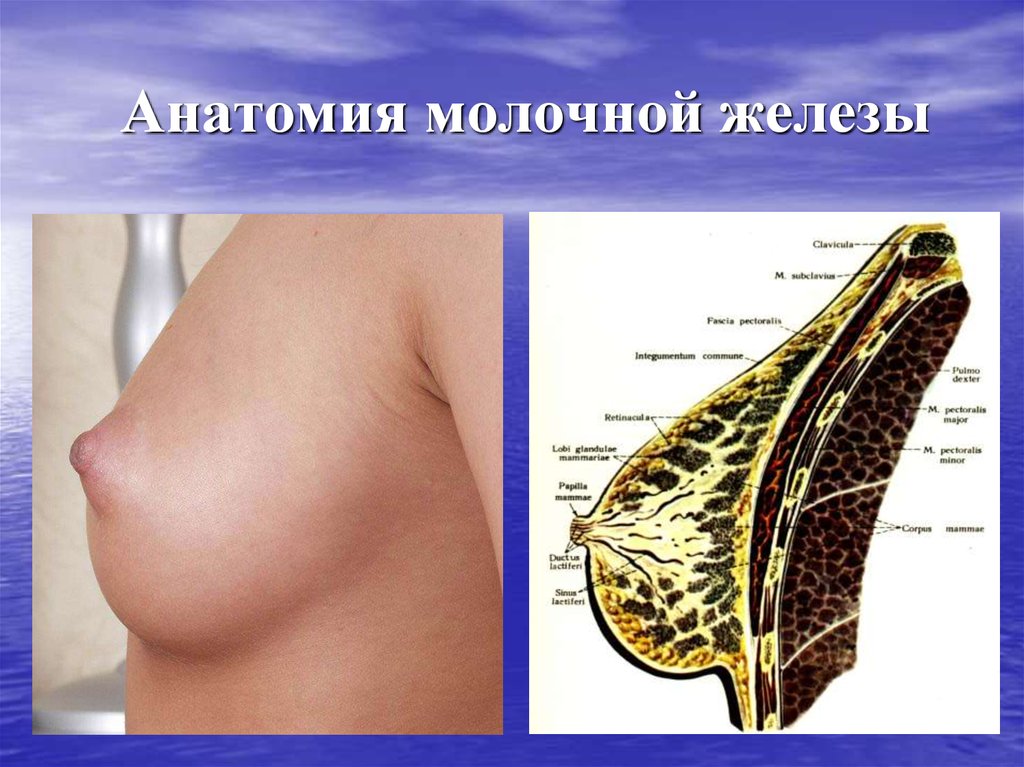
8. Анатомия молочной железы
9. Врожденные аномалии молочных желез
• При полителии иполимастии соски
располагаются
вдоль, так
называемых,
«молочных линий»
10. Анатомия молочной железы
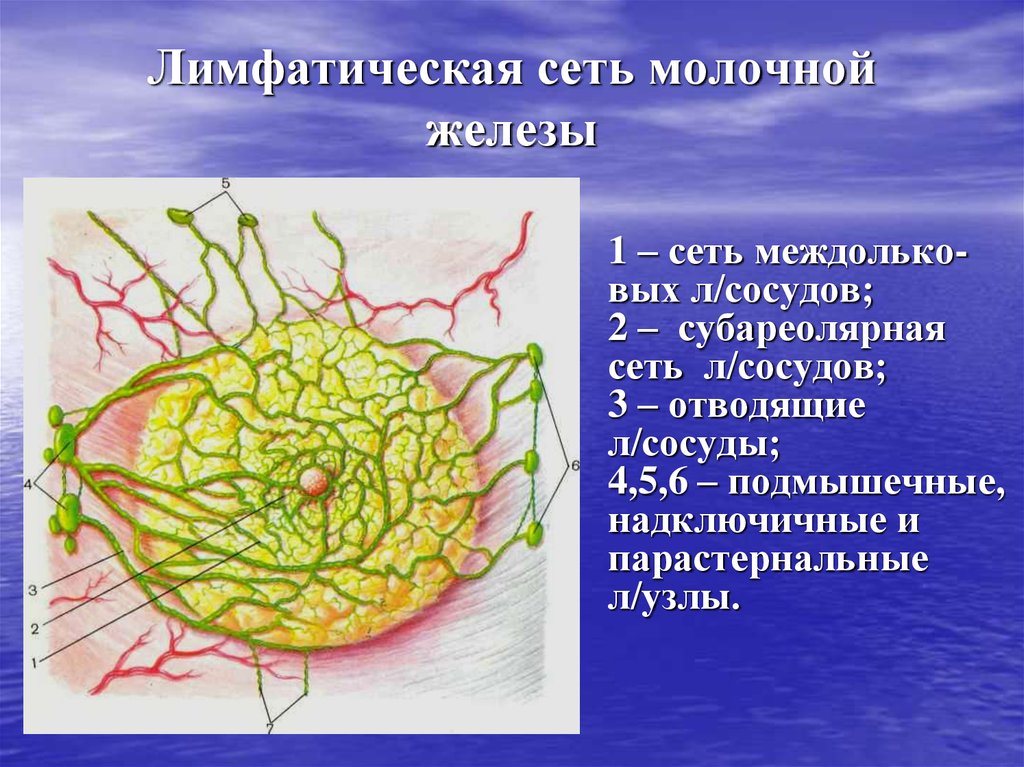
11. Лимфатическая сеть молочной железы
1 – сеть междольковых л/сосудов;2 – субареолярная
сеть л/сосудов;
3 – отводящие
л/сосуды;
4,5,6 – подмышечные,
надключичные и
парастернальные
л/узлы.
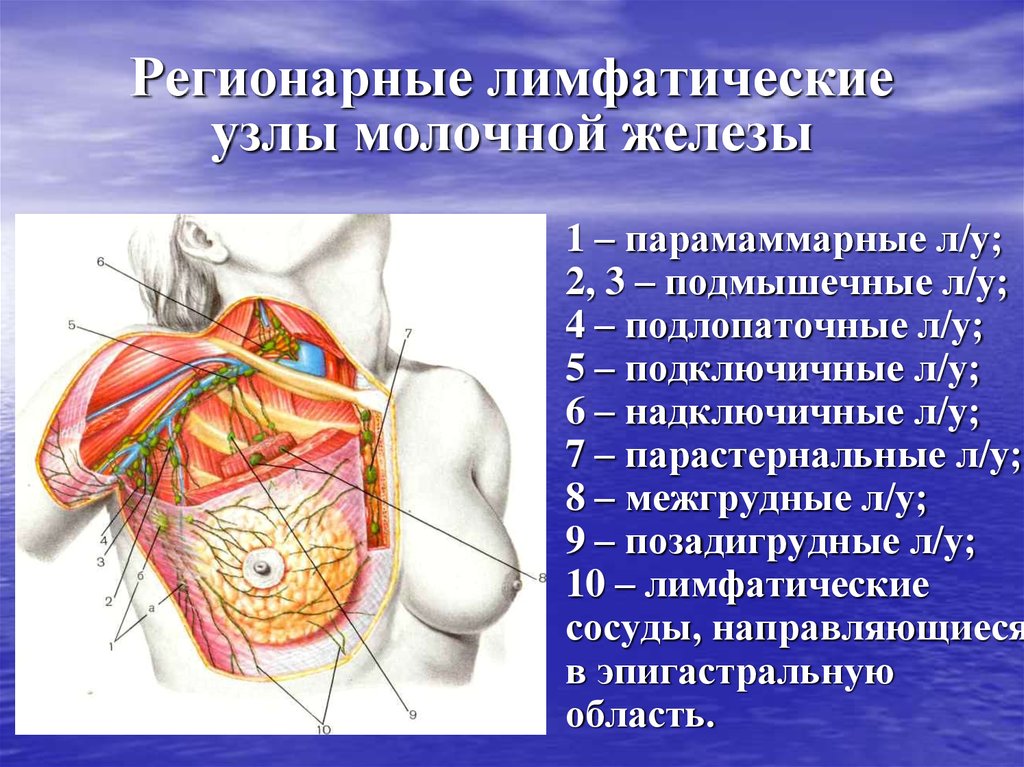
12. Регионарные лимфатические узлы молочной железы
1 – парамаммарные л/у;2, 3 – подмышечные л/у;
4 – подлопаточные л/у;
5 – подключичные л/у;
6 – надключичные л/у;
7 – парастернальные л/у;
8 – межгрудные л/у;
9 – позадигрудные л/у;
10 – лимфатические
сосуды, направляющиеся
в эпигастральную
область.
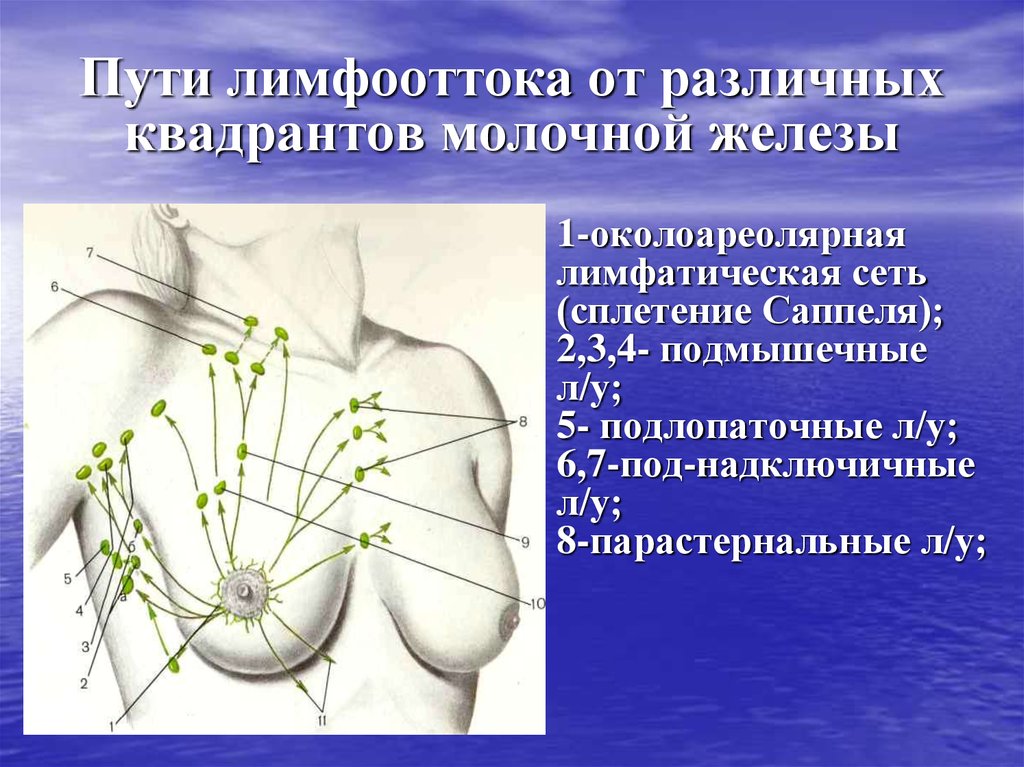
13. Пути лимфооттока от различных квадрантов молочной железы
1-околоареолярнаялимфатическая сеть
(сплетение Саппеля);
2,3,4- подмышечные
л/у;
5- подлопаточные л/у;
6,7-под-надключичные
л/у;
8-парастернальные л/у;
14. Регионарные лимфоузлы молочной железы
• 1. Подмышечные (гомолатеральные), межпекторальныеузлы (Роттера) и лимфоузлы вдоль подмышечной вены и
ее ветвей:
уровень I (нижняя часть подмышечной ямки):
лимфоузлы, расположенные латерально от внешнего
края малой грудной мышцы.
уровень II (средняя часть подмышечной ямки):
лимфоузлы, расположенные между внешним и
внутренним краями малой грудной мышцы и
межпекторальные лимфоузлы (Роттера).
уровень III (верхушечная часть подмышечной ямки):
апикальные лимфоузлы и узлы, расположенные
медиально от внутреннего края малой грудной мышцы,
включая подключичные.
2. Подключичные (гомолатеральные) лимфоузлы.
3. Внутримаммарные (гомолатеральные) лимфоузлы:
лимфоузлы в межреберных областях по краю грудины в
эндоторакальной фасции.
4. Надключичные (гомолатеральные) лимфоузлы.
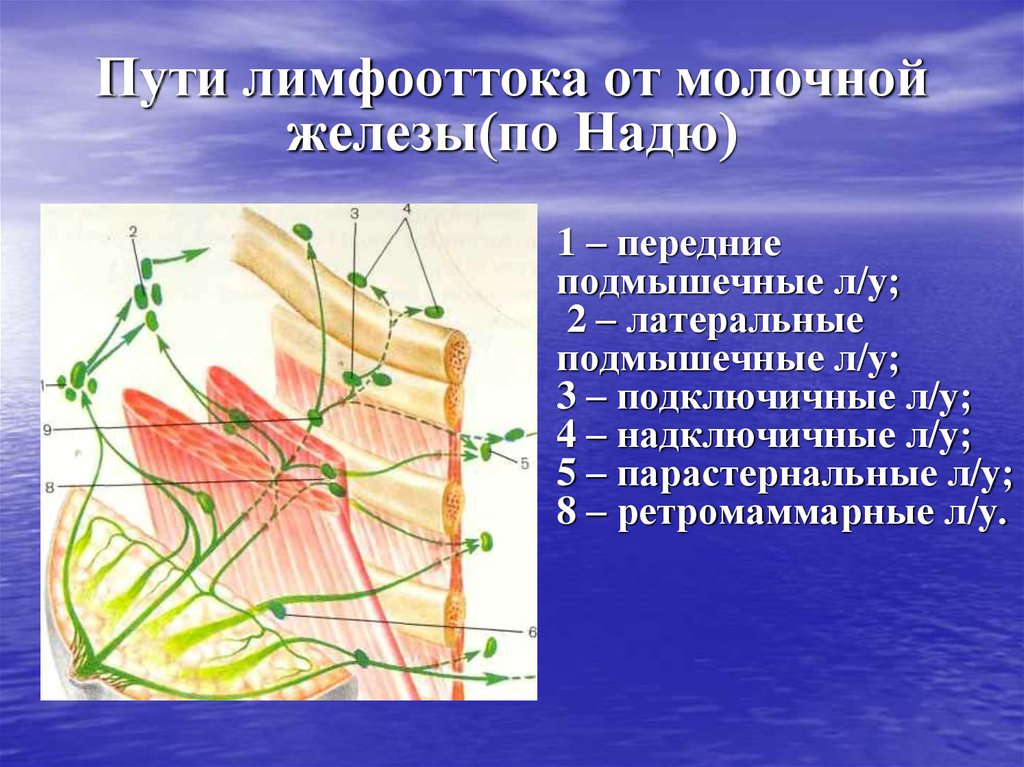
15. Пути лимфооттока от молочной железы(по Надю)
1 – передниеподмышечные л/у;
2 – латеральные
подмышечные л/у;
3 – подключичные л/у;
4 – надключичные л/у;
5 – парастернальные л/у;
8 – ретромаммарные л/у.
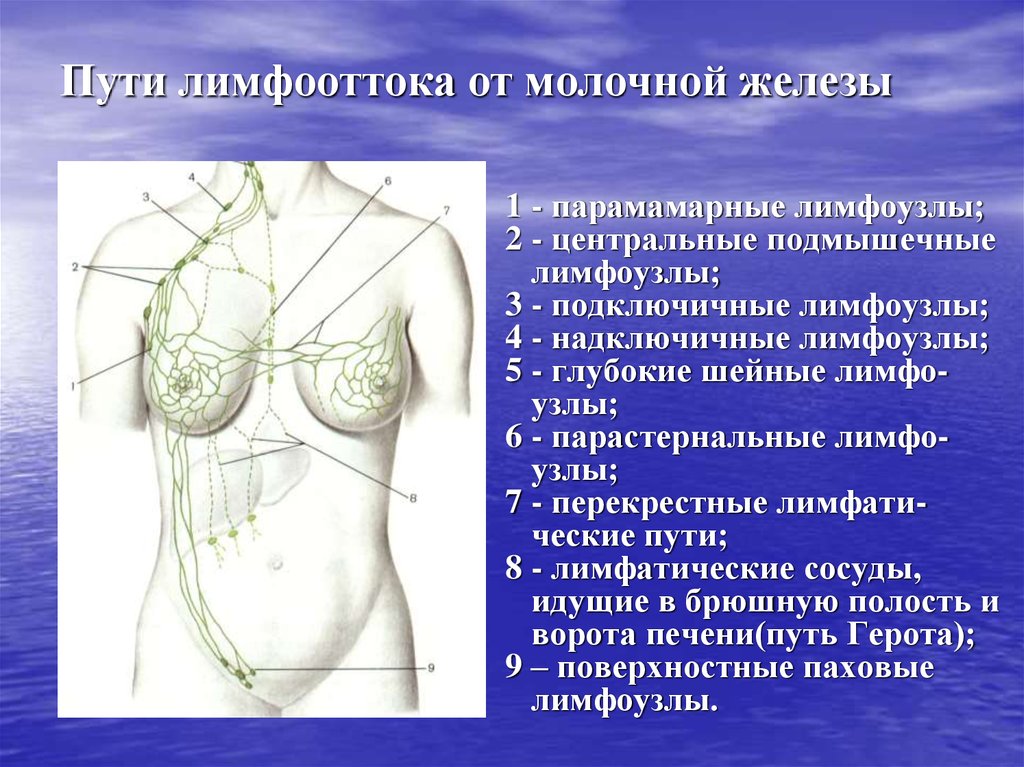
16. Пути лимфооттока от молочной железы
1 - парамамарные лимфоузлы;2 - центральные подмышечные
лимфоузлы;
3 - подключичные лимфоузлы;
4 - надключичные лимфоузлы;
5 - глубокие шейные лимфоузлы;
6 - парастернальные лимфоузлы;
7 - перекрестные лимфатические пути;
8 - лимфатические сосуды,
идущие в брюшную полость и
ворота печени(путь Герота);
9 – поверхностные паховые
лимфоузлы.
17. Факторы риска развития рака молочной железы(Пуарде М.К. 1979)
1. Наличие дисгормональной гиперплазии молочной железы.
2. Первичное бесплодие.
3. Поздние первые роды ( > 25 лет).
4. Позднее начало менструаций (>16 лет).
5. Позднее наступление менопаузы.
6. Нерегулярность и позднее начало половой хизни( позже 30
лет), применение механических и химических противозачаточных
средств.
7. Снижение либидо, фригидность.
8. Длительный период кормления детей грудью(более 1-2 лет).
9. Рождение крупных детей (масса тела более 4 кг).
10. Ожирение.
11. Эстрогенная насыщенность организма пожилых женщин при
продолжительности менопаузы 10 лет и более (3-4 реакция
вагинального мазка).
12. Увеличение щитовидной железы.
13. Высокая заболеваемость раком молочной железы и женских
половых органов в семье.
14. Высокая заболеваемость злокачественными новообразованиями среди родственников по материнской линии.
15. Перенесенный послеродовый мастит, особенно излеченный
консервативно.
16. Травмы молочной залози.
18. Факторы риска развития рака молочной железы
Факторы связанные с состоянием
репродуктивной функции женского
организма:
раннее начало менструаций (до 13 лет);
раннее и позднее (после 55 лет) наступление
менопаузы;
отсутствие половой жизни (Умберто Веронези по
разрешению Папы Римского обследовал монахинь и
обнаружил, что среди них заболеваемость РМЖ в 23 раза выше (1989 г);
позднее начало половой жизни, поздняя первая
беременность и роды (после 35 лет);
небольшое число родов (менее трех);
короткий (меньше года) период лактации ( в
Японии, Средней Азии, Африке - женщины рожают
много детей и кормят их грудью на протяжении 2-х
лет; в США, Канаде, Прибалтике женщины, как
правило, прибегают к искусственному
вскармливанию чтобы сохранить форму груди);
большое количество абортов (доказано в
экспериментальных исследованиях).
19. Факторы риска развития рака молочной железы
Эндокринные и метаболические факторы,связанные с сопутствующими или
перенесенными заболеваниями:
ожирение; сахарный диабет; гипертоническая болезнь;
атеросклероз; заболевания печени; гипотиреоз;
дисгормональные доброкачественные дисплазии молочных желез.
Генетические факторы: следствие мутаций генов BRCA1
или BRCA2 (приблизительно у одной из 800 женщин выявляют ген
BRCA1 на 17 хромосоме, реже выявляют ген BRCA2 на 13
хромосоме - наличие этих генов объясняет семейные случаи РМЖ,
которые составляют до 1% от всех случаев этого заболевания):
семейный (наследственный) рак молочной железы в молодом
возрасте (РМЖ чаще возникает у женщин, близкие родственники
которых болели РМЖ, раком эндометрия или яичников);
сочетание РМЖ и рака яичников в семье;
наследственные синдромы : РМЖ + опухоль мозга; РМЖ+
саркома,
РМЖ + рак легкого + рак гортани + лейкоз; SBLA –
синдром + РМЖ+ саркома + лейкоз + рак коры надпочечника;
наследственные дерматозы: болезнь Cowden – трихилема кожи +
рак щитовидной железы, полипоз и рак толстой кишки + РМЖ;
болезнь Bloom - аутосомный дерматоз + РМЖ.
20. Факторы риска развития рака молочной железы
Экзогенные факторы:• – продолжительная гормональная заместительная терапия,
длительный прием гормональных контрацептивов;
– проведенное ранее с терапевтическими целями облучение;
– курение ;
– высококалорийная пища с избытком животных жиров;
– воздействие химических канцерогенов;
– неадекватное применение некоторых лекарственных
препаратов.
Риск заболеть раком молочной железы наиболее высок в
преклимактерическом периоде, доклинический период роста
опухоли длится около 10 лет, следовательно, если пик
заболеваемости по обращаемости больных приходится на
55-летний возраст, то, фактически, наиболее часто рак
молочной железы возникает у женщин в возрасте около 45
лет (Пьер Денуа).
21. Предраковые заболевания молочной железы(по классификацииTNM)
• – фиброаденома молочной железы;• – локализованная или узловая мастопатия;
( без пролиферации, с пролиферацией; с
пролиферацией и атипией);
– диффузная мастопатия( диффузная мастопатия
с преобладанием железистого компонента аденоз; диффузная фиброзно-кистозная
мастопатия с преобладанием фиброзного
компонента; диффузная фиброзно-кистозная
мастопатия с преобладанием кистозного
компонента; смешанная диффузная фибрознокистозная мастопатия);
– склерозирующий аденоз;
– эктазия крупных протоков с перидуктальным
маститом;
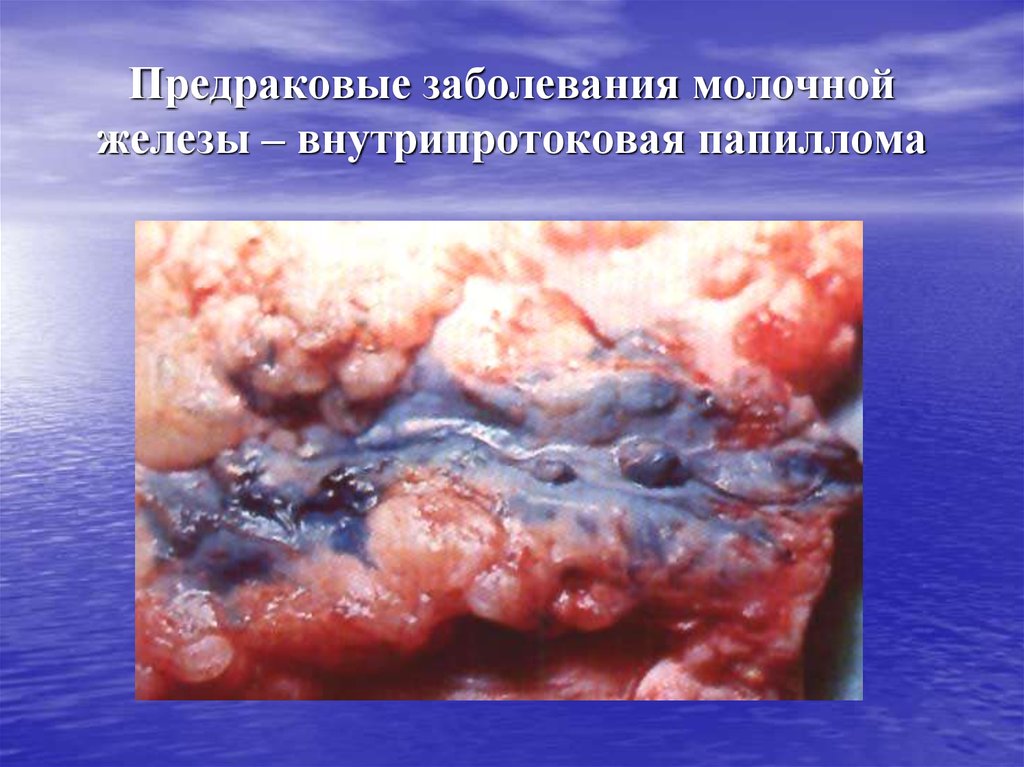
– внутрипротоковая папиллома.
22. Предраковые заболевания молочной железы – внутрипротоковая папиллома
23. Патогенетические формы рака молочной железы
• Яичниковая (встречается в 44% случаев)• Гипертензионно-надпочечниковая (течение
торпидное, встречается в 39,8% случаев)
• Вторично-инволютивная (течение опухолевого процесса длительное, встречается в
8,6% случаев)
• Гипотиреоидная (прогноз неблагоприятный,
встречается в 4,3% случаев)
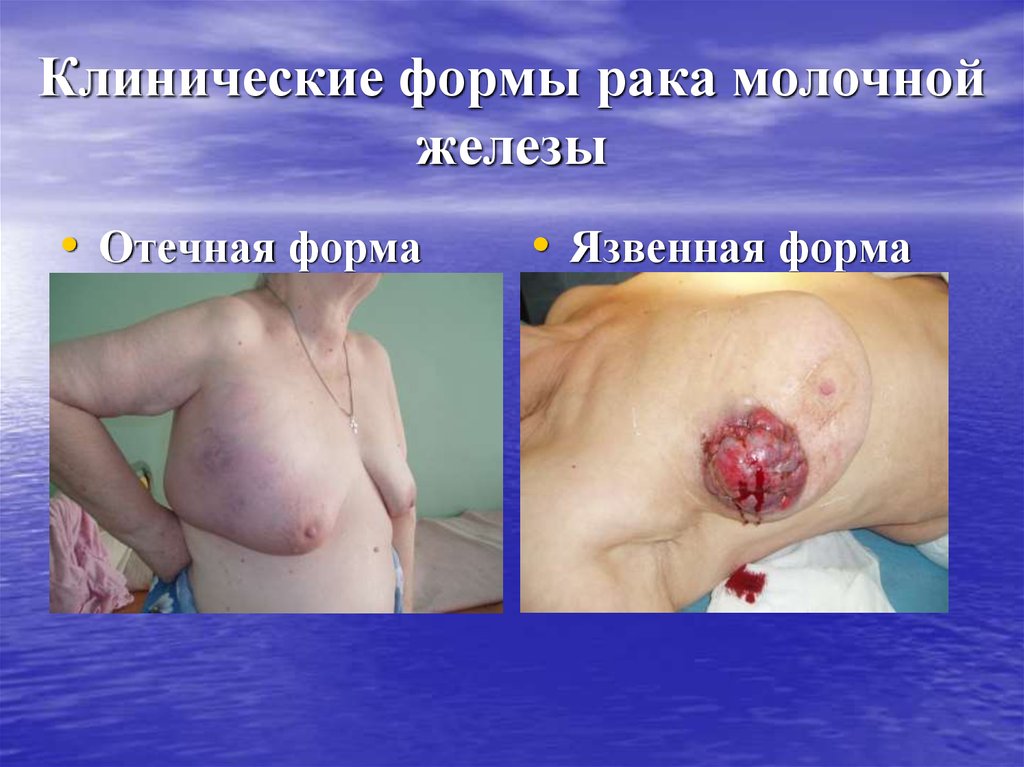
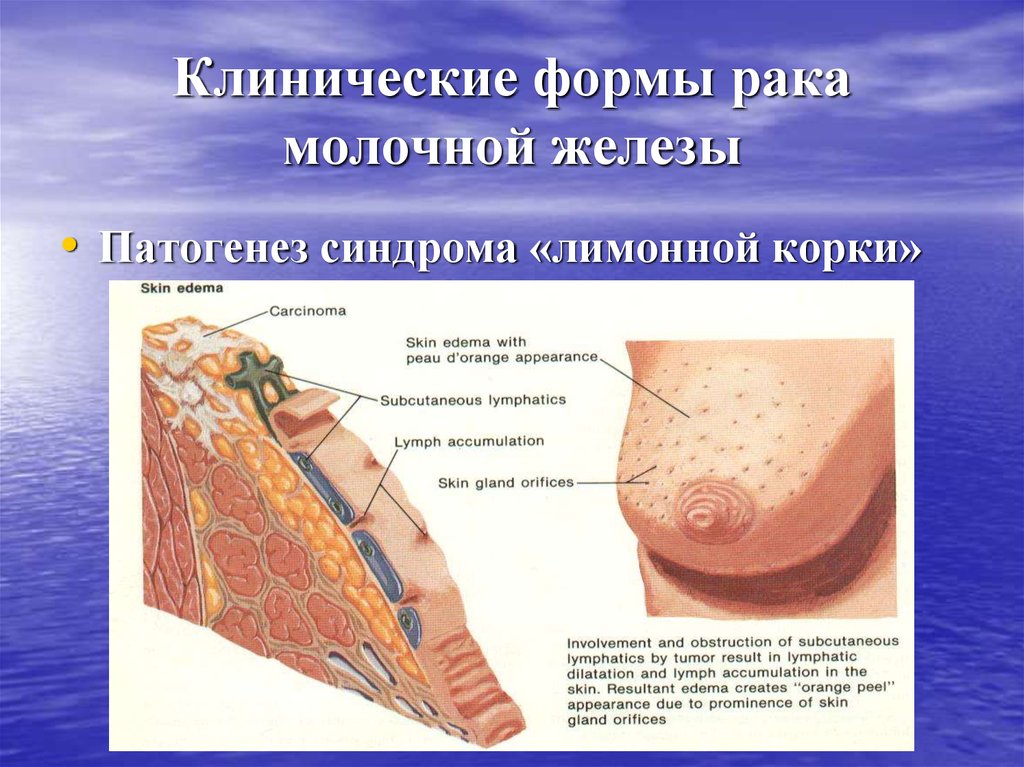
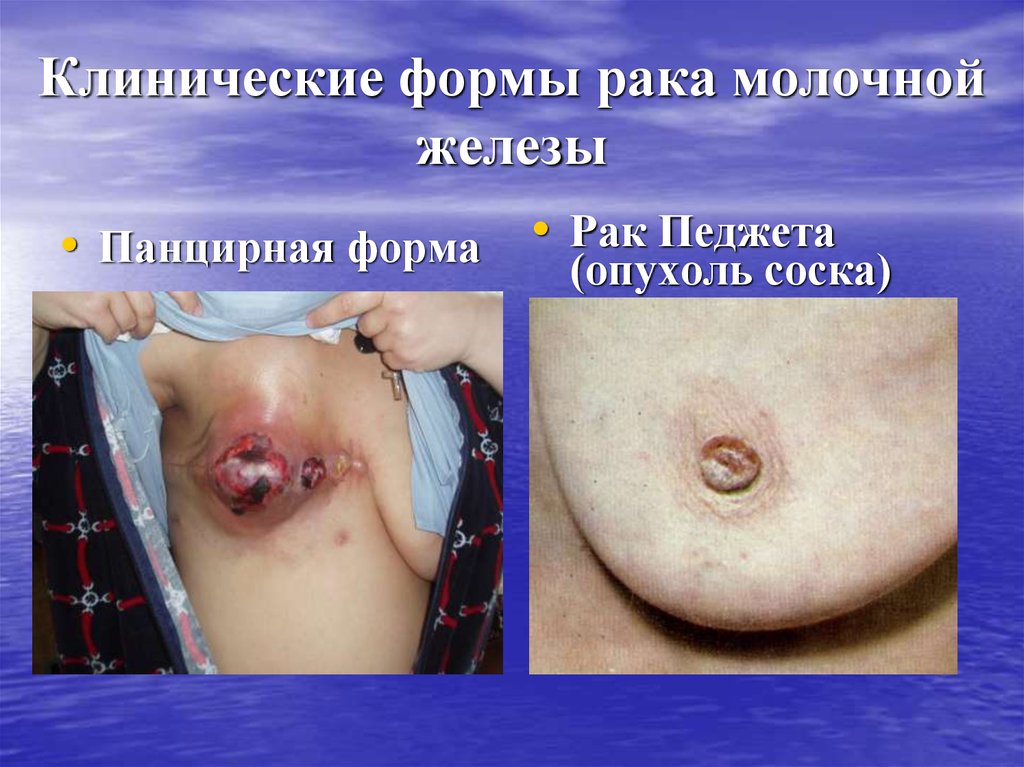
24. Клинические формы рака молочной железы
• Узловой рак.• Диффузные формы рака: отечная,
отечно - инфильтративная;
панцирная, рожеподобная,
маститоподобная, лимфангоитичная,
папиллярная, язвенная,
тромбофлебитическая.
• Рак Педжета - рак соска и ареолы.
• Редкие формы: внутрипротоковый
рак, коллоидный рак, рак
аберрантных молочних желез.
25. Частота поражения опухолью различных отделов молочной железы
477
14
2
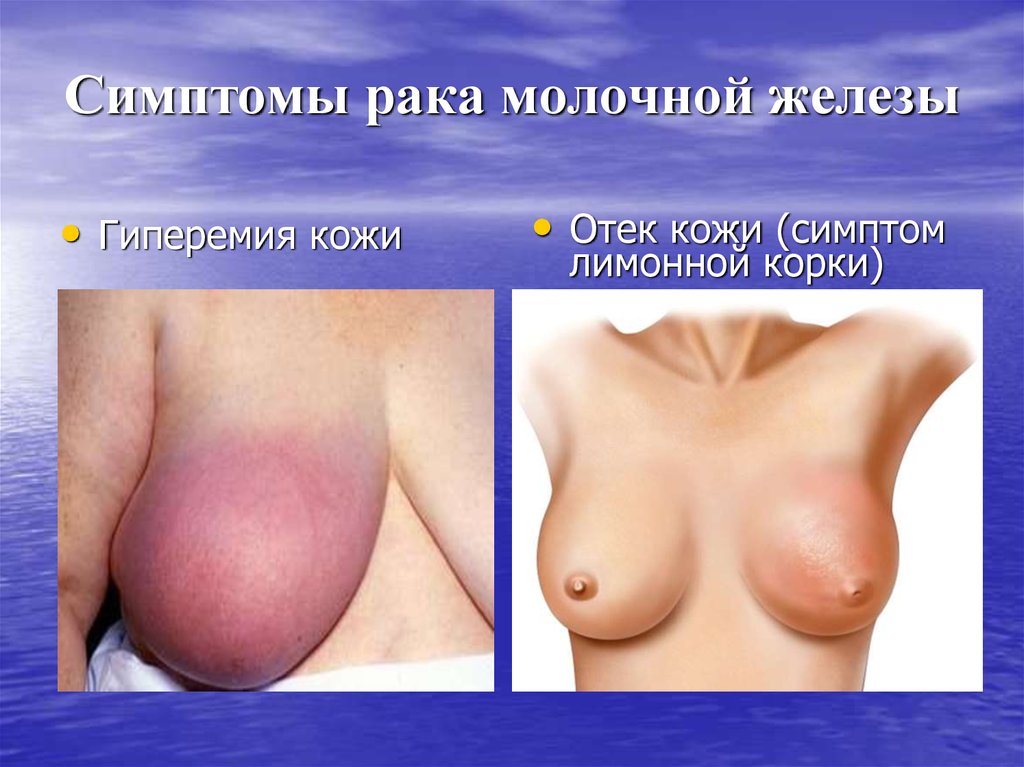
26. Симптомы рака молочной железы
• Гиперемия кожи• Отек кожи (симптом
лимонной корки)
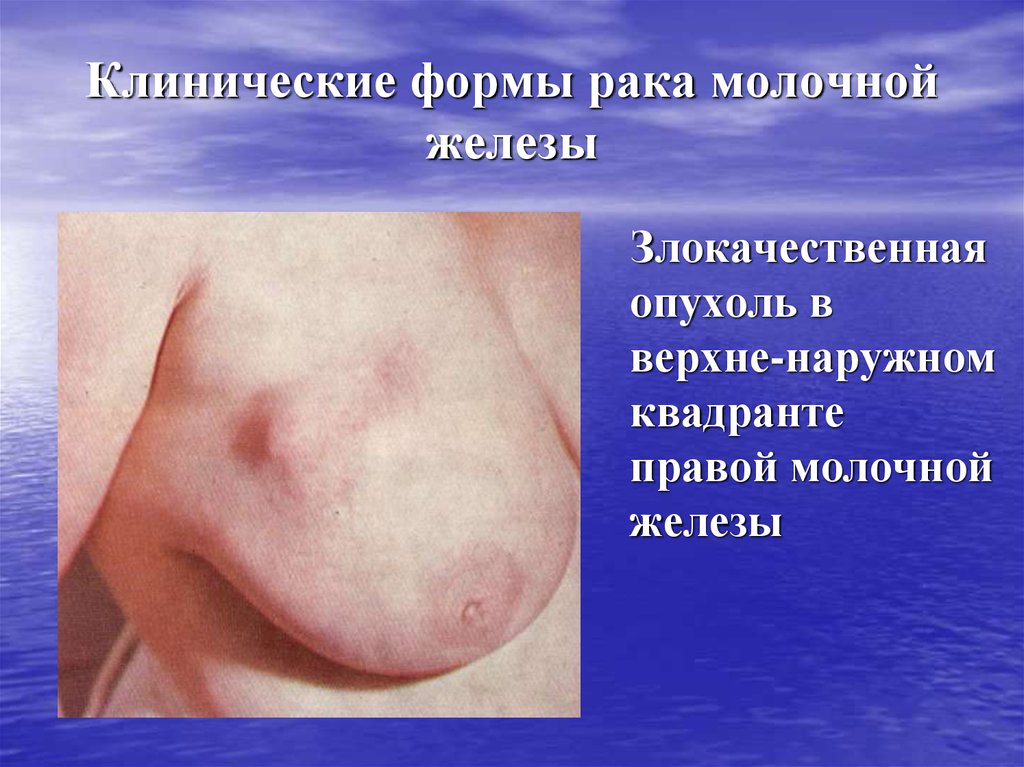
27. Клинические формы рака молочной железы
Злокачественнаяопухоль в
верхне-наружном
квадранте
правой молочной
железы
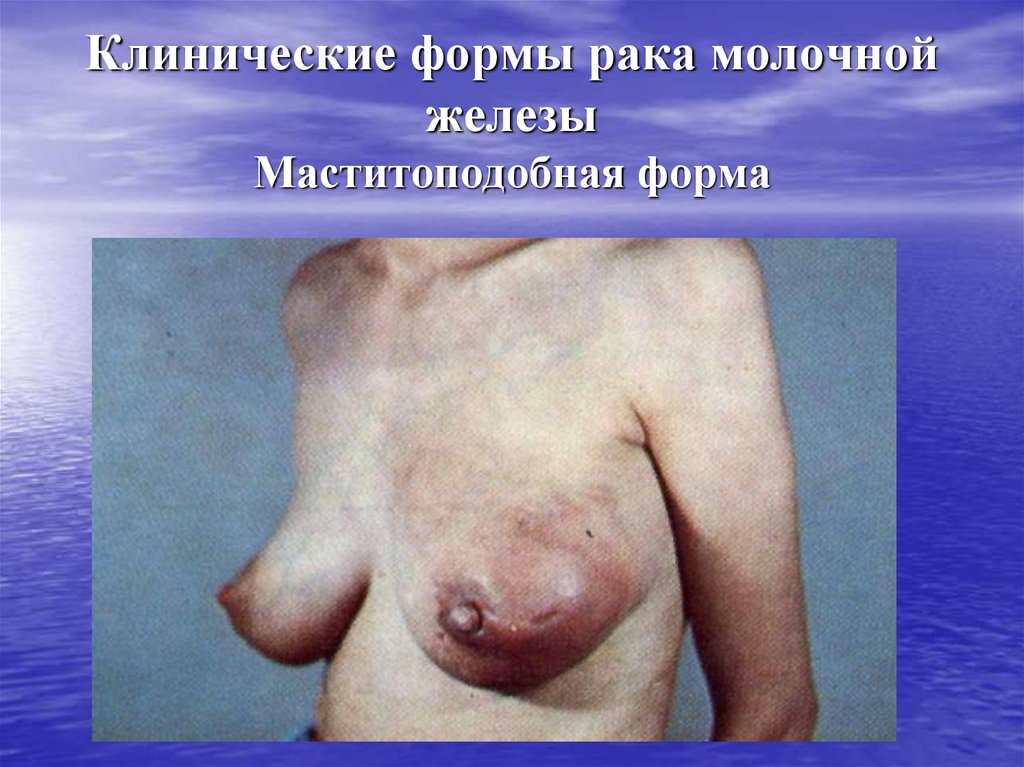
28. Клинические формы рака молочной железы Маститоподобная форма
29. Клинические формы рака молочной железы
• Отечная форма• Язвенная форма
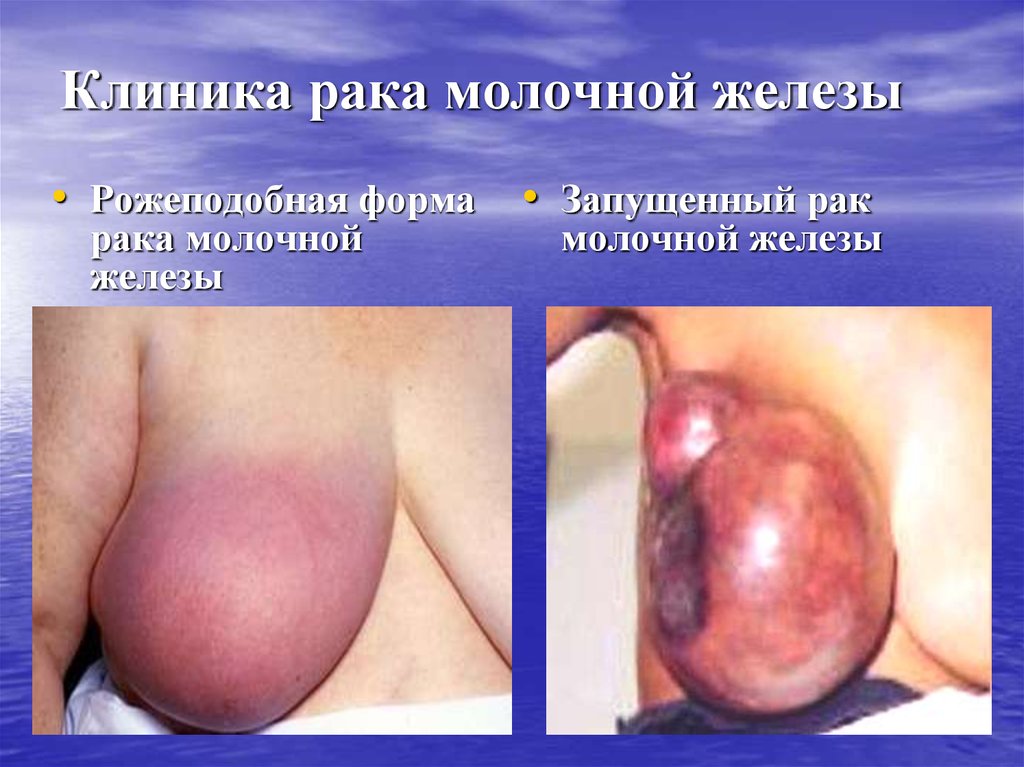
30. Клиника рака молочной железы
• Рожеподобная форма • Запущенный ракрака молочной
железы
молочной железы
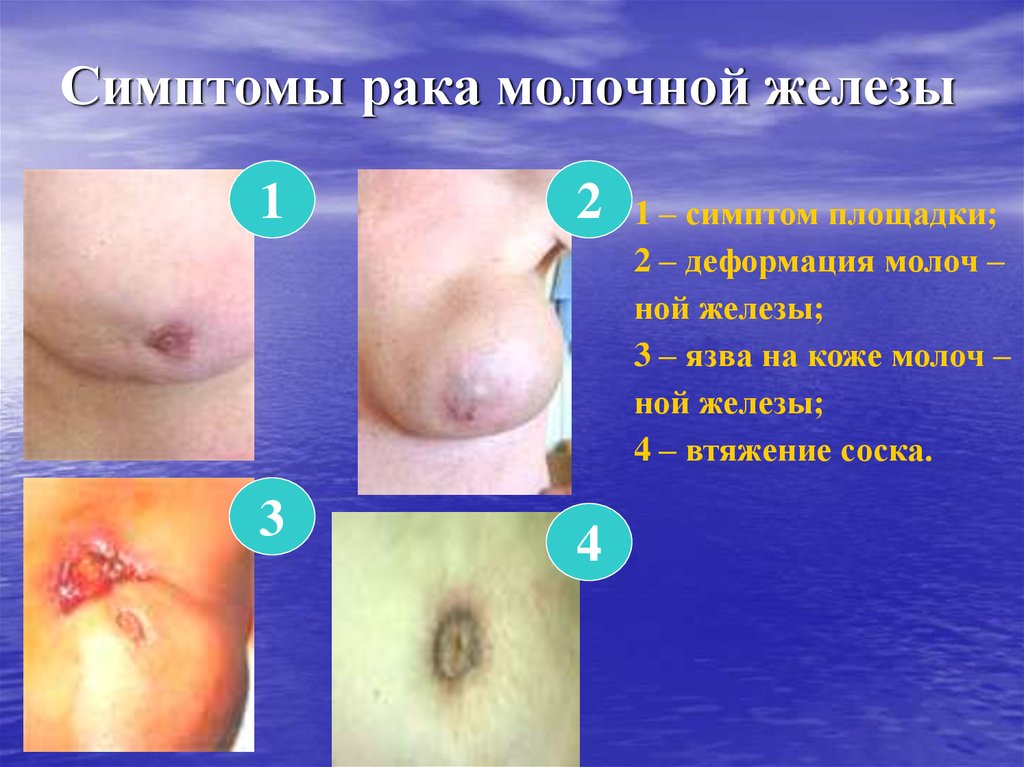
31. Симптомы рака молочной железы
12
3
4
1 – симптом площадки;
2 – деформация молоч –
ной железы;
3 – язва на коже молоч –
ной железы;
4 – втяжение соска.
32. Клинические формы рака молочной железы
• Патогенез синдрома «лимонной корки»33. Клинические формы рака молочной железы
• Панцирная форма • Рак Педжета(опухоль соска)
34. Клиника рака молочной железы
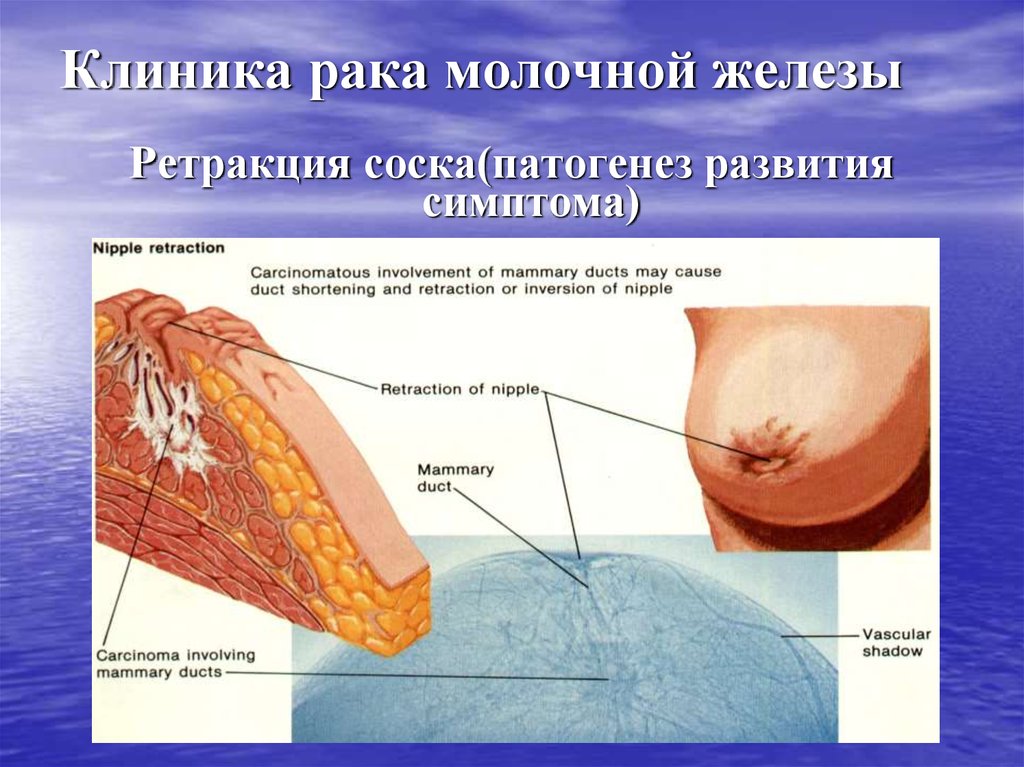
Ретракция соска(патогенез развитиясимптома)
35. Клиника рака молочной железы
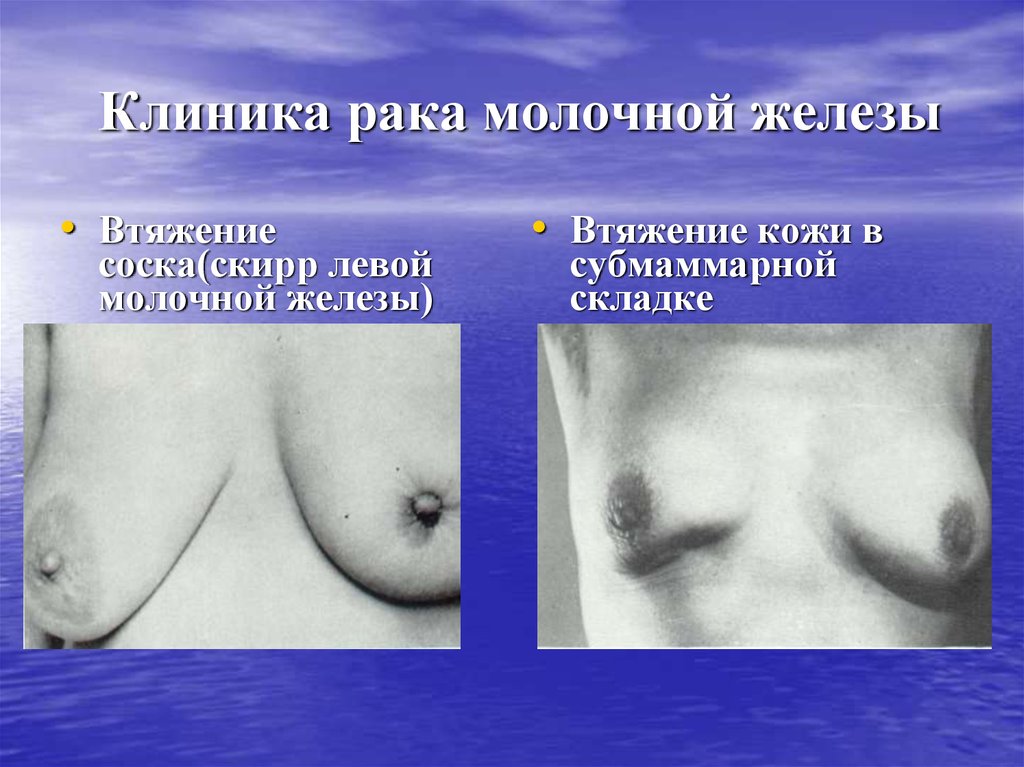
• Втяжениесоска(скирр левой
молочной железы)
• Втяжение кожи в
субмаммарной
складке
36. Симптомы рака молочной железы
• 1. Симптом умбиликации или симптом площадки (при подниманииМЖ над опухолью появляется втяжение кожи округлой или
овальной формы).
2. Симптом Прибрама (при потягивании за сосок опухоль смещается
за ним).
3. Симптом Кенига (при прижатии ладонью плашмя молочной
железы злокачественная опухоль не исчезает).
4. Симптом Краузе (утолщение кожи ареолы вследствие поражения
опухолевыми клетками лимфатического сплетения подареолярной
зоны).
5. Симптом Пайра (при захватывании кожи над опухолью двумя
пальцами справа и слева образуется не продольная, а поперечная
складчатость).
6. Ретракция и деформация соска.
7. Симптом Форже (стояние соска с пораженной стороны выше
горизонтальной линии, проведенной через здоровый сосок).
8. Симптом Ри (при отведении руки на пораженной стороне до
прямого угла опухоль остается неподвижной). Признак фиксации
опухоли молочной железы к грудной клетке.
37. Методика пальпации молочной железы Пальпируются обе молочные железы, круговыми или продольными движениями, подушечками пальцев
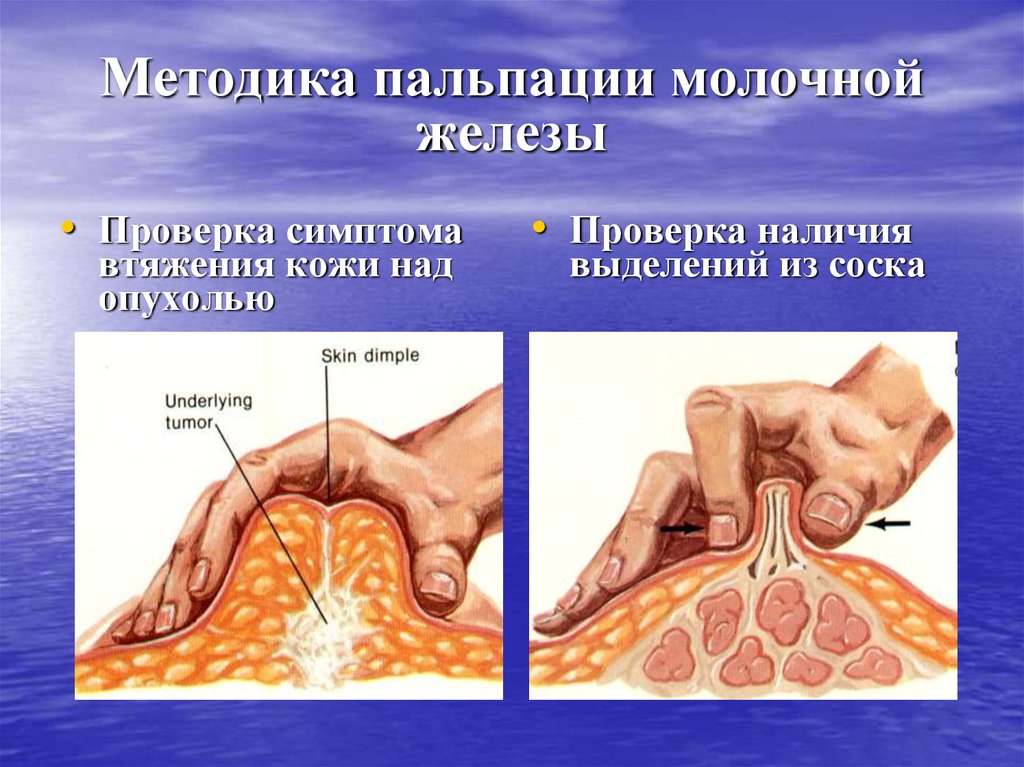
•.38. Методика пальпации молочной железы
• Проверка симптомавтяжения кожи над
опухолью
• Проверка наличия
выделений из соска
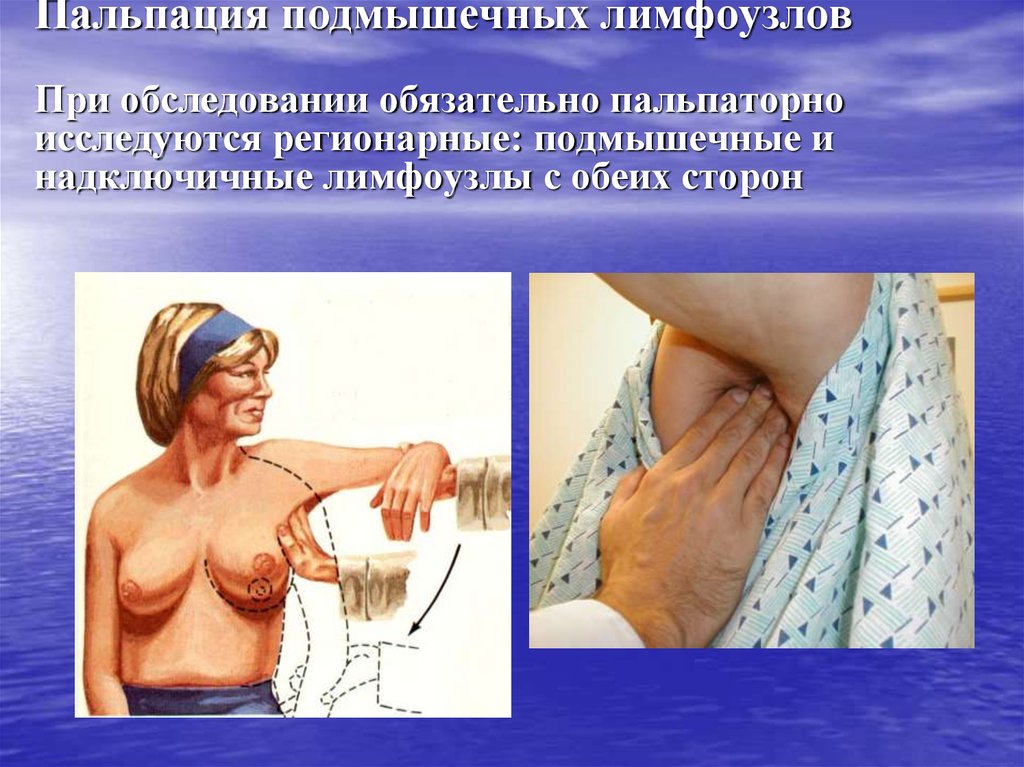
39. Пальпация подмышечных лимфоузлов При обследовании обязательно пальпаторно исследуются регионарные: подмышечные и надключичные
лимфоузлы с обеих сторон40. Ранняя диагностика – залог успешного лечения рака молочной железы
• Американские медикисообщили, что в
результате ранней
диагностики смертность
от раковых заболеваний
снижалась в США с 2002
по 2004 год на 2,1% в
год, в то время как за
предыдущее
десятилетие смертность
снижалась лишь 1%
ежегодно. Каждый
процент – это 5000
человек не умерших от
рака.
41. Маммография ведущий метод диагностики рака молочной железы
• Маммография является ведущим методомпервичной диагностики РМЖ, позволяя
диагностировать опухоли размерами 5-10 мм.
Достоверность маммографии составляет 75 –
95%, ее применение позволяет выявить опухоли
I стадии в 50 –70% случаев.
При непальпируемых опухолях маммография
позволяет выявить заболевание в 18 – 33%
случаев.
Недостатки маммографии: невозможность
дифференциальной диагностики кисты и
солидного образования; лучевая нагрузка
повышающая риск возникновения опухоли в
будущем; трудность выявления опухоли на фоне
мастопатии или у молодых женщин с плотным
железистым фоном; не всегда возможно получить
изображение очагов в аксиллярной области.
Маммографию рекомендуется применять у
молодых женщин только при высокой
вероятности наличия злокачественной опухоли.
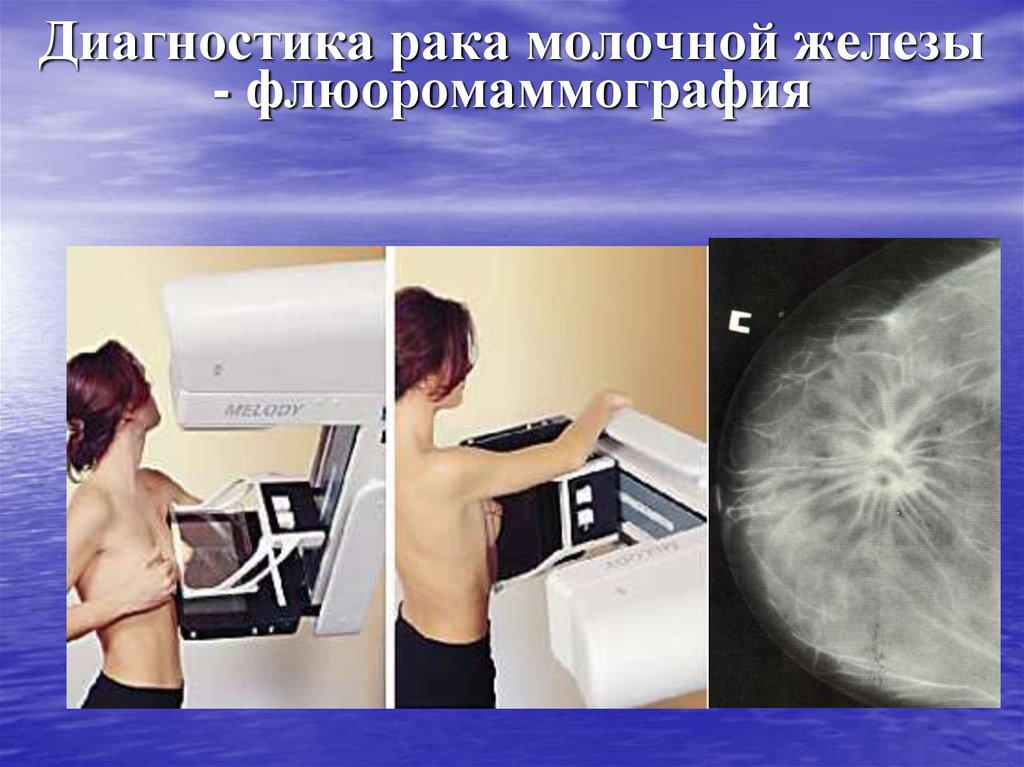
42. Диагностика рака молочной железы - флюоромаммография
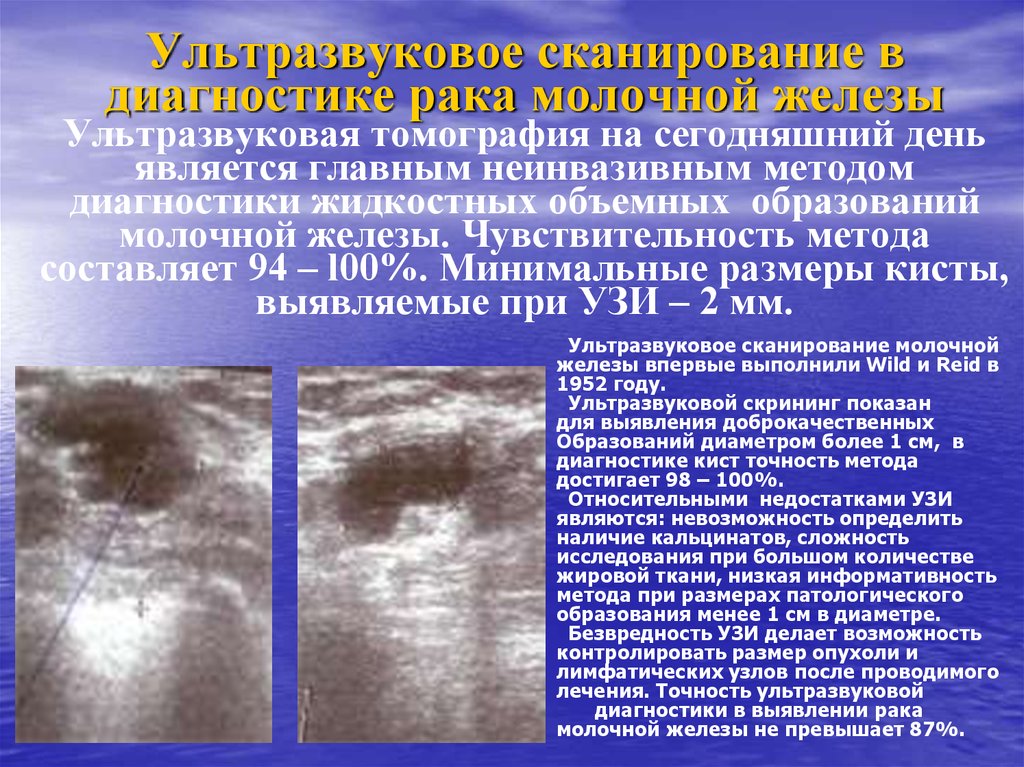
43. Ультразвуковое сканирование в диагностике рака молочной железы Ультразвуковая томография на сегодняшний день является главным
неинвазивным методомдиагностики жидкостных объемных образований
молочной железы. Чувствительность метода
составляет 94 – l00%. Минимальные размеры кисты,
выявляемые при УЗИ – 2 мм.
Ультразвуковое сканирование молочной
железы впервые выполнили Wild и Reid в
1952 году.
Ультразвуковой скрининг показан
для выявления доброкачественных
Образований диаметром более 1 см, в
диагностике кист точность метода
достигает 98 – 100%.
Относительными недостатками УЗИ
являются: невозможность определить
наличие кальцинатов, сложность
исследования при большом количестве
жировой ткани, низкая информативность
метода при размерах патологического
образования менее 1 см в диаметре.
Безвредность УЗИ делает возможность
контролировать размер опухоли и
лимфатических узлов после проводимого
лечения. Точность ультразвуковой
диагностики в выявлении рака
молочной железы не превышает 87%.
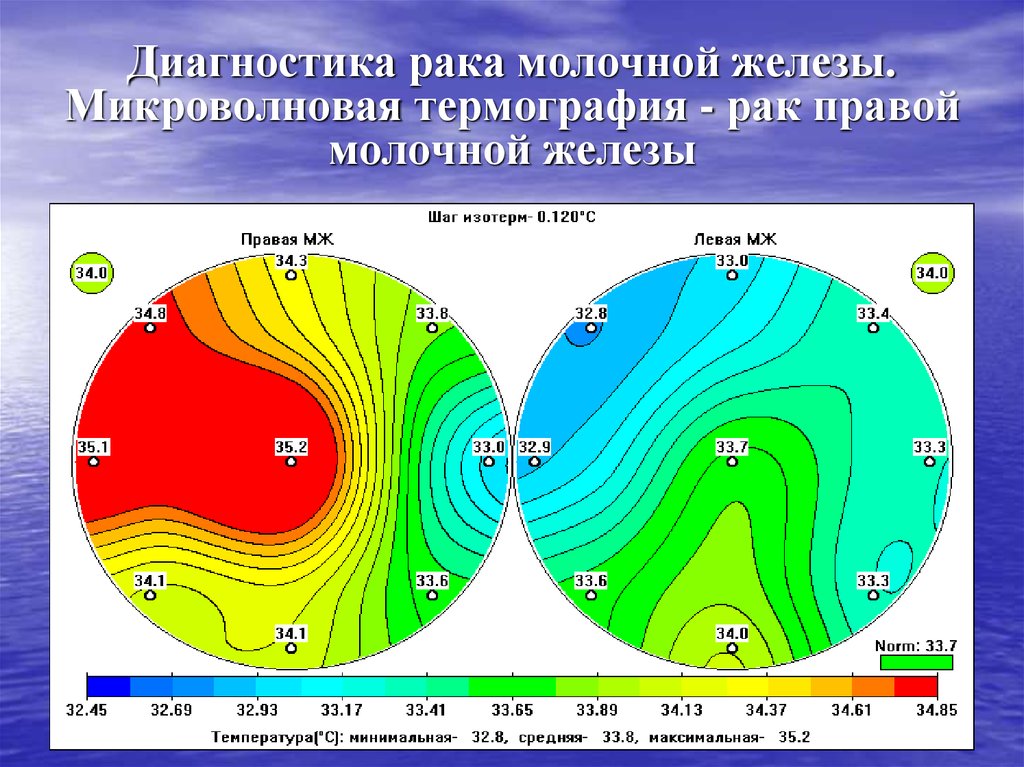
44. Диагностика рака молочной железы. Микроволновая термография - рак правой молочной железы
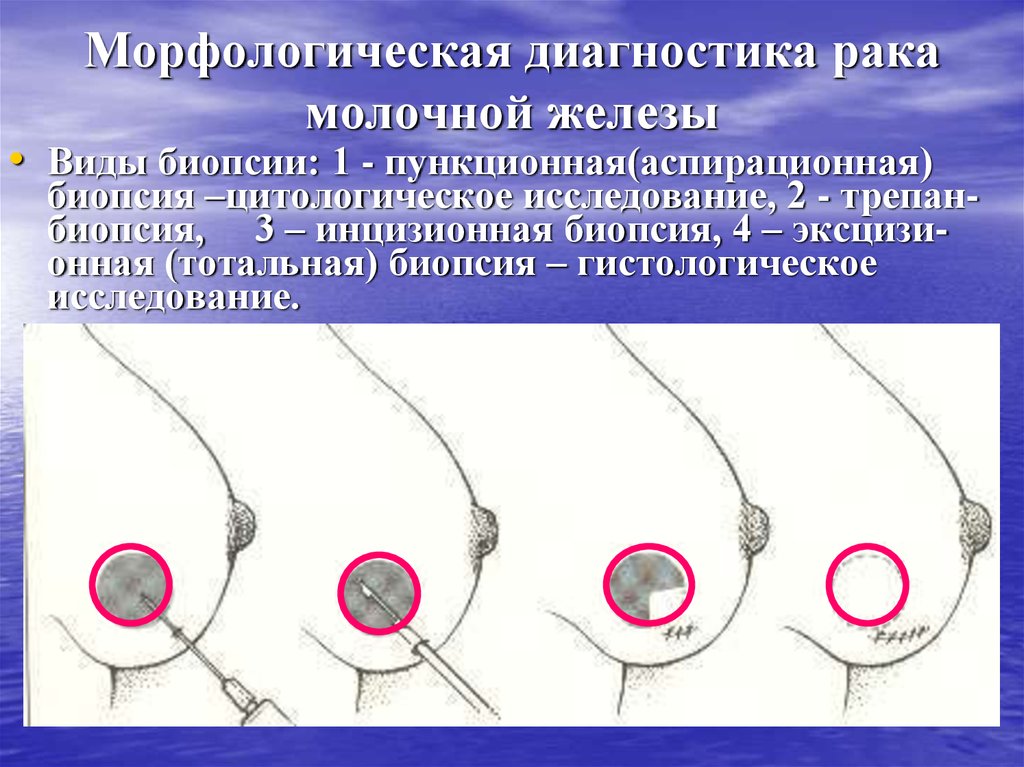
45. Морфологическая диагностика рака молочной железы
• Виды биопсии: 1 - пункционная(аспирационная)биопсия –цитологическое исследование, 2 - трепанбиопсия, 3 – инцизионная биопсия, 4 – эксцизионная (тотальная) биопсия – гистологическое
исследование.
46. Секторальная резекция в диагностике рака молочной железы
• Секторальная резекция выполняетсятолько при общем обезболивании.
Обязательным условием является
срочное гистологическое исследование
до завершения операции.
Необходимо до операции получить
согласие больной на радикальную
операцию в случае выявления рака.
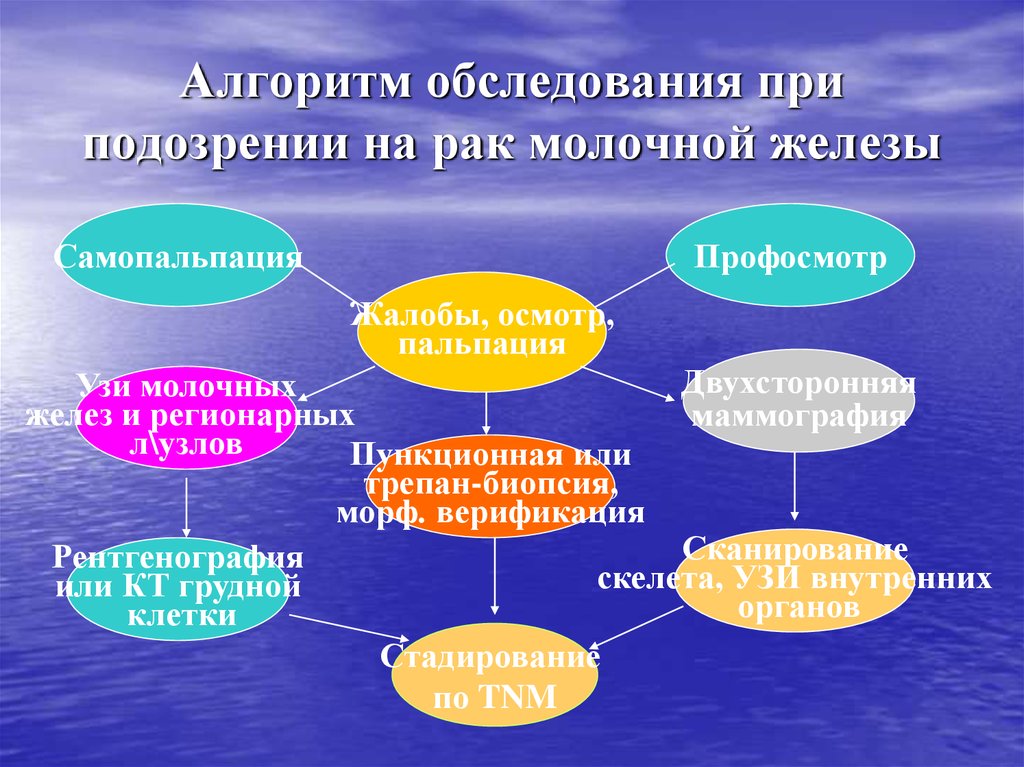
47. Алгоритм обследования при подозрении на рак молочной железы
СамопальпацияПрофосмотр
Жалобы, осмотр,
пальпация
Двухсторонняя
Узи молочных
желез и регионарных
маммография
л\узлов
Пункционная или
трепан-биопсия,
морф. верификация
Сканирование
Рентгенография
скелета, УЗИ внутренних
или КТ грудной
органов
клетки
Стадирование
по TNM
48. Классификация TNM рака молочной железы
Т - первичная опухоль• Тх - недостаточно данных для оценки первичной опухоли.
• Т0 - опухоль в молочной железе не определяется.
• Тis - преинвазивная карцинома (carcinoma in situ), Тis (DCIS) –
протоковая, Тis (LCIS) – дольковая, Тis (Paget) – болезнь Педжета (соска)
без опухоли (Болезнь Педжета с наличием опухоли классифицируется
соответственно размеру опухоли)
Т1 - опухоль не более 2см в наибольшем измерении.
Т1mic - микроинвазия до 0,1 см в наибольшем измерении
(микроинвазией считают распространение раковых клеток за пределы
базальной мембраны с очагами меньше 0,1см. Если очаги микроинвазии
множественные, классифицируется наибольший по размеру очаг (нельзя
подытоживать размеры микроочагов)). Наличие множественных очагов
микроинвазии следует отмечать дополнительно.
Т1а – опухоль более 0,1см, но не более 0,5см в наибольшем измерении.
Т1b – опухоль более 0,5см, но не более 1см в наибольшем измерении.
Т1с – опухоль более 1см, но не более 2см в наибольшем измерении.
T2 – опухоль более 2см, но не более 5см в наибольшем измерении.
Т3 – опухоль более 5 см в наибольшем измерении.
Т4 – опухоль любого размера с прямым распространением на грудную
стенку или кожу (грудная стенка включает ребра, межреберные мышцы
и переднюю зубчатую мышцу, но не грудную мышцу).
Т4a – распространение на грудную стенку.
Т4b – отечность (включая «лимонную кожуру») или язва кожи молочной
железы, или сателлиты в коже той же молочной железы.
Т4c – признаки, перечисленные в 4а и 4b, в общем.
Т4d – воспалительная форма рака молочной железы.
49. Классификация TNM рака молочной железы
Nx – недостаточно данных для оценки состояния регионарных
лимфатических узлов;
N0 – нет признаков метастатического поражения регионарных
лимфатических узлов;
N1 – метастазы в смещаемых подмышечных лимфатических
узлах (и) на стороне поражения;
N2 – метастаз(ы) в фиксированном подмышечном
лимфатическом узле(ах) или в клинически доказанном
гомолатеральном внутримаммарном лимфоузле(ах);
N2а – метастаз(ы) в подмышечном лимфатическом узле(ах),
спаяннными друг с другом или с другими структурами;
N2b – метастаз(ы) только в внутримаммарном гомолатеральном
лимфоузле(ах);
N3 – метастаз(ы) в гомолатеральном подключичном
лимфатическом узле(ах) с поражением подмышечных
лимфоузлов или без них; или в клинически выявленном
гомолатеральном внутримаммарном лимфоузле(ах) при наличии
клинически доказанных метастазов в подмышечных лимфоузлах;
или метастаз(ы) в гомолатеральном надключичном
лимфоузле(ах) с поражением подмышечных или
внутримаммарных лимфоузлов или без них.
N3а – метастаз(ы) в подключичном гомолатеральном
лимфоузле(ах).
N3b – метастаз(ы) во внутримаммарных и подмышечных
гомолатеральных лимфоузлах.
N3с – метастаз(ы) в надключичном гомолатеральном
лимфоузле(ах)
50. Классификация TNM рака молочной железы
Характеристика отдаленных метастазов(М):
• Мх – данных для подтверждения наличия
отдаленных метастазов недостаточно.
• М0 – отдаленных метастазов нет.
• М1 – отдаленные метастазы есть.
• Категории М1 и рМ1 могут быть
уточнены в соответствии со следующими
условными пометками: легкие - PUL,
костный мозг - MAR, кости - ОSS, плевра PLE, печень - HEP, брюшина - PER, мозг BRA, надпочечники - ADR, лимфоузлы LYM, кожа - SKI, другие - OTN.
51. Гистологическая классификация рака молочной железы (2002г.)
• Неинвазивный рак ( са in situ):внутрипротоковый интраканалику-лярный) рак in
situ; дольчатый (лобулярный) рак in situ.
Инвазивный рак (инфильтрирующая карцинома):
протоковый; дольчатый; слизистый
(муцинозный); медуллярный(мозговидный);
тубулярный; апокриновый; другие формы
(папиллярный, плоскоклеточный, ювенильный,
веретеноклеточный, псевдосаркоматозный и др.).
Особые анатомо-клинические формы: рак
Педжета (опухоль соска и ареолы);
воспалительный рак.
52. Гистологическая классификация рака молочной железы по степени дифференцировки
Градации G-гистопатологической классификации:Gx – степень дифференцирования не может быть оценена;
G1 – высокая степень дифференцировки;
G2 – средняя степень дифференцировки;
G3 – низкая степень дифференцировки;
G4 – недифференцированная карцинома.
• По наличию эстрогенных рецепторов РМЖ
разделяют:
• 1.Эстроген (ER) – позитивные опухоли, около 60-70% первичных
раков молочной железы - чаще встречают в постменопаузе.
2.Эстроген (ER) -негативные опухоли чаще встречаются у больных
в пременопаузе.
• У одной трети больных с ER – негативными первичными
опухолями в последующем наблюдается развитие рецидивных ER
– позитивных опухолей.
53. Факторы прогноза для рака молочной железы
Факторы прогноза для рака
молочной железы
размеры опухоли;
наличие регионарных лимфогенных метастазов;
степень злокачественности опухоли – G;
гормональный статус опухоли (наличие или
отсутствие ЕR – рецепторов);
маркеры синтеза ДНК: индекс метки, фракция Sфазы, активность тимидинкиназы,
плоидность ДНК, Кi – 67;
рецепторы факторов и регуляторов роста:
эпидермального фактора роста (EGF-R),
инсулинподобного фактора роста (IGF-R),
HER2\neu, рецепторы соматостатина;
гены опухолевой супрессии: p53, Nm23;
изучаемые факторы: hsp27, pS2,
трансформирующий фактор роста TGFa,
NRCR11, активаторы плазминогена и т.д..
54. Факторы прогноза эффективности лечения рака молочной железы
• – рецепторы стероидных гормонов – ЕR (ихналичие характеризует чувствительность опухоли
к гормональной терапии и чаще соответствует
высокой степени дифференцировки);
• – эпидермальные факторы роста (их наличие
свидетельствует о резистентности к
гормонотерапии и неблагоприятном прогнозе);
• – онкоген HER2/new, экспрессия которого
выявляется у 15-30% больных РМЖ.,
сверхэкспрессия этого белка является также и
предсказательным фактором: положительная
реакция сочетается с резистентностью пухоли к
химиотерапии и к тамоксифену.
• Герцептин, представляющий собой
гомогенизированные антитела к белку (р185)
кодируемому онкогеном HER2/new, предназначен
для лечения метастатического РМЖ,
экспрессирующего этот белок
55. Факторы прогноза метастазирования и прогрессирования рака молочной железы
Факторы прогноза процесса метастазирования:
– наличие микрометастазов в регионарных лимфоузлах
(прогноз ухудшается в зависимости от количества
пораженных лимфоузлов);
– морфологические факторы благопрятного прогноза:
высокая степень дифференцировки, отсутствие регионарных
метастазов, лимфоидная инфильтрация опухоли, гистиоцитоз
синусов лимфоузлов;
– анеуплоидность опухоли(худший прогноз при высоком
индексе ДНК и количестве клеток в S- фазе более 7-14%).
Факторы прогноза прогрессирования опухоли и локализации
метастазов:
– плазмин, uPA- урокиназный активатор плазминогена
(снижают уровень внеклеточных матричных гликопротеидов,
оказывают влияние на местное распространение опухоли и ее
метастазирование);
фактор проницаемости сосудов (определяет
химиогормонорезис-тентность опухоли);
– иммуноморфологические маркеры метастатического
поражения лимфатических узлов (САМ5.2, ИКО-25, НЕА-125).
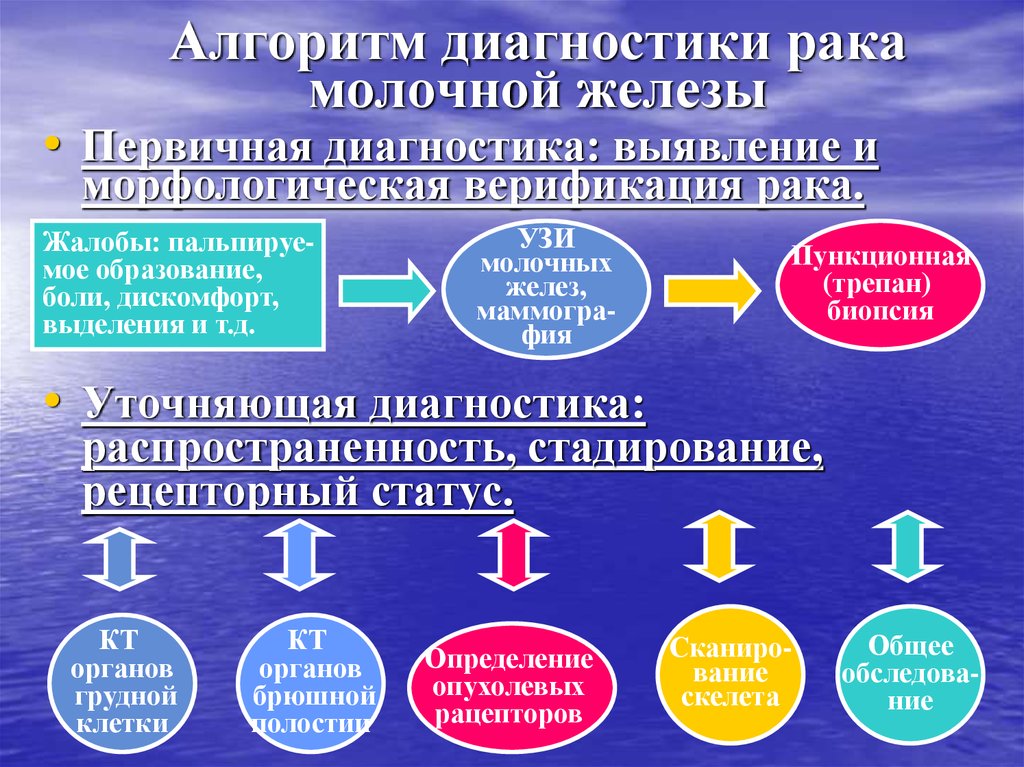
56. Алгоритм диагностики рака молочной железы
• Первичная диагностика: выявление иморфологическая верификация рака.
Жалобы: пальпируемое образование,
боли, дискомфорт,
выделения и т.д.
УЗИ
молочных
желез,
маммография
Пункционная
(трепан)
биопсия
• Уточняющая диагностика:
распространенность, стадирование,
рецепторный статус.
КТ
органов
грудной
клетки
КТ
органов
брюшной
полостии
Определение
опухолевых
рацепторов
Сканирование
скелета
Общее
обследование
57. Стандарты лечения рака молочной железы в зависимости от стадии заболевания
СтадияСтадии:
I, IIA-B, IIIA-B,
(T1-4,N1-2,М0)
Стадия IV
Методы стандартной
терапии
Комплексная терапия(с учетом
факторов прогноза):
а) предоперационная химио/
гормоно-лучевая терапия;
б)хирургическое лечение;
в)адьювантная химио/ гормонолучевая терапия;
Комплексная терапия(с учетом
факторов прогноза):
а) паллиативная химио/ гормонолучевая терапия;
б) паллиативное хирургическое
лечение при наличии показаний.
58. Методы хирургического лечения рака молочной железы
СтадииМетоды хирургического лечения
I - IIA
Органосохраняющая операция с
адекватной лимфодиссекцией.
IIB - IV
Модифицированная мастэктомия по
Маддену, Пейти; мастэктомия по Холстэду.
Подкожная мастэктомия с одномоментным эндопротезированием, мастэктомия с
одномоментной реконструкцией.
Катетеризация внутренней грудной
артерии, лимфатических сосудов.
59. Хирургическое лечение рака молочной железы
Виды современных хирургических вмешательств при РМЖ:1. Лампэктомия (секторальная резекция) с лимфаденэктомией
подмышечных лимфоузлов (1 и 2 -го уровня) и послеоперационным
облучением применяются при небольших опухолях (менее 3 см) и при
интрадуктальных карциномах.
2. Простая мастэктомия (операция Маддена) включает удаление молочной
железы с околососковой зоной и лимфоузлами 1-го уровня.
3. Модифицированная радикальная мастэктомия (операция Пэйти)
включает удаление молочной железы, малой грудной мышцы,
клетчатки с лимфоузлами подмышечной, подключичной и
подлопаточной областей( выживаемость и частота рецидивов при этой
операции сравнимы с таковыми при мастэктомии по Холстеду, а
косметический дефект значительно меньше).
4. Радикальная мастэктомия по Холстеду - включает удаление молочной
железы, большой и малой грудных мышц, клетчатки с лимфоузлами
подмышечной, подключичной и подлопаточной областей.
5. Обширная радикальная мастэктомия(операция Урбана-Холдина)
включает удаление парастернальных лимфоузлов. Операция показана
при больших или медиально расположенных опухолях с наличием
внутригрудных (парастернальных) метастазов. Высокий риск
интраоперационной летальности.
6. Операции по реконструкции молочной железы выполняют одновременно
с мастэктомией либо вторым этапом после полного заживления
первичной операционной раны.
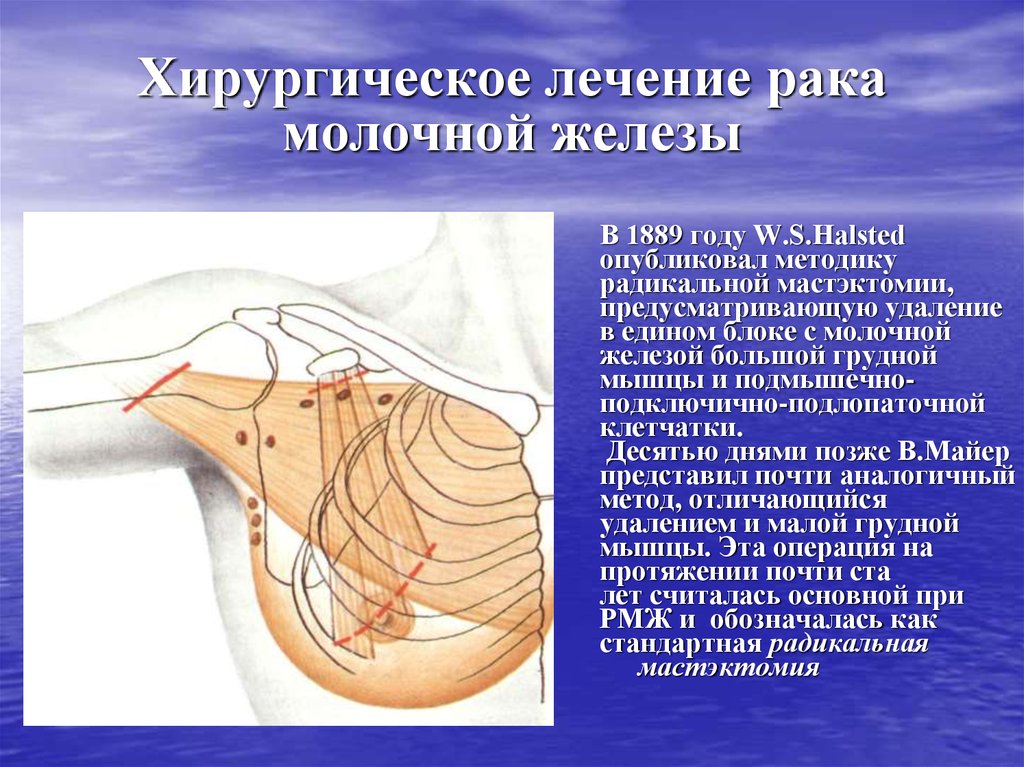
60. Хирургическое лечение рака молочной железы
В 1889 году W.S.Halstedопубликовал методику
радикальной мастэктомии,
предусматривающую удаление
в едином блоке с молочной
железой большой грудной
мышцы и подмышечноподключично-подлопаточной
клетчатки.
Десятью днями позже В.Майер
представил почти аналогичный
метод, отличающийся
удалением и малой грудной
мышцы. Эта операция на
протяжении почти ста
лет считалась основной при
РМЖ и обозначалась как
стандартная радикальная
мастэктомия
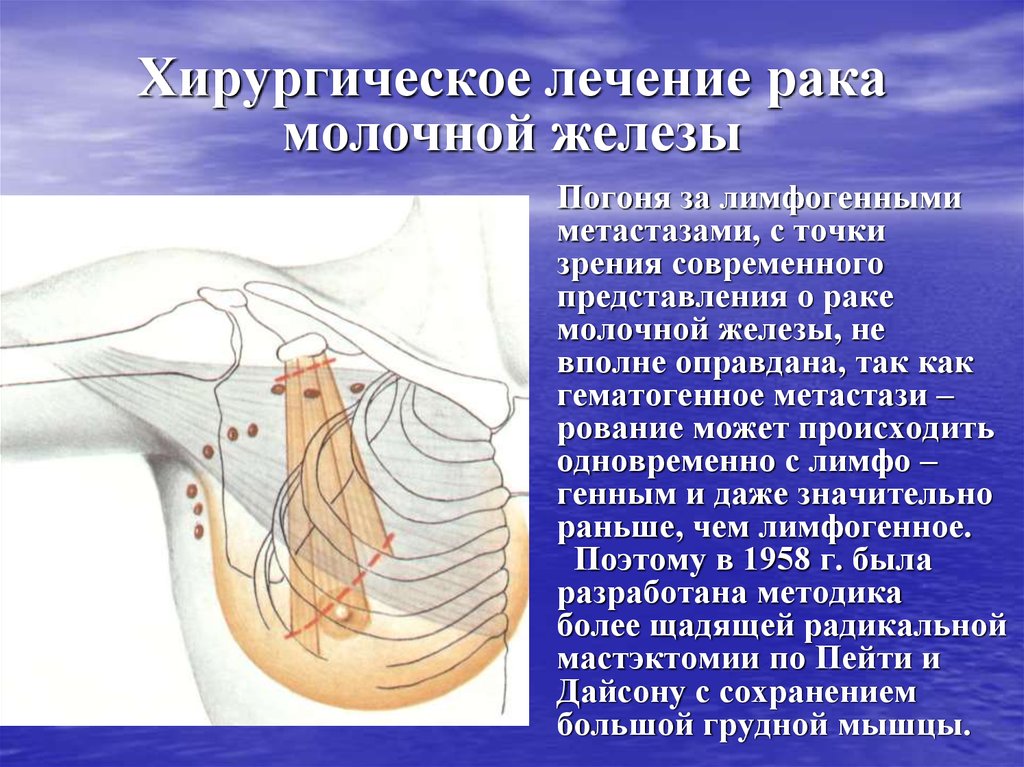
61. Хирургическое лечение рака молочной железы
Погоня за лимфогеннымиметастазами, с точки
зрения современного
представления о раке
молочной железы, не
вполне оправдана, так как
гематогенное метастази –
рование может происходить
одновременно с лимфо –
генным и даже значительно
раньше, чем лимфогенное.
Поэтому в 1958 г. была
разработана методика
более щадящей радикальной
мастэктомии по Пейти и
Дайсону с сохранением
большой грудной мышцы.
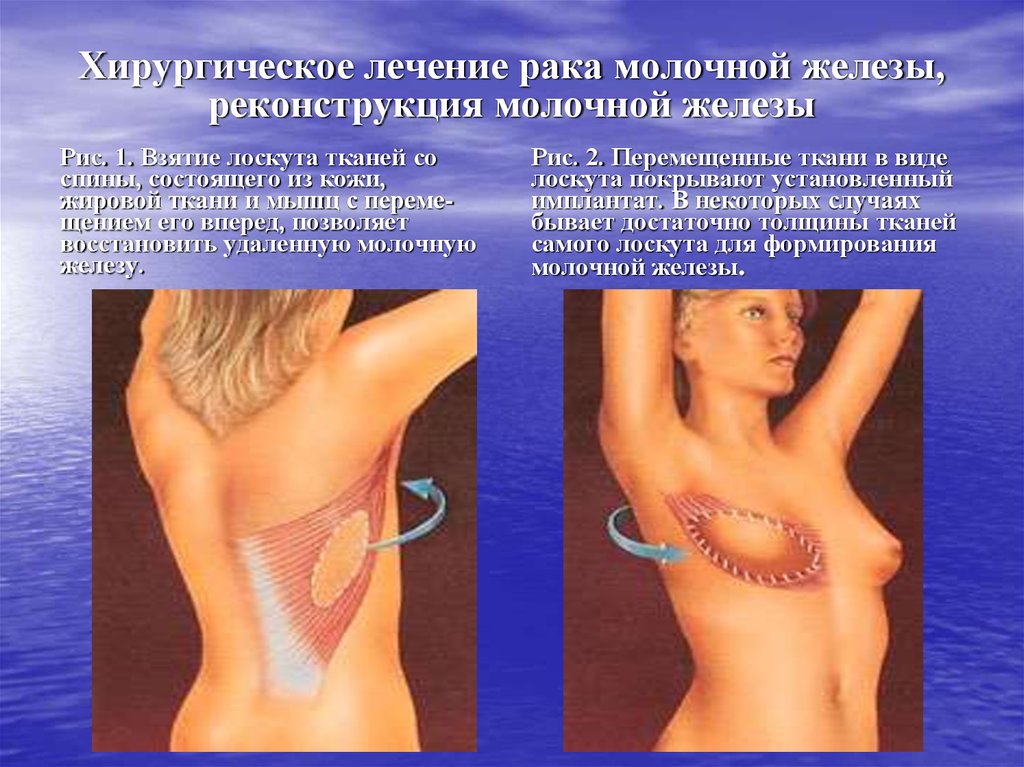
62. Хирургическое лечение рака молочной железы, реконструкция молочной железы
Рис. 1. Взятие лоскута тканей соспины, состоящего из кожи,
жировой ткани и мышц с перемещением его вперед, позволяет
восстановить удаленную молочную
железу.
Рис. 2. Перемещенные ткани в виде
лоскута покрывают установленный
имплантат. В некоторых случаях
бывает достаточно толщины тканей
самого лоскута для формирования
молочной железы.
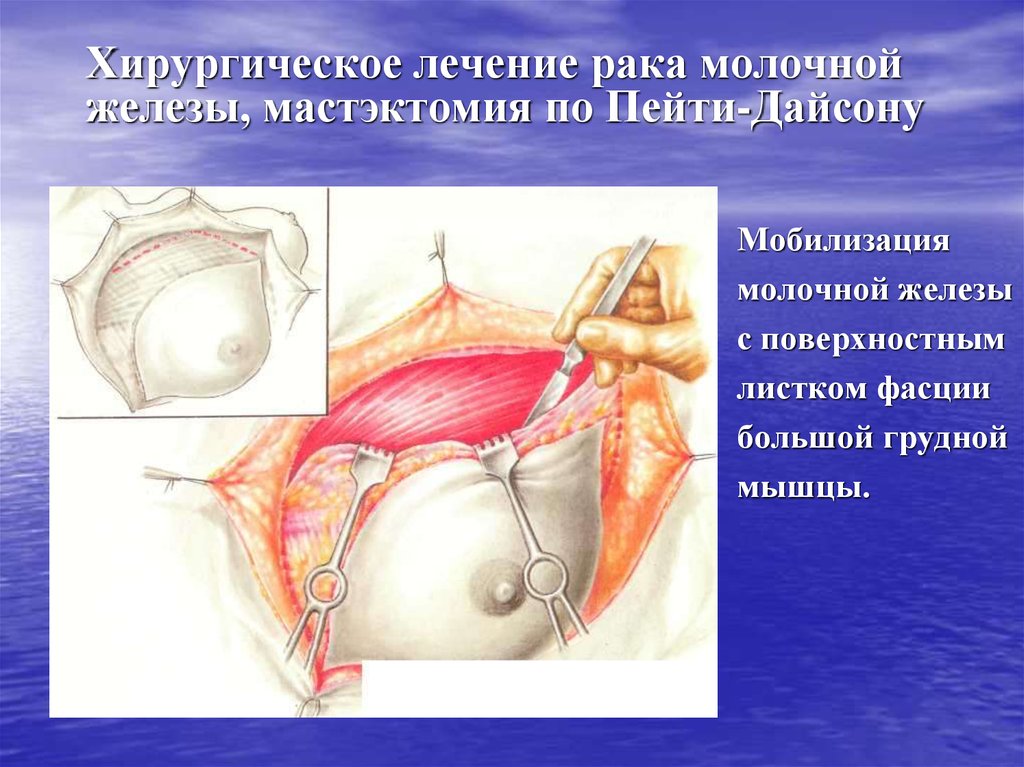
63. Хирургическое лечение рака молочной железы, мастэктомия по Пейти-Дайсону
Мобилизациямолочной железы
с поверхностным
листком фасции
большой грудной
мышцы.
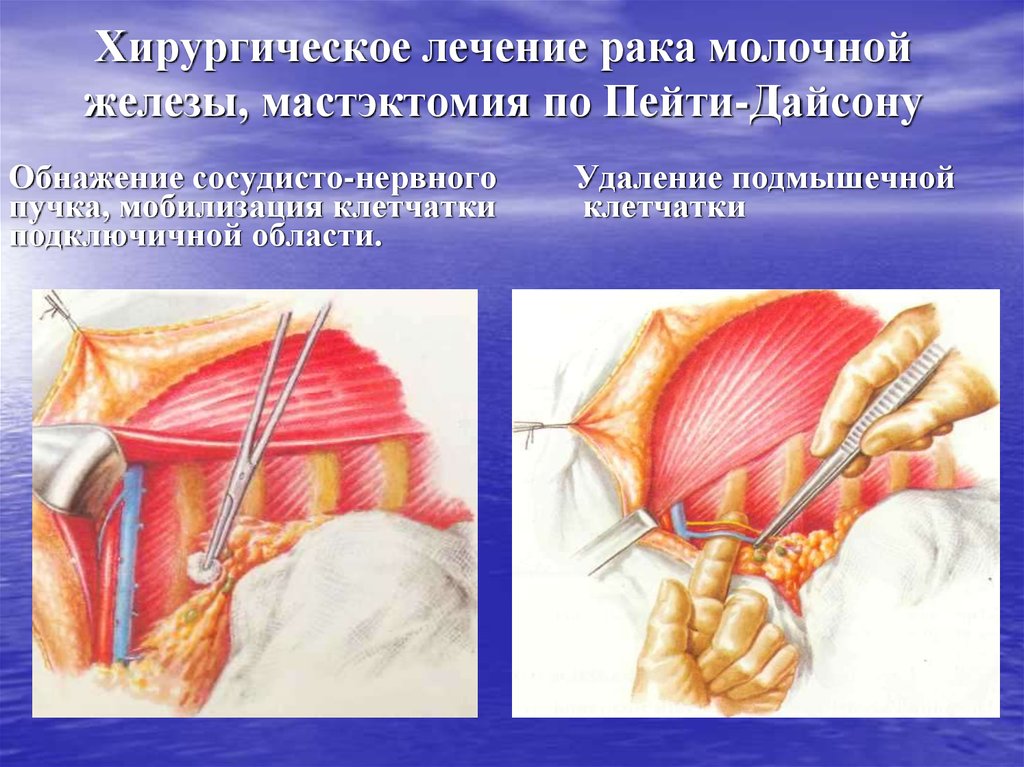
64. Хирургическое лечение рака молочной железы, мастэктомия по Пейти-Дайсону
Обнажение сосудисто-нервногопучка, мобилизация клетчатки
подключичной области.
Удаление подмышечной
клетчатки
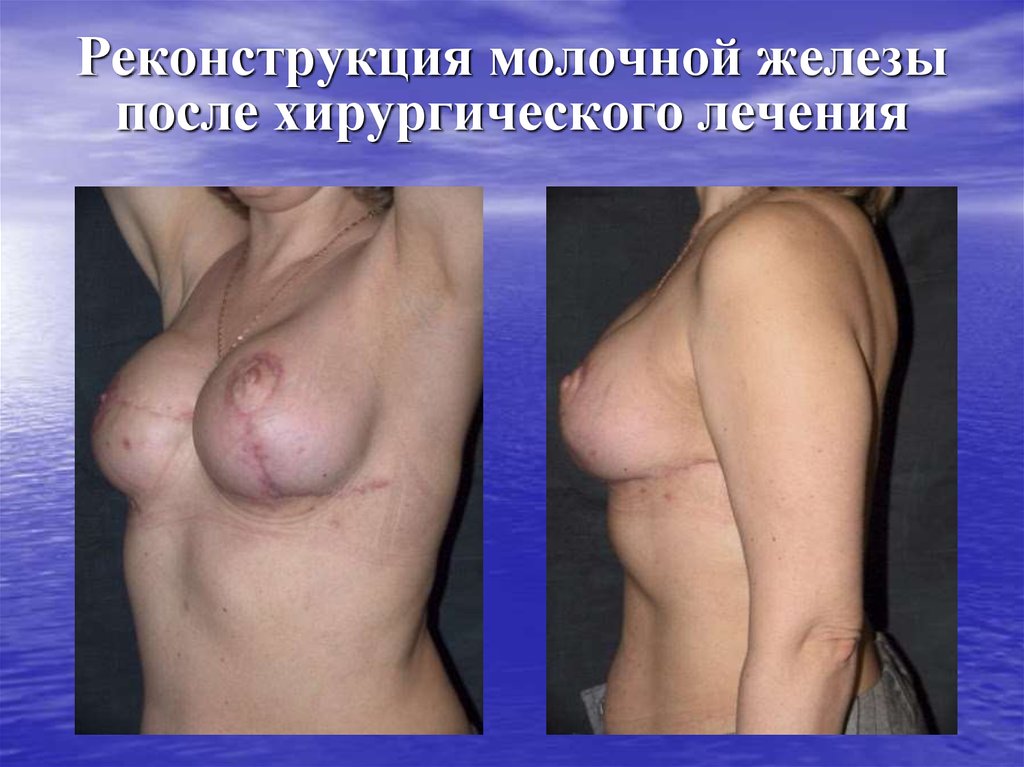
65. Реконструкция молочной железы после хирургического лечения
66. Лучевая терапия в лечении рака молочной железы
• 1. Предоперационное облучение, направленное на повышениеабластичности
операции, на молочную железу и зоны регионарного
метастазирования (РОД 5 Гр, СОД 25 Гр).
2. Послеоперационная лучевая терапия, направленная на профилактику
местных рецидивов – на область молочной железы и регионарных лимфоузлов, при обнаружении в них метастазов (РОД 2-2,5 Гр, СОД 37,5-40 Гр).
3. Облигатная послеоперационная лучевая терапия – при наличии
любого из нижеперечисленных факторов риска:
• размер первичной опухоли более 5 см;
• наличие метастазов более чем в 4 подмышечных лимфоузлах;
• распространение опухоли до линии резекции, в грудную фасцию и/или
мышцу, либо ее распространнение из лимфоузлов в подмышечную жировую
клетчатку. Больные с высоким риском отдаленного метастазирования могут
получать лучевую терапию до завершения адъювантной химиотерапии или
на ее фоне (РОД 2-2,5 Гр, 5 фракций, СОД 37,5-40 Гр). Послеоперационное
облучение подмышечной впадины повышает риск развития отека верхней
конечности.
4. Паллиативная лучевая терапия проводится при
местнораспространенном РМЖ с целью стабилизации процесса, а также на
солитарные метастатические очаги в печени и костях ( РОД 2-2,5 Гр, 5
фракций, СОД до 60 Гр).
5. В качестве самостоятельного метода лечения дистанционная лучевая
терапия применяется при РМЖ редко и при наличии следующих специальных
показаний:
– наличие абсолютных противопоказания к хирургическому лечению;
– отказ больной от хирургического лечения;
– неоперабельные формы РМЖ.
67. Химиотерапия в лечении рака молочной железы
• Химиотерапия является важным методом лечения РМЖ – этообусловлено тем, что согласно современным представлениям, РМЖ
уже в ранних стадиях приобретает черты системного заболевания и
требует комплексного лечения.
• Полихимиотерапия (ПХТ) при РМЖ замедляет или предупреждает
развитие местного рецидива, улучшает выживаемость больных с
метастатическим поражением регионарных лимфоузлов, улучшает
качество жизни и ее продолжительность при распространенном
опухолевом процессе. За последние десятилетия продолжительность
жизни больных РМЖ значительно возросла вследствие широкого
внедрения в практику ПХТ.
• Основные схемы полихимиотерапии:
1. Метотрексат, циклофосфамид, 5-фторурацил (CMF) –
классическая схема.
2. Больным с высоким риском развития рецидива рекомендуется
схема:
циклофосфамид, доксорубицин и 5-фторурацил (CAF) –
ее эффективность у больных с метастатическим РМЖ составляет
65-80%.
• 3. Альтернативные схемы для больных с метастазирующим раком
включают:
доксорубицин, эпирубицин, тиоТЭФ, винбластин,
высокие дозы цисплатина, митомицин, митоксантрон, таксотер,
паклитаксел и другие химиопрепараты.
68. Гормональная терапия рака молочной железы
• Датой начала применения гормонотерапии в лечении РМЖ считают1896 г., когда английский хирург George Beatson впервые
осуществил удаление
яичников при лечении распространенного
РМЖ у больной в пременопаузе.
Современные достижения в молекулярной и генетической
онкологии позволили обосновать применение антиэстрогенной
терапии на основании определения экспрессии рецепторов
эстрогенов и прогестерона (ER/PR) в опухоли, выявления роли
трансформирующего фактора роста-альфа (TGFб), генов
пролиферативной активности (HER-2/neu и Ki-67), экспрессии
регулирующих белков р53 и т.д.
В настоящее время гормонотерапия является одним из основных
компонентов комплексной терапии РМЖ.
Важнейшими факторами прогноза гормоночувствительности
опухоли являются:
возраст больной, ее менструальный статус,
уровень рецепторов стероидных
гормонов в клетках опухоли.
Доказано, что высокое количество рецепторов
эстрогенов и
прогестерона является благоприятным прогностическим
фактором течения РМЖ, в подобных случаях антиэстрогенная
терапия позволяет
достоверно увеличить показатели
выживаемости больных.
69. Результаты лечения рака молочной железы
• По данным ESMO при операбельных формах РМЖ 5 – летняявыживаемость у рецепторпозитивных пациенток составляет
около 70%, у рецепторнегативных – 50-55%.
• При анализе многоцентровых рандомизированных
исследований доказано что органосохраняющее лечение
резко увеличивает частоту местного рецидивирования,
однако практически не влияет на показатели 5 и 10 летней
выживаемости.
• При местнораспространенном РМЖ пятилетняя
выживаемость составляет менее 30%, а наличие
отдаленных метастазов на момент первичного обращения
определяет пятилетнюю выживаемость не более 14 %.
• Исследование проведенные на базе ДОПЦ показали, что
использование
внутриартериальной регионарной
химиотерапии в бассейне
внутренней грудной артерии у
подавляющего большинства больных с
запущенными
формами РМЖ позволило увеличить сроки безрецидивного
периода и повысить среднюю продолжительность жизни до
4,52+0,6 лет





































 Медицина
Медицина