Похожие презентации:
Диагностика родов
1. БПОУ ОО «Медицинский колледж»
БПОУ ОО «МЕДИЦИНСКИЙ КОЛЛЕДЖ»Диагностика родов
МДК 01 01
Комарова Г.Я ЦК «Лечебное
дело»
2. ВСПОМНИМ, что:
ВСПОМНИМ, ЧТО:Родовой процесс возникает при <<готовности,>
миометрия, тканей шейки матки и систем
регуляции
сократительной
деятельности
матки. Плод - инициатор этих процессов.
В инициации родовой деятельности участвуют
ПГ, синтез которых значительно повышается
накануне родов. ПГ вырабатываются тканями
матки, амнионом, хорионом, децидуальной
тканью и плодом.
Есть
предположения о двойном эффекте
окситоцина при родоразрешении.
Количество
рецепторов
окситоцина
в
миометрии увеличивается при беременности в
100-200 раз, достигая максимума в начале
родов.
3.
Основнаяроль в развитии родовой
деятельности может принадлежать шейке
матки, вырабатывающей перед родами
специфические белки.
Параллельно
происходят <<Созревание»
шейки матки и снятие сфинктерного
механизма (<<шеечный замок>>).
Активная
роль в индукции родов и
развитии
родовой
деятельности
принадлежит
фетоплацентарному
комплексу
(гипоталамо-гипофизарная
система, надпочечники плода, плацента,
околоплодные оболочки).
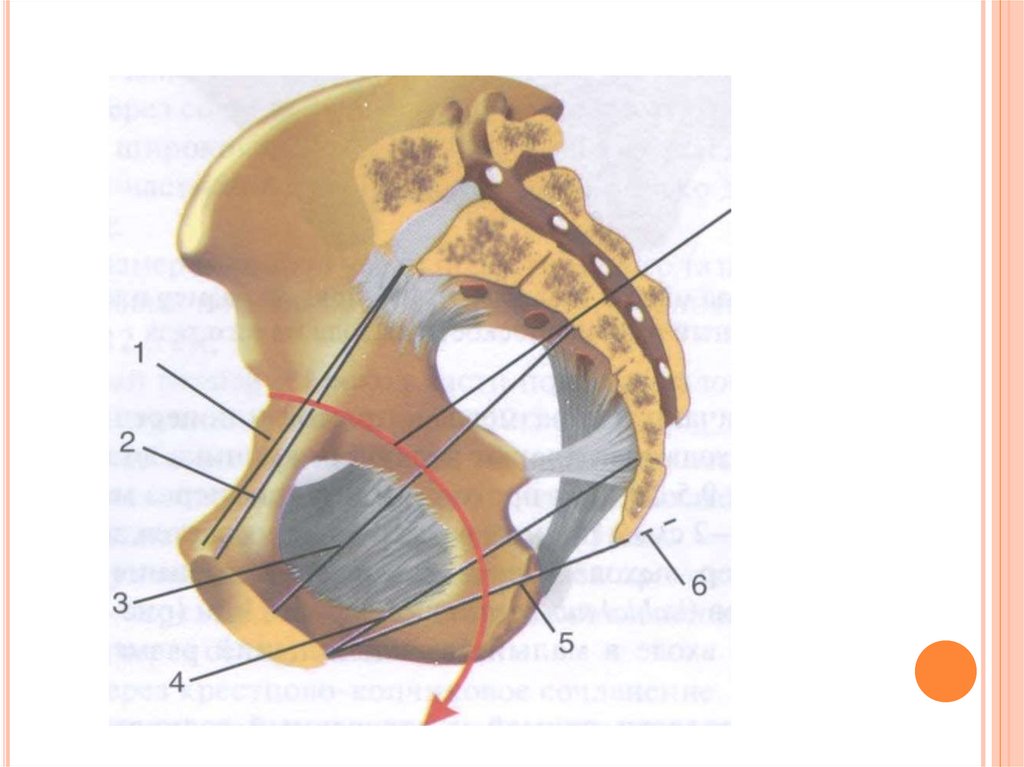
4. вспомнить анатомию
ВСПОМНИТЬ АНАТОМИЮВ акушерстве строение таза имеет большое
значение.
Различают два отдела таза:
• большой таз
• малый таз
Границы между большим и малым тазом:
• спереди - верхний край симфиза и лонных костей
• с боков - безымянные линии
• сзади - крестцовый мыс
Плоскость, лежащая между большим и малым
тазом, является плоскостью входа в малый таз
Малый таз женщины образует родовой канал
5.
6. Знание размеров плоскостей малого таза необходимо для понимания родового акта
ЗНАНИЕ РАЗМЕРОВ ПЛОСКОСТЕЙ МАЛОГОТАЗА НЕОБХОДИМО ДЛЯ ПОНИМАНИЯ
РОДОВОГО АКТА
Различают четыре плоскости малого таза:
• плоскость входа
• плоскость широкой части;
• плоскость узкой части
• плоскость выхода
Во входе в таз различают прямой, поперечный и
два косых размера
В широкой части полости таза различают только
два размера – прямой и поперечный:
• прямой размер равен 12,5 см;
• поперечный размер равен 12,5 см.
7. Головка плода с наибольшими трудностями преодолевает самые узкие места малого таза: прямой размер плоскости входа и поперечный
ГОЛОВКАПЛОДА
С
НАИБОЛЬШИМИ
ТРУДНОСТЯМИ
ПРЕОДОЛЕВАЕТ САМЫЕ УЗКИЕ МЕСТА МАЛОГО ТАЗА:
ПРЯМОЙ РАЗМЕР ПЛОСКОСТИ ВХОДА И ПОПЕРЕЧНЫЙ
РАЗМЕР
ПЛОСКОСТИ
УЗКОЙ
ЧАСТИ.
Плоскость узкой части полости малого таза
имеет продольно-овальную форму и два
размера - прямой и поперечный:
прямой размер плоскости узкой части
полости малого таза идет от крестцовокопчиковоrо сочленения до нижнего края
симфиза (вершина лонной дуги); равен 11-11,5
см;
• nоnеречный размер плоскости узкой части
полости
малого
таза
соединяет
ости
седалищных костей равен 10,5 см.
8. В выходе таза различают два размера - прямой и поперечный:
В ВЫХОДЕ ТАЗА РАЗЛИЧАЮТ ДВА РАЗМЕРА- ПРЯМОЙ И ПОПЕРЕЧНЫЙ:
• прямой размер выхода таза идет от
верхушки копчика до нижнего края
симфиза,
он
равен
9,5
см;
при
прохождении плода через малый таз
копчик отходит на 1,5-2 см, и прямой
размер увеличивается до 11,5 см;
поперечный размер выхода таза
соединяет
внутренние
поверхности
седалищных бугров он равен 11 см
Рождающийся
плод
проходит
через
родовой
канал
по
направлению
проводнои оси таза
9.
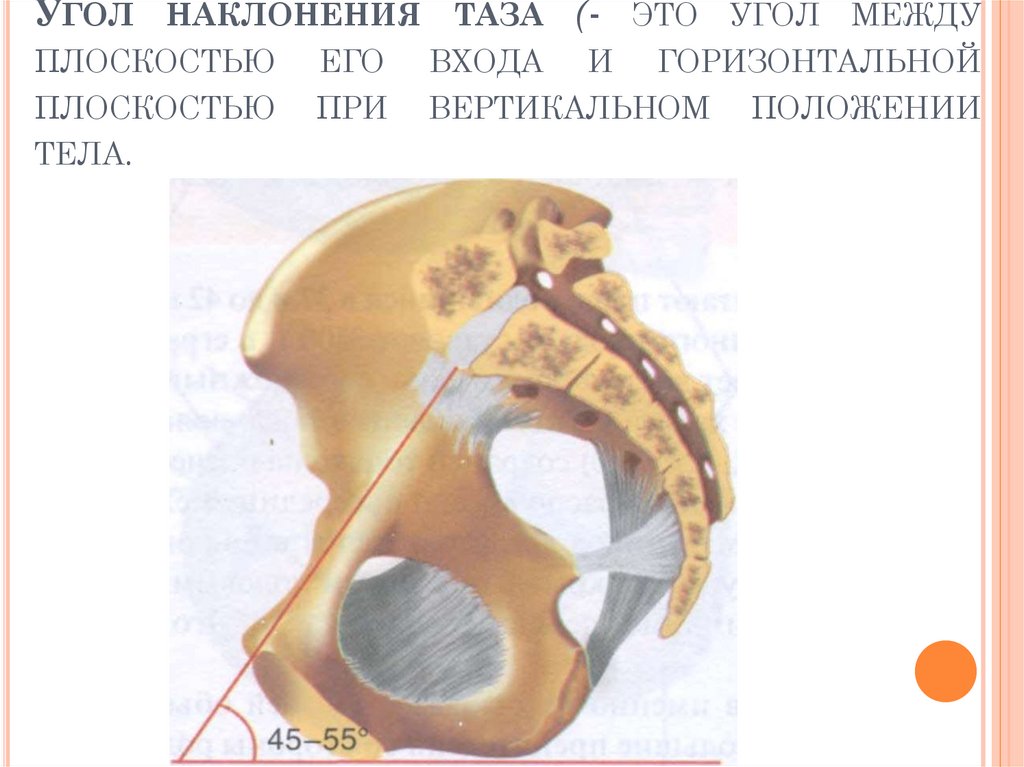
10. Угол наклонения таза (- это угол между плоскостью его входа и горизонтальной плоскостью при вертикальном положении тела.
УГОЛ НАКЛОНЕНИЯ ТАЗА (- ЭТО УГОЛ МЕЖДУПЛОСКОСТЬЮ
ЕГО
ВХОДА
И
ГОРИЗОНТАЛЬНОЙ
ПЛОСКОСТЬЮ
ТЕЛА.
ПРИ
ВЕРТИКАЛЬНОМ
ПОЛОЖЕНИИ
11.
Для наблюдения за динамикой родовойдеятельности
применяют
наружное
акушерское и влагалищное исследования.
По высоте стояния контракционного кольца
можно предположительно судить о степени
раскрытия: на сколько сантиметров над лоном
находится контракционное кольцо, настолько
же открыт маточный зев. В конце периода
раскрытия
контракционное
кольцо
расположено на 10 см выше лона (признак
Шатца-Унтербергера).
Необходимо
также
определять положение, позицию, вид и
предлежание
плода
и
отношение
предлежащей части ко входу в малый таз.
12.
Влагалищное акушерское исследование в периодераскрытия выполняют через 6 ч при отсутствии
экстренных показаний.
Влагалищное исследование должно быть проведено
при поступлении роженицы в стационар, сразу же
после излития вод, а также появлении признаков
гипоксии плода, кровянистых выделений, перед
обезболиванием, по другим показаниям.
Определяют: состояние промежности , влагалища,
шейки матки , плодного пузыря , предлежащей
части плода, рельефа костей малого таза , размер
диагональной конъюrаты.
В процессе прохождения головки плода через
плоскость входа выделяют:
малый и большой сегмент головки.
13.
В первом периоде родов необходимо следить зафункцией мочевого пузыря и кишечника
Роженице предлагают мочиться через каждые 2-3
ч,
при
отсутствии
самостоятельного
мочеиспускания прибегают к катетеризации.
Поведение женщины в первом периоде родов
должно быть активным.
В первом периоде нормальных родов не
рекомендованы:
• родостимуляция
• рутинная амниотомия при открытии маточного
зева менее 7 см;
• медикаментозное усиление маточных
сокращений в первом периоде нормальных родов
• заставлять пациентку тужиться раньше того
времени, пока она сама не пожалуется на чувство
сильного давления на задний проход.
14.
С момента полного раскрытия маточного зева(10 см) начинается второй период родов период изгнания.
Потуги начинаются в том случае, когда
предлежащая часть опускается на тазовое дно.
Потуги повторяются через каждые 1-3 мин и
длятся 50-60 с.
Во
втором периоде родов врач особенно
тщательно наблюдает за:
• состоянием роженицы;
• характером родовой деятельности;
• сердцебиением плода
• продвижением предлежащей части;
• характером выделений из родовых путей.
15.
Внастоящий
момент
существует
два
конкурирующих подхода к ведению конца
периода изгнания.
• Первый - условно классический с оказанием
акушерского пособия в родах при головном
предлежании.
• Второй - отсутствие любых манипуляций с
головкой плода и промежностью, но не
исключающих
вербального
контроля
за
дыханием и потугами. При таком ведении
родов
женщина
может
находиться
в
положении на коленях, на корточках или стоя,
и тогда роды называют вертикальными.
16.
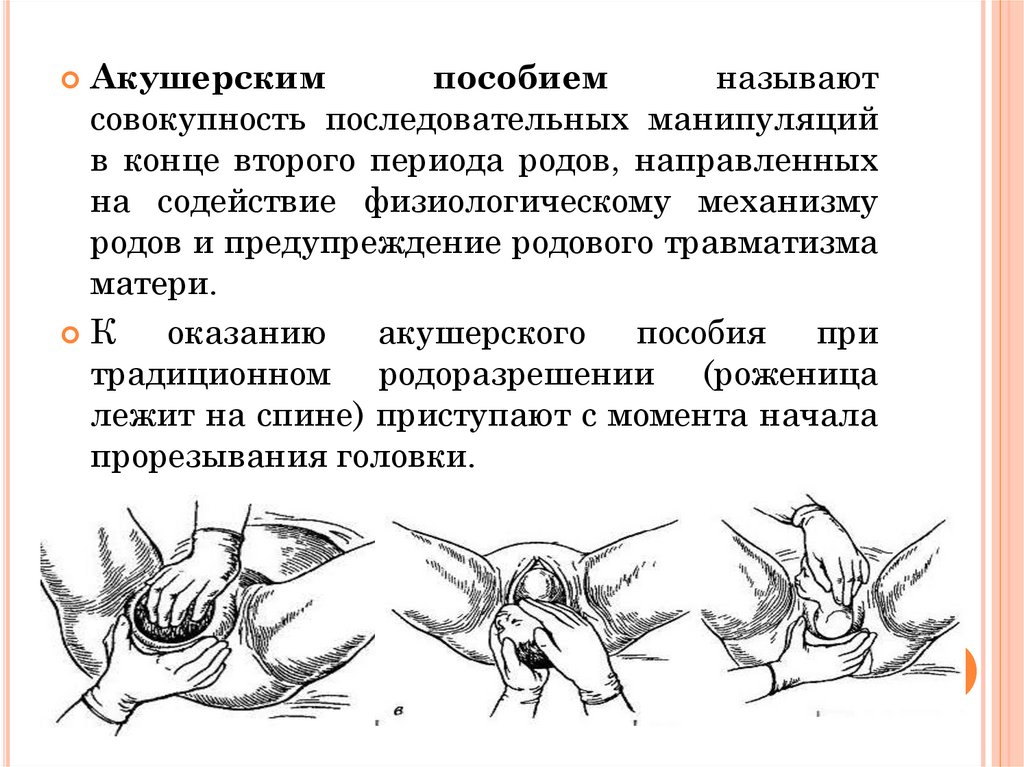
Акушерскимпособием
называют
совокупность последовательных манипуляций
в конце второго периода родов, направленных
на содействие физиологическому механизму
родов и предупреждение родового травматизма
матери.
К
оказанию акушерского пособия при
традиционном родоразрешении (роженица
лежит на спине) приступают с момента начала
прорезывания головки.
17. Пять моментов родов
ПЯТЬ МОМЕНТОВ РОДОВ• Первый момент акушерского пособия воспрепятствование преждевременному
разгибанию головки.
• Второй момент - выведение головки из
половой щели вне потуг.
Третий
момент
уменьшение
напряжения
промежности
в
период
прорезывания и рождения теменных
бугров.
• Четвертый момент - регулирование
потуг
• Пятый момент - освобождение плечиков
и рождение туловища.
18.
Прирождении
ребенка
обязательно
присутствует неонатолог, который осматривает
новорожденного
сразу
после
рождения,
желательно на груди матери.
Обработку пуповины выполняют в два этапа.
Первичная
обработка
пуповины:
после
прекращения пульсации сосудов или через 1-3
мин, не позднее 10 мин после рождения
ребенка, Вторичную обработку пуповины
акушерка выполняет после обработки и
дезинфекции рук, переодев стерильный халат,
на детском подогреваемом столике.
19. В родах не следует:
В РОДАХ НЕ СЛЕДУЕТ:• переводить роженицу в родильный зал (на
родильную кровать) до момента врезывания
головки
• выполнять рутинную эпизио-, перинеотомию.
•использовать утеротоники для укорочения
второго периода родов;
• противодействовать разгибанию головки;
• форсировать рождение ребенка за одну потугу;
• поднимать ребенка при непережатой пуповине
выше тела матери (уровня плаценты);
• использовать метилэргометрин во втором
периоде родов для профилактики кровотечения.
20.
Третий период родовПосле
рождения
плода
наступает
третий
(последовый) период, который продолжается до
рождения
последа.
Последовый
период
продолжается в среднем 10-15 мин и не должен
затягиваться более чем на 30 мин.
Механизмы отделения плаценты:
Отделение плаценты начинается с центра. Этот
способ отделения плаценты получил название
центрального (по Шультце).При центральном
отделении плаценты наружного кровотечения нет.
21.
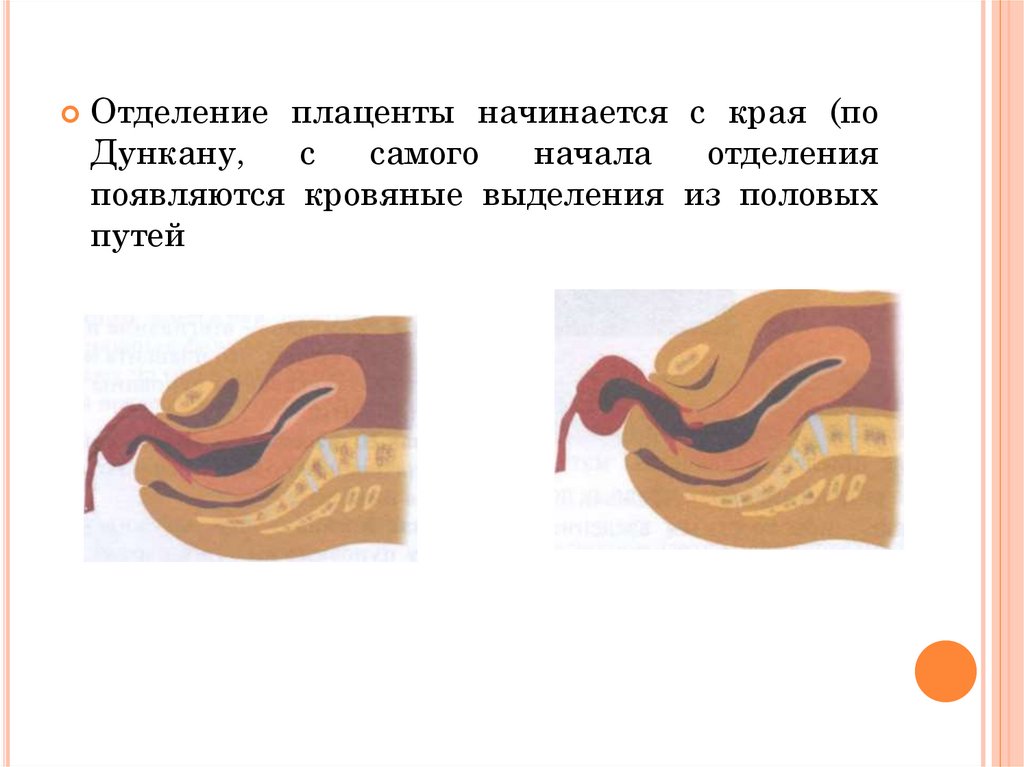
Отделение плаценты начинается с края (поДункану,
с
самого
начала
отделения
появляются кровяные выделения из половых
путей
22. Признаки отделения плаценты
ПРИЗНАКИ ОТДЕЛЕНИЯ ПЛАЦЕНТЫПризнак
Чукалова-Кюстнера
при
надавливании ребром ладони на матку над
лонным сочленением пуповина не втягивается в
родовые пути .
• Признак Альфельда - отделившаяся плацента
опускается в нижний сегмент матки или
влагалище. В связи с этим лигатура или
инструмент, наложенные на пуповину при ее
перевязке, опускаются.
Признак Шредера - изменение формы и высоты
стояния дна матки. Сразу после рождения плода
матка принимает округлую форму и располагается
по средней линии. Дно матки находится на уровне
пупка.
После
отделения
плаценты
матка
вытягивается, отклоняется вправо, а дно ее
поднимается к правому подреберью.
23. Способы выделения последа
СПОСОБЫ ВЫДЕЛЕНИЯ ПОСЛЕДАВыделение последа наружными приемами:
• Способ Абуладзе-Байера - обеими руками
захватывают брюшную стенку в продольную
складку и предлагают роженице потужиться.
24.
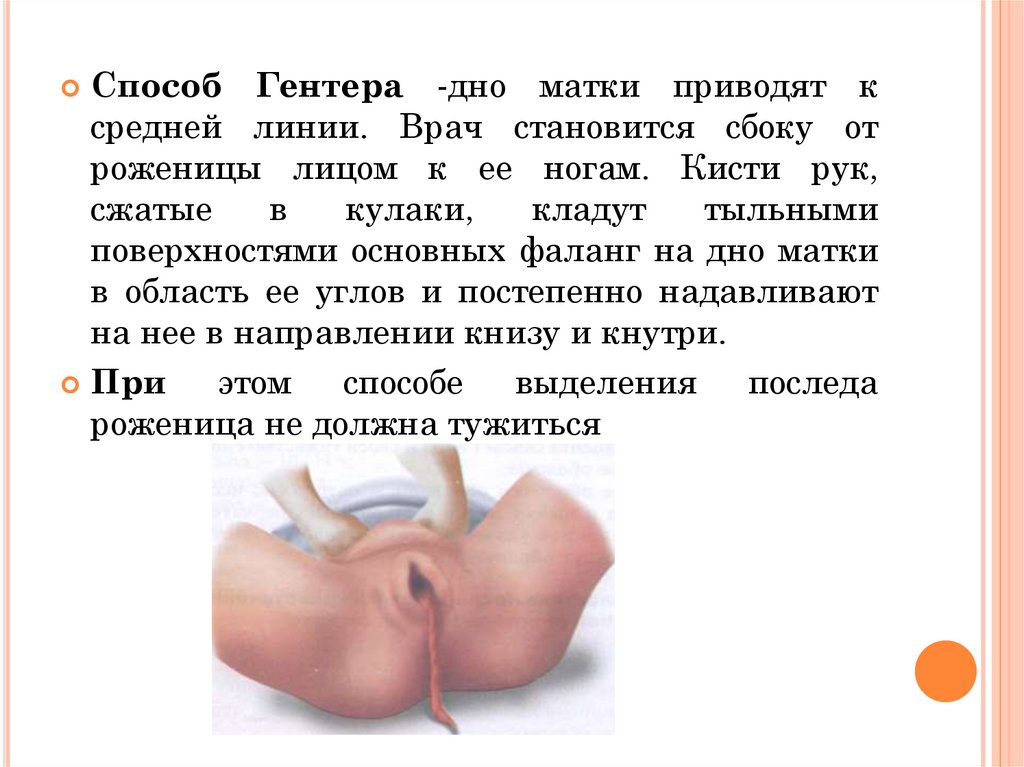
Способ Гентера -дно матки приводят ксредней линии. Врач становится сбоку от
роженицы лицом к ее ногам. Кисти рук,
сжатые
в
кулаки,
кладут
тыльными
поверхностями основных фаланг на дно матки
в область ее углов и постепенно надавливают
на нее в направлении книзу и кнутри.
При
этом
способе
выделения последа
роженица не должна тужиться
25.
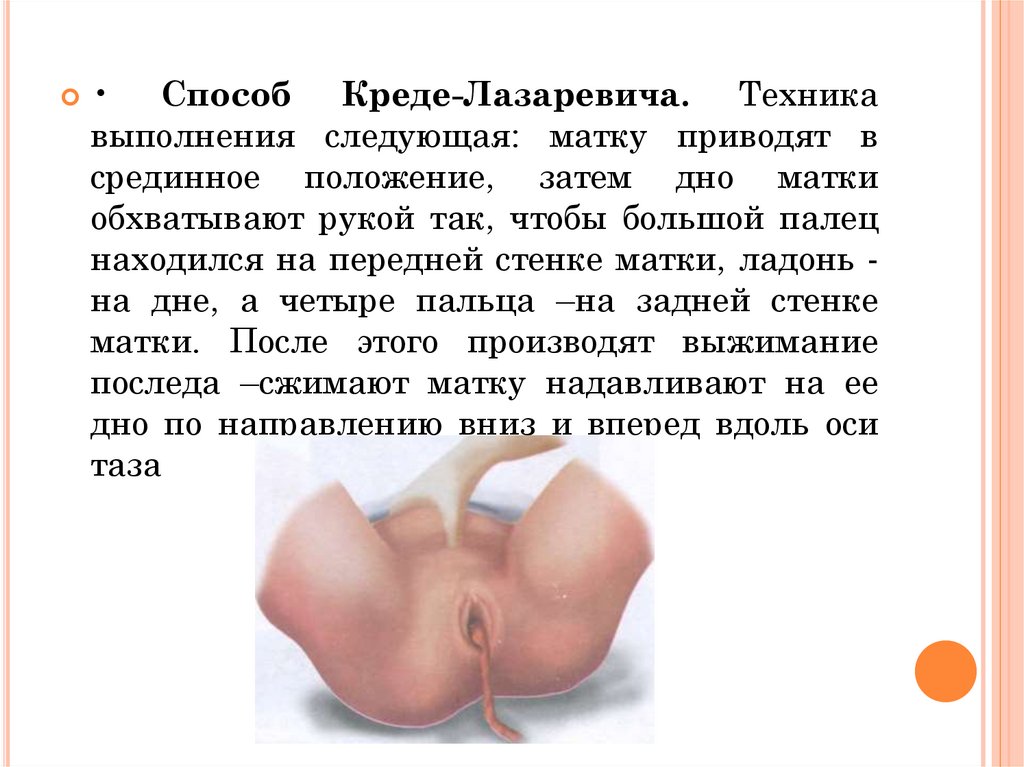
• Способ Креде-Лазаревича. Техникавыполнения следующая: матку приводят в
срединное положение, затем дно матки
обхватывают рукой так, чтобы большой палец
находился на передней стенке матки, ладонь на дне, а четыре пальца –на задней стенке
матки. После этого производят выжимание
последа –сжимают матку надавливают на ее
дно по направлению вниз и вперед вдоль оси
таза
26.
Ведение последового периода родов возможнострого
выжидательно
при
тщательном
наблюдении в течение 30 мин.
После
рождения
последа
внимательно
осматривают плаценту и оболочки, чтобы
удостовериться в их целостности.
Если пуповина оборвалась или в течение 30 мин
не удалось выделить nослед, выполняют ручное
выделение последа.
Оценивать тонус матки нужно каждые 15 мин в
течение первых 2 ч послеродового периода
(ранний послеродовой период)
27.
Родыназывают
быстрыми,
если
их
продолжительность у первородящих менее 6 ч,
а у повторнородящих менее 4 ч.
Роды называют стремительными, если их
продолжительность у первородящих менее 4 ч,
а у повторнородящих - менее 2 ч.
В течение 2 ч родильница должна находиться
в родильном зале под наблюдением.
При этом оценивают ее общее состояние, тонус
матки (каждые15 мин), характер выделений из
половых путей, измеряют АД и пульс. Если все
обстоит благополучно, через 2 ч родильницу
переводят в послеродовое отделение вместе с
новорожденным.






















 Медицина
Медицина








