Похожие презентации:
Ювенильные спондилоартриты (Реактивные артриты)
1. Ювенильные спондилоартриты (Реактивные артриты)
Рыжакова Н.А.2.
РЕАКТИВНЫЕ АРТРИТЫ – этоасептическое воспаление суставов,
развивающееся в ответ на
внесуставную инфекцию, при которой
предполагаемый первичный агент не
может быть выделен из суставов на
обычных искусственных питательных
средах.
По МКБ Х они классифицируются как
реактивные артропатии с шифром М02.
3.
В настоящее время к реактивнымартритам относя в основном заболевания,
связанные с кишечной и мочеполовой
инфекциями, которые достаточно часто
ассоциируются с антигеном
гистиосовместимомти HLA – В27
Поэтому многими специалистами в
области ревматологии они включены в
разряд серонегативных
сподилоартропатий (ЮСА).
4.
Спондилоартропатии – большая группаревматических заболеваний,
объединенных на основании общих
признаков
5. Общими чертами группы ЮСА являются:
Общими чертами группыЮСА являются:
• преимущественная заболеваемость лиц мужского пола;
• особенности суставного синдрома, отличные от
ревматоидного артрита по клинической характеристике,
локализации и прогнозу;
• отсутствие ревматоидного фактора в сыворотке крови;
• частое вовлечение в патологический процесс крестцовоподвздошных сочленений и позвоночника, отсроченное от
дебюта заболевания и развивающееся, как правило, в
позднем юношеском и взрослом возрасте;
• высокая частота носительства HLA-В27-антигена;
• тенденция к семейной агрегации по НLA-В27ассоциированным заболеваниям.
6. Общие черты:
Воспалительная боль в спине.Сакроилеит, спондилит.
Моно – или ассиметричный олиглартрит
преимущественно нижних конечностей
Склонность к развитию энтезитов
Воспалительные изменения со стороны глаз,
кишечника, урогенитального тракта, кожи.
Семейная предрасположенность (наличие
случаев какой либо спондилоартропатии у
близких родственников).
7.
Термином "ЮСА" обозначают группу клинически ипатогенетически сходных ревматических заболеваний
детского возраста, включающую ювенильный
анкилозирующий спондилоартрит (ЮАС), псориатический
артрит (ПА), реактивные (постэнтероколитические и
урогенные) артриты (РеА), ассоциированные с HLA-B27антигеном, синдром Рейтера, энтеропатические артриты
при воспалительных заболеваниях кишечника (регионарный
энтерит, язвенный колит)
К этой группе заболеваний принято также относить
недифференцированные спондилоартриты для обозначения
клинических ситуаций, при которых у пациента имеются только
отдельные характерные для ЮСА проявления и нет всего
симптомокомплекса болезни, что по сути является этапом
формирования заболевания и при естественной эволюции, как
правило, приводит к развитию ЮАС.
8.
Весьма характерным для течения ЮСА вдетском возрасте примером
недифференцированного ЮСА может
являться так называемый SEA-синдром
(синдром серонегативной
артро/энтезопатии), введенный в
практику педиатрической ревматологии в
1982 г. А.Rosenberg и R.Petty.
9. SEA-синдром
К критериям этого синдрома относятся:•возраст до 17 лет
•серонегативность по ревматоидному фактору ("S")
•энтезопатия ("E")
•артрит/артропатия ("A")
С учетом высокой частоты энтезопатий, свойственной спондилоартритам
детского возраста, можно считать данный синдром началом любого из
ССА.
У большинства таких пациентов дебют болезни характеризуется
периферическим артритом, а поражение крестцово-подвздошных
сочленений и позвоночника развивается через много лет, что создает
значительные трудности для идентификации спондилоартритов у детей.
Тем не менее выделение SEA-синдрома позволяет у таких больных, по
крайней мере своевременно разграничить ювенильный ревматоидный
артрит (ЮРА) и ювенильный спондилоартрит (ЮСА), что важно в
отношении прогноза и терапевтической тактики.
10.
Острый передний увеит также нередко рассматривается вкачестве одного из вариантов ЮСА при условии исключения
других причин офтальмологической патологии.
К группе ЮСА относят также редкие синдромы,
ассоциированные с кожными изменениями (пустулез,
угревая сыпь) и остеитом (синдром SAPHO, хронический
рецидивирующий мультифокальный остеомиелит),
характерные для детей и подростков несколько в большей
степени, чем для взрослых
11.
Центральную позицию в этой группе занимаетидиопатический анкилозирующий
спондилоартрит (АС) – болезнь Бехтерева.
12. Основные формы СПОНДИЛОАРТРОПАТИЙ
АС- анкилозирующий спондилоарт
трит
РеА – реактивные
артриты
ПА – псориати
ЭПА
ческий артрит
ЭПА – энтеропати
ческий артрит
ЮАС – ювенильный АС
ОПУ – острый перед
ний увеит
РеА
ПА
АС
ОПУ
ЮАС
?
13.
ЭпидемиологияЧастота спондилоартропатий в структуре
ревматических болезней разных стран
колеблется от 8.6 до 41.1%. По данным отдела
медицинской статистики МЗ РФ
распространенность СПА среди детей
составляет 86.9 на 100 тыс населения, среди
всех болезней на долю СПА приходится от
0.02 до 0.05%. Соотношение мальчиков и
девочек составляет 5 : 1 или 3 : 1, так как у лиц
женского пола СПА часто протекает
субманифестно, а при выраженных
клинических формах чаще, чем у мужчин
диагностируется РА.
14. Этиология и патогенез
Этиопатогенез СПА сложен и до конца нерасшифрован. В происхождении данного
заболевания имеет значение сочетание
генетической предрасположенности и
средовых факторов. Среди генетических
маркеров основную роль отводят антигену
гистиосовместимости HLA В27.
У больных с СПА данный антиген
встречается от 70 до 90% по сравнению с
4 - 10% в общей популяции.
15.
Тригеггерными факторами СПА являетсяряд инфекционных агентов .Достоверно
доказано что для урогенитальных артритов
имеют значения следующие микроорганизмы:
Chlamydia trahomatis
Ureplasma urealiticum
Этиологическим фактором для
энтероколитического артрита являются:
Yersenia enterocolitica
Salmobella enteritidas
Campilobacter jijuni
Schigella flexneri
16. Ювенильные спондилоартриты (ЮСА) представлены следующими вариантами:
:Рецидивирующие артро – энтезопатии (ювенильный SEAсиндром)
Ювенильный анкилозирующий спондилоартрит *
Псориатический артрит *
Реактивные артриты на энтерогенную и урогенитальную
инфекцию
Артриты при явных и латентно текущих хронических
воспалительных заболеваниях кишечника
Болезнь Рейтера *
* - при этих формах могут быть вовлечены оболочки глаза
(увеиты), эндокарда с формированием клапанных (чаще
аортальных) пороков сердца, очаговые и диффузные
фиброзирующие процессы в легких.
17. Критерии СпА (Amor B)
Признаки клинические и анамнестические:Ночные боли и скованность в спине
Ассиметричный олигоартрит
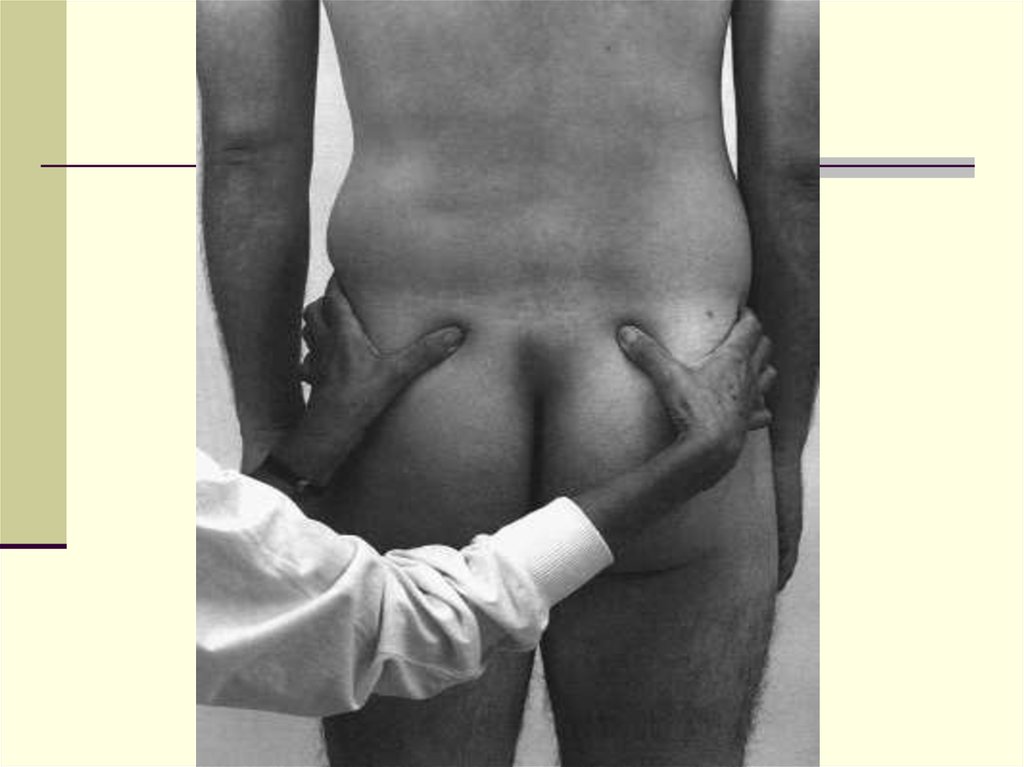
Перемежающаяся боль в ягодицах
Сосискообразные пальцы
Энтезопатии пяток и др.
Ирит
Негонококковый уретрит/цервицит в течении 1 мес до артрита
Псориаз у больного/родственников, баланит или хронический энтероколит
Диспепсия менее чем за 1 мес до артрита
Рентгенологические изменения:
Сакроилеит (двухсторонний -2 ст, односторонний 3-4 ст)
Генетические факторы:
HLA B27 или СпА у родственников
Эффект лечения:
Улучшение в течении 48 часов после назначения НПВП
1 балл
2б
2б
2б
2б
2б
1б
2б
1б
1б
3б
2б
1б
18. Классификационные критерии Европейской группы по изучению спондилоартропатий (ESSG)
19. КЛИНИКА ЮАС
20. Клинический симтомокомплекс ЮАС складывается из 4 – х основных синдромов:
Суставной синдром: чаще олигоартрит спреимущественным поражением нижних
конечностей, обычно ассиметричный.
Энтезопатии – воспалительные изменения в
местах прикрепления сухожилий и связок к остям.
Экстраартикулярные проявления с типичным
поражением глаз, сердца, слизистых оболочек,
кожи, возможным вовлечением в процесс
внутренних органов.
Поражение осевого скелета
21.
В зависимости от первичной локализациипатологического процесса условно выделяют
несколько вариантов дебюта ЮАС:
Изолированный периферический артрит
Сочетание артрита и энтезита (SEA – синдром)
Одновременное поражение суставов и осевого
скелета
Изолированный энтезит
Изолированная аксиальная симптоматика
Изолированное поражение глаз
22.
В литературе, в основномотечественной принято различать четыре
основные клинические формы АС и ЮАС:
Центральная
Периферическая
Ризомиелическая
Скандинавская
23.
Олигоартикулярное или лимитированноеполиартикулярное поражение
Ассиметричность
Преимущественное поражение суставов нижних
конечностей
Сочетание с энтезитами и другими сухожильносвязочными симптомами
Недеструктивный характер (за исключением
тарзита и коксита)
Относительно доброкачественное течение с
возможностью полного обратного развития и
склонностью к длительной ремиссии
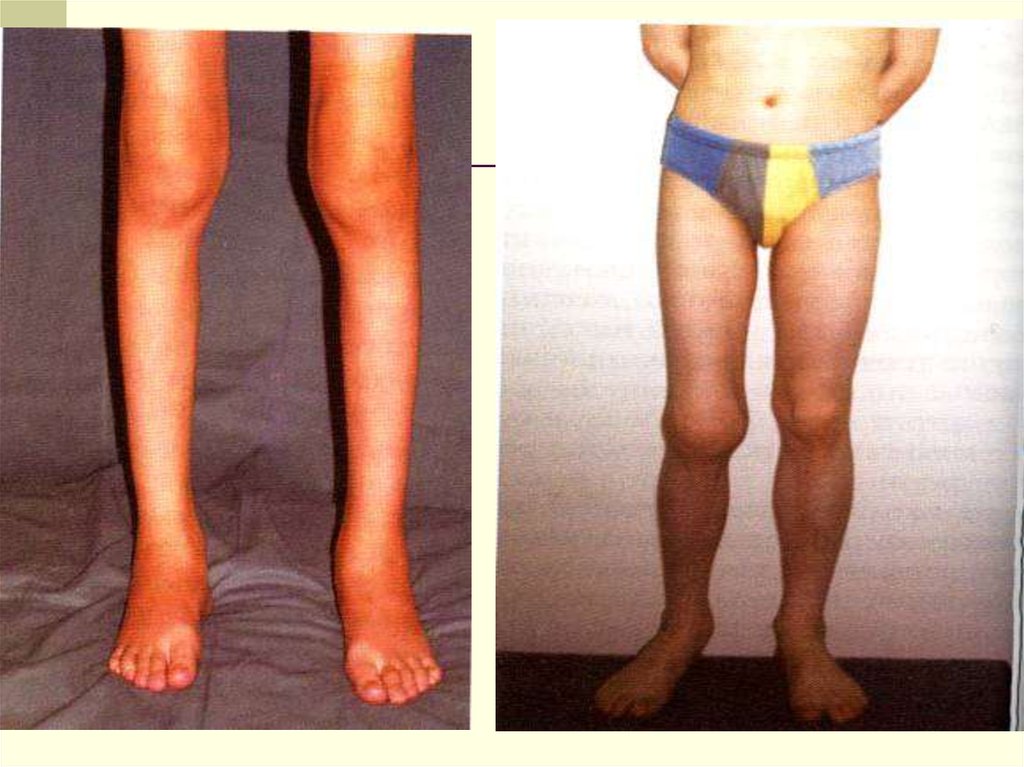
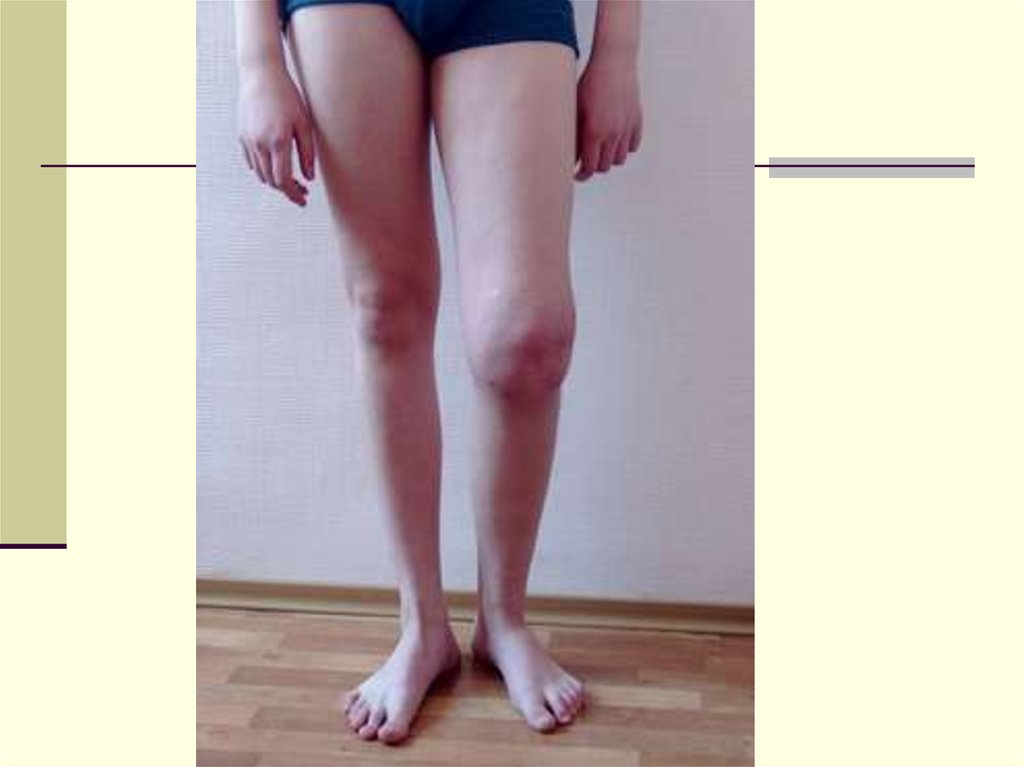
24.
25.
26.
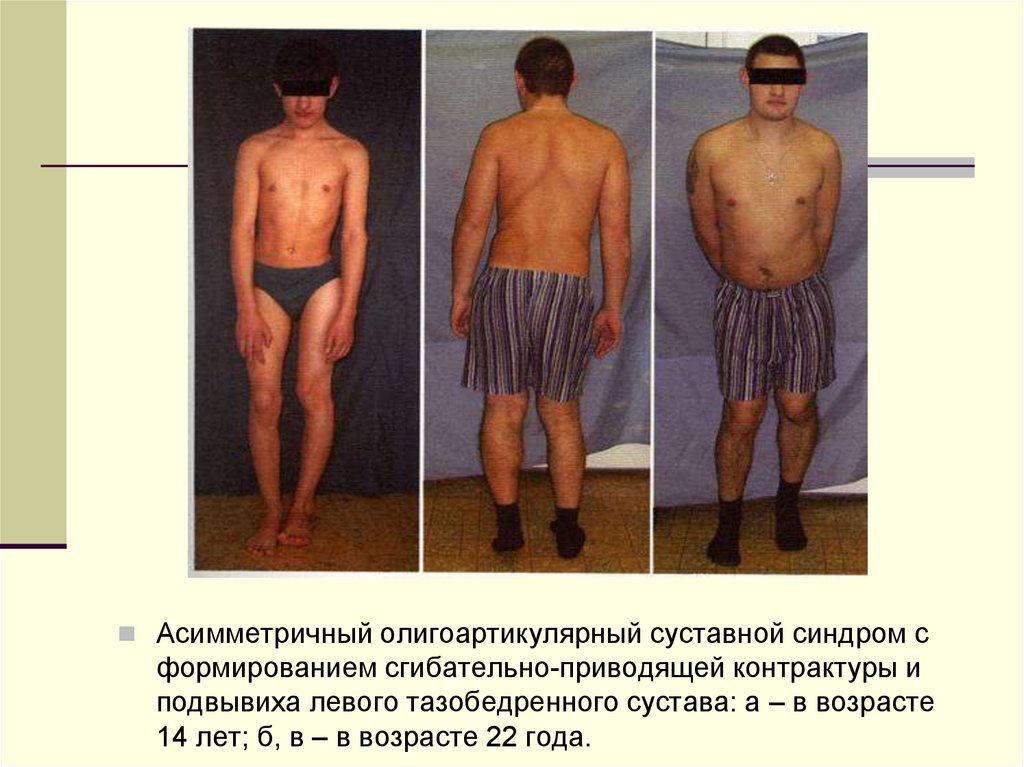
Асимметричный олигоартикулярный суставной синдром сформированием сгибательно-приводящей контрактуры и
подвывиха левого тазобедренного сустава: а – в возрасте
14 лет; б, в – в возрасте 22 года.
27.
Поражение суставов предплюсны (тарзит) и теносиновиты вобласти наружной и внутренней лодыжки у больного ЮАС.
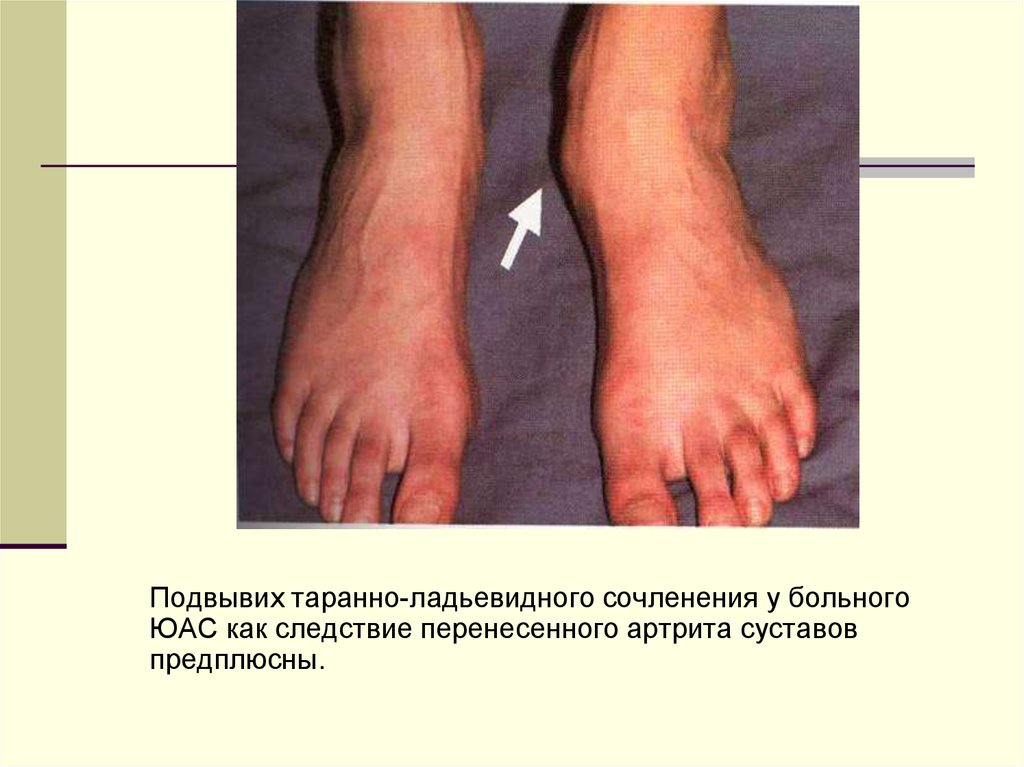
28.
Подвывих таранно-ладьевидного сочленения у больногоЮАС как следствие перенесенного артрита суставов
предплюсны.
29.
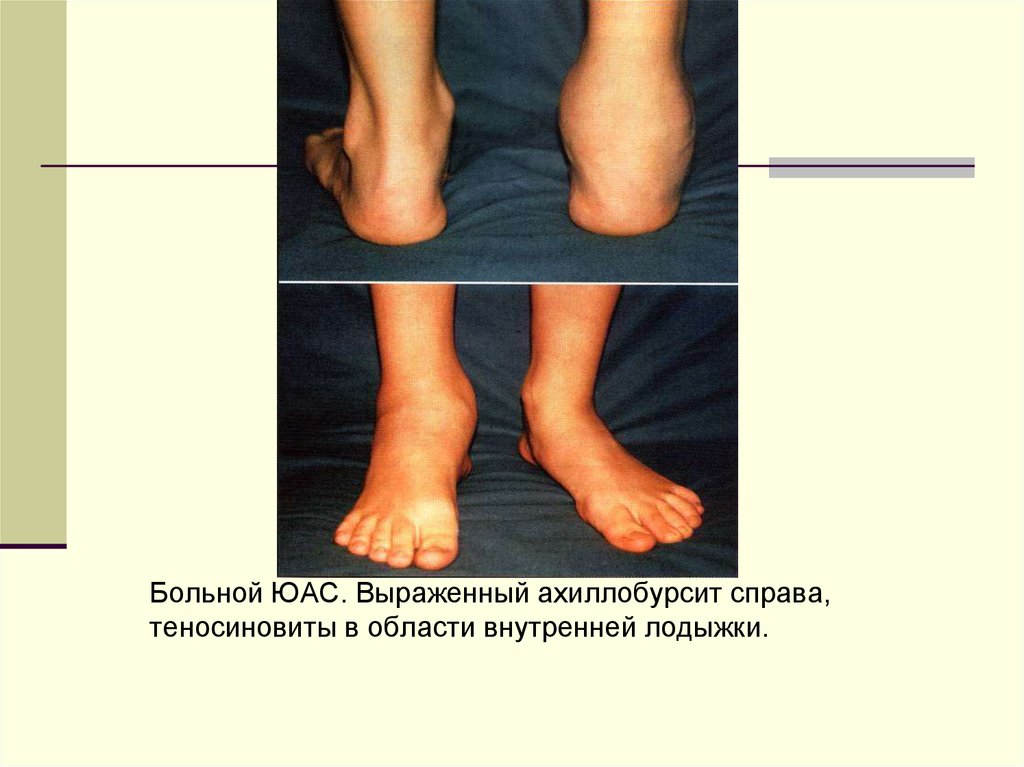
Больной ЮАС. Выраженный ахиллобурсит справа,теносиновиты в области внутренней лодыжки.
30.
31.
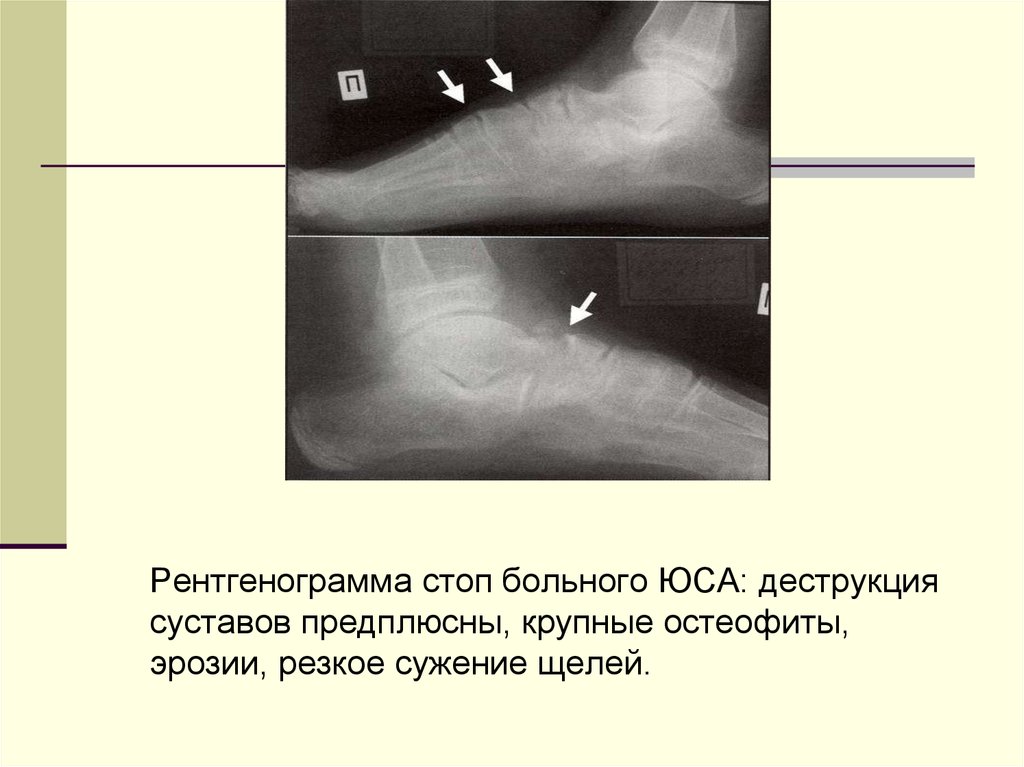
Рентгенограмма стоп больного ЮСА: деструкциясуставов предплюсны, крупные остеофиты,
эрозии, резкое сужение щелей.
32.
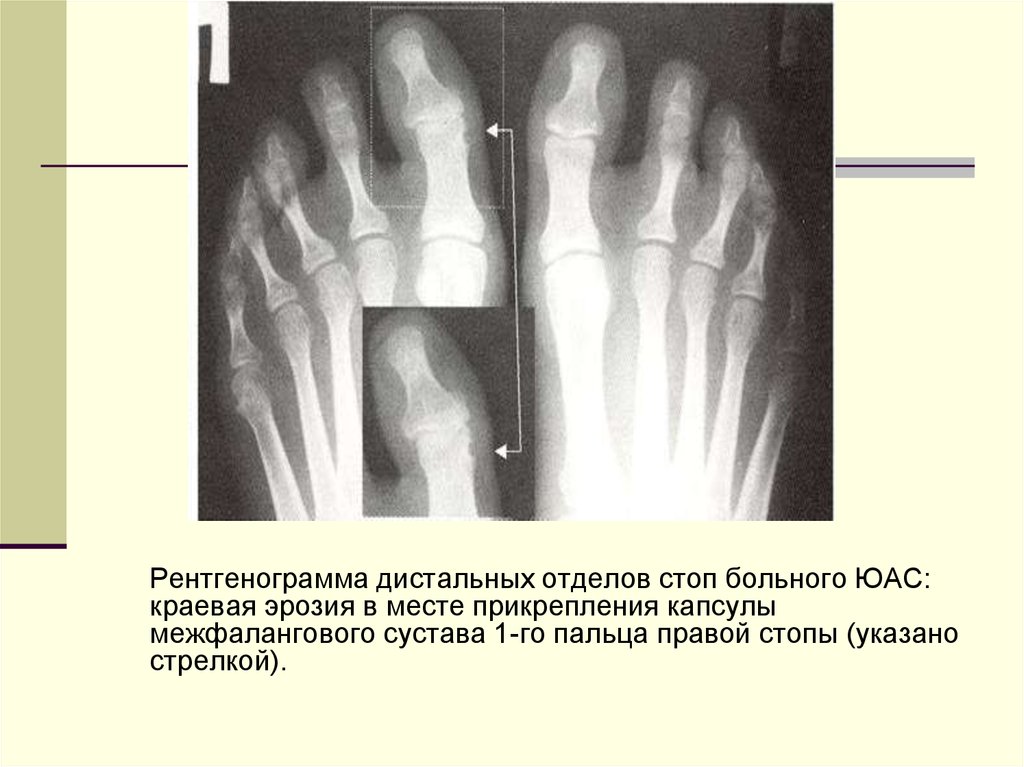
Рентгенограмма дистальных отделов стоп больного ЮАС:краевая эрозия в месте прикрепления капсулы
межфалангового сустава 1-го пальца правой стопы (указано
стрелкой).
33.
Рентгенологически тарзитсопровождается:
Остеопения
Эрозирование суставных
поверхностей
предплюсневых костей
Костные разрастания и
периостальные наслоения
Анкилозы в суставах
предплюсны при
длительном течении.
34.
Остеофиты в месте прикрепления подошвенногоапоневроза к пяточным костям (указано
стрелками) у больного ЮАС.
35.
На том или ином этапе развитиязаболевания возможно вовлечение в
процесс и любых других суставов
хрящевого типа:
Грудиноключичных
Ключично-акромиальных
Реберно-грудинных
Суставов лонного сочленения и др.
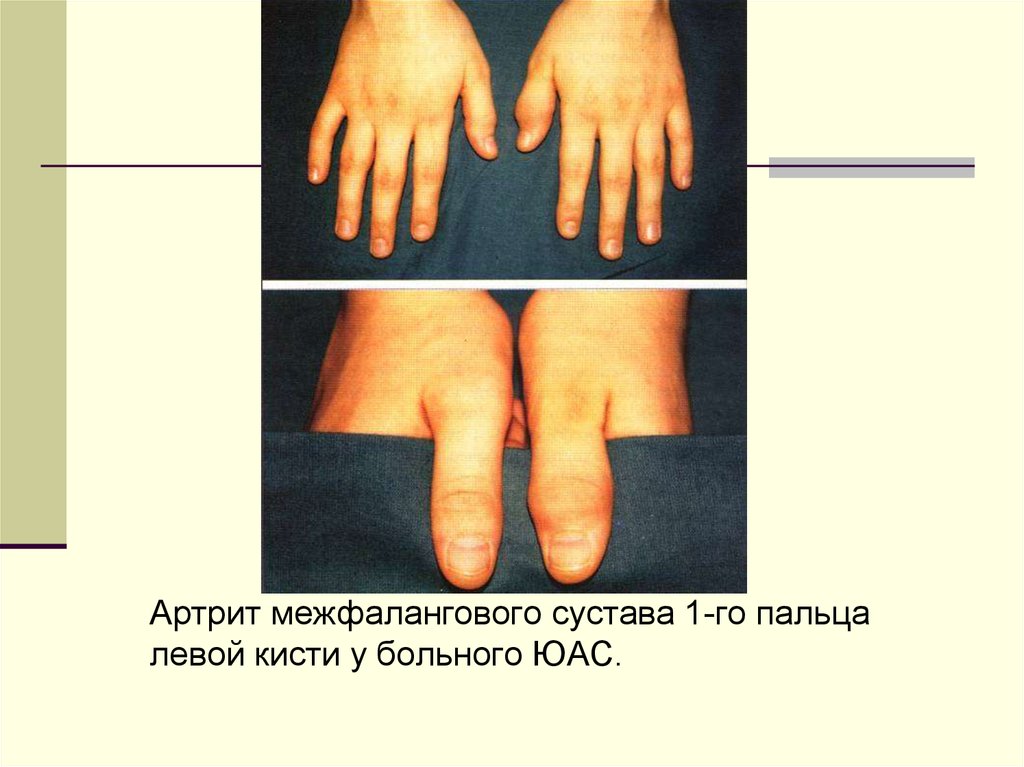
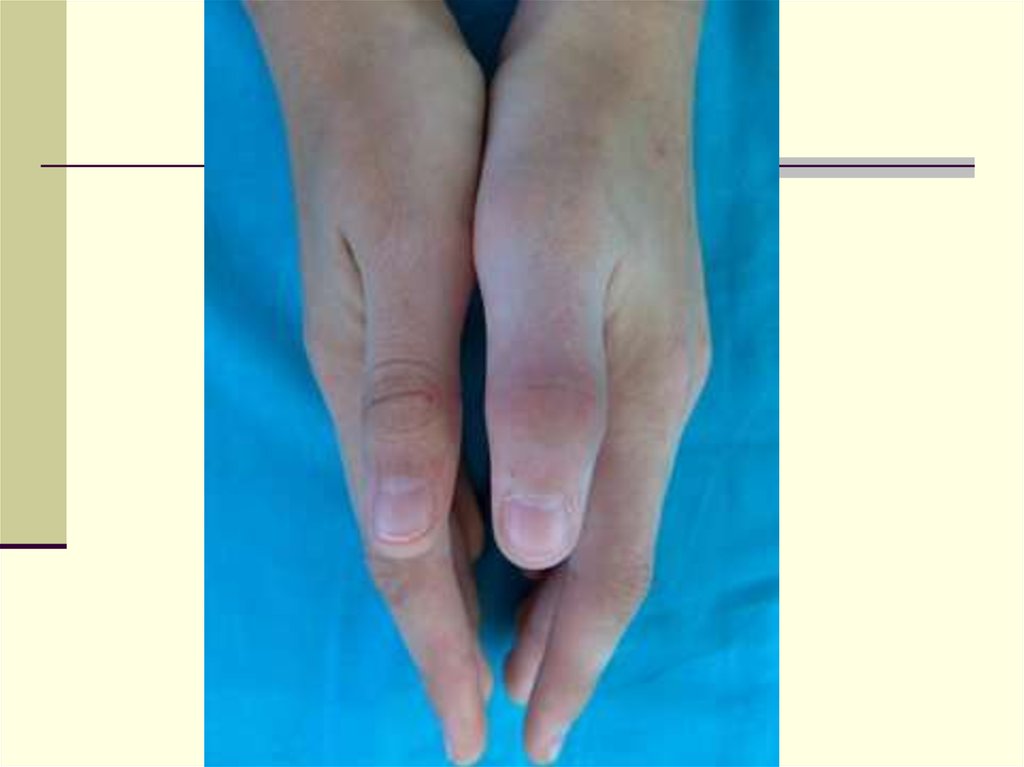
36.
Артрит межфалангового сустава 1-го пальцалевой кисти у больного ЮАС.
37.
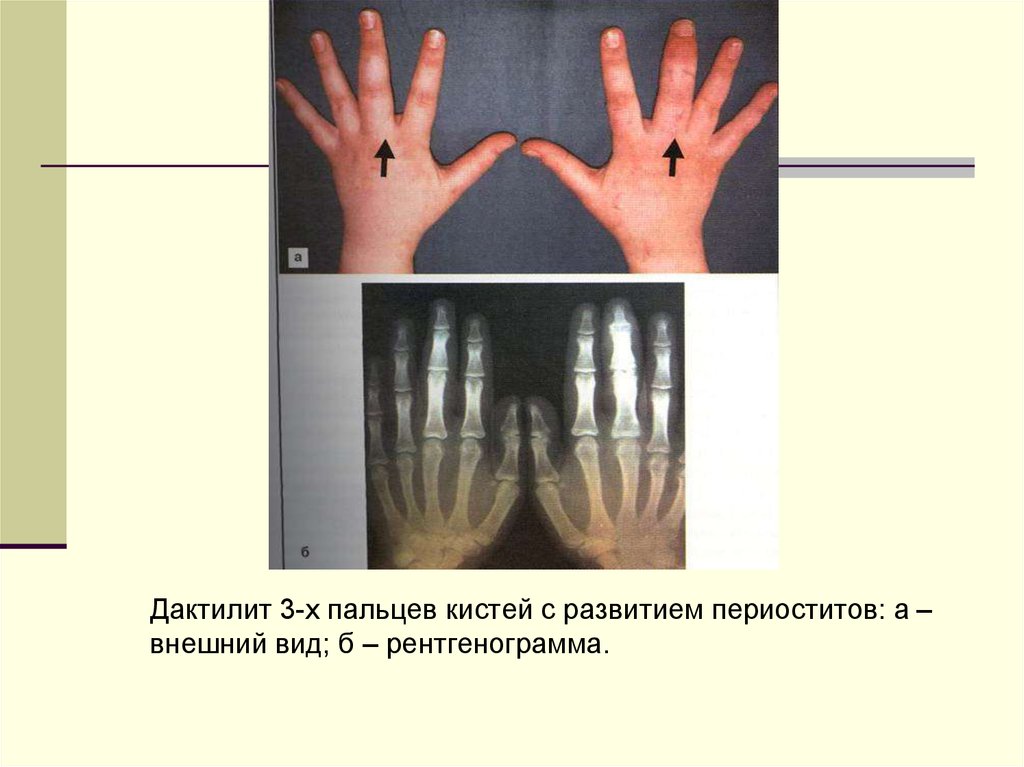
38.
Дактилит 3-х пальцев кистей с развитием периоститов: а –внешний вид; б – рентгенограмма.
39. Энтезопатии
Энтезопатии различной локализации являютсядостаточно ранним и специфическим признаком
заболевания.
У 1/4 больных этот признак выявляется уже в
дебюте заболевания.
Энтезопатии – это воспалительные изменения, а
следовательно, болезненность при пальпации
мест прикрепления мышц к костям.
Наиболее часто энтезопатии выявляются в
области пяточных костей, бугристости
большеберцовых костей, надколенников,
лодыжек, большого и малого вертелов бедренной
кости, седалищных бугров, гребней подвздошных
костей, осей лопаток, локтевых отростков
40.
41.
42. Рентгенологические признаки сакроилеита:
1 стадия – наличие субхондрального остеосклероза2 стадия – выраженный остеосклероз не только по
подвздошным, но и крестцовым сторонам суставной
щели, псевдорасширение суставной щели и
ограниченные участки с эрозиями
Последующие стадии характеризуются наличием
деструктивных изменений, выраженным
эрозированием и наличием костных мостиков вплоть
до развития полного анкилоза.
43.
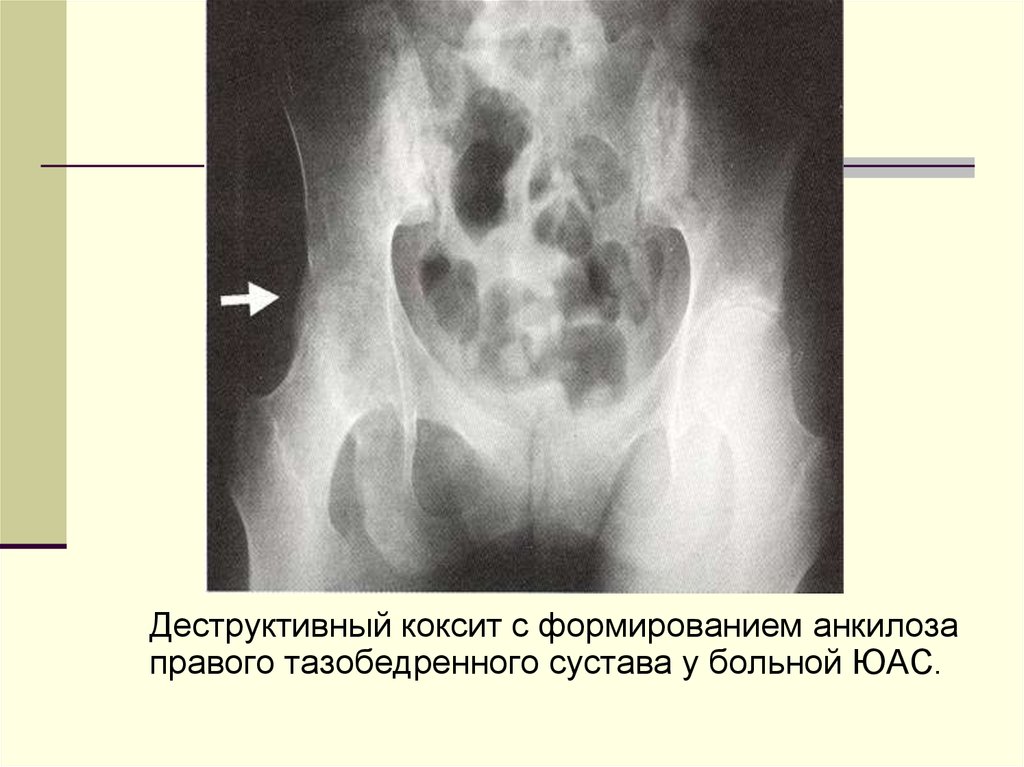
Деструктивный коксит с формированием анкилозаправого тазобедренного сустава у больной ЮАС.
44.
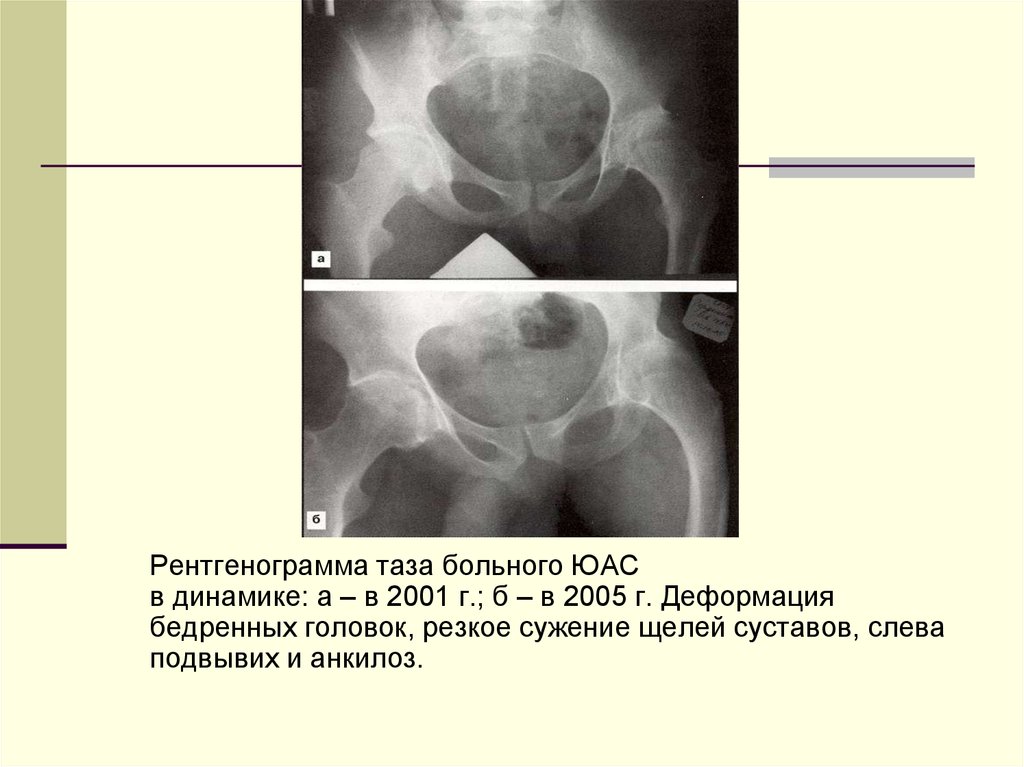
Рентгенограмма таза больного ЮАСв динамике: а – в 2001 г.; б – в 2005 г. Деформация
бедренных головок, резкое сужение щелей суставов, слева
подвывих и анкилоз.
45.
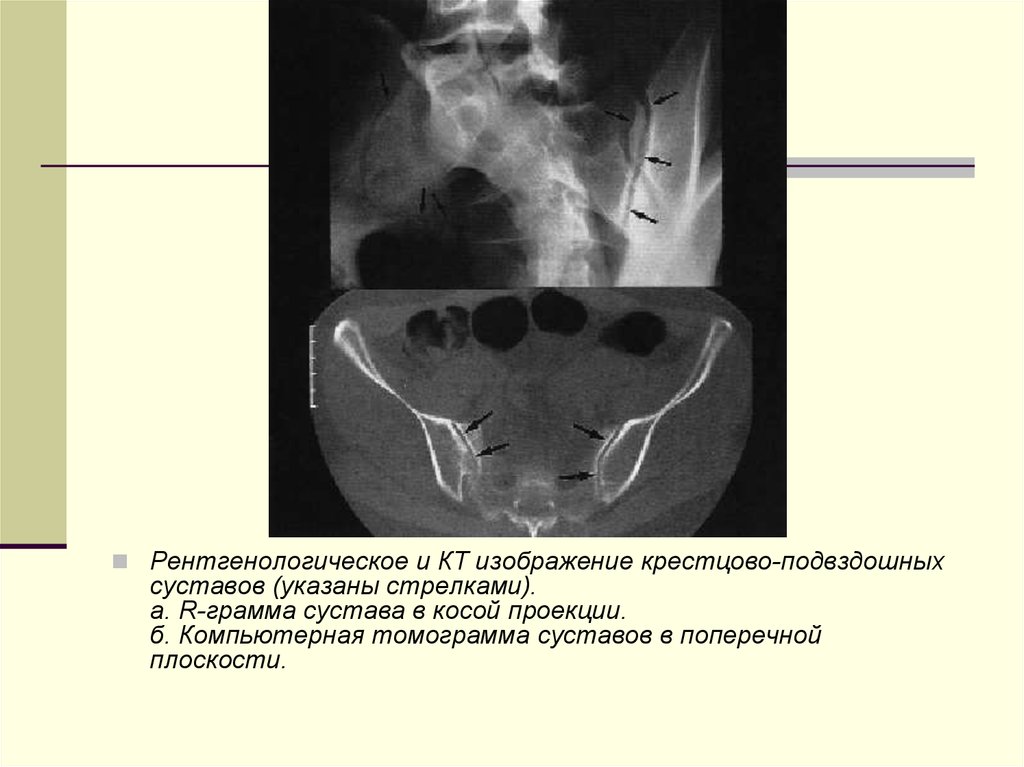
Рентгенологическое и КТ изображение крестцово-подвздошныхсуставов (указаны стрелками).
а. R-грамма сустава в косой проекции.
б. Компьютерная томограмма суставов в поперечной
плоскости.
46. Системные проявления ЮАС
общие проявления (лихорадка, лимфаденопатия, снижение массытела, слабость) развиваются чаще у детей раннего возраста
поражение глаз в виде развития переднего увеита (развивается у
20-30% больных), как правило, односторонний, рецидивирующий.
Проявляется болевым синдромом, светобоязнью, слезотечением,
нарушением зрения. Увеит (иридоциклит) – поражением
сосудистой оболочки глаза. Осложнениями увеита является
развитие катаракты, слепота. Возможно подострое (без
клинических проявлений течение заболевания).
Аортит - воспалительное поражение восходящей аорты,
поражение створок аортального и митрального клапанов с
развитием их недостаточности. Возможны нарушения
внутрисердечной проводимости. Характерно бессимптомное
течение поражения сердечно-сосудистой системы, что требует
систематического проведения дополнительных диагностических
мероприятий (ЭКГ, ЭХО-кардиография).
Амилоидоз. Чаще поражаются почки и кишечник. Как правило
амилоидоз развивается через много лет от начала заболевания.
47. Факторы риска тяжелого течения ЮАС:
мужской пол;развитие болезни в раннем возрасте (до 16 лет);
ограничение подвижности позвоночника в первые 2 года
болезни;
олигоартрит;
артрит тазобедренных суставов в дебюте заболевания;
сочетание периферического артрита и энтезитов в дебюте
заболевания;
высокие значения СОЭ и СРБ в течение многих месяцев;
низкая эффективность нестероидных
противовоспалительных препаратов;
HLA-B27;
семейная агрегация заболеваний из группы серонегативных
спондилоартритов.
48. Течение
ЮАС рецидивирующее, в целомотносительно доброкачественное.
Характерным является наличие
длительных многолетних ремиссий. При
этом патологические изменения опорнодвигательного аппарата могут
претерпевать полное обратное развитие.
Такая динамика процесса наиболее
характерна для детей, заболевших в
раннем возрасте.
49. Модифицицированные Нью-Йоркские критерии АС
Рентгенологический критерий:Сакроилеит: двусторонний II стадии и более или односторонний IIIIV стадии
Клинические критерии:
1. Боль и скованность в нижней части спины, продолжающиеся не
менее 3 мес, уменьшающиеся во время физических упражнений и
не проходящие после отдыха.
2. Ограничение подвижности поясничного отдела позвоночника в
сагиттальной и фронтальной плоскостях.
3. Уменьшение экскурсии грудной клетки (в сопоставлении с
возрастной нормой).
Диагноз определенного АС устанавливается при наличии
рентгенологического критерия и как минимум одного клинического.
Вероятный АС может быть заподозрен при наличии только
клинических или только рентгенологического критериев.
50. Критерии ЮАС Гармиш-Партенкирхен (1987 г.)
51. Лечение
Цели терапии: уменьшение болевогосиндрома в позвоночнике, периферических
суставах, энтезисах, поддержание
подвижности позвоночника. Лечение
острого увеита.
Медикаментозная терапия должна
сочетаться с нефармакологическими
методами.
52. Лечение
Общие рекомендации:избегать факторов, которые могут вызвать
обострение заболевания
(переохлаждение, длительное
воздействие прямых солнечных лучей,
физические и психические перегрузки,
профилактические прививки)
постоянное наблюдение врачаревматолога, окулиста, кардиолога
53. Лечение
НПВП (в виде монотерапии, без в/свведения ГС):
1. При низкой активности болезни
2. При отсутствии контрактур в суставах
3. При отсутствии факторов
неблагоприятного прогноза
- При активном артрите вне зависимости от
факторов неблагоприятного прогноза
длительность монотерапии НПВП не
более 2 мес
54. Лечение
Иммуносупрессивная и ГИБПСульфасалазин 25-50 мг/кг/сут в 2
приёма:
1. При неэффективности НПВП
2. После первой в/с инъекции ГК
3. При средней и высокой степени
активности вне от наличия зависимости
факторов неблагоприятного прогноза
-
55. Лечение
При неэффективности сульфасалазина через 3 мес(отсутствия 30% улучшения по критериям АКР – педи, при
необходимости раньше):
- метотрексат 10-15 мг/м2/нед в/м или п/к
При неэффективности метотрексата через 3 мес
(отсутствия 30% улучшения по критериям АКР – педи, при
необходимости раньше) и/или его непереносимости –
ингибиторы ФНО-a:
1.
При высокой степени активности вне зависимости от
наличия факторов неблагоприятного прогноза
2. При средней степени активности и наличии факторов
неблагоприятного прогноза:
- Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед,
или
-этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
56. Лечение
При неэффективности метотрексата через 6 мес (отсутствия30% улучшения по критериям АКР – педи, при необходимости
раньше):
При средней степени активности и отсутствии факторов
неблагоприятного прогноза:
- Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед, или
-этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
При неэффективности сульфасалазина через 3 мес (отсутствия
30% улучшения по критериям АКР – педи, при необходимости
раньше):
- При высокой степени активности вне зависимости от наличия
факторов неблагоприятного прогноза
- При средней степени активности вне зависимости от наличии
факторов неблагоприятного прогноза:
Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед, или
этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
57. Лечение
При неэффективности сульфасалазина через 6 мес(отсутствия 30% улучшения по критериям АКР – педи, при
необходимости раньше):
- При низкой степени активности и наличии факторов
неблагоприятного прогноза:
1. Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед,
или
2. этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
При неэффективности ингибитора ФНО-a в течение 4 мес
(при необходимости -раньше) и/или его непереносимости –
переключение на второй ингибитор ФНО-a:
1. Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед,
или
2. этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
58.
К симптом-модифицирующей терапииотносятся и глюкокортикостероиды (ГКС).
Гормональная терапия имеет свои
особенности при ЮАС.
59.
Анализ литературы позволяет констатировать, чтосистемная ГКС-терапия при этом заболевании менее
эффективна по сравнению, например, с РА
60. Показания к системному применению глюкокортикостероидов при ЮАС:
яркий периферический полиартрит с выраженнойфункциональной недостаточностью суставов;
упорный коксит;
максимальная активность воспалительного процесса
длительностью 3 и более мес, резистентная к другим видам
терапии;
высокие значения реактантов острой фазы на протяжении 3
и более мес;
наличие системных проявлений (аортит с
симптомокомплексом стенокардии, формирование пороков
сердца, нарушение сердечной проводимости II и III степени,
болезнь Берже, синдром «конского хвоста»).
61.
При наличии выраженной ригидностиприменяют миорелаксанты (мидокалм,
баклофен, сирдалуд).
Продолжительная и выраженная
ригидность являются проявлением
высокой активности воспалительного
процесса, причем отображает ее в
большей степени, чем лабораторные
тесты.
62.
Наличие периферического артрита или энтезитасчитается показанием к проведению местной терапии
с использованием внутрисуставных инъекций
стероидов (как быстродействующих – метилпред,
депо-медрол, гидрокортизон, так и
пролонгированного действия – дипроспан, кеналог,
ледерлон), аппликаций противовоспалительных
мазей (индовазин, вольтареновый гель, крем
«Долгит» и др.), в том числе и в сочетании с 40 – 50%
раствором диметилсульфаксида (димексида).
63.
Первичная профилактика (направлена напредотвращение развития заболевания):
Не разработана, но возможно медикогенетическое консультирование для определения
риска развития заболевания у ребенка,
рождающегося от родителей с заболеванием из
группы серонегативных спондилоартритов.
Так же особенное внимание стоит уделить
лечению артритогенных инфекций у этой
категории пациентов.
64.
Вторичная профилактика (направлена напредупреждение обострений заболевания).
Четкое соблюдение рекомендаций лечащего
врача
Аккуратный прием лекарственных препаратов,
своевременный контроль показателей общего и
биохимического анализов крови.
Исключение факторов, провоцирующих развитие
заболевания (переохлаждение, длительное
воздействие прямых солнечных лучей,
физические и психические перегрузки,
профилактические прививки).
65. Псориатический артрит
66.
Псориатический артритсамостоятельная нозологическая
форма хронического воспалительного
поражения суставов, развивающегося
у больных с псориазом.
67.
Одной их ведущих теорий последнеговремени является генетическая,
основанная на доказательствах
семейной предрасположенности к
развитию заболевания.
Подтверждением данной теории служит
обнаружение антигенов
гистиосовместимости
ассоциирующимися с псориазом (B27,
B13, Cw1, Cw2, B39, DQw3).
68. Выделяют 5 типов поражения суставов при ПсА, которые могут сочетаться:
Артрит с поражением дистальныхмежфаланговых суставов
Моно-олигоартрит
Полиартрит, похожий на ревматоидный
Спондилоартрит
Мутилирующий артрит
69. Системные проявления ПА встречаются чаще у лиц мужского пола и характеризуются следующими симптомами:
Лихорадка гектического типа с ознобами и повышеннойпотливостью
Выраженный болевой синдром в суставах
Прогрессирующее похудание
Образование трофических язв, пролежней
Выпадение волос, атрофия ногтей
Лимфоаденопатия
Гепатоспленомегалия, гепатит
Поражение сердца по типу миокардита
Диффузный гломерулонефрит, амилоидоз почек.
70. Лабораторные исследования
Специфических лабораторных тестов для ПА несуществует. Многие случаи артрита дистальных
межфаланговых суставов, моноартрита крупных
суставов могут протекать с практически не измененными
лабораторными показателями.
При выраженных экссудативных изменениях в суставах
повышаются острофазовые показатели в
биохимическом анализе крови , в общем анализе крови
появляются воспалительные изменения.
РФ в сыворотке крови не определяется.
Наличие HLA В27 антигена у 25% больных.
Синовиальная жидкость расценивается как
воспалительная, т.е. в ней выявляется высокий
лейкоцитоз с нейтрофильным сдвигом, муциновый
сгусток рыхлый, вязкость низкая.
71. Рентгенография суставов и позвоночника
Непостоянный остеопорозПризнаки костно-хрящевой деструкции
(узурация, сужение суставной щели,
анкилоз)
Склеротические изменения с краевыми
выростами
Очаговые уплотнения костной ткани
Остеолизис концевых фаланг
Явление сакроилеита спондилоартрита
72. Ванкуверские диагностические критерии ювенильного псориатического артрита (1989)
Определенный ювенильный ПА:1. Артрит и типичная псориатическая сыпь, или
2. Артрит и наличие хотя бы трех из следующих
"малых" признаков:
a) изменения ногтей (синдром "наперстка",
онихолизис),
б) псориаз у родственников 1-й или 2-й степени
родства,
в) псориазоподобная сыпь,
г) дактилит.
Вероятный ювенильный ПА: артрит + хотя бы
2 из "малых" признаков
73. Дифференциальный диагноз:
Ревматоидный артритОстеоартроз мелких суставов кистей
Ювенильный анкилозирующий
спондилоартрит
Болезнь Рейтера
Подагра
74. Лечение
Общие рекомендации:избегать факторов, которые могут вызвать
обострение заболевания
(переохлаждение, длительное
воздействие прямых солнечных лучей,
физические и психические перегрузки,
профилактические прививки)
постоянное наблюдение врачаревматолога, окулиста, кардиолога
75. Лечение
НПВП (в виде монотерапии, без в/свведения ГС):
1. При низкой активности болезни
2. При отсутствии контрактур в суставах
3. При отсутствии факторов
неблагоприятного прогноза
- При активном артрите вне зависимости от
факторов неблагоприятного прогноза
длительность монотерапии НПВП не
более 2 мес
76. Лечение
Иммуносупрессивная и ГИБПСульфасалазин 25-50 мг/кг/сут в 2
приёма:
1. При неэффективности НПВП
2. После первой в/с инъекции ГК
3. При средней и высокой степени
активности вне от наличия зависимости
факторов неблагоприятного прогноза
-
77. Лечение
При неэффективности сульфасалазина через 3 мес(отсутствия 30% улучшения по критериям АКР – педи, при
необходимости раньше):
- метотрексат 10-15 мг/м2/нед в/м или п/к
При неэффективности метотрексата через 3 мес
(отсутствия 30% улучшения по критериям АКР – педи, при
необходимости раньше) и/или его непереносимости –
ингибиторы ФНО-a:
1.
При высокой степени активности вне зависимости от
наличия факторов неблагоприятного прогноза
2. При средней степени активности и наличии факторов
неблагоприятного прогноза:
- Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед,
или
-этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
78. Лечение
При неэффективности метотрексата через 6 мес (отсутствия30% улучшения по критериям АКР – педи, при необходимости
раньше):
При средней степени активности и отсутствии факторов
неблагоприятного прогноза:
- Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед, или
-этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
При неэффективности сульфасалазина через 3 мес (отсутствия
30% улучшения по критериям АКР – педи, при необходимости
раньше):
- При высокой степени активности вне зависимости от наличия
факторов неблагоприятного прогноза
- При средней степени активности вне зависимости от наличии
факторов неблагоприятного прогноза:
Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед, или
этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
79. Лечение
При неэффективности сульфасалазина через 6 мес(отсутствия 30% улучшения по критериям АКР – педи, при
необходимости раньше):
- При низкой степени активности и наличии факторов
неблагоприятного прогноза:
1. Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед,
или
2. этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
При неэффективности второго ингибитора ФНО-a в
течение 4 мес (при необходимости -раньше) и/или его
непереносимости –переключение на второй ингибитор
ФНО-a:
1. Адалимумаб 40 мг или 24/мг/м2/введение п/к 1 раз в 2 нед,
или
2. этанерцепт 0.4 мг/кг/введение п/к 2 раза в нед
80.
Для лечения ПА применяют ЛФК,физиотерапевтическое и
бальнеологическое лечение:
Ультразвук с гидрокортизоном
Парафиновые аппликации
Родоновые и сероводородные ванны
Больным с невысокой общей активностью
можно рекомендовать санаторнокурортное лечение .
81. Болезнь Рейтера
Уретро-окуло-синовиальныйсиндром
82.
Болезнь Рейтера – воспалительныйпроцесс, развивающийся в
хронологической связи с инфекцией
мочеполового тракта или кишечника,
и проявляющийся классической
триадой симптомов – уретритом,
конъюнктивитом и артритом.
83.
Тригеггерными факторами для урогенитальныхартритов имеют значения следующие
микроорганизмы:
Chlamydia trahomatis
Ureplasma urealiticum
Этиологическим фактором для
энтероколитического артрита являются:
Yersenia enterocolitica
Salmobella enteritidas
Campilobacter jijuni
Schigella flexneri
84.
Синдром Рейтера чаще всегоначинается с симптомов поражения
урогенитального тракта через 2 – 4 недели
после перенесенной кишечной инфекции
или предполагаемого заражения
хламидиозом. В последующем
присоединяются симптомы поражения глаз
и суставов.
85.
Поражение урогенитального трактахарактеризуется стертостью клинической
картины. У мальчиков может развиться
баланит, инфицированные синехии, фимоз.
У девочек поражение урогенитального
тракта может ограничиваться вульвитом,
вульвовагинитом, лейкоцитурией,
микрогематурией, а также клиникой цистита.
Поражение урогенитального тракта может на
несколько месяцев предшествовать
развитию суставного синдрома.
86. Диагностика
Диагноз синдрома Рейтера илиреактивного артрита ставится на
основании данных о предшествующей
инфекции, анализа особенностей
клинической картины, данных
лабораторных и инструментальных
методов обследования и результатов
этиологической диагностики.
87. Этиологическая диагностика
Иммунологический метод:выявление антигена хламидий в эпителиальных клетках из соскобов
из уретры конъюнктивы, а также в синовиальной жидкости (прямой
иммунофлюоресцентный анализ и др)
выявление антител к антигенам хламидий в сыворотке крови и
синовиальной жидкости:
острая фаза хламидиоза или обострение хронического процесса –
наличие IgM антител в течение первых 5 дней, IgA антител – в
течении 10 дней, IgG антител – через 2 – 3 недели.
Реинфекция или реактивация первичной хламидийной инфекции –
повышение уровня IgG антител, определяются IgA антитела, могут
быть единичные IgМ антитела.
Хроническое течение хламидиоза наличие постоянных титров IgG и
IgA антител.
Бессимптомное течение хламидиоза, персистенция возбудителя –
низкие титры IgA антител.
Перенесенная хламидийная инфекция – низкие титры IgG антител.
88.
Выявление антител к бактериям кишечнойгруппы в сыворотке крови
2 Морфологический метод – выявление
морфологических структур возбудителя.
3 культуральный метод – выделение
хламидий ( культура клеток)
4 молекулярно-биологические методы –
выявление ДНК возбудителя (ПЦР и др)
5 Бактериологическое исследование кала.
6 Бактериологическое исследование мочи.
89. Диагностические критерии синдрома Рейтера
Хронологическая связь развития заболевания сперенесенной урогенитальной или кишечной
инфекцией
Ассиметричный артрит с преимущественным
поражением суставов ног, наличием талалгий,
энтезопатий
Признаки воспалительного процесса в
урогенитальном тракте и в глазах
Обнаружение антител к хламидиям и/или другим
аритрогенным микроорганизмам в крови и/или их
антигенов в биологических материалах
Поражение кожи и слизистых оболочек
Наличие HLA В27 антигена.
90. Диагностические критерии постэнтероколитического артрита:
Появление артрита спустя 1 – 4 недели после диареиПреимущественно острый характер суставного
поражения (припухлость, повышение местной
температуры, покраснение кожи над суставом, резкая
болезненность при движении)
Ассиметричное поражение суставов
Преимущественное поражение крупных суставов ног
Олиго- и полиартрит
Возможное наличие бурситов и тендовагинитов
Значительные сдвиги лабораторных показателей
Наличие повышенных титров антител к возбудителям
кишечной инфекции и антигенемия
Торпидность суставного синдрома и хронизация процесса
Наличие HLA В27 антигена. У 60 – 80% пациентов.
91. ЛЕЧЕНИЕ
ЭтиотропнаяПатогенетическая
Симптоматическая
92. Этиотропная терапия РеА, ассоциированного с хламидийной инфекцией
93.
Азитромицин (Сумамед)Рокситромицин (Рулид)
Ровамицин
Джозамицин (Вильпрофен)
94. Азитромицин (Сумамед).
Препарат активен в отношенииграмположительных бактерий, хламидий,
микоплазмы, уреплазмы, трепонем,
боррелий. Сумамед быстро всасывается
из ЖКТ. Биодоступность составляет 37%.
95.
Для достижения терапевтического эффекта прилечении антибиотиками необходимо покрыть 2 -3
жизненных цикла хламидий (внутриклеточный
цикл развития хламидий составляет 2 – 3 суток).
Учитывая, что бактерицидная концентрация
препарата сохраняется в воспаленных тканях 5 –
7 дней после его отмены, длительность лечения
Сумамедом может составить 5 дней, однако
лучший эффект достигается при лечении
препаратом в течении 7 – 10 дней. Препарат
назначается из расчета 10 мг/кг в сутки в первый
день и 5 мг/кг/сут в последующие дни. Сумамед
принимается за 1 час до еды или через 2 часа
после еды 1 раз в сутки.
96. Побочное действие:
Тошнота, диарея, боль в животе.Транзиторное повышение активности
печеночных ферментов.
Аллергические реакции – сыпь
Форма выпуска: сумамед – таблетки по
125 и 500 мг, капсулы – 250 мг, порошок
для приготовления суспензии 100 мг в 5
мл.
97. Кларитромицин (Клацид)
Режим дозирования: дети старше 6 мес –15мг/кг/сут в 2 приема. Побочные эффекты
те же.
Форма выпуска: таблетки 0.25 и 0.5 г.,
порошок для приготовления суспензии
0.125г. в 5 мл, порошок для инъекций 0.5
во флаконе.
98. Спирамицин (Ровамицин)
Режим дозирования: детям с массой более20 кг спирамицин назначают из расчета 1.5
млн. МЕ /10 кг массы в сутки в 2 – 3
приема. Детям с массой 1 – 20 кг
назначают 2 – 4 пакетика гранул по 0.75
млн. МЕ, детям с массой менее 10 кг – 2 –
4 пакетика по 0.375 млн. МЕ. Перед
применением содержимое пакетика
следует растворить в воде. Побочные
эффекты те же.
99. Рокситромицин (Рулид)
Препарат активен в отношении аэробныхграмположительных бактерий и в
отношении хламидий, микоплазмы,
уреплазмы, трепонем, боррелий.
Режим дозирования: суточная доза 5 –
8 мг/кг/сут в 2 приема. Побочные эффекты
те же, что и у сумамеда.
Форма выпуска: таблетки 0.05 г., 0.1 г.,
0.15 г., 0.3 г.
100. Вильпрафен
Препарат высокоактивен в отношениивнутриклеточных микроорганизмов.
Режим дозирования: грудным детям и
детям в возрасте до 14 лет
предпочтительнее назначать препарат в
виде суспензии. Суточная доза составляет
30 – 50 мг/кг в три приема. Побочные
эффекты те же, что и у сумамеда.
101. Мидекамицин (Макропен)
Активен в отношении грамположительныхбактерий ив отношении внутриклеточных
микроорганизмов.
Режим дозирования: у детей с массой меньше 30
кг суточная доза составляет 20 – 40 мг/кг в 3
приема или 50 мг/кг в 2 приема. Детям с массой
более 30 кг макропен назначают по 400 мг 3 раза
в сутки.
Побочные эффекты те же, что и сумамеда.
Форма выпуска: таблетки 0.4 г., порошок для
приготовления суспензии 0.176 г. В 5 мл.
102. Этиотропное лечение РеА, ассоциированное с кишечными инфекциями
В отношении РеА, связанных с кишечнойинфекцией, однозначных рекомендаций по
антибактериальной терапии не существует. Тем
не менее, всем детям с РеА, у которых
выявляются антитела к бактериям кишечной
группы в диагностических титрах или при
бактериологическом обследовании кала
высеваются бактерии кишечной группы,
целесообразно проведение антибактериальной
терапии. Препаратами выбора являются
аминогликозиды: амикацин
103. Амикацин
– аминогликозид III поколения, активен вотношении Грам- и Грам+ бактерий (кроме
представителей анаэробной флоры),
включая штаммы, устойчивые к другим
аминогликозидам.
Режим дозирования: Амикацин 15 -20
мг/кг/сут в 1 – 2 приема
104. Побочные действия:
НефротоксичностьНейротоксичность
Ототоксическое действие
Токсическое действие на вестибулярный
аппарат – головокружение, нарушение
координации
Потеря аппетита, тошнота, рвота
Гиперчувствительность – сыпь, зуд.
105. Противопоказания:
ГиперчувствительностьНеврит слухового нерва
Тяжелая ХПН
Беременность
Форма выпуска: ампулы 100, 250, 500
мг – 2 мл.
106. Патогенетическая терапия.
Монотерапия антибиотиками оказываетнедостаточный эффект при хроническом артрите,
ассоциированном с персистирующей хламидийной
инфекцией.
В этот период, как правило, рецидивирует лишь
суставной синдром, а не вся триада симптомов.
Недостаточная эффективность антибиотиков связана с
особенностями жизненного цикла хламидий
(возможность трансформации хламидий в L-формы ,
недоступные для антибиотиков) и развитием
персистирующей инфекции. Поэтому, представляется
целесообразным для лечения хронического
хламидийного артрита использовать различные
иммуномодулирующие средства. Предлагают
использовать такие иммуномодуляторы как тактивин,
полиоксидоний, ликопид.
107.
Препараты применяются с цельюповышения реактивности макроорганизма
и чувствительности микроорганизма к
антибактериальным препаратам.терапию
иммуномодуляторами назначают в
течении 7 дней до приема антибиотиков,
затем в течении 10 дней в сочетании с
макролидами, и в последние 7 дней вновь
монотерапия иммуномодулятором.
108. Симтоматическая терапия
С целью лечения суставного синдромаприменяются НПВП: вольтарен,
ибупруфен (35 – 40 мг/кг в 2 – 4 приема),
индометацин в возрастных дозировках.
Используют также внутрисуставное
введение глюкокортикоидов: метипред,
дипроспан. При хроническом течении
артрита, появлении признаков
спондилоартрита применяют
иммуносупрессивную терапию –
метотрексат, сульфасалазин.
109.
Своевременное проведение адекватнойантибактериальной терапии.
Индивидуальный подбор НПВП с учетом клинического
эффекта и переносимости препарата.
Локальная терапия ГКС при высокой активности
артрита
Применение базисных препаратов при затяжном и
хроническом течении артрита
Активное применение локальной терапии ДМСО на
ранних сроках заболевания
Включение ФТЛ, ЛФК, санаторно-курортного лечения в
комплекс реабилитационных мероприятий.






























































































 Медицина
Медицина








