Похожие презентации:
Неотложные состояния
1.
ЗАПАДНО-КАЗАХСТАНСКИЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТимени МАРАТА ОСПАНОВА
КАФЕДРА СТОМАТОЛОГИИ ИНТЕРНАТУРЫ И ПОСЛЕВУЗОВСКОГО
ОБРАЗОВАНИЯ
Системные осложнения в
стоматологической практике
доктор медицинских наук,
профессор
ЖАНАЛИНА Бахыт Секербековна
2. Эпидемиология неотложных состояний
Республика КазахстанВеликобритания*
Вазовагальный обморок – 1,9
Гипогликемия- 0,17
Стенокардия-0,17
Эпилептический припадок-0,16
Аспирация-0,09
Бронхиальная астма-0,06
Гипертонический криз-0,023
Анафилаксия- 0,013
Инфаркт миокарда-0,003
Остановка сердца- 0,002
3. Классификация
1.Осложнения, связанные с наличиемзаболеваний у пациента (приступ
бронхиальной астмы, гипогликемия,
стенокардия/ инфаркт миокарда, отек
легких, судороги, остановка сердца).
2. Осложнения, не связанные с наличием
заболеваний у пациента (синкопе, аллергия,
гипервентиляционный синдром, асфиксия,
проглатывание инородного тела, поражение
электричеством).
4. Синкопе (обморок) Общие сведения
Обморок — это одно из самых частых патологическихсостояний: от 30% до 50% взрослых людей сообщают по
меньшей мере об одном эпизоде потери сознания в
течение жизни .
Обмороки возникают в любом возрасте. Обычно первый
эпизод потери сознания происходит в возрасте от 10 до
30 лет с пиком в 15 лет (у 47% женщин и 31% мужчин) .
С возрастом частота развития обмороков увеличивается.
Первым,
клиническое
описание
обморока,
дал
древнеримский врач Аретей из Каппадокии. Он назвал
это заболевание «синкопе» (от древнегреческого
Synkope — «обрубание, отсечение») и связывал его с
нарушением сердечной деятельности.
Интересно, что в определённые исторические эпохи
обморок не считался патологическим состоянием, а был
принятой в обществе нормой выражения сильных
эмоций.
5. Синкопе. Определение.
Обморок или синкопальное состояние —это преходящая потеря сознания,
связанная с временной общей
гипоперфузией головного мозга.
Обморок характеризуется быстрым
развитием, короткой
продолжительностью и спонтанным
восстановлением сознания.
6. Классификация синкопе
I. Рефлекторные (неврогенные) обмороки:1) вазовагальные:
— вследствие эмоционального стресса: страх, боль, боязнь крови,
медицинских манипуляций и инструментария;
— ортостатическая нагрузка.
2) ситуационные:
— чихание, кашель;
— стимуляция ЖКТ: глотание, дефекация, висцеральная боль;
— реакция на мочеиспускание;
— после физической нагрузки;
— постпрандиальные (после приема пищи);
— прочие (смех, игра на духовых музыкальных инструментах, подъем
тяжести);
3) раздражение каротидного синуса;
4) атипичные (неуточненный триггер или атипичные проявления).
7. Классификация синкопе
II. Обмороки вследствие ортостатическойгипотензии:
1. первичная вегетативная недостаточность:
— чистая вегетативная недостаточность, множественная
системная атрофия, болезнь Паркинсона с вегетативной
недостаточностью, деменция Леви;
2. вторичная вегетативная недостаточность:
— сахарный диабет, амилоидоз, уремия, травма
спинного мозга;
3. ортостатическая гипотензия, спровоцированная
химическими веществами/медикаментами:
— алкоголь, диуретики, вазодилататоры, фенотиазиды,
антидепрессанты;
4. дефицит объема циркулирующей крови (ОЦК):
— кровотечение, диарея, рвота и пр.
8. Классификация синкопе
III. Кардиогенные обмороки:1) аритмогенные (первичная причина):
а) брадикардия:
— дисфункция синусового узла, включая синдром тахи-бради;
— нарушения АВ-проводимости;
— дисфункция имплантируемого водителя ритма;
б) тахикардия:
— суправентрикулярная;
— желудочковая (идиопатическая, патология функции ионных
каналов, вследствие структурной кардиальной патологии);
в) лекарственно-индуцированные бради- и тахиаритмии;
2) структурная патология:
а) кардиальная: клапанные пороки сердца, острые коронарные
синдромы, гипертрофическая кардиомиопатия, внутрисердечные
объемные образования (миксома, опухоли и пр.),
перикардит/тампонада, врожденные аномалии развития
коронарных артерий, дисфункция протеза клапана и т.д.;
б) прочие: эмболии малого круга кровообращения, острое
расслоение аневризмы аорты, легочная гипертензия.
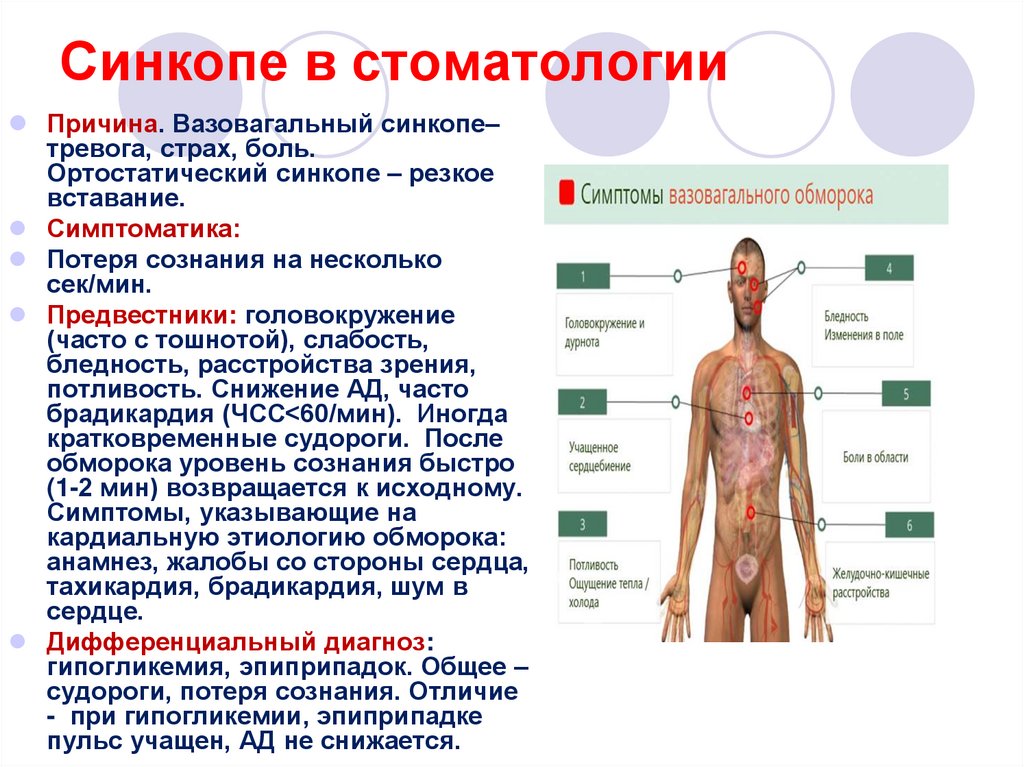
9. Синкопе в стоматологии
Причина. Вазовагальный синкопе–тревога, страх, боль.
Ортостатический синкопе – резкое
вставание.
Симптоматика:
Потеря сознания на несколько
сек/мин.
Предвестники: головокружение
(часто с тошнотой), слабость,
бледность, расстройства зрения,
потливость. Снижение АД, часто
брадикардия (ЧСС<60/мин). Иногда
кратковременные судороги. После
обморока уровень сознания быстро
(1-2 мин) возвращается к исходному.
Симптомы, указывающие на
кардиальную этиологию обморока:
анамнез, жалобы со стороны сердца,
тахикардия, брадикардия, шум в
сердце.
Дифференциальный диагноз:
гипогликемия, эпиприпадок. Общее –
судороги, потеря сознания. Отличие
- при гипогликемии, эпиприпадке
пульс учащен, АД не снижается.
10. Неотложная помощь при синкопе в стоматологическом кабинете
- Прервать оказание стоматологической помощи.- Вызвать скорую медицинскую помощь и проводить симптоматическую терапию до прибытия
специалистов.
- Пациента уложить в горизонтальное положение с опущенным головным концом и
приподнятыми нижними конечностями. Освободить от стесняющей одежды. Освободить
полость рта от инородных тел, обеспечить проходимость дыхательных путей.
- Определить сознание, измерить АД, ЧДД, ЧСС и контролировать непрерывно.
- Обеспечить приток свежего воздуха, провести ингаляцию увлажненным кислородом.
- Обрызгать лицо водой или приложить ко лбу полотенце, смоченное водой.
- Проводить рефлекторную стимуляцию путём точечного массажа в следующих точках:
- жень-гжун – верхняя треть расстояния от основания перегородки носа до красной каймы
верхней губы;
- хэ-гу – наружная поверхность кисти в области угла между большим и указательным
пальцами.
- Обеспечить вдыхание паров 10%-го раствора аммиака (нашатырный спирт) – один-два вдоха.
Не допускать попадания аммиака на кожу и в глаза.
- В/м ввести кордиамин - 2 мл, 5% раствор эфедрина - 1 мл, 1% раствор фенилэфрина
(мезатон) – 1 мл.
- При брадикардии 0,1% атропина - 1 мл подкожно.
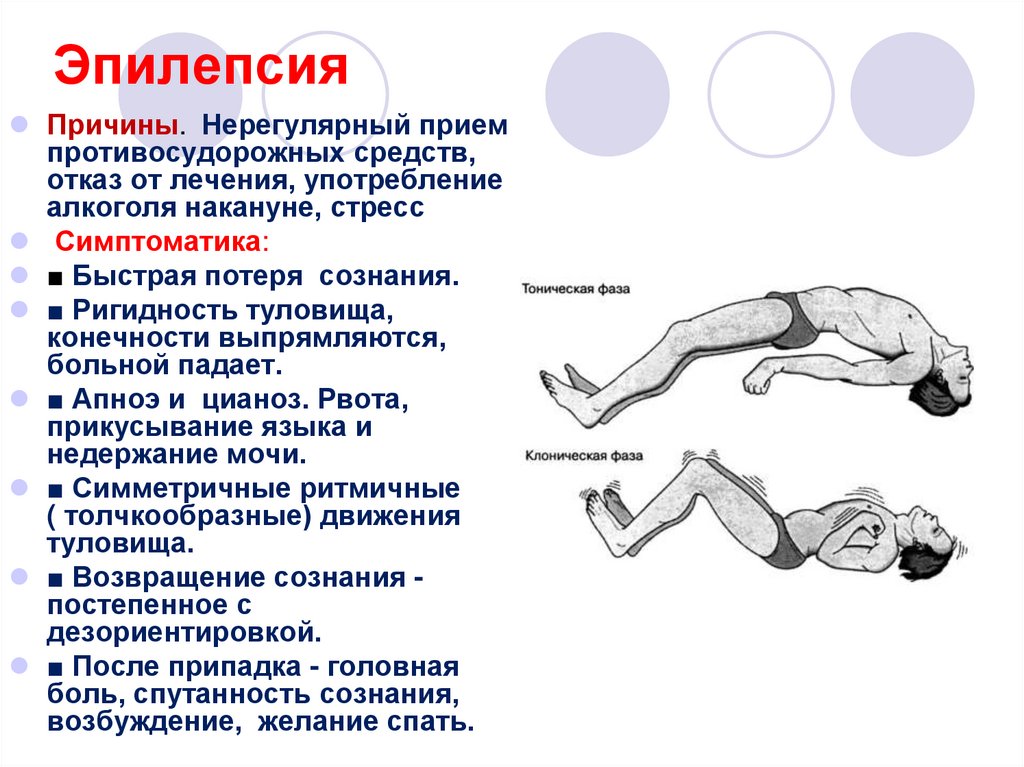
11. Эпилепсия
Причины. Нерегулярный приемпротивосудорожных средств,
отказ от лечения, употребление
алкоголя накануне, стресс
Симптоматика:
■ Быстрая потеря сознания.
■ Ригидность туловища,
конечности выпрямляются,
больной падает.
■ Апноэ и цианоз. Рвота,
прикусывание языка и
недержание мочи.
■ Симметричные ритмичные
( толчкообразные) движения
туловища.
■ Возвращение сознания постепенное с
дезориентировкой.
■ После припадка - головная
боль, спутанность сознания,
возбуждение, желание спать.
12. Неотложная помощь при эпилепсии.
- Прервать оказание стоматологической помощи и вызвать скоруюмедицинскую помощь с точным диагнозом.
- Вызвать СМП и проводить симптоматическую терапию до прибытия
специалистов.
- Пациента уложить в горизонтальное положение, положить под затылок
мягкий предмет и убрать травмирующие предметы.
- Освободить от стесняющей одежды, повернуть голову на бок и обеспечить
доступ увлажненного кислорода.
- В/м ввести реланиум - 2 мл.
- Определить степень сознания, АД, ЧСС, ЧДД, контролировать непрерывно.
- Проводить профилактику возможных осложнений:
- не допускать закрытия рта, установив между молярами бинт;
- если рот закрыт, нельзя пытаться его открыть;
- в случае травмы языка или губ – санировать глотку через нос.
- Удерживать голову без усилий, не ограничивая
движений в шейном отделе позвоночника.
13. Тактика после приступа эпилепсии.
Отложите стоматологическое лечение.Поговорите спокойно, доброжелательно с
пациентом, чтобы оценить его уровень
сознания после припадка.
Не позволяйте покинуть кабинет, если его
уровень сознания полностью не
восстановился.
Проведите быстрый осмотр полости рта на
наличие повреждений.
В зависимости от состояния пациент
отправляется домой в сопровождении
взрослого или в стационар.
Госпитализацию при судорожных
припадках решает СМП.
14. Сахарный диабет. Гипогликемия
Причины. Результат увеличения обычной дозыинсулина, пропущенного приема пищи, приема
алкоголя, увеличения физической нагрузки.
Симптоматика :
Быстрое начало.
Тремор.
Тревога.
Головокружение.
Головная боль.
Неадекватное поведение (в том числе агрессия).
Пульс частый, хорошего наполнения.
Кожа влажная.
Без лечения состояние ухудшается с развитием
комы и судорог.
15.
16. Гипогликемия. Неотложная помощь
- Прекратите прием, манипуляции.- Вызывать СМП.
- Уложите пациента на горизонтальную
поверхность.
- Измерить глюкозу глюкомером.
- Пациент в сознании - глюкоза внутрь
(таблетки, сироп, сладкие напитки).
- Глюкагон (1 мг в/м). Нет эффекта - В/В 4060 мл 40% глюкозы.
- При отсутствии реакции - В/В капельно
раствор 5 % глюкозы.
- Вопрос госпитализации решает СМП.
17. Аллергические реакции. Крапивница.
Распространенность - 20% населения,главным образом, острая крапивница.
Причины контакт с аллергеном.
Симптоматика. Появляется обычно
спустя 60 минут после контакта с
аллергеном.
Интенсивно зудящие участки кожи волдыри (бледно-розовые папулы и
бляшки с четкими границами), летучие,
размеры 0,5- 20 см. Выцветание и спад
с центра. Длительность до 24 часов,
чаще 2-4 часа, рецидивирует.
Распухшие губы, язык, дискомфорт в
эпигастрии – поражение ЖКТ.
Удушье, отек глотки – возможность
анафилактического шока.
Неотложная помощь Седативные
антигистамины – димедрол 1%-2-5 мл
П/О, В/М, В/В, локально- охлаждение.
18. Ангионевротический отек (отек Квинке)
Отек Квинке - остро возникающий, безболезненный,отек глубоких слоев кожи и подкожной клетчатки или
слизистых оболочек, обусловленный увеличением
проницаемости сосудов. В некоторых случаях может
приводить к полному закрытию дыхательных путей и
смерти.
Впервые заболевание было описано в 1882 году,
немецким врачом и исследователем Генрихом Квинке.
Более 90% всех случаев отека Квинке и обращений за
скорой медицинской помощью связано с применением
медикаментов, особенно ингибиторов АПФ (каптоприл,
эналаприл).
Отек Квинке может быть нескольких видов:
Наследственный отек Квинке
Приобретенный отек Квинке
Отек Квинке связанный с аллергическими реакциями
(чаще с крапивницей)
Отек Квинке связанный с приемом медикаментов
(чаще у пожилых на ингибиторы АПФ)
Отек Квинке невыясненной причины (идиопатический)
19. Аллергический отек Квинке
Часто развиваетсяодновременно с
крапивницей и
сопровождается зудом,
часто является
компонентом
анафилактической
реакции. Начало
вызвано контактом с
аллергеном.
Длительность течения
отека в среднем 24-48
часов.
20. Клиника аллергического отека Квинке.
Острый отек мягких тканей лица,ротоглотки и гортани.
Безболезненные, глубокие плотные
подкожные эритематозные отеки губ,
периорбитальных тканей, ладоней,
подошв, гениталий.
Системные осложнения - отек гортани,
бронхоспазм или гипотензия.
Сочетается с крапивницей или может
быть порознь.
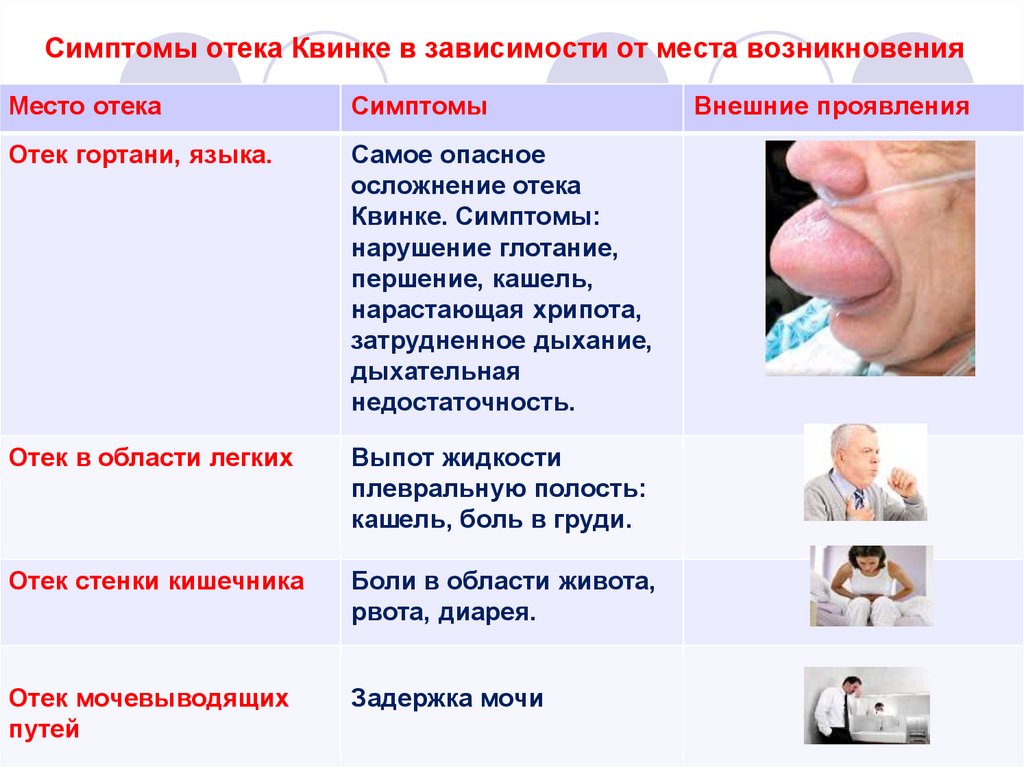
21. Симптомы отека Квинке в зависимости от места возникновения
Место отекаСимптомы
Отек гортани, языка.
Самое опасное
осложнение отека
Квинке. Симптомы:
нарушение глотание,
першение, кашель,
нарастающая хрипота,
затрудненное дыхание,
дыхательная
недостаточность.
Отек в области легких
Выпот жидкости
плевральную полость:
кашель, боль в груди.
Отек стенки кишечника
Боли в области живота,
рвота, диарея.
Отек мочевыводящих
путей
Задержка мочи
Внешние проявления
22. Неотложная помощь при отеке Квинке.
►Отек гортани или гипотензия адреналин п/к, в/м, в/в, Н1блокаторы (димедрол 1% 1-5мл в/в),глюкокортикоиды (30-60 мг в/в).
►В остальных случаях - димедрол,
преднизолон.
Госпитализация - обязательна.
23. Анафилактический шок или анафилаксия
аллергическаяреакция
немедленного
типа,
развивающееся при повторном введении аллергена
(чужеродных белков, медикаментов, при укусе насекомых и
пр).
Анафилаксия
тяжелая,
опасная
для
жизни,
генерализованная или системная аллергическая реакция.
Характеризуется, быстрым развитием опасных для жизни
проблем с дыхательными путями и/или дыханием и/или
кровообращением, обычно связанные с изменениями кожи
и слизистыми оболочками.
Одно из наиболее опасных осложнений лекарственной
аллергии, заканчивающееся примерно в 10-20 % случаев
летально.
24.
Термин был введён французскимфизиологом Шарлем Рише, который в
1913
году
за
исследование
анафилаксии получил Нобелевскую
премию по физиологии и медицине.
Термин «анафилаксия» означает «беззащитность»
(греческое ana - обратное, противоположное
действие и phylaxis - охранение, защита).
Сегодня по разным данным частота
эпизодов анафилаксии составляет 30950 случаев на 100 000 человек в год.
25.
Скорость возникновения анафилактическогошока — от нескольких секунд или минут до 2
часов от начала контакта с аллергеном.
В развитии анафилактической реакции у
больных с высокой степенью сенсибилизации
ни доза, ни способ введения аллергена не
играют решающей роли. Однако большая
доза препарата увеличивает тяжесть и
длительность течения шока.
26. Причины анафилактического шока
Анафилактический шок встречается притерапевтическом и диагностическом
вмешательствах
применении
лекарств,
иммунных
сывороток,
йодсодержащих рентгеноконтрастных
веществ, при накожном тестировании и
проведении
гипосенсибилизирующей
терапии с помощью аллергенов, при
гемотрансфузии,
инфузии
кровезаменителей и др.
27. Патогенез
В основе патогенеза лежит реакциягиперчувствительности немедленного
типа. Общий и наиболее существенный
признак шока — остро наступающее
уменьшение кровотока с нарушением
периферического,
а
затем
и
центрального кровообращения под
влиянием
гистамина
и
других
медиаторов, обильно секретируемых
клетками.
28. ДИАГНОСТИКА АНАФИЛАКТИЧЕСКОЙ РЕАКЦИИ
Диагноз анафилактической реакции вероятен,если у пациента, который подвергается
воздействию пускового механизма (аллергена),
внезапно развивается патология (обычно в
течение минут после контакта), проявляющаяся
быстро прогрессирующими изменениями кожи
и
опасным
для
жизни
ухудшением
проходимости
дыхательных путей
и/или
проблемами
с
дыханием
и/или
кровообращением.
Реакция
обычно
развивается неожиданно.
29. Анафилаксия вероятна, когда встречаются все 3 критерия:
• Внезапное начало и быстрый прогрессклинических проявлений.
• Опасные для жизни проблемы с дыханием
и/или с проходимостью дыхательных путей
и/или с кровообращением.
• Изменения кожи и/или слизистых оболочек
(гиперемия, крапивница, отек Квинке).
• Подтверждает диагноз контакт с известным для
пациента аллергеном.
30. Неотложная помощь при анафилактическом шоке
Прекращениевведения
препарата,
вызвавшего анафилактический шок.
Вызвать скорую медицинскую помощь с
точным диагнозом.
Пациента
уложить
в
положение
Тренделенбурга: горизонтальное положение с
приподнятыми
нижними
конечностями,
повернуть голову на бок. Освободить от
стесняющей
одежды,
обеспечить
проходимость дыхательных путей.
Определить сознание, измерить АД, ЧДД, ЧСС
и контролировать непрерывно.
Ингаляция
увлажненным
кислородом,
катетеризация периферической вены.
31.
Сосудосуживающая терапия: в/м в наружнуюповерхность бедра ввести 0,3-0,5 мл адреналина
(эпинефрина), (0,01 мл/кг веса, максимум – 0,5мл),
при необходимости можно повторить через 5-15
минут.
При неэффективности: внутривенное введение 0,3
мл 0,1 % раствора адреналина, дробно не более 1,0
мл с интервалом в 15 минут. Под контролем АД,
ЧСС и симптомов передозировки.
Введение прессорных аминов с целью повышения
АД: Допамин (в/в капельно) - 400 мг растворяют в
500 мл 0,9% раствора натрия хлорида, с начальной
скоростью введения 2-20 мкг/кг/мин, титруя дозу,
чтобы систолическое давление было более 90 мм
рт.ст., при тяжелом течении анафилаксии доза
может быть увеличена до 50 мкг/кг/мин и более.
32.
Инфузионная терапия (с целью ликвидации гиповолемии) (коллоидные икристаллоидные растворы):
• декстран, средняя молекулярная масса 35000-45000 Дальтон;
• раствор натрия хлорида 0,9% (или другие изотонические растворы), 1-2
литра (5-10 мл/кг впервые 5-10 минут).
- Гормональная терапия:
• Дексаметазон 8-32 мг в/в капельно;
• Преднизолон 90-120 мг в/в струйно.
- Бронхолитическая терапия: При сохраняющемся бронхообструктивном
синдроме, несмотря на введение эпинефрина:
• Эуфиллин - внутривенно струйно медленно 5мл 2,4% раствора на 5 мл 0,9%
физиологического раствора в течение 20 мин;
Или ингаляционная терапия:
• раствор сальбутамола 2,5 мг/2,5 мл (через небулайзер);
• увлажненный кислород (под контролем SpO2).
- Антигистаминная терапия: Применение блокаторов Н1-гистаминовых
рецепторов возможно только на фоне полной стабилизации гемодинамики и
при наличии показаний.
- клемастин 0,1%-2 мл (2 мг), внутривенно или внутримышечно;
- хлоропирамина гидрохлорид 0,2%, внутривенно или внутримышечно 1-2
мл;
- дифенгидрамин (димидрол) 25-50 мг.
- При необходимости проводить сердечно-легочную реанимацию до приезда
СМП.
33.
Бронхиальная астма - хроническое заболевание дыхательныхпутей. Ключевым звеном является бронхоспазм (сужение
просвета
бронхов),
обусловленный
специфическими иммунологическими или неспецифическими
механизмами.
Причины: физические нагрузки, тревога, инфекция, контакт с
аллергенами. Для заболевания характерна повышенная
чувствительность бронхов к различным стимулам. Течение
астмы пароксизмальное, больные между приступами могут
чувствовать себя совершенно здоровыми
Симптоматика:
►Кашель, одышка и свистящие хрипы на выдохе.
► Тахикардия,гипертензия
►Свистящие хрипы могут отсутствовать при тяжелой
бронхообструкции.
►При тяжелом и жизнеугрожающем приступе (астматический
статус) пациент не может разговаривать, дыхание урежается,
отмечается цианоз и потеря сознания.
34. НЕОТЛОЖНАЯ ПОМОЩЬ
Прекратить манипуляции, прием.Вызывать СМП.
Удобное положение пациенту (лучше стоя).
Оксигенотерапия - 2-4 л/мин.
Бронходилататоры (сальбутамол, беридуал)
через ингалятор (больного или из набора).
Нет реакции на обычные дозы - тяжелый
приступ.
Глюкокортикостероиды (дексаметазон) парентерально, внутрь.
Доступ к вене (при астматическом статусе).
Госпитализацию решает СМП.
35.
Обструкциядыхательных
путей
инородным телом - проглатывание зубной
коронки, зубного съемного протеза,
оттискной
массы,
иголки,
бора,
эндодонтического инструмента.
а) Неполная обструкция. Способен
кашляет.
говорить, дышать,
б) Полная обструкция. Пострадавший хватается за горло,
не может говорить, отвечает кивком, свистящее дыхание,
кашель беззвучный, возникает цианоз, затем потеря
сознания. Полная обструкция дыхательных путей (ДП) в
течение ~ 10 минут может привести к остановке
кровообращения
у
здорового
взрослого
человека!
Гипоксемической остановке сердца неизбежно предшествует
брадикардия.
36. Неотложная помощь
• Метод Мофенсона:• Перегнуть пострадавшего через
спинку кресла, стула или бедро
человека, который оказывает
помощь.
• Затем
раскрытой
ладонью
резко ударить между лопатками
4-5 раз.
• Если пострадавший потерял
сознание,
то
его
следует
уложить набок и нанести удары
по спине.
• Метод Хеймлиха:
• Необходимо
стать
сзади
задыхающегося, обхватить его
руками
под
ребрами
и
производить
резкие
сдавливания по направлению
снизу-вверх.
37.
Проведение операции коникотомия:Уложить
пациента
в
горизонтальное
положение,
запрокинув максимально голову и под плечи положить
валик.
Указательным пальцем прощупать промежуток между
щитовидным и перстневидным хрящами и зафиксировать
щитовидный хрящ 1 и 2 пальцами левой руки (для
левшей наоборот).
Пальцами правой руки захватить скальпель на 2 см от
кончика и провести поперечный разрез до 2 см длиной, с
одномоментным рассечением кожи и конической связки.
Ввести расширитель трахеи в разрез, перпендикулярно
ввести трубку и удалить расширитель. Повернуть
трахеотомическую трубку в направлении киле трахеи и
постепенно вводя трубку удалить зонд внутри трубки.
Установленную коникотомическую трубку зафиксировать
к шее пациента.
38. Проглатывание инородного тела
Причины. Проглатывание зубной коронки, зубногосъемного протеза, оттискной массы, иголки, бора,
эндодонтического инструмента.
Группа риска дети, пациенты с нарушением психики.
Проглоченные предметы застревают в областях
физиологического
сужения
пищевода:
крикофарингеальной уровень остановки инородного
тела (ИТ) типичен для детей.
У взрослых ИТ чаще всего останавливаются на уровне
четвертого грудного позвонка (Th IV)
или
проксимальнее сфинктера кардии.
Достигшие кишечника ИТ редко вызывают осложнения.
В 75 случаев инородные тела эвакуируются
самостоятельно.
39. Проглатывание инородного тела
Симптоматика:►Дискомфорт в груди, тревога.
►Икота и рвота.
►Кашель и рвотные движения.
►Загрудинная боль.
►Признаки перфорации пищевода (подкожная
эмфизема) и ЖКТ (симптомы раздражения
брюшины).
►У детей - при застревании ИТ на уровне
крикофарингеальной мышцы - может развиться
удушье.
40. Неотложная помощь:
Нитроглицерин для расслаблениясфинктеров пищевода.
Вызовите СМП. В связи с риском
осложнений, все пострадавшие с
жалобами на задержку в пищеводе инородного тела, а также
лица с инородными телами
желудка должны быть доставлены
в специализированное лечебное
учреждение для эндоскопической
или хирургической эвакуации.
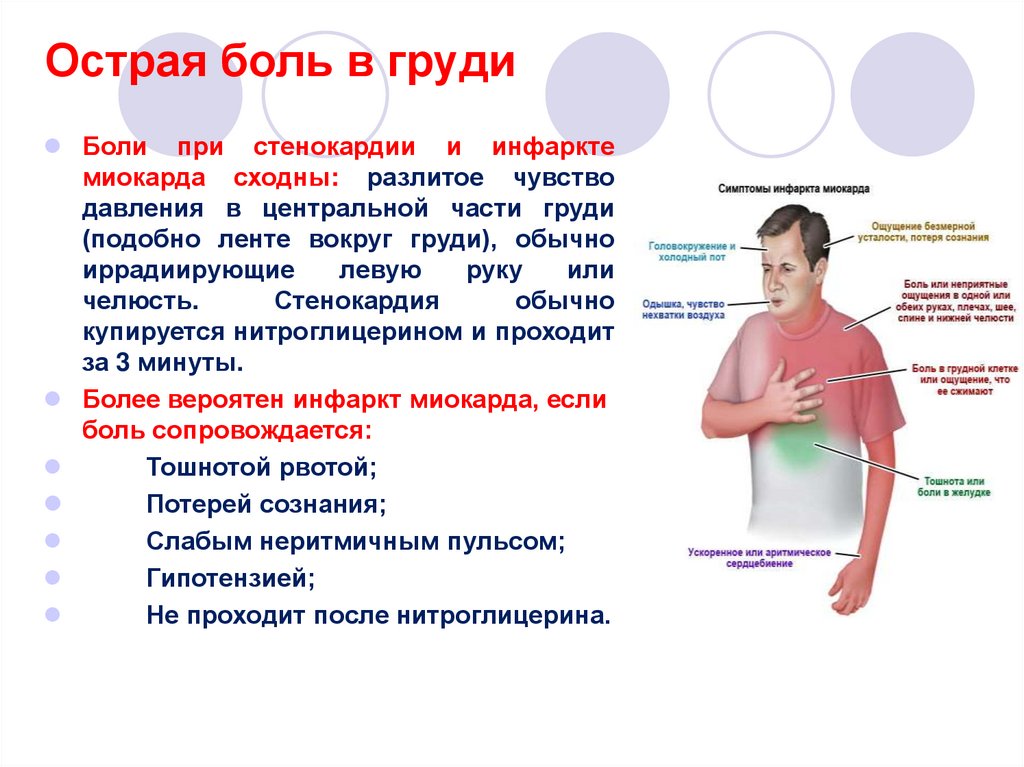
41. Острая боль в груди
Боли при стенокардии и инфарктемиокарда сходны: разлитое чувство
давления в центральной части груди
(подобно ленте вокруг груди), обычно
иррадиирующие
левую
руку
или
челюсть.
Стенокардия
обычно
купируется нитроглицерином и проходит
за 3 минуты.
Более вероятен инфаркт миокарда, если
боль сопровождается:
Тошнотой рвотой;
Потерей сознания;
Слабым неритмичным пульсом;
Гипотензией;
Не проходит после нитроглицерина.
42.
Стенокардия - одна из наиболее частых форм ишемической болезнисердца
(ИБС).
Характерной
чертой
стенокардии
является
возникновение приступов грудной боли и одышки. Недостаток
кислорода в сердечной мышце приводит к накоплению большого
количества
недоокисленных
продуктов
обмена
веществ,
раздражающих нервные окончания и вызывающих приступ боли.
Боли при стенокардии ощущаются в области сердца, за грудиной и
могут распространяться в шею, левое плечо, левую руку, нижнюю
челюсть. Длительность болей при стенокардии не превышает 4-5
минут.
Увеличение
продолжительности
боли
может
свидетельствовать о развитии инфаркта миокарда. На фоне
кислородного голодания уменьшается и сократительная способность
сердца, вследствие чего возникают такие симптомы стенокардии, как
одышка, головокружение, учащение и ослабление пульса.
Причина осложнения: Причиной стенокардии является временное
уменьшение кровотока в сердечной мышце. Такая ситуация
наблюдается, например, при сужении коронарных артерий, при
поражении их атеросклерозом. В большинстве случаев приступы
стенокардии провоцируются физическими усилиями или стрессом,
что объясняется обострением недостатка кислорода в сердечной
мышце.
Дифференциальная диагностика: Боли при стенокардии и инфаркте
миокарда сходны: разлитое чувство давления в центральной части
груди (подобно ленте вокруг груди), обычно иррадиирующие в левую
руку и челюсть. Инфаркт миокарда, если боль сопровождается:
тошнотой рвотой, потерей сознания, слабым неритмичным пульсом,
гипотензией, не проходит после нитроглицерина.
43.
Этапы оказания неотложной помощи:Немедленно прекратить прием,
манипуляции
Вызывать СМП.
Измерить АД, пульс, частоту дыхания
Кислород.
Полусидячее положение.
Нитроглицерин – 1 таблетка или
нитромин - 1 спрей под язык.
Если боль не исчезнет через 3 минуты,
повторная доза НГ.
Если после трех доз, принятых в течение
10 минут, боль сохраняется.
Аспирин 250 -500 мг внутрь, доступ к
вене.
44.
Инфаркт миокарда - это гибель сердечной мышцы врезультате остро возникшего и резко выраженного
дисбаланса между потребностью миокарда (сердечной
мышцы ) в кислороде и его доставки. Преобладающий
возраст возникновения инфаркта миокарда - 40-70 лет.
Причина осложнения: Наиболее частая причина - тромбоз
венечной артерии, развивающийся на фоне атеросклероза,
спазма венечной артерии (в т.ч. в следствие употребления
никотина, кокаина, амфетаминов), закупорки частями
пристеночного тромба на искусственном клапане, частями
опухоли, артерииты, травма сердца, амилоидоз.
Дифференциальная диагностика: Боли при стенокардии и
инфаркте миокарда сходны: разлитое чувство давления в
центральной части груди (подобно ленте вокруг груди),
обычно иррадиирующие в левую руку и челюсть. Инфаркт
миокарда, если боль сопровождается: тошнотой рвотой,
потерей
сознания,
слабым
неритмичным
пульсом,
гипотензией, не проходит после нитроглицерина.
45.
Этапы оказания неотложной помощи:Вызвать СМП с точным диагнозом.
Прервать оказание стоматологической помощи.
Придать пациенту положение полулежа, освободить от стесняющей
одежды и обеспечить проходимость дыхательных путей.
Определить степень сознания, измерить АД, ЧДД, ЧСС и
контролировать непрерывно.
Обеспечить доступ увлажненного кислорода и провести ингаляцию
кислородом, катетеризация периферической вены и ввести 0,9%
раствор натрия хлорида 500 мл с минимальной скоростью.
Провести антиагрегатную терапию: дать пациенту разжевать аспирин
150 мг (1/2 таблетки), дать пациенту клопидогрел - 4 таблетки запить
водой.
Через 3 минуты спрашиваем пациента «Боль прекратилась?», если нет
провести антиангинальную терапию: дать пациенту под язык одну
таблетку нитроглицерина или нитроминт – аэрозоль.
Через 3 минуты спрашиваем пациента «Боль прекратилась?», если нет
- внутривенно вводим морфин 1% - 1 мл.
Через 3 минуты спрашиваем пациента «Боль прекратилась?», если нет
– даем 5мг – 1 таблетку бетаблокатора Бесапролола.
Через 3 минуты спрашиваем пациента «Боль прекратилась?», если
нет – проводим антикоагулянтную терапию: Фондапаринукс - 2,5мг
подкожно или Энаксипарин – 0,2-0,4 мл внутривенно или 5000 ЕД В/В
капельно Гепарин.
По показаниям при остановке сердца и дыхания необходимо провести
сердечно-легочную реанимацию. Реанимационные мероприятия
проводить до прибытия бригады скорой помощи.
46. Инсульт
47.
«Да, человек смертен, но это былобы еще полбеды. Плохо, что он
иногда внезапно смертен, вот в чем
фокус!»
М. Булгаков « Мастер и Маргарита»
Начать кардиореанимационные
мероприятия теперь может кто угодно и
где угодно. Все, что вам необходимо это
две руки".
Kouwenhoven, 1960
48. Систематизация стандартов по СЛР
СЛР сегодня является активно развивающимсянаправлением
медицины.
Разработкой
и
систематизацией стандартов по СЛР занимаются:
• Американская ассоциация сердца (American Heart
Association, AHA)
• Европейский совет по реанимации (European
Resuscitation Council, ERC).
Для обобщения результатов проводимых в
различных странах мира исследований и
выработки
международных
консенсусных
решений по СЛР в 1991 г. был создан
Международный объединенный комитет по
реанимации (International Liason Comittee on
Resuscitation, ILCOR).
Последние пересмотры рекомендаций по СЛР
были осуществлены ERC и AHA в 2015 г.
49. Реанимационные действия разделены на три комплекса
1) Первичный реанимационный комплекс (ПРК),используемый как медицинскими, так и
немедицинскими работниками, прошедшими
специальную подготовку.
2)
Специализированный
реанимационный
комплекс (СРК), овладение которым сегодня
необходимо для всех медицинских работников.
3) Постреанимационная интенсивная терапия
(ПРИТ),
проводится
специалистами
в
отделениях интенсивной терапии.
Основным
принципом
проведения
реанимационных мероприятий для каждого из
этих комплексов является триада — “знать”,
“уметь”, “владеть”.
50.
• СЛР должна начаться при любойвнезапной остановке
кровообращения.
• По ходу реанимации должны
выясняться обстоятельства
остановки кровообращения и
наличие показаний для СЛР.
• Если реанимация не была
показанной, её прекращают.
51. Три заповеди: как не упустить шанс на спасение пострадавшего в состоянии клинической смерти
ЗАПОВЕДЬ ПЕРВАЯ:Жизнь человека в состоянии
клинической смерти находится в руках того, кто
первым его увидит. (Действия врача или прохожего,
профессионального спасателя или школьника будут
одинаковыми. Главное – не испугаться начать
реанимацию.)
ЗАПОВЕДЬ
ВТОРАЯ: В порыве помочь не надо
бояться косых взглядов.(Доброта твоего сердца – уже
мудра,.).
ЗАПОВЕДЬ ТРЕТЬЯ: Для спасения жизни наибольшее
значение имеет своевременность оказания помощи. А
не степень технического оснащения. (Необходимо
лишь успеть применить свои знания.)
52. Кома неясной этиологии
Ко́ма (от др.-греч. κῶμα —глубокий сон) — угрожающее
жизни состояние между
жизнью и смертью,
характеризующееся потерей
сознания, резким
ослаблением или отсутствием
реакции на внешние
раздражения.
Причины нетравматической
комы у молодых –
отравление, пожилых –
инсульт.
53. Базовые реанимационные мероприятия у взрослых
54.
Определение пульса: Сомкнутыми 2, 3 и 4пальцами определить на передней поверхности
шеи выступающую часть трахеи. Сдвинуть пальцы
в глубину и в сторону, между хрящом и грудинноключично-сосцевидной мышцей, нащупать сонную
артерию, определить ее пульсацию.
55. Определение наличия самостоятельного дыхания у пациента выполняется путем следующего приема «Вижу, слышу, ощущаю»: -
зрительного контроля наличия движений груднойклетки;
- ухом выслушать дыхательные шумы изо рта
пациента;
- щекой почувствовать движение выдыхаемого
воздуха.
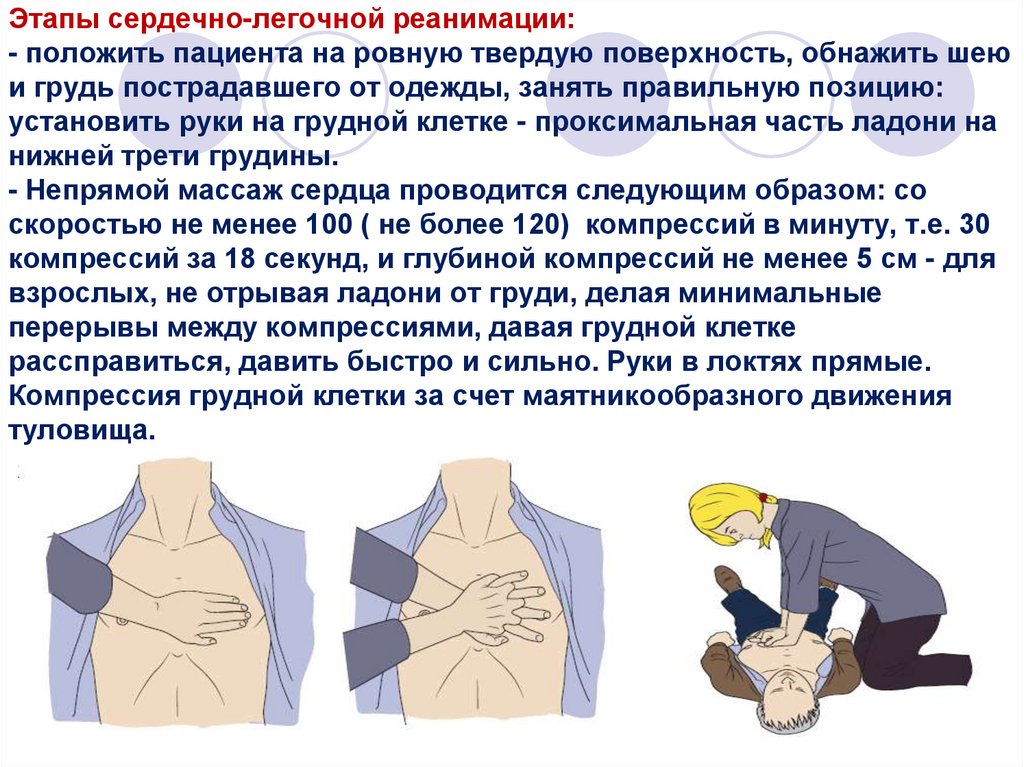
56. Этапы сердечно-легочной реанимации: - положить пациента на ровную твердую поверхность, обнажить шею и грудь пострадавшего от
одежды, занять правильную позицию:установить руки на грудной клетке - проксимальная часть ладони на
нижней трети грудины.
- Непрямой массаж сердца проводится следующим образом: со
скоростью не менее 100 ( не более 120) компрессий в минуту, т.е. 30
компрессий за 18 секунд, и глубиной компрессий не менее 5 см - для
взрослых, не отрывая ладони от груди, делая минимальные
перерывы между компрессиями, давая грудной клетке
рассправиться, давить быстро и сильно. Руки в локтях прямые.
Компрессия грудной клетки за счет маятникообразного движения
туловища.
57.
- Проведение искусственного дыхания: Для обеспечения проходимости дыхательных путейнеобходимо осмотреть полость рта, очистить ротовую полость при необходимости, убрать
съемные протезы.
- Проведение тройного приёма Сафара - Запрокинуть голову (если исключаете травму шеи),
выдвинуть нижнюю челюсть и открыть рот.
- Воспользовался специализированным обрудованием - При наличии, использовать
оборудование для обеспечения проходимости дыхательных путей: назотрахеальные
воздуховоды, ларингеальные маски, трубки, комбитъюбы
- Искусственная вентиляция легких - (без интубации) проводится методикой «рот в рот» или с
помощью лицевой маски и мешка Амбу. Для соблюдения мер безопасности, и гигиены делать ИВЛ
методикой «рот в рот» следует через увлажненную салфетку или кусок бинта.
- Техника и правила проведения ИВЛ:
одной рукой, помещенной на лбу пострадавшего, отгибаете его голову назад, одновременно
поддерживая ее другой рукой, подложенной под шею и затылок;
пальцами руки, расположенной на лбу, закройте нос, чтобы не было утечки воздуха;
плотно охватите своим ртом рот пострадавшего и произведите выдох в его дыхательные пути
(критерий контроля эффективности - увеличение объема грудной клетки);
отстранитесь от пострадавшего, чтобы произошел у больного пассивный выдох.
Когда грудная клетка опустится сделайте 2-й искусственный вдох.
58.
Интервалы дыхательных циклов должны быть не чаще 8-10 в 1 минуту (1дыхательный цикл на 4-5 счета). Объем выдыхаемого воздуха должен быть
примерно на 50% больше обычного объема, если реаниматор действует в
одиночку, соотношение частоты компрессий грудной клетки к темпу ИВЛ
должно составлять 30:2 (=1 цикл СЛР).
- Проведение 1 периода сердечно-лёгочной реанимации: 1 период включает
5 циклов СЛР и проводится в течении не более 2-х минут.
- Проведение стоп-анализа: в течение 10 секунд определить пульсацию на
сонных артериях, оценить ритм.






















































 Медицина
Медицина








