Похожие презентации:
Вирус Эпштейн-Барра
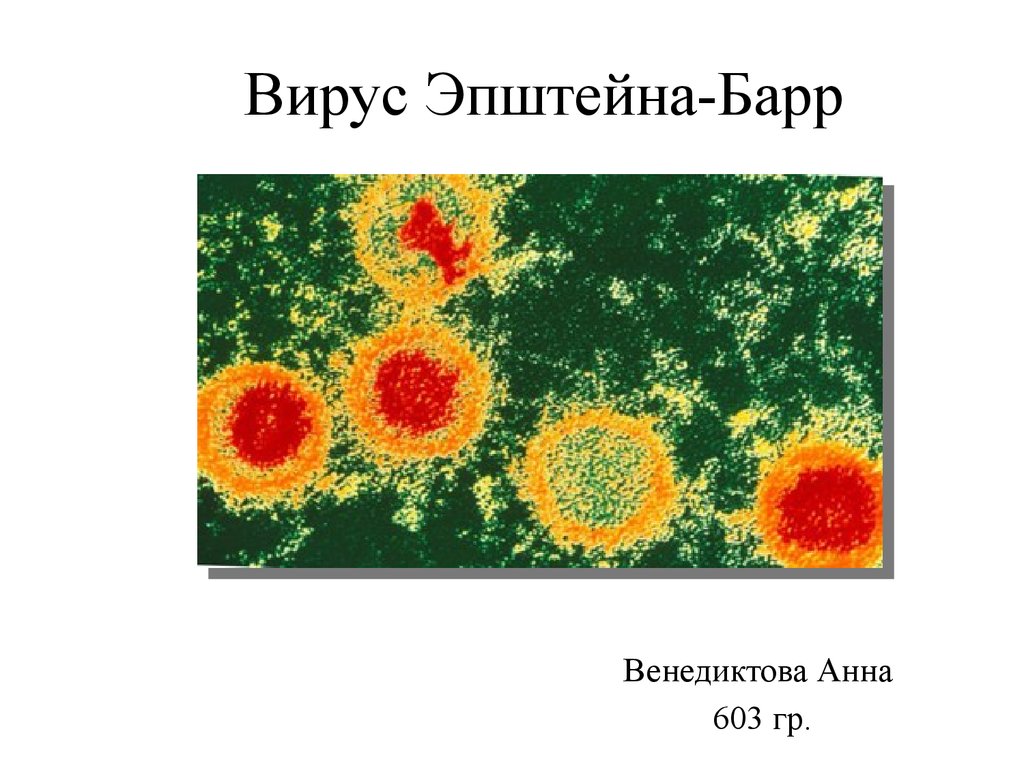
1. Вирус Эпштейна-Барр
Венедиктова Анна603 гр.
2. Чем грозит вирус в настоящее время?
• Вирус Эпштейна-Барр — один из самых распространённыхвирусов в человеческой популяции. Как и большинство
герпесвирусов, вирус Эпштейна-Барр практически не поддаётся
полному уничтожению в организме, и потому каждый
заразившийся на всю жизнь остаётся переносчиком и
потенциальным источником заражения вирусом.
• Не удивительно, что почти 90% людей на Земле являются
носителями вируса Эпштейн-Барр в латентной или активной
форме. Заражение человека вирусом происходит чаще всего в
детстве: каждые девять человек из десяти контактирующих с
ребёнком потенциально способны его заразить. По статистике,
50% детей в развивающихся странах получают этот вирус ещё от
матери в грудном возрасте.
• Однако, несмотря на такую распространённость вируса, подробно
изучен он был лишь относительно недавно.
3. Эпштейн-Барр вирусная инфекция
• острое или хроническое инфекционноезаболевание человека, вызываемое вирусом
Эпштейн-Барр из семейства герпетических
вирусов (Herpesviridae), обладающим
излюбленной особенностью поражения
лимфоретикулярной и иммунной систем
организма
4. История открытия вируса и его особенности
• Вирус Эпштейна-Барр был открыт и описан в 1964 году двумяанглийскими вирусологами — Майклом Эпштейном и Ивонной Барр.
Эпштейн тогда был профессором в одном из британских институтов, а
Барр работала его ассистенткой.
• Эпштейна ещё в 1960 году заинтересовал доклад английского хирурга
Дэниса Беркитта, работавшего в экваториальной Африке, о
специфическом местном онкологическом заболевании, названном
впоследствии лимфомой Беркитта. Эта опухоль появлялась в основном
у детей в возрасте до 7 лет в Кении, Уганде, Малави и Нигерии —
странах с жарким и относительно влажным климатом.
• После того, как Эпштейну удалось получить грант от Национального
института рака США для изучения болезни, Беркитт выслал ему
образцы опухоли. В образцах при помощи электронного микроскопа
был обнаружен вирус, до того науке неизвестный, и по фамилиям своих
первооткрывателей получивший название «вирус Эпштейна-Барр».
5. Михаэль Эпштейн и Ивонна Барр
6. Этиология
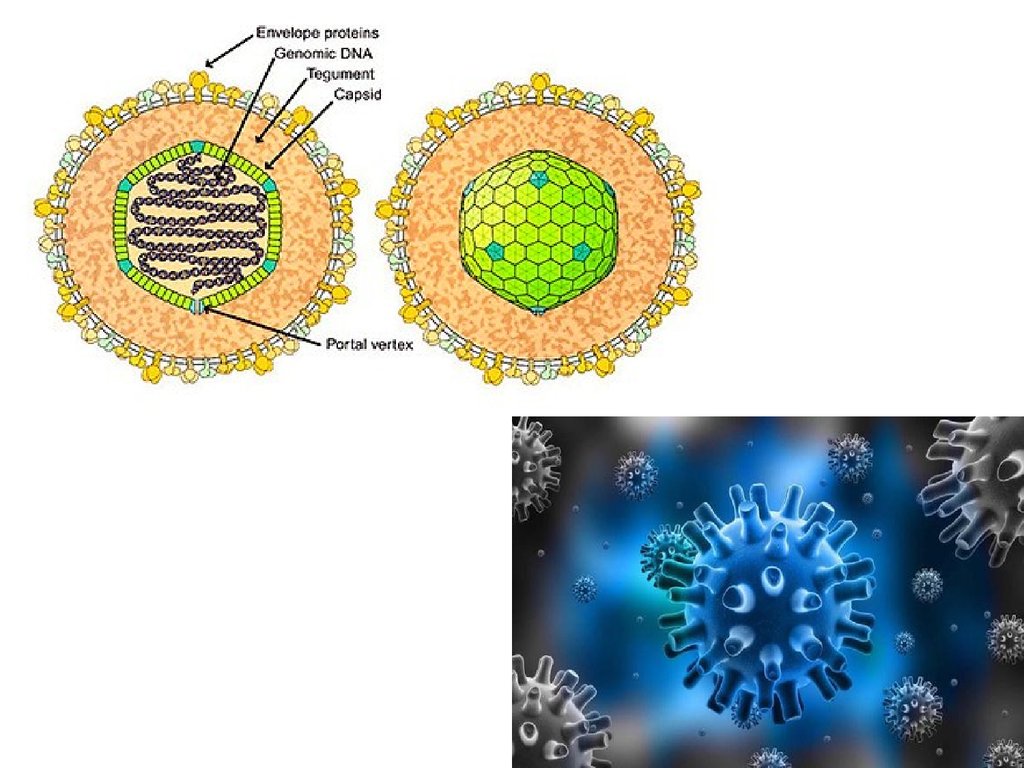
• ДНК-содержащий вирус из Семейства Herpesviridae являетсягерпесвирусом 4 типа.
• Вирус имеет сферическую форму с диаметром до 180 нм.
• Содержит специфические антигены, необходимые для
диагностики:
- капсидный антиген (VCA);
- ранний антиген (ЕА);
- ядерный или нуклеарный антиген (NA или EBNA);
- мембранный антиген (MA).
• Обладает онкогенным эффектом ( пролиферация клеток, в
основном В-лимфоцитов)
7.
8. Эпидемиология
• Источник инфекции – больной клинически выраженной формойи вирусоноситель.
• Распространенность: повсеместная
• Восприимчивость : высокая.
• Сезонность: весна-лето
• Большинство взрослых людей во всем мире имеют стойкий
иммунитет к вирусу Эпштейна-Барр по той причине, что в
детстве или юношеском возрасте уже успели перенести
связанные с вирусом болезни.
• Главной группой риска при заражении вирусом являются дети в
возрасте от 1 года,.
• Заражению способствует скученность, использование одних
предметов обихода
9.
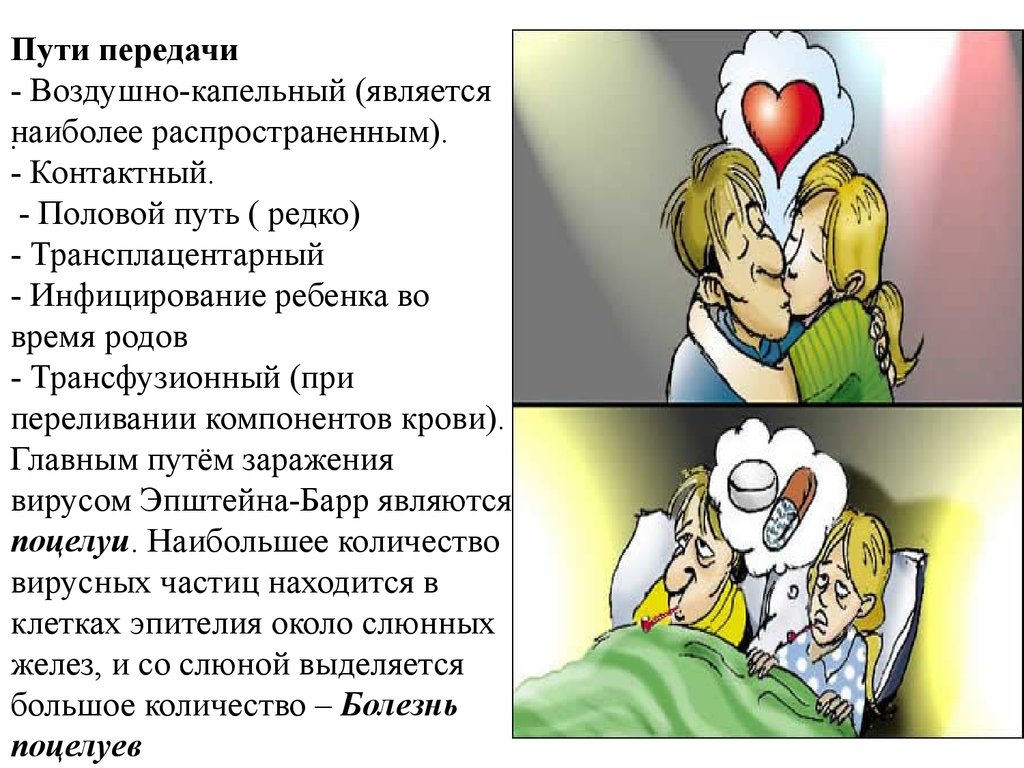
Пути передачи- Воздушно-капельный (является
наиболее
распространенным).
.
- Контактный.
- Половой путь ( редко)
- Трансплацентарный
- Инфицирование ребенка во
время родов
- Трансфузионный (при
переливании компонентов крови).
Главным путём заражения
вирусом Эпштейна-Барр являются
поцелуи. Наибольшее количество
вирусных частиц находится в
клетках эпителия около слюнных
желез, и со слюной выделяется
большое количество – Болезнь
поцелуев
10. Патогенез
Слизистая носо- и ротоглотки, протоки слюнных желез,лимфоидные образования
Первичная репликация
вируса
гематогенная и лимфогенная диссеминация
В-лимфоциты
интенсивная пролиферация и
трансформация в плазматические клетки
активация Тсупрессоров
циркуляция в крови Т-л в виде атипичных
широкоплазменных мононуклеаров, активация NK
(естественные киллеры), антителзависимый цитолиз
подавление пролиферации В-л
гибель
инфицированных лимфоцитов и выход вирусных частиц
инактивация вируса АТ
Выздоровление.
Но, часть инфицированных В-л сохранятся
пожизненная
персистенция вируса
носительство.
11. Клинические формы
Инфекционный мононуклеозострое вирусное заболевание, которое характеризуется
лихорадкой, поражением зева, лимфатических узлов, печени,
селезенки и своеобразными изменениями состава крови
- Инкубационный период 4 -50 суток
- Острое или подострое начало
- Типичное и атипичное течение
- Легкое, среднетяжелое и редко тяжелое течение
- Острые, затяжные и хронические формы течения заболевания
12. Симптомы инфекционного мононуклеоза
Период « малых» признаков (продромальный период):• общее недомогание, слабость, вялость;
•небольшое повышение температуры тела;
•появление отделяемого из носа.
Период развернутой картины инфекции:
•начало острое, с высоким повышением температуры тела (39-40 ̊С);
•длительность лихорадки 1-3 недели;
•воспаление небных и носоглоточных миндалин (тонзиллит), что
сопровождается болью при глотании, затруднением носового дыхания;
•увеличение лимфатических узлов (чаще передних и задних шейных,
реже паховых и локтевых), которое сохраняется до 1 месяца;
13.
• высыпания на коже различного характера (появляются втечение 3 дней от начала заболевания и через несколько дней
проходят бесследно);
• увеличение печени и селезенки, что может сопровождаться
желтушностью кожных покровов или протекать без нее.
Период выздоровления:
нормализация температуры тела;
улучшение общего самочувствия;
исчезновение признаков ангины;
постепенно возвращаются к нормальным размерам
лимфатические узлы, селезенка, несколько позже – печень;
нормализуются показатели общего анализа крови;
длительность от 2 недель до 1 месяца.
14.
Клиника:• Лихорадка до 38-39 ‘С , полиаденопатия,
увеличиваются латеральные и передние шейные ,
подчелюстные и подмышечные лимфоузлы до 1 -3-5 см.
• Лимфоузлы умеренно болезненны, плотновато-эластической
консистенции, не спаяны между собой и с окружающими
тканями.
• фарингит, тонзиллит ( миндалины гиперимированы, отечны),
возможна лакунарная ангина ( налет держится 3-7 суток)
• Гепатоспленомегалия, слабость , диспепсия, отмечается
желтушность кожи и склер.
• Картина крови: лейкопения, относительный лимфоцитоз,
нейтропения, увеличение СОЭ, атипичные мононуклеары
15.
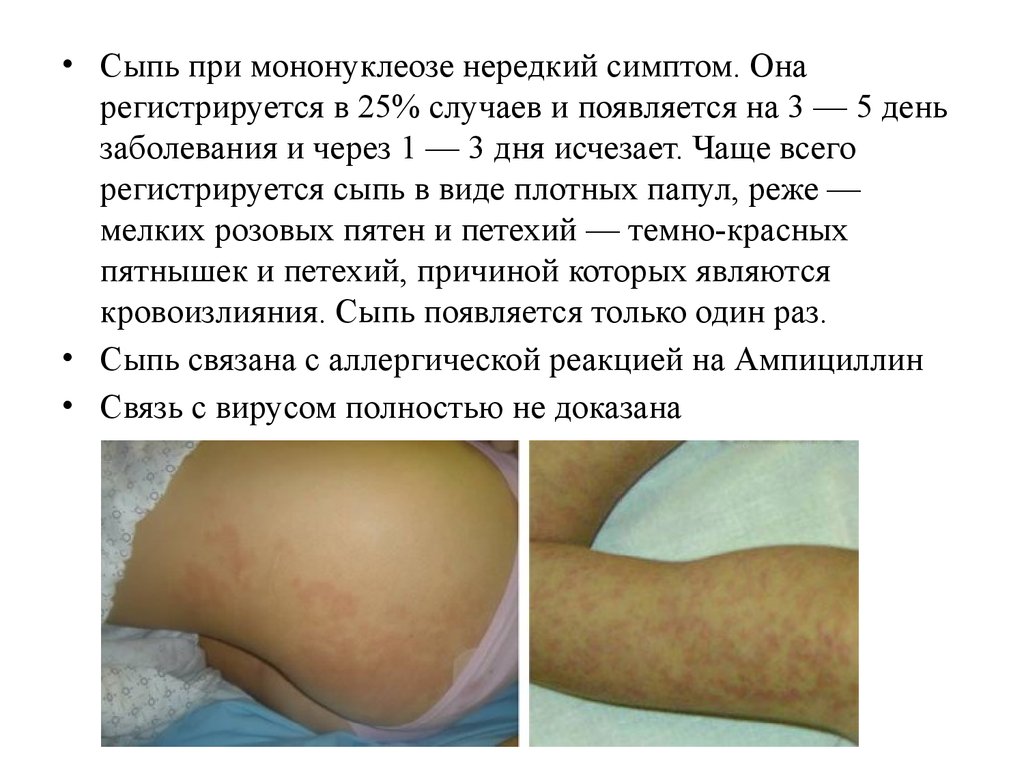
• Сыпь при мононуклеозе нередкий симптом. Онарегистрируется в 25% случаев и появляется на 3 — 5 день
заболевания и через 1 — 3 дня исчезает. Чаще всего
регистрируется сыпь в виде плотных папул, реже —
мелких розовых пятен и петехий — темно-красных
пятнышек и петехий, причиной которых являются
кровоизлияния. Сыпь появляется только один раз.
• Сыпь связана с аллергической реакцией на Ампициллин
• Связь с вирусом полностью не доказана
16.
17. Диагностика
• Диагноз устанавливается по клиническим проявлениям ихарактерной картине крови
• ИФА - Нарастание титра АТ в 4 раза, возрастание уровня
IgM с первых дней
• АТ к раннему антигенному комплексу
• Атипичные мононуклеары должны составлять не менее 10
% и выявляться в двух анализах крови, взятых с
интервалов в 5-7 суток
• ПЦР
• Реакция агглютинации эритроцитов лошади (реакция
Гоффа- Бауэра)
18. Дифференциальная диагностика
• С инфекциями, протекающими с лихорадкой,полиаденопатией и гепатолиенальным синдромом
( Аденовирусная инфекция, ВИЧ, тифопаратифозными
заболеваниями , лимфогрануломатозом, ангиной,
дифтерией, лейкозами, лимфомами), при наличии желтухи
– с вирусными гепатитами и иерсиниозом.
• Обязательное исследование на ВИЧ-инфекцию
19. Лечение
Госпитализация по клиническим показаниям
Диета № 5 только при желтухе
При лихорадке постельный режим
Дезинтоксикация
Макролиды ( эритромицин, азитромицин), фторхинолоны
- 7- 10 дней только при присоединении ангины
• Противопоказан Ампициллин
• Противовирусные ( Ацикловир) 14 дней
20. Лимфома Беркитта
• это опасное злокачественное образование, относящиеся кклассу неходжкинских лимфом.
• характеризуется поражением В-лимфоцитов и почти в
100% случаев очень быстро переносится за пределы
лимфатической системы, в первую очередь поражая кровь,
костный мозг и спинномозговую жидкость. Как правило,
этот вид рака развивается на фоне заражения человека
вирусом Эпштейна-Барр. Наибольшее количество случаев
заболеваемости наблюдается в странах Африки.
21.
• Лимфома Беркитта может быть диагностирована у людейразного возраста, но наиболее часто она встречается у
детей, причем этот вид рака возникает чаще у мальчиков и
мужчин.
• Одним из предрасполагающих факторов появления этого
вида лимфомы являются заболевания, связанные с
иммунодефицитом, ( в основном Т-клеточном) в том числе
СПИД. Как правило, наблюдается после перенесенного
мононуклеоза
22.
23. Клиника
• 4 стадии• На 1 стадии процесса развития злокачественного образования болезнь
поражает только одну область лимфатических узлов. Эта стадия
кратковременна, так как этот вид лимфомы быстро прогрессирует.
• На 2 стадии болезнь затрагивает сразу 2 и более лимфатических узла,
причем с одной стороны диафрагмы.
• На 3 стадии процесс затрагивает лимфатические узлы с обеих сторон
диафрагмы.
• На 4 стадии лимфатический процесс больше не ограничивается
лимфатической системой, а переносится на другие внутренние органы
и ткани.
• По мере развития лимфома затрагивает почти все системы организма
• Со временем в носу могут образовываться злокачественные опухоли,
напоминающие полипы, которые быстро метастазируют и могут
спровоцировать обильные носовые кровотечения. Помимо всего
прочего, могут наблюдаться симптомы со стороны ЦНС.
24.
• При агрессивном течении лимфомы Беркитта у больных нередконаблюдается увеличение внутренних органов, инфильтрация мягких
тканей, разрушение костей. Учитывая, что поражаются сразу многие
системы организма, лимфома может протекать с такими симптомами,
как:
• лихорадка;
• боли в животе;
• желтуха;
• кишечная непроходимость;
• боли в костях;
• деформация костей;
• истощение;
• диспепсические симптомы;
• нарушение слуха;
• потеря вкусовых ощущений;
• чувство жжения в разных частях тела;
• боли в височной области.
25. Диагностика
• Для подтверждения диагноза врачи, как правило, в первуюочередь проводят общий осмотр и сбор анамнеза. После
выявления увеличенных лимфоузлов делается биопсия с
иммунофлюоресценцией и молекулярная гибридизация.
Забор поврежденных тканей позволяет более точно
выявить тип рака. Помимо всего прочего, делаются
анализы ПЦР, РТ-ПЦР и ИФА.
• Для выявления стадии запущенности процесса может
также назначаться проведение компьютерной томографии,
ПЭТ, биопсии костного мозга
26. Лечение
• Применяют циклофосфан внутривенно по 30-40 мг/кг повторнымикурсами (однократное введение каждые 10-14 дней, всего 2-3 инъекции на
курс). Показано введение эмбихина внутривенно в дозе 0,2-0,3 мг/кг/день
в течение 4-5 дней подряд с повторными курсами через 3-4 нед.
• Получен кратковременный эффект от винкристина, сарколизина,
метотрексата.
• В комплексной терапии используют также иммуномодуляторы. применяют
большие дозы рекомбинантных интерферонов
• - роферон по 15 млн ME внутримышечно ежедневно
• В последние годы химиотерапию сочетают с противовирусными
препаратами (ганцикловир, фоскарнет),
• Проводятся испытания иммуноглобулинов из крови человека,
супрессирующих ВЭБ-лимфопролиферацию.
• При раннем назначении химиотерапии возможно полное выздоровление. В
далеко зашедших стадиях болезни применяют хирургические методы
лечения.























 Медицина
Медицина Биология
Биология








