Похожие презентации:
Неотложные состояния в кардиологии
1. Неотложные состояния в кардиологии
Кафедра терапии факультетской с курсомкардиологии, эндокринологии и функциональной
диагностики с клиникой
2. Неотложные состояния - ситуации, представляющие опасность для жизни пациента и требующие незамедлительного вмешательства Любое
заболевание сердца может осложнятьсянеотложными состояниями
Жизнеопасные состояния могут развиваться у лиц
и без явной патологии сердца
3. Главное при лечении неотложных состояний
• Своевременно распознать• Вовремя начать лечение
• Действовать адекватно ситуации
• Обеспечить надежный венозный доступ
• Вовремя обращаться за специализированной помощью
Чтобы не бояться неотложных состояний,
их нужно знать!!!
4.
Классификация неотложных состояний• В зависимости от нозологической формы (инфаркт миокарда,
артериальная гипертензия, кардиомиопатия и др.)
• По ведущему патологическому синдрому (шок, отек легких,
обморок и др. )
• По
ведущему
патогенетическому
механизму
(ишемия,
электрическая
нестабильность
миокарда,
сократительная
дисфункция миокарда и т.д.)
5.
Внезапная смерть (ВС) - ненасильственная смерть, развившаясямоментально или наступившая в течение часа с момента
возникновения острых изменений в клиническом статусе больного,
подразделяется на некардиальную (от внесердечных причин,
например, такие события как ТЭЛА, разрыв аневризмы сосудов
головного мозга и т.д.) и внезапную смерть, развившуюся от
сердечных причин (ВСС)
Внезапная сердечная смерть (ВСС) – термин используется, когда:
• Врожденное или приобретенное потенциально фатальное
кардиальное состояние было известно при жизни; или
• Аутопсия выявила сердечную или сосудистую аномалию как
возможную причину событий; или
• Не было выявлено очевидных экстракардиальных причин при
посмертном исследовании и, следовательно, вероятной причиной
смерти является аритмия
6.
ЭпидемиологияЕжегодно от ВСС в Европе погибает около 300 000 человек
Частота ВСС среди новорожденных составляет около 0,1-0,3% от всех случаев смертей
В возрасте 1-13 лет только 1 из 5 случаев ВС обусловлен заболеваниями сердца
В возрасте 14-21 год этот показатель возрастает до 30%
В среднем и пожилом возрасте ВСС регистрируется в 88% всех случаев ВС
80 % случаев смерть наступает в домашних условиях, еще 15 % - на улице или публичном месте.
Более чем в трети случаев смерть наступает без свидетелей.
У мужчин молодого и среднего возраста внезапная сердечная смерть отмечается в 4 раза чаще, чем у
женщин.
У мужчин в возрасте 45-64 лет внезапная сердечная смерть регистрируется в 7 раз чаще по
сравнению с женщинами и увеличивается пропорционально с возрастом в популяции
7.
Факторы риска внезапной коронарной смерти, которые являютсяобщими с ишемической болезнью сердца:
- пожилой возраст
- мужской пол
- семейная история ИБС
- низкая физическая активность
- повышенный уровень ХС ЛПНП
- артериальная гипертензия
- курение
- сахарный диабет
8.
Основные патофизиологические механизмыФункциональные расстройства:
- преходящая ишемия и перфузия миокарда;
- системные факторы (гемодинамические нарушения, ацидоз, гипоксемия, электролитные
нарушения);
- нейрофизиологические взаимодействия (дисфункция вегетативной нервной системы,
регулирующей работу сердца);
- токсические эффекты (кардиотоксические и проритмические вещества)
Структурные нарушения миокарда включают:
- инфаркт миокарда (наиболее частая структурная категория);
- гипертрофию миокарда;
- кардиомиопатии
- структурные электрические нарушения (дополнительные проводящие пути при синдроме ВольфаПаркинсона-Уайта)
Электрическая нестабильность миокарда (фибрилляция или трепетание желудочков) возникает в
результате того, что факторы риска из категории структурных нарушений взаимодействуют с одним
или несколькими провоцирующими функциональными факторами.
9.
Заболевания сердца, ассоциированные с внезапной кардиальной смертью у молодых и лиц старшеговозраста различаются!
Основные факторы, провоцирующие внезапную сердечную смерть среди лиц молодого возраста:
- физическое экстремальное перенапряжение (например, во время спортивных соревнований);
- употребление алкоголя и наркотиков (например, кокаин вызывает сильный и продолжительный спазм коронарных
артерий вплоть до развития инфаркта миокарда);
- алкогольные эксцессы (особенно употребление алкогольных суррогатов);
- прием некоторых лекарственных средств (например, трициклические антидепрессанты способны вызывать
значительное замедление проведения возбуждения);
- выраженные электролитные нарушения (К, Mg, Ca)
У молодых наиболее частые причины внезапной сердечной смерти
- кардиомиопатии (гипертрофическая и дилатационная);
- синдром удлиненного/укороченного интервала QT, синдром Бругада;
- пороки сердца (в частности, сужение устья аорты);
- аномалии грудной аорты при синдроме Марфана;
- аномалии коронарных артерий;
- нарушения сердечного ритма и проводимости;
- редко - недиагностированный коронарный атеросклероз
У лиц старше 40 лет в то время как в старшей популяции хронические дегенеративные заболевания сердца (в 80%
случаев ИБС, при этом речь идет, как правило, о тяжелом стенозирующем атеросклерозе двух или трех основных
коронарных артерий); клапанные пороки сердца, сердечная недостаточность.
10. Механизмы остановки кровообращения при ВС (по данным анализа ХМ ЭКГ внезапно умерших пациентов)
Torsades de Pointes13%
Брадиаритмия 17%
Мономорфная
ЖТ 62%
Первичная ФЖ 8%
Bayés de Luna A. Am Heart J. 1989;117:151-159.
11.
Механизмы, которые могут вызывать внезапную сердечную смерть:1. Фибрилляция желудочков - наиболее распространенный механизм (отмечается в 90% случаев). Характерны
беспорядочное возбуждение отдельных мышечных волокон и отсутствие координированных цельных сокращений
желудочков; нерегулярное, хаотичное движение волны возбуждения.
2. Трепетание желудочков - отмечаются координированные сокращения желудочков, однако их частота настолько
высока (250-300/мин.), что не происходит систолического выброса крови в аорту. Трепетание желудочков вызывается
устойчивым круговым движением импульса возвратной волны возбуждения re-entry, которая локализуется в
желудочках.
3. Устойчивая желудочковая тахикардия
3. Выраженная брадикардия
3. Асистолия сердца - полное прекращение деятельности сердца. Асистолия вызывается нарушением функции
автоматизма водителей ритма 1, 2, 3 порядка (слабость, остановка синусового узла с истощением или отсутствием
функции нижележащих водителей).
4. Электромеханическая диссоциация сердца - прекращение насосной функции левого желудочка с сохранением
признаков электрической активности сердца (постепенно истощающийся синусовый, узловой ритм или ритм,
переходящий в асистолию, ЭКГ без пульса).
12.
Самый частый механизм ВСС в 85% желудочковые тахиаритмии – желудочковаятахикардия (ЖТ) и фибрилляция желудочков (ФЖ) с последующим развитием
асистолии.
Оставшиеся 15% приходятся на долю брадиаритмий и асистолии.
У пациентов с отсутствием выраженной структурной патологии сердца ВСС, как
правило, возникает из-за развития полиморфной ЖТ или ЖТ по типу torsades de
pointes. У больных с наличием структурной патологии сердца, в частности с ИБС,
желудочковые аритмии возникают либо из-за появления острой ишемии миокарда,
либо в результате реализации механизма ре-ентри в области постинфарктного рубца
(в этом случае нарушения коронарного кровотока не являются причиной аритмии).
Что касается брадисистолических механизмов, то сценарий, связанный с их
возникновением, характерен для пациентов с терминальными стадиями структурной
патологии сердца и относительно редок (достигает 15%)
13. Нарушения ритма при развитии клинической смерти
• Фибрилляция желудочков• Трепетание желудочков
• Желудочковая тахикардия
• Электромеханическая диссоциация
• Брадикардия (в т.ч. при блокадах)
• Асистолия
14.
Остановка кровообращения (клиническая смерть) –отсутствие или неэффективность сердечных сокращений,
немедленно приводящие к недостаточности кровообращения в
системе большого круга
Клинические проявления:
- Отсутствие сознания
- Частое поверхностное дыхание агонального типа (шумное,
частое), быстро переходящее в апноэ
- Отсутствие пульса на сонных артериях и тонов сердца
- Появление и нарастание бледно-серой окраски кожи лица
- Расширение зрачков
15.
Cимптомы и течениеНеобратимые изменения в клетках коры головного мозга происходят примерно через 3 минуты после
внезапной остановки кровообращения. По этой причине диагноз внезапной смерти и оказание неотложной
помощи должны быть незамедлительными.
Фибрилляция желудочков всегда наступает внезапно. Через 3-4 секунды после ее наступления возникают
головокружение и слабость, через 15-20 секунд больной теряет сознание, через 40 секунд развиваются
характерные судороги - однократное тоническое сокращение скелетных мышц. В это же время (через 40 45 секунд) начинают расширяться зрачки, достигая максимального размера через 1,5 минуты.
Максимальное расширение зрачков свидетельствует о том, что прошла уже половина того времени, в
течение которого возможно восстановление клеток головного мозга.
Частое и шумное дыхание постепенно становится реже и прекращается на 2-й минуте клинической смерти.
Диагноз внезапной смерти должен быть поставлен сразу же, в течение 10-15 секунд (не следует тратить
драгоценное время на измерение артериального давления, поиски пульса на лучевой артерии, выслушивание
тонов сердца, запись ЭКГ).
Определение пульса осуществляется только на сонной артерии. Для этого указательный и средний
пальцы врача располагаются на гортани больного, а затем, соскальзывая в сторону, без сильного
надавливания прощупывают боковую поверхность шеи у внутреннего края m. sternoclaidomastoideus на
уровне верхнего края щитовидного хряща.
16.
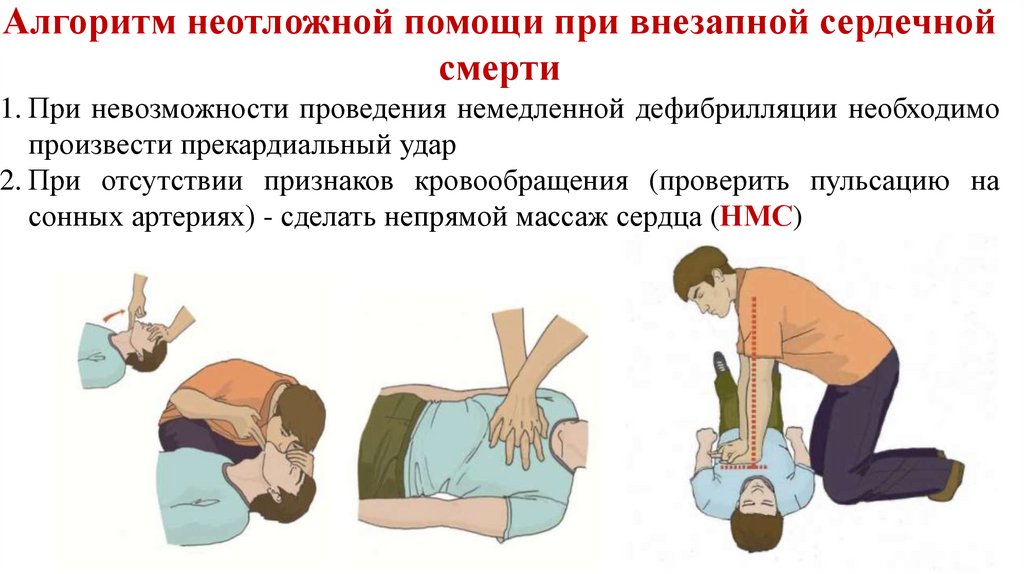
Алгоритм неотложной помощи при внезапной сердечнойсмерти
1. При невозможности проведения немедленной дефибрилляции необходимо
произвести прекардиальный удар
2. При отсутствии признаков кровообращения (проверить пульсацию на
сонных артериях) - сделать непрямой массаж сердца (НМС)
17.
Первичный реанимационный комплекс (1)- Уложить пациента на жесткое основание
- Запрокидывание головы затем, сильно надавливая на лоб пациента, пальцами другой руки нажать на
нижнюю челюсть и выдвинуть ее вперед так, чтобы подбородок поднялся вверх
- При необходимости очистка полости рта (зубные протезы не удалять)
- Независимо от количества реанимирующих 2 вдоха рот в рот – 30 сдавливаний грудной клетки с
частотой 100 в 1 минуту
- При проведении СЛР детей и младенцев двумя спасателями из числа лиц с медицинским образованием
рекомендуется соотношение частоты надавливаний и вдуваний 15:2
- Если введен воздуховод, закрытый массаж сердца должен проводиться постоянно (100 в 1 минуту), а
вдувания воздуха с помощью мешка Амбу в соотношении массажных движений и дыхания 30:2,
- Не прерывать массаж сердца и ИВЛ больше чем на 10 секунд, так как сердечный выброс увеличивается
постепенно в течение первых 8 -10 сдавлений. Даже непродолжительная остановка массажа оказывает
крайне негативное действие
18.
Первичный реанимационный комплекс (2)- Продолжительность каждого вдувания воздуха при проведении ИД должна составлять 1
секунду
- Если во время первого вдувания воздуха отсутствовала экскурсия грудной клетки,
можно
обеспечить
свободную
проходимость
дыхательных
путей
повторным
запрокидыванием головы.
- Глубина надавливаний для взрослых 4-5 см на уровне сосковой линии, для младенцев и
детей степень сдавления теперь составляет от 1/3 до 1/2 переднезаднего размера грудной
клетки - непосредственно ниже сосковой линии
- Если при проведении СЛР присутствуют 2 или более медицинских работников, то
каждые 2 минуты реаниматор, выполняющий закрытый массаж сердца, должен быть
сменен.
19.
Если не удается восстановить кровообращение немедленно, то следует предпринятьпопытку выполнить электрическую дефибрилляцию, не тратя время на регистрацию
ЭКГ с помощью электрокардиографа. Для этого могут быть использованы
портативные дефибрилляторы – автоматические наружные дефибрилляторы
(АНД), позволяющие регистрировать ЭКГ непосредственно через их электроды.
Инструкцию по их использованию вы получите с помощью понятных речевых
команд и четких символов на дисплее
При использовании однофазных дефибрилляторов рекомендуемая величина
начального и последующих разрядов для купирования ФЖ и ЖТ без пульса
составляет 360 Дж
Спасателям всех категорий надлежит дать один разряд, после чего немедленно
приступить к СЛР
СЛР должна начинаться с закрытого массажа сердца. После около 5 циклов СЛР
(около 2 минут), спасатели всех категорий должны повторно проверить сердечный
ритм.
Непрофессиональные спасатели не должны оценивать наличие кровообращения или
прерывать закрытый массаж сердца для повторной оценки.
20.
Автоматические наружные дефибрилляторы (АНД) в общественных местах21.
22.
23.
Катетеризировать центральную или периферическую вену и установить систему для внутривенноговведения препаратов.
Адреналин вводить внутривенно по 1 мг, не реже 1 раза в 3-5 минут.
Подключить кардиомонитор и дефибриллятор, оценить ритм сердечных сокращений.
При фибрилляции желудочков или желудочковой тахикардии:
- дефибрилляция 200 Дж
- проводить закрытый массаж сердца и ИВЛ в паузах между разрядами !
- при отсутствии эффекта - повторная дефибрилляция 300 Дж
- при отсутствии эффекта - через 2 минуты повторная дефибрилляция 360 Дж
- при отсутствии эффекта - амиодарон 300 мг внутривенно в 5 % растворе глюкозы, через 2 минуты дефибрилляция 360 Дж
- при отсутствии эффекта - через 5 минут - амиодарон 150 мг внутривенно в 5 % растворе глюкозы, через 2
минуты - дефибрилляция 360 Дж
- при отсутствии эффекта - лидокаин 1,5 мг/кг, через 2 минуты - дефибрилляция 360 Дж
- при отсутствии эффекта - через 3 минуты - лидокаин 1,5 мг/кг, через 2 минуты - дефибрилляция 360 Дж
- при отсутствии эффекта - новокаинамид 1000 мг, через 2 минуты - дефибрилляция 360 Дж
При исходной веретенообразной желудочковой тахикардии необходимо ввести магния сульфат 1-2 г
внутривенно медленно.
24.
При асистолии:Если оценка электрической активности сердца невозможна (нельзя исключить атоническую стадию
фибрилляции желудочков, невозможно быстро подключить ЭКГ-монитор или электрокардиограф),
следует действовать как при фибрилляции желудочков!
Если асистолия подтверждена в двух отведениях ЭКГ, нужно вводить атропин через каждые 3-5 минуты
по 1 мг до получения эффекта или общей дозы 0,04 мг/кг, помимо проведения мероприятий сердечнолегочной реанимации. Следует как можно раньше наладить трансторакальную или трансвенозную
электрокардиостимуляцию. 240-480 мг эуфиллина.
25.
Оценка эффективности реанимационных мероприятийПрекращение массажа сердца возможно только тогда, когда эффективные
сердечные сокращения обеспечат четкий пульс и системное артериальное
давление.
О неэффективности проведенных реанимационных мероприятий
свидетельствуют отсутствие сознания, спонтанного дыхания,
электрической активности сердца,
а также максимально
расширенные зрачки без реакции на свет. В этих случаях прекращение
реанимации возможно не ранее чем через 30 минут с момента выявления
неэффективности мероприятий, но не с момента наступления
внезапной сердечной смерти.
26.
Острая сердечная недостаточность (ОСН)- синдром, при котором сердце не может обеспечить адекватную перфузию
органов и тканей вследствие значительного снижения насосной функции
1.
Острая декомпенсация сердечной недостаточности (впервые возникшая или декомпенсация
ХСН)
2.
Гипертензивная
ОСН
–
симптомы
ОСН,
сопровождающиеся
повышенным
АД,
относительно сохраненной систолической функцией ЛЖ. Тяжесть состояния определяется
острой диастолической дисфункцией ЛЖ
3.
Отек легких
4.
Кардиогенный шок
5.
Сердечная недостаточность с высоким сердечным выбросом (анемия, тромбоцитоз,
ОСН с низким сердечным выбросом
ятрогения)
6.
Правожелудочковая сердечная недостаточность
27.
ОСНОВНЫЕ ПРИЧИНЫ РАЗВИТИЯ ОСТРОЙСЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ
- Ишемия/инфаркт миокарда
- Систолическая и/или диастолическая дисфункция левого желудочка
- Недостаточность митрального клапана
- Разрыв межжелудочковой перегородки, отрыв хорд клапана
- Повреждение клапанного аппарата (аортального, митрального клапана)
- Миокардит/кардиомиопатия
- Выраженная неконтролируемая артериальная гипертензия
- Другие причины (аритмии, тромбоэмболия легочной артерии, легочная гипертензия,
тампонада сердца)
28. Основные причины развития острой сердечной недостаточности (2)
ПричиныКлинические примеры
Комментарии
Повышение гидростатического
давления в легочных капиллярах
ХСН, ИМ, нарушение клапанного аппарата, разрыв МЖП,
миокардит/кардиомиопатия
Кардиогенный отек легких
Недостаточность лимфооттока
Онкологические заболевания
легких
Отек легких развивается
вследствие механического
сдавления лимфатических
сосудов
Быстрое снижение давления в
интерстиции
Удаление большого количества
жидкости из плевральной
полости
Как правило, при последующем
лапароцентезе
Идиопатический отек легких
Респираторный дистресссиндром, высокогорный отек
легких, лекарственный
Повышение проницаемости
легочных капилляров
Снижение онкотического
давления плазмы
Цирроз печени
Как единственная причина не
встречается, но гипопротеинемия
является фактором риска отека
легких при инфузионной терапии
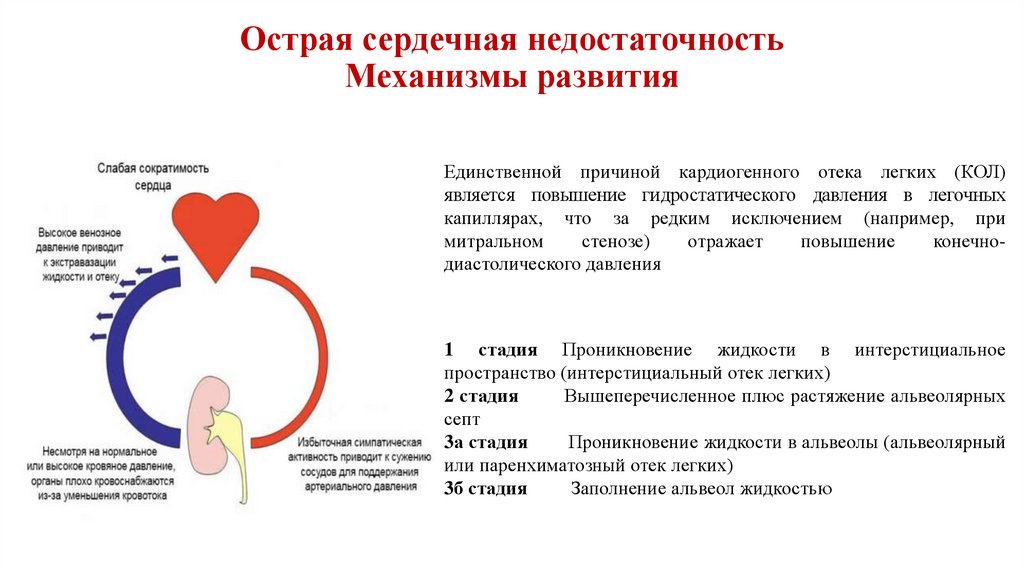
29. Острая сердечная недостаточность Механизмы развития
Единственной причиной кардиогенного отека легких (КОЛ)является повышение гидростатического давления в легочных
капиллярах, что за редким исключением (например, при
митральном
стенозе)
отражает
повышение
конечнодиастолического давления
1 стадия Проникновение жидкости в интерстициальное
пространство (интерстициальный отек легких)
2 стадия
Вышеперечисленное плюс растяжение альвеолярных
септ
3а стадия
Проникновение жидкости в альвеолы (альвеолярный
или паренхиматозный отек легких)
3б стадия
Заполнение альвеол жидкостью
30. Клиническая картина отека легких
- Жалобы на одышку, чувство нехватки воздуха, затруднение дыхания, страх смерти, боли в области сердца- Глаза широко раскрыты, испуг на лице, возбужден; cтремится сесть или опустить ноги с кровати, таким
образом уменьшая приток крови к правому сердцу и уменьшая давление в сосудах легких
- По мере нарастания гипоксемии и гиперкапнии возникает психомоторное возбуждение, эйфория,
появление признаков психического расстройства (зрительные и слуховые галлюцинации, бред)
- Тахипноэ (более 30 в минуту) в покое, в начале шумное спастическое дыхание (сердечная астма),
слышимые на расстоянии крупнопузырчатые влажные хрипы
- Кашель с отделением жидкой пенистой мокроты розоватого цвета, дистанционные хрипы (альвеолярный
отек легких)
- Цианоз губ, кожные покровы с сероватым оттенком, влажные
- На фоне гиперкатехолемии, нарастающей гипоксии и гиперкапнии появляются различные формы
нарушений ритма. Постепенно тахикардия сменяется угнетением сердечной деятельности, артериальное
давление продолжает снижаться, уменьшается сердечный выброс и ударный объем, угнетается
сократимость миокарда
- Набухшие шейные вены
- Тоны сердца глухие. На верхушке протодиастолический или пресистолический ритмы галопа (S3 тон)
- Акцент II тона над легочной артерией
31. Классификация ОСН при инфаркте миокарда (Killip)
1 Класс2 Класс
Отсутствуют признаки сердечной недостаточности
Влажные хрипы, 3 сердечный тон
3 Класс
4 Класс
Развернутая картина отека легких, хрипы над легочными полями
Кардиогенный шок
32. Рентгенографические признаки отека легких
• Усиленный сосудистый рисунок• Нечеткие контуры сосудов
• Увеличение размеров сердечной тени
• Появление линий Керли А
(длинные, в центре легочного
поля)
• Появление линий Керли В
(короткие по периферии)
• Инфильтрация в перибронхиальных отделах
• Появление силуэта “летучей
мыши” или “бабочки”
• Выпот в плевральную полость
33. Лечение кардиогенного отека легких (1)
Основная цель фармакотерапии КОЛ – снижение давления в малом кругекровообращения!!!!
Для этой цели используются следующие группы лекарственных препаратов:
1. Опиоидные анальгетики (В/в назначение морфина (1- 5 мг в/в дважды) при АДс >80 мм рт
ст, либо промедол 1 мл 1%-2% )
2. Петлевые диуретики (например, в/в 20-80 мг фуросемида)
3. Вазодилататоры
• с преимущественным влиянием на артериальную часть сосудистого русла (натрия
нитропруссид)
• с преимущественным влиянием на венозную часть сосудистого русла (нитраты 0,5 мг под
язык каждые 15-20 минут нитроглицерина или в/в изосорбида динитрат 1,25-7 мг/ч)
• смешанного действия (ingАПФ – в/в эналаприл или каптоприл )
4. Сердечные гликозиды при тахисистолической форме мерцательной аритмии или
наджелудочковой тахикардии
5. Инотропные препараты/Синтетические симпатомиметики Дофамин 5-20 мкг/кг в мин,
при АДс ниже 80 мм рт ст + норадреналин 0,5-30 мкг в мин, добутамин 2,5 – 20 мкг/кг в мин
Если АДс> 80 мм рт.ст.,отменить норадреналин, уменьшить дозу дофамина до 2 мкг/кг в мин
34. Лечение кардиогенного отека легких (2)
• Кислородотерапия• Интубация и перевод на искусственную вентиляцию легких (ИВЛ) при тяжелой
гипоксии, дыхательном ацидозе
• Тромболитическая терапия либо срочная! реваскуляризация при острой
коронарной недостаточности или инфаркте миокарда
• При низком АД возможно проведение внутриаортальной баллонной
контрпульсации (ВАБК) – опосредованно увеличивает сердечный выброс на 0,5
л/мин за счет улучшения коронарного кровотока. Метод основан на синхронизации
с работой сердца раздувания баллона, вставленного в аорту
• Использование устройств для вспомогательного кровообращения (УВК),
компенсирующих сниженную насосную функцию сердца (“мост для
восстановления насосной функции”) Tandem Heart, Impella Recover, Reitan Catheter
Pump
• Экстракорпоральная мембранная оксигенация (ЭКМО)
35. Внутриаортальная баллонная контрпульсация (ВАБК)
36.
37.
Экстракорпоральная мембранная оксигенация(ЭКМО)
38.
Кардиогенный шок-наиболее
тяжелый
вариант
сердечной
недостаточности,
который
обусловлен выраженной систолической и/или диастолической дисфункцией
сердца
и
выражается
тяжелыми
расстройствами
центральной
и
периферической гемодинамикм, микроциркуляции, а также метаболизма
всех органов и систем организма
39.
Патогенез кардиогенного шока1. Острый инфаркт миокарда
- Обширный ИМ, расширение зоны ИМ, повторный ИМ (причина развития КШ в 78,5%! случаев)
- Острая митральная регургитация вследствие дисфункции или разрыва сосочковой мышцы (6,9%)
- Разрыв межжелудочковой перегородки (3,9%)
- Наружный разрыв (разрыв свободной стенки ЛЖ)/ тампонада перикарда (1,4%)
- Недостаточность правого желудочка вследствие ИМ (2,8%)
2. Кардиомиопатии
- Миокардит
- КМП беременных
- ДКМП, терминальная стадия
- ГКМП с обструкцией выносящего тракта ЛЖ
3. Заболевания клапанного аппарата
6,5%!
- Острая митральная/аортальная недостаточность вследствие отрыва хорды
- Стеноз устья аорты или левого АВ-отверстия
- Дисфункция протезированного клапана
4. Прочие причины (Травма сердца, отторжение трансплантированного сердца, массивная ТЭЛА,
устойчивая тахиаритмия и пр.)
40.
Клиническая картина кардиогенного шока• Выраженная бледность кожных покровов и видимых слизистых оболочек (часто
совместно с цианозом), нередко – “мраморный” оттенок кожи
• Обильный холодный пот
• Частый нитевидный пульс
• Артериальная гипотония
• Олигурия или анурия
• Нарушение сознания различной степени тяжести (от психомоторного возбуждения
до гипоксической комы)
• При отеке легких – положение ортопноэ, выраженная одышка (тахипноэ более 30 в
минуту),набухание шейных вен, застойные влажные хрипы в легких
• При аускультации сердца – глухие тоны, аритмия
• В случаях разрыва межжелудочковой перегородки или отрыва сосочковой мышцы
– грубый систолический шум вдоль левого края грудины либо на верхушке сердца
41.
Диагностические критерии КШ-
Снижение систолического АД 90 мм рт ст ≥ 1 ч
не поддающееся коррекции путем введения плазмозамещающих растворов
Возникающее вследствие кардиальной дисфункции расстройства гемодинамики:
сердечный выброс < 2/2 л/мин
ДЗЛА > 18 мм рт ст
Признаки тканевой гипоперфузии
Холодные влажные конечности
Неравномерная окраска кожных покровов
Расстройства сознания
Олигурия < 30 мл/ч
42.
Принципы лечения кардиогенного шока• Купирование болевого синдрома
• Поддержание адекватной функции кровообращения и дыхания
• Предупреждение опасных для жизни аритмий
• Коронароангиография, ангиопластика, стентирование коронарных артерий,
экстренное АКШ, ушивание ДМЖП или протезирование митрального клапана
• Антикоагулянтная и антиагрегантная терапия, тромболизис
• Использование систем вспомогательного кровообращения (ВАБК, ЭКМО, обход
желудочков сердца)
• Профилактика и лечение осложнений
43.
Лечение кардиогенного шокаИсключить гиповолемию, кровотечение!
Обезболить! – из опиоидных анальгетиков фентанил в меньшей
степени снижает АД
Поддержать АД и инотропную функцию сердца
При АДс < 70 мм рт. ст.- Норадреналин 0,5-30 мкг/кг
Баллонная контрпульсация
- АДс 70 - 90 мм рт. ст.- Допамин 2-20 мкг/кг в мин
- АДс 90 – 100 мм рт. ст.- Левосимендан 12-24 мкг/кг за 10 мин с
переходом на непрерывную инфузию 0,05 – 0,1 мкг/кг в мин,
Добутамин 2,5 – 20 мкг/кг в мин
Коррекция причины шока
44. Лечение кардиогенного шока
• Кислородотерапия• Интубация и перевод на искусственную вентиляцию легких (ИВЛ) при тяжелой
гипоксии, дыхательном ацидозе
• Тромболитическая терапия либо срочная! реваскуляризация при острой
коронарной недостаточности или инфаркте миокарда
• При низком АД возможно проведение внутриаортальной баллонной
контрпульсации (ВАБК) – опосредованно увеличивает сердечный выброс на 0,5
л/мин за счет улучшения коронарного кровотока. Метод основан на синхронизации
с работой сердца раздувания баллона, вставленного в аорту
• Использование устройств для вспомогательного кровообращения (УВК),
компенсирующих сниженную насосную функцию сердца (“мост для
восстановления насосной функции”) Tandem Heart, Impella Recover, Reitan Catheter
Pump
• Экстракорпоральная мембранная оксигенация (ЭКМО)
45. Пароксизмальные тахикардии
• Тахикардии - нарушения ритма сердца с частотой сердечныхсокращений (ЧСС) более 100 ударов в минуту
• Отличительный признак эктопических тахикардий – их внезапное
начало и внезапное прекращение, однако эти особенности не
всегда фиксируются пациентами
• Длительность пароксизма секунды – часы – сутки; у некоторых
больных встречаются непрерывно рецидивирующие тахикардии
(например, желудочковая тахикардия)
46. Клиническая значимость аритмий
• Внезапная смерть• Снижение качества жизни
• Когнитивные нарушения
• Тромбоэмболические осложнения
• Синкопе
• Тахииндуцированная
кардиомиопатия
47.
Патологические аритмии развиваются вследствие различныхзаболеваний. Их причинами могут стать:
• сердечные патологии: ИБС, кардиомиопатия, пороки сердца,
миокардиты;
• прием лекарственных препаратов, таких, как сердечные гликозиды,
диуретики, антиаритмические средства, симпатомиметики;
• токсические воздействия: наркотические вещества, алкоголь, никотин,
тиреотоксикоз, укусы насекомых;
• нарушения электролитного баланса: гипо- и гиперкалиемия,
гиперкальциемия, гипомагниемия и др.; поражения нервной системы:
опухоли мозга, нарушения мозгового кровообращения, травмы
черепа, неврозы, стрессы;
• аритмии с невыясненной этиологией (идиопатические)
48. Основные механизмы развития тахиаритмий 1. Нарушения образования импульса
Эктопические очаги спонтаннойавтоматической
активности
(аномальный автоматизм) –
генерация импульсов происходит
вне синусового узла в клетках
проводящей системы или в
мышечных
клетках
рабочего
миокарда,
приобретающих
несвойственные
им
функции
пейсмекера (водителя
ритма).
Возникновению
патологической
активности способствует снижение
автоматизма
синусового
узла
(брадикардия,
дисфункция
синусового узла)
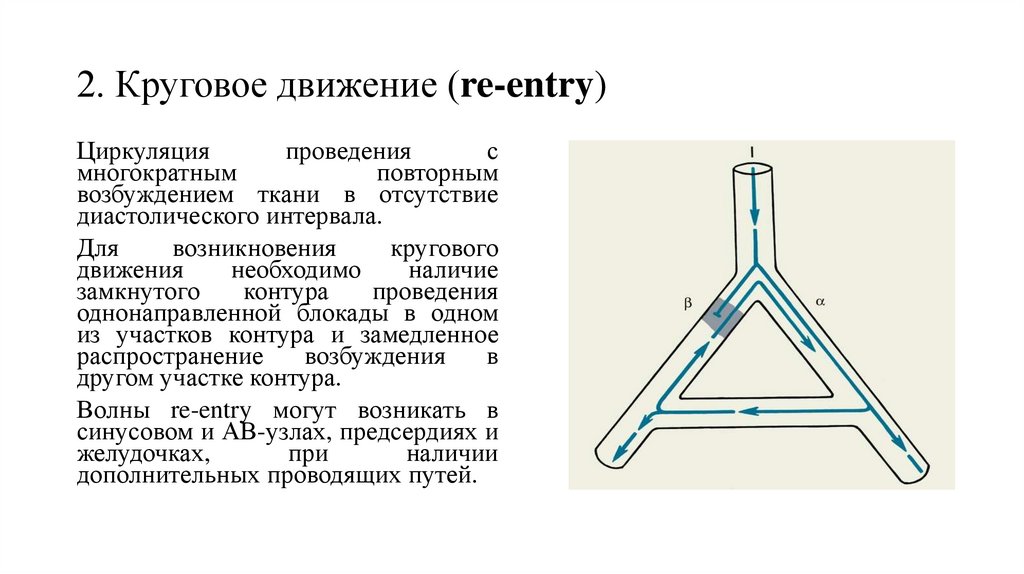
49. 2. Круговое движение (re-entry)
Циркуляцияпроведения
с
многократным
повторным
возбуждением ткани в отсутствие
диастолического интервала.
Для
возникновения
кругового
движения
необходимо
наличие
замкнутого
контура
проведения
однонаправленной блокады в одном
из участков контура и замедленное
распространение
возбуждения
в
другом участке контура.
Волны re-entry могут возникать в
синусовом и АВ-узлах, предсердиях и
желудочках,
при
наличии
дополнительных проводящих путей.
50. 3. Триггерная активность
Притриггерной
активности
происходит
развитие
следовой
деполяризации в конце 3-ей фазы
реполяризации, что приводит к
увеличению потенциала действия или
в начале фазы покоя (поздние
постдеполяризации в конце 4-ой
фазы), связанные с перегрузкой
кардиомиоцитов ионами кальция.
51. Клинические проявления
• Определяются характером основного заболевания и наличиемнарушений функции левого желудочка (ЛЖ)
• Возможно полное отсутствие симптомов
• Наиболее типичной жалобой при тахиаритмиях считается
сердцебиение
• Внезапная слабость, головокружение, одышка и удушье, ощущение
“замирания” сердца, стенокардия, эпилептиформные припадки
• Расстройства гемодинамики (эпизоды потери сознания, необъяснимые
случаи травматизма) вплоть до остановки кровообращения и
внезапной смерти
52. Диагностика аритмий. ЭКГ метод.
• ЭКГ (специфические паттерны)• Холтеровское мониторирование
• Многосуточное мониторирование ЭКГ
• Имплантация регистраторов ЭКГ
53.
Телеметрическая передача ЭКГчерез мобильную связь
Многосуточный монитор
(30 суток)
с телеметрической
передачей ЭКГ через интернет
•синхронный съем 12 отведений
•стандартные отведения
•качественная запись ЭКГ
54. Каждому больному с приступом тахиаритмии необходимо снять ЭКГ в 12 отведениях!
По ЭКГ-признакам все виды тахиаритмий можно разделить на 3большие группы:
1. Тахикардии с узкими комплексами QRS (правильный ритм с
шириной QRS <0 ,12 сек)
2. Тахикардии с широкими комплексами QRS (правильный ритм
с шириной QRS >0, 12 сек)
3. Фибрилляция предсердий (ФП) с высокой частотой
желудочкового ответа (нерегулярный ритм с узкими или
широкими комплексами QRS)
55. Типы тахикардий
Тахикардия с узкимикомплексами QRS (<0,12 сек)
Тахикардия с широкими
комплексами QRS (>0,12 сек)
Ритм правильный
Синусовая тахикардия
Предсердная тахикардия
Атриовентрикулярная узловая
реципрокная тахикардия (АВУРТ)
Ортодромная тахикардия (ПОРТ)
Трепетание предсердий
ЖТ
Любая наджелудочковая тахикардия с
правильным ритмом и БНПГ
Антидромная тахикардия (ПАРТ)
Ритм
неправильный
ФП
Трепетание предсердий с переменным
коэффициентом проведения
Фибрилляция предсердий при синдроме
WPW
Полиморфная ЖТ
Любая НЖТ с неправильным ритмом и
БНПГ
56. Тактика ведения больного с тахиаритмией определяется несколькими факторами:
• Наличие расстройств гемодинамики: нарушение сознания,артериальная гипотония, отек легких, ишемия миокарда
• Причина развития тахиаритмии: инфаркт миокарда, ТЭЛА,
тяжелые электролитные расстройства
• Тип тахикардии
57. Общие принципы лечения больного с тахиаритмией:
Общие принципытахиаритмией:
лечения
больного
с
• Устранение факторов, способствующих развитию аритмии:
электролитные расстройства, гипоксия, нарушения кислотноосновного состояния, тиреоидный статус, ИМ, ТЭЛА и пр.
• У больного с нарушениями гемодинамики, признаками ишемии
миокарда должен быть срочно восстановлен синусовый ритм (c
помощью электрической кардиоверсии)
• Стабильным пациентам показано мониторное наблюдение и
выбор тактики ведения (контроль ЧСС, восстановление
синусового ритма)
58. Методы лечения тахиаритмий при стабильной гемодинамике
Методылечения
тахиаритмий
стабильной гемодинамике
при
• Вагусные пробы
• Аденозин
• ААП
• Электрическая кардиоверсия
• Временная электрическая кардиостимуляция (ЭКС) в режиме
overdrive pacing
59. Дифференциальная диагностика при тахикардиях с широкими комплексами QRS
• Любая тахикардия с широкими QRS-комплексами должна бытьрасценена как желудочковая, пока не доказано обратное
• В дифференциальной диагностике наджелудочковой (НЖТ) и ЖТ
могут помочь предыдущие ЭКГ больного, где на фоне синусового
ритма могли регистрироваться блокады ножек пучка Гиса, тогда
речь может идти о НЖТ. Однако указания в анамнезе на
перенесенный инфаркт или структурную неоднородность
миокарда делает предположение о ЖТ высоковероятным
• Если у врача есть сомнения в диагнозе, безопаснее лечить
наджелудочковую тахикардию как ЖТ
60. Часто используемые ААП (указаны только препараты для внутривенного введения, имеющиеся в России)
ПрепаратДоза
Амиодарон
При остановке сердца 300 мг в/в болюсно
Медленно в/в болюсно 150 мг за 10 мин в 100-250 мл 5% раствор глюкозы. Далее в/в инфузия 1,2
г в 500 мл глюкозы за 24 ч в центральный катетер
Перорально 100-400 мг 3 раза в день 5-7 дней, затем 200 мг в день длительно
Дигоксин
В/в капельно 0,75 – 1 мг за 2 ч
Перорально 0,75 – 1,5 мг за 24 ч (раздельно на три приема), затем 62,5 – 250 мкг в день
длительно
Эсмолол
В/в быстро болюсно 1 мг/кг за 30 с. Далее в/в инфузия 10 мг/мл в 5% растворе глюкозы или
физрастворе. Сначала 0,5мг/кг массы тела/мин в течение 1 минуты, затем 0,05-0,3 мг/кг массы
тела/мин (первоначальная доза 0,05 мг/кг массы тела/мин)
Лидокаин
В/в болюсно 50—100 мг за 1-2 мин. Далее в/в инфузия в дозе 4 мг/мин 30 мин, затем 2 мг/мин –
2 ч, а после – 1 мг/мин
Магния сульфат
В/в болюсно 8 ммоль (2,0 г) за 10-15 мин в 100 мл 5% раствора глюкозы; инфузия 2-4 ммоль (0,51 г)ч. Концентрация не должна превышать 20%
Новокаинамид
В/в введение в дозе 20 мг/мин до максимальной дозы 17 мг/кг массы тела. Поддерживающая доза
20-80 мкг/кг массы тела/мин
Верапамил
В/в 5-10 мг за 2-3 мин. Если необходимо, дополнительно 5 мг через 5 мин. Затем перорально 40120 мг 3 раза в день
61. Алгоритм проведения сердечно-легочной реанимации при тахикардиях
1.2.
3.
4.
Оценка ситуации с использованием алгоритма ABCD
Обеспечить кислородотерапию и внутривенный доступ
Мониторинг ЭКГ, АД, SpO2, запись ЭКГ в 12 отведениях
Выявить и коррегировать обратимые причины (например,
электролитные нарушения)
62.
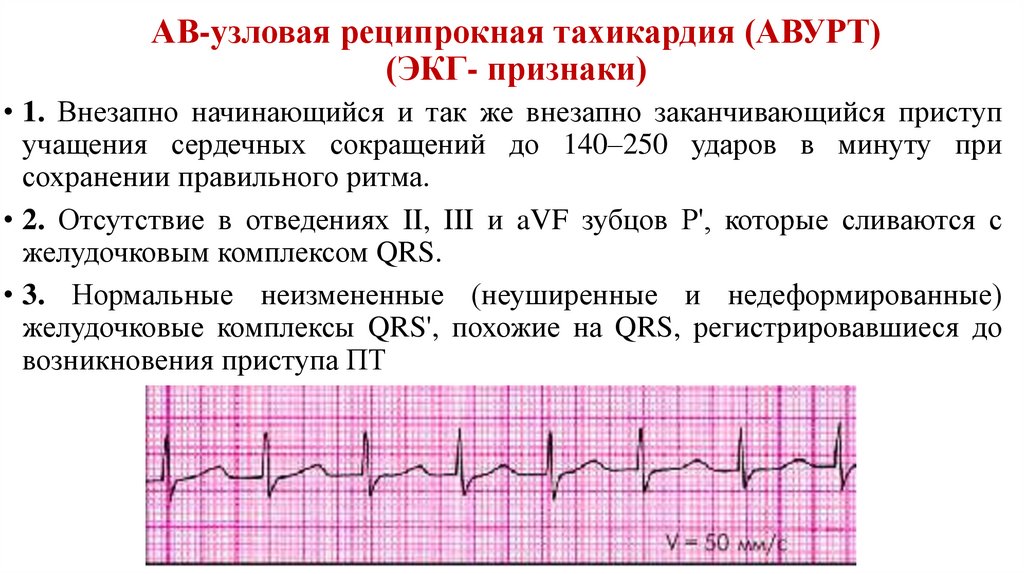
63. АВ-узловая реципрокная тахикардия (АВУРТ) (ЭКГ- признаки)
• 1. Внезапно начинающийся и так же внезапно заканчивающийся приступучащения сердечных сокращений до 140–250 ударов в минуту при
сохранении правильного ритма.
• 2. Отсутствие в отведениях II, III и aVF зубцов Р', которые сливаются с
желудочковым комплексом QRS.
• 3. Нормальные неизмененные (неуширенные и недеформированные)
желудочковые комплексы QRS', похожие на QRS, регистрировавшиеся до
возникновения приступа ПТ
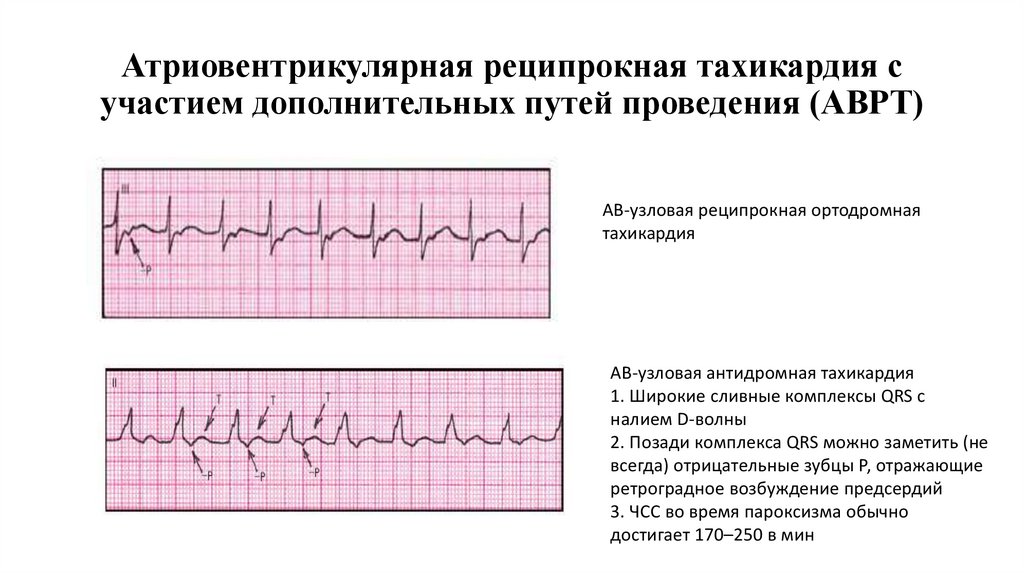
64. Атриовентрикулярная реципрокная тахикардия с участием дополнительных путей проведения (АВРТ)
АВ-узловая реципрокная ортодромнаятахикардия
АВ-узловая антидромная тахикардия
1. Широкие сливные комплексы QRS с
налием D-волны
2. Позади комплекса QRS можно заметить (не
всегда) отрицательные зубцы Р, отражающие
ретроградное возбуждение предсердий
3. ЧСС во время пароксизма обычно
достигает 170–250 в мин
65. Для АВУРТ и АВРТ характерен купирующий эффект вагусных проб. Наиболее эффективна обычно проба Вальсальвы (натуживание с
Неотложная терапия при наджелудочковыхтахикардиях
Для АВУРТ и АВРТ характерен купирующий эффект вагусных проб.
Наиболее эффективна обычно проба Вальсальвы (натуживание с задержкой
дыхания в течение 20-30сек), но может быть полезно также глубокое дыхание, проба
Даньини-Ашнера (надавливание на глазные яблоки в течение 5сек), присаживание
на корточки, опускание лица в холодную воду на 10-30сек, массаж одного из
каротидных
синусов
и
др.
Применение вагусных проб противопоказано больным с нарушениями
проводимости, СССУ, тяжелой СН, глаукомой, а также с выраженной
дисциркуляторной энцефалопатией и инсультом в анамнезе. Массаж каротидного
синуса противопоказан также при резком снижении пульсации и наличии шума над
сонной
артерией.
При отсутствии положительного эффекта вагусных проб пациентам со стабильной
гемодинамикой начинают внутривенное введение противоаритмических препаратов.
66.
1.Аденозин (аденозина фосфат) в дозе 6-12мг (1-2 амп.2% р-ра) или Натрия аденозинтрифосфат(АТФ) струйно быстро в дозе 5-10мг (0.5-1.0мл 1% раствора) только в блоке интенсивной терапии
под контролем монитора (возможен выход из АВУРТ через остановку синусового узла на 3 - 5сек и
более!).
2.Верапамил вводится струйно медленно в дозе 5-10мг (2.0-4.0мл 2.5% раствора) под контролем
АД и частоты ритма.
3. При АВ реципрокная тахикардия при синдроме WPW противопоказаны верапамил, дигоксин
Препараты выбора - кордарон, новокаинамид, флекаинид, пропафенон
3.Пароксизм возможно купировать с помощью чреспищеводной электрической стимуляции
сердца
4. Если медикаментозные средства неэффективны или у больного нарастают явления
недостаточности кровообращения, показана электрическая кардиоверсия
синхронизированным разрядом (монофазный разряд 360 ДЖ или бифазный разряд 200 Дж)
67. 1.Аденозин (аденозина фосфат) в дозе 6-12мг (1-2 амп.2% р-ра) или Натрия аденозинтрифосфат (АТФ) струйно быстро в дозе 5-10мг
(0.5-1.0мл 1% раствора) только в блоке интенсивной терапиипод контролем монитора (возможен выход из АВУРТ через остановку синусового узла на 3 - 5сек и
более!).
2.Верапамил вводится струйно медленно в дозе 5-10мг (2.0-4.0мл 2.5% раствора) под контролем
АД и частоты ритма.
3. При АВ реципрокная тахикардия при синдроме WPW противопоказаны верапамил, дигоксин
Препараты выбора - кордарон, новокаинамид, флекаинид, пропафенон
3.Пароксизм возможно купировать с помощью чреспищеводной электрической стимуляции
сердца
4. Если медикаментозные средства неэффективны или у больного нарастают явления
недостаточности кровообращения, показана электрическая кардиоверсия
синхронизированным разрядом (монофазный разряд 360 ДЖ или бифазный разряд 200 Дж)
68.
Фибрилляция предсердий– это суправентрикулярная тахиаритмия, характеризуемая некоординированной
активацией предсердий с последующим ухудшением механической функции
предсердий
-возбуждение и сокращение отдельных групп мышечных волокон предсердий
частое (400-700/мин)
беспорядочное
хаотичное
Причины развития фибрилляции предсердий:
Наиболее часто встречающиеся причины: артериальная гипертензия, пороки сердца,
ИБС, тиреотоксикоз, ХОБЛ, перикардит ,ТЭЛА, гипокалиемия, сердечная
недостаточность, алкоголизм
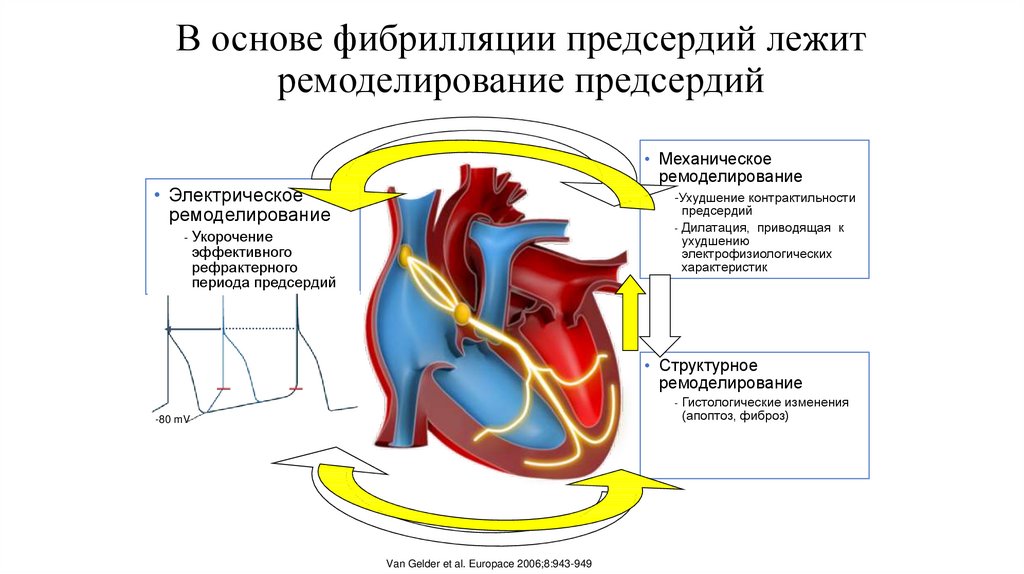
69. В основе фибрилляции предсердий лежит ремоделирование предсердий
• Механическоеремоделирование
• Электрическое
ремоделирование
-Ухудшение контрактильности
предсердий
- Дилатация, приводящая к
ухудшению
электрофизиологических
характеристик
- Укорочение
эффективного
рефрактерного
периода предсердий
• Структурное
ремоделирование
-
-80 mV
Van Gelder et al. Europace 2006;8:943-949
Гистологические изменения
(апоптоз, фиброз)
69
70. Фибрилляция председий
• КлапаннаяИскуственный
клапан
Ревматическое
поражение
• Неклапанная
• Изолированная
(идиопатическая)- без струк-
турных заболеваний сердца
обычно
применяется
для
людей в возрасте до 60 лет без
клинических или эхокардиографических
признаков
сердечно-легочной патологии.
Эти
пациенты
имеют
благоприятный
прогноз
в
отношении тромбоэмболий и
смертности
71.
Классификация фибрилляции предсердийВпервые выявленный эпизод фибрилляции предсердий
Пароксизмальная
(обычно < 48 часов)
Персистирующая (> 7
суток или требующая
кардиоверсии)
Длительно существующая
персистирующая (> 1
года)
Постоянная
72. Восстановление синусового ритма
• При выраженных нарушениях гемодинамики показанаэлектрическая кардиоверсия (ЭИТ)
• Фармакологическая кардиоверсия:
А. Препараты с доказанной эффективностью:
пропафенон, флекаинид, дофетилид, ибутилид
Б. Менее
дигоксин
эффективные
препараты:
амиодарон,
новокаинамид,
соталол,
73. Фармакологическая кардиоверсия при продолжительности ФП не более 7 дней
ПрепаратПуть введения
Тип
рекомендаций
Уровень
доказанности
Препараты с доказанной эффективностью
Дофетилид
Per os
I
A
Флекаинид
Per os или в/в
I
A
Ибутилид
В/в
I
A
Пропафенон
Per os или в/в
I
A
Амиодарон
Per os или в/в
IIa
A
Менее эффективные или недостаточно изученные препараты
Дизопирамид
В/в
IIb
B
Прокаинамид
В/в
IIb
C
Хинидин
Per os
IIb
B
Не должны назначаться
Дигоксин
Per os или в/в
III
A
Соталол
Per os или в/в
III
A
74. Фармакологическая кардиоверсия при продолжительности ФП более 7 дней
ПрепаратПуть введения
Тип
рекомендаций
Уровень
доказанности
Препараты с доказанной эффективностью
Дофетилид
Per os
Амиодарон
Ибутилид
I
A
Per os или в/в
IIa
A
В/в
IIa
A
Менее эффективные или недостаточно изученные препараты
Дизопирамид
В/в
IIb
B
Флекаинид
Per os или в/в
IIb
B
Прокаинамид
В/в
IIb
C
Пропафенон
Per os или в/в
IIb
B
Хинидин
Per os
IIb
B
Не должны назначаться
Дигоксин
Per os или в/в
III
B
Соталол
Per os или в/в
III
B
75.
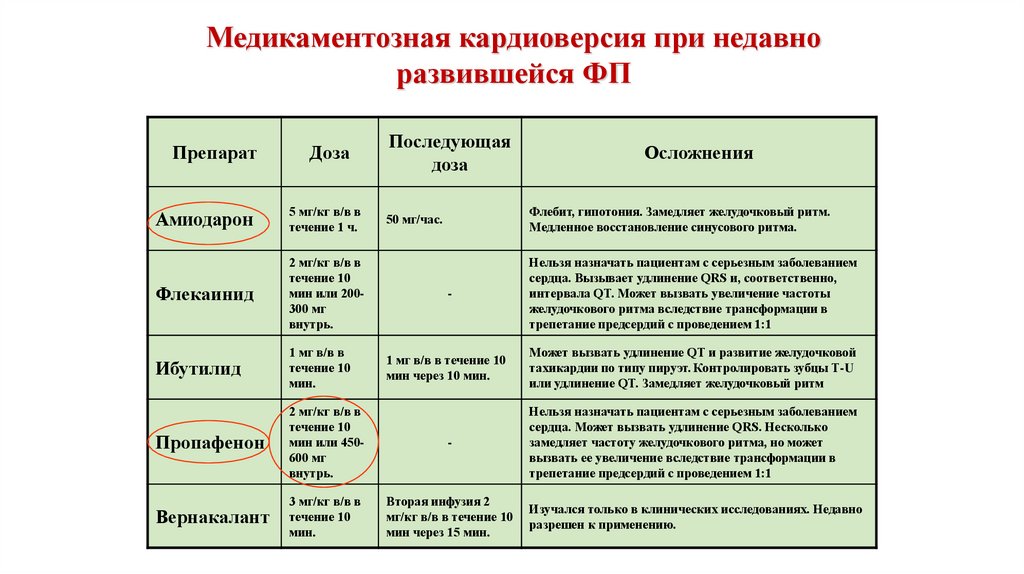
Медикаментозная кардиоверсия при недавноразвившейся ФП
Препарат
Доза
Последующая
доза
Осложнения
Амиодарон
5 мг/кг в/в в
течение 1 ч.
Флебит, гипотония. Замедляет желудочковый ритм.
Медленное восстановление синусового ритма.
Флекаинид
2 мг/кг в/в в
течение 10
мин или 200300 мг
внутрь.
Ибутилид
1 мг в/в в
течение 10
мин.
Пропафенон
2 мг/кг в/в в
течение 10
мин или 450600 мг
внутрь.
-
Нельзя назначать пациентам с серьезным заболеванием
сердца. Может вызвать удлинение QRS. Несколько
замедляет частоту желудочкового ритма, но может
вызвать ее увеличение вследствие трансформации в
трепетание предсердий с проведением 1:1
Вернакалант
3 мг/кг в/в в
течение 10
мин.
Вторая инфузия 2
мг/кг в/в в течение 10
мин через 15 мин.
Изучался только в клинических исследованиях. Недавно
разрешен к применению.
50 мг/час.
-
1 мг в/в в течение 10
мин через 10 мин.
Нельзя назначать пациентам с серьезным заболеванием
сердца. Вызывает удлинение QRS и, соответственно,
интервала QT. Может вызвать увеличение частоты
желудочкового ритма вследствие трансформации в
трепетание предсердий с проведением 1:1
Может вызвать удлинение QT и развитие желудочковой
тахикардии по типу пируэт. Контролировать зубцы Т-U
или удлинение QT. Замедляет желудочковый ритм
76.
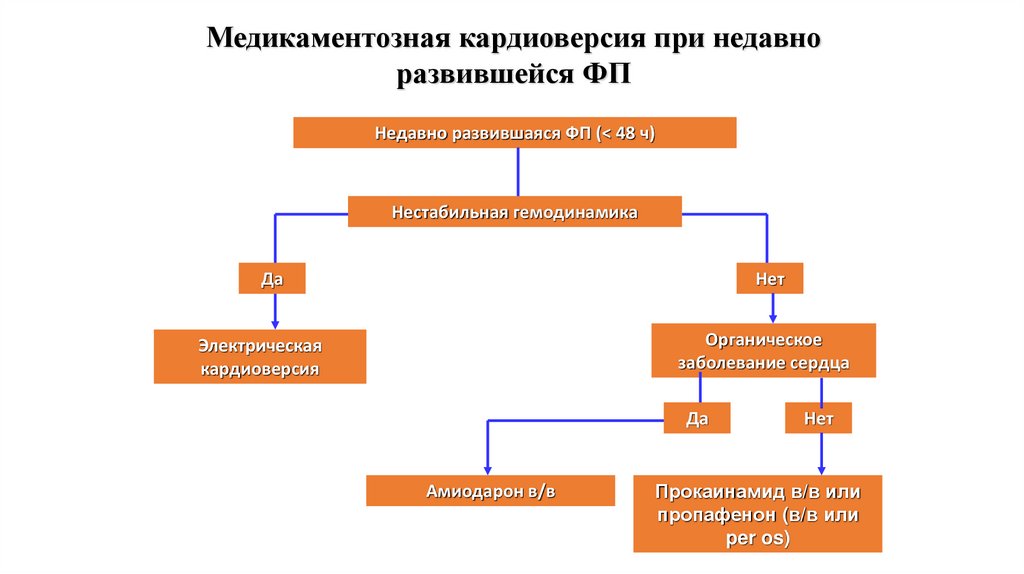
Медикаментозная кардиоверсия при недавноразвившейся ФП
Недавно развившаяся ФП (< 48 ч)
Нестабильная гемодинамика
Да
Нет
Органическое
заболевание сердца
Электрическая
кардиоверсия
Да
Амиодарон в/в
Нет
Флекаинид или
пропафенон в/в
77.
Медикаментозная кардиоверсия при недавноразвившейся ФП
Недавно развившаяся ФП (< 48 ч)
Нестабильная гемодинамика
Да
Нет
Органическое
заболевание сердца
Электрическая
кардиоверсия
Да
Амиодарон в/в
Нет
Прокаинамид в/в или
пропафенон (в/в или
per os)
78. Антитромботическая терапия при фибрилляции предсердий
79.
80. Алгоритм выбора антитромботической терапии у больных с неклапанной фибрилляцией предсердий по шкале CHA2DS2-VASc
Категории рискаОценка по шкале
CHA2DS2-VASc
Рекомендованная терапия
Один «большой»
фактор риска или ≥ 2
клинических
«небольших» факторов
риска
≥2
Оральные
антикоагулянты
Один клинический
«небольшой» фактор
риска
1
Или оральный
антикоагулянт или
аспирин в дозе 75 – 325 мг
в день, предпочтение
отдается оральному
антикоагулянту
Нет факторов риска
0
Аспирин или ничего
81.
Риск кровотечений.Шкала HAS-BLED.
Обозначение
Клиническая характеристика
Присвоено
баллов
H
Артериальная гипертензия
A
Дисфункция почек и печени (по 1 баллу)
S
Инсульт
1
B
Кровотечение
1
L
Лабильное МНО
1
E
Возраст > 65 лет
1
D
Некоторые лекарства или алкоголь (по 1 баллу)
1
1 или 2
1 или 2
Максимум 9
Высокий риск кровотечений при количестве баллов по шкале
HAS-BLED ≥ 3.
82. Гипертонический криз
- внезапное повышение АД, сопровождающеесясимптомами и требующее немедленного его снижения
клиническими
(ВОЗ-МОГ, 1999)
- состояние выраженного повышения АД, сопровождающееся появлением
или усугублением клинических симптомов и требующее быстрого
контролируемого снижения АД для предупреждения или ограничения
повреждения органов-мишеней
(JNC VII, 2003)
Главная и обязательная черта гипертонического криза – это внезапный подъем АД до
индивидуально высоких цифр. Яркость клинической симптоматики тесно связана с
темпом повышения АД. Диагноз гипертонического криза = уровень АД + резкий
подъем АД + клиническая симптоматика криза.
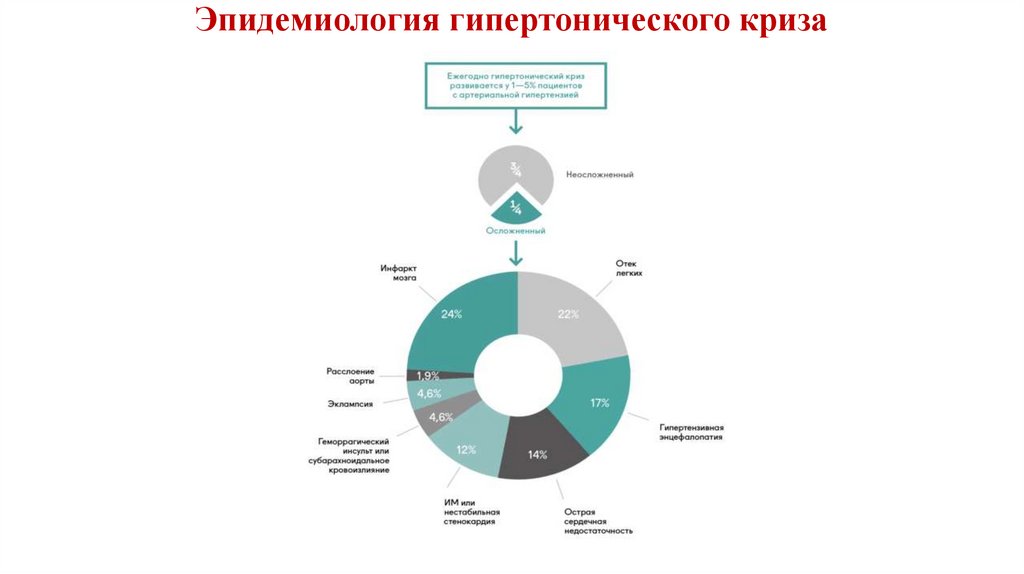
83. Эпидемиология гипертонического криза
84. Классификация гипертонических кризов (1)
Классификация Ратнер Н. А. (1958)Классификация Моисеева С. Г. (1971)
Гипертонический криз I типа (адреналовый) связан с выбросом
в кровь адреналина. Развивается быстро (внезапно), на фоне
удовлетворительного самочувствия, без каких-либо предвестников.
Характерны резкая головная боль, чувство жара, ощущение
пульсации и дрожи во всём теле, покраснение кожи, потливость.
Гипертонический криз I типа отличается быстрым и
непродолжительным течением (от нескольких минут до 2—6
часов).
Гипертонический
криз
II
типа
(норадренало
вый) связан с выбросом в кровь норадреналина. Характеризуется
постепенным развитием, тяжёлым течением и большей
длительностью (от нескольких часов до нескольких дней).
Характерны резкая головная боль, преходящие нарушения зрения
и слуха, нередко преходящие парезы и спутанность сознания,
сжимающие боли в области сердца.
Осложнённый гипертонический криз характеризуется резким
повышением АД, острой коронарной недостаточностью, отёком
лёгких либо острым нарушением мозгового кровообращения.
Церебральный гипертонический криз
Кардиальный гипертонический криз:
-астматический с развитием левожелудочковой
недостаточности и отёком лёгких
-ангинозный с развитием инфаркта миокарда
-аритмический с развитием пароксизмальной
тахикардии или пароксизма мерцания (трепетания)
предсердий
85. Классификация гипертонических кризов (2)
Классификация Кушаковского М. С. (1977)Классификация Голикова А. П. (1985)
Нейровегетативный гипертонический криз: больные
возбуждены, испуганы, дрожат, ощущают сухость во рту, лицо
гиперемировано, кожа влажная, мочеиспускание учащено с
выделением большого количества светлой мочи. Характерны
также
тахикардия,
относительно
большой
подъём
систолического АД с увеличением пульсового давления
Водно-солевой (отёчный) гипертонический криз:
больные скованы, подавлены, сонливы, дезориентиро ваны.
Лицо бледное, отёчное, веки набрякшие, пальцы утолщены (не
снимается кольцо). Гипертоническому кризу предшествует
уменьшение диуреза, мышечная слабость, чувство тяжести в
области сердца. Значительно повышено как систолическое, так
и диастолическое АД.
Судорожный (эпилептиформный) вариант характеризуется
потерей сознания, судорогами вследствие отёка мозга (острая
гипертоническая энцефалопатия). После приступа судорог
наступает амнезия. Возможны кровоизлияния в мозг.
Гиперкинетический – увеличен сердечный выброс.
Повышается преимущественно систолическое АД (пульсовое
АД увеличивается), склонность к тахикардии. По клинике чаще
соответствует первому типу гипертонического криза по Ратнер
Н. А..
Эукинетический – нормальное значение сердечного выброса,
повышенное общее периферическое сопротивление. Занимает
промежуточное положение между гипер- и гипокинетическими
кризами. Клинические проявления возникают сравнительно
быстро, но не бурно. Повышено как систолическое, так и
диастолическое АД.
Гипокинетический – снижен сердечный выброс, резкое
нарастание
общего
периферического
сопротивления.
Преимущественно повышается диастолическое АД (пульсовое
АД уменьшается), склонность к брадикардии. По клиническим
проявлениям чаще соответствует кризу второго порядка по
Ратнер Н. А..
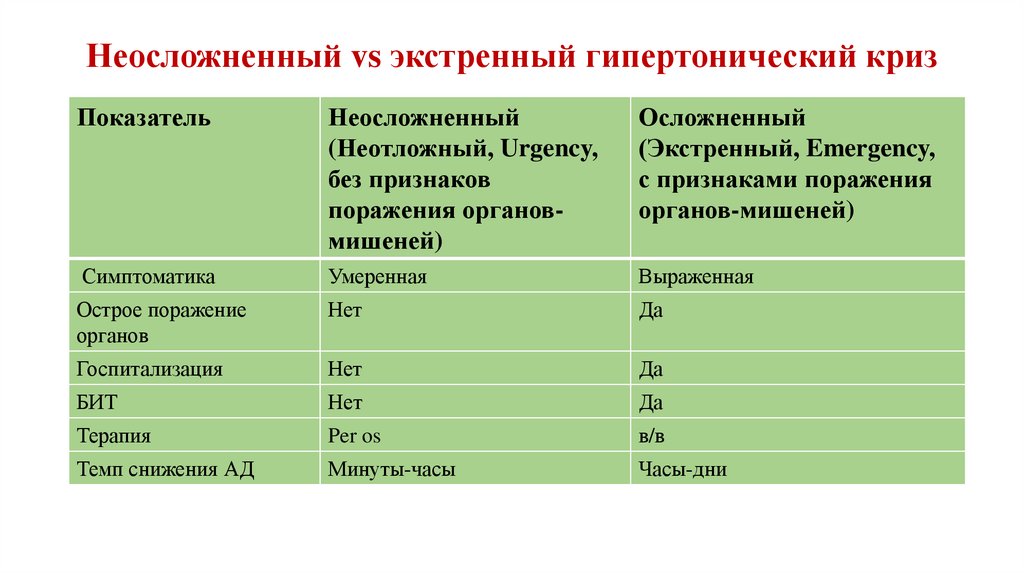
86. Классификация гипертонических кризов (3) Gifford et al., 1991; Kaplan N.M., 1994
Неосложненный ГК (некритический,неотложный, Hypertensive urgency) –
протекает
с
минимальными
субъективными
и объективными симптомами на фоне
имеющегося существенного повышения
АД. Он не сопровождаются острым
развитием поражения органов-мишеней
Требует снижения АД в течение
нескольких
часов.
Экстренной
госпитализации не требуется.
Осложненный
ГК
(критический,
экстренный,
жизнеугрожающий,
Hypertensive emergency) сопровождается
развитием острого клинически значимого
и потенциально фатального повреждения
органов-мишеней, что требует экстренной
госпитализации
(обычно
в
блок
интенсивной терапии) и немедленного
снижения
АД
с
применением
парентеральных
антигипертензивных
средств
87. Неосложненный vs экстренный гипертонический криз
ПоказательНеосложненный
(Неотложный, Urgency,
без признаков
поражения органовмишеней)
Осложненный
(Экстренный, Emergency,
с признаками поражения
органов-мишеней)
Симптоматика
Умеренная
Выраженная
Острое поражение
органов
Нет
Да
Госпитализация
Нет
Да
БИТ
Нет
Да
Терапия
Per os
в/в
Темп снижения АД
Минуты-часы
Часы-дни
88. Факторы, определяющие клинические проявления гипертонического криза
• Исходный уровень артериального давления• Длительность артериальной гипертензии
• Скорость и степень повышения АД
• Выраженность имеющихся изменений со стороны сердечнососудистой системы
• Наличие функциональных изменений нервной системы
89. Наиболее частые жалобы при гипертоническом кризе
90. Клинические проявления осложненного гипертонического криза
ОсложнениеКлинические проявления
Гипертоническая энцефалопатия
Головная боль, спутанность сознания, тошнота и рвота, судороги, кома
Острое нарушение мозгового кровообращения
Очаговые неврологические расстройства
Острая сердечная недостаточность
Удушье,появление влажных хрипов в легких
Острый коронарный синдром
Характерный болевой синдром, динамика ЭКГ
Прогрессирующая почечная недостаточность
Расслаивающая аневризма аорты
Жесточайшая боль в груди (если речь идет о грудном отделе аорты) с
развитием в типичных случаях клинической картины шока;
При поражении брюшного отдела аорты возможны нарушения
кровообращения в бассейне брыжеечных сосудов с развитием кишечной
непроходимости;
Аортальная недостаточность;
Тампонада перикарда;
Ишемия головного и спинного мозга, конечностей
91. Алгоритм ведения гипертонического криза
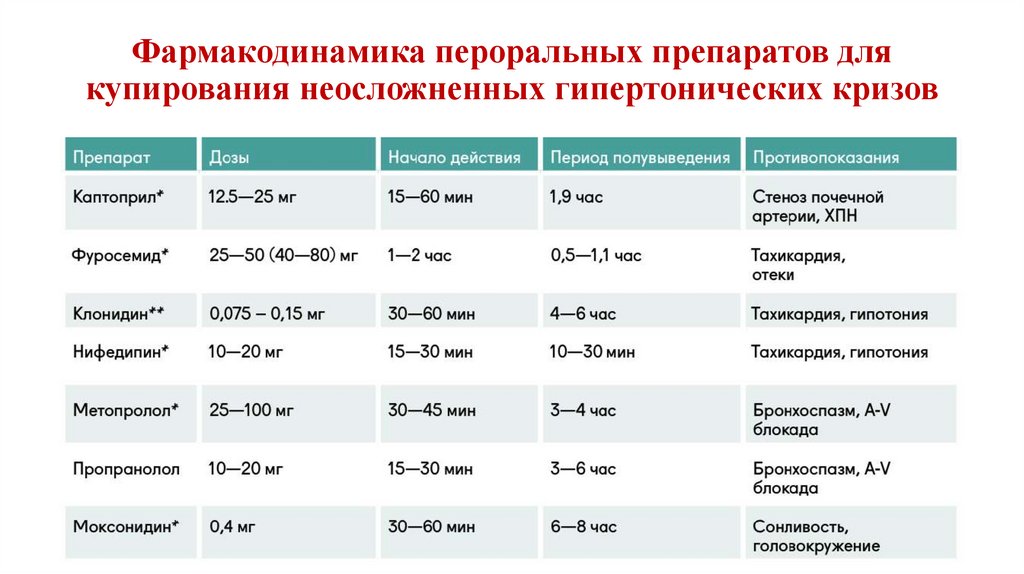
92. Фармакодинамика пероральных препаратов для купирования неосложненных гипертонических кризов
93. Дифференцированное применение пероральных препаратов при неосложненном кризе
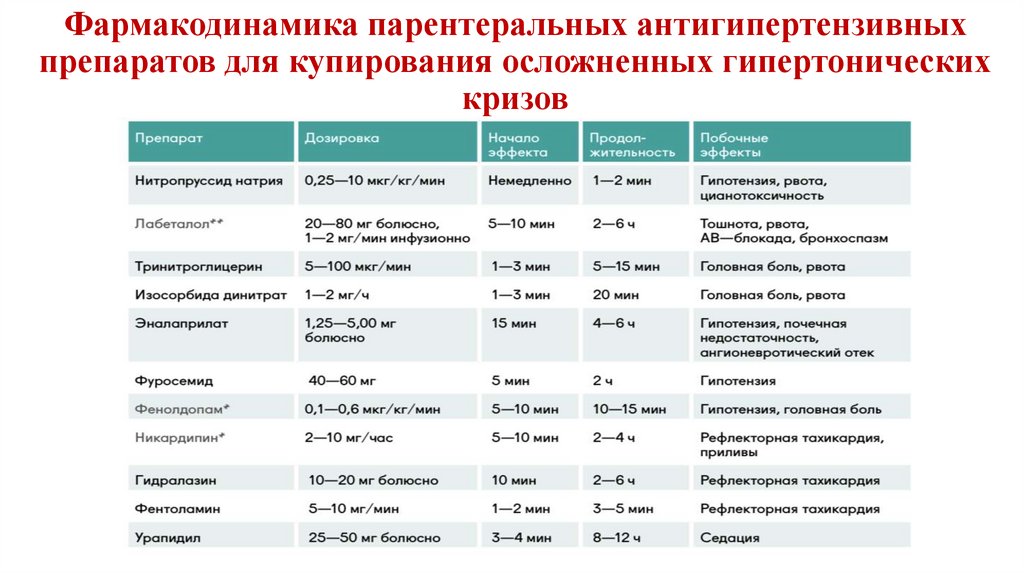
94. Фармакодинамика парентеральных антигипертензивных препаратов для купирования осложненных гипертонических кризов
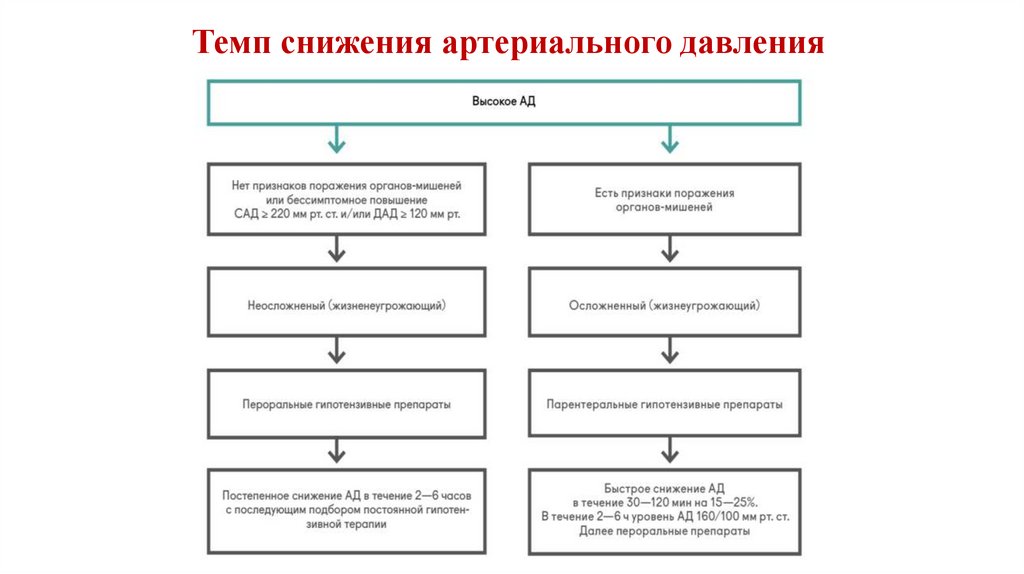
95. Темп снижения артериального давления
96. Симптоматическая терапия гипертонических кризов
97. Главное при лечении неотложных состояний
• Своевременно распознать• Вовремя начать лечение
• Действовать адекватно ситуации
• Обеспечить надежный венозный доступ
• Вовремя обращаться за специализированной помощью
Чтобы не бояться неотложных состояний,
их нужно знать!!!




















































































 Медицина
Медицина








