Похожие презентации:
Радиационная безопасность в медицине
1.
Радиационнаябезопасность в медицине
2.
Что такое радиационнаябезопасность (РБ)?
• Это – комплекс научно обоснованных мероприятий по
обеспечению радиационной защиты пациентов,
персонала, населения и окружающей среды:
• критерии опасности воздействия радиации;
• регламентация и нормативы радиационного воздействия;
• технологии и средства контроля радиационной обстановки;
• технологии прогнозирования радиационной обстановки;
• проектировочные и строительные мероприятия обеспечения
РБ;
• технические и технологические мероприятия обеспечения РБ;
• санитарно-гигиенические мероприятия обеспечения РБ;
• организационные и административные мероприятия
3.
Исходные предпосылки дляобеспечения радиационной
безопасности
Концепция приемлемого радиационного риска
Нормирование и регламентация
радиационных воздействий
Уровни фонового облучения организма
человека
Радиоэкологическое обоснование
допустимого радиационного воздействия на
окружающую среду
4.
Основные дозиметрическиевеличины и единицы
Дозы облучения:
1. Поглощённые дозы D:
1 Гр=1 Дж/кг
2. Эквивалентные дозы H:
H = w RD
1 Зв = wR 1 Гр (wR = 1 для
рентгеновского
и гамма-излучения)
3. Эффективная доза E:
E= w1H1 + w2H2+ ….+ w12H12
= wTHT
4. Экспозиционная доза
1Р
Орган
1991
2007
Гонады
0,20
0.08
Красный костный
мозг
0,12
0.12
Толстая кишка
0,12
0.12
Лёгкие
0,12
0.12
Желудок
0,12
0.12
Мочевой пузырь
0,05
0.04
Молочная железа
0,05
0.12
Печень
0,05
0.04
Пищевод
0,05
0.04
Щитовидная железа
0,05
0.04
Кожа
0,01
0.01
Поверхность костей
0,01
0.01
Остальные органы
0,05
0.12
5.
Биологические эффектырадиационных воздействий
• Детерминированные эффекты:
Лучевая болезнь (острая и хроническая) при облучении всего
организма в целом
Местные лучевые повреждения (аналогично повреждениям
нормальных тканей при лучевой терапии):
Поражения хрусталика глаза (лучевая катаракта)
Поражения кожи (эритема, лучевые язвы)
• Стохастические эффекты:
Злокачественные опухоли и лейкозы
Сокращение общей продолжительности жизни
Генетические повреждения
6.
Радиационно-индуцированныеэффекты
Стадия
Процессы
Физическая
10-15 с
Поглощение энергии, ионизация
Физико-химическая
10-6 с
Взаимодействие с молекулами,
образование свободных радикалов
Химическая
секунды
Взаимодействие радикалов с
молекулами, клетками и ДНК
Биологическая
Смерть клетки, образование мутаций
от десятков минут
до десятков лет
7.
Радиационные эффектыСтохастические
эффекты
Рак
Генетические
эффекты
Вероятность
доза
Детерминированные
эффекты
Катаракта
Бесплодие
Эритема
Эпиляция
Доза
8.
Вероятность пороговой гибеликлеток
Вероятность смерти
100%
Доза, Зв
D
9.
Пороговые дозы длядетерминированных эффектов
Катаракта хрусталика глаза 2 – 10 Гр
Постоянная стерильность
Severity of
effect
– мужчины 2.5-6 Гр
– женщины 3.5-8 Гр
Временная стерильность
– мужчины 0.15 Гр
– женщины 0.6 Гр
dose
Порог дозы
10.
Облучение всего тела: взрослыеСиндром острого облучения
Время выживания
1-10 Гр
Синдром
хронического
облучения
• Гематологические
изменения
10-50 Гр
• Симптомы нейровегетативного
поражения
> 50 Гр
ККМ
• Чувство тошноты
ЖКТ
Летальная доза
20- 30 Гр
ЦНС
Доза
• Часто
встречается при
фракционированной лучевой
терапии
11.
Кожные эффектыПоражение
Преходящая эритема
Временная эпиляция
Выраженная эритема
Постоянная эпиляция
Сухое шелушение
Инвазивный фиброз
Кожная атрофия
Телеангиэктазия
Влажное шелушение
Отсроченная эритема
Дермальный некроз
Вторичное изязвление
Дозовый Появлепорог, Гр ние, нед.
2
3
6
7
10
10
11
12
15
15
18
20
<<1
3
1,5
3
4
>14
>52
4
6-10
>10
>6
Повреждения
кожи от пролонгированного
облучения при
рентгеноскопии
12.
Острое облучение всего телаПоглощённая Синдром или
вовлечение
доза, Гр
органа
Симптомы
1-10
Костно-мозговой
синдром
Лейкопения,
тромбопения,
кровотечения,
инфекции
10-50
Желудочнокишечный
синдром
Диарея,
лихорадка,
электролитический
дисбаланс
>50
Энцефалический
синдром
Судорги,
тремор,
атаксия, кома
13.
Стохастические эффекты облучения14.
Стохастические эффекты облученияThyroid cancer diagnosed up to 1998 among
children 0-17 years at the time of the Chernobyl
accident
300
Number
250
200
Belarus
Russian Federation
Ukraine
Total
150
100
50
0
1990 1991 1992 1993 1994 1995 1996 1997 1998
Year
15.
Генетические эффекты облученияЧастота мутаций, %
10
5
0
10
20
30
40
Поглощённая доза, Гр
16.
Приемлемый радиационный риск• Классификация категорий риска по уровню опасности (в
единицах 1/ чел. в год):
Безопасная - R < 10-4
Относительно безопасная - R = 10-4 - 10-3
Опасная - R = 10-3 - 10-2
Особо опасная - R > 10-2
• Приемлемый уровень риска профессиональной
деятельности принимается равным (1 - 5) 10-4
• Реальный радиационный риск менее 10-6 на 1 человека в год
Риск возникновения радиационно-индуцированных опухолей
определяется по формуле R = KH, где K = 1,25 10-2 Зв-1, H –
эффективная доза, Зв
17.
Классификация фоновогооблучения человека
• Естественный радиационный фон
• Технологически изменённый
радиационный фон
• Искусственный радиационный фон
• Медицинское облучение
18.
Фоновое облучение человека• Естественный радиационный фон обусловлен излучением
природных радионуклидов Земли и космическим излучением.
• Технологически изменённый естественный радиационный
фон формируется за счёт природных источников
ионизирующего излучения, прежде всего, излучения
естественных радионуклидов, извлечённых из недр Земли
вместе с полезными ископаемыми или содержащихся в
строительных материалах.
• Искусственный радиационный фон обусловлен
загрязнением окружающей среды искусственными
радионуклидами, в том числе за счёт выбросов
предприятиями ядерного цикла (в том числе атомными
электростанциями) радиоактивных благородных газов,
углерода и трития, а также от радиационных аварий и от
радиоактивных отходов различного происхождения.
• Медицинское облучение формируется при
рентгенодиагностике, радионуклидной диагностике и лучевой
терапии.
19.
Что такое радон (222Rn)?• Это радиоактивный газ,
который присутствует
везде в атмосфере
• Это продукт
радиоактивного распада
ряда 238U
• Он образуется при
распаде 226Ra
• При распаде 222Rn
образуются
короткоживущие
аэрозольные продукты,
излучающие α- и βчастицы
20.
Другая важная компонентаестественного фона: калий-40
K содержится в количестве 120 частей на
миллион атомов стабильного калия, который
входит в состав тканей всех живых организмов, в
том числе и человека
• Период полураспада 40K составляет 1.28 × 109
лет, испуская при распаде β-частицы (Emax 1.3
МэВ) и γ-кванты (Eγ 1.4 МэВ)
• В теле взрослого человека весом 80 кг
содержится около 180 г калия, в том числе 18 мг
of 40K
• Это обусловливает годовую эффективную дозу
внутреннего облучения 170 мкЗв
40
21.
Вклад космическогоизлучения в общее
фоновое облучение
организма сильно
меняется с высотой
При полётах на
пассажирских
самолётах
коммерческих
авиалиний мощность
дозы составляет
приблизительно 5
мкЗв/час
22.
Естественный радиационный фонГодовые эффективные дозы от природных источников
излучения в регионах с нормальным радиационным
фоном, мкЗв
Источник излучения
Внешнее
Внутреннее
Всего
Космическое излучение:
прямо ионизирующая компонента
косвенно ионизирующая компонента
(нейтроны)
280
21
–
280
21
Космогенные радионуклиды 3H, 7Be, 14C, 22Na
–
15
15
Естественные земные радионуклиды
40
K
87
Rb
120
–
180
6
300
6
Ряд радиоактивного распада
238
U 234U
230
Th
226
Ra
222
Rn 214Po
210
Pb 210Po
–
–
90
–
–
10
7
7
800
130
10
7
97
800
130
–
140
–
3
13
170
3
153
170
650
1340
2000
238
U
Ряд радиоактивного распада 232Th
232
Th
228
Ra 224Ra
220
Rn 208Tl
Сумма (округлённо), мкЗв
–
23.
Средние годовые дозыфонового облучения
Доклад НКДАР ООН за 2000 год
Усреднённые по всему миру дозы
Источник
Эффективные дозы,
облучения
Типичный
мЗв в год
диапазон
вариаций доз,
мЗв в год
Наружное облучение
Космическое излучение
Наземное гамма-облучение
0.4
0.5
0.3-1.0
0.3-0.6
Внутреннее облучение
Ингаляция
Поступление с пищей и водой
Полная доза
10
1.2
0.3
2.4
0.2-10
0.2-0.8
1–
24.
Технологически изменённыйрадиационный фон
1. Сжигание каменного угля для получения электроэнергии
(выброс в атмосферу 40K, 222Rn, 232Th, 238U) – эффективная доза
5,3
мкЗв на1ГВт выработанной электроэнергии (в 20 – 40 раз выше,
чем для проживающих вблизи АЭС).
2. Фосфорные удобрения и строительные материалы
(40K, 222Rn, 232Th, 238U и другие природные радионуклиды в
концентрациях 100 – 6000 Бк/кг).
3. Полёты на пассажирских самолётах ( в среднем 50 мкЗв за один
полёт).
4. Изделия из материалов, содержащих радионуклиды; изделия,
генерирующие ионизирующее излучение
(часы со светящимся циферблатом, телевизоры, компьютерные
мониторы, антистатические устройства, изделия из стекла и керамики).
Всего: годовая эффективная доза 1,0 мЗв
25.
Искусственный радиационныйфон
• 1. Наземные и атмосферные испытания ядерного оружия
(средняя годовая эффективная доза в 50- 60-ые годы достигала 230
мкЗв, теперь – менее 1 мкЗв).
• 2. Радиоактивные выбросы при работе АЭС в штатном
режиме (средняя годовая эффективная доза 0,5 мкЗв).
• 3. Крупные радиационные аварии с массивным выбросом
радионуклидов в атмосферу (полные накопленные дозы за 20
лет после аварии у ликвидаторов составляют 10 – 500 мЗв, у
населения загрязнённых районов 10 мЗв, для населения
незагрязнённых областей России – менее 1 мкЗв).
• Всего: годовая эффективная доза менее 2 мкЗв, что
меньше статистических флюктуаций естественного
радиационного фона.
26.
Медицинское облучение1. Рентгенодиагностика
(усреднённая по всему населению России годовая эффективная
доза составляет 1,2 мЗв на одного человека).
2. Ядерно-медицинские процедуры - радионуклидная диагностика
и радионуклидная терапия (усреднённая по всему населению России
годовая эффективная доза составляет 0,2 мЗв на одного человека).
3. Лучевая терапия – дистанционное и контактное облучение на
гамма-терапевтических аппаратах, дистанционное облучение на
медицинских ускорителях и медицинских пучках ядерных
реакторов (усреднённая по всему населению России годовая
эффективная доза равна 0,1 мЗв на одного человека).
Всего: годовая эффективная доза в среднем равна 1,5 мЗв
27.
Какую дозу мы получаем в общейсложности от естественного и
антропогенного облучения?
1. Естественный радиационный фон – 2000 мкЗв.
2. Технологически изменённый радиационный фон
от естественных радионуклидов – 1000 мкЗв.
3. Искусственный радиационный фон – 2 мкЗв.
4. Медицинское облучение – 1500 мкЗв.
Таким образом, в общей сложности
каждый из нас получает в среднем
эффективную дозу фонового
облучения 4500 мкЗв = 4,5 мЗв в год.
28.
Международная деятельность порадиационной безопасности в
медицине
• Международная комиссия по радиологической
защите (МКРЗ)
• Международная комиссия по радиологическим
единицам и величинам (МКРЕ)
• Международное агентство по атомной энергии
(МАГАТЭ)
• Научный комитет по действию атомной радиации при
ООН (НКДАР ООН)
• Национальная комиссия по радиационной защите
России (НКРЗ)
29.
Основные принципы нормированияоблучения
• Принцип нормирования – непревышение допустимых
пределов индивидуальных доз облучения человека от всех
источников излучения.
• Принцип обоснования – запрещение всех видов
деятельности по использованию источников излучения, при
которых полученная для человека и общества в целом
польза не превышает риск возможного вреда, причинённого
дополнительным облучением (критерий польза/затраты).
• Принцип оптимизации – поддержание на возможно
низком и достижимом уровне, с учётом экономических и
социальных факторов, индивидуальных доз облучения и
количества облучаемых людей (критерий польза /
затраты, в том числе принцип ALARA).
• Принцип охраны окружающей среды – поддержание на
возможно низком уровне радиационного воздействия на
биоту и окружающую среду в целом
30.
Нормативные документы порадиационной безопасности
1. Федеральный закон «О радиационной безопасности населения» –
ФЗ №3 от 09.01.1996 г.
2.Федеральный закон «О санитарно-эпидемиологическом
благополучии населения» – ФЗ №52 от 30.03.1999 г.
3. «Нормы радиационной безопасности» – НРБ-99/2009.
4. «Основные санитарные правила обеспечения радиационной
безопасности» – ОСПОРБ-99/2010.
5. Санитарные правила и нормы (СанПиН) по рентгенодиагностике,
радиоактивным отходам, ядерно-физическим установкам (в
том числе по терапевтическим ускорителям и другие
СанПиНы).
6. Методические указания по радионуклидной диагностике, по дозам
облучения при рентгенодиагностике и в ядерной медицине, по
радиационному контролю в медицинской радиологии и т.д.
7. Методические рекомендации по различным технологиям
медицинской радиологии
31.
Категории облучаемых лиц• Для нормальных условий эксплуатации источников
излучения установлены следующие категории
облучаемых лиц:
• 1. Персонал (группы А и Б); к группе А относятся
лица, непосредственно работающие с техногенными
источниками ионизирующего излучения, а к группе Б
– лица, находящиеся по условиям работы в сфере их
воздействия, но не работающие с этими
источниками;
• 2. Всё население, включая лиц из персонала, но вне
сферы их производственной деятельности.
32.
Классы нормативов по обеспечениюрадиационной безопасности
1. Основные пределы доз для персонала и населения. Пределы
годовой эффективной дозы, приведенные в слайде 32, не должны
быть превышены в ситуациях одновременного внешнего и
внутреннего облучения человека.
2. Допустимые уровни монофакторного облучения для единственного
радионуклида, единственного пути его поступления или
единственного вида наружного облучения: пределы годового
поступления (ПГП) радионуклидов в организм; допустимые
среднегодовые активности (ДОА) во вдыхаемом воздухе;
среднегодовые удельные активности (ДУА); уровни вмешательства
(УВ) и т.д. (см. НРБ-99/2009).
3. Контрольные уровни облучения: дозы, мощности дозы, активности и т.д.
Их значения должны выбираться с учётом достигнутого в данном
учреждении уровня радиационной безопасности.
4. Специальные дозовые ограничения для аварийного, медицинского
и других видов специфического облучения.
33.
Основные пределы доз облученияперсонала и населения
Нормируемые
величины
Эффективная доза
за год, мЗв
Эквивалентная доза
за год, мЗв:
в хрусталике глаза
в коже
в кистях и стопах
Персонал
Население
(группа А)
20 мЗв/год в
среднем за любые
последовательные 5
лет, но не более 50
мЗв/год
1 мЗв/год в среднем
за любые
последовательные 5
лет, но не более 5
мЗв/год
150
500
500
15
50
50
34.
Основная концепция обеспечениярадиационной безопасности пациентов в
медицине
• Рассмотренные выше принципы нормирования, обоснования и
оптимизации радиационных воздействий в медицине
реализуются на основе важнейшей концепции: Получение
необходимой и полезной диагностической информации
или выраженного терапевтического эффекта при
минимально возможных уровнях облучения пациента.
В НРБ-99/2009 в соответствии с общепринятыми рекомендациями
МКРЗ подчёркивается, что пределы доз медицинского облучения не
устанавливаются в принципе.
Это означает, что при планировании и выполнении любой
диагностической или терапевтической радиологической процедуры
приоритет отдаётся не снижению уровня облучения, а получению
чисто медицинского эффекта (основное, т.е. первичное, требование),
но при минимально возможной лучевой нагрузке на пациента
(дополнительное, т.е. вторичное, требование).
35.
Нормативные документы по обеспечениюрадиационной безопасности общего
назначения
1. Нормы радиационной безопасности (НРБ-99/2009). СанПиН
2.6.1.2523 – 09.
Радиационная защита пациентов при медицинском облучении должна
быть основана на необходимости получения полезной диагностической
информации и/или терапевтического эффекта от соответствующих
медицинских процедур при наименьших возможных уровнях облучения. При
этом не устанавливаются пределы доз для пациентов, но применяются
принципы обоснования назначения медицинских процедур и оптимизации
защиты пациентов.
Лица (не персонал рентгенорадиологических отделений), оказывающие
помощь в поддержке пациентов (тяжелобольных, детей и др.) при
выполнении рентгенорадиологических процедур, не должны подвергаться
облучению в дозе, превышающей 5 мЗв в год. Такие же требования
предъявляются к радиационной безопасности взрослых лиц, проживающих
вместе с пациентами, прошедшими курс радионуклидной терапии или
брахитерапии с имплантацией закрытых источников и выписанными из
клиники. Для остальных взрослых лиц, а также для детей,
контактирующих с пациентами, выписанными из клиники после
радионуклидной терапии или брахитерапии, предел дозы составляет 1
мЗв в год.
2. Основные санитарные правила обеспечения радиационной
безопасности (ОСПОРБ-99/2010). СП 2.6.1.2612-10
36.
Нормативные документы Роспотребнадзора пообеспечению радиационной безопасности в
ядерной медицине
1. Гигиенические требования по обеспечению радиационной безопасности
при проведении радионуклидной диагностики с помощью
радиофармпрепаратов. МУ 2.6.1.1892 – 04.
2. Гигиенические требования по обеспечению радиационной безопасности
при проведении лучевой терапии с помощью открытых
радионуклидных источников. СанПиН 2.6.1. 2368 – 08.
3. Оценка, учет и контроль эффективных доз облучения пациентов при
проведении радионуклидных диагностических исследований. МУ
2.6.1.1798 – 03.
4. Организация и проведение индивидуального дозиметрического
контроля. Персонал медицинских учреждений. МУ 2.6.1.2118 – 06.
5. Организация надзора за обеспечением радиационной безопасности и
проведение радиационного контроля в подразделении
радионуклидной диагностики. МУ 2.6.1.2142 – 09.
6. Гигиенические требования к устройству и эксплуатации рентгеновских
кабинетов, аппаратов и проведению рентгенологических
исследований. СанПиН 2.6.1.1192 – 03.
7. Контроль эффективных доз обучения пациентов при медицинских
рентгенологических исследованиях. МУК 2.6.1. 1797 – 03.
37.
Нормативные документы Ростехнадзора пообеспечению радиационной безопасности
1. Сбор, переработка, хранение и кондиционирование твёрдых
радиоактивных отходов.
Требования безопасности.
Госатомнадзор РФ. НП-020 – 2000.
2. Сбор, переработка, хранение и кондиционирование жидких
радиоактивных отходов. Требования безопасности.
Госатомнадзор РФ. НП-019 – 2000.
3. Общие положения обеспечения безопасности
радиационных источников. Госатомнадзор РФ. НП-038 – 02.
4. Правила безопасности при транспортировании
радиоактивных материалов. Ростехнадзор. НП-053 – 04.
5. Основные правила учёта и контроля радиоактивных
веществ и радиоактивных отходов в организации.
Ростехнадзор.
НП-067 – 05.
38.
Нормативные документыРоспотребнадзора по обеспечению
радиационной безопасности в ядерной
медицине (в стадии утверждения)
1. Гигиенические требования к
обеспечению радиационной безопасности
при проведении позитронной эмиссионной
томографии. СанПиН 2.6.1….. – 12.
2. Гигиенические требования по обеспечению
радиационной безопасности при проведении
интервенционно-радиологических процедур.
СанПиН 2.6.1…… – 14.
39.
Перечень документов, предъявляемых(запрашиваемых) при проведении мероприятий
по надзору в подразделении радионуклидной
диагностики
1. Лицензия учреждения на медицинскую деятельность (для вновь
открываемых)
2. Лицензия на деятельность в области использования ИИИ.
3. Санитарно-эпидемиологическое заключение на медицинскую деятельность
4. Санитарно-эпидемиологическое заключение на ИИИ и аппаратуру
(продукцию, представляющую потенциальную опасность для человека)
5. Санитарно-эпидемиологическое заключение о соответствии условий
работы с источниками излучений санитарным правилам
6. Приказ о создании службы радиационной безопасности или о назначении
лица, ответственного за радиационную безопасность,
осуществляющего производственный контроль за радиационной
безопасностью
7. Приказ об отнесении персонала к группам А и Б и допуске к работе с ИИИ
по результатам медосмотра, проведенного обучения и инструктажа
8. Приказ о назначении ответственных лиц за учет, хранение и выдачу ИИИ;
сбор и сдачу на захоронение радиоактивных отходов, радиационный
контроль
9. Приказ о назначении комиссии по инвентаризации ИИИ и оборудования
10. Договоры со специализированными организациями: на проведение
индивидуального дозиметрического контроля персонала;
профилактического технического обслуживания медицинских приборов
и оборудования; радиационного контроля в подразделении; проверку
систем вентиляции и заземления
40.
Перечень документов, предъявляемых(запрашиваемых) при проведении мероприятий
по надзору в подразделении радионуклидной
диагностики (продолжение)
11. Программа (план) производственного контроля за радиационной безопасностью
12. Перечень лиц, подлежащих медицинскому осмотру
13. Результаты (заключения) медицинского осмотра о прохождении персонала группы А
медицинских осмотров (предварительных и периодических)
14. Карточки учета индивидуальных доз облучения персонала
15. Документ, подтверждающий квалификационную подготовку персонала (сертификат
по радиологии и др. документы)
16. Документ, подтверждающий подготовку персонала по вопросам обеспечения
радиационной безопасности
17. Инструкция по радиационной безопасности
18. Инструкция по предупреждению аварий при работах с источниками ионизирующих
излучений и по ликвидации последствий радиационных аварий
19. Паспорта на радионуклидные источники
20. Заказ-заявка на поставку ИИИ.
21. Карта-схема расположения ИИИ в хранилище с указанием вида и активности
источников
22. Приходно-расходный журнал учета радиофармпрепаратов, генераторов
23. Требования на выдачу в работу ИИИ.
24. Журнал приготовления рабочих растворов РФП
41.
Обеспечение РБ пациентов в ядерноймедицине (конкретизация основных принципов)
Экспертиза и выдача официальных санитарно-эпидемиологических
заключений на право работы с радиофармпрепаратами для
диагностики и терапии.
Клиническое применение официально разрешённых
радиофармпрепаратов и ядерно-медицинских технологий.
Принятие врачом-радиологом решения о проведении радионуклидной
диагностики или радионуклидной терапии строго по клиническим
показаниям и при отсутствии альтернативных не-радиационных
технологий с такой же клинической эффективностью.
Поддержание на минимально возможном уровне доз облучения
пациента, но при условии получения достоверного клинического
эффекта от диагностики или терапии с радиофармпрепаратами.
42.
Конкретные рекомендации по РБпациентов в ядерной медицине
• Выбор оптимального радиофармпрепарата (РФП).
• Выбор оптимальной вводимой активности РФП.
• Адекватная подготовка пациента к проведению РНД- или РНТпроцедур.
• Отсутствие нарушений при введении РФП пациенту.
• Выполнение требований врача-радиолога при ядерномедицинских процедурах (неподвижность тела при РНД,
закрытый режим при РНТ и т.д.).
• Расчёт и регистрация в истории болезни эффективных доз
облучения при РНД (математический аппарат MIRDформализма).
• Дозиметрическое планирование и контроль очаговых и
эффективной дозы облучения при РНТ.
43.
Оптимизация вводимой активностиРФП при радионуклидной диагностике
Биокинетика
радиофармпрепарата
в организме пациента
Вводимая
активность
Эффективная
доза
Гарантия
качества
Радиационный
риск
Качество
визуализации
44.
Активности вводимых РФП детям:Оптимизация активности необходима!
Administered activity (MBq)
120
100
80
60
40
20
0
0
4
8
12
16
20
24
Age (years)
Данные по госпиталям Швеции по исследованиям почек у детей с
99m
Tc-DMSA
45.
Частотное распределение вводимыхактивностей РФП
Лог-нормальные распределения
Количество пациентов
Оптимальная?
Референсный уровень
Активность
46.
Референсные уровнивводимых активностей РФП
Examination
Bone scan
Brain scan
CBF
Thyroid imaging
Thyroid imaging
Parathyroid
Lung perfusion
Lung ventilation
Lung ventilation
Lung ventilation
Liver & spleen
Myocardium
Myocardium
Kidneys
Kidneys
Kidneys
Tumours
Tumour
Tumour
Radionuclide
Chemical form
Tc-99m
Tc-99m
Tc-99m
Tc-99m
I-123
Tl-201
Tc-99m
Tc-99m
Kr-81m
Xe-133
Tc-99m
Tl-201
Tc-99m
Tc-99m
Tc-99m
I-123
Ga-67
I-123
I-131
phosphonate
pertechnetate
HMPAO
pertechnetate
iodide
chloride
MAA
aerosol
gas
gas
colloid
chloride
isonitriles
DMSA
DTPA
hippuran
citrate
MIBG
MIBG
Guidance level
(MBq)
600
500
500
200
20
80
100
80
6000
400
80
100
600
160
350
20
300
400
20
Effective dose
(mSv)
4.8
2.7
5.5
2.6
3.4
18
1.2
0.6
0.2
0.4
0.6
23
4.2
2.5
2.2
0.3
36
7.2
4
47.
Обеспечение РБ пациентов прирентгенодиагностике
(конкретизация основных принципов)
• Приоритетное использование альтернативных нерадиационных технологий медицинской визуализации.
• Проведение рентгенодиагностических процедур строго по
клиническим показаниям.
• Риск отказа от рентгенологического исследования должен
заведомо превышать радиационный риск от его проведения.
• Поддержание локальных и эффективной доз облучения
пациента на минимально возможных уровнях, но при
обязательном условии обеспечения достоверной
диагностической информации или клинически выраженного
лечебного эффекта при проведении интервенционных
процедур под рентгенологическим контролем.
• Хотя дозы облучения не нормируются, необходимо выполнять
требование по дозовому ограничению при рентгенодиагностике
(500 мЗв в год) в соответствии с ОСПОРБ-99/2009.
48.
Конкретные рекомендации по РБпациентов в рентгенодиагностике
• Выбор оптимальной геометрии диагностического
облучения.
• Выбор оптимальных параметров и режимов работы
рентгенодиагностического аппарата.
• Оптимальное позиционирование и иммобилизация
пациента.
• Использование современных цифровых
рентгенодиагностических аппаратов с
высокочувствительными детекторами излучения.
• Замена, по мере возможности, рентгеноскопии на
рентгенографию, но без потери диагностической
информативности исследования.
• Экранирование радиочувствительных органов вне поля
облучения (гонады, глаза, щитовидная железа и т.д.).
• Расчёты эффективной дозы облучения (МУК 2.6.1.1797 – 03).
49.
Физические факторы, влияющие на дозуоблучения пациента при
рентгенодиагностике
• Размеры поля облучения, зависящие от формы и апертуры
используемой диафрагмы пучка рентгеновского излучения.
• Дополнительный фильтр рентгеновского излучения (материал
и толщина).
• Кожно-фокусное расстояние.
• Напряжение на рентгеновской трубке.
• Ток рентгеновской трубки.
• Продолжительность экспозиции.
• Конституция тела пациента (главным образом, толщина
облучаемого участка тела).
• Индивидуальные средства радиационной защиты (материал,
толщина и конфигурация защитных экранов).
50.
Факторы влияния на дозу облученияпациента
51.
Факторы влияния на дозу облученияпациента
}
Напряжение на трубке
Ток трубки
Эффективная
фильтрация
Продолжительность
облучения
Размер поля
облучения
Мощность дозы
[мГр/мин]
[мин]
}
Доза
[мкГр]
[см2]
}
Произведение
Доза × Площадь
мкГр × см2
52.
Произведение доза × площадь (DAP)Трансмиссионная
ионизационная
камера
53.
Измеритель произведения доза × площадь54.
Средства радиационной защиты пациента55.
Способы определения эффективной дозы Ев рентгенодиагностических исследованиях
1.
Автоматическое определение Е
1.
Расчёт Е оператором по величине DAP
1.
Расчёт Е оператором по измеренной величине
радиационного выхода рентгеновского
аппарата
1.
Определение Е по усреднённым табличным
данным
в методических указаниях МУ 2.6.1.
1797-03.
56.
Реальные лучевые нагрузки прирентгенодиагностике
Исследуемый орган
Проекция
Напряжение, кВп
Экспозиция, мАс
Эффективная доза,
мЗв
Лёгкие
ЗП
80
25
0,15
Череп
ПЗ
70
100
0,23
Шейный отдел
позвоночника
ЗП
70
80
0,14
Грудной отдел
позвоночника
ПЗ
75
80
0,69
Поясничный отдел
позвоночника
ПЗ
80
170
1,92
Таз, крестец
ПЗ
80
150
2,25
Тазобедренные
суставы
ПЗ
75
120
1,54
57.
Средние эффективные дозы для различных методикрентгеностоматологических исследований
Методика рентгеновского исследования
Эффективная
доза, мкЗв
Цифровая ортопантомография
26
Панорамная рентгенография челюстей
прямая проекция
боковая проекция
76
39
Внутриротовая периапикальная рентгенография
всего прикуса (10 снимков)
112
Обзорная рентгенография черепа
35
Линейная томография черепа
800
Конвенциальная КТ черепа
Спиральная КТ черепа
КТ челюстно-лицевой области на специализированном
КТ-сканере
1500 - 1800
400 - 600
40 - 60
58.
Хронический радиодерматит после двукратнойрадиочастотной абляции под рентгеновским
контролем
Гипер- и гипопигментация
Атрофическая затвердевшая
бляшка с телангиэктазией
59.
Хроническое поражение кожи после коронарнойангиографии и двукратной ангиопластики
(суммарная доза ~ 20 Гр)
21 месяц после первой
процедуры. В
основании язвы виден
остистый отросток
позвонка
60.
Двукратная коронарная ангиопластика с последующимобходным шунтированием вследствие осложнений
(суммарная доза ~ 20 Гр)
(b)
(a)
(c)
(d)
(e)
а) 6 – 8 нед. после многократной коронарной ангиографии и ангиопластки
b) 16 – 21 нед. после
c) 18 – 20 мес. после. Некроз тканей
d) Та же фотография в укрупненном масштабе
e) Состояние после пересадки кожи
61.
Обеспечение РБ пациента в лучевойтерапии (конкретизация основных принципов)
Принятие клинически обоснованного решения на проведение ЛТ, т.е. с
учётом степени тяжести и распространённости опухолевого процесса и
общего состояния организма больного.
Риск от проведения ЛТ должен быть заведомо ниже риска от
альтернативных не-радиационных методов лечения и, тем более,
риска отказа от лечения вообще.
При ЛТ должна быть обеспечена оптимальная радиационная защита
больного. Основным принципом такой защиты должна быть гарантия
подведения к мишени терапевтически эффективной дозы облучения
при минимально возможном радиационном воздействии на
окружающие нормальные ткани организма.
Разработка, эксплуатация и поддержание средств и технологий ЛТ на
таком уровне, который обеспечивает оптимальное соотношение между
терапевтическим эффектом и возникновением лучевых осложнений.
62.
Публикации МАГАТЭ по РБв лучевой терапии
63.
Публикации МКРЗ по РБ в лучевойтерапии
• ICRP Publication 44: Protection of the Patient in Radiation
Therapy. //Annals ICRP Vol. 15/2
• ICRP Publication 57: Radiological Protection of the Worker in
Medicine and Dentistry
• ICRP Publication 73: Radiological Protection and Safety in
Medicine. //Annals ICRP Vol. 26/2
• ICRP Publication 86: Prevention of Accidents to Patients
Undergoing Radiation Therapy. //Annals ICRP Vol. 30/3
• ICRP Publication 97: Prevention of High-dose-rate Brachytherapy
Accidents
• ICRP Publication 105: Radiological Protection in Medicine. //
Annals ICRP Vol. 37/6
• ICRP Publication 112: Preventing Accidental Exposures From New
External Beam Radiation Therapy Technologies
64.
Взаимосвязь РБ пациента сгарантией качества облучения
Обеспечение РБ больного при лучевой терапии практически
полностью определяется системой гарантии качества
облучения, используемой в данном медицинском учреждении.
В свою очередь, гарантия качества базируется на тщательном
выполнении требований по точности подведения дозы и по
контролю радиационно-физических характеристик
применяемых аппаратов и оборудования.
Требования к точности подведения дозы меняются в
зависимости от цели облучения. К детальному планированию
облучения в больших терапевтических дозах, близких к
толерантным дозам для нормальных тканей, предъявляются
повышенные требования, чтобы не выйти за пределы
«терапевтического интервала».
65.
«Терапевтический интервал» влучевой терапии
• Возрастание с дозой
вероятности поражения
опухоли сопровождается
одновременным
увеличением вероятности
возникновения лучевых
осложнений. Выход за
пределы терапевтического
интервала обусловлен
различным погрешностями
66.
Основные факторы, влияющие на обеспечениеРБ пациента в лучевой терапии
• Точность подведения и реализации запланированной
дозы
топометрическая подготовка
дозиметрическое планирование
позиционирование пациента
формирование пучка излучения
наведение пучка излучения на мишень
иммобилизация пациента
• Точность выбора и контроль параметров и режимов
работы радиационно-терапевтических аппаратов и
оборудования
дозовая калибровка пучка излучения
измерения глубинных распределений доз
in vivo измерения доз
67.
Облучение персонала в ядерноймедицине
Внутреннее
Попавшие через рот в ЖКТ или
ингалированные радионуклиды
Наружное
Радионуклидные генераторы,
фасовки, пробирки, шприцы с
радиофармпрепаратами и
пациенты после введения
радиофармпрепаратов
68.
Основные требования к подразделениям радионуклиднойдиагностики, предъявляемые при проверке органами
Роспотребнадзора и Ростехнадзора
1.
Планировка помещений: площади, расположение, выбор класса работ с
открытыми ИИИ.
2.
Организация работ: потоки пациентов, персонала, РФП и РАО;
правильность ведения документации по формам МУ 2.6.1.1892-04; знаки
радиационной опасности на дверях; этикетки с датами на ячейках защитных
шкафов с РФП; выписки из инструкций на стенах.
3.
Санитарно-техническое оснащение: раковины из нержавейки;
контейнеры для сбора твёрдых РАО; в туалетах для пациентов унитазы с
автоматическим спуском воды, локтевые смесители.
4.
Оборудование для обеспечения РБ: дозкалибратор со свидетельством
о метрологической поверке; аварийные комплекты в каждом помещении, где
проводятся работы с открытыми РФП; индивидуальный дозиметр у каждого
сотрудника из группы А персонала; протоколы по поверке вентиляции.
5.
РБ пациентов: расчёт и регистрация эффективных доз облучения в
историях болезни и в эпикризах.
6.
РБ персонала: сертификаты по обучению; наличие и сменность
спецодежды; действия при радиационных авариях
69.
Обеспечение РБ персонала в ядерноймедицине (наружное облучение)
• Ограничение доступа в помещения, где проводятся работы с
радиофармпрепаратами, в том числе и в диагностические
кабинеты.
• Защита путём выбора оптимальных значений времени контакта,
расстояния и активности источника, облучающего персонал.
• Использование стационарных и мобильных средств
радиационной защиты от гамма-излучения.
• Использование дистанционных инструментов для простых
манипуляций с источниками излучения.
• Использование шприцев со снимаемой радиационной защитой
для введения радиофармпрепаратов пациентам.
70.
Доза наружного облучения персоналапри сцинтиграфии костей
2,5
Доза, мкЗв
2
1,5
Сканирование
скелета
400 МБк, 99mTc
1
0,5
0
Приготовление
Инъекция
Исследование
71.
Защита от облучения расстояниемМощность дозы
Закон обратных квадратов:
Мощность дозы
Расстояние
~ 1/(расстояние)2
72.
Излучение от тела пациента с введеннойтерапевтической активностью 131I
0.5
0.1
0.06
0.03 мЗв/час
1000 МБк
I-131
0
0.5
1
2м
73.
Обеспечение РБ в «активных» палатахдля радионуклидной терапии
74.
Средства радиационной защиты вядерной медицине
75.
Локальная защита от источниковизлучения
76.
Обеспечение РБ персонала вядерной медицине (внутреннее облучение)
• Постоянное использование индивидуальных средств
радиационной защиты (халат, шапочка, перчатки, бахилы,
фартук, респиратор).
• Регулярная влажная уборка рабочих поверхностей
помещений и оборудования с использованием
дополнительного комплекта индивидуальных средств.
• Покрытие загрязняемых поверхностей фильтровальной
бумагой, которая после работы удаляется как твёрдые
радиоактивные отходы.
• Регулярная смена и дезактивирующая стирка загрязнённой
спецодежды.
• Использование, по возможности, одноразовых
индивидуальных средств радиационной защиты.
• Предотвращение распространения радиоактивных
загрязнений, особенно дверных ручек, сантехнического
оборудования и выключателей.
77.
Защитная одежда для персоналаподразделений ядерной медицины
78.
Инструменты для работы срадиофармпрепаратами
79.
Санитарно-техническое оборудование80.
Приготовление радиофармпрепаратов81.
Защита от инкорпорациирадионуклидов
82.
Защита от инкорпорациирадионуклидов
83.
Твёрдые радиоактивные отходыв подразделениях ядерной медицины
• Использованные хирургические перчатки.
• Тампоны, кровоостанавливающие повязки, салфетки,
марлевые подушечки, полотенца и т.д., использованные при
введении радиофармпрепаратов больным.
• Разобранные на части одноразовые шприцы после инъекции
радиофармпрепарата.
• Опорожнённые флаконы из-под радиофармпрепаратов.
• Использованная фильтровальная и туалетная бумага из
«активных» палат блока радионуклидной терапии.
• Загрязнённая спецодежда персонала.
• Загрязнённая больничная одежда от пациентов, прошедших
курс радионуклидной терапии.
• Пищевые отходы от больных из «активных» палат.
• Сменные фильтры систем спецвентиляции и очистки жидких
радиоактивных отходов.
84.
Сбор и удаление твердыхрадиоактивных отходов
85.
Хранилище твёрдых радиоактивныхотходов (хранение и удаление для
утилизации или захоронения)
86.
Хранение твердых радиоактивныхотходов
87.
Хранилище твёрдых радиоактивныхотходов (загрязнённые предметы и
использованная тара)
88.
Жидкие радиоактивные отходы вподразделениях ядерной медицины
• Неиспользованные остатки радиоактивных растворов из
флаконов, мензурок и фасовок радиофармпрепаратов.
• Сливные и сточные воды из туалета для амбулаторных
больных.
• Сливные и сточные воды из санузлов «активных» палат.
• Сточные воды из системы спецканализации в отделениях
радионуклидной терапии, попадающие на рабочие
поверхности при засорах и протечках дренажных труб;
• Все жидкие РАО в отделениях радионуклидной диагностики в
соответствии с методическими указаниями МУ 2.6.1.1892–04
через дренажные трубы допускается сбрасывать
непосредственно в хозяйственно-бытовую канализацию.
Жидкие РАО из отделения радионуклидной терапии через
спецканализацию удаляют на станцию спецочистки, где после
выдержки на распад и(или) очистки разбавляют и удаляют в
хозяйственно-бытовую канализацию.
89.
Хранение жидких радиоактивныхотходов
90.
Схема подключения санитарно-техническогооборудования блока «активных» палат к системе
очистки жидких радиоактивных отходов
91.
Технологическая схема и оборудование дляочистки жидких радиоактивных отходов
(МосНПО «Радон»)
92.
Воздействие рентгеновскогоизлучения на персонал и пациента
Источники облучения:
• Прямой пучок первичного рентгеновского
излучения
• Рассеянное от тела пациента излучение
• Излучение утечки от рентгеновской трубки
Физические механизмы взаимодействия излучения
с биологическими тканями:
• Фотоэффект
• Неупругое (комптоновское) рассеяние излучения
• Упругое (релеевское) рассеяние излучения
93.
Изодозное распределение рассеянногорентгеновского излучения в процедурном
кабинете
94.
Нормативные документыпо радиационной безопасности при
рентгеновских процедурах
1. Нормы радиационной безопасности – НРБ-99/2009.
2. Основные санитарные правила обеспечения радиационной
безопасности – ОСПОРБ-99/2010.
3. Гигиенические требования к устройству и эксплуатации рентгеновских
кабинетов, аппаратов и проведению рентгенологических
исследований. СанПиН 2.6.1.1192 -03.
4. Гигиенические требования по обеспечению радиационной безопасности
при проведении медицинских рентгенологических процедур, СанПиН
2.6.1…..-12.
5. Контроль эффективных доз облучения пациентов при медицинских
рентгенологических исследованиях. МУ 2.6.1. 1797-03.
6. Организация и проведение индивидуального дозиметрического
контроля. Персонал медицинских учреждений. МУ 2.6.1.2118 – 06.
7. Гигиенические требования по ограничению доз облучения детей при
рентгенологических исследованиях. Методические рекомендации №
0100/4443-07-34. Утверждены 27.04.2007.
8. Санитарно-гигиенические требования к стоматологическим
медицинским организациям. СанПиН 2.1.3.2524-09
95.
Обеспечение РБ персонала врентгенодиагностике (организационные
мероприятия)
• Адекватное проектирование и официальная сертификация
кабинетов для рентгенологических исследований.
• Использование рентгеновских аппаратов, специально
приспособленных для выполнения исследований данного типа
(маммография, стоматология, урография, ангиография и т.д.).
• Выбор оптимальных режимов работы аппаратуры и
оптимальной геометрии облучения пациента при
рентгенодиагностическом исследовании.
• Замена, по возможности режима рентгеноскопии на режим
рентгенографии.
• Регулярное выполнений программ гарантии качества
рентгенодиагностической аппаратуры.
• Регулярное проведение радиационного контроля
(индивидуальная дозиметрия и контроль мощности дозы на
рабочем месте).
96.
Обеспечение РБ персонала врентгенодиагностике (технологические
мероприятия)
Минимизация размеров поля облучения.
Всемерное снижение продолжительности рентгеноскопии, но не
в ущерб диагностической информативности и эффективности
рентгенологического контроля.
Получение твёрдых копий при рентгеноскопии с экрана
компьютерного монитора, а не посредством дополнительной
рентгенографии.
Выполнение всех вспомогательных манипуляций в ходе
интервенционных процедур только при выключенном высоком
напряжении рентгеновской трубки.
Максимальное удаление рук и туловища рентгенолога от
первичного пучка излучения аппарата.
Регулярное и грамотное использование средств радиационной
защиты: стационарных, передвижных и индивидуальных.
97.
Защитная одежда для рентгенологов• Спецодежда, фартук, воротник и другие
индивидуальные средства защиты должны быть
изготовлены из гибкого материала (например
винила), содержащего свинец.
• Поглощающая способность защитного фартука
должна составлять не менее 0.25 мм Pb, если
работа проводится под пучком излучения не
более 100 кВп and 0.35 мм Pb, если напряжение
на трубке свыше 100 кВп.
• Рекомендуется использовать защитные перчатки
из просвинцованного материала при выполнении
манипуляций, не требующих особой точности и
координации движений.
98.
Защитная одежда для персонала99.
Защитные устройства длярентгенодиагностики
Стационарный защитный экран
и защитные очки
Передвижной
защитный экран
100.
Защитная одежда для персонала101.
Обеспечение РБ пациента приинтервенционно-радиологических
процедурах
Для снижения мощности дозы при рентгеноскопии рекомендуется
использовать импульсный режим с минимально возможной скоростью
следования импульсов: например, при 15 имп/с DAP составляет 241
сГр×см2 /мин, а при 3 имп/с – 26 сГр×см2/мин.
Требуется снижать как продолжительность рентгеноскопии, так и число
накапливаемых рентгенографических изображений, при регистрации
которых процедура zoom должна быть использована только при
отчетливой клинической необходимости.
Время от времени хорошо менять угол падения пучка излучения на
кожу посредством поворота С-дуги с излучателем.
При проведении ИР-процедуры под управлением КТ рекомендуется
снизить экспозицию в единицах мАс сразу после регистрации
локализующего КТ-скана, а также снижать количество накапливаемых
КТ-изображений и увеличивать питч при спиральном сканировании.
102.
Обеспечение РБ пациента приинтервенционно-радиологических
процедурах (продолжение)
Должна быть обеспечена соответствующая коллимация пучка
излучения с помощью диафрагм и защитных блоков, чтобы снизить
площадь участка облучаемой кожи.
Кожно-фокусное расстояние должно быть максимально возможным, а
расстояние между телом пациента и детектором рентгеновского
излучения – минимально возможным.
Получение твердых копий изображений должно выполняться с экрана
компьютерного монитора или телевизора вместо прицельной
рентгенографии.
Надо обязательно применять индивидуальные средства
радиационной защиты (фигурные металлические экраны или
просвинцованные накидки) для отдельных участков тела пациента,
находящихся вне поля прямого облучения;
Для той же цели служит оптимальное позиционирование тела
пациента, сводящее к минимуму облучение остальных участков тела.
103.
Обеспечение РБ персонала приинтервенционно-радиологических
процедурах
Минимизация продолжительности рентгеноскопии. Она должна быть
использована только для наблюдения за объектами и структурами,
находящимися в движении. Для идентификации, детального изучения,
консультаций и обучения изображения надо получать в режиме
рентгенографии вместо дополнительной рентгеноскопии.
Минимизация количества рентгенографических съемок. При
необходимости документирования снимка следует запомнить последнее
по времени изображение вместо получения дополнительных
изображений по завершению рентгеноскопии.
Использование всех доступных технологий снижения доз облучения
пациента. Это: снижение мощности дозы при рентгеноскопии,
импульсная рентгеноскопия с низкой частотой накопления изображений,
спектральная фильтрация пучка, некоторое повышение напряжения на
трубке, использование катетеров с рентгенонепрозрачными
дистальными окончаниями. Снижение качества получаемых в
результате этого низкодозовых изображений можно компенсировать
соответствующей компьютерной обработкой. Детей и худых взрослых
следует визуализировать без антирассеивающей решетки.
104.
Обеспечение РБ персонала приинтервенционно-радиологических
процедурах (продолжение 1)
Использование оптимальной геометрии визуализации, т.е. при
максимально возможном расстоянии между рентгеновским излучателем и
телом пациента и при минимально возможном расстоянии между телом
пациента и детектором рентгеновского излучения.
Использование оптимальной коллимации излучения. Снижение площади
облучаемого участка уменьшает уровень облучения пациента и улучшает
качество визуализации за счёт снижения влияния рассеянного излучения.
Использование всей доступной информации для планирования ИРпроцедуры, Это, прежде всего, предварительно полученные данные УЗИ,
МРТ и КТ.
Нахождение оператора в зонах отсутствия или наименьшего уровня
рассеянного излучения. Конкретные значения мощности дозы и форма
распределения дозы в процедурном кабинете зависят от многих факторов,
в том числе от размеров тела пациента, углового раствора поворота Сдуги, фильтрации излучения, режимов рентгеноскопии, используемых
средств защиты.
Всемерное использование средств радиационной защиты. В практике ИР
используют три вида средств радиационной защиты архитектурностроительные (стационарные), монтируемые на оборудовании
(мобильные) и индивидуальные (носимые оператором).
105.
Обеспечение РБ персонала приинтервенционно-радиологических
процедурах (продолжение 2)
Использование специализированных рентгеновских аппаратов,
компьютерных томографов и оборудования, адаптированных для
проведения только ИР-процедур. Если применяется
неспециализированное оборудование, то лучевая нагрузка на
пациента и персонал неизбежно возрастет, а сама ИР-процедура
будет выполняться с отклонениями от установленного
стандартного протокола.
Проведение соответствующего обучения и тренинга, в том числе
и непосредственно на рабочем месте. Под эгидой МАГАТЭ и
Европейской комиссии разработано несколько обучающих
программ по ИР, доступных через Интернет и распространяемых
на компакт-дисках.
Все участвующие в ИР-процедуре должных постоянно носить
индивидуальные дозиметры, зафиксированные на теле в
правильных позициях (см. выше). О полученных дозах облучения
должны быть информированы как весь персонал, так и пациент .
Неукоснительное и регулярное выполнение предварительно
составленных программ гарантии качества.
106.
Обеспечение РБ персонала прилучевой терапии (проектировочные и
организационные мероприятия)
• Правильный выбор расположения в
радиологическом корпусе каньонов с радиационнотерапевтическими установками.
• Правильный выбор конфигурации и размеров
каждого каньона, материала и толщины их защитных
стен, геометрии и размеров защитного лабиринта в
каньон.
• Предотвращение попадания лиц из персонала в
каньон в ходе терапевтического облучения больного,
а также в ходе регламентных работ по наладке,
испытаниям и калибровке аппаратуры и
оборудования, когда включён пучок электронного
или фотонного излучения.
• Предотвращение аварийного облучения в ходе
указанных работ при случайном или ошибочном
включении пучка излучения.
107.
Обеспечение РБ персонала прилучевой терапии (технологические
мероприятия)
• Минимизация уровня профессионального облучения,
обусловленного наведенной радиоактивностью в элементах
конструкции радиационной головки высокоэнергетических
медицинских ускорителей (радионуклиды 185W, 54Mn, 196Au, 51Cr,
57Co и некоторые другие радионуклиды с периодами
полураспада от 6 до 300 суток).
• Использование известных принципов защиты временем,
расстоянием и экранированием при работе с гамматерапевтическими аппаратами для внутритканевого и
внутриполостного облучения.
• Выполнение программ гарантии качества радиационнотерапевтических установок и радиационного контроля уровней
внешнего облучения персонала.
108.
Обеспечение РБ персонала прилучевой терапии (технические
мероприятия)
Наличие блокировки, исключающей возможность входа лиц из
персонала в каньон во время работы установки. Блокировка должна
быть, как минимум, продублирована и должна надёжно выключать
оборудование при открывании входной двери каньона. Возвращение
установки в рабочее состояние должно выполняться только с пульта
управления.
Входная дверь в каньон должна легко открываться вручную изнутри.
Сигнализация внутри каньона и в пультовой должна предупреждать
персонал о начале и окончании облучения.
Радиационная головка аппарата должна быть снабжена устройством
подачи звукового сигнала и (или) устройством хорошо видимого
светового сигнала, который подаётся при несанкционированном
включении установки с пульта управления.
Внутри каньона необходим измеритель мощности дозы со звуковым
или световым индикатором, который включается при превышении
порогового значения мощности дозы в каньоне.
109.
Обеспечение РБ персонала прилучевой терапии (контактное облучение с
низкой мощностью дозы)
Каждый источник должен иметь ясно различимые метки, позволяющие
достоверно определить вид радионуклида, его активность и
инвентарный номер.
Необходимо обеспечить жёсткий контроль места пребывания источника:
он может находиться только в хранилище, в устройстве его местной
транспортировки или в теле больного.
Необходимо проводить регулярные проверки (не реже 1 раза в год)
каждого источника на наличие поверхностного радиоактивного
загрязнения; при обнаружении нефиксированного («снимаемого»)
загрязнения свыше 2 кБк следует считать источник негерметичным;
немедленно должны быть приняты меры по ремонту или списанию
источника, а установка должна подвергнуться дезактивации.
Хранилище источников должно быть обеспечено соответствующими
устройствами, позволяющими определить, сколько источников и какие
именно из них находятся на хранении в настоящий момент времени.
Хранилище должно быть постоянно закрыто и находиться под охранной
сигнализацией.
После каждой терапевтической процедуры и удаления источников из
тела больного его следует подвергнуть радиационному контролю с
помощью переносного измерителя мощности дозы, чтобы убедиться, что
внутри тела не осталось никакой радиоактивности.
110.
Обеспечение РБ персонала прилучевой терапии (контактное облучение с
высокой мощностью дозы - afterloading)
После каждого использования источника необходимо визуально
проинспектировать его состояние с использованием установки
промышленного телевидения или защитной камеры с
просвинцованным стеклом.
После удаления из тела больного источники должны быть подвергнуты
процедуре стерилизации; т.к. при этом они могут быть повреждены
вследствие нагревания, абразивного истирания, химических реакций
или механического воздействия, их следует снова визуально
проконтролировать.
Окраска поверхности источника должна быть яркой, чтобы его можно
было легко найти при потере.
Раковина для слива сточных вод после стерилизации или дезактивации
поверхности источника должна быть снабжена защитной решёткой,
размеры отверстий на которой меньше минимального габаритного
размера источника.
Транспортировочные шланги и их сопряжения с другими элементами
конструкции гамма-терапевтического аппарата необходимо регулярно
контролировать с целью предотвращения застревания в них
источников.
111.
Типичнаяпланировка
радиологического
корпуса
112.
Типичная планировка каньона длятерапевтического линейного ускорителя
Входная
дверь
Защитный
лабиринт
Защита от
первичного пучка
Линейный
Ускоритель
электронов
Защита от
рассеянного
излучения
113.
Типичная планировка кабинета длябрахитерапии
114.
Радиационный контрольИндивидуальный дозиметрический контроль внешнего облучения
персонала фотонами и бета-частицами от различных источников.
Индивидуальный радиометрический контроль уровней инкорпорации
радионуклидов у всех лиц, отнесённых к категории А персонала.
Измерения уровней радиоактивного загрязнения рабочих поверхностей,
одежды и кожных покровов работающих.
Измерения мощности поглощённой дозы фотонного излучения на
рабочих местах персонала.
Измерения объёмной активности радиоактивных аэрозолей в воздухе
рабочих помещений.
Радиометрический и дозиметрический контроль твёрдых радиоактивных
отходов.
Радиометрический контроль загрязнённой радиоактивностью
спецодежды и сменной обуви персонала подразделений
радионуклидной диагностики и радионуклидной терапии.
Радиометрический контроль больничной одежды и обуви от больных
при их выписке из отделения радионуклидной терапии, а также
полотенец и постельного белья из «активных» палат перед их сдачей в
стирку.
Радиометрический контроль состава и активности сбрасываемых в
хозяйственно-бытовую канализацию вод со станции спецочистки жидких
РАО.
115.
Различные типы индивидуальныхдозиметров фотонного излучения
•Фотоплёночные
•Термолюминесцентные
дозиметры
•«Электронные» дозиметры
116.
Термолюминесцентныедозиметры различных типов
117.
Мониторирование инкорпорированнойактивности в щитовидной железе
118.
Мониторирование инкорпорированнойактивности во всём теле
Может быть использована гамма-камера
без коллиматоров на детекторах
119.
Приборы радиационного контроля помощности дозы фотонного излучения
120.
Обеспечение РБ населения и окружающей средыпри лучевой терапии и рентгенодиагностике
• В штатных режимах лучевой терапии и рентгенодиагностики
принципиально исключена возможность какого-либо
радиационного воздействия на население и окружающую среду.
• При радиационных авариях на гамма-терапевтических аппаратах
возможно неконтролируемое перемещение мощного источника гаммаизлучения вне его защитной камеры и даже вне каньона (например, в
результате террористического акта). В результате этого возможно как
неконтролируемое облучение неопределённого круга лиц из населения,
так и радиоактивное загрязнение территории.
Облучение отдельных лиц из населения имеет место, когда они
оказывают помощь в поддержке некоторых пациентов
(тяжёлобольных и детей) при выполнении
рентгенорадиологических процедур.
• Аналогичное облучение отдельных лиц из населения имеет
место при использовании мобильных рентгенодиагностических
аппаратов в палатах на несколько больных.
121.
Средства предотвращенияоблучения населения в
подразделениях лучевой терапии
Ограничение доступа
Адекватная защита
Предупреждающие знаки
Световые табло
Блокировка дверей
Устная и письменная
информация о возможном
облучении
122.
Обеспечение РБ населения и окружающей средыв ядерной медицине
РБ отдельных лиц из населения, эпизодически или регулярно
контактирующих с пациентами, которым введены терапевтические
радиофармпрепараты, обеспечивается:
• запретом посещения больных, находящихся в «активных» палатах,
родственниками и другими посторонними лицами;
• обязательным проведением дозиметрического контроля мощности
дозы фотонов от тела пациента с введенным радиофармпрепаратом
(в НРБ-99/2009 установлен норматив 20 мкЗв/час на расстоянии 1 м от
тела пациента при РНТ с 131I);
• тщательным и неукоснительным выполнением всех инструкций и
рекомендаций по контактам с другими лицами, которые врач-радиолог
даёт самому пациенту при выписке из отделения радионуклидной
терапии или после введения радиофармпрепарата в амбулаторном
режиме лечения;
• максимально возможным снижением продолжительности контактов и
увеличением расстояния между больным и родственниками, особенно
детьми, после курса радионуклидной терапии;
• регулярным проведением санитарно-гигиенических мероприятий по
снижению уровней радиоактивного загрязнения предметов сантехники,
посуды, одежды, белья, вещей общего пользования.
123.
Остаточная активность в теле пациента, скоторой его могут выписать из госпиталя
после курса радионуклидной терапии
(данные МАГАТЭ по Австралии)
Maximum activities of radionuclides at which patients may be discharged
from hospitals (adapted from NHMRC 1984). Please note that these limit
values are guidelines only - they may need to be modified to suit local
conditions and the life style of individual patients.
Isotope
Typical application
32-P
90-Y
125-I
131-I
198-Au
89-Sr
Systemic injection
Local injection
Seed permanent implant
Systemic injection
Seed permanent implant
Systemic injection
Maximum activity at
discharge (MBq)
1200
1200
No limit
600
2000
300
124.
Продолжительность пребывания в«активной» палате
Graph Showing the Number of Patients (5 GBq) and
the Number of Days of Isolation
160
142 (75%)
N um ber of P atients
140
120
100
80
60
(16%)
31
40
20
0
(5%)
(4%)
8
10
0
1
2
3
4
Number of Days of Isolation
5
125.
Активность радионуклидов в теле взрослого пациента (ГБк)после радионуклидной терапии или брахитерапии с
имплантацией закрытых источников и мощность
эквивалентной дозы (мкЗв/ч) на расстоянии 1 м от
поверхности тела, при которых разрешается выписка
пациента из клиники
Радионуклид
Активность в Мощность дозы,
теле, ГБк
мкЗв/ч
I
60,1
4
10
I
8,0
0,4
20
Sm
2,0
9
100
Re
0,7
12
80
125
131
153
Период
полураспада,
сут
188
126.
Обеспечение РБ при радиационныхавариях (РА)
Система обеспечения РБ больных, персонала и отдельных лиц из
населения, действующая в подразделениях лучевой диагностики и
терапии, должна включать:
• мероприятия по предупреждению и предотвращению РА;
• обеспечение адекватных действий персонала при возникновении
аварийных ситуаций;
• исключение или минимизация радиационного воздействия на
пациентов, персонал и население при ликвидации последствий РА.
Планировка помещений этих подразделений и их техническое
оснащение должны обеспечивать безусловное выполнение этих
мероприятий.
Особую роль играет уровень подготовки персонала по действиям в
условиях радиационной аварии, в том числе его психологическая
устойчивость.
127.
Возможные радиационные аварии вподразделениях ядерной медицины
Бой флакона, мензурки, шприца или капельницы с радиофармпрепаратом.
Не соответствующая штатной технологии разгерметизация рабочего объёма
транспортных упаковок, флаконов, фасовок, жидкостных фантомов и
калибровочных источников с возможным распространением радиоактивных
загрязнений на рабочие поверхности.
Разливание радиоактивного раствора на поверхности пола, мебели,
оборудования и аппаратуры.
Протечки и засоры спецканализации отделения радионуклидной терапии.
Попадание радиоактивного раствора на личную одежду, личную обувь и (или)
кожные покровы сотрудника и (или) пациента в результате нарушения
установленных технологий работы с открытыми радионуклидными источниками.
Попадание экскретов от больного с уже введенной терапевтической активностью
радиофармпрепарата на пол и другие рабочие поверхности вне санузла
«активной» палаты.
Ошибочное введение больному не назначенного ему РФП с активностью, реально
влияющей на состояние здоровья пациента.
Введение больному такой терапевтической активности назначенного ему РФП,
которая больше или меньше указанной в заявке лечащего врача-радиолога, если
только различие запланированной и реально введенной активностей является
терапевтически значимым.
Экстравазальное введение терапевтической активности РФП при выполнении
его внутривенной (внутриартериальной) инъекции.
128.
Возможные радиационные аварии вподразделениях рентгенодиагностики
• Повреждение радиационной защиты аппарата или
кабинета.
• Достоверное и значительное превышение допустимых
уровней облучения персонала или пациентов.
• Короткое замыкание и обрыв в системах
электропитания рентгеновского аппарата.
• Замыкание электрической цепи через тело человека.
• Механическая поломка элементов рентгеновского
аппарата, поломка коммуникационных систем
водоснабжения, канализации, отопления и вентиляции.
• Аварийное состояние стен, пола и потолка в
рентгеновском кабинете.
• Пожар или задымление.
129.
Виды типичных радиационных аварий вподразделениях лучевой терапии
(технические аспекты)
Потеря радионуклидного источника излучения
Застревание радионуклидного источника в рабочем положении или в
подводящих каналах внутри радиационной головки дистанционного гамматерапевтического аппарата или внутри эндостата при контактном облучении
Возникновение радиоактивных загрязнений на различных рабочих
поверхностях и на теле больного (или внутри него) вследствие нарушения
целостности герметической оболочки закрытого радионуклидного источника
Переоблучение персонала, которое является, как правило, результатом
нарушений установленных технологий работы с источниками излучения,
собственной невнимательности или ошибочной интерпретации показаний
контрольных приборов, индикаторов и аварийных дозиметров.
Клинически выраженное переоблучение или недостаточное
облучение пациента в результате ошибок топометрии,
дозиметрического планирования, проведения собственно облучения
и человеческого фактора
130.
Что такое радиационная авария (РА)в лучевой терапии?
Терапевтическое облучение проведено не тому пациенту.
Облучение проведено не на запланированную мишень.
Облучение проведено не запланированной дозой.
Облучение проведено не по запланированной схеме
фракционирования.
• Любые другие нарушения установленных технологий, которые
могут вызвать острые вторичные эффекты облучения.
• Любые неисправности, сбои и отказы оборудования, которые
могут вызвать облучение пациентов, существенно
отличающееся от заданного.
• Инциденты под названием near miss – ситуации, которые могли
бы привести к настоящей РА, но были вовремя предотвращены
либо случайным образом, либо в рамках программ гарантии
качества лучевой терапии.
131.
Статистика радиационных аварий влучевой терапии
По данным ВОЗ и МАГАТЭ, зафиксированы РА, которые
затронули 3125 пациентов, проходивших в 1976 – 2007 гг. курсы
лучевой терапии, из них умерли от острых радиационных
поражений 158 больных.
При этом распределение РА по технологическим этапам:
• дозиметрическое планирование и топометрия – 1702 (55%);
• введение в эксплуатацию радиационно-терапевтических
аппаратов, в том числе после ремонта – 780 (25%);
• технология собственно облучения (укладка, иммобилизация) –
312 (10%);
• передача информации между специалистами разных
профессий – 280 (9%);
• совокупность различных причин – 31 (1%).
132.
Статистика инцидентов near missв лучевой терапии
По данным ВОЗ и МАГАТЭ, за 1992 – 2007 гг, было
предотвращено более 4500 РА (инциденты near miss), из них
около 50% - случайным образом.
При этом распределение инцидентов по технологическим этапам:
• дозиметрическое планирование и топометрия – 420 (9%);
• технология собственно облучения (укладка, иммобилизация)
– 844 (18%);
• передача информации между специалистами разных
профессий – 1732 (38%);
• совокупность различных причин – 31 (35%).
133.
Хронологическая статистика радиационныхаварий в лучевой терапии (часть 1)
1974
-1976
США
Ошибка при калибровке пучка гамма-излучения
кобальта-60, построение ошибочной кривой распада
426
(243)
1982
-1991
Великобритания
Введение в эксплуатацию новой системы
дозиметрического планирования (у 50%
недодозировка)
1045
1985
-1987
США
Канада
Ошибка в программном обеспечении для системы
дозиметрического планирования
6 (3)
1986
-1987
Германия
Ошибка при составлении таблиц распада кобальта-60,
приведшая к нарастающей во времени передозировке
86
19871988
США
Повторное использование устаревшего
компьютерного файла для аппарата с Co-60
33
(23)
1990
Испания
Ошибка при калибровке пучка электронов ускорителя,
приведшая к передозировке
18 (9)
1992
США
После внутриполостного облучения источник остался
в теле пациента
1 (1)
1996
КостаРика
Ошибка калибровки пучка при введении в
эксплуатацию аппарата с кобальтом-60
114
(6)
134.
Хронологическая статистика радиационныхаварий в лучевой терапии (часть 2)
1990 Япония
-1999
Различная интерпретация запланированной дозы
радиационными онкологами и технологами
276
1998 Япония
-2004
Ошибка при введении данных по фактору клина в
новую систему дозиметрического планирования
146
1994 Япония
-2006
Снижение дозировки вследствие ошибочных
показаний дозиметра
256
2000 Панама
-2001
Ошибка при введении в систему дозиметрического
планирования данных по числу блоков
28
(11)
2004 Франция
-2005
Неправильная установка параметров ускорителя с
новой системой дозиметрического планирования
18(5)
2005
Ошибка при передаче данных о размере полей
облучения
2 (2)
2004 Канада
-2007
Неправильное определение размера поля облучения
при облучении поверхностных новообразований
326
2005 Велико-2006 британия
Нарушения в последовательности процедуры
расчётов в новой системе доз. планирования
5 (1)
Франция
135.
Учебный курс МАГАТЭНеверный учёт радиоактивного
распада (США)
136.
Введение• В период с 1974 по 1976 г. физик не проводил
регулярных измерений аппарата (калибровка и
контроль качества)
• Физик основывался на оценке распада источника
для получения мощности дозы и, соответственно,
для вычисления времени облучения
• Вместо вычисления распада источника физик
чертил линию мощности дозы на
полулогарифмической бумаге и экстраполировал
данные
137.
Что произошло?• Распад
определялся по
прямой линии,
начерченной на
полулогарифмической бумаге с
датами по
шкале ординат
138.
Что произошло?• Когда физик
дошёл до конца
полулогарифмической бумаги, то
он продолжил
чертёж на
линейной бумаге
139.
Влияние аварии• Эти ошибки были сделаны физиком в период с
1974 по 1976 г.
• В результате ошибок реальная мощность дозы
была недооценена от 10% до 45%
• Соответственно, пациенты были переоблучены
на 10% - 55%
• Величина ошибки росла со временем
практически линейно
140.
Результат аварии• Были существенно переоблучены 426
пациентов
415 пациентов были найдены,11- нет
Было обнаружено 795 локализаций,
находящихся под риском
57% (243 пациента) умерли в течение первого
года
У 87 пациентов признаки рецидива отсутствуют
По истечении двух лет у выживших после
аварии пациентов наблюдалась возросшая
частота осложнений
141.
Результат аварии• 426 пациентов были существенно переоблучены
Patient Profile
450
400
Number of Subjects
350
300
Умерло
250
Рецедив
Потерян
ы
Вылечен
ы
200
150
100
50
0
1
2
3
4
5
6
7
8
9
Year of Followup
10
11
12
13
14
15
142.
Учебный курс МАГАТЭНеверное использование
системы планирования облучения
(Англия)
143.
Введение• Также применялся ряд терапевтических
методик с нестандартным РИП. При этом для
изоцентрического облучения использовалась
поправка на РИП.
РИП = 120 cм
Коррекция на РИП!
144.
Установка СПЛ в 1982 г.• Компьютеризированная система планирования
была приобретена в 1981 г. и после нескольких
предварительных тестов была введена в
эксплуатацию осенью 1982 г.
• Поскольку СПЛ упрощала вычисления,
изоцентрическое облучение стало применяться
чаще
145.
Первый изоцентрическийплан на СПЛ
• Когда был создан первый изоцентричный план с
помощью СПЛ, случилось следующее:
• Радиационные технологи посчитали, что при
нестандартном РИП нужно применять
поправочный коэффициент
• Эта процедура была подтверждена физиком
• Однако не было обнаружено, что СПЛ уже
учитывает поправку по закону обратных
квадратов для изоцентрического лечения!
146.
Последующие планыс нестандартными РИП
• Радиационные технологи продолжили применять
поправку на расстояние во всех последующих
вычислениях
• Соответственно, поправка на расстояние была
сделана дважды для всех планов, вычисленных
изоцентрически или с нестандартным РИП
• В результате ошибки пациенты получали дозу
меньше предписанной
• Систематическое применение поправки привело к
недооблучению
147.
Оценка ошибки• Неверная процедура применялась до 1991 г., т.е.
примерно в течении девяти лет
• Вследствие ошибки у 492 пациентов из 1045
пострадавших возник местный рецидив
Недооблучение составило 5 - 35%
N u m b e r o f p a tie n ts
7 0 0
6 0 0
5 0 0
4 0 0
3 0 0
2 0 0
1 0 0
0
0 %
to 5 %
6 %
to 1 0 %
1 1 %
to 2 0 %
D o s e r e d u c tio n
2 1 %
to 3 0 %
> 3 0 %
148.
Учебный курс МАГАТЭПроблемы
с программным обеспечением
ускорителя (США и Канада)
149.
MaриеттаГамильтон
Якима
Тайлер
Тайлер
Якима
Расследование FDA
AECL план действий
Июнь 1985 г.
Июнь 1985 г.
Дек. 1985 г.
Maр. 1986 г.
Aпр. 1986 г.
Янв. 1987 г.
Фев. 1987 г.
Июль 1987 г.
События во времени
150.
Характеристики аварий• В нескольких случаях оператор повторил
облучение один или несколько раз
• После лечения пациенты жаловались на жжение,
иногда с ощущением удара током
• В каждом случае пациенты получили дозы от 40
до 250 Гр за очень короткое время (1-3 секунды)
151.
Последствия переоблучения1 Молочная железа была удалена, полная обездвиженность плеча и
руки, постоянная боль
2 Пациента сильно обожгло, умер в ноябре 1985 г.
3 Некроз ткани, хронические язвы и боль в области облучения,
несколько пересадок кожи.
4 Боль в шее и плечах, периодически тошнота и рвота, лучевой
миелит шейного отдела спинного мозга, парализована левая рука
и обе ноги, левая голосовая связка и левая часть диафрагмы.
Умер спустя пять месяцев от лучевых осложнений
5 Пациент умер спустя месяц от лучевых осложнений
6 Пациент умер в течение нескольких недель от рака после
облучения, но, возможно, передозировка сократила его жизнь
152.
Учебный курс МАГАТЭНеобновлённый компьютерный
файл (США)
153.
Bведение• Больница Сейкред Хаарт, г.
Кумберланд, штат Мэриленд,
США
• В марте 1987 г. была
произведена замена источника
60Co
• Консультант по медицинской
физике обновил все
соответствующие данные...
Разрез типичного источника
кобальта
154.
Что произошло?• …за исключением данных для
лечения с триммерами
• Радиационный онколог заявил
консультирующему физику, что
триммеры больше не будут
использоваться
• Файл с данными в программе
для этого типа лечения не был
обновлён физиком
Триммеры
155.
Что случилось?• Однако в сентябре 1987 г. новый сотрудник радиационный онколог начал лечение всего
головного мозга с триммерами
• Сотрудники использовали старый компьютерный
файл для вычисления времени при лечении с
триммерами
• Поскольку в файле содержались данные
активности старого источника, то вычисленные
времена лечения пациентов были слишком
длинными
156.
Обнаружение аварии• Сотрудники обнаружили покраснение кожи у
нескольких пациентов в период с сентября 1987
г. по октябрь 1988 г.
• Они эпизодически высказывали свои подозрения
онкологу, но он оценивал это как нормальные
побочные явления лучевой терапии
• И только в октябре 1988 г. был найден
необновлённый файл
157.
Результат аварии• Пациенты были переоблучены на 75%
• За 13 месяцев 33 пациента были пролечены этой
методикой
• 20 пациентов умерло (во время лечения или по
окончанию)
158.
Учебный курс МАГАТЭНеверная калибровка пучка
(Коста Рика)
159.
Обзор• Ошибка в вычислениях
• Переоблучение затронуло 115
пациентов
• Сотрудник, ответственный за
дозиметрию, был недостаточно
квалифицирован
• Бездеятельность, несмотря на
признаки ненормальности
ситуации
160.
Согласно предоставленнойинформации...
• После контрольной проверки выяснилось, что во
время калибровки пучка после замены источника …
• …показания времени (таймера) были перепутаны
• Значение 0,3 минуты (18 секунд) было принято за 30
секунд, вследствие чего время облучения было
переоценено на 66%, т.е.30/18 = 1,66
161.
Результат• В результате мощность дозы была недооценена на
ту же величину и доза, подведённая пациентам,
была выше запланированной
• Вычисленные времена облучения были на 60%
дольше, чем необходимо при меньшей мощности
дозы
• Пострадало 115 пациентов и спустя два года по
крайней мере 17 пациентов умерло от
переоблучения
162.
Клинические последствия• Переоблучение
головного и
спинного мозга у
ребёнка
• Потеря
возможности
ходить и
разговаривать
DOM07/PP, lp
162
163.
Клинические последствия• Молодая женщина,
парализованная
вследствие
аварийного
переоблучения
спинного мозга
164.
Учебный курс МАГАТЭОшибка во введении данных
систему планирования лечения
(Панама)
165.
Краткая история происшествияДля планирования
лечения
использовалась
система планирования
лечения (СПЛ)
Multidata (2D)
СПЛ позволяет ввести
четыре блока для
каждого поля при
вычислении дозового
распределения
Стандартные
блоки
166.
Краткая история происшествияВ апреле 2000 г. один из
онкологов потребовал
добавления дополнительного
блока для некоторых планов
в области таза
Чтобы обойти ограничения
четырёх блоков СПЛ , …
… была испытана новая
возможность ввода блоков
(август 2000 г.): ввести
несколько блоков «за раз».
СПЛ приняла ввод без
предупреждения, но
посчитала неверное время
167.
Вычисленное время облученияВычисленное время
облучения было примерно
в два раза больше
требуемого
Пример: Время облучения
у пациента с похожей
локализацией было 0,6 мин
(одно поле). Теперь оно
стало больше 1,2 мин (одно
поле).
168.
Число пациентов и их дозы8 пациентов из 28 умерло
5 из этих смертей связаны с переоблучением
8
7
6
5
4
Живы
Умерли
3
2
1
0
(на 30 мая 2001 г.)
<60
60-79 80-99
100119
120139
>140
169.
Кровоточащая слизистаяоболочка прямой кишки за
два дня до смерти
170.
Послесловие• В конце 2004 г. двух
физиков, имевших
прямое отношение к
происшествию,
приговорили к 4 годам
лишения свободы и на 7
лет лишили права
работать в лучевой
терапии.
171.
Учебный курс МАГАТЭНеполадки с аппаратом брахитерапии
(США)
172.
Аппарат HDR (высокой мощностидозы) с последовательной загрузкой
источника
• Источник 192Ir с приведённой
активностью 4,3 Ки (160 ГБк)
• Источник прикреплён к тросику и может
последовательно перемещаться в теле
пациента в нескольких катетерах
• Существует второй тросик с
имитатором источника, который
используется в начале лечения для
проверки проходимости катетера
Пример аппарата HDR
173.
Bведение• 16 ноября 1992 г.: пожилая
пациентка с анальной карциномой
• Пациентке было назначено
3 фракции по 6 Гр
• Пять катетеров было помещено в
объём мишени
• Имитатор источника прошёл все
каналы без проблем
• С источником аппарата HDR
– Четыре канала отработали нормально
– При попытке направить источник в
пятый канал на пульте управления
появилась ошибка
– После нескольких попыток лечение
было прекращено
Типичное лечение
174.
Что произошло?• Прекратили лечение
• Сотрудники зашли в процедурную
• Отсоединили аппарат HDR от вживлённых
катетеров
• Вывезли пациентку из процедурной
Типичное лечение
175.
Что произошло?• Стационарный индикатор
радиационной опасности в
помещении указывал на
повышенный уровень
радиации,
• Но был проигнорирован как
звуковой, так и световой
сигнал
• Сотрудники указали, что
индикатор “часто барахлил” и
они привыкли игнорировать
его
Система радиационного
контроля
176.
Что произошло?• Имелся ручной дозиметр, который не
был использован для подтверждения
или опровержения сигнала индикатора
радиационной опасности
• Пульт аппарата HDR показал, что
источник находится в контейнере
• Пациентку отвезли обратно в дом
престарелых
Ручной дозиметр
177.
Существо аварии• Сотрудники не поняли, что источник отвалился от тросика и
остался в катетере
• Катетер с источником аппарата HDR, остался в теле больной,
и пациентка была отправлена в дом престарелых
• 20 ноября 1992 г. (4 дня спустя) – катетер с источником
выпал.
– Катетер (и источник) были помещены в красный пакет для
медицинских биологических отходов
– Позднее пакет перенесли в другое место, где он
находился до 25 ноября.
• 25 ноября 1992г.: Водитель со станции сортировки мусора
забрал красный пакет с биоотходами.
• Пакет и остальной мусор были погружены в грузовик и
отвезены в Карнеги, штат Филадельфия, где находилось
предприятие по переработке отходов
178.
Причины аварии• Этот тип источника приваривался к тросику
• Источник был послан в онкологический
центр в защитном контейнере с тефлоновой
оболочкой вокруг источника
• В присутствии влаги в результате радиолиза
образовался фтористый водород, который
среагировал с тросиком, изготовленным из
нитинола, и привёл к коррозии сварки
источник
сварка
тросик
• Коррозия ослабила сварку и источник
оторвался от тросика в момент напряжения
Аварийный контейнер
179.
Оценки доз• Пациентка:
– Назначенная доза 18 Гр за 3 фракции
– Реальная доза, полученная за четыре дня в назначенной
точке (1 cм от катетера), была 16 тыс. Гр , т.е. почти в 1000
больше
– Пациентка умерла спустя один день после выпадения
катетера
• Персонал дома престарелых:
– Несколько сотрудников находились в тесном контакте с
пациенткой помогая ей в течение четырёх дней
– Одна сестра получила эквивалентную дозу на руки в
пределах 0,7 – 1,6 Зв
Персонал больницы:
– Дозы были малы, поскольку персонал находился в
контакте с пациенткой лишь короткое время
• В общей сложности облучились 94 человека, дозы
варьировали от 0,4 до 290 мЗв.
180.
Радиационный рискрентгенодиагностики
Исследование
Урография
Позвоночник
Живот
Грудная клетка
Конечности
Кожная Эффективная Риск,
доза, мГр доза, мЗв
%%
30
40
10
2
3
8
5
2.5
0.25
0.025
0.04
0.025
0.013
0.0013
0.00013
181.
Радиационный риск вядерной медицине
Исследование
Миокард
Кости
Щитовидная
железа
Лёгкие
Почечный
клиренс
Радиофармпрепарат
Tl-201 хлорид
Tc-99m MDP
Эффективная
доза, мЗв
23
3.6
Риск, %%
0.12
0.018
Tc-99m пертехнетат
Tc-99m MAA
1.1
0.9
0.006
0.005
Cr-51 EDTA
0.01
0.00005
182.
Радиотерапевтические риски.1. Подготовка пациента
Вид риска
Степень
риска
Некорректная
идентификация
Высокая
Некорректная
регистрация
данных
идентификации
Недостаточная
диагностика
Высокая
Невнимание к
сопутствующим
заболеваниям
Высокая
Неадекватная
регистрация
медицинских
данных
Высокая
Высокая
Меры по предотвращению
или снижению
Контрольный опрос пациента
Фотография
Персональный идентификатор
Фотография
Персональный идентификатор
Электронная форма истории болезни
Клинический аудит
Консилиум
Программы гарантии качества диагностики
Внимательное изучение истории болезни
Отдельная регистрация сопутствующих
заболеваний
Электронная форма истории болезни
183.
Радиотерапевтические риски.2. Решение на лучевую терапию
Вид риска
Недостаточная
междисциплинарная
координация
Отсутствие
единолично
ответственного
диагноста
Несвоевременный
перенос
ответственности
Недопонимание и
несогласованность
действий
Степень
риска
Средняя
Участие лечащего врача
Междисциплинарное обсуждение
Средняя
Стандартизация протоколов диагностики
Междисциплинарное обсуждение
Средняя
Средняя
Ошибки диагностики Высокая
Неоформленный
протокол
Меры по предотвращению
или снижению
Средняя
Достижение согласия с обязательной
регистрацией результата
Независимый аудит разногласий
Клинические разборы
Стандартизованная форма протокола
184.
Радиотерапевтические риски.3. Оформление протокола на облучение
Вид риска
Степень
риска
Некорректная
идентификация
пациента
Высокая
Недостаточная
согласованность с
другими видами
лечения
Прописаны не все
компоненты курса
лучевой терапии
Ошибочное
разрешение на
применение
неполного
протокола
Направленное
изменение
протокола
Средняя
Высокая
Меры по предотвращению
или снижению
Контрольный опрос пациента
Фотография
Персональный идентификатор
Повышение ответственности лечащего
врача
Мультидисциплинарное обсуждение
Стандартизация протоколов для каждого
вида диагностики
Личная подпись под протоколом
Высокая
Средняя
Сертификация компетенции персонала
Получение права на изменение протокола
185.
Радиотерапевтические риски.4. Позиционирование и иммобилизация
Вид риска
Степень
риска
Меры по
предотвращению
или снижению
Сопутствующие заболевания
Невозможность выполнить
инструкции по
позиционированию
Некорректное позиционирование
пациента
Средняя
Отбор больных
Документирование
возможных трудностей
Высокая
Контрольный лист
исполнения протокола
Различное позиционирование
при разных видах диагностики и
топометрии
Средняя
Некорректное положение
пациента при иммобилизации
Средняя
Неправильное применение
средств для иммобилизации
Средняя
Неточная передача информации
по протоколу
Высокая
Независимый контроль
Адекватный уровень
образования и практических
навыков персонала
In vivo дозиметрия
186.
Радиотерапевтические риски.5. Симуляция, визуализация и определение
объёмов (часть 1)
Вид риска
Степень
риска
Некорректная идентификация
пациента
Высокая
Некорректное
позиционирование опорных
точек
Неправильное определение
объёма опухоли
Неправильное определение
органов, окружающих опухоль
Высокая
Неправильное оконтуривание
органов риска
Некорректное совмещение
мультимодальных
изображений
Высокая
Высокая
Высокая
Средняя
Меры по
предотвращению
или снижению
Контрольный опрос пациента
Фотография
Персональный идентификатор
Сертификация компетенции
персонала
Адекватный уровень
подготовки персонала
Независимый контроль
187.
Радиотерапевтические риски.5. Симуляция, визуализация и определение
объёмов (часть 2)
Вид риска
Степень
риска
Рассогласование световых полей и
перекрестия визирных нитей
Невозможность точно
идентифицировать изоцентр
Плохое качество изображений
Средняя
Некорректный протокол
визуализации
Некорректная визуализация
выбранной зоны интереса
Неправильное определение стороны
пациента на изображении
Изменённая позиция пациента
Некорректная информация по
ориентации
Средняя
Высокая
Средняя
Меры по
предотвращению
или снижению
Программа гарантии
качества оборудования
Контрольные карты
выполнения протокола с
личной подписью
Контрольный лист
исполнения протокола
Средняя
Независимый контроль
Высокая
Высокая
Высокая
Личная подпись на
протоколе
188.
Радиотерапевтические риски.6. Планирование (часть 1)
Вид риска
Степень Меры по предотвращению
риска
или снижению
Некорректная калибровка или
некорректная генерация
входных данных
Высокая
Некорректные физические
данные (напр., кривая
распада)
Высокая
Сбой в программном
обеспечении
Неправильный ввод в
эксплуатацию программного
обеспечения
Неправильное использование
программного обеспечения
Ошибочное вычисление
мониторных единиц
Высокая
Отсутствие перекрёстного
контроля
Высокая
Высокая
Высокая
Высокая
Гарантия качества оборудования
Независимый внешний
дозиметрический аудит
Личная подпись под протоколом
Независимый контроль
Протоколы планирования
In vivo дозиметрия
Контроль приёмо-сдаточных
испытаний
Личная подпись под протоколом
In vivo дозиметрия
Сертификация компетенции
персонала
Выполнение расчётов вручную
независимым профессионалом
In vivo дозиметрия
Организационное усиление
189.
Радиотерапевтические риски.6. Планирование (часть 2)
Вид риска
Степень
риска
Неоптимальные типы облучения и
Высокая
некорректное позиционирование пучка
Некорректная энергия пучка излучения Высокая
Некорректные размеры поперечного
сечения пучка
Некорректные нормировки
Некорректный выбор опорной точки
Высокая
Некорректная поправка на
негомогенность
Неправильное использование
болюсов при вычислениях
Неправильное размещение блоков
Плохая конструкция блоков
Неправильные карты глубинных доз
Средняя
Высокая
Средняя
Высокая
Высокая
Высокая
Высокая
Меры по
предотвращению
или снижению
Контрольный лист
протокола
планирования
Протокол с личной
подписью
Независимый контроль
190.
Радиотерапевтические риски.7. Передача информации в ходе лечения
Вид риска
Степень
риска
Некорректная идентификация
пациента
Высокая
Передача данных вручную
Средняя
Несовместимый дизайн карт
Неразборчивый почерк в
картах
Отсутствие независимого
контроля
Некорректный ввод данных в
системы регистрации
Неоднозначный шаблон карт
и протоколов
Передача неутверждённого
плана или протокола
Несогласованность при
внесении изменений в планы
Некорректное число
мониторных единиц
Средняя
Высокая
Меры по предотвращению
или снижению
Контрольный опрос пациента
Фотография
Персональный идентификатор
Автоматическая передача данных
In vivo дозиметрия
Чёткое заполнение документации
и протоколов
Высокая
Высокая
Независимый контроль
Высокая
Стандартизация всех шаблонов
Средняя
Контрольный лист протокола
Средняя
Системы регистрации и
верификации
Независимый контроль
In vivo дозиметрия
Высокая
191.
Радиотерапевтические риски.8. Укладка пациента
Вид риска
Степень
риска
Меры по предотвращению
или снижению
Некорректная идентификация
пациента
Высокая
Игнорирование текущего
медицинского состояния
пациента
Неправильная позиция пациента
Неправильные применение
средств иммобилизации
Неправильное определение
стороны тела пациента
Некорректное определение
изоцентра
Отсутствие вспомогательных
средств
Неправильное использование
принадлежностей для облучения
Пропуск болюса
Изменение позиции пациента в
течение укладки
Средняя
Контрольный опрос пациента
Фотография
Персональный идентификатор
Сертификация компетенции
персонала
Высокая
Средняя
Независимый контроль
Помощь при укладке
Высокая
Высокая
Высокая
Высокая
Высокая
Высокая
Визуальный мониторинг
192.
Радиотерапевтические риски.9. Проведение всего курса лучевой терапии
Вид риска
Степень
риска
Некорректная идентификация
пациента
Высокая
Необнаруженная
неисправность аппаратуры
Работа аппарата в физическом
режиме вместо клинического
Некорректное обращение с
пациентом
Неправильный выбор энергии
пучка
Неправильный выбор размера
поля и ориентации
Неправильный выбор
количества фракций облучения
Неадекватный контроль
параметров облучения
Сбой аппарата в стартовом
режиме работы
Высокая
Меры по предотвращению
или снижению
Контрольный опрос пациента
Фотография
Персональный идентификатор
Контрольный лист режимов
In vivo дозиметрия
Высокая
Средняя
Высокая
Высокая
Сертификация компетенции
персонала
In vivo дозиметрия
Независимый контроль
In vivo дозиметрия
Средняя
Высокая
Средняя
Контрольный лист режимов
193.
Радиотерапевтические риски.10. Верификация лечения и наблюдение в динамике
Вид риска
Степень
риска
Некорректная
идентификация пациента
Высокая
Некорректное
использование портальной
визуализации
Неправильная
интерпретация портальных
изображений
Высокая
Неправильное решение о
выписке пациента
Недостаточность
наблюдения в динамике в
ходе курса
Небрежности ведения
истории болезни
Высокая
Необнаруженные сбои
аппаратуры и
оборудования
Средняя
Средняя
Средняя
Меры по предотвращению
или снижению
Контрольный опрос пациента
Фотография
Персональный идентификатор
Регулярный контроль портальных
изображений
Сертификация компетенции
персонала
Протокол коррекции пучка
Клинический аудит выписки
Периодический независимый
контроль
Средняя
Аудит базы данных по параметрам
аппаратуры и оборудования
194.
Радиотерапевтические риски.11. Подведение итогов
• В 2008 г. рабочая группа экспертов ВОЗ проанализировала и
классифицировала все возможные радиотерапевтические
риски, распределив их по 10 технологическим этапам лучевой
терапии. 48 типов риска были отнесены к категории с
тяжёлыми радиационными последствиями, 33 – средней
тяжести.
• 53 типа риска связаны с персоналом и только 10 – с самим
пациентом и сбоями в работе облучателей, программного
обеспечения и оборудования.
• Из 43 серьёзных рисков могут быть предотвращены или
ослаблены: 20 – жёстким выполнением и контролем
выполнения протоколов всех этапов курса лучевой терапии, 12
– независимой проверкой и 11 – сертификацией компетенции
персонала.
195.
Причины радиационных аварий вподразделениях лучевой терапии
По данным МАГАТЭ (анализ 92 различных РА),
большинство РА происходят вследствие:
человеческих ошибок при взаимодействии специалистов различного
профиля, включая неправильное оформление медицинской и
технической документации;
ошибочной интерпретации результатов топометрии, считывания
показаний контрольных приборов и аварийных пороговых дозиметров,
данных дозиметрического планирования, динамического наблюдения за
состоянием больного в ходе курса лучевой терапии и т.д.;
технических погрешностей и сбоев в работе аппаратуры и
вспомогательного оборудования; особенно тяжёлые последствия для
пациентов представляют собой ошибки при введении в эксплуатацию
новых аппаратов и при калибровке пучка излучения или радионуклидных
источников;
ошибочного распознавания нештатной ситуации , нерегулярного или
небрежного выполнения программ гарантии качества аппаратуры и
радиационных технологий.
Таким образом, анализ показывает, что свыше 65% РА
происходят вследствие человеческого фактора
196.
Профилактика радиационных аварий вподразделениях лучевой терапии
Главное требование – неукоснительное и
квалифицированное выполнение принятых
программ гарантии качества, в том числе:
• Адекватная организация всего технологического процесса
лучевой терапии.
• Активное участие в приемо-сдаточных испытаниях и
введении в эксплуатацию аппаратуры, оборудования и
систем дозиметрического планирования.
• Своевременное выявление, идентификация и устранение
технических сбоев и отказов.
• Обеспечение безошибочной передачи информации между
специалистами различных профессий.
• Точная идентификация пациента, особенно при повторных
сеансах облучения.
• Жесткое выполнение всех технологических инструкций по
подготовке, контролю и проведению облучения.
• Обучение, переподготовка персонала и постоянное
совершенствование своих практических навыков.
197.
Публикации МАГАТЭ по обучениюперсонала в лучевой терапии
198.
Общий итогКадры решают всё!
199.
Необходимые требования дляоформления льготной пенсии
1.
2.
3.
4.
5.
Должностная инструкция с указанием факта
работы во вредных условиях труда
Приказ администрации с указанием отнесения к
группе А персонала и прикреплением к гамматерапевтическому аппарату
Инструкция по охране труда
Рабочие журналы с указанием продолжительности
контакта с источниками каждый рабочий день
Индивидуальная дозиметрическая карта
профессионального облучения
200.
Благодарю за внимание!Вопросы?






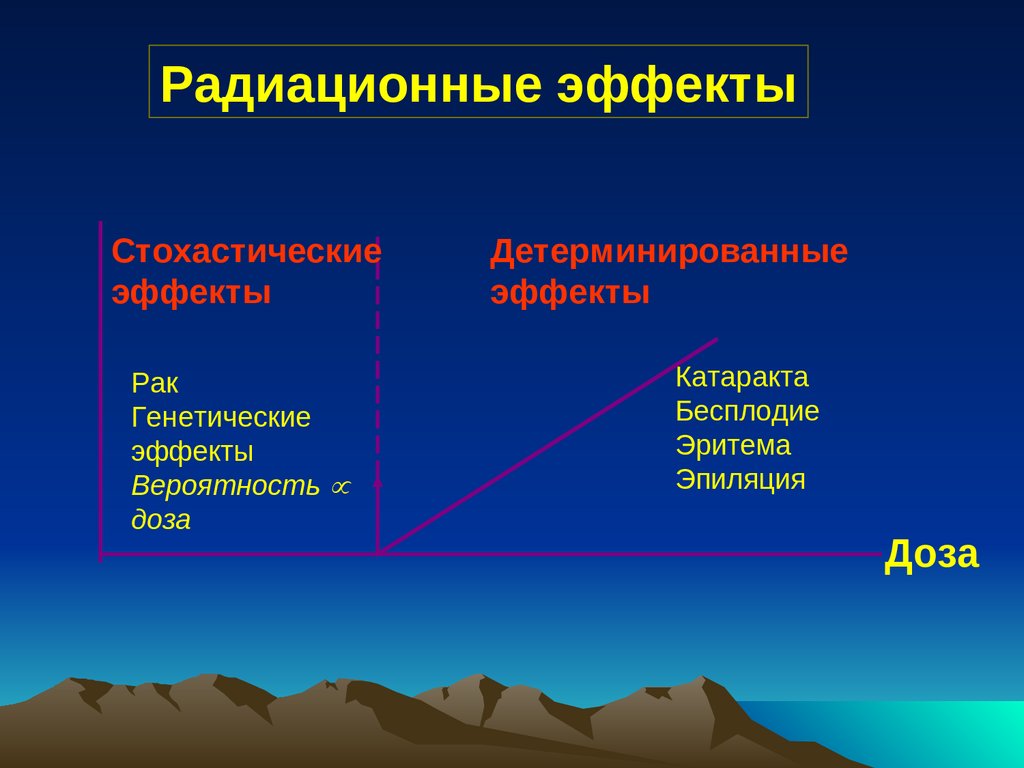
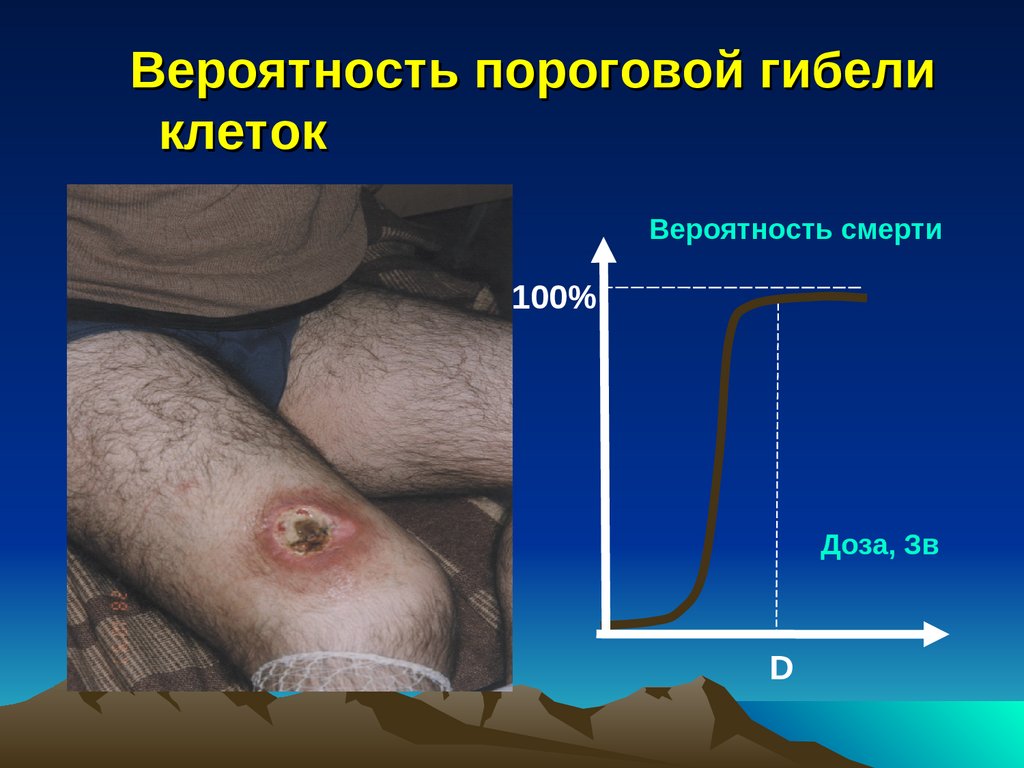

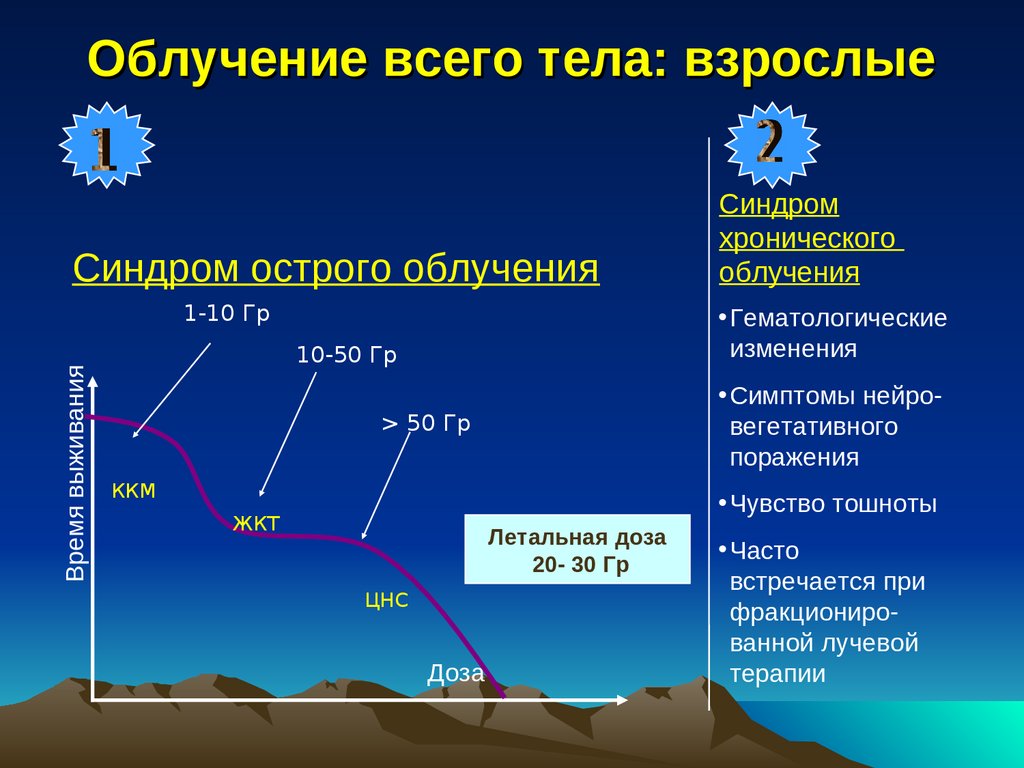


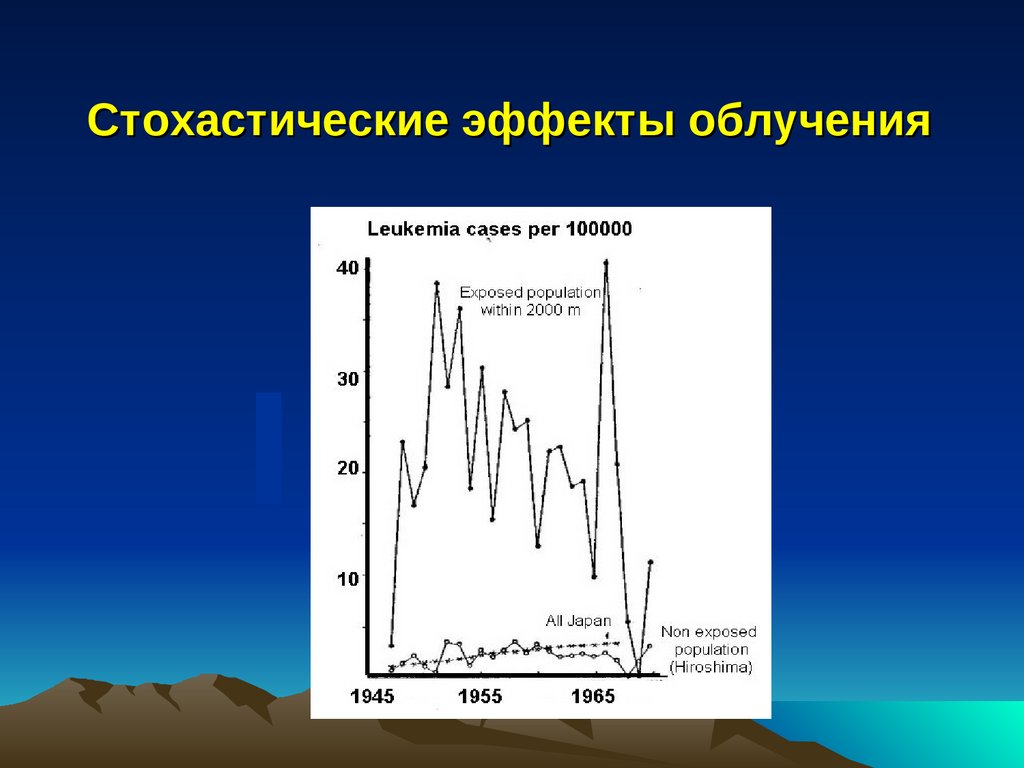
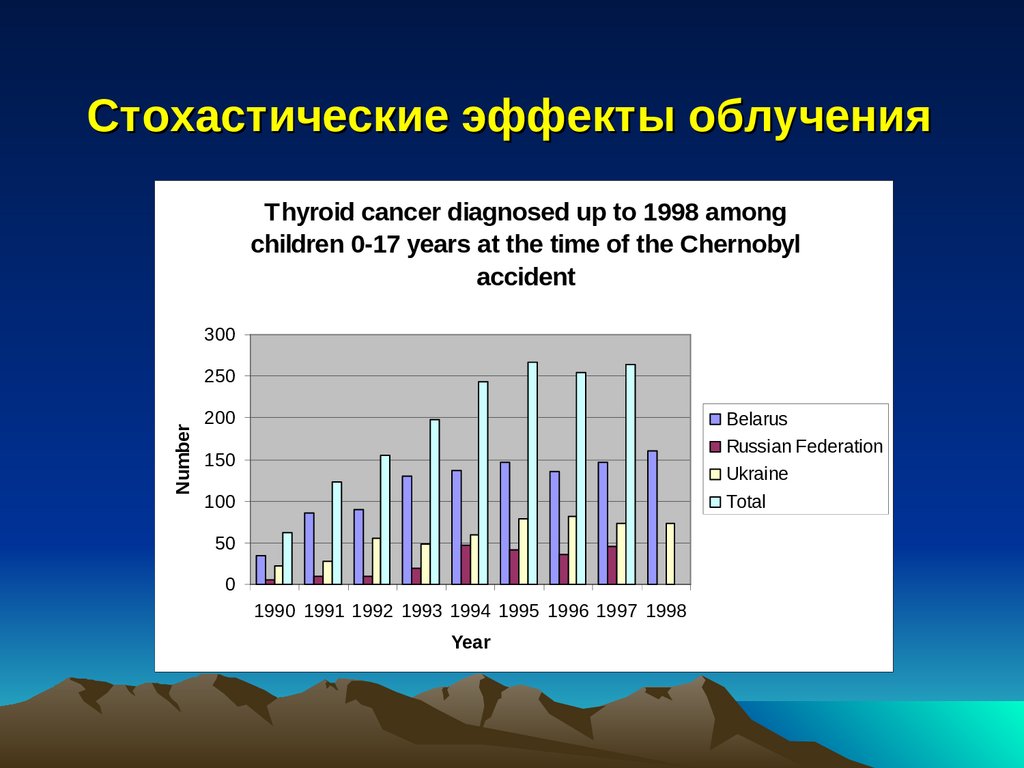




























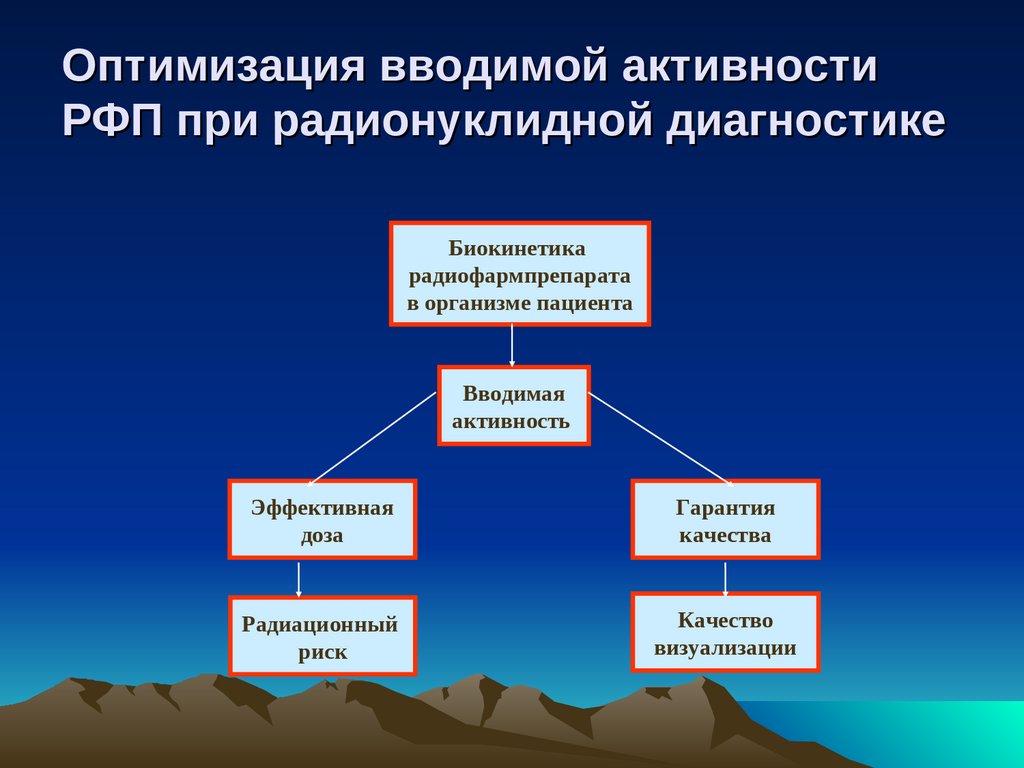
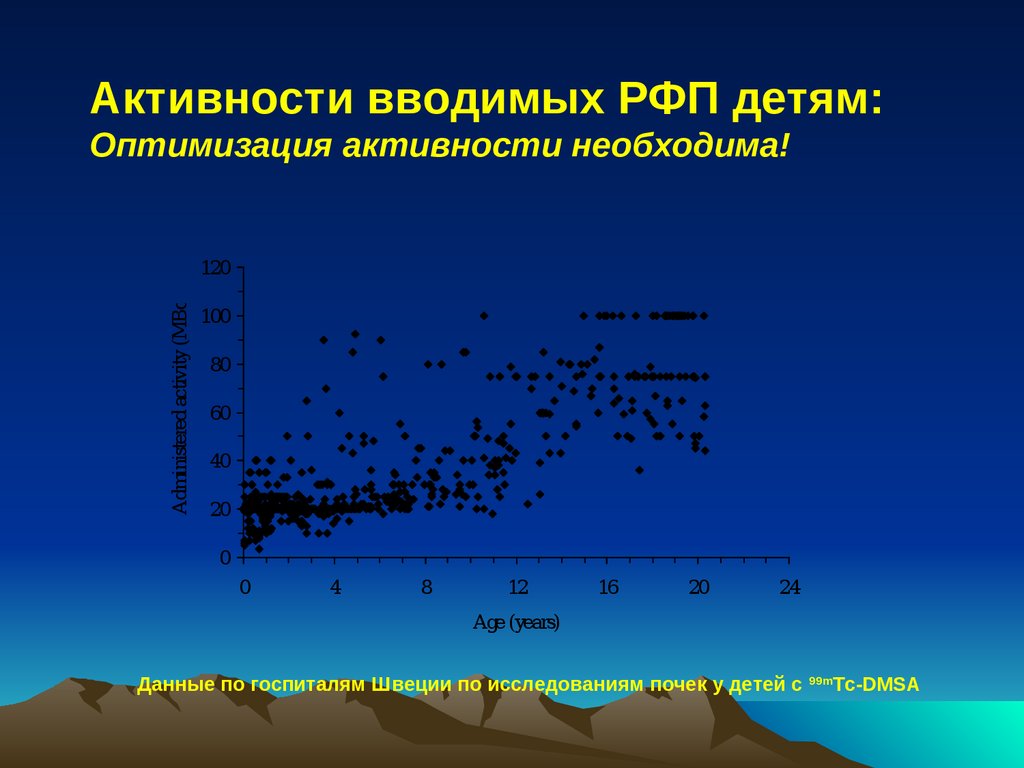
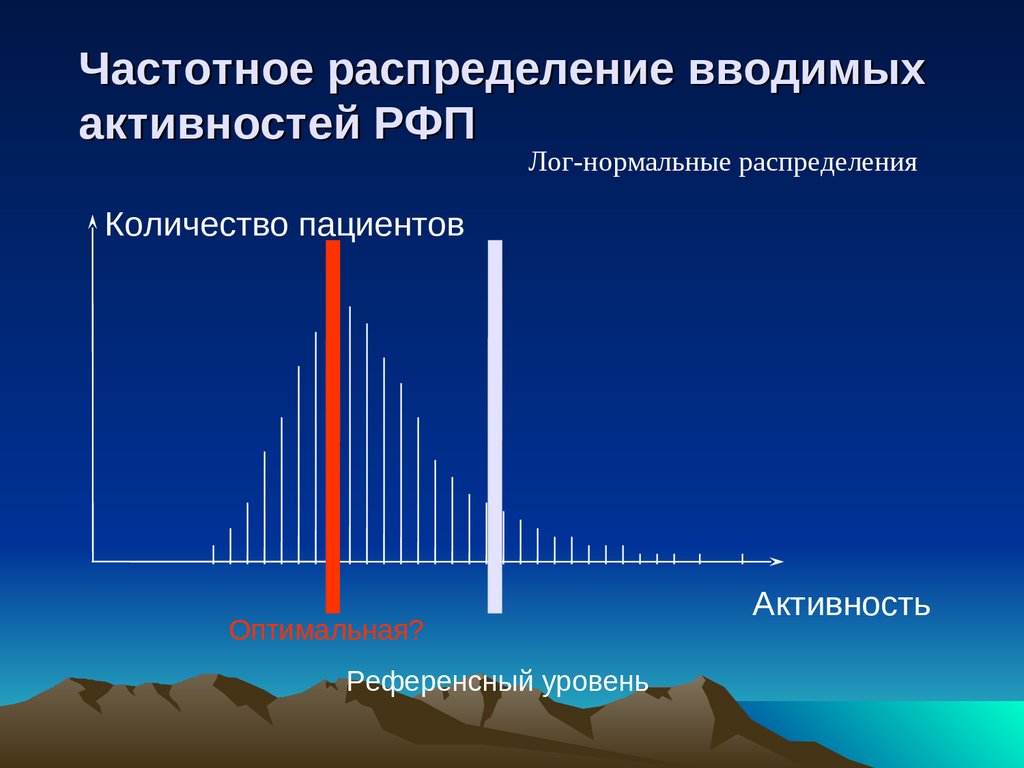
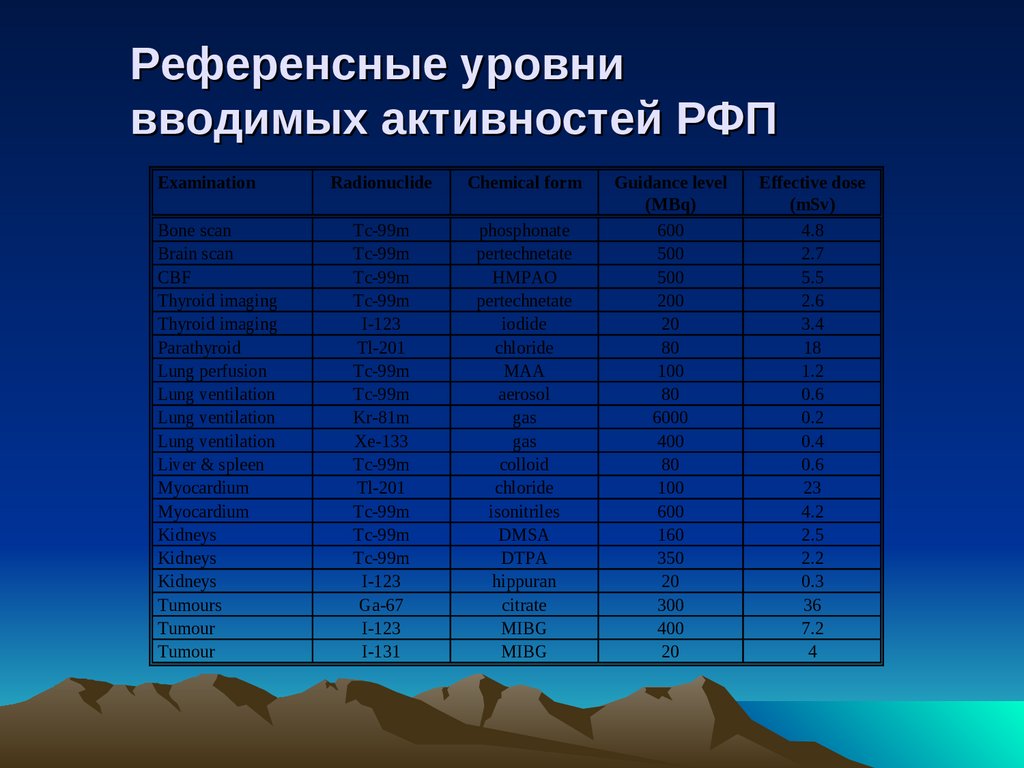



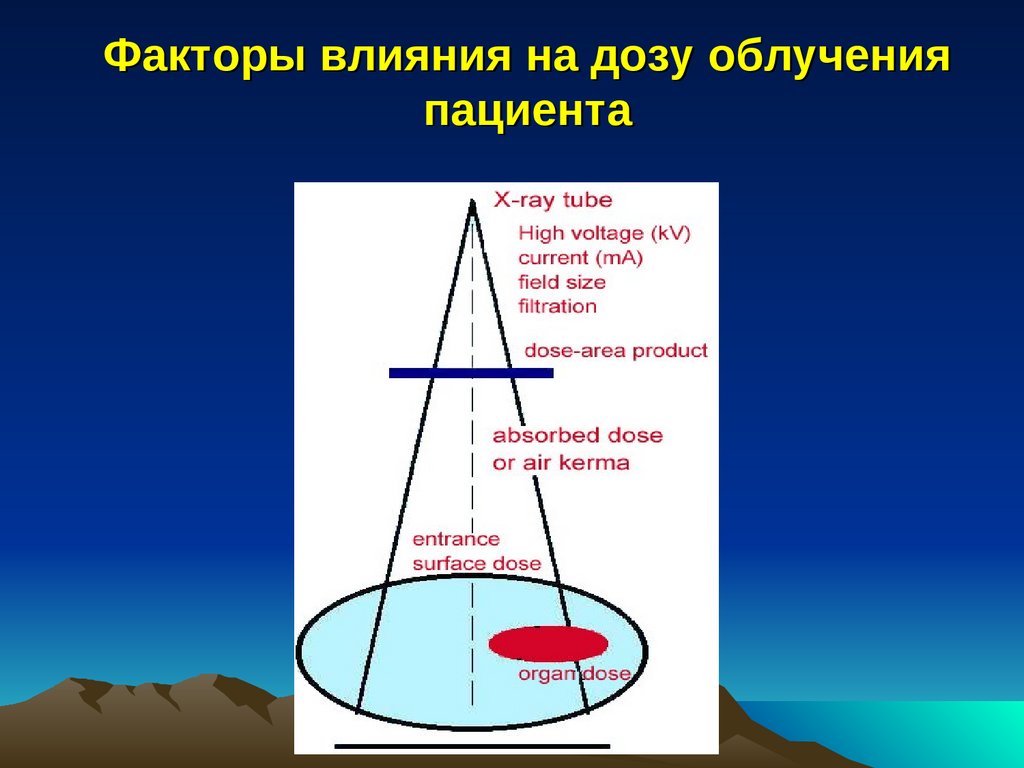

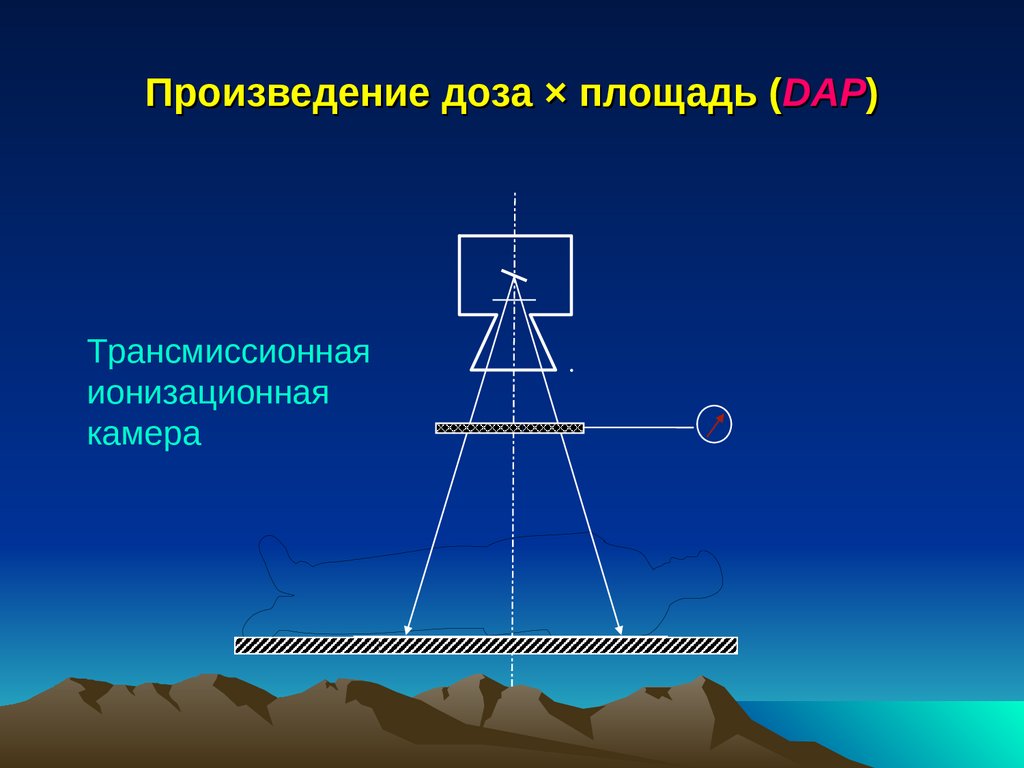



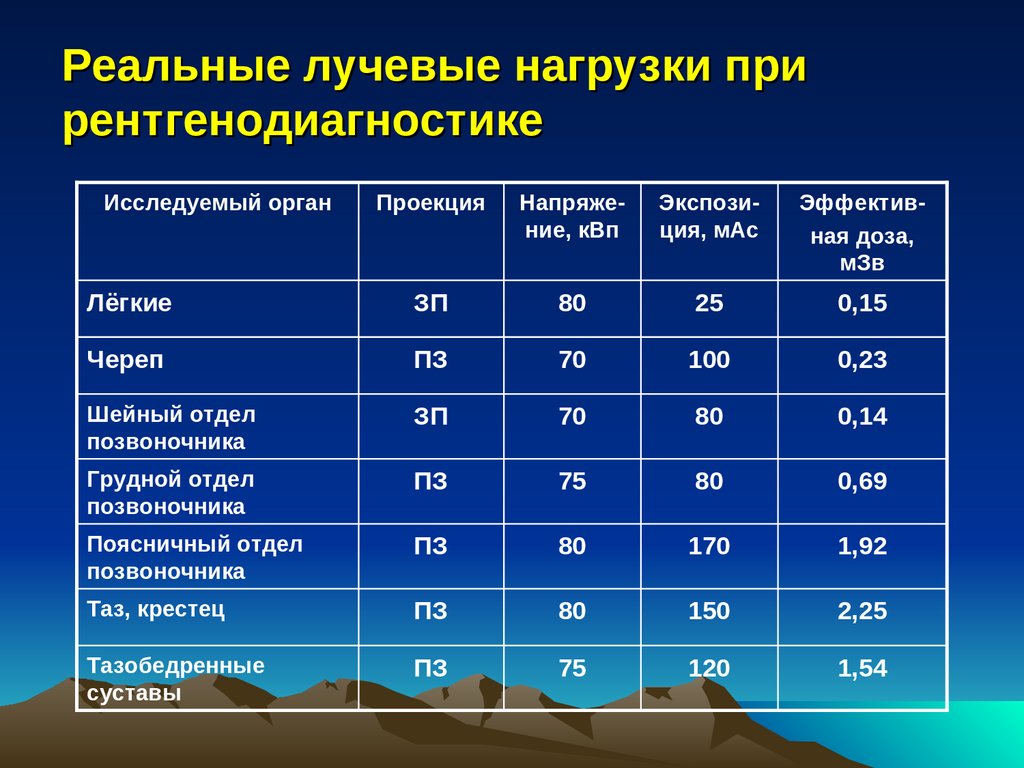

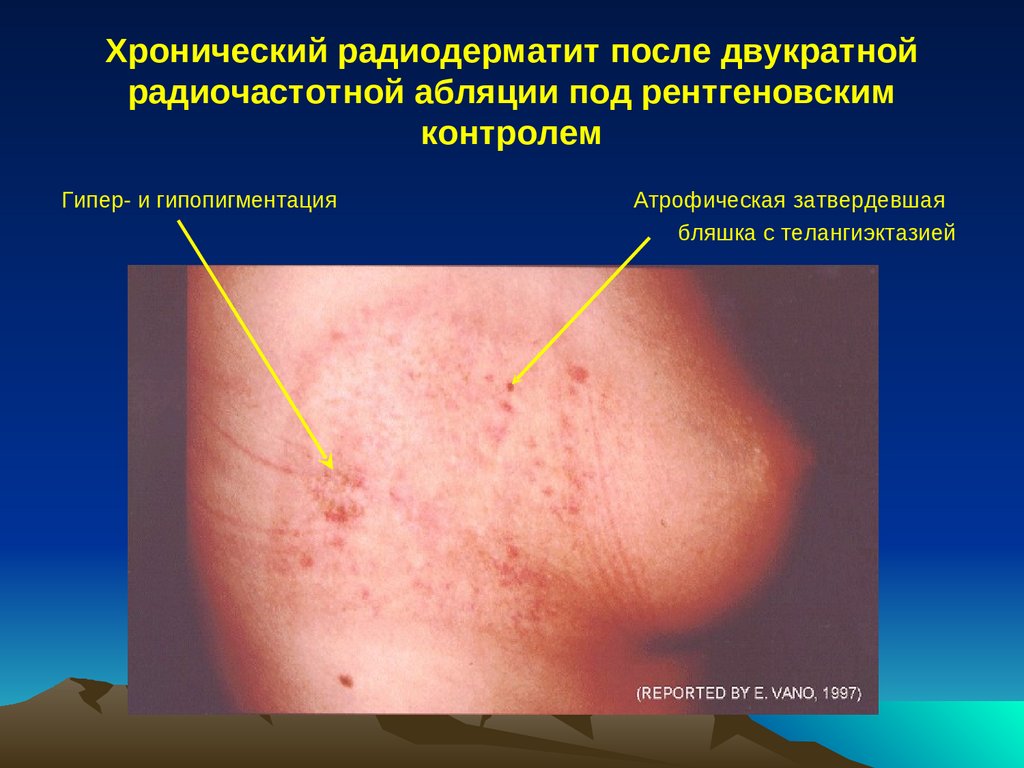
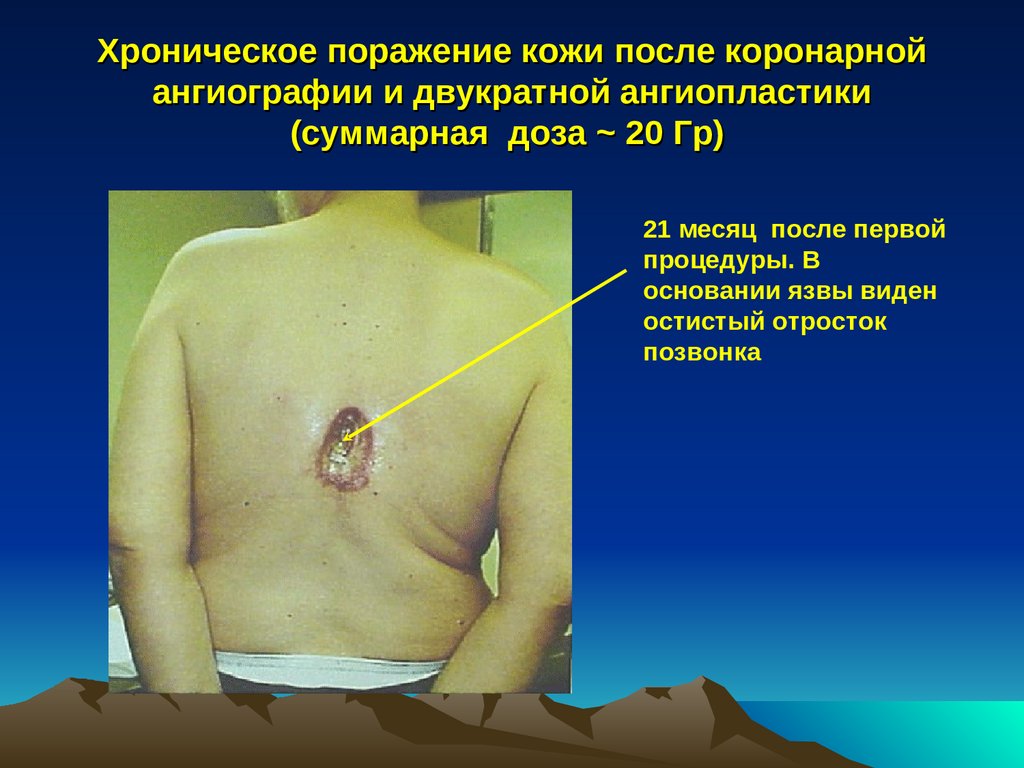
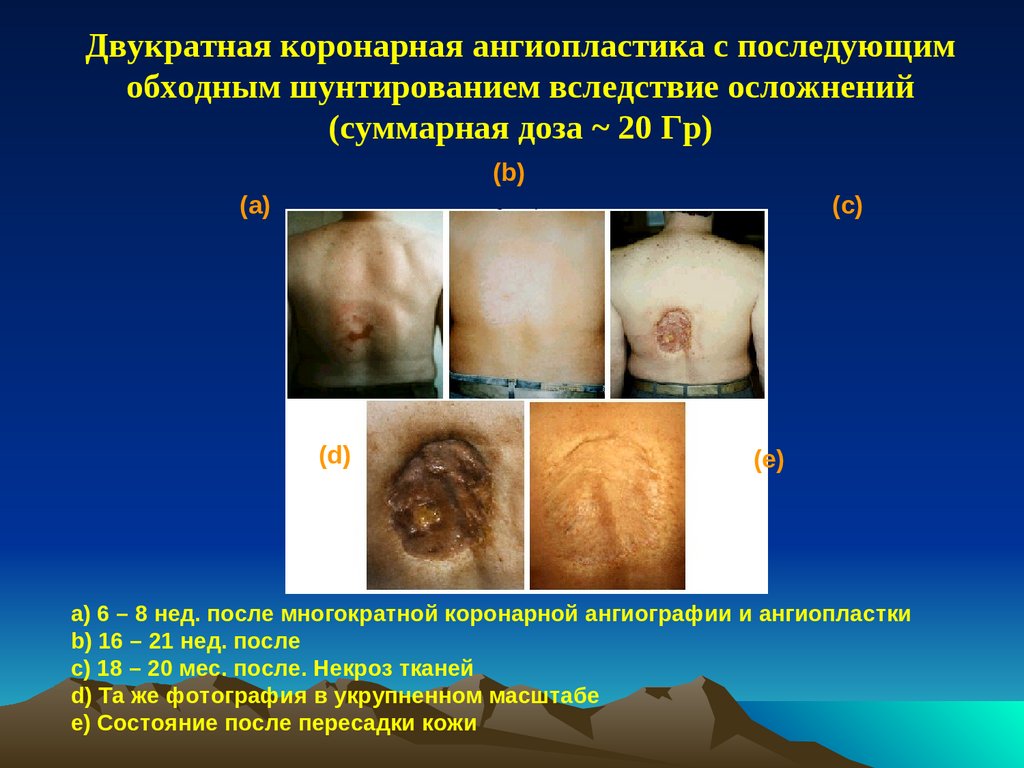









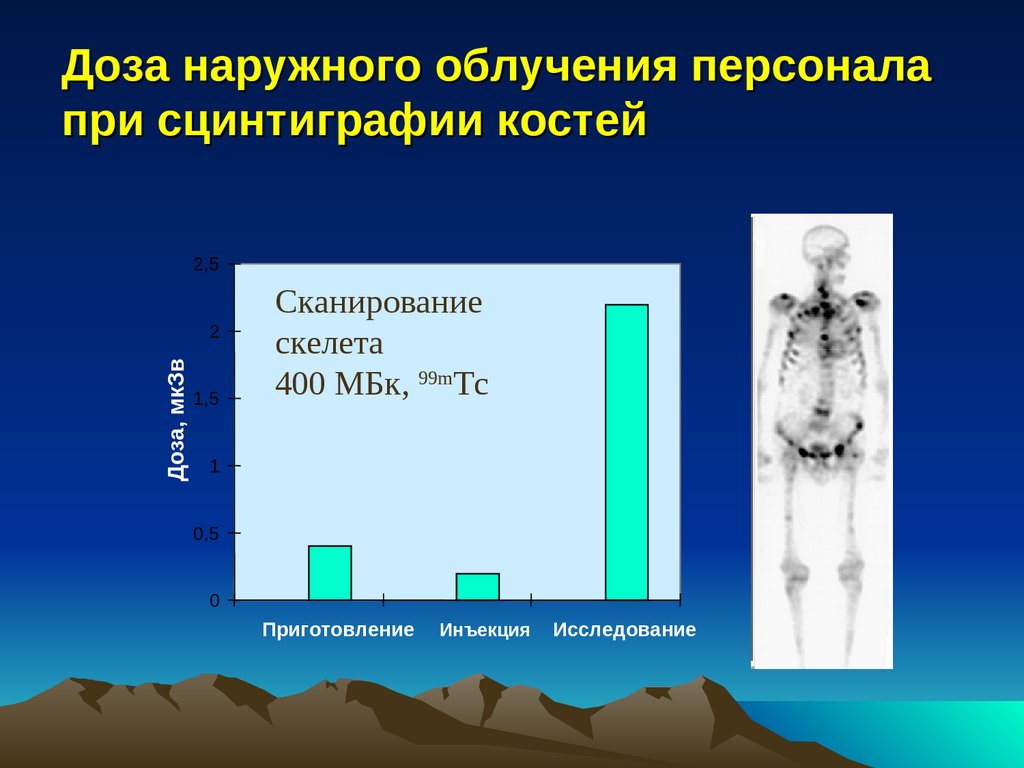
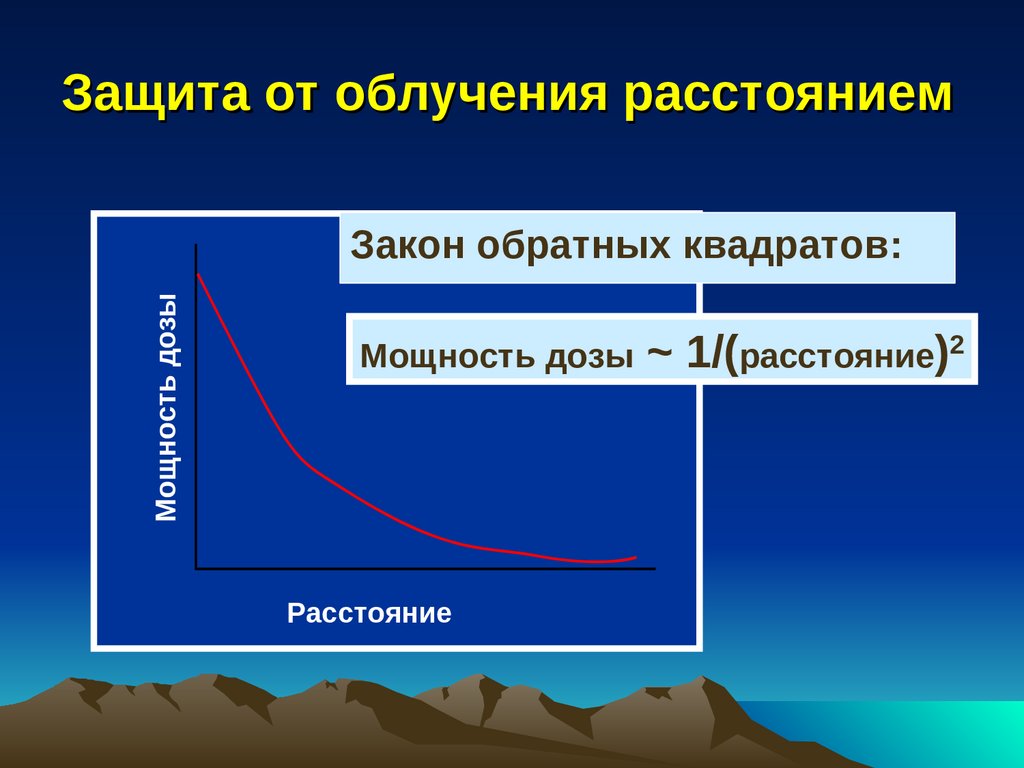

















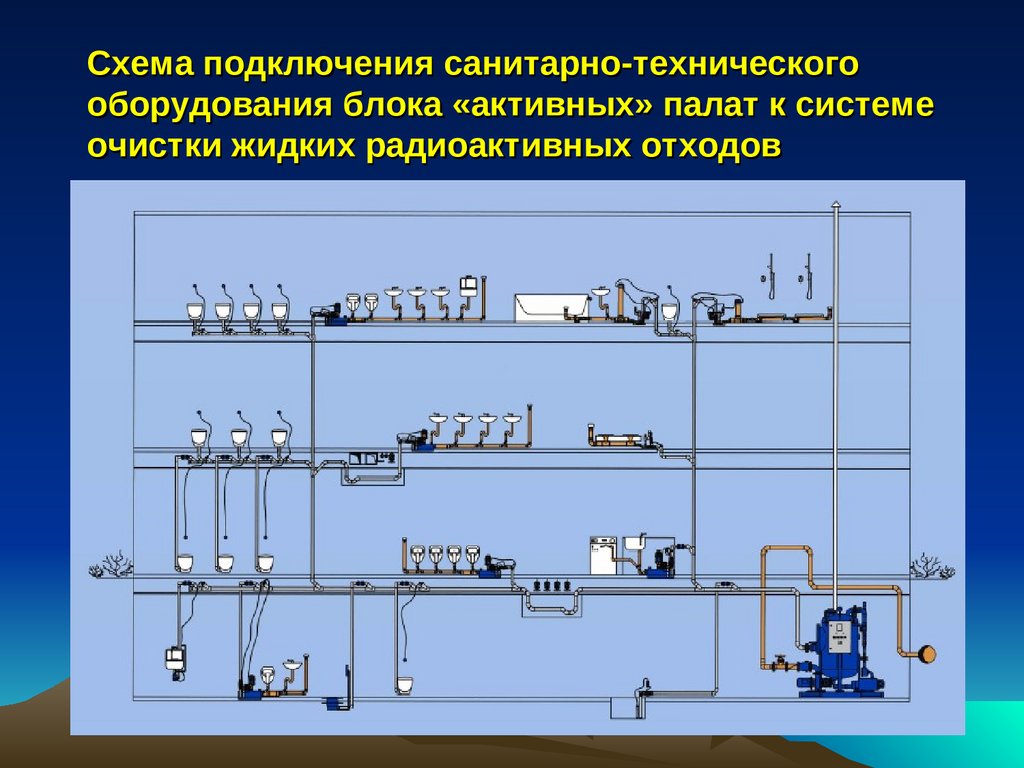


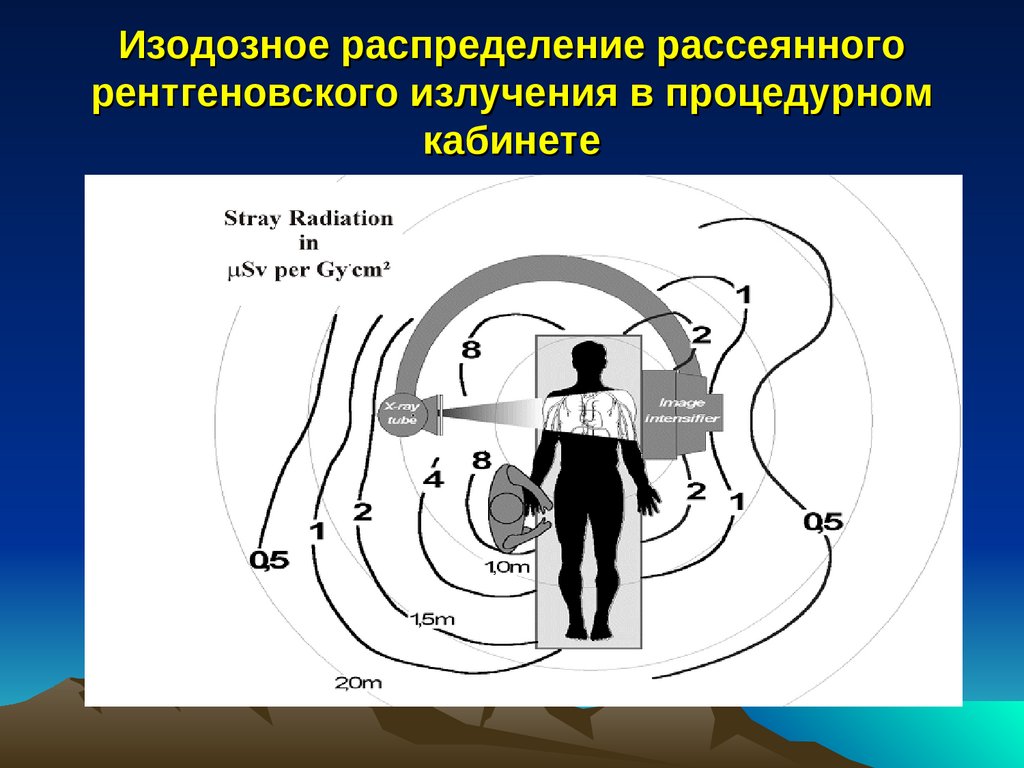




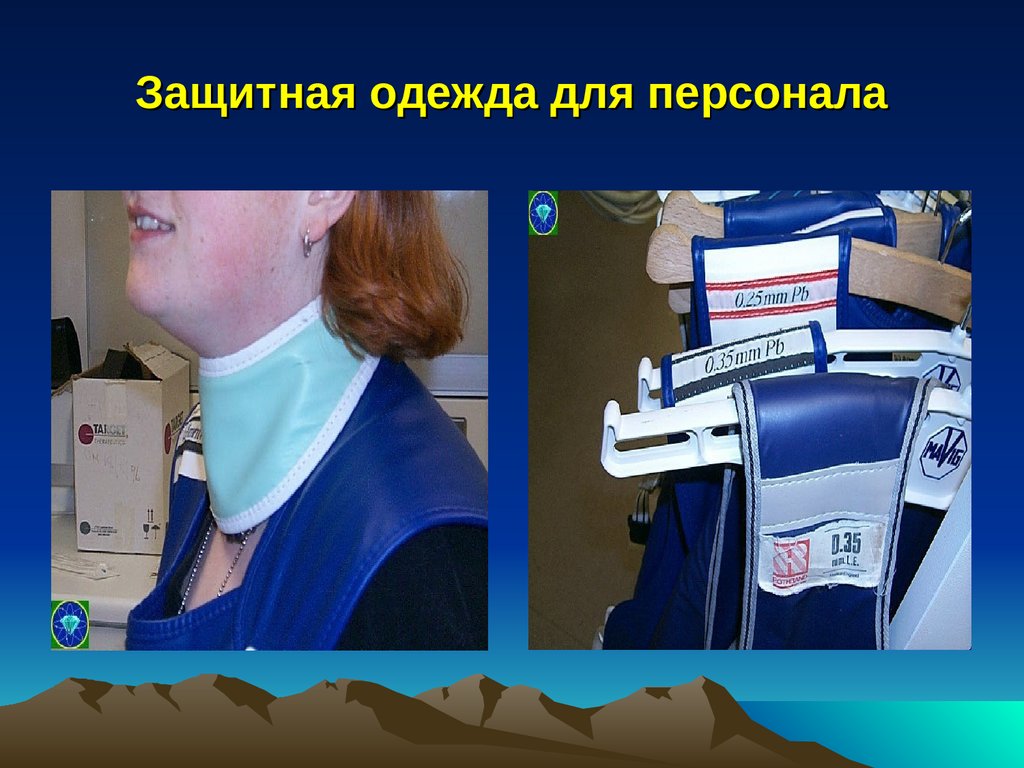











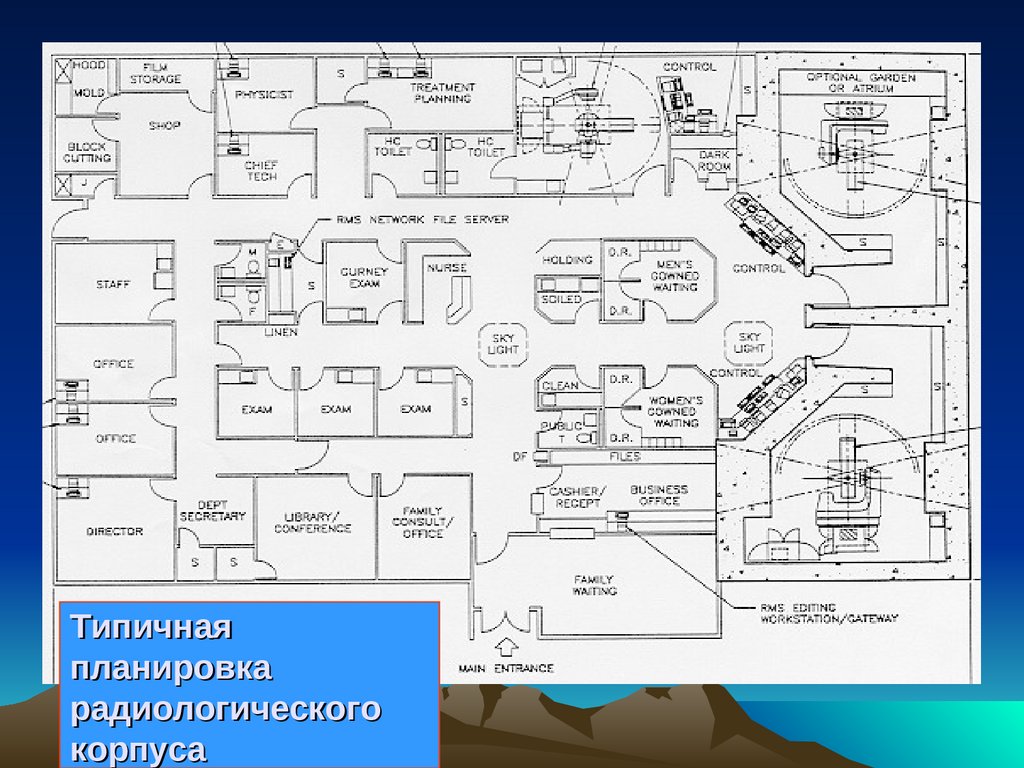
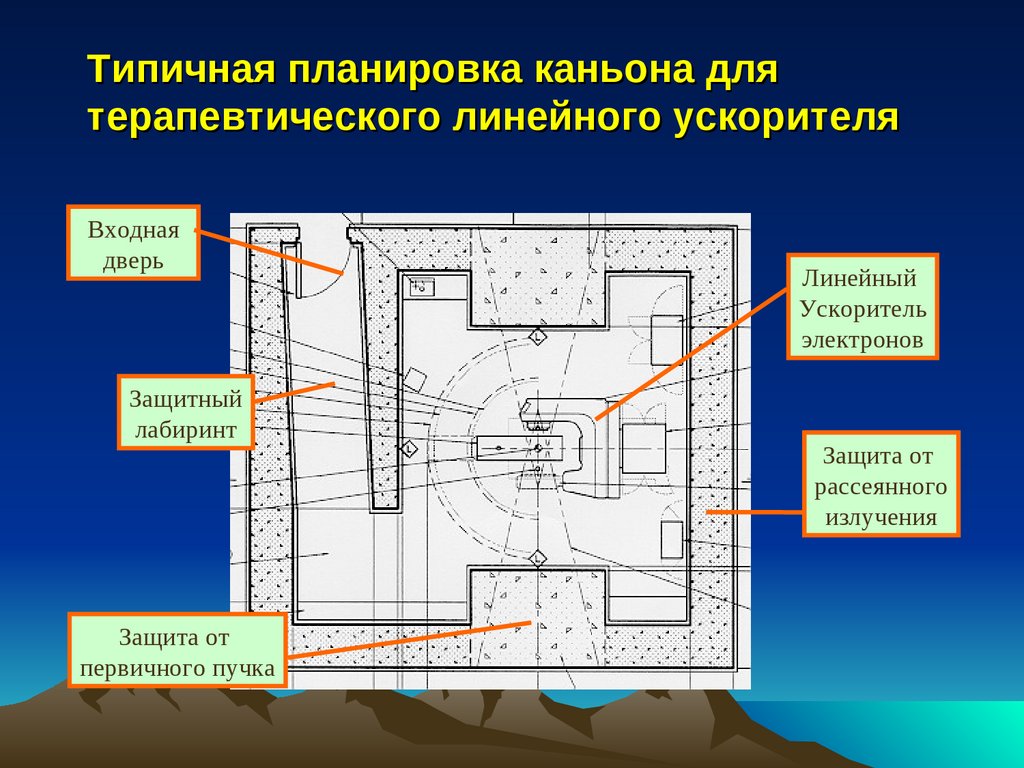











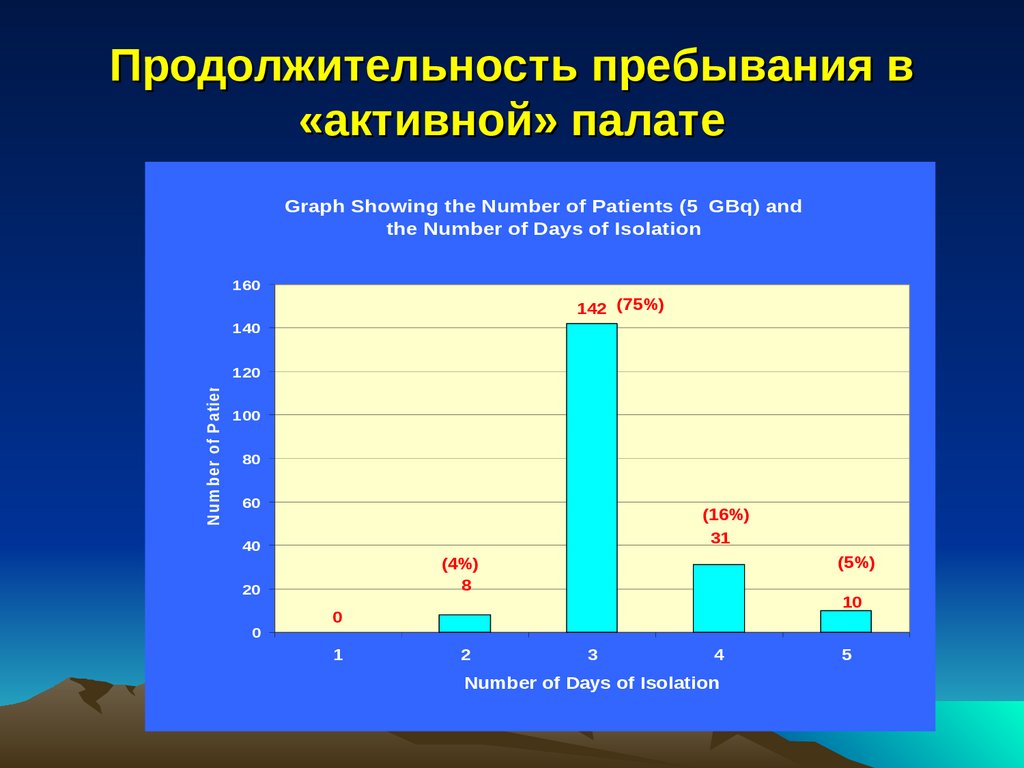
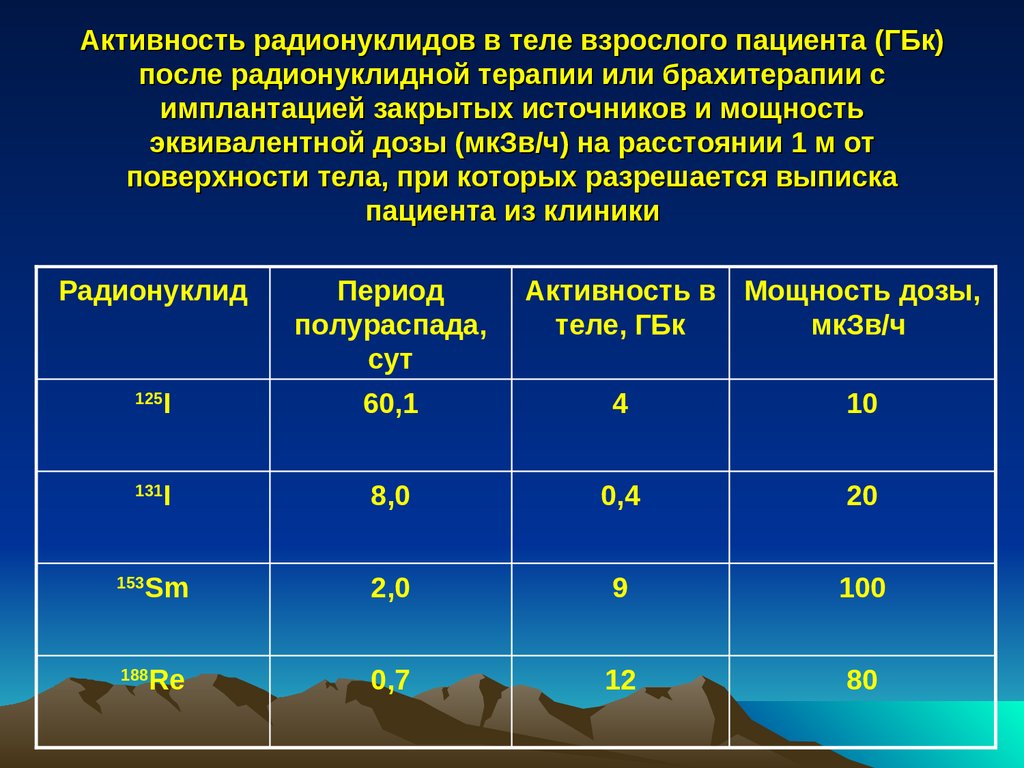












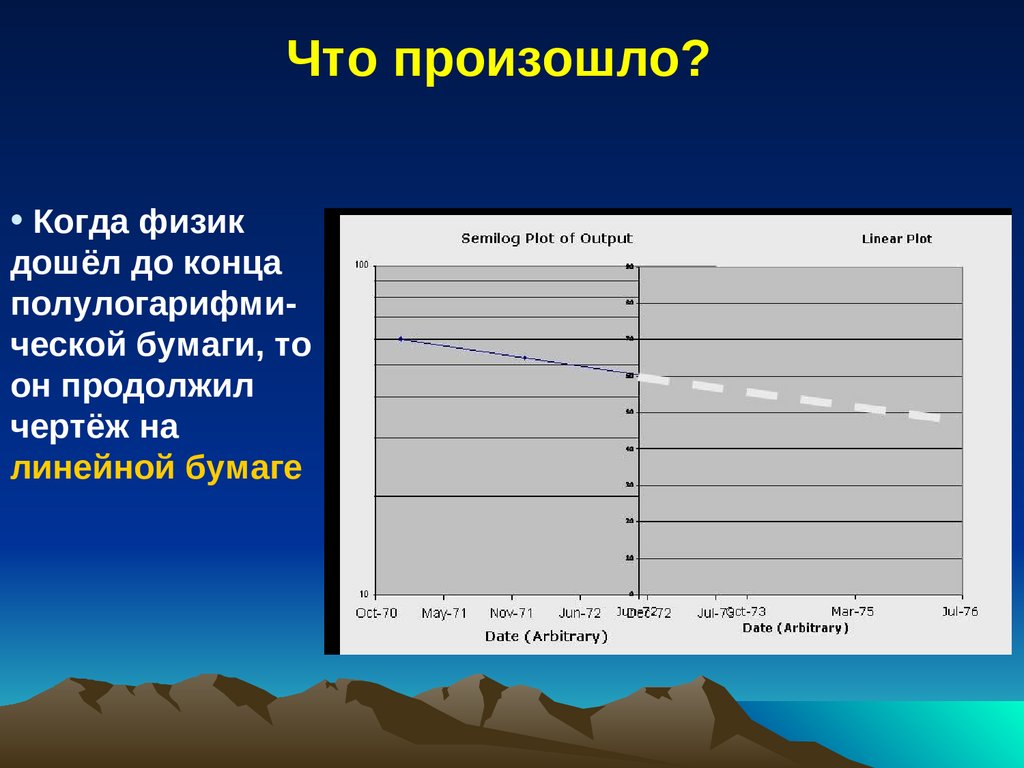


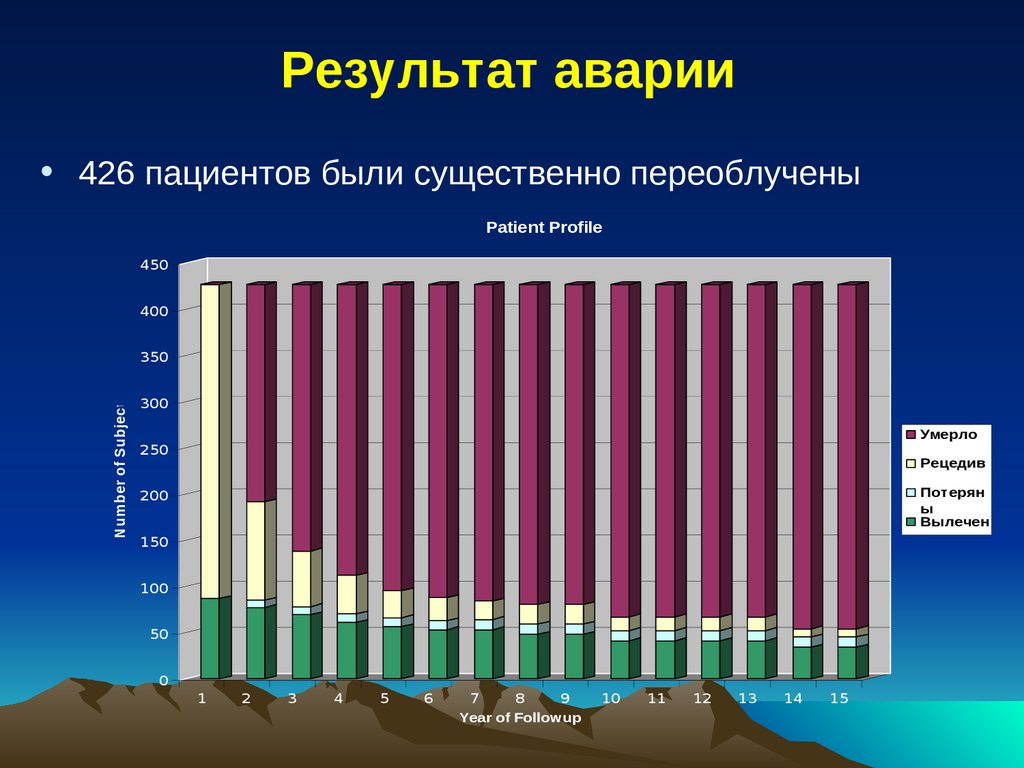







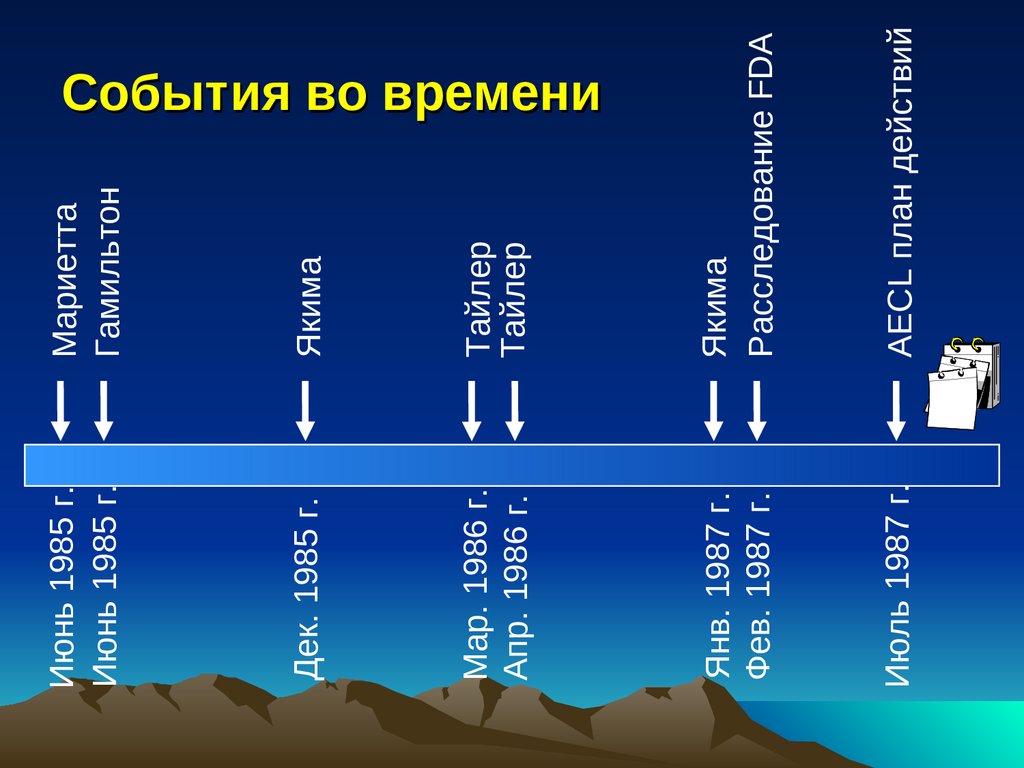













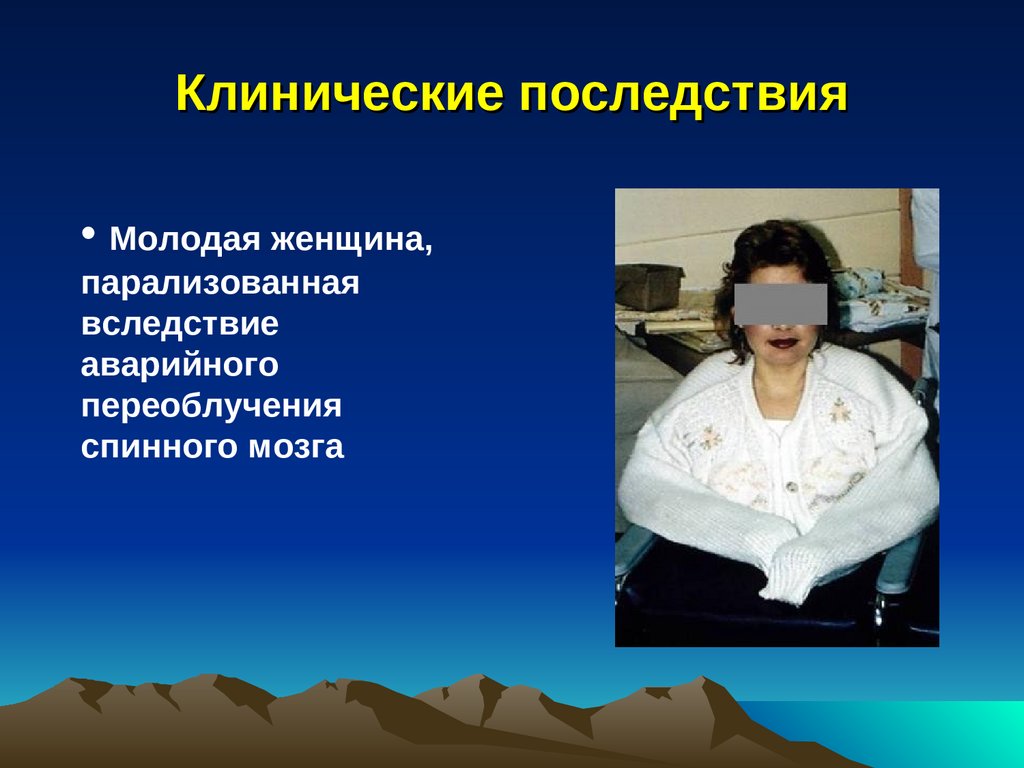

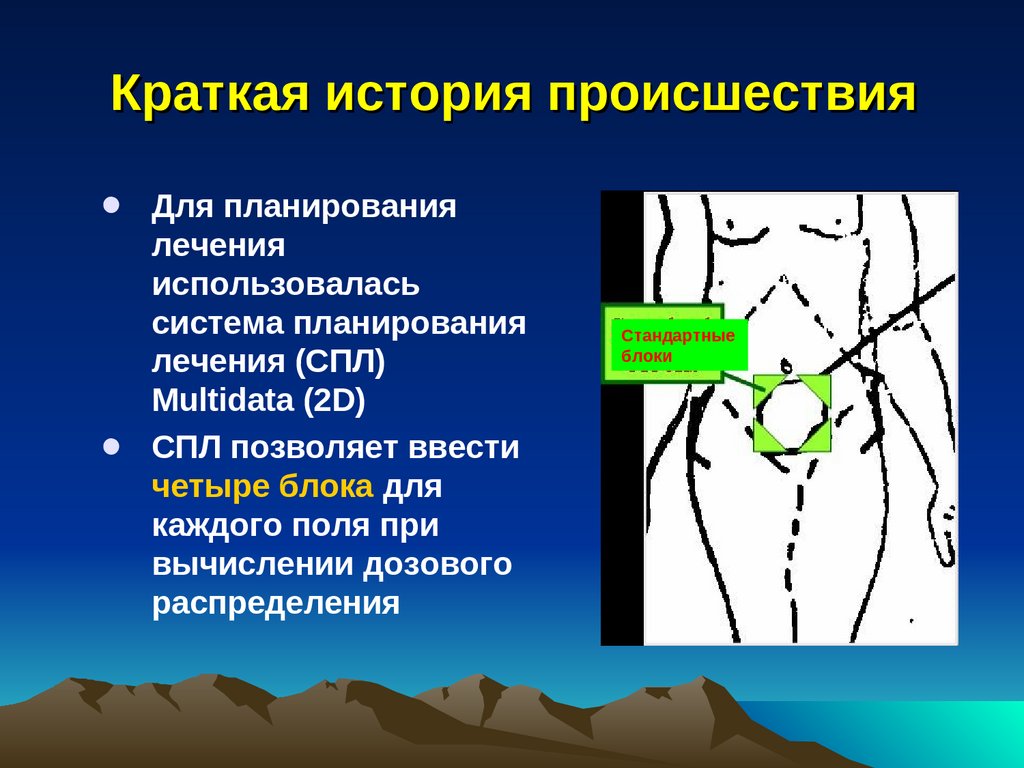
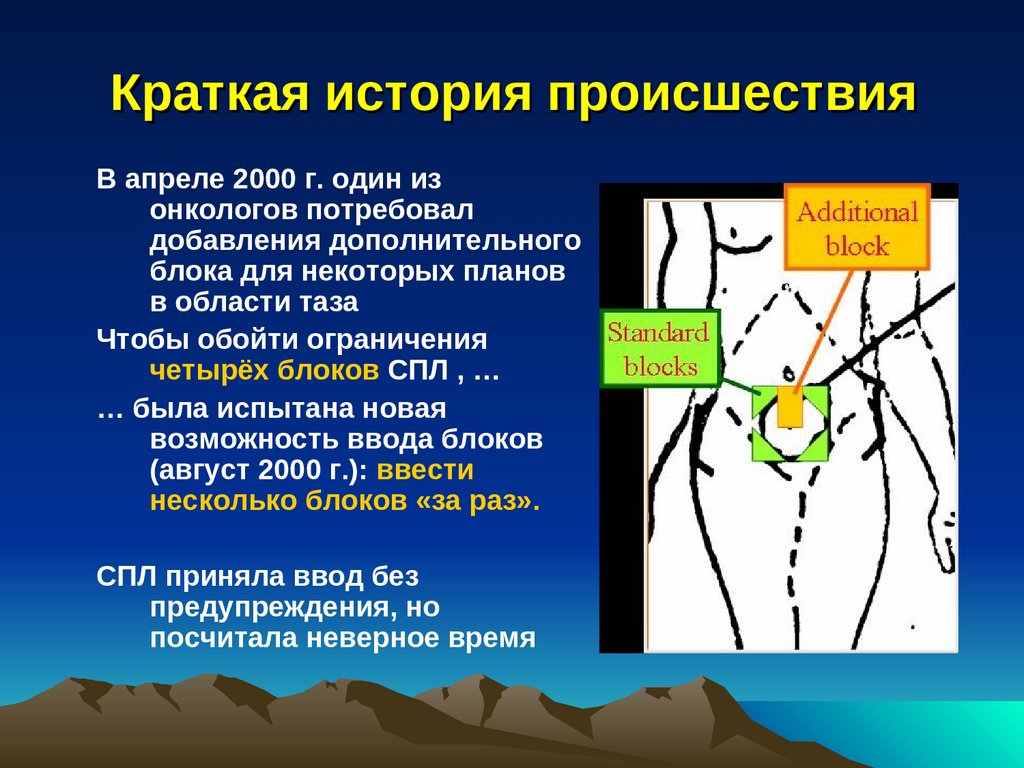

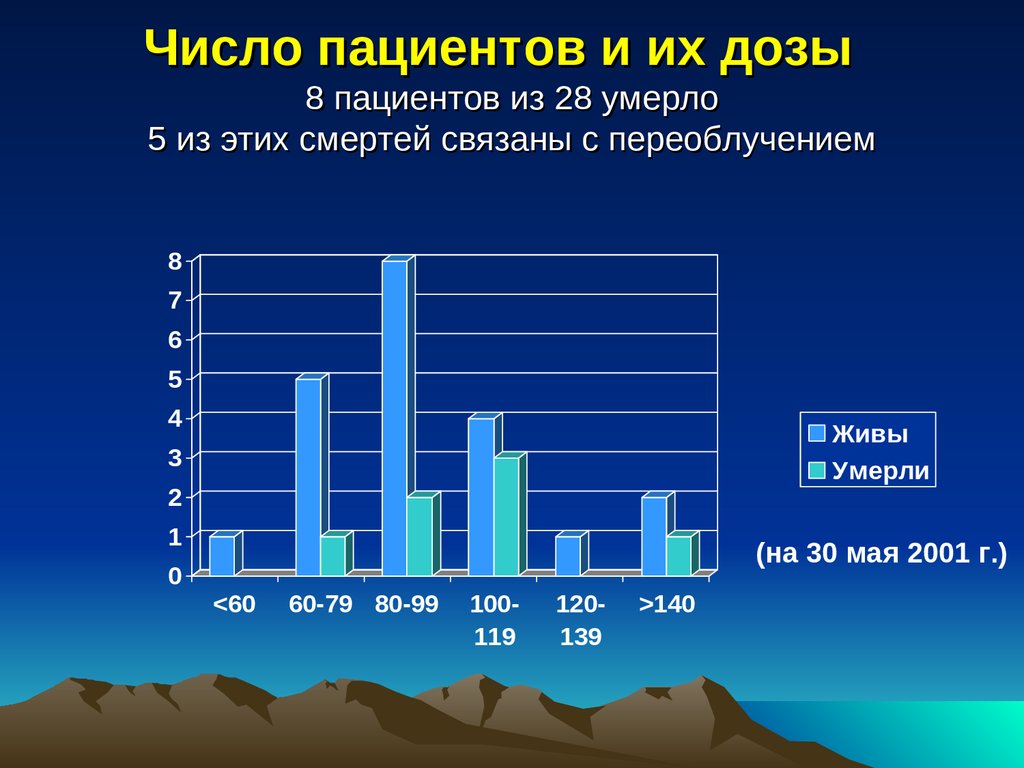
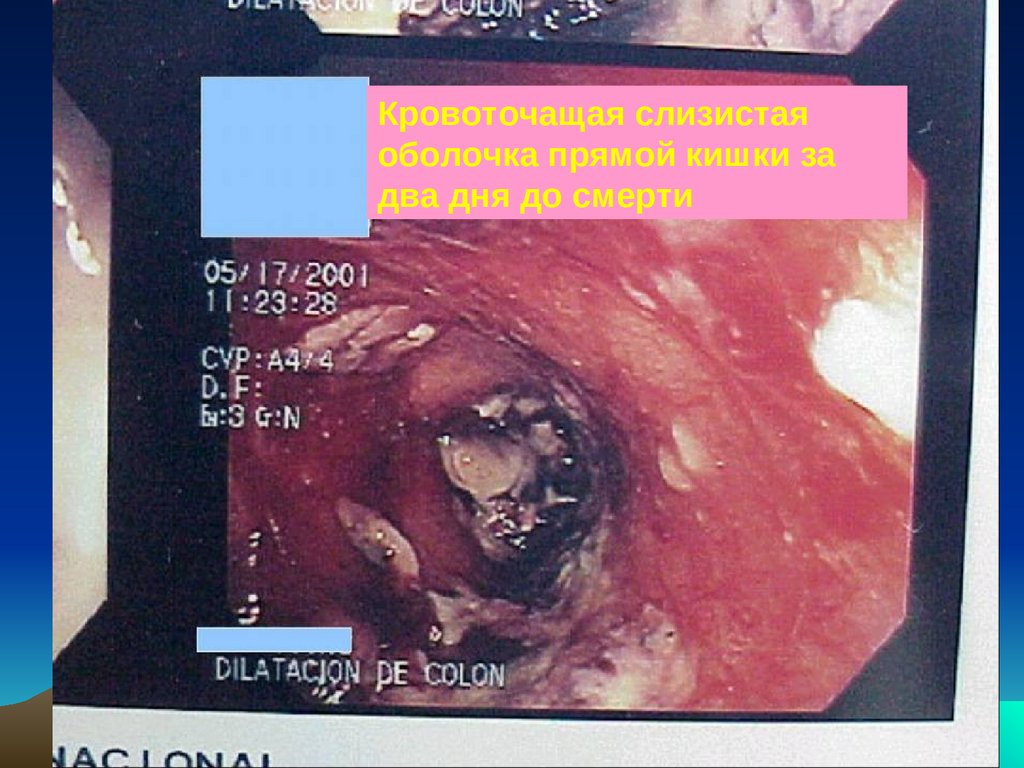































 Медицина
Медицина БЖД
БЖД








