Похожие презентации:
Гемолитическая болезнь новорожденного
1. Гемолитическая болезнь новорожденного.
2. Гемолитическая болезнь плода и новорождённого (греч. haima кровь + lytikos способный разрушать; синоним: эритробластоз плода и новорожденного, ге
врожденное заболевание, характеризующеесяусиленным распадом эритроцитов (гемолиз)
и симптомами (отеки, желтуха, анемия),
обусловленными токсическим действием
продуктов гемолиза на организм.
3.
Гемолитическая болезнь новорожденного (ГБН)впервые была описана в 1609 году французской
медсестрой.
Детальное описание различных проявлений ГБН
(hydrops fetalis – водянка плода, icterus gravis
neonatorum – большая желтуха новорожденных,
kernicterus – ядерная желтуха) относится ко
второй половине XIX века
4.
К 1940 году относится открытие Rh-группы крови.В 1953 году была опубликована работа, показавшая,
что иммунизации по Rh-фактору является
результатом трансплацентарного перехода Rhпозитивных эритроцитов в материнский кровоток.
Впоследствии у многих других групповых
антигенов была открыта способность различные по
степени тяжести проявления ГБН.
В 1966 году двумя группами исследователей
Великобритании и США была продемонстрирована
эффективность
анти-D
иммуноглобулина
в
профилактике сенсебилизации у Rh-отрицательных
женщин, и в 1971 году ВОЗ рекомендовало к
применению анти-D иммуноглобулина.
5. Причины гемолитической болезни новорожденных.
В основе ГБН лежит трансплацентарныйпереход материнских антител вызывающих
гемолиз эритроцитов плода.
Несмотря на введение в практику методов
профилактики иммунизации матери резусантигенами плода, ГБН остается ведущей
причиной анемии и гипербилирубинемии
новорожденных.
6.
Вызывать иммунизацию способны более 60антигенов, но в большинстве случаев ГБН
связана с несовместимостью по системе Rh и
АВ0. Реже причиной ГБН могут быть другие
эритроцитарные антигены (Kell, Duffy, M, S, P
и др.).
7. Таким образом, существуют основные предпосылки ГБН, которые диктуют необходимость проведения диагностических и лечебных мероприятий:
У матери отсутствует антиген, воздействиюкоторого она была подвергнута во время
беременности или гемотрансфузии.
Плод
обладает
данным
антигеном,
унаследованным от отца, и этот антиген
эффективно вырабатывается внутриутробно.
Организм матери вырабатывает антитела против
этого антигена.
8.
Теоретически все женщины могут бытьиммунизированы каким-либо из большого
перечня известных антигенов, который есть у
плода, но отсутствует у матери.
Однако,
фактически
процент
сенсибилизированных женщин в популяции
составляет примерно 10-15%, в основном
благодаря таким факторам как различие в
иммуногенности
антигенов,
способности
организма женщины к иммунному ответу и в
адекватности антигенной стимуляции.
9. Классификация ГБН. По типу конфликта:
Rh-изоиммунизация.ABО-изоиммунизация.
Другие формы гемолитической болезни плода и новорожденного
(по редким факторам – Kell, Duffy, M, S, P и др.).
10. По клинической форме:
ОтечнаяЖелтушная
Анемическая
Смешанная
(желтушно-анемическая)
Легкая
Средней
Тяжелая
тяжести
11. Гемолитическая болезнь по Rh-системе.
Антигены системы Rh включают в себя 3 антигена –С, с, D, d, Е, е.
Каждый из антигенов способен вызвать иммунный
ответ, но практически в 90% случаев иммунизация
идет по D-антигену.
12. Причины иммунизации:
Ошибочная гемотрансфузия Rh-положительнойкрови
Попадание крови плода в кровоток матери во
время
беременности,
родов
и
аборта,
искусственного или самопроизвольного.
В результате медицинских манипуляций,
например при проведении плацент-биопсии.
Поэтому в этих случаях проводится типирование плода, и в случае наличия Rhположительной крови, в течении 48 часов проводится профилактическое
введение анти-D-иммуноглобулина.
13.
У детей от первой беременности ГБН по резусфактору возникает редко, т.к. в основном кровьплода попадает в кровоток матери во время родов.
При последующих беременностях антитела от
сенсибилизированной
женщины
начинают
переходить к плоду.
По
статистике
примерно
55%
резусположительных отцов являются гетерозиготами
D/d, т.е. могут иметь резус-отрицательных детей.
Кроме этого, плодово-плацентарная трансфузия
имеет место только при 50% беременностей.
Вследствие этого вероятность рождения ребенка с
ГБН снижается.
14.
Способность организма женщины с резусотрицательной кровью к иммунному ответуколеблется в широких пределах.
У некоторых титр остается низким даже при
адекватной антигенной стимуляции.
В конечном итоге частота изоиммунизации резусотрицательных женщин невелика.
По литературным данным она составляет менее
10% даже после 4 беременности и более. И только
у 5% женщин с резус-отрицательной кровью
рождаются дети с ГБН.
15.
Тяжесть гемолитической болезни вследствиерезус-иммунизации с каждой последующей
беременностью увеличивается.
Чтобы первый ребенок у резус-отрицательной
матери не оказался единственным, необходимо
проведение профилактики резуссенсибилизации.
Она состоит во введении женщине в первые 72
часа после родов анти-D-иммуноглобулина.
16. Клиническая картина.
Клиническая картина зависит от тяжестисенсибилизации матери и колеблется от легких
лабораторных признаков (15% случаев) до тяжелой
анемии с компенсаторной гиперплазией
эритропоэтической ткани, приводящей к
гепатоспленомегалии.
Если компенсаторные возможности кроветворения
исчерпаны, развивается тяжелая анемия с
выраженной бледностью кожных покровов,
сердечно-сосудистой и дыхательной
недостаточностью, выраженными периферическими
отеками, нарушением гемодинамики.
17.
При появлении жидкости в свободных полостях (плевральнаяполость, перикард, брюшная полость) диагностируется
водянка плода, которая приводит к гибели плода
внутриутробно или сразу после рождения.
Тяжесть водянки зависит от выраженности анемии и
гипоальбуминемии, которая связана с нарушением функции
печени.
Сердечная недостаточность приводит к повышению давления
в правых отделах и как следствие, к формированию асцита и
отеков.
Адекватное самостоятельное дыхание не устанавливается изза отека легких и наличия плеврального выпота. После
проведения реанимационных мероприятий сохраняется
тяжелая дыхательная недостаточность.
В тяжелых случаях отмечается геморрагическая сыпь
вследствие угнетения тромбоцитопоэза.
18.
При рождении желтухи может не быть, т.к.билирубин выводится через плаценту, но возможно
прокрашивание билирубином околоплодных вод,
плаценты, пуповины и первородной смазки.
Обычно желтуха проявляется в первые часы жизни,
т.к. системы конъюгации и экскреции билирубина
не в состоянии справиться с массивным гемолизом.
После рождения неконъюгированный билирубин
быстро нарастает, что может привести к
билирубиновой энцефалопатии.
19. Дополнительными факторами, увеличивающими риск билирубиновой энцефалопатии, являются:
Гипоксия. Оценка по шкале Апгар на 5 минуте < 4 баллов.Гипоксемия. Напряжение PaO2<40 мм рт.ст. длительностью
более 1 часа.
Ацидоз. pH арт.кр. < 7.15 (pH кап.кр. < 7.1) длительностью
более 1 часа.
Гипотермия. Ректальная температура ≤ 35°C.
Гипогликемия. Глюкоза крови менее 2,2 ммоль/л.
Гипопротеинемия. Концентрация сывороточного альбумина
≤ 25 г/л.
Наличие инфекционного заболевания.
20.
Дети, перенесшие внутриутробное переливаниеэритроцитарной массы, обычно рождаются с выраженными
симптомами ГБН, т.к. данная процедура проводится только в
случае развития тяжелой анемии у плода.
Уровень билирубина в пуповинной крови может колебаться в
широких пределах, но он всегда повышен из-за выраженного
гемолиза и дисфункции печени.
Внутриутробные переливания облегчают постнатальное течение ГБН,
т.к. устраняют анемию и гипоальбуминемию. Однако,
предшествующие внутриутробные переливания маскируют
анемию. Как правило, такие дети рождаются преждевременно
вследствие спонтанных или искусственно вызванных родов, что
искажает клиническую картину.
21. Гемолитическая болезнь у недоношенных детей имеет ряд особенностей:
Желтуха, гепатоспленомегалия у детей с массой тела прирождении менее 2000 г развиваются позднее, чем у
доношенных.
Симптомы болезни более выражены на 2—3-й день жизни.
Желтушное окрашивание кожи и слизистых оболочек
появляется при уровне непрямого билирубина 100-117
мкмоль/л.
Изменения в периферической крови не всегда соответствуют
тяжести гемолитической болезни, эритробластоз может
отсутствовать.
Ретикулоцитоз и лейкоцитоз не характерны.
Риск билирубиновой энцефалопатии у глубоконедоношенных
детей наступает при уровне билирубина 150—210 мкмоль/л.
22. Лабораторные данные.
Доначала
лечения
прямая
реакция
Кумбса
положительная.
Отмечаются анемия, уровень гемоглобина может быть
различным, но, как правило, соответствует тяжести
заболевания.
В мазке крови отмечаются полихромазия эритроцитов,
ядерные формы, сфероцитоз, анизоцитоз, клеточные
фрагменты, ретикулоцитоз.
Количество лейкоцитов нормальное или увеличено.
В тяжелых случаях отмечается тромбоцитопения.
Уровень билирубина составляет примерно 51-85
мкмоль/л.
Концентрация
неконъюгированного
билирубина быстро нарастает в течении первых часов
жизни.
23. Особенности лабораторных показателей у детей, перенесших внутриутробное переливание:
уровень гемоглобина при рождении может бытьнормальным
реакция Кумбса отрицательная.
при определении группы крови преобладают
эритроциты 0(I)-группы крови взрослого типа.
картина
мазка
периферической
крови
относительно нормальная.
уровень билирубина значительно повышен.
24. Лабораторные показатели:
Повышенная концентрация билирубина в пуповинной крови(выше 51 мкмоль/л).
Общий билирубин крови повышается преимущественно за
счет непрямой фракции. Относительная доля прямой фракции
составляет менее 20%.
Положительная прямая реакция Кумбса.
Анемия.
В мазке крови отмечаются сфероцитоз, анизоцитоз,
полихромазия, клеточные фрагменты.
Ретикулоцитоз >40%. Низкий уровень ретикулоцитов может
наблюдаться у детей после внутриутробных переливаний.
Нейтропения.
Может
отмечаться
как
следствие
внутриутробных гемотрансфузий.
Тромбоцитопения. Особенно часто наблюдается после
внутриутробных переливаний.
Метаболические нарушения: гипогликемия (следствие
гиперинсулинизма и гиперплазии печени), гиперкалиемия.
25. Диагностика.
Наличие в сыворотке матери анти-Rh-антител кэритроцитам ребенка позволяет отнести женщину в
группу риска по развитию гемолитической болезни у
плода.
Сенсибилизацию следует исключать у всех женщин с
резус-отрицательной кровью, имеющих в анамнезе
переливания крови, роды, аборты.
Чтобы прогнозировать резус-принадлежность плода,
определяется группа крови отца.
Титр анти-D-антител определяют в 12-16, 28-32 и 36 нед.
беременности.
Наличие титра антител, его рост при беременности,
указывают на развитие ГБН, но прямой зависимости
между титром антител и тяжестью заболевания нет.
26.
Еслипредшествующая
беременность
закончилась рождением ребенка с ГБН или его
антенатальной гибелью, риск тяжелой ГБН для
резус-положительного плода при данной
беременности даже выше.
NB! При ведении следующей беременности
требуется четкий контроль за состоянием
плода.
27.
Основным методом, который используется насовременном
этапе
является
УЗИ
и
доплерометрия.
Увеличение
скорости
кровотока
в
среднемозговой артерии плода позволяет
выявить анемию.
Для подтверждения анемии плода и определения
дальнейшей тактики ведения беременности
показано
проведение
трансабдоминального
кордоцентеза.
28. Ультразвуковое исследование:
Проявления водянки плода как отек кожи имягких тканей головы, транссудат в плевральной
полости и перикарде, асцит.
К ранним признакам водянки плода можно
отнести органомегалию (увеличение размеров
печени, селезенки, сердца), двойной контур
кишечной стенки (отек) и утолщение плаценты.
Экстрамедулярное кроветворение и, в меньшей степени, застой в
печени ведут к сдавлению внутрипеченочных сосудов, венозному
стазу и портальной гипертензии, дисфункции гепатоцитов и
снижению синтеза альбумина.
29. Постнатальная диагностика:
Группа крови и Rh-фактор.Прямая реакция Кумбса.
Уровень пуповинного билирубина.
Клинический анализ крови (гемоглобин и
гематокрит).
30. Лечение.
Насовременном
этапе
использование
ультразвуковых
методов,
проведение
доплерометрии и кордоцетеза позволяют начать
лечение
гемолитической
болезни
плода
внутриутробно, а так же определить тактику
ведения беременности и показания для
родоразрешения.
31.
С целью коррекции анемии и предотвращения развитияводянки плода проводится переливание отмытых
эритроцитов 0(I) Rh - отр в вену пуповины.
Переливание проводится в объеме, позволяющем
повысить уровень гематокрита до 45-55%.
При
необходимости,
т.е.
нарастание
анемии,
внутриутробное переливание можно повторять.
В случае продолжающейся анемизации родоразрешение
показано с 34 нед. беременности после проведения курса
профилактики СДР плода, а так же при ухудшении
состояния плода и осложнений кордоцентеза.
32.
Постнатальное лечение ГБН в зависимости оттяжести течения может быть консервативным
(фототерапия) и оперативным (операция ЗПК).
Тактика ведения новорожденного показана на
схеме.
33.
34. Фототерапия.
Нет никакого стандартизированного метода проведенияфототерапии. Установки для фототерапии разнообразны,
так же как и типы ламп, используемые в установках.
35.
36.
Фототерапияявляется
единственным
консервативным
методом
лечения
гипербилирубинемии.
С момента начала использования, она доказала
свою высокую эффективность и безопастность.
При проведении фототерапии происходит
увеличение экскреции билирубина из организма
с калом и мочой, уменьшается токсичность
непрямого билирубина и как следствие –
снижается риск развития ядерной желтухи.
37.
Длительность фототерапии определяется ееэффективностью.
Как правило, она составляет 48-96 часов и
зависит от темпа снижения уровня билирубина.
Для достижения хорошего эффекта от
проводимой терапии необходимо создание
адекватной водной нагрузки, что может
потребовать
присоединения
инфузионной
терапии в объеме физиологической потребности
с учетом повышенных потерь жидкости.
38. В основе эффективного использования фототерапии лежат четыре основных фактора:
Длина световой волны 430-490нм.Уровень освещенности 10-11мкВт/см2/нм (до 30
мкВт/см2/нм).
Максимальная площадь поверхности освещения.
Непрерывность проводимой терапии (возможны
короткие перерывы на время кормления).
39. К побочным эффектам фототерапии относятся:
Увеличение неощутимых потерь жидкости за счетиспарения, что требует коррекции водной нагрузки.
Увеличение частоты и изменение характера стула
ребенка. Наличие фотодериватов непрямого билирубина
придает стулу зеленый цвет.
Транзиторная сыпь на коже, некоторая вялость ребенка.
Синдром «бронзового ребенка».
Умеренная тромбоцитопения.
У недоношенных новорожденных с малым весом при
рождении
увеличивается
частота
персистенции
открытого артериального протока.
40. Использование внутривенного иммуноглобулина.
У новорожденных с гемолитической болезнью инарастанием уровня билирубина, несмотря на
проведение интенсивной фототерапии, или если
его уровень приближается на 2-3 мг% (34-51
мкмоль/л) к уровню заменного переливания,
следует назначить внутривенный иммуноглобулин
в дозе 0.5-1 г/кг за 2-3 ч и при необходимости
повторить его введение через 12 ч.
41. Заменное переливание крови.
Несмотря на эффективность фототерапии вслучаях тяжелого течения ГБН и высокой
концентрации непрямого билирубина показано
проведение операции заменного переливания
крови (ЗПК).
42. Абсолютными показаниями для проведения ЗПК являются:
Гипербилирубинемия выше 342 (375) мкмоль/л.Уровень пуповинного билирубина выше 68
мкмоль/л.
Почасовой прирост билирубина выше 6,8 (9,0)
мкмоль/л/ч.
43.
ЗПК следует проводить и при более позднем появлениижелтухи, медленном, но неуклонном повышении
концентрации билирубина в крови, если к 2-3 суткам
жизни ребенка билирубина достигает критических цифр.
При этом особое внимание следует уделять
недоношенным детям, так как известно, что у них
симптомы
билирубиновой
энцефалопатии
могут
развиваться при концентрации билирубина значительно
ниже критического уровня (170-240 мкмоль/л), особенно
если он держится длительно.
Период нарастания уровня билирубина у незрелых детей
длится дольше, чем у детей рожденных в срок, иногда до
5-7 дня жизни.
44.
Объем крови для проведения операции ЗПКравен двум объемам циркулирующей крови, что
обеспечивает замену 85% циркулирующей у
ребенка крови.
Уровень
билирубина,
при
правильном
проведении ЗПК должен снизиться примерно на
50%.
45.
Правила подбора компонентов крови детямрегламентируются:
Приказ
Минздрава России от 25.10.2002 N 363
”Об утверждении инструкции по применению компонентов
крови”
Приказ Минздрава России от 02.04.2013 N 183н
"Об утверждении правил клинического использования
донорской крови и (или) ее компонентов"
46. Приказ Минздрава России от 02.04.2013 N 183н
80. Для внутриутробной трансфузии (переливания) донорской крови и (или)ее компонентов используются эритроцитсодержащие компоненты O(I)
группы резус-D-отрицательные со сроком хранения не более 5 дней с
момента заготовки компонента.
81. Заменные переливания крови осуществляются для коррекции анемии и
гипербилирубинемии при тяжелой форме гемолитической болезни
новорожденных или при гипербилирубинемии любой этиологии: ДВСсиндроме, сепсисе и других угрожающих жизни ребенка заболеваниях.
82. Для заменного переливания крови используются эритроцитсодержащие
компоненты со сроком хранения не более 5 дней с момента заготовки
компонента.
83. Донорская кровь и (или) ее компоненты переливаются из расчета 160 170 мл/кг массы тела для доношенного ребенка и 170 - 180 мл/кг для
недоношенного.
47. Приказ Минздрава России от 02.04.2013 N 183н
84. Подбор компонентов донорской крови в зависимости от специфичностиаллоантител осуществляется следующим образом:
а) при гемолитической болезни новорожденных, вызванной аллоиммунизацией
к антигену D системы резус, используются одногруппные резус-отрицательные
эритроцитсодержащие компоненты и одногруппная резус-отрицательная
свежезамороженная плазма;
б) при несовместимости по антигенам системы ABO переливаются отмытые
эритроциты или эритроцитная взвесь и свежезамороженная плазма в
соответствии с таблицей, приведенной в приложении N 3 к настоящим
Правилам, соответствующие резус-принадлежности и фенотипу ребенка;
в) при одновременной несовместимости по антигенам систем ABO и резус
переливают отмытые эритроциты или эритроцитную взвесь O(I) группы резусотрицательные и свежезамороженную плазму AB(IV) резус-отрицательную;
г) при гемолитической болезни новорожденных, вызванной аллоиммунизацией
к другим редким антигенам эритроцитов, осуществляется индивидуальный
подбор донорской крови.
48. Приказ Минздрава России от 02.04.2013 N 183н
78. При трансфузии (переливании) донорской крови и (или) эритроцитсодержащих компонентовноворожденным:
а) переливаются эритроцитсодержащие компоненты, обедненные лейкоцитами (эритроцитная
взвесь, эритроцитная масса, отмытые эритроциты, размороженные и отмытые эритроциты);
б) трансфузия (переливание) новорожденным проводится под контролем объема перелитых
компонентов донорской крови и объема взятой на исследования крови;
в) объем трансфузии (переливания) определяется из расчета 10 - 15 мл на 1 кг массы тела;
г) для трансфузии (переливания) используют эритроцитсодержащие компоненты со сроком
хранения не более 10 дней с момента заготовки;
д) скорость трансфузии (переливания) донорской крови и (или) эритроцитсодержащих
компонентов составляет 5 мл на 1 кг массы тела в час под обязательным контролем показателей
гемодинамики, дыхания и функции почек;
е) компоненты донорской крови предварительно согревают до температуры 36 - 37 °C;
ж) при подборе компонентов донорской крови для трансфузии (переливания) учитывается, что
мать является нежелательным донором свежезамороженной плазмы для новорожденного,
поскольку плазма матери может содержать аллоиммунные антитела против эритроцитов
новорожденного, а отец является нежелательным донором эритроцитсодержащих компонентов,
поскольку против антигенов отца в крови новорожденного могут быть антитела, проникшие из
кровотока матери через плаценту;
з) наиболее предпочтительным является переливание детям негативного по цитомегаловирусу
эритроцитосодержащего компонента.
49. Приказ Минздрава России от 02.04.2013 N 183н
85. Свежезамороженная плазма переливается реципиенту детского возрастав целях устранения дефицита плазменных факторов свертывания, при
коагулопатиях, при острой массивной кровопотере(более 20% объема
циркулирующей крови) и при выполнении терапевтического плазмафереза.
Не допускается переливание свежезамороженной плазмы вирус (патоген)
инактивированной реципиентам детского возраста, находящимся на
фототерапии.
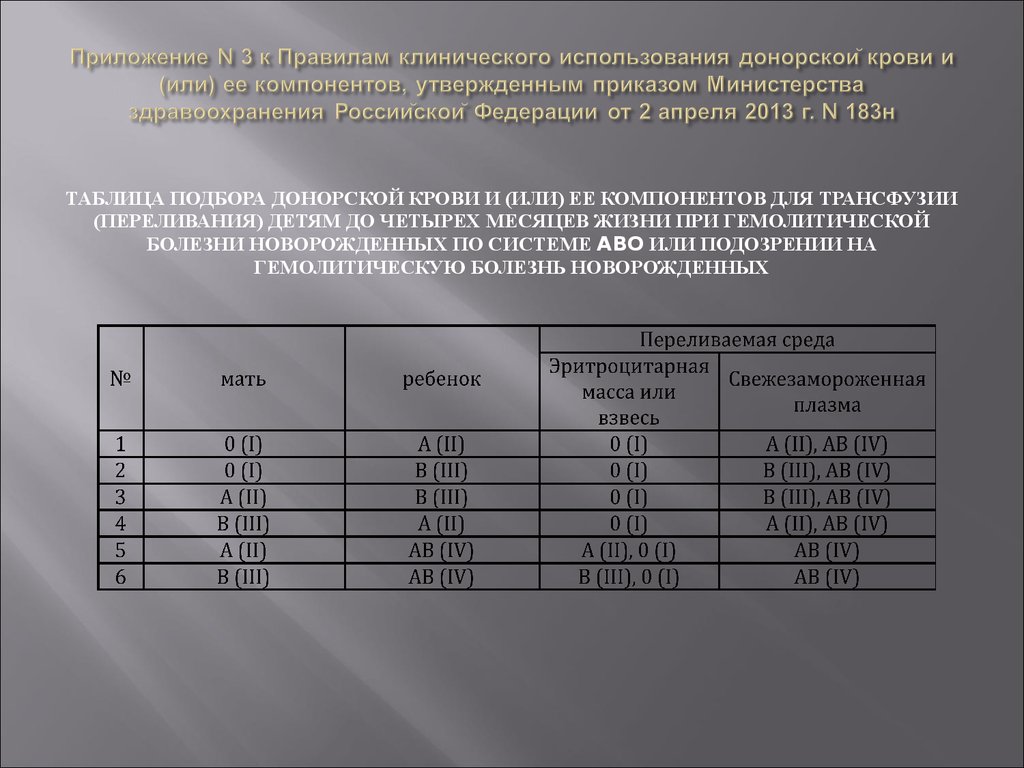
50. Приложение N 3 к Правилам клинического использования донорской крови и (или) ее компонентов, утвержденным приказом Министерства здравоохр
ТАБЛИЦА ПОДБОРА ДОНОРСКОЙ КРОВИ И (ИЛИ) ЕЕ КОМПОНЕНТОВ ДЛЯ ТРАНСФУЗИИ(ПЕРЕЛИВАНИЯ) ДЕТЯМ ДО ЧЕТЫРЕХ МЕСЯЦЕВ ЖИЗНИ ПРИ ГЕМОЛИТИЧЕСКОЙ
БОЛЕЗНИ НОВОРОЖДЕННЫХ ПО СИСТЕМЕ ABO ИЛИ ПОДОЗРЕНИИ НА
ГЕМОЛИТИЧЕСКУЮ БОЛЕЗНЬ НОВОРОЖДЕННЫХ
51.
Учитывая, что после проведения ЗПК происходитвыход билирубина из тканей, решение вопроса о
повторной операции производится не ранее чем
через 12 часов.
52. Осложнения операции ЗПК:
Сердечные (развитие острой сердечнойнедостаточности при быстром введении крови и
перегрузки правых отделов. Скорость проведения
ЗПК – 100-150 мл/ч. Нарушения ритма из-за
гиперкалиемии, гипокальциемии)
Сосудистые (воздушная эмболия, тромбозы
воротной вены, перфорация сосудов катетером)
Апноэ
Инфекционные (вирусные, бактериальные)
Язвенно-некротический энтероколит в результате
ишемии кишесника.
53. Осложнения операции ЗПК:
Анемия (механическая, термическая травмаэритроцитов, продолжающийся гемолиз)
Геморрагический
синдром
вследствие
тромбоцитопении, нарушения функции печени и
дефицита прокоагулянтов.
Метаболические
(гипогликемия,
ацидоз,
гиперкалиемия, гипокальциемия, гипомагниемия)
Гипотермия
Трансфузионные
осложнения
(лихорадка,
гематурия, ОПН, шок и др.)
54.
55. Профилактика
Введение резус-отрицательным женщинам анти-Dиммуноглобулина в первые 72 часа после родов,оперативного вмешательства по-поводу внематочной
беременности, амниоцетеза, хориобиопсии или аборта
снижает риск сенсибилизации с 10-20% до 1%.
Двукратное введение в 28-30 нед. и после родов более
эффективно, чем чем однократное.
Доза в 300 мкг анти-D-иммуноглобулина достаточна для
удаления приблизительно 10 мл резус-положительных
эритроцитов плода из кровотока матери.
Более массивная плодово-материнская трансфузия
требует соответствующего увеличения дозы анти-Dиммуноглобулина.
56. Гемолитическая болезнь по АВ0-системе.
Несовместимость по антигенам системы АВ0 –наиболее распространенная причина ГБН.
Группу риска составляют примерно 15%
новорожденных
детей,
но
заболевание
развивается лишь у 0,3-2,2% детей.
При этом часть таких детей проходит под
диагнозом «неонатальная желтуха».
57.
Течение ГБН по системе АВ0 более легкое по сравнениюRh-иммунизацией.
Иммунизация возможна если у матери группа крови А, а
у плода В и наоборот, но на практике ГБН обычно
встречается у новорожденных детей от матерей с
группой крови 0, имеющих группу крови А или В.
Несовместимость
по
антигенам
группы
крови
встречается в 20-25% беременностей, но ГБН
развивается только у 10% родившихся от них детей.
Причем ГБН по группе крови А встречается в 4 раза
чаще, чем по группе крови В.
При этом ГБН у детей с подгруппой А1 встречается чаще,
чем с А2.
58.
Вбольшинстве
случаев
единственным
проявлением ГБН бывает желтуха.
Бледность
кожных
покровов,
анемия,
гепатоспленомегалия для таких новорожденных
не характерны.
Водянка
плода
представляет
собой
исключительную редкость.
Желтуха появляется в первые сутки.
Тяжелая, угрожающая быстрым развитием
энцефалопатии гипербилирубинемия встречается
редко.
59.
Диагноз можно заподозрить основываясь нанесоответствии матери и плода по антигенам
группы крови, и обнаружение групповых
антител в крови матери, подтверждает диагноз.
Часто единственной лабораторной находкой
является повышение уровня билирубина.
60.
При обследовании отмечаются слабоположительнаяпрямая реакция Кумбса, сфероцитоз в мазке
периферической крови.
Уровень гемоглобина обычно нормальный, реже
отмечается снижение до 100-120 г/л.
Имеются полихромазия эритроцитов, увеличивается
количество ядерных форм, ретикулоцитоз.
Выраженная гипербилирубинемия (340 мкмоль/л и
выше), несмотря на проводимую фототерапию,
наблюдается в 10 – 20% случаев.
61.
В большинстве случаев фототерапия снижает уровеньбилирубина до безопасного.
Редко
наличие
выраженной
анемии
или
гипербилирубинемии могут потребовать проведения
операции ЗПК.
Ее проводят по тем же показаниям, что и при ГБН по
Rh-фактору
используя
кровь
0(I)
группы
и
соответствующей резус-принадлежности ребенка.
В отдельных случаях анемия может нарастать в течении
первых недель жизни, что потребует проведения
переливания эритроцитарной массы.
Поэтому после выписки дети, перенесшие ГБН требуют
периодического контроля уровня гемоглобина и
гематокрита.
62. Гемолитическая болезнь по редким факторам
ГБН обусловленная иммунизацией другимиантигенами (Kell, Duffy, M, S, P и др.)
составляет менее 5% всех случаев.
Она всегда сопровождается положительной
прямой реакцией Кумбса.
63.
Предсказать тяжесть гемолиза и анемии наосновании
акушерского
анамнеза,
спектрофотометрии околоплодных вод и титра
антител в крови матери невозможно.
Тяжесть анемии зависит от угнетения
эритропоэза.
Диагностировать анемию у плода лучше всего
позволяет определение гематоркита крови,
полученного путем кордоцентеза.
64.
Тактика в отношении определения показаний кпроведению фототерапии или операции заменного
переливания крови зависит от уровня билирубина и
тяжести анемии.































































 Медицина
Медицина








