Похожие презентации:
Инфаркт миокарда
1.
ЛЕКЦИЯИНФАРКТ
МИОКАРДА
НИУ «БелГУ»
Доктор медицинских наук
26.11.2020
О.А.Ефремова
1
2.
ИНФАРКТ МИОКАРДАнеотложное клиническое
состояние,
обусловленное
некрозом участка
сердечной мышцы в
результате нарушения
ее кровоснабжения
ОПРЕДЕЛЕНИЕ
3.
Современный диагноз ИМ- это диагноз, основанный
на симптомах, изменениях
ЭКГ, определении новых
высокоспецифичных
биомаркеров, а также на
информации, полученной
с помощью различных
визуализационных
методик
4.
ОСНОВНЫЕ ПРИЧИНЫ РАЗВИТИЯ ИМ:1.
2.
-
Атеросклероз коронарных артерий (95%)
Эмболия коронарных артерий (5%) как
следствие:
инфекционного эндокардита
-
врожденных дефектов развития венечных
сосудов
-
другие поражения КА (коронарииты при СКВ,
ревматизме, ревматоидном артрите и др.)
В этих случаях ИМ расценивается как осложнение
указанных заболеваний
5.
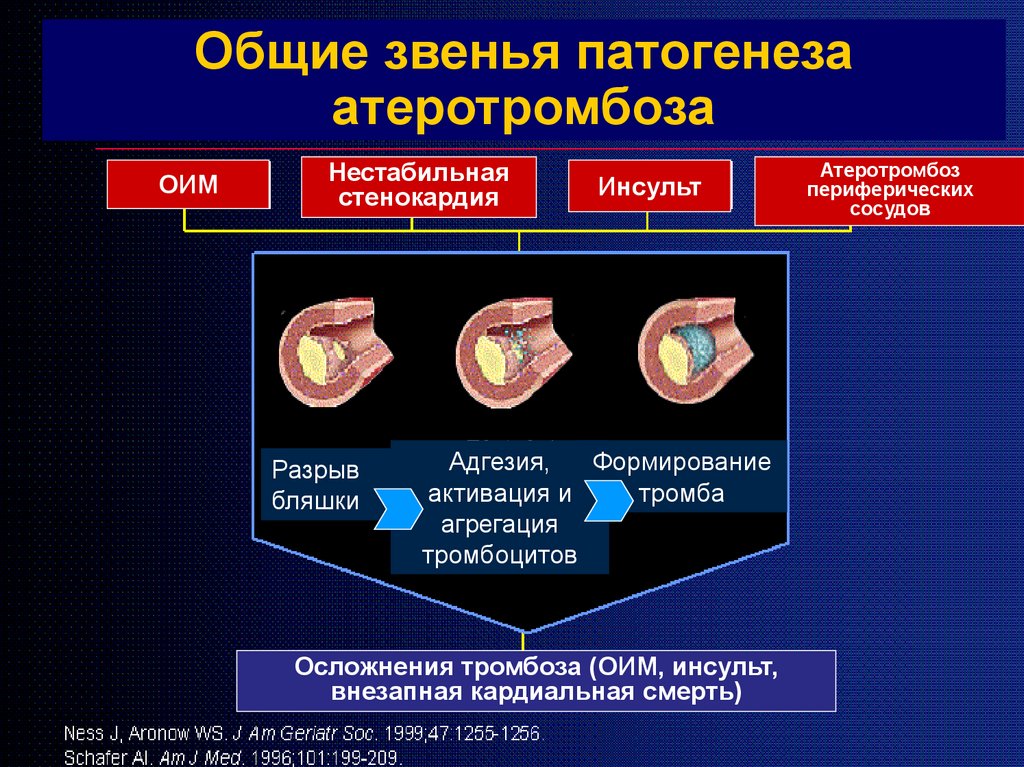
Общие звенья патогенезаатеротромбоза
ОИМ
Нестабильная
стенокардия
Разрыв
бляшки
Инсульт
Адгезия,
Формирование
активация и
тромба
агрегация
тромбоцитов
Осложнения тромбоза (ОИМ, инсульт,
внезапная кардиальная смерть)
Атеротромбоз
периферических
сосудов
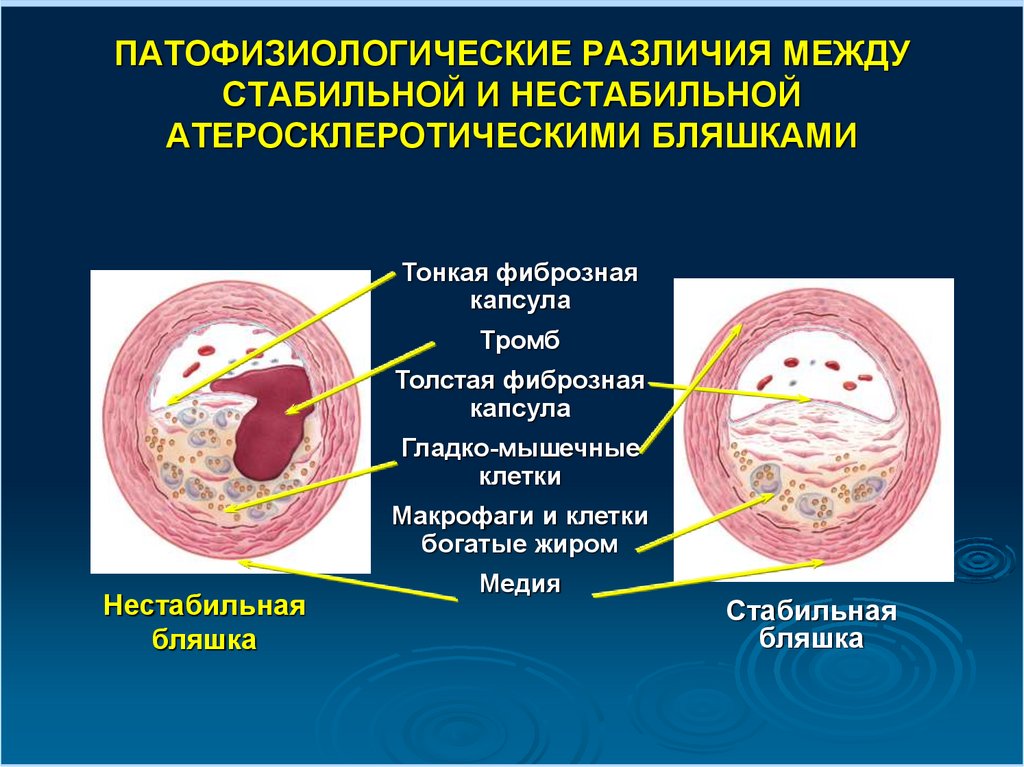
6.
ПАТОФИЗИОЛОГИЧЕСКИЕ РАЗЛИЧИЯ МЕЖДУСТАБИЛЬНОЙ И НЕСТАБИЛЬНОЙ
АТЕРОСКЛЕРОТИЧЕСКИМИ БЛЯШКАМИ
Тонкая фиброзная
капсула
Тромб
Толстая фиброзная
капсула
Гладко-мышечные
клетки
Макрофаги и клетки
богатые жиром
Нестабильная
бляшка
Медия
Стабильная
бляшка
7.
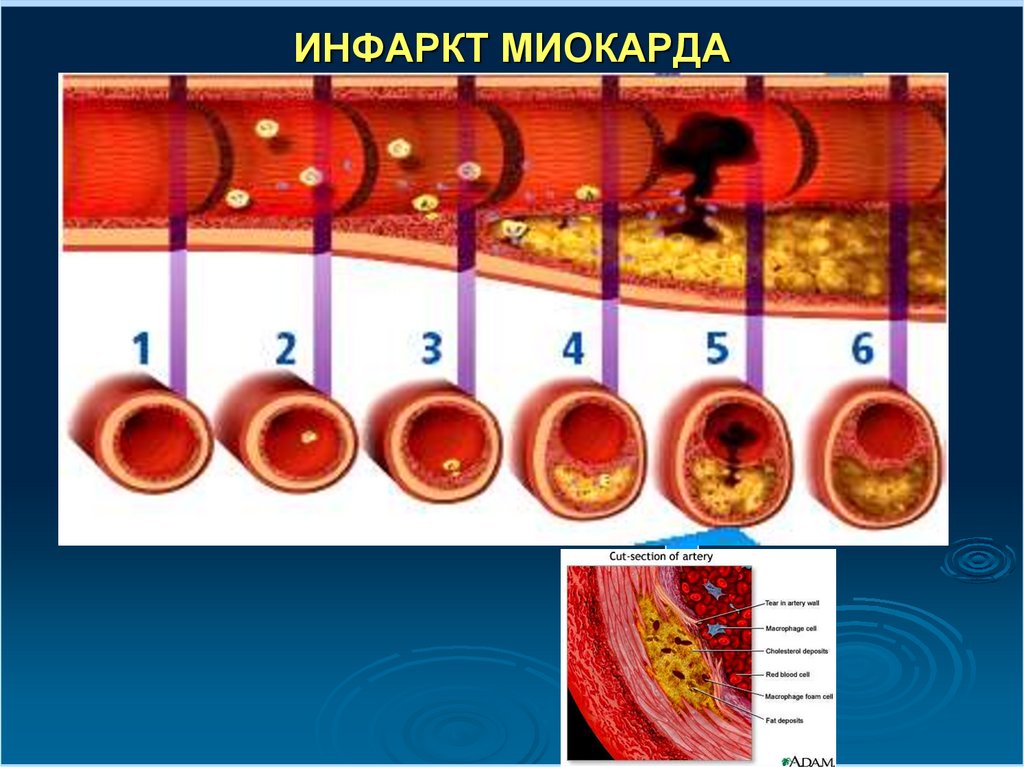
ИНФАРКТ МИОКАРДА8.
КЛАССИФИКАЦИЯ ИНФАРКТА МИОКАРДАКлассификация ИМ предусматривает его деление:
1.
2.
1.
2.
1.
2.
3.
1.
2.
3.
4.
По величине и глубине поражения сердечной мышцы
трансмуральный (ИМ с зубцом Q)
нетрансмуральный (ИМ без зубца Q)
По характеру течения заболевания
первичный ИМ
повторный ИМ
рецидивирующий ИМ
По локализации ИМ
Передне - септальный , верхушечный, боковой,базальный
Задне – диафрагмальный, боковой, базальный
ИМ правого желудочка
По стадии течения заболевания
Острейший период – до 2 ч от начала ИМ
Острый период – до 10 дней от начала ИМ
Подострый период – с 10 дня до конца 4-8 недели
Постинфарктный период – обычно после 4-8 недели
Иногда выделяют продромальный период («прединфарктное состояние»). Этот период можно выделить
только ретроспективно, после состоявшегося ИМ
9.
Клиническая классификация типов ИМТип 1. ИМ, развившийся без видимых
причин (спонтанно), в результате
первичного нарушения коронарного
кровотока, обусловленного образованием
эрозии, разрыва, трещины или диссекции
АБ.
Тип 2. ИМ, развившийся в результате
ишемии, связанной с повышением
потребности миокарда в кислороде или
уменьшения его доставки к миокарду,
например при спазме или эмболии КА,
анемии, нарушениях ритма сердца, АГ
или гипотензии.
10.
Клиническая классификация типов ИМТип 3. Непредвиденная ВСС, включая остановку
сердца, часто на фоне симптомов, позволяющих
заподозрить ишемию миокарда, у больных с
предположительно остро возникшим подъемом
сегмента ST, остро возникшей блокадой ЛНПГ, или
образованием свежего тромба в КА, выявленным при
КАГ и/или патологоанатомическом исследовании. При
этом смерть наступила до появления возможности
забора образцов крови или раньше, чем отмечается
повышение уровня биохимических маркеров некроза в
крови.
Тип 4а. ИМ, связанный с процедурой ТБА.
Тип 4б. ИМ, связанный с тромбозом коронарного
стента, документированным при КАГ или
патологоанатомическом исследовании.
Тип 5. ИМ, связанный с операцией КШ.
11.
КЛАССИФИКАЦИЯ ИНФАРКТА МИОКАРДАПериоды течения заболевания
· развивающийся ИМ – от 0 до 6 часов;
· ОИМ – от 6 часов до 7 суток;
· заживающий (рубцующийся) ИМ – от 7
до 28 суток;
· заживший ИМ – начиная с 29 суток.
12.
ПАТОМОРФОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ ПРИИНФАРКТЕ МИОКАРДЕ
Патоморфологически ИМ делят на три периода:
ОИМ, заживающий (рубцующийся) ИМ и
зарубцевавшийся ИМ.
Острый период характеризуется наличием
полиморфноядерных лейкоцитов. В первые 6
часов заболевания этих клеток может быть мало,
или они полностью отсутствуют.
Наличие мононуклеарных клеток и
фибробластов характерно для периода
рубцевания.
Заживший ИМ – это рубцовая ткань без
клеточной инфильтрации. В среднем заживление
(рубцевание) ИМ наступает через 5-6 недель.
13.
ИНФАРКТ МИОКАРДАМОРФОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ
Согласительный документ, принятый рядом
международных кардиологических сообществ в
2007 г., предлагает более детализированное
разделение ИМ по размеру: микроскопический
ИМ, малый ИМ (<10% миокарда ЛЖ), ИМ
средних размеров (10-30% миокарда ЛЖ) и
большой ИМ (>30% миокарда ЛЖ). В
клинических условиях такая детализация в
настоящее время малореалистична. ОКСпST
ЭКГ чаще заканчивается появлением зубцов Q,
чем ОКСбпST, особенно при естественном
течении заболевания.
14.
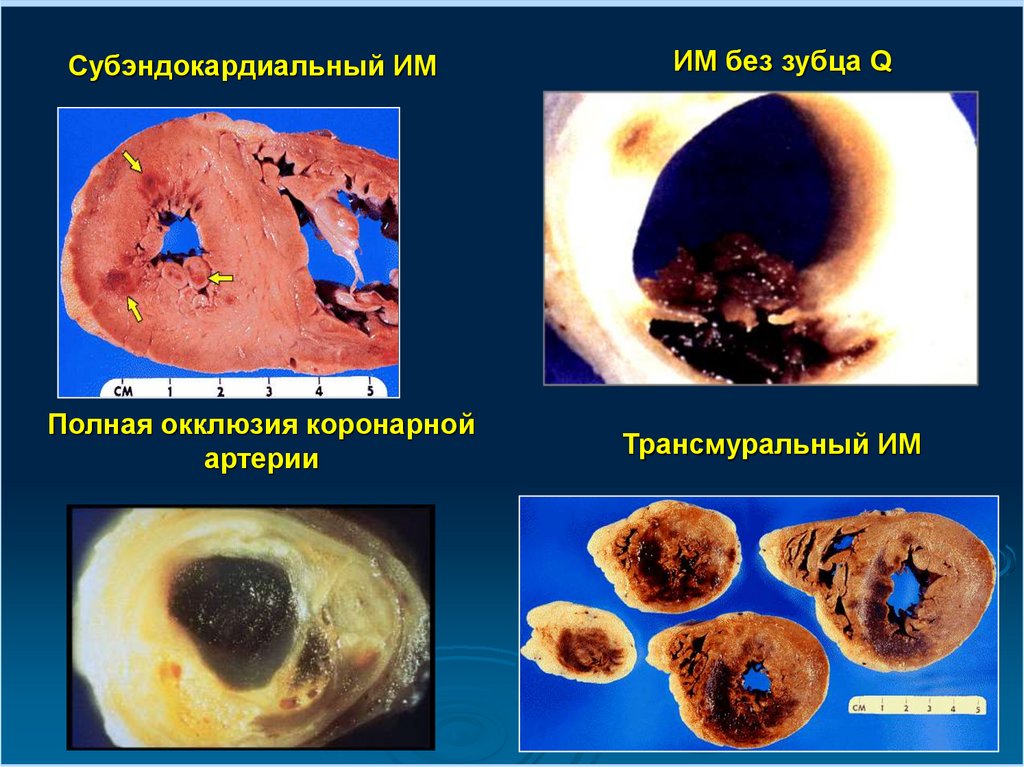
Субэндокардиальный ИМПолная окклюзия коронарной
артерии
ИМ без зубца Q
Трансмуральный ИМ
15.
ПАТОМОРФОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ ПРИИНФАРКТЕ МИОКАРДЕ
Следствием ИМ является процесс
ремоделирования сердца изменение размера, формы и толщины стенки ЛЖ.
Сохранившийся миокард испытывает
повышенную нагрузку и подвергается
гипертрофии. Насосная функция у изменившего
форму ЛЖ ухудшается, и это способствует
развитию СН.
16.
КЛАССИФИКАЦИЯ ИНФАРКТА МИОКАРДАОсложнения ИМ
1.
2.
3.
4.
5.
6.
7.
8.
Острая левожелудочковая недостаточность
(отек легких)
Кардиогенный шок
Желудочковые и наджелудочковые нарушения
ритма
Нарушения проводимости (СА-блокады, АВблокады, блокады ножек пучка Гиса)
Острая аневризма ЛЖ
Внешние и внутренние разрывы миокарда,
тампонада сердца
Асептический перикардит
Тромбоэмболии
17.
Клиническая картина «неосложненного» ИМ с зубцом QПрединфарктный период
У 7О-8О% больных инфаркт миокарда развивается не внезапно,
а имеет место прединфарктный (продромальный) синдром,
который встречается в следующих вариантах:
Нестабильная стенокардия
Неспецифические для коронарной
недостаточности симптомы:
повышенная утомляемость, общая
слабость и т.п.
18.
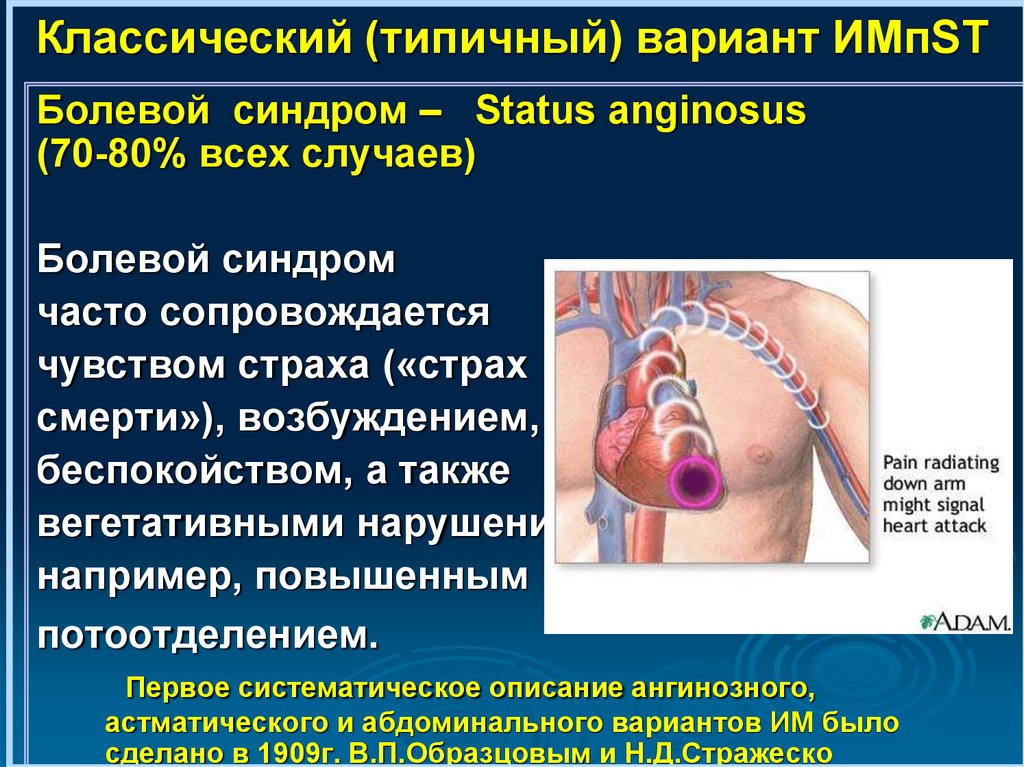
Классический (типичный) вариант ИМпSTБолевой синдром – Status anginosus
(70-80% всех случаев)
Болевой синдром
часто сопровождается
чувством страха («страх
смерти»), возбуждением,
беспокойством, а также
вегетативными нарушениями,
например, повышенным
потоотделением.
Первое систематическое описание ангинозного,
астматического и абдоминального вариантов ИМ было
сделано в 1909г. В.П.Образцовым и Н.Д.Стражеско
19.
АСТМАТИЧЕСКИЙ ВАРИАНТАстматический вариант ИМ
начинается с приступа сердечной
астмы, либо отека легкого.
Ведущая жалоба больного – приступ
одышки, удушья, нехватки воздуха.
20.
АБДОМИНАЛЬНЫЙ (ГАСТРАЛГИЧЕСКИЙ) ВАРИАНТСочетание болей в верхних отделах
живота с диспепсическими
расстройствами, парезом желудочнокишечного тракта с резким вздутием
живота.
Клиническая картина напоминает острое
заболевание пищеварительного тракта .
Абдоминальный вариант имеет место у
0,8 – 2 % больных инфарктом миокарда и
чаще всего возникает у больных с задне диафрагмальным инфарктом миокарда.
21.
АРИТМИЧЕСКИЙ ВАРИАНТ.В клинической картине превалируют
нарушения сердечного ритма.
Аритмическому варианту может сопутствовать
выраженная артериальная гипотония, вплоть
до аритмического варианта кардиогенного
шока или острая застойная сердечная
недостаточность. Боли при этом могут
отсутствовать.
22.
ЦЕРЕБРОВАСКУЛЯРНЫЙ ВАРИАНТПреобладают симптомы нарушения (обычно
динамического) мозгового кровообращения.
Чаще всего речь идет об обмороке,
головокружении, тошноте, рвоте
(центрального генеза), а также и очаговой
неврологической симптоматике.
Боли в грудной клетке у таких больных слабо
выражены или даже полностью отсутствуют.
23.
БЕССИМПТОМНЫЙ ИНФАРКТ МИОКАРДАОтносительно небольшая интенсивность
болей (а иногда серия обычных для больного,
но частых приступов стенокардии),
кратковременный пароксизм одышки, другие
нетяжелые и непродолжительные симптомы
нередко не запоминаются больным, и
электрокардиографические признаки
перенесенного инфаркта миокарда
обнаруживают случайно.
24.
Диагностика ИМпSTОстрая сосудистая недостаточность
Признаки болевого шока – внезапно появившаяся резкая
слабость, головокружение, выраженная потливость,
сердцебиение, похолодание конечностей
Рефлекторно расширяются вены органов брюшной полости и
скелетных мышц и депонирования в этих сосудистых областях
крови
Уменьшение притока крови к сердцу
Гиповолемия
Снижение АД
Гипоперфузия головного мозга
Клиническая картина острой сосудистой недостаточности очень
напоминает начальные клинические проявления истинного
кардиогенного шока, но это – шок рефлекторный, который
быстро, в течение нескольких минут проходит самостоятельно
или при применении лекарственных средств
25.
Диагностика ИМпSTОстрая сосудистая недостаточность
Ощущение нехватки воздуха, дыхательный
дискомфорт – усиливаются в горизонтальном
положении больного.
Жалобы на сердцебиения и перебои в работе
сердца
26.
Диагностика ИМпSTФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ БОЛЬНОГО
Осмотр – характерно выраженное
возбуждение и двигательное беспокойство
больного; бледность кожных покровов,
похолодание конечностей, выраженная
потливость, цианоз губ
Пальпация и перкуссия сердца- локальная
болезненность в левой прекардиальной
области
27.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ БОЛЬНОГОАускультация сердца – приглушенность тонов
сердца, шум трения перикарда. Нередко
выслушивается систолический шум как
проявление митральной регургитации.
Артериальный пульс и АД – АД в первые
минуты и часы ИМ может возрастать, при
развитии острой сосудистой недостаточности
– снижаться. Одновременно наблюдается
уменьшение наполнения, напряжения, а также
учащение артериального пульса
28.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ БОЛЬНОГООценка кровенаполнения яремных вен напряженные, сильно контурирующиеся вены
свидетельствуют о повышенном давлении в
правом предсердии. Спавшиеся вены характерны
для относительной гиповолемии.
Появление влажных хрипов в нижних отделах
легких свидетельствует о левожелудочковой
недостаточности.
29.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ИНФАРКТАМИОКАРДА
Клинический анализ крови
Лейкоцитоз. При ИМпST увеличивается содержание
лейкоцитов в крови (нейтрофилов) до 12-15.109/л, а
иногда и более. Выраженный лейкоцитоз считается
неблагоприятным прогностическим признаком. Для ИМ
характерен умеренный палочкоядерный сдвиг влево и
анэозинофилия.
Скорость оседания эритроцитов (СОЭ). СОЭ при
инфаркте миокарда начинает увеличиваться лишь на 2—
3-й день и достигает максимальных цифр на 2-й неделе
болезни. Постепенное возвращение к исходному уровню
происходит в течение 3—4 недель
Значение СОЭ не коррелирует ни с величиною ИМ, ни с
прогнозом при этом заболевании
Для ИМ характерен “симптом перекреста” кривых,
отражающих показатели лейкоцитоза и СОЭ
30.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ИНФАРКТАМИОКАРДА
Неспецифические показатели некроза и воспаления
Наряду с СОЭ, альфа2-глобулинемией и
фибриногенемией при ИМ появляются многие
неспецифические показатели некроза и
воспалительного процесса: возрастает уровень
гамма-глобулинов, снижается содержание
альбуминов, отмечается положительная проба
на С-реактивный белок. Все эти показатели
повторяют в основном динамику СОЭ
31.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ИНФАРКТАМИОКАРДА
Неспецифические показатели некроза и воспаления
Температура тела. Обычно повышается к концу 1-х суток
заболевания, достигает субфебрильных цифр и
сохраняется в течение 3-5 дней. В последнее время все
чаще наблюдается абортивное течение заболевания, при
котором температура остается повышенной не более 2-3
дней, а иногда сохраняется нормальной в течение всего
заболевания.
Повышенная температура тела, сохраняющаяся более 7
дней, температура >38,0-38,5° С, большая амплитуда
между данными утреннего и вечернего измерений
заставляют искать осложнения заболевания (пневмония,
флебит и т.п.).
32.
ЭКГ ДИАГНОСТИКА ИМосновной метод, позволяющий уточнить диагноз ИМ в "реальном
масштабе времени", позволяющая судить о локализации ИМ, его
обширности, давности
ТОПИЧЕСКАЯ ЭКГ ДИАГНОСТИКА ИНФАРКТА МИОКАРДА
Локализация ИМ
Отведения
Передне-перегородочный
V1-3
Передне-верхушечный
V3-4
Передне-боковой
I, aVL, V5-6
Распространенный передний
I, aVL, V1-6
Задне-диафрагмальный (нижний)
II, III, aVF
Задне-базальный
V7-8
Задне-боковой
II, III, aVF
Распространенный задний
II, III, aVF, V5-9
33.
Изменения ЭКГ свидетельствующие об ишемиимиокарда, которая может привести к ИМ
1. Пациенты с элевацией сегмента ST:
Новая или предположительно новая элевация
сегмента ST в точке "J" в двух или более соседних
отведениях >/= 0,2 mV в V1,V2 и вV3 и >/= 0,1 mV в
других отведениях (соответственно, во фронтальной
плоскости это отведения aVL, I, инвертированное
aVR, II, aVF, III).
2. Пациенты без элевацией сегмента ST:
a. Депрессия сегмента ST
b. Только отклонения от нормы зубца T.
Новая или предположительно новая депрессия сегмента ST или отличный
от нормального зубец T, или то и другое вместе, должны наблюдаться в
двух или более соответствующих отведениях. Так же новая или
предположительно новая инверсия зубца T >/= 1мм должна быть
представлена минимум в двух соответствующих отведениях.
34.
Электрокардиографическиеизменения при установленном ИМ
1. Любой зубец Q в отведениях с V1 по V3,
зубец Q > или = 30 ms (0.03 s) в
отведениях I, II, aVL, aVF, V4, V5 или V6
(Зубец Q должен быть представлен в
любых двух соответствующих
отведениях и быть > или = 1 мм
глубиной).
35.
ЭлектрокардиографияВ первые сутки следует регистрировать
ЭКГ не реже, чем через 6-8 часов.
Уточнению ЭКГ диагностики ИМ
способствует использование дополнительных отведений, например V3R и V4R при
ИМ ПЖ, по задней подмышечной и лопаточной
линии (V7-V9), в IV межреберье и пр.
Важный диагностический прием – сравнение
с ЭКГ, зарегистрированной до наступления
настоящего коронарного приступа.
36.
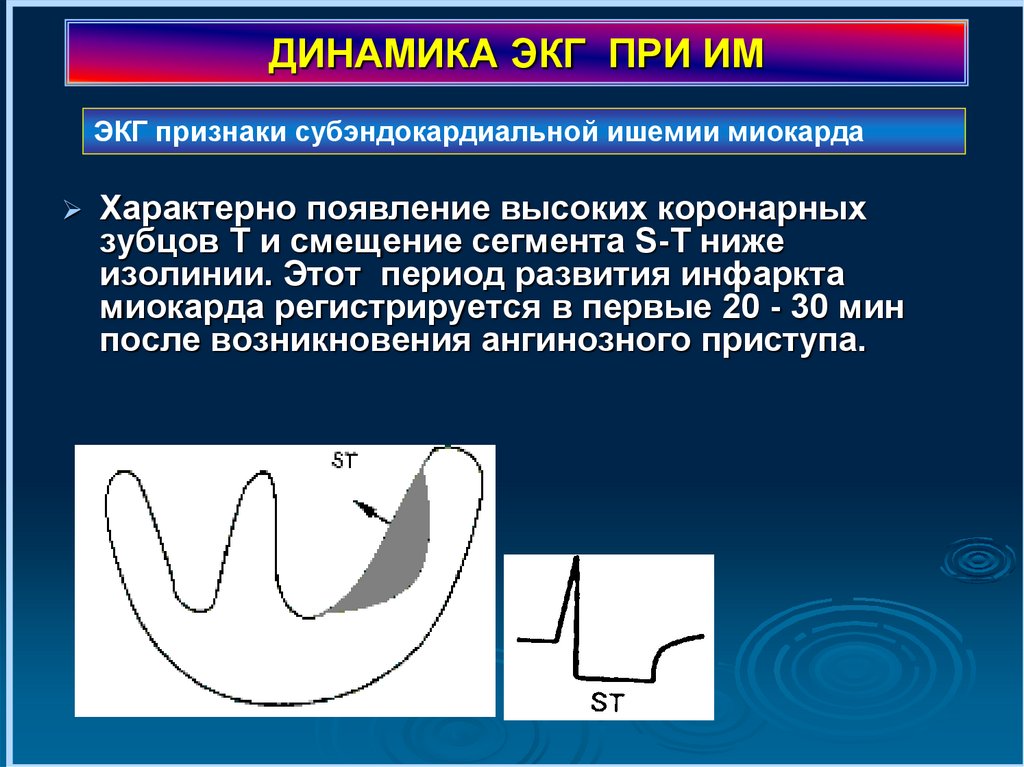
ДИНАМИКА ЭКГ ПРИ ИМЭКГ признаки субэндокардиальной ишемии миокарда
Характерно появление высоких коронарных
зубцов Т и смещение сегмента S-T ниже
изолинии. Этот период развития инфаркта
миокарда регистрируется в первые 20 - 30 мин
после возникновения ангинозного приступа.
37.
ДИНАМИКА ЭКГ ПРИ ИМЭКГ признаки субэпикардиальной или трансмуральной
ишемии миокарда
Когда зона ишемического повреждения
распространяется до эпикарда на ЭКГ
фиксируется смещение сегмента S-T
выше изолинии (это происходит обычно
через несколько часов от начала
инфаркта).
38.
ДИНАМИКА ЭКГ ПРИ Q-ИМЭКГ признаки некроза миокарда
При формировании зоны некроза на ЭКГ
образуется патологический зубец Q и снижается
амплитуда зубца R.
39.
МАРКЕРЫ НЕКРОЗА МИОКАРДАНекроз миокарда сопровождается выходом
из поврежденных кардиомиоцитов
тропонинов, КФК, АСТ, ЛДГ и повышением
их активности в сыворотке крови
Золотым стандартом диагностики ИМ
сегодня считается определение тропонина
Т и тропонина I
40.
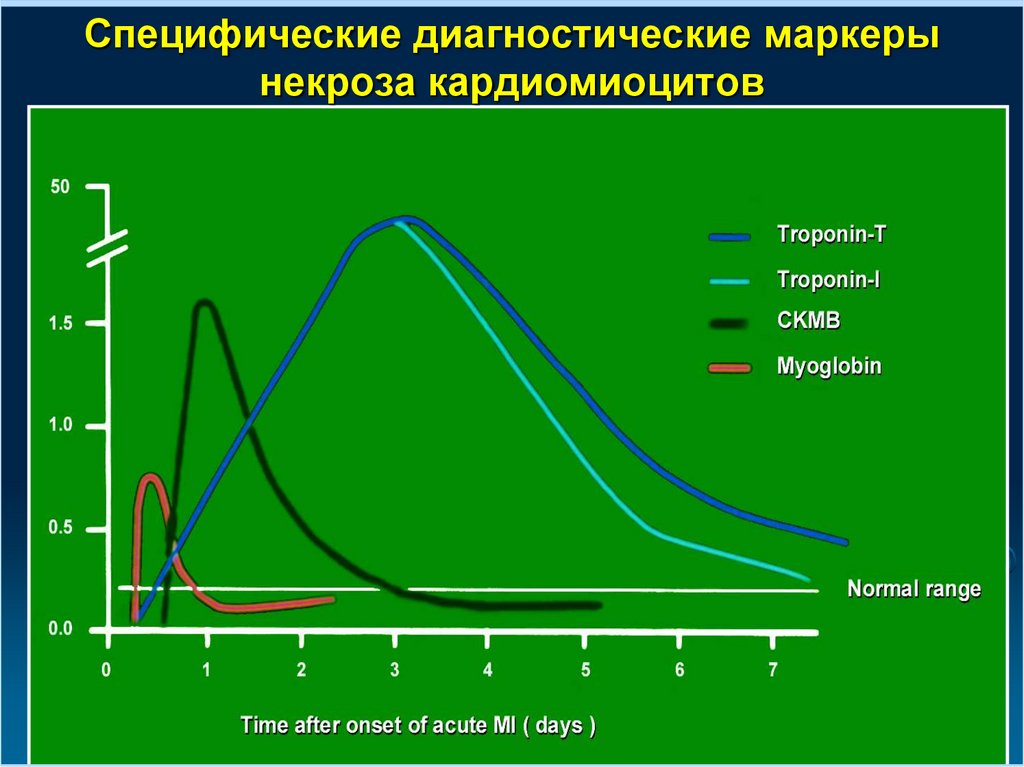
Специфические диагностические маркерынекроза кардиомиоцитов
41.
ТРОПОНИНЫВажное свойство сердечных
тропонинов – длительный
период повышения
концентрации в крови:
до 10 суток для тропонина I и
до 14 суток для тропонина T.
42.
Рентгенография органовгрудной клетки
Всем больным ИМпST рекомендуется
рентгеновское исследование грудной клетки с
помощью портативного оборудования
непосредственно в БИК.
43.
ДИАГНОСТИКА ИНФАРКТА МИОКАРДАЭхокардиография при ИМ позволяет:
1.
2.
3.
4.
5.
6.
7.
8.
9.
Выявить локальные нарушения сократимости ЛЖ
Количественно оценить систолическую и диастолическую
функцию ЛЖ
Выявить признаки ремоделирования ЛЖ
Выявить ЭхоКГ-признаки аневризмы ЛЖ
Оценить состояние клапанного аппарата и наличие
относительной недостаточности митрального клапана или
дефекта МЖП
Оценить уровень давления в ЛА и выявить признаки легочной
гипертензии
Выявить морфологические изменения перикарда и наличие
жидкости в полости перикарда
Выявить наличие внутрисердечных тромбов
Оценить морфологические и функциональные изменения
магистральных и периферических вен
44.
Радионуклидные методыСцинтиграфия с 99mTc-пирофосфатом
(технецием) основана на свойстве
пирофосфата накапливаться в
некротизированной ткани.
45.
ДИАГНОСТИКА ИМ: коронарная ангиографияКоронарная
ангиография
выполняется на
специальном
дорогостоящем
оборудовании
(стоимость
ангиографической
установки
достигает трех
миллионов
долларов).
46.
КОРОНАРНАЯ АНГИОГРАФИЯКоронарная ангиография (рис . 7,7а,7б)
выполняется под местным обезболиванием,
является достаточно безопасной и
малотравматичной процедурой, а ее
диагностическая ценность столь же высока, как
рентгеновского снимка при заболеваниях легких.
Через прокол артерии (рис. 7) в верхней части
бедра или на руке к коронарным артериям (рис.
7а) подводится специальный катетер (рис. 7б), в
сосуды сердца вводится рентгеноконтрастное
вещество, и выполняются рентгеновские снимки
(рис. 8-9).
47.
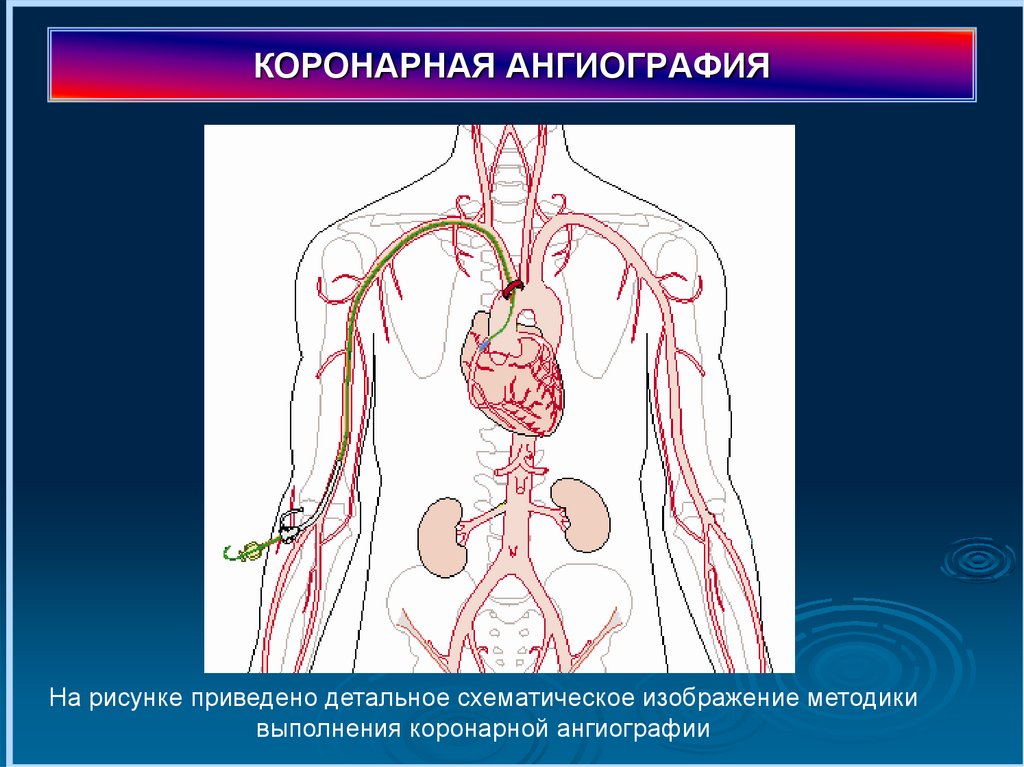
КОРОНАРНАЯ АНГИОГРАФИЯНа рисунке приведено детальное схематическое изображение методики
выполнения коронарной ангиографии
48.
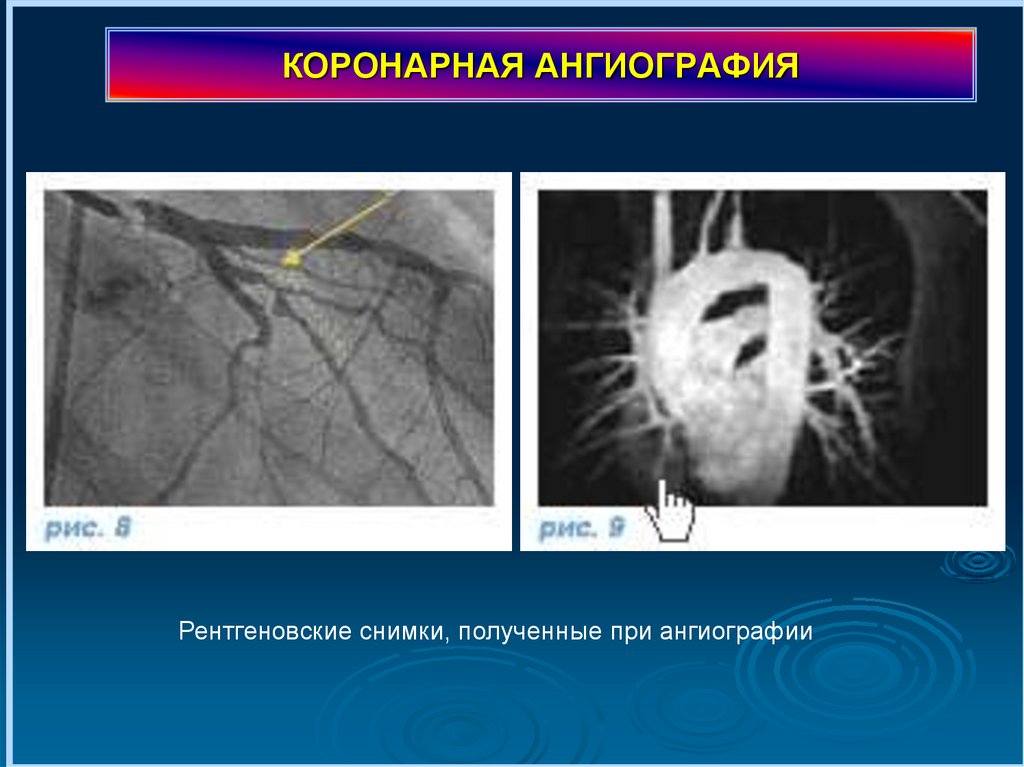
КОРОНАРНАЯ АНГИОГРАФИЯРентгеновские снимки, полученные при ангиографии
49.
КОРОНАРНАЯ АНГИОГРАФИЯОпределяется следующее:
- тип кровообращения сердца;
- сколько и какие венечные артерии
поражены. При оценке принято
считать, что имеются 3 основных
артериальных ствола – правая
коронарная артерия и две крупных
ветви левой – передняя
межжелудочковая и огибающая.
Поражение основного ствола ЛКА выше
деления расценивается как наиболее
неблагоприятное.
- состояние дистального сосудистого
50.
КОРОНАРНАЯ АНГИОГРАФИЯСтепень стенозирования
сосудов имеет 4 стадии:
1. сужение умеренное – до 50%;
2. окклюзия – на 50 – 75%;
3. резкое стенозирование – на
75 – 90%;
4. полная непроходимость.
51.
КОРОНАРНАЯ АНГИОГРАФИЯПоражение венечных артерий
по данным коронарографии
является показанием к
хирургическому лечению
при проксимально
расположенных стенозах
коронарных артерий с
сужением 75% и более
просвета и проходимым
дистальным руслом.
52.
КОРОНАРНАЯ АНГИОГРАФИЯОсновным условием
успешного выполнения
операции являются
проходимость коронарной
артерии дистальнее участка
обструкции и ее диаметр,
который должен составлять
не менее 1,5 мм.
53.
Степень коронарного кровотокапо критериям TIMI
3 ст. (нормальная коронарная перфузия) антеградный кровоток и вымывание контраста
дистальнее места обструкции не отличаются
от таковых в непораженном сосуде.
2 ст. (неполная коронарная перфузия) - полное
контрастирование КА дистальнее места обструкции,
однако, отмечается задержка заполнения
дистального русла и/или замедление вымывания
контраста.
1 ст. (минимальная коронарная перфузия) - контраст
«просачивается» дистальнее места обструкции,
однако дальше не поступает. Заполнение
дистального русла отсутствует.
0 ст. (отсутствие перфузии) - отсутствие
антеградного поступления контраста после
окклюзии.
54.
В зависимости от состояниядистального коронарного русла
можно выделить три группы
больных:
а) «идеальные кандидаты» на
реваскуляризацию с локализованным
проксимальным стенозом и
свободным неизмененным
дистальным руслом;
б) условно - операбельные больные –
с проксимальным стенозом и
изменениями в дистальном отделе
сосуда;
в) неоперабельные – больные, у
55.
ИНФАРКТ МИОКАРДА БЕЗ ЗУБЦА QНетрансмуральные инфаркты миокарда в
настоящее время объединены термином
«инфаркт миокарда без зубца Q».
ИМ без зубца Q: депрессия ST следует
за персистирующими изменениями ST-Т
без развития зубца Q. Полезно
сравнить с предшествующими
электрокардиограммами.
56.
ЛЕЧЕНИЕДо 50% смертей от ОКС
наступает в первые 1,5-2 ч от
начала ангинозного приступа и
большая часть этих больных
умирает до прибытия бригады
СМП.
57.
ЛЕЧЕНИЕ НЕОСЛОЖНЕННОГО ИМ С ЗУБЦОМ QСистема лечения больных ИМ включает:
Специализированные кардиологические бригады
СМП (догоспитальный этап), оказывающие первую
врачебную помощь больным
Специализированные инфарктные отделения с
блоком интенсивной терапии или отделения
кардиологии (госпитальный этап)
Специализированные реабилитационные центры
(отделения больниц и кардиологические санатории)
Кардиологические консультативно-диагностические
центры и кардиологические кабинеты поликлиник
(диспансеризация больных, перенесших ИМ)
58.
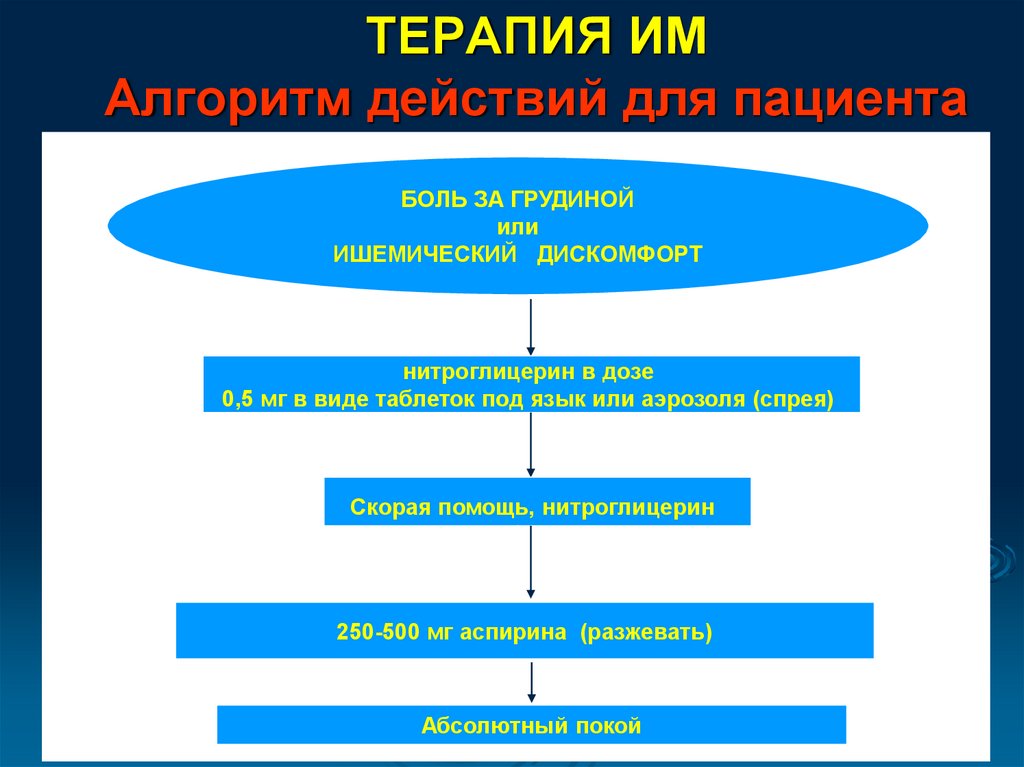
ТЕРАПИЯ ИМАлгоритм действий для пациента
БОЛЬ ЗА ГРУДИНОЙ
или
ИШЕМИЧЕСКИЙ ДИСКОМФОРТ
нитроглицерин в дозе
0,5 мг в виде таблеток под язык или аэрозоля (спрея)
Скорая помощь, нитроглицерин
250-500 мг аспирина (разжевать)
Абсолютный покой
59.
ЛЕЧЕНИЕ НЕОСЛОЖНЕННОГО ИМ С ЗУБЦОМ QБазисная терапия включает следующие мероприятия:
Купирование боли ( анальгезия)
Стентирование или АКШ после
коронароангиографии
Тромболитическая терапия (при
невозможности проведения стентирования
или АКШ)
Антикоагулянты и дезагреганты
Оксигенотерапия
Применение антиишемических лекарственных
средств
Применение ингибиторов АПФ и антагонистов
рецепторов к ангиотензину II
60.
ЛЕЧЕНИЕ НЕОСЛОЖНЕННОГО ИМ С ЗУБЦОМ QГоспитализировать больных
следует, не дожидаясь
подтверждения диагноза ИМ, а уже
при обоснованном подозрении на
него.
61.
ТЛТ на догоспитальном этапеПроводится при наличии показаний и
отсутствии противопоказаний.
Начать ТЛТ следует в ближайшие 30 минут
после прибытия бригады СМП.
62.
Купирование болевогоприступа при ИМ
МОРФИН вводят в/в дробно:
1 мл 1 % раствора разводят изотоническим
раствором натрия хлорида до 20 мл (1 мл
полученного раствора содержит 0,5 мг активного
вещества)
вводят 2-5 мг каждые 5-15 мин до полного
устранения болевого синдрома либо до
появления побочных эффектов (гипотензии,
угнетения дыхания, рвоты)
Суммарная доза на догоспитальном этапе не
должна превышать 20 мг (2 мл 1% раствора)
морфина
63.
КислородотерапияДыхание кислородом через носовые катетеры со
скоростью 2-8 л/мин показано при артериальной
гипоксемии (насыщение артер. крови кислородом <
90%), сохраняющейся ишемии миокарда, явном
застое в легких.
64.
Органические нитратыНитроглицерин – мощный вазодилататор. Его
следует использовать для снижения
повышенного АД и лечения СН.
Нитроглицерин быстро и эффективно
действует при применении per os
(стандартные таблетки по 0,5 мг под язык с
интервалом 5 мин). Может использоваться
также аэрозоль (спрей) нитроглицерина в той
же дозе и с теми же интервалами. Однако как
можно скорее следует наладить в/в инфузию,
т.к. именно при этом способе введения легче
подобрать индивидуальную дозировку
препарата.
65.
Купирование болевогоприступа при ИМ
Начальная доза препаратов нитроглицерина
(1% раствор нитроглицерина, перлинганита
или изокета) составляет 5-10 мкг/мин,
затем каждые 3-5 минут дозу увеличивают на
10 мкг/мин
не допуская снижения АД менее 100 мм рт.
ст.
Инфузия нитропрепаратов может
проводиться 1-2 суток
66.
АСКНазначение аспирина – 250-500 мг внутрь при
поступлении (разжевать), затем по 100 мг 1
раз в сутки
67.
Аспирин и другие антикоагулянтыПрименение аспирина позволяет предотвратить в
целом 24 смерти на 1000 пациентов, при сочетании с
тромболитической терапией эффективность обоих
вмешательств возрастает.
Аспирин назначается всем больным перенесшим
инфаркт миокарда по 75 – 125 мг в сутки ( после еды )
пожизненно
Если больной не переносит аспирин
применяется тиклопидин (тиклид) в дозе 250 мг
дважды в сутки,
либо клопидогрель (плавикс) 75 мг в сутки.
При их применении дезагрегантный эффект
развивается на вторые сутки после начала приема,
поэтому в острой ситуации аспирин
предпочтительнее
68.
ГЕПАРИНГепарин — антикоагулянт прямого действия, угнетающий
факторы свертывания непосредственно в крови,
вырабатывается тучными клетками (мастоцитами)
Целесообразность применения при ИМ:
• гепарин является дополнительным
антитромботическим средством во время и после
тромболитической терапии;
• гепарин обеспечивает профилактику дальнейшего
тромбообразования в бассейне коронарной артерии;
• применение гепарина уменьшает частоту тромбоза
различной локализации и тромбоэмболические
осложнения;
• гепарин снижает смертность и частоту рецидивов
при инфаркте миокарда
69.
ГЕПАРИНЕще
одно важное показание для
использования НФГ – ТБА (в т.ч. со
стентированием): непосредственно
перед процедурой рекомендуется в/в
болюсом ввести достаточно высокую
дозу НФГ
70.
НИЗКОМОЛЕКУЛЯРНЫЕ ГЕПАРИНЫэноксипарин, фраксипарин, клексан
Способ введения:
подкожно по 1мг на кг массы тела в сутки в два
приема.
Эффективность препаратов этой группы
такая же как и внутривенно вводимого
стандартного гепарина,
Преимущества назначения: реже возникают
кровотечения, не требуют лабораторного
контроля
71.
БЕТА-АДРЕНЕРГИЧЕСКИЕ БЛОКАТОРЫуменьшают потребность миокарда в
кислороде, ограничивают объем
инфаркта, достоверно уменьшают
летальность, частоту повторных ИМ,
угрожающих жизни нарушений ритма,
включая ФЖ, а по некоторым данным и
частоту разрывов сердца. Польза от βблокаторов тем выше, чем раньше начата
терапия и чем быстрее проявляется их
действие.
Особенно показаны больным
с АГ, тахикардией или персистирующей
ишемической болью.
72.
Бета-адреноблокаторыВо
время введения
препаратов следует
контролировать АД, ЭКГ,
симптомы СН (одышка,
влажные хрипы в легких) и
бронхоспазма.
73.
Бета-адреноблокаторыНаиболее
быстрого эффекта
можно достичь при в/в введении
эсмолола, существенным
преимуществом которого
является короткий период
полувыведения.
74.
ИНГИБИТОРЫ АНГИОТЕНЗИНПРЕВРАЩАЮЩЕГОФЕРМЕНТА
ИАПФ особенно эффективны у наиболее
тяжелых больных с обширным некрозом
миокарда, сниженной сократительной
способностью ЛЖ (ФВ ≤40%), симптомами
СН, СД. Вместе с тем они улучшают прогноз
и у больных без клинически значимого
уменьшения ФВ. Положительное влияние на
смертность отмечается с самого начала ИМ
и увеличивается при продолжении
использования иАПФ.
ИАПФ следует применять с первых суток
заболевания.
75.
ИНГИБИТОРЫ АНГИОТЕНЗИНПРЕВРАЩАЮЩЕГОФЕРМЕНТА
В процессе лечения иАПФ
необходимо контролировать
содержание креатинина и калия в
крови, особенно у больных со
сниженной функцией почек.
Лечение иАПФ, начатое в остром
периоде заболевания, следует
продолжить неопределенно долго.
Это обеспечивает улучшение
прогноза.
76.
ИНГИБИТОРЫ АНГИОТЕНЗИНПРЕВРАЩАЮЩЕГОФЕРМЕНТА
Противопоказания для
использования иАПФ: САД <100 мм
рт.ст., выраженная почечная
недостаточность, гиперкалиемия,
двусторонний стеноз почечных
артерий, беременность,
индивидуальная непереносимость.
77.
«Метаболическая» терапия и контроль уровняглюкозы в крови
Введение «поляризующих смесей»,
содержащих в высокой концентрации
глюкозу, калий и большие дозы
инсулина, не оправдало себя так же,
как и применение антиоксидантов.
У больных СД необходимо
поддерживать нормогликемию.
78.
Блокаторы кальциевых каналовШирокое применение блокаторов
кальциевых каналов при ИМпST
скорее ухудшает исходы
заболевания и поэтому не
рекомендуется (только при
невозможности использования bблокаторов).
79.
Физическая активностьВ первые сутки ИМ больные должны
соблюдать постельный режим, т.к.
это уменьшает потребность
миокарда в кислороде.
Продление постельного режима у
стабильных больных >24 ч не
рекомендуется.
80.
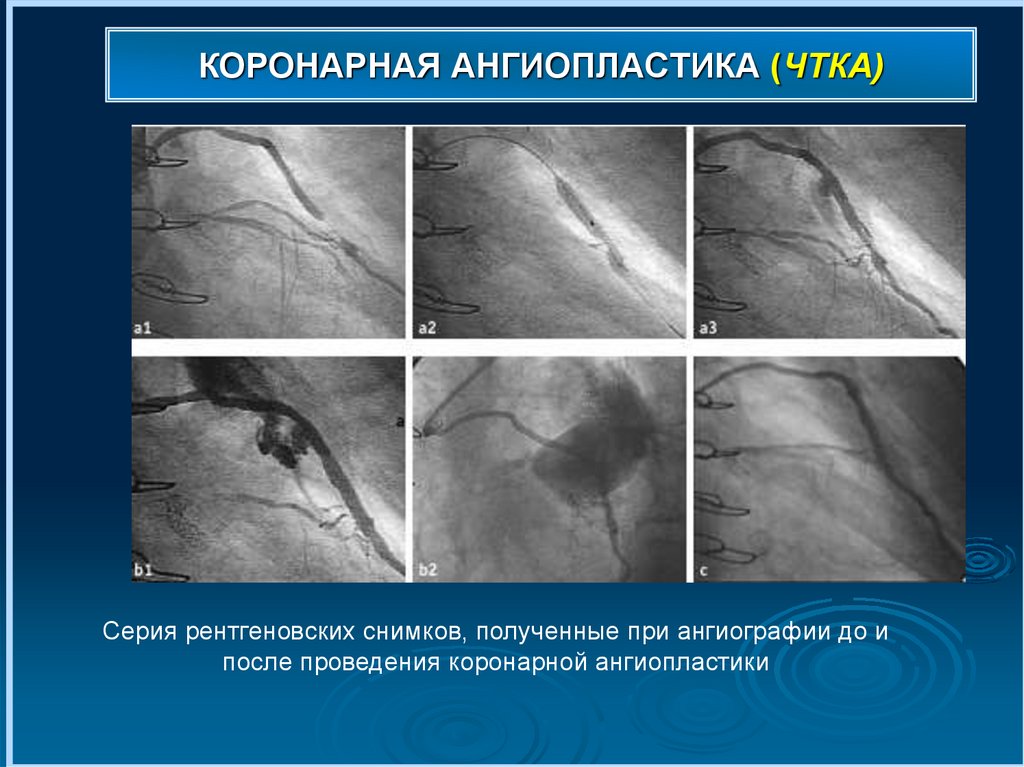
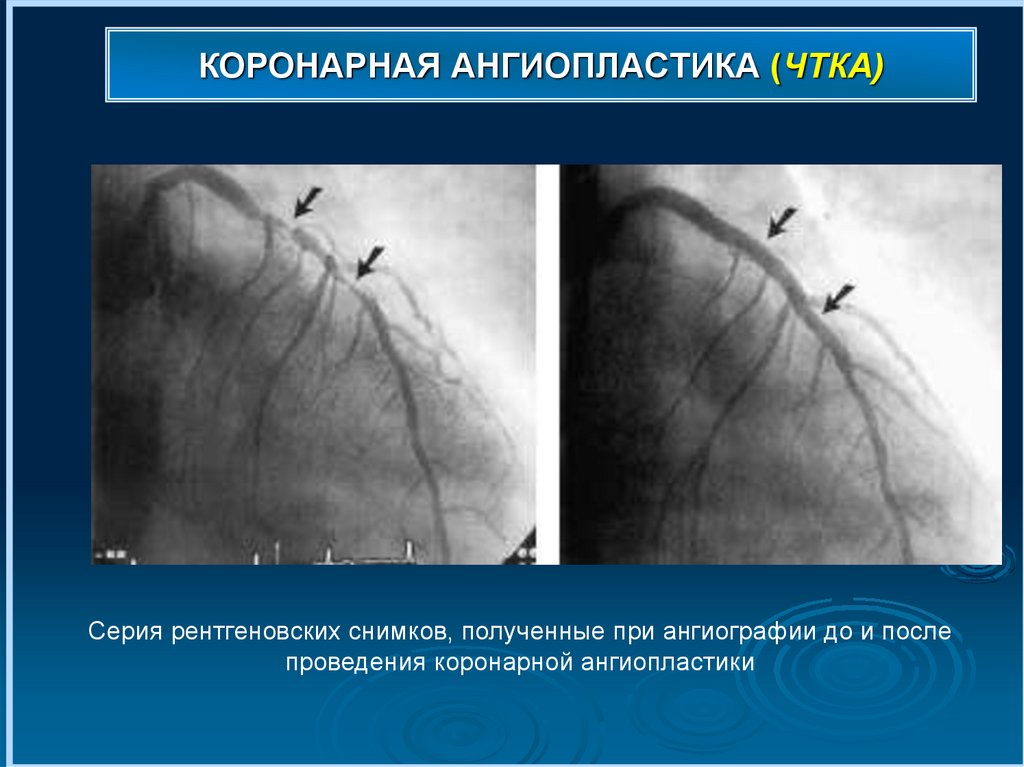
КОРОНАРНАЯ АНГИОПЛАСТИКА (ЧТКА)Серия рентгеновских снимков, полученные при ангиографии до и
после проведения коронарной ангиопластики
81.
КОРОНАРНАЯ АНГИОПЛАСТИКА (ЧТКА)Серия рентгеновских снимков, полученные при ангиографии до и после
проведения коронарной ангиопластики
82.
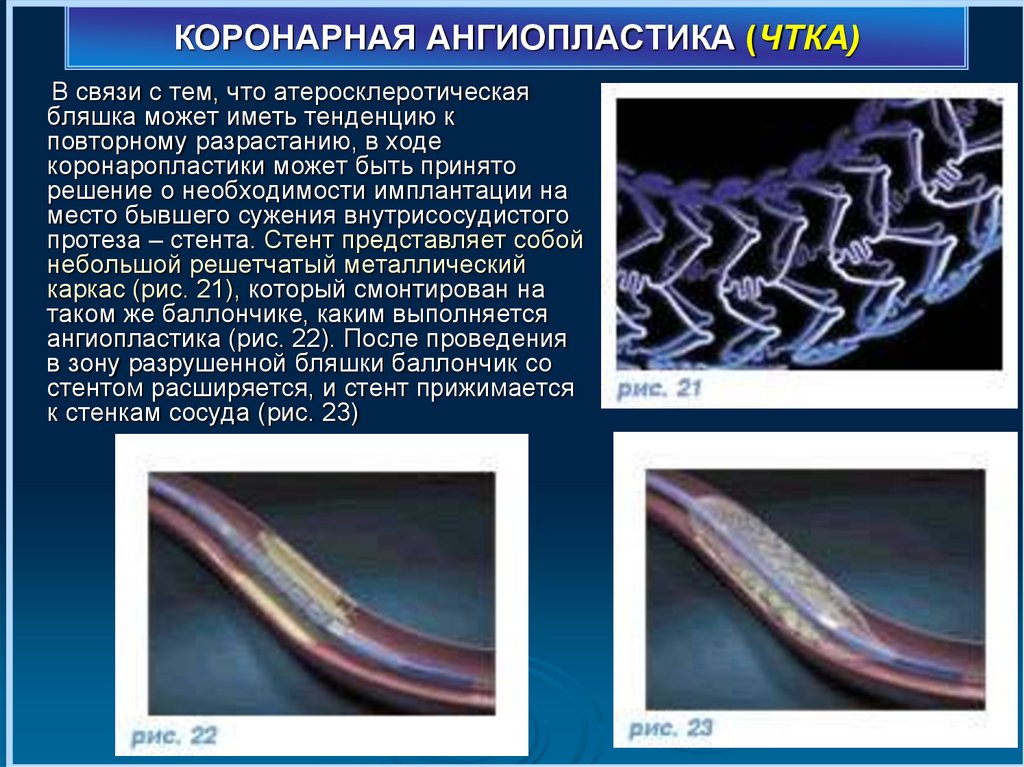
КОРОНАРНАЯ АНГИОПЛАСТИКА (ЧТКА)В связи с тем, что атеросклеротическая
бляшка может иметь тенденцию к
повторному разрастанию, в ходе
коронаропластики может быть принято
решение о необходимости имплантации на
место бывшего сужения внутрисосудистого
протеза – стента. Стент представляет собой
небольшой решетчатый металлический
каркас (рис. 21), который смонтирован на
таком же баллончике, каким выполняется
ангиопластика (рис. 22). После проведения
в зону разрушенной бляшки баллончик со
стентом расширяется, и стент прижимается
к стенкам сосуда (рис. 23)
83.
КОРОНАРНАЯ АНГИОПЛАСТИКА (ЧТКА)Стент остается в сосуде
постоянно, сохраняя
просвет сосуда открытым
(рис. 24)
После выполнения коронарной
ангиопластики не требуется
длительного
восстановления, не нужен
постельный режим, и
пациент выписывается к
активной деятельности уже
через несколько дней
84.
Группы предпочтительногопроведения ЧТКА
При ОИМ предпочтение
отдается стентам с
покрытием - cypher , dexamet
85.
Реабилитации различают:Физическая - восстановление до максимально возможного
уровня функции сердечнососудистой системы. Необходимо добиваться адекватной
реакции на физическую нагрузку, что
достигается в среднем через 2-6 недель физических
тренировок, которые развивают коллатеральное
кровообращение.
Психологическая - у больных, перенесших инфаркт миокарда,
нередко развивается страх
перед повторным инфарктом. При этом может быть
оправдано применение психотропных средств.
Социальная реабилитация - больной после перенесенного
инфаркта миокарда считается
нетрудоспособным 4 месяца, затем его направляют на ВТЭК.
5О% больных к этому времени
возвращается к работе, то есть трудоспособность
практически полностью восстанавливается
Если возникают осложнения, то временно устанавливается
группа инвалидности, обычно II, на 6-12 месяцев
86.
Вторичная профилактика ИМОтказ от курения
Полное прекращение курения.
Избегать пассивного курения.
Нормализация АД
АД должно быть <130/80 мм рт. ст.
Нормализация МТ
ИМТ 18,5-24,9 кг/м2
Окружность талии: для женщин <80-88 см, для мужчин
<94-102 см
Контролируемые ФН
При отсутствии противопоказаний – аэробная
физическая активность умеренной интенсивности,
по крайней мере, в течение 30 мин не менее 5 дней в
неделю.
Нормализация липидного обмена
Снижение ХС ЛНП <100 мг/дл (2,6 ммоль/л)
[оптимально <70 мг/дл (1,8 ммоль/л)] у больных с
уровнем ТГ 200 мг/дл 2,28 ммоль/л).








































































 Медицина
Медицина








