Похожие презентации:
Желчекаменная болезнь. Острый и хронический холециститы
1. ЖЕЛЧЕКАМЕННАЯ БОЛЕЗНЬ ОСТРЫЙ И ХРОНИЧЕСКИЙ ХОЛЕЦИСТИТЫ
ОПРЕДЕЛЕНИЕ ПОНЯТИЙ, ЛАТИНСКАЯ ТЕРМИНОЛОГИЯОстрый холецистит, cholecystitis acuta – острое воспаление
стенки желчного пузыря.
Холелитиаз, cholelithiasis - желчекаменная болезнь.
Холедохолитиаз, choledocholithiasis - наличие камней в
желчных протоках.
Холемия, cholaemia - избыточное поступление желчных
кислот и пигментов в кровь.
Ахолия, acholia - отсутствие секреции желчи или поступления
ее в двенадцатиперстную кишку.
Желтуха, icterus.
Гемобилия, haemobilia – кровотечение в желчевыводящие
пути
2. Актуальность темы
• Острый холецистит (ОХ) - одно из наиболеераспространенных хирургических заболеваний и
по частоте занимает второе место после
аппендицита (В.С.Савельев и соавт., 1986),
составляет 10% всех ургентных заболеваний.
Летальность среди больных ОХ остается
высокой, равна 6-8%, а у пациентов пожилого и
старческого возраста – 15-20%.
• По сути, проблема ОХ - это в значительной мере
проблема желчнокаменной болезни (ЖКБ),
поскольку у 85-90% больных с ОХ в желчном
пузыре имеются камни, а сам приступ ОХ
примерно
в
2/3
случаев
является
рецидивирующим проявлением ЖКБ.
3. ЭТИОПАТОГЕНЕЗ
- Инфекция -Наиболее часто возбудителями ОХ являются: кишечная палочка;-
энтерококки; стафилококки; стрептококки; протей; палочка брюшного
тифа; неклостридиальные анаэробы (пептококки, пептострептококки,
фузобактерии, бактероиды) в виде монокультур или ассоциаций. Путями
проникновения инфекции в желчный пузырь чаще бывают энтерогенный
или гематогенный, реже лимфогенный.
Нарушение оттока желчи из пузыря и ее застой (камни желчного пузыря,
перегибы удлиненного или извитого пузырного протока, его сужения,
дисфункция сфинктерной системы).
Рефлюкс панкреатического сока с активизированными ферментами в
желчный пузырь, холедох и повреждающим действием панкреатических
ферментов на ткань желчных путей
Метаболические факторы (нормальное соотношение холестерина к
желчным кислотам , норма 25:1).
Возрастные изменения в сосудах приводят к тромбозу сосудов и гангрене
пузыря с последующей его перфорацией (у пожилых больных).
Другие причины (гемолитическая анемия, паразитарная
ивазия,
врожденные заболевания)
Факторы риска: женский пол, ожирение, диабет, диета: богатая
животными жирами, возраст старше 40 лет.
4. КЛАССИФИКАЦИЯ ОСТРОГО ХОЛЕЦИСТИТА (ОХ) по А.А.Шалимову, 1993 г.
• 1. Простой (катаральный, инфильтративный,язвенный).
• 2. Флегмонозный.
• 3. Гангренозный.
• 4. Перфоративный.
• 5. Осложненный:
• а) желчным перитонитом (без видимой перфорации);
• б) околопузырным инфильтратом;
• в) околопузырным абсцессом;
• г) механической желтухой;
• д) абсцессом печени;
• е) септическим холангитом;
• ж) острым панкреатитом.
5. КЛИНИКА ОХ
• Общая симптоматика• Жалобы больных обычно на остро начавшиеся
интенсивные постоянные, реже приступообразные боли
в правом подреберье с типичной иррадиацией в
правое надплечье, правое плечо, под правую лопатку.
Иногда боли локализуются в эпигастральной области,
иррадиируют в область сердца (холецистокоронарный
синдром С.П.Боткина).
• Болевой
синдром
сопровождается
тошнотой,
повторной
рвотой,
не
приносящей
больным
облегчения. Через 5-6 часов присоединяется
повышение температуры тела до 39 С и больше. К
концу первых суток нередко появляется желтушность
кожных покровов и слизистых, моча цвета темного
пива. Тахикардия, соответствующая повышению
температуры.
6. КЛИНИКА ОХ
• Местные симптомыПри осмотре живота при дыхании правая половина живота менее подвижна. При
поверхностной пальпации определяется выраженное напряжение мышц области
правого подреберья.
Определяются ряд характерных симптомов:
• симптом Ортнера – болезненность при поколачивании ребром ладони по правой
реберной дуге;
• симптом Мерфи – больной не может сделать глубокий вдох при надавливании в
точке Кера, т.е. в точке, расположенной на биссектрисе угла, образованного правой
реберной дугой и наружным краем прямой мышцы, на расстоянии 2,5 см от его
вершины;
• симптом Кера-Захарьина – боль при пальпации или поколачивании в проекции
желчного пузыря (т.е. точке Кера) на вдохе;
• симптом Мюсси-Георгиевского – болезненность при надавливании между ножками
правой кивательной мышцы в области ее прикрепления к грудине и ключице;
• симптом Боаса – болезненность паравертебральных точек справа на уровне 8, 9, 10
межреберных промежутков;
• симптом Ляховицкого – болезненность при надавливании на мечевидный отросток
грудины,
обусловленная
воспалением
лимфоузла,
расположенного
в
предбрюшинной клетчатке за грудиной;
• определяемое при пальпации напряженное, болезненное дно желчного пузыря в
правом подреберье, характерно для обтурационного холецистита;
• симптомы раздражения брюшины в правом подреберье, их распространенность,
выраженность (напряжение мышц, Щеткина-Блюмберга, Раздольского);
7. Дополнительные методы исследования ОХ
• Клинические анализы крови - отмечается высокий лейкоцитоз (до20х109/л) со сдвигом
формулы влево, повышенная СОЭ. ЛИИ
повышался до 4 и больше.
• Клинический анализ мочи - возможна гиперамилазурия (амилаза
мочи больше 32 ед.).
• ЭКГ,
• Определяются
группа
крови
и
резус
принадлежность,
биохимические анализы крови. Проявлением воспалительных
изменений в печени могут являться повышение в крови уровня
билирубина, тимоловой пробы. О структурных и функциональных
изменениях в ткани печени говорят такие параметры
биохимического анализа крови: повышенное содержание
аминотрансфераз (более 0,6 ммоль/л), альдолазы (более 10 у.е.),
щелочной
фосфатазы (более 1,3 ммоль/л), 5-й фракции
лактатдегидрогеназы (более 4 мкмоль/л). На фоне частой рвоты
может наблюдаться гипокалиемия (менее 3,5 ммоль/л).
• коагулограмма, электролиты сыворотки крови.
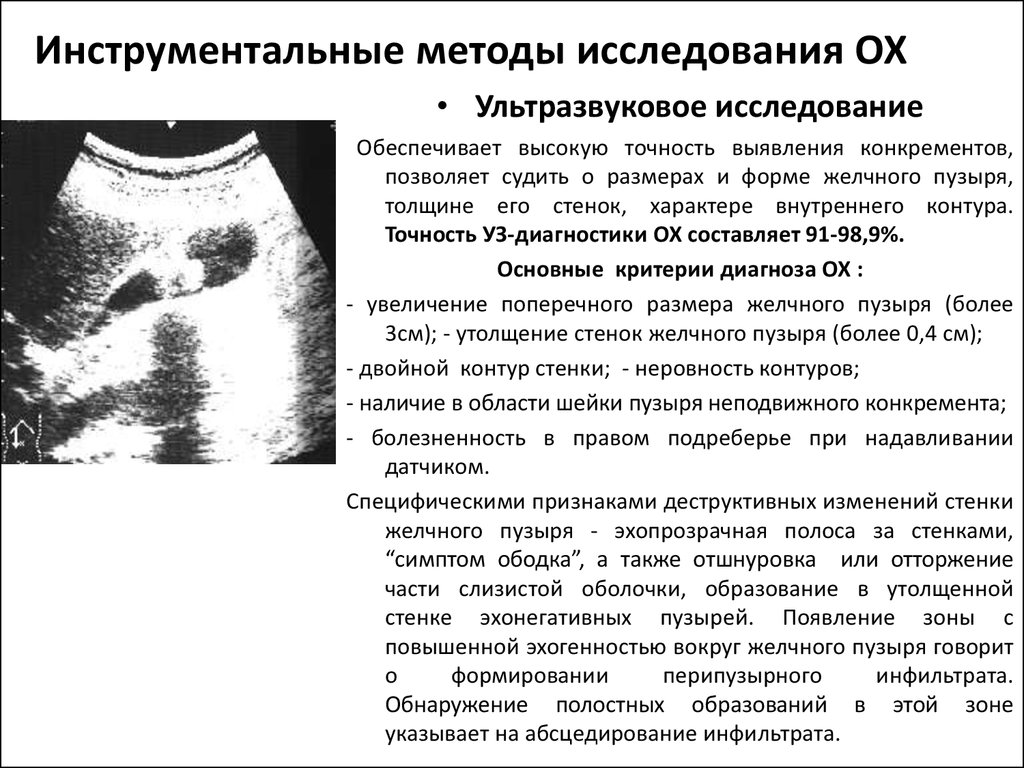
8. Инструментальные методы исследования ОХ
• Ультразвуковое исследованиеОбеспечивает высокую точность выявления конкрементов,
позволяет судить о размерах и форме желчного пузыря,
толщине его стенок, характере внутреннего контура.
Точность УЗ-диагностики ОХ составляет 91-98,9%.
Основные критерии диагноза ОХ :
- увеличение поперечного размера желчного пузыря (более
3см); - утолщение стенок желчного пузыря (более 0,4 см);
- двойной контур стенки; - неровность контуров;
- наличие в области шейки пузыря неподвижного конкремента;
- болезненность в правом подреберье при надавливании
датчиком.
Специфическими признаками деструктивных изменений стенки
желчного пузыря - эхопрозрачная полоса за стенками,
“симптом ободка”, а также отшнуровка или отторжение
части слизистой оболочки, образование в утолщенной
стенке эхонегативных пузырей. Появление зоны с
повышенной эхогенностью вокруг желчного пузыря говорит
о
формировании
перипузырного
инфильтрата.
Обнаружение полостных образований в этой зоне
указывает на абсцедирование инфильтрата.
9. Инструментальные методы исследования ОХ
Обзорная рентгенографияорганов брюшной полости
На обзорной рентгенограмме
органов брюшной полости в
прямой проекции можно увидеть
в области проекции желчного
пузыря
(только!!!)
рентгенконтрастные
конкременты.
10. Инструментальные методы исследования ОХ
Лапароскопия• Показания к лапароскопии при ОХ:
• 1. Неясность диагноза из-за неубедительной клиники ОХ,
невозможность установить диагноз другими методами.
• 2. Трудности выбора способа лечения (консервативного или
оперативного) при неясной клинической картине ОХ.
Лапароскопию выполняют по общепринятой методике.
Диагностика ОХ при экстренной лапароскопии основывается
• на обнаружении во время осмотра прямых (инъекция сосудов в
стенке пузыря, гиперемия, утолщение, деструктивные изменения
стенки пузыря, отложения фибрина, перфорация желчного пузыря
и истечение желчи)
• и косвенных признаков (смещение сальника в подпеченочное
пространство, инъекция сосудов сальника и его инфильтрация,
воспалительные изменения в окружающих органах - печени,
желудке, двенадцатиперстной кишке, наличие в брюшной полости
окрашенного желчью выпота).
11. ЛЕЧЕНИЕ ОХ
Больные
острым
холециститом
госпитализируются в ургентном порядке в
хирургический стационар.
• При оказании первой помощи им делаются
инъекции спазмолитиков и ненаркотических
аналгетиков: гидротартрат платифиллина 0,2% 1,0; но-шпа 2% - 2,0; папаверина гидрохлорид
2% - 2,0; сульфат атропина 0,1% - 1,0; раствор
анальгина 50% - 2,0; баралгина, триган, максиган,
спазмалгон по 5,0 мл. Аналгетики и
спазмолитики вводятся внутримышечно или
внутривенно.
12. Консервативное лечение ОХ
Хирургическая тактика при лечении больных острым холециститом активновыжидательная.• Если нет показаний к ургентной немедленной операции больным, то назначается
консервативное лечение, которое включает:
• Постельный режим. Голод 2-3 суток с последующим назначением стола №5.
• Назогастральный катетер для аспирации желудочного содержимого.
• Спазмолитическая терапия: чередуя несколько из них, вводятся каждые 5-6 часов.
• Купирование болей, которое достигается назначением промедола 1% - 1,0 или в более
легких случаях баралгин 5,0 мл, триган, спазган (5,0) в\м или в\в.
• В консервативной комплексной терапии больных с острым холециститом широко
используют новокаиновые блокады:
• По М.Д. Лорин-Эпштейну - новокаиновая блокада круглой связки печени. Раствор
новокаина (с учетом переносимости) (0,25% - 100-150 мл), вводится в предбрюшинную
клетчатку по средней линии на 3-4 см выше пупка.
• Забрюшинная новокаиновая блокада, по Л.И.Роману при которой новокаин
попадает непосредственно в парапанкреатическую клетчатку. Иглу вкалывают у
нижнего края XII ребра, рядом с наружным краем разгибателя спины, до упора в
ребро. Затем делают движение книзу, при котором кончик иглы как бы соскальзывает с
ребра и иглу продвигают вглубь на 3-4 мм. При этом вводимый субстрат попадает в
перипанкреатическую клетчатку.
13. Консервативное лечение ОХ
• Антибактериальнаятерапия:
а)
один
из
полусинтетических
пенициллинов: (ампициллина натриевая соль 1,0 4-6 раз в сут. в/м, в/в;
метициллина натриевая соль 1,0 4-6 раз в сут. в/м, в/в;
б) или
цефалоспорины: цефазолин - 1,0 3 раз в/м, в/в; цефалотин - 1,0 3 раз в/м,
в/в; цефуроксим (зинацеф) - 1,0 4 раза в сут. в/м, в/в; цефатоксим
(клафоран) – 2,0 2-3 раза в сут. в/м;
• В тяжелых случаях в комбинации с:
г) метрожилом 500 мг 3 раза в сут
в/в или
д) антибактериальными препаратами группы фторхинолонов:
пефлоксацин (абактал) – 0,4 2 раз. в сутки в/в; офлоксацин (заноцин) 0,2 2
раз в сутки в/в; ципрофлоксацин (цифран, ципробай) – 0,2-0,4 2 раза в сут.
• Гипосенсибилизирующая терапия (димедрол 1% - 1,0, пипольфен 2,5% 2,0, супрастин 2% - 1,0, тавегил (кемастин) 0,1% 2,0) в\м или в\в.
• Инфузионная терапия 1,5 – 2,0 л в сут ( растворы Рингера, Трисоль,
Дисоль, 5% глюкозы с инсулином, глюкозо-новокаиновая смесь 150 мл
0,25% новокаина и 250,0 5% глюкозы, декстраны, неогемодез, сорбилак).
• Витаминотерапия (витамины С, В1, В6, В12).
• Больные нуждаются в постоянном наблюдении хирурга за течением
заболевания с лабораторным контролем, УЗИ с целью оценки
эффективности консервативной терапии и установления своевременно
показаний к оперативному лечению.
14. Виды показаний к хирургическому лечению при ОХ по А.А.Шалимову с соавторами (1993 г.)
• Ургентные – оперативное вмешательство проводится в первые 1-2часа с момента поступления, когда констатированы осложнения:
• а) желчный перитонит;
• б) гнойный холангит;
• в) гангренозный холецистит, подтвержденный лапароскопически.
• Срочные – через 24-48 ч с момента госпитализации, при
отсутствии эффекта от консервативной терапии.
• Отсроченные – через 8-10 суток после купирования острых
воспалительных явлений, после детального дообследования
больного.
• Плановые – через 1-3 месяца после купирования острого
холецистита.
• Отсроченные и плановые вмешательства выполняются, как при
хронических холециститах, с учетом показаний и
противопоказаний.
15. Виды операций при остром холецистите
• Открытаяхолецистэктомия
в
настоящее
выполняется менее чем в 20% случаев, которая
может производиться из лапаротомного доступа.
Доступы при лапаротомной холецистэктомии :
верхнесрединная лапаротомия,
• косые в правом подреберье Кера, Федорова, Де
Рубена, Черни, Риобранко,
• Шалимова – верхнесрединный обходя пупок
справа с надсечением влагалища правой
половины прямой мышцы живота.
16. Открытая холецистэктомия
Холецистэктомия от шейки (ретроградная) - самая рациональнаяиз операций при данной патологии. При ее выполнении сначала
перевязывают пузырный проток и артерию, а затем уже удаляют
желчный пузырь, зашивая его ложе.
Этапы операции холецистэктомии от шейки
17. Открытая холецистэктомия
Холецистэктомия от дна(антеградная)
применяют в случаях
технических трудностей
при
выделении
элементов
шейки
пузыря. Она заключается
в удалении пузыря от
дна
к
шейке,
с
последующей
перевязкой
пузырной
артерии, протока, и
зашиванием
ложа
желчного пузыря.
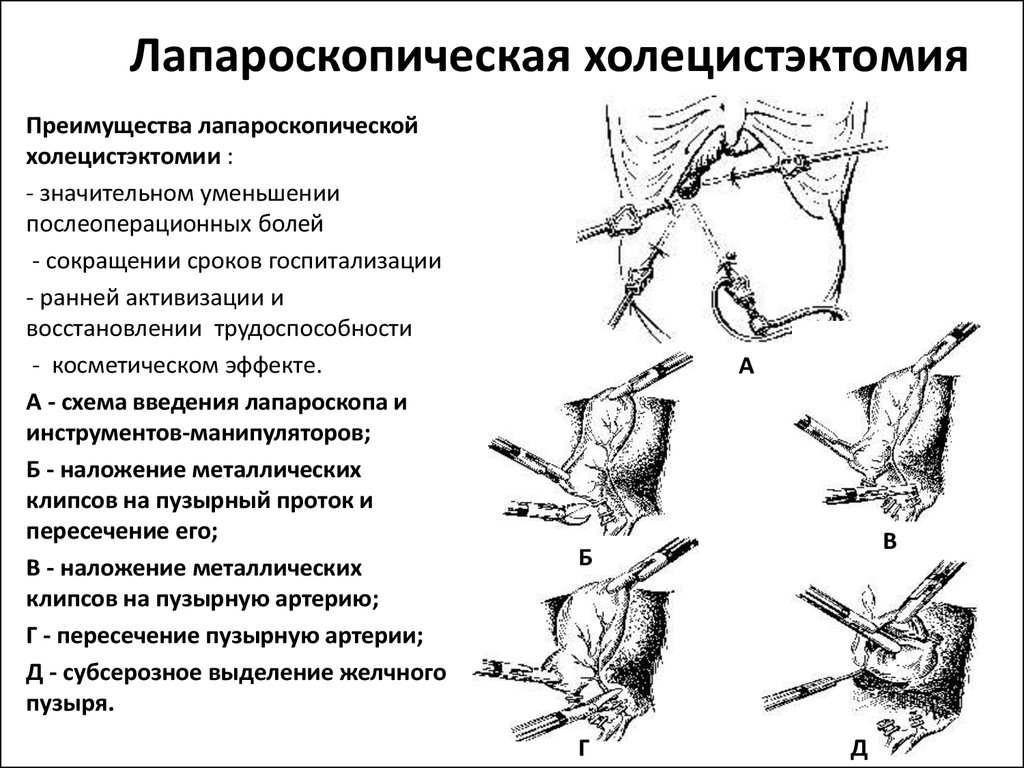
18. Лапароскопическая холецистэктомия
Преимущества лапароскопическойхолецистэктомии :
- значительном уменьшении
послеоперационных болей
- сокращении сроков госпитализации
- ранней активизации и
восстановлении трудоспособности
- косметическом эффекте.
А - схема введения лапароскопа и
инструментов-манипуляторов;
Б - наложение металлических
клипсов на пузырный проток и
пересечение его;
В - наложение металлических
клипсов на пузырную артерию;
Г - пересечение пузырную артерии;
Д - субсерозное выделение желчного
пузыря.
A
В
Б
Г
Д
19. Интраоперационные методы исследования при ОХ
Визуальный осмотр и пальпация желчных протоков. В норме ширина пузырного протока
(ПП) составляет 1-2 мм, общего желчного - 4-8 мм, печеночного 4-6 мм. Расширение общего
желчного протока (ОЖП) до 9 мм и больше является признаком желчной гипертензии. Через
сальниковое отверстие производится пальпация дистального отрезка ПП и ОЖП с целью
определения мелких камней, замазкообразной желчи, а также толщины, плотности и
напряжения стенки ОЖП.
Холангиоманометрия. Метод основан на измерении давления в системе желчных путей. С
его помощью определяют функциональное состояние сфинктерного аппарата дистального
отдела желчного протока и степень его проходимости. (Норма –давление 100-160 мм
водного столба). Давление, равное 200 мм Н20 и более, свидетельствует о наличии
препятствия к оттоку желчи.
Дебитометрия (дебитохолангиометрия). Этот метод основан на том, что через отверстие
функционирующего БСДПК при определенном давлении будет протекать определенное
количество жидкости. За единицу постоянного давления берут 300 мм Н20, что
соответствует секреторному давлению печени. Из градуированного сосуда-дебитометра
(цилиндр шприца объемом 50-100 мл), расположенного на высоте 300 мм над уровнем
желчного протока, через резиновую трубку, соединенную с канюлей, введенной в культю
пузырного протока, в желчный проток поступает физиологический раствор. При
нормальной проходимости дистального отдела протока за 1 мин в него из дебитометра
поступит 20-30 мл\имн. Дебит ниже 20 мл\мин позволяет заподозрить наличие
затруднения оттока желчи и требует проведения дальнейшей холангиографии, дебит ниже
15 мл/мин указывает на нарушение оттока, требующее коррекции.
20. Интраоперационные методы исследования при ОХ
Интраоперационная холангиография (ХГ)- рентгенохирургический метод
исследования желчных протоков. Она
дает возможность определить
анатомические взаимоотношения органов
желчевыводящей системы, выявить
характер органических изменений
желчных протоков (камни, уровень и
протяженность рубцовых стриктур,
инфильтративные процессы и т.д.).
Для ХГ используются любые
водорастворимые йодистые
рентгенконтрастные вещества в
концентрации 30-35%, которые в
количестве 20 мл вводятся через
канюлированный пузырный проток или
пункционно в холедох непосредственно.
После введения контраста выполняется
рентгенография.
Рентгенконтрастное изображение
желчных протоков при
интраоперационной холангиографии
(видны тени троакаров)
21. Интраоперационные методы исследования при ОХ
Зондирование желчного протока определение патологических изменений припомощи специальных зондов.
С помощью зондирования выявляются
конкременты в желчном протоке и его
ампулярном отделе. Оно позволяет определить
степень сужения (стеноза) дистального отдела
желчного протока и БДС.
Если пузырный проток узкий (ширина просвета
меньше 3 мм), для выполнения зондирования
печеночно-желчного протока приходится
прибегать к холедохотомии. Зондирование
начинают с зонда, имеющего диаметр головки
1-2 мм, а затем переходят на зонды большего
диаметра. При нормальной ширине
дистального отдела желчного протока зонд
диаметром головки 3 мм должен свободно
проходить в просвет ДПК. Невозможность этой
манипуляции говорит о сужении дистального
отдела желчного протока или области БДС.
Зондирование холедоха
22. Интраоперационные методы исследования при ОХ
Холедохотомия предоставляетвозможность выполнение ряда
манипуляций – извлечение
камней специальными
изогнутыми щипцами,
вымывание замазкообразной
желчи, мелких камней.
Фиброхоледохоскопия применяется реже. Это
визуальное исследование желчных протоков,
выполняется при их расширении и при
невозможности определить характер патологии
с помощью других инструментальных методов.
Удаление камня из холедоха
Зондирование холедоха
зондом Фогарти
23. Наружное дренирование холедоха
Наружное дренирование холедоха – представляет собой временнуюдекомпрессию желчных путей.
Показания к его применению, являются и показаниями к
холедохотомии:
Механическая желтуха (явная или скрытая) на момент операции.
Механическая желтуха (явная или скрытая) в анамнезе.
Гнойный холангит.
Острый отек головки поджелудочной железы.
Расширение холедоха свыше 1 см.
Множественные мелкие конкременты в желчном пузыре.
Конкременты в желчевыводящих протоках.
Стеноз фатерова соска.
Данные манометрии и дебитометрии, свидетельствующиие о
затруднении желчеоттока. Остаточное давление выше 200 мм
водного столба.
• После выполнения диагностической или лечебной холедохотомии.
24. Методы наружного дренирования желчных путей
По Пиковскому – через расширеннуюкультю пузырного протока.
По Керу Т-образным латексным дренажем
– через холедохотомическую рану.
По А.В.Вишневскому – через
холедохотомическую рану в направлении
ворот печени – сифонманометр.
По Холстеду – через холедохотомическую
рану в дистальном направлении.
Дренажи удаляют через 8-10 сут. после
снятия отека, устранения гипертензии в
желчных протоках и сформирования
канала по ходу дренажа. Удаление
дренажа предшествует
фистулохолангиография с последующим
нарастающим по длительности
пережатием дренажа.
25. Внутреннее дренирование желчных путей
Внутреннее дренирование желчных путей билиодигестивные анастомозы, создание дополнительногооттока желчи в кишечник.
Показано в следующих случаях:
• 1. При протяженных доброкачественных стриктурах
гепатохоледоха больше 1,5-2,0 см, сужении
панкреатического отдела холедоха.
• 2. Наличия расширенного холедоха 2 см и больше с
замазкоподобной желчью, мелкими конкрементами в нем,
при неуверенности их удаления из терминального отдела.
• 3. При поражении злокачественной опухолью холедоха (рак
головки поджелудочной железы, рак фатерова соска).
• 4. При травматических поражениях или ятрогенных травмах
желчных путей.
• 5. Как этап панкреатодуоденальной резекции.
26. Виды оперативных вмешательств (внутреннего дренирования)
Папиллосфинктеротомия, которая может выполняться с помощьюфиброгастродуоденоскопа - рассечение сфинктера Одди
приводится электроножом через манипуляционный
фиброгастродуоденоскоп.
При невозможности эндоскопической, исполняется
трансдуоденальная лапаротомическая папилосфинктеротомия.
27. Виды оперативных вмешательств (внутреннего дренирования)
• Среди билиодигестивныханастомозов производятся,
чаще всего,
холедоходуоденоанастомоз
А, Б
В
Г
Типы
холедоходуоденоанастомозов
по: А - Юрашу; Б - Флеркену; В Финстереру; Г - Киршнеру.
28. Виды оперативных вмешательств (внутреннего дренирования)
холедохоеюноанастомозгепатикодуоденоанастомоз
Для анастомозирования желчных путей с
тощей кишкой используют ее начальную
петлю, выключенную по Брауну ли по Ру
гепатикоеюноанастомоз
29. Близкие и отдаленные результаты лечения
• Летальность после холецистэктомии по поводу острого холециститасоставляет 3-5%.
• Причинами летальности чаще бывают послеоперационные осложнения:
желчный перитонит, острая печеночно-почечная недостаточность, острая
сердечно-сосудистая недостаточность, так как чаще оперируются больные
пожилого возраста с патологией жизненно важных органов и систем,
гнойно-септические осложнения местного и общего характера.
• Средний срок пребывания в стационаре составляет 10-12 сут, с
дальнейшим лечением амбулаторно. Пребывание на больничном листе до
1,5 месяца с переводом на 1-2 недели на легкую работу.
• При лапароскопической холецистэктомии - летальность 0,3%,
выписываются больные на 3-и сут, на работу через 1 месяц.
• Результаты в отдаленном периоде удовлетворительные в 85-90 %. Однако в
10-15 % в больных возникают болезненные состояния после операции на
желчных путях, так называемые болезни оперированных желчных путей
или "постхолецистэктомический синдром" ПХЭС, которые нередко требует
повторных оперативных вмешательств (холедохолитиаз, стеноз Фатерового
сосочка, стриктура холедоха и другие).



























 Медицина
Медицина