Похожие презентации:
Врожденный порок сердца (ВПС)
1.
“МЕДИЦИНСКИЙ КОЛЛЕДЖ
Федерального государственного бюджетного образовательного учреждения высшего образования
«Уральский государственный университет путей сообщения»
Врожденный порок сердца
(ВПС)
”
Студентка СДоз 220
2 курс
Щербакова Яна Эдуардовна
Екатеринбург 2022
2.
Что это такое ?Врожденный порок сердца (ВПС) – дефект в структуре сердца и (или) крупных сосудов, присутствующий с
рождения, при которых орган начинает работать не правильно.
Формирование сердца происходит на 3-9 неделе беременности, и именно в этот период развиваются пороки.
Вариантов ВПС описано более 150.
Некоторые ВПС встречаются часто, другие – значительно реже. Более того, с появлением новых методов
диагностики, которые сделали возможным прямое видение и оценку работы движущегося сердца на экране, к
«врожденной природе» некоторых заболеваний сердца начали относить пороки , которые в детстве могут себя
и не проявить , и которые не совсем укладываются в существовавшие классификации ВПС.
3.
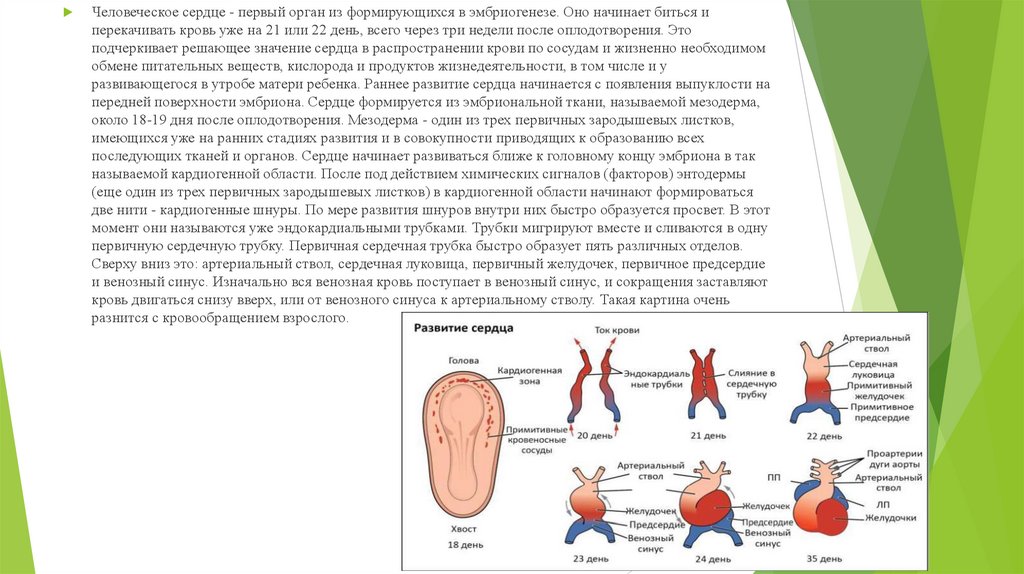
Человеческое сердце - первый орган из формирующихся в эмбриогенезе. Оно начинает биться иперекачивать кровь уже на 21 или 22 день, всего через три недели после оплодотворения. Это
подчеркивает решающее значение сердца в распространении крови по сосудам и жизненно необходимом
обмене питательных веществ, кислорода и продуктов жизнедеятельности, в том числе и у
развивающегося в утробе матери ребенка. Раннее развитие сердца начинается с появления выпуклости на
передней поверхности эмбриона. Сердце формируется из эмбриональной ткани, называемой мезодерма,
около 18-19 дня после оплодотворения. Мезодерма - один из трех первичных зародышевых листков,
имеющихся уже на ранних стадиях развития и в совокупности приводящих к образованию всех
последующих тканей и органов. Сердце начинает развиваться ближе к головному концу эмбриона в так
называемой кардиогенной области. После под действием химических сигналов (факторов) энтодермы
(еще один из трех первичных зародышевых листков) в кардиогенной области начинают формироваться
две нити - кардиогенные шнуры. По мере развития шнуров внутри них быстро образуется просвет. В этот
момент они называются уже эндокардиальными трубками. Трубки мигрируют вместе и сливаются в одну
первичную сердечную трубку. Первичная сердечная трубка быстро образует пять различных отделов.
Сверху вниз это: артериальный ствол, сердечная луковица, первичный желудочек, первичное предсердие
и венозный синус. Изначально вся венозная кровь поступает в венозный синус, и сокращения заставляют
кровь двигаться снизу вверх, или от венозного синуса к артериальному стволу. Такая картина очень
разнится с кровообращением взрослого.
4.
Развитие человеческого сердца. Эта диаграмма описывает эмбриональное развитие человеческогосердца в течение первых восьми недель и последующее образование четырех камер сердца. В пяти
отделах первичной сердечной трубки из едва узнаваемых образований формируется полноценное
развитое сердце. Артериальный ствол в конечном итоге разделяется на восходящую аорту и легочный
ствол. Сердечная луковица развивается в правый желудочек. Из первичного желудочка образуется левый
желудочек. Первичное предсердие становится передней частью правого и левого предсердий, а также
формирует ушки предсердий. Венозный синус развивается в заднюю часть правого предсердия,
синоатриальный узел и коронарный синус. Когда первичная сердечная трубка удлиняется, она начинает
складываться внутри перикарда и в конечном счете образует S-форму, которая заставляет камеры и
основные сосуды принять расположение, аналогичное сердцу взрослого. Этот процесс происходит между
23 и 28 днями. Дальнейшее формирование сердца включает развитие в нем перегородок и клапанов, а
также ремоделирование уже имеющихся камер. Разделение предсердий и желудочков межпредсердной
перегородкой, межжелудочковой перегородкой и атриовентрикулярной перегородкой завершается к концу
пятой недели, хотя имеющееся у плода овальное окно закрывается незадолго до рождения или вскоре
после него. Атриовентрикулярные клапаны образуются между пятой и восьмой неделями
внутриутробного развития, полулунные клапаны образуются между пятой и девятой неделями.
5.
Частота врожденных дефектовВарианты врожденного дефекта
Частота
Врожденные пороки сердца и магистральных сосудов
1/110
Пилороспазм
1/250
Врожденный вывих бедра
1/400
Серповидноклеточная анемия
1/400
Церебральный паралич
1/500
Заячья губа / волчья пасть
1/730
Косолапость, изуродованная ступня
1/735
Синдром Дауна
1/900
Плодный алкогольный синдром
1/1000
Расщелина позвоночника
1/2000
Отсутствие / недоразвитие конечностей
1/2500
6.
ЭпидемиологияВПС- 30% от всех ВП развития.
Частота ВПС среди наворожённых в мире составляет около 8% ( на 100
новорожденных ) – 2место среди пороков развития внутренних органов у детей
( после ВПР НС)
Смертность в течении года до 40%( не влючены ВПС , диагностированные
после младенчества.
Точных данных о распространенности ВПС среди
взрослых пациентов недостаточно.
У взрослых удельный вес ВПС по отношению ко
всем заболеваниям ССС составляет 1%, а в
популяции – 0,25%, что связано с ранней
смертностью пациентов с ВПС из-за тяжести
порока, а также с успешной хирургической
коррекцией последнего.
7.
Факторы, приводящие к развитиюврожденных пороков сердца
Физические :
Рентгеновские лучи
Ионизирующая радиация
Вибрация
Шум
Химические:
Алкоголь
Наркотики
Лекарства
Вредности лакокрасочной промышленности
Вредности химических предприятий
Биологические(самые многочисленные):
Генетические ( хромосомные аберрации, генные мутации и т.п.)
Инфекционные и вирусные агенты (краснуха, корь, герпес, ветряная оспа …)
«Пожилая» первородящая
8.
Врожденные пороки сердцаНаиболее частыми пороками являются :
Дефекты клапанов сердца и магистральных сосудов
Незаращение артериального (боталлова) протока (соединяет аорту и легочной
ствол у плода) - открытый артериальный проток (ОАП)
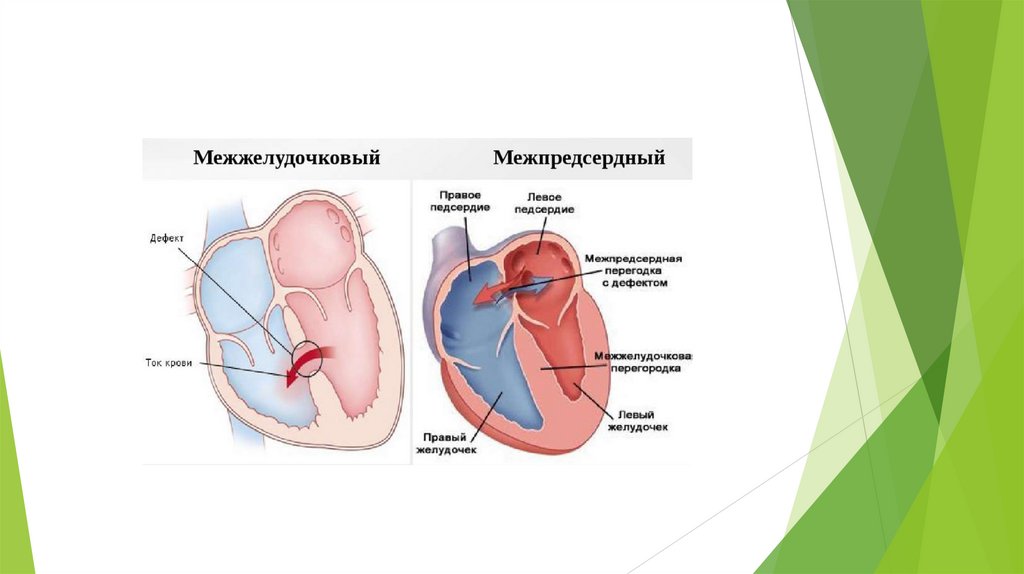
Дефекты межпредсердной перегородки (ДМПП)
Дефекты межжелудочковой перегородки (ДМЖП)
Транспозиция магистральных сосудов (ТМС)
Диспозиция (аномальное положение) сердца
По выраженности гипоксических нарушений выделяют «белые» и «синие» пороки
9.
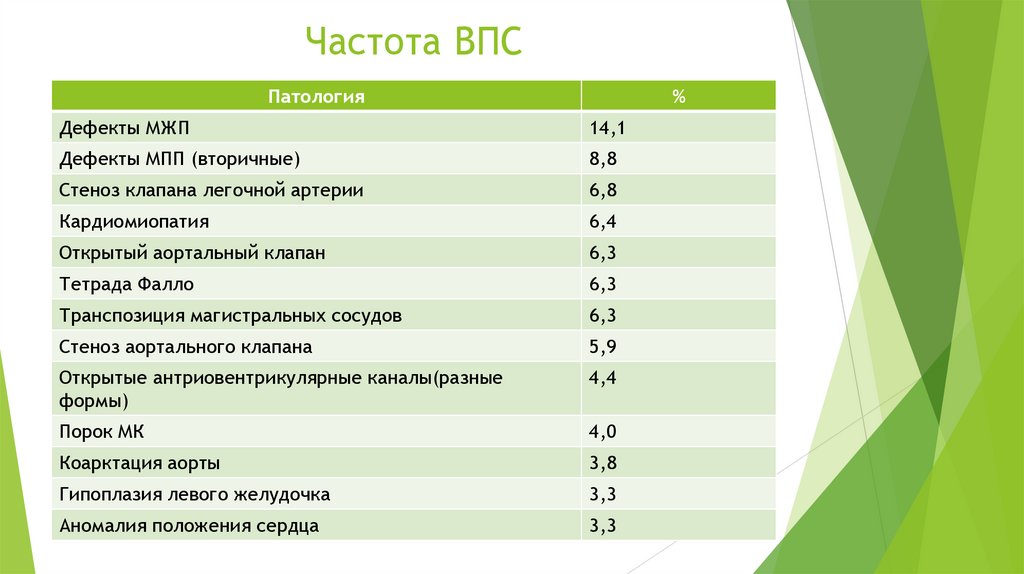
Частота ВПСПатология
%
Дефекты МЖП
14,1
Дефекты МПП (вторичные)
8,8
Стеноз клапана легочной артерии
6,8
Кардиомиопатия
6,4
Открытый аортальный клапан
6,3
Тетрада Фалло
6,3
Транспозиция магистральных сосудов
6,3
Стеноз аортального клапана
5,9
Открытые антриовентрикулярные каналы(разные
формы)
4,4
Порок МК
4,0
Коарктация аорты
3,8
Гипоплазия левого желудочка
3,3
Аномалия положения сердца
3,3
10.
Общие принципы диагностики ВПС:1. Анамнез ( генетические заболевания, ВПС у родственников , течение настоящей
беременности(вирусные инфекции, прием матерью медикаментов, заболевания матери и т.д.)
2. Жалобы (плохой аппетит или вялое сосание , цианоз недостаточная прибавка в весе)
3. Физикальное обследование:
1.
Осмотр ( цвет кожных покровов, наличие стигм дисэмбриогенеза, видимых пороков развития)
2.
Определение пульсации на периферических артериях, измерение АД
3.
Аускультация сердца (ЧСС. Тоны сердца, наличие , характер и локализация шума)
4.
Аускультация легких(характер и частота дыхания, хрипы)
5.
Размер печени, наличие периферических изменений.
4. Рентгенография органов грудной клетки ( размер сердца , состояние легочной
гемодинамики, перенхимы легких)
5. ЭКГ (ритм , частота , ЭОС, вольтаж зубцов)
6. Эхокардиография (определение анатомических особенностей строения сердца, нарушения
внутрисердечной гемодинамики)
7. МРТ,КТ (строение сердца , легких. Органов брюшной полости, их взаимное расположение)
8. Катетеризация полостей сердца (окончательная оценка строения сердца – по показаниям,
оценка легочного сопротивления , давления в камерах сердца и магистральных сосудах, оценка
коронарного кровотока , наличие патологических коммуникаций)
11.
Лечение ВПСПри подавляющем большинстве пороков сердца показано хирургическое
лечение.
Сроки (экстренное, срочное или плановое) и вид оперативного
вмешательства (радикальная, вспомогательная или гемодинамическая
коррекция) определяются анатомией порока и состоянием ребенка.
Терапевтическое лечение показано при развитии критического состояния
(для стабилизации состояния ребенка пред оперативным пособием) и при
сердечной недостаточности.
Терапия острой и хронической сердечной недостаточности не отличается
от таковой при других заболеваниях.
12.
Критические состояния при ВПСКритические состояния при ВПС возникают наиболее часто в период перехода от
пренатального к постнатальному типу кровообращения.
Их развитие в периоде новорожденности связанно с отсутствием или слабой выраженностью
компенсаторных реакций (гипертрофия миокарда, коллатеральное кровообращение и т.п.)
Если не проводится экстренная терапия или оперативное вмешательство , ребенок погибает
в течении нескольких часов или дней.
Причины развития критических состояний при ВПС
Развитие критических состояний обусловлено :
1.
Острым дефицитом сердечного выброса
2.
Быстрым прогрессированием сердечной недостаточности, кислородным голоданием
тканей с развитием декомпенсированного метаболического ацидоза и нарушением
функции жизненно важных органов.
3.
Выраженной артериальной гипоксемией (транспозиция магистральных артерий,
атрезия легочной артерии)
4.
Ишемией или гипоксией миокарда ( анамальное отхождение левой коронарной
артерии от легочной артерии, транспозиция магистральных сосудов).
13.
«Белые» пороки сердца«Белые» пороки сердца – характерна бледность кожи , обусловлены лево- правым
сбросом крови, без смешивания артериального и венозного потоков.
При пороках сердца «белого» типа в большой круг кровообращения поступает
богатая кислородом кровь, вследствие чего цианоз не развивается.
1.
С обогащением малого круга – кровь из левого предсердия переходит в правое
(незаращение межпредсердной перегородки), кровь из аорты уходит в легочной
ствол (незаращение боталлова протока)
2.
С обеднением малого круга изолированный пульмональный стеноз (сужение
клапана легочного ствола)
3.
С обеднением большого круга – изолированный аортальный стеноз (сужение
аортального клапана), коарктация аорты (сужение аорты)
4.
Пороки без существенного нарушения гемодинамики – аномалии положения
сердца.
14.
«Белые пороки сердца15.
Дефект межпредсердной перегородки (ДМПП)ДМПП является одним из самых распространенных врожденных пороков сердца у взрослых и представляет собой постоянное сообщение между предсердиями.
Существует несколько типов ДМПП : вторичный ДМПП в области овальной ямки (75% случаев); первичный ДМПП (от 15 до 20% случаев), располагающийся
ниже места соединения стенок четырех камер сердца; дефект венозного синуса (от 5 до 10% случаев), расположенный вверху ( у устья верхней полой вены ) или
внизу( над устьем нижней полой вены) и редко встречающийся дефект венечного синуса (менее 1% случаев) который приводит к сбросу крови через отверстие
венечного синуса.
Следствием сброса крови слева направо через ДМПП является правожелудочковая перегрузка объемом и избыточный легочный кровоток. Вследствие большого
легочного кровотока и правожелудочковой сердечной недостаточности значительные предсердные сбросы крови приводят к симптомам, включающим частые
легочные инфекции, утомляемость, непереносимость физической нагрузки и сердцебиение. Одышка и сердцебиение являются наиболее частыми ранними
симптомами заболевания у взрослых. Другими проявлениями ДМПП у взрослых, которым этот диагноз не был еще поставлен, являются кардиомегалия,
выявленная в ходе рентгенологического обследования органов грудной клетки, выраженный (внятный) шум у беременных, впервые возникший пароксизм
трепетания или фибрилляции предсердий или пароксизмальная эмболия. Пациенты с небольшими дефектами (менее 10 мм) могут оставаться бессимптомными в
течение четвертого и пятого десятилетий жизни однако симптомы могут появляться с возрастом даже при небольших дефектах в результате увеличения сброса
крови, обусловленного уменьшением эластичности левого желудочка, вызванного, в свою очередь, ишемической болезнью сердца, приобретенным пороком
сердца или артериальной гипертензией.
Сопутствующие пороки : Первичный ДМПП практически всегда сопровождается расщеплением передней створки митрального клапана. Дефекты венозного
синуса часто сопровождаются частичным аномальным дренажом правых легочных вен. Пролапс митрального клапана, клапаный стеноз легочного ствола .
Дефект венечного синуса может сопровождаться частичным или полным аномальным легочным венозным соединением и/или дренажом добавочной левой
верхней полой вены в венечный синус.
Клиническое обследование :
ЭКГ : На ЭКГ часто имеет место отклонение электрической оси сердца вправо, увеличение правого предсердия, неполная блокада правой ножки пучка Гиса
(вторичный ДМПП), отклонение электрической оси сердца влево (первичный ДМПП) или аномальная ось зубца P (дефект венозного синуса, расположенный
сверху). Полная блокада сердца может наблюдаться при наследственном ДМПП .
Рентгенография грудной клетки: На рентгенографии органов грудной клетки может выявляться увеличение ПЖ или правого предсердия, выбухание дуги
легочной артерии и усиление легочного артериального рисунка.
Эхокардиография : Трансторакальная эхокардиография является основным диагностическим исследованием при ДМПП. Чреспищеводная ЭхоКГ может быть
необходима для идентификации соединения всех легочных вен у пациентов с ДМПП.
Магнитно-резонансная томография : МРТ является дополнительным неинвазивным методом визуализации, если результаты ЭхоКГ неубедительны. Возможна
прямая визуализация дефекта и легочных вен, могут быть измерены объем и функция ПЖ. МРТ в основном выполняется для исключения ИБС у пациентов в
возрасте или у тех пациентов, у которых эта болезнь является наследственной и которым планируется хирургическое вмешательство, а также для оценки легочнососудистого сопротивления и реактивности у пациентов с выраженной легочной артериальной гипертензией.
Нагрузочный тест :Нагрузочный тест может быть полезным для определения способности пациента переносить физическую нагрузку при расхождении
симптомов с клиническими результатами и для документирования изменений насыщения кислородом у пациентов с легочной артериальной гипертензией. Однако
максимальный нагрузочный тест не рекомендован при ДМПП с легочной артериальной гипертензией.
Хирургическое закрытие ДМПП является «золотым стандартом» лечения.Основная операция включает закрытие дефекта перекардом или прямое
ушивание.
Физические нагрузки:Пациенты с небольшим ДМПП без легочной артериальной гипертензии нормальнопереносят физическую нагрузку и не нуждаются в каких
либо ограничениях. У пациентов с больими сбросами крови слева направо физическая активность часто ограничена из-за сниженной сердечно-легочной функции.
16.
Дефект межжелудочковой перегородки(ДМЖП)
Дефект межжелудочковой перегородки является наиболее распространенным врожденным пороком сердца и наблюдается примерно в
3,0 -3,5 случаях на 1000 живорожденных детей . Изза высокой частоты спонтанного закрытия небольших дефектов межжелудочковой
перегородки частота этого заболевания снижается у детей и особенноу взрослых.
Существует четыре анатомических типа дефектов межжелудочковой перегородки:
Тип 1 – ДМЖП находится в выводном тракте ПЖ, спонтанное закрытие случается редко.
Тип 2 – перимембранозные ДМЖП, которые являются наиболее частыми дефектами. Этот дефект находится в мембранозной
перегородке и прилежит к септальной створке трехстворчатого клапана, которая может сращиваться с дефектом , частично прикрывая
дефект или образуя «аневризму» желудочковой перегородки. Эта структура ограничивает сброс крови слева направо и может
привести к частичному или полному закрытию дефекта. С левожелудочковой стороны перегородки дефект прилежит к аортальному
клапану.
Тип 3 – приточный ДМЖП . Этот ДМЖП находится в приточной части ПЖ и прилежит к трехстворчатому клапану . Эти Дефекты
часто бывают у пациентов с синдромом Дауна.
Тип 4 – мышечный ДМЖП. Этот ДМЖП обычно располагается в центре (середине мышцы) апикально или на границе перегородки и
свободной стенки ПЖ. Эти дефекты могут быть множественными. Часто происходит спонтанное закрытие, однако дефекты
составляют 20% всех ДМЖП . Частота возникновения таких дефектов значительно ниже у взрослых.
Сопутствующие пороки: Несмотря на то что ДМЖП чаще всего бывает изолированным, он является компонентом комплекса
аномалий, таких как тетрада Фалло , ТМА и др. ДМЖП также может сопутствовать таким порокам, как субаортальный стеноз и
коарктация аорты. Субаортальный ДМЖП может приводить к прогрессирующей недостаточности аортального клапана.
Клиническое течение: Маловероятно что взрослому человеку с изолированным ДМЖП диагноз не был поставлен в детстве.
Бессимптомный пациент с систолическим шумом, лихорадкой и вторичной бактериемией после инфекционного эндокардита. Появление
цианоза и непереносимости физической нагрузки при прогрессировании заболевания легочных сосудов.
Если дефект большой ( более 75% диаметра аорты), обычно присутствует сброс крови слева направо от умеренного до
высокого. Перегрузка объемом ЛЖ и легочная гипертензия. Большинство взрослых пациентов с большим ДМЖП в детстве
имеют сердечную недостаточность. Пациенты с малым ДМЖП , у которых развивается эндокардит, могут иметь легочную
эмболию или абсцесс мозга. Спонтанное закрытие малого дефекта может произойти в любом возрасте , но чаще всего
случается в детстве.
17.
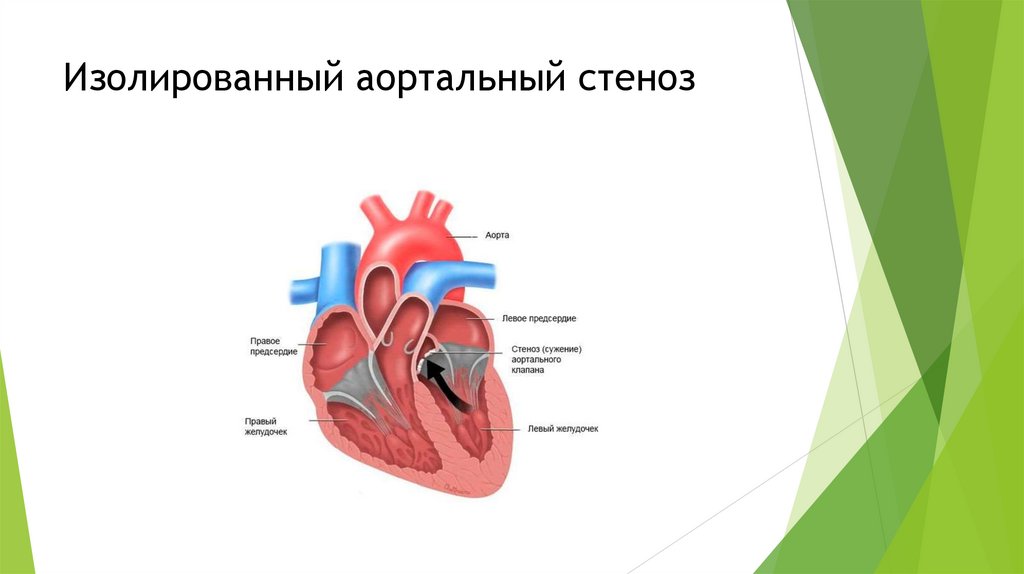
18.
Изолированный аортальный стенозВрожденный АС обычно протекает бессимптомно до 10–20 лет, после чего симптомы быстро
прогрессируют. При всех формах прогрессирующий стеноз аорты без лечения в конечном счете
приводит к обморокам во время физической нагрузки, стенокардии и одышке (триада
признаков). Другие проявления АС включают признаки сердечной недостаточности и аритмии,
в т.ч. фибрилляция желудочков, приводящая к внезапной смерти.
Обморок при физической нагрузке развивается вследствие того, что сердечный выброс не
может адекватно увеличиться при физической активности. Обморок без физической нагрузки
развивается вследствие измененных реакций барорецепторов или желудочковой тахикардии.
Стенокардия во время физических нагрузок наблюдается приблизительно у двух третей
пациентов; около половины из них имеют клинически значимый атеросклероз коронарных
артерий; у половины пациентов наблюдаются здоровые коронарные артерии, однако
присутствует ишемия, вызванная гипертрофией ЛЖ и изменением динамики коронарного
кровотока.
Главный аускультативный признак АС – систолический нарастающе-убывающий шум изгнания,
который слышен лучше всего стетоскопом с диафрагмой у правого и левого верхнего края
грудины, когда больной сидит, наклоняясь вперед. Шум обычно распространяется по
направлению к правой ключице и сонным артериям (чаще громче слева, чем справа) и имеет
резкий или скрипящий характер. У пожилых больных вибрация несмыкающихся верхушек
створок кальцинированного аортального клапана может создавать более громкий
высокочастотный «воркующий» или музыкальный шум на верхушке сердца, с ослаблением или
отсутствием шума в парастернальной области (феномен Галлавардена), имитируя митральную
регургитацию. Шум мягче, когда стеноз менее выражен, однако по мере прогрессирования
стеноза становится громче, более длинным и достигает максимума позже в систолу (т.е. фаза
нарастания становится длиннее, а убывания – короче). По мере уменьшения сократимости ЛЖ
при критическом АС шум становится тише и короче. Таким образом, в ряде случаев
интенсивность шума может трактоваться неверно.
19.
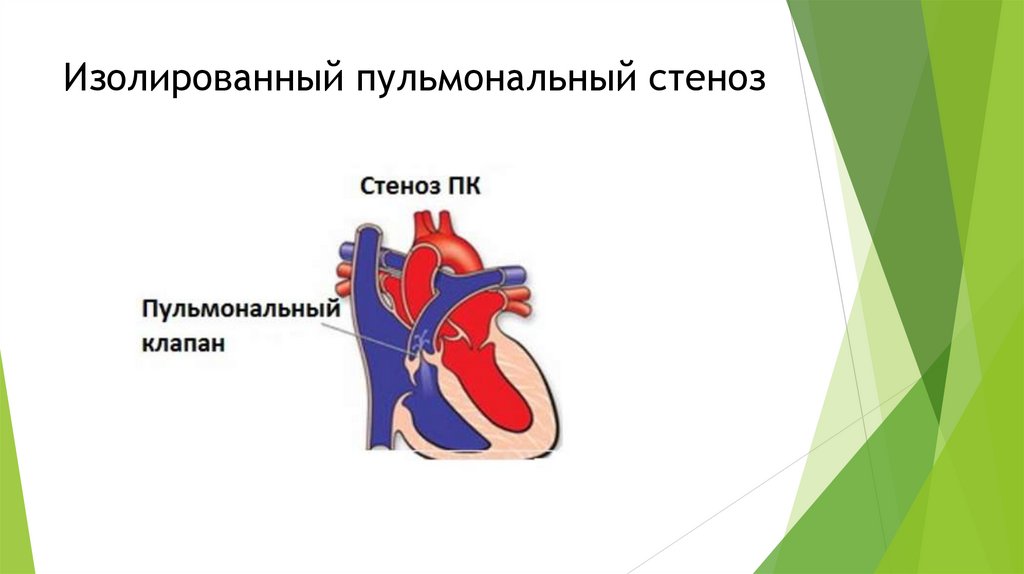
Изолированный аортальный стеноз20.
Изолированный пульмональный стенозПри этом пороке три створки клапана легочной артерии — пути нормального выброса крови из правого желудочка — плохо развиты,
сращены друг с другом и часто представляют собой просто мембрану с отверстием в центре. Величина этого отверстия может быть
разной — от 1-1,5 мм до почти нормальной, и оно может быть сужено только в местах соединения створок со стенкой легочной
артерии. Соответственно, и состояние сердца, и клинические проявления этого, достаточно частого, порока будут совершенно
различны.
Когда створки клапана почти полностью сращены между собой и создают огромное препятствие току крови из правого желудочка, то
в первые дни жизни состояние ребенка будет очень тяжелым, а после закрытия артериального протока, т.е. на 5-7 день жизни,
может стать критическим и потребовать немедленных действий. Дети с критическим типом стеноза легочной артерии в половине
случаев живут меньше месяца. Но сегодня ранняя гибель таких детей не может иметь никаких оправданий, потому что экстренная
операция не только возможна, но и очень простаэкстренная операция не только возможна, но и очень проста и может быть
выполнена в рентгенохирургическом кабинете. Методика вмешательства разработана хорошо — при катетеризации сердца через
имеющееся отверстие в диафрагме «клапана» проводится катетер с баллоном, расширение которого разрывает сращенные створки и
увеличивает отверстие.
Если нет возможности применить эту методику, то можно рассечь створки хирургическим путем. Но это уже, пусть и простая, без
применения искусственного кровообращения, но — операция, хотя при этом пороке риск ее гораздо меньше, чем при стенозе
аортального клапана.
О проявлениях критического состояния ребенка мы говорили ранее, касаясь других пороков. Здесь только скажем, что признаки
тяжелой сердечной недостаточности — одышка, отеки, увеличение печени — могут появиться уже в первые дни, а грубый шум над
областью сердца и «дрожание» над его областью мать может почувствовать и прослушать ухом уже почти сразу после рождения. При
этом дети — не синюшны. Цианоз появляется на 2-3 неделе, да и то не слишком выраженный, т.к. потоки артериальной и венозной
крови хорошо смешиваются в предсердиях через открытое овальное окно.
Точный диагноз устанавливается при эхокардиографическом исследовании и, если он установлен, и нет сопутствующих
пороков, то надо вмешиваться быстро.
К счастью, такое проявление порока бывает в меньшинстве случаев изолированного стеноза легочного клапана. Как правило, диагноз
этот устанавливают позже — в 1-2 года, да и то, нередко, случайно. И это объяснимо, т.к. давление в правых отделах невысокое в
сравнении с левыми, степень сужения может быть совершенно разной, а наличие дрожания над сердцем само по себе ни о чем не
говорит.
Из-за затрудненного оттока правый желудочек работает с постоянной перегрузкой, что довольно быстро приводит к увеличению
размеров его полости и утолщению его стенки. Поэтому надо постоянно наблюдать за течением болезни, которая часто, кроме этого
шума, ничем себя не проявляет и никак не сказывается на росте, развитии и поведении ребенка. В какой-то момент, возможно в
течение первых 10 лет, возникнет вопрос об операции. Он встанет тогда, когда разница давлений между правым желудочком и
легочной артерией, или так называемый «градиент на клапане» достигнет определенного уровня — 50-60 мм рт. ст. Его измеряют
ультразвуком довольно точно.
21.
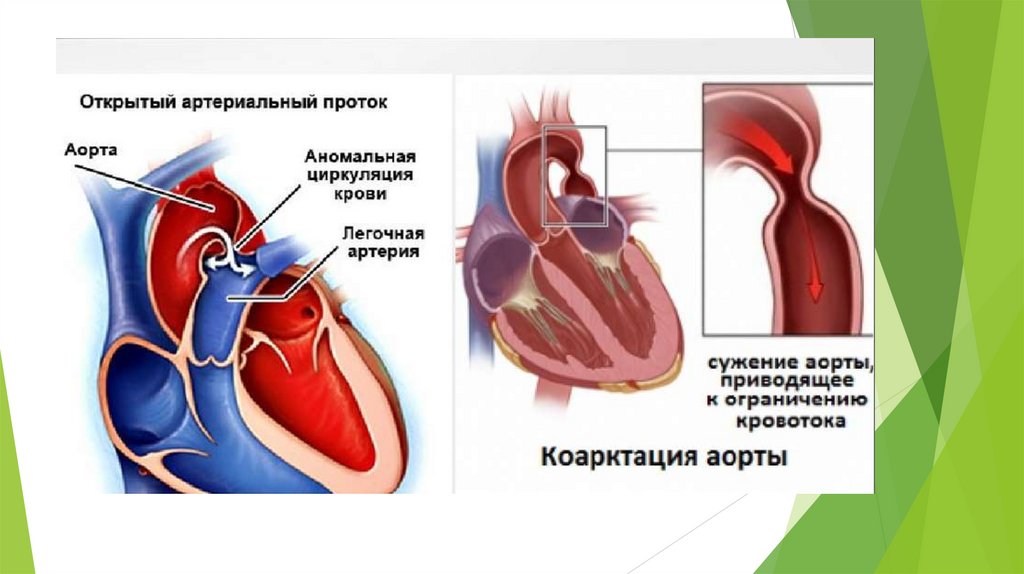
Изолированный пульмональный стеноз22.
Открытый аортальный проток (ОАП)Анатомически этот проток — короткий сосуд, соединяющий нисходящую аорту с легочной артерией. Поскольку это физиологический
шунт, он необходим для внутриутробной жизни плода. Сразу после первого вдоха он больше не нужен, и через несколько часов или
дней он самостоятельно закрывается. Если этого не происходит, то сообщение остается, и кровь продолжает шунтироваться из
большого в малый круг кровообращения.
За редким и исключением, открытый артериальный проток (Боталлов), пожалуй, самый безобидный, «незловредный» из всех
врожденных пороков сердца. Сердце, хотя и увеличивается, достаточно легко справляется с нагрузкой. Давление в системе легочной
артерии повышено незначительно. Дети с этим пороком нормально развиваются и растут и, за исключением «шума» в сердце, обычно
ничем от сверстников не отличаются. Однако при большом протоке могут появиться признаки перегрузки сердца и клинические
признаки в виде более частых простуд, одышки про нагрузке при большом протоке могут появиться признаки перегрузки сердца и
клинические признаки в виде более частых простуд, одышки про нагрузке. Тогда надо что-то делать. Здесь оговоримся, что при
огромных протоках, 9 мм, и даже больше, когда их диаметр превышает размер самой аорты — главной артерии организма, то
новорожденные крайне тяжелы по своему клиническому состоянию, прогрессирующей сердечной недостаточности, огромное
сердечко занимает почти всю грудную клетку, смещая легкие, мешая их нормальному функционированию. Операция экстренная,
выполняется по жизненным показаниям.
Особая картина развивается при сохраняющемся открытом артериальном протоке у недоношенных новорожденных. Ситуация может
развиваться по разным сценариям. При небольшом диаметре протока и массе тела более 2 кг обычно ситуация не экстренная, проток
имеет шансы самостоятельного закрытия, ребенок справляется с нагрузкой по сердечку, достаточно бывает наблюдения. Но при
массе ребеночка менее килограмма, находящемся в кювезе (специальной медицинской кровати для выхаживания нововрожденных) и
не способному к самостоятельному дыханию, т.е. постоянно дышащему с помощью аппарата искусственного дыхания, даже проток
диаметром 3-4 мм вызывает огромные гемодинамические нарушения. Транспортировка таких деток в кардиохирургический
стационар (да и в любой другой) сопряжена с огромным для них риском, и поэтому нередко кардиохирурги выезжают в роддома и
стационары, где выхаживаются детки с такой экстремальной низкой массой тела, и там, на месте проводят операцию по устранению
протока.
После операции, риск которой практически равен нулю, дети отлично себя чувствуют, и они, и родители быстро забывают
неприятный момент их жизни. Перевязка открытого артериального протока — радикальная, т.е. полностью излечивающая операция, и
после нее человек практически здоров.
Строго говоря, открытый артериальный проток врожденным пороком сердца не является, т.к. сердце при нем нормально. Он отнесен
к этой группе из-за его значения в кровообращении плода и из-за тех нарушений, к которым он может привести при
несвоевременном закрытии. В старых, «дохирургических», учебниках указывают, что прожить с этим пороком можно только до 35-40
лет.
23.
24.
Коарктация аортыКак и открытый артериальный проток, коарктация аорты, строго говоря, не является пороком самого сердца, так как
находится вне его, затрагивает сосуды, вернее, аорту. Само сердце при этом нормально. Однако коарктацию всегда
относят к порокам сердца, поскольку при ней страдает вся система кровообращения, а само формирование коарктации
имеет прямое отношение к сердечным структурам и нередко сочетается с другими врожденными пороками сердца.
Слово коарктация означает сужение. В типичных, наиболее частых случаях, оно находится на месте перехода дуги
аорты в ее нисходящий отдел, т.е. довольно далеко от сердца, рядом с артериальным протоком, на внутренней
стороне задней поверхности грудной клетки, слева от позвоночника. Вариантов врожденного сужения аорты в этом
месте может быть много, но во всех имеется препятствие кровотоку, выраженное в большей или меньшей степени,
что и определяет степень тяжести клинических проявлений порока.
При очень резком сужении аорты левый желудочек, нагнетающий кровь в аорту, постоянно работает с повышенной
нагрузкой. В результате артериальное давление в верхней половине (в сосудах шеи, головы, верхних конечностей)
существенно выше, чем в нижней (в сосудах органов брюшной полости, нижних конечностей). Верхняя половина тела
живет постоянно с «гипертонической болезнью», а нижняя — с постоянной гипотонией. Это не значит, что в нижние
отделы поступает меньше крови, нет. Сердечный выброс остается достаточным. Сердце справляется, но за счет
учащения ритма сокращений, увеличения объема левого желудочка, утолщения его стенок. Эти явления, особенно при
резком сужении аорты, могут привести к тяжелым последствиям.
У новорожденных и младенцев первых месяцев жизни коарктация аорты может быть столь тяжелой, что кровоснабжение
нижних отделов осуществляется только через открытый артериальный проток. Ситуация очень опасная, критическая.
Признаки сердечной недостаточности и гипертонии в верхней половине тела, угрожающей необратимой травмой сосудов
мозга, нарастают. Тут требуется неотложное вмешательство кардиохирурга.
Сама операция заключается в устранении участка сужения аорты. Это можно сделать двумя способами: либо полностью
убрать место коарктации и затем сшить оба здоровых участка аорты между собой («конец в конец»), или рассечь вдоль
суженный участок и вшить в него заплату из собственной подключичной артерии ребенка или из синтетического
материала. Оба метода примеряются достаточно широко и, судя по отдаленным результатам — 10-15 и более лет — ни
один из них не имеет особых преимуществ. Дело в том, что у 20-25% всех больных, оперированных в раннем возрасте, в
месте операции может вновь возникнуть сужение, независимо от метода. Проявиться это может через несколько лет.
25.
«Синие» пороки сердца«Синие» пороки сердца – характерен цианоз и выраженная гипоксия, может
происходить смешивание артериальной и венозной крови в большом круге.
1.
Пороки с обогащенным малым кругом – полная транспозиция магистральных
сосудов (ПТМС) (в аорту поступает венозная кровь, в легочной ствол –
артериальная).
2.
Пороки с обедненным малым кругом – атрезия легочной артерии
(недоразвитие легочного клапана), дефект трехстворчатого клапана (аномалия
Эбштейна), тетрада Фалло.
Цианоз при ВПС имеет некоторые особенности:
Редко появляется сразу после рождения (исключение – болезнь Фалло,
транспозиция магистральных сосудов)
Первые признаки серовато-синей кожи появляются сначала на дистальных
отделах конечностей (особенно нижних – цианотический оттенок приобретают
прежде всего подошвы ребенка).
26.
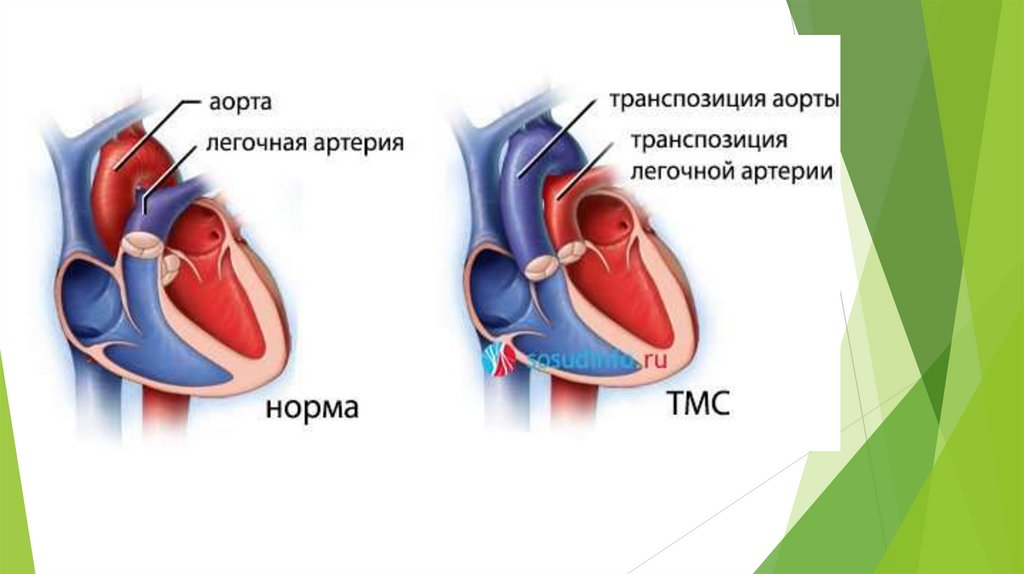
«Синие» пороки сердца27.
Транспозиция магистральны сосудов (ТМС)ТМС- вродженный порок при котором имеютя два полностью разобщенных круга кровообращения , аорта отходит о правого
желудочка , а легочная артерия от левого.
Без дополнительных коммуникаций ( перистирующий ОАП, ДМПП, ДМЖП) дети не жизнеспособны.
Частота 12-20 %
Чаще встречается у мальчиков.
В периоде внутриутробного развития малый круг не принимает участия в кровообращении поэтому ТМС не влияет на
нормальное развитие плода.
Клинические проявления развиваются после рождения . Определяющим фактором является степень смешивания артериальной
и венозной крови. При свободном смешивании сброс крови имеет переменное направление, что и обеспечивает возможность
газообмена.
С рождения состояние тяжелое , отмечаются одышка, цианоз.
При естественном течении порока отмечается трудности со вскармливанием ребенка и прогрессирующая гипотрофия
Характерны повторные пневмонии.
Как правило уже на втором месяце жизни развиваются дистрофические изменения в сердце и сердечная недостаточность с
появлением тихикардии, постоянные одышки , гепатомегалии и застоя в легких.
Быстро развивается легочная гипертензия.
ТМС- абсолютное показание к оперативному лечению!
По возможности оно должно проводится как можно раньше . При сочетании с ДМЖП в первые 1-2 мес. Жизни (без ДМЖП на
первой неделе жизни).
Прогноз при ТМС неблагоприятный.
При естественном течении порока 89,3% детей погибают в течении первых 3-6 месяцев
В первые недели – до 30% больных
В первые 3 месяца – 70%
В течении 6 месяцев – 75%
К 1 году – 90%
28.
29.
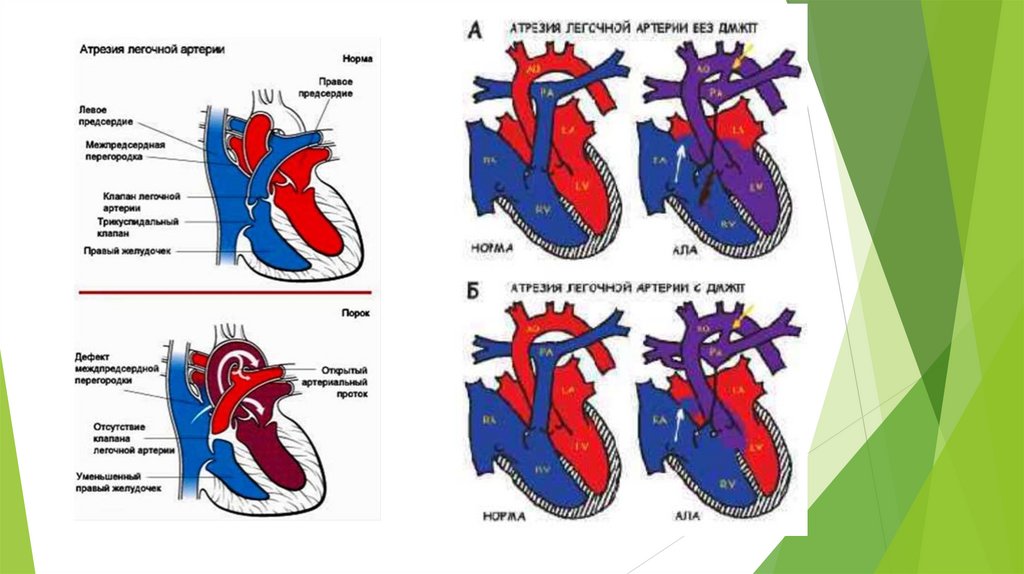
Атрезия легочной артерииЭтот порок — всегда «критический», а дети, родившиеся с ним, сразу после
рождения требуют не просто собственно хирургической помощи, но и
мероприятий, которые, кроме как реанимационными, не назовешь, особенно
при атрезии легочной артерии с интактной межжелудочковой перегородкой.
Непременным условием благоприятного исхода является транспортировка в
ближайший специализированный кардиоцентр, т.к. нужна и очень точная
диагностика, и подготовка к операции, и самое современное обеспечение
хирургии и послеоперационного ухода.
Анатомическое нарушение состоит в том, что легочная артерия не отходит
от правого желудочка. Выход закрыт, а кровь, попадающая в него, должна
идти назад в предсердие, а уже отсюда, через овальное окно — в большой
круг, и через открытый артериальный проток — в легкие. Сердце
переполнено кровью, а легочный кровоток и, соответственно, насыщение
крови кислородом, резко уменьшены. Ситуация катастрофическая, и порок
совместим с жизнью только в течение нескольких дней.
30.
31.
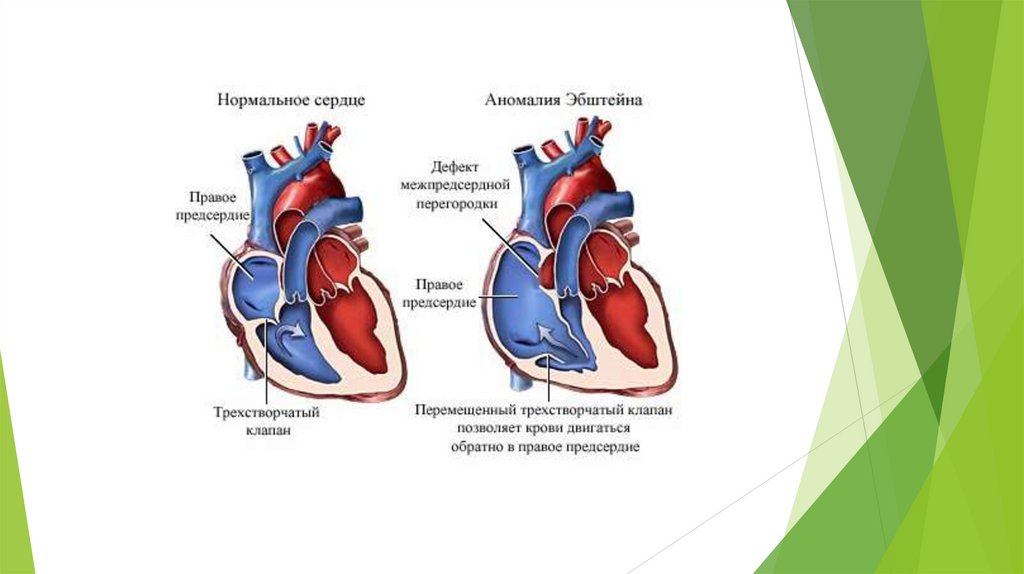
Аномалия ЭбштейнаЭтот порок встречается редко, но может быть очень опасным. У него множество клинических масок. Суть
его заключается в том, что трехстворчатый клапан по каким-то причинам смещен в полость правого
желудочка, т.е. расположен не на своем месте (между правым предсердием и правым желудочком), а
значительно ниже по току крови. При этом полость правого предсердия оказывается гораздо больше
нормальной, а правого желудочка — меньше нормальной. Часть предсердия, в которое теперь входит
участок желудочка, называют «атриализованной» частью желудочка, и она может достигать
значительных размеров за счет уменьшенной полости самого желудочка. Створки самого клапана также
ненормальны: они смещены, неправильно развиты, как и весь мышечный и хордальный аппарат,
приводящий их в движение. Сопутствующим, и, в сущности, жизнеспасающим пороком является дефект в
межпредсердной перегородке, через который происходит сброс «справа налево» из-за постоянного
переполнения растянутой камеры огромного правого предсердия.
Дети с аномалией Эбштейна рождаются с цианозом, который через 2-3 месяца может уменьшиться, т.к.
сопротивление сосудов легких, высокое в периоде новорожденности, снижается. Но, если дефект в
перегородке небольшой, то состояние половины детей становится в этот период критическим, и они
могут погибнуть от нарастающей сердечной недостаточности и осложнений цианоза уже в первые недели
жизни. При таком течении необходимо экстренно расширить дефект баллоном, т.е. сделать процедуру
Рашкинда. Это на первых порах увеличит объем сброса «справа налево» и облегчит работу правым отделам
сердца. Но, если явления будут нарастать, то это может быть показанием к ранней коррекции, хотя и не очень
желательной из-за небольших размеров сердца.
Однако, большинству детей этого не потребуется. Их состояние будет разным, как и степень цианоза и
признаков сердечной недостаточности. Степень смещения клапанного кольца, состояние створок клапана,
величина «атриализованной» части желудочка, ставшей теперь частью правого предсердия, очень
индивидуальны. Нередко больные при незначительных анатомических изменениях в сердце (умеренное
смещение клапана, не выраженная недостаточность, сохранная функция правого желудочка) живут 10–15 лет
и, кроме синюшного цвета кожи и слизистых их может ничего не беспокоить. Однако, одними из самых частых
нарушений, сопутствующих, как правило, аномалии Эбштейна, являются различные нарушения ритма сердца.
Это закономерно, т.к. узлы и пути проводящей системы находятся именно в правых отделах сердца и
обязательно затрагиваются как самим пороком, так и его последствиями (стенка правого предсердия, которая
проводит электрический импульс при каждом сердечном сокращении, растягивается). Несмотря на вполне
удовлетворительное состояние части больных, они обязательно должны постоянно наблюдаться у кардиолога,
и хирургическое лечение рано или поздно — необходимо. Несмотря на вполне удовлетворительное состояние
части больных, они обязательно должны постоянно наблюдаться у кардиолога, и хирургическое лечение рано
или поздно — необходимо.
32.
33.
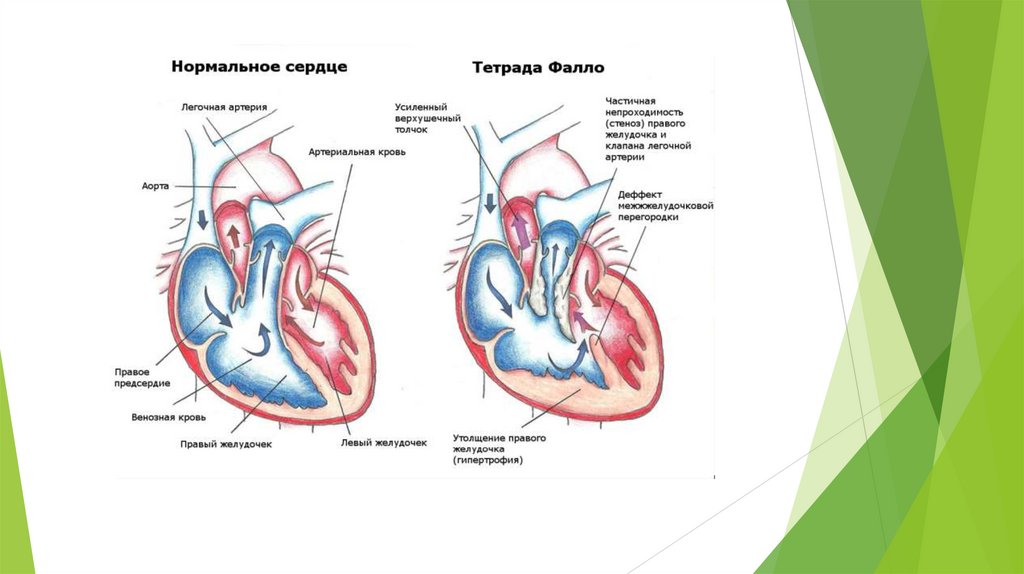
Тетрада ФаллоТетрада Фалло относится к таким порокам, при которых цианоз может проявляться
постепенно. Иногда он еле заметен, и только показатели гемоглобина и эритроцитов
могут говорить о постоянном недонасыщении артериальной крови кислородом (есть даже
термин «бледная тетрада»), но это не меняет анатомической сути самого порока.
По определению («тетрада» означает «четыре») при этом пороке имеется четыре
нарушения нормального строения сердца.
Первый из четырех составляющих тетрады — это большой дефект межжелудочковой
перегородки. В отличие от дефектов, о которых говорилось выше, при тетраде это не
просто отверстие в перегородке, а отсутствие участка перегородки между желудочками.
Его просто нет, и таким образом, сообщение между желудочками – беспрепятственно.
Вторая составляющая — это положение устья аорты. Оно сдвинуто по отношению к норме
вперед и вправо, и оказывается сидящим как бы «верхом» над дефектом. Слово
«верхом» здесь подходит очень точно. Представьте себе человека верхом на лошади —
одна нога справа, другая слева от крупа, а туловище — в центре и над ним. Так вот аорта
оказывается сидящей в седле над образованным отверстием и над обоими желудочками,
а не отходит только от левого, как в нормальном сердце. Это — так
называемая «декстропозиция» (т.е. смещение вправо) аорты, или ее частичное
отхождение от правого желудочка — второй компонент тетрады Фалло из четырех.
Третья составляющая — это мышечное, внутрижелудочковое, сужение выводного отдела
правого желудочка, который открывается в устье легочной артерии. Ствол и ветви этой
артерии также часто оказываются значительно более узкими, чем нормальные.
И, наконец, четвертое, — значительное утолщение всех мышц правого желудочка, всей
его стенки, в несколько раз превышающее его нормальную толщину
























 Медицина
Медицина