Похожие презентации:
Гнойные заболеваний костей, суставов, пальцев кисти
1. Гнойные заболеваний костей, суставов, пальцев кисти
Практическое занятие для студентов 3 курса2. Панариций
3. Панариций
- это гнойное воспаление тканей пальца• Возбудитель:
Золотистый стафилококк (в монокультуре или в комбинации с другими
бактериями)
Стрептококки,
Протей,
Кишечная палочка
• Путь инфицирования
Мелкие травмы
• Наиболее частая локализация
I, II, III пальцы кисти (чаще встречается у мужчин)
4. Анатомия: ладонь
• Подкожная жировая клетчатка:множество жировых долек,
• Кожа: выраженный эпидермис за счет
разделённых между собой
толстого рогового слоя.
соединительнотканными
прослойками, которые
• В коже ладонной поверхности кисти
отсутствуют пигментообразующие клетки,
направлены от кожи фаланг до
волосы и сопутствующие им сальные железы,
надкостницы или сухожильных
что исключает возможность образования
влагалищ (клетчатка разделяется
фурункулов и карбункулов этой локализации
на ячейки).
• Соединительнотканные
перегородки способствуют
распространению гнойного
экссудата не по поверхности
кисти, а в глубину, препятствуют
развитию отёка.
• Микроциркуляция и
кровоснабжение этой зоны
значительно страдают, часто
развивается асептический некроз
с последующим инфицированием
и распространением гнойнодеструктивного процесса.
5. Анатомия: тыл кисти
• Кожа более тонкая, содержит всеобычные производные (=> возможно
развитие фурункулов и карбункулов)
• Подкожный жировой слой более
рыхлый, богат лимфатическими и
венозными сосудами.
• Кожа не связана с подлежащими
тканями соединительно-тканными
перемычками => подвижна, возможно
развитие значительного отёка мягких
тканей и распространение
воспалительного процесса по
поверхности, а не вглубь тканей.
• Кожа и подкожная клетчатка содержат
анастомозирующие между собой
поверхностную и глубокую
лимфатические системы => быстрое
распространение инфекции и быстрое
развитие выраженного реактивного отёка
на тыле кисти, что может привести к
неправильному определению
локализации процесса.
6. Синовиальные сумки и сухожильные влагалища кисти
Между ладонным апоневрозом и двумяфасциями:
• клетчаточное пространство мышц
возвышения первого пальца — ложе или щель
тенара (thenar), внутренняя граница которого на
поверхности ладони очерчена складкой тенара;
• клетчаточное пространство мышц
возвышения пятого пальца - ложе или щель
гипотенара hypothenar), отграниченная и не
сообщающаяся с соседними образованиями на
ладони;
срединное ладонное пространство,
которое тонкая фасциальная пластинка,
покрывающая сухожилия сгибателей пальцев,
делит на поверхностное (надсухожильное) и
глубокое (подсухожильное).
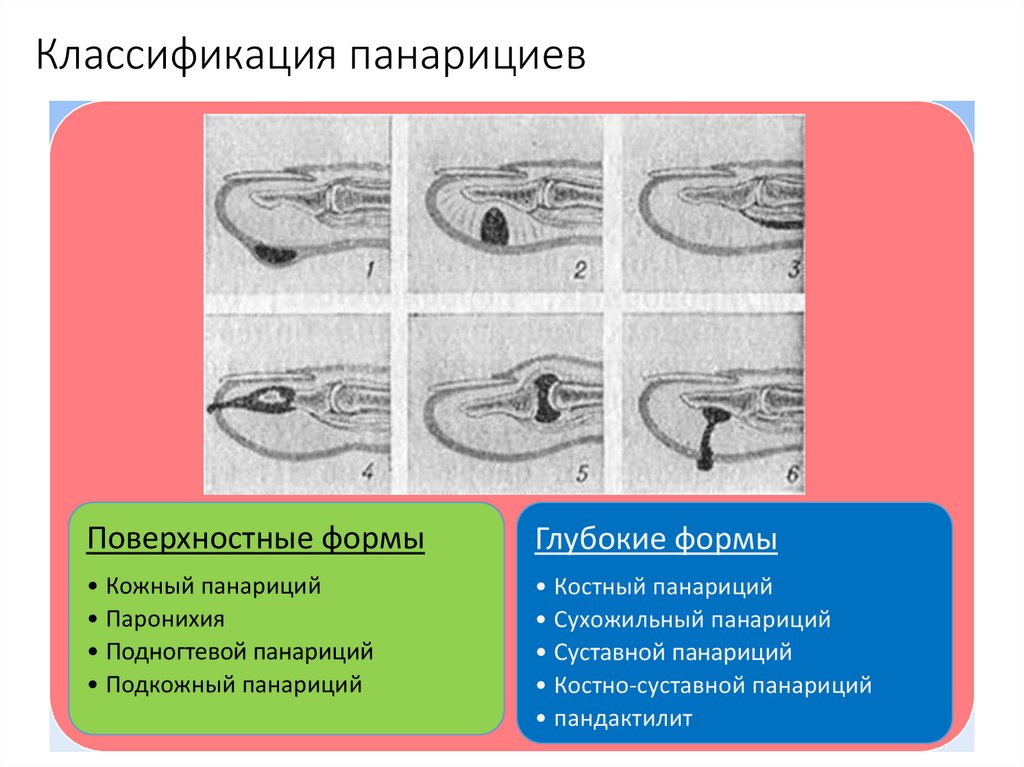
7. Классификация панарициев
Поверхностные формыГлубокие формы
• Кожный панариций
• Паронихия
• Подногтевой панариций
• Подкожный панариций
• Костный панариций
• Сухожильный панариций
• Суставной панариций
• Костно-суставной панариций
• пандактилит
8. Клиническая картина
Общие проявления: симптомы гнойной интоксикации• Повышение температуры
• Нарушение общего самочувствия
Местные проявления
• Боль различной интенсивности, усиливается при движениях пальцем,
пульсирует – точная локализация определяется при пальпации пуговчатым
зондом
• Отек различной степени, тем больше чем глубже патологический очаг
• Гиперемия более выражена при поверхностных формах панарициев
• Нарушение функции пальца более выражено при глубоких формах
панариция
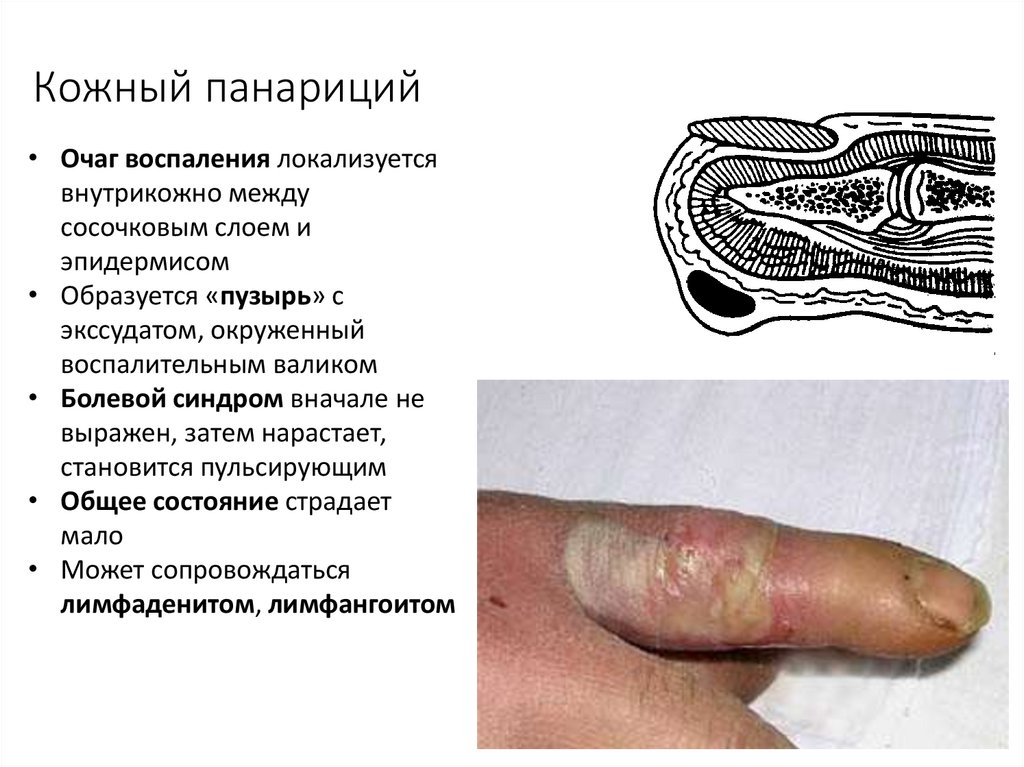
9. Кожный панариций
• Очаг воспаления локализуетсявнутрикожно между
сосочковым слоем и
эпидермисом
• Образуется «пузырь» с
экссудатом, окруженный
воспалительным валиком
• Болевой синдром вначале не
выражен, затем нарастает,
становится пульсирующим
• Общее состояние страдает
мало
• Может сопровождаться
лимфаденитом, лимфангоитом
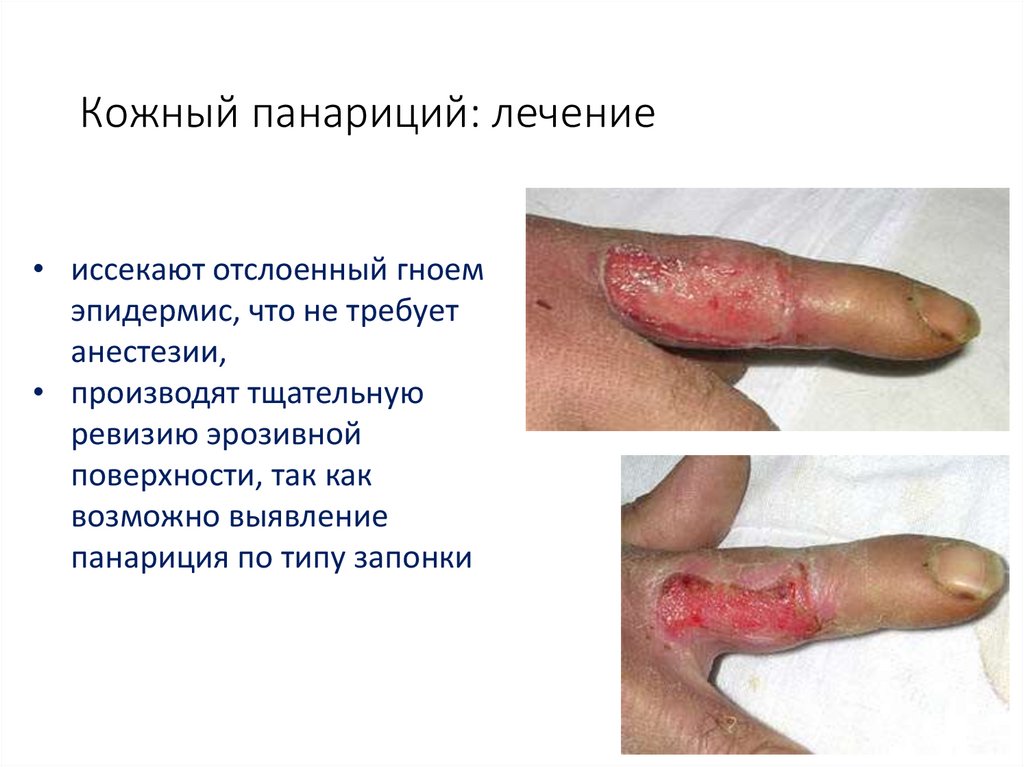
10. Кожный панариций: лечение
• иссекают отслоенный гноемэпидермис, что не требует
анестезии,
• производят тщательную
ревизию эрозивной
поверхности, так как
возможно выявление
панариция по типу запонки
11. Паронихия
- это воспаление околоногтевоговалика.
• Часто после удаления заусенцев
или маникюра
• Общее состояние не страдает
• Боль, гиперемия, отек
околоногтевого валика, который
несколько нависает над ногтем
• Формы:
Поверхностная
(субэпидермальная)
Глубокая – гной проникает под
основание ногтя, между ногтем
и его ложем, => может повлечь
развитие подногтевого
панариция.
• Характерно хроническое течение
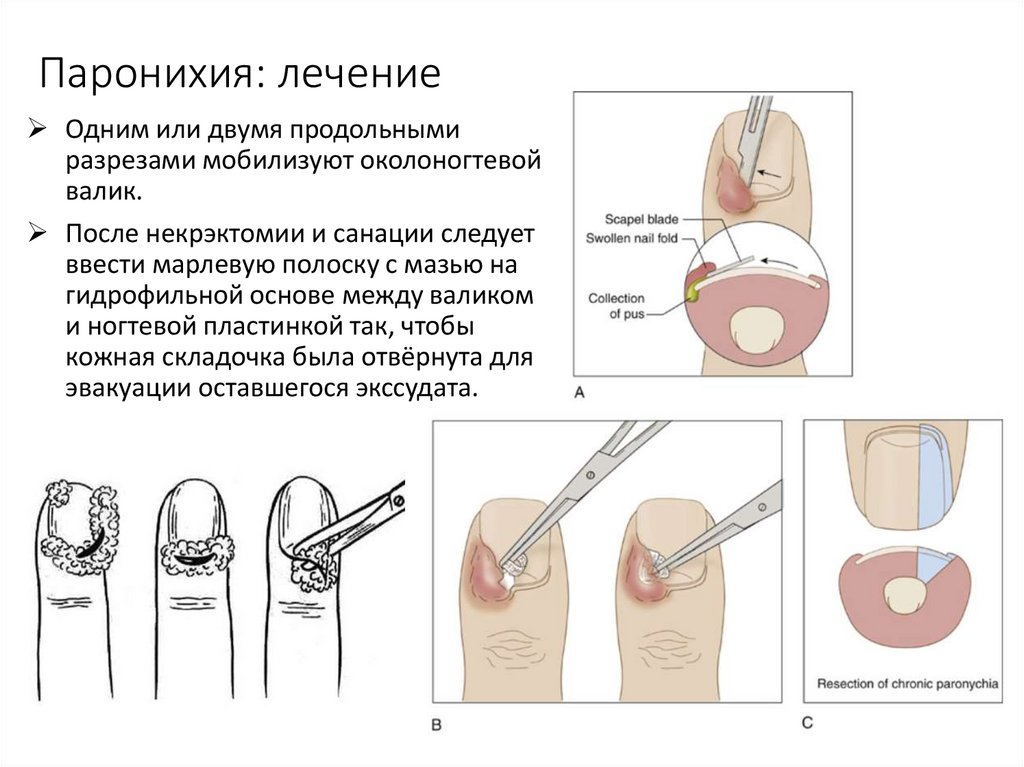
12. Паронихия: лечение
Одним или двумя продольнымиразрезами мобилизуют околоногтевой
валик.
После некрэктомии и санации следует
ввести марлевую полоску с мазью на
гидрофильной основе между валиком
и ногтевой пластинкой так, чтобы
кожная складочка была отвёрнута для
эвакуации оставшегося экссудата.
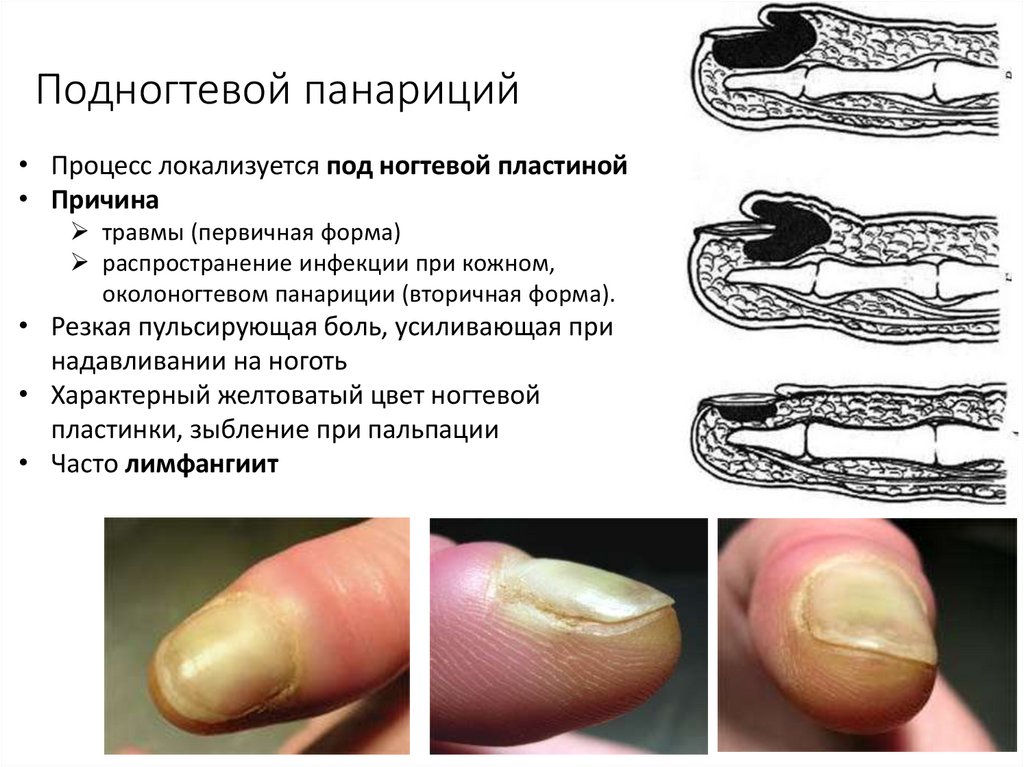
13. Подногтевой панариций
• Процесс локализуется под ногтевой пластиной• Причина
травмы (первичная форма)
распространение инфекции при кожном,
околоногтевом панариции (вторичная форма).
• Резкая пульсирующая боль, усиливающая при
надавливании на ноготь
• Характерный желтоватый цвет ногтевой
пластинки, зыбление при пальпации
• Часто лимфангиит
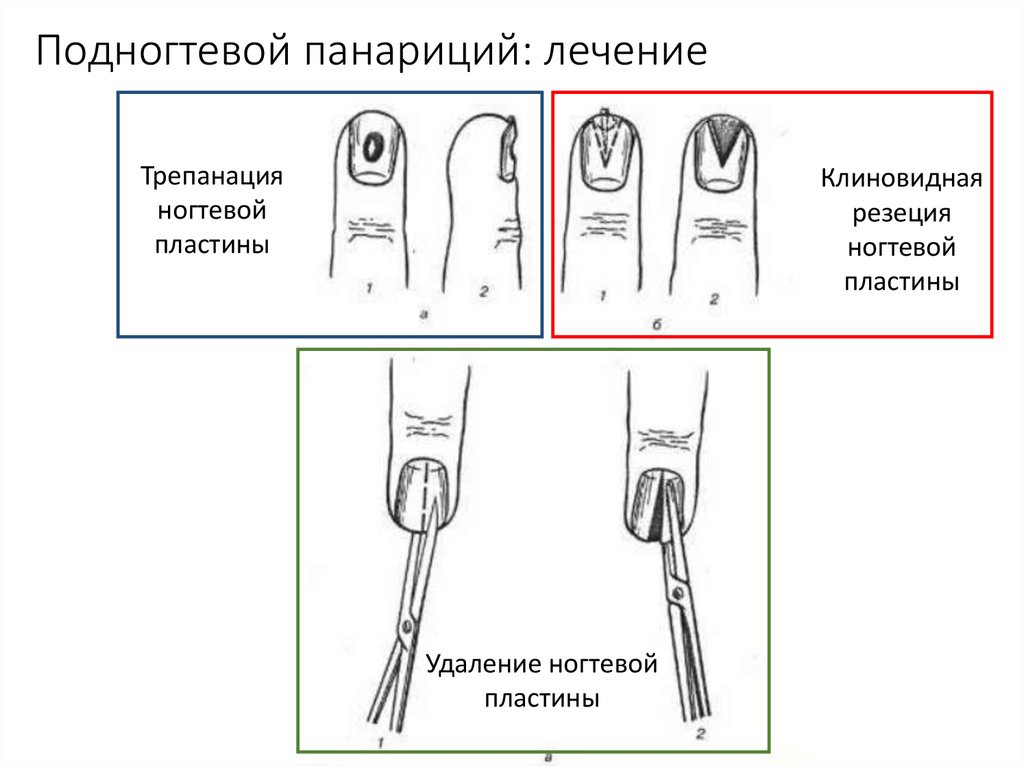
14. Подногтевой панариций: лечение
Трепанацияногтевой
пластины
Клиновидная
резеция
ногтевой
пластины
Удаление ногтевой
пластины
15. Подкожный панариций
• Воспаление подкожной клетчатки пальца• Ладонная поверхность, при поражении
основной фаланги, возможно
распространение инфекции на ладонь.
• Тыльная поверхность – инфекция
протекает по типу фурункулеза (волосяные
мешочки); распространение на тыл кисти.
• Симптомы:
Боль – интенсивная, распирающая,
пульсирующая.
Палец или фаланга увеличиваются в
объеме
Кожа гиперемирована, напряжена
При тяжелом течении: гипертермия, озноб,
лимфангиит и регионарный лимфаденит
• При отсутствии лечения – быстрый некроз
кости, распространение на ладонь .
16. Подкожный панариций: лечение
• В связи с особенностями строения клетчатки фаланг пальцев возможнопрогрессирование гнойного процесса в глубину с развитием костного или
сухожильного панариция. => обязательно необходима некрэктомия с
иссечением всей некротизированной клетчатки.
• При уверенности в адекватно выполненной некрэктомии допустимо, завершая
операцию, наложить дренажно-промывную систему с первичными швами.
• При отсутствии уверенности целесообразно оставить рану открытой, рыхло
заполнив её марлевой полоской с мазью на водорастворимой основе
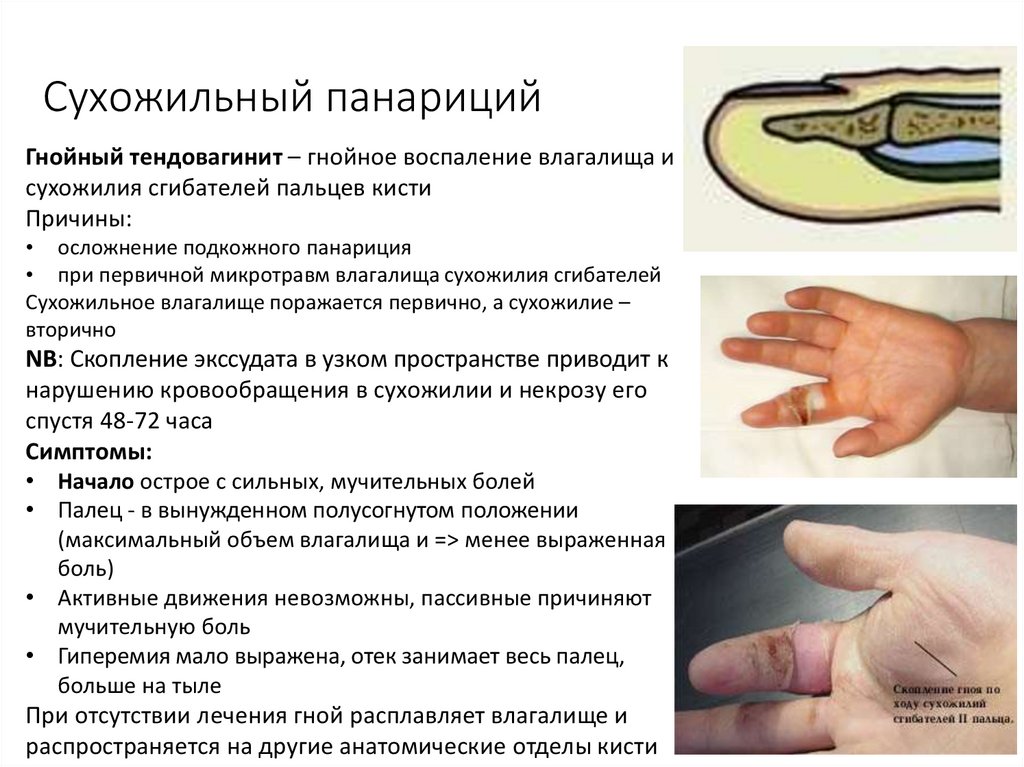
17. Сухожильный панариций
Гнойный тендовагинит – гнойное воспаление влагалища исухожилия сгибателей пальцев кисти
Причины:
• осложнение подкожного панариция
• при первичной микротравм влагалища сухожилия сгибателей
Сухожильное влагалище поражается первично, а сухожилие –
вторично
NB: Скопление экссудата в узком пространстве приводит к
нарушению кровообращения в сухожилии и некрозу его
спустя 48-72 часа
Симптомы:
• Начало острое с сильных, мучительных болей
• Палец - в вынужденном полусогнутом положении
(максимальный объем влагалища и => менее выраженная
боль)
• Активные движения невозможны, пассивные причиняют
мучительную боль
• Гиперемия мало выражена, отек занимает весь палец,
больше на тыле
При отсутствии лечения гной расплавляет влагалище и
распространяется на другие анатомические отделы кисти
18. Сухожильный панариций
Экстренное оперативное вмешательство.• При интактной клетчатке:
• разрезы и вскрытие сухожильного влагалища в
дистальном (на средней фаланге) и
проксимальном (в проекции головки
соответствующей пястной кости) отделах.
• эвакуация экссудата и промывание влагалища
растворами антисептиков
• дренирование полости влагалища
перфорированным микроирригатором на всю
длину,
• ушивание раны.
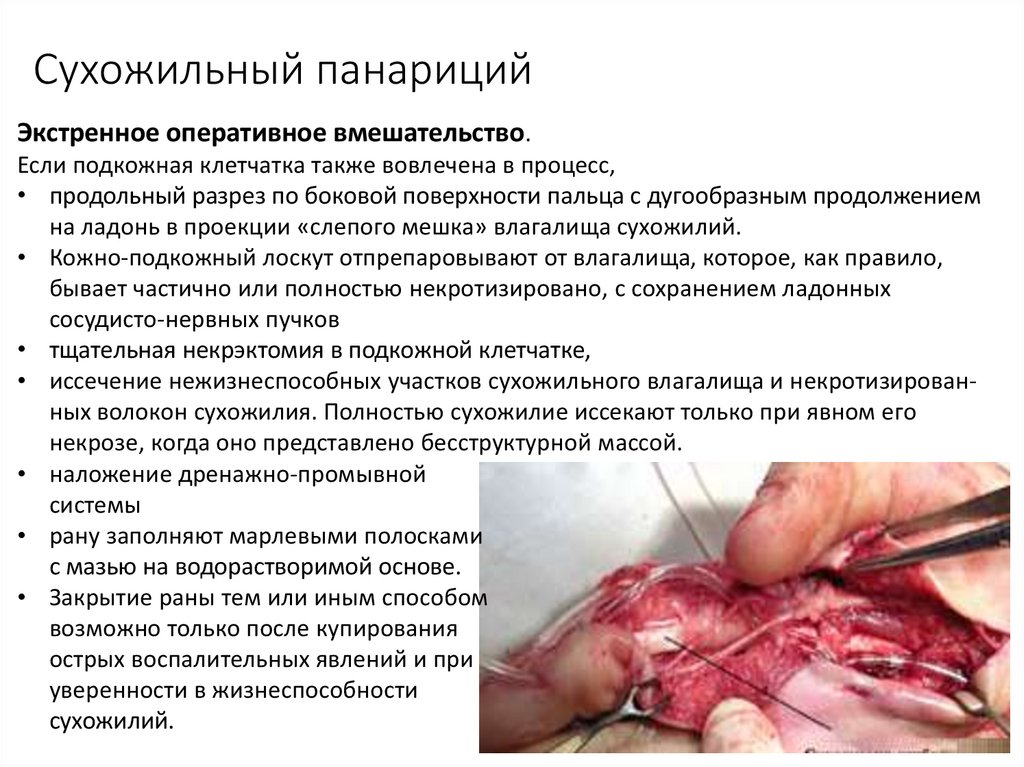
19. Сухожильный панариций
Экстренное оперативное вмешательство.Если подкожная клетчатка также вовлечена в процесс,
• продольный разрез по боковой поверхности пальца с дугообразным продолжением
на ладонь в проекции «слепого мешка» влагалища сухожилий.
• Кожно-подкожный лоскут отпрепаровывают от влагалища, которое, как правило,
бывает частично или полностью некротизировано, с сохранением ладонных
сосудисто-нервных пучков
• тщательная некрэктомия в подкожной клетчатке,
• иссечение нежизнеспособных участков сухожильного влагалища и некротизированных волокон сухожилия. Полностью сухожилие иссекают только при явном его
некрозе, когда оно представлено бесструктурной массой.
• наложение дренажно-промывной
системы
• рану заполняют марлевыми полосками
с мазью на водорастворимой основе.
• Закрытие раны тем или иным способом
возможно только после купирования
острых воспалительных явлений и при
уверенности в жизнеспособности
сухожилий.
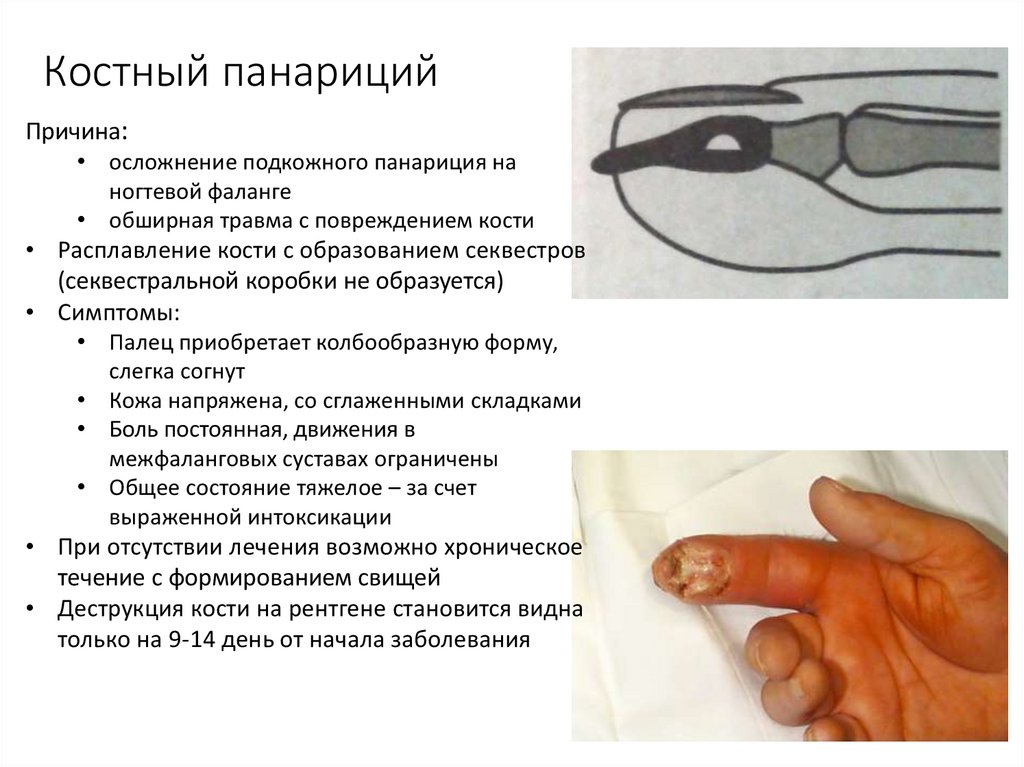
20. Костный панариций
Причина:• осложнение подкожного панариция на
ногтевой фаланге
• обширная травма с повреждением кости
• Расплавление кости с образованием секвестров
(секвестральной коробки не образуется)
• Симптомы:
• Палец приобретает колбообразную форму,
слегка согнут
• Кожа напряжена, со сглаженными складками
• Боль постоянная, движения в
межфаланговых суставах ограничены
• Общее состояние тяжелое – за счет
выраженной интоксикации
• При отсутствии лечения возможно хроническое
течение с формированием свищей
• Деструкция кости на рентгене становится видна
только на 9-14 день от начала заболевания
21. Костный панариций: диагностика
22. Костный панариций
Тактика лечения зависит от выраженностивоспалительных явлений в окружающих тканях.
1. Если заболевание протекает длительно, есть
сформированные свищи, по которым
дренируется гнойный экссудат,
воспалительные явления в коже и
подкожной клетчатке, как правило, не
выражены.
• радикальная некрсеквестрэктомия,
• удаление патологических грануляций в мягких
тканях
• рану закрывают первичными швами с
наложением дренажно-промывной системы
или без неё (при небольших размерах полости).
• обширную резекцию кости не выполняют:
поражённую костную ткань нежно выскабливают
острой костной ложечкой. В случае секвестрации
фаланги удаляют только свободно лежащие
секвестры с сохранением основного массива
кости.
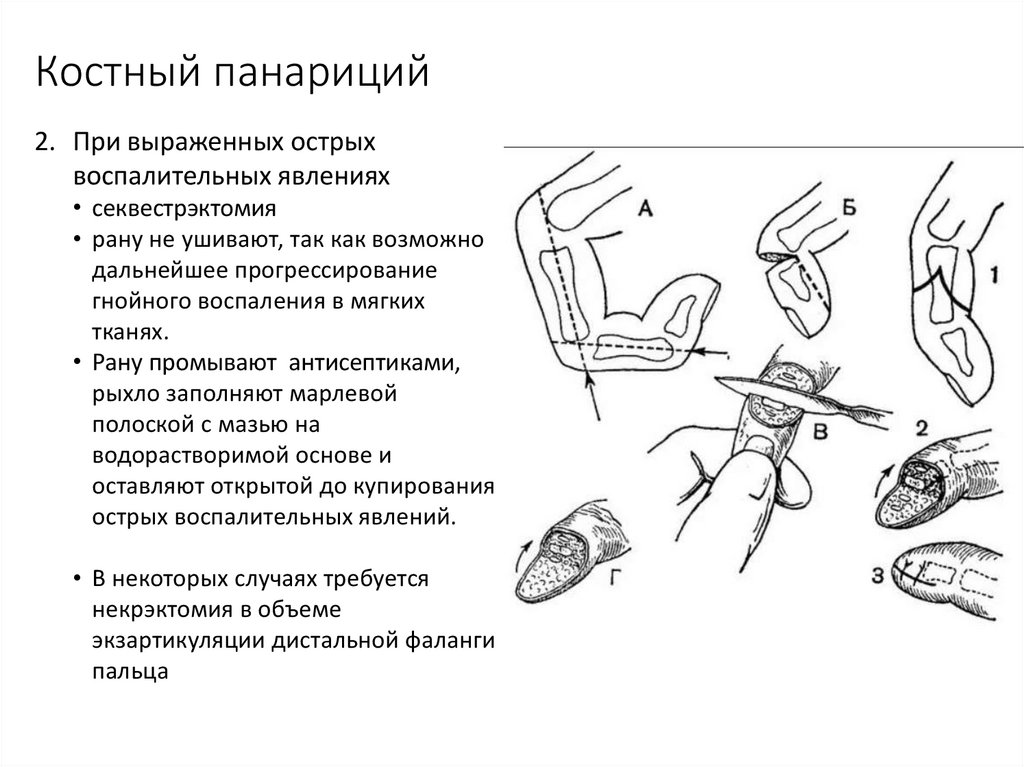
23. Костный панариций
2. При выраженных острыхвоспалительных явлениях
• секвестрэктомия
• рану не ушивают, так как возможно
дальнейшее прогрессирование
гнойного воспаления в мягких
тканях.
• Рану промывают антисептиками,
рыхло заполняют марлевой
полоской с мазью на
водорастворимой основе и
оставляют открытой до купирования
острых воспалительных явлений.
• В некоторых случаях требуется
некрэктомия в объеме
экзартикуляции дистальной фаланги
пальца
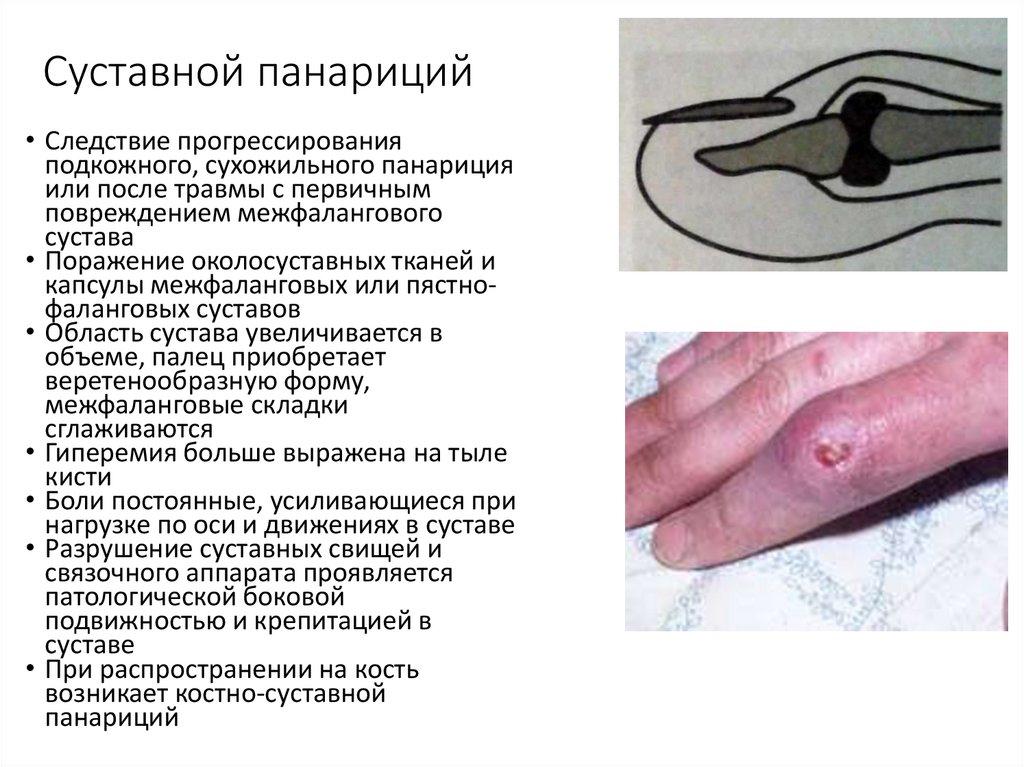
24. Суставной панариций
• Следствие прогрессированияподкожного, сухожильного панариция
или после травмы с первичным
повреждением межфалангового
сустава
• Поражение околосуставных тканей и
капсулы межфаланговых или пястнофаланговых суставов
• Область сустава увеличивается в
объеме, палец приобретает
веретенообразную форму,
межфаланговые складки
сглаживаются
• Гиперемия больше выражена на тыле
кисти
• Боли постоянные, усиливающиеся при
нагрузке по оси и движениях в суставе
• Разрушение суставных свищей и
связочного аппарата проявляется
патологической боковой
подвижностью и крепитацией в
суставе
• При распространении на кость
возникает костно-суставной
панариций
25. Суставной панариций
1. доступ, как правило, выполняют с тыльной поверхностипальца в проекции соответствующего сустава (Z-образно).
2. артротомия, ревизия полости сустава и удаление гнойного
экссудата.
a. при отсутствии очагов деструкции в костной ткани:
• санация полости сустава растворами антисептиков.
• дренирование полости сустава перфорированным
микроирригатором,
• ушивание кожной раны (при отсутствии острых воспалительных
явлений в мягких тканях).
b. при выявлении костной деструкции
• выскабливание поражённых участков острой костной ложечкой,
• дренирование полости сустава.
3. Декомпрессия в суставе
в целях снижения внутрисуставного давления, создания диастаза
между суставными концами, что способствует купированию
воспалительных явлений в суставе и препятствует формированию
сращений в полости сустава:
тракция
• модифицированной спицей Киршнера за шёлковую петлю,
наложенную на ногтевую пластинку;
• разработанным устройством для дистракции суставов кисти;
• наложением дистракционного аппарата (только при отсутствии
воспалительных явлений в мягких тканях)
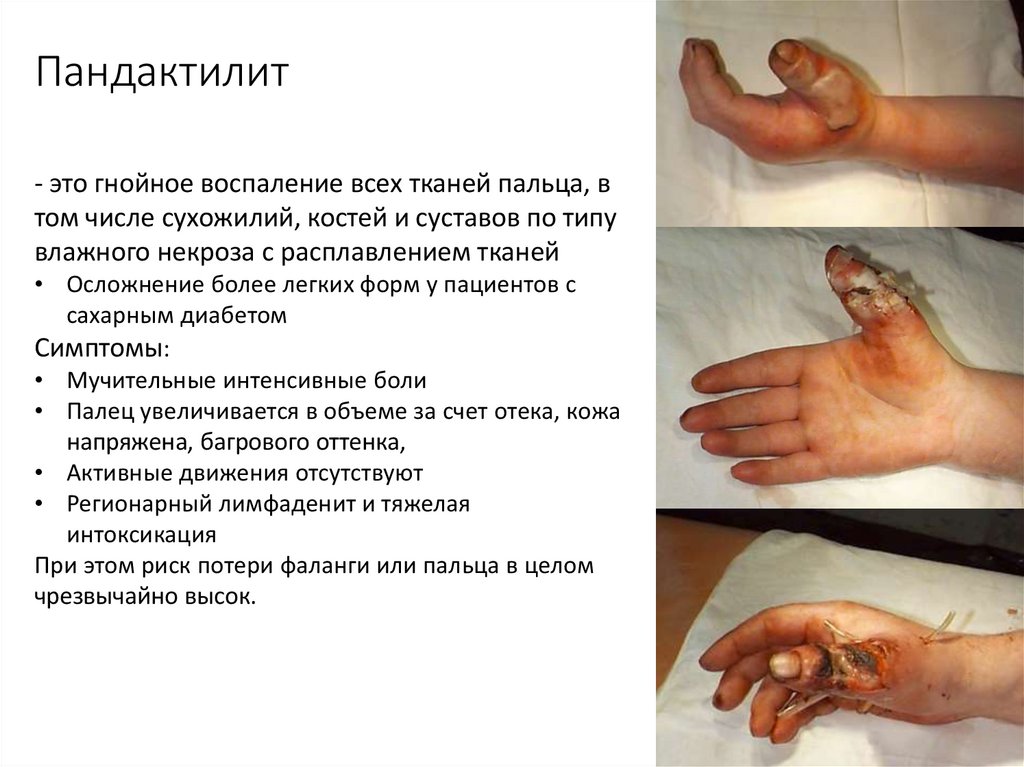
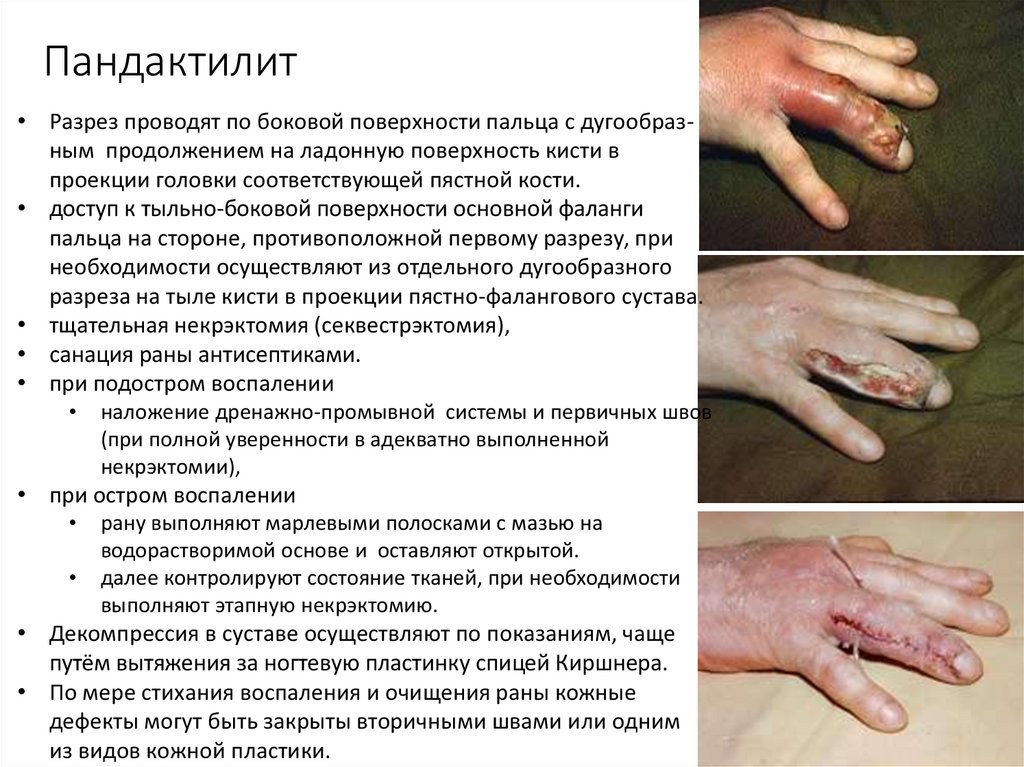
26. Пандактилит
- это гнойное воспаление всех тканей пальца, втом числе сухожилий, костей и суставов по типу
влажного некроза с расплавлением тканей
• Осложнение более легких форм у пациентов с
сахарным диабетом
Симптомы:
• Мучительные интенсивные боли
• Палец увеличивается в объеме за счет отека, кожа
напряжена, багрового оттенка,
• Активные движения отсутствуют
• Регионарный лимфаденит и тяжелая
интоксикация
При этом риск потери фаланги или пальца в целом
чрезвычайно высок.
27. Пандактилит
• Разрез проводят по боковой поверхности пальца с дугообразным продолжением на ладонную поверхность кисти впроекции головки соответствующей пястной кости.
• доступ к тыльно-боковой поверхности основной фаланги
пальца на стороне, противоположной первому разрезу, при
необходимости осуществляют из отдельного дугообразного
разреза на тыле кисти в проекции пястно-фалангового сустава.
• тщательная некрэктомия (секвестрэктомия),
• санация раны антисептиками.
• при подостром воспалении
наложение дренажно-промывной системы и первичных швов
(при полной уверенности в адекватно выполненной
некрэктомии),
• при остром воспалении
рану выполняют марлевыми полосками с мазью на
водорастворимой основе и оставляют открытой.
далее контролируют состояние тканей, при необходимости
выполняют этапную некрэктомию.
• Декомпрессия в суставе осуществляют по показаниям, чаще
путём вытяжения за ногтевую пластинку спицей Киршнера.
• По мере стихания воспаления и очищения раны кожные
дефекты могут быть закрыты вторичными швами или одним
из видов кожной пластики.
28. Лечение: общие принципы
Цель• полное и стойкое купирование воспалительных явлений при сведении к минимуму
функциональных и эстетических негативных последствий, а в ряде случаев и риска
фатального исхода.
Показания к госпитализации
• Амбулаторное лечение возможно только при поверхностных формах панариция.
• Все больные с глубокими формами панариция и флегмонами кисти должны быть
госпитализированы.
Оперативное вмешательство (порой неоднократное) и послеоперационный
период, как минимум, до стихания острых воспалительных явлений должны быть
проведены в условиях стационара.
29. Принципы лечения на стадии воспалительной инфильтрации
• Иммобилизация.• Фиксация кисти в функционально выгодном и приподнятом
положении;
• Антибактериальная терапия
• Местная гипотермия
• Физиотерапия
• Дубящие средства (спиртовые ванночки)
• Тщательное наблюдение в динамике
NB! Согревающие компрессы противопоказаны!!!
Первая бессонная ночь или отсутствие положительной динамики в
течение нескольких дней являются показанием к операции.
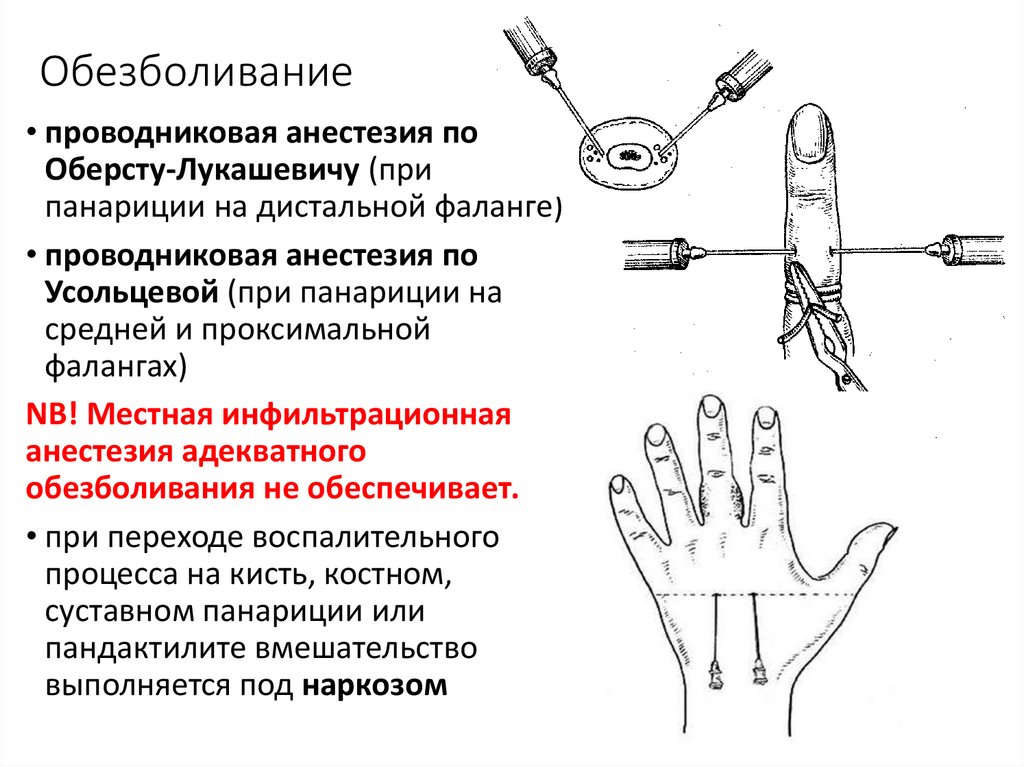
30. Обезболивание
• проводниковая анестезия поОберсту-Лукашевичу (при
панариции на дистальной фаланге)
• проводниковая анестезия по
Усольцевой (при панариции на
средней и проксимальной
фалангах)
NB! Местная инфильтрационная
анестезия адекватного
обезболивания не обеспечивает.
• при переходе воспалительного
процесса на кисть, костном,
суставном панариции или
пандактилите вмешательство
выполняется под наркозом
31. Обескровливание операционного поля
• позволяет определить границы некроза и дифференцироватьанатомические структуры.
• достигается наложением резинового жгута на основание пальца
или предплечье (в зависимости от локализации или
распространенности процесса).
32. Оптимальный оперативный доступ
• Требования к разрезу:• должен обеспечивать полноценную ревизию и санацию гнойного очага и в то
же время
• быть щадящим, позволяющим получить хороший функциональный и
косметический эффект.
• Доступ при гнойно-воспалительных заболеваний пальцев и кисти
должен осуществляться по боковым поверхностям или Z-образно с
тыльной поверхности. Ладонную поверхность пальца необходимо
максимально щадить.
• Скальпелем следует рассекать только кожу, все дальнейшие
манипуляции на тканях выполняем путем "раздвигания" тканей под
контролем глаза.
NB! Категорически неприемлемы длинные продольные разрезы по
ладонной и тыльной поверхностям пальцев и кисти, поскольку в
дальнейшем это приводит к выраженным рубцовым контрактурам и
резким расстройствам чувствительности.
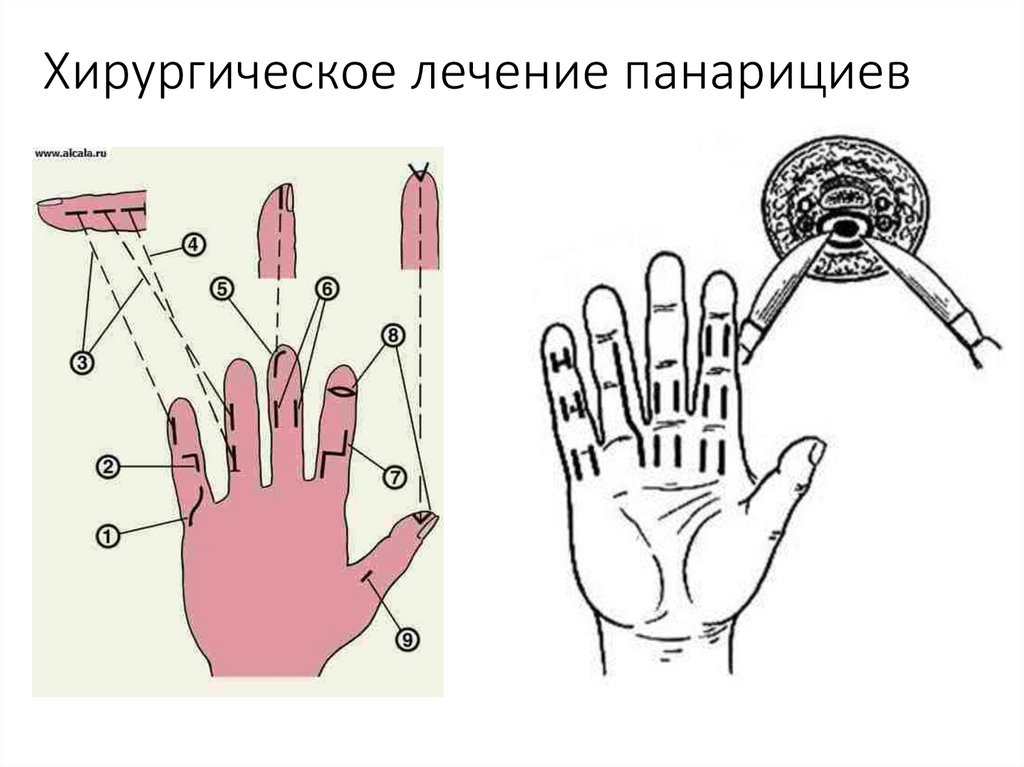
33. Хирургическое лечение панарициев
34. Адекватная санация гнойного очага
NB! Обязательно иссечение некротизированных тканей (послевскрытия давление в тканях снижается, уменьшаются боли, что
расценивается как положительная динамика, а гнойно-деструктивный
процесс прогрессирует в глубь тканей, поражая важные анатомические
образования).
• После эвакуации гноя и ревизии раны выполняется
некрэктомия, полноценность которой определяет опыт
хирурга.
Оставшиеся после некрэктомии нежизнеспособные ткани могут явиться
причиной затяжного течения заболевания и повторных операций.
В то же время чрезмерный радикализм может нанести непоправимый
вред как в косметическом, так и в функциональном отношении.
• Этап некрэктомии завершается вакуумированием и санацией
раны пульсирующей струей антисептика или обработкой раны
ультразвуком низкой частоты в растворе антибиотиков.
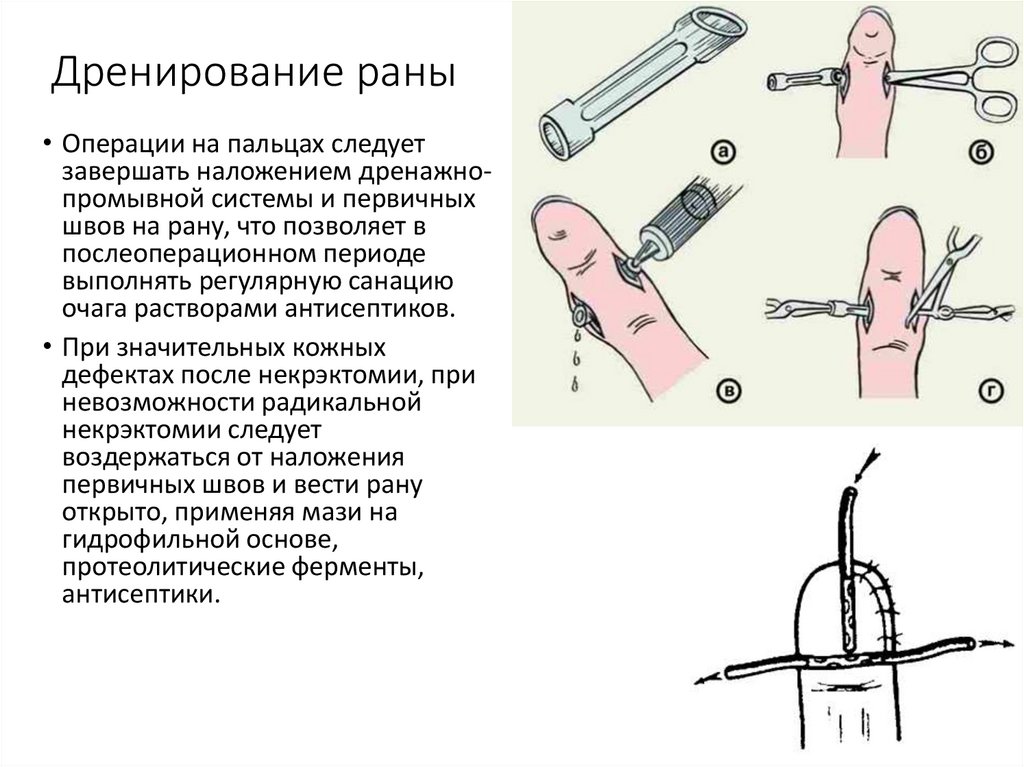
35. Дренирование раны
• Операции на пальцах следуетзавершать наложением дренажнопромывной системы и первичных
швов на рану, что позволяет в
послеоперационном периоде
выполнять регулярную санацию
очага растворами антисептиков.
• При значительных кожных
дефектах после некрэктомии, при
невозможности радикальной
некрэктомии следует
воздержаться от наложения
первичных швов и вести рану
открыто, применяя мази на
гидрофильной основе,
протеолитические ферменты,
антисептики.
36. Антибактериальная терапия
• Внутривенно за 4-6 ч до операции (если это возможно). Лечениеантибиотиками продолжают в течение 7-10 сут.
• Основное условие проведения антибактериальной терапии
является создание высокой концентрации антибиотика и
длительное его пребывание в очаге воспаления, что достигается
введением препаратов внутривенно под жгутом.
• Выбор антибиотика производится с учетом чувствительности
микрофлоры. Предпочтение следует отдавать препаратам
широкого спектра действия.
37. Иммобилизация
• Иммобилизация и приподнятое положение кисти показаны дополного очищения раны от гнойно-некротический тканей и
исчезновения признаков инфекции.
• При первых признаках рецидива инфекции иммобилизацию
следует возобновить
38. Гнойные заболевания кисти
39. Гнойные заболевания кисти
Межмышечная флегмона теннара.
Межмышечная флегмона гипотенара.
Комиссуральная флегмона (мозольный абсцесс).
Флегмона срединного ладонного пространства:
над- и подсухожильная,
над- и подапоневротическая.
Перекрестная (U-образная) флегмона.
Флегмона тыла кисти:
над- и подапоневротическая.
Фурункул (карбункул) тыла кисти.
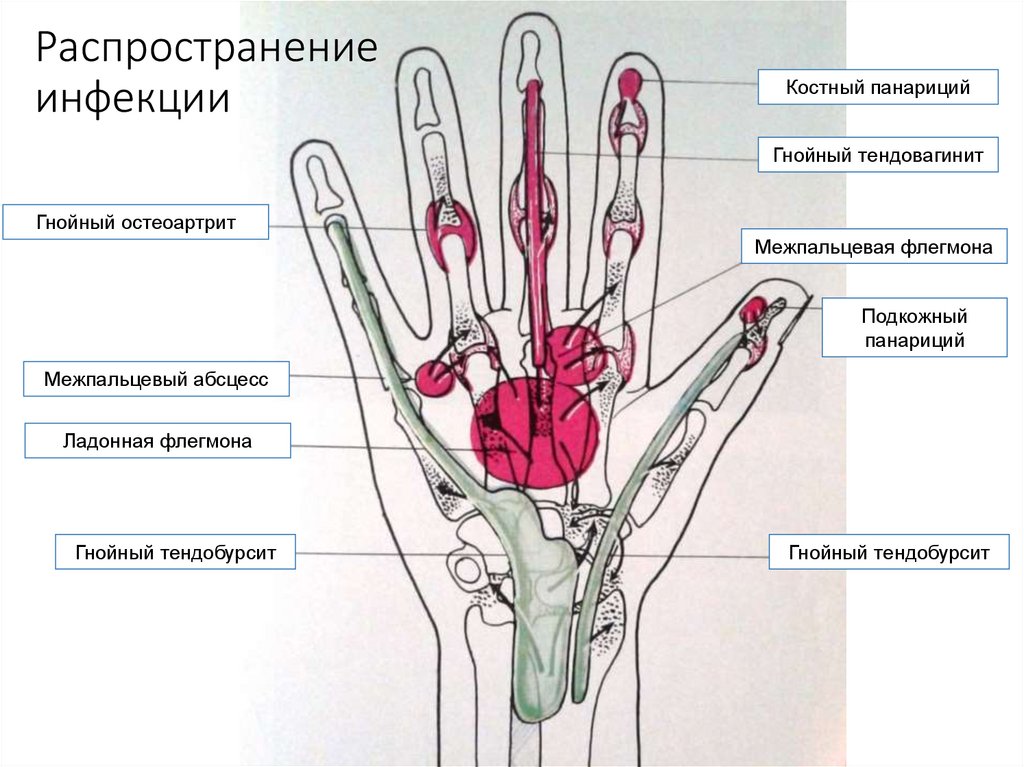
40. Распространение инфекции
Костный панарицийГнойный тендовагинит
Гнойный остеоартрит
Межпальцевая флегмона
Подкожный
панариций
Межпальцевый абсцесс
Ладонная флегмона
Гнойный тендобурсит
Гнойный тендобурсит
41. Флегмона межпальцевых промежутков
• Характерная клиническая картина:отек,
гиперемия,
болезненность при пальпации,
резкое ограничение движений
пальцами.
• Воспалительные явления чаще
развиваются с ладонной поверхности
кисти
• Благодаря особенности строения
подкожной клетчатки в этой области,
флюктуация, как правило, не
определяется.
42. Флегмона межпальцевых промежутков
• Разрез - по ладонной поверхности кистипараллельно дистальной ладонной складке.
• Клетчатка раздвигается ТУПЫМ ПУТЕМ зажимом
до визуализации сухожильных влагалищ и
сосудисто-нервных пучков.
• NB!!! Манипуляции острым инструментом
(скальпелем, ножницами) в этой зоне крайне
опасны.
• Тщательная некрэктомия в подкожной клетчатке
над сухожилиями и в межпальцевых
промежутках.
• Дополнительные разрезы - если по
межпальцевым промежуткам гнойный экссудат
распространяется на тыльную поверхность кисти
(в соответствующих областях параллельно оси
пястных костей).
• Промывание раны антисептиками и
дренирование перфорированными полимерными
трубочками.
• При уверенности в полноте некрэктомии
возможно наложение швов на кожу.
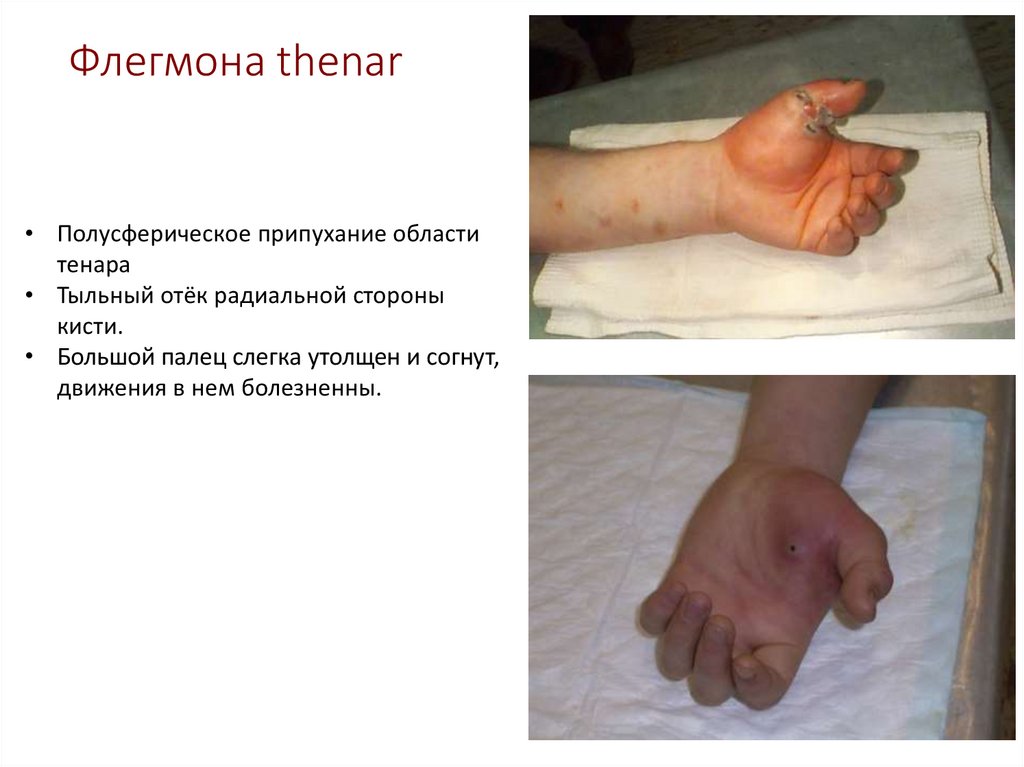
43. Флегмона thenar
• Полусферическое припухание областитенара
• Тыльный отёк радиальной стороны
кисти.
• Большой палец слегка утолщен и согнут,
движения в нем болезненны.
44. Флегмона thenar
• Хирургический доступ - дугообразныйразрез в области thenar с ладонной
поверхности кисти.
• Скальпелем рассекается только кожа,
затем зажимом разводится подкожная
клетчатка.
• Выполняется тщательная некрэктомия в
подкожной клетчатке.
• При распространении процесса на
тыльную поверхность кисти, здесь тоже
необходимо произвести разрез.
• При уверенности в полноте
произведенной некрэктомии допустимо
наложить дренажи и операционные
раны ушить. В противном случае раны
рыхло выполняются марлевыми
полосками с левомеколем.
45. Флегмона hypothenar
• Отёк, напряжение тканей и резкая боль в области гипотенара• Отёк тыла кисти по медиальному краю.
• Движения мизинцем болезненны.
46. Флегмона hypothenar
Разрез кожи производится в продольном направлении
по границе области возвышения V пальца и срединного
ладонного пространства.
• Клетчатка тупо разводится зажимом.
• Выполняется некрэктомия в клетчатке.
NB!!! Необходима тщательная ревизия влагалища
сухожилия сгибателя V пальца.
• При подозрении на гнойный экссудат вокруг сухожилия,
влагалище должно быть вскрыто, в противном случае, в
дальнейшем, возможно развитие флегмоны
пространства Пирогова - Парона.
• В зависимости от тщательности выполнения
некрэктомии рана либо ушивается на дренажах, либо
выполняется марлевыми полосками с левомеколем.
47. Флегмона срединного ладонного пространства
• Напряжение и болезненность ладоннойповерхности кисти
• Отёк тыльной стороны.
• Пальцы слегка согнуты, движения в них,
особенно разгибание, резко болезненны.
Уровни:
1. Поверхностная: надапоневротическая
(подкожная)
Подкожная – быстрое вовлечение кожи,
возможна отслойка эпидермиса
Подапоневротическая: интоксикация,
лимфангит, лимфаденит.
2. Глубокая:
Надсухожильная – быстрое течение,
сильная боль, реактивный отек тыла кисти,
II – IY пальцы полусогнуты, движения
затруднены, пассивные разгибания резко
усиливают боль.
Подсухожильная – симптоматика схожа,
однако отек и гиперемия на тыле более
выражены.
48. Флегмона срединного ладонного пространства
• доступ по ладонной поверхностикисти.
• Тщательно препарируются все
сухожильные, нервные и
сосудистые структуры,
• некрэктомия ладонного
апоневроза и подкожной
клетчатки.
• Необходима ревизия
пространства под сухожилиями
сгибателей, для исключения
гнойных затеков в этой зоне.
• В зависимости от радикальности
произведенной некрэктомии
операционная рана либо
ушивается с оставлением
дренажей в клетчатке, либо
оставляется открытой и
выполняется марлевыми
салфетками с левомеколем.
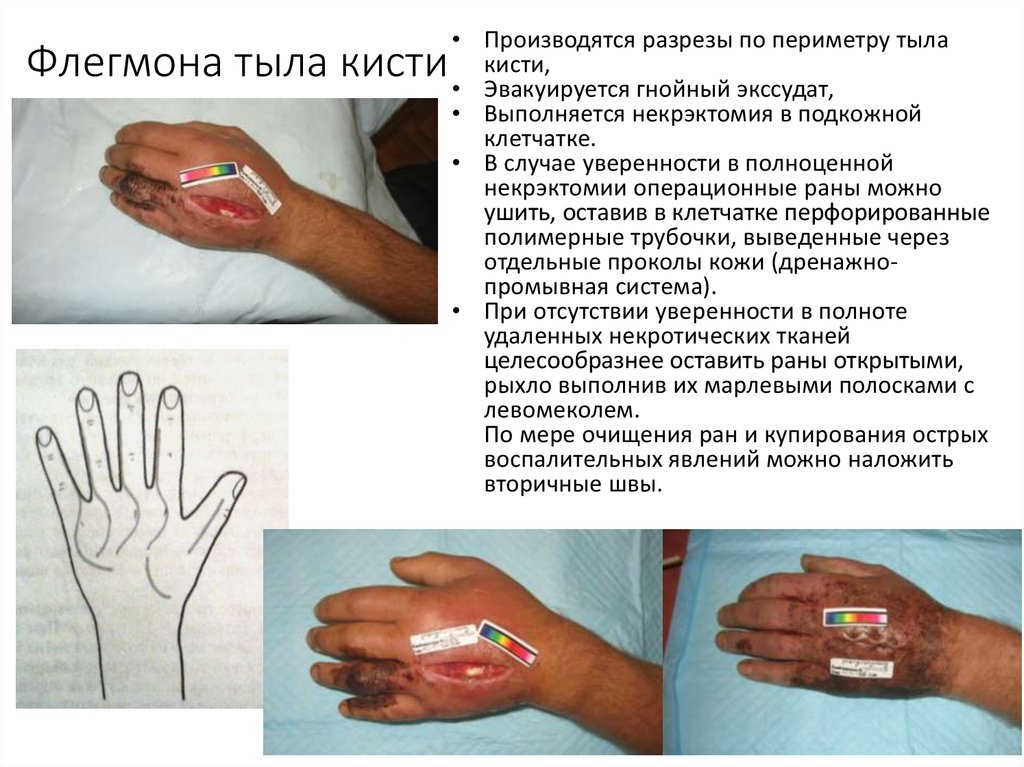
49. Флегмона тыла кисти
• Отёк, флюктуация игиперемия кожи тыла
кисти
• Болезненность и
ограничение движений в
пальцах.
50. Флегмона тыла кисти
• Производятся разрезы по периметру тылакисти,
• Эвакуируется гнойный экссудат,
• Выполняется некрэктомия в подкожной
клетчатке.
• В случае уверенности в полноценной
некрэктомии операционные раны можно
ушить, оставив в клетчатке перфорированные
полимерные трубочки, выведенные через
отдельные проколы кожи (дренажнопромывная система).
• При отсутствии уверенности в полноте
удаленных некротических тканей
целесообразнее оставить раны открытыми,
рыхло выполнив их марлевыми полосками с
левомеколем.
По мере очищения ран и купирования острых
воспалительных явлений можно наложить
вторичные швы.
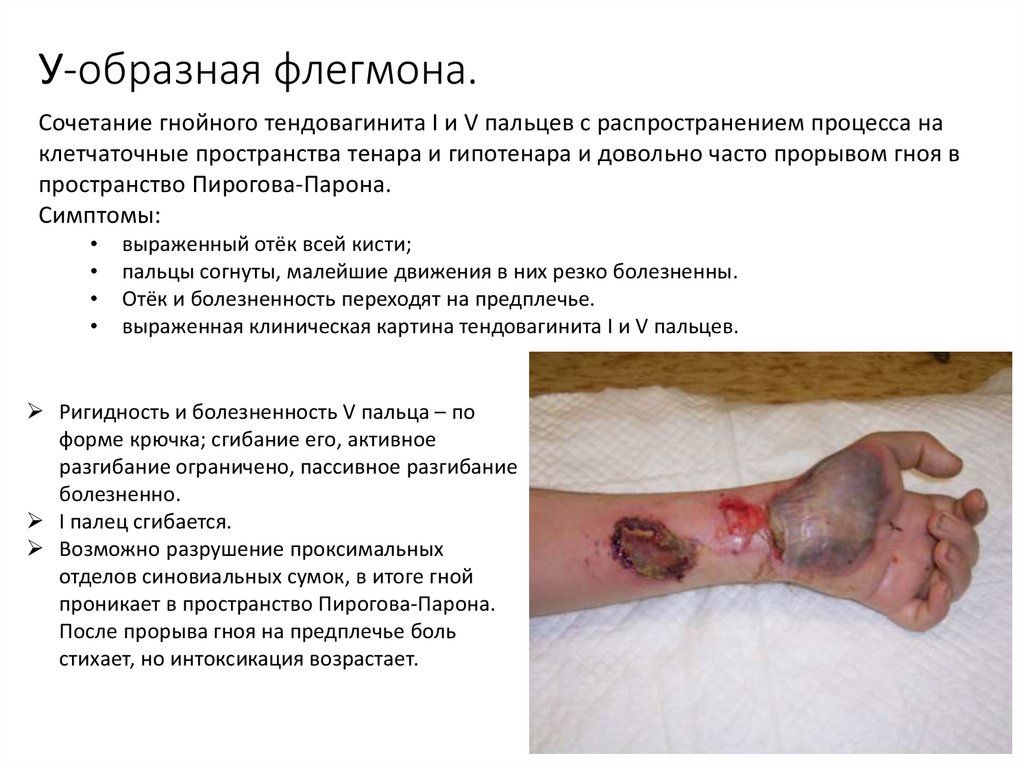
51. У-образная флегмона.
Сочетание гнойного тендовагинита I и V пальцев с распространением процесса наклетчаточные пространства тенара и гипотенара и довольно часто прорывом гноя в
пространство Пирогова-Парона.
Симптомы:
выраженный отёк всей кисти;
пальцы согнуты, малейшие движения в них резко болезненны.
Отёк и болезненность переходят на предплечье.
выраженная клиническая картина тендовагинита I и V пальцев.
Ригидность и болезненность V пальца – по
форме крючка; сгибание его, активное
разгибание ограничено, пассивное разгибание
болезненно.
I палец сгибается.
Возможно разрушение проксимальных
отделов синовиальных сумок, в итоге гной
проникает в пространство Пирогова-Парона.
После прорыва гноя на предплечье боль
стихает, но интоксикация возрастает.
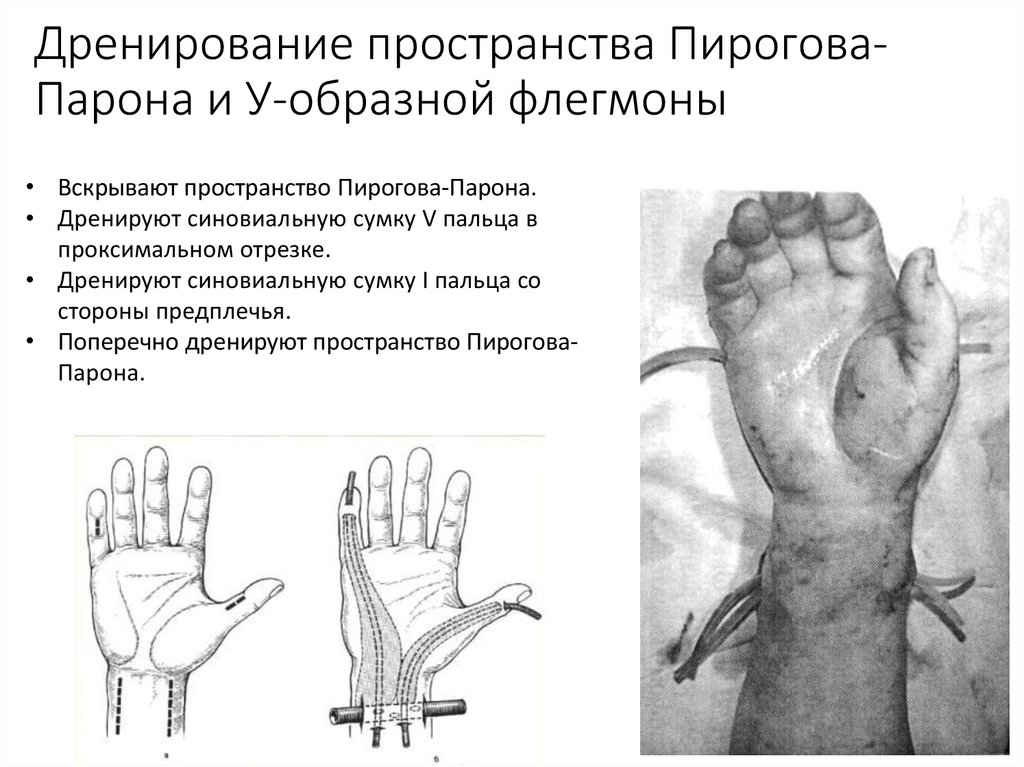
52. Дренирование пространства Пирогова-Парона и У-образной флегмоны
Дренирование пространства ПироговаПарона и У-образной флегмоны• Вскрывают пространство Пирогова-Парона.
• Дренируют синовиальную сумку V пальца в
проксимальном отрезке.
• Дренируют синовиальную сумку I пальца со
стороны предплечья.
• Поперечно дренируют пространство ПироговаПарона.
53. Лечение флегмон кисти
• Абсолютное показание к экстренному или срочномуоперативному лечению.
NB!!! Необходимо сохранить функцию кисти.
• Разрезы проводят с учётом линий Лангера,
максимально коротко и щадяще.
• Создание широкого доступа возможно по типу Sобразного, дугообразного или ломаного.
• Тщательная некрэктомия, при этом сосуды и нервы
фактически скелетируют.
• Вмешательства на суставах при гнойных артритах
или остеоартритах следует вести в послеоперационном периоде в режиме дистракции.
• Каждое клетчаточное пространство, полость сустава
или сухожильное влагалище дренируют отдельной
перфорированной полихлорвиниловой трубочкой,
которую фиксируют к коже отдельным швом.
• Принципы ведения ран в послеоперационном
периоде соответствуют гнойным ранам.
Запретная зона
кисти!!!
54. Остеомиелит
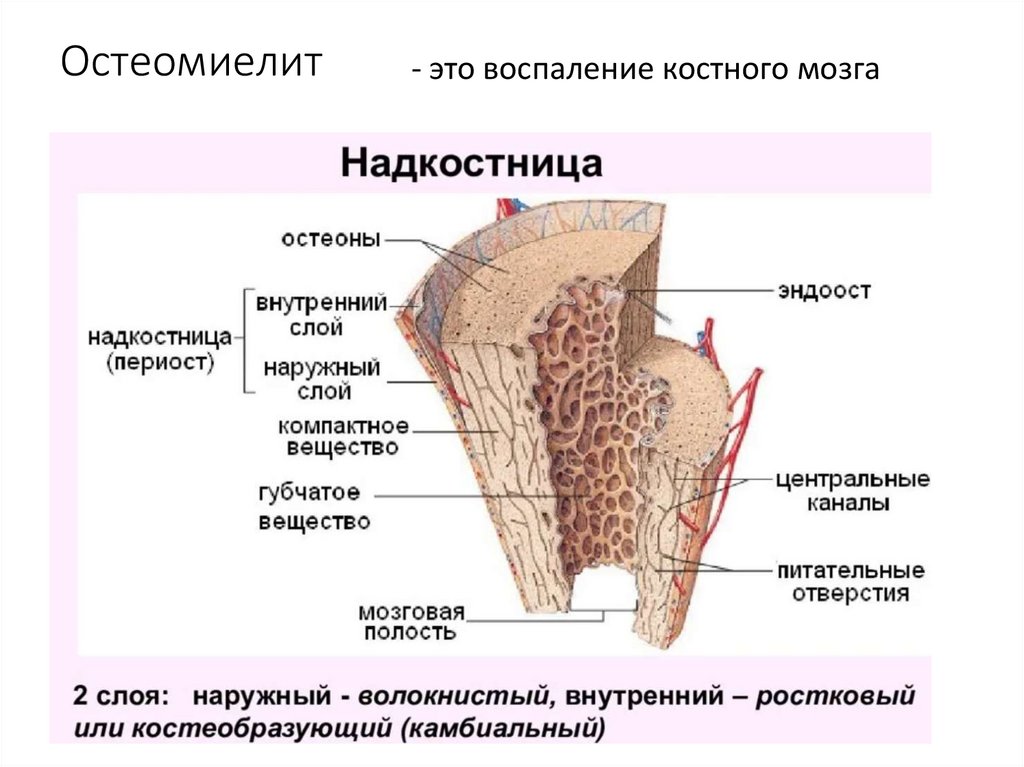
55. Остеомиелит
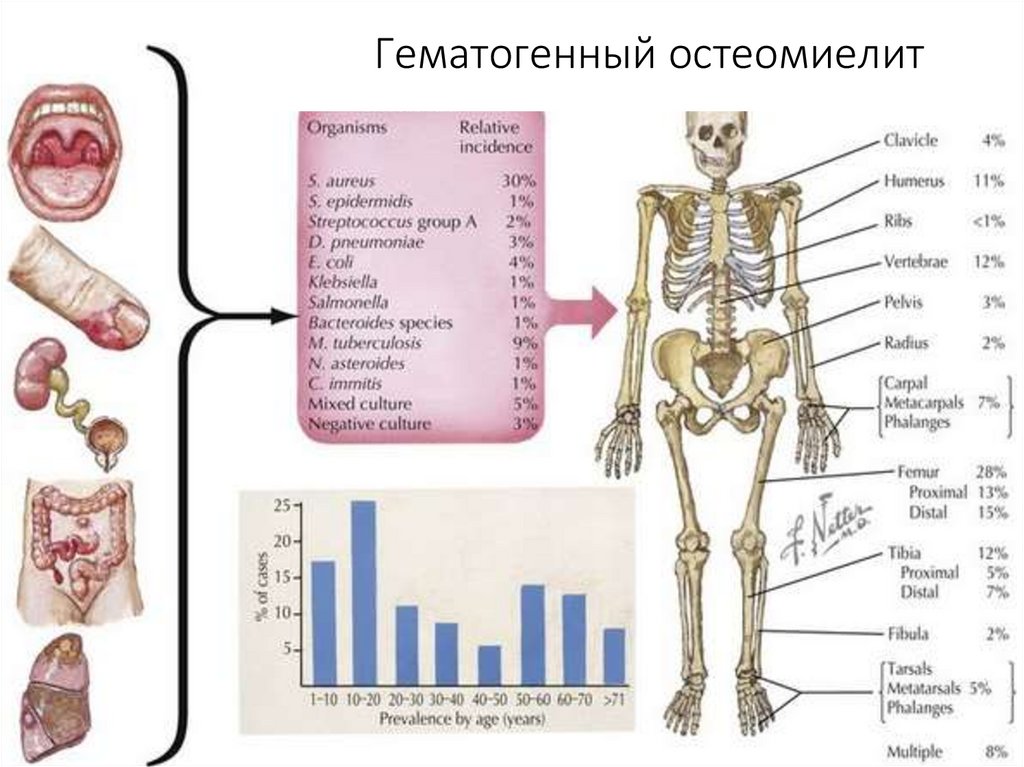
- это воспаление костного мозга56. Классификация остеомиелита (конференция по стандартам гнойной хирургии, Москва 2001г.)
• По этиологии:• неспецифический;
• специфический.
• По путям проникновения:
• гематогенный (эндогенный)
преимущественно страдают дети и подростки (дети до 5 лет – 20-30%, от 5-до 14 лет –
70-75%), мальчики болеют в 2-3 раза чаще девочек;
• посттравматический (экзогенный)
преимущественно у взрослых после переломов длинных трубчатых костей: 90% кости
нижних конечностей, реже ребра, грудина, позвонки и кости черепа
• контактно-компрессионный (пролежни).
• По наличию осложнений:
остеоартриты;
параоссальные флегмоны;
патологические переломы;
гнойные свищи;
сепсис;
бактериально-токсический шок.
57. Классификация
ОстеомиелитТравматический
Гематогенный
острый
первичнохронический
хронический
Острый
Хронический
Огнестрельный
Послеоперационный
Механический
Контактный
Поражение
позвоночника
Монооссальное
поражение:
Абсцесс Броди
Склерозирующий
остеомиелит Гарре
Констендирующий остит
ключицы
Альбуминозный (Оллье)
и антибиотиковый
остеомиелит
Дисцит
Неспецифический
спондилит
Полиоссальное
поражение
Сакроилеит
Хронический
рецидивирующий
многоочаговый
остеомиелит
Грудиноключичноре
берный гиперостоз
58. Классификация
I тип (медуллярный остеомиелит)поражение на большом протяжении структур костномозговой полости
длинной кости при гематогенном остеомиелите и при нагноении после
интрамедуллярного остеосинтеза;
II тип (поверхностный остеомиелит)
поражение только кортикальной части кости, что обычно происходит при
прямом инфицировании кости или из смежного очага инфекции в мягких
тканях; септический сустав классифицируют также как поверхностный
остеомиелит (остеохондрит);
III тип (очаговый остеомиелит)
поражение корковой части кости и структур костномозгового канала.
Однако при этом типе поражения кость всё ещё устойчива, потому что
инфекционный процесс не распространяется на весь диаметр кости;
IV тип (диффузный остеомиелит)
поражение всего диаметра кости с потерей стабильности; примером
может служить инфицированный ложный сустав, остеомиелит после
открытого многооскольчатого перелома
59. Этиология
• Золотистый стафилококк в монокультуре (95%)• Аэробно-анаэробные ассоциации с преобладанием грамотрицательной флоры, в основном синегнойной палочки
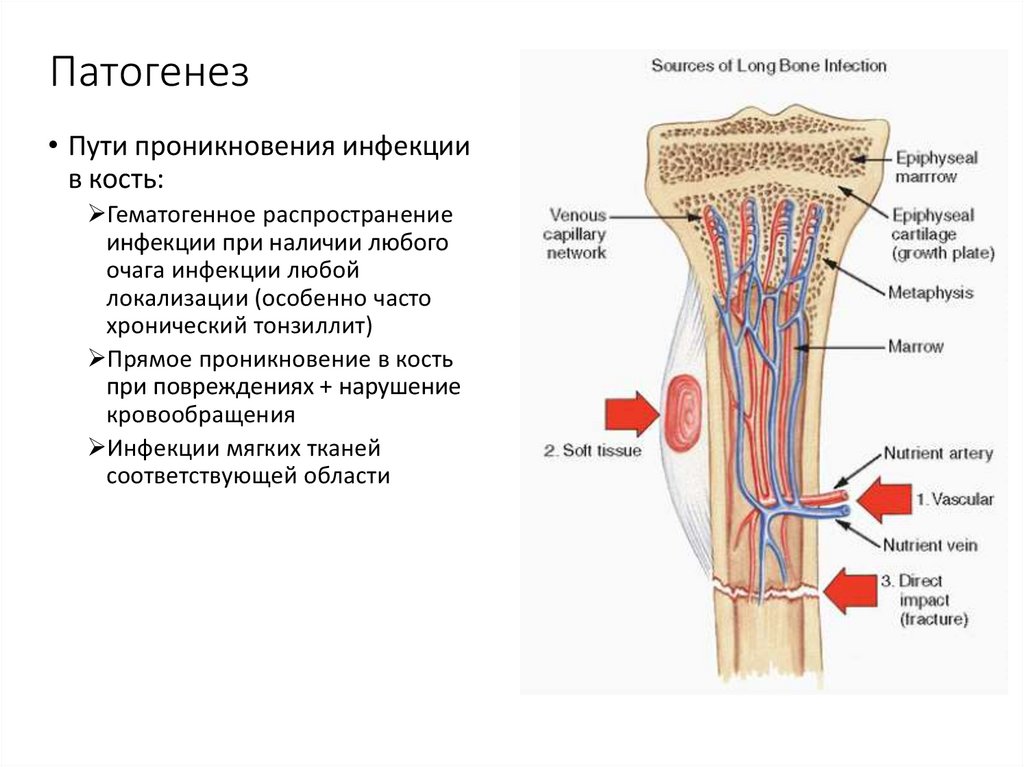
60. Патогенез
• Пути проникновения инфекциив кость:
Гематогенное распространение
инфекции при наличии любого
очага инфекции любой
локализации (особенно часто
хронический тонзиллит)
Прямое проникновение в кость
при повреждениях + нарушение
кровообращения
Инфекции мягких тканей
соответствующей области
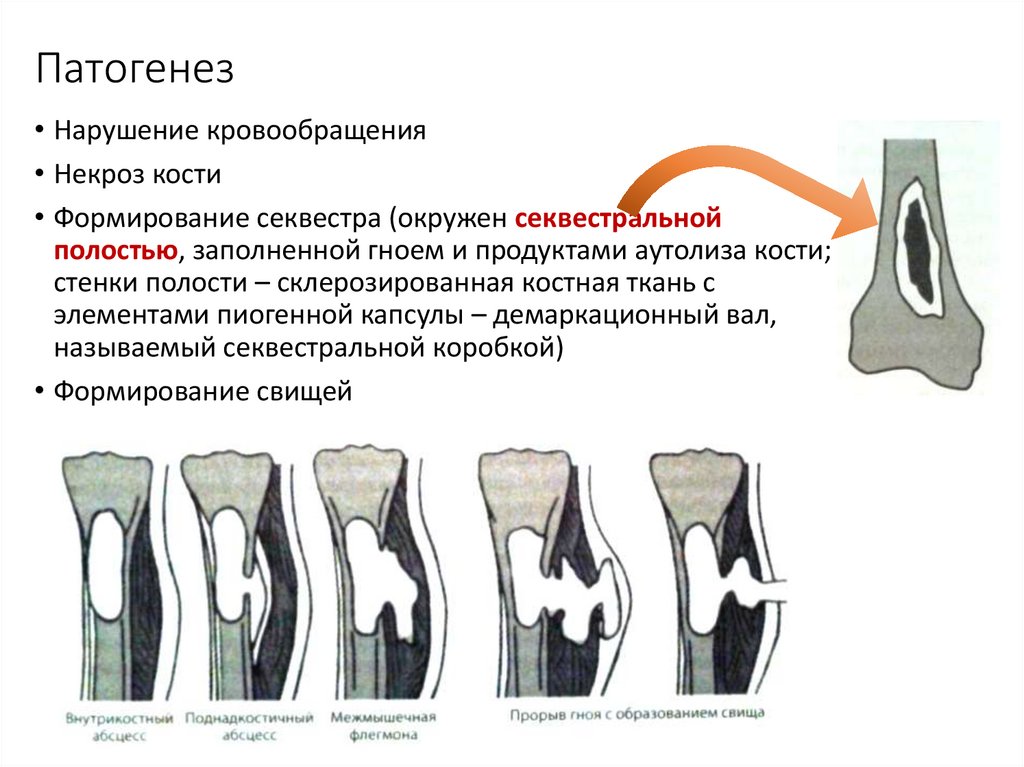
61. Патогенез
• Нарушение кровообращения• Некроз кости
• Формирование секвестра (окружен секвестральной
полостью, заполненной гноем и продуктами аутолиза кости;
стенки полости – склерозированная костная ткань с
элементами пиогенной капсулы – демаркационный вал,
называемый секвестральной коробкой)
• Формирование свищей
62. Гематогенный остеомиелит
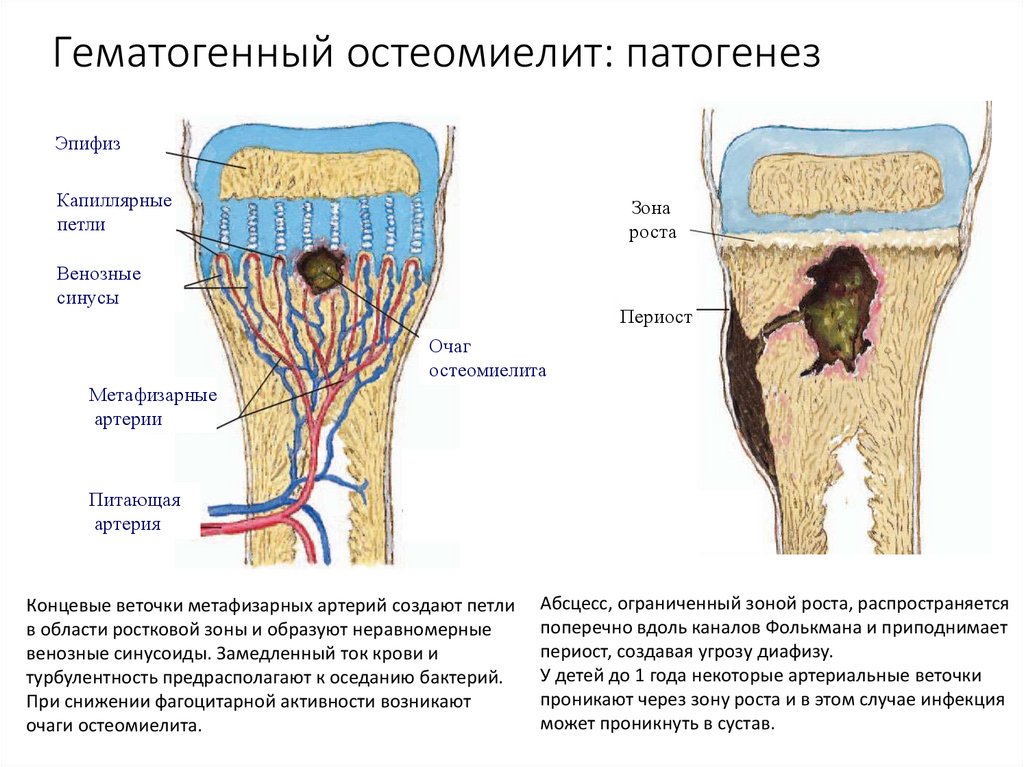
63. Гематогенный остеомиелит: патогенез
ЭпифизКапиллярные
петли
Зона
роста
Венозные
синусы
Периост
Очаг
остеомиелита
Метафизарные
артерии
Питающая
артерия
Концевые веточки метафизарных артерий создают петли
в области ростковой зоны и образуют неравномерные
венозные синусоиды. Замедленный ток крови и
турбулентность предрасполагают к оседанию бактерий.
При снижении фагоцитарной активности возникают
очаги остеомиелита.
Абсцесс, ограниченный зоной роста, распространяется
поперечно вдоль каналов Фолькмана и приподнимает
периост, создавая угрозу диафизу.
У детей до 1 года некоторые артериальные веточки
проникают через зону роста и в этом случае инфекция
может проникнуть в сустав.
64. Гематогенный остеомиелит: патогенез
Полость суставаРостковая зона
Кожа
Секвестр
Секвестральная
коробка
Костно-мозговая
полость
По мере распространения абсцесса участок омертвевшей
кости (секвестр) остается в ней. Поднятый периост может
опускаться, образуя оболочку абсцесса. Иногда абсцесс
окружается зоной фиброза и склероза кости, формируя
абсцесс Броди.
Свищ
Мягкие
ткани
Инфекционный процесс может разрушать периост
и формировать свищи. Процесс зависит от
вирулентности микроорганизма, резистентности
хозяина, назначения антибиотиков и тканевого
ответа.
65. Клиническая картина: стадии
• Острая (от 2 до 4 нед.)• Подострая (от 2-4 нед. до 2-3 мес.): патологический процесс
останавливается, подвергается обратному развитию либо переходит
в хроническую стадию
• Хроническая (2-3 мес. до 10 лет и более)
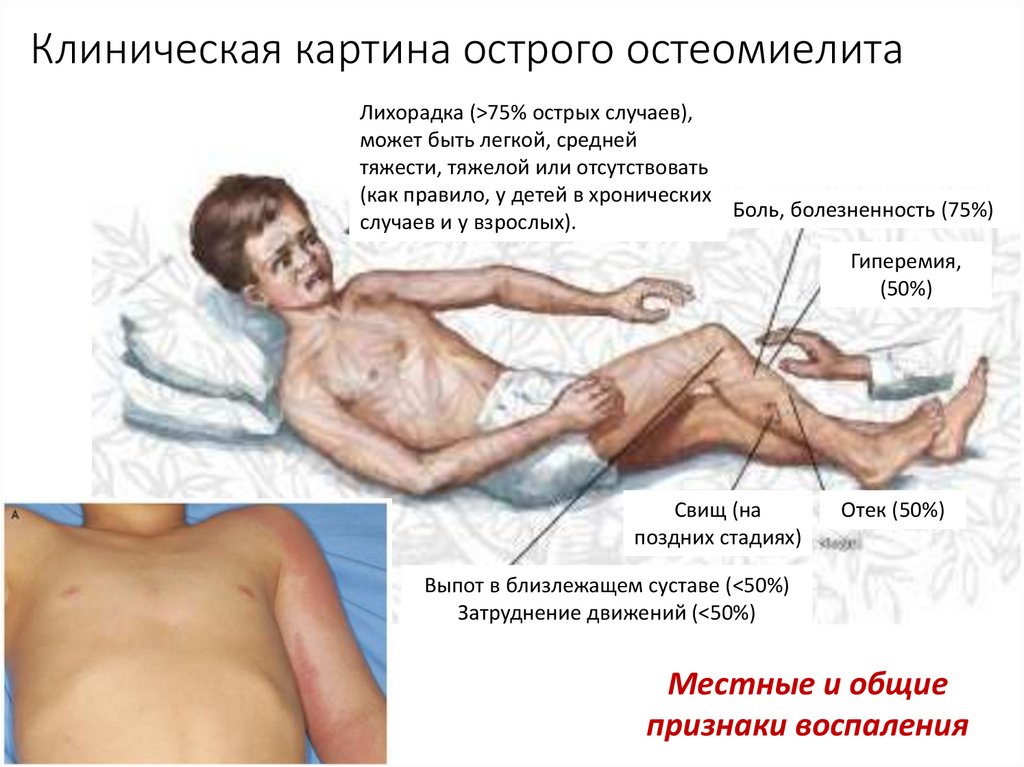
66. Клиническая картина острого остеомиелита
Лихорадка (>75% острых случаев),может быть легкой, средней
тяжести, тяжелой или отсутствовать
(как правило, у детей в хронических
Боль, болезненность (75%)
случаев и у взрослых).
Гиперемия,
(50%)
Свищ (на
поздних стадиях)
Отек (50%)
Выпот в близлежащем суставе (<50%)
Затруднение движений (<50%)
Местные и общие
признаки воспаления
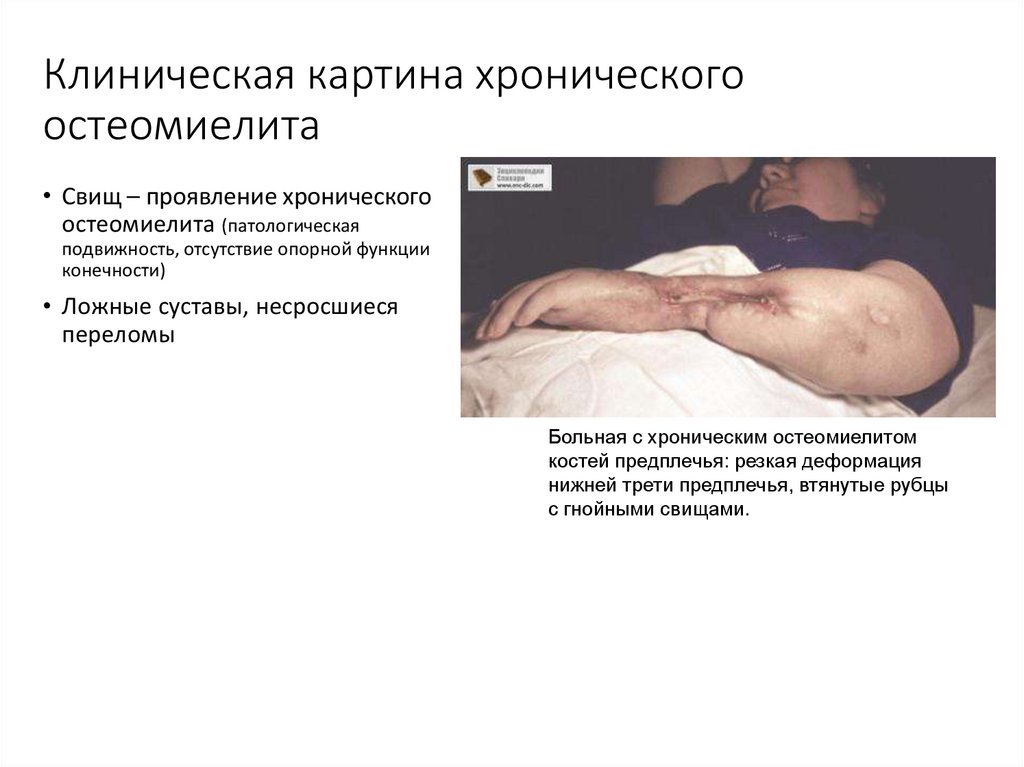
67. Клиническая картина хронического остеомиелита
• Свищ – проявление хроническогоостеомиелита (патологическая
подвижность, отсутствие опорной функции
конечности)
• Ложные суставы, несросшиеся
переломы
Больная с хроническим остеомиелитом
костей предплечья: резкая деформация
нижней трети предплечья, втянутые рубцы
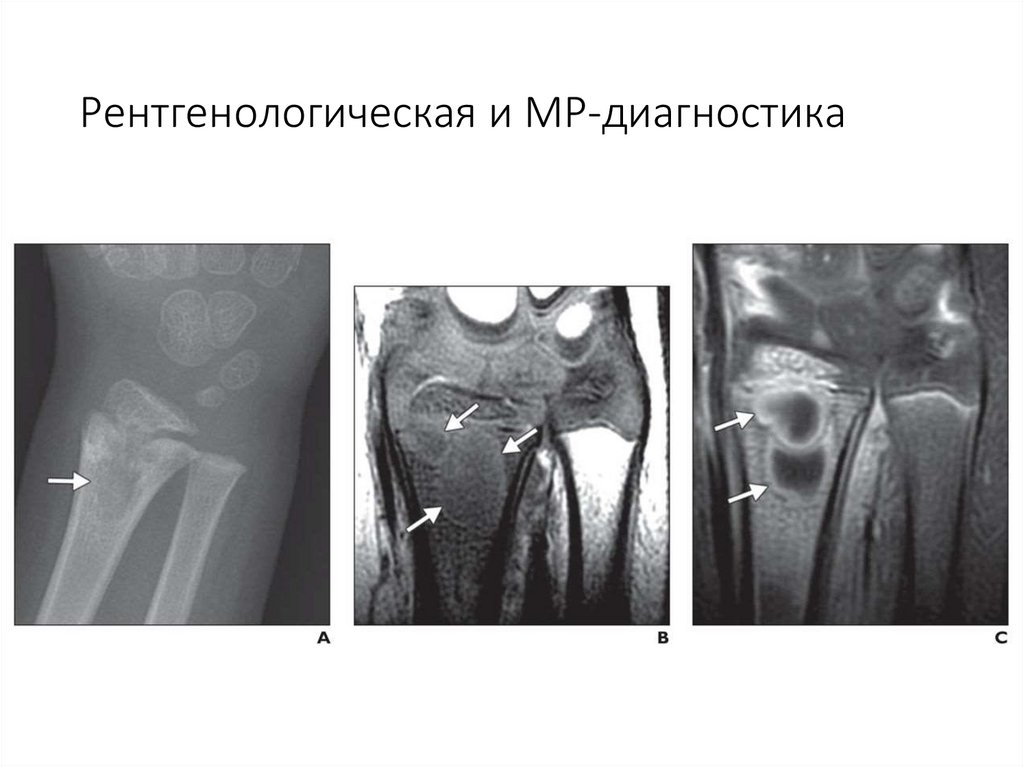
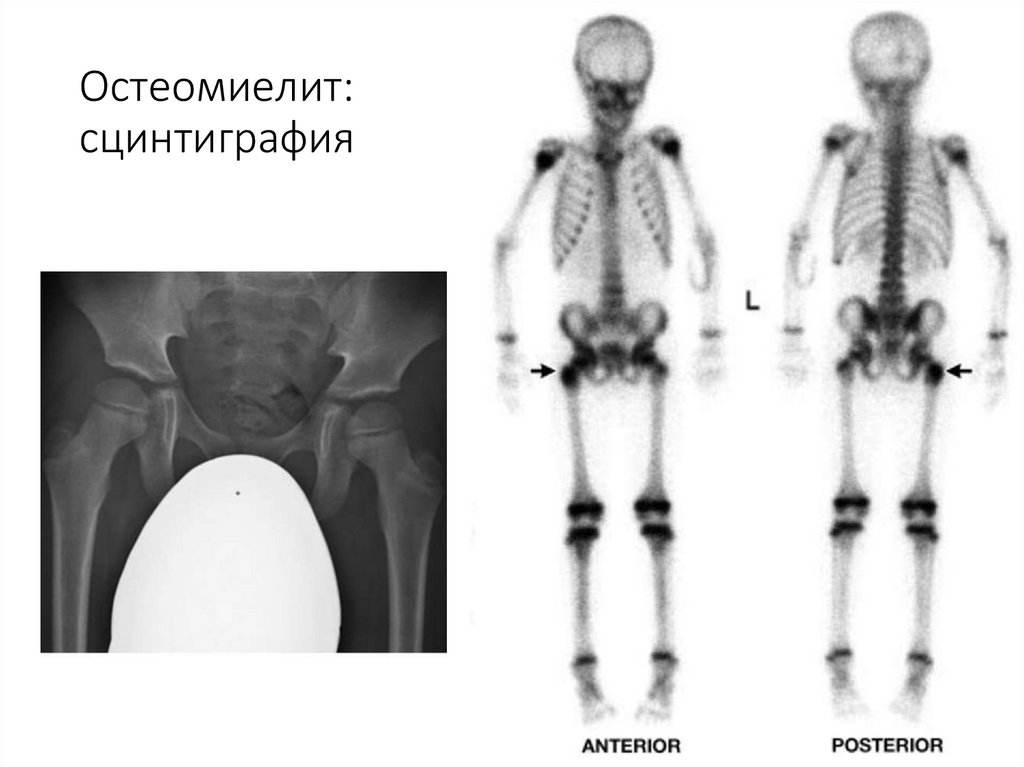
с гнойными свищами.
68. Диагностика
• Лабораторные исследования• Микробиологическая диагностика
• Рентгенологическое обследование
• Магнито-резонансная томография
• Радионуклидная диагностика
• Ультразвуковая диагностика
69. Рентгенологическая диагностика
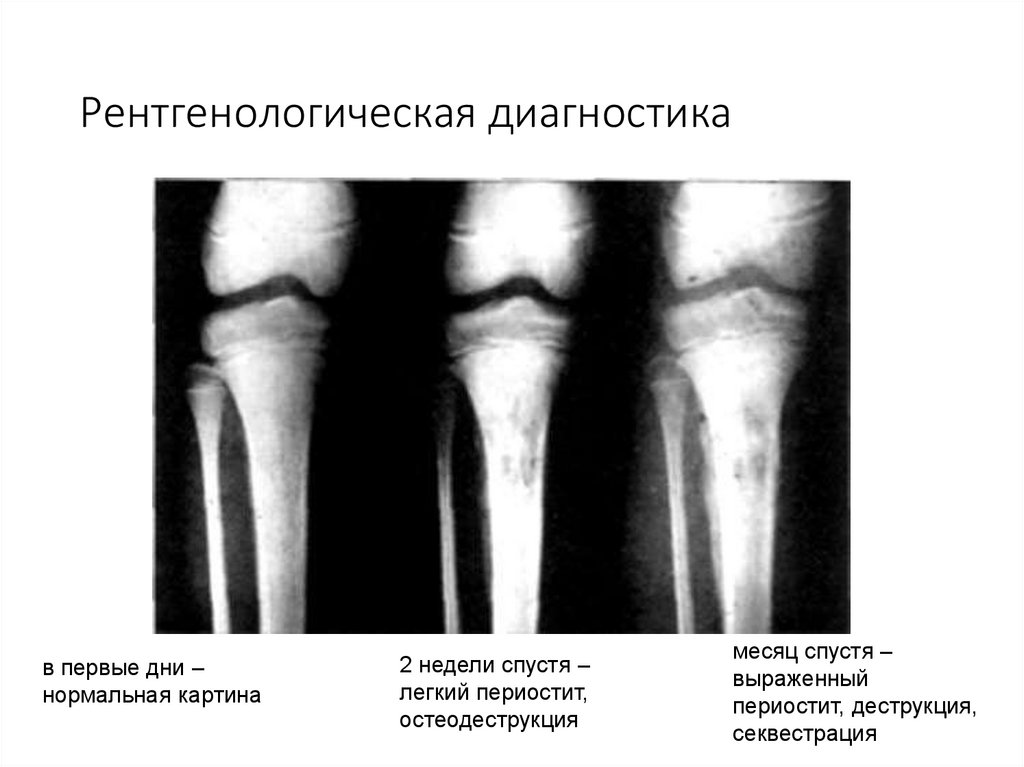
70. Рентгенологическая диагностика
в первые дни –нормальная картина
2 недели спустя –
легкий периостит,
остеодеструкция
месяц спустя –
выраженный
периостит, деструкция,
секвестрация
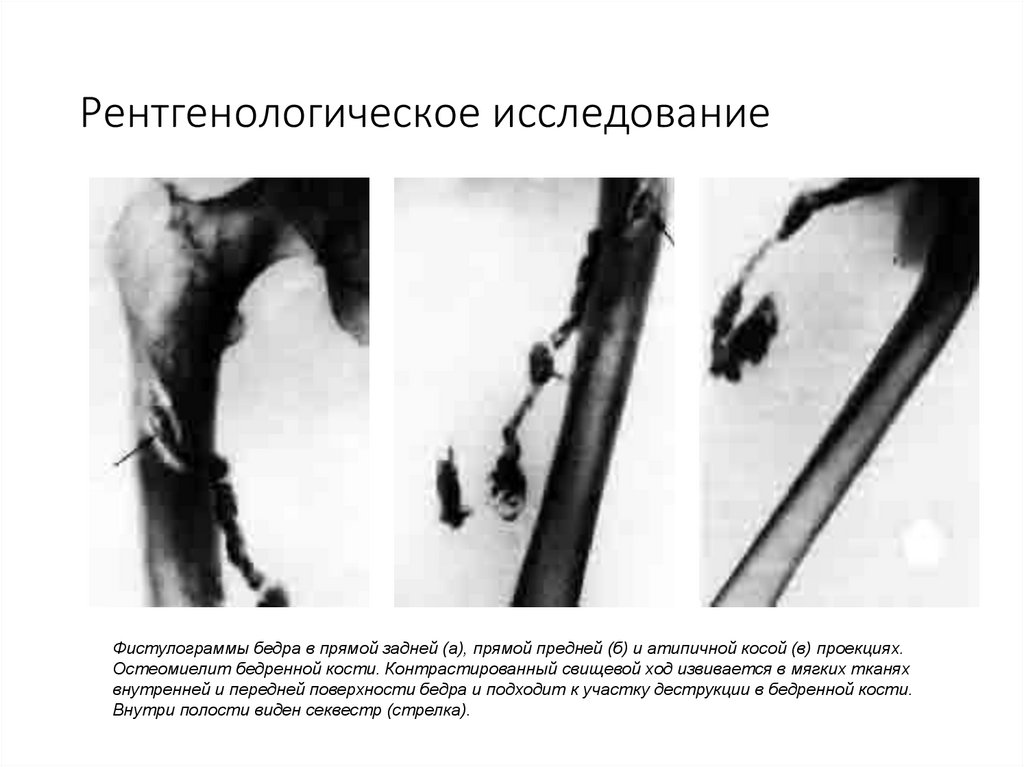
71. Рентгенологическое исследование
Фистулограммы бедра в прямой задней (а), прямой предней (б) и атипичной косой (в) проекциях.Остеомиелит бедренной кости. Контрастированный свищевой ход извивается в мягких тканях
внутренней и передней поверхности бедра и подходит к участку деструкции в бедренной кости.
Внутри полости виден секвестр (стрелка).
72. Рентгенологическая и МР-диагностика
73. Остеомиелит: сцинтиграфия
74. Первично-хронические формы: абсцесс Броди
Ограниченныйнекроз губчатого
вещества кости с
последующим ее
расплавлением и
образованием
полости, содержащей гной со
слабовирулентными м/о,
заключенный в
плотную капсулу
Локализация: проксимальный и метафизарные отделы большеберцовой кости, надколенник,
Клиника:
• периодическая боль (чаще ночью, после физ.нагрузки, при перемене погоды)
• гипертермия и гиперемия кожи над областью поражения
Лечение: хирургическое (по правилам, лечения гематогенного ОМ)
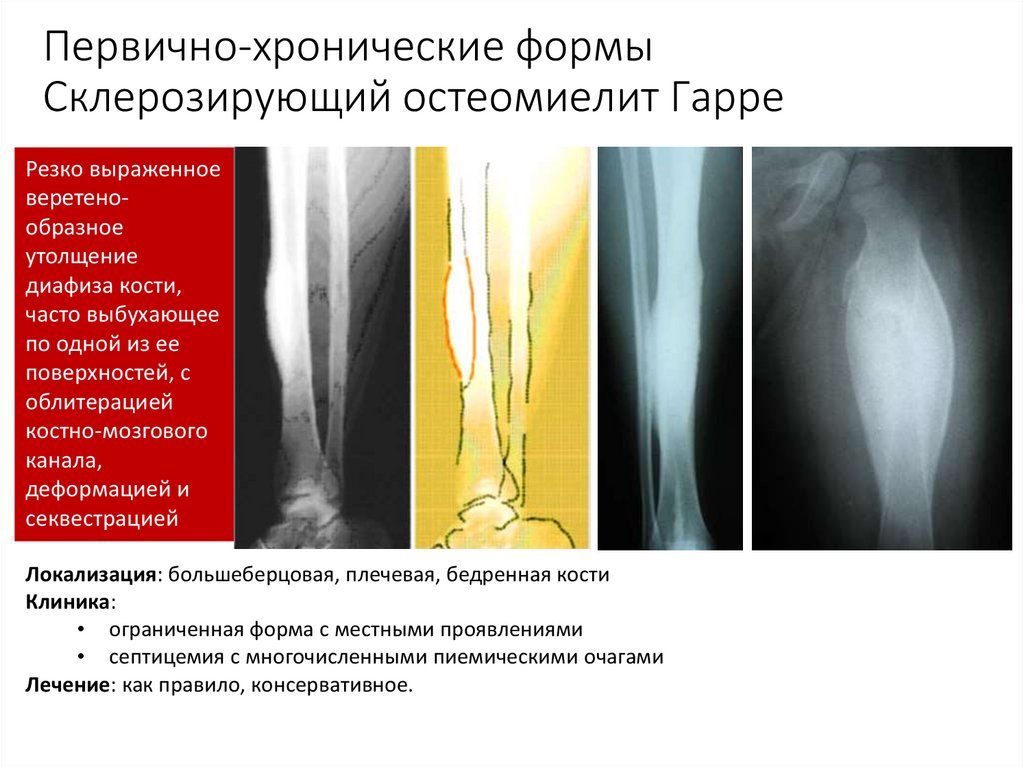
75. Первично-хронические формы Склерозирующий остеомиелит Гарре
Резко выраженноеверетенообразное
утолщение
диафиза кости,
часто выбухающее
по одной из ее
поверхностей, с
облитерацией
костно-мозгового
канала,
деформацией и
секвестрацией
Локализация: большеберцовая, плечевая, бедренная кости
Клиника:
• ограниченная форма с местными проявлениями
• септицемия с многочисленными пиемическими очагами
Лечение: как правило, консервативное.
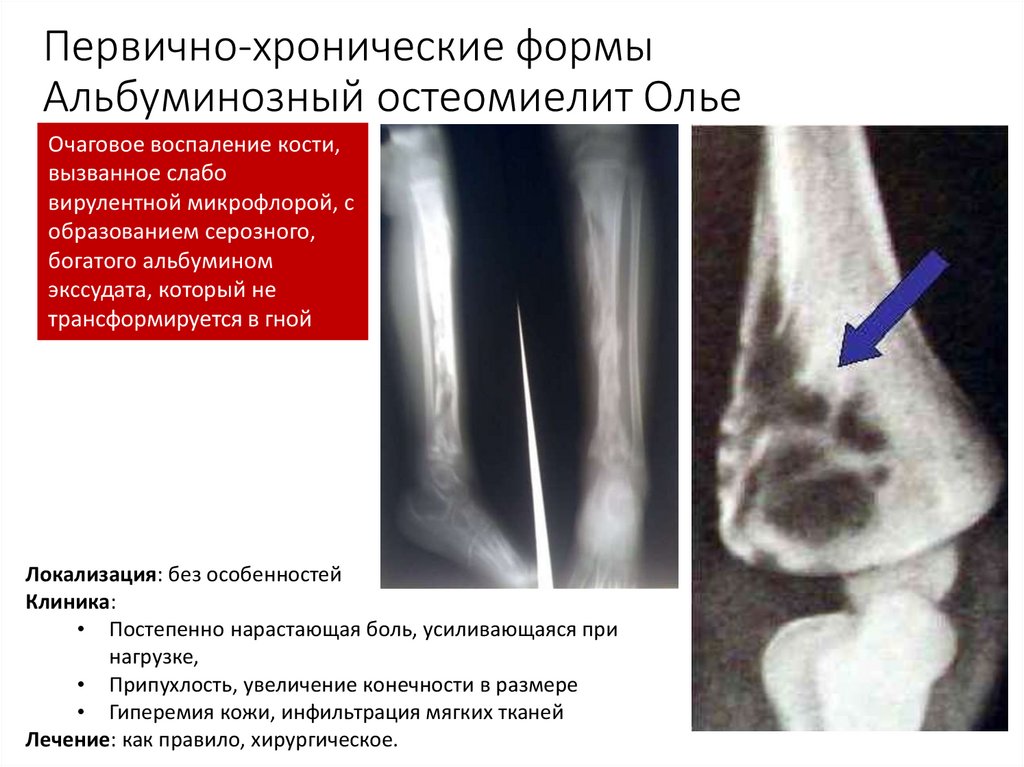
76. Первично-хронические формы Альбуминозный остеомиелит Олье
Очаговое воспаление кости,вызванное слабо
вирулентной микрофлорой, с
образованием серозного,
богатого альбумином
экссудата, который не
трансформируется в гной
Локализация: без особенностей
Клиника:
• Постепенно нарастающая боль, усиливающаяся при
нагрузке,
• Припухлость, увеличение конечности в размере
• Гиперемия кожи, инфильтрация мягких тканей
Лечение: как правило, хирургическое.
77. Лечение: принципы
Консервативная терапия• Антибактериальная терапия
• Противогрибковая терапия
• Многокомпонентная интенсивная терапия (при сепсисе и обширных
ранах)
Местное лечение – при формировании гнойного очага:
Радикальная хирургическая санация гнойного очага
Пластика костного дефекта
Пластика дефекта мягких тканей
Иммобилизация конечности (начинать с самого начала лечения)
78. Санация гнойного очага
• Цель: удаление нежизнеспособных и инфицированных тканей,включая некротизированные участки кости
• Виды:
Секвестрэктомия
Секвестрнекрэктомия
Трепанация длинной кости с секвестрнекрэктомией
Резекция кости
• Иссечение проводится до появления симптома
«кровяной росы»
• Операция завершается наложением первичного шва и
проточно-промывным дренированием раны, костной
полости и костномозгового канала
79. Пластика костных дефектов
• Пластика мышечным лоскутом• Пластика аутокостью
• Пластика биокомпозитными биодеградирующими материалами
• Дозированный компрессионно-дистракционный остеосинтез с
использованием васкуляризованного костного трансплантата
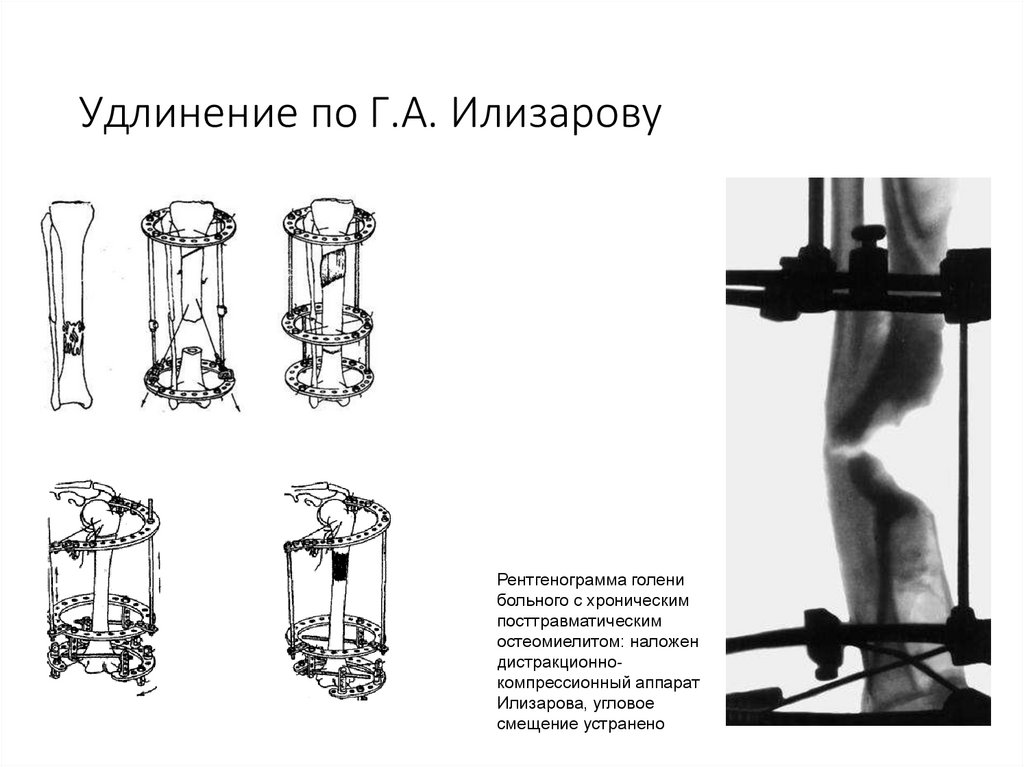
80. Удлинение по Г.А. Илизарову
Рентгенограмма голенибольного с хроническим
посттравматическим
остеомиелитом: наложен
дистракционнокомпрессионный аппарат
Илизарова, угловое
смещение устранено
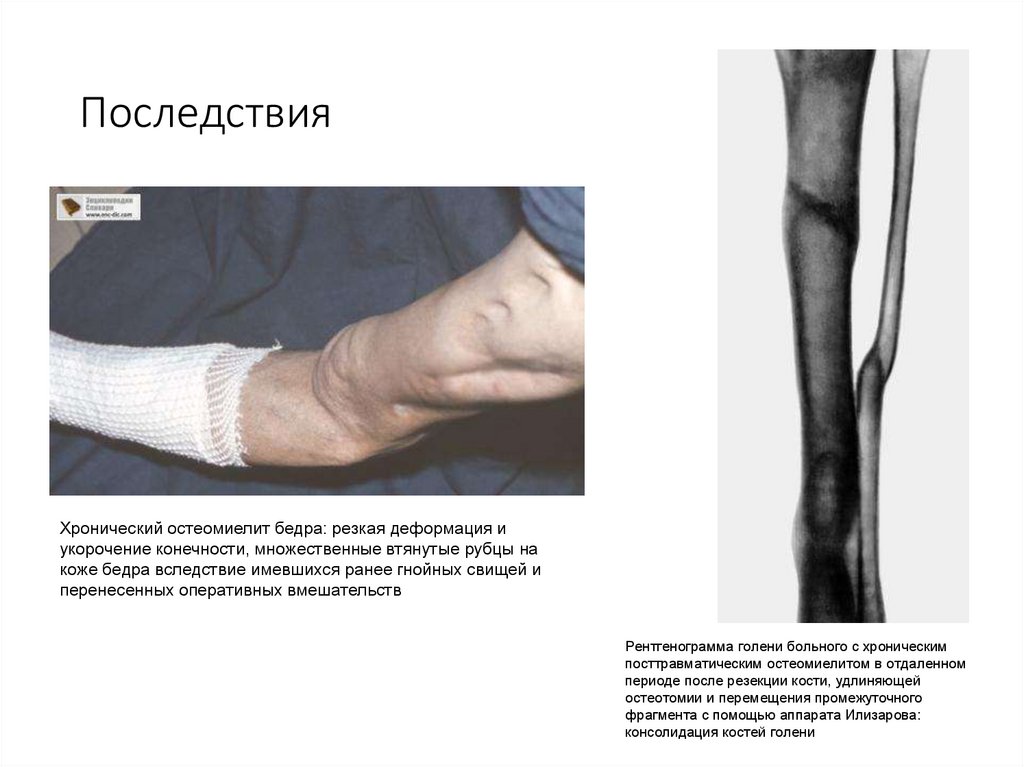
81. Последствия
Хронический остеомиелит бедра: резкая деформация иукорочение конечности, множественные втянутые рубцы на
коже бедра вследствие имевшихся ранее гнойных свищей и
перенесенных оперативных вмешательств
Рентгенограмма голени больного с хроническим
посттравматическим остеомиелитом в отдаленном
периоде после резекции кости, удлиняющей
остеотомии и перемещения промежуточного
фрагмента с помощью аппарата Илизарова:
консолидация костей голени
82. Пластика дефекта мягких тканей
• Пластика расщепленным кожным лоскутом• Пластика кожно-мышечным лоскутом на постоянной питающей
ножке
• Свободная пересадка
83. Гнойные заболевания суставов
Артрит, бурсит84. Гнойные заболевания суставов
Острый гнойный артрит - острое гнойное воспаление сустава.Острый гнойный бурсит - острое гнойное воспаление
околосуставной синовиальной сумки.
Этиология
Стафилококки
Стрептококки
Кишечная палочка
Энтеробактерии
Специфическая флора: туберкулез, сифилис
Патогенез
Пути распространения:
• Прямая травма
• Гематогенный
• Лимфогенный
85. Гнойный артрит
Гнойный артрит может быть первичным и вторичным.При первичном артрите инфекция проникает в сустав при ранении.
При вторичном - гематогенным или лимфогенным путём из различных очагов
эндогенной инфекции, а также при распространении гнойного процесса с
окружающих мягких тканей или костей.
Наиболее часто поражаются
коленный сустав (гонит),
тазобедренный сустав (коксит)
плечевой сустав (омартрит).
Наиболее тяжело протекают:
артрит коленного сустава
артрит тазобедренного сустава
Стадии развития:
Поражение синовиальных оболочек - острый синовит с накоплением
серозного, а затем серозно-фибринозного и гнойного экссудата.
Распространение на капсулу сустава = гнойный артрит.
Распространение на суставные поверхности костей = остеоартрит.
Вовлечение в процесс окружающих тканей = параартикулярная флегмона.
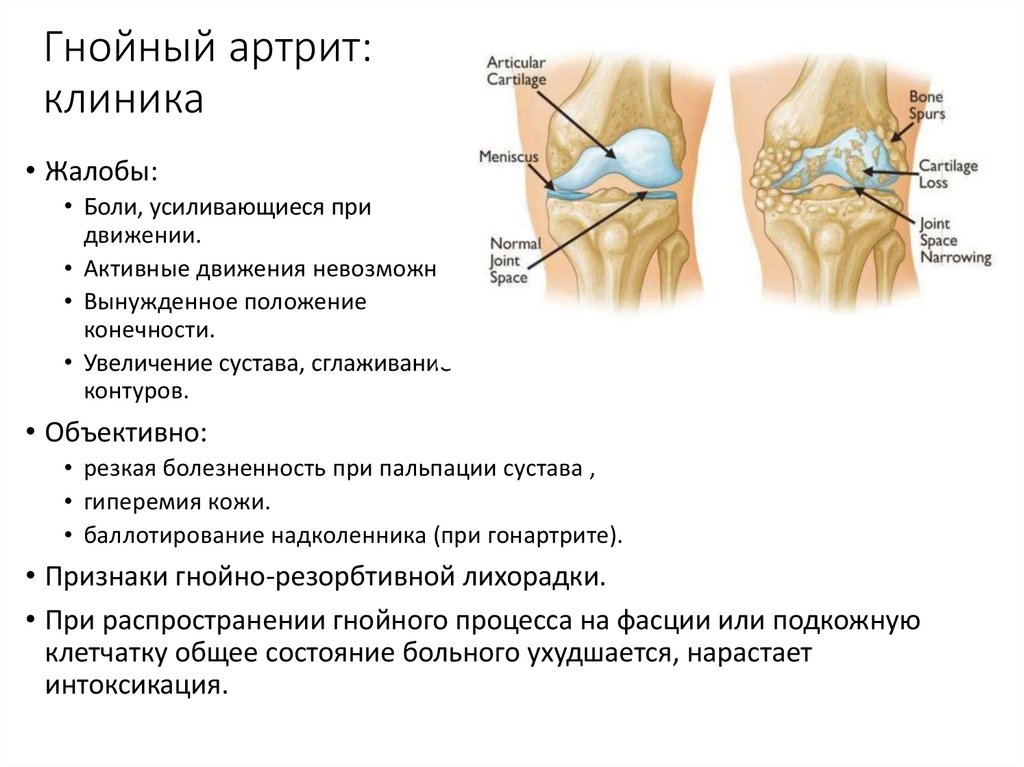
86. Гнойный артрит: клиника
• Жалобы:• Боли, усиливающиеся при
движении.
• Активные движения невозможны,
• Вынужденное положение
конечности.
• Увеличение сустава, сглаживание
контуров.
• Объективно:
• резкая болезненность при пальпации сустава ,
• гиперемия кожи.
• баллотирование надколенника (при гонартрите).
• Признаки гнойно-резорбтивной лихорадки.
• При распространении гнойного процесса на фасции или подкожную
клетчатку общее состояние больного ухудшается, нарастает
интоксикация.
87. Гнойный артрит: клиника
88. Гнойный артрит: диагностика
При рентгеновском исследовании:• расширение суставной щели,
• очаги деструкции в костях при
остеоартрите.
89. Гнойный артрит: пункция
• Пункция сустава.Полученный экссудат (серозный,
геморрагический, гнойный) позволяет судить
о характере воспалительного процесса.
Его бактериологическое исследование даёт
возможность адекватного выбора
антибиотика.
90. Гнойный артрит: лечение
Консервативное лечение:пункция сустава с промыванием его полости антисептиками и введением антибиотиков;
иммобилизация с помощью гипсовой лонгеты или специальной шины;
физиотерапия (кварцевание, УВЧ, электрофорез с антибиотиками, ферментами);
общая антибактериальная терапия.
Показания к оперативному лечению:
при неэффективности консервативного лечения, когда повторные пункции на фоне
антибактериальной терапии выявляют скопление гнойного экссудата, при этом не
стихают местные и общие симптомы воспаления.
при развитии остеоартрита и параартикулярной флегмоны.
Послеоперационный период:
консервативные лечебные мероприятия.
реабилитация, направленная на восстановление функций сустава (массаж, ЛФК и пр.)
после ликвидации острого воспаления.
резекция сустава с последующим артродезом (жёсткое, неподвижное соединение
костей) при неблагоприятном течении.
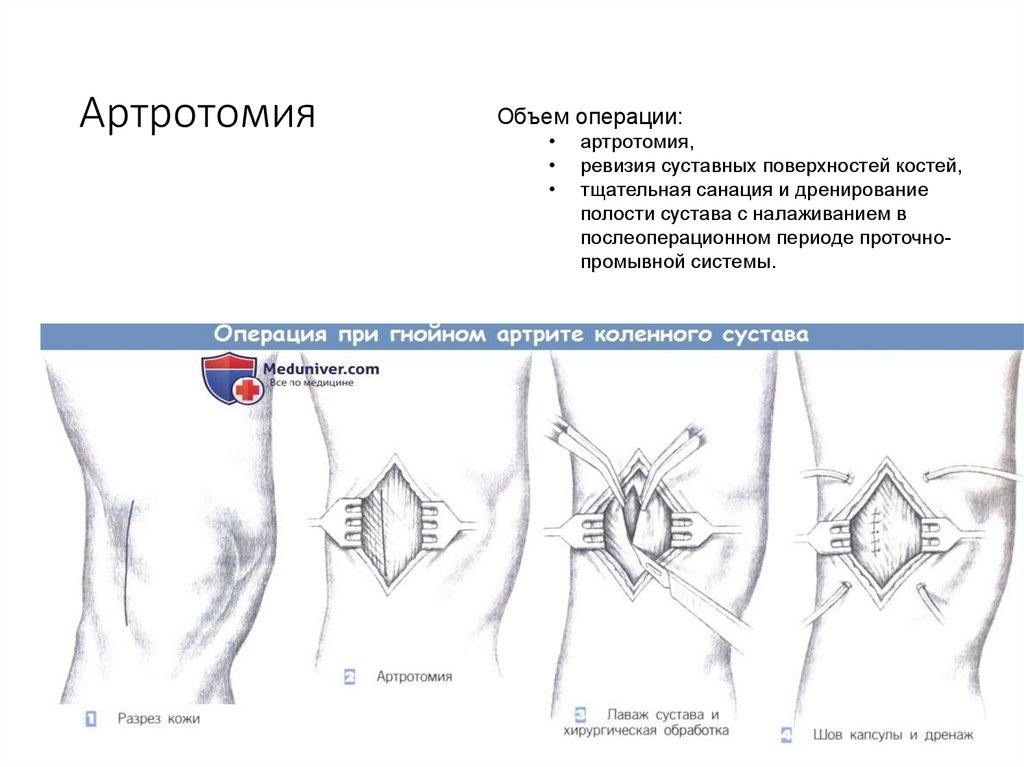
91. Артротомия
Объем операции:артротомия,
ревизия суставных поверхностей костей,
тщательная санация и дренирование
полости сустава с налаживанием в
послеоперационном периоде проточнопромывной системы.
92. Гнойный бурсит: клиника
Жалобы• болезненная припухлость соответственно расположению синовиальной
сумки.
При местном исследовании
• округлая болезненная припухлость в проекции соответствующей
синовиальной сумки,
• кожа гиперемирована,
• отчётливо определяется флюктуация.
• Движения в суставе умеренно болезненны.
Общие симптомы воспаления выражены в средней степени:
• повышение температуры тела до 38 С,
• общая слабость,
• недомогание.
93. Гнойный бурсит: клиника
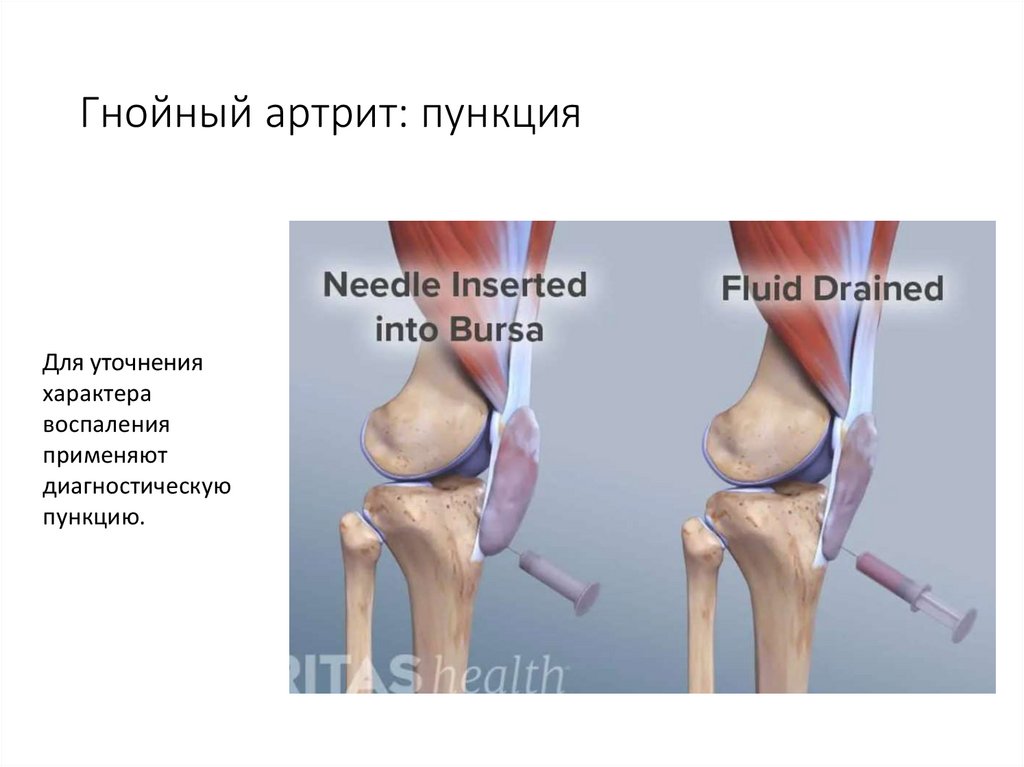
94. Гнойный артрит: пункция
Для уточненияхарактера
воспаления
применяют
диагностическую
пункцию.
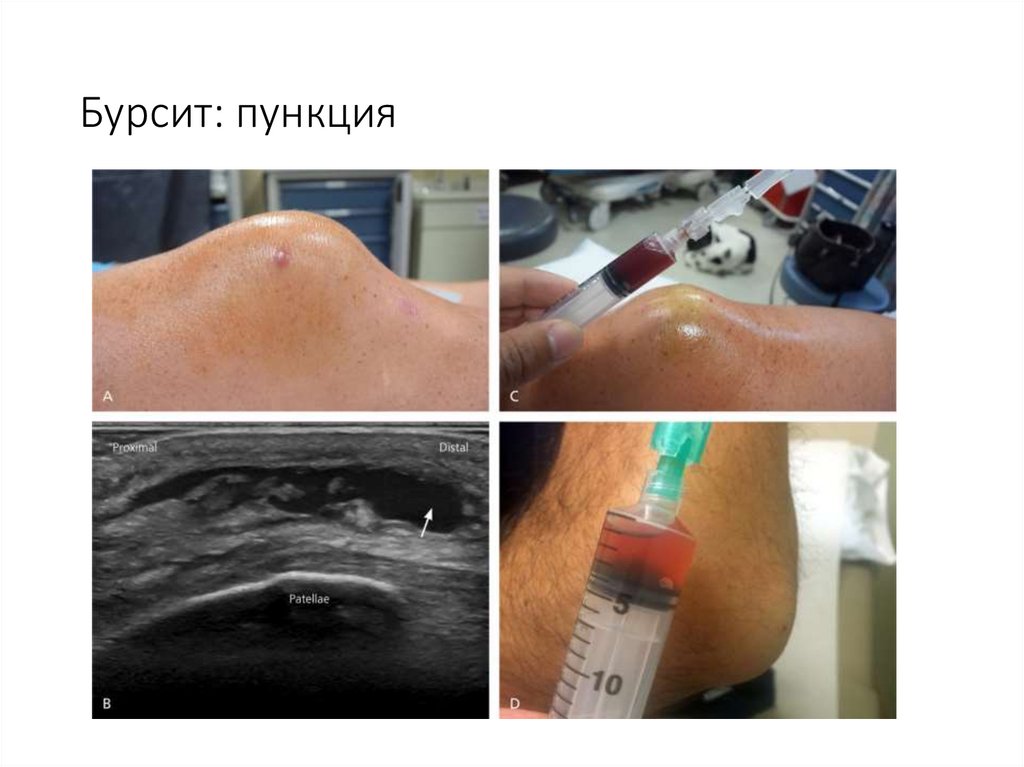
95. Бурсит: пункция
96. Гнойный бурсит: лечение
• При серозном бурситепункция околосуставной сумки с наложением тугой повязки.
• На ранних стадиях гнойного воспаления
проведение пункций с введением в сумку антибиотиков
последующая иммобилизация.
• При развитии гнойного процесса с вовлечением окружающих тканей
или неэффективности пункционного метода показано хирургическое
лечение.
По боковой поверхности сустава проводят разрез кожи и подкожной
клетчатки,
вскрывают синовиальную сумку,
удаляют гнойный экссудат и некротические ткани,
выполняют контрапертуру и проводят сквозной дренаж.
• В послеоперационном периоде назначают лечение по общим
принципам терапии гнойных ран.
• Обязательна иммобилизация с помощью гипсовой лонгеты.
• При рецидивном характере процесса выполняют полное иссечение
синовиальной сумки (желательно без вскрытия просвета) под защитой
антибиотикотерапии.

























































 Медицина
Медицина








