Похожие презентации:
Послеродовые гнойно-воспалительные заболевания
1. Послеродовые гнойно-воспалительные заболевания
Кафедра акушерства и гинекологии №2ФГБОУ ВО «Ростовский государственный медицинский
университет» Минздрава России
ПРАКТИЧЕСКОЕ ЗАНЯТИЕ
ПОСЛЕРОДОВЫЕ ГНОЙНОВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ
(Клинический протокол «Гнойно-воспалительные
заболевания и сепсис в акушерстве» 27.05. 2015 г.
«Септические осложнения в акушерстве» 06.02. 2017 г.)
2.
Послеродовые инфекционныезаболевания
болезни родильниц, непосредственно связанные с
беременностью/родами и обусловленные инфекцией
МКБ-10
O08.0 Инфекция половых путей и тазовых органов, вызванная абортом, внематочной и
молярной беременностью.
O08.3 Шок, вызванный абортом, внематочной и молярной беременностью.
O41.1 Инфекция амниотической полости и плодных оболочек.
O75.1 Шок матери во время родов или после родов и родоразрешения.
O85 Послеродовой сепсис.
O86 Другие послеродовые инфекции.
O86.0 Инфекция хирургической акушерской раны.
O86.1 Другие инфекции половых путей после родов.
O86.2 Инфекция мочевых путей после родов.
O86.3 Другие инфекции мочеполовых путей после родов.
2
O86.4 Гипертермия неясного происхождения, возникшая после родов. O86.8 Другие
уточненные послеродовые инфекции.
O88.3 Акушерская пиемическая и септическая эмболия.
3.
○○
○
○
○
○
○
○
○
○
○
○
○
ФАКТОРЫ РИСКА
РАЗВИТИЯ
ГНОЙНО-СЕПТИЧЕСКИХ
ОСЛОЖНЕНИЙ
Эндокринные
заболевания
(ожирение,
нарушение толерантности
к
ВО
ВРЕМЯ БЕРЕМЕННОСТИ
И ПОСЛЕ РОДОВ
(RCOG, 2012; ВОЗ, 2008)
глюкозе/сахарный
диабет, расстройства
питания)
Нарушения иммунитета/прием иммунодепрессантов
Анемия
Инфекционные причины (влагалищные выделения, инфекции органов малого
таза в анамнезе, предшествующие заболевания, передаваемые половым
путем, инфекции, вызванной стрептококком группы В,
носительство/контакт патогенных микроорганизмов (особенно
Streptococcus pyogenes))
Акушерские пособия (серкляж, амниоцентез, кордоцентез, хорионбиопсия и
другие инвазивные процедуры)
Длительно существующий спонтанный разрыв плодных оболочек
Травмы мягких тканей родовых путей/гематома/послеродовые
кровотечения
Нарушение правил гигиены/асептики
Задержка мертвых тканей в родовом канале (пролонгирование
беременности при мертвом плоде, задержка частей плаценты в полости
матки и т.д.)
Аномалии родовой деятельности/Затяжные
роды
3
Частые вагинальные исследования в родах
Кесарево сечение или другие оперативные роды
Повторные аборты
4.
Факторы защиты организма женщины от микробной инвазииNB! Фактор защиты от распространения бактериальных агентов из полости
матки в послеродовом периоде только один - формирование в области
плацентарной площадки «лейкоцитарного вала»
○
○
○
○
○
○
○
○
○
○
NB! Через 6 ч после излития околоплодных вод не остается ни одного
противоинфекционного барьера женского полового тракта, а степень
обсемененности и характер микрофлоры зависят от длительности безводного
промежутка!
Собственная бактериально-вирусная «оболочка»
Волосяной покров лобка и промежности
Секрет бартолиновых желез (содержит иммуноглобулины)
Морфофункциональная состоятельность тканей промежности (сомкнутая
половая щель)
Секрет влагалища (содержит углеводы, белки, лизоцим):
преобладающие компоненты протеинов (альбумины и иммуноглобулины)
гликоген, образующийся под воздействием эстрогенов и гестагенов, является
субстратом для метаболизма лактобацилл (молочная кислота, следы
перекиси водорода)
Цервикальная слизь - слизистая «пробка» (содержит IgA, который
продуцируется в ответ на присутствие во влагалище бактерий,
4
выполняющих роль антигенов)
Эндометрий (ежемесячное отторжение во время менструации)
Секрет маточных труб (содержит лизоцим)
5.
Возбудителями гнойно-воспалительных заболеваний1. Патогенные микроорганизмы (гонококки, хламидии, трихомонады)
2. Условно-патогенные микроорганизмы
✓ Аэробы: энтерококки, кишечная палочка, протей, клебсиелла,
стрептококки группы В, стафилококки.
✓ Анаэробы: бактероиды, фузобактерии, пептококки,
пептострептококки.
✓ Грибы
Для послеродовой инфекции характерна полиэтиологичность
• Самый распространенный возбудитель акушерского сепсиса - Е. coli
• Золотистый стафилококк вызывает раневую инфекцию и
послеродовой мастит
Входные ворота инфекции - поверхность плацентарной площадки и
повреждения родового канала
Пути передачи послеродовой инфекции не существует - происходит
активация собственной условно патогенной флоры, либо происходит заражение
5
извне устойчивыми госпитальными штаммами при нарушении правил асептики
и антисептики
6.
Пути распространения инфекционногопроцесса из первичного очага:
1. Гематогенный
2. Лимфогенный
3. По протяжению (интраканаликулярно)
4. Периневрально
5. Интраамниальный, в результате инвазивных
методов исследования (амниоцентез,
кордоцентез).
6
7.
Классификация послеродовых инфекционныхзаболеваний (С.В. Сазонова и А.В. Бартельса)
Первый этап - инфекция ограничена областью родовой раны:
послеродовой метроэндометрит, послеродовая язва (на
промежности, стенке влагалища, шейке матки)
Второй этап - инфекция распространилась за пределы родовой раны,
но остается локализованной: метрит, параметрит,
сальпингоофорит, пельвиоперитонит, ограниченный тромбофлебит
(метротромбофлебит, тромбофлебит вен таза, тромбофлебит
бедренных вен)
Третий этап - инфекция по клиническим проявлениям сходна с
генерализованной (разлитой перитонит, анаэробная газовая
инфекция, прогрессирующий тромбофлебит)
Четвертый этап - генерализованная инфекция: сепсис (септицемия,
септикопиемия)
Послеродовые (лактационные) маститы (серозный,
инфильтративный, гнойный)
7
Септический шок
NB! Генерализация инфекции может наступить при любой
стадии инфекционного процесса
8.
Инфекционные осложнения пуэрперия(XXII издание Williams Obstetrics):
1. Послеродовые язвы, несостоятельность
швов на промежности и после кесарева
сечения
2. Параметрит
3. Аднексит
4. Пельвиоперитонит
5. Разлитой перитонит
6. Тромбофлебит
7. Септический шок
8
9.
Клиника послеродовых инфекционных заболеванийА. Системные симптомы:
• тахикардия (иногда не соответствующая температуре тела)
• повышение температуры тела
• озноб
• усиленное потоотделение
• нарушение сна
• головная боль
• адинамия или эйфория
• снижение или отсутствие аппетита
• дизурические и диспептические явления
• снижение АД (при септическом шоке, сепсисе)
Б. Местные симптомы:
• боль внизу живота
• задержка лохий или обильные гноевидные лохии с
неприятным запахом
9
• субинволюция матки
• нагноение ран (промежности, влагалища, передней брюшной
стенки после кесарева сечения)
10.
Проведение антибиотикопрофилактики (АБП)1. Оперативные вмешательства:
- Кесарево сечение (при экстренном, в группе высокого риска - при
плановом)
- Ручное отделение плаценты и обследование полости матки
- Поворот плода на ножку
- Гистерэктомия
- Акушерские щипцы
2. Дородовое излитие околоплодных вод (при недоношенной
беременности сразу после установления диагноза, при доношенной
беременности -безводный промежуток >18 часов)
4. Доказанное носительство бета-гемолитического стрептококка
5. Разрывы промежности 3-4-й степени
6. Выворот матки
7. Разрыв матки
10
8. Разрывы шейки матки II-III степени
9. Глубокий разрыв влагалища
11.
Принципы антибиотикопрофилактики• Одна доза АБ широкого спектра действия также
эффективна, как 3 дозы или назначение препарата 24
часа
• Схема проведения:
- однократно, за 30 мин - 1 час до операции (сразу после
установки в/в катетера при поступлении в
операционную)
- если по каким-либо причинам не выполнено - сразу
после пережатия пуповины
• При высоком риске ГВЗ - увеличение продолжительности
назначения АБ (антибактериальная терапия)
• При оперативных вмешательствах длительностью > 3
часов - повторное введение АБ (через интервал времени,
11
соответствующий периоду полувыведения
лекарственного препарата)
12.
Послеродоваяязва
Предрасполагающие
факторы:
инфицирование травматического повреждения кожи
промежности, слизистой оболочки влагалища и шейки
матки в результате оперативных родов через
естественные родовые пути, затяжных родов крупным
плодом
• нарушение техники наложения
швов
свойства шовного материала
нарушение трофики тканей
дефекты ухода
Клиническая картина
Местные симптомы: локальная болезненность, ощущение
зуда.
Границы язвы четкие, несколько отечны и гиперемированы, с
воспалительной инфильтрацией ткани вокруг, дно язвы
покрыто грязно-серым налетом12 с участками некроза,
отделяемое слизисто-гнойное, с неприятным запахом. Рана
легко кровоточит.
13.
Основные принципы леченияМестно антисептические и противовоспалительные ЛС.
I этап: очищение раны
• Несколько дней обработка дезинфицирующими
растворами (перекись водорода, хлоргексидин и др.)
• Создание оттока гноя - гипертонический раствор натрия
хлорида
• Снятие некротических налетов, фибринозных наложений
и ускорение регенерации - ферменты
• Местное применение УФ-облучения
II этап: эпителизация раны
Составы, обладающие дезинфицирующим и
эпителизирующим действиями
При больших площадях поражения
и неадекватном лечении
13
может произойти генерализация инфекции
14.
ПОСЛЕРОДОВОЙЭНДОМЕТРИТ
воспаление внутренней поверхности
матки (эндометрия) с возможным
вовлечением миометрия, возникшее
после родов или кесарева сечения в
результате развития инфекции
Самая распространенная форма послеродовой инфекции!
Пути инфицирования: восходящий или через раневую
поверхность
Частота
встречаемости:
- после физиологических родов - 13%
- после патологических родов - 2-5%
- после операции кесарева сечения - 5-20%
У каждой 5-й роженицы хориоамнионит переходит в послеродовой
14
эндометрит
15.
КлассификацияМКБ-10
O85 Послеродовый сепсис (включены:
послеродовой эндометрит, лихорадка,
перитонит, септицемия)
По характеру родоразрешения:
■ после самопроизвольных родов
■ после кесарева сечения
По особенностям клинических
проявлений:
■ классическая форма
■ стертая форма
По клиническому
течению:
■ легкая форма
■ средней тяжести
■ тяжелая форма
15
16.
Этиология и патогенезВозможные возбудители - стафилококкоки, стрептококки, условнопатогенные аэробные и анаэробные бактерии
Редко - микоплазмы, хламидии, вирусы
Основные возбудители - ассоциации факультативных аэробных и
облигатных неклостридиальных анаэробных микроорганизмов:
Escherichia coli, различные штаммы Enterobacter spp., Enterococcus
spp., Proteus spp., Klebsiella spp., Bacteroides spp., Peptostreptococcus
spp., Streptococcus agalactiae, Staphylococcus spp.
Пути распространения инфекции:
Восходящий (условно-патогенные микроорганизмы из
влагалища)
Гематогенный и лимфогенный
Интраамниальный (инвазивные методы исследования 16
амниоскопия, амниоцентез, кордоцентез,
редукция
эмбрионов при многоплодной беременности и др.)
17.
Клиническая картинаРазвивается на 2-7-й день послеродового периода (иногда позже)
Возможна генерализация (перитонит, тазовые абсцессы,
тромбофлебит, сепсис)
1. Легкая форма: на 2-5-е сутки; температура до 38,0 °С,
болезненность матки, умеренная ее субинволюция,
патологические лохии, интоксикации нет, изменения в ОАК и
системе гемостаза не существенные
2. Средней тяжести: на 2-7-е сутки; температура до 38,5 °С,
признаки умеренной общей интоксикации и умеренные сдвиги в
ОАК и гемостаза
3. Тяжелая форма: на 2-3-е сутки (чаще после КС); выраженная
общая интоксикация, температура до 39,0 °С, озноб, головная
боль, слабость, тахикардия с ЧСС >110/мин, нарушения сна,
аппетита, сухость во рту, парез
кишечника, снижение
17
диуреза, существенные изменения гематологических и
биохимических показателей крови
18.
Диагностика эндометрита1. Жалобы
○ Повышение температуры тела (38 °С и выше)
○ Болезненная матка при пальпации
○ Выделения из половых путей с неприятным
запахом
○ Умеренное кровотечение из половых путей
Для постановки диагноза достаточно 2 симптомов!
2. Физикальные исследования
3. Лабораторные исследования
• ОАК, Гемостазиограмма, определение острофазных белков (С-
реактивный протеин многократно повышен (до 60-100 мг/л))
Бактериологическое и цитологическое исследование лохий
Морфологическое исследование биоптатов эндометрия
4. Инструментальные исследования
18
• УЗИ матки
• МРТ органов малого таза
• Гистероскопия (по показаниям)
19.
Дифференциальная диагностика• Инфекция мочевыводящих путей
• Сальпингоофорит
• Послеродовый параметрит
• Пельвиоперитонит
• Метротромбофлебит
• Тромбофлебит вен таза
19
20.
Лечение эндометритаОбязательная госпитализация при подозрении на эндометрит!
A. Медикаментозное лечение
Антибактериальная терапия - основной компонент
терапии!
Инфузионная терапия
Утеротоники - улучшение сократительной активности
матки, оттока лохий, сокращению раневой
поверхности и уменьшение всасывания продуктов
распада
• Антикоагулянты (низкомолекулярные гепарины)
• Десенсибилизирующая терапия
20
21.
Принципы антибактериальной терапии
Эмпирическая - должна максимально воздействовать на
весь спектр возможных возбудителей заболевания
Тяжелая форма - парентеральное введение
лекарственных средств
Легкая форма - последовательное («ступенчатое»)
введение антибиотиков (вначале парентеральное с
последующим переходом на пероральные формы)
При выделении из полости матки микоплазм или
хламидий - препараты тетрациклинового ряда
(доксициклин), макролиды (азитромицин, джозамицин,
рокситромицин)
Грудное вскармливание временно прекращают
Антибактериальную терапию проводят до
21
исчезновения клинических признаков
заболевания и
нормализации лабораторных показателей
22.
Основание для смены антибиотика:Клиническая неэффективность (отсутствие
улучшения состояния в течение 48-72 ч терапии)
Развитие побочных реакций
Высокая потенциальная токсичность,
ограничивающая сроки его применения
(гентамицин)
22
23.
B. Немедикаментозное лечениеЭфферентные методы лечения (гемосорбция,
плазмаферез, лазерное облучение крови)
Физиотерапия в стадии ремиссии: лекарственный
электрофорез, магнитотерапия, ультрафонофорез
мазей, УФ-облучение; диадинамические токи; местная
дарсонвализация
C. Хирургическое лечение
• Вакуум-аспирация
• Выскабливание послеродовой матки
• Гистероскопия
23
24.
Профилактика послеродового эндометрита• Определение факторов риска гнойно-воспалительных
заболеваний
Санация очагов генитальной и экстрагенитальной
инфекции
Рациональное ведение родов (профилактика слабости
родовой деятельности, патологической кровопотери и родового
травматизма)
Антибактериальная профилактика - перед ручным
обследованием матки, при безводном промежутке 12 ч и
более (ингибиторозащищенные пенициллины и цефалоспорины III поколения), до операции при наличии факторов риска
Контроль перистальтика24
25.
ПЕРИТОНИТострое воспаление брюшины, сопровождающееся
тяжелыми общими симптомами с
прогрессирующим нарушением функций жизненно
важных органов и систем и последующим
развитием полиорганной недостаточности
Эпидемиология
Частота 0,1-1,5%.
В структуре материнской летальности 37-40%
МКБ-10
O85 Послеродовый сепсис (включены:
послеродовой эндометрит, лихорадка,
перитонит, септицемия)
25
К65.0 Перитонит гнойный
26.
КлассификацияПо способу инфицирования брюшины:
• Первичный - при операции или при проникновении в брюшную полость
микрофлоры кишечника при послеоперационном парезе
Вторичный - при несостоятельности швов на матке, на фоне
эндометрита, ранение соседних органов (мочевого пузыря, кишечника
и др.)
Третичный - без определенного источника и возбудителя
По
По характеру экссудата:
распространенности:
Местный
(ограниченный - абсцесс,
• Серозный
Фибринозный
Гнойный
неограниченный пельвиоперитонит)
Распространенный (разлитой)
По течению:
Классический
26
Стертый
Затяжной (наличие обострений из-за
абсцессов)
27.
Этиологияэнтеробактерии (E. coli, Pseudomonas, Klebsiella, Proteus и др.)
грамположительные кокки (Staphylococcus aureus, Enterococcus spp. и др.)
неспорообразующие анаэробы (бактероиды, пептококки и др.)
аэробно-анаэробные ассоциации
Патогенез
Интоксикация, обусловленная бактериальными токсинами,
тканевыми протеазами, биогенными аминами (гистамин,
серотонин, кинин) > продукты метаболизма арахидоновой
кислоты (тромбоксаны, простациклины и простагландины) >
выделяются в сыворотку крови и легочную лимфу >
гемодинамические и вентиляционные нарушения > гиповолемия и
парез ЖКТ (перерастяжение кишечных петель жидкостью и
газами) > нарушение двигательной, секреторной, всасывательной
функций кишечника, расстройство межуточного обмена >
27
обезвоживание > угнетение симпатических и парасимпатических
нервных импульсов > нарушение функции жизненно важных
органов
28.
Клиникаперитонита
I фаза (реактивная
стадия)
- длится 24 ч. , выраженные
признаки воспаления брюшины (сухость во рту, тошнота,
метеоризм, местная и разлитая болезненность живота при
пальпации), с-м Щеткина-Блюмберга (±), перистальтика
замедлена или отсутствует, газы не отходят, стула нет
II фаза (токсическая) - длится 24-72 ч., интоксикация
нарастает, нарушение гемодинамики, микроциркуляции,
нарастает гипоксия, нарушается тканевое дыхание, синдром
полиорганной недостаточности, резко угнетается
перистальтика кишечника, нарастает метеоризм,
снижается болевой синдром и напряжение мышц живота
III фаза (терминальная) - более 72 ч., глубокая интоксикация,
гиповолемический, септический шок, нарушение сердечной
деятельности, функций ЖВО, нет перистальтики,
28
выраженный метеоризм, разлитая
болезненность по всему
животу
29.
Парез кишечника (3-и сутки после операции кесарева сечения)29
30.
Отличия акушерского от хирургическогоперитонита
• Раннее начало (на 1-2-е сутки после операции) -
соответствует реактивной фазе воспаления и
нередко имеет стертую форму
• Гипертермия (температура тела 39,0 °С и выше)
• Выраженная тахикардия
• Парез кишечника - перистальтика кишечника
возникает после его стимуляции
• Симптомокомплекс острого живота возникает
редко - симптомы раздражения брюшины не
выражены
• Боли в животе слабые
• Рвоты практически не бывает
30
31.
Диагностика• Общее физикальное обследование, термометрия, измерение ЧСС и АД
• Влагалищное исследование
• Микробиологическое исследование крови, отделяемого из матки,
брюшной полости, из дренажей с определением АБ чувствительности
ОАК (лейкоцитоз/лейкопения, нейтрофилез с резко выраженным
сдвигом влево, прогрессирующая анемия, тромбоцитопения)
ОАМ (протеинурия, лейкоцитурия, цилиндрурия)
Биохимический анализ крови: (диспротеинемия, дислипидемия,
увеличение азотистых шлаков; С-РБ, прокальцитонина;
метаболический ацидоз и респираторный алкалоз)
Гемостазиограмма (гиперкоагуляция, коагулопатии потребления)
УЗИ органов брюшной полости, малого таза, швов на матке
Рентгенологическое исследование (пареза кишечника, кишечной
непроходимости (чаши Клойбера) свободной жидкости в брюшной
полости)
МРТ
Лапароскопия/-томия
31
Консультация смежных специалистов (терапевт, хирург, анестезиологреаниматолог)
32.
Дифференциальная диагностика• Тяжелая форма эндометрита
• Острый гнойным пиелонефрит
• Почечная и печеночная колика
• Внутрибрюшное кровотечение
• Общие инфекционные
заболевания
32
33.
Врачебная тактикаЛечение акушерского перитонита проводят в отделении
интенсивной терапии или реанимации!
I этап: Предоперационная подготовка (в течение 1,5-2 ч.)
• Декомпрессия желудка назогастральным зондом
• Катетеризация подключичной вены
• Инфузионная терапия (детоксикационные растворы, белковые
препараты, электролиты; А/б)
II этап: Хирургическое вмешательство
• Релапаротомия с экстирпацией матки, удаление яичников при
гнойном поражении
• Санация и дренирование брюшной полости, декомпрессия
кишечника зондами Эбботта-Миллера
• Гормональная терапия
33 и функции ЖВО
• Коррекция нарушений гемостаза
• Стимуляция и восстановление функции ЖКТ
34.
Врачебная тактикаIII этап: Интенсивная послеоперационная терапия
• А/б терапия (комплексная
цефалоспоринами/защищенными пенициллинами в
сочетании с метронидазолом или линкозамидами)
Коррекция метаболических нарушений
Инфузионно-трансфузионная терапия
Детоксикационная терапия (гемосорбция, плазмаферез,
гемодилюция)
Общеукрепляющая и десенсибилизирующая терапия
Иммуномодулирующая терапия
Симптоматическая терапия гиповолемического шока,
легочной, почечно-печеночной недостаточности,
нарушений функций ЦНС
34
35.
Инфузионно-трансфузионная терапия• Кристаллоиды до 1000 мл/сут в сочетании с
коллоидами - гидроксиэтилкрахмал
(модифиuированный желатин), альбумин
• При тяжелом течении большое количество
жидкости (до 4 л) вводят при одновременном
форсированном диурезе
• Антикоагулянты (гепарин 10 тыс. ЕД, надропарин
кальция (фраксипарин) 0,4 мл 1 раз в сут, эноксапарин
натрия (клексан) 0,2 мл 1 раз в сут
При метаболическом ацидозе - 4% раствор
бикарбоната натрия 150-200 мл
35
При гипокалиемическом алкалозе
- растворы калия (612 г/сут)
36.
Устранение пареза кишечника• Адекватное обезболивание (эпидуральная
блокада)
• Стимуляция кишечника: метоклопрамид
(церукал, реглан); неостиrмина
метилсульфат (прозерин),
пиридостигмина бромид (калимин), дистигмина бромид (убретид)
• Гипербарическая оксигенация (ГБО)
• ЛС, блокирующие гистаминовые
рецепторы, ингибиторы протонной помпы
36
37.
Показания к экстирпации матки• Помимо матки не выявлено очагов инфекции,
обусловливающих тяжесть состояния пациентки
• При несоответствии ухудшения клинической
картины и симптомов основного заболевания
• Нарастание системной воспалительной реакции на
фоне интенсивной терапии - неэффективность
консервативной терапии
• Увеличение прокальцитонинового теста более 2,0
нг/мл
• Появление/прогрессирование признаков полиорrанной
недостаточности (снижение АД, олигоурия, острое
37
повреждение легких/острый
респираторный
дистресс-синдром (РДС), желтуха, энцефалопатия,
ДВС-синдром, тромбоцитопения)
38.
ПОСЛЕРОДОВЫЙ МАСТИТвоспалительное заболевание молочной железы,
вызываемое бактериями, развивающееся после родов и
связанное с процессом лактации
Эпидемиология
-
Частота 0,5-6%
В 99,9% возникает у родильниц
У 90% односторонний процесс с вовлечением
наружного квадранта молочной железы
МКБ-10
O91 Инфекции молочной железы,
связанные с
38
деторождением
39.
КлассификацияПо течению:
-
серозный (начинающийся)
инфильтративный
гнойный
инфильтративно-гнойный (диффузный,
узловой)
абсцедирующий (фурункул ареолы, абсцесс в
толще железы, ретромаммарный абсцесс)
флегмонозный (гнойно-некротический)
гангренозный
Этиология
Основной возбудитель: золотистый стафилококк (80%)
В редких случаях: стрептококки групп A и B, энтерококки,
39
эшерихии, синегнойная палочка,
клебсиеллы и др.
40.
Факторы риска• Патологический лактостаз
• Трещины и аномалии развития сосков (плоские,
втянутые)
• Структурные изменения молочных желез
(мастопатия, рубцовые изменения после
предыдущих гнойных маститов)
• Нарушение гигиены и правил грудного
вскармливания
• Очаг хронической инфекции или при попадании
микроорганизмов извне (от больных с различными
проявлениями гнойно-воспалительной
инфекции или
40
от носителей золотистого стафилококка)
41.
• Острое началоКлиническая картина
• Температура тела (38,0 °С и выше) с ознобом или без
• Ухудшение общего состояния (головная боль, слабость)
• Боли в молочной железе, особенно при кормлении и
сцеживании
• Молочная железа увеличивается в объеме и в ней
появляются уплотнения
При серозном - без четких контуров
При инфильтративном - плотный инфильтрат с
четкими контурами
При гнойном - инфильтрат с участками размягчения и
выраженным отеком тканей над очагом воспаления
• Кожные покровы в области поражения меняют свою
окраску
41
• Увеличение регионарных подмышечных лимфатических
узлов
42.
Клиническая картинаПри запоздалом/неэффективном лечении: серозная
форма за 1-3 дня переходит в инфильтративную (длится
5-10 сут.), если инфильтрат не рассасывается, то
происходит его нагноение
Преобладающая форма - инфильтративно-гнойный
мастит (диффузной и узловой формы)
Вторая по частоте форма - абсцедирующая (фурункул
и/или абсцесс ареолы, абсцессы в толще и позади молочной
железы)
Наиболее тяжелая форма - флегмонозный мастит, при
котором возможна генерализация инфекции с переходом в
сепсис
42
43.
Диагностика1. Анамнез (развивается преимущественно во внебольничных
условиях через 2- 4 нед после родов)
2. Физикальные исследования (осмотр кожных покровов и
пальпация молочных желез, пальпация региональных
лимфатических узлов, термометрия, измерение ЧСС и АД)
3. Лабораторные исследования:
- ОАК (лейкоцитоз, сдвиг формулы влево, нарастание СОЭ)
- Бактериологическое исследование молока (диагностический
критерий - наличие бактерий >5*102 КОЕ/мл) с определением АБ
чувствительности (молоко берут из пораженной и здоровой МЖ)
4. УЗИ:
- Затушеванность рисунка ткани
- Участки гомогенной структуры окруженные зоной воспаления
- Расширенные протоки и альвеолы, с зоной инфильтрации вокруг
43
(«пчелиные соты»)
- При абсцедирующем мастите - полость с неровными краями и
перемычками, окруженная зоной инфильтрации)
44.
Дифференциальная диагностика• Лактостаз - двусторонний процесс, без
покраснения кожных покровов, реакции
лимфатических узлов, возникает на 3-4
сутки после родов в период становления
лактации
• Инфильтративный рак МЖ - наблюдают
крайне редко, патологические изменения
определяют до наступления лактации
44
45.
Врачебная тактика• Лечение должно быть комплексным
• При появлении первых признаков
заболевания
• Основной компонент терапии антибактериальные препараты
• При гнойном мастите А/б терапию
сочетать с хирургическим
вмешательством
• Все родильницы с подозрением на мастит
должны быть госпитализированы
45
46.
Лечение маститаA. Немедикаментозное лечение
• Временное прекращение кормления грудью
• Сцеживание молока из пораженной железы (при серозной
форме)
B. Медикаментозное лечение
1. Подавление лактации
- бромокриптин (2,5 мг 2-3 раза в сутки курсом 2-14
дней) или каберголин (0,25 мг каждые 12 ч в течение 2
сут)
2. Антибактериальная терапия 5-7 дней (при
отсутствии абсцедирования
- перорально, или
46
парентерально; при гнойном - парентерально)
47.
Схемы АБ терапии○ Препараты выбора:
- Амоксициллин + клавулановая кислота 1,2 г 3 раза в сутки
- Цефазолин по 1 г 3 раза в сутки
- Цефтазидим по 1 г 3 раза в сутки
- Цефалексин 1 г каждые 6 ч - внутрь
- Цефуроксим 1 г 3 раза в сутки
- Цефотаксим 1 г 3 раза в сутки
- Клиндамицин 0,6 г 3 раза в сутки
○ При аллергии к пенициллинам/цефалоспоринам:
- Линкомицин в/в 1,8 г/сутки (0,6 г 3 раза)
- Аминогликозиды в/в: Гентамицин 0,12-0,24 г/сут (35
мг/кг/сут.), Тобрамицин 3 мг/кг в сут, Амикацин 0,9 г/сут
(1520 мг/кг/сут.)
47
48.
Хирургическое лечение• Показано при гнойных формах мастита
• Широкое вскрытие гнойного очага при
минимальной травматизации молочных
протоков
• Применяют радиальный разрез от границы
околососкового кружка к периферии
• Тупым путем разрушают перемычки между
пораженными дольками, эвакуируют гной,
удаляют некротические ткани
• Рану дренируют
• При флегмонозном и гангренозном мастите
48
иссекают и удаляют некротизированные ткани
49.
Профилактика• Личная гигиена
• Своевременное выявление у беременных
экстрагенитальных, генитальных заболеваний
• Повышение защитных сил организма
• Обучение технике прикладывания ребенка к груди,
кормления и сцеживания
• Медикаментозная регуляция уровня лактации
(направленная на повышение/снижение/полное
подавление)
• Местное применение холода,
физиотерапевтических средств
49
50.
ПОСЛЕРОДОВОЙ ТРОМБОФЛЕБИТвоспалительный процесс стенки вены с последующим
внутрисосудистым тромбообразованием, полностью
или частично закрывающего просвет сосуда
Во время беременности 0,4-0,5%
В послеродовом периоде - 3,5%
Классификация
МКБ-10
O87 Венозные осложнения в послеродовом периоде
По локализации:
• Внетазовый - нижних конечностей
• Внутритазовый (центральный) - матки и таза
По клиническому течению: острый,
подострый,
50
рецидивирующий
По топографии: поверхностных и/или глубоких вен
51.
Этиология и патогенезПреморбидный фон: гестационная гиперкоагуляция и
активация внутрисосудистого свертывания крови
Первичное воспаление (реакция стенки сосуда на раздражители инфекционные, аутоиммунные, поступающие по лимфатическим
сосудам, капиллярам и периваскулярным пространствам) >
повреждение эндотелия > активация процесса свертывания
крови (воздействие на систему комплемента и кининовую
систему) > изменение белковообразующей функции печени >
преобладание синтеза прокоагулянтов и ингибиторов
фибринолиза (снижение продукции гепарина и активаторов
фибринолитического звена системы гемостаза) >
тромботическое состояние > образование
тромба и его
51
активный рост в поврежденных сосудах
52.
Клиническая картинаКлассическая триада - боль, отек, изменение окраски
пораженной конечности
При тромбофлебите нижних конечностей: острый период - до 20
сут, подострый - 21-30 сут
1. Тромбофлебит поверхностных вен развивается в
системе варикозного расширения большой подкожной
вены
- Локализуется на стопе, голени, бедре или
распространяться на всю конечность
- Начало заболевания острое
- Общее недомогание, боли по ходу пораженной вены,
возможно повышение температуры тела
- При осмотре - гиперемия и болезненность по ходу
52
воспаленной вены, отек конечности,
повышение
локальной температуры, болезненность в конечности
при движении
53.
Клиническая картина2.Тромбоз глубоких вен - один или несколько тромбов в
венах нижних конечностей или таза
- Возникает в основном во II-III триместрах
беременности и в первые 2 нед после родов
- Локализуется: на голени - 74%, на голени и бедре - 22%,
в тазу - 4%.
- Повышение температуры и умеренный отек лодыжки
на стороне поражения
3.Метрофлебит - осложнение эндометрита
- Субинволюция матки, длительные и обильные
кровянистые выделения из половых путей,
субфебрильная температура тела, тахикардия,
вздутие живота, дизурия, тенезмы, появление ноющих
53
болей в области таза
54.
Клиническаякартина
4. Тромбофлебит
глубоких вен бедра
и подвздошно-бедренного
сегмента - наиболее тяжелые формы
- Возникает на 2-3-й неделе пуэрперия
- Началом заболевания чаще всего служит тромбофлебит вен
таза и матки
- Резкие боли на внутренней поверхности, температура до 38,039,0 °С, озноб, сглаживание паховой области, уплотнение и
болезненность при пальпации в районе бедренного
треугольника, прощупывание в его глубине утолщенных
сосудов, кожные покровы нижней конечности бледные или
цианотичные, паховые лимфатические узлы увеличены,
болезненны, объем бедра увеличен на 5-14 см и более
- При илеофеморальном тромбофлебите - внезапно возникают
резкие боли в подвздошной и паховой областях,
распространяющиеся на бедро, чувство распирания и тяжести
в нижней конечности, быстро54развивается отек,
распространяющийся на переднюю брюшную стенку, половые
органы и поясничную область
55.
Предрасполагающие факторы• варикозное расширение вен нижних конечностей
• хроническая венозная недостаточность
• ожирение
• инфекционные заболевания
• экстрагенитальная патология, приводящая к развитию
хронического ДВС-синдрома (ревматологические пороки
сердца, сопровождающиеся нарушением кровообращения;
артериальная гипертензия; и др.)
эндокринная патология
осложненное течение беременности и родов
оперативные вмешательства
острая кровопотеря
55
гнойно-воспалительные заболевания в послеродовом
периоде
56.
Диагностика тромбофлебита1. Физикальные исследования (осмотр,
пальпация по ходу крупных сосудистых пучков
нижних конечностей, региональных
лимфатических узлов, термометрия, ЧСС, АД,
измерение окружности пораженной
конечности сантиметровой лентой в
динамике)
2. Клинические пробы:
- проба Ловенберга (манжеточная)
- проба Мозекса (пальпация боковых
поверхностей голени и сосудистого пучка)
- проба Гоманса (максимальное тыльное
сгибание стопы)
56
57.
Диагностика тромбофлебита3. Инструментальные исследования
- ОАК
- Гемостазиограмма
- УЗИ органов малого таза необходимо выполнить при
метро- и тазовом тромбофлебите
- Ультразвуковое ангиосканирование и допплерография
- Флебография
- Ретроградная илеокаваграфия (определение точной
локализации тромба и возможности его отрыва)
- ЭКГ
- Рентгенографическое исследование легких
- Ангиопульмонография и др. (для диагностики ТЭЛА)
57
58.
Тромбоэмболия легочной артерии (ТЭЛА)самое грозное осложнение венозного тромбоза,
источник - венозные тромбозы подколенно-бедренного
или подвздошно-бедренного сегментов, тромбоз
глубоких вен голени
Формы ТЭЛА: молниеносная, быстрая,
замедленная и стертая
Симптомы классического синдрома массивной
ТЭЛА - одышка, боли в грудной клетке, внезапная
потеря сознания
При осмотре - цианоз лица, набухание и пульсацию
яремных вен, учащенное и поверхностное дыхание,
тахикардия
58
59.
Дифференциальная диагностикаРожистое воспаление
Пояснично-крестцовый радикулит
Лимфангиит (воспаление лимфатических
сосудов)
Неврит бедренного нерва
Тромбоэмболия легочной артерии:
• Пневмония
• Инфаркт миокарда
• Сердечная недостаточность
• Бронхиальная астма
• Эмболия легочных артерий нетромботического
59
происхождения (например, эмболия околоплодными
водами)
60.
Принципы леченияПоказана обязательная госпитализация!
Используют два метода: консервативное и оперативное
При метрофлебите, тромбофлебите вен таза, поверхностных и
глубоких вен бедра в нижней и средней трети, глубоких вен голени,
подколенной вены - комплексная консервативная терапия
A. Немедикаментозное лечение
• Постельный режим (в течение 3-5 дней)
• Обильное введение жидкостей (с целью гемодилюции)
B. Медикаментозное лечение
• Антикоагулянты прямого действия
• Дезагреганты
• Венотонизирующие и антиспастические средства
• Антибактериальная терапия по показаниям
• Местное лечение: компрессы и мазевые аппликации
60
61.
Лечениепри
ТЭЛА
• Эмболэктомия из легочных артерий (при тяжелом
нарушении перфузии легких и резко выраженных
гемодинамических расстройствах)
Тромболитическая терапия стрептокиназой (при
субкритических нарушениях перфузии легких и
гипертензии малого круга кровообращения в течение 4872 ч под контролем тромбоэластограммы, концентрации
фибриногена, гемоглобина, гематокрита, общего анализа
мочи)
Гепаринотерапия
Дезагрегационная терапия
Симптоматическая терапия по окончании
тромболитической терапии;
61
Комплексная антитромботическая (при тромбоэмболии
мелких ветвей легочной артерии)
62.
Хирургическое лечение1. При восходящем поражении большой подкожной вены
бедра:
- Удаление тромба и перевязку вены в области
сафенофеморального соустья
2. При определении флотирующего тромбоза
магистральных вен таза и нижних конечностей:
- Имплантация кава-фильтра или аппликация нижней
полой вены механическим швом (профилактика ТЭЛА)
Профилактика
• Устранение этиологических моментов и факторов риска
• Правильная эластическая компрессия
• Адекватный режим активности
• Адекватная антикоагулянтная и дезагрегантная
терапия
62
Оценка тромбоэмболических рисков перед оперативным
родоразрешением
63.
ПОСЛЕРОДОВЫЙСЕПСИС
максимальная степень генерализации инфекции,
характеризуется системным ответом на воспаление в условиях
постоянного или периодического поступления из очага воспаления
в кровоток микробов, на фоне полного истощения и неспособности
иммунных сил организма
Эпидемиология
Распространенность в акушерстве 0,2-0,3%
Возникает на фоне эндомиометрита, реже - мастита,
пиелонефрита и раневой инфекции
Летальность составляет 15-30%!
Классификация
• без метастазов - септицемия
Формы: • с метастазами - септикопиемия (гнойные очаги в др.
органах)
• молниеносный - 1-3 сут
• острый - 4 сут
- 2 мес
63
По течению: • подострый - 2-6 мес
• хронический - свыше 6 мес
64.
Этиология• E. coli, Bacterodes, Clostridium
k/ebsiel/, Ent. faecalis и др. - в 40-90%
• Сепсис, вызванный синегнойной палочкой (Pseudomonas aeruginosa),
протекает по типу молниеносного, с частым развитием септического
шока
В последнее время значительно увеличились случаи анаэробного сепсиса
Некоторые виды ß-гемолитическоrо стрептококка, золотистого
стафилококка, продуцируют сильнейший экзотоксин
Кишечная палочка продуцирует эндотоксин
Этапы в патогенезе сепсиса
- Генерализованное поражение эндотелия
- Нарушение регуляции системы гемостаза
- Нарушение сосудистого тонуса
- Непосредственная супрессия жизненно важных функций
- Повреждение (некроз) тканей
64
65.
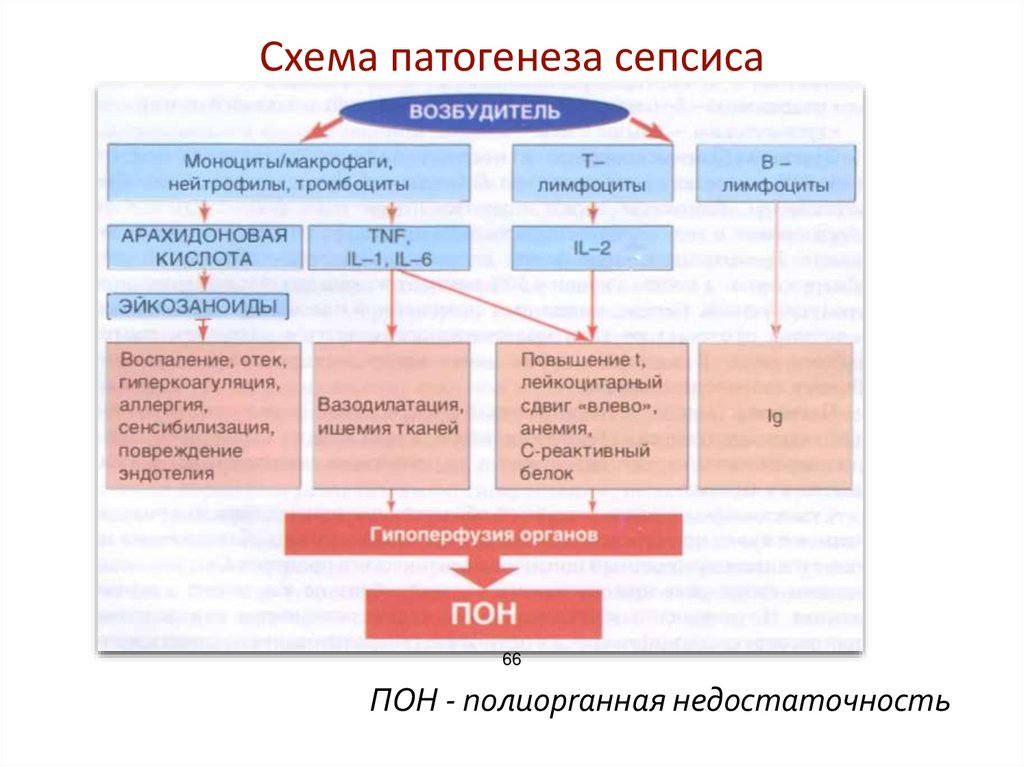
Патогенез• Сепсис - это вторичный процесс. Распространение инфекции из
первичного очага (эндомиометрит, мастит, перитонит и др.)
гематогенным и лимфогенным путем. Бактериемия не обязательна!
Стерильность посевов крови не исключает наличие сепсиса!
Сепсис - не следствие прогрессирующей инфекции, а результат генерализованного (системного) воспалительного ответа (ССВО)
Основной пусковой агент - липополисахарид А (универсальный
компонент микробного эндотоксина) иногда экзотоксины
ССВО - массивный выброс провоспалительных цитокинов (ФНО синтезируется в макрофагах, моноцитах и клетках Купфера печени; ИЛ-1,
-8, -6) > повреждение эндотелия сосудов, угнетение синтеза протеинов
(альбумин, трансферрин), синтез др. медиаторов воспаления (протеазы,
оксиданты) > патофизиологический ответ (селективная вазодилатация,
агрегация тромбоцитов, нарушение кровотока)
Травма эндотелия > распространение ССВО в ткани > выраженность
65
ССВО (вирулентность и доза токсина) вызывает различную степень
полиорганной недостаточности
66.
Схема патогенеза сепсиса66
ПОН - полиорrанная недостаточность
67.
Клиническая картинаСепсис не имеет патогномоничных симптомов!
Клиническая картина определяется характером резистентности
Крайне тяжелое общее состояние
Температурная кривая носит гектический характер, повторные
потрясающие ознобы
Пульс резко учащен (до 120 в мин и более), не соответствует
температуре тела
Кожный покров бледный, землистого оттенка
Признаки выраженного обезвоживания
Выраженные симптомы раздражения ЦНС (резкая головная боль,
головокружение, возбуждение, чувство страха)
Нарушения свертывающей системы крови (ДВС-синдром,
67
тромбозы)
При септикопиемии (метастазы в паренхиматозных органах)
симптомы со стороны пораженных органов
68.
Клинические признаки, указывающие на сепсис(Bacterial Sepsis in Pregnancy. Green-top Guideline, 2012)
• Лихорадка/Гипотермия (< 36 °С)
• Диарея и рвота (продукция экзотоксина и начало токсического шока)
• Сыпь (петехиальная, макулопапулезная или пурпура)
• Абдоминальные/тазовые боли и напряжение
• Патологические выделения из влагалища
• Продуктивный кашель/одышка
• ЧСС >90 уд/мин или > чем в 2 раза выше для возраста
• Нарушения сознания или психики
• Существенный отек/положительный баланс жидкости (>20 мл/кг за
24 ч.)
Гипергликемия (глю в плазме > 7,7 ммоль/л) при отсутствии диабета
Лейкоцитарная формула >12*109/л, <4*109/л или >10% незрелых форм
С-РБ в плазме > 2 раза выше нормы
Прокальцитонин в плазме >2 раза выше нормы
68
АДс <90 или среднее АД <70 или АДс снижается на 40 мм. рт. ст. или
< в 2 раза возрастной нормы
Полиорганная недостаточность
69.
Показатели органной дисфункцииАртериальная гипоксемия (PaO2/FiO2 < 300)
Креатинин > 44,2 мкмоль/л
Острая олигурия (диурез < 0,5 мл/кг/мин в течение 2 ч.
при адекватной инфузионной терапии)
Нарушение гемостаза (MHO > 1,5 или АЧТВ > 60 с.)
Парез кишечника
Тромбоцитопения (< 100 000 в мкл)
Гипербилирубинемия (>70 мкмоль/л)
Показатели тканевой перфузии:
- Гиперлактатемия > 1 ммоль/л
- Уменьшенное капиллярное
69 наполнение/симптом
«белого пятна»
70.
Сепсис = Синдром системной воспалительнойреакции/ответа (ССВО)+ очаг инфекции
Характеристика ССВО
• Температура тела выше 38 °С или ниже 36 °С
• Тахикардия >90 в минуту
• Тахипноэ >20 в мин или снижение РаСО2 <32 мм. рт. ст.
Число лейкоцитов в периферической крови >12х109/л
или <4х109/л, или число незрелых форм более 10%
Диагноз выставляется при наличие 2 или более
симптомов!
70
71.
Классификация ССВО71
72.
Определение тяжелого сепсиса (SSC, 2012)• Вызванная сепсисом гипотония
• Увеличение лактата
• Диурез менее < 0,5 мл/кг/мин в течение 2 ч при адекватной
инфузионной терапии
Острое повреждение легких с PaO2/FiO2< 250 в отсутствие
пневмонии
Острое повреждение легких с PaO2/FiO2< 200 в присутствии
пневмонии
Креатинин >176,8 мкмоль/л
Билирубин >34,2 мкмоль/л
Количество тромбоцитов <100 000 в мкл
Коагулопатия (MHO >1,5)
Сепсис-индуцированная гипотония (снижение АДс<90
мм.рт.ст. У «нормотоников» или на 40 мм.рт.ст. и более от
«рабочего» АД у лиц с артериальной
гипертензией при
72
отсутствии др. причин. Гипотония устраняется в короткий
срок с помощью инфузии
73.
Диагностика сепсиса1. Посев крови до назначения антибиотиков (АБ) с
определением чувствительности
2. Определение лактата в сыворотке крови (уровень
лактата 4 ммоль/л свидетельствует о
недостаточной перфузии ткани)
3. Исследования, направленные на поиск источника
инфекции (рентгенограмма легких, УЗИ органов
брюшной полости, Эхо-КС)
4. Клинический анализ крови (обязательно
тромбоциты), анализ мочи, коагулограмма,
электролиты плазмы, СРБ-белок
5. Бактериологическое исследование
(лохий, мочи,
73
отделяемого из раны, носоглотки)
6. Тест на прокальцитонин (РСТ)
74.
Определение РСТ для диагностики сепсиса74
75.
Тактика в первые 6 часов после диагнозатяжелого
сепсиса
(RCOG,
2012)
1. Получить
культуру крови
до назначения
антибиотиков
2. Введение АБ широкого спектра действия в течение 1 часа
после диагностики тяжелого сепсиса
3. Измерить лактат в сыворотке крови
4. При гипотензии и/или уровне лактата > 4 ммоль/л инфузия
кристаллоидов минимум 20 мл/кг или эквивалента
5. Применять вазопрессоры при гипотензии, которая не
реагирует на начало инфузионной терапии для поддержания
среднего артериального давления (САД) > 65 mm Hg
6. В случае стойкой гипотонии, несмотря на инфузионную
терапию (септический шок) и/или уровень лактата > 4
мммоль/л:
- достижение центрального венозного давления (ЦВД) 8 mm
75
Hg
- достижение центральной венозной сатурации (Scv02) 70%
или смешанной венозной сатурации (Scv02) 65%
76.
Принципылечения
сепсиса
• Воздействие на первичный очаг инфекции
(хирургическое лечение)
• Антибактериальная терапия
• Детоксикация, включающая рациональную
инфузионно-трансфузионную терапию и
экстракорпоральные методы элиминационой
терапии (гемофильтраuия, гемосорбция)
• Адъювантная терапия (глюкокортикоиды,
вазопрессор, протеин С)
• Нормализация функций органов (ИВЛ,
антикоагулянты, противовоспалительные средства)
• Гемодиализ - при наличии ОПН и ХПН, сопро76
вождающейся нарушением экскреторной функции
почек
77.
СЕПТИЧЕСКИЙ ШОК (СШ)○ Коллапс, вызванный токсинами разрушающихся микроорганизмов
○ «Шок» отражает состояние организма, обусловленное
нарушениями механизмов регуляции сосудистого тонуса,
микроциркуляции в тканях и органах вследствие образования
тромбов и адекватной тканевой перфузии
Эпидемиология
Частота у 3-15% больных с послеродовыми и послеабортными
септическими заболеваниями
Стоит на третьем месте после геморрагического и
кардиального шока, а по летальности - на первом
При СШ летальность 20-80%
Возбудители:
• Грам (-) (кишечная и синегнойная палочки, протей, клебсиелла)
эндотоксин
77
Реже Грам (+) (энтерококк, стафилококк,
стрептококк) - экзотоксин;
анаэробная флора (Cl. perfringens), риккетсии, вирусы (ВПГ, ЦМВ),
простейшие и грибы
78.
КлассификацияПо Hardaway (1963):
По Покровскому В.И.
1 Обратимый шок:
- Ранний («теплая»)
- Поздний («холодная»)
- Устойчивый (рефрактерный)
2 Необратимый шок
I стадия – компенсированный шок
II стадия – субкомпенсированный шок
III стадия – декомпенсированный шок
Стадии изменений на тканевом уровне:
I - гемодинамическая (стадия обратимых изменений) изменение тонуса сосудов и кровенаполнения
II - стадия гемореологических нарушений - стазм и
сладжирование эритроцитов, изменение стенок
78
микрососудов
III - ДВС-синдром (декомпенсированный шок)
IV - стадия органных нарушений
79.
Характеристика клинических фаз:
Ранняя, или «теплая» - длится от минут до 1-2 сут,
увеличение МОС и УОС, снижением ОПС сосудов гипердинамический синдром. Озноб с температурой до 39-40
°С/падает до 35-34 °С, АД снижается в течение 30 мин и более
(«теплая» гипотензия), может до коллапса, иногда АД
нормальное («теплая» нормотензия); тахикардия (140 и более
уд в 1 мин)/желудочковые экстрасистолы/мерцательная
аритмия; кожа теплая, сухая, гиперемирована, слизистые
оболочки и ногтевые ложа цианотичны; мучительная боль в
икроножных мышцах и мышцах спины, парестезия, кожная
гиперестезия; рвота; диурез не изменен;
слуховые/зрительные галлюцинации, фотофобия, головная
79
боль; ригидность мышц затылка; сознание ясное/спутанное;
возбуждение/адинамия. Причина смерти -коллапс
80.
Характеристика клинических фаз:Поздняя, или «холодная» - генерализованный спазм сосудов
(МОС и УОС уменьшен, ОПС значительно повышено) с
нарушением микроциркуляции и органного кровотока,
функциональные и структурные повреждения отдельных
органов - гиподинамический синдром; резкое падение АД
(ниже критических цифр); выраженная
тахикардия/брадикардия; температура снижена; пульсовое
давление малое; ЦВД повышается - сердечная слабость;
отек легких (дыхание частое, поверхностное); кожа бледная,
имеет мраморно-цианотичный рисунок, покрыта холодным
липким потом; олигурия; ДВС-синдром; выраженная
желтуха; кровоизлияние в надпочечники (синдром
Уотерхауза-Фридериксена), выраженное возбуждение и
80
беспокойство сменяется адинамией и затемнением
81.
Степени СШ и их характеристикаI степень (легкая) - общее состояние близко к
удовлетворительному, сознание сохранено. Больная
малоконтактна. Кожа и слизистые бледные. Температура
нормальная/несколько снижена. Реакция зрачков на свет
сохранена. Пульс ритмичный, учащен. Одышка. Рефлексы
ослаблены. АДс 100-90 мм рт. ст., АДд около 60 мм рт. ст.
II степень (средней тяжести) - сознание сохранено, но
затуманено. Реакция зрачков на свет слабая. Кожа бледная,
холодная. Взгляд неподвижен. Дыхание учащено, ослаблено.
Пульс частый, слабого наполнения. АДс 85-75 мм рт.ст., АДд
около 50 мм рт.ст.
III степень (тяжелая) - сознание спутано. Реакции зрачков
на свет нет. Пульс частый, нитевидный.
Кожа бледная или
81
цианотичная, липкий пот. АДс≤70 мм рт.ст., АДд около 30
мм рт.ст. Дыхание ослабленное или периодическое
82.
• Высокая температуратела и озноб, внезапное изменение
Характерные
признаки
СШ:
• Падение АД без предшествующей кровопотери или не
соответствующее ей
Выраженная тахикардия до 120-140 уд в мин
Шоковый индекс (отношение пульса к систолическому давлению) свыше
1 и часто более 1,5
Теплая и сухая кожа с акроцианозом при гипердинамическом синдроме
(«теплая» гипотензия) или холодная и влажная кожа при
гиподинамическом синдроме («холодная» гипотензия)
Олигурия/анурия
Раннее появление выраженной одышки ЧДД 30-60 в мин
Начальный респираторный алкалоз, переходящий в метаболический
ацидоз
Нарушение свертывания крови (коагулопатия потребления) с
возможным развитием геморрагического синдрома
Петехиальные кровоизлияния на коже лица и туловища
Рано проявляющиеся нарушения со стороны ЦНС (эйфория,
возбуждение, дезориентация, бред,
галлюцинации, вялость, адинамия
82
и др.)
Боли непостоянного характера различной локализации
Нарушение функции печени (желтушный окраз кожи, акроцианоз,
83.
Дополнительная оценка тяжести шока«Шоковый индекс» (индекс Альговера)
отношение частоты пульса к величине
систолического АД
В норме он равен 0,5-0,6
При септическом шоке:
I степени - 0,7-0,8
II степени - 0,9-1,2
II степени - 1,3 и выше
83
84.
Признаки полиорганной недостаточности (ПОН)1. Изменение психического статуса
2. Гипоксемия (PaO2 < 72 мм рт. ст. при дыхании
воздухом)
3. Гиперлактатемия (> 1,6 ммоль/л)
4. Олигурия (< 30 мл/ч.)
5. Гипотензия (АД < 90 или снижение на 40 мм рт. ст.)
84
85.
Диагностика и оценка степени тяжести ПОНШкала SOFA (Sequential Organ Failure Assessment)
85
86.
Стадии острой почечной недостаточности - RIFLER
Risk
Риск
I
Injury
Дисфункция
F
Failure
Недостаточность
L
Loss of Kidney
Function
Несостоятельность (потеря почечной
функции более 4 нед.)
E
End-stage Kidney
Disease
Терминальная почечная
недостаточность
86
87.
Критерии острой почечной недостаточности – RIFLEСтадии острой почечной недостаточности
(The Acute Kidney lnjury Network (AKIN), 2005)
87
88.
1.2.
3.
4.
5.
6.
7.
8.
9.
10.
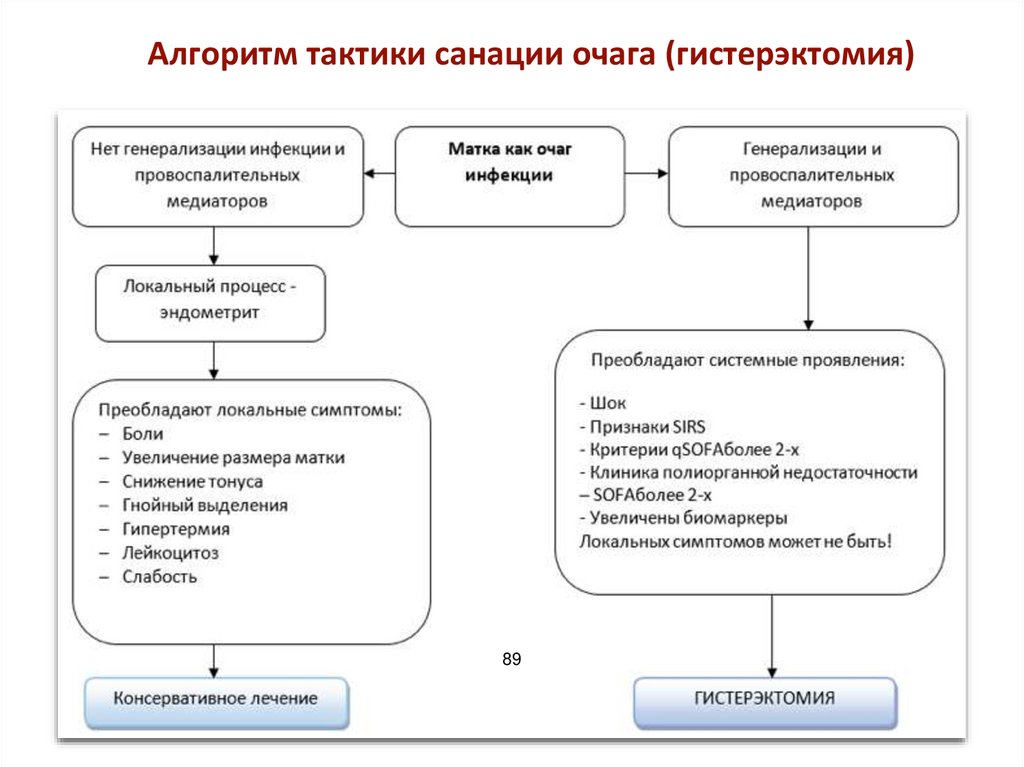
Врачебная тактика в первые 30 мин СШ
Санация очага инфекции
Оценка АД, ЧСС, ЧДД, t, SpO2 и диуреза
Адекватный венозный доступ
Внутривенная инфузия кристаллоидов в объеме до 30 мл/кг (при
отсутствии эффекта применяются растворы ГЭК и/или
альбумина 20%). Ограничение объема инфузии при увеличение
ЦВД без гемодинамической стабилизации (АД, ЧСС)
Оценка проходимости дыхательных путей
Ингаляция кислорода
ИВЛ при: нарушении сознания, судорожном синдроме, острой
дыхательной/сердечно-сосудистой недостаточности
Лабораторное исследование: лейкоциты и формула,
прокальцитонин, тромбоциты, MHO, АЧТВ, фибриноген, Dдимер, КЩС и газы крови, рН, билирубин, ACT, АЛТ, мочевины,
креатинина, ОАМ
Рентгенография легких
88
Бактериологическое исследование
(дважды) посева из очага
поражения, мочи и крови с определением чувствительности к АБ
до начала АБ терапии
89.
Алгоритм тактики санации очага (гистерэктомия)89
90.
Интенсивная терапия1. Адекватный венозный доступ
2. Катетеризация мочевого пузыря, почасовой контроль диуреза
3. Инфузионно-трансфузионная терапия от 30 мл/кг/сутки (кристаллоиды
и синтетические коллоиды)
4. Отсутствие эффекта от инфузионной терапии - введение
вазопрессоров: оптимальный препарат - норадреналин (один или в
комбинации с др.)
Стартовая терапия:
• норадреналин 0,1-0,3 мкг/кг/мин.
• адреналин 1-10 мкг/мин.
• мезатон 40-300 мкг/мин.
• вазопрессин 0,03 ед/мин.
• допамин 5-20 мкг/кг/мин.
5. Отсутствие эффекта от терапии вазопрессорами - введение
кортикостероидов: гидрокортизон в/в в дозе не >300 мг/сутки.
КС должны быть отменены, как только прекращается введение
вазопрессоров. Не должны применяться при отсутствии клиники шока
90
6. При снижении сердечного индекса <2,5
л/м/кв. м вводят инотропные
препараты (добутамин, левосимендан) или переливание эритроцитов
7. АБ терапия в/в в течение 1 часа от момента установления диагноза
91.
Начальная терапия сепсиса, септического шока91
92.
Кристаллоидные растворы для инфузионной терапии92
93.
Эмпирическая инфузионная
АБв терапия
Амоксициллин/клавуланат
1,2 г - 3 раза
сутки или
Ампициллин/сульбактам 1,5-4 раза в сутки
Цефтриаксон 2 г х 1 р./сут. + Метронидазол 500 мг х 3
р./сут
Цефтазидим 2 г х 3 р./сут. + Метронидазол 500 мг х 3
р./сут.
Цефепим 2 г x 2 р./сут. + Метронидазол 500 мг х 3 р./сут.
Цефоперазон/сульбактам 2-4 г х 2 р./сут.
Меропенем 1 г х 3 р./сут.
Имипенем/циластатин 0,5 г х 4 р./сут.
При высоком риске MRSA используется комбинация
карбапенемов или цефоперазона/сульбактама с
ванкомицином
93
94.
Адьювантная1. Седативная терапия,
аналгезия,терапия
и нервно-мышечная блокада.
2. Режим седации - болюсное введение или постоянная инфузия с
ежедневным прерыванием в дневное время. Мышечные
релаксанты не применять!
3. Контроль глюкозы (в/в инсулин) - <8,3 ммоль/л (150 мг/дл)
4. Почечная заместительная терапия при наличии ОПН, а
постоянная гемофильтрация у гемодинамически нестабильных
пациентов
5. Профилактика тромбоза глубоких вен (низкая доза
нефракционированного гепарина, профилактические дозы НМГ
(за 2 часа до операции, далее каждые 24 часа; при высоком риске
дозу увеличивают)
6. Нутритивная поддержка
7. Профилактика "стресс-язв" (Н2-гистаминовые блокаторы,
ингибиторы протонной помпы), селективная деконтаминация
94
ЖКТ
8. ИВЛ при остром повреждении легких/остром респираторном
дистресс-синдроме (ALI/ARDS)
95.
Критерии начала респираторной поддержкиАбсолютные:
Комбинация 2 и более факторов
Отсутствие самостоятельного дыхания и патологические ритмы дыхания
Нарушение проходимости верхних дыхательных путей
Снижение респираторного индекса <200 мм рт. ст.
Септический шок
Нарушения гемодинамики (ритма, стойкая тахикардия >120 в мин,
гипотензия)
Относительные:
Снижение респираторного индекса < 300 мм рт. ст.
Септическая энцефалопатия и отек головного мозга с угнетением сознания и
нарушением ФВД
Гиперкапния или гипокапния (раСО2 менее 25 мм рт. ст.)
Тахипноэ>40 в мин. (или 24 при обострении ХОБЛ) и прогрессирующее
увеличение минутного объема вентиляции
Снижение ЖЕЛ <10 мл/кг массы тела
Снижение податливости <60 мл/см вод. ст.
95
Увеличение сопротивления дыхательных путей >15 см вод. ст./л/с.
Усталость пациента, вовлечение вспомогательных дыхательных мышц
96.
Профилактика септических осложнений в акушерстве (ВОЗ, 2015)1. Не рекомендуется:
- сбривание волос на лобке и промежности при вагинальных родах
(условная)
- рутинная обработка влагалища хлоргексидином в родах для
предупреждения послеродовых инфекций (строгая)
- рутинная обработка влагалища хлоргексидином в родах женщинам
- носителям стрептококка группы В для предупреждения ранней
неонатальной стрептококковой инфекции (условная)
- рутинная АБ профилактика всем женщинам во II или III триместрах
беременности с целью снижения инфекционной заболеваемости, с
преждевременными родами при целых плодных оболочках, с
преждевременным излитием околоплодных вод при родах в срок или
близких к сроку, женщинам с эпизиотомией, после неосложненных
влагалищных родов (строгая)
- рутинное введение АБ женщинам с мекониальными водами
(условная)
96
- рутинная АБ профилактика женщинам с оперативными
влагалищными родами (условная)
97.
Профилактика септических осложнений в акушерстве (ВОЗ, 2015)2. Рекомендуется:
- влагалищное исследование проводить с интервалом 4 ч в активную
фазу родов у женщин с низкой степенью риска развития инфекционновоспалительных заболеваний (строгая)
- введение АБ в родах пациенткам - носителям стрептококка группы В
для предупреждения ранней неонатальной стрептококковой инфекции
(условная)
- введение АБ женщинам с преждевременными родами при
преждевременном излитии околоплодных вод (строгая)
- рутинная АБ профилактика женщинам после ручного удаления
плаценты, с разрывами промежности III и IV степени (строгая)
- обработка влагалища повидоном йодом непосредственно перед
кесаревым сечением (условная)
- выбор антисептика для обработки кожи перед КС и способ его
применения должен быть основан в первую очередь на клиническом
опыте его использования, стоимости и наличия (условная)
- рутинная АБ профилактика женщинам при плановом и экстренном КС
(строгая)
97
a.до разреза кожи (строгая)































































































 Медицина
Медицина








