Похожие презентации:
Послеродовые инфекционно-воспалительные заболевания
1. Послеродовые инфекционно-воспалительные заболевания
ПОСЛЕРОДОВЫЕИНФЕКЦИОННОВОСПАЛИТЕЛЬНЫЕ
ЗАБОЛЕВАНИЯ
Выполнила:
студентка 5 курса
165В группы
Савлук Н.А.
2. Послеродовой период
Послеродовой период (синоним: пуэрперальный период,пуэрперий) период, начинающийся после родов и
продолжающийся 6—8 недель;
1.
за это время в организме женщины исчезают связанные с
беременностью изменения, происходит становление
секреторной функции молочных желез.
2. Женщину в послеродовом периоде называют родильницей.
3.
• Послеродовые гнойно-септические заболеваниявстречаются у 4-6 % родильниц.
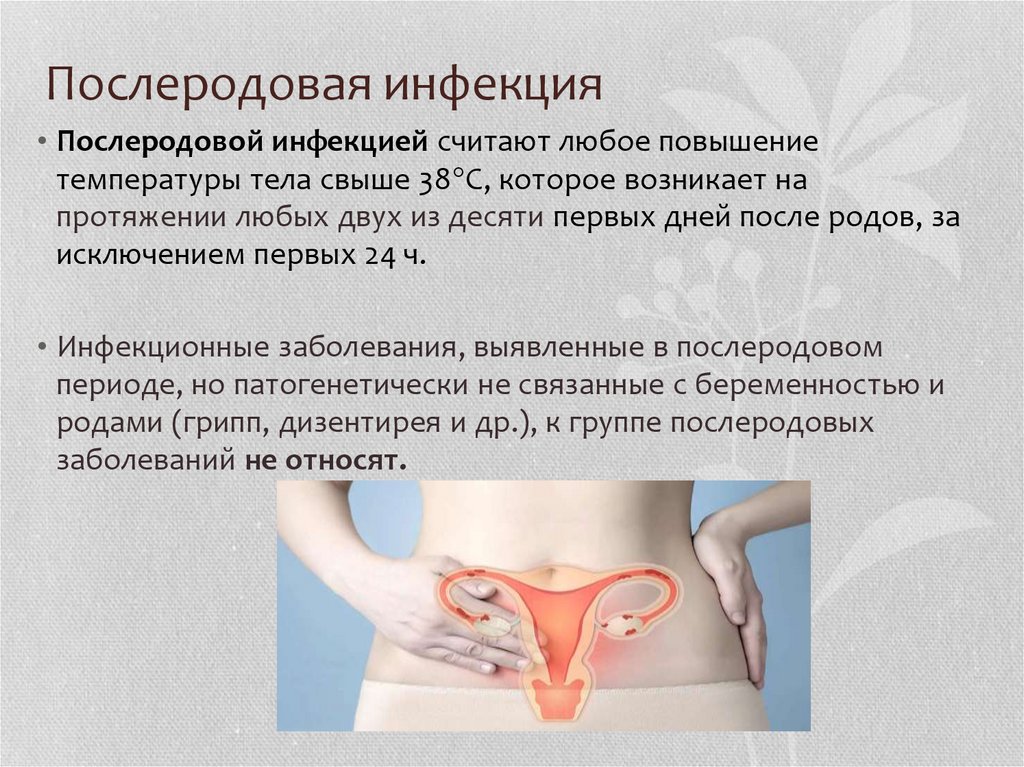
4. Послеродовая инфекция
• Послеродовой инфекцией считают любое повышениетемпературы тела свыше 38°С, которое возникает на
протяжении любых двух из десяти первых дней после родов, за
исключением первых 24 ч.
• Инфекционные заболевания, выявленные в послеродовом
периоде, но патогенетически не связанные с беременностью и
родами (грипп, дизентирея и др.), к группе послеродовых
заболеваний не относят.
5. Факторы,способствующие развитию:
• Нарушение целостности тканей мягких родовых путей вовремя родов.
• Снижение иммунитета во время беременности.
• Одновременно беспорядочный прием антибиотиков в
настоящее время приводит к появлению измененных форм
микроорганизмов, которые из непатогенных становятся
патогенными и могут стать причиной гнойно-септических
заболеваний.
6. Классификация послеродовых инфекционных заболеваний (по Сазонову-Бартельсу)
1 этап – инфекция ограничена областью родовой раны(метроэндометрит, нагноение швов промежности)
2 этап – инфекция ограничена вокруг родовой раны
(параметрит, сальпингит, пельвиоперитонит, тромбофлебит
вен таза, бедренных вен)
3 этап – инфекция по клиническим проявлениям сходна с
генерализованной (перитонит, септический шок,
прогрессирующий тромбофлебит)
4 этап – генерализованная инфекция (сепсис)
7. Этиология
1. аэробные микроорганизмы (стрептококки групп А, В и D,энтерококки, кишечная палочка, клебсиела, протей,
золотистый стафилококк),
2.анаэробные (пептококки, пептострептококки, бактероиды,
клостридии, фузобактерии) и их ассоциации,
3. хламидии,
4.микоплазмы,
5.гарднереллы
• Очень часто наблюдается смешанная инфекция.
8. Схема локализации и распространения послеродовой раневой инфекции в половых органах женщины
1 — перитонит вследствиераспространения инфекции
лимфатическими путями через
мускулатуру; 2 — ;
3— перитонит вследствие
распространения инфекции из трубы;
4— передний листок левой широкой
связки; 5 —
параметральный экссудат; 6 — задний
листок широкой
связки; 7 — послеродовые язвы шейки
матки; 8 —
неинфицированный тромб; 9 — отрыв
части неинфицированного
тромба (эмболия); 10— перитонит
вследствие распространения
инфекции лимфатическими путями от
матки к маточной
трубе; 11 — прорыв бактерий в вену без
образования
барьера из тромба (молниеносный сепсис)
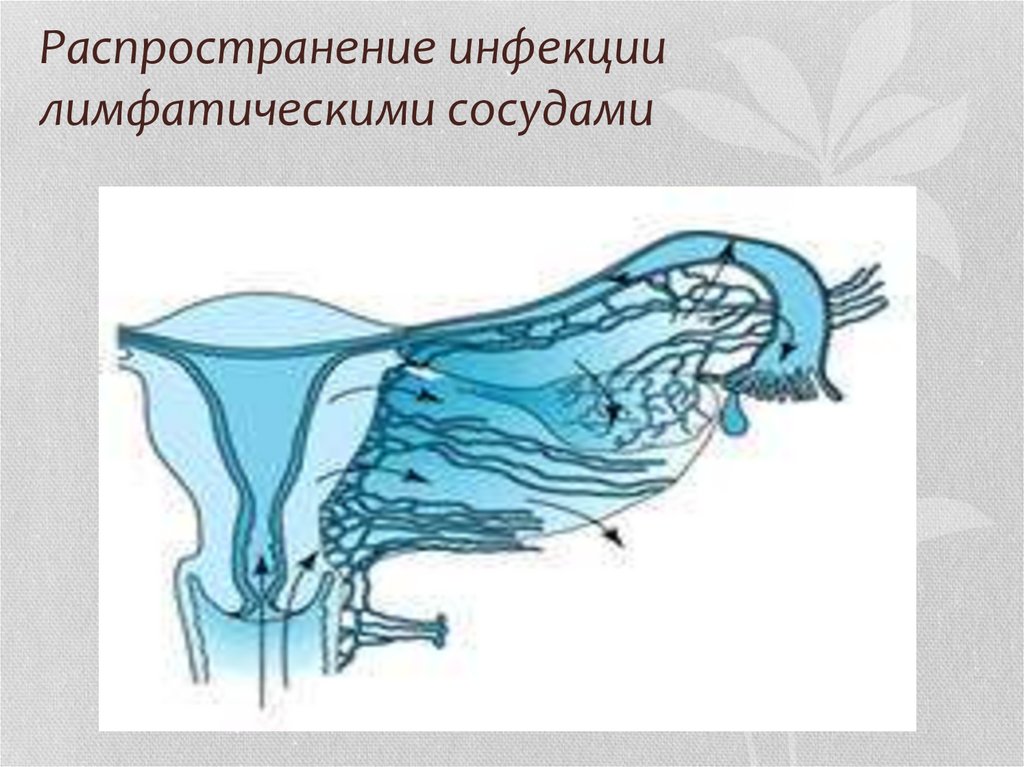
9. Расспространение послеродовой инфекции по лимфатичеким сосудам
10.
11. Распростанение инфекции восходящим путем
12. Распространение инфекции лимфатическими сосудами
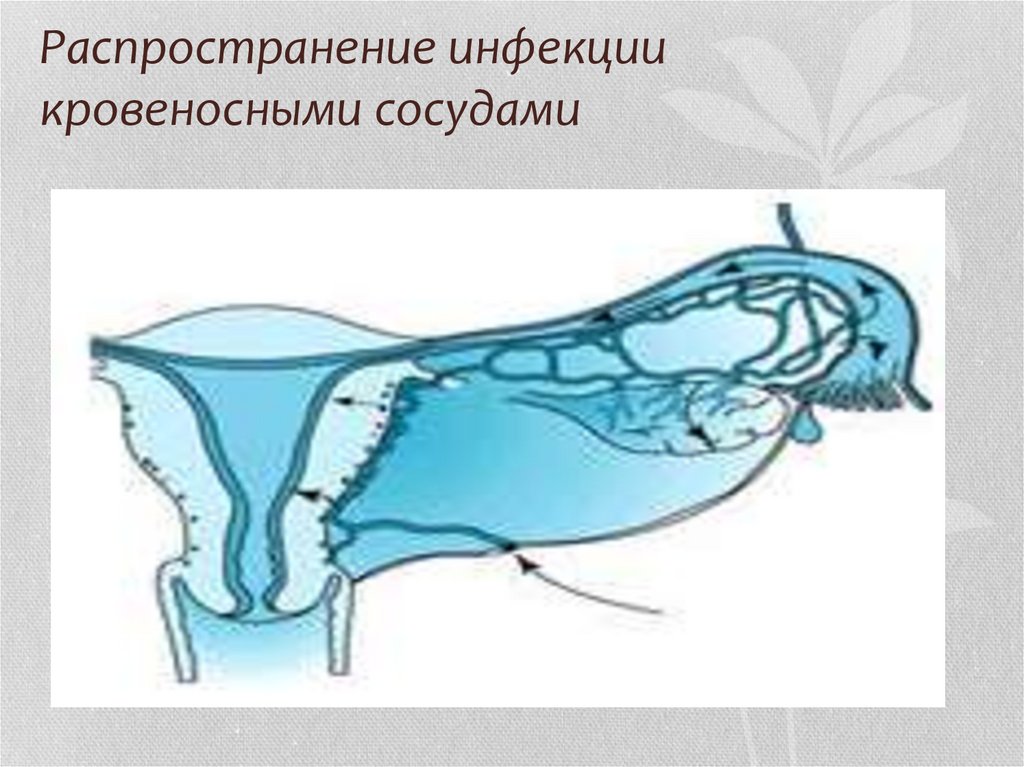
13. Распространение инфекции кровеносными сосудами
14.
Послеродовой эндометритявляется одним из наиболее часто встречающихся осложнений
послеродового периода и составляет 40-50% всех осложнений.
Чаще всего эндометрит является результатом хориоамнионита.
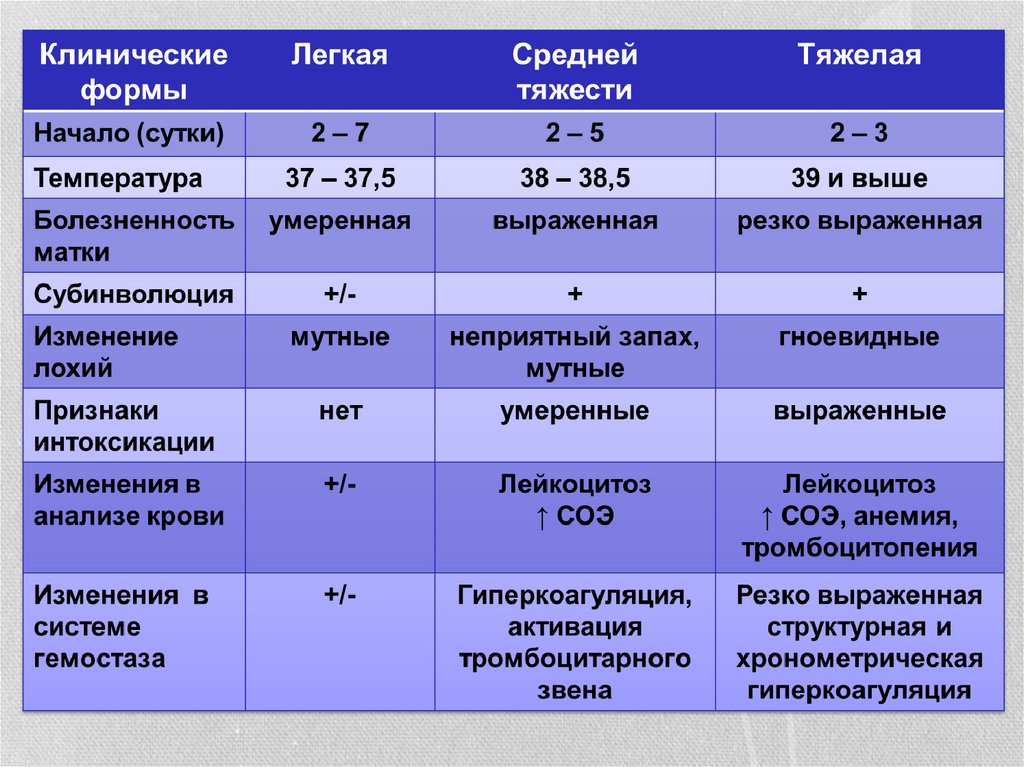
Различают четыре формы послеродового эндометрита
(классическая, абортивная, стертая и эндометрит после
кесарева сечения).
15.
16.
• При эндометрите слизистая оболочка рыхлая,отечная, с обилием легко кровоточащих
сосудов. Местами на ней определяются
фиброзные отложения. При длительном
процессе происходит гнойное расплавление
тканей с плотным фибринозным налетом.
17. Лечение
• 1. Дать отток лохиям (спазмолитики + механическоерасширение цервикального канала). Инстиляции в полость
матки раствора диоксидина, хлоргексидина, мирамистина
и других антимикробных препаратов .
• 2.Удаление децидуальной ткани и детритов (вакуумаспирация, абортцангом, или кюретаж большой
послеродовой кюреткой).
• 3.Антибактериальная терапия с учетом полиэтиологии
заболевания. Применяют минимум два антибиотика из
группы полисинтетических пенициллинов, макролидов или
цефалоспоринов + метронидазол (клиндомицин +
гентамицин).
• 4. Инфузионная дезинтоксикационная терапия.
18. Лечение (продолжение)
• 5. Гепаринотерапия (если нет кровотечения и непредстоит оперативное лечение.
• 6. Противогрибковые препараты (флуконазол,
низорал, нистатин).
• 7. Иммунотерапия (антистафилококковый
гаммаглобулин, иммуноглобулин,
гипериммунная антимикробная плазма,
лейкоцитарная масса). Иммуностимуляторы
(тактивин, тимамин, декарис).
• 8.Глюкокортикоиды.
19. ИНФЕКЦИЯ ПОСЛЕОПЕРАЦИОННОЙ РАНЫ ПОСЛЕ КЕСАРЕВА СЕЧЕНИЯ И ЗАШИВАНИЯ РАЗРЫВОВ (РАЗРЕЗОВ) ПРОМЕЖНОСТИ
• Клиническая картина . При инфицировании раны и ее нагноенииобычно повышается температура тела, появляется озноб,
снижается аппетит, нередко отмечаются локальные болевые
ощущения. В области раны видны гиперемия кожных покровов и
отек. При пальпации определяется уплотнение и болезненность.
Увеличивается в крови содержание лейкоцитов, повышается
СОЭ.
• Лечение. При нагноении операционной раны швы снимают и
обеспечивают отток раневого отделяемого, гнойные полости
дренируют. Показаны антибиотики, общеукрепляющая,
гидратационная терапия, протеолитические ферменты.
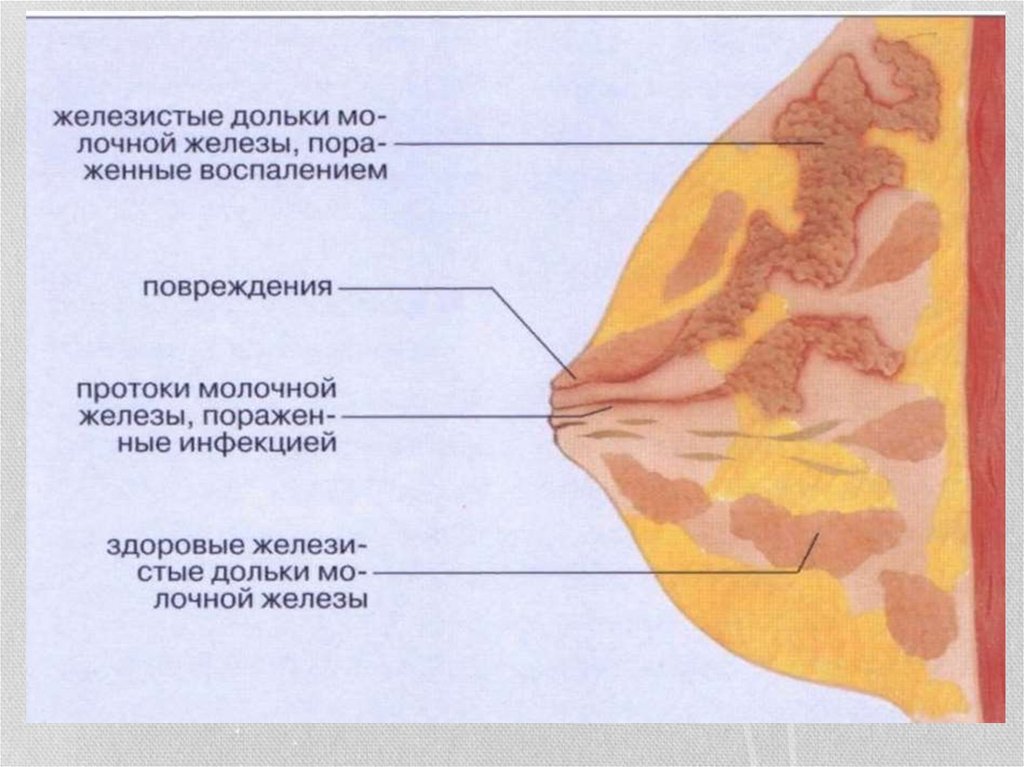
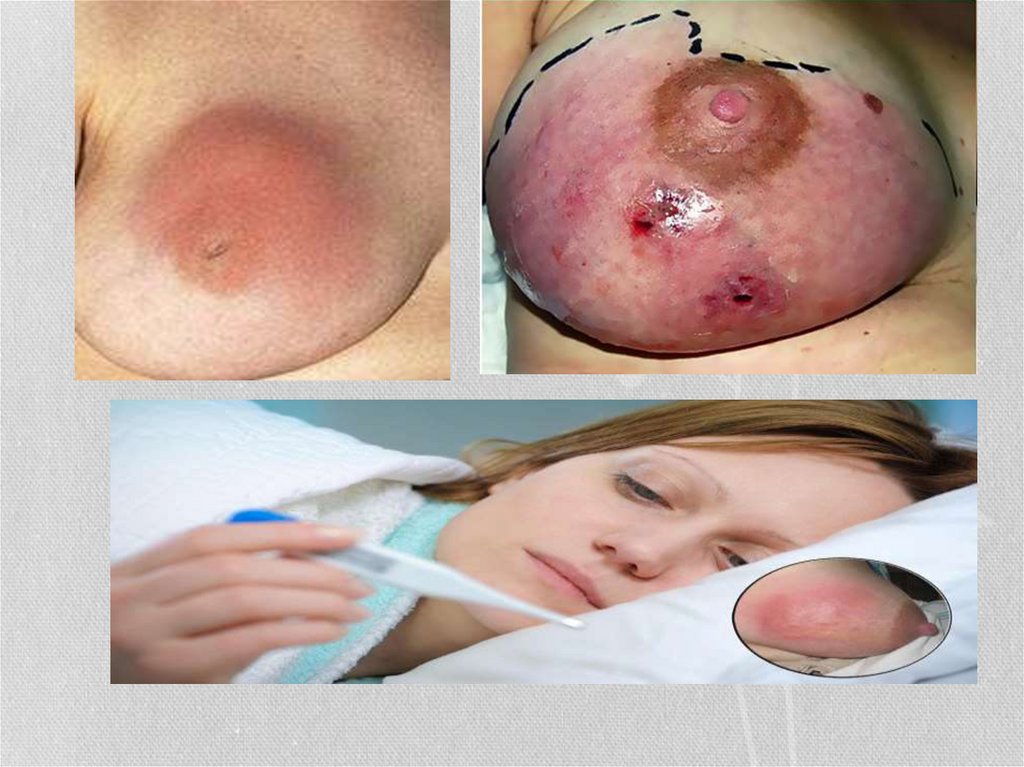
20. Послеродовый мастит
• Мастит - воспаление тканей молочной железы на фоне лактацииостается одним из распространенных заболеваний
послеродового периода.
• Развитию мастита в 80-90 % способствует лактостаз - задержка
отделения молока.
21. В зависимости от стадии развития послеродового мастита выделяют:
• патологический лактостаз;• серозный мастит;
• инфильтративный мастит;
• гнойный мастит: инфильтративно-гнойный (диффузный,
узловой), абсцедирующий (фурункул ареолы, абсцесс в
толще железы, ретромамарный абсцесс), флегмонозный
(гнойно-некротический), гангренозный.
22.
23. Предрасполагающими факторами являются:
• лактостаз;• трещины сосков;
• аномалии развития сосков (плоские, втянутые, добавочные);
• структурные изменения молочных желез (мастопатия,
добавочные доли, большие размеры молочных желез, рубцовые
изменения);
• гнойный мастит в анамнезе;
• снижение иммунной реактивности организма;
• пластика молочных желез;
• гипер- и гипогалактия;
• нарушение гигиены и правил грудного вскармливания.
24. Лактостаз
• При лактостазе чрезвычайно важным является опорожнениемолочных желез, восстановление выделения и отделения
молока. С этой целью необходимо отрегулировать режим
кормления, после которого молоко сцеживают, лучше с
помощью молокоотсоса. Целесообразно ограничить прием
жидкости для снижения секреции молока. Хороший эффект
наблюдается при наложении полуспиртового компресса на 3-4
часа на молочные железы. При отсутствии эффекта от
сцеживания для уменьшения образования молока назначают
парлодел или достинекс, антибиотики широкого спектра
действия пенициллинового ряда, при применении которых
возможно кормление.
25.
26. Лечение послеродового мастита
• Негнойные формы лактационного мастита лечат консервативно. Лечение гнойных формначинается с хирургического вмешательства, осуществляемого хирургами.
• При негнойных маститах показано: медикаментозное прекращение лактации, назначение
антимикробных, десенсибилизирующих и повышающих иммунитет препаратов. Для
прекращения лактации используют парлодел или достинекс, в качестве антибактериального
лечения - антибиотики широкого спектра действия. При анаэробных возбудителях применяют
линкомицин, клиндамицин, эритромицин, рифампицин. Большинство штаммов анаэробных
микроогранизмов чувствительно к метронидазолу, который широко используют при лечении
мастита.
• Назначают противогистаминные препараты: супрастин, димедрол, дипразин.
• С целью дезинтоксикации при гнойных формах мастита проводят инфузионную терапию
кристаллоидами.
• Физические методы лечения следует применять дифференцированно в зависимости от формы
мастита: при серозном мастите - микроволны дециметрового или сантиметрового диапазона,
ультразвук, ультрафиолетовые лучи; при инфильтративном мастите - те же физические
факторы, но с увеличением тепловой нагрузки.
• При купировании клинических проявлений мастита возможно восстановление лактации .
• Показанием к полному прекращению лактации у больных тяжелым и резистентным к терапии
маститом: переход серозной стадии в инфильтративную в течение 1-3 дней, несмотря на
активное комплексное лечение; тенденция к образованию новых гнойных очагов после
хирургического вмешательства; вялотекущий, резистентный к терапии гнойный мастит (после
оперативного лечения); флегмонозный и гангренозный мастит; мастит при инфекционных
27. ПОСЛЕРОДОВОЙ ТРОМБОФЛЕБИТ
• Основное значение в развитии тромбофлебитов имеютповышение свертываемости крови, замедление тока крови
и сосудистые спазмы. Факторами способствующими развитию
тромбофлебитов у рожениц, являются варикозное расширение
вен.
• Заболевание возникает на 2−3 неделе послеродового периода
с появления болей в ноге, озноба, повышения температуры тела.
На пораженной конечности определяется отек, по ходу
сосудистого пучка – уплотнение и болезненность.
28. Классификация
• поверхностных вен нижних конечностей• вен матки
• тазовых вен
• глубоких вен нижних конечностей.
29.
30. Лечение
• Больным показан абсолютный покой с высокимположением ног (при тромбофлебите бедра). Не
следует применять внутривенных вливаний. На низ
живота кладется пузырь со льдом, показаны пиявки по
ходу пораженной вены ноги. Антибиотики сочетают с
применением спазмолитиков (промедол, папаверин).
В отдельных случаях показана хирургическая операция
— тромбэктомия.
• После перенесенного тромбофлебита рекомендуется
бинтование ног эластическим бинтом или ношение
эластических чулок.
31. параметрит
• Параметрит – воспаление околоматочной клетчатки, котороеразвивается в результате распространения инфекции
лимфатическим путем или реже – через плацентарную площадку
( при низком прикреплении или предлежании плаценты).
• Начало заболевания : на 10-12 сутки послеродового периода,
часто – как следствие эндометрита.
32.
33. ЛЕЧЕБНАЯ ТАКТИКА :
• Строгий постельный режим.• Холод на низ живота в первые 2-3 суток.
• Антибактериальная терапия: ступенчатая терапия
защищенными пенициллинами (АУГМЕНТИН) или
Цефалоспорины II поколения (ЗИНАЦЕФ +ЗИННАТ).
• Нестероидные противовоспалительные препараты
(ДИКЛОФЕНАК, ИНДОМЕТАЦИН и др.) в виде свечей
per rectum 2-3 аза в сутки
• Антипиретики (АСПИРИН, ПАРАЦЕТАМОЛ и др.) –
при температуры тела выше 38 С
34. ЛЕЧЕБНАЯ ТАКТИКА :
• Инфузионная терапия : 5% р-р глюкозы + 5,0 млвитамины С; гемодез или нео-гемодез, полисол и
др.
• Пассивная иммунизация человеческим
иммуноглобулином по 3 дозы № 3 или
антистафилоккоковым иммуноглобулином по 4 мл
в/м через 8 часов № 3; или обогащенную
поливалентную или с высоким титром синегнойных
антител плазму (1 доза150мг) растворить в
физ.растворе и вводить медленно в/в.
• Поливитамины
35. ЛЕЧЕБНАЯ ТАКТИКА :
• Десенсибилизирующие препараты (ДИМЕДРОЛ,ДИАЗОЛИН, СУПРАСТИН и др.)
• Эфферентные методы лечения: ПА (по показаниям
в 1-2 сутки); АУФОК – 3-4 суток №5; РОВОАК
• Физиотерапевтические методы( В ОСТРОМ
ПЕРИОДЕ ПРОТИВОПОКАЗАНЫ)
• На стадии реабилитации: магнитотерапия; УЗ с
гидрокортизоном; электрофорез с 10 %р-ром
димексида, ИВТ
36. Послеродовый сепсис
Послеродовой сепсис — это самая тяжелая форма послеродовогосептического заболевания.
Общее состояние больной тяжелое, температура тела высокая и
носит гектический характер (разница между температурой утренней
и вечерней колеблется от 2 до 4° С). Периодически возникают
озноб, проливной пот, пульс частый, выраженная одышка.
Характерным является изменение психики больной: появляется
вялость, апатия, сонливость. В редких случаях, напротив,
развивается возбуждение и даже бред. Кожные покровы
приобретают серовато-желтоватый или землистый оттенок, на коже
появляются точечные кровоизлияния (петехии).
Патологоанатомические изменения сводятся к развитию
воспалительных и дистрофических процессов в
паренхиматозных органах: печени, почках, сердце, селезенке.
Источником генерализованной инфекции чаще всего является
послеродовой эндомиометрит.
37. Сепсис
• Системный воспалительный ответ на достоверно выявленнуюинфекцию при отсутствии других возможных причин,
характерных для SIRS.
• Температура тела более 38 С или ниже 36 С;
• ЧСС более 90 уд в мин.
• Частота дыхания свыше 20 за 1 мин. или РаСО2 ниже 32 мм рт. ст.
• Количество лейкоцитов свыше 12000/мм3, менее 400/мм3 или
больше 10% юных форм.
38. СЕПТИЧЕСКИЙ ШОК (SIRS –ШОК)
• Это осложнение тяжелого сепсиса и определяется , каксепсис – индуцированная гипотензия, которая не поддается
коррекции адекватным насыщением жидкости;
перфузионные нарушения которые могут включать ацидоз,
олигоурию или острое нарушение психического статуса.
39.
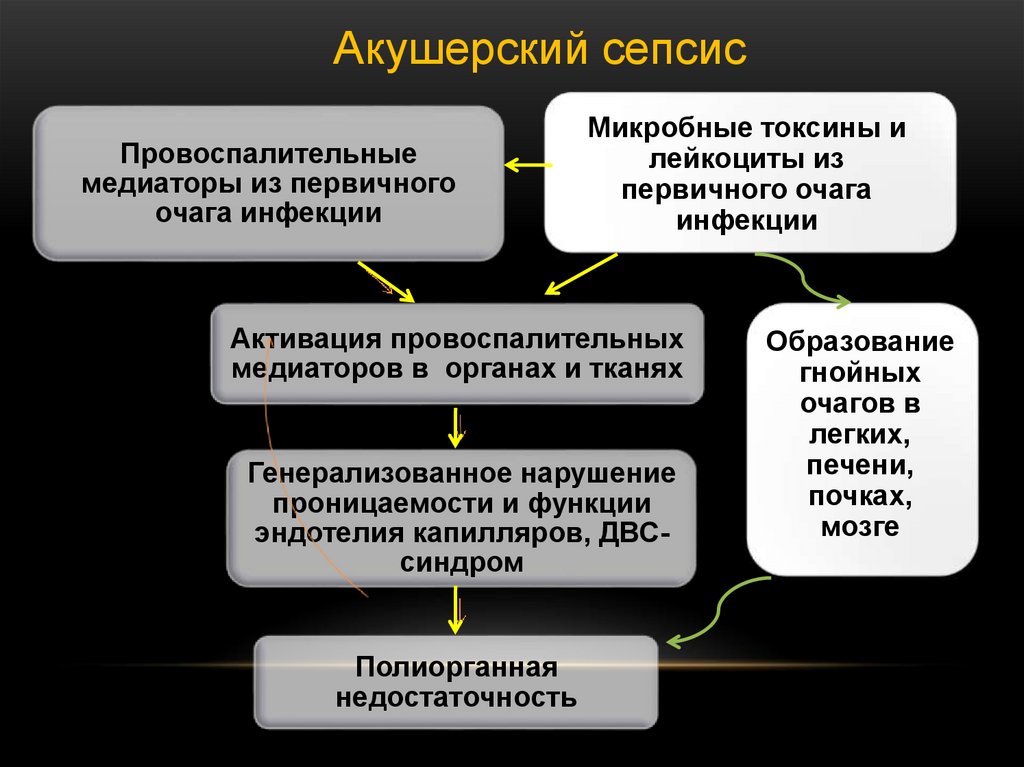
Акушерский сепсисПровоспалительные
медиаторы из первичного
очага инфекции
Микробные токсины и
лейкоциты из
первичного очага
инфекции
Активация провоспалительных
медиаторов в органах и тканях
Генерализованное нарушение
проницаемости и функции
эндотелия капилляров, ДВСсиндром
Полиорганная
недостаточность
Образование
гнойных
очагов в
легких,
печени,
почках,
мозге
40. Диагностика
• - мониторинг АД, определение среднего АД, ЧСС, ЧД;• - измерение температуры тела минимум через каждые 3 ч, особенно
после озноба;
• - общий анализ крови (лейкоцитарная формула, гемоглобин,
гематокрит);
• - исследование показателей свертывания крови - количество
тромбоцитов, фибриногена, растворимых комплексов мономеров
фибрина, продуктов деградации фибрина и фибриногена,
антитромбина III, агрегации тромбоцитов;
• - бактериологическое исследование крови, особенно во время
ознобов, определение чувствительности микрофлоры к антибиотикам;
• - ежечасный контроль диуреза, бактериологическое исследование
мочи, определение чувствительности микрофлоры к антибиотикам;
• - определение концентрации электролитов в сыворотке (Na+, Ka+),
креатинина, газов артериальной крови, pH;
• - рентгеновское исследование грудной клетки;
• - определение в крови прокальцитонина, С-реактивного белка.
41. ЛАБОРАТОРНЫЕ ДАННЫЕ отображают наличие тяжелого воспаления и степень полиорганной недостаточности.
• Степень интоксикации характеризуютлейкоцитарный индекс интоксикации (ЛИИ),
которые рассчитывают по формуле :
ЛИИ=(С+2П+3Ю+4Ми)(Пл-1)
(Мо+Ли)(Э+1)
в норме Ли =1. Повышение индекса до 2-3
свидетельствуют об ограниченном
воспалительном процессе, повышение до 4-7 – про
значительный бактериальный компонент
эндогенной интоксикации. Лейкопения с высоким
Ли – плохой прогностический показатель для
больных с септическим шоком.
42. ОСНОВНЫЕ ПРИНЦИПЫ ИНТЕНСИВНОЙ ТЕРАПИИ СЕПТИЧЕСКОГО ШОКА :
• Немедленная госпитализация в отделение интенсивнойтерапии.
• Коррекция гемодинамических нарушений путем проведения
инотропной терапии и адекватной инфузионной терапии с
постоянным мониторингом гемодинамики.
• Поддержка адекватной вентиляции и газообмена.
• Хирургическая санация очага инфекции.
• Нормализация функции кишечника и раннее энтеральное
питание.
• Своевременная коррекция метаболизма под постоянным
лабораторным контролем.
• Антибактериальная терапия под постоянным
микробиологическим контролем.
• Антимедиаторная терапия
43. Инфузионная терапия
Используют кристаллоиды, рефортан, нативная илисвежезамороженная плазма.
Иннотопная поддержка (ДОПАМИН или ДОБУТАМИН), при
неэффективности комплексной гемодинамической терапии –
ГЛЮКОКОРТИКОИДЫ.
44. Лечение
Нецелесообразно использование рекомбинантныхинтерферонов – рецепторы блокированы патологическими
АТ, поэтому дополнительное введение интерферонов может
привести к ухудшению состояния
Целесообразно использование факторов гуморальной
защиты (иммуноглобулины, свежезамороженная плазма) и
препаратов с антицитокиновым действием (галавит)
45. Хирургическое лечение
Показание к лапаротомии иэкстирпации матки с маточными
трубами:
• Отсутствие эффекта от проведения интенсивной терапии.
• Наличие в матки гноя.
• Маточное кровотечение.
• Гнойные образования в области придатков матки.
46.
ДЕКОНТАМИНАЦИЯ КИШЕЧНИКА -ЦЕФУРОКСОЗИД по1 ч/л через постоянный зонд 3-4 раза в сутки.
ЭМПИРИЧЕСКАЯ АНТИБАКТЕРИАЛЬНАЯ
ТЕРАПИЯ +ОПЕРАТИВНОЕ ЛЕЧЕНИЕ.
• Монотерапия : ИМИПЕНЕМ (ТИЕНАМ) в/в инфузия по
500 мг 4 р/сутки или
• Комбинированная терапия: АУГМЕНТИН 1,2 в/в через 8
часов, ЦЕФАЛОСПОРИНЫ III-IV генерации в/в инфузия
2 г через 8 часов + АМИНОГЛИКОЗИДЫ (АМИКАЦИН
7,5 мг/кг 2 р/сутки) + МЕТРОНИДОЗОЛ (100 мг 2
р/сутки) + ВАНКОМИЦИН; либо ФТОРХИНОЛОНЫ II-III
генерации (ЦИФРАН, ТАВАНИК 500мг) +
МЕТРОНИДАЗОЛ ( 100 МГ 2 Р/СУТКИ В/В КАПЕЛЬНО).
47. Эфферентные методы лечения
• Плазмаферез в первые часы при септическом шоке и впервые сутки после операции, связанной с удалением
органов;
• Плазмофильтрация или гемофильтрация – в
последующие сутки после операции или выведения
больной из шока;
• Переливание РОВОАК – в 1-е сутки после операции или
после выведения больной из шока;
• Профилактика тромбоэмболических осложнений :
ФРАКСИПАРИН 0,3 (0,6 мл) или КЛЕКСАН 1 мг/кг через
24 часа после операции 1 раз
48. Профилактика
• Профилактику гнойно-воспалительных послеродовыхзаболеваний должны начинать с первых недель беременности. В
женской консультации необходимо выявить беременных,
относящихся к группе высокого риска развития бактериальной
инфекции или с ее проявлениями, и проводить превентивные и
лечебные мероприятия.
•В акушерском стационаре должны
неукоснительно соблюдать правила
асептики и антисептики.







































 Медицина
Медицина








