Похожие презентации:
Бактериальный вагиноз
1. Бактериальный вагиноз
z2.
zБактериальный вагиноз (БВ) – это инфекционный невоспалительный
синдром полимикробной этиологии, связанный с дисбиозом вагинальной
микробиоты, который характеризуется количественным снижением или
полным исчезновением лактобацилл, особенно перекисьпродуцирующих, и значительным увеличением облигатных и
факультативных анаэробных условно-патогенных микроорганизмов.
3. Этиология
zЭтиология
Баквагиноз является полимикробным заболеванием, при котором
происходит замещение нормальной вагинальной микробиоты
(протективных лактобацилл) микроаэрофильными (Gardnerella vaginalis)
и облигатно-анаэробными (Bacteroides spp., Prevotella spp., Mobiluncus
spp., Veillonella spp., Megasphera spp., Leptotrichia spp., Atopobium vaginae
и др.) микроорганизмами.
4. Бактериальный вагиноз как фактор риска
zсамопроизвольных
абортов
абсцессов органов
малого таза при
введении
внутриматочных
контрацептивов
преждевременного
излития околоплодных
вод
ВЗОМТ
преждевременных
родов
БВ
рождения детей с низкой
массой тела
перитонита
внутриамниотической
инфекции
инфекционных
осложнений после
гинекологических
операций и абортов
5. Эндогенные факторы риска развития БВ
zЭндогенные
факторы риска развития БВ
гормональные изменения,
гипотрофия и атрофия слизистой оболочки влагалища,
наличие кист и полипов стенок влагалища, гименальной области,
нарушения рецепторной функции вагинального эпителия,
антагонизм между вагинальными микроорганизмами,
снижение концентрации перекиси водорода в вагинальной среде за счёт
уменьшения концентрации лактобацилл и др.
6. Экзогенным факторам риска развития БВ
zинфицирование возбудителями ИППП и колонизация половых путей генитальными
микоплазмами,
лекарственная терапия (антибактериальными, цитостатическими,
глюкокортикостероидными, антимикотическими препаратами),
лучевая терапия;
присутствие инородных тел во влагалище и матке;
пороки развития половых органов или их деформации после родов и хирургических
вмешательств;
нарушение гигиены половых органов, в том числе, частое применение спринцеваний и
вагинальных душей;
использование спермицидов.
7. Клиническая картина
zКлиническая картина
Субъективные симптомы:
гомогенные беловато-серые выделения из половых путей, часто с неприятным «рыбным»
запахом, усиливающиеся после незащищенного полового акта, проведения гигиенических
процедур с использованием мыла, после менструации;
дискомфорт в области наружных половых органов;
болезненность во время половых контактов (диспареуния);
редко - зуд и/или жжение в области половых органов;
редко - зуд, жжение, болезненность при мочеиспускании (дизурия).
8.
zОбъективные
симптомы:
гомогенные беловато-серые вагинальные выделения густой консистенции,
равномерно распределяющиеся по слизистой оболочке вульвы и влагалища.
У большинства больных симптомы воспалительной реакции со стороны
половых органов отсутствуют.
9. Диагностика
zДиагностика
Диагноз устанавливается на основании наличия не менее чем 3-х из 4-х критериев
(критерии Amsel):
выделения из влагалища – густые, гомогенные, беловато-серые, с неприятным запахом;
значение рН вагинального отделяемого > 4,5;
положительный результат аминотеста (появление «рыбного» запаха при смешивании на
предметном стекле вагинального отделяемого с 10% раствором КОН в равных пропорциях);
обнаружение «ключевых» клеток при микроскопическом исследовании вагинального
отделяемого.
10. Лабораторная диагностика
zЛабораторная диагностика
1.
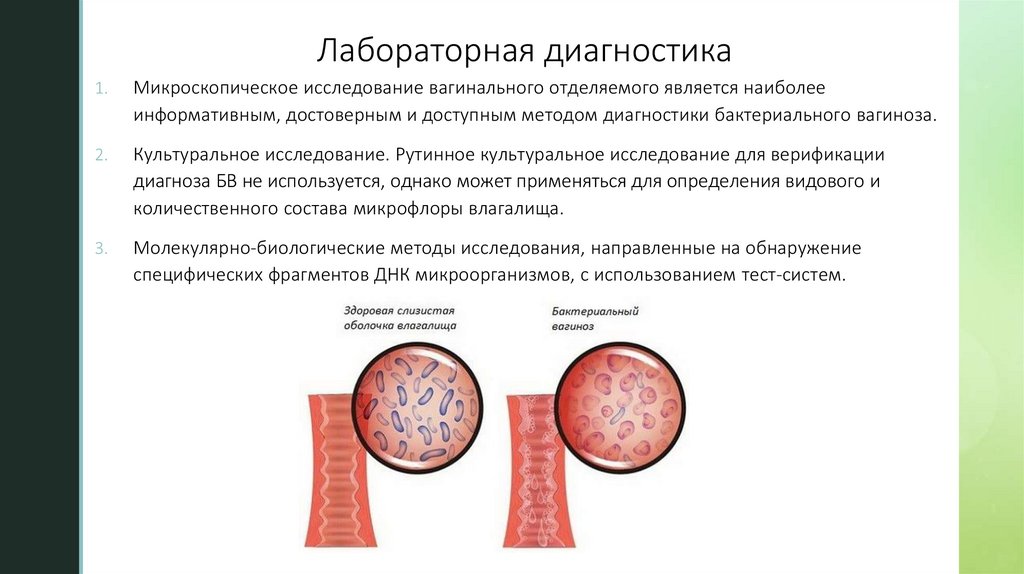
Микроскопическое исследование вагинального отделяемого является наиболее
информативным, достоверным и доступным методом диагностики бактериального вагиноза.
2.
Культуральное исследование. Рутинное культуральное исследование для верификации
диагноза БВ не используется, однако может применяться для определения видового и
количественного состава микрофлоры влагалища.
3.
Молекулярно-биологические методы исследования, направленные на обнаружение
специфических фрагментов ДНК микроорганизмов, с использованием тест-систем.
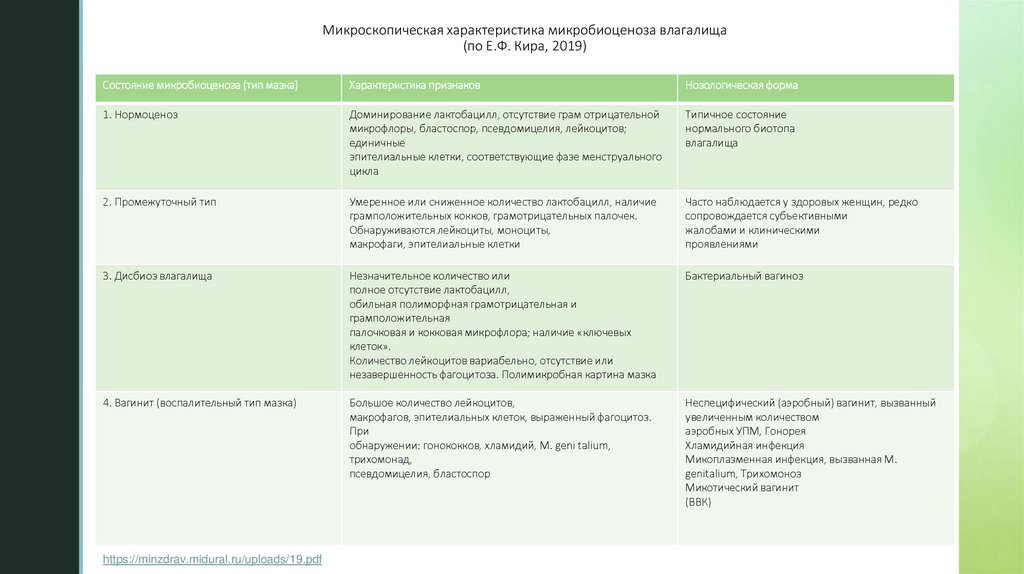
11. Микроскопическая характеристика микробиоценоза влагалища (по Е.Ф. Кира, 2019)
zСостояние микробиоценоза (тип мазка)
Характеристика признаков
Нозологическая форма
1. Нормоценоз
Доминирование лактобацилл, отсутствие грам отрицательной
микрофлоры, бластоспор, псевдомицелия, лейкоцитов;
единичные
эпителиальные клетки, соответствующие фазе менструального
цикла
Типичное состояние
нормального биотопа
влагалища
2. Промежуточный тип
Умеренное или сниженное количество лактобацилл, наличие
грамположительных кокков, грамотрицательных палочек.
Обнаруживаются лейкоциты, моноциты,
макрофаги, эпителиальные клетки
Часто наблюдается у здоровых женщин, редко
сопровождается субъективными
жалобами и клиническими
проявлениями
3. Дисбиоз влагалища
Незначительное количество или
полное отсутствие лактобацилл,
обильная полиморфная грамотрицательная и
грамположительная
палочковая и кокковая микрофлора; наличие «ключевых
клеток».
Количество лейкоцитов вариабельно, отсутствие или
незавершенность фагоцитоза. Полимикробная картина мазка
Бактериальный вагиноз
4. Вагинит (воспалительный тип мазка)
Большое количество лейкоцитов,
макрофагов, эпителиальных клеток, выраженный фагоцитоз.
При
обнаружении: гонококков, хламидий, M. geni talium,
трихомонад,
псевдомицелия, бластоспор
Неспецифический (аэробный) вагинит, вызванный
увеличенным количеством
аэробных УПМ, Гонорея
Хламидийная инфекция
Микоплазменная инфекция, вызванная M.
genitalium, Трихомоноз
Микотический вагинит
(ВВК)
https://minzdrav.midural.ru/uploads/19.pdf
12. Лечение
zЛечение
13. Лечение
zЛечение
14. Схемы лечения
zСхемы лечения
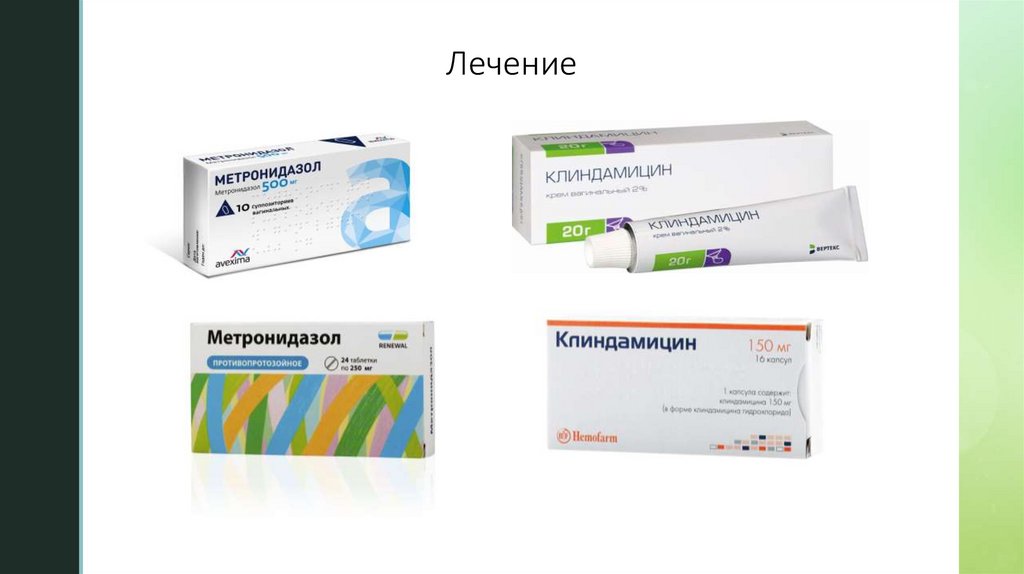
Одноэтапные схемы лечения:
-
клиндамицин, крем 2% 5,0 г интравагинально 1 раз в сутки (на ночь) в течение 7 дней (А)
или
-
метронидазол, гель 0,75% 5,0 г интравагинально 1 раз в сутки (на ночь) в течение 5 дней (А)
или
-
метронидазол 500 мг перорально 2 раза в сутки в течение 7 дней (А)
или
–
тинидазол 2,0 г перорально 1 раз в сутки в течение 3 дней (А).
https://minzdrav.midural.ru/uploads/19.pdf
15. Схемы лечения
zСхемы лечения
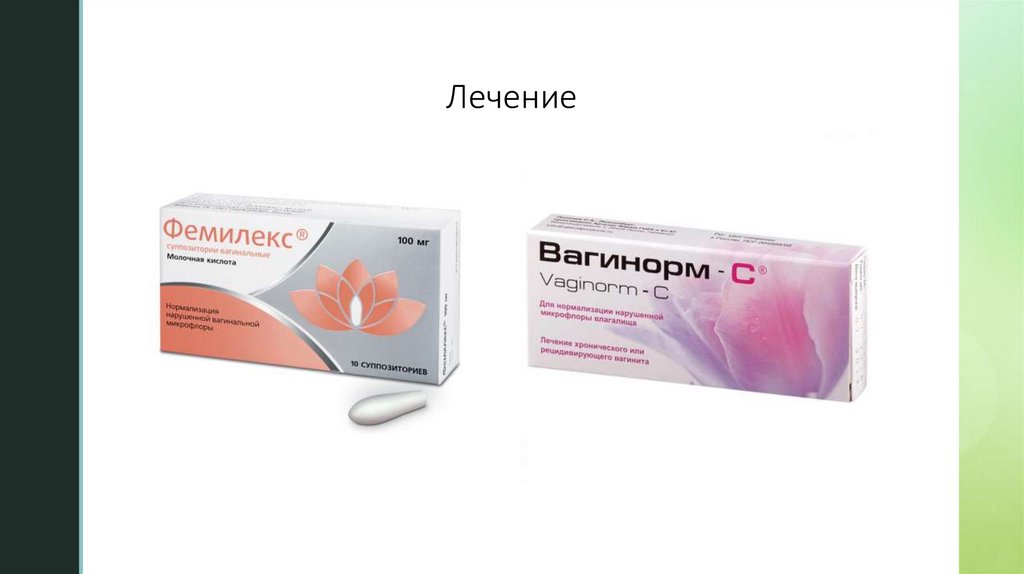
Двухэтапные схемы лечения:
1-й этап: Хлоргексидин 16 мг per vaginam по 1 суппозиторию 2 раза в день 10 дней
и/или
Молочная кислота 100 мг per vaginam по 1 суппозиторию 1 раз в день в течение10 дней
2-й этап: Лактобактерии (Lactobacillus casei rhamnosus Doderleini Lcr-35) per vaginam по 1
вагинальной капсуле 2 раза в день в течение 7 дней или по 1 вагинальной капсуле 1 раз в день в
течение 14 дней.
https://minzdrav.midural.ru/uploads/19.pdf
16. Лечение беременных и детей
zЛечение беременных и детей
Лечение беременных
- метронидазол 500 мг перорально 2 раза в сутки в течение 7 дней, назначается со второго
триместра беременности (А)
или
метронидазол 250 мг перорально 3 раза в сутки в течение 7 дней, назначается со второго
триместра беременности (А)
или
-
клиндамицин 300 мг перорально 2 раза в сутки в течение 7 дней (А).
Лечение детей
-
метронидазол 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней (D).
https://minzdrav.midural.ru/uploads/19.pdf
17. Ресурсы
zРесурсы
https://www.ismos.ru/guidelines/doc/bakterial'nyj_vaginoz.pdf
https://minzdrav.midural.ru/uploads/19.pdf












 Медицина
Медицина








