Похожие презентации:
ЭЭГ. Техника проведения
1. ЭЭГ
ТЕХНИКА ПРОВЕДЕНИЯ2. Техника проведения ЭЭГ
ЭЭГголовного мозга относится к
наиболее информативным способам
изучения активности органа.
Компьютерная электроэнцфалография
позволяет выявить сложные болезни ЦНС.
На изображениях графически
показываются волнообразные
импульсы, излучаемые корой головного
мозга.
3. Смысл ЭЭГ?
Проведение ЭЭГ-исследований повторно, вдинамике дает возможность следить за
ходом лечения, осуществлять динамическое
наблюдение за характером течения
заболевания - прогрессированием или
стабилизацией его, определить степень
компенсации патологического процесса,
определить прогноз и трудовые возможности
инвалида.
4. Электроэнцефалография. Технические нюансы
Электроэнцефалография (ЭЭГ) — метод исследования головного мозга, основанный нарегистрации его биоэлектрических потенциалов. Конкретно, в каждом канале измеряется
разность потенциалов между активным и референциальным электродами – т.е. между
этими электродами течет слабый переменный электрический ток, производимый
пациентом. Поскольку ток слабый, между электродами должно быть минимальное
сопротивление! (импеданс).
С помощью ЭЭГ можно объективно исследовать функциональное состояние головного
мозга и выявить степень и локализацию его поражения. Метод наиболее информативен при
диагностике эпилепсии. Данные ЭЭГ помогают дифференцировать различные формы
припадков, установить локализацию эпилептического очага, а так же осуществлять контроль
эффективности лекарственной терапии.
Следует помнить, что ЭЭГ регистрирует суммарную электрическую активность с
относительно больших участков поверхности головы. При этом, помимо активности коры
головного мозга, могут быть зарегистрированы миографическая активность мышц скальпа
и жевательных мышц, мышц глазных яблок и век, реограмма и ЭКГ-артефакт при
нахождении ЭЭГ-электрода над кровеносными сосудами.
5.
Итак, для регистрации ЭЭГ нужно некоторое количество электродовна голове, установленных в определенных точках, а также
референциальный электрод(ы) и электрод заземления.
Референтные электроды, классически, располагаются на мочках
ушей, обозначаются Ref (R), но могут быть установлены и в другом
месте, например на сосцевидных отростках за ушами, по
средней линии, между Fz и Cz электродами (электроды,
расположенные по средней линии, обозначаются индексом — «z»,
от «zero», т. е. Нулевой). Электроды, которые расположенные в
левом полушарии, принято обозначать нечетными цифрами, а в
правом полушарии — четными. Обязательно наличие электрода
заземления, который может располагаться в любом месте на
голове (чаще всего устанавливают между Fp1 и Fp2 электродами
на лбу, в точке Fpz).
Полная стандартная схема 10-20 предусматривает установку 21
электрода (считая 1 электрод заземления и 1 референт).
6.
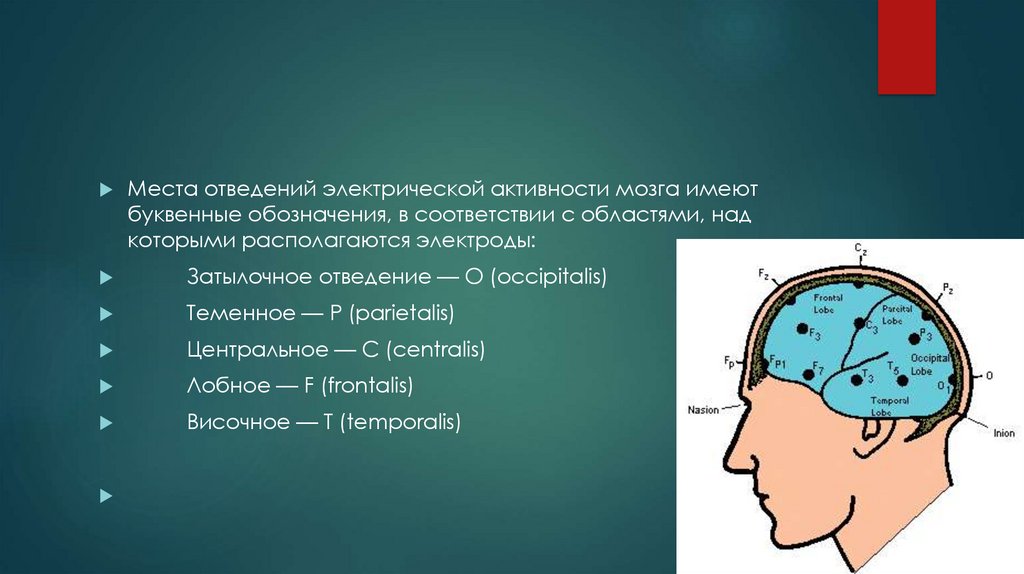
Места отведений электрической активности мозга имеютбуквенные обозначения, в соответствии с областями, над
которыми располагаются электроды:
Затылочное отведение — О (occipitalis)
Теменное — P (parietalis)
Центральное — C (centralis)
Лобное — F (frontalis)
Височное — T (temporalis)
7. Международная схема расположения электродов
Международная схема 10-20%, или просто схема 1020 была разработана Jasper H. в 1958 г, длястандартизации терминологии и описания
локализации скальповых электродов, чтобы ЭЭГ
записи могли быть сравнимыми, вне зависимости от
лаборатории и врача, анализировавшего
исследование. В настоящее время является
международным стандартом установки электродов.
Используется при наклейке коллодиевых электродов,
а также в ЭЭГ шапочках, которые появились гораздо
позднее.
8.
Данная схема предусматривает измерение расстояния откостных ориентиров черепа, с последующим расчетом
интервалов между электродами в процентах, для определения
мест установки электродов. Принцип следующий:
1) Измеряется расстояние между точками Nasion (переносица)
и Inion (выступ затылочного бугра).
На 10% от полученного расстояния, выше затылочного бугра,
располагается точка Oz и линия затылочных электродов (О1, О2).
Кпереди от этой линии, на расстоянии 20% находится точка Pz и
линия теменных электродов (Р3, Р4), еще через 20% - точка Cz и
линия центральных электродов (С3, С4), и еще через 20% - точка
Fz и линия лобных электродов (F3, F4). Лобные полюсные
электроды (Fp1 и Fp2) располагаются на линии, находящейся в
10% выше точки Nasion, и в 20% от линии лобных электродов. В
точке пересечения этой линии с продольной, находится точка
Fpz.
9.
2) Второе основное расстояние измеряется между околоушными точками (за ориентирпринимается углубление сразу над козелком), по линии, которая проходит через середину
первого расстояния. Оно также делится на отрезки в процентах: в 10% кверху от слуховых
проходов, с каждой стороны, располагаются височные электроды (Т3 и Т4), в 20% выше от
височных электродов находятся вышеупомянутые центральные электроды (С3, С4).
3) Третье расстояние измеряется как окружность головы, однако лента прокладывается
строго через уже найденные точки Fpz, T3, Oz и T4 (по окружности). За 100% принимается
половина полученного расстояния и, исходя из этого, высчитываются по 10% влево и вправо от
Fpz для определения полюсных лобных электродов (Fp1 и Fp2, соответственно) и по 10% от
Oz, для определения затылочных электродов (О1 и О2). Также на этой линии лежат:
- нижнелобные электроды (F7 и F8), на расстоянии 20% от Fp1 (кзади) и Т3 (кпереди) и
аналогичным образом с другой стороны.
- задневисочные электроды (Т5 и Т6), на расстоянии 20% от T3 (кзади) и O1 (кпереди) и
аналогично с другой стороны.
Как уже было сказано, по средней линии устанавливаются сагиттальные электроды —
лобные (Fz), центральные (Cz), теменные (Pz). Точки Fpz и Oz не используются для установки
активных электродов в системе 10-20.
По величине отрезков в 10 и 20% эта схема и получила свое название.
10. Разметка головы для установки коллодиевых электродов:
1. Прокладывая измерительную ленту от Nasion до Inion строго посредней линии, измеряем первое расстояние, и на его
половине, справа и слева от ленты, ставим промежуточные
метки.
2. Измеряем расстояние между околоушными точками,
прокладывая край ленты через вышеказанные промежуточные
метки.
На середине этого расстояния будет подтвержденная точка Cz.
Не отпуская ленту, можно отметить точки Т3, Т4, С3 и С4,
11.
3. Снова прокладываем ленту между точками Nasion и Inion, но вэтот раз прокладывая край ленты через уже подтвержденную
точку Cz.
4. Как было сказано выше, измеряем окружность головы строго
через уже найденные точки Fpz, T3, Oz и T4 (по окружности). За 100%
принимается половина полученного расстояния. Исходя из этого,
высчитываются по 10% влево и вправо от Fpz (по этой окружности)
для определения полюсных лобных электродов (Fp1 и Fp2,
соответственно) и по 10% от Oz, для определения затылочных
электродов (О1 и О2).
5. Находим F7 и F8; Т5 и Т6.
Расстояние от Fр1 до Т3 делим пополам, находим F7
Расстояние от Fр2 до Т4 делим пополам, находим F8
Расстояние от Т3 до О1 делим пополам, находим Т5
Расстояние от Т4 до О2делим пополам, находим Т6
12.
Если дугообразно проложить измерительную ленту через точкиFp1-C3-O1, получится "параллель" (см. рис.1), которая
пересекается с "меридианом", идущим через точки F7-Fz-F8 (см.
рис. 2) в точке F3.
Аналогично, "параллель" Fp2-C4-O2 пересекается с этим же
"мередианом" в точке F4.
13.
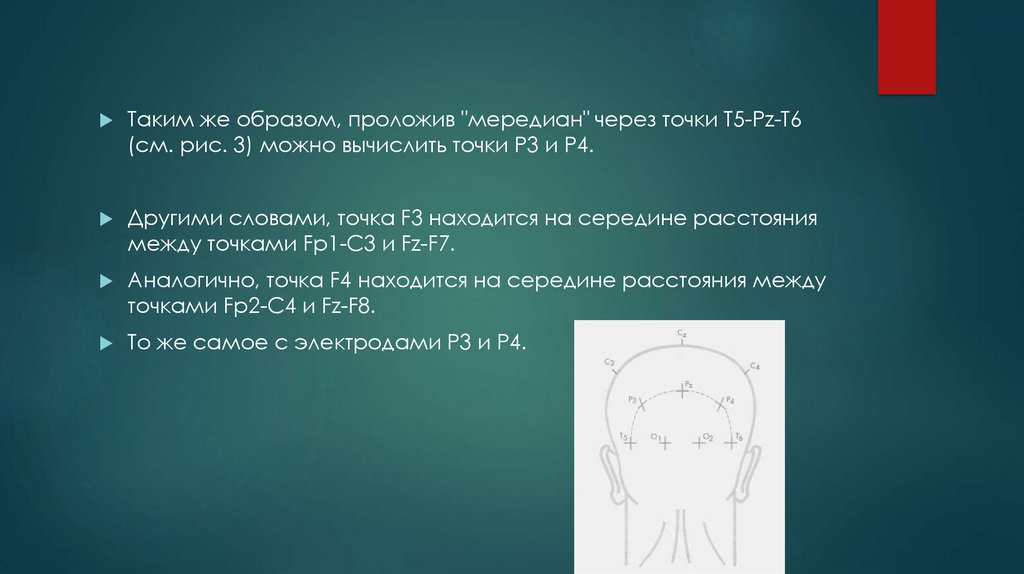
Таким же образом, проложив "мередиан" через точки Т5-Pz-T6(см. рис. 3) можно вычислить точки P3 и Р4.
Другими словами, точка F3 находится на середине расстояния
между точками Fp1-С3 и Fz-F7.
Аналогично, точка F4 находится на середине расстояния между
точками Fp2-С4 и Fz-F8.
То же самое с электродами Р3 и Р4.
14.
В практике, помимо электродов, установленных по системе 10-20,используются дополнительные электроды, для определения местонаходения
которых используется тот же принцип. Речь идет об электродах скуловой
дуги (F9, F10, T9, T10, P9 и P10). Как определить их местонахождение?
Вспомните расстояние, измереное от околоушных точек через Cz. Каждый
из перечисленных электродов находится на 10% ниже от соответсвующих
электродов, лежащих на окружности головы:
- F9 и F10 на 10% ниже электродов F7 и F8, соответственно. То есть, лежат на
скуловой кости.
- T9 и Т10 на 10% ниже электродов Т3 и Т4, соответственно. Фактически,
лежат на околоушных точках.
- Р9 и Р10 на 10% ниже электродов Т5 и Т6, соответственно. Лежат на
сосцевидных отростках черепа (mastoideus).
Использование этих электродов может помочь локализовать
интериктальную эпилептиформную активность и зону начала приступа по
ЭЭГ. В частности, передние скуловые электроды, по мнению некоторых
авторов, являются неинвазивными аналогами сфеноидальных электродов.
15. Монтажи
Записанные ЭЭГ данные можно представить по-разному. Дляэтого существуют различные монтажные схемы.
Чаще всего для наблюдения за записью используются
референциальный монтаж – в таком виде усилитель
воспринимает данные.
Все другие монтажи являются реконструкцией, полученной в
результате математических вычислений разности потенциалов
на основе данных референциального монтажа.
16. Особенности монтажных схем
в референциальном монтаже удобно контролировать качествоналожения электродов, судя по помехам в том или ином отведении.
в биполярном монтаже (продольная цепочка) хорошо видны т.н.
«залитые электроды» - т.е. электроды, между которыми образовалась
дорожка из электропроводного геля, следовательно, они стали единым
электродом, внутри которого нет разности потенциалов, как нет разницы
потенциалов между разными концами гвоздя. На ЭЭГ, в таком случае, в
отведении, состоящем из пары «залитых» электродов (например F3-C3)
регистрируется изолиния.
поперечный монтаж. По сути – тот же биполярный монтаж, только
цепочки отведений идут в поперечном направлении. Аналогично, в залитой
паре электродов (например F7-F3) будет регистрироваться изолиния.
Особенность в том, что если у вас залиты F7-F3, то в биполярном
(предыдущем) монтаже все будет нормально! (но ЭЭГ данные при этом
некорректны).
17. Эпилепсия
Эпилепсия – хроническая болезнь, которая проявляетсяповторными, судорожными или другими припадками, потерей
сознания и сопровождается изменениями личности. Эпилепсия
бывает первичной и вторичной. Выделяется также
эпилептический синдром, имеющий сходство с эпилепсией.
18. .
Клиническая картина включает в себя большие и малыесудорожные припадки, вегетативно-висцеральные и
психические припадки, а также нарушения психики. Обычно
начало болезни приходится на возраст 5—15 лет.
Характеризуется прогрессирующим течением. Частота
припадков и их выраженность постепенно увеличиваются.
Характер припадков также изменяется. Большой судорожный
припадок начинается внезапно. Обычно предвестников
припадков нет, хотя за 1–2 дня может ухудшиться самочувствие,
нарушиться сон, аппетит, появиться головная боль. В
большинстве случаев припадку предшествует аура. Ее характер
зависит от области мозга, которая раздражается. Аура длится
несколько секунд. Затем больной теряет сознание и падает.
Появляются судороги. Вначале они являются тоническими и
продолжаются 15–20 с. Затем судороги становятся
клоническими и длятся 2–3 мин. Их частота постепенно
уменьшается и наступает общее мышечное расслабление.
19. .
Этот период характеризуется расширением зрачков,отсутствием их реакции на свет, может наблюдаться
непроизвольное мочеиспускание. Несколько минут сознание
остается сопорозным, затем постепенно проясняется. Сам
припадок больные не помнят. После припадка состояние
больного является сонливым, вялым. Малые судорожные
припадки характеризуются кратковременной потерей сознания.
Больной при этом не падает. В это время больные могут
совершать разнообразные движения. Течения приступа больные
не помнят. Симптоматические эпилепсии могут возникать при
опухолях головного мозга, особенно лобной и височной долей.
Данные эпилепсии характеризуются джексоновскими
припадками. Эпилептический статус характеризуется серией
припадков.
20. .
В промежутках между ними сознание больноговосстанавливается не полностью. При клещевом энцефалите
возможно развитие кожевниковской эпилепсии. Она
характеризуется постоянным подергиванием мышц
пораженных конечностей клонического характера. Иногда эти
подергивания перерастают в большой эпилептический
припадок.
21. .
Симптоматическая эпилепсия может возникать при абсцессемозга, гранулемах, менингитах, энцефалитах, сосудистых
расстройствах. Также эпилепсия может провоцироваться
интоксикацией различного генеза, а также аутоинтоксикацией.
В ряде случаев эпилепсия развивается в результате повторной
черепно-мозговой травмы. Припадки при этом появляются
спустя несколько лет после травмы.
22. .
Фокальная аура может быть сенсорной, зрительной, обонятельной,слуховой, психической, вегетативной, моторной, речевой и
сенситивной. Сенсорная аура характеризуется нарушениями со
стороны органов чувств.
.
При зрительной ауре возникает видение блестящих шаров, ярких
искр, что связано с поражением затылочной доли. Могут появляться
сложные зрительные галлюцинации, макро– или микропсия,
гемианопсия, амавроз. Обонятельная аура возникает при поражении
височной доли. Характеризуется обонятельными галлюцинациями,
которые часто сочетаются с вкусовыми.
Психическая аура характерна для поражения теменно-височной
области. Проявляется чувством страха, ужаса, блаженства или
радости. Вегетативная аура характеризуется изменением функции
внутренних органов, что может проявляться сердцебиением,
усилением перистальтики, болями в эпигастрии, тошнотой, ознобом.
23. .
Моторная аура возникает при поражении сенсомоторнойобласти. Проявляется появлением двигательных автоматизмов.
Сенситивная аура характеризуется возникновением парестезий
в различных участках тела.
Дополнительными методами диагностики являются ЭЭГ,
компьютерная и магниторезонансная томография.
24. лечение
После прекращения припадков лечение должно продолжаться втечение 2–3 лет. Дозировка препаратов при этом постепенно
снижается.
Главным является назначение противосудорожных препаратов
25. ЭЛЕКТРОНЕЙРОМИОГРАФИЯ
Электронейромиография (ЭНМГ)-дословно означает «записьэлектрической активности мышц и нервов».ЭНМГ включает
множество методов оценки функционального состояния
нервно-мышечной системы,основанных на ижзучении
биоэлектрических показателей функции
мышц,периферической и центральной нервной систем-в
покое,при произвольном напряжениии внешней
стимуляции.Любое сокращение мышцы создает электрическую
активность,которая фиксируется специальными
датчиками(накожными или игольчатыми),а особый прибор
(миограф)-позволяет измерить скорость проведения
электрического импульса по нервам.
26. .
Перед проведением ЭНМГ больной укладывается на кушеткуили занимает полусидячее комфортное положение.В
электронейромиографии спльзуют два вида электродовповерхностные(накожные) и игольчатые.Места крепления
электродов смазываются спиртом.Большие датчики
накладывают на мышцы ,а маленькие -на сухожилия.Для
заземления фитили электродов смачивают изотоническим
раствором .Чтобы обеспечить проводимость ,лишнюю
растительность убирают,а кожу смазывают специальным
раствором.Один из датчиков подает импульс,другой записывает
сигнал и передает его на монитор.Чтобы иметь полное
представление о работе мышц и нервных окончаний
,проводится комплексное обследование.После
диагностических манипуляций может остаться небольшой синяк
или ранка из-за введения иглы электрода.
27. .
Важно накладывать датчик на нервные окончания,а не просто намышцу,которая болит.ЭНМГ не даст нужного результата при
нарушении этой последовательности.
Если во время процедуры больной испытывает сильную боль или
у него возникла аллергическая реакция на гель,обследование
прекращают до полного устранения симптомов.
Медсестра должна предупредить,что :
-длительность ЭНМГ процедуры зависит от заболевания.В
основном процедура длится от 20-90 минут;
-ограничить физические нагрузки;
-исключить прием преаратов на нервно-мышечную передачу
импульсов;
-исключить лишь те продукты и напитки,которые могут
стимулировать центральную нервную систему,тем самым
,искажая результаты исследования
28. ЭНМГ
Стимуляционная, рука29. ЭМГ
игольчатая30. ЭНМГ
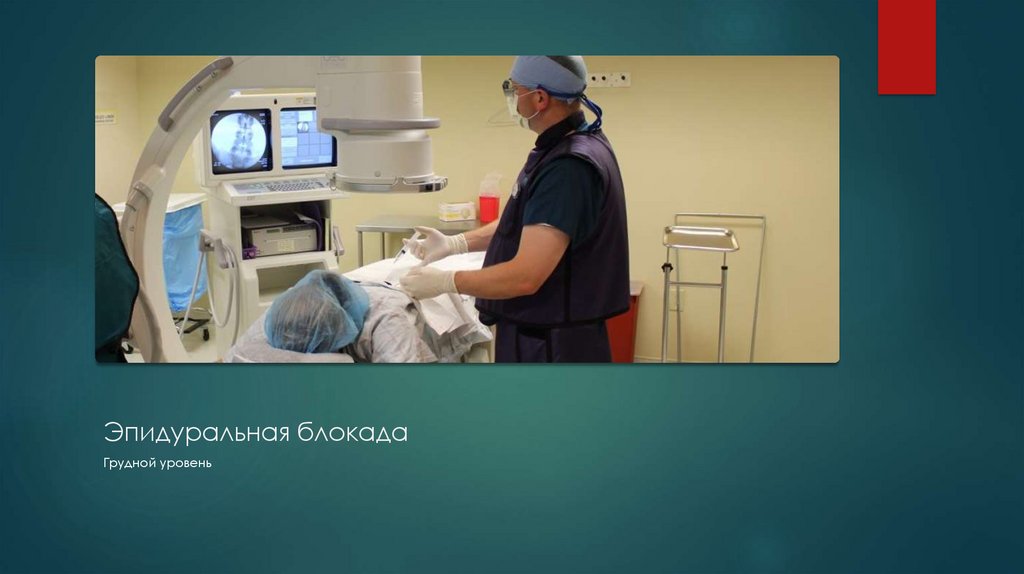
Стимуляционная лицо31. Сестринское сопровождение при приведении эпидуральной блокады под С-дугой.
.32. .
Оснащение: лоток чистый сухой, бикс со стерильным бельём, бикс со стерильнымматериалом, игла эпидуральная с мандреном стерильная, катетер эпидуральный
.
стерильный, раствор первомура и спирт, пинцет стерильный, шприц с иглой
одноразовый-3шт. (стерильные), раствор новокаина 0,25%-0,5%, раствор анестетика
(лидокаин 2% или маркаин), S. NaCl 0,9 %-200 мл., стерильные ватные шарики,
лейкопластырь.
33. .
Порядок действий:1.Объяснить пациенту ход предстоящей процедуры и получить
его согласие (если это возможно).
2. Подготовить всё необходимое: 2.1. Подготовить чистый сухой
лоток.
2.2. Вымыть руки гигиеническим способом и надеть стерильные
перчатки.
2.3. Достать стерильную пелёнку (из бикса со стерильным
бельём) и разложить её на лотке, так чтобы она была сложена в
четыре раза. 2.4. Открыть верхний слой пелёнки и положить на
неё одноразовую иглу эпидуральную, катетер эпидуральный,
стерильные салфетки (из бикса со стерильным материалом),
шприц с иглой одноразовый –3 шт., стерильную пелёнку (из
бикса со стерильным бельём).
2.5. Закрыть верхний слой пелёнки.
3. Попросить помощника или санитарку уложить пациента на
живот, либо пациент сам занимает положение "на животе".
34. .
4. Врач моет руки гигиеническим способом и надеваетстерильные перчатки, мед. сестра в это время обрабатывает
область пункции раствором первомура двухкратно.
5. Подать врачу стерильным пинцетом стерильную пелёнку и
набор для анестезии.
6. С помощью С-дуги врач размечает место укола,
обрабатывает кожу антисептическим раствором и накрывает
ее стерильным бельем.
7. Открыть раствор новокаина и физ.раствор, помочь врачу
набрать в один шприц новокаин, а в другой физ.раствор (S.NaCl
0,9 %).
8. Врач производит анестезию кожи, затем вводят специальную
иглу. Положение иглы постоянно контролируют с помощью Сдуги. После того, как игла установлена, для контроля
правильности ее положения, а также характера распределения
препарата в эпидуральном пространстве, вводят контраст и
делают рентгеновский снимок. Если распространение
контраста удовлетворительно, вводят лекарственный препарат. .
Мед. сестра поддерживает пациента.
35. .
9. Врач извлекает иглу с помощью ватного шарика, смоченногоспиртом.
10. Сделать асептическую повязку на месте пункции, закрепить
её лейкопластырем.
11. Уложить пациента в необходимое положение.
12. Убрать всё использованное оснащение с последующей
обработкой.
13. Снять перчатки и утилизировать их отходами группы В, вымыть
руки обычным способом.
14. Отметить в карте интенсивного наблюдения время анестезии,
дозу анестетика и реакцию пациента на неё.
































 Медицина
Медицина








