Похожие презентации:
Кровотечения и кровопотеря
1. Кровотечения и кровопотеря. Переливание крови и кровезаменителей.
2.
Кровотечение: определение, классификация ОпределениеКровотечение (haemorrhagia) - истечение (выхождение) крови из просвета
кровеносного сосуда вследствие его повреждения или нарушения проницаемости
его стенки.
При этом выделяют три понятия - собственно кровотечение, кровоизлияние и
гематома.
О кровотечении говорят, когда кровь активно поступает из сосуда (сосудов) во
внешнюю среду, полый орган, полости организма. В тех случаях, когда кровь,
выходя из просвета сосуда, пропитывает, имбибирует окружающие ткани, говорят
о кровоизлиянии. Объём его обычно небольшой, скорость поступления крови
падает. Если излившаяся кровь вызывает расслоение тканей, раздвигает органы
и в результате этого образуется искусственная полость, заполненная кровью,
говорят о гематоме. Последующее развитие гематомы может привести к
рассасыванию, нагноению или организации. В том случае, если гематома
сообщается с просветом повреждённой артерии, говорят о пульсирующей
гематоме. Клинически это проявляется определением пульсации гематомы при
пальпации и наличием систолического шума при аускультации.
3.
Классификация кровотеченийСуществуют различные классификации кровотечений.
Анатомическая классификация
Все кровотечения различают по типу повреждённого сосуда и делят на артериальные, венозные,
капиллярные и паренхиматозные.
• Артериальное кровотечение. Кровь истекает быстро, под давлением, часто пульсирующей струёй,
ярко-алого цвета. Скорость кровопотери довольно высока. Объём кровопотери зависит от калибра
сосуда и характера повреждения (боковое, полное и др.).
• Венозное кровотечение. Постоянное истечение крови вишнёво- го цвета. Скорость кровопотери
ниже, чем при артериальном кровотечении, но при большом диаметре повреждённой вены может быть
весьма существенной. Лишь при расположении повреждённой вены рядом с крупной артерией
возможна пульсация струи вследствие передаточной пульсации. При кровотечении из вен шеи нужно
помнить об опасности воздушной эмболии.
• Капиллярное кровотечение. Кровотечение смешанного характера, обусловленное повреждением
капилляров, мелких артерий и вен. При этом, как правило, вся раневая поверхность после
просушивания вновь покрывается кровью. Такое кровотечение обычно бывает менее массивным, чем
при повреждении более крупных сосудов.
• Паренхиматозное кровотечение возникает вследствие повреждения паренхиматозных органов:
печени, селезёнки, почек, лёгких. По сути, является капиллярным кровотечением, но обычно более
опасно, что связано с анатомо-физиологическими особенностями органов.
4.
По механизму возникновенияВ зависимости от причины возникновения различают три вида кровотечения:
• Haemorrhagia per rhexin - кровотечение при механическом повреж- дёнии (разрыве) стенки
сосуда - наиболее частый вид кровотечения.
• Haemorrhagia per diabrosin - кровотечение при аррозии (разрушении, изъязвлении, некрозе)
сосудистой стенки вследствие какого-либо патологического процесса. Такие кровотечения
бывают при воспалительном процессе, распаде опухоли, ферментативном перитоните и др.
• Haemorrhagia per diapedesin - кровотечение при нарушении проницаемости сосудистой
стенки на микроскопическом уровне. Повышение проницаемости сосудистой стенки возникает при таких заболеваниях, как авитаминоз
С, геморрагический васкулит, хроническая почечная недостаточность, скарлатина, сепсис и
др.
Определённую роль в развитии кровотечения играет состояние свёртывающей системы
крови. Нарушение тромбообразования само по себе не приводит к кровотечению, но
значительно усложняет ситуацию. При повреждении мелкой вены срабатывает система
спонтанного гемостаза, если же состояние свёртывающей системы нарушено, то любая,
даже самая незначительная травма может привести к смертельному кровотечению.
Известное заболевание с нарушением процесса свёртывания крови - гемофилия.
5.
По отношению к внешней средеПо этому признаку все кровотечения делят на два основных вида: наружное и внутреннее.
В тех случаях, когда кровь из раны вытекает наружу, во внешнюю среду, говорят о наружном кровотечении.
Такие кровотечения очевидны, их быстро диагностируют. К наружным также относят кровотечение по дренажу из
послеоперационной раны.
Внутренним называют кровотечение, при котором кровь поступает в просвет полых органов, ткани или
внутренние полости организма. Различают явные и скрытые внутренние кровотечения.
Внутренними явными называют те кровотечения, при которых кровь, даже в изменённом виде, через какой-то
промежуток времени появляется снаружи, и диагноз поэтому можно поставить без сложного обследования и
выявления специальных симптомов. Так, например, при кровотечении из язвы желудка кровь поступает в его
просвет, а при дос- таточном её накоплении возникает рвота. Кровь в желудке при контакте с соляной кислотой
меняет свой цвет и консистенцию - возникает так называемая рвота по типу «кофейной гущи». Если же
кровотечение не массивное или язва расположена в двенадцатиперстной кишке, кровь проходит естественный
для кишечного содержи- мого путь и выходит через задний проход в виде кала чёрного цвета (melena). К
внутренним явным кровотечениям относят также кровотечение из желчевыводящей системы - haemobilia, из
почек и мочевыводящих путей - haematuria.
При скрытых внутренних кровотечениях кровь поступает в различные полости и потому не видна. Истечение
крови в брюшную полость называют haemoperitoneum, в грудную - haemothorax, в полость перикарда - haemopericardium, в полость сустава - haemartrosis. При кровотечениях в серозные полости
фибрин плазмы оседает на серозном покрове, излившаяся кровь становится дефибринированной и обычно не
сворачивается.
Диагностика скрытых кровотечений затруднительна. При этом определяют местные и общие симптомы,
используют специальные методы диагностики.
6.
По времени возникновенияПо времени возникновения кровотечения могут быть первичными и вторичными.
Возникновение первичного кровотечения связано с непосредственным
повреждением сосуда во время травмы. Проявляется оно сразу или в первые
часы после повреждения.
Вторичные кровотечения бывают ранними (обычно от нескольких часов до 4-5
сут после повреждения) и поздними (более 4-5 сут после повреждения).
Существуют две основные причины развития ранних вторичных кровотечений:
• соскальзывание с сосуда лигатуры, наложенной при остановке первичного
кровотечения;
• вымывание из сосуда тромба в связи с повышением системного давления и
ускорением кровотока или из-за уменьшения спастического сокращения сосуда,
возникающего при острой кровопотере.
Поздние вторичные, или аррозивные, кровотечения связаны с деструкцией
сосудистой стенки в результате развития в ране инфекционного процесса.
Подобные случаи - одни из самых сложных, так как изменена вся сосудистая
стенка в данной области и в любой момент возможен рецидив кровотечения.
7.
По течениюВсе кровотечения могут быть острыми или
хроническими. При остром кровотечении истечение
крови возникает в короткий промежуток времени, а
при хроническом - происходит постепенно, малыми
порциями, иногда в течение многих суток наблюдают
незначительное, периодическое выделение крови.
Хроническое кровотечение может быть при язве
желудка и двенадцатиперстной кишки,
злокачественных опухолях, геморрое, фибромиоме
матки и др.
8.
По степени тяжести кровопотериОценка тяжести кровопотери является крайне важной, так как именно она определяет характер нарушений
кровообращения в орга- низме больного и опасность кровотечения для жизни пациента. Смерть при
кровотечении наступает вследствие расстройства кровообращения (острая сердечно-сосудистая
недостаточность), а также, что значительно реже, в связи с потерей функциональных свойств крови
(перенос кислорода, углекислого газа, питательных веществ и продуктов обмена). Решающее значение в
развитии исхода кровотечения имеют два фактора: объём и скорость кровопотери. Одномоментную потерю
около 40% объёма циркулирующей крови (ОЦК) считают несовместимой с жизнью. В то же время бывают
ситуации, когда на фоне хронического или периодического кровотечения больные теряют значительный
объём крови, резко снижены показатели красной крови, а пациент вста- ёт, ходит, а иногда и работает.
Значение имеют также и соматические заболевания, на фоне которых возникает кровотечение [наличие
шока (травматического), анемии, истощения, недостаточности сердечнососудистой системы], а также пол и
возраст.
Существуют различные классификации степени тяжести кровопотери. Удобно выделять четыре степени
тяжести кровопотери:
• лёгкая степень - потеря до 10% ОЦК (до 500 мл);
• средняя степень - потеря 10-20% ОЦК (500-1000 мл);
• тяжёлая степень - потеря 21-30% ОЦК (1000-1500 мл);
• массивная кровопотеря - потеря более 30% ОЦК (более 1500 мл). Определение степени тяжести
кровопотери крайне важно для решения вопроса о выборе тактики лечения.
9.
Анемия острая постгеморрагическаяОстрая постгеморрагическая анемия (острое
малокровие) развивается в результате острой
потери крови (у взрослого человека более 600 мл)
в течение короткого времени. Может быть
видимой и первоначально скрытой.
10.
ПризнакиПризнаки и степень острой постгеморрагической анемии зависят от объема потерянной крови. Прежде
всего появляются проявляются признаки коллапса: бледность кожи и слизистых, сердцебиение,
головокружение, обморочное состояние, одышка, тошнота, падение артериального и венозного давления,
заостренные черты лица, холодный пот, холодные и бледные кисти и стопы, синева под ногтями. Пульс
слабый, частый (при больших кровопотерях нитевидный). Может появиться рвота (при желудочных
кровотечениях - с алой кровью или цвета кофейной гущи). Состояние больных ухудшается в вертикальном
положении. При переходе в горизонтальное усиливается головокружение, темнеет в глазах, возможна
потеря сознания. Важный признак внутреннего кровотечения – возникновение во рту внезапной сухости.
Но по выраженности этих симптомов нельзя судить о степени кровопотери, так как нередко они являются
признаками травмы, вызвавшей кровопотерю.
Кроме признаков коллапса могут появиться и те, что связаны с основным заболеванием, явившимся
результатом анемии. Например, острая боль в животе наблюдается при кишечной инвагинации (внедрение
одной части кишечника в просвет другой). А если боль сопровождается геморрагическими (в виде красных
точек или пятен различной величины и формы) высыпаниями на коже нижних конечностей и болью в
суставах, то это результат геморрагического васкулита (болезни Шенлейна-Геноха). Эпигастральная боль
возникает при обострениях или перфорации язв желудка или двенадцатиперстной кишки. Боль в нижней
части живота с признаками острой кровопотери может сигнализировать о внематочной беременности,
разрывах кист яичников, почечной колике. Боль в пояснице - о кровоизлияниях в околопочечную клетчатку.
Загрудинная и межлопаточная боль - о расслаивающей аневризме аорты и инфаркте миокарда; острая
кратковременная боль в грудной клетке с выраженной одышкой – о гемотораксе или пневмотораксе.
11.
ОписаниеОстрая потеря крови может возникнуть из-за травмы, хирургического
вмешательства, внутреннего кровотечения (желудка,
двенадцатиперстной кишки), при внематочной беременности и
других гинекологических патологиях, заболеваниях легких, из
расширенных вен пищевода и т.д.
Она может быть спровоцирована деструктивными опухолями, а
также такими поражениями сосудов (наследственными или
приобретенными), как ангиомы, артериовенозные аневризмы и
другие дисплазии сосудов, бактериальные и иммунные васкулиты.
Причиной могут стать геморрагии (истечение крови из сосудов)
женских половых органов и кровотечения разной локализации,
связанные с геморрагическими диатезами – например,
тромбоцитопения, гемофилия и т.д.), а также длительный прием
антикоагулянтов.
12.
Первая помощьНеобходимо как можно быстрее вызвать «Скорую
помощь», а до ее приезда предпринять меры для
остановки кровотечения: наложение жгута или
давящих повязок, прижатие кровоточащих сосудов,
тампонада носа и т.д. Это - механические способы.
Есть и химические - препараты, локально
останавливающие кровотечения: гемостатическая
губка или фибринная пленка (с тромбином или без),
биоклей, 5% аминокапроновая кислота (ею орошают
место кровотечения), 0,025% раствор адроксона (до
5мл).
13.
ДиагностикаПри постановке диагноза учитывают информацию о
произошедшей острой потере большого количества
крови при внешнем кровотечении. Если кровотечение
значительное, диагноз основывается на клинических
признаках в сочетании с лабораторными пробами
(Грегерсена, Вебера), повышении уровня остаточного
азота при кровотечении из верхних отделов
желудочно-кишечного тракта.
В первые часы острой постгеморрагической анемии о
тяжести кровопотери можно судить уменьшению
объема циркулирующей крови, что можно определить
(достаточно приблизительно) по шоковому индексу,
который показывает отношение частоты пульса к
уровню систолического артериального давления. При
значительных кровопотерях этот индекс превышает
единицу, а при больших - 1,5.
14.
ЛечениеПри острой постгеморрагической анемии пациента направляют в
стационар, причем только в положении лежа в утепленном транспорте,
желательно в специализированной машине, имеющей возможность
проведение инфузионной терапии во время перевозки.
В стационаре окончательно останавливают кровотечение. При
необходимости хирургического вмешательства вначале проводят
интенсивную инфузионно-трансфузионную терапию. После остановки
кровотечений и стабилизации состояния больного начинают терапию
железодефицитной анемии препаратами железа. При глубокой анемии –
внутривенно, при более легкой - внутрь. Иногда комбинируют
внутривенные или внутримышечные введения препаратов железа в первые
3-4 дня с последующим назначением их внутрь. К переливанию
свежезаготовленной консервированной крови или эритроцитной массы
прибегают лишь при тяжелой анемии и только до повышения содержания
гемоглобина в крови выше 60-70 г/л. При постгеморрагической анемии
противопоказаны витамин В12, фолиевая кислота и другие стимуляторы
кроветворения, которые применяются при других видах малокровия.
15.
Реакция организма на кровотечение. Факторы, способствующие самостоятельной остановке кровотечения. Исходыкровотечений (постгеморрагическая анемия, геморрагический шок).
Реакция организма на кровотечение зависит от:
ü объема кровопотери,
ü интенсивности
ü продолжительности истечения крови.
При кровотечении прежде всего реагирует система регулирования агрегатного состояния крови, которая в условиях кровотечения обеспечивает тромбообразование
в поврежденных сосудах, а также способствует соединительнотканным компонентам в создании возможности для заживления поврежденных органов и тканей. Эта
система включает в себя:
а) центральные органы - костный мозг, печень, селезенку;
б) периферические образования - тучные клетки, эндотелий капилляров, клетки крови;
в) местные регуляторы системы - рефлексогенные зоны сосудов с хеморецепторами, сердце, легкие, почки, матку, предстательную железу, органы пищеварения;
г) центральные регуляторы - железы внутренней секреции (надпочечники, гипофиз, щитовидная железа и др.), вегетативная нервная система, подкорковые и
корковые структуры головного мозга.
Кровотечение:
ü создание гемостатического потенциала - интегрального свойства крови сохранять жидкое состояние в норме и при патологии свертывания крови и свертываться
(останавливать ток крови) в определенных, чаще экстремальных состояниях.
ü в ответ на кровотечение снижается скорость кровотока в поврежденном травмой или каким-либо патологическим процессом кровеносном сосуде.
ü рефлекторным путем происходит активация свертывающих свойств крови с образованием тромба в месте повреждения сосудистой стенки.
ü В дальнейшем сгусток подвергается сокращению и уплотнению (ретракции), а затем полному или частичному растворению (фибринолизу).
ü При кровотечении из крупных артерий самопроизвольная остановка кровотечения менее возможна главным образом из-за большей скорости кровотока.
Самопроизвольная остановка кровотечения чаще наблюдается при полных разрывах сосудов. В этих случаях происходит рефлекторный спазм поврежденного
сосуда, вворачивание интимы внутрь просвета и образование тромба.
ü Остановка кровотечения возможна и в результате нарастающего давления в тканях. Нередко гемостаз наступает за счет сдавления поврежденного сосуда
гематомой, особенно при сохраненном фасциальном футляре и узком извитом раневом канале, просвет которого обычно в таких случаях заполнен сгустками крови.
Пусковым механизмом, вызывающем в организме патологические и компенсаторные изменения в результате кровотечения, служит уменьшение объема
циркулирующей крови. Кровопотеря ведет к развитию циркуляторной гипоксии. С целью компенсации явлений циркуляторной гипоксии, возникшей в результате
кровотечения, в организме происходят:
а) перераспределение крови и сохранение кровотока в жизненно важных органах за счет уменьшения кровоснабжения кожи, органов пищеварения и мышц;
б) восстановление объема циркулирующей крови в результате притока межтканевой жидкости в кровеносное русло;
в) увеличение сердечного выброса и коэффициента утилизации кислорода при восстановлении объема циркулирующей крови.
Два последних процесса способствуют переходу циркуляторной гипоксии в анемическую, которая представляет меньшую опасность и легче компенсируется
терапевтическими мероприятиями.
16.
Свертывание крови при крвопотере ускоряется, несмотря науменьшение количества тромбоцитов и содержание
фибриногена. Одновременно повышается
фибринолитическая активность крови. Повышение тонуса
симпатической части вегетативной нервной системы и
усиленный выброс адреналина способствуют ускорению
свертывания крови. Большое значение при этом имеют
изменения в компонентах свертывающей системы крови.
Увеличивается адгезивность тромбоцитов и их способность к
агрегации, потребление протромбина, концентрация
тромбина, содержание VIII фактора (антигемофильного
глобулина), но уменьшается содержание антигемофильного
фактора глобулинам. С межтканевой жидкостью в кровь
поступает тканевой тромбопластин, а из разрушенных
эритроцитов - антигепариновый фактор.
В тяжелых случаях при кровопотере возможно развитие
внутрисосудистого свертывания крови, обусловленное
сочетанием двух факторов: замедление кровотока в
капиллярах и увеличение содержания в крови
прокоагулянтов.
17.
К методам временной остановки кровотечения относят: тампонаду раны и наложение давящей повязки, максимальное сгибание конечности в суставе,приподнятое положение конечности, пальцевое прижатие артерии на протяжении и в ране, наложение зажима на кровоточащий сосуд в ране, наложение жгута,
временное шунтирование сосуда.
Тампонада раны и наложение давящей повязки являются наиболее простыми и эффективными способами временной остановки кровотечения из вен, небольших
артерий и капилляров - прижатие сосуда непосредственно в месте повреждения с помощью плотно наложенной повязки уменьшает просвет сосуда, способствует
его тромбированию и предупреждает развитие гематомы. Данный способ гемостаза обязательно должен сочетаться с выполнением иммобилизации и
приподнятым положением конечности выше уровня тела.
Максимальное сгибание конечности в суставе основан на сгибании конечности до отказа в суставе, лежащем выше раны - локтевом, коленном и тазобедренном,
и фиксации его бинтом или подручным материалом.
Пальцевое прижатие артерии на протяжении основан на прижатии поверхностно расположенного артериального сосуда к близлежащим костям скелета выше
места кровотечения при ранениях сосудов конечности и ниже ранения при повреждениях сосудов шеи.
- Сонную артерию можно прижать к сонному бугорку поперечного отростка VI шейного позвонка.
- Подключичную артерию сдавливают, прижимая ее к I ребру в точке, расположенной над ключицей, тотчас кнаружи от места прикрепления грудино-ключичнососцевидной мышцы к рукоятке грудины, при этом руку больного отводят книзу и назад.
- Подкрыльцовая артерия легко прижимается в подмышечной впадине к головке плечевой кости.
- плечевую артерию придавливают к внутренней поверхности плечевой кости у внутреннего края двуглавой мышцы.
- Бедренная артерия прижимается к лобковой кости в точке, расположенной тотчас ниже пупартовой связки на середине расстояния между передней верхней
подвздошной остью и симфизом.
Эффективным способом временной остановки кровотечения является наложение кровоостанавливающего зажима на кровоточащий сосуд в ране проводится
только в операционной, при этом нельзя накладывать зажим на сосуд вслепую: во-первых, это малоэффективно, во-вторых, можно повредить близлежащие
нервы и саму артерию.
Временное шунтирование сосуда (временное внутрисосудистое протезирование). В оба конца поврежденного сосуда вводится трубка-протез, концы сосуда
фиксируют на протезе лигатурами. С помощью шунтов, введенных в просвет поврежденных артерий и вен, удается сохранить временный кровоток в течение 624 часов и более. Временное протезирование бывает наружным (внешним), внутренним и боковым. В качестве временных протезов применяют трубки из
различных материалов, предпочтение отдается протезам, изготовленным из силикона - материала, который является химически инертным, прочным, обладает
водоотталкивающими и атромбогенными свойствами, легко стерилизуется, надежно фиксируется в просвете поврежденного сосуда.
Наложение жгута является наиболее надежным методом временной остановки кровотечения. Принцип остановки кровотечения основан на прижатии
магистрального артериального ствола вместе с мягкими тканями к кости.
18.
Способы окончательной остановки кровотечения. Окончательная остановка кровотечения может бытьмеханической, физической, химической и биологической.
Механические способы остановки кровотечения выполняются в перевязочной или операционной при
хирургической обработке раны или во время операции и заключаются в следующем: а) пережатие сосуда
зажимом с последующим наложением лигатуры; б) в случае опасности сползания лигатуры используют
метод обкалывания сосуда, т. е. перед завязыванием нить хирургической иглой проводят через стенку
сосуда или окружающую его ткань и после этого обводят вокруг сосуда и завязывают; в) перевязка сосуда
на протяжении.
При диффузных кровотечениях из раны, когда невозможно остановить кровотечение даже прошиванием
тканей в массе, используют метод перевязки питающего данную область сосуда на протяжении. Для этого
сосуд отдельным разрезом выше ранения обнажают и перевязывают. Идеальным способом остановки
кровотечения при повреждении крупных сосудов является сосудистый шов, который восстанавливает
непрерывность сосудистого русла. Необходимым условием наложения сосудистого шва является наличие
сосудистых зажимов, атравматических игл и владение хирургом техникой сосудистого шва.
Физические способы остановки кровотечения заключаются в применении высокой и низкой температуры.
Кровоостанавливающее действие высокой температуры основано на сокращающем влиянии ее на сосуд, а
при значительных ее цифрах происходит свертывание тканевых белков и крови. С этой целью используют
чаще всего изотонический раствор натрия хлорида, подогретый до 45-50° С. В настоящее время широкое
распространение получила электрокоагуляция - один электрод коагулятора в виде свинцовой пластины
через марлевую, смоченную изотоническим раствором натрия хлорида, прокладку плотно фиксируют к
конечности, второй электрод свободный, и при его прикосновении к кровоостанавливающему зажиму
происходит коагуляция сосуда. В медицинской практике начал применяться лазерный луч в качестве
скальпеля, что позволяет проводить операцию бескровно. Низкая температура действует аналогично
высокой температуре, вызывая в зависимости от величины спазм или коагуляцию тканей. С этой целью
используют лед, кристаллизованную углекислоту (сухой лед), жидкий азот.
Химические способы разделяются на наружные и внутренние кровоостанавливающие средства. В качестве
наружного используются 3-5% раствор перекиси водорода, раствор адреналина 1:1000 и др. Внутренние
средства состоят из двух групп: вызывающие сокращение сосудов (препараты спорыньи, адреналин,
норадреналин, мезатон и др.) и повышающие свертываемость крови (викасол, хлорид кальция, желатин,
аминокапроновая кислота, гемофобин и др.).
Биологические способы остановки кровотечения основаны на наружном и внутреннем применении
препаратов крови и ее компонентов (гемостатическая губка, фибриновая пленка, дробное переливание
малых доз крови, фибриноген, свежая плазма).
19.
раны – первое по счету хирургическое вмешательство у пострадавшего,произведенное по первичным показаниям, обусловленное характером
ранения, с целью профилактики раневой инфекции. ПХО раны
производят в сроки до 24 (48 часов) после ранения. Раннюю ПХО
производят до 12 часов без применения антибиотиков или до 24 часов с
применением антибиотиков. Отсроченную ПХО раны производят до 24
часов без применения антибиотиков ил 48 часов с применением
антибиотиков, заканчивают наложением первичных швов. Для начала
необходимо промыть рану раствором антисептика, далее удалить
инородные тела, обработать края раны раствором антисептика и
положить стерильное белье вокруг раны. Техника ПХО: обезболивание,
рассечение раны, ревизия раны, иссечение кожных краев, стенок и дна
раны с удалением размозженых тканей. Толщина слоя удаляемых тканей
от 0,1-0,5 до 2,0 см. Далее проводят гемостаз. По показаниям –
дренирование раны. Решают вопрос о наложении швов. Экстренная
профилактика столбняка проводится после определения в крови титра
противостолбнячных антител.
20.
Смерть при кровотечении наступает вследствиенарушения кровообращения (острая сердечнососудистая недостаточность), а также, значительно
реже, в связи с утратой функциональных
свойств крови (перенос кислорода, углекислого газа,
питательных веществ и продуктов обмена).
21.
Организация Службы кровиСлужба крови России представлена сетью учреждений (станции переливания
крови, центры крови, институты) и подразделениями в медицинских организациях
(отделения, кабинеты переливания крови), которые обеспечивают безопасность
компонентов донорской крови и качество трансфузионной терапии.
Основные задачи Службы крови на современном этапе:
- техническая модернизация учреждений Службы крови России;
- обеспечение текущей потребности лечебных учреждений в компонентах и
препаратах крови, исходя из современных принципов гемотрансфузионной
терапии;
- выпуск компонентов крови, полностью отвечающих современным требованиям
безопасности;
- развитие системы массового безвозмездного донорства крови и ее компонентов.
Функции по организации (в том числе ведение единой информационной базы по
реализации мероприятий, связанных с обеспечением безопасности донорской
крови и ее компонентов, развитием, организацией и пропагандой донорства крови
и ее компонентов), управлению и контролю деятельности в сфере донорства крови
сосредоточены в Федеральном медико-биологическом агентстве (ФМБА
России). Осуществлением данных функций занимается Управление организации
службы крови ФМБА России.
22.
23.
24.
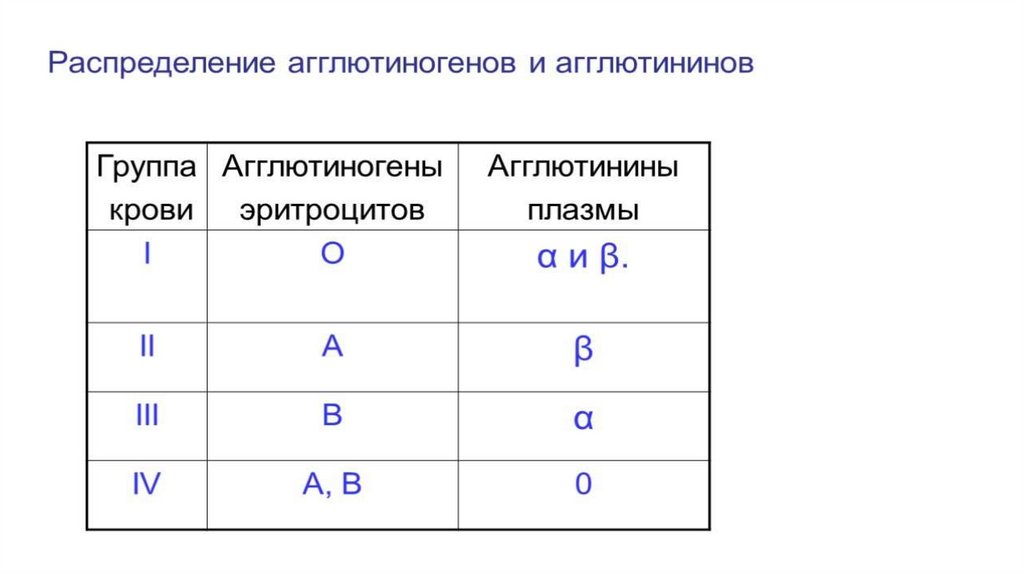
Принадлежность человека к той или иной группе кровиопределяется наличием или отсутствием различных
факторов крови, среди которых
различают агглютиногены - А, В, 0 - и агглютинины - α
и β. Антиген 0 является слабым и практического
значения не имеет. Различные сочетания этих
факторов с учетом реакции специфической
агглютинации и определяют наличие четырех групп
крови: 0αβ(I), Aβ(II), Bα(III), AB0(IV). Агглютиногены по
химической структуре состоят из полипептидов и
полисахаридов, несущих групповую принадлежность.
25.
26.
Резус-фактор – это белок, который можетсодержаться на поверхности эритроцитов человека.
Он имеет большое значение при ведении
беременности и при переливании крови.
ОПРЕДЕЛЕНИЕ РЕЗУС ПРИНАДЛЕЖНОСТИ КРОВИ С ПОМОЩЬЮ
ЦОЛИКЛОНОВ
Цоликлоны изготавливаются из асцитной жидкости мышей – носителей анти-D и
анти-С гибридом. Цоликлоны Анти-D, Анти-С, Анти-с предназначены для определения
резус принадлежности крови.
Ход определения. На планшет индивидуальными пипетками наносятся цоликлоны
Анти-D, Анти-С, Анти-с по одной большой капле (0,1мл). Рядом с каплями антител
наносится по одной маленькой капле исследуемой крови (0,01 мл). Кровь
смешивается с реагентом. Наблюдается ход реакции с цоликлонами визуально при
легком покачивании планшета в течение трех минут. Агглютинация эритроцитов с
цоликлонами обычно наступает в первые 3-5 сек., но наблюдение следует вести 3
минуты ввиду более позднего появления агглютинации с эритроцитами, содержащими
слабые
разновидности
резус-антигена.
При
использовании
цоликлонов
термостатировать не требуется,
Интерпретация результатов. Результат реакции в каждой капле может быть
положительным или отрицательным. Положительный результат выражается в
агглютинации (склеивании) эритроцитов. Агглютинаты видны невооруженным глазом в
виде мелких красных агрегатов, быстро сливающихся в крупные хлопья. При
отрицательной реакции капля остается равномерно окрашенной в красный цвет,
агглютинаты в ней не обнаруживаются.
Наличие агглютинации с Анти-D, Анти-С или Анти-с цоликлонами свидетельствует
о том, что кровь резус-положительная, а отсутствие агглютинации – что кровь резусотрицательная.
27.
Показания и противопоказания к переливанию кровиПереливание крови многим напоминает простую инфузию подобно тому, как это происходит при введении физраствора, медикаментов. Между тем, гемотрансфузия — это, без
преувеличения, трансплантация живой ткани, содержащей множество разнородных клеточных элементов, несущих чужеродные антигены, свободные белки и другие
молекулы. Как бы хорошо ни была подобрана кровь донора, она все равно не будет идентичной для реципиента, поэтому риск есть всегда, и первоочередная задача
врача — убедиться, что без переливания не обойтись.
Специалист при определении показаний к гемотрансфузии должен быть уверен, что иные способы лечения исчерпали свою эффективность. Когда есть хоть малейшее
сомнение в том, что процедура будет полезной, от нее стоит отказаться совсем.
Цели, преследуемые при переливании, – это восполнение потерянной крови при кровотечении либо повышение свертываемости за счет донорских факторов и белков.
Абсолютными показаниями являются:
1.Сильная острая кровопотеря;
2.Шоковые состояния;
3.Не останавливающееся кровотечение;
4.Выраженная анемия;
5.Планирование оперативных вмешательств, сопровождающихся кровопотерями, а также требующих применения аппаратуры для искусственного кровообращения.
Относительными показаниями к процедуре могут стать анемии, отравления, гематологические заболевания, сепсис.
28.
Установление противопоказаний — важнейший этап в планировании переливания крови, откоторого зависит успех лечения и последствия. Препятствиями считаются:
•Декомпенсированная недостаточность сердца (при воспалении миокарда, ишемической болезни,
пороках и др.);
•Бактериальный эндокардит;
•Артериальная гипертензия третьей стадии;
•Инсульты;
•Тромбоэмболический синдром;
•Отек легких;
•Острый гломерулонефрит;
•Выраженная печеночная и почечная недостаточность;
•Аллергии;
•Генерализованный амилоидоз;
•Бронхиальная астма.
Врач, планирующий гемотрансфузию, должен выяснить у пациента подробные сведения об
аллергии, назначались ли ранее переливания крови или ее компонентов, каким было самочувствие
после них. В соответствии с этими обстоятельствами выделяют группу реципиентов
с повышенным трансфузиологическим риском. Среди них:
1.Лица с проведенными в прошлом переливаниями, особенно, если они протекали с побочными
реакциями;
2.Женщины с отягощенным акушерским анамнезом, выкидышами, родившие младенцев с
гемолитической желтухой;
3.Больные, страдающие раком с распадом опухоли, хроническими нагноительными заболеваниями,
патологией системы кроветворения.
29.
Подготовка к переливанию крови и техникапроцедуры
Переливание крови — это операция, хоть и не типичная в представлении обывателя,
ведь она не предполагает разрезов и наркоза. Процедура проводится только в
стационаре, ведь там есть возможность оказания неотложной помощи и
реанимационных мероприятий при развитии осложнений.
Перед планируемой гемотрансфузией тщательно обследуют пациента на предмет
патологии сердца и сосудов, функции почек и печени, состояния органов дыхания
для исключения возможных противопоказаний. Обязательно проводится
определение группы крови и резус-принадлежности, даже если пациент точно
знает их сам или ранее они уже где-то определялись. Ценой ошибки может стать
жизнь, поэтому уточнение этих параметров еще раз — обязательное условие
трансфузии.
За пару дней до гемотрансфузии проводится общий анализ крови, а перед ней
пациенту следует очистить кишечник и мочевой пузырь. Процедура обычно
назначается с утра до еды либо после не обильного завтрака. Сама операция не
составляет большой технической сложности. Для ее проведения пунктируют
подкожные вены рук, для долгих трансфузий используют крупные вены (яремную,
подключичную), в экстренных ситуациях — артерии, куда также вводят другие
жидкости, восполняющие объем содержимого в сосудистом русле. Все
подготовительные мероприятия, начиная от установления группы крови,
пригодности переливаемой жидкости, расчета ее количества, состава — один из
наиболее ответственных этапов переливания.
По характеру преследуемой цели выделяют:
•Внутривенное (внутриартериальное, внутрикостное) введение трансфузионных
сред;
•Обменное переливание — при интоксикациях, разрушении красных клеток крови
(гемолиз), острой почечной недостаточности проводят замещение части крови
пострадавшего на донорскую;
•Аутогемотрансфузии — вливание собственной крови, изъятой при кровотечениях,
из полостей, а после — очищенной и законсервированной. Целесообразно при
редкой группе, сложностях с подбором донора, трансфузиологических осложнениях
ранее.
30.
Для гемотрансфузий используются одноразовые пластиковые системы со специальными фильтрами,препятствующими проникновению свертков крови в сосуды реципиента. Если кровь хранилась в полимерном
мешке, то из него и будут ее вливать при помощи одноразовой капельницы.
Содержимое емкости аккуратно перемешивают, на отводящую трубку накладывают зажим и отрезают,
предварительно обработав раствором антисептика. Затем соединяют трубку мешка с капельной системой,
фиксируют вертикально емкость с кровью и наполняют систему, следя за тем, чтобы в ней не образовалось
пузырьков воздуха. Когда кровь появится на кончике иглы, ее возьмут для контрольного определения группы и
совместимости.
После прокола вены или соединения венозного катетера с концом капельной системы начинается собственно
переливание, которое требует тщательного наблюдения за пациентом. Сначала вводят примерно 20 мл
препарата, затем на несколько минут процедуру приостанавливают, чтобы исключить индивидуальную реакцию
на вводимую смесь.
Тревожными симптомами, указывающими на непереносимость крови донора и реципиента по
антигенному составу, будут одышка, тахикардия, покраснение кожи лица, снижение артериального
давления. При их появлении гемотрансфузию сразу же прекращают и оказывают пациенту необходимую
лечебную помощь.
31.
Если подобных симптомов не возникло, то пробу повторяют еще два раза, чтобы убедиться в отсутствиинесовместимости. В случае хорошего самочувствия реципиента переливание можно считать безопасным.
Скорость гемотрансфузии зависит от показаний. Допускается как капельное введение со скоростью около 60
капель ежеминутно, так и струйное. При гемотрансфузии игла может затромбироваться. Ни в коем случае
нельзя проталкивать сгусток в вену больного, следует прекратить процедуру, извлечь иглу из сосуда, заменить
ее на новую и пунктировать другую вену, после чего можно продолжить введение крови.
Когда почти вся донорская кровь поступила к реципиенту, в емкости оставляют небольшое ее количество,
которое хранится двое суток в холодильнике. Если на протяжении этого времени у реципиента разовьются
какие-либо осложнения, то оставленный препарат будет использован для уточнения их причины.
Вся информация о переливании обязательно фиксируется в истории болезни — количество использованной
жидкости, состав препарата, дата, время процедуры, результат тестов на совместимость, самочувствие
пациента. Данные о гемотрансфузионном препарате есть на этикетке емкости, поэтому наиболее часто эти
этикетки вклеиваются в историю болезни с уточнением даты, времени и самочувствия реципиента.
После операции несколько часов положено соблюдать постельный режим, каждый час первые 4 часа
контролируется температура тела, определяется пульс. На следующие сутки берутся общие анализы крови и
мочи.
Любое отклонение в самочувствии реципиента может свидетельствовать о посттрансфузионных
реакциях, поэтому персонал тщательно следит за жалобами, поведением и внешним видом больных. При
ускорении пульса, внезапной гипотонии, болях в грудной клетке, лихорадке высока вероятность негативной
реакции на переливание или осложнений. Нормальная температура в первые четыре часа наблюдения после
процедуры – свидетельство того, что манипуляция произведена успешно и без осложнений.
32.
ГЛАВА 7 КРОВЕЗАМЕЩАЮЩИЕ ЖИДКОСТИИсточники получения цельной человеческой крови и её компонентов небезграничны и в настоящее время уже не могут
обеспечить потребности хирургии, особенно если учесть всё возрастающее число оперативных вмешательств с
применением аппаратов искусственного кровообращения, которые требуют большого количества крови. Получение и
применение трупной крови, препаратов из утильной крови также не решили полностью эту проблему.
Достижения химии, энзимологии позволили создавать гетеробелковые, полисахаридные и синтетические препараты из
доступного сырья.
Кровезамещающей жидкостью называется физически однородная трансфузионная среда с целенаправленным действием
на организм, способная заменить определённую функцию крови.
Смеси различных кровезамещающих жидкостей или последовательное их применение могут воздействовать на организм
комплексно.
Кровезамещающие жидкости должны отвечать следующим требованиям:
1) быть схожими по физико-химическим свойствам с плазмой крови;
2) полностью выводиться из организма или метаболизироваться ферментными системами;
3) не вызывать сенсибилизации организма при повторных введениях;
4) не оказывать токсического действия на органы и ткани;
5) выдерживать стерилизацию, в течение длительного срока сохранять свои физико-химические и биологические свойства.
Кровезамещающие жидкости принято делить на коллоидные растворы - декстраны (декстран [ср. мол. масса 50 000-70
000], декстран [ср. мол. масса 30 000-40 000]), препараты желатина; солевые растворы - изотонический раствор хлорида
натрия, раствор Рингера-Локка; буферные растворы - раствор гидрокарбоната натрия, раствор трометамола; растворы
сахаров и многоатомных спиртов (декстроза, сорбитол, фруктоза); белковые препараты (гидролизаты белков, растворы
аминокислот); препараты жиров - жировые эмульсии (например, Соевых бобов масло + Триглицериды); препараты
оксиэтилкрахмала (гидроксиэтилкрахмал).
33.
Классификация кровезамещающих жидкостей (в зависимости отнаправленности действия)
I. Гемодинамические (противошоковые).
1. Низкомолекулярные декстраны - декстран [ср. мол. масса 30 000- 40 000],
Декстран [ср. мол.масса 30 000-50 000] + Маннитол + Натрия хлорид.
2. Среднемолекулярные декстраны - декстран [ср. мол. масса 50 00070 000].
3. Препараты желатина.
4. Препараты на основе оксиэтилкрахмала - гидроксиэтилкрахмал.
II. Дезинтоксикационные. Низкомолекулярный поливиниловый спирт.
III. Препараты для парентерального питания.
1. Белковые гидролизаты - Аминокислоты + Пептиды, Аминокислоты + Декстроза +
Минеральные соли + Пептиды.
2. Растворы аминокислот - полиамин.
3. Жировые эмульсии - Соевых бобов масло + Триглицериды.
4. Сахара и многоатомные спирты - декстроза, сорбитол, фруктоза.
IV. Регуляторы водно-солевого и кислотно-основного состояния.
1. Солевые растворы - изотонический раствор хлорида натрия, раствор Рингера.
2. Буферные растворы - раствор гидрокарбоната натрия, раствор трометамола.
V. Переносчики кислорода - перфторан, перфукал.
































 Медицина
Медицина